Todo sobre enfermidades da cabeza

A produción de insulina no corpo humano está regulada polo páncreas, os illotes de Langerhans son os responsables da produción desta sustancia. A liberación excesiva da hormona no sangue indica o desenvolvemento dunha patoloxía chamada hiperinsulinismo, na que o nivel de azucre no sangue descende bruscamente. Hai unha enfermidade de hiperinsulinismo en nenos e adultos, é moi difícil de tolerar, é tratada durante moito tempo.
A natureza do curso distingue a forma crónica da enfermidade e a aguda. O curso crónico da patoloxía a miúdo termina con apatía, diminución da percepción mental, debilidade e coma. O traballo de todos os órganos, sistemas está perturbado. En función do que causou a patoloxía, distinguen:
- hiperinsulinismo orgánico, pancreático (primario),
- hiperinsulinismo extrapancreático (secundario).
O desenvolvemento primario da enfermidade é provocado por un mal funcionamento do páncreas, o desenvolvemento de certas patoloxías deste órgano. Nese momento, como secundario ocorre como consecuencia das enfermidades crónicas de calquera órgano. A enfermidade pode afectar a unha pequena zona do páncreas, ter un carácter focal ou cubrir completamente a zona dos illotes.
Ao diagnosticar a forma de patoloxía, os especialistas ao longo do día controlan o estado do paciente, toman sangue e orina para a súa análise, determinan a glicemia con carga de azucre, fan probas de adrenalina, insulina. Ademais, coa forma orgánica da patoloxía, a produción repentina de insulina non está regulada e non se compensa con mecanismos hipoglucemicos. Isto sucede porque o traballo do sistema neuroendocrino se perturba, fórmase unha deficiencia de glicosa.
Calquera forma da enfermidade é moi perigosa, require unha intervención inmediata de especialistas, un tratamento rápido e rápido. É imposible facer un diagnóstico sen un médico experimentado e diagnósticos especiais.
Causas
A enfermidade pode ocorrer a calquera idade, incluso en recentemente nados. Este tipo de patoloxía é perigoso. O hiperinsulinismo pancreático ocorre por varias razóns:
- enfermidades do sistema nervioso central,
- derrota dos illotes de Langerhans por un tumor de orixe maligna e benigna,
- hiperplasia difusa (tumor) do páncreas,
- o desenvolvemento da diabetes
- obesidade
- trastorno metabólico
- enfermidades endocrinas.
A forma secundaria da enfermidade é provocada por enfermidades do fígado, sistema dixestivo, vesícula biliar. Isto ocorre por falta de azucre no sangue, que é inherente a algunhas enfermidades de natureza endócrina, metabolismo deteriorado, inanición prolongada, traballo físico duro. Xunto a que todas as razóns son máis ou menos comprendidas, os médicos céntranse en que o cancro se desenvolve no páncreas e aínda non está claro. Non está claro o que leva a unha derrota xeral, a unha parcial.
Simptomatoloxía
Dependendo de por que ocorra hiperinsulinismo, os síntomas poden variar. Ademais de baixo contido de azucre no sangue, os médicos emiten:
- dor de cabeza
- fatiga constante
- debilidade
- somnolencia
- palidez
- malestar xeral
- fame constante
- extremidades tremendo
- aumento da irritación
- desmaio
- calambres
- redución de presión
- aumento da suor
- baixar a temperatura corporal
- palpitacións cardíacas,
- sensación de medo
- condicións depresivas
- estado de desorientación.
Dependendo da forma da enfermidade, por exemplo, con hiperinsulinismo funcional, os síntomas poden ser máis extensos. En cada caso, algúns síntomas son superiores a outros ou pasan xuntos. O hiperinsulinismo nos nenos non parece tan pronunciado, pero en todo caso se nota, require diagnóstico e tratamento, a patoloxía aumentará gradualmente, provocando síntomas máis extensos. Entón, se comeza a enfermidade, logo os síntomas serán tan pronunciados que é posible unha condición clínica de coma.
A medicina moderna usa cada vez máis o termo hiperinsulinismo congénito e a patoloxía ocorre en recentemente nados e bebés. As causas da patoloxía seguen sen estudarse, polo que os médicos suxiren que unha mala herdanza, un defecto xenético afecta dela. Esta forma chámase tamén hiperinsulinismo idiopático, os seus síntomas tampouco son moi pronunciados.

Como prestar primeiros auxilios
Estar ao lado dunha persoa que experimentou unha forte liberación de grandes cantidades de insulina no sangue, o principal é non entrar en pánico. Para aliviar a condición do paciente, elimine os síntomas iniciais do ataque, debes darlle ao paciente un doce doce, verter té doce. En caso de perda de coñecemento, inxecte a glicosa con urxencia.
Despois de que o estado mellore e non haxa signos obvios de repetición, o paciente debe ser levado inmediatamente a un hospital ou os chamados especialistas deben ser domiciliados. Non se pode ignorar este fenómeno, unha persoa necesita tratamento, quizais hospitalización urxente, hai que entendelo.
Inmediatamente despois de establecer o diagnóstico correcto, o médico prescribe medicación, pero isto é coas formas máis leves de patoloxía. Na maioría das veces, o procedemento redúcese a intervención cirúrxica, o tumor é eliminado ou con el unha determinada parte do páncreas. Despois de restaurar a funcionalidade do páncreas e outros órganos, prescríbense medicamentos.
Se se observa un hiperinsulinismo funcional, o tratamento céntrase inicialmente en eliminar as patoloxías provocadoras e reducir esta sintomatoloxía.
Ao tratar a patoloxía da forma funcional da enfermidade, hai que ter en conta a gravidade da enfermidade, a posibilidade de complicacións no traballo doutros órganos e a complexidade do tratamento. Todo isto leva a que se recomenda aos pacientes unha dieta especial, que en ningún caso debe ser violada. A nutrición para o hiperinsulinismo debe estar estrictamente equilibrada, saturada con hidratos de carbono complexos. A alimentación esténdese ata 5-6 veces ao día.
Prevención
Expertos expertos din que hoxe en día non se coñecen medidas para evitar o inicio e o crecemento de células tumorales no páncreas. Non obstante, aconséllase manter o corpo no seu conxunto, evitando que se produzan patoloxías:
- móvese activamente
- comer ben, non alimentar demasiado,
- levar un bo estilo de vida
- previr un trauma mental,
- Non se deben permitir sobrecargas físicas e emocionais permanentes,
- Non use drogas que axuden a baixar o azucre no sangue sen as recomendacións apropiadas do médico.
Se non obstante non é posible evitar tal patoloxía, especialmente cando se trata de recentemente nados que padecen esta enfermidade, debes contactar de inmediato cun hospital. Siga todos os requisitos e recomendacións dos especialistas, de acordo cos métodos de tratamento propostos. Só deste xeito, o tratamento da hiperinsulinismo será eficaz e pódese evitar a recaída no futuro. Hai que lembrar que, segundo as estatísticas, o 10% destes pacientes morren por solicitar axuda profesional, por descoido da patoloxía e por denegacións durante o tratamento.
Moitas enfermidades crónicas adoitan preceder o inicio da diabetes.
Por exemplo, a hiperinsulinemia en nenos e adultos detéctase en casos raros, pero indica unha produción excesiva dunha hormona que pode provocar unha diminución dos niveis de azucre, a fame e a disfunción de todos os sistemas internos. A falta de medidas terapéuticas dirixidas a suprimir a produción de insulina pode levar ao desenvolvemento de diabetes descontrolada.
Causas da patoloxía
O hiperinsulinismo en terminoloxía médica considérase unha síndrome clínica, cuxa ocorrencia ocorre nun contexto dun aumento excesivo dos niveis de insulina.
Neste estado, o corpo diminúe o valor da glicosa no sangue. A falta de azucre pode provocar inanición de osíxeno no cerebro, o que pode provocar un deterioro funcionamento do sistema nervioso.
Nalgúns casos, a hiperinsulismo continúa sen manifestacións clínicas especiais, pero a maioría das veces a enfermidade leva a unha intoxicación grave.
- Hiperinsulinismo conxénito . Baséase nunha predisposición xenética. A enfermidade desenvólvese nun contexto de procesos patolóxicos ocorridos no páncreas que impiden a produción normal de hormonas.
- Hiperinsulinismo secundario . Esta forma avanza debido a outras enfermidades que provocaron unha excesiva secreción da hormona. O hiperinsulinismo funcional ten manifestacións que se combinan co metabolismo dos carbohidratos deteriorado e se detectan cun aumento repentino da concentración de glicosa no sangue.
Os principais factores que poden causar un aumento dos niveis hormonais:
- a produción por células de insulina non adecuada cunha composición anormal que o corpo non percibe,
- resistencia deteriorada, que produce unha produción incontrolada de hormona,
- desviacións no transporte de glicosa a través do torrente sanguíneo,
- sobrepeso
- aterosclerose
- predisposición hereditaria
- a anorexia, que ten unha natureza neuroxénica e está asociada a un pensamento obsesivo sobre o exceso de peso corporal,
- procesos oncolóxicos na cavidade abdominal,
- nutrición desequilibrada e intempestiva,
- o abuso de doces, o que ocasiona un aumento da glicemia e, en consecuencia, un aumento da secreción da hormona,
- patoloxía hepática
- terapia de insulina descontrolada ou inxestión excesiva de medicamentos para reducir a concentración de glicosa, o que conduce á aparición de medicamentos,
- patoloxías endocrinas,
- cantidade insuficiente de substancias enzimáticas implicadas nos procesos metabólicos.
Pode que as causas do hiperinsulinismo non se manifesten durante moito tempo, pero ao mesmo tempo teñen un efecto prexudicial para o traballo de todo o organismo.
Grupos de risco
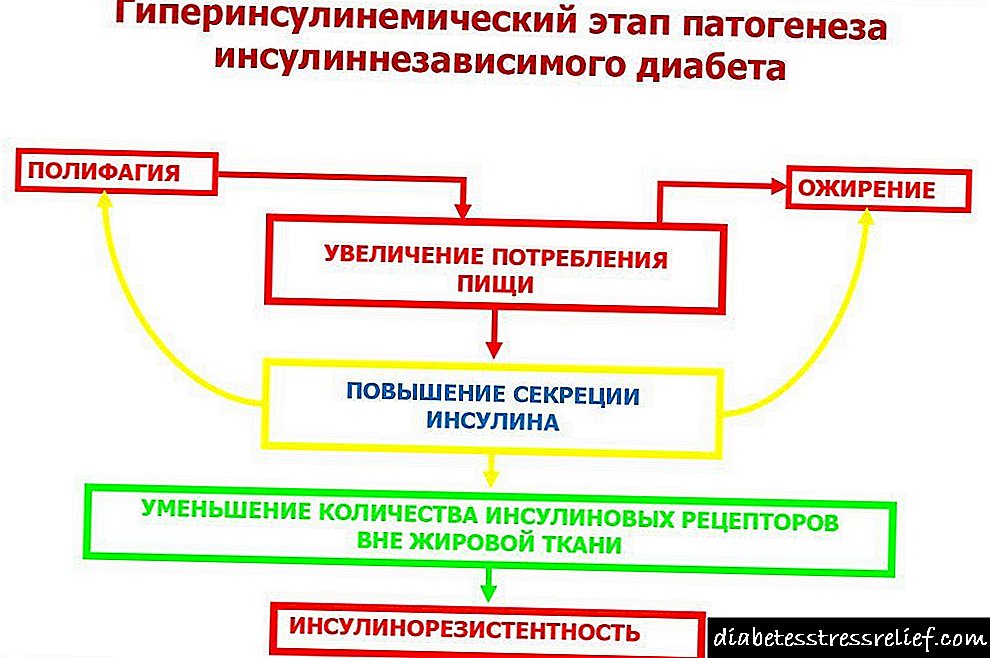
Os seguintes grupos de persoas son os máis afectados polo desenvolvemento da hiperinsulinemia:
- mulleres que padecen enfermidade do ovario poliquístico,
- persoas con herdanza xenética por esta enfermidade,
- pacientes con trastornos do sistema nervioso,
- mulleres en vésperas da menopausa,
- persoas maiores
- Pacientes inactivos
- mulleres e homes que reciben terapia hormonal ou medicamentos beta-bloqueantes.
Síntomas de hiperinsulinismo
A enfermidade contribúe a un forte aumento do peso corporal, polo que a maioría das dietas son ineficaces. Os depósitos de graxa nas mulleres fórmanse na zona da cintura, así como na cavidade abdominal. Isto é causado por un gran depósito de insulina almacenado en forma de graxa específica (triglicéridos).
As manifestacións de hiperinsulinismo son en moitos aspectos similares aos signos que se desenvolven contra os antecedentes da hipoglucemia. O inicio dun ataque caracterízase por un aumento do apetito, debilidade, sudoración, taquicardia e unha sensación de fame.
Posteriormente, únese un estado de pánico no que se nota a presenza de medo, ansiedade, tremor nas extremidades e irritabilidade. Despois hai desorientación no chan, adormecemento nas extremidades, é posible a aparición de convulsións. A falta de tratamento pode levar á perda de consciencia e coma.
- Fácil. Caracterízase pola ausencia de signos nos períodos entre convulsións, pero ao mesmo tempo continúa afectando orgánicamente a corteza cerebral. O paciente nota un empeoramento da condición polo menos 1 vez durante o mes natural. Para deter o ataque, basta con usar os medicamentos axeitados ou comer alimentos doces.
- Medio A frecuencia das convulsións é varias veces ao mes. Unha persoa pode perder a consciencia neste momento ou caer en coma.
- Pesado Este grao da enfermidade vai acompañado dun dano cerebral irreversible. A miúdo prodúcense ataques e case sempre provocan perda de coñecemento.
As manifestacións de hiperinsulismo practicamente non difiren en nenos e adultos. Unha característica do curso da enfermidade en pacientes novos é o desenvolvemento de convulsións ante o fondo de glicemia máis baixa, así como unha alta frecuencia da súa recorrencia. O resultado de exacerbacións constantes e alivio regular de tal condición con drogas é unha violación da saúde mental nos nenos.
Que é a enfermidade perigosa?
Calquera patoloxía pode levar a complicacións se non se toman medidas oportunas. A hiperinsulinemia non é unha excepción, polo tanto, tamén vai acompañada de consecuencias perigosas. A enfermidade continúa baixo formas agudas e crónicas. O curso pasivo leva a un atordamento da actividade cerebral, afecta negativamente ao estado psicosomático.
- perturbacións no funcionamento dos sistemas e órganos internos,
- desenvolvemento de diabetes
- obesidade
- coma
- desviacións no traballo do sistema cardiovascular,
- encefalopatía
- parkinsonismo
A hiperinsulinemia que se produce na infancia afecta negativamente o desenvolvemento do neno.
Diagnósticos
A miúdo é difícil identificar a enfermidade debido á ausencia de síntomas específicos.
Se se detecta un deterioro no benestar é necesaria unha consulta do médico que poida determinar a orixe desta condición usando as seguintes probas diagnósticas:
- análise de hormonas producidas pola glándula pituitaria e páncreas,
- A RM pituitaria para descartar a oncoloxía,
- Ecografía do abdome
- medición da presión
- comprobación da glicemia.
O diagnóstico baséase nunha análise dos resultados do exame e das queixas dos pacientes.
Tratamento da enfermidade
A terapia depende das características do curso da enfermidade, polo tanto, difire durante os períodos de exacerbación e remisión. Para deter os ataques, é necesario o uso de drogas e o resto do tempo é suficiente para seguir unha dieta e tratar a patoloxía subxacente (diabetes).
Axuda coa exacerbación:
- coma carbohidratos ou bebe auga doce, té,
- inxectar unha solución de glicosa para estabilizar o estado (cantidade máxima - 100 ml / 1 vez),
- coa aparición do coma, tes que realizar glucosa por vía intravenosa,
- a falta de mellora, débese administrar unha inxección de adrenalina ou glucagón,
- aplicar tranquilizantes para convulsións.
Os pacientes en estado grave deberán ser levados a un hospital e someterse a un tratamento baixo a supervisión dos médicos. Con lesións orgánicas da glándula, pode ser necesaria unha resección de órganos e intervención cirúrxica.
A dieta para a hiperinsulinemia está seleccionada tendo en conta a gravidade da enfermidade. A convulsión frecuente e de difícil parada é a presenza dunha cantidade maior de hidratos de carbono na dieta diaria (ata 450 g). O consumo de graxas e alimentos proteicos debe manterse dentro dos límites normais.
No curso normal da enfermidade, a cantidade máxima de hidratos de carbono recibidos con alimentos ao día non debe superar os 150 g. Doce, repostería, alcol debe excluírse da dieta.
Vídeo do experto:
Para reducir as manifestacións da hiperinsulinemia, é importante supervisar constantemente o curso da diabetes e seguir as principais recomendacións:
- comer fraccionadamente e equilibrado
- comprobar constantemente o nivel de glicemia, axustalo se é necesario,
- observa o réxime correcto de beber,
- levar un estilo de vida sa e activo.
Se a produción excesiva de insulina foi o resultado dunha enfermidade específica, a prevención principal do desenvolvemento de convulsións queda reducida ao tratamento da patoloxía, que actúa como principal motivo da súa aparición.
O hiperinsulinismo é unha enfermidade asociada a un aumento dos niveis de insulina e unha diminución do azucre no sangue nos humanos. Sinais característicos da enfermidade: debilidade xeral, mareos, aumento do apetito, tremores e axitación psicomotora. A forma conxénita é moi rara, en aproximadamente un de cada 50 mil recentemente nados. Máis a miúdo, a variedade adquirida da enfermidade determínase en mulleres entre 35 e 50 anos.
O hiperinsulinismo diagnostícase durante unha enquisa a un paciente, cando se revelan os síntomas clínicos da enfermidade, tras os que se realizan probas funcionais, a saturación de glicosa no sangue examínase en dinámica, ultrasonido ou tomografía do páncreas, realízase o cerebro.
As formacións pancreáticas só se poden tratar cirurxicamente. Con patoloxía extrapancreática, a terapia está dirixida a eliminar a enfermidade subxacente e as súas manifestacións sintomáticas. O paciente ten asignado unha dieta especial.
Se falta un tratamento oportuno, o paciente pode caer en coma hipoglucémico.
A hiperinsulinismo conxénita nos nenos é rara. As causas da anomalía son:
- diversas patoloxías no proceso de formación fetal,
- mutacións xenéticas
- asfixia de nacemento.
A forma adquirida da enfermidade ten dúas variedades:
- Páncreas Leva á absoluta.
- Non pancreático. Provoca un lixeiro aumento da insulina.
A primeira variedade prodúcese debido ao crecemento dun tumor benigno ou maligno.
Os seguintes factores afectan á formación dunha forma non pancreática:
- violación da inxestión de alimentos, xaxún prolongado, gran perda de líquido por diarrea, vómitos ou durante a lactación,
- trastornos patolóxicos no funcionamento do fígado (,) levan problemas de metabolismo no corpo,
- uso indebido de drogas que substitúen o azucre no sangue na diabetes,
- enfermidades do sistema endócrino,
- falta de encimas que afectan o metabolismo da glicosa.
O diagnóstico de hiperinsulinismo está relacionado cos niveis de azucre. A glicosa é o principal nutriente do sistema nervioso central, leva o cerebro a funcionar normalmente. Se o nivel de insulina no sangue aumenta e o glicóxeno se acumula no fígado, inhibindo o proceso de glicoxenólise, isto conduce a unha diminución do nivel de glicosa.
Unha diminución da concentración de azucre no sangue inhibe os procesos metabólicos, reducindo o subministro de enerxía ás células do cerebro. Os procesos Redox son interrompidos e a subministración de osíxeno ás células diminúe, provocando fatiga, somnolencia, retardando a reacción e conducindo a. No proceso de agravar os síntomas, a enfermidade pode provocar ataques convulsivos e.
Clasificación
O hiperinsulinismo conxénito desde o punto de vista da evolución da enfermidade pódese dividir nos seguintes tipos:
- Forma transitoria. Ocorre en nenos que nacen de nais con diabetes gestacional sen compensación.
- Forma persistente. Esta especie diagnostícase en recentemente nados. A aparición de patoloxía está asociada á desregulación conxénita das células reguladoras da insulina e á súa liberación incontrolada.
A forma persistente morfológicamente da enfermidade pódese dividir nos seguintes tipos:
- Tipo difusa. Ten catro variedades que se distribúen uniformemente segundo o tipo de herdanza autosómica recesiva e autosómica dominante.
- Tipo focal. Normalmente, dexeneración clonal e hiperplasia de só unha parte do aparello insular. Detéctase unha mutación somática.
- Tipo atípico. Maniféstase por signos pouco característicos para esta enfermidade.
A clasificación máis usada, que se basea nas causas da enfermidade:
- Hiperinsulinismo primario - pancreático, orgánico ou absoluto. A consecuencia do proceso tumoral. No 90% dos casos, a insulina salta por tumores de natureza benigna e moi raramente nunha variedade maligna (carcinoma). Unha variedade orgánica da enfermidade é moi difícil.
- Hiperinsulinismo secundario - funcional (relativo ou extrapancreático). O seu aspecto está asociado a unha deficiencia de hormonas contra-hormonais, procesos patolóxicos no sistema nervioso e fígado. Os ataques de hipoglucemia ocorren por fame, unha sobredose de drogas con edulcorantes e exceso de exercicio.
A definición da variedade e forma da enfermidade realízase durante actividades de diagnóstico.
Posibles complicacións
O hiperinsulinismo pode levar a consecuencias graves e irreversibles incompatibles coa vida do paciente.
As principais complicacións da enfermidade:
- ataque cardíaco
- coma
- problemas coa memoria e a fala,
O prognóstico dependerá da gravidade da enfermidade e da causa da súa aparición. Se se detecta un tumor benigno, elimínase o foco e o paciente recupérase no 90% dos casos. Con malignidade do neoplasma e incapacidade para realizar a operación, a taxa de supervivencia é baixa.
Hiperinsulinemia e o seu tratamento. Hiperinsulinemia: síntomas e tratamento
A hiperinsulinemia é unha condición patolóxica na que se rexistra un aumento dos niveis de insulina no sangue. Isto pode ser debido a defectos do receptor, a formación de insulina anormal e un transporte de glicosa alterado. Para detectar a enfermidade utilízanse estudos hormonais, ecografía, TC, RM. O tratamento está dirixido a normalizar o peso corporal mediante exercicio, dieta e medicación.
Factores predispoñentes
A probabilidade dun aumento dos niveis de insulina aumenta nas persoas:
- Cunha predisposición hereditaria. Comprobouse que as persoas con antíxenos HLA son máis propensas a ser hiperinsulinémicas. Ademais, unha alta probabilidade de enfermar se os parentes próximos teñen diabetes.
- Con violación da regulación central da fame e a saciedade.
- O xénero feminino.
- Con baixa actividade física.
- Con presenza de malos hábitos (fumar, beber).
- A vellez.
- Obesidade. O tecido adiposo é un órgano endocrino independente. Sintetiza varias substancias activas e é un repositorio de hormonas. A presenza de exceso de graxa corporal leva á súa inmunidade aos efectos da insulina. Por iso, a súa produción aumenta.
- Con presenza de aterosclerose. Leva a enfermidades coronarias, danos cerebrais, enfermidades vasculares das extremidades inferiores.
- No período da menopausa.
- Con síndrome do ovario poliquístico.
- Con hipertensión arterial.
- Tomando constantemente hormonas, diuréticos tiazídicos, beta-bloqueantes.
Todos os factores anteriores afectan á transmisión de sinais nas células. As restantes tres causas do aumento dos niveis de insulina son raras.
Posibles consecuencias
- Diabetes mellitus.
- Obesidade
- Coma hipoglicémico.
- O risco de danos no corazón e nos vasos sanguíneos aumenta.
Nas fases iniciais, a hiperinsulinemia non se manifesta. No futuro, poden aparecer tales queixas:
- deposición de graxa no abdome e metade superior do corpo,
- presión arterial alta
- sede
- dor muscular
- mareos
- distracción
- debilidade, letarxia.
A hipersecreción de insulina pode estar asociada á síndrome xenética ou a enfermidades raras. A continuación aparecen os seguintes síntomas: visión deteriorada, escurecemento e pel seca, aparición de estrías no abdome e cadros, estreñimiento, dor ósea.
Métodos de tratamento
O principal compoñente do tratamento é a dieta. Pretende reducir o exceso de peso corporal. Dependendo do tipo de traballo (mental ou físico), o contido calórico dos alimentos redúcese varias veces. Reduce o contido en carbohidratos na dieta. Substitúense por froitas e verduras. Aumenta a actividade física ao longo do día. A comida debe ocorrer cada 4 horas en racións pequenas.
Recoméndase un aumento da actividade física debido a camiñar, nadar, aeróbic, ioga. As cargas estáticas de enerxía poden empeorar a condición e provocar unha crise hipertensiva. A intensidade do adestramento debería aumentar gradualmente. Lembre que só facer dieta e exercicio pode levar a melloras.
Hai características do tratamento da hiperinsulinemia na infancia. Dado que un corpo en crecemento require nutrientes para o crecemento, a dieta non é tan estrita. A dieta inclúe necesariamente complexos multivitamínicos e oligoelementos (calcio, ferro).
O complexo de tratamento inclúe medicamentos para uso a longo prazo:
- Axentes hipoglicémicos cun aumento dos niveis de glicosa (biguanidas, tiazolidinas).
- Antihipertensivos que normalizan a presión arterial e reducen o risco de complicacións (ataque cardíaco, vertedura). Grupos de medicamentos recomendados: inhibidores da ACE, sartáns, antagonistas do calcio. O obxectivo do tratamento é baixar a presión sistólica por baixo dos 130 mmHg, e a presión diastólica por baixo dos 80 mmHg.
- Baixar o colesterol - estatinas, fibratos.
- Os medicamentos reductores do apetito son inhibidores da recaptación de serotonina, inhibidores da encima gastrointestinal que descompoñen as graxas.
- Ácido metabólico - alfa lipoico, que mellora o uso da glicosa e elimina o exceso de colesterol.
Que é a enfermidade enfermiza e perigosa?
Cada enfermidade en ausencia dun tratamento adecuado leva complicacións. O hiperinsulinismo pode ser non só agudo, senón tamén crónico, que é moitas veces máis difícil de resistir. A enfermidade crónica somnolenta a actividade cerebral e afecta á condición psicosomática do paciente e, nos homes, a potencia empeora, que está chea de infertilidade. O hiperinsulinismo conxénito nun 30% dos casos leva á fame de osíxeno no cerebro e afecta ao pleno desenvolvemento do neno. Hai unha lista de outros factores aos que debes prestar atención:
- A enfermidade afecta o funcionamento de todos os órganos e sistemas.
- O hiperinsulinismo pode desencadear diabete.
- Hai un aumento constante de peso coas consecuencias seguintes.
- O risco de coma hipoglucémico aumenta.
- Desenvólvense problemas co sistema cardiovascular.
Causas do hiperinsulinismo
A patoloxía conxénita ocorre debido a anormalidades no desenvolvemento intrauterino, retraso do crecemento fetal, mutacións no xenoma.
As causas da enfermidade hipoglicémica adquirida divídense en páncreas, o que conduce ao desenvolvemento de hiperinsulinemia absoluta e non pancreática, provocando un aumento relativo nos niveis de insulina.
A forma pancreática da enfermidade ocorre en neoplasias malignas ou benignas, así como na hiperplasia de células beta pancreáticas. A forma non pancreática desenvólvese nas seguintes condicións:
- Violacións na dieta. A longa fame, a maior perda de fluído e glicosa (diarrea, vómitos, lactación), unha intensa actividade física sen consumir alimentos en carbohidratos provocan unha forte diminución do azucre no sangue. O consumo excesivo de carbohidratos refinados aumenta os niveis de azucre no sangue, o que estimula a produción activa de insulina.
- O dano no fígado de diversas etioloxías (cancro, hepatose graxa, cirrosis) orixina unha diminución dos niveis de glicóxeno, alteracións metabólicas e hipoglucemia.
- A inxestión incontrolada de fármacos que reducen o azucre para a diabetes mellitus (derivados da insulina, sulfonilureas) provoca hipoglucemia de drogas.
- Enfermidades endocrinas que conducen a unha diminución do nivel de hormonas contrainsulina (ACTH, cortisol): enanismo hipofisario, micedema, enfermidade de Addison.
- A falta de enzimas implicadas no metabolismo da glicosa (fosforilase hepática, insulinasa renal, glicosa-6-fosfatase) provoca un hiperinsulinismo relativo.
A glicosa é o principal sustrato nutritivo do sistema nervioso central e é necesario para o funcionamento normal do cerebro. Os niveis elevados de insulina, a acumulación de glicóxeno no fígado e a inhibición da glicoxólise leva a unha diminución da glicosa no sangue. A hipoglicemia provoca inhibición de procesos metabólicos e enerxéticos nas células do cerebro.
A estimulación do sistema simpatoadrenal prodúcese, aumenta a produción de catecolaminas, desenvólvese un ataque de hiperinsulinismo (taquicardia, irritabilidade, sensación de medo). A violación dos procesos redox no corpo leva a unha diminución do consumo de osíxeno polas células da córtex cerebral e ao desenvolvemento de hipoxia (somnolencia, letarxia, apatía).
A deficiencia de glicosa provoca unha violación de todos os procesos metabólicos no corpo, un aumento do fluxo sanguíneo cara ás estruturas cerebrais e un espasmo dos vasos periféricos, o que pode levar a un ataque cardíaco.
Cando estruturas antigas do cerebro están implicadas no proceso patolóxico (medulla oblongata e cerebro medio, ponte Varolius), os estados convulsivos, a diplopia, así como as alteracións respiratorias e cardíacas desenvolven.
Hiperinsulinismo
O hiperinsulinismo caracterízase por unha diminución do azucre no sangue como resultado dun aumento absoluto ou relativo da secreción de insulina. A enfermidade maniféstase con máis frecuencia entre os 40 e os 50 anos. Os pacientes presentan sensación de fame, apatía, mareos, dores de cabeza, somnolencia, taquicardia, tremor das extremidades e do corpo enteiro, expansión dos vasos periféricos, sudoración e trastornos mentais.
Desenvólvese un ataque de hipoglucemia en conexión cunha intensa actividade física ou unha fame prolongada. Ademais, os fenómenos descritos anteriormente agrávanse, cambian no sistema nervioso, letarxia, calambres, un estado de somnolencia profunda e, finalmente, un coma que pode levar á morte se o paciente non inxecta glicosa na vea no tempo. Neste caso, a glicemia diminúe ata os 60-20 e menos do mg% de azucre.
A miúdo os pacientes son observados e tratados por psiquiatras. A enfermidade caracterízase pola tríade Whiple. Coa enfermidade, o peso dos pacientes aumenta debido á inxesta constante de alimentos.
Distingue entre hiperinsulinismo orgánico e funcional. A causa máis común de hiperinsulinismo é o adenoma de illote benigno. Un tumor pode desenvolverse fóra do páncreas. O cancro de illotes de Langerhans é menos común. A hiperplasia do aparello insular pode estar acompañada dunha maior secreción de insulina.
Ao mesmo tempo, pode producirse hiperinsulinismo sen feridas orgánicas do páncreas. Esta forma denomínase hiperinsulinismo funcional. Probablemente desenvólvese porque o exceso de inxestión de carbohidratos irrita o nervio vago e aumenta a secreción de insulina.
O hiperinsulinismo tamén pode desenvolverse con certas enfermidades do sistema nervioso central, con insuficiencia hepática funcional, insuficiencia suprarrenal crónica, nutrición prolongada en baixo contido de carbohidratos, en casos de perda de hidratos de carbono, con pancreatite, etc.
Para distinguir entre as formas orgánicas e funcionais da enfermidade, a glicemia volve a determinarse durante o día xunto coa carga de azucre e as probas de insulina e adrenalina. O hiperinsulinismo orgánico é causado por unha produción repentina e inadecuada de insulina, que non se compensa con mecanismos reguladores hipoglucémicos.
O hiperinsulinismo funcional é causado polo desenvolvemento de hiperinsulinismo relativo debido a un subministro insuficiente de glicosa ou un sistema hipoglicémico neuroendocrino deteriorado. A miúdo obsérvase na clínica de varias enfermidades con metabolismo dos carbohidratos deteriorado.
Tamén se pode detectar violación dos sistemas que regulan o metabolismo dos carbohidratos en relación coa entrada súbita de glicosa no torrente sanguíneo, como con convulsións hipoglucémicas en pacientes sometidos a resección gástrica.
O desenvolvemento da hipoglucemia con hiperinsulinismo baséase en síntomas do sistema nervioso central. Na patoxénese destes signos xogan unha diminución da glicemia, o efecto tóxico de grandes cantidades de insulina, isquemia cerebral e hidremia.
O diagnóstico de hiperinsulinismo baseado nun tumor do aparello insular baséase nos seguintes datos. Os pacientes presentan antecedentes de convulsións con aumento da sudoración, tremor e perda de consciencia. Podes atopar unha conexión entre comidas e convulsións que normalmente comezan antes do almorzo ou 3-4 horas despois de comer.
O nivel de azucre no sangue en xaxún normalmente é do 70-80 mg% e durante un ataque cae ata o 40-20 mg%. Baixo a influencia da inxestión de hidratos de carbono, o ataque detense rapidamente. No período interictal, pode provocar un ataque coa introdución de dextrosa.
O hiperinsulinismo debido ao tumor debe distinguirse do hipopituitarismo, no que non hai apetito, os pacientes perden peso, o metabolismo principal está por baixo do 20%, a presión arterial diminúe e a secreción de 17-cetosteroides diminúe.
Na enfermidade de addison, en contraste coa hiperinsulinismo, a perda de peso, o melasma, a adnamia, unha diminución da excreción de 17-cetosteroides e 11-hidroxisteroides e unha proba de espina despois da administración de adrenalina ou hormona adrenocorticotrópica son negativas.
A hipoglucemia espontánea ocorre ás veces con hipotiroidismo, sen embargo, os signos característicos do hipotiroidismo (edema mucoso, apatía, diminución do metabolismo principal e acumulación de iodo radioactivo na glándula tiroide e un aumento do colesterol no sangue - están ausentes con hiperinsulinismo.
Coa enfermidade de Girke, pérdese a capacidade de mobilizar o glicóxeno do fígado. O diagnóstico pódese facer sobre a base dun aumento do fígado, unha diminución da curva de azucre e a ausencia dun aumento dos niveis de azucre no sangue e potasio despois da administración de adrenalina. Con violacións da rexión hipotalámica, obsérvase a obesidade, unha diminución da función sexual e trastornos do metabolismo da auga-sal.
O hiperinsulinismo funcional é diagnosticado por exclusión. En contraste coa hiperinsulinismo que causa tumor, os ataques de hiperinsulinismo funcional ocorren de xeito irregular, case nunca antes do almorzo. O xaxún durante o día ás veces nin sequera causa un ataque hipoglucémico. Ás veces prodúcense ataques en relación con experiencias mentais.
A prevención do hiperinsulinismo funcional é a prevención de enfermidades subxacentes, non se coñece a prevención do hiperinsulinismo tumoral.
Tratamento etiopatogenético. Tamén se recomenda tomar unha comida equilibrada con respecto a hidratos de carbono e proteínas, así como a administración de cortisona, unha hormona adrenocorticotrópica. Hai que evitar sobrecargas físicas e prescríbense lesións mentais, bromuros e sedantes lixeiros. Non se recomenda o uso de barbitúricos que baixen o azucre no sangue.
Con hiperinsulinismo orgánico, debería eliminarse o tumor que provoca o desenvolvemento da síndrome. Antes da operación, créase unha reserva de hidratos de carbono prescribindo alimentos que conteñan unha gran cantidade de hidratos e proteínas. O día antes da cirurxía e a mañá anterior á cirurxía, inxectanse 100 mg de cortisona nos músculos. Durante a operación establécese unha infusión por goteo dunha solución de glicosa ao 50% que contén 100 mg de hidrocortisona.
O tratamento conservador para a hiperinsulinismo orgánica é ineficaz. En adenomatosis difusa e adenocarcinomas con metástases, o aloxano úsase a unha velocidade de 30-50 mg por 1 kg de peso corporal do paciente. O alloxan prepárase en forma de solución ao 50% preparada no momento da infusión intravenosa. No curso do tratamento úsanse 30-50 g do medicamento.
Con hiperinsulinismo funcional, a hormona adrenocorticotrópica úsase a 40 unidades por día, a cortisona o primeiro día - 100 mg 4 veces ao día, segundo - 50 mg 4 veces ao día, logo 50 mg ao día en 4 doses divididas durante 1-2 meses.
Con hipoglucemia de carácter hipofisario, tamén se usa ACTH e cortisona. Recoméndase unha dieta que conteña ata 400 g de hidratos de carbono. As graxas teñen un efecto deprimente na produción de insulina, que hai que ter en conta á hora de crear unha dieta.
O tratamento das crises hipoglucémicas consiste na administración urxente de 20-40 ml dunha solución de glicosa do 40% nunha vea. Se o paciente non perdeu a consciencia, debe administrarse por vía oral cada 10 minutos 10 g de azucre ata que desaparezan os síntomas agudos. Con crises frecuentes, a efedrina adminístrase 2-3 veces ao día.
Tratamento moderno para a hiperinsulinismo
O hiperinsulinismo é unha hiperproducción endóxena de insulina e un aumento do seu contido no sangue. Este termo combina varios síndromes que se producen cun complexo de síntomas hipoglucémicos.
É aconsellable distinguir entre dúas formas de hiperinsulinismo: orgánica e funcional. O hiperinsulinismo orgánico é causado por tumores produtores de insulina dos illotes do páncreas. O hiperinsulinismo funcional ocorre baixo a influencia de diversos estímulos nutricionais e vai acompañado do desenvolvemento da hipoglucemia despois de certo tempo despois de comer.
Hai que ter en conta que a hipoglucemia pode observarse en condicións patolóxicas, moitas veces caracterizadas por unha maior sensibilidade dos tecidos á insulina ou unha insuficiencia de hormonas contra-hormonais.
A hipoglicemia complica o transcurso de certas enfermidades endocrinas (panipogagguitarismo, enfermidade de addison, hipotiroidismo, tirotoxicosis, etc.), así como unha serie de enfermidades somáticas (cirrosis hepática, hepatite C crónica, fígado graso, insuficiencia renal crónica).
O principal nexo patóxeno no desenvolvemento da enfermidade é a secreción de insulina aumentada, o que provoca convulsións hipoglucémicas. Os síntomas da hipoglucemia débense a unha violación da homeostase enerxética. O máis sensible a unha diminución da concentración de glicosa no sangue é o sistema nervioso central e autonómico.
A perturbación dos procesos enerxéticos co desenvolvemento de síntomas clínicos debido á inxestión insuficiente de glicosa prodúcese normalmente cando a súa concentración no sangue baixa por baixo dos 2,5 mmol / L.
Manifestacións clínicas
A hipoglicemia profunda determina o desenvolvemento de reaccións patolóxicas do sistema nervioso central, dos sistemas nerviosos e endocrinos autónomos, que se realizan en violacións polifacéticas das funcións de sistemas e órganos. O papel predominante xogan os trastornos neuropsiquiátricos e o coma.
As partes filoxeneticamente mozas do cerebro son as máis sensibles á inanición de enerxía e, polo tanto, hai sobre todo unha violación das funcións corticais superiores. Xa cunha diminución da concentración de glicosa no sangue ata o límite inferior da norma, poden aparecer trastornos intelectuais e de comportamento: unha diminución da capacidade de concentración e deterioración da memoria, irritabilidade e ansiedade mental, somnolencia e apatía, dor de cabeza e mareos.
A aparición de certos síntomas e a súa gravidade dependen en certa medida das características caracterolóxicas dunha persoa, da organización constitucional do sistema nervioso central.
Na fase inicial da síndrome hipoglucémica, tamén poden aparecer outros síntomas asociados a unha violación do sistema nervioso autónomo, sensación de fame, baleiro no estómago, diminución da agudeza visual, calafríos, sensación de tremor interno.
Aparecen reaccións psicopatolóxicas e trastornos neurolóxicos: o estupor e a desorientación semellan tremores nas mans, parestesia dos beizos, diplopia, anisocoria, aumento da sudoración, hiperemia ou palidez da pel, aumento dos reflexos do tendón, aumento do músculo.
Con máis profundización da hipoglucemia, prodúcese perda de consciencia, desenvólvense convulsións (tónica e clónica, trismo), inhiben os reflexos do tendón, aparecen síntomas de automatismo oral, con respiración superficial, hipotermia, atonía muscular e as pupilas non reaccionan á luz. A duración dos ataques é diferente. Varía desde uns minutos ata moitas horas.
Os pacientes poden saír de forma independente dun ataque de hipoglucemia debido á inclusión de mecanismos contrainsulares endóxenos compensatorios, o principal dos cales é un aumento da produción de catecolaminas, o que conduce a un aumento da glicoxenólise no fígado e nos músculos e, á súa vez, a unha hiperglicemia compensatoria. Moitas veces, os propios pacientes senten o enfoque dun ataque e toman azucre ou outros alimentos ricos en carbohidratos.
Debido á necesidade de inxestión frecuente de grandes cantidades de alimentos en carbohidratos, os pacientes engordan rapidamente e a miúdo son obesos. Os ataques repetidos de hipoglucemia e unha longa duración da enfermidade poden levar a trastornos neuropsiquiátricos graves. Estes pacientes, ata que son diagnosticados con insulinomas, a miúdo son tratados por psiquiatras.
Hiperinsulinemia e o seu tratamento. Síntomas e signos de hiperinsulinemia (hipoinsulinemia) - tratamento e dieta
A falta de tratamento oportuno, aparece un coma hipoglucémico. O diagnóstico das causas da enfermidade baséase nas características do cadro clínico, datos de probas funcionais, probas dinámicas de glicosa, ecografía ou tomografía do páncreas. O tratamento das neoplasias pancreáticas é cirúrxico. Coa variante extrapancreática da síndrome, realízase a terapia da enfermidade subxacente, prescríbese unha dieta especial.
Complicacións do hiperinsulinismo
As complicacións pódense dividir en temprano e tarde. As primeiras complicacións que se producen nas próximas horas despois dun ataque inclúen un ictus, un infarto de miocardio debido a unha forte diminución do metabolismo do músculo cardíaco e do cerebro. En situacións graves, aparece un coma hipoglucémico. As complicacións posteriores aparecen varios meses ou anos despois do inicio da enfermidade e caracterízanse por memoria e fala deterioradas, parkinsonismo, encefalopatía. A falta de diagnóstico e tratamento oportuno da enfermidade leva ao esgotamento da función endócrina do páncreas e ao desenvolvemento de diabetes mellitus, síndrome metabólica e obesidade. O hiperinsulinismo conxénito nun 30% dos casos leva a hipoxia cerebral crónica e unha diminución do desenvolvemento mental completo do neno.
Tratamento de hiperinsulinismo
A táctica do tratamento depende da causa da hiperinsulinemia. Con xénese orgánica, indícase tratamento cirúrxico: resección parcial do páncreas ou pancreatectomía total, enucleación do neoplasma. O volume de cirurxía está determinado pola localización e o tamaño do tumor. Despois da cirurxía, normalmente nótase unha hiperglicemia transitoria, que require corrección médica e unha dieta cun baixo contido en carbohidratos. A normalización dos indicadores prodúcese un mes despois da intervención. Con tumores inoperables, realízase unha terapia paliativa dirixida á prevención da hipoglucemia. En neoplasias malignas, tamén se indica a quimioterapia.
O hiperinsulinismo funcional require principalmente un tratamento para a enfermidade subxacente que causou o aumento da produción de insulina. A todos os pacientes prescríbese unha dieta equilibrada cunha diminución moderada na inxestión de carbohidratos (gr. Por día). Prefírense os hidratos de carbono complexos (pan de centeo, pasta de trigo duro, cereais de gran integral, noces). A comida debe ser fraccionada, 5-6 veces ao día. Debido a que os ataques periódicos provocan o desenvolvemento de estados de pánico en pacientes, recoméndase unha consulta cun psicólogo. Co desenvolvemento dun ataque hipoglucémico, indícase o uso de hidratos de carbono facilmente digeribles (té doce, doces, pan branco). A falta de conciencia, é necesaria a administración intravenosa dunha solución de glicosa ao 40%. Con convulsións e axitación psicomotora severa, indícanse inxeccións de tranquilizantes e sedantes. O tratamento de ataques graves de hiperinsulinismo co desenvolvemento do coma realízase na unidade de coidados intensivos con terapia de infusión de desintoxicación, a introdución de glucocorticoides e adrenalina.
Previsión e prevención
A prevención da enfermidade hipoglucémica inclúe unha dieta equilibrada cun intervalo de 2-3 horas, beber auga suficiente, desistir de malos hábitos e controlar os niveis de glicosa. Para manter e mellorar os procesos metabólicos no corpo, recoméndase unha actividade física moderada en cumprimento da dieta. O pronóstico do hiperinsulinismo depende do estadio da enfermidade e das causas da insulinemia. A eliminación de neoplasias benignas nun 90% dos casos proporciona recuperación. Os tumores inoperables e malignos provocan cambios neurolóxicos irreversibles e requiren un seguimento constante do estado do paciente. O tratamento da enfermidade subxacente coa funcionalidade da hiperinsulinemia leva a unha regresión dos síntomas e posterior recuperación.
Hiperinsulinemia: os principais síntomas:
- Debilidade
- Dor nas articulacións
- Mareos
- Boca seca
- A pel seca
- Somnolencia
- Dor muscular
- Apatía
- Intensa sede
- Diminución da visión
- Obesidade
- Letarxia
- A aparición de estrías
- Trastorno do tracto gastrointestinal
- Escurecemento da pel
A hiperinsulinemia é unha síndrome clínica caracterizada por altos niveis de insulina e baixo azucre no sangue. Tal proceso patolóxico pode levar non só a un trastorno no funcionamento dalgúns sistemas corporais, senón tamén a un coma hipoglucémico, que en si mesmo supón un perigo particular para a vida humana.
A forma conxénita de hiperinsulinemia é moi rara, mentres que a adquirida é diagnosticada, a maioría das veces, en idade. Nótase tamén que as mulleres son máis propensas a unha enfermidade deste tipo.
O cadro clínico desta síndrome clínica non é bastante específico e, polo tanto, para un diagnóstico preciso, o médico pode usar métodos de investigación tanto de laboratorio como instrumentais. Nalgúns casos, pode ser necesario un diagnóstico diferencial.
O tratamento do hiperinsulinimismo baséase en medicamentos, dieta e exercicio. Está estrictamente prohibido realizar medidas terapéuticas a criterio.
A hiperinsulinemia pode deberse aos seguintes factores etiolóxicos:
- diminución da sensibilidade dos receptores de insulina ou o seu número,
- formación excesiva de insulina como resultado de certos procesos patolóxicos no corpo,
- transferencia de glicosa deteriorada,
- fallos na sinalización no sistema celular.
Os factores predispoñentes para o desenvolvemento dun proceso patolóxico son os seguintes:
- predisposición hereditaria a este tipo de enfermidades,
- obesidade
- tomar medicamentos hormonais e outros medicamentos "pesados",
- hipertensión arterial
- a menopausa
- en presenza da síndrome do ovario poliquístico,
- vellez
- a presenza de malos hábitos como o tabaquismo e o alcoholismo,
- baixa actividade física
- unha historia de aterosclerose,
- desnutrición.
Nalgúns casos, o que é bastante raro, non se poden establecer as causas da hiperinsulinemia.
Dieta para a hiperinsulinismo
Un estilo de vida saudable axudará a evitar moitas enfermidades, especialmente o hiperinsulinismo. A prevención inclúe:
- comida sa, sen aditivos sintéticos, colorantes e alcol,
- control regular do estado de saúde,
- control de peso
- deportes diarios
- camiña ao fresco.
Se hai unha tendencia ao inicio da diabetes ou outros problemas asociados a procesos metabólicos no corpo, é máis fácil cambiar o modo de vida que tratar as consecuencias despois. Convén recordar que tales enfermidades non pasan sen rastro e sempre deixan unha pegada, nalgúns pacientes o tratamento dura toda a vida. Neste caso inclúese a terapia farmacéutica e as restricións nutricionais estritas.
A información proporciónase só a información xeral e non se pode usar para auto-medicamentos. Non auto-medicar, pode ser perigoso. Consulte sempre o seu médico. En caso de copia parcial ou completa de materiais do sitio, é necesaria unha ligazón activa para el.
Aumento absoluto dos niveis de insulina no sangue ou hiperinsulinismo: síntomas, diagnóstico e tratamento
O hiperinsulinismo é unha enfermidade que se presenta en forma de hipoglucemia, que é un exceso da norma ou un aumento absoluto do nivel de insulina no sangue.
Un exceso desta hormona provoca un aumento moi forte do contido en azucre, o que leva a unha deficiencia de glicosa e tamén provoca a fame de cerebro en oxígeno, o que conduce a unha deterioración da actividade nerviosa.
Aparición e síntomas
Esta enfermidade é máis común na muller e ocorre entre os 26 e os 55 anos. Os ataques de hipoglucemia, por regra xeral, maniféstanse pola mañá despois dun xaxún suficientemente longo. A enfermidade pode ser funcional e maniféstase á mesma hora do día, con todo, despois de tomar hidratos de carbono.
O hiperinsulinismo pode provocar non só fame prolongada. Outros factores importantes na manifestación da enfermidade poden ser varias actividades físicas e experiencias mentais. Nas mulleres, os síntomas repetidos da enfermidade só poden aparecer no período premenstrual.
Os síntomas de hiperinsulinismo teñen os seguintes:
- fame continua
- aumento da suor
- debilidade xeral
- taquicardia
- palidez
- parestesia
- diplopia
- un inexplicable sentimento de medo
- axitación mental
- tremor das mans e temblor das extremidades,
- accións desmotivadas
- disartria.
Non obstante, estes síntomas son iniciais e se non os tratas e continúas ignorando a enfermidade aínda máis, as consecuencias poden ser máis graves.
O hiperinsulinismo absoluto maniféstase polos seguintes síntomas:
- perda repentina de consciencia
- coma con hipotermia,
- coma con hiporeflexia,
- calambres tónicos
- cólicos clínicos.
Tales convulsións ocorren xeralmente despois dunha perda repentina de consciencia.
Antes do inicio do ataque, aparecen os seguintes síntomas:
- diminución da eficiencia da memoria
- inestabilidade emocional
- completa indiferencia polos demais,
- perda de habilidades profesionais habituais,
- parestesia
- síntomas de insuficiencia piramidal,
- reflexos patolóxicos.
Vídeos relacionados
Que é o hiperinsulinismo e como desfacerse dunha constante sensación de fame, podes descubrir este vídeo:
Podemos dicir sobre hiperinsulinismo que esta é unha enfermidade que pode levar a complicacións graves. Procede en forma de hipoglucemia. De feito, esta enfermidade é o contrario exacto da diabetes, porque con ela hai unha débil produción de insulina ou a súa ausencia completa, e con hiperinsulinismo aumentado ou absoluto. Basicamente, este diagnóstico é feito pola parte feminina da poboación.
- Elimina causas de trastornos da presión
- Normaliza a presión aos 10 minutos da administración
A hiperinsulinemia é unha condición patolóxica na que se rexistra un aumento dos niveis de insulina no sangue. Isto pode ser debido a defectos do receptor, a formación de insulina anormal e un transporte de glicosa alterado. Para detectar a enfermidade utilízanse estudos hormonais, ecografía, TC, RM. O tratamento está dirixido a normalizar o peso corporal mediante exercicio, dieta e medicación.
Etioloxía e patoxénese
A maior importancia práctica é a principal forma de hiperinsulinismo causada polo insuloma, a miúdo simple, menos frecuentemente múltiple.
Os insulomas hormonais activos orixinan células beta do aparello insular con diferentes graos de madurez e diferenciación. Moi poucas veces se desenvolven fóra do páncreas a partir de elementos insulares ectópicos. O desenvolvemento do insuloma adoita ir acompañado dun aumento da gravidade do hiperinsulinismo, aínda que cun aumento da súa función, créanse condicións para a hipotrofia compensatoria e a hipofunción do resto do tecido insular. O desenvolvemento da enfermidade provoca inevitablemente un aumento da necesidade do organismo en hidratos de carbono, xa que a medida que aumenta o uso de glicosa, as fontes da súa formación se agotan, en particular, os almacéns de glicóxeno nos tecidos e tamén aumenta a hipoglicemia, o que leva a unha violación de diversas funcións do corpo. O sistema nervioso está especialmente afectado: filoxeneticamente os sitios máis novos. A gran importancia da deficiencia de carbohidratos no desenvolvemento da hipoxia e a deterioración da función do cerebro e outras partes do sistema nervioso móstrase en estudos histoquímicos do sistema nervioso. O rápido esgotamento de glicóxeno non depositado no cerebro leva a alteracións profundas no uso do osíxeno polo tecido cerebral, o que pode provocar cambios irreversibles. O choque intensivo de insulina e o coma hipoglucémico prolongado adoitan causar a morte. Unha saída espontánea dun ataque de hipoglucemia prodúcese debido a mecanismos compensatorios nos que están implicados, en particular, órganos que secretan hormona adrenocorticotrópica, corticoides e adrenalina. A glucogona, segregada por células alfa pancreáticas e células similares da mucosa gástrica e intestinal, tamén está aparentemente implicada nos procesos de compensación (potenciando a súa función) da hipoglucemia espontánea. Entón, se un insuloma hiperfuncionante é importante na etioloxía da enfermidade, entón o desenvolvemento dun ataque hipoglucémico encaixa no patrón: a primeira fase é a produción de exceso de insulina por parte do tumor, a segunda é a hipoglucemia debido á hiperinsulinemia, a terceira é a excitación do sistema nervioso cando comeza o esgotamento da glicosa no cerebro e a cuarta é a supresión. funcións do sistema nervioso, expresadas pola depresión, e con máis agotamento de almacéns de glicóxeno no tecido cerebral - coma.
Cadro clínico característico

Os síntomas de hiperinsulinismo, que nas fases iniciais do seu desenvolvemento non se manifestan, é unha violación extremadamente perigosa que require atención médica inmediata.
Para un cambio patolóxico progresivo, son características as seguintes:
- deposición de masas de graxa no corpo superior e no abdome (na foto),
- a manifestación de estrías da pel na área de formación de graxa,
- pel seca, cambio de tez,
- síntomas de hipertensión,
- manifestación da sede
- dor muscular, manifestada independentemente da actividade física,
- manifestación de mareos,
- diminución do alcance de atención,
- manifestación de tremer e sensación de frío,
- dificultade para defecar.
No contexto de tal violación, o benestar dunha persoa está deteriorando rapidamente, o paciente determina queixas de apatía constante e faise débil e letárgico.
Importante! Só un médico pode determinar o mecanismo de acción necesario - a corrección oportuna estabilizará a afección.
Como é o diagnóstico?
Dado que o aumento dos niveis de insulina no sangue non pasa sen rastro de moitos sistemas do corpo humano, é preferible empregar o método de diagnóstico complexo.
Primeiro de todo, indícase un exame de laboratorio, que implica a entrega de probas para determinar a concentración:
O material estudado é o sangue venoso do paciente, que debe ser doado de acordo cun certo algoritmo. As instrucións para a preparación deben estudarse antes de pasar a proba. Ademais dunha proba de sangue, os diagnósticos de laboratorio inclúen a realización de probas de orina - realízase unha proba para detectar proteínas na orina do paciente.
Atención! Tamén se realiza unha proba de sangue bioquímica para determinar a concentración de colesterol total, así como LDL e HDL. Esta proba tamén permite identificar a cantidade de glicosa no sangue do paciente nun estómago baleiro e despois de comer.
Para determinar o diagnóstico exacto, tamén se realiza un control de 24 horas dos indicadores de presión arterial do paciente, utilízase un monitor Holter. O médico debe calcular o índice de masa corporal. A proba implica comparar a altura e o peso do paciente, unha fórmula similar é extremadamente sinxela, os cálculos pódense facer na súa conta.
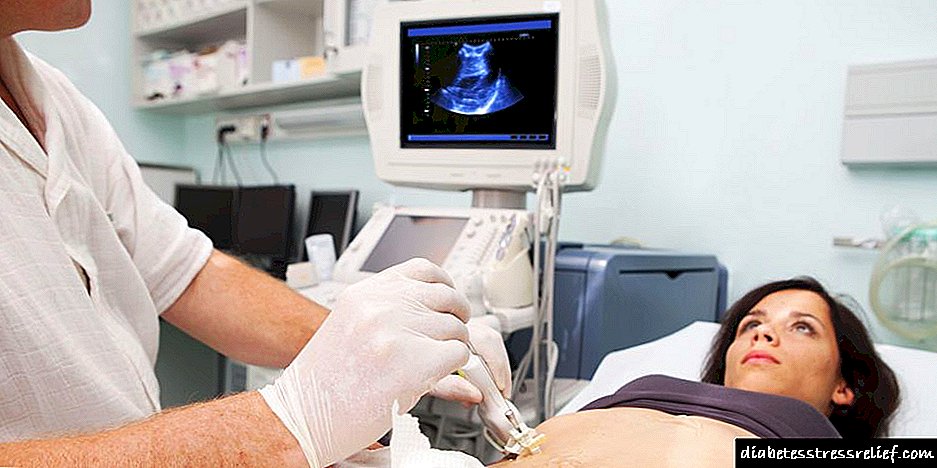
Para obter unha imaxe completa, é necesario realizar un exame de ultrasonido:
- fígado
- riles
- páncreas
- órganos pélvicos en mulleres - necesarios para excluír patoloxías xinecolóxicas.
A resonancia magnética raramente se usa, isto débese a que o custo do estudo é bastante elevado. Á vista da escasa prevalencia, este estudo recórrese só se hai unha urxencia para obter unha imaxe do funcionamento, a hipófise e a cortiza suprarrenal. En concreto, o exame realízase se hai tumores hipofisarios sospeitosos.
Métodos de prevención

Pódese evitar a hiperinsulinemia, para iso é necesario seguir regras sinxelas baseadas nun estilo de vida saudable:
- a adhesión a unha dieta que implique o consumo de alimentos saudables, controlando as normas de consumo de alimentos,
- revisións periódicas, incluída a doazón de sangue para a súa análise,
- control do peso corporal
- negativa a beber alcol,
- abandonar a adicción á nicotina,
- actividade física regular, que lle permite manter o corpo en boa forma física.
Se atopas altos niveis de insulina no sangue, debes consultar inmediatamente a un especialista. O atraso neste caso é inaceptable, o desequilibrio non se estabiliza por si só.
Complicacións probables

Se se ignora esta condición durante moito tempo, pode causar complicacións graves baixo as seguintes violacións:
- diabetes mellitus
- trastornos metabólicos
- obesidade
- coma hipoglucémico,
- diversas enfermidades cardíacas
- lesións vasculares.
É posible evitar o desenvolvemento da hiperinsulinemia, as regras que proporcionan profilaxis son extremadamente sinxelas e consisten en negarse a consumir graxa e alimentos doces en exceso. Cómpre salientar que a hiperinsulinemia é só un factor predisposto ao desenvolvemento da diabetes, pero esta violación non expresa o feito da enfermidade.
Preguntas a un especialista
Boas tardes Hai un ano, un endocrinólogo diagnosticoume hiperinsulinismo. Durante este tempo, gañei uns 15 quilos adicionais, o peso segue a medrar, a pesar de que non coma moito. Dame moito medo á diabetes, dime como perder peso coa miña enfermidade e é posible?
Boas tardes, Victoria. O hiperinsulinismo non é unha sentenza, pero, dun xeito ou outro, un factor predispoñente ao desenvolvemento da diabetes. Despois de determinar o diagnóstico, o seu estado debe ser controlado por un médico.
Que lle dixo o experto sobre os 15 quilogramos gañados? Cal é o teu peso orixinal? Só temer a diabetes non é suficiente, debes consultar a un especialista da túa zona de residencia e someterse a un exame completo, non é suficiente a corrección da dieta para combater a hiperinsulinemia.
Ola Desprázome de hiperinsulinemia despois do parto. Dixeron que o motivo do seu desenvolvemento é unha dieta pouco saudable durante o embarazo e un rápido aumento do exceso de peso, durante 9 meses gañei 22 quilogramos. O peso despois do parto non foi e está aumentando ata a data. Que dieta debería seguir?
Ola Marina. Quere ver datos concretos das probas de laboratorio que determinen os niveis de insulina no sangue. En canto á dieta, podo recomendar a táboa nº 9 de Pevzner, pero o seu médico poderá dar recomendacións máis específicas despois de examinar os resultados do exame.
Ola O problema non me preocupou, senón a miña filla. Hai dous anos deu a luz a un bebé. Antes do embarazo, ela estaba delgada, dedicada a bailar. O seu peso era de só 52 kg co aumento de 170 cm. Agora o peso chega a 70-73 kg. Pasado o exame, tomou varias pílulas e solucións para a perda de peso, pero todo en balde.
Desaparecen 2 kg ao mes de inxestión, que logo son devoltas. Hai poucos días doei sangue para a determinación de azucre e insulina, o azucre é normal e a insulina elevada - 35. Fixámolo nós, este indicador indica diabete de 2º grao. Que se debe facer neste caso?
Boas tardes Isto non é diabete, non te preocupes. Ata o momento, este valor indica o desenvolvemento do hiperinsulinismo. Tal violación e impide que a súa filla perda peso. É necesario dirixir todas as forzas á normalización do metabolismo.
A rapaza debe seguir a dieta recomendada polo endocrinólogo, o menú debe discutirse co nutricionista. Está ben ter en conta aumentar a actividade física. Con drogas para a perda de peso debes ter coidado, debes excluír completamente a inxestión incontrolada.
O que é un exceso da norma ou un incremento absoluto dos niveis de insulina no sangue.
Un exceso desta hormona provoca un aumento moi forte do contido en azucre, o que leva a unha deficiencia de glicosa e tamén provoca a fame de cerebro en oxígeno, o que conduce a unha deterioración da actividade nerviosa.
Esta enfermidade é máis común na muller e ocorre entre os 26 e os 55 anos. Os ataques de hipoglucemia, por regra xeral, maniféstanse pola mañá despois dun xaxún suficientemente longo. A enfermidade pode ser funcional e maniféstase á mesma hora do día, con todo, despois da administración.
O hiperinsulinismo pode provocar non só fame prolongada. Outros factores importantes na manifestación da enfermidade poden ser varias actividades físicas e experiencias mentais. Nas mulleres, os síntomas repetidos da enfermidade só poden aparecer no período premenstrual.
Os síntomas de hiperinsulinismo teñen os seguintes:
- fame continua
- aumento da suor
- debilidade xeral
- taquicardia
- palidez
- parestesia
- diplopia
- un inexplicable sentimento de medo
- axitación mental
- tremor das mans e temblor das extremidades,
- accións desmotivadas
- disartria.
Non obstante, estes síntomas son iniciais e se non os tratas e continúas a ignorar a enfermidade aínda máis, as consecuencias poden ser máis graves.
 O hiperinsulinismo absoluto maniféstase polos seguintes síntomas:
O hiperinsulinismo absoluto maniféstase polos seguintes síntomas:
- perda repentina de consciencia
- coma con hipotermia,
- coma con hiporeflexia,
- calambres tónicos
- cólicos clínicos.
Tales convulsións ocorren xeralmente despois dunha perda repentina de consciencia.
Antes do inicio do ataque, aparecen os seguintes síntomas:
- diminución da eficiencia da memoria
- inestabilidade emocional
- completa indiferencia polos demais,
- perda de habilidades profesionais habituais,
- parestesia
- síntomas de insuficiencia piramidal,
- reflexos patolóxicos.
Debido ao síntoma, que causa unha constante sensación de fame, unha persoa adoita ter sobrepeso.
Anatomía patolóxica do hiperinsulinismo
Con hiperplasia xeral do tecido insular, o páncreas non ten un aspecto diferente do normal.Macroscópicamente, os insulomas adoitan ser de tamaño pequeno, por regra xeral, o seu diámetro alcanza só 1-2 cm, raramente 5-6 cm. Os tumores máis grandes adoitan ser hormonais inactivos, débilmente activos ou malignos. Estes últimos adoitan ser peludos e poden chegar a situar entre 500 e 800 g. Os insulomas benignos normalmente difiren un pouco na consistencia (máis denso, pero non sempre) e na cor do páncreas, adquirindo unha tonalidade blanquecina, gris-rosa ou marrón.
A maioría dos insulomas (75%) están situados no lado esquerdo do páncreas e principalmente na súa cola, que depende dun número maior de illas desta parte da glándula. Os insululomas non sempre teñen unha cápsula claramente definida, e en moitos tumores está parcial ou incluso completamente ausente. A peculiaridade da insulina reside non só na posible ausencia dunha cápsula, senón tamén na variedade de formas celulares, a pesar da súa orixe común (das células beta). Isto fai que os criterios morfolóxicos habituais para determinar tumores benignos ou malignos sexan insuficientes, e ao comezo do desenvolvemento destes, os criterios para determinar os límites entre a hiperplasia de illote e o desenvolvemento de blastoma son insuficientes.
Dos insulomas descritos ata o de agora, polo menos, o 9% son malignos e algúns deles xa foron acompañados de metástases. Os tumores benignos adoitan ser da estrutura alveolar e trabecular, menos frecuentemente os tubulares e papilomatosos. Constan de pequenos cadrados ou cilíndricos, e a maioría das veces de células poligonais (de normal a atípicas) con citoplasma pálido ou alveolar, con núcleos de diferentes tamaños. O tecido intersticial ten signos de hialinose e a formación de estruturas compactas ou multicamerais, hemorraxias e procesos dexenerativos no estroma do tumor. Nos tumores malignos, aumenta o atipismo celular, aparece a hipercromatosis, a mitose, hai signos de crecemento infiltrado coa xerminación de células tumorais fóra da cápsula, así como no lumen do sangue e dos vasos linfáticos.
O prognóstico do hiperinsulinismo
O tratamento cirúrxico do hiperinsulinismo endóxeno, consistente na eliminación radical do insuloma, dá mellores resultados, menos se manifesta o efecto das condicións hipoglucémicas. No inicio da enfermidade, o prognóstico é absolutamente favorable e nas etapas posteriores, especialmente cando se retrasa a eliminación de ataques hipoglucémicos, é pobre en relación coa saúde e a vida. A eliminación urxente dos ataques de hipoglucemia e, en particular, a prevención destes ataques por unha dieta mellorada de alimentos que conteñen hidratos de carbono, manteñen o corpo nun estado de benestar relativo e un período latente de enfermidade hipoglicémica, aínda que contribúen á obesidade. Ademais, as consecuencias da enfermidade poden ser insignificantes e o tratamento cirúrxico do hiperinsulinismo fai que o prognóstico sexa bo incluso cun longo curso da enfermidade. Desaparecen todos os signos de enfermidade hipoglicémica e tamén pasa a obesidade. A falta de asistencia puntual para aumentar a hipoglucemia, sempre se crea unha ameaza para a vida do paciente.
Elaborado e editado por: cirurxián
Moitas enfermidades crónicas adoitan preceder o inicio da diabetes.
Por exemplo, a hiperinsulinemia en nenos e adultos detéctase en casos raros, pero indica unha produción excesiva dunha hormona que pode provocar unha diminución dos niveis de azucre, a fame e a disfunción de todos os sistemas internos. A falta de medidas terapéuticas dirixidas a suprimir a produción de insulina pode levar ao desenvolvemento de diabetes descontrolada.
Que é a resistencia á insulina?
A resistencia á insulina é unha violación da sensibilidade das células, debido a que deixan de percibir normalmente insulina e non poden absorber a glicosa.
Para garantir o fluxo desta substancia necesaria ás células, o corpo está obrigado constantemente a manter un alto nivel de insulina no sangue.
Isto leva á presión arterial alta, á acumulación de depósitos graxos e ao inchazo dos tecidos brandos.
A resistencia á insulina perturba o metabolismo normal, debido a que se estreitan os vasos sanguíneos, nelas deposítanse placas de colesterol. Isto aumenta o risco de desenvolver enfermidades cardíacas graves e hipertensión crónica. A insulina inhibe a descomposición de graxas, polo tanto, no seu nivel elevado, unha persoa está gañando intensamente peso corporal.
Hai unha teoría de que a resistencia á insulina é un mecanismo de protección para a supervivencia humana en condicións extremas (por exemplo, con fame prolongada).
En teoría, a graxa que se demoraba durante a nutrición normal debe desperdirse durante a falta de nutrientes, dándolle a oportunidade á persoa de "durar" máis tempo sen alimentos.
Pero na práctica, para unha persoa moderna neste estado non hai nada útil, porque, en realidade, simplemente leva ao desenvolvemento de obesidade e diabetes mellitus non dependente da insulina.
O diagnóstico da hiperinsulinemia é un pouco complicado pola falta de especificidade dos síntomas e polo feito de que estes non aparezan de inmediato. Para identificar esta condición, úsanse os seguintes métodos de exame:
- determinación do nivel de hormonas no sangue (insulina, hipófise e tiroides),
- Resonancia magnética da glándula pituitaria cun axente de contraste para descartar un tumor,
- Ecografía dos órganos abdominais, en particular, do páncreas,
- Ecografía dos órganos pélvicos para mulleres (para establecer ou excluír patoloxías xinecolóxicas concomitantes que poden ser as causas do aumento da insulina no sangue),
- control da presión arterial (incluído o control diario mediante un monitor Holter),
- control regular da glicosa no sangue (cun estómago baleiro e baixo carga).
Os mínimos síntomas dubidosos, é necesario contactar cun endocrinólogo, xa que a detección oportuna dunha patoloxía aumenta as posibilidades de desfacerse definitivamente dela
Hiperinsulinemia: causas, síntomas, tratamento, dieta
A hiperinsulinemia debe entenderse como unha enfermidade que se manifesta como un aumento do nivel de insulina no sangue. Esta condición patolóxica pode provocar un salto nos niveis de azucre e un requisito previo para o desenvolvemento da diabetes. Outra enfermidade está intimamente relacionada con esta enfermidade: a polisistose, que se acompaña de disfunción ou funcionamento deteriorado:
- ovarios
- córtex suprarrenal
- páncreas
- glándula hipofisaria
- hipotálamo.
Ademais, hai unha produción excesiva de insulina xunto con estróxenos e andrógenos; todos estes síntomas e signos indican que a hiperinsulinemia está a piques de comezar no corpo do paciente.
Ao comezo dos problemas de saúde, comeza a desenvolverse unha síndrome metabólica, que se caracteriza por cambios no nivel de azucre no sangue dunha persoa. Esta condición obsérvase despois de comer, cando o nivel de glicosa aumenta e provoca hiperglicemia, e isto pode ser o comezo do desenvolvemento dunha condición como a hiperinsulinemia.
Algún tempo despois da comida, este indicador cae drasticamente e xa provoca hipoglucemia. Unha síndrome metabólica similar é o comezo do desenvolvemento da diabetes. O páncreas neste caso comeza a producir excesivamente insulina e por tanto se agota, o que leva a unha deficiencia desta hormona no corpo.
Se aumenta o nivel de insulina, obsérvase un aumento de peso, o que conduce a obesidade de distintos graos. Por regra xeral, a capa de graxa acumúlase na cintura e no abdome, o que indica hiperinsulinemia.
A pesar de que as causas desta condición son coñecidas e os síntomas son difíciles de ignorar, aínda se produce no mundo moderno.
Como se manifesta a poliquística e a hiperinsulinemia?
A hiperinsulinemia caracterízase por un curso latente, pero nalgúns casos, os pacientes poden notar debilidade muscular, calafríos, mareos, sede excesiva, concentración insuficiente, letarxia e fatiga persistente, todos estes síntomas son difíciles de perder, ademais, o diagnóstico. pasa con eles de xeito máis produtivo.
Se falamos de policistose, os seus principais síntomas maniféstanse pola ausencia ou irregularidade da menstruación, a obesidade, o hirsutismo e a alopecia androgénica (calvicie) e cada manifestación requirirá un tratamento individual.
Moitas veces, un mal funcionamento dos ovarios irá acompañado de acne, caspa, estrías no abdome, inchazo, dor na cavidade abdominal. Ademais, unha muller pode observar as seguintes manifestacións e síntomas:
- cambios de humor rápidos,
- parada respiratoria durante o sono (apnea),
- nerviosismo
- irritabilidade excesiva
- depresións
- somnolencia
- apatía.
Se o paciente vai ao médico, en primeiro lugar haberá un diagnóstico nunha máquina de ultrasóns, que pode dar lugar a múltiples formacións císticas, un engrosamento da cápsula ovárica, unha hiperplasia endometrial no útero. Tales procesos irán acompañados de sensacións dolorosas no abdome inferior e na pelve e hai que ter en conta as súas causas.
Se non tratas o tratamento oportuno do poliquístico, entón unha muller pode superar complicacións bastante graves:
- cancro de tecido endometrial,
- hiperplasia
- obesidade
- cancro de mama
- alta presión
- diabetes mellitus
- trombose
- ictus
- tromboflebite.
Ademais destas, outras complicacións da enfermidade poden desenvolver, por exemplo, infarto de miocardio, aborto espontáneo, parto prematuro, tromboembolismo, así como dislipemia.
Falando en número, entre o 5 e o 10 por cento das mulleres en idade fértil están expostas a ovarios poliquísticos, a pesar de que se coñecen as causas desta complicación.
Como se trata a hiperinsulinemia e a policistose?
Se unha muller ten estas enfermidades, é importante proporcionarlle unha dieta individual, que será elaborada polo médico asistente e un tratamento completo.
A principal tarefa nesta situación é levar o peso normal.
Por este motivo, as calorías restrinxen os alimentos a 1800 calorías por día, unha dieta con azucre elevado neste caso actuará como unha especie de tratamento. É importante limitar o máximo posible o consumo:
- graxa
- especias
- especias
- comida picante
- bebidas alcohólicas
A comida tómase fraccionalmente 6 veces ao día. Así como o tratamento, a terapia hormonal, a masaxe e a hidroterapia poden prescribirse. Todos os procedementos deben realizarse baixo a estreita supervisión dun médico.
Que é a hiperinsulinemia e por que é perigoso?
Moitas enfermidades crónicas adoitan preceder o inicio da diabetes.
Por exemplo, a hiperinsulinemia en nenos e adultos detéctase en casos raros, pero indica unha produción excesiva dunha hormona que pode provocar unha diminución dos niveis de azucre, a fame e a disfunción de todos os sistemas internos. A falta de medidas terapéuticas dirixidas a suprimir a produción de insulina pode levar ao desenvolvemento de diabetes descontrolada.
Síntomas de hiperinsulinemia
Á vez é moi difícil determinar os síntomas da hiperinsulinemia. Na fase inicial, unha forma latente é característica dela. Non obstante, a maioría dos pacientes presentan síntomas similares:
- Debilidade muscular temporal
- Mareos
- Fatiga sen motivo aparente.
- Incapacidade de concentración
- Discapacidade visual e diplopia
- Temblor, calafríos
- Sede
Tratamento de hiperinsulinemia
 Dado que non se trata dun diagnóstico, senón dunha condición dolorosa, o seu tratamento baséase en eliminar as causas, seguir unha dieta e regular a nutrición, reducir o peso e controlar o azucre no sangue do paciente. Só en casos raros, os pacientes reciben medicación. Se se seguen todas estas recomendacións, este estado pode ser derrotado. Os niveis de insulina volverán gradualmente á normalidade. Só terapia e dieta para hiperinsulinemia terán que ser observadas durante moito tempo, e quizais incluso de forma constante. Isto é moi importante: aprender a vivir e comer segundo as novas regras. A pataca e a carne graxa deberían excluírse da dieta habitual, engadir máis verduras á túa mesa e facer a comida equilibrada. Se ignoras estas recomendacións ou as que o médico deu sobre a dieta, a hiperinsulinemia pode levar a consecuencias desagradables:
Dado que non se trata dun diagnóstico, senón dunha condición dolorosa, o seu tratamento baséase en eliminar as causas, seguir unha dieta e regular a nutrición, reducir o peso e controlar o azucre no sangue do paciente. Só en casos raros, os pacientes reciben medicación. Se se seguen todas estas recomendacións, este estado pode ser derrotado. Os niveis de insulina volverán gradualmente á normalidade. Só terapia e dieta para hiperinsulinemia terán que ser observadas durante moito tempo, e quizais incluso de forma constante. Isto é moi importante: aprender a vivir e comer segundo as novas regras. A pataca e a carne graxa deberían excluírse da dieta habitual, engadir máis verduras á túa mesa e facer a comida equilibrada. Se ignoras estas recomendacións ou as que o médico deu sobre a dieta, a hiperinsulinemia pode levar a consecuencias desagradables:
- Hipoglicemia
- Diabetes
- Hipertensión
- Enfermidade coronaria
- Aumento do risco de BCV
- Aumento de peso
- Letarxia
Comentarios e comentarios
Margarita Pavlovna - 25 de febreiro de 2019 21:59 h.
Teño diabete tipo 2 non dependente da insulina. Un amigo aconsellou baixar o azucre no sangue con DiabeNot. Pedín por internet. Comezou a recepción. Sigo unha dieta non estrita, cada mañá comecei a percorrer 2-3 quilómetros a pé. Nas dúas últimas semanas, noto unha diminución suave do azucre no contador pola mañá antes do almorzo de 9,3 a 7,1, e onte mesmo a 6,1! Continúo o curso preventivo. Cancelarei a subscrición sobre os éxitos.