Que é o pé de Charcot: signos e síntomas da enfermidade na diabetes
O pé de Charcot en medicina tamén se define como osteoartropatía diabética. Esta é unha complicación grave da diabetes, que se caracteriza por varios cambios nos ósos:
- Hiperostose A capa cortical do óso crece.
- Osteoporose Trátase de debilitamento e adelgazamento dos ósos.
- Osteliosis. O tecido óseo é completamente absorbido.
Como vedes, o pé de Charcot con diabetes está cheo de graves consecuencias negativas. No marco do modo de vida habitual, tal enfermidade pode provocar fracturas frecuentes de ósos, así como a súa fusión inadecuada. Este feito último ás veces provoca a deformación do pé.

Espere que un desenvolvemento similar de eventos sexa para aqueles que son diagnosticados cunha forma descompensada de diabetes. Ademais, isto é certo tanto para pacientes dependentes da insulina como para os que non forman parte deste grupo. Despois dun determinado período de tempo, tales pacientes adoitan ter complicacións neuropáticas, que provocan fracturas na zona do pé e frecuentes.
O problema descrito anteriormente pode ir acompañado de lesións ulcerativas da pel, o que dificulta a situación xa difícil. A conclusión é que cando as úlceras aparecen no pé con neuropatía, provocan un notable fluxo de sangue, filtrando o calcio dos ósos. Naturalmente, despois dun proceso así, os ósos perden forza e poden romperse con cargas moderadas.
É de salientar o feito de que o pé de Charcot aparece principalmente en pacientes que levan máis de 10 anos loitando coa enfermidade.
Formas da enfermidade
Hai varias enfermidades de fondo que causan a aparición dun pé diabético. Ante este feito, pódense distinguir varias formas da enfermidade en si:
- Neuroisquímica. O seu desenvolvemento ocorre ante o fondo de angiopatía diabética, que se expresa a través da deterioración do fluxo sanguíneo nas extremidades inferiores. Neste estado, o pé non cambia a súa forma e mantense a súa sensibilidade. Neste caso, prodúcese inchazo, a superficie da pel faise fría e o pulso é débil.
- O pé de Charcot é unha forma neuropática. Neste caso, a enfermidade desenvólvese no fondo da polineuropatía diabética e leva a danos nas terminacións nerviosas nos pés. Os síntomas desta condición redúcense ata unha diminución significativa da sensibilidade do pé, mentres non hai dor. Debido a que se perturba a inervación, o paciente distribúe incorrectamente a carga nas articulacións das pernas, o que crea un risco de deformación do pé.
- Mixto. Neste caso, os signos de ambas as formas anteriores móstranse á vez.
O pé de Charcot na diabetes: etapas do desenvolvemento
Se temos en conta a avaliación da enfermidade por parte do doutor Wagner, será posible distinguir 5 etapas que sofre o paciente cun diagnóstico de pé diabético. Aquí tes unha breve descrición deles:
- Primeira etapa. Unha úlcera de tipo superficial, na que só están afectadas as capas superiores da pel. Como tratamento úsase a técnica de retirar os millos. Se é necesario, úsanse antibióticos.
- O segundo. Esta é unha úlcera profunda que non afecta o óso. Ao mesmo tempo, o efecto da infección pode determinarse polos seguintes signos: febre alta, pus e enrojecemento da pel arredor da parte afectada do pé. O tratamento e a cirurxía antibióticas para extirpar o tecido morto.
- O terceiro. Nesta fase, fórmase unha úlcera profunda e prodúcese un dano óseo (desenvólvese osteomielite). Os procesos destrutivos tamén afectan os tecidos brandos na zona do pé.Esta condición adoita vir acompañada de supuración. O tratamento prescríbase o mesmo que no caso da segunda etapa. Con un curso especialmente grave da enfermidade, a amputación é posible, pero tales casos son raros: a condición dos pacientes moitas veces pódese mellorar coa medicación.

- Cuarto. O pé de Charcot a este nivel caracterízase por gangrena, que afecta a unha determinada zona, como un dedo. Con este diagnóstico realízase a amputación das partes mortas e, en casos especialmente graves, as patas por baixo do xeonllo.
- Quinta etapa. Nesta fase, as lesións son máximas: desenvólvese unha gangrena extensa do pé, o que pode levar a un desenlace fatal. A única medida efectiva é a amputación e inmediata.
Para comprender o que constitúe o pé de Charcot, cabe mencionar a etapa cero, que precede a todo o descrito anteriormente. De feito, estamos a falar de persoas en risco. Nesta condición, aínda non hai úlceras, pero a deformidade do pé faise notar, aparecen cornos ou cornos, e a hiperqueratose tamén se fai sentir.
Diagnósticos
O pé de Charcot con diabetes, coa foto que confirma a gravidade desta enfermidade, necesita un tratamento oportuno, se non pode producirse complicacións graves.
Polo tanto, o diagnóstico nos primeiros signos da enfermidade debe realizarse coa participación de especialistas cualificados. Ante a primeira sospeita de osteoartropatía diabética, debes facer unha visita ao endocrinólogo. Se é posible, é mellor acudir a un centro médico especializado.
Para facer un diagnóstico preciso será necesario un estudo minucioso do cadro clínico e dos signos radiolóxicos, que indicarán unha etapa específica. A complexidade do proceso de determinación da enfermidade se reduce ao feito de que os síntomas poden semellar a manifestación de flegmon, tromboflebite, linfostasis e outras enfermidades.
O máis difícil é o diagnóstico diferencial no caso en que o pé de Charcot (diabético) está en fase aguda. Neste caso, o tratamento intempestivo pode custar a perda de extremidades ao paciente.
Como se fai un diagnóstico diferencial na fase aguda?
Cando o paciente está nesta afección, os médicos tratan de dar unha resposta a dúas preguntas clave:
- Se hai signos radiográficos apropiados de destrución ósea, que tipo de natureza teñen - infecciosas (osteomielite) ou non infecciosas (OAP)?
- ¿É posible identificar cambios inflamatorios como consecuencia da destrución de estruturas óseas ou son signos doutra enfermidade (danos nas articulacións reumáticas, tromboflebite aguda, flegmon do pé, artrite gota, etc.)?
Para obter a resposta á segunda pregunta, necesitarán equipos adicionais, xa que sen ela será difícil dicir que o paciente ten exactamente o pé de Charcot. A radiografía no marco deste exame é a máis relevante.

Ademais da radiografía, terá que usar imaxes de resonancia magnética. A escintigrafía do esqueleto do pé non será superfluo. Todas estas medidas de diagnóstico axudarán a identificar cambios inflamatorios, aumento do fluxo sanguíneo na zona afectada e micro fracturas.
Se é necesario, pódense avaliar marcadores bioquímicos da caries ósea. Tamén se poden ter en conta os marcadores da remodelación dos tecidos, xa que reflicten a actividade do isoenzima ósea.
En canto á primeira pregunta, é máis relevante para os signos obvios de úlceras tróficas do pé. Esta información tamén pode ser relevante durante o período postoperatorio posterior á amputación ou a cirurxía relacionada co pé. Para determinar a natureza da destrución ósea, faise un exame de sangue para a osteomielite.
Pé de Charcot: tratamento
Primeiro de todo, cómpre entender que o proceso de tratamento dará o maior resultado se o paciente consulta pronto cun médico. Pero para que isto suceda, as persoas cun diagnóstico como a diabetes deben poder avaliar de forma independente a condición dos seus pés.
Un exame competente pode e debe ser aprendido, as consultas de médicos cualificados axudarán niso. Como resultado, o paciente debe cultivar o hábito de examinar constantemente as pernas, e en particular os pés. En canto se rexistren cambios na estrutura, incluso menores, é preciso planificar unha visita ao médico.
Tamén é importante considerar o seguinte feito que acompaña á enfermidade de Charcot-Marie: a dor no pé nesta enfermidade redúcese debido á atrofia das terminacións nerviosas e pode parecer ao paciente que o dano recibido é menor, mentres que o dano é realmente grave.
Se as úlceras aparecen no pé, entón deben examinarse co establecemento da profundidade. En canto ao efecto terapéutico, con certas úlceras, é posible a recuperación con plantillas ortopédicas, xa que reducen significativamente a presión ao camiñar. Se esta medida non é suficiente, úsase a inmobilización, o que impide un forte efecto na pel.
O tratamento cirúrxico prescríbese cando a úlcera se estende ata o nivel da derme. Se se rexistrou unha infección, o médico prescribe antibióticos.

Ás veces as úlceras plantares poden estenderse ata saíntes ósos. Neste caso, é necesario a extracción cirúrxica deste último. Un exemplo é o óso metatarsiano que se pode eliminar cunha úlcera situada no pés de pé.
Causas da osteoartropatía diabética
Unha constante sensación de dor na diabetes indica a presenza de osteoapatía diabética. As características da enfermidade pódense manifestar en manifestacións como: deformación do pé, esguince, sobrecarga, presenza de infección, elección incorrecta de zapatos ou goteos de sangue.
A pel avermellada tamén pode indicar unha infección. En particular, isto nótase se o vermelhidão foi localizado preto das feridas. Ademais, pódese fregar a pel sensible con zapatos incómodos.
O inchazo das extremidades pode ser un indicador da presenza dun proceso inflamatorio. Mesmo evidencia de infección de infección, insuficiencia cardíaca ou zapatos seleccionados incorrectamente.
 A temperatura da pel elevada tamén pode indicar a aparición de inflamacións infecciosas. Dado que o corpo humano está debilitado por unha enfermidade existente (diabetes mellitus), non pode facer fronte a outra enfermidade grave.
A temperatura da pel elevada tamén pode indicar a aparición de inflamacións infecciosas. Dado que o corpo humano está debilitado por unha enfermidade existente (diabetes mellitus), non pode facer fronte a outra enfermidade grave.
Os danos causados pola diabetes e as feridas purulentas na pel tamén poden causar infeccións. Ademais, o desenvolvemento da enfermidade contribúe a unha carga excesiva do pé, así como á formación de cornos debido a levar zapatos incómodos.
Difícil camiñar, cariño: causar danos graves ou provocar o inicio da infección. As enfermidades fúngicas, as uñas incrustadas - indican a presenza de infección.
Importante! As feridas nas extremidades inferiores en combinación con febre e calafríos indican unha infección grave que, se non se trata, podería producir amputación ou morte.
Ademais, os síntomas pronunciados do pé maniféstanse drasticamente por dor severa nas extremidades e adormecemento das pernas (neuropatía diabética).
Signos de osteoartropatía
Os signos do pé están fortemente nos problemas habituais coas extremidades inferiores:
- epidermofitosis do pé,
- ingrado da placa das uñas,
- bursite dos polgares
- martelería (deformación dos dedos),
- verrugas no sol,
- pel seca e atrapada
- fungo nas uñas.
Por regra xeral, os cornos aparecen en lugares fregados con zapatos, como resultado do que o pé cede a unha forte presión.Pode eliminar estas formacións coa axuda de pómez. Pero os médicos aínda recomendan desfacerse dos callos só cun especialista, porque con eliminación analfabeta, a ferida pode converterse nunha úlcera.
En canto ás ampollas para a diabetes, aparecen como resultado de levar zapatos ríxidos e cargas pesadas. Se hai formacións cheas de líquido, un diabético debe solicitar inmediatamente a axuda dun médico. Se o paciente ignora isto, entón no lugar da ampolla pode aparecer un cancro infeccioso, converténdose nunha úlcera.
As uñas medran debido a levar longamente os zapatos axustados. Para evitar este proceso, non se poden recortar nas esquinas. É necesario recortar os bordos das uñas con moito coidado usando un arquivo cosmético. Se o proceso de corte e aserrado das uñas faise sen coidado, entón debido á aparición de feridas pódese estender a infección, cuxo desenvolvemento pode producir amputación da extremidade.
 A bursite é un rebumbio que se forma no dedo pulgar. Co tempo, a formación énchese de fluído óseo, obtendo desviacións do dedo. Cómpre destacar que este problema pode ter un carácter hereditario.
A bursite é un rebumbio que se forma no dedo pulgar. Co tempo, a formación énchese de fluído óseo, obtendo desviacións do dedo. Cómpre destacar que este problema pode ter un carácter hereditario.
O risco de desenvolver bursite aumenta debido a usar zapatos de tacón alto, así como zapatos con dedo forte. Ademais, este defecto vai acompañado de dor grave. Pode eliminar este problema só coa axuda da intervención cirúrxica.
O pelado da pel é a formación de fisuras no pé. Neste caso, a cor da sola pode cambiar e a extremidade en si é moi coceira. A aparición do problema débese á masa de varios factores.
Os principais motivos para a aparición de gretas no pé inclúen:
- glicosa alta no sangue
- fluxo sanguíneo insuficiente nas extremidades,
- danos nas terminacións nerviosas.
Para evitar o problema, necesita hidratar regularmente a pel, mantendo a súa elasticidade.
As verrugas na sola son crecementos físicos provocados polo papilomavirus humano. Ás veces, estas formacións non causan molestias a unha persoa no proceso de camiñar, pero incluso en ausencia de molestias, as verrugas aínda son necesarias. O procedemento de eliminación realízase mediante un método láser no cosmetólogo.
Manifestacións da enfermidade
En presenza de diabetes mellitus, os procesos que afectan os nervios proceden no corpo. Como resultado, a sensibilidade é perturbada, o que conduce á inervación do motor. Polo tanto, o nivel de sensibilidade redúcese moito e aumentan as posibilidades de lesión.
 A diabetes tamén contribúe á desmineralización do tecido óseo, debido ao cal se produce unha osteoartropatía diabética. Así, calquera lesión ósea contribúe á deformación das articulacións e ao seu dano, provocando fortemente a enfermidade nas articulacións.
A diabetes tamén contribúe á desmineralización do tecido óseo, debido ao cal se produce unha osteoartropatía diabética. Así, calquera lesión ósea contribúe á deformación das articulacións e ao seu dano, provocando fortemente a enfermidade nas articulacións.
A miúdo con diabetes, hai unha absoluta falta de sensación de lesións óseas. Un baixo grao de sensibilidade nas pernas provoca cambios de marcha.
Polo tanto, a carga redistribúese ás articulacións, destruíndoas no futuro. Para superar este problema é necesario un tratamento grave.
Hinchazón das extremidades inferiores
Na diabetes, a manifestación de lesións vai acompañada de varias inflamacións con edema. Os ligamentos das articulacións se debilitan, estíranse e logo rompen. Resulta que están deformados, implicando órganos sans neste proceso.
Preste atención! As feridas leves inician a formación de artropatía de Charcot.
Debido á apertura de shunt venoso e arterial, que aumentan o fluxo sanguíneo nos tecidos óseos e lixivia substancias minerais, o óso pode debilitarse significativamente. Debe ter unha idea de que facer se as pernas se inflaman con diabetes.
Importante! Todos os pacientes con polineuropatía diabética enferman posteriormente co pé de Charcot.Só os diabéticos que presenten trastornos no subministro de sangue ás extremidades e aumento isquémico do fluxo sanguíneo non poderán padecer osteoartropatía.
Terceira etapa
 Nesta fase, a deformación ósea é moi pronunciada. E a presenza da enfermidade pódese establecer incluso visualmente. Pode producirse fracturas e luxacións espontáneas.
Nesta fase, a deformación ósea é moi pronunciada. E a presenza da enfermidade pódese establecer incluso visualmente. Pode producirse fracturas e luxacións espontáneas.
En canto aos dedos, dobran a forma do pico e o traballo natural do pé está molesto. Ao realizar unha radiografía, pode observar graves irregularidades. É difícil curar un defecto así, pero é posible.
Diagnóstico e tratamento do pé de Charcot
É extremadamente importante para as persoas que padecen diabetes facer o diagnóstico adecuado no menor prazo de tempo para que a terapia sexa máis eficaz. Así podes evitar cambios severos e irreversibles no pé. Por desgraza, é case imposible establecer un diagnóstico nunha fase inicial da enfermidade.
Nas etapas iniciais da osteoartropatía, é necesario establecer a natureza da enfermidade, i.e. débese determinar se é infecciosa ou non. O principal método polo cal é posible identificar unha enfermidade e aumentar o efecto terapéutico é a resonancia magnética, así como a escintigrafía ósea.
Preste atención! Se un diabético desenvolve edema do pé, é necesario excluír a posible artrosa Charcot.
Os métodos e a técnica para tratar o pé varían moito segundo o estadio da enfermidade. Un factor importante aquí é determinar o desenvolvemento da enfermidade, a destrución das articulacións, a formación de úlceras e a natureza infecciosa.
Ao tratar a etapa inicial, o médico coida a máxima. Despois, debería excluír a presenza de posibles luxacións e fracturas microscópicas. Neste sentido, é imposible prescribir o tratamento exacto sen un diagnóstico minucioso.
Máis información sobre tratamento conservador e cirúrxico
Pódese loitar operativamente cun pé diabético mediante técnicas clásicas.
O tratamento conservador está centrado en actividades que se poden dividir en dous tipos:
- Tratamento básico. A este nivel prestase atención para compensar a diabetes, controlar a presión arterial e normalizar o azucre no sangue. Ensínaselles aos pacientes os coñecementos e habilidades necesarias. Se é necesario, o médico pode requirir que deixe de fumar, porque ten un efecto negativo sobre os vasos sanguíneos.

- Medidas terapéuticas adicionais. Se o pé de Charcot está diagnosticado con diabetes, o tratamento pode incluír terapia antimicrobiana con antibióticos. Para aliviar a síndrome da dor, úsanse analxésicos como Ibuprofeno, Analgin, etc. O paciente tamén está sometido a unha serie de medidas terapéuticas dirixidas a restaurar a condución nerviosa e mellorar o fluxo sanguíneo na zona do pé. Non sen exposición local con fármacos antisépticos.
En canto á intervención cirúrxica, úsase cando hai que eliminar abscesos e úlceras. O tratamento cirúrxico pode ser unha medida urxente para mellorar o fluxo sanguíneo. Se o paciente foi ingresado nunha institución médica nas últimas fases do desenvolvemento da enfermidade, aumenta a probabilidade de amputación dos pés e das extremidades inferiores.
Restauración do esqueleto do pé
Cando aparece o pé diabético de Charcot, o tratamento céntrase principalmente na eliminación de abscesos e úlceras, pero a cirurxía tamén se pode usar como medida restauradora. Trátase de corrección da deformidade do pé.
De feito, a resección de estruturas óseas e artrodesis neutralízase, o que provoca un aumento da presión na superficie plantar, o que conduce á formación dunha úlcera non curativa. Para aplicar tales técnicas, primeiro cómpre asegurarse de que o verso sexa un proceso inflamatorio e completamente, e non hai osteólise.Se non se cumpren estas condicións, existe o risco de que a intervención cirúrxica leve á aparición de novos focos de destrución.

Tamén é recomendable fortalecer os ósos con preparados apropiados antes da cirurxía.
A reparación cirúrxica do pé descrita anteriormente é necesaria cunha forte deformación do pé, o que fai ineficaz o uso de zapatos ortopédicos especiais.
Medidas preventivas
É obvia a importancia da información sobre como evitar un problema como o pé de Charcot. Unha fotografía de pacientes permite comprender o grave que é este proceso destrutivo. E aínda que se fixo sentir e se realizou un curso de tratamento, isto non significa que as úlceras non volvan aparecer.
Así, é posible previr e evitar a reaparición do pé de Charcot seguindo principios contrastados no marco da prevención. Primeiro de todo, cómpre realizar constantemente un exame independente dos pés e, ante os primeiros signos de dano ou deformación da pel, inmediatamente vaia ao endocrinólogo para facer un exame.

Tamén terás que abandonar os cortadores de uñas e usar un ficheiro de uñas. Os zapatos estreitos tamén deberían deixarse no pasado, xa que é doado esfregar os pés nel e posteriormente conseguir cornos. Ademais, é importante protexer os pés contra a exposición a temperaturas altas e baixas.
Se se detectou unha ferida, debe tratarse cunha solución ao 3% de peróxido de hidróxeno, clorhexidina e miramistina, seguida dun aderezo estéril. Nesta situación, os medicamentos que teñen un efecto bronceador están contraindicados. Estes inclúen iodo, zelenka e permanganato de potasio. É importante coidar que a pel non quede seca. Axudan con isto os hidratantes (Callusan, Balzamed, etc.).
O pé diabético é unha enfermidade que pode levar a complicacións graves se o inicia. Polo tanto, ao diagnosticar a diabetes, debes someterte a un adestramento adecuado e controlar coidadosamente o estado das túas pernas.
A osteoartropatía diabética: causas, síntomas, principios de tratamento
O pé de Charcot (osteoartropatía diabética) ten as seguintes causas de desenvolvemento:
- danos nas terminacións nerviosas, o que causa pequenos danos inmediatamente invisibles, cornos, cornos,
- unión de procesos de natureza infecciosa,
- violación do fluxo sanguíneo normal debido a cambios patolóxicos nos vasos das pernas,
- bursite dos dedos dos pés,
- ingreso de uñas,
- enfermidades fúnxicas
- pel excesivamente secada e engrosada,
- o desenvolvemento da inflamación.
A diabetes pode causar decenas de complicacións diferentes.
Unha das consecuencias máis graves e perigosas deste trastorno endocrino é o pé diabético de Charcot (osteoartropatía diabética, articulación de Charcot).
Discutiremos máis por que se produce, como tratalo e, o máis importante, como previr a súa aparición.

Só un de cada cen diabéticos ten unha enfermidade como o pé diabético de Charcot. Os científicos aínda están a traballar para establecer que factores desencadean este proceso.
Hoxe, a influencia de varias razóns principais foi comprobada científicamente:
- Forma descompensada de diabetes e neuropatía que se desenvolven fronte aos seus antecedentes. Nesta condición, a sensibilidade sensorial das pernas perturba, é dicir, se preme no pé, písao ou incluso golpea, a persoa practicamente non sentirá nada. Un paciente con diabetes é practicamente incapaz de poñer o pé insensible ao camiñar, tal extremidade "non sente" a aperteza dos zapatos e outros factores externos desfavorables; isto leva a graves deformacións,
- fumar e beber alcol. Incluso nunha persoa sa, os malos hábitos conducen a unha diminución do lumen dos vasos sanguíneos, unha diminución do fluxo sanguíneo, a morte de capilares e outras consecuencias desagradables.En diabéticos, este proceso é aínda máis rápido, polo que o pé padece unha escaseza aguda de nutrientes e osíxeno,
- zapatos equivocados
- enfermidade vascular periférica, a máis común das que é a aterosclerose,
- violacións existentes no sistema de circulación do sangue no corpo. A falta de osíxeno en certos órganos leva a unha falta de nutrición, a acumulación de produtos en descomposición, a necrose tisular (morte).
Unha persoa que padece neuropatía pode non notar que os zapatos están rozando, que unha pedra se meteu no zapato, que se formou un millo que sangraba, etc. Isto leva á infección e á aparición de feridas difíciles de curar.
Síntomas perigosos
Así, enumeramos os principais síntomas:
- dificultade para camiñar, cociña,
- hinchazón grave das extremidades inferiores,
- lesións frecuentes no pé: luxacións, fracturas, esguinces,
- callos permanentes, fisuras, pel seca,
- vermelhidão dos pés,
- a hipertermia pode ocorrer na zona afectada,
- curvatura dos dedos
- contusións
- dor diaria nos pés,
- longas úlceras non curativas, feridas. Moitas veces convértense en feridas purulentas con secreción profusa,
- outgrows nos soles,
- danos nas uñas polos fungos,
- uña de pata encollida.
Existe unha forma indolora de osteoartropatía diabética cando o paciente non pode valorar de forma independente a gravidade da súa condición. En tal situación, moito depende das persoas próximas do paciente, por desgraza.
Unha constante sensación de dor na diabetes indica a presenza de osteoapatía diabética. As características da enfermidade pódense manifestar en manifestacións como: deformación do pé, esguince, sobrecarga, presenza de infección, elección incorrecta de zapatos ou goteos de sangue.
A pel avermellada tamén pode indicar unha infección. En particular, isto nótase se o vermelhidão foi localizado preto das feridas. Ademais, pódese fregar a pel sensible con zapatos incómodos.
O inchazo das extremidades pode ser un indicador da presenza dun proceso inflamatorio. Mesmo evidencia de infección de infección, insuficiencia cardíaca ou zapatos seleccionados incorrectamente.
A temperatura da pel elevada tamén pode indicar a aparición de inflamacións infecciosas. Dado que o corpo humano está debilitado por unha enfermidade existente (diabetes mellitus), non pode facer fronte a outra enfermidade grave.
Os danos causados pola diabetes e as feridas purulentas na pel tamén poden causar infeccións. Ademais, o desenvolvemento da enfermidade contribúe a unha carga excesiva do pé, así como á formación de cornos debido a levar zapatos incómodos.
Difícil camiñar, cariño: causar danos graves ou provocar o inicio da infección. As enfermidades fúngicas, as uñas internas - indican a presenza de infección.
Ademais, os síntomas pronunciados do pé maniféstanse drasticamente por dor severa nas extremidades e adormecemento das pernas (neuropatía diabética).
Razóns para o desenvolvemento da patoloxía
A síndrome de Charcot é unha lesión de todos os tecidos das pernas. Isto sucede ante os antecedentes dun aumento prolongado do azucre no sistema circulatorio (hiperglicemia). Á súa vez, a hiperglicemia pode levar a tales cambios.
- O tecido nervioso está afectado
Os pacientes con diabetes controlárono e non o controlan moito e corren risco de trauma nos nervios das extremidades inferiores. Con nervios das pernas danadas, o paciente pode non sentir as súas extremidades. Unha persoa non poderá determinar a correcta ubicación das extremidades inferiores e dedos sobre elas durante o movemento.
Un paciente con diabetes non é capaz de sentir as máis pequenas feridas dos pés: cortes, arañazos, burbullas. Ademais, síntomas cun desgaste anormal do pé - cornos, cornos.
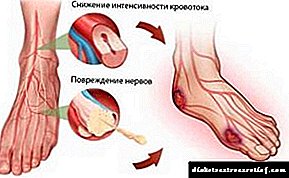
- As arterias das pernas son afectadas, polo que o fluxo sanguíneo é perturbado.
A falta de control da diabetes adoita levar a dificultades coas arterias e a aterosclerose.
A lesión nas pernas pode aumentar o risco de complicacións máis graves no pé. Un problema é unha úlcera non curativa. Poden provocar a súa aparición:
- danos secundarios, presión sobre o membro inferior,
- pinchazo ou lesión na perna,
- un obxecto estranxeiro atrapado en zapatos que podían danar a pel do pé.
- Aparece unha infección.
O dano na pel das pernas ou das uñas cunha infección de fungos pode provocar infeccións máis importantes. Deberían examinarse inmediatamente. Se a uña creceu, debe tratarse inmediatamente nunha institución médica.
A diabetes mellitus é unha enfermidade na que non queda un só órgano do corpo humano sen o seu impacto negativo. Hai un gran número de signos e síndromes que indican complicacións da enfermidade. Un destes é o pé de Charcot.
A diabetes mellitus causa trastornos metabólicos graves, un mal funcionamento do sistema nervioso e moitos outros. Como resultado, poden aparecer complicacións da enfermidade, que inclúen o pé de Charcot: unha patoloxía que representa unha ameaza seria tanto para a saúde como para a vida.
Unha enfermidade como o pé de Charcot, os expertos tenden a considerar como unha complicación grave da diabetes.
Na literatura médica, pode atopar outros nomes de patoloxía: osteoartropatía diabética, pé diabético, OAP.
A pesar das diferenzas na terminoloxía, a esencia do proceso é a mesma: as articulacións do nocello e do pé son destruídas, a curación dos tecidos brandos é perturbada.
A complexidade da enfermidade reside en que hai cambios complexos na forma de adelgazamento óseo chamada osteoporose, resorción do tecido óseo (osteeliosis) e hiperostose, na que crece a capa cortical do óso.
Moitas veces a situación complícase coa aparición de formacións ulcerativas nos tecidos brandos.
O pé caracterízase bruscamente por numerosas fracturas dos ósos do pé e a formación de úlceras
O principal grupo de risco desta patoloxía son as persoas que son diagnosticadas cunha forma descompensada de diabetes. Esta relación débese ao desenvolvemento paulatino da neuropatía, contra o cal calquera trauma na pel dos pés leva a unha circulación sanguínea activa na zona afectada e unha lixiviación intensiva de ósos de calcio, o que implica a súa fraxilidade.
Se está diagnosticado con diabetes mellitus e neuropatía periférica, arrisca a desenvolver o pé de Charcot. A neuropatía é unha das principais causas da enfermidade, xa que reduce a capacidade do paciente para sentir dor, temperatura ou lesións.
Debido á reducida sensibilidade, o paciente normalmente non se dá conta de que ten un problema, por exemplo, unha fractura. Os pacientes neuropáticos que teñen un estreito tendón de Aquiles tamén son propensos a desenvolver o pé de Charcot.
Os diabéticos deben saber o que leva á aparición e progresión da enfermidade. A principal razón é a glicosa en sangue. Como consecuencia da hiperglucemia persistente:
- comeza o dano ao tecido nervioso: o paciente deixa de sentir as extremidades, non nota feridas leves, ignora a aparición de cornos e cornos,
- o fluxo sanguíneo deteriorarse por problemas cos vasos das extremidades inferiores,
- maior posibilidade de lesións nas pernas
- desenvólvese unha lesión infecciosa.
Calquera dano nas pernas en pacientes con diabetes require unha atención especial.
 Forma descompensada de diabetes e neuropatía que se desenvolven fronte aos seus antecedentes. Nesta condición, a sensibilidade sensorial das pernas perturba, é dicir, se preme no pé, písao ou incluso golpea, a persoa practicamente non sentirá nada. Un paciente con diabetes é practicamente incapaz de poñer o pé insensible ao camiñar, tal extremidade "non sente" a aperteza dos zapatos e outros factores externos desfavorables; isto leva a graves deformacións,
Forma descompensada de diabetes e neuropatía que se desenvolven fronte aos seus antecedentes. Nesta condición, a sensibilidade sensorial das pernas perturba, é dicir, se preme no pé, písao ou incluso golpea, a persoa practicamente non sentirá nada. Un paciente con diabetes é practicamente incapaz de poñer o pé insensible ao camiñar, tal extremidade "non sente" a aperteza dos zapatos e outros factores externos desfavorables; isto leva a graves deformacións,- fumar e beber alcol. Incluso nunha persoa sa, os malos hábitos conducen a unha diminución do lumen dos vasos sanguíneos, unha diminución do fluxo sanguíneo, a morte de capilares e outras consecuencias desagradables. En diabéticos, este proceso é aínda máis rápido, polo que o pé padece unha escaseza aguda de nutrientes e osíxeno,
- zapatos equivocados
- enfermidade vascular periférica, a máis común das que é a aterosclerose,
- violacións existentes no sistema de circulación do sangue no corpo. A falta de osíxeno en certos órganos leva a unha falta de nutrición, a acumulación de produtos en descomposición, a necrose tisular (morte).
O pé de Charcot en diabetes mellitus: signos, síntomas, tratamento
Se un paciente con diabetes non toma as medidas necesarias para evitar complicacións desta enfermidade, non se poden evitar problemas. Unha das patoloxías máis graves é o pé de Charcot en diabetes.
Unha vez notada a deformación do pé, cortes, cornos, feridas, debes consultar inmediatamente cos médicos. Preste atención á aparición de tales complicacións:
- ingreso de uñas,
- a aparición de verrugas plantares,
- o desenvolvemento da epidermofitosis,
- bursite no dedo
- deformación do martelo dos dedos,
- a aparición de manchas de pel seca e rachada,
- infección fúngica das pernas e das uñas.
Con estas patoloxías, a intensidade da progresión da enfermidade aumenta. Os diabéticos deben prestar atención a que o DOAP (osteoartropatía diabética) aparece cando os pés están sobrecargados, estirados ou deformados. A elección incorrecta de zapatos, o trauma a certas áreas das pernas tamén leva ao desenvolvemento de problemas.
Os signos desta rara enfermidade inclúen:
- vermelhidão da pel, localizadas preto das feridas,
- inchazo dos pés, inchazo,
- hipertermia das extremidades,
- a aparición de feridas purulentas,
- desenvolvemento da coherencia
Os diabéticos deben ter coñecemento de todos os síntomas para comezar o tratamento a tempo.
Os signos do pé están fortemente nos problemas habituais coas extremidades inferiores:
- epidermofitosis do pé,
- ingrado da placa das uñas,
- bursite dos polgares
- martelería (deformación dos dedos),
- verrugas no sol,
- pel seca e atrapada
- fungo nas uñas.
Por regra xeral, os cornos aparecen en lugares fregados con zapatos, como resultado do que o pé cede a unha forte presión. Pode eliminar estas formacións coa axuda de pómez. Pero os médicos aínda recomendan desfacerse dos callos só cun especialista, porque con eliminación analfabeta, a ferida pode converterse nunha úlcera.
En canto ás ampollas para a diabetes, aparecen como resultado de levar zapatos ríxidos e cargas pesadas. Se hai formacións cheas de líquido, un diabético debe solicitar inmediatamente a axuda dun médico.
As uñas medran debido a levar longamente os zapatos axustados. Para evitar este proceso, non se poden recortar nas esquinas. É necesario recortar os bordos das uñas con moito coidado usando un arquivo cosmético.
A bursite é un rebumbio que se forma no dedo pulgar. Co tempo, a formación énchese de fluído óseo, obtendo desviacións do dedo. Cómpre destacar que este problema pode ter un carácter hereditario.
O risco de desenvolver bursite aumenta debido a usar zapatos de tacón alto, así como zapatos con dedo forte. Ademais, este defecto vai acompañado de dor grave. Pode eliminar este problema só coa axuda da intervención cirúrxica.

O pelado da pel é a formación de fisuras no pé. Neste caso, a cor da sola pode cambiar e a extremidade en si é moi coceira. A aparición do problema débese á masa de varios factores.
Os principais motivos para a aparición de gretas no pé inclúen:
- glicosa alta no sangue
- fluxo sanguíneo insuficiente nas extremidades,
- danos nas terminacións nerviosas.
Para evitar o problema, necesita hidratar regularmente a pel, mantendo a súa elasticidade.
As verrugas na sola son crecementos físicos provocados polo papilomavirus humano. Ás veces, estas formacións non causan molestias a unha persoa no proceso de camiñar, pero incluso en ausencia de molestias, as verrugas aínda son necesarias. O procedemento de eliminación realízase mediante un método láser no cosmetólogo.
Síntomas clínicos característicos do pé de Charcot, desenvolvidos no fondo da diabetes:
- dor localizada no pé,
- hiperemia (vermelhidão da pel),
- aumento da temperatura local
- a formación de úlceras non curativas que se producen na pel,
- fracturas frecuentes e patolóxicas
- hinchazón, hinchazón,
- cambio de marcha, solidez,
- rachaduras nos talóns e nos pés.
Os primeiros signos do pé de Charcot inclúen adormecemento, formigueo nas pernas, sensación de pesadez, presión na extremidade afectada.
Cuarta etapa
Nesta fase fórmanse úlceras non curativas na pel das pernas. Estas feridas levan a complicacións infecciosas e á formación de flemón e gangrena. Atrasar o tratamento da última etapa da osteoartropatía pode poñer en risco a vida; a gangrena diabética leva á amputación da perna.
Os pés de Charcot prodúcense gradualmente, progresa rapidamente, coa diabetes, moitas complicacións levan á discapacidade completa dunha persoa, levan á discapacidade.
A clasificación médica internacional inclúe catro etapas da enfermidade:
- Na primeira etapa, a patoloxía é case imposible de identificar. O paciente non presenta queixas alarmantes. A imaxe de raios X segue sen cambiar. Nas fases iniciais prodúcense procesos patolóxicos nas articulacións a nivel molecular. Pódese sospeitar da enfermidade en presenza de infeccións fúngicas das uñas, bursite do primeiro dedo do pé, uña cruzada e cornos.
- A segunda etapa caracterízase por aplanar os arcos e deformar os pés. O pé afectado faise ancho. Nunha radiografía, defínense claramente os cambios patolóxicos. O paciente quéixase dunha diminución da sensibilidade nas extremidades inferiores, formigueo, dor durante a camiñada. O diagnóstico e tratamento adecuados da enfermidade do estadio 1, 2 prevén a progresión dos síntomas.
- A terceira etapa transcorre con manifestacións pronunciadas. Obsérvase a sintomatoloxía anterior, que se complementa con fracturas, luxacións sen factor provocador. Os dedos dobran, unha persoa non pode moverse normalmente. A cura da patoloxía non funciona. Aos pacientes móstrase unha terapia sintomática e de apoio.
- Na última etapa obsérvase a aparición de úlceras: as feridas cicatrizan mal. A miúdo únese unha infección bacteriana. Phlegmon, gangrena aparece na pel das extremidades inferiores. Non se pode facer sen cirurxía. Unha persoa queda discapacitada.
Algunhas fontes distinguen dúas etapas da enfermidade: aguda e crónica. O primeiro caracterízase polo desenvolvemento dunha fractura indolora, da que o paciente non ten coñecemento. O pé tórnase hiperemico, quente ao tacto.
Se non se trata a osteoartropatía diabética, fórmase un curso crónico de patoloxía. Os ósos rotos fusionan incorrectamente coa formación de deformidade do pé.
Se caen os ósos do arco, fórmase un pé plano. Provoca o desenvolvemento de defectos ulcerativos. Nesta condición, é imposible devolver as funcións anteriores do membro.
O pé diabético desenvólvese gradualmente, pasando por etapas sucesivas:
- A primeira etapa caracterízase pola destrución do tecido articular e cartilaxe. Son posibles luxacións, esguinces e outras lesións traumáticas. Nesta fase obsérvanse síntomas como inchazo do pé, enrojecemento da pel no pé e no talón e un aumento da temperatura local.Non hai síndrome da dor.
- A segunda etapa caracterízase por unha clara deformación do óso, compactación dos arcos. O diagnóstico da patoloxía é posible mediante exame de radiografía. Os cambios no tecido óseo notan inmediatamente.
- Na terceira etapa obsérvase unha pronunciada deformación dos ósos do nocello. Os pacientes quéixanse de dor, dobrado dos dedos, violación das funcións básicas do pé, problemas de camiñar e coordinación. Este período caracterízase por fracturas e dislocacións patolóxicas.
- A cuarta etapa caracterízase pola aparición de lesións ulcerativas, feridas e erosivas na pel do pé dun paciente con diabetes. Se non se trata, é moi probable que a infección desenvolva gangrena, flemón, sepsis e intoxicación por sangue. Nestes casos avanzados non se poden prescindir de métodos cirúrxicos.
Os especialistas distinguen 4 etapas desta enfermidade. Nun primeiro momento, os pacientes colapsan as articulacións, aparecen fracturas óseas afiadas, as cápsulas das articulacións están estiradas. Todo isto nun complexo leva á aparición de luxacións. A pel faise vermella, aparece inchazo, obsérvase hipertermia local.
- Na primeira etapa, os pacientes non teñen dor. A patoloxía nin sequera é detectable por exame de raios X. O tecido óseo é descargado e as fracturas son microscópicas.
- A segunda etapa caracterízase pola aparición da fragmentación ósea. Os arcos son aplanados, os pés comezan a deformarse notablemente. Nesta fase, pode tomar unha radiografía: os cambios serán visibles.
- Na terceira etapa, o diagnóstico pode facerse sobre a base dun exame externo: hai unha deformación notoria. Aparecen luxacións e fracturas espontáneas. Os dedos dos pés son dobrados coma un gancho, a carga do pé redistribúese. Na radiografía, serán visibles cambios fortes.
- O diagnóstico en 4 etapas non é difícil. Fórmanse lesións ulcerativas non curativas. Como resultado, unha infección entra nas feridas, fórmase e gangrena.
Se rexeita o tratamento, terá que amputar a perna co paso do tempo.
Hai 4 etapas do desenvolvemento da enfermidade na diabetes.

Etapa 1: as articulacións son destruídas (forte fractura ósea, moi pequena, danos nas articulacións, luxacións). Nesta fase, o pé se incha, a pel averméntase, a temperatura sube. O paciente neste momento non sente dor.
2ª etapa: o pé está deformado, os arcos fanse máis densos.
Etapa 3: a deformación ósea é moi notable. Os cambios son claramente visibles. Son posibles luxacións, fracturas espontáneas. Pés dobrarse. A función do pé está deteriorada.
Etapa 4: a formación de feridas. Leva á infección.
O pé de Charcot (ou osteoartropatía diabética) é unha enfermidade progresiva que se desenvolve ao longo de varias semanas ou meses. Un ciclo de inflamación descontrolado leva á destrución da articulación do pé e do nocello e deformidades graves.
- vermelhidão
- inchazo (síntoma principal),
- dor
- quente na perna
- forte ondulación no pé,
- perda de sensación na perna,
- subluxación
- danos nerviosos potenciais
- deformación do pé.
Hai 4 etapas do pé diabético de Charcot. Todo comeza coa destrución das articulacións, desenvólvense fracturas de ósos agudas, as cápsulas das articulacións están estiradas. Esta condición convértese na causa da aparición de luxacións. A continuación, a pel se arroxará, aparecerá hinchazón e hipertermia local.
- A primeira etapa caracterízase pola ausencia de dor. A patoloxía non se detectará nin nunha radiografía. O tecido óseo descargarase ea fractura será microscópica.
- Na segunda etapa comeza o proceso de fragmentación ósea. Neste caso, o arco é aplanado, o pé está deformado sensiblemente. Xa nesta fase, o exame de raios X será informativo.
- A terceira etapa permite ao médico diagnosticar a enfermidade durante un exame externo: notarase a deformación.Empezan a aparecer fracturas e dislocacións ósea espontáneas. Os dedos comezan a dobrar, a carga do pé redistribúese. No exame de radiografías, notan cambios significativos.
- Ao diagnosticar a etapa 4 non hai dificultade. Fórmase úlceras tróficas non curativas que finalmente se infectan. Flegmon é formado e, como resultado, pode haber gangrena. Se a asistencia non se presta a tempo, segue a amputación.
Con pé de Charcot, estes cambios no tecido óseo poden progresar:
- osteoporose: os ósos son máis delgados, a súa forza diminúe,
- osteólise: o tecido óseo é completamente absorbido,
- hiperostose: crece a capa cortical do óso.
Os ósos están rotos e fusionados incorrectamente. Como resultado, o pé está deformado. Co paso do tempo, a situación empeora - aparecen complicacións neuropáticas. Xunto ás fracturas e deformidade das pernas, desenvólvense lesións ulcerativas.
O pé de Charcot non é a única manifestación dun pé diabético.
No contexto da angiopatía diabética, desenvólvese unha patoloxía neuroisquémica. Maniféstase como un deterioro do fluxo sanguíneo: consérvase a sensibilidade e a forma do pé. Pero hai inchazo, a superficie da pel faise fría, o pulso se debilita.
A aparición dunha forma mixta de dano tamén é posible: ao mesmo tempo, desenvólvense síntomas do pé de Charcot e patoloxía neuroisquémica.
Dependendo das causas de raíz, provocando factores que provocaron a formación dun pé diabético, os médicos distinguen varias formas principais desta enfermidade.
Neuropática
Este é o tipo máis común de patoloxía do pé. Desenvólvese no fondo da neuropatía, dano ás fibras nerviosas. Caracterízase por queimadura, formigueo, dor, unha sensación de rampas de polvo no pé. Co paso do tempo, prodúcese un cambio patolóxico en todos os tecidos das pernas, o que conduce gradualmente a atrofia e unha ruptura das funcións básicas.
Cunha forma neuropática, as úlceras localízanse no pé, nos dedos e entre elas, xa que neste momento se exerce a presión máis alta. A enfermidade adoita vir acompañada de cambios no aparello ligamento-articulado e no tecido óseo.
Isquémico
Esta forma do pé de Charcot está asociada a unha enfermidade como a angiopatía diabética: a implicación no proceso dos vasos sanguíneos e un mal aporte de sangue aos tecidos. O paciente no fondo doutros síntomas da diabetes ten signos específicos:
- palidez e claridade da pel,
- sensación de frío nas pernas
- a aparición de úlceras nos talóns e nas puntas dos dedos,
- pulso non palpable na zona do pé.
A forma mixta do pé de Charcot, que combina as manifestacións dunha variedade isquémica e neuropática, raramente se rexistra na práctica médica. Segundo as estatísticas, preto do 15% das persoas con diabetes padecen. Para a forma mixta, as características clínicas descritas anteriormente son inherentes.
Dependendo da razón pola que se causou a síndrome do pé, divídense esas formas.
Pé diabético para a diabetes: métodos terapéuticos
Unha das complicacións da diabetes é un pé diabético. O tratamento desta enfermidade está a mellorarse e modernizarse constantemente en relación cos medicamentos e os efectos de hardware. Esta manifestación dun trastorno crónico do metabolismo dos carbohidratos atribúese a tarde ou demora e considérase terrible e desfavorable para prever a vida.
A síndrome do pé diabético é un prototipo da gangrena - un proceso necrótico do membro inferior. Neste contexto, o paciente é incluso capaz de perder as habilidades de autoservizo ou de degradarse como persoa.
A esencia da patoloxía
A necrosis dos tecidos das extremidades inferiores na diabetes é unha complicación frecuente. Unha enfermidade de úlcera está asociada a unha compensación inadecuada da diabetes segundo o nivel de necesidades de enerxía do corpo.
Normalmente, a diabetes mellitus selecciona unha cama microvascular, vasos de gran calibre e condución neural para a formación de complicacións. O pé diabético desenvólvese coa complexa propagación de patoloxías nestes órganos.
Esta complicación é unha combinación de varios procesos:
- cambios inflamatorios nos tecidos brandos,
- diminución do fluxo sanguíneo adecuado nos vasos principais,
- diminución da condución nerviosa e da sensibilidade.

O pé diabéticamente estatísticamente ocorre en pacientes cunha enfermidade do segundo tipo. A diabetes nova é menos común, pero a prevención das súas complicacións leva máis tempo e importancia.
Unha lesión pustular ulcerativa do pé desenvólvese en cada décimo paciente cun diagnóstico de diabetes. Se se produce unha compensación inadecuada por glicosa alta, o exceso de glicosa afecta de forma agresiva ao ambiente e á composición celular.
A hemoglobina do fluído biolóxico principal tamén se glicata, cuxo exceso na análise de sangue venoso aumenta varias veces a probabilidade de microangiopatía.
Unha décima parte de pacientes con pé diabético teñen un mal pronóstico e son obrigados a someterse a un tratamento por amputación da extremidade. Ás veces, estas tácticas radicais non salvan a vida dos pacientes: a supervivencia media dos pacientes despois da amputación rara vez supera os dous anos.
Isto vén determinado polo feito de:
- As extremidades inferiores, en particular os pés e as pernas inferiores, elimínanse significativamente do corazón, e o fluxo sanguíneo neles é lixeiramente reducido.
- Debido a este factor, a toxicidade en glicosa aumenta e a composición celular e o tecido real sofren máis intensamente.
- Unha diminución da sensibilidade á dor ante o fondo da neuropatía que se produce primeiro leva a lesións e microdamajes imperceptibles, que curan lentamente e lánguidamente.
- A elevada carga nas extremidades inferiores dunha persoa moderna agrava o curso do proceso patolóxico.
Características da terapia
A síndrome do pé diabético divídese en formas:
- A forma isquémica da patoloxía ten unha lesión primaria do torrente sanguíneo. A sensibilidade das extremidades, tanto profunda como superficial, practicamente non sofre.
- O tecido nervioso sofre principalmente a forma neuropática de lesións necróticas ulcerativas dos pés e das pernas inferiores.
- A patoloxía mixta non nos permite distinguir o proceso predominante na diabetes mellitus e as súas complicacións.
O tratamento do pé diabético está determinado en gran medida polas súas manifestacións clínicas. O propio diagnóstico de diabetes mellitus debe facelo máis atento á súa saúde e notar os máis pequenos cambios tanto na superficie da pel como nas súas sensacións internas.

É extremadamente importante notar cambios nos pés cando aínda non alcanzaron tamaños a gran escala e non se estenderon aos tecidos profundos.
En ningún caso se poden ignorar os signos dun pé diabético para non traducilos en graves consecuencias:
- Unha uña incrustada prodúcese cun corte hixiénico inadecuado das uñas. A placa de uñas en diabetes mellitus está debilitada, e os seus bordes afiados son capaces de invadir tecidos brandos e supurar. A cirurxía de emerxencia pode deter o proceso inflamatorio, cuxas primeiras manifestacións son capaces de converterse nunha reacción sistémica.
- A síndrome da úlcera do pé pode comezar cun escurecemento da uña no medio da hemorragia debaixo. Normalmente este síntoma está asociado a levar zapatos axustados, o que é inaceptable no trastorno crónico dos carbohidratos.
- Na diabetes mellitus, tamén é inaceptable a infección fúngica das uñas, que as engrosa, cambia a súa cor, fai que a aparencia dos pés sexa insensible e apañada. As uñas engrosadas apertan os dedos e o pé real, o que tamén provoca hemorragia intradérmica e supuración de diversas localización e intensidade.
- Con zapatos incómodos, tamén se forman callos e callos. É importante eliminalos correctamente usando pomice sen que se vaporezan as extremidades inferiores, así como para evitar a súa formación empregando plantillas ortopédicas.
- A diabetes mellitus nas súas manifestacións é unha enfermidade polisimptomática, e a miúdo unha sensibilidade á dor acompañada de exceso de peso e mala vista, o que fai que o procedemento para unha pedicura hixiénica independente sexa moi traumático. Debe desinfectarse cada corte ou ferida leve e aplicarse un apósito se é necesario.
- A pel seca tamén adoita acompañar a pacientes con diabetes mellitus e adoita actuar como síndrome de diagnóstico por separado. As fisuras na zona dos talóns contra o fondo da sequedad poden suporse claramente suprimidas e complicadas por úlceras.
Os síntomas dun pé diabético, que son importantes para determinar as tácticas de tratamento, poden incluír:
- en sensación de adormecemento
- picos de galiña
- formigueo periódico nas pernas e pés.
Calquera manifestación dada en episodios repetidos require asistencia terapéutica.
A eliminación terapéutica do pé diabético debido á extensa clínica ten moitas direccións. Non obstante, o principal efecto terapéutico está dirixido a compensar adecuadamente a diabetes mellitus.

Ademais, a síndrome nas súas fases iniciais e durante o desenvolvemento require medidas preventivas sinxelas:
- É necesario normalizar o nivel de presión arterial. A hipertensión en combinación con microangiopatía contribúe ao desenvolvemento do pé diabético de forma rápida e continua.
- Tamén é importante un nivel adecuado de colesterol no sangue para a prevención da síndrome debido á eliminación de estasis venosas nas extremidades inferiores.
- As medidas preventivas son especialmente importantes no coidado hixiénico dos pés. Está indicado para a síndrome de auto-masaxe, exercicios terapéuticos.
Moitas recomendacións médicas refírense á selección de zapatos por parte dun paciente con alto risco de desenvolver a síndrome do pé diabético:
- Uns zapatos cómodos reducen o risco desta complicación en tres veces.
- Os diabéticos deben dar preferencia ao calzado máis transparente que non espreme o pé e é lixeiramente maior que o pé de ancho.
- É bo se os zapatos teñen cordóns ou velcro no caso de que as pernas se inchasen despois dun día laboral.
- A sola do zapato debe ser ríxida e repetir os arcos anatómicos do pé; se non, debería haber un lugar para instalar unha plantilla ortopédica. Estes elementos pódense facer a orde se o paciente ten deformidades adicionais nas extremidades inferiores.
Inicialmente, o tratamento das complicacións da diabetes en forma de lesións purulento-ulcerativas das extremidades inferiores foi a tarefa dos endocrinólogos. Co tempo, as tácticas conservadoras para tratar a síndrome fixéronse tan eficaces que ás veces evita a cirurxía.
Esta é a etapa máis alta para organizar a atención a pacientes con enfermidades do sangue e varios tipos de metabolismo. Un pouco máis baixos son os endocrinólogos a tempo completo, que tamén proporcionan asistencia terapéutica adecuada.
O tratamento xa é necesario para un pequeno defecto na superficie do pé ou da perna inferior, se se atopa unha diabetes mellitus diagnosticada no mapa estacionario do paciente. A súa terapia diminúe ata a desinfección e curación precoz do microtrauma con medicamentos suaves sen propiedades de bronceado.
Todos os produtos que conteñen alcol están contraindicados, do mesmo xeito que os apósitos e vendas de gasa obsoletas. Como alternativa, xurdiron apósitos con soporte de banda que se fixa suavemente na pel e protexe a ferida.
Se apareceu un defecto na perna e xa se amosou clínicamente, é importante reducir a carga do pé.
Varios dispositivos en forma de tamén poden axudar con isto:
- descargar vendas,
- botas,
- zapatos.
Naturalmente, o tratamento conservador do pé diabético só se realiza cun diagnóstico oportuno, que raramente é posible.

O tratamento local é ineficaz incluso cando a causa das úlceras tróficas é un mal funcionamento na circulación sanguínea principal, que require unha cirurxía de derivación ou outra angioplastia.
No tratamento do pé diabético úsanse:
- O pé diabético implica necesariamente o uso de antibióticos no seu tratamento. O paciente recibe un diagnóstico se diagnostica unha ferida infectada, onde as bacterias se multiplican coa aparencia dunha clínica adecuada. A terapia antibiótica baséase normalmente en axentes cun amplo espectro de acción, pero as investigacións de laboratorio modernas permiten establecer a susceptibilidade exacta dos microorganismos a certos axentes antibacterianos, o que determina o éxito da terapia. Para iso, basta con sementar bacterias do tecido afectado e realizar un estudo bacteriolóxico.
- A amputación como principal método de tratamento de complicacións purulentas-necróticas das extremidades inferiores na diabetes mellitus aínda é común hoxe. Realízase co fin de deter a propagación da inflamación polo torrente sanguíneo, que se acompaña de intoxicación e sepsis de todo o organismo. O proceso, que posteriormente require amputación, normalmente comeza con úlceras tróficas, que non reciben terapia antimicrobiana e logo afectan a todas as capas da pel. As toxinas bacterianas desta fonte entran no torrente sanguíneo e paralizan o traballo dos órganos e do corpo no seu conxunto.
- A amputación tamén pode ser necesaria se non houbese unha intoxicación xeral do corpo, pero a propagación dun proceso purulento-necrótico nos tecidos. A base ósea pode estar implicada na inflamación, que se denomina osteomielite. Este proceso patolóxico é perigoso non só por unha reacción inflamatoria sistémica, senón tamén pola posible formación de focos de trombose.
- Crese que as manifestacións externas do pé diabético deben ser tratadas con pomadas ou linimentos. Non obstante, esta opinión é errónea dado que estas formas farmacolóxicas se converten nun excelente medio para a reprodución activa das bacterias nunha ferida infectada. A súa acción foi relativamente exitosa a falta de métodos modernos de tratamento e, polo momento, os produtos graxos só poden empeorar o transcurso do proceso. As toallitas antibióticas absorbentes, así como esponxas porosas a base de coláxeno con actividade antimicrobiana activa son eficaces para a exposición local a fisuras e microtraumas.
- Para calquera proceso patolóxico, a medicina tradicional ofrece moitos medicamentos e métodos para o seu uso. A medicina científica non cancela estes métodos se o uso destes medicamentos está de acordo co médico e asegurouse de que isto non pode prexudicar ao paciente. O pé diabético entre a medicina tradicional permite o uso dunha decocción de arándanos, aceite de cravo, mel de tilo, iogur, follas e raíces de bardana. Cada un dos métodos ten lugar se o proceso purulento-ulcerativo non se expresa significativamente e é necesaria asistencia activa para restaurar as defensas do corpo e activar procesos reparadores.
Signos e tratamento do pé de Charcot en diabetes
A diabetes mellitus trae complicacións que afectan a moitos sistemas do corpo.
O pé de Charcot ou a osteoartropatía diabética (OAP) é unha grave consecuencia da diabetes mellitus (DM), na que a enfermidade hormonal causou a destrución de parte do sistema músculo-esquelético do membro.
Defínese como "un cambio patolóxico non infeccioso na articulación e nos ósos causado pola neuropatía diabética". Zh. Describiu unha dexeneración dolorosa da estrutura do pé. Charcot, un científico francés en psiquiatría e neuroloxía.
En pacientes con OAP, obsérvase adelgazamento e perda de forza ósea (osteoporose), proliferación ou, pola contra, destrución do tecido óseo (hiperostose e osteólise).
Estes procesos levan a fracturas dos ósos do pé, a fusión procede incorrectamente, o que leva a deformación. As patoloxías ósea desencadean a dexeneración e os danos nos tecidos. Aparecen úlceras.
Nun principio, críase que as causas neurotraumáticas causaban complicacións. As perturbacións do sistema nervioso periférico conducen a unha distribución incorrecta da carga nos ósos do pé, dando lugar a deformacións e fracturas dos ósos individuais.
Estudos máis recentes demostraron un aumento significativo do subministro de sangue aos tecidos das pernas. O resultado foi unha conclusión: só algúns tipos de neuropatía causan danos no pé de Charcot coa derrota dun tipo de fibras nerviosas chamada mielina. Son os seus cambios os que conducen a unha violación do ton vascular e aceleran o movemento sanguíneo.
As violacións do metabolismo do calcio, a produción de coláxeno únense en patoloxías vasculares na diabetes mellitus. Os cambios patolóxicos nos ósos son case indolora.
Ademais, tendo fracturas, o paciente segue movendo, aumentando a destrución do esqueleto da extremidade inferior. A inflamación dos tecidos provoca un aumento do fluxo sanguíneo e un desenvolvemento acelerado da osteoartropatía. Na OAP afectan os ósos, as articulacións, os tecidos brandos, os nervios periféricos e os vasos sanguíneos.
A rexeneración do tecido óseo está moi influenciada pola insulina, cuxa produción está deteriorada na diabetes. A desmineralización ósea, na que se reduce significativamente a cantidade de calcio, leva á súa fraxilidade aumentada.
A osteoartropatía diabética considérase unha rara complicación da diabetes, inferior ao 1%. Algunhas fontes médicas chaman a un indicador diferente - ata o 55%. Isto indica a complexidade do diagnóstico e criterios desiguais no diagnóstico.
Podemos dicir que esta complicación ocorre en pacientes con diabetes desde hai máis de 15 anos e relacionados coa súa enfermidade sen unha atención adecuada.
Importante: é imposible predecir o desenvolvemento do pé de Charcot. Incluso con neuropatía grave, non sempre se produce unha complicación.
As etapas iniciais das complicacións para o paciente son invisibles. As terminacións nerviosas perturbadas non dan un sinal en forma de dor sobre fracturas e deformacións dos ósos.
Os signos do pé de Charcot fanse notables (ver foto) cando se produciron cambios destrutivos importantes na configuración do pé e da articulación e apareceron manifestacións da pel.
Nas etapas posteriores obsérvase unha ulceración do membro que, cando está infectada, pode acabar coa gangrena.
Os signos dun OAP en desenvolvemento son:
- inchazo e vermelhidão da parte inferior do membro, a súa diferenza significativa en aparencia e tamaño entre si,
- calambres nos músculos do becerro
- dificultade para camiñar
- adormecemento
- aumento da temperatura dos pés, ao tacto son máis quentes que outra parte do membro.
Estes síntomas poden non ser signos de OAP, xa que a diabetes vai acompañada de moitas complicacións. A neuropatía diabética, non complicada polo pé de Charcot, leva a fenómenos similares nas extremidades.
Moitas veces, estes son só problemas de pernas que teñen a maioría da xente. Pode que aparezan calos, unha uña incrustada, un "óso" medre. As enfermidades fúngicas das uñas adoitan desenvolverse.
Complicadas polo azucre elevado no sangue, non pasan moito tempo. Estes problemas adoitan levar ao feito de que a etapa inicial da enfermidade pasa desapercibida.
A enfermidade ten dúas formas: aguda e crónica. Na etapa aguda, hai un aumento significativo da temperatura corporal e da hipertermia da perna inferior, dor ao camiñar, inchazo grave.
De forma crónica, as manifestacións agudas desaparecen, desenvólvese unha deformación perceptible, o pé xira cara á dereita ou cara á esquerda, os ósos se marchan contra a pel da sola, fórmanse úlceras e lesións na pel.
A enfermidade ten 4 etapas, que están determinadas polo grao de prevalencia da lesión:
- O primeiro: unha radiografía do pé a miúdo non mostra cambios. Comeza a osteoporose do tecido óseo, hai microcracks. Hai un pequeno inchazo, hiperemia e un lixeiro aumento local da temperatura. Esta é unha condición aguda da enfermidade.
- O segundo é un curso subagudo. A inflamación e a hipertermia son reducidas. A radiografía indica a fragmentación, o illamento dos ósos individuais da estrutura xeral do esqueleto. Hai cambios (aplanamento) da planta.
- O terceiro caracterízase por unha deformación completa. A destrución dos ósos do pé é global. Pode que se chame "saco de ósos". A estrutura do esqueleto está rota, pronunciada osteoporose.
- A cuarta é unha forma complicada da enfermidade. As deformidades dos ósos levan a manifestacións da pel en forma de feridas e úlceras na planta e na parte superior. A infección adxunta provoca flegmonos, abscesos, nun caso grave leva á gangrena.
Os procesos patolóxicos afectan a articulación. Hai un estiramento da cápsula, unha violación do aparello ligamento, desenvólvese subluxación. A marcha do paciente cambia. Os cambios provocados pola osteoartropatía diabética denomínanse articulacións de Charcot.
O diagnóstico da enfermidade realízase en centros especializados "Pé diabético". Os médicos que observan pacientes con diabetes mellorar raramente atopan esta complicación da enfermidade e non teñen habilidades para diagnosticala e tratala.
Incluso a última etapa ás veces confúrmase con flemonia, osteomielite ou outras lesións da pel e ósos. O baixo contido de información dos raios X nas etapas iniciais leva a unha perda de tempo e unha alta probabilidade de discapacidade.
Ao diagnosticar a OAP, é necesario excluír enfermidades óseas infecciosas - osteomielite e enfermidades con síntomas similares de dano - reumatismo e outros.
- exame de sangue para bioquímica, coagulación e xeral,
- análise xeral de ouriños e función renal,
- radiografía
- Resonancia magnética
- escintigrafía.
A imaxe e resonancia magnética permiten identificar microcracks, aumento do fluxo sanguíneo e presenza dun proceso inflamatorio nas extremidades inferiores. Estes son os estudos máis reveladores. A leucocitosis axuda a descartar a osteomielite, xa que non se observa con OAP.
Escintigrafía ósea do esqueleto
Os resultados das probas a miúdo non permiten identificar con precisión o OAP, xa que o proceso patolóxico pode ocorrer en calquera parte do tecido óseo.
Polo tanto, coa asimetría das extremidades inferiores e a hipertermia dun deles, neuropatía evidente, o tratamento adoita prescribirse inmediatamente sen un diagnóstico preciso.
Isto permítelle parar a destrución do tecido óseo a tempo.
Un método de diagnóstico informativo é a escintigrafía con glóbulos brancos marcados. Unha biopsia ósea axuda a diagnosticar a OAP con máis precisión.
Unha parte necesaria do tratamento é a eliminación da carga no pé, que provoca a destrución do esqueleto da extremidade inferior.
O descanso completo é necesario cunha subida da perna.
As probas de mellora serán:
- redución da incapacidade,
- baixar a temperatura corporal e as extremidades dores,
- redución da inflamación.
A falta de carga axudará aos ósos a caer no lugar. Se o paciente non permanece inmóbil, a deformación continuará. Na primeira fase da enfermidade, o descanso é máis importante que o tratamento con drogas.
Cando a condición do membro mellora, débese empregar unha ortose especial de fabricación individual para camiñar.
Posteriormente, será suficiente usar zapatos ortopédicos, que distribuirán correctamente a carga nos pés.
Os médicos non recomendan os apósitos de fixación usados nalgúns países. Poden causar irritación e danos a un membro xa enfermo.
Grupos de medicamentos aplicables:
- Mellorar os procesos metabólicos nos tecidos. Os bisfosfonatos e a calcitonina axudan a deter a resorción ósea.Os bisfosfonatos evitan a fraxilidade ósea, sendo análogos dos elementos do tecido óseo. A calcitonina ralentiza a resorción ósea e conserva calcio.
- Vitaminas B e ácido alpo lipoico. Os preparados vitamínicos frean a dexeneración ósea, loitan contra a osteoporose.
- A vitamina D3 e esteroides anabólicos promoven o crecemento dos ósos.
- Preparados de calcio
- Os diuréticos e antiinflamatorios non esteroides úsanse para reducir a inflamación e o inchazo.
A cirurxía para o tratamento raramente se usa. Nas primeiras etapas da operación non se realiza. Hai un risco de provocar unha maior destrución do tecido óseo engadindo un compoñente traumático.
O tratamento cirúrxico é posible despois da atenuación do proceso inflamatorio. Realízanse operacións para eliminar e corrixir os ósos saíntes. Normalmente móstranse se, debido ás características da deformación, non se poden usar zapatos ortopédicos.
Elimínanse os ósos para evitar a formación de feridas na sola, que xorden por efectos traumáticos. Despois da cirurxía, é necesario un inmobilismo completo (polo menos 3 meses) e un longo período de rehabilitación.
Vídeo sobre o tratamento do pé diabético:
As medidas para evitar o desenvolvemento do pé de Charcot inclúen o seguimento do estado dun paciente con diabetes mellitus en todos os aspectos. É necesario manter os niveis de azucre a un nivel "non diabético".
A baixa prevalencia de complicacións fai ineficaz a cobertura de todos os pacientes en risco coa administración profiláctica de fármacos. A diabetes ten moitas complicacións con síntomas similares.
Os pacientes con diabetes necesitan supervisar o estado das extremidades. Unha diminución da sensibilidade á dor nas pernas aumenta o risco de non notar o inicio da enfermidade. Non podes camiñar nin facer demasiado traballo.
É necesario levar zapatos cómodos que non creen tensión adicional nos ósos. Observe a dieta.
Cal é a razón e o código do ICD a 10 metros de Charcot
A articulación patolóxica foi descrita por primeira vez polo médico inglés Mitchell. O neurólogo Sharko relacionou polo miúdo a causa (etioloxía) e o mecanismo de desenvolvemento (patoxénese) da enfermidade con diabetes.
A osteoartropatía diabética (código E10.5 segundo ICD-10) maniféstase por lesións locais do tecido óseo. A patoxénese da enfermidade está asociada a neuropatía diabética. Na diabetes mellitus, unha carga anormal aparece en certos grupos de articulacións ao camiñar. Co paso do tempo prodúcense cambios articulares destrutivos.
As principais causas da enfermidade inclúen:
- o dano nervioso leva a un paso deteriorado dos impulsos nerviosos. Nun paciente con diabetes, a sensibilidade nas pernas diminúe. O paciente non sente presión cos zapatos, deixa de notar a formación de fisuras, úlceras, feridas,
- a hiperglicemia leva a cambios patolóxicos nos vasos sanguíneos. Os capilares son destruídos gradualmente. Hai un alto risco de desenvolver aterosclerose. As placas ateroscleróticas interrompen a circulación sanguínea nos vasos das extremidades inferiores. Co tempo, feridas, feridas,
- a diminución da sensibilidade provoca feridas permanentes. O mal aporte de sangue ás pernas vai acompañado dunha curación prolongada das feridas,
- a violación da integridade da pel ameaza coa adición dunha infección bacteriana secundaria,
- millos, úlceras tróficas no futuro poden causar unha articulación Charcot,
- un aparello ligamento debilitado leva a unha complicación desagradable,
- uns zapatos incómodos e axustados provocan o desenvolvemento da enfermidade,
- a tuberculose, a siringomielia pode ser complicada por unha articulación patolóxica.

Síntomas e etapas do DOAP
Os pés de Charcot prodúcense gradualmente, progresa rapidamente, coa diabetes, moitas complicacións levan á discapacidade completa dunha persoa, levan á discapacidade.
A clasificación médica internacional inclúe catro etapas da enfermidade:
- Na primeira etapa, a patoloxía é case imposible de identificar. O paciente non presenta queixas alarmantes. A imaxe de raios X segue sen cambiar. Nas fases iniciais prodúcense procesos patolóxicos nas articulacións a nivel molecular. Pódese sospeitar da enfermidade en presenza de infeccións fúngicas das uñas, bursite do primeiro dedo do pé, uña cruzada e cornos.
- A segunda etapa caracterízase por aplanar os arcos e deformar os pés. O pé afectado faise ancho. Nunha radiografía, defínense claramente os cambios patolóxicos. O paciente quéixase dunha diminución da sensibilidade nas extremidades inferiores, formigueo, dor durante a camiñada. O diagnóstico e tratamento adecuados da enfermidade do estadio 1, 2 prevén a progresión dos síntomas.
- A terceira etapa transcorre con manifestacións pronunciadas. Obsérvase a sintomatoloxía anterior, que se complementa con fracturas, luxacións sen factor provocador. Os dedos dobran, unha persoa non pode moverse normalmente. A cura da patoloxía non funciona. Aos pacientes móstrase unha terapia sintomática e de apoio.
- Na última etapa obsérvase a aparición de úlceras: as feridas cicatrizan mal. A miúdo únese unha infección bacteriana. Phlegmon, gangrena aparece na pel das extremidades inferiores. Non se pode facer sen cirurxía. Unha persoa queda discapacitada.
Algunhas fontes distinguen dúas etapas da enfermidade: aguda e crónica. O primeiro caracterízase polo desenvolvemento dunha fractura indolora, da que o paciente non ten coñecemento. O pé tórnase hiperemico, quente ao tacto. O paciente segue pisando a perna dor. Prodúcense novas fracturas e deformacións. O tratamento oportuno no estadio agudo impide o desenvolvemento de cambios irreversibles.
Se non se trata a osteoartropatía diabética, fórmase un curso crónico de patoloxía. Os ósos rotos fusionan incorrectamente coa formación de deformidade do pé.
Tratamentos para osteoartropatía diabética
As tácticas terapéuticas dun paciente con diabetes inclúen as seguintes medidas:
- O tratamento dunha articulación patolóxica comeza coa normalización do nivel de glicemia. Todas as complicacións da diabetes desenvólvense debido á alta cantidade de azucre no sangue. Cada endocrinólogo poderá escoller a terapia adecuada para o paciente. Pode reforzar o efecto das drogas con receitas alternativas (tomar herbas que teñen propiedades de redución de azucre).
- Unha nutrición adecuada axudará a conseguir un número normal de glicosa no sangue. Os diabéticos non deben comer pastelería, bebidas azucradas, alimentos graxos. Verduras, froitas, cereais - o principal alimento para pacientes con diabetes.
- O rexeitamento de malos hábitos, un estilo de vida saudable, camiñar, educación física reducen o risco de desenvolver accidentes cerebrovasculares, ataques cardíacos, coma, complicacións neuropáticas e vasculares.
- Para normalizar a circulación sanguínea nas extremidades inferiores, prescríbese "Agapurin", "Pentoxifilina". Ambas as drogas melloran as propiedades reolóxicas do sangue.
- As úlceras, microtrauma e microcracks deben tratarse con antisépticos para evitar a infección bacteriana, que se trata con medicamentos antibacterianos locais e sistémicos.
- A síndrome da dor está aliviada por antiinflamatorios non esteroides (Celecoxib, Ibuprofeno, Movalis).
O estadio 1, 2 da enfermidade préstase a terapia conservadora. A etapa 3-4 é tratada cirurxicamente. A operación está dirixida a eliminar trastornos óseos. Ademais, a eliminación de abscesos, necrose, defectos ulcerativos. Se a gangrena se desenvolve, recorre á amputación.

A recuperación do pé de Charcot
Despois da cirurxía, o paciente necesita rehabilitación. A técnica está dirixida á restauración parcial ou completa da función do pé (depende do descoido do proceso).
Entre as medidas de rehabilitación inclúense:
- en primeiro lugar debería estar descanso do pé. É imposible despois da operación dar inmediatamente unha carga ás pernas. Permítense movementos mínimos, pero non se pode camiñar coa perna operada. As muletas, unha cadeira de rodas, solucionan o problema,
- Os zapatos ortopédicos evitan fracturas repetidas, deixan de deformar o pé,
- na fase de rehabilitación pódense prescribir medicamentos antibacterianos. Os medicamentos prevén a infección secundaria,
- Recoméndase ao paciente terapia a longo prazo con calcio, calcitonina, calciferol, bisfosfonatos. Estes fármacos teñen un efecto antirreresivo. Evitan unha destrución ósea adicional,
- o control constante da glicosa e da presión arterial axudará a evitar outras complicacións graves da patoloxía,
- o paciente debe tomar dieta e insulina ao longo da vida.
Posibles complicacións
- A sensibilidade reducida das extremidades leva a fracturas crónicas, luxacións, subluxacións da articulación do nocello.
- A osteoporose é a destrución do tecido óseo que se produce como consecuencia dunha violación do subministro de sangue á articulación e unha falla prolongada de fractura.
- Aparecen formacións purulentas (abscesos, flemón, osteomielite) se se produce infección de úlceras cutáneas.
- Se non se trata a osteoartropatía, fórmase gangrena. Con esta patoloxía realízase unha operación: amputación dunha extremidade. O paciente queda inhabilitado.
O prognóstico da enfermidade depende do descoido. O diagnóstico oportuno e o tratamento precoz da diabetes, a prevención de complicacións axuda a frear a progresión da patoloxía. A artropatía diabética do estadio 3, 4 ten un prognóstico desfavorable. O paciente ten asignado unha discapacidade.
Prevención de enfermidades
Os pacientes con diabetes inicialmente teñen algo de que preocuparse, pero todos deberían esforzarse para evitar a aparición do pé de Charcot.
Aquí tes algúns consellos para axudar a previr a túa enfermidade:
- Supervise o azucre no sangue para reducir a progresión do dano nervioso.
- Visita regularmente o seu médico e o seu ortopedista.
- Asegúrese de que as dúas pernas diarias atopen indicios de pé de Charcot ou outros problemas relacionados.
- Evite feridas nas pernas e use zapatos especiais para diabéticos.
O pé de Charcot é unha complicación importante da diabetes. A enfermidade aparece imperceptiblemente e pode empeorar rapidamente, ata unha deformación severa e irreversible do pé, dando lugar a ulceración e amputación.

 Forma descompensada de diabetes e neuropatía que se desenvolven fronte aos seus antecedentes. Nesta condición, a sensibilidade sensorial das pernas perturba, é dicir, se preme no pé, písao ou incluso golpea, a persoa practicamente non sentirá nada. Un paciente con diabetes é practicamente incapaz de poñer o pé insensible ao camiñar, tal extremidade "non sente" a aperteza dos zapatos e outros factores externos desfavorables; isto leva a graves deformacións,
Forma descompensada de diabetes e neuropatía que se desenvolven fronte aos seus antecedentes. Nesta condición, a sensibilidade sensorial das pernas perturba, é dicir, se preme no pé, písao ou incluso golpea, a persoa practicamente non sentirá nada. Un paciente con diabetes é practicamente incapaz de poñer o pé insensible ao camiñar, tal extremidade "non sente" a aperteza dos zapatos e outros factores externos desfavorables; isto leva a graves deformacións,