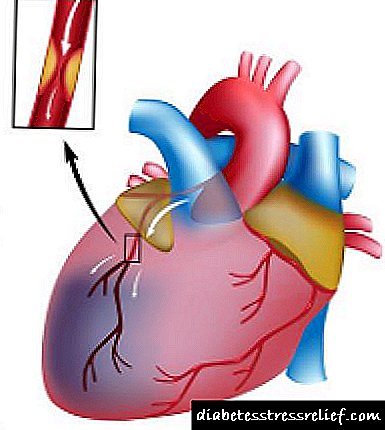
Réxime de insulinoterapia diabética
Dado que a diabetes mellitus tipo 1 caracterízase por unha deficiencia absoluta de insulina, a terapia de substitución de insulina realízase en todas as fases da enfermidade. E polo mesmo motivo, o tratamento da diabetes mellitus tipo 1 con medicamentos para reducir o azucre comprimido, en particular as sulfonamidas e, especialmente, os biguanidas, está absolutamente contraindicado incluso nun curto período de remisión temporal da diabetes tipo 1 ao comezo da enfermidade.
O principio de tratamento para un paciente con diabetes mellitus tipo 1 é a administración exóxena de insulina, sen a cal se garante un coma hiperglicémico e cetoacidótico.
O obxectivo do tratamento é conseguir a normoglicemia e asegurar o normal crecemento e desenvolvemento do corpo, xa que o principal continxente de nenos, adolescentes e mozos enfermos.
Cando se establece un diagnóstico de diabetes tipo 1, débese iniciar inmediata terapia con insulina.
A terapia con insulina iniciada puntualmente e en 75-90% dos casos consegue unha remisión temporal (lúa de mel) e despois estabilizar o curso da enfermidade e retrasar o desenvolvemento de complicacións.
Terapia con insulina diabética tipo 1
É recomendable realizar insulinoterapia para pacientes con diabetes mellitus tipo 1 no réxime de múltiples inxeccións. Existen diferentes opcións para múltiples inxeccións de insulina. Dúas destas opcións de tratamento son máis aceptables.
Modo de inxección múltiple
1. Insulina de acción curta (Actrapid, Humulin R, Insuman Rapid) antes das comidas principais, insulina de acción media (Monotard, Protafan, Humulin NPH, Insuman Bazal) antes do almorzo e antes de durmir.
2. Insulina de acción curta (Actrapid, Humulin R, Insuman Rapid) antes das comidas principais, insulina de duración media (Monotard, Protafan, Humulin NPH, Insuman Bazal) xusto antes de durmir.
A dose diaria de insulina de acción curta distribúese do seguinte xeito: o 40% adminístrase antes do almorzo, o 30% antes do xantar e o 30% antes da cea. Baixo o control da glicemia en xaxún (6.00), a dose de insulina de acción prolongada (SDI) administrada antes de durmir e a dose de SDI administrada antes do almorzo axústase segundo o nivel de glicemia antes do xantar (13.00). A dose de insulina de acción curta (ICD) axústase baixo o control da glicemia postprandial.
Insulina para a diabetes
Na actualidade estanse producindo preparados de carne de vacún, carne de porco e insulinas humanas, sendo o primeiro diferente do humano por tres aminoácidos, o segundo por un e, polo tanto, a taxa de formación de anticorpos para o primeiro é maior que a segunda.
A purificación da preparación da insulina mediante cristalización e cromatografía repetida utilízase para producir a chamada insulina "monopique" que, aínda que está desprovista de impurezas proteicas, contén impurezas en forma de modificacións químicas da molécula de insulina - insulina mono-desamido, insulina monoarginina, etc., así como ten un ambiente ácido, o que contribúe ao desenvolvemento de reaccións locais adversas aos preparados de insulina.
A purificación adicional de tal preparación mediante cromatografía de intercambio iónico elimina estas impurezas e obtén a chamada insulina "monocomponente", que contén só insulina e ten, por regra xeral, un pH neutral. Todos os preparativos da insulina humana son monocomponentes.
Actualmente, as vacas, a carne de porco e as insulinas humanas pódense producir usando enxeñería xenética e semintéticamente.
Os preparados de insulina divídense en tres grupos segundo a duración da súa acción:
1. De acción curta (simple, soluble, normal, semilente) - insulina cunha duración de 4-6 horas.
2. A duración media da acción (intermedia) (cinta, NPH) - ata 10-18 horas.
3. Acción a longo prazo (cinta ultra), cunha duración de 24 a 36 horas
Os preparados de insulina para a administración cunha xeringa de insulina están contidos en frascos a unha concentración de 40 PIECES en 1 ml de solución, e para a administración con bolígrafos de insulina, no chamado cartucho a unha concentración de 100 pezas en 1 ml (NovoRapid-Penfill).
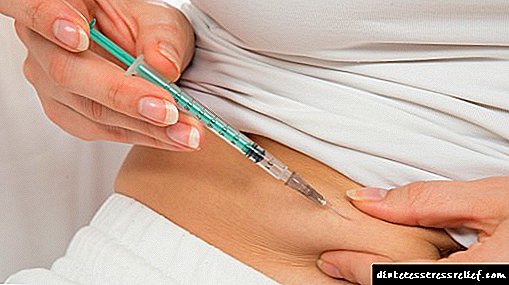
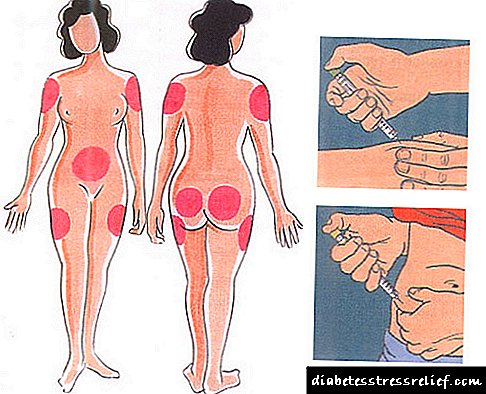
As inxeccións de insulina adoitan facerse con xeringas especiais de insulina na graxa subcutánea. Os lugares recomendados para auto-administración da insulina son a zona do abdome, a coxa, a nádega e o antebrazo.
A dose media diaria de insulina na diabetes tipo 1 é de 0,4-0,9 U / kg de peso corporal.
Cando a dose é maior, normalmente indica resistencia á insulina, pero máis a miúdo unha sobredose de insulina. Obsérvase unha menor necesidade durante un período de remisión incompleta de diabetes mellitus.
En estado de cambio, 1 unidade de insulina reduce a glicemia no pico de acción en aproximadamente 1,5-2 mmol / L, e unha unidade de pan (XE) (12 g de hidratos de carbono) aumenta en aproximadamente 3 mmol / L.
Esquemas de terapia con insulina para a diabetes tipo 1
Na práctica clínica na actualidade úsanse 2 esquemas principais de insulinoterapia de diabetes mellitus tipo 1:
1. Terapia con insulina "tradicional"cando se inxecta insulina de acción curta dúas veces ao día con insulina de acción intermedia.
Na terapia insulinista "tradicional", a insulina adminístrase 0,5 horas antes das comidas, antes do almorzo e a cea (os intervalos entre estas comidas deberían ser aproximadamente 12 horas), co 60-70% da dose diaria administrada pola mañá e 30-40% pola noite. A eficacia do tratamento con medicamentos prolongados aumenta cando se administra insulina sinxela ao mesmo tempo, o que impide un aumento significativo da glicemia despois do almorzo e a cea.
En varios pacientes, o réxime de administración de insulina triple durante o día é o máis eficaz: o DIP prescríbese con ICD pola mañá antes do almorzo e o ICD é administrado antes da cea (ás 18-19 horas) e só pola noite (ás 22 e as 23 horas), antes de durmir. unha vez ao día SPD.
As mesturas (mesturas) de preparados de insulina son convenientes para a terapia con insulina tradicional, xa que consisten nunha mestura preparada de insulina de acción curta e NPH, que se inxecta cunha xeringa dúas veces ao día antes do almorzo e a cea.
Normalmente, hai 4 tipos de mesturas deste tipo que conteñen, respectivamente, 10, 20, 30 ou 40% de insulina sinxela (por exemplo, Humulins M1, M2, M3 ou M4, respectivamente) nunha mestura con IPD (Isofan).
As características farmacocinéticas destes preparados de insulina están determinadas, por un lado, por simple insulina; estes fármacos comezan a actuar 30 minutos despois da administración e, por outra, por insulina prolongada, que proporciona un pico de acción "aplanado", estendido no tempo de 2 a 8 horas despois da administración de insulina. , a duración da acción (12-16 horas) determina só insulina prolongada.
A principal desvantaxe da terapia con insulina tradicional é a necesidade dunha adhesión estrita a unha dieta e actividade física estables. Esta circunstancia é un dos principais motivos polos que nos últimos anos moitos pacientes con diabetes elixiron cambiar a terapia intensiva con insulina, o que fai que a vida do paciente estea menos regulada, o que mellora a súa calidade.
2. Terapia intensiva coa insulina:
• A introdución de insulina de acción intermedia dúas veces ao día compleméntase con insulina de acción curta, normalmente dada antes das tres comidas principais,
• o concepto de "bolo basal": a administración frecuente ("bolo") de insulina sinxela antes das comidas se realiza no fondo da insulina de acción longa inxectada nas horas da noite ("básica").
A terapia intensiva tamén inclúe o tratamento cun dispensador de insulina (pompa) - un dispositivo que entrega automaticamente insulina a graxa subcutánea. A bomba de insulina é ata o de agora o único dispositivo que proporciona administración subcutánea continua de 24 horas de insulina en doses pequenas de acordo cos valores preprogramados.
Está a traballar en complexos de equipos chamados "páncreas artificiais". Cando se integra unha bomba de insulina cun aparato que mide constantemente o azucre no sangue (como un desgaste constante de glucómetro), a insulina adminístrase de acordo cos datos sobre o nivel de azucre no sangue transmitido polo glucómetro á bomba. Así, o "páncreas artificial" imita o traballo dun páncreas real o máis preciso posible, proporcionando unha compensación extremadamente fisiolóxica para a diabetes.
Terapia de insulina intensiva para diabetes tipo 1.
Co inicio da produción en serie de plumas de insulina especiais con agullas de inxección atraumáticas convenientes para a administración frecuente de insulina, o réxime de administración frecuente de insulina (terapia intensiva de insulina) volveuse máis atractivo para moitos pacientes con diabetes.
O principio da insulina terapéutica intensiva da diabetes tipo 1 é que coa axuda das inxeccións de insulina intermedia pola mañá e pola noite, créase un certo nivel de fondo (basal) de insulinemia entre as comidas e a noite, e 30 minutos antes das comidas principais (3-4 veces ao día) administrase unha dose dietética adecuada de insulina sinxela. No contexto do réxime de insulina terapéutica intensiva, en contraste coa tradicional, a dose diaria de insulina prolongada é significativamente menor, e hai máis que unha sinxela.
En lugar de 2 inxeccións de insulina intermedia, pode administrar insulina de acción longa de acción longa nas horas da noite, que proporcionará un nivel basal de insulinemia durante a noite e durante o día entre as comidas, antes de que se introduzan as comidas principais, a insulina sinxela (o concepto de "bolo basal").
Indicacións para o uso de insulina humana na diabetes. Dado que os preparados de insulina humana teñen a menor inmunoxenicidade, é especialmente recomendable prescribilos para mulleres embarazadas diabéticas ou compensar rapidamente trastornos metabólicos agudos en nenos que se sabe que reaccionan moi activamente á introdución de proteínas estranxeiras. A cita de insulina humana tamén está indicada para pacientes alérxicos a outros tipos de insulina, así como para a lipoatrofia e lipohipertrofia á insulina.
Complicacións da terapia con insulina A diabetes mellitus maniféstase en forma de reaccións hipoglucémicas, resistencia á insulina (con necesidade de insulina superior a 200 unidades / día), alerxias, lipoatrofia ou lipohipertrofia no lugar de inxección de insulina.
A lipopertrofia provoca a administración diaria de insulina no mesmo lugar. Se se inxecta insulina na mesma parte do corpo non máis dunha vez por semana, a lipohipertrofia non se produce. Non existe un método terapéutico eficaz para o tratamento da lipohipertrofia e se representa un defecto cosmético pronunciado, elimínase cirurxicamente.
Como tratar a diabetes tipo 1 en adultos e nenos

Durante moitos anos loitando sen éxito con DIABETES?
Xefe do Instituto: “Sorprenderás o fácil que é curar a diabetes tomándoa todos os días.
Está demostrado: a diabetes tipo 1 nos humanos é unha enfermidade crónica. Os síntomas caracterízanse por unha alta glicosa no sangue. Para que o azucre poida ser completamente asimilado a nivel celular, o corpo necesita insulina - unha hormona producida polo páncreas. As células beta dos pacientes só cubren parcialmente a necesidade deste ou non o producen en absoluto. E para o tratamento da diabetes, o médico prescribe terapia con insulina. O fármaco administrado por inxección elimina a falta de hormona e normaliza a rotura e absorción de glicosa.
O desenvolvemento da enfermidade é provocado pola destrución de células beta dos illotes de Langerlans. A primeira etapa da súa morte normalmente non afecta ao metabolismo dos carbohidratos no corpo. Pero cando o período preclínico renace, o proceso xa non se pode parar. Polo tanto, non existen métodos para curar a diabetes tipo 1 para sempre. O tratamento para a diabetes tipo 1 é manter os niveis de azucre no sangue óptimos. Pero falar de se pode curar a diabetes non é práctico.
Tratamento de drogas
As inxeccións hormonais non son tanto para tratar a diabetes tipo 1 como para reducir os niveis de azucre. Canto antes se detecte a enfermidade, mellor se sentirá a persoa. Despois, a primeira vez a produción de hormonas continúa, con todo, en menor medida.
- Fondo - substitúe a produción de hormonas durante o día.
- Extendido: permite compensar os hidratos de carbono que chegan cos alimentos.
Terapia dietética
Coa terapia adecuada, non necesita seguir unha dieta estrita. As drogas para o tratamento da diabetes compensan completamente os hidratos de carbono que entran.
Na fase de seleccionar a dose da hormona, é recomendable abandonar os carbohidratos rápidos. No futuro, deberían minimizarse pola mañá. Ao mesmo tempo, está prohibido rexeitar alimentos con hidratos de carbono: isto non afecta a que se poida curar a diabetes tipo 1. A nutrición adecuada é vital para os pacientes, xa que a ausencia de azucres provoca queima de graxa activa. Cando están divididos, as cetonas tóxicas causan náuseas e dores de cabeza graves.
O cumprimento da dieta implica o cálculo das chamadas unidades de pan - XE. 1 XE - 10 ... 12 g de glicosa. Para adultos, a fórmula é adecuada, segundo a cal se inxectan 1-2 unidades de insulina en cada XE. Para os nenos, a dosificación calcúlase de forma diferente. Ademais, co paso dos anos, cada XE supón unha cantidade maior de hormonas.
Actividade física
O deporte é necesario para o tratamento da diabetes. Por suposto, este non é un xeito de curar a diabetes tipo 1, pero o estrés pode axudar a baixar o azucre no sangue.
É importante controlar os niveis de glicosa antes do adestramento, no medio e ao final. A 5,5 mmol / L ou menos, a educación física pode ser perigosa, polo que debería tomar un lanche con algún produto en carbohidratos, por exemplo, pan ou froita. A caída de azucre ata os 3,8 mmol / l leva o risco de caer en coma hipoglucémico, polo que as clases deberían deterse inmediatamente.
- correr doado
- aeróbic
- pequenos conxuntos de exercicios de forza,
- voltas, squats
- estirando.
Xuntos, estes compoñentes conforman o programa para tratar a diabetes tipo 1.
Caracterización dos fármacos con insulinoterapia
- Humalog, Novorapid. Válido despois de 15 minutos, o pico ocorre despois de 30-120 minutos.
- Humulin, Actrapid. Comeza en trinta minutos, dentro de 7-8 horas.
- Humulina NPH, protafan NM. Válido despois de 1-2 horas durante 16-20 horas.
- Lintero e levemire. Non ten un pico de acción específico, á vez que contribúe á absorción de glicosa durante aproximadamente un día.
- Tresiba é unha novidade farmacolóxica que actúa no sangue ata dous días.
Pero normalmente non se usan medicamentos combinados para tratar a diabetes tipo 1. Son necesarios só na súa segunda forma e na fase da demanda de insulina.
Tratamento da diabetes dependente da insulina en nenos
Cando se detecta unha enfermidade, o neno é tratado primeiro no hospital, despois debe ser observado regularmente. ¿Pódese curar a diabetes nos nenos? Así como os adultos, non, pero unha dieta equilibrada, educación física, insulinoterapia e rutina diaria compensan os procesos diabéticos e minimizan os riscos de complicacións.
A dieta implica reducir o número de produtos de panadaría, cereais, graxas animais. O neno debe comer 5-6 veces ao día coa maior carga de carbohidratos para o almorzo e o xantar.
- Como acción sinxela ou rápida: actúa despois de 20-30 minutos, a actividade obsérvase ata tres horas despois da inxección (Actrapid NM, Humulin regular, etc.) Por regra xeral, é un líquido claro que pica antes das comidas principais.
- Medicamentos cunha duración media de efecto terapéutico. Válido despois de 1-3 horas (Semilente, Aktrafan NM, Humulin N, etc.)
- As insulinas de longa acción (Insulina-Ultralong) promoven a absorción de glicosa ata un día e medio.
Pero incluso o cumprimento de todos estes puntos non afectará se é posible curar a diabetes nun neno. Ao longo da súa vida terá que seguir o réxime de inxección.
Dosificación de insulina
- A cantidade óptima de insulina estendida mantén os niveis normais de azucre antes e 2,5 horas despois da inxección.
- Un medicamento de acción longa é administrado 1-2 veces ao día, no momento recomendado por un especialista.
- A insulina sinxela adminístrase antes das comidas para compensar a inxestión de hidratos de carbono. Coa cantidade correcta nun par de horas, o indicador de glicosa aumentará ata 3 mmol / L.
- Despois de 4 horas, o contido en glicosa debe ser o mesmo que antes dunha comida.
Como se fan as dietas para a diabetes?
Diabetes mellitus: enfermidade baseada na incapacidade do corpo para absorber unha cantidade suficiente de glicosa. Tales problemas metabólicos ocorren con máis frecuencia no contexto da desnutrición. Unha dieta para diabete pode mellorar o estado dunha persoa con diabetes, e a nutrición debe seleccionarse correctamente. Esta será a principal condición para o tratamento exitoso.

Como comer no tratamento da diabetes?
A diabetes divídese en insulina-dependente (primeiro tipo) e non-insulinodependente (segundo tipo). Para que o tratamento da enfermidade, independentemente da súa forma, teña éxito, é necesario seleccionar coidadosamente o sistema nutricional, co que é posible normalizar o metabolismo. Á dieta diabética ás veces chámase dieta número 9. Segundo os médicos, a nutrición médica é extremadamente útil para a prevención desta enfermidade e os pacientes que reciben tratamento poderán tomar menos medicamentos.
 A terapia dietética para a diabetes debe ser desenvolvida polo médico que o atende. Neste caso, certamente se teñen en conta as características da enfermidade, como, por exemplo, a gravidade e o tipo de diabetes. Unha dieta para un diabético debe facerse individualmente. Con este diagnóstico, a dieta non estará necesariamente composta só por pratos monótonos e aburridos. Pola contra, poden ser moi sofisticados e divertidos. Só será necesario observar algúns principios, segundo os cales é necesario adherirse ao novo sistema de alimentación.
A terapia dietética para a diabetes debe ser desenvolvida polo médico que o atende. Neste caso, certamente se teñen en conta as características da enfermidade, como, por exemplo, a gravidade e o tipo de diabetes. Unha dieta para un diabético debe facerse individualmente. Con este diagnóstico, a dieta non estará necesariamente composta só por pratos monótonos e aburridos. Pola contra, poden ser moi sofisticados e divertidos. Só será necesario observar algúns principios, segundo os cales é necesario adherirse ao novo sistema de alimentación.
Non se excluirán da dieta alimentos salgados e picantes, fritos, carnes afumadas, conservas e alcol. A inxestión de azucre debe ser mínima. Se a forma de diabetes considérase grave, é mellor eliminar completamente o azucre. Se o grao da enfermidade se considera moderado ou leve, pode admitirse algúns alimentos que conteñan azucre. Pero ao mesmo tempo, terás que controlar constantemente o nivel de glicosa no corpo.
Segundo os estudos, o estado da diabetes está a cambiar en peor baixo a influencia de graxas que entran no corpo en grandes cantidades. Polo tanto, o consumo de graxas debe controlarse, necesitarás limitarse a este alimento non menos estrictamente que ao doce. A nutrición para a diabetes debe distribuirse adecuadamente. Está ben se come 5 veces ao día: un sistema como este ten un efecto positivo no nivel de glicosa no sangue.
Como se debe facer unha dieta para a diabetes tipo 1?
 No tratamento da diabetes de tipo insulinodependente, deberase prestar maior atención á corrección do desenvolvemento da insulinoterapia. O médico en dieta selecciona a combinación óptima de medicamentos e o sistema polo que o paciente comerá. Como resultado, deberían reducirse as flutuacións nos niveis de glicosa no sangue, reducíndose o risco de varias complicacións. A dieta no tratamento da diabetes dependente da insulina xoga un papel importante. Debe ser compilado por un especialista, xa que este tipo de diabetes é máis perigoso, e trátase principalmente con drogas, é dicir, coa introdución de insulina.
No tratamento da diabetes de tipo insulinodependente, deberase prestar maior atención á corrección do desenvolvemento da insulinoterapia. O médico en dieta selecciona a combinación óptima de medicamentos e o sistema polo que o paciente comerá. Como resultado, deberían reducirse as flutuacións nos niveis de glicosa no sangue, reducíndose o risco de varias complicacións. A dieta no tratamento da diabetes dependente da insulina xoga un papel importante. Debe ser compilado por un especialista, xa que este tipo de diabetes é máis perigoso, e trátase principalmente con drogas, é dicir, coa introdución de insulina.
Co fin de facer as estimacións máis precisas da cantidade de insulina e alimentos comidos, os nutricionistas desenvolveron un concepto condicional chamado "unidade de pan". Segundo o sistema adoptado de unidades de pan, unha delas é igual a 10-12 g de hidratos de carbono (é aproximadamente unha laranxa ou un anaco de pan). Se se sabe que 30 gramos de pan negro, e unha mazá media (de tamaño) e medio vaso de avea ou trigo mouro corresponden a unha unidade de pan, pódense combinar e distribuír con bastante éxito.
Unha unidade de pan pode aumentar o azucre no sangue en 2,8 mol / l. Para que o corpo o poida absorber é necesario dúas unidades de insulina. Para os pacientes diabéticos que reciben insulina, é importante observar a inxestión diaria de hidratos de carbono, que corresponde ao medicamento administrado.
Se non se segue a medida, o nivel de azucre no sangue aumentará ou diminuirá, ocorre hiperglucemia ou hipoglucemia.
 Despois da introdución deste concepto como unidade de pan, volveuse máis conveniente crear un menú para diabéticos, se o desexas, algúns alimentos que conteñen hidratos de carbono pódense cambiar facilmente a outros.
Despois da introdución deste concepto como unidade de pan, volveuse máis conveniente crear un menú para diabéticos, se o desexas, algúns alimentos que conteñen hidratos de carbono pódense cambiar facilmente a outros.
En xeral, unha persoa debe recibir 18-25 XE (unidades de pan) ao día. É mellor dividilos en 6 comidas: para cear, xantar e almorzar, un diabético - 3-5 unidades, para un lanche ou xantar para a tarde - 1-2 unidades, etc.
Se un especialista recompila unha dieta para pacientes con diabetes tipo 1, a principal tarefa será calcular correctamente canto carbohidratos hai no produto. Para os pacientes que non teñen sobrepeso, a dieta do diabete non consistirá en comer certos alimentos, senón na cantidade comida.
Con suxeición a certas regras, unha persoa con diabetes dependente da insulina poderá comer comida do mesmo xeito que as persoas saudables, excepto con algunhas diferenzas:
- Para unha comida, unha persoa non debe consumir moitos hidratos de carbono. 70-90 g. Será suficiente.
- Antes de cada comida, a dose de insulina e a cantidade de XE (unidades de pan) deberían calcularse coa maior precisión posible.
- Elimina as bebidas doces da dieta: líquidos carbonatados, zumes enlatados doces, té con azucre.
Dieta de diabetes tipo 2
 A excesiva alimentación constante, a obesidade adoitan ser as principais causas de diabetes, segundo unha forma non dependente da insulina. Cando se realiza unha terapia dietética para a diabetes, as tarefas para a maioría son normalizar o metabolismo dos hidratos de carbono. Para que as células do corpo sexan máis sensibles á insulina, débese combinar unha dieta para un diabético con actividade física regular.
A excesiva alimentación constante, a obesidade adoitan ser as principais causas de diabetes, segundo unha forma non dependente da insulina. Cando se realiza unha terapia dietética para a diabetes, as tarefas para a maioría son normalizar o metabolismo dos hidratos de carbono. Para que as células do corpo sexan máis sensibles á insulina, débese combinar unha dieta para un diabético con actividade física regular.
Na diabetes tipo 2, a maioría dos pacientes teñen sobrepeso. Para eles, a nutrición dietética debe seleccionarse individualmente, tendo en conta o xénero e a idade da persoa, a súa actividade física habitual. En caso de enfermidade do segundo tipo, unha dieta para diabéticos debería contribuír á perda de peso. Para os pacientes, calcúlase o reconto de calorías óptimo. Entón, por quilo de peso corporal serán 25 calorías para os pacientes adultos masculinos e de 20 para as mulleres. Por exemplo, se o peso dunha muller é de 70 kg, entón a norma de calorías está determinada para ela - 1400 (cada día).
Se unha persoa está diagnosticada de diabetes, debe adherirse a unha dieta constantemente. Polo tanto, ao recompilala, debes intentar que a dieta sexa heteroxénea, os pratos deben ser saborosos. Neste caso, debes intentar limitar o uso de alimentos ricos en calorías, o que contribúe a que o nivel de glicosa no sangue aumente.
Que é a dieta número 9?
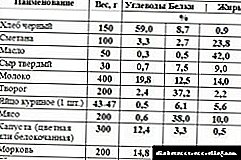 Para os diabéticos, hai diferentes sistemas nutricionais. Trátase das dietas francesas para a diabetes e o famoso sistema chamado "táboa número 9", que se demostrou ben. Esta dieta está destinada a unha diabetes moderada a leve. Con diabetes do segundo tipo, a dieta nº 9 pódese usar na comida todos os días e o suficiente tempo.
Para os diabéticos, hai diferentes sistemas nutricionais. Trátase das dietas francesas para a diabetes e o famoso sistema chamado "táboa número 9", que se demostrou ben. Esta dieta está destinada a unha diabetes moderada a leve. Con diabetes do segundo tipo, a dieta nº 9 pódese usar na comida todos os días e o suficiente tempo.
A táboa nº 9 é unha dieta para pacientes con diabetes mellitus, que ten un pequeno valor enerxético. Recoméndase consumir proteínas na cantidade habitual, limitar as graxas e reducir significativamente a inxestión de hidratos de carbono no corpo. O colesterol, o azucre, o sal deben ser excluídos completamente da dieta.
Alimentos para a diabetes
Os pacientes poden incluír os seguintes produtos na dieta:

Para o tratamento de articulacións, os nosos lectores usaron con éxito DiabeNot. Vendo a popularidade deste produto, decidimos ofrecelo á súa atención.
- pan de trigo, centeo, con salvado,
- sopas (de verduras, cogomelos), okroshka, sopa de remolacha, caldos de peixes de variedades baixas en graxa,
- tomates e pepinos, cabaza, calabacín, berenxena, repolo cocido ou cocido, e preferiblemente queixo,
- carne de galiñas, coellos, tenreira sen graxa, tenreira,
- non máis de 2 ovos en 7 días (só proteína),
- peixe: as variedades cun baixo contido de graxa en forma cocida ou cocida, poden ser un pouco enlatadas (pero non en aceite),
- leite desnatado, queixo, produtos lácteos,
- cereais (millo, trigo mouro, cebada, cebada perla, avea),
- bagas e froitas non azucradas,
- produtos especiais sobre sorbitol ou sacarina,
- patacas na cantidade que se encaixa dentro da inxestión diaria de hidratos de carbono,
- tés, hortalizas, decoccións de froitas.
Que non se pode comer con diabetes?
Con esta enfermidade, están prohibidos os seguintes produtos:
- caldos de carne, porque teñen moita graxa,
- carne graxa (cordeiro, carne de porco, oca, anchos), embutidos e carnes afumadas,
- pastelería de manteiga e pastelería
- peixe graxo, caviar, en conserva en aceite,
- queixos salgados, queixo cottage, nata, manteiga,
- pasta, arroz branco, sêmola,
- verduras saladas e en conserva,
- datas, figos, plátanos, uvas, amorodos,
- refrescos cocidos con azucre, bebidas carbonatadas.
Que produtos están permitidos e prohibidos? Este é un dos problemas máis importantes para as persoas con diabetes. As listas de produtos enumerados aquí como permitidos ou prohibidos teñen carácter consultivo. Unha lista completa de produtos é nutricionista especialista no desenvolvemento dun sistema nutricional individual.
Diferenzas entre tipos de insulinoterapia
 A elección da insulinoterapia para a diabetes tipo 1 é realizada polo endocrinólogo asistente de acordo coas características do corpo do paciente.
A elección da insulinoterapia para a diabetes tipo 1 é realizada polo endocrinólogo asistente de acordo coas características do corpo do paciente.
Se o paciente non ten problemas de sobrepeso e non hai tensións emocionais excesivas na vida, prescríbese insulina por cantidade de 0,5-1 unidades unha vez ao día en termos de un quilogramo do peso corporal do paciente.
Ata o momento, os endocrinólogos desenvolveron os seguintes tipos de insulinoterapia:
- intensificouse
- tradicional
- acción da bomba
- base bolo.
Características do uso de insulinoterapia intensificada
 A insulina terapéutica intensificada pode ser chamada base dunha terapia con insulina bolus, suxeita a certas características da aplicación do método.
A insulina terapéutica intensificada pode ser chamada base dunha terapia con insulina bolus, suxeita a certas características da aplicación do método.
Unha característica da terapia con insulina intensificada é que actúa como un simulador da secreción natural de insulina no corpo do paciente.
Este método úsase cando se require insulinoterapia de diabetes tipo 1. Esta terapia proporciona os mellores indicadores clínicos no tratamento deste tipo de enfermidades e está confirmado clínicamente.
Para realizar esta tarefa é necesaria unha determinada lista de condicións. Estas condicións son as seguintes:
- A insulina debe inxectarse no corpo do paciente nunha cantidade suficiente para facer un uso de glicosa.
- As insulinas introducidas no corpo deben ser completamente idénticas ás insulinas producidas polo páncreas dun paciente con diabetes mellitus.
Os requisitos especificados determinan as peculiaridades da insulinoterapia consistente na separación dos fármacos usados en insulinas curtas e prolongadas.
As insulinas de acción longa úsanse para administrar insulina pola mañá e pola noite. Este tipo de medicamentos imitan completamente os produtos hormonais producidos polo páncreas.
O uso de insulinas cun curto período de acción xustifícase despois de comer unha comida rica en hidratos de carbono. A dosificación empregada para introducir estes medicamentos no corpo depende do número de unidades de pan contidas no alimento e determínase estrictamente individualmente para cada paciente.
O uso de insulina terapéutica intensificada para a diabetes mellitus tipo 1 implica medicións regulares de glicemia antes de comer.
Características do uso da insulina terapia tradicional
 A terapia de insulina tradicional é unha técnica combinada que implica combinar insulina de acción curta e prolongada nunha inxección.
A terapia de insulina tradicional é unha técnica combinada que implica combinar insulina de acción curta e prolongada nunha inxección.
A principal vantaxe de usar este tipo de terapia é reducir o número de inxeccións ao mínimo. Na maioría das veces, o número de inxeccións durante o tratamento de acordo con esta técnica varía de 1 a 3 ao día.
A desvantaxe de usar este método é a incapacidade de simular completamente a actividade do páncreas. Isto leva a que cando se usa este método é imposible compensar completamente a violación do metabolismo dos carbohidratos dunha persoa.
No proceso de aplicación deste método, o paciente recibe 1-2 inxeccións ao día. As insulinas curtas e longas adminístranse simultaneamente no corpo. As insulinas cunha duración media da exposición supoñen aproximadamente 2/3 da dosificación total dos fármacos inxectados, un terzo da dosificación diaria son insulinas de acción curta.
O tratamento da diabetes mellitus tipo 1 co tipo tradicional de insulina non require a medición regular da glicemia antes das comidas.
Características do uso da terapia con insulina bomba
 Unha bomba de insulina é un dispositivo electrónico que está deseñado para proporcionar a administración subcutánea ao redor do reloxo de preparados de insulina cunha acción curta ou ultracurta.
Unha bomba de insulina é un dispositivo electrónico que está deseñado para proporcionar a administración subcutánea ao redor do reloxo de preparados de insulina cunha acción curta ou ultracurta.
Cando se usa este tipo de terapia, o medicamento adminístrase en minas doses.
O sistema electrónico de bomba de insulina pódese levar a cabo en varios modos. Os principais modos de funcionamento da bomba son os seguintes:
- Administración continua do medicamento no corpo en forma de microdose con taxa basal.
- A introdución do medicamento no corpo a un ritmo de bolo no que o paciente programa a frecuencia de inxección do medicamento.
No caso do primeiro método de administración de insulina, prodúcese unha imitación completa da secreción hormonal no páncreas. Este modo de administración de fármacos fai posible non usar insulinas de acción prolongada.
O uso do segundo método de introdución de insulina no corpo está xustificado antes de comer ou nos momentos en que hai un aumento do índice glicémico.
O esquema de insulina terapia que usa a bomba permite a combinación de velocidades para simular o proceso de secreción de insulina no corpo humano, que ten un páncreas sa. Cando se usa unha bomba, un catéter debe ser substituído cada 3 días.
Usar unha bomba electrónica permítelle resolver problemas coa imitación do proceso de secreción natural de insulina no corpo humano.
Realización de insulinoterapia na infancia
 A terapia con insulina nos nenos precisa un enfoque individual e require un gran número de factores e características individuais do corpo do neno cando elixe unha técnica.
A terapia con insulina nos nenos precisa un enfoque individual e require un gran número de factores e características individuais do corpo do neno cando elixe unha técnica.
Ao escoller un tipo de insulinoterapia para a diabetes tipo 1 en nenos, prefírese a administración de dúas e tres veces de medicamentos que conteñen insulina no corpo do neno.
Unha característica da insulinoterapia en nenos é a combinación de insulina cun período de acción diferente para reducir o número de inxeccións ao día.
Para nenos cuxa idade supera os 12 anos, recoméndase empregar unha metodoloxía de terapia intensificada.
Unha característica do corpo do neno é a sensibilidade aumentada á insulina en comparación co corpo dun adulto. Isto require que o endocrinólogo axuste gradualmente a dose de insulina que está tomando o neno. Se se lle diagnostica ao neno o primeiro tipo de diabetes mellitus, o axuste debería estar comprendido entre 1-2 unidades por inxección e o límite máximo de adaptación única non debe ser superior a 4 unidades.
Para unha correcta avaliación do axuste, é necesario supervisar os cambios no corpo durante varios días.
Ao realizar axustes, os endocrinólogos non recomendan cambiar simultaneamente as doses asociadas á administración de insulina de mañá e noite no corpo dos nenos.
Tratamento con insulina e os resultados deste tratamento
 Ao visitar un médico endocrinólogo, moitos pacientes están preocupados de como se realiza o tratamento con insulina e de que resultados se pode conseguir usando a terapia con medicamentos que conteñen insulina.
Ao visitar un médico endocrinólogo, moitos pacientes están preocupados de como se realiza o tratamento con insulina e de que resultados se pode conseguir usando a terapia con medicamentos que conteñen insulina.
En cada caso, o endocrinólogo desenvolve un réxime de tratamento exacto. Actualmente, desenvolvéronse plumas de xeringa especiais para pacientes para facilitar a terapia. A falta deste último, pode empregar xeringas de insulina cunha agulla moi fina de insulina.
O tratamento cun paciente con diabetes insulina realízase segundo o seguinte esquema:
- Antes de realizar a administración subcutánea de insulina no corpo, debe amasarse o lugar de inxección.
- A comida debe facerse non máis tarde de 30 minutos despois da administración do medicamento.
- A dosificación máxima dunha única administración non debe superar as 30 unidades.
É preferible e máis seguro o uso de plumas de xeringa. Considérase máis racional o uso de plumas durante a terapia polas seguintes razóns:
- A presenza dunha agulla cun afiado especial na xiringa reduce a dor durante a inxección.
- O bo deseño da xeringa pluma permítelle usar o dispositivo en calquera momento e en calquera lugar, se é necesario, para inxectar insulina.
- Algúns modelos de modernas plumas de xeringa están equipadas con frascos de insulina. Isto permite a combinación de fármacos e o uso dunha variedade de réximes terapéuticos no proceso de tratamento.
O réxime de tratamento da diabetes con inxeccións de insulina inclúe os seguintes compoñentes:
- Antes da comida de mañá, un paciente diabético ten que administrar insulina de corta ou longa acción.
- A administración de insulina antes do xantar debería incluír unha dose consistente nunha preparación de acción curta.
- A inxección antes da comida de noite debe conter insulina de acción curta.
- A dose do medicamento administrado antes de ir para a cama debería incluír un medicamento de liberación sostida.
As inxeccións no corpo pódense levar a cabo en varias áreas do corpo humano. A taxa de absorción en cada unha das súas propias áreas.
A absorción máis rápida prodúcese cando o medicamento se administra baixo a pel no abdome.
Complicacións da insulinoterapia
Realizar a terapia de tratamento, como calquera outro tratamento, pode ter non só contraindicacións, senón tamén complicacións. Unha das manifestacións de complicacións derivadas da insulinoterapia é unha reacción alérxica na área das inxeccións.
A aparición de alerxias máis común está asociada a unha tecnoloxía de inxección deteriorada cando se usa medicamentos que conteñen insulina. A causa da alerxia pode ser o uso de agullas grosas ou grosas ao inxectar, non destinadas á administración de insulina. Ademais, a causa da alerxia pode ser a área de inxección incorrecta e algúns outros factores.
Outra complicación da insulinoterapia é unha diminución do azucre no sangue do paciente e o desenvolvemento da hipoglucemia no corpo. O estado de hipoglucemia é patolóxico para o corpo humano.
A aparición de hipoglucemia pode ser provocada por violacións na elección da dosificación de insulina ou o xaxún prolongado. Moitas veces a glicemia ocorre como resultado de que unha persoa teña unha carga psicolóxica elevada.
Outra complicación característica da terapia con insulina é a lipodistrofia, cuxo principal signo é a desaparición de graxa subcutánea na área de inxección. Para evitar o desenvolvemento desta complicación, débese cambiar a área de inxección.
No vídeo deste artigo móstrase claramente o procedemento para a administración de insulina mediante unha pluma de xiringa.
Insulina usada na práctica pediátrica
Os preparados de insulina modernos, segundo a orixe, divídense en dous grupos - animais e humanos (insulinas semi-sintéticas e biosintéticas). Durante 80 anos, usáronse insulinas de vacún e de porco para tratar a diabetes, que son diferentes na composición da humana por tres e un aminoácido respectivamente. Ademais, a inmunoxenicidade exprésase ao máximo na insulina bovina, mínima, naturalmente, na humana. As insulinas humanas utilizáronse durante as dúas últimas décadas e revolucionaron literalmente o tratamento dos pacientes con diabetes.
Ao recibir a insulina humana polo método semisintético, o aminoácido alanino na 30ª posición da cadea B da insulina porcina substitúese por treonina, que está nesta posición na insulina humana. A insulina semintética contén unha pequena cantidade de impurezas de somatostatina, glucagón, polipéptidos pancreáticos presentes na insulina porcina, que é un sustrato para a produción deste tipo de insulina humana. A insulina biosintética non ten estas impurezas e ten menos inmunoxenicidade. Cando se converte nunha célula, levadura ou panadeira E.coli O ADN recombinante que contén o xen da insulina humana é introducido por enxeñaría xenética. Como resultado, a levadura ou as bacterias comezan a sintetizar insulina humana. As insulinas de enxeñería xenética humana son unha forma máis progresiva e deben considerarse como medicamentos de primeira liña á hora de escoller un método de tratamento. En Rusia, nos últimos anos, só se recomenda a utilización de insulinas humanas xeneticamente humanas en nenos e adolescentes.
As insulinas modernas modificadas xeneticamente varían durante a duración da acción:
- insulinas de acción curta,
- insulinas de acción curta (insulina "curta"),
- insulinas de duración media (insulina "estendida"),
- insulinas mixtas.
Preséntanse as súas características farmacocinéticas en táboa 1.
A última década abriu unha nova era na insulinoterapia: estamos a falar de obter análogos de insulinas humanas con novas propiedades farmacocinéticas. Estes inclúen insulinas de acción ultra-curta (Humalog e NovoRapid) e análogos sen pico estendido da insulina humana (Detemir e Lantus).
Un lugar especial no tratamento da diabetes na infancia e na adolescencia está ocupado polas insulinas de acción ultra-curta - Humalog e NovoRapid. Os análogos de insulina sen pico obtéñense substituíndo os aminoácidos responsables dos procesos de auto-asociación das moléculas de insulina, o que conduce a unha aceleración da súa absorción desde o depósito subcutáneo. Así, o humalogo obtívose cambiando mutuamente a posición dos aminoácidos prolina e lisina nas 28 e 29 posicións da cadea B, novopápida - substituíndo o aminoácido prolino na mesma 28ª posición por asparagina. Isto non alterou a actividade biolóxica da insulina, pero provocou un cambio beneficioso nas súas propiedades farmacocinéticas. Con administración subcutánea, Humalog e NovoRapid teñen un inicio e unha acción máxima máis rápidas, paralelas ao nivel de hiperglicemia post-nutricional e unha duración máis curta, o que fai posible administrar estes fármacos inmediatamente antes das comidas, evitando (se se desexa) lanches frecuentes. Cando se usan análogos de insulinas humanas, aumentan as posibilidades de compensar o metabolismo dos carbohidratos, o que se reflicte nunha diminución da hemoglobina glicada e diminúe a frecuencia de hipoglucemia grave.
O último logro no campo da insulinoterapia foi a introdución na práctica clínica de insulina lantus, que é o primeiro análogo sen picos da acción insulina humana durante 24 horas. Obtenido substituíndo o aminoácido asparagina por glicina na posición 21 da cadea A e engadindo dous aminoácidos de arginina ao aminoácido terminal da cadea B. O resultado foi un cambio no pH da solución de insulina despois da súa introdución na graxa subcutánea de 4.0 a 7.4, o que provoca a formación de microprecipitación, que diminúe a taxa de absorción de insulina e asegura o seu nivel de sangue constante e estable durante 24 horas.
O Lantus pódese administrar a calquera hora do día, en adolescentes é preferible pola noite. A súa dose inicial é do 80% da dose diaria total de insulina prolongada. A valoración da dose realízase segundo azucre no sangue en xaxún e durante a noite. O nivel de glicemia despois do almorzo, en horario de tarde e noite, está regulado pola insulina de acción corta ou ultrashort. A cita de Lantus evita inxeccións adicionais de insulina curta na madrugada na maioría dos adolescentes co fenómeno do "amencer matinal", provoca unha diminución significativa da glicemia matinal e tamén reduce a capacidade do metabolismo dos carbohidratos en moitos pacientes.
A insulina detemir é tamén un análogo de pico non acondicionado de acción prolongada, cuxo efecto se prolongou conseguindo unir unha cadea de 14 residuos de ácidos graxos á 29ª posición da cadea B. Detemir administra dúas veces ao día.
A composición de insulinas mesturadas inclúe insulina de media duración e acción curta en diversas proporcións - de 90 a 10 a 50 a 50. As insulinas mixtas son máis convenientes porque o seu uso pode reducir o número de inxeccións realizadas usando plumas de xeringa. Non obstante, na práctica dos nenos non atoparon unha ampla aplicación en conexión coa necesidade de que moitos pacientes cambiaran a dose de insulina curta con bastante frecuencia, segundo os indicadores glicémicos. Non obstante, cun curso estable de diabetes mellitus (especialmente nos primeiros anos da enfermidade) coa axuda de insulina mixta, pódese conseguir unha boa compensación.
Réximes de insulinoterapia
As recomendacións xerais existentes sobre o réxime de insulinoterapia só son a base para o desenvolvemento dun réxime individual, que debe ter en conta as necesidades fisiolóxicas e o estilo de vida predominante de cada neno.
O máis empregado é o réxime intensificado (ou base-bolo), que consiste en administrar insulina curta antes de cada comida principal e insulina prolongada dunha a tres veces ao día (ver figura 2). Na maioría das veces, a insulina prolongada é administrada dúas veces - á hora da noite e da mañá. Ao mesmo tempo, inténtase imitar a secreción basal coa axuda de insulina prolongada e a secreción postalimentaria coa axuda de insulina de acción curta.
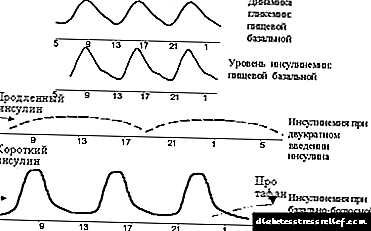 |
| Figura 2. Fundamento gráfico do principio de bolo básico da terapia con insulina. |
A introdución da terceira inxección de insulina prolongada chámase optimización da insulina terapia basal. A cuestión da necesidade e o momento da terceira inxección decídese en función do perfil glicémico. Se a glicemia aumenta antes da cea ao seu ritmo normal 1,5-2 horas despois do xantar, ponse unha inxección adicional de insulina estendida antes do xantar (ver figuras 3, 4). Por regra xeral, esta situación xorde nunha tarde (ás 19.00 ás 20.00 horas). Cunha cea cedo (ás 18.00) e a introdución dunha segunda inxección de insulina prolongada antes de durmir, a hiperglicemia adoita observarse ás 23.00. Nesta situación, un bo efecto vén dado polo nomeamento dunha inxección adicional de insulina estendida antes da cea.
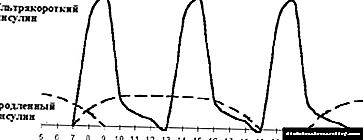 |
| Figura 3. Terapia con insulina intensificada. |
Este esquema permite achegarse ata certo punto á secreción fisiolóxica de insulina en persoas saudables. Ademais, permite ampliar o modo de vida e a nutrición dun paciente con diabetes. A súa desvantaxe psicolóxica é a necesidade de inxeccións frecuentes e control glicémico frecuente, non obstante, está sendo nivelado na actualidade grazas aos modernos avances tecnolóxicos (convenientes bolígrafos de xeringa con agullas atraumáticas e glucómetros con dispositivos automáticos para picar o dedo sen dor). O aumento de episodios de reaccións hipoglucémicas, que ás veces se culpa á terapia con insulina intensificada, non é tanto consecuencia do esquema empregado como resultado do desexo dos médicos de lograr a normoglicemia. Ao resolver este problema, sempre debes buscar un compromiso, esforzándose por manter o nivel mínimo de glicemia que non causa reaccións hipoglicémicas frecuentes. Este nivel de glicemia para cada neno é bastante individual.
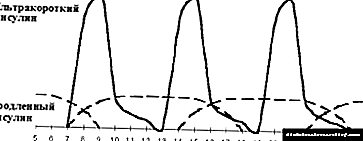 |
| Figura 4. Optimización da terapia con insulina intensificada. |
Nos nenos dos dous primeiros anos de vida, o esquema intensificado úsase con menos frecuencia.
O esquema tradicional de insulinoterapia consiste na introdución de insulina de acción curta e prolongada dúas veces ao día, antes do almorzo e a cea. O seu uso é posible en varios nenos no primeiro a dous anos da enfermidade, raramente cunha duración máis longa de diabetes mellitus (ver figura 5).
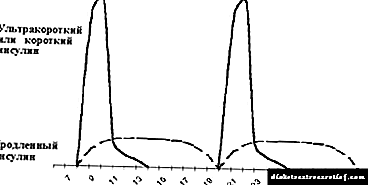 |
| Figura 5. Réxime tradicional de insulinoterapia. |
Se se administra unha pequena dose de insulina curta antes do xantar, este esquema pódese estender artificialmente durante un tempo aumentando a dose de insulina estendida antes do almorzo e unha pequena redistribución na nutrición (transferencia dunha ou dúas unidades de pan do xantar ao xantar).
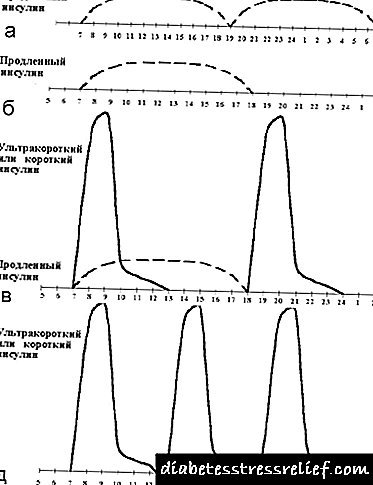 |
| Figura 6. Réximes de insulinoterapia non convencionais. |
Ademais, hai varios esquemas non convencionais (ver figura 6):
- só insulina prolongada pola mañá e á noite,
- unha insulina prolongada só pola mañá,
- insulina prolongada e curta pola mañá e só insulina curta pola noite,
- só insulina curta antes do almorzo, xantar e cea, etc.
Estes esquemas úsanse ás veces en pacientes cun curto período de diabetes mellitus con preservación parcial da función das células β.
En calquera caso, a elección dun réxime de insulinoterapia está determinada non tanto polo desexo do médico ou da familia do paciente como polo perfil óptimo da administración de insulina, que proporciona unha compensación polo metabolismo dos carbohidratos.
Dose de insulina
Na infancia, a necesidade de insulina, calculada por 1 kg de peso, adoita ser maior que a dos adultos, o que se debe á maior velocidade dos procesos autoinmunes, así como ao crecemento activo do neno e a un alto nivel de hormonas contra-hormonais durante a puberdade.A dose de insulina varía segundo a idade e a duración da enfermidade.
Nos primeiros un aos dous anos desde o inicio da enfermidade, a necesidade de insulina é media de 0,5-0,6 U / kg de peso corporal. Un 40-50% nos primeiros meses hai unha remisión parcial da enfermidade, cando despois de obter unha compensación polo metabolismo dos carbohidratos, a necesidade de insulina diminúe ata un mínimo de 0,1-0,2 U / kg, e nalgúns nenos incluso con cancelación completa de insulina mentres segue unha dieta. logran manter a normoglicemia. (A probabilidade de que a remisión sexa máis probable, canto antes se establece o diagnóstico da diabetes e se inicia a terapia con insulina, maior será a calidade da insulina administrada e unha mellor compensación polo metabolismo dos carbohidratos).
Cinco anos despois do momento da diabetes, na maioría dos pacientes as células β deixan de funcionar completamente. Neste caso, a necesidade de insulina aumenta normalmente ata 1 U / kg de peso. Durante a puberdade medra aínda máis, chegando a moitos adolescentes a 1,5, ás veces a 2 unidades / kg. Posteriormente, a dose de insulina redúcese a unha media de 1 U / kg. Tras unha prolongada descompensación da diabetes mellitus, a necesidade de insulina pode chegar a 2-2,5, ás veces 3 UI / kg, seguida dunha redución da dose, nalgúns casos ata a inicial.
A proporción de cambios de insulina prolongados e curtos: desde o predominio de insulina prolongada en nenos dos primeiros anos de vida ata o predominio de insulina curta en adolescentes (ver táboa 2).
Como nos adultos, os nenos necesitan unha peza máis de insulina por unidade de pan pola mañá que no xantar e na cea.
Cómpre salientar que estes son só patróns xerais, a necesidade de insulina de cada neno e a relación de insulinas de duración diferente teñen as súas propias características individuais.
Complicacións da terapia con insulina
- A hipoglicemia é unha condición causada pola glicemia en sangue baixa. As causas máis comúns de condicións hipoglucémicas: sobredose de insulina, esforzo físico excesivo, salto ou inxestión insuficiente de alimentos, consumo de alcol. Ao elixir unha dose de insulina, débese buscar un compromiso entre o desexo de lograr un metabolismo dos carbohidratos próximo á normoglicemia e o risco de reaccións hipoglucémicas.
- Sobredose crónica de insulina (síndrome de Somogy). O exceso de insulina e hipoglucemia estimulan a secreción de hormonas contrainsulares, que provocan hiperglicemia posthipoglicémica. Este último caracterízase por un elevado grao de hiperglicemia (normalmente por encima dos 16 mmol / l) e unha resistencia á insulina de longa duración, que dura desde varias horas ata dous días.
- Alerxia á insulina. Distingue entre as reaccións alérxicas locais á insulina (hinchazón da pel, hiperemia, engrosamento, picazón, ás veces dor no lugar da inxección) e alerxias xeneralizadas (erupcións cutáneas alérxicas, edema vasculares e broncoespasmo, choque anafiláctico agudo). Nos últimos anos, cunha calidade de insulina mellorada, as alerxias a estes medicamentos son extremadamente raras.
- Lipodistrofia chamada cambio de graxa subcutánea no lugar de inxección da insulina en forma da súa atrofia (forma atrófica) ou hipertrofia (forma hipertrófica). Coa introdución da insulina humana na práctica clínica, a incidencia da lipodistrofia diminuíu significativamente.
Perspectivas de mellora da insulinoterapia en Rusia
A introdución de análogos da insulina humana amplía as posibilidades de conseguir unha compensación, mellorando o curso da enfermidade en nenos e adolescentes con diabetes.
As bombas de insulina, usadas desde hai varios anos no estranxeiro, apareceron hoxe no mercado interno, pero o seu uso é limitado debido ao seu elevado custo.
Actualmente, estanse realizando estudos sobre a eficacia e seguridade do uso de tipos de insulina inhalada, que están asociados coa esperanza da posibilidade de rexeitar as inxeccións constantes de insulina curta antes das comidas.
A cuestión sobre o uso clínico do transplante de células de illote permanecerá aberta ata que se atopen os medios para protexer as células transplantadas do mesmo proceso autoinmune que afecta ás súas propias células β. Na actualidade, o transplante de células β no exterior só se realiza en pacientes con insuficiencia renal crónica avanzada, simultaneamente co transplante de ril e o nomeamento de inmunosupresores. O resto de traballos de transplante son de natureza investigadora e realízanse en voluntarios. Non obstante, investigadores canadenses conseguiron obter os primeiros resultados alentadores.
V. A. Peterkova, doutor en ciencias médicas, profesor
T. L. Kuraeva, MD
E.V.Titovich, candidato de ciencias médicas
Instituto de Endocrinoloxía Pediátrica GU ENTs RAMS, Moscova