As causas de complicacións durante a terapia con insulina, os principais síntomas, consecuencias a longo prazo, remedios e precaucións
Expertos médicos revisan todo o contido de iLive para garantir a maior precisión e coherencia posibles cos feitos.
Temos regras estritas para escoller fontes de información e só nos referimos a sitios respectables, institutos académicos de investigación e, se é posible, investigación médica contrastada. Teña en conta que os números entre parénteses (, etc.) son enlaces interactivos a tales estudos.
Se pensas que algún dos nosos materiais é incorrecto, desactualizado ou doutro xeito, seleccionalo e prema Ctrl + Enter.

O incumprimento das normas da insulinoterapia leva varias complicacións. Considere o máis común:
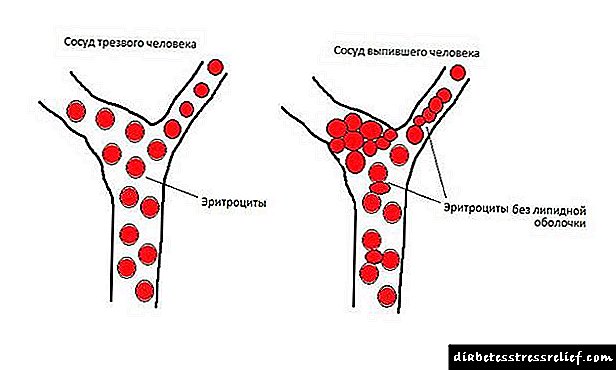
- As reaccións alérxicas - a maioría das veces ocorren no lugar da inxección, pero poden manifestarse por urticaria xeneralizada, choque anafiláctico. A súa aparencia está asociada a unha violación da tecnoloxía de inxección, o uso de agullas grosas ou o seu uso repetido. Unha condición dolorosa ocorre cando a solución está demasiado fría ou o lugar da inxección está mal seleccionado. Un parón no tratamento durante varias semanas ou meses tamén contribúe á aparición de alerxias. Para evitalo, despois dunha pausa no tratamento, só se debería usar a hormona humana.
- A hipoglicemia é unha diminución do azucre no sangue. Esta complicación vén acompañada dos seus síntomas característicos: sudoración profusa, tremor das extremidades, palpitaciones, fame. A hipoglicemia desenvólvese con sobredosis dun fármaco ou con inanición prolongada. A complicación pode producirse nun contexto de experiencias emocionais, estrés, despois dun exceso de traballo físico.
- Lipodistrofia: desenvólvese en lugares con frecuentes inxeccións repetidas. Leva á ruptura do tecido adiposo e á formación no lugar lesional de compactación (lipohipertrofia) ou de profundización (lipoatrofia).
- Aumento de peso: esta complicación está asociada a un aumento do contido calórico dos alimentos e un aumento do apetito debido a unha sensación de fame ao estimular a lipoxénese pola insulina. Por regra xeral, o aumento de peso é de 2-6 kg, pero se segues todas as regras dunha boa alimentación, pódese evitar este problema.
- A deficiencia visual é unha complicación temporal que se produce ao comezo da administración da hormona. A visión restaúrase de forma independente despois de 2-3 semanas.
- A retención de sodio e auga no corpo, o inchazo das extremidades inferiores, así como o aumento da presión arterial están asociadas á retención de fluídos no corpo e son temporais.
Para reducir o risco das condicións patolóxicas anteriores, é necesario elixir coidadosamente un lugar para a inxección e respectar todas as regras da insulinoterapia.
Posibles problemas do paciente asociados á insulinoterapia
Actualmente, a diabetes dependente da insulina é tratada só con insulina humana ou os seus análogos. Anteriormente, na práctica clínica empregáronse insulinas de orixe animal - gando ou porcino. Aínda que a hormona humana se obtén mediante tecnoloxía ADN recombinante, contén exactamente a mesma secuencia de aminoácidos que a humana, polo tanto é químicamente idéntica.

Os análogos da insulina tamén se obteñen por métodos xenéticos, pero algúns aminoácidos substitúense neles. No mercado farmacéutico están dispoñibles insulinas de corta, media, longa, longa acción.
O único efecto secundario da terapia con insulina, que é unha ameaza grave para un paciente con diabetes, é a hipoglucemia. Nalgúns casos, a hipoglucemia pode levar a coma. A hipoglicemia pode ser causada por comer irregular, traballo físico duro ou beber alcol.
Algúns medicamentos - bloqueadores beta - ou a neuropatía diabética enmascaran os síntomas dun ataque hipoglucémico. Como resultado, os pacientes non notan un ataque e poden morrer en pouco tempo.
A glicosa demasiado alta no sangue (hiperglicemia) desenvólvese debido a erros dietéticos, unha dose inadecuada de insulina ou enfermidades de diversas etioloxías.
Algúns pacientes poden experimentar deficiencias visuais moi graves, este efecto secundario ocorre especialmente ao comezo do tratamento despois da rápida normalización da glicemia. Non obstante, é completamente inofensivo e desaparece rapidamente.
En poucas ocasións, o edema ou a retención de auga no corpo tamén poden ser unha reacción adversa á terapia con insulina. O efecto é causado por unha diminución da excreción de sodio do corpo, un efecto adverso ocorre especialmente ao comezo da terapia cun cambio rápido na glicemia.
Moitas veces, a terapia con insulina provoca un aumento do peso corporal. Non obstante, o efecto cando se usan análogos hormonais é extremadamente raro.
Cando se usa insulina altamente purificada, as reaccións alérxicas son moi raras. Unha alerxia á insulina ou unha solución concomitante pode manifestarse por prurito ou erupción cutánea. Se se producen reaccións graves á solución, poden ir acompañadas de reaccións na pel de todo o corpo, inchazo, dificultade para respirar, baixar a presión arterial ou incluso choque. Nestes casos, é necesario identificar a causa da anafilaxis. Na maioría dos casos, para resolver o problema, basta con cambiar a unha preparación de insulina que conteña outras impurezas.
Durante o embarazo e lactación
As mulleres embarazadas que necesitan administrar constantemente unha hormona que reduce o azucre deberán usar predominantemente insulina humana. Por falta de datos, débese ter precaución ao usar análogos durante o embarazo e a lactación.

As mulleres embarazadas que tomaron previamente insulinas de acción curta (aspart ou lispro) poden seguir empregándoas. Non se deben usar medicamentos de longa duración (glargina e detemir) durante o embarazo debido á falta de datos de seguridade suficientes. Debido a cambios no metabolismo de pacientes con diabetes mellitus, as nais embarazadas embarazadas deben someterse constantemente a probas e exames.
A lactación materna é moi recomendable para nais con diabetes. Coa lactación, unha muller necesita moita menos insulina. Se a diabetes tipo 2 aínda require medicación incluso despois de que rematou o embarazo, as mulleres deberían continuar coa insulina.
Sobredosis de insulina e coma
A hipoglicemia ocorre sempre coa introdución dunha dose moi elevada de substancias de insulina. Unha concentración de substancias azucre demasiado baixa no sangue normalmente provoca unha resposta do corpo: aumento da secreción de hormonas que estimulan a descomposición do glicóxeno á glicosa. Nalgúns diabéticos, estes mecanismos poden verse prexudicados ben porque a regulación hormonal non funciona ou porque non hai tendas de glicóxeno.
Hipoglucemia: estrés excesivo para o corpo. O sistema nervioso central (SNC) está afectado principalmente, xa que as neuronas non almacenan grandes almacéns de glicosa. Para acelerar a glicogenólise e a formación de novos azucres, as glándulas suprarrenais liberan máis hormonas do estrés - cortisol e adrenalina - no torrente sanguíneo, o que leva a síntomas típicos:
- Irritabilidade severa,
- Sudoración súbita
- Tremendo
- Pallor
- Vermello local na pel,
- Taquicardia e presión arterial alta,
- Aumento do apetito, náuseas e vómitos.
Ao desenvolverse a hipoglucemia, xorden síntomas neurolóxicos de diversa gravidade:
- Dores de cabeza
- Fatiga e debilidade
- Concentración prexudicada,
- Trastornos da fala,
- Sensacións anormais: parálise ou parálise.
O choque hipoglicémico caracterízase por un súbito inicio do coma, unha condición que pode poñer en risco a vida que require un tratamento inmediato. O tratamento consiste en administrar unha solución de glicosa e glucagón. Ademais do coma, hai unha tendencia aos calambres. Os pacientes teñen sudoración severa e humidade na pel. Ademais, xorden outras posibles complicacións: un forte latido cardíaco e arritmia. Non obstante, a diferenza do coma diabético, non hai deshidratación.

Dado que o choque hipoglucémico difire pouco dun coma diabético, só se poden distinguir coa axuda de probas de laboratorio. Nas probas de laboratorio pódense detectar concentracións moi baixas de sacáridos. O coma hipoglicémico caracterízase por varios síntomas. Non obstante, estes síntomas tamén poden estar presentes noutras enfermidades.
Os síntomas inclúen ansiedade súbita, aumento do apetito, dificultade para concentrarse, mareos, nerviosismo, visión borrosa, pánico, tremores ou palpitaciones. Ás veces tamén hai trastornos na percepción, dificultades coa fala e un sabor metálico na boca. Despois da administración dunha solución de glicosa, os síntomas desaparecen rapidamente.
Os síntomas hipoglucémicos poden durar varias horas ou días. Se o contido de sacáridos no sangue se reduce aínda máis, pode levar a convulsións graves. Posteriormente ocorren trastornos da fala, dobre visión, parálise e problemas de respiración e circulación sanguínea. Na última etapa do choque, o paciente pode caer en coma. O curso dos síntomas é moi rápido. Por este motivo, os diabéticos deben controlarse con coidado. Xa no primeiro sinal hai que tomar hidratos de carbono.
Este choque xeralmente leva a unha serie de enfermidades e síntomas diferentes. Unha persoa pode desenvolver náuseas e vómitos moi graves. A persoa afectada adoita padecer unha coordinación e concentración prexudicadas. No futuro, o paciente tamén pode perder a conciencia se os síntomas son graves. Se non se trata o choque, a persoa morre. O tratamento do choque implica xeralmente a administración de grandes cantidades de glicosa.
Que facer se despois da administración dunha inxección de insulina, o estado do diabético empeora de súpeto
A verdadeira hipoglucemia debe ser tratada de inmediato, porque pode poñer en risco a vida. En caso de dúbida, o paciente debe consultar a un médico. Cos primeiros síntomas, o mellor é comer dextrosa pura - uns 5-20 gramos. Se o azucre segue caendo, unha persoa perde a consciencia. Neste caso, é urxente chamar a un médico de emerxencia.
Aínda que a hipoglucemia saíu ben ou non reitera, recoméndase someterse a un exame médico. Algunhas enfermidades, ademais da diabetes, tamén poden causar ataques con baixo contido de azucre. Ás veces a causa do trastorno pode ser unha dieta inadecuada. Un especialista competente axudará a axustar o menú da dieta e a evitar complicacións. A síndrome hipoglicémica pode reducir significativamente a calidade de vida dun diabético, polo que é preciso prestarlle atención, se non, o trastorno pode provocar consecuencias mortais.

Medidas preventivas básicas
Os diabéticos, que adoitan padecer hipoglucemia, deben empregar as seguintes medidas preventivas:
- Mide o azucre no sangue regularmente
- En vez de comer algunhas comidas grandes, tome pequenas porcións de comida ao longo do día,
- Sempre leva unha peza de sacarosa,
- Non abuses do alcol
- Axuste a inxestión de alimentos e a dose de insulina antes do exercicio,
- Mide a glicemia, se é necesario, pola noite.
O estado inconsciente en diabéticos pode ser causado por un baixo contido en sacárido ou por un alto (coma de cetoacidosis ou coma diabético). Non obstante, o coma hipoglucémico é máis perigoso, polo tanto, en caso de dúbida, sempre debes comer azucre e deixar de usar insulina temporalmente.

Consellos! Por regra xeral, coa correcta administración múltiple do medicamento, non se producen complicacións. Na maioría dos casos, as complicacións son causadas por unha administración inadecuada e intempestiva da droga ou por un esgotamento físico grave. Ao realizar calquera exercicio, o paciente (especialmente o neno) debe tomar hidratos de carbono. A compensación puntual da sustancia introducida axuda a previr o desenvolvemento de consecuencias posibles e que poñan en perigo a vida. En raras situacións, o paciente pode morrer como consecuencia dunha forte condición hipoglucémica. Non se recomenda descoidar os consellos dun médico.
Lipodistrofia con insulina
Unha das raras complicacións da insulinoterapia que se produce con trauma prolongado e regular aos pequenos nervios periféricos e vasos sanguíneos cunha agulla é a lipodistrofia. Unha condición dolorosa desenvólvese non só debido á introdución da droga, senón tamén ao usar solucións insuficientemente claras.
O perigo de complicacións é que interrompe a absorción da hormona administrada, causa dor e defectos cosméticos na pel. Distínguense estes tipos de lipodistrofia:
Debido á desaparición do tecido subcutáneo, fórmase unha fosa no lugar da inxección. A súa aparencia está asociada coa reacción inmunolóxica do corpo a preparados mal purificados de orixe animal. O tratamento deste problema consiste no uso de pequenas doses de inxeccións nunha hormona altamente purificada ao longo da periferia das áreas afectadas.
Isto é a formación de infiltrados na pel, é dicir, selos. Ocorre cunha violación da técnica de administración do medicamento, así como despois da acción local anabolizante das inxeccións. Caracterízase por un defecto cosmético e malabsorción da droga. Para evitar esta patoloxía, o sitio de inxección debe cambiarse regularmente e, cando se usa unha área, deixar unha distancia entre puncións de polo menos 1 cm. A fisioterapia da fonoforesis con pomada de hidrocortisona ten un efecto terapéutico.
A prevención da lipodistrofia redúcese ao cumprimento das seguintes regras: alternar os sitios de inxección, administrar insulina quentada á temperatura corporal, administración lenta e profunda do medicamento baixo a pel, empregando só agullas afiadas, tratando a fondo o lugar da inxección con alcol ou outro antiséptico.