Diabetes Inflamación

A gingivite chámase enfermidade das enxivas. Achega o espello e mira as túas enxivas. Son de cor rosa claro? Este é un bo sinal.
Pero se o tecido das enxivas está vermello (especialmente os "triángulos" entre os dentes) e parece inchado, quizais isto sexa xingivite. Aínda que só un dentista dirá con precisión o 100%.
Hai moitas razóns para o desenvolvemento da inflamación. Por exemplo, preguiza ao coidar os dentes. Ou a persistente falta de moitos de ir ao médico puntualmente e tratar a caries. Pero as enxivas están inflamadas en primeiro lugar. A diabetes mellitus (calquera tipo) refírese a enfermidades que están directamente relacionadas coa xingivite.
- perturba a circulación sanguínea nos tecidos brandos,
- a salivación diminúe a miúdo e despois poden acumularse bacterias nocivas na boca,
- o esmalte dental cambia patoloxicamente
- a inmunidade debilítase.
Resulta que incluso un coidado coidadoso dos dentes e das enxivas non sempre axudará a evitar a xingivite na diabetes - moi rapidamente pode aparecer e desenvolverse esta enfermidade.

¿Un diabético pode permitirse comer abelás? Cales son as propiedades beneficiosas e hai algún dano?
Que é o ASD-2, cal é o seu efecto único no corpo e para que enfermidades se usa?
Como ser doce? Bolos para dieta - receitas, consellos e trucos.
Volver aos contidos
Que perigoso é isto?

Por si só - case ningún. A inflamación adoita afectar só a superficie das enxivas, os ósos da mandíbula non sofren. É máis ben un sinal de que non todo está en orde. Pero coa diabetes non hai enfermidades sinxelas e leves. Así, a gingivite require a atención tanto do paciente como do seu dentista.
Nos casos máis graves, os dentes caen. Se non se trata, é rapidamente complicado pola enfermidade periodontal. E este xa é un problema importante: sangrar as encías, a súa friabilidade, a mobilidade dos dentes (isto é moi difícil ou non permite mastigar).
Volver aos contidos
Como se trata?
O seu dentista debe ter un coñecemento especial das normas para traballar con pacientes diabéticos. Ademais, sen urxencias e indicacións especiais, debe realizarse un tratamento dental para compensar a enfermidade.

- Eliminación de depósitos nos dentes (provocan inflamación das enxivas). Só fai un médico!
- Terapia antiinflamatoria. Nesta fase, aclara a boca regularmente, fai solicitudes para as encías. Para iso, úsanse decoccións e infusións de herbas ou taxas, así como medicamentos especiais.

Cenorias - a favor ou en detrimento? De que forma é mellor comer zanahorias e que vitaminas está chea?
Cal é o motivo da aparición da diabetes gestacional? Como tratar e como evitar?
A stevia é unha herba de mel e un excelente edulcorante. Propiedades útiles dunha planta única
Volver aos contidos
Prevención contra a diabetes
- Un control minucioso do azucre é xa unha das medidas. A diabetes compensada é o mínimo de complicacións, incluído no plan dental.
- Atento, sen preguiza, hixiene de dentes e enxivas. Por exemplo, só se cepilla os dentes con diabetes. É importante aclarar a boca completamente despois de calquera lanche.
- Debe ir ao dentista constantemente, segundo o horario prescrito polo médico.
- Se fumas - deixe con urxencia, non engada problemas.

Lembre que o metabolismo dos carbohidratos deteriorado é difícil de tratar nos dentistas. O certo é que en diabéticos baixa o limiar da dor. E cansan máis rápido. E logo durante moito tempo sentarse na cadeira do médico simplemente non funciona. Entón, coidado cos dentes e as encías, isto aumentará a súa saúde.
Pode escoller o médico adecuado e facer unha cita agora:
Como loitar contra o arrefriado coa diabetes
Con unha enfermidade tan insidiosa como a diabetes, calquera arrefriado pode provocar o desenvolvemento de complicacións graves. É por iso que precisan o seu tratamento rápido e profesional, non con xeados. Só isto axudará a manter a bo nivel o estado de saúde da diabetes e, polo tanto, dará a oportunidade de facer fronte á enfermidade. Sobre isto e moito máis tarde no texto.
Sobre o nivel de azucre e outros detalles
Así, dado que ata os máis insignificantes arrefriados a primeira vista poden causar complicacións, hai que seguir certas regras, como ocorre cos arándanos. En particular, o tratamento competente implica un seguimento constante da relación de glicosa no sangue. Trátase de medir este indicador cada tres a catro horas.
Se o arrefriado con diabetes vai acompañado dunha relación de glicosa demasiado alta, debes usala, asegúrate de tomala en pequenos sorbos:
- auga
- bebida con xenxibre e bananas sen azucre.
Sempre é necesario controlar os alimentos e bebidas que se consumen ademais da dieta estándar para a diabetes. Isto permitirá comprobar como afectan exactamente os produtos e bebidas usadas ao corpo humano, como as laranxas. Como parte da enfermidade, o corpo humano produce moi lentamente e metaboliza a insulina. Isto leva a hiperglucemia.
A loita contra el e o tratamento do corpo deben estar baixo a supervisión constante dun especialista.
Case sempre require inxeccións especiais de insulina, prescritas en exceso. Estes poden ser non só cortos, senón tamén preparacións de ultrasóns. Recoméndase que se realicen cada tres a catro horas, así como piña.
É importante lembrar que cada un dos graos de temperatura despois do 37,5 precisa aumentar a relación da hormona nun 20-25%. Só neste caso, suspenderá o resfriado común e a diabetes en desenvolvemento.
Sobre as características do estado
O arrefriado común con diabetes mellitus do primeiro e do segundo tipo ten as súas propias características. De que se trata exactamente? Primeiro de todo, que no marco do arrefriado común, nun principio, unha persoa pode non ter fame. Non obstante, aínda é extremadamente importante comer algo - fará que o tratamento sexa máis rápido e correcto. Un diabético pode elixir comida en función da súa dieta estándar de diabéticos.
A alta temperatura, vómitos ou estómago molesto, debe consumirse un vaso de líquido cada hora. Neste caso, é mellor beber auga e facelo en pequenos grolos durante unha hora. En caso de mellora, é posible consumir non máis de 15 gramos de hidratos de carbono cada 60 minutos:
- media cunca de cereais con iogur de froitas naturais,
- unha pequena cantidade de froita.
Así, o tratamento será completo, pero que dicir das drogas utilizadas?
Algúns medicamentos OTC tamén son adecuados para diabéticos. Non obstante, é importante asegurarse de que non se consuman alimentos cun alto índice de glicosa. Estamos falando de xaropes para a tose, arrefriados, pocións instantáneas, lombos de garganta e moitos outros. Con raras excepcións, inclúen unha gran cantidade de azucre e simplemente non serán adecuados para o arrefriado común dun diabético. Polo tanto, é necesario estudar detidamente a lista de compoñentes do medicamento para determinar se hai azucre nel.
Se tes algunha sospeita, debes consultar cun especialista para que o tratamento sexa efectivo. Ademais, cando os catarros e o diabete en desenvolvemento seguen xuntos e van acompañados, ademais, de presión arterial elevada, débese evitar o uso de medicamentos como os descongestionantes.
Isto débese a que poden aumentar aínda máis a presión arterial dun diabético.
Nos casos en que un diabético ten síntomas como:
- falta de respiración
- dores no peito
- olor picante de acetona da cavidade oral,
- diarrea e vómitos durante máis de seis horas,
e tampouco hai dous días de mellora da saúde, recoméndase chamar a unha ambulancia.
No mesmo caso, cando as probas mostran unha elevada relación de corpos cetonas na orina e a cantidade de glicosa despois de tres medicións consecutivas segue sendo alta (máis de 13,9 mmol por litro) ou baixa (menos de 3,3 mmol por litro), é preciso poñerse en contacto cun practicante. .
Que é a gingivite e por que obtén o seu desenvolvemento na diabetes?
Hipertrofia hormonal das encías, ou xingivite embarazada. A gingivite hormonal é unha reacción hiperplástica das enxivas aos microbios que se atopan na placa. A enfermidade adóitase observar en mulleres durante o embarazo, menos frecuentemente durante a pubertade e a menopausa. Na patoxénese da enfermidade xogan un aumento dos niveis de estróxenos e proxesterona provocados por cambios hormonais, así como o uso de anticonceptivos orais no pasado. Baixo a influencia destas hormonas, a vascularización do tecido da encía aumenta, provocando unha pronunciada reacción inflamatoria á placa.
Xingivite hormonal comeza con lesións da marxe xingival e papilas interdentais e normalmente obsérvase no segundo mes de embarazo. A gingivite maniféstase na hiperemia e o edema das enxivas, especialmente as papilas interdentais e a dor do marxe xingival. As encías na palpación son dolorosas, sangran facilmente. O cepillado de dentes nas mulleres embarazadas adoita provocar náuseas, o que leva a unha atención oral insuficiente. O aumento da contaminación microbiana causada por isto aumenta as manifestacións de xingivite.
Xingivite hormonal facilmente tratable na casa. Consiste en coidados de coidados orais, profilaxe dental. A recuperación facilítase pola rápida normalización espontánea do fondo hormonal despois do parto ou a súa corrección médica. Ás veces os síntomas da gingivite persisten durante moito tempo, o que leva á fibrosis da encía, que se fan densos e de cor rosa claro. Nalgunhas mulleres embarazadas, é posible unha pronunciada reacción hiperplástica local, que conduce á formación de granuloma piogénico. O exceso de tecido fibroso das enxivas e os crecementos similares ao tumor.
 Xingivite hormonal
Xingivite hormonal
Xingivite diabética.
Diabetes mellitus - Unha enfermidade metabólica común que afecta ao 1-3% da poboación estadounidense, entre os latinoamericanos a prevalencia de diabetes é moito maior e chega ao 15-20%. A diabetes caracterízase por unha produción insuficiente de insulina (diabetes mellitus tipo I) ou por unha violación da súa absorción por tecidos (diabetes mellitus tipo II), o que leva a un aumento da glicosa no sangue. As manifestacións da diabetes inclúen hiperglucemia, glucosuria, poliuria, polidipsia, picazón, aumento de peso ou perda de peso, debilidade, diminución da agudeza visual e sensibilidade da pel, aumento do risco de infección, boca seca, sensación de ardor na lingua, gingivite persistente. A miúdo observáronse complicacións asociadas á derrota de grandes e pequenos buques.
Manifestacións de xingivite dependen da gravidade da diabetes. Cun tratamento insuficiente da diabetes aumenta a marxe gingival e a parte fixa das enxivas. O tecido sobrecollido ten unha textura suave, cor vermella, ás veces sangra facilmente. A superficie das enxivas como resultado da hiperplasia tórnase convexa ou papular-nodular. Os crecementos poden ser sobre unha base ampla ou ter un talo. A boca seca, un cheiro característico ao respirar, adóitase destruír o óso alveolar como consecuencia da periodontite. A gingivite na diabetes é difícil de tratar se o nivel de glicosa permanece alto. Isto débese a un cambio na natureza da reacción inflamatoria dos tecidos periodontais. O éxito do tratamento depende en boa medida de coidar a cavidade oral, manter un nivel normal de glicosa a través da dieta e dos medicamentos para reducir o azucre, incluída a insulina. O tratamento cirúrxico só é permitido se o nivel de glicosa no sangue é inferior a 200 mg / dl e o paciente está nun estado estable.
Edema de encía con hipotiroidismo.
Hipotiroidismo - unha enfermidade relativamente rara, cuxo cadro clínico depende de que idade se manifestou, así como da duración e da gravidade do hipotiroidismo. Se a insuficiencia de hormonas tiroideas, en particular a triiodotironina e a tiroxina, aparece na primeira infancia, entón o neno desenvolve cretinismo. Os seus síntomas característicos son estatura curta, retraso mental, cabeza desproporcionadamente grande, retraso nas dentes, micrognatia da mandíbula inferior, hinchazón dos beizos e lingua. Independentemente da idade na que se manifestou a enfermidade, obsérvase unha pel seca e espesa de cor amarela, cabelos grosos, unha maior sensibilidade ao frío e unha somnolencia. En adultos con hipotiroidismo, obsérvase unha expresión facial apagada e apaixonada, perda de cellas, unha diminución da actividade mental e mental e un aumento do nivel de colesterol sérico. Un síntoma clásico é o edema de tecidos brandos, que é máis pronunciado na cara, especialmente ao redor dos ollos. É causada pola acumulación de fluído na graxa subcutánea.
Na palpación, a glándula tiroides normalmente ten tamaños normais, pero pode ampliarse. Glándula tiroide ampliada con hipotiroidismo atribuído a infiltración linfocítica autoinmune (tiroidite de Hashimoto). Nesta enfermidade, as células glandulares son substituídas gradualmente por linfocitos.
Hipotiroidismo tamén pode manifestarse como unha lesión da cavidade oral. Macroglossia e macrocheilia adoitan notarse, dificultando o discurso. As enxivas amplíanse, teñen unha cor rosa pálida e consistencia elástica suave. O edema desenvólvese tanto nas superficies vestibulares como na lingual do arco dental. Con edema secundario, as enxivas volven vermellas, pastosas e sangran facilmente. O tratamento para a enfermidade das encías con hipotiroidismo depende da súa gravidade. Con insuficiencia leve de tiroides, pódese limitar a coidados de coidados bucais, mentres que cunha diminución pronunciada do nivel de hormonas tiroideas para reducir as manifestacións sistémicas e locais da enfermidade, debe prescribirse a terapia de substitución con levotiroxina sódica.
Que é a periodontite, as súas diferenzas coa enfermidade periodontal
A periodontite adoita confundirse con persoas sen educación especial enfermidade periodontalEsta enfermidade tamén cobre os tecidos que rodean o dente, pero procede de forma diferente. Existen varias diferenzas que poden axudarche a ver e determinar a diferenza entre dous problemas dentais.
- A periodontite é un proceso inflamatorio, polo que cando se desenvolve, as enxivas parecen edemáticas e hiperemicas, faise sentir dor. A enfermidade periodontal está exposta cando se observan procesos distróficos nos tecidos, é dicir, non hai inflamación marcada durante o desenvolvemento inicial desta enfermidade.
- A periodontite desenvólvese ao longo de varios días, os síntomas agudos da enfermidade son case sempre pronunciados. A enfermidade periodontal prodúcese paulatinamente, desenvólvense trastornos nos tecidos do dente e no aparello ligamento durante varias semanas e meses.
- Con enfermidade periodontal, podes prestar atención á rarefacción dos dentes, á aparición de fisuras. Con periodontite, case sempre aparecen síntomas como o sangrado das enxivas e a dor.
Como se relaciona a periodontite e a diabetes
 Normalmente, a saliva cumpre unha función dixestiva inicial de limpeza, protección. Cando o contido en glicosa e oligoelementos é perturbado, a cantidade de tal elemento é lisozimaencargado de protexer os tecidos da cavidade oral contra a microflora patóxena.É dicir, a membrana mucosa adquire certa vulnerabilidade ante varias bacterias e os procesos de inflamación desenvólvense baixo a influencia do factor provocador máis insignificante. Tamén hai unha diminución xeral do volume de saliva formada, que afecta ao desenvolvemento da periodontite.
Normalmente, a saliva cumpre unha función dixestiva inicial de limpeza, protección. Cando o contido en glicosa e oligoelementos é perturbado, a cantidade de tal elemento é lisozimaencargado de protexer os tecidos da cavidade oral contra a microflora patóxena.É dicir, a membrana mucosa adquire certa vulnerabilidade ante varias bacterias e os procesos de inflamación desenvólvense baixo a influencia do factor provocador máis insignificante. Tamén hai unha diminución xeral do volume de saliva formada, que afecta ao desenvolvemento da periodontite.
Que froitos están permitidos e cales se recomenda excluír? Ler máis aquí.
Os diabéticos necesitan sopas nas súas dietas? Cales serán máis útiles? Receitas, consellos.
Síntomas e posibles complicacións
As principais manifestacións de periodontite en pacientes con diabetes teñen os seus propios trazos característicos. A inflamación normalmente comeza por xingivitis, é dicir, coa enfermidade das encías, maniféstase polos seguintes síntomas:
- Hinchazón e vermelhidão do tecido das encías.
- Posteriormente engádese dor e hemorragia severa das enxivas.
- Se o paciente tamén ten polineuropatía diabética, entón a dor nas enxivas exprésase de forma intensiva e afecta significativamente o benestar xeral dunha persoa.
Con diabetes, a periodontite desenvólvese moi cedo e ao mesmo tempo, a enfermidade pode proceder de xeito bastante agresivo. É dicir, estase a desenvolver rapidamente, o tratamento convencional non ten un efecto terapéutico pronunciado. O estado dos tecidos da cavidade oral empeora se o paciente non presta atención á hixiene, fuma, bebe.
Receitas para deliciosas galletas caseiras que todo o mundo pode. Ler máis neste artigo.
Ten primeiras sospeitas? Que se inclúe no diagnóstico inicial da diabetes, que probas hai que superar?
Tratamento e prevención en pacientes con diabetes
Segundo a maioría dos endocrinólogos practicantes, a periodontite redúcese nun contexto de normalización dos parámetros bioquímicos do sangue. Para conseguilo, debes manter constantemente o nivel desexado de glicosa no sangue con medicamentos e dieta.
- Visita o seu dentista polo menos dúas veces ao ano. Se hai certas violacións na cavidade oral, cómpre visitar un médico no menor tempo posible.
- É necesario prestar atención constantemente á hixiene bucal. É dicir, cómpre aclarar ou cepillar os dentes constantemente despois de comer. Como axentes de aclarado, é mellor usar decoccións de herbas. Os dentistas recomendan empregar pastas con extractos de plantas a base de camomila e salvia.
 A selección de medicamentos para o desenvolvemento da periodontite realízase para pacientes con diabetes en función da gravidade dos signos clínicos, do nivel de aumento do azucre no sangue, idade. Algúns dentistas usan con éxito un medicamento como Urolexan, outros prescriben a oxigenoterapia tisular e masaxes. Os bos resultados danse cando se usa electroforese con certa dose de insulina.
A selección de medicamentos para o desenvolvemento da periodontite realízase para pacientes con diabetes en función da gravidade dos signos clínicos, do nivel de aumento do azucre no sangue, idade. Algúns dentistas usan con éxito un medicamento como Urolexan, outros prescriben a oxigenoterapia tisular e masaxes. Os bos resultados danse cando se usa electroforese con certa dose de insulina.
Complicacións da diabetes: prevención e tratamento

Durante moitos anos loitando sen éxito con DIABETES?
Xefe do Instituto: “Sorprenderás o fácil que é curar a diabetes tomándoa todos os días.
Se a diabetes tipo 1 ou tipo 2 está mal tratada ou non é controlada en absoluto, o azucre no sangue do paciente quedará por encima do normal. Neste artigo, non consideramos unha situación na que, debido a un tratamento inadecuado, a concentración de glicosa no sangue, pola contra, sexa demasiado baixa. A isto chámaselle "hipoglucemia". Como evitalo, e se xa sucedeu, entón como parar o ataque, podes descubrilo aquí. E a continuación discutiremos que complicacións da diabetes xorden debido ao azucre no sangue.

As complicacións da diabetes debido ao alto nivel de azucre son agudas e crónicas.
- Como ser tratado para a diabetes tipo 2: unha técnica paso a paso
- Medicamentos contra a diabetes tipo 2: artigo detallado
- Tabletas Siofor e Glucofage
- Como aprender a gozar de educación física
- Programa de tratamento da diabetes tipo 1 para adultos e nenos
- Período de lúa de mel e como estendelo
- A técnica de inxeccións de insulina indolora
- A diabetes tipo 1 nun neno é tratada sen insulina usando a dieta correcta. Entrevistas coa familia.
Cetoacidosis diabética e coma hiperglicémica
As complicacións agudas da diabetes son a cetoacidosis diabética e a coma hiperglicémica. Desenvólvense cando o azucre do paciente non é só elevado, pero moi alto. Se non se tratan con urxencia nun hospital, levarán rapidamente a perda de consciencia e a morte. Ler máis artigos:
- Cetoacidosis diabética.
- Coma hiperglucémico.
- Como tratar arrefriados, vómitos e diarrea para evitar complicacións agudas de diabetes.
Que é a cetoacidosis diabética, coma hiperglucémico e métodos para a prevención de complicacións agudas - todos os diabéticos deben saber. Especialmente para pacientes con diabetes tipo 1, así como para pacientes maiores con diabetes tipo 2.

Se a situación chega a que aparecen complicacións agudas, os médicos teñen que loitar duro para "bombear" ao paciente e, aínda así, a taxa de mortalidade é moi alta, é do 15-25%. Con todo, a gran maioría dos pacientes con diabetes quedan discapacitados e morren prematuramente non por agudas, senón por complicacións crónicas. Basicamente, trátase de problemas cos riles, pernas e vista, aos que se dedica este artigo.
Complicacións crónicas da diabetes
As complicacións crónicas da diabetes prodúcense cando unha enfermidade está mal tratada ou mal tratada, pero aínda así non é suficientemente mala para producirse cetoacidosis ou coma hiperglicémico. Por que son perigosas as complicacións da diabetes crónica? Porque se desenvolven polo momento sen síntomas e non causan dor. A falta de síntomas desagradables, o diabético non ten un incentivo para ser tratado con coidado. Os síntomas de problemas diabéticos cos riles, pernas e vista normalmente ocorren cando é demasiado tarde, e a persoa está condenada á morte, e no mellor dos casos permanecerá inhabilitada. As complicacións crónicas da diabetes son as que máis tes que temer.
As complicacións da diabetes nos riles chámanse "nefropatía diabética". Problemas cos ollos - retinopatía diabética. Xorden porque a glucosa elevada dana vasos sanguíneos pequenos e grandes. O fluxo sanguíneo cara aos órganos e as células está perturbado, debido ao que morren de fame e afogan. Tamén é común o dano ao sistema nervioso: neuropatía diabética, o que causa unha gran variedade de síntomas. Os problemas nas pernas en diabéticos son unha combinación do bloqueo dos vasos sanguíneos que alimentan as extremidades inferiores con sensibilidade nerviosa prexudicada.
Lea artigos detallados:
- Nefropatía diabética
- Retinopatía diabética
- Neuropatía diabética
- Dor nas pernas na diabetes: que facer
A nefropatía diabética é a principal causa de insuficiencia renal grave. Os diabéticos forman a gran maioría dos "clientes" dos centros de diálise, así como os cirurxiáns que fan trasplantes de ril. A retinopatía diabética é a principal causa de cegueira en adultos en idade laboral a nivel mundial. A neuropatía detéctase en 1 de cada 3 pacientes no momento do diagnóstico da diabetes, e máis tarde en 7 de cada 10 pacientes. O problema máis común que provoca é a perda de sensación nas pernas. Por mor disto, os pacientes con diabetes teñen un alto risco de lesións nas pernas, posterior gangrena e amputación das extremidades inferiores.

A nefropatía diabética e a retinopatía normalmente non provocan síntomas antes de que se convertan en irreversibles. Se a insuficiencia renal chega á fase final, entón un paciente diabético ten que ir a trámites de diálise para a vida ou buscar a oportunidade de facer un transplante de ril. En canto á retinopatía, pódese deter a perda de visión combinando a fotocoagulación láser da retina cun tratamento minucioso da diabetes. Aínda que poucas persoas conseguen restaurar completamente a visión. A mellor noticia é que a neuropatía diabética é completamente reversible se o azucre no sangue está ben controlado. Siga un programa de diabetes tipo 1 ou un tipo de diabetes tipo 2. Lea tamén o artigo "Os obxectivos da atención á diabetes. Que esperar cando o azucre no sangue volva á normalidade. "
A diabetes danos non só pequenos vasos sanguíneos grandes, senón que contribúen ao desenvolvemento da aterosclerose. Como resultado disto, os diabéticos morren dun ataque cardíaco ou un ictus 10-30 anos antes do que puideron. Así mesmo, os bloqueos de grandes vasos con placas ateroscleróticas levan á necesidade de amputar as pernas. Afortunadamente, é real de frear o desenvolvemento da aterosclerose. Debe seguir un programa de tratamento da diabetes tipo 1 ou un programa de tratamento da diabetes tipo 2, controlar coidadosamente o azucre no sangue, así como a presión arterial e o colesterol.
- Aterosclerose: prevención e tratamento. Aterosclerose dos vasos do corazón, cerebro, extremidades inferiores.
- Prevención de ataques cardíacos e vertedura. Factores de risco e como eliminalos.
- Como tratar a hipertensión na diabetes tipo 1 e tipo 2.
Enfermidades asociadas
No artigo de hoxe falamos de complicacións crónicas da diabetes que se producen debido ao azucre no sangue. Por desgraza, moitas veces tamén se manifestan enfermidades concomitantes, que non son consecuencias da diabetes, senón que están asociadas a ela. Analizaremos que enfermidades concomitantes son máis comúns na diabetes tipo 1 e tipo 2, describindo brevemente a súa prevención e tratamento.
Como vostede sabe, a causa da diabetes tipo 1 é que o sistema inmunitario se comporta incorrectamente. Ataca e destrúe as células beta pancreáticas que producen insulina. Ademais, os pacientes con diabetes tipo 1 adoitan ter ataques autoinmunes sobre outros tecidos que producen diversas hormonas. Na diabetes tipo 1, o sistema inmunitario adoita atacar a glándula tiroides "para a compañía", o que é un problema para aproximadamente ⅓ pacientes. A diabetes tipo 1 tamén aumenta o risco de enfermidades autoinmunes das glándulas suprarrenais, pero este risco aínda é moi baixo.

Todas as persoas con diabetes tipo 1 deberían ter o sangue probado para as hormonas tiroideas polo menos unha vez ao ano. Recomendamos facer un exame de sangue non só para a hormona estimulante da tiroides (tirotropina, TSH), senón tamén para comprobar outras hormonas. Se tes que tratar problemas coa glándula tiroide coa axuda de comprimidos, non se debería fixar a súa dose, senón que cada 6-12 semanas debería axustarse segundo os resultados das probas de sangue repetidas para hormonas. Ademais, combina unha dieta baixa en carbohidratos cunha dieta sen glute para manter o seu sistema inmunitario máis relaxado. Que é unha dieta sen glute - fácil de atopar en Internet.
As enfermidades concomitantes comúns con diabetes tipo 2 son hipertensión arterial, problemas de colesterol e gota sanguínea. O noso programa de tratamento da diabetes tipo 2 normaliza rapidamente o azucre no sangue, así como a presión arterial e o colesterol.
Dieta e gotas baixo en carbohidratos
O fundamento dos nosos programas de tratamento da diabetes tipo 1 e 2 é unha dieta baixa en carbohidratos. Crese que aumenta o contido de ácido úrico no sangue. Se sofre gota pode empeorar, pero aínda así, os beneficios das actividades que recomendamos para tratar a diabetes superan con moito este risco. Suponse que as seguintes medidas poden aliviar a gota:
- beba máis auga e tés de herbas - 30 ml de líquido por 1 kg de peso corporal por día,
- Asegúrate de comer suficiente fibra a pesar dunha dieta baixa en carbohidratos
- rexeitar comida lixo - produtos fritos, afumados e semielaborados,
- toma antioxidantes: vitamina C, vitamina E, ácido lipoico e outros,
- tome comprimidos de magnesio.
Hai información, aínda non confirmada oficialmente que a causa da gota non é comer carne, senón un aumento do nivel de insulina no sangue. Canto máis insulina circula no sangue, peor os riles excretan o ácido úrico e, polo tanto, acumúlase. Neste caso, unha dieta baixa en carbohidratos non será prexudicial, senón útil para a gota, porque normaliza os niveis de insulina no plasma. Fonte desta información (en inglés). Tamén indica que os ataques de gota son menos comúns se non se come froita, porque conteñen un azucre especial para os alimentos nocivos - a frutosa. Instamos a todos a non comer alimentos diabéticos que conteñan fructosa. Mesmo se non se confirma a teoría de Gary Taubes, a diabetes e as súas complicacións crónicas, que unha dieta baixa en carbohidratos axuda a evitar, son moito máis perigosas que a gota.
Aquí están dispoñibles receitas para unha dieta baixa en carbohidratos para a diabetes tipo 1 e tipo 2.
Neuropatía diabética
Se un paciente con diabetes tipo 1 ou tipo 2 está mal tratado e ten alto azucre no sangue, isto prexudica os nervios e perturba a condutividade dos impulsos nerviosos. Esta complicación chámase neuropatía diabética. Os nervios transmiten sinais de todo o corpo ao cerebro e medula espiñal, así como sinais de control de alí cara atrás. Para chegar ao centro, por exemplo, desde o dedo do pé, un impulso nervioso debe percorrer un longo camiño. Neste camiño, os nervios reciben nutrición e osíxeno dos vasos sanguíneos máis pequenos chamados capilares. O aumento do azucre no sangue na diabetes pode danar os capilares e o sangue deixará de fluír a través deles. Como resultado disto, unha parte do nervio morrerá, a cadea romperase e o sinal non poderá chegar en ambas as direccións.
A neuropatía diabética non se produce de inmediato, porque o número de nervios no corpo é excesivo. Este é un tipo de seguro, que por nós é inherente a nós. Non obstante, cando unha determinada porcentaxe de nervios está danada, maniféstanse síntomas de neuropatía. Canto máis tempo sexa o nervio, máis probabilidades xurdirán problemas debido ao alto nivel de azucre no sangue. Polo tanto, non é de estrañar que a neuropatía diabética adoite causar problemas de sensibilidade nas pernas, dedos e impotencia nos homes.

A perda de sensación nerviosa nas pernas é a máis perigosa. Se un diabético deixa de sentir calor e frío, presión e dor coa pel dos pés, entón o risco de sufrir unha lesión nas pernas aumentará centos de veces e o paciente non lle prestará atención a tempo. Polo tanto, os pacientes con diabetes, tan a miúdo teñen que amputar as extremidades inferiores. Para evitalo, aprende e siga as normas para coidar o pé diabético. Nalgúns pacientes, a neuropatía diabética non causa perda de sensibilidade nerviosa, senón dores do espectro, sensacións de ardor e formigueo nas pernas. Lea "Diabetes Pés Dolores - Que facer". En certo xeito, é bo, porque fai que o diabético sexa tratado intensivamente.
Diabetes e problemas de visión
A retinopatía diabética é un problema dos ollos e da vista que se produce debido ao azucre no sangue crónicamente elevado. En casos graves, causa unha importante perda de visión ou cegueira completa. Debido á retinopatía diabética, decenas de miles de persoas en idade de traballar están cegas en todo o mundo cada ano.
O máis importante, con diabetes, de súpeto pode producirse un forte deterioro da visión ou cegueira completa. Para evitar que isto suceda, os pacientes con diabetes tipo 1 e tipo 2 deben ser examinados por un oftalmólogo polo menos unha vez ao ano, e preferentemente unha vez cada 6 meses. Ademais, este non debe ser un oftalmólogo común da clínica, senón un especialista en retinopatía diabética. Estes médicos traballan en centros especializados de atención á diabetes. Eles realizan exames que o oftalmólogo da clínica non pode facer e non ten equipo para iso.
Os pacientes con diabetes tipo 2 deben ser examinados por un oftalmólogo no momento do diagnóstico, porque normalmente tiveron diabetes "en silencio" desenvolvida ao longo dos anos. Con diabetes tipo 1, recoméndase visitar un oftalmólogo por primeira vez 3-5 anos despois do inicio da enfermidade. O oftalmólogo indicaralle a frecuencia coa que se debe examinar de novo, dependendo da grave situación de ollos.Isto pode ser cada 2 anos se non se detecta retinopatía, ou máis a miúdo, ata 4 veces ao ano se é necesario un tratamento intensivo.

A principal razón para desenvolver retinopatía diabética é o azucre no sangue. Así, o tratamento principal é aplicar con dilixencia un programa de tratamento da diabetes tipo 1 ou un programa de tratamento da diabetes tipo 2. Outros factores tamén están implicados no desenvolvemento desta complicación. A herdanza xoga un papel importante. Se os pais tiveron retinopatía diabética, a súa descendencia ten un risco maior. Neste caso, é preciso informar ao oftalmólogo para que estea especialmente vixiante. Para retardar a perda de visión, un paciente diabético debe supervisar con atención a súa presión arterial (como facelo) e deixar de fumar.
Ademais da retinopatía, outras complicacións da diabetes para a visión son o glaucoma e as cataratas. O glaucoma é un aumento da presión dentro do ollo. Catarata: anubamento da lente (lente). Todas estas complicacións poden levar a cegueira se non se tratan. O oftalmólogo durante os exames debe comprobar o nivel de presión intraocular e examinar a lente, e non só fotografar o fondo. Lea artigos detallados:
- Retinopatía diabética.
- Glaucoma
- Catarata por diabetes.
Nefropatía diabética
A nefropatía diabética é unha complicación da diabetes nos riles. Como vostede sabe, os riles filtran os residuos do sangue e, a continuación, elimínano coa urina. Cada ril ten un millón de células especiais, que son filtros de sangue. O sangue flúe a través deles a presión. Os elementos filtrantes do ril chámanse glomérulos. En diabéticos, os glomérulos renales están danados debido ao aumento do contido de glicosa no sangue que flúe por eles. Nos filtros renales, o equilibrio eléctrico perturba, debido a que as proteínas penetran na orina do sangue, que normalmente non deberían chegar.
En primeiro lugar, filtracións de moléculas proteicas de menor diámetro. Canto máis diabete danen os riles, máis grande é o diámetro da molécula de proteína que se pode atopar na orina. Na seguinte etapa, non só aumenta o azucre no sangue, senón tamén a presión arterial, porque os riles non poden facer fronte á eliminación dunha cantidade suficiente de líquido do corpo. Se non toma pílulas que diminúen a presión arterial, a hipertensión acelera a destrución dos riles. Existe un círculo vicioso: canto máis forte é a hipertensión, máis rápidos son destruídos os riles e máis danados os riles, máis aumenta a presión sanguínea e faise resistente á acción das drogas.

A medida que se desenvolve a nefropatía diabética, cada vez son máis as proteínas necesarias polo corpo. Hai unha deficiencia de proteína no corpo, obsérvase edema en pacientes. Ao final, os riles finalmente deixan de funcionar. A isto chámaselle insuficiencia renal. En tal situación, para que o paciente sobreviva, debe someterse a procedementos de diálise regular ou someterse a unha cirurxía de transplante de ril.
En todo o mundo, decenas de miles de persoas acoden cada ano a institucións especializadas para obter axuda porque teñen insuficiencia renal por nefropatía diabética. A gran maioría dos "clientes" dos cirurxiáns implicados en trasplantes de ril, así como centros de diálise, son diabéticos. Tratar a insuficiencia renal é caro, doloroso e non é accesible para todos. As complicacións da diabetes nos riles reducen moito a esperanza de vida do paciente e prexudican a súa calidade. Os procedementos de diálise son tan desagradables que o 20% das persoas que os someten, ao final, os rexeitan voluntariamente, suicidándose.
Un papel importante no desenvolvemento de complicacións da diabetes no ril é a herdanza. Se os pais padecían nefropatía diabética, é máis probable que a súa descendencia. Non obstante, se coidas da súa saúde a tempo, evítase unha insuficiencia renal na diabetes tipo 1 e tipo 2, aínda que herdou xenes malos. Para iso, necesitas:
- Controle estrictamente o azucre no sangue realizando un programa de tratamento da diabetes tipo 1 ou un programa de tratamento da diabetes tipo 2,
- realice probas de sangue e urina cada 3 meses para comprobar a función renal,
- ter un bo monitor de presión arterial na casa e medir regularmente a presión arterial, preferentemente unha vez á semana.
- Danos nos riles na diabetes mellitus, o seu tratamento e prevención
- Que probas necesitas pasar para comprobar os riles (ábrese nunha xanela separada)
- Nefropatía diabética: etapas, síntomas e tratamento
- Importante! Dieta de riles
- Estenosis da arteria renal
- Transplante de riñón diabético
Se a hipertensión se desenvolveu e non se pode controlar sen comprimidos "químicos", é preciso ver un médico para que prescriba un medicamento - un inhibidor da ACE ou un bloqueador do receptor da angiotensina-II. Lea máis sobre o tratamento da hipertensión arterial na diabetes. Os fármacos procedentes destas clases non só baixan a presión arterial, senón que teñen un efecto de protección probado nos riles. Permiten retrasar a etapa final da insuficiencia renal por varios anos.
Os cambios no estilo de vida dos pacientes con diabetes tipo 1 e tipo 2 son moito máis eficaces que os medicamentos porque eliminan as causas dos danos nos riles e non só "molan" os síntomas. Se disciplinas o teu programa de tratamento da diabetes tipo 1 ou o programa de tratamento da diabetes tipo 2 e mantén o azucre normal no sangue, entón a nefropatía diabética non o ameazará, así como outras complicacións. As actividades que recomendamos levan á normalidade o azucre e a presión sanguínea.
Como se descompoñen os vasos sanguíneos
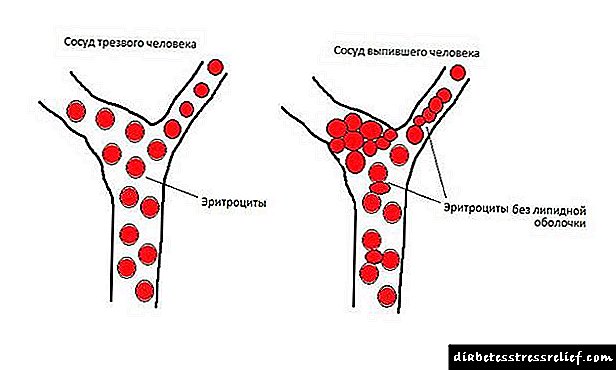
Se a diabetes está mal controlada, debido a que o paciente ten niveis altos de azucre durante meses e anos, isto prexudica as paredes dos vasos sanguíneos desde dentro. Están cubertos de placas ateroscleróticas, o seu diámetro estreita, o fluxo sanguíneo polos vasos é perturbado. En pacientes con diabetes tipo 2, normalmente non só hai un exceso de glicosa no sangue, senón tamén sobrepeso e falta de exercicio. Debido a un estilo de vida insalubre, teñen problemas co colesterol sanguíneo e a presión arterial alta. Trátase de factores de risco adicionais que danan os barcos. Non obstante, o aumento do azucre no sangue debido á diabetes tipo 1 ou 2 xoga un papel fundamental no desenvolvemento da aterosclerose. É moitas veces máis perigoso que a hipertensión e as probas de colesterol pobres.
Por que a aterosclerose é tan perigosa e hai que prestar atención para inhibir o seu desenvolvemento? Porque os ataques cardíacos, golpes e problemas de pernas na diabetes xorden precisamente porque os vasos están obstruídos con placas ateroscleróticas e o fluxo sanguíneo por elas está prexudicado. Na diabetes tipo 1 e tipo 2, o control da aterosclerose é a segunda medida máis importante despois de manter un azucre no sangue normal estable. O infarto de miocardio é cando unha parte do músculo cardíaco morre debido a un insuficiente subministro de sangue. Na gran maioría dos casos, antes do inicio dun ataque cardíaco, o corazón da persoa estaba perfectamente saudable. O problema non está no corazón, senón nos vasos que o alimentan con sangue. Así mesmo, debido a unha perturbación no subministro de sangue, as células cerebrais poden morrer, e isto chámase ictus.
Dende a década de 1990, comprobouse que o azucre no sangue elevado e a obesidade irritan o sistema inmunitario. Debido a isto, no corpo hai numerosos focos de inflamación, incluídos desde o interior nas paredes dos vasos sanguíneos. O colesterol sanguíneo adhírese ás zonas afectadas. Isto forma placas ateroscleróticas nas paredes das arterias, que medran co paso do tempo. Ler máis sobre "Como se desenvolve a aterosclerose na diabetes". Cando se estableceu a conexión dos procesos inflamatorios coa aterosclerose, este foi un gran avance. Porque atoparon indicadores de inflamación que circulan no sangue.

Agora podes facer análises de sangue por factores de risco cardiovascular e valorar moito máis o risco de ataque cardíaco e vertedura que as probas de colesterol. Hai tamén métodos para suprimir a inflamación, inhibindo así a aterosclerose e reducindo o risco de catástrofe cardiovascular. Ler máis "Prevención de ataques cardíacos, vertedura e insuficiencia cardíaca na diabetes".
En moitas persoas, o azucre no sangue non se mantén elevado pero aumenta só unhas horas despois de cada comida. Os médicos adoitan chamar a esta situación como prediabetes. As subidas de azucre despois de comer causan danos importantes nos vasos sanguíneos. As paredes das arterias quedan pegajosas e inflamadas, as placas ateroscleróticas medran sobre elas. A capacidade dos vasos sanguíneos para relaxarse e ampliar o seu diámetro para facilitar o fluxo sanguíneo está deteriorando. A prediabetes significa un risco extremadamente elevado de ataque cardíaco e vertedura. Para curalo efectivamente e non converterse nun diabético "de pleno dereito", cómpre completar os dous primeiros niveis do noso programa de tratamento da diabetes tipo 2. Isto significa - seguir unha dieta baixa en carbohidratos e facer exercicio con pracer.
Complicacións da diabetes e da vida íntima
A diabetes tipo 1 e tipo 2, se está mal controlada, ten un efecto negativo complexo na vida íntima. As complicacións da diabetes reducen o desexo sexual, debilitan as oportunidades e reducen os sentimentos de satisfacción. Na súa maioría, os homes están preocupados por todo isto, e sobre todo a información que se indica a continuación está destinada a eles. Non obstante, hai evidencias de que as mulleres con diabetes padecen anorgasmia debido a unha condución neuronal deteriorada. Ademais, a súa vida íntima vese agravada por frecuentes infeccións vaxinais. Os fungos que causan tordos aliméntanse de azucre e a diabetes mal tratada crea un ambiente favorable para a súa reprodución.
Discutimos os efectos das complicacións da diabetes na vida sexual dos homes e como minimizar os problemas. A erección do pene masculino é un proceso complexo e polo tanto fráxil. Para que todo funcione ben, hai que cumprir as seguintes condicións ao mesmo tempo:
- concentración normal de testosterona no sangue,
- os vasos que enchen o pene de sangue están limpos, libres de placas ateroscleróticas,
- os nervios que entran no sistema nervioso autónomo e controlan normalmente unha función de erección,
- a condución de nervios que proporcionan sentimentos de satisfacción sexual non é perturbada.
A neuropatía diabética é un dano aos nervios debido á alta cantidade de azucre no sangue. Pode ser de dous tipos. O primeiro tipo é a interrupción do sistema nervioso somático, que serve a movementos e sensacións conscientes. O segundo tipo é o dano aos nervios que entran no sistema nervioso autónomo. Este sistema controla os procesos inconscientes máis importantes do corpo: os latidos do corazón, a respiración, o movemento dos alimentos polos intestinos e moitos outros. O sistema nervioso autónomo controla a erección do pene e o sistema somático controla as sensacións de pracer. Os camiños nerviosos que chegan á área xenital son moi longos. E canto máis longos sexan, maior será o risco de danos na diabetes por un alto nivel de azucre no sangue.
Para o tratamento de articulacións, os nosos lectores usaron con éxito DiabeNot. Vendo a popularidade deste produto, decidimos ofrecelo á súa atención.
Se o fluxo de sangue nos vasos está prexudicado, no mellor dos casos, unha erección será débil, ou incluso nada funcionará. Comentamos anteriormente como a diabetes dana os vasos sanguíneos e o perigoso que é. A aterosclerose adoita danar os vasos sanguíneos que enchen o pene de sangue antes que as arterias que alimentan o corazón e o cerebro. Así, unha diminución da potencia significa que aumenta o risco de ataque cardíaco e vertedura. Tómese isto o máis serio posible. Fai todos os esforzos para inhibir a aterosclerose (como facelo). Se despois dun ataque cardíaco e un ictus tes que cambiar á discapacidade, os problemas de potencia parecerán un disparate.
A testosterona é unha hormona sexual masculina. Para que un home teña relacións sexuais e poida disfrutalo, debe haber un nivel normal de testosterona no sangue. Este nivel diminúe gradualmente coa idade. A deficiencia de testosterona no sangue atópase a miúdo en homes de idade media e maiores, e especialmente en diabéticos. Recentemente, sábese que a falta de testosterona no sangue empeora o curso da diabetes, porque reduce a sensibilidade das células á insulina. Existe un círculo vicioso: a diabetes reduce a concentración de testosterona no sangue e canto menos testosterona, máis difícil será a diabetes. Ao final, o fondo hormonal no sangue dun home está moi perturbado.

Entón, a diabetes golpea a función sexual masculina en tres direccións á vez:
- favorece a obstrución de embarcacións con placas ateroscleróticas,
- crea problemas de testosterona no sangue,
- perturba a condución nerviosa.
Polo tanto, non é de estrañar que os homes con diabetes a miúdo experimenten fracasos na súa vida persoal. Máis da metade dos homes que tiveron diabetes tipo 2 durante 5 anos ou máis se queixan de problemas de potencia. Todos os demais experimentan os mesmos problemas, pero non son recoñecidos polos médicos.
En canto ao tratamento, a noticia é boa e mala. A boa nova é que segues con dilixencia un programa de tratamento da diabetes tipo 1 ou un programa de tratamento da diabetes tipo 2, co tempo, a condución nerviosa restaúrase completamente. Normalizar o nivel de testosterona no sangue tamén é real. Use este propósito os medios prescritos polo médico, pero en ningún caso mercancías "subterráneas" da sex shop. A mala noticia é que os vasos sanguíneos están danados debido á aterosclerose, é imposible curalo hoxe. Isto significa que a potencia non pode ser restaurada, a pesar de todos os esforzos.
Lea o artigo detallado, "Diabetes e impotencia nos homes". Nel aprenderás:
- como usar correctamente Viagra e os seus "parentes" menos coñecidos,
- cales son os medios para normalizar o nivel de testosterona no sangue,
- A prótese pene é un último recurso se todo o demais falla.
Pídovos a facer análises de sangue para a testosterona e, se é necesario, consulte a un médico como normalizar o seu nivel. Isto é necesario non só para restaurar a potencia, senón tamén para aumentar a sensibilidade das células á insulina e mellorar o curso da diabetes.
Diabetes e discapacidade da memoria
A diabetes deteriora a memoria e outras funcións cerebrais. Este problema ocorre en adultos e incluso en nenos con diabetes tipo 1 e tipo 2. A principal razón para a perda de memoria na diabetes é o mal control do azucre no sangue. Ademais, a función cerebral normal non se ve afectada só polo aumento do azucre, senón tamén por frecuentes casos de hipoglucemia. Se es demasiado preguiceiro para tratar a súa diabetes de boa fe, non te sorprendas cando chegue a difícil recordar e lembrar novas informacións.
A boa nova é que se segues atentamente un programa de tratamento da diabetes tipo 1 ou un programa de tratamento da diabetes tipo 2, a memoria a curto e longo prazo normalmente mellora. Este efecto é o que senten as persoas maiores. Para máis detalles, consulte o artigo "Obxectivos para o tratamento da diabetes tipo 1 e 2. Que esperar cando o azucre no sangue volva á normalidade. " Se pensas que a súa memoria empeorou, primeiro faga un control total do azucre no sangue durante 3-7 días. Isto axudará a descubrir onde cometeu erros e por que a súa diabetes se botou de man. Ao mesmo tempo, os diabéticos están envellecendo, ao igual que todas as persoas. E coa idade, a memoria tende a debilitarse incluso en persoas sen diabetes.

O remedio pode ser causado por medicamentos, cuxo efecto secundario é o letargo, a somnolencia. Hai moitos tales medicamentos, por exemplo, analxésicos, que son prescritos para a neuropatía diabética. Se é posible, leva un estilo de vida saudable, intente tomar menos pastillas "químicas".Para manter a memoria normal ao longo dos anos, preste atención á inhibición do desenvolvemento da aterosclerose, como se describe no artigo "Prevención de ataques cardíacos, vertedura e insuficiencia cardíaca na diabetes". A aterosclerose pode provocar un golpe cerebral súbito e antes diso debilitará gradualmente a memoria.
Problemas diabéticos no pé
Os diabéticos tipo 1 e tipo 2 adoitan perder sensación nas pernas debido a neuropatía diabética. Se se manifesta esta complicación, a persoa que ten a pel do pé xa non pode sentir cortes, frotos, frío, queima, espreme debido a zapatos incómodos e outros problemas. Como consecuencia disto, un diabético pode ter feridas, úlceras, abrasións, queimaduras ou xeadas no que non sospeitará ata que comece a gangrena. Nos casos máis graves, os pacientes con diabetes nin sequera prestan atención aos ósos rotos do pé.
En diabetes, a infección adoita afectar ás feridas nas pernas que non son tratadas. Normalmente, os pacientes teñen unha condución nerviosa deficiente e, ao mesmo tempo, é difícil o fluxo de sangue polos vasos que alimentan as extremidades inferiores. Debido a isto, o sistema inmunitario non pode resistir aos xermes e as feridas a curar mal. Consecuencias graves prodúcense cando a infección se estende a tecidos máis profundos, afecta incluso ós ósos e provoca intoxicación sanguínea.
A intoxicación sanguínea chámase sepsis e a infección ósea chámase osteomielite. Co sangue, os microorganismos poden estenderse por todo o corpo, infectando outros tecidos. Esta situación pon en perigo a vida. A osteomielite é difícil de tratar. Moitas veces os antibióticos máis potentes non axudan, mesmo cando se administran por vía intravenosa. Neste caso, só a amputación de emerxencia de todo o pé ou perna pode salvar a vida dun diabético.
A neuropatía diabética pode levar a unha violación da mecánica do pé. Isto significa que ao camiñar, exercerá presión sobre zonas que non están destinadas a iso. Como resultado, os ósos comezarán a moverse e o risco de fracturas aumentará aínda máis. Tamén, debido á presión desigual, aparecen cornos, úlceras e fisuras na pel das pernas. Para evitar a necesidade de amputar o pé ou a perna enteira, debes estudar as regras do coidado do pé para a diabetes e seguilas con atención.
A actividade máis importante é seguir un programa de tratamento da diabetes tipo 1 ou un programa de tratamento da diabetes tipo 2 para baixar o azucre no sangue e mantelo normal. Como resultado disto, a condución nerviosa e a sensibilidade nas pernas recuperaranse completamente nunhas semanas, meses ou anos, dependendo da gravidade das complicacións que xa se desenvolveron. Despois disto, a síndrome do pé diabético deixará de estar ameazada.
Podes facer preguntas nos comentarios sobre o tratamento das complicacións da diabetes, a administración do sitio é rápida para responder.
A tuberculose é perigosa na diabetes?
Calquera tipo de tuberculose é extremadamente raro na diabetes. Ao mesmo tempo, isto é bastante posible, porque o corpo dun diabético está debilitado e facilmente exposto ás infeccións. Incluíndo o respiratorio, que é bastante difícil de tratar. Sobre cales son as causas do desenvolvemento da patoloxía, os síntomas e os métodos de tratamento.
Sobre as causas da enfermidade
Para que se desenvolva a tuberculose e a diabetes, deben coincidir varios factores. En particular, representouse a infección por virus da enfermidade. Isto pode producirse por pingas no aire, así como despois dun contacto prolongado cunha persoa infectada.
Ademais, o corpo dun diabético pode ser debilitado simplemente por arrefriados prolongados, baixos ou altos niveis de azucre. Como resultado diso, fórmase unha neumonía, que flúe sen problemas na forma directa da tuberculose, senón na conxugada. É importante lembrar que na diabetes mellitus son frecuentes tales formas de patoloxía como as falsas, que a miúdo se forman en fumadores.
Nos seus síntomas iniciais, son similares á tuberculose, con todo, ao diagnosticar, son visibles diferenzas en canto a danos no sistema pulmonar. Esta condición é facilmente tratable, a diferenza da verdadeira tuberculose.
Así, o motivo principal para o seu desenvolvemento é a infección ou a infección por bacterias, cuxa reproducción no corpo humano exprésase en síntomas obvios.
Sobre síntomas e diagnóstico
Con diabetes tipo 1 e tipo 2, que se acompaña da tuberculose, fórmanse os seguintes síntomas:
- tose permanente, formada por convulsións, tanto pola mañá como pola noite,
- secreción de esputo, moco e outras consecuencias da infección. Se a infección é perigosa, formarase hemoptise,
- a tose de síntomas como febre alta, agravamento da saúde xeral.
Unha persoa comeza a perder peso rapidamente, perde o apetito. En diabético, a estrutura do peito cambia: faise oca. Con infección grave, a persoa infectada está constantemente lenta. A súa marcha cambia, facéndose lenta e axitando.
Ademais, aparecen outros síntomas específicos, por exemplo, falta de dinamismo, mal humor ou desequilibrio. A falta de tratamento oportuno e o desenvolvemento de diabetes mellitus, as complicacións, incluso a morte, ocorren moi rapidamente. Para evitalo, cando aparecen os primeiros síntomas, é necesario someterse a un diagnóstico.
As etapas primarias son a fluorografía e o parto de esputo para identificar os xermes e outros irritantes. Isto axudará a establecer en que etapa se atopa a patoloxía principal, así como que medidas de acción deben aplicarse.
Sobre métodos de tratamento
Con tuberculose e diabetes mellitus, a recuperación debe ser conservadora, non obstante, se a afección non se compensa, a intervención cirúrxica é aceptable. O tratamento con drogas implica o uso de mucolíticos, así como compoñentes a base de plantas que optimizan o sistema respiratorio.
Unha etapa obrigatoria do tratamento é a implantación de ximnasia respiratoria.
Con diabetes, debería estar aínda máis activo, porque o corpo dun diabético funciona varias veces máis lento que só coa enfermidade presentada. A ximnasia respiratoria debe realizarse diariamente, e os seus elementos son seleccionados individualmente por un pulmonólogo e un endocrinólogo.
Demóstrase un seguimento continuo da tuberculose e o grao de cura para ela. Se durante 1-2 meses, segundo a idade do paciente e outros matices, non se produza alivio, debes pensar na operación.
Outro método universal de tratamento é un spa. Ten varias vantaxes, en particular:
- alta porcentaxe: o 75% dos pacientes están completamente curados de tuberculose,
- a posibilidade de levar un estilo de vida activo,
- observancia constante da dieta requirida, así como supervisión médica.
Cando o estado do paciente comeza a mellorar, pode coidar medidas preventivas.
Sobre prevención e recuperación
A prevención ideal da tuberculose na diabetes mellitus será a inmunización continua, a exclusión de calquera contacto con persoas infectadas, así como o mantemento dun estilo de vida saudable. Isto axudará a fortalecer o corpo o máximo posible, acelerando o proceso de desfacerse da tuberculose.
Tamén é recomendable levar un estilo de vida activo, respirar aire fresco. Recoméndase usar un inhalador especial que limpe os pulmóns. Non se debe descoidar a nutrición adecuada. É aconsellable excluír pratos graxos, afumados, salgados e salgados, usando compoñentes vexetais.
Con este enfoque, poderase dicir que a tuberculose con diabetes non é terrible. Isto axudará a manter a actividade 100% vital, indicadores de alta actividade. O máis importante, é necesario recordar que calquera enfermidade é moito máis fácil de curar na fase inicial que nas posteriores.
Sobre prevención
Como xa sabedes, o tratamento sen unha prevención posterior adecuada nunca dá un resultado do 100%, polo que é extremadamente importante. Así, a observación minuciosa de todas as normas de hixiene persoal permitirá evitar a infección por aquelas infeccións que se poden transmitir pola vía respiratoria. Pero un lavado frecuente e non menos minucioso das mans permitirá evitar o desenvolvemento e o agravamento do arrefriado común, non só con diabetes, senón tamén sen ela.
É importante lembrar que non existe ningunha vacina contra o arrefriado común para a enfermidade descrita. Non obstante, aínda se recomenda discutir cun especialista sobre a posibilidade de usar vacinas contra a gripe. Isto debe facerse, só se pode que poida crear algo de estrés para o corpo e incluso complicar o mantemento da relación óptima de glicosa no sangue.
Por suposto, debes recordar o nivel de actividade física, tomar todos os medicamentos necesarios e permitidos, así como un seguimento constante dos niveis de azucre e unha dieta aprobada. Só neste caso, podes contar con que un resfriado con diabetes pasará bastante rápido e sen complicacións graves.
Diabetes e complicacións nas pernas. A diabetes doe as pernas - o tratamento
A diabetes adoita dar complicacións ás pernas. Os problemas dos pés ao longo da vida ocorren nun 25-35% de todos os diabéticos. E canto máis vello sexa o paciente, maior será a probabilidade de que se produzan. As enfermidades das pernas con diabetes causan moitos problemas aos pacientes e aos médicos. Pernas feridas con diabetes. Por desgraza, aínda non existe unha solución simple a este problema. Terei que facer o mellor para ser tratado. Ademais, só debe ser atendido por un médico profesional e, en ningún caso, por "remedios populares". Neste artigo, aprenderás que facer. Obxectivos do tratamento:
- Alivia a dor nas pernas e aínda mellor - desfacerse delas completamente,
- Garda a capacidade de moverte "pola túa conta".
Se non presta atención á prevención e tratamento de complicacións da diabetes nas pernas, o paciente pode perder o dedo enteiro ou o pé.
Na diabetes mellitus, as pernas doen porque a aterosclerose dá como resultado un lumen demasiado estreito nos vasos sanguíneos. Os tecidos das pernas non reciben suficiente sangue, "asfixiaranse" e polo tanto envían sinais de dor. Unha operación para restablecer o fluxo sanguíneo nas arterias das extremidades inferiores pode aliviar a dor e mellorar a calidade de vida dun diabético.
Hai dous escenarios principais para problemas de pernas con diabetes:
- O azucre no sangue crónicamente elevado afecta ás fibras nerviosas e deixan de levar impulsos. A isto chámaselle neuropatía diabética e por iso as pernas perden a sensibilidade.
- Os vasos sanguíneos que alimentan as pernas obstruíronse debido á aterosclerose ou á formación dun coágulo sanguíneo (coágulo sanguíneo). A isquemia desenvólvese a inanición de osíxeno dos tecidos. Neste caso, as pernas adoitan doer.
Síndrome do pé diabético
O dano nervioso debido á elevada glicosa no sangue chámase neuropatía diabética. Esta complicación da diabetes leva a que o paciente perda a capacidade de sentirse tocando as pernas, dor, presión, calor e frío. Agora, se lesiona a perna, non o sentirá. A maioría dos diabéticos nesta situación teñen úlceras nas pernas e nas plantas dos pés, que curan longas e duras.
Se a sensibilidade das pernas se debilita, entón as feridas e as úlceras non causan dor. Mesmo se hai unha luxación ou fractura dos ósos do pé, será case indolora. Isto chámase síndrome do pé diabético. Dado que os pacientes non senten dor, moitos deles son demasiado perezosos para seguir as recomendacións do médico. Como resultado, as bacterias multiplícanse nas feridas e, por mor da gangrena, moitas veces hai que amputar a perna.
- Como ser tratado para a diabetes tipo 2: unha técnica paso a paso
- Medicamentos contra a diabetes tipo 2: artigo detallado
- Tabletas Siofor e Glucofage
- Como aprender a gozar de educación física
Enfermidade da arteria periférica na diabetes
Se a patencia dos vasos sanguíneos cae, os tecidos das pernas comezan a "morrer de fame" e enviar sinais de dor. A dor pode producirse en repouso ou só ao camiñar. En certo sentido, se as pernas does con diabete é incluso bo. Porque a dor nas pernas estimula o diabético a ver a un médico e curar con todo o posible. No artigo de hoxe, consideraremos só tal situación.
Os problemas dos vasos sanguíneos que alimentan as pernas chámanse "enfermidade da arteria periférica". Periférico: significa afastado do centro. Se se reduce o lumen nos vasos, a maioría das veces con diabetes, prodúcese claudicación intermitente. Isto significa que debido a unha grave dor nas pernas, o paciente ten que camiñar lentamente ou pararse.
Se a enfermidade da arteria periférica vai acompañada de neuropatía diabética, entón a dor pode ser leve ou incluso completamente ausente. A combinación de bloqueo vascular e perda de sensibilidade á dor aumenta drasticamente a probabilidade de que un diabético teña que amputar unha ou ambas as pernas. Porque os tecidos das pernas seguen colapsándose debido á "fame", aínda que o paciente non sente dor.
Que probas fan se as pernas sofren diabete
É necesario examinar coidadosamente as pernas e os pés a diario, especialmente na vellez. Se o fluxo de sangue polos vasos é perturbado, entón podes notar os primeiros signos externos disto. Síntomas dunha etapa inicial da enfermidade da arteria periférica:
- a pel das pernas queda seca
- quizais comezará a pelarse, combinada cunha picazón,
- pode aparecer unha pigmentación ou depigmentación na pel,
- en homes, o pelo da perna inferior ponse gris e cae,
- a pel pode estar constantemente pálida e fría ao tacto,
- ou viceversa, pode facerse cálido e adquirir unha cor cianótica.
Un médico experimentado pode comprobar por tacto que tipo de pulso ten o paciente nas arterias que alimentan os tecidos das pernas. Considérase o método máis sinxelo e accesible para detectar trastornos circulatorios periféricos. Ao mesmo tempo, a pulsación sobre a arteria cesa ou diminúe significativamente só cando o seu lumen se reduce un 90% ou máis. É demasiado tarde para evitar a fame.
Por iso, empregan métodos de investigación máis sensibles empregando equipos médicos modernos. Calcúlase a relación de presión sistólica ("superior") nas arterias da perna inferior e da arteria braquial. Isto chámase índice nocello-braquial (LPI). Se está entre 0,9-1,2, o fluxo sanguíneo nas pernas considérase normal. Tamén se mide a presión da arteria dos dedos.
O índice nocello-braquial proporciona información falsa se os buques están afectados pola aterosclerose de Menkeberg, é dicir, están cubertos de "escala" calcaria desde o interior. Nos pacientes maiores, isto ocorre moi a miúdo. Por iso, necesítanse métodos que dean resultados máis precisos e estables. Isto é especialmente importante cando se resolve o problema da cirurxía para restaurar a patencia vascular para que as pernas xa non doeran.
- Programa de tratamento da diabetes tipo 1 para adultos e nenos
- A técnica de inxeccións de insulina indolora
- A diabetes tipo 1 nun neno é tratada sen insulina usando a dieta correcta. Entrevistas coa familia.
- Como frear a destrución dos riles
Oximetría transcutánea
A oximetría transcutánea é un método indolor que permite avaliar o ben que están os tecidos osixenados. Transcutánea significa "a través da pel". Aplícase un sensor especial sobre a superficie da pel, que fai unha medida.

A precisión da proba depende de moitos factores:
- o estado do sistema pulmonar do paciente,
- nivel de hemoglobina no sangue e saída cardíaca,
- concentración de osíxeno no aire
- o grosor da pel á que se aplica o sensor,
- inflamación ou inchazo na área de medida.
Se o valor obtido é inferior a 30 mm RT.Art. Entón diagnostícase isquemia crítica (inanición de osíxeno) das pernas. A precisión do método de oximetría transcutánea non é alta. Pero aínda se usa, porque se considera bastante informativo e non crea problemas para os pacientes.
Ecografía das arterias que fornecen sangue ás pernas
A dixitalización dúplex (ecografía) das arterias das extremidades inferiores - usada para avaliar o estado do fluxo sanguíneo antes e despois de realizar operacións cirúrxicas nos vasos. Este método aumenta as posibilidades de que sexa posible a tempo detectar unha obstrución da arteria por un trombo ou un estreitamento repetido do lumen nos vasos despois da cirurxía (restenose).
A ecografía de vasos sanguíneos permite estudar áreas problemáticas, é dicir, segmentos que están apagados do torrente sanguíneo como resultado do desenvolvemento da enfermidade. Usando este método, pode considerar a condición dos buques e planificar con antelación o curso da operación para restaurar a súa patencia.
Angiografía de contraste de raios X
A angiografía de contraste de raios X é un método de exame no que se inxecta un axente de contraste no torrente sanguíneo, e logo os vasos son "translúcidos" con radiografías. A angiografía significa "exame vascular". Este é o método máis informativo. Pero é desagradable para o paciente e, o máis importante, o axente de contraste pode danar os riles. Por iso, recoméndase usalo só cando se decida a cuestión de realizar unha operación cirúrxica para restablecer a patencia vascular.
Etapas das complicacións da diabetes nas pernas
En pacientes con diabetes mellitus hai 3 graos de alteración do fluxo sanguíneo periférico.
1º grao: non hai síntomas e signos de enfermidade dos vasos sanguíneos nas pernas:
- a pulsación arterial faise sentir
- índice nocello-braquial de 0,9-1,2,
- índice de dedo-ombreiro> 0,6,
- velocidade de oximetría transcutánea> 60 mmHg. Art.
2º grao: hai síntomas ou signos, pero aínda non hai inanición crítica de osíxeno dos tecidos:
- claudicación intermitente (pernas dores)
- Índice nocello-braquial de 30 mm RT. Art.,
- oximetría transcutánea RT 30-60 mm RT. Art.
3º grao - inanición crítica de osíxeno de tecidos (isquemia):
- presión sistólica nas arterias da perna inferior ¿Cal é o tratamento se as pernas sofren diabete
Se as pernas sufren de diabetes, o tratamento realízase en 3 direccións:
- impacto en factores que estimulan o desenvolvemento da aterosclerose, incluída nas arterias das pernas,
- aplicación coidada das recomendacións para a prevención e o tratamento dos problemas de pernas, que se detallan detalladamente no artigo "Síndrome do pé diabético",
- solución do problema das operacións cirúrxicas para restaurar o fluxo sanguíneo nos vasos

Ata hai pouco, na fase de claudicación intermitente, os pacientes receitábanse a medicina pentoxifilina. Pero os estudos demostraron que non hai beneficio real para os pacientes con diabetes con enfermidade da arteria periférica.
Con complicacións de diabetes nas pernas, a cirurxía para restaurar o fluxo sanguíneo nos vasos pode ser de gran beneficio. Os médicos deciden a cuestión da súa conduta con cada paciente, tendo en conta os seus indicadores individuais de risco para a intervención cirúrxica.
Os pacientes con dor nas pernas con diabetes, por regra xeral, teñen trastornos pronunciados do metabolismo dos carbohidratos (o azucre no sangue é moi alto), a síndrome do pé diabético, así como manifestacións doutras complicacións da diabetes. Para axudalos realmente, cómpre un equipo de médicos especialistas no tratamento.
Para o tratamento de articulacións, os nosos lectores usaron con éxito DiabeNot. Vendo a popularidade deste produto, decidimos ofrecelo á súa atención.
O tratamento da síndrome do pé diabético é realizado por un podólogo especial (non se debe confundir cun pediatra). En primeiro lugar, pode ser necesario un tratamento cirúrxico de feridas no pé para evitar a gangrena e só entón - restauración da patencia dos vasos sanguíneos.
Diabetes e complicacións nas pernas: achados
Agardamos que este artigo vos explicase detalladamente que facer se as pernas sufren diabetes. Debe cambiar a un estilo de vida saudable para normalizar o azucre no sangue e parar o desenvolvemento de aterosclerose. Con un médico poderás decidir sobre unha operación cirúrxica que restablecerá a patencia dos vasos das pernas. Tamén cómpre examinarlle outras complicacións da diabetes e tratalas.
Por favor, non tente "molestar" a dor da coidado periférica coa axuda dalgunhas pílulas. Os seus efectos secundarios poden empeorar significativamente a súa condición e esperanza de vida. Consulte un médico cualificado. Na diabetes, é importante manter coidadosamente a hixiene do pé para manter a capacidade de moverse "por conta propia".
- Como baixar o azucre no sangue e mantelo normal,
- O tratamento da diabetes tipo 2 é o máis eficaz
- Como facer inxeccións de insulina sen dor.