Gastroparesis: síntomas e tratamento da diabetes
* Factor de impacto para 2017 segundo RSCI
A revista está incluída na lista de publicacións científicas revisadas por pares da Higher Attestation Commission.

Lea no novo número
a función (MEF) do estómago é o compoñente máis importante do proceso dixestivo. Os trastornos de MEF determinan as manifestacións clínicas, o prognóstico e as tácticas de tratamento da enfermidade de refluxo gastroesofágico (GERD), úlcera péptica (UB) do estómago e duodeno (duodeno), dispepsia funcional. Os trastornos do MEF do estómago acompañan a moitas enfermidades do sistema dixestivo, trastornos metabólicos, endocrinos, enfermidades mentais, efectos secundarios de varias drogas.
O termo "gastroparesis diabética" (DG) úsase como sinónimo da violación do MEF do estómago en diabetes mellitus (DM). Este concepto - "gastroparesis diabeticorum" - foi introducido por Kassander en 1958. En 1925, Boas describiu por primeira vez unha clínica para reducir a MEF do estómago na diabetes. Ferroir en 1937 presentou un cadro radiolóxico da violación do MEF. A DG é considerada como diferentes graos de severidade que frean o fluxo de contido desde o estómago cara ao duodeno a falta de obstáculo mecánico. Ao mesmo tempo, o segundo significado do termo "gastroparesis" é unha forma severa de violación do MEF do estómago, a ausencia de peristalsis e a evacuación.
O conxunto de violacións do MEF tamén inclúe un cambio no depósito, mesturando, molendo a función alimentaria do estómago, pero a desaceleración (redución) da evacuación é de maior importancia. Os principais compoñentes desta disfunción son trastornos de peristalsis, aloxamento e coordinación.
Cando os compoñentes do MEF son inconsistentes, xorden unha variedade de sensacións: en caso de perturbación do aloxamento - saciación precoz, en caso de deterioración da coordinación - severidade epigástrica e sensación de desbordamento, no caso de peristalsis deteriorada - náuseas e vómitos.
A neuropatía autónoma (autonómica) diabética (DAN) 5–8 considérase a principal causa de DX. En 1945, ao realizar unha radiografía, Rundles observou por primeira vez a conexión entre a polineuropatía periférica diabética e a evacuación atrasada dunha suspensión de sulfato de bario do estómago.
A cuestión da correlación entre distintas formas de DAN segue sendo ambigua: por exemplo, demostrouse que, en presenza dunha forma cardíaca de DAN nun paciente, é aconsellable cribar os trastornos gástricos do MEF 10, 11, outros autores non revelaron unha relación deste tipo 12, 13.
Sábese que a hiperglucemia crónica xoga un papel fundamental no desenvolvemento da maior parte das complicacións tardías da diabetes. Non obstante, a contribución da descompensación do metabolismo dos carbohidratos á violación da MEF gástrica na diabetes non está tan clara. En varios estudos, o nivel de HbA1c foi chamado un factor de risco para a perturbación gástrica da MEF 12, 14, mentres que outros estudos non revelaron esta relación 10, 13, 15. Varios investigadores observaron que a duración da diabetes non afecta ao MEF gástrico 11-13,15.
O descenso da MEF en pacientes con diabetes pode levar a un deterioro no metabolismo dos carbohidratos, que se manifesta por episodios de hipoxecemia e hiperglicemia. A hipoglucemia postprandial é causada por unha desaceleración na inxestión de hidratos de carbono no intestino delgado. No período de posabsorción, o desaxuste da absorción e o efecto da insulina conducen á hiperglicemia. Os saltos no nivel de glicemia potencian o desenvolvemento de complicacións tardías da diabetes e son mal tolerados polos pacientes. A evacuación lenta tamén afecta negativamente a eficacia dos medicamentos orais e complica o período postoperatorio. Pódese considerar que os síntomas da violación do MEF afectan gravemente a calidade de vida.Non hai estudos convincentes sobre o efecto da DH sobre a esperanza de vida de pacientes con diabetes. Só podemos observar un artigo informando de que a presenza de DG non afecta a este indicador.
A prevalencia da perturbación MEF gástrica na diabetes é dun 25-65% 12, 13, 15. Estas discrepancias poden explicarse pola heteroxeneidade da poboación examinada e o uso de diferentes métodos diagnósticos para informar. A taxa de glicemia durante o estudo 17, 18 e a inxestión de moitos fármacos tamén afectan a taxa de evacuación.
Na práctica clínica, a DG non adoita ser diagnosticada en tempo e forma. Isto débese en gran parte á falta de criterios clínicos e á complexidade do diagnóstico obxectivo. A lista de síntomas observados con DG inclúe: perda de apetito, sensación de pesadez despois da comida, sensación precoz de plenitude, náuseas, vómitos, sensación de balonazo, azia, eructos, dor e molestias na rexión epigástrica, períodos alternos de hipoxia e hiperglicemia, perda de peso corpo.
Non obstante, cabe sinalar que os síntomas patognomónicos dos trastornos da MEF son poucos. Nowak et al. demostrou que os pacientes con diabetes e trastorno de MEF gástrico teñen máis probabilidades de padecer saciedade precoz, náuseas e vómitos. Nun estudo realizado por K. Jones et al., Demostrouse que o inchazo é o único síntoma que se correlaciona coa perturbación gástrica da MEF. Algúns pacientes con violación de MEF do estómago presentan signos concomitantes de disfunción intestinal, manifestada por estreñimiento e / ou diarrea. En casos graves, con gastroparesis, notan vómitos constantes, trastornos de electrólitos e perda de peso.
Cabe destacar que algúns dos síntomas son máis probables debido ao refluxo gastroesofágico. Para a ERGE na diabetes, hai moitos requisitos previos entre 20 e 25 anos. A principal consideración do fracaso do esfínter esofágico inferior como consecuencia de DAN. Sábese que a evacuación tardía en si é un factor significativo no desenvolvemento da GERD.
O desenvolvemento de úlcera gástrica e duodeno afecta á evacuación. A miúdo, a úlcera na diabetes ocorre sen dor típica. Comprobouse que no 28% dos pacientes con combinación de úlcera e diabetes, notáronse úlceras mudas. Notouse que cunha combinación de úlcera e diabetes nun 20-30% dos casos, obsérvase DH.
Moi difícil é a cuestión da necesidade de erradicación de Helicobacter (H.) pylori na detección da súa colonización. A presenza dunha úlcera confirmada morfológicamente ou durante o estudo do pepsinóxeno I, II e da gastrite atrófica crónica no sangue, a necesidade dun uso prolongado de inhibidores da bomba de protóns coa convivencia de GERD e diabetes e o uso de antiinflamatorios non esteroides (AINE) e de anticoagulantes precisan sen dúbida a erradicación de H. A colonización da mucosa gástrica por infección por Helicobacter pylori en pacientes con diabetes non difire da atopada na poboación 29, 30 anos.
A busca diagnóstica en pacientes con diabetes coa identificación de queixas dispepticas corresponde ás accións para a dispepsia inexplorada. En primeiro lugar, están excluídos os tumores e úlceras gástricas, así como o duodeno, a causa mecánica, a hipertensión portal. O diagnóstico instrumental de DG permite determinar a xénese dos síntomas e identificar a DG en ausencia de queixas. Por suposto, estes estudos realízanse despois da exclusión da patoloxía orgánica.
A escintigrafía gástrica con tecetio é o "estándar de ouro" para o diagnóstico de trastornos gástricos da MEF. En 2000, aprobouse un método normalizado: durante a escintigrafía, o paciente consume alimentos etiquetados con tecetio, e logo a súa evacuación do estómago mídese cada 15 minutos durante 4 horas. A recepción de medicamentos que afectan a MEF gástrica debería deterse dentro de 48 a 72 horas. antes do estudo. O atraso de máis do 60% dos alimentos no estómago despois de 2 horas ou máis, un 10% despois de 4 horas despois de comer é un criterio de diagnóstico para a violación do MEF. A sensibilidade do método é do 93%, a especificidade do 62%.
Unha proba de respiración con ácido (caprílico) marcado cun isótopo de carbono ou sodio estable é un método alternativo para diagnosticar a taxa de evacuación de alimentos do estómago.A base deste método é a análise de datos sobre cambios na proporción de isótopos 13C / 12C no aire exhalado despois de tomar medicamentos etiquetados co isótopo 13C. O uso de isótopos estables e pequenas doses de fármacos diagnósticos fai que a proba sexa segura. Antes de comezar a proba, o paciente exhala a un tubo de proba para recoller mostras de aire exhalado: esta mostra utilizarase para a súa posterior comparación. A continuación, o paciente toma un almorzo estándar mesturado con (ácido caprílico) (ou sodio), despois do cal exhala aos tubos cada 15 minutos durante 4 horas. O ácido octanoico non se descompón no ambiente ácido do estómago, cando entra no intestino delgado, é absorbido rapidamente e logo experimenta escisión e oxidación no fígado. Como resultado, fórmase, o que conduce a un aumento da proporción de 13C no dióxido de carbono exhalado. A análise da relación de isótopos 13C / 12C no dióxido de carbono exhalado realízase usando un especializado. O contido de información da proba de respiración correlaciona coa escintigrafía. A sensibilidade do método é do 86%, a especificidade do 80%. As vantaxes da proba de respiración son a facilidade de implementación e a seguridade: a ausencia de exposición á radiación permite o seu uso incluso en mulleres embarazadas e nenos.
A ecografía do estómago permite determinar indirectamente a evacuación do fluído do estómago, avaliando secuencialmente o volume residual do seu contido dentro das 4 horas despois de comer.
Un estudo de raios X con sulfato de bario para avaliar o MEF do estómago úsase só no noso país, é o método de diagnóstico máis accesible debido ao custo relativamente baixo e á posibilidade de conducilo en case calquera institución médica. As desvantaxes do método son :, a posibilidade de detectar só un estadio tardío de perturbación do MEF - gastroparesis, unha exposición significativa á radiación á que está exposto o paciente durante o estudo. Entón, o sulfato de bario aceptado no lumen do estómago en pacientes que padecen úlcera e diabetes detéctase despois de 20-24 horas.
Realizamos un estudo MEF do estómago usando unha proba de respiración en 84 pacientes con diabetes tipo 2. As mulleres tiñan 50 anos (59,5%), os homes - 34 (40,5%), idade - 38 (29, 47) anos, duración da diabetes - 22,5 (16, 30,8) anos. Todos os pacientes tiñan DAN.
Segundo a proba de respiración isotópica, detectouse a perturbación gástrica de MEF (T½> 75 min) en 38 de 84 pacientes (45,2%) examinados (media T½ = 102,6 ± 31,1 min). En 8 (9,5%) pacientes (T½ media = 147,7 ± 40,2 min) observouse unha moderada desaceleración na evacuación dos alimentos do estómago ao duodeno (75 min 120 min). Observouse evacuación de menos de 75 min (media T½ = 52,5 ± 10,2 min) en 46 de 84 pacientes.
Analizamos as queixas gastrointestinais dependendo do estado do MEF do estómago (táboa 1).

Ao analizar a aparición de síntomas, comprobouse que no grupo de pacientes con trastorno gástrico da MEF, os síntomas da dispepsia gástrica prevalecían estatisticamente de forma significativa: unha sensación de queimadura na rexión epigástrica (39,5% fronte ao 19,6%, χ2 = 4,041, p = 0,044), náuseas / vómitos ( 68,4% fronte a 37,0%, χ2 = 0,108, p = 0,004), eclosión (86,8% fronte a 56,5%, χ2 = 0,108, p = 0,002).
Cando todos os posibles predictores / marcadores de MEF gástrica en pacientes con diabetes foron incluídos nunha análise multivariante, non establecemos diferenzas estadísticamente significativas en idade, sexo, duración da diabetes, a prevalencia de complicacións tardías da diabetes e o metabolismo dos carbohidratos entre grupos de pacientes con MEF gástrica e MEF normal. o estómago. Identificáronse tres marcadores do trastorno gástrico da MEF: náuseas / vómitos - proporción 2,8 (1,0, 7,6, IC do 95%) e eructo - proporción de probabilidades 3,8 (1,1, 12,8, IC do 95%) ) É posible notar a combinación de manifestacións de disfuncións gástricas, esofágicas e intestinais na diabetes. Isto pode ser unha consecuencia dun único factor etiopatogenético - DAN.
A asociación de manifestacións de refluxo gastroesofágico e dispepsia posprandial, aparentemente, está asociada a unha violación do MEF do estómago - DG.
No noso estudo, ao avaliar o nivel de hemoglobina glicada, non houbo diferenzas estatisticamente significativas entre pacientes con violación de MEF e sen violación gástrica de MEF: mediana 8.4 (6.4, 9.5) fronte a 8.0 (7.3, 9.0 ) min (p = 0,216). Segundo o noso estudo, a glicemia en xaxún tampouco afecta á MEF gástrica: mediana 9.2 (4.4, 11.8) en pacientes con trastorno de MEF gástrico contra 8.2 (5.7, 10.6) min en pacientes con MEF normal do estómago (p = 0.611).
O tratamento da DG inclúe nutrición médica e terapia farmacológica.A dieta para a DH implica a exclusión de alimentos que requiren efectos mecánicos a longo prazo no estómago (fibra bruta grosa, carne sen plumas, salchichas afumadas duras), ralentiza a evacuación (graxas), recoméndase nutrición.
Os principais medicamentos empregados no tratamento dos trastornos da MEF son a procinética. Os medicamentos deste subgrupo, ademais de normalizar a motilidade gástrica, aumentan o ton do esfínter esofágico inferior. O arsenal de médicos inclúe bloqueadores dos receptores de dopamina de tipo non selectivo (metoclopramida), xeracións selectivas (domperidona) e procinéticas cun mecanismo de acción combinado (itopride).
A metoclopramida é un agonista, antagonista da dopamina e un estimulante directo das células musculares lisas da parede do estómago. O fármaco aumenta a motilidade gástrica, mellora a coordinación e tamén ten un efecto antiemético independente bloqueando os receptores de dopamina da zona desencadeante do centro de vómitos. En varios estudos comprobouse a eficacia da metoclopramida en violación do MEF do estómago. Non obstante, o 30% dos pacientes tratados con metoclopramida desenvolven efectos secundarios graves: trastornos extrapiramidais, somnolencia, depresión, hiperprolactinemia. Isto débese á súa capacidade para penetrar na barreira hematoencefálica, o que limita o seu uso xeneralizado.
O Comité de Control de Drogas da Axencia Europea de Medicamentos recomenda que a metoclopramida non se use para corrixir a discapacidade motora e só se debe prescribir a pacientes con cancro con vómitos graves durante quimioterapia durante non máis de 5 días e non máis de 30 mg / día.
A domperidona é un antagonista de dopamina periférica altamente selectivo que non atravesa a barreira hematoencefálica. O fármaco aumenta a presión do esfínter esofágico inferior, activa a motilidade do esófago e o antro. Ten un efecto antiemético debido á supresión da actividade das zonas desencadeantes do chemoreceptor situadas na parte inferior do cuarto ventrículo fóra da barreira hematoencefálica. A droga non está aprobada pola Food and Drug Administration (FDA) dos Estados Unidos (FDA) informa dun aumento do risco de morte súbita cando se usa, e o medicamento é prescrito en moitos países europeos.
Itopride é unha procinética cun mecanismo de acción combinado. O itóprido aumenta a motilidade propulsora do estómago e acelera o seu baleirado, ten un efecto antimético debido á interacción cos quimiéceptores da zona desencadeante situados na parte inferior do cuarto ventrículo fóra da barreira hematoencefálica 33, 34. O medicamento ten un dobre mecanismo de acción procinética (bloqueo e inhibición da acetilcolinestera). Ao tomar itopride, non se atoparon efectos secundarios graves característicos doutras procinéticas, en particular, non hai un alargamento do intervalo QT. O medicamento ten a capacidade de penetrar ao mínimo na barreira hematoencefálico. O metabolismo de Itoprid evita interaccións indesexables de medicamentos ao tomar medicamentos metabolizados por encimas do sistema citocromo P450.
Nos estudos clínicos comprobouse a eficacia de itopride na práctica gastroenterolóxica e no tratamento da DH. Nun estudo de Noritake et al. Incluíronse 12 pacientes con diabetes tipo con polineuropatía periférica diabética, trastorno gástrico da MEF e ausencia de enfermidades orgánicas do estómago segundo a esofagogastroduodenoscopia 38, 39. Durante a semana, os pacientes recibiron itoprido a unha dose de 150 mg / día. A terapia de Itoprid aumentou o número de etiquetas radiopaco liberadas do estómago. Resultados similares obtivéronse nun estudo realizado por Basque et al.. Cómpre salientar que Stevens et al., Que tamén estudaron o efecto do itopride sobre a MEF gástrica en pacientes con longa historia de diabetes, observaron só unha lixeira aceleración na evacuación de alimentos do estómago durante o tratamento con itopride en comparación co placebo. Non houbo diferenza no efecto de itopride e placebo sobre os síntomas clínicos. A experiencia positiva do tratamento con itopride na práctica gastroenterolóxica permítenos recomendar o medicamento para DG.
O diagnóstico e tratamento puntuais dos trastornos da MEF gástrica reducirán a gravidade dos síntomas da hiperinsulinemia, mellorarán a compensación do metabolismo dos carbohidratos e reducirán así o risco de desenvolver e progresar complicacións tardías da diabetes e mellorarán a calidade de vida dos pacientes.
- Kassander P. Retención gástrica asintomática en diabéticos (Gastroparesis Diabeticorum) // Ann Int Med. 1958. Vol. 48. R. 797–812.
- Boas I. Enfermidades do estómago // Novena edición. Leipzig, Georg Thieme. 1925.P. 200.
- Ferroir J. O estómago diabético // Tese en medicina. París 1937.
- Waseem S., Moshiree B., Draganov P .: retos diagnósticos actuais e consideracións de xestión // World J Gastroenterol. 2009. Vol. 15 (1). R. 25–37. Revisar
- Pogromov A.P., neuropatía autonómica de Baturova e órganos dixestivos // Farmateka. 2011. - Nº 5 (218). S. 42–45.
- Tkacheva O.N., neuropatía autónoma de Vertkin: unha guía para os médicos. M., 2009.
- Jones KL, Russo A, Stevens JE. et al. Preductores do baleiro gástrico retrasado na diabetes // Coidado da diabetes. 2001. Vol. 24 (7). R. 1264-1269.
- Moldovan C., Dumitrascu D.L., Demian L. et al. Gastroparesis na diabetes mellitus: un estudo // Rom J Gastroenterol. 2005. Vol. 14 (1). R. 19-22.
- Neuropatía rolda. Revisión xeral con informe de 125 casos // Medicina 1945. Vol. 24. R. 111-160.
- Kojkar M.S., Kayahan I.K., Bavbek N. Gastroparesis diabética en Asociación con Neuropatía Autonómica e Microvasculopatía // Acta Med. Okayama. 2002. Vol. 56. Nº 5. R. 237–243.
- Merio R., Festa A., Bergmann H. et al. Lento baleirado gástrico na diabetes tipo I: relación coa neuropatía autónoma e periférica, a glicosa e o control glicémico // Diabetes Care. 1997. Vol. 20. R. 419-423.
- De Block C.E., De Leeuw I.H., Pelckmans P.A. et al. Demora o baleiro gástrico e autoinmunidade gástrica na diabetes tipo 1 // Coidado da diabetes. 2002. Vol. 25 (5). R. 912–927.
- Jones K.L., Russo A., Stevens J.E. et al. Predictores do baleiro gástrico retrasado na diabetes // Coidado da diabetes. 2001. Vol. 24. R. 1264-1269.
- Cucchiara S., Franzese A., Salvia G. et al. Retraso de baleirado gástrico e desorden eléctrico gástrico en IDDM // Care Diabetes. 1998. Vol. 21. R. 438–443.
- Punkkinen J., Frkkila M., Mtzke S. et al. Síntomas abdominais superiores en pacientes con diabetes tipo 1: non relacionados coa deterioración do baleirado gástrico causado por neuropatía autónoma // Diabet. Med. 2008. Vol. 25. R. 570-577.
- Kong M.F., Horowitz M., Jones K.L. et al. Historia natural da gastroparesis diabética // Coidado da diabetes. 1999. Vol. 22. R. 503-507.
- Russo A., Stevens J.E., Chen R. et al. a hipoglucemia acelera o baleirado gástrico de sólidos e líquidos de longa duración tipo 1 // J Clin Endocrinol Metab. 2005. Vol. 90. R. 448–4495.
- Samsom M., Akkermans L.M., Jebbink R.J. et al. Os mecanismos motores gastrointestinais en hiperglucemia provocaron un baleirado gástrico tardío na diabetes mellitus tipo I // Gut. 1997. Vol. 40. R. 641–646.
- Nowak T. Johnson C.P., Kalbfleisch J.H. et al. O baleirado gástrico altamente variable en pacientes con diabetes mellitus de insulina // Gut. 1995. Vol. 37. R. 23–29.
- Leites Yu.G., Galstyan G.R., complicacións de Marchenko da diabetes mellitus // Consilium Medicum. 2007. Nº 2.
- Basieva Z.K., Basieva O.O., Shavlohova E.A., Kekhoeva A.Yu., Kusova usando o esófago en pacientes con ERGE do esófago con diabetes mellitus // Problemas modernos da ciencia e da educación. 2013. Nº 6.
- Fedorchenko para a diabetes e a súa combinación con úlcera péptica // Pacific Medical Journal. 2005. Nº 1. P. 20–23.
- Sirotin B.Z., Fedorchenko Yu.L., Vitko L.G., diabetes marenina e patoloxía esofágica // Perspectivas clínicas de gastroenteroloxía, hepatoloxía. Nº 6. P. 22-25. 2009.
- Enfermidade de refluxo de Fedorchenko en diabetes mellitus // Noticias de medicina e farmacia. 2012. Nº 407 (gastroenteroloxía). S. 13.
- Korneeva N.V., Fedorchenko Yu.L., rico no transcurso da enfermidade de refluxo gastroesofágico en diabetes mellitus // Siberian Medical Journal. 2011. T. 26. Nº 3. Edición. 1, pp. 57–61.
- Zinnatullin M.R., Zimmerman Y.S., diabetes cowards e úlcera péptica // Gastroenteroloxía experimental e clínica. 2003. Nº 5. P. 17-24.
- Fedorchenko Yu.L., Koblova NM, Obukhova curso de úlceras gastroduodenais crónicas en diabetes mellitus e tratamento co seu quamatel // Ros. diario gastroenterol., hepatol. e coloproctol. 2002. Nº 2. P. 82–88.
- Kuleshov E.V., diabetes de Kuleshov e enfermidades cirúrxicas. M. 1996.216 páx.
- De Luis D.A., Cordero J.M., Caballero C. et al. Efecto do tratamento da infección por Helicobacter pylori sobre o baleirado gástrico e a súa influencia sobre o control glicaémico na diabetes mellitus tipo 1 // Diabetes Res. Clin. Práctica 2001. Vol. 52. P. 1.
- Gentile S., Turco S., Oliviero B. et al. O papel da neuropatía autonómica como factor de risco da infección por Helicobacter pylori en pacientes dispépticos con diabetes mellitus tipo 2 // Diabetes Res. Clínica, Práctica. 1998. Vol. 42. Páx. 41.
- Waseem S., Moshiree B., Draganov P .: retos diagnósticos actuais e consideracións de xestión // World J Gastroenterol. 2009. Vol. 15 (1). R. 25–37. Revisar
- Leites Yu.G., Nevmerzhitsky VI, trastornos de evacuación de Klefortova do sistema dixestivo superior como manifestación de neuropatía autónoma en pacientes con diabetes mellitus tipo diabete mellitus. 2007. Nº 2. P. 25–32.
- Ivashkin V.T., Recomendacións de Sheptulin para o exame e tratamento de pacientes con alteración da función motora do estómago. M., 2008.
- Hasler: conceptos e consideracións actuais // Medscape J Med. 2008. Vol. 10 (1). R. 16. Repaso.
- Sheptulina da función motora do estómago e a posibilidade de usar unha nova procinética de itopride no seu tratamento // Consilium medicum. 2008. V. 9. Nº 7. P. 9-13.
- Procinetica de trastornos dixestivos por Lazebnik // Medical Bulletin 2014. Nº 7 (656). S. 13.
- Strauss S.M., Sturkenboom M.C., Bleumink G.S. et al. drogas e o risco de morte súbita cardíaca // Eur Heart J. 2005. Vol. 26. R. 2007-2012.
- Seema Gupta, Vinod Kapoor et al. Efecto do clorhidrato de Itopride no intervalo QT en voluntarios sans adultos //. 2005. Vol. 12. N. 4.
- Noritake M. et al. Efecto do clorhidrato de itopride sobre a gastroparesis diabética // Kiso a Rinsho. 1997. Vol. 31 (8). R. 2785–2791.
- Vasco., Noritake M., Mizogami H. et al. Eficacia do itopride hydrochlorid no baleirado gástrico en pacientes con gastroparesis diabética // Gastroenteroloxía. 2005. Vol. 128. P. 969.
- Stevens J.E., Russo A., Maddox A.F. et al. Efecto do itopride sobre o baleirado gástrico en diabetes mellitus de longa duración // Neurogastroenterol Motil. 2008. Vol. 2 (5). R. 456-463.
Só para usuarios rexistrados
Síntomas da gastroparesis diabética
Na fase inicial, a enfermidade é case asintomática. Só nas formas severas a gastroparesis pode ser recoñecida polos seguintes signos:
- Acidez e estragos despois de comer,
- Unha sensación de pesadez e plenitude do estómago incluso despois dun lanche lixeiro,
- Estreñimiento, seguido de diarrea,
- Amado, mal sabor de boca.
Se os síntomas están ausentes, a gastroparesis pódese diagnosticar por un nivel de glicosa en sangue deficiente. A gastroparesis dietética dificulta o mantemento do azucre no sangue normal, aínda que un paciente diabético segue unha dieta baixa en carbohidratos.
As consecuencias da gastroparesis diabética
 Gastroparesis e gastroparesis diabética son dous conceptos e termos diferentes. No primeiro caso, implica a parálise parcial do estómago. No segundo - un estómago debilitado en pacientes que padecen azucre no sangue inestable.
Gastroparesis e gastroparesis diabética son dous conceptos e termos diferentes. No primeiro caso, implica a parálise parcial do estómago. No segundo - un estómago debilitado en pacientes que padecen azucre no sangue inestable.
A principal razón para o desenvolvemento da enfermidade é unha violación das funcións do nervio vago causadas por un nivel estable de glicosa no sangue.
Este nervio é único, controla as numerosas funcións do corpo humano, que se realizan sen a participación directa da conciencia. Estes inclúen:
- dixestión
- latido do corazón
- erección masculina, etc.
Que sucede se un paciente desenvolve gastroparesis?
- Dado que o estómago se baleira moi lentamente, permanece cheo no momento da seguinte comida despois da anterior.
- Polo tanto, incluso pequenas porcións causan sensación de plenitude e pesadez no estómago.
- En formas graves da enfermidade, varias comidas poden acumularse consecutivamente.
- Neste caso, o paciente quéixase de síntomas como o eructo, o inchazo, o cólico, a dor, o estómago.
Nos primeiros estadios, a enfermidade só se detecta coa medida regular do azucre no sangue. O feito é que a gastroparesis, aínda que sexa de forma leve, non che permite controlar a cantidade de glicosa no sangue. Complicar a dieta complica aínda máis a situación.
Importante: ao comer alimentos graxos e ricos en calor, alimentos con cafeína, alcohol ou tomar antidepresivos tricíclicos, o baleirado gástrico diminúe aínda máis.
Efecto sobre o azucre no sangue
Para comprender como o contido de glicosa no sangue depende do baleiro do estómago, primeiro debes entender o que sucede no corpo dun paciente que sofre diabetes tipo 1.
Antes de comer, debe inxectarse insulina de acción rápida.
Páx Despois da inxección, o paciente debe comer algo. Se isto non sucede, o azucre no sangue comezará a diminuír e pode provocar hipoglucemia. Con gastroparesis na dieta, cando a comida permanece non digerida no estómago, practicamente o mesmo sucede. O corpo non recibiu os nutrientes necesarios, desenvólvese unha hipoglucemia. A pesar de que a insulina foi administrada a tempo segundo todas as regras, a comida tivo lugar.
Despois da inxección, o paciente debe comer algo. Se isto non sucede, o azucre no sangue comezará a diminuír e pode provocar hipoglucemia. Con gastroparesis na dieta, cando a comida permanece non digerida no estómago, practicamente o mesmo sucede. O corpo non recibiu os nutrientes necesarios, desenvólvese unha hipoglucemia. A pesar de que a insulina foi administrada a tempo segundo todas as regras, a comida tivo lugar.
O problema é que un diabético nunca pode saber exactamente cando exactamente o estómago moverá a comida máis alá e baleira. Neste caso, podería inxectar insulina máis tarde. Ou, en lugar dun medicamento de acción rápida, use un medicamento de acción media ou longa.
Pero o insidioso é que a gastroparesis diabética é un fenómeno imprevisible. Ninguén pode dicir con certeza cando o estómago se vai baleirar. A falta de patoloxías e deterioradas funcións de gardameta, o movemento dos alimentos pode producirse aos poucos minutos da súa recepción. O tempo máximo para o baleiro completo do estómago é de 3 horas.
Se hai un espasmo do píloro e a válvula está pechada, entón a comida pode estar no estómago durante moitas horas. E ás veces uns días. Bottom line: os niveis de azucre no sangue baixan de xeito crítico e logo súbense subidos logo que se produce o baleiro.
É por iso que o problema crea grandes dificultades se é necesario controlar o nivel de glicosa no sangue para prescribir un tratamento adecuado. Ademais, xorden problemas nos que, en vez de inxectar insulina, toman insulina en comprimidos.
Neste caso, a hormona do páncreas simplemente non será absorbida, permanecerá no estómago xunto con alimentos non dixeridos.
Diferenzas na gastroparesis na diabetes tipo 2
Dado que o páncreas aínda é capaz de sintetizar a insulina en diabetes do segundo tipo, os pacientes que padecen esta forma da enfermidade teñen moito menos problemas. Tamén teñen un tempo difícil: prodúcese unha cantidade suficiente de insulina só cando o alimento se trasladou aos intestinos e é dixerido completamente.
 Se isto non sucede, só se mantén un nivel mínimo de azucre no sangue, suficiente só para previr a hipoglucemia.
Se isto non sucede, só se mantén un nivel mínimo de azucre no sangue, suficiente só para previr a hipoglucemia.
Suxeito a unha dieta baixa en carbohidratos adaptada a diabéticos con enfermidade tipo 2, non hai necesidade de grandes doses de insulina. Polo tanto, as manifestacións da gastroparesis ao respecto non teñen moito medo.
Ademais, se o baleiro é lento pero estable, manterase o nivel de azucre necesario no sangue. Os problemas xorden cun súbito e completo baleiro do estómago. Entón, a cantidade de glicosa superará claramente os límites permitidos.
Pode volver ao normal só coa axuda dunha inxección de insulina de acción rápida. Pero aínda despois diso, só nunhas horas as células beta debilitadas poderán sintetizar tanta insulina para que o nivel de azucre se normalice.
Outro problema importante e outra razón pola que se require gastroparesis é a síndrome da madrugada. Aquí podes notar:
- Supoñamos que un paciente ten unha cea, o nivel de glicosa no seu sangue é normal.
- Pero a comida non se dixeriu inmediatamente e quedou no estómago.
- Se se move aos intestinos pola noite, pola mañá o diabético espertará cun azucre no sangue excesivamente alto.
Con suxeición a unha dieta baixa en carbohidratos e a introdución de doses baixas de insulina na diabetes tipo 2, o risco de hipoglucemia con gastroparesis é mínimo.
Xorden dificultades en aqueles pacientes que se adican a unha dieta especial e ao mesmo tempo administran regularmente grandes doses de insulina. A miúdo sofren cambios bruscos nos niveis de azucre e ataques de hipoglucemia graves.
Que facer cando se confirma a gastroparesis
Se o paciente ten incluso síntomas leves de gastroparesis diabética e múltiples medidas de glicosa no sangue confirman o diagnóstico, é necesario atopar un xeito de controlar as picadas de azucre. O tratamento cambiando constantemente a dosificación de insulina non dará ningún resultado, senón que só fará dano.
Así, só pode agravar a situación e conseguir novas complicacións, pero non poderá evitar ataques de hipoglucemia. Hai varios métodos para tratar o vaciado gástrico retrasado, que se describen a continuación.
Causas e signos
 O factor principal na aparición da síndrome nerviosa é a glicosa elevada no sangue cando un nervio vago está danado. Outras causas tamén contribúen á paresis: hipotiroidismo, trauma e enfermidades gastrointestinais (úlceras), patoloxías vasculares, estrés, anorexia nervosa, esclerodermia, efectos secundarios derivados de fármacos que normalizan a presión sanguínea.
O factor principal na aparición da síndrome nerviosa é a glicosa elevada no sangue cando un nervio vago está danado. Outras causas tamén contribúen á paresis: hipotiroidismo, trauma e enfermidades gastrointestinais (úlceras), patoloxías vasculares, estrés, anorexia nervosa, esclerodermia, efectos secundarios derivados de fármacos que normalizan a presión sanguínea.
Ás veces a gastroparesis na diabetes ocorre nun contexto de varios factores predispoñentes. Por exemplo, unha persoa que abusa de alimentos graxos, bebidas de café e alcol ten un alto risco de desenvolver tal enfermidade.
Cómpre lembrar que a forma diabética de paresis difire da habitual, xa que o estómago se debilita en pacientes con hiperglicemia crónica. E no segundo caso, só se nota a parálise incompleta do órgano.
Dado que o baleiro do estómago é lento, o paciente experimenta unha sensación de plenitude despois dunha comida, durante unha pausa e incluso durante unha nova comida. Polo tanto, incluso unha pequena porción de alimentos provoca unha sensación de pesadez no abdome superior.
Con un agravado curso da enfermidade, varias porcións de comida recóllense ao estómago á vez. Neste caso, desenvólvense os seguintes síntomas:
Ademais, a demora no baleiro do estómago ten un efecto negativo sobre os procesos de asimilación dos alimentos, o que afecta negativamente á saúde xeral do paciente.
É de destacar que a forma inicial de gastroparesis só se pode detectar cun seguimento constante dos valores de glicosa.
Xa que a síndrome neurolóxica complica o proceso de rastrexo dos niveis de azucre. A situación agrávase aínda máis polo incumprimento da dieta correcta.
O efecto da gastroparesis na glicemia e as características do seu curso no segundo tipo de diabetes
 Cando un diabético inxecta insulina antes das comidas ou usa drogas que activan a produción de insulina pancreática, o contido de glicosa estabiliza. Pero se tomas medicamentos ou unha inxección de insulina facíase sen comer alimentos, entón a concentración de azucre pode diminuír moito. E a gastroparesis na diabetes tamén provoca hipoglucemia.
Cando un diabético inxecta insulina antes das comidas ou usa drogas que activan a produción de insulina pancreática, o contido de glicosa estabiliza. Pero se tomas medicamentos ou unha inxección de insulina facíase sen comer alimentos, entón a concentración de azucre pode diminuír moito. E a gastroparesis na diabetes tamén provoca hipoglucemia.
Se o estómago funciona correctamente, despois da comida segue inmediatamente aos intestinos. Pero no caso da paresis diabética, a comida pode estar nos intestinos nunhas horas ou incluso días.
Este fenómeno adoita levar a unha forte diminución da concentración de azucre no sangue, que se produce despois de 60-120 minutos. despois de comer. E despois das 12 horas, cando os alimentos entran nos intestinos, os niveis de azucre, pola contra, aumentan significativamente.
Con diabetes tipo 1, o curso da gastroparesis é moi problemático. Non obstante, cunha forma independente da insulina da enfermidade, o páncreas produce de forma independente unha hormona, polo que un paciente cunha paresis do tracto dixestivo séntese moito mellor.
A produción de insulina prodúcese cando o alimento entra do estómago aos intestinos. Mentres o alimento está no estómago, obsérvase unha baixa concentración de glicosa basal. Non obstante, cando o paciente segue os principios da terapia dietética para a diabetes, necesita unha cantidade mínima de hormona, o que non contribúe á aparición de hipoglucemia.
Se o estómago se baleira lentamente, a velocidade deste proceso é a mesma. Non obstante, na diabetes tipo 2, os niveis de glicosa no sangue son normais. Pero no caso dun baleiro brusco e repentino, as lecturas de glicosa poden aumentar notablemente. Ademais, esta condición non se detén antes da introdución dunha inxección de insulina.
É de destacar que a gastroparesis diabética pode ser unha causa que afecta o aumento da concentración de azucre na mañá antes do almorzo.
Polo tanto, se despois da cea a comida permaneceu no estómago, o proceso dixestivo levarase a cabo pola noite e os niveis de azucre despois de espertar serán sobreestimados.
Diagnóstico e tratamento
 Para identificar a paresis do estómago na diabetes e determinar a súa etapa de desenvolvemento, cómpre controlar e rexistrar constantemente os valores de azucre durante 2-3 semanas. Ademais, o paciente debe ser examinado por un gastroenterólogo.
Para identificar a paresis do estómago na diabetes e determinar a súa etapa de desenvolvemento, cómpre controlar e rexistrar constantemente os valores de azucre durante 2-3 semanas. Ademais, o paciente debe ser examinado por un gastroenterólogo.
A presenza dunha síndrome neurolóxica está indicada polos seguintes fenómenos, que se poden detectar ao manter un diario de autocontrol. Así, despois de 1 ou 3 horas despois de comer, a concentración de glicosa permanece constantemente normal, e os niveis de azucre en xaxún aumentan incluso cunha cea puntual.
Ademais, con paresis, o nivel de glicemia pola mañá está constantemente fluctuando. E despois de comer comida, o contido en azucre segue sendo normal e aumenta só 5 horas despois da comida.
Tamén podes detectar gastroparesis na diabetes se realizas unha proba especial. O experimento non consiste en inxectar insulina antes das comidas, senón que tamén necesitas rexeitar a cea e dar unha inxección pola noite. A sutra cun estómago baleiro debe rexistrar indicadores de azucre.
Se o curso da diabetes non é complicado, a glicemia matinal debería ser normal. Non obstante, coa paresis, a hipoglicemia adoita desenvolverse na diabetes mellitus.
A terapia para a gastroparesis diabética consiste en adherirse a un determinado estilo de vida e controlar regularmente os niveis de azucre.O principal obxectivo do tratamento é a restauración da función nerviosa vaga, debido á cal o estómago volverá a funcionar normalmente.
A complicación da diabetes debe ser tratada de xeito exhaustivo:
- tomar medicamentos
- ximnasia especial
- facendo dieta
Entón, para acelerar o proceso de baleiro, o médico prescribe drogas en forma de xarops ou comprimidos. Estes fondos inclúen Motilium, Betaine clorhidrato e pepsina, metoclopramida e outros.
Exercicio e dieta
 Con gastroparesis diabética, débese facer ximnasia especial, coa que se pode fortalecer as paredes gástricas lentas. Isto permitirá establecer o traballo habitual do corpo e contribuirá ao baleirado rápido.
Con gastroparesis diabética, débese facer ximnasia especial, coa que se pode fortalecer as paredes gástricas lentas. Isto permitirá establecer o traballo habitual do corpo e contribuirá ao baleirado rápido.
O exercicio máis sinxelo é camiñar despois dunha comida, que debe durar polo menos 60 minutos. O mellor é pasear despois da cea. E os diabéticos que se senten ben poden facer trote lixeiro.
A retracción profunda do abdome tamén axudará aos movementos intestinais rápidos. Este exercicio realízase despois de comer. Para conseguir o efecto desexado, é necesario facelo regularmente e despois dun par de semanas os músculos e as paredes do estómago se farán máis fortes, o que terá un efecto positivo no proceso de dixestión.
O exercicio debe realizarse 4 minutos. Durante esta cantidade de tempo, o estómago debe retraerse polo menos 100 veces.
Ademais, é útil facer pendentes profundas cara a adiante e cara atrás, o que mellorará o avance dos alimentos ao longo do tracto gastrointestinal. O exercicio debe facerse todos os días polo menos 20 veces.
Para eliminar os desagradables síntomas da gastroparesis diabética, é importante seguir unha dieta especial e cumprir certas regras:
- antes de comer, debes beber 2 cuncas de auga ou té sen azucre,
- se non hai necesidade dunha inxección de insulina antes da comida, entón as comidas deberían aumentarse ata 4-6 lanches ao día,
- os alimentos ricos en fibras deben ser moídos antes do uso,
- a última comida non debe ser máis tarde de 5 horas antes de durmir,
- As variedades de carne indixíbeis deben descartarse (carne de porco, caza, carne de vacún),
- non coma esquíos para cear,
- toda a comida debe ser mastigada polo menos 40 veces.
Débese preferencia ás carnes dietéticas (polo, pavo, coello) picadas nun picador de carne. É mellor non comer marisco ata a recuperación completa.
Se a terapia dietética non trae resultados adecuados, o paciente é transferido a alimentos semilíquidos ou líquidos.
Non hai moita xente sabe que o chicle é un remedio eficaz para a gastroparesis. Despois de todo, estimula o proceso de contracción muscular lisa nas paredes gástricas, debilitando a válvula pilórica.
Ao mesmo tempo, non debe preocuparse polo nivel de azucre, xa que unha placa de masticación contén só 1 g de xilitol, o que non ten un efecto significativo na glicemia. Polo tanto, despois de cada comida, a goma debe ser mastigada durante aproximadamente unha hora. O vídeo neste artigo proporcionará información adicional sobre as complicacións da diabetes.
Axuste da dieta para controlar a gastroparesis
O tratamento máis óptimo que reduce significativamente os síntomas da gastroparesis diabética é unha dieta especial. O ideal é combinalo cun conxunto de exercicios dirixidos a estimular o traballo do estómago e mellorar a motilidade intestinal.
É difícil para moitos pacientes cambiar inmediatamente a unha nova dieta e dieta. Por iso, recoméndase facelo gradualmente, pasando dos cambios máis sinxelos aos máis radicais. Entón o tratamento será seguro e eficaz.
- Antes de comer, definitivamente debes beber ata dous vasos de calquera líquido - o principal é que non é doce, non contén cafeína e alcol.
- Reduce o consumo de fibras o máximo posible. Se aínda se inclúen na dieta produtos que conteñen esta sustancia, recoméndase molelos en gruedor antes dun uso.
- Mesmo os alimentos brandos deben ser mastigados con moito coidado - polo menos 40 veces.
- Deberías abandonar completamente a carne de variedades difíciles de dixerir: isto é o vacún, a carne de porco, a caza. Débese preferencia aos pratos de carne picada ou de carne de aves cocidas, picadas a través dunha picadora de carne. Non coma ameixas.
- A cea non debe ser máis tarde de cinco horas antes de durmir. Ao mesmo tempo, a cea debe conter un mínimo de proteína - é mellor transferir algunhas delas ao almorzo.
- Se non hai necesidade de introducir insulina antes das comidas, cómpre dividir tres comidas en 4-6 pequenas.
- En formas graves da enfermidade, cando o tratamento da dieta non trouxo os resultados esperados, é necesario cambiar a alimentos líquidos e semi-líquidos.
Se o estómago do diabético está afectado pola gastroparesis, a fibra de calquera forma, incluso facilmente soluble, pode provocar a formación dun enchufe na válvula. Polo tanto, o seu uso é admisible só en formas leves da enfermidade, pero en cantidades mínimas.
Isto mellorará o azucre no sangue. Deberían descartarse completamente os laxantes que conteñan fibras grosas como o semental do liño ou o plátano.
Que é a gastroparesis?
A gastroparesis diabética é unha parálise parcial dos músculos do estómago, o que leva a unha limpeza demora do espazo do estómago despois de comer. O desenvolvemento desta enfermidade provoca o traballo máis lento do tecido muscular do estómago, cuxo trastorno funcional contribúe á formación de coma de alimentos. Os longos depósitos de alimentos non dixeridos sucumben ao proceso de caries. Como resultado, prodúcese a reprodución da flora patóxena, que ten un efecto prexudicial para o tracto dixestivo.

Este tipo de trastorno patolóxico é característico non só para as persoas con diabetes, senón nunha maior parte inherente a elas. Coa enfermidade tipo 1, a gastroparesis é máis común que en persoas con diabetes tipo 2.
Denominación da enfermidade ICD-10: K31.8.0 * Atonía do estómago (gastroparesis).
Os principais signos do desenvolvemento da enfermidade
Con gastroparesis, o paciente quéixase dunha saciedade rápida dos alimentos, aínda que en realidade se comía moi pouca comida. Ao mesmo tempo, o estómago está cheo, pode doer, como sucede coa alimentación excesiva. Non obstante, a persoa está perdendo peso gradualmente. Padece estreñimiento, inchazo e vómitos frecuentes despois de comer.
Non se pode sospeitar de inmediato esta patoloxía, polo tanto é necesario que un gastroenterólogo sexa examinado con coidado cando se produzan os primeiros síntomas alarmantes.
Unha dieta inadecuada, o abuso de patacas fritas, graxas e alcol agrava o curso da enfermidade e aumenta o desenvolvemento de gastroparesis en diabéticos.

Durante moitos anos estiven estudando o problema das DIABETES. Ten medo cando morren tantas persoas, e aínda máis quedan discapacitadas debido á diabetes.
Apresúrome a contar as boas novas: o Centro de Investigación en Endocrinoloxía da Academia Rusa de Ciencias Médicas conseguiu desenvolver un medicamento que cura completamente a diabetes. Polo momento, a eficacia deste medicamento achégase ao 100%.
Outra boa nova: o Ministerio de Sanidade asegurou a adopción dun programa especial que compense todo o custo da droga. En Rusia e os países da CEI diabéticos antes O 6 de xullo pode recibir un remedio - GRATIS!
Moitas veces, a gastroparesis diabética ten unha severidade e grao de manifestación diferentes. Pero a maioría das veces con gastroparesis, obsérvanse os seguintes síntomas:
- náuseas, vómitos despois de comer,
- inchazo
- a aparición dun sentimento de saciedade,
- dor no estómago,
- eclosión, azia,
- non un desbordamento característico do estómago,
- anorexia.
O vómito reflexo na enfermidade prodúcese, como regra, despois da comida principal. Non obstante, os ataques de vómitos baixo a forma aguda da enfermidade poden provocarse sen alimentos (con acumulación excesiva de alimentos e zume gástrico no estómago). Dado que a patoloxía afecta ao procesamento de alimentos, o vómito contén anacos de comida e bile.
Unha forma grave da enfermidade ten un efecto negativo sobre o tracto dixestivo, que non cumpren a súa función adecuada e, así, deixan de saturar o corpo con oligoelementos útiles. Consecuentemente, unha falta importante de substancias axuda a reducir o peso corporal, deshidrata gradualmente e esgota o corpo.
Os síntomas da gastroparesis cambian drasticamente o ritmo habitual da vida. As persoas que sofren experimentan sensación de debilidade, fatiga, irritación. Trátase dun ciclo continuo, que se reflicte constantemente no corpo e non lle permite funcionar de xeito estable no modo habitual. Os cambios hormonais diarios e a elevada glicosa dan como resultado un empeoramento. As persoas con patoloxía sofren alteracións nerviosas e practicamente non saen da depresión.
Características da enfermidade na diabetes tipo 1 e tipo 2
As persoas con diabetes tipo 1 sofren moito máis complicacións que as persoas con diabetes tipo 2 que teñen síntese natural de insulina. Moitas veces, o momento da replicación prodúcese despois de transportar o gruel aos conductos intestinais. Pero mentres o alimento tomado permanece no propio estómago, a taxa relativa de glicosa no sangue é unha baixa concentración.
Características da enfermidade
A gastroparesis diabética é unha enfermidade na que se produce unha parálise incompleta dos músculos do estómago. Isto vén acompañado de dificultades no proceso de dixestión dos alimentos e o seu posterior movemento cara ao intestino. Con gastroparesis diabética, é posible avanzar en varias patoloxías gastrointestinais.
A enfermidade desenvólvese nun contexto de aumento da concentración de azucre no sangue. Non aparece ao instante, o proceso leva varios anos. Moitas veces as complicacións experimentan as persoas dependentes da insulina. En diabéticos con enfermidade tipo 2, a gastroparesis desenvólvese con moita menor frecuencia.
En persoas saudables, os músculos do estómago contraen, mentres o alimento é procesado e as porcións móvense nos intestinos. Na diabetes, o sistema nervioso está perturbado, incluída a regulación do funcionamento do tracto gastrointestinal. Isto débese a que unha maior concentración de glicosa pode provocar danos no nervio vago. Están afectados os nervios responsables da síntese de ácidos, encimas e músculos implicados no proceso de dixestión. Os problemas poden comezar en calquera parte do tracto gastrointestinal.
Signos de enfermidade
Os diabéticos deben saber como pode producirse a gastroparesis na diabetes. Se o paciente tivo unha historia de perda de sensación, houbo un deterioro en reflexos, pés secos, entón poden aparecer problemas dixestivos.
Os signos de gastroparesis inclúen:
- burping ou salouco
- náuseas despois de comer, vómitos,
- a aparición dunha sensación de plenitude do estómago despois das primeiras culleres,
- dor e molestias no estómago despois de comer,
- perda notable do apetito,
- azia constante
- inchazo
- diarrea
- estreñimiento
- salta na concentración de glicosa incluso con estricta adhesión á dieta recomendada.
Con calquera violación da dieta, os síntomas da gastroparesis empeoran. A condición empeora despois de comer alimentos fritos, magdalenas, alimentos graxos, fibrosos, refrixerantes. A gravidade dos síntomas depende da gravidade da enfermidade e das características do corpo.
Nas fases iniciais, os médicos non sempre poden sospeitar do desenvolvemento da gastroparesis. Un trazo característico da enfermidade é que é case imposible manter un nivel normal de glicosa.
Causas da enfermidade
Dado que lonxe de todos os diabéticos desenvolven gastroparesis, é preciso descubrir que outros factores provocadores existen. A razón principal é unha violación do funcionamento do sistema nervioso e un dano ao nervio vago. Pero a miúdo a enfermidade aparece en pacientes nos que:
- problemas co tracto gastrointestinal,
- hipotiroidismo
- úlcera gástrica,
- enfermidade vascular
- esclerodermia,
- hai antecedentes de lesións no estómago, intestinos,
- anorexia desenvolvida nerviosamente,
- estrés grave.
A gastroparesis pode ser unha complicación do uso de medicamentos antihipertensivos. Nalgúns casos, a causa é unha combinación de factores, polo que para comprender, por mor de que xurdiron problemas é necesario xunto co médico.
Con excesivo entusiasmo polo café, os alimentos graxos, o alcohol, aumenta a probabilidade de desenvolver gastroparesis. Ao final, tal alimento empeora a condición do estómago.
Características importantes
Os pacientes con enfermidade dependente da insulina deben recibir insulina antes das comidas. Na diabetes tipo 2, os pacientes beben medicamentos especiais deseñados para estimular a produción de insulina e mellorar o proceso de absorción das células. Ao mesmo tempo, o alimento debe entrar no corpo, se está ausente, o nivel de azucre pode baixar a un nivel crítico.
A enfermidade gastroparesis caracterízase por que os alimentos deixan de ser normalmente absorbidos no corpo. Isto afecta negativamente á túa saúde. Con esta enfermidade, os alimentos do estómago aos intestinos poden entrar de inmediato, ou quizais despois duns días. A falta de comida, os diabéticos presentan signos de hipoglucemia. A medida que o alimento se move cara aos intestinos, a hiperglicemia pode desenvolverse.
En pacientes con diabetes tipo 2, a gastroparesis causa moito menos problemas que en pacientes con diabetes dependente da insulina. De feito, cunha forma independente da insulina da enfermidade, o proceso de síntese natural da hormona non se perturba (coa excepción da enfermidade de forma severa). Polo tanto, a súa produción comeza no momento en que a comida pasa do estómago aos intestinos.
Se o baleiro gástrico é máis lento do normal, pero ao mesmo ritmo, o azucre en diabéticos con diabetes tipo 2 permanecerá ao mesmo nivel. Pero nos casos nos que a comida se introduce aos intestinos en porcións moi grandes, a concentración de azucre aumenta intensamente. O diabético non pode compensar de forma independente a hiperglicemia.
Con esta enfermidade, pódese observar niveis altos de azucre pola mañá. Isto débese a que a comida pola noite non entra de inmediato nos intestinos e comeza a ser dixerida. O proceso comeza pola noite ou pola mañá. Polo tanto, despois de durmir, o azucre é elevado.
Diagnóstico da enfermidade
Para determinar a gastroparesis diabética, é necesario un exame e interrogación do paciente por gastroenterólogos. Os médicos deben realizar un diagnóstico diferencial con outras patoloxías. E para un diagnóstico preciso, requírese un autocontrol total dos niveis de glicosa no sangue. A observación realízase durante varias semanas.
Ao controlar a condición, o paciente debe comprobar regularmente a concentración de azucre:
- 1-3 horas despois de comer comida, os valores de azucre seguen sendo normais (non teñen por que ser os mesmos),
- despois dunha comida, non se produce un salto na glicosa, pero a súa concentración aumenta 4-6 horas despois da comida,
- Os indicadores de azucre en xaxún son bastante altos, pero é imposible prevelos con antelación, cambian día a día.
A gastroparesis diabética pódese sospeitar pola presenza de 2-3 destes signos. Pero o síntoma diagnóstico máis preciso é o aumento de azucre da mañá.
Normalmente, cando se produce a gastroparesis, o paciente non pode controlar a concentración de glicosa, comeza a aumentar a cantidade de medicamentos para reducir o azucre empregados. Como resultado, a condición só empeora: os saltos de azucre fanse permanentes.
Recoméndase que os pacientes dependentes da insulina fagan un experimento deste tipo. Débese saltar unha comida nocturna, tampouco se debe administrar insulina. Pero pola noite deberías facer unha inxección de insulina, tomar as drogas necesarias para reducir o azucre. Comprobe o nivel de glicosa despois de tomar medicamentos (inxección de insulina) e pola mañá cun estómago baleiro. Cun curso normal de diabetes sen prexudicar o funcionamento dos músculos do tracto gastrointestinal, os indicadores deberían ser normais. Con gastroparesis, reducirase a concentración de azucre.
Tamén se recomenda aprazar a cea antes e observar cambios nos niveis de azucre. Se o azucre permanece normal pola mañá sen comida nocturna e se levanta pola mañá coa cea, o médico pode diagnosticar gastroparesis diabética.
Por separado, os médicos prescriben tales exames.
- Radiografía usando suspensión de bario. Este estudo permítenos excluír cambios obstructivos no esófago e avaliar o seu estado.
- Realización de manometría gástrica. Durante o procedemento, avalíase a presión en diferentes partes do tracto gastrointestinal.
- Usando o ultrasonido, podes ver os contornos dos órganos internos.
- Exame endoscópico do tracto dixestivo superior. Durante o procedemento, avalíase o estado da superficie interna do estómago.
- Realización de electrogastroenterografía. O exame permítelle medir a actividade eléctrica do estómago.
O gastroenterólogo debe comprobar se hai úlceras de estómago, alerxias ao glute, aumento da irritabilidade gastrointestinal e hernia hiatal.
Tácticas de tratamento
Ao confirmar a gastroparesis diabética, hai que lembrar que é imposible normalizar o estado cambiando a dose de insulina. Isto só levará a picos de azucre e un empeoramento da condición do diabético. Segue o outro camiño. O paciente debe mellorar o proceso de baleirar o estómago e mover os alimentos aos intestinos.
Despois de confirmar o diagnóstico, debes comezar a vixiar estrictamente o modo de vida. A razón principal é a interrupción do nervio vago. Se é posible restaurar as súas funcións, é posible normalizar o traballo do estómago e o estado dos vasos sanguíneos e do corazón.
Os médicos distinguen 4 grupos de métodos dirixidos a normalizar a condición:
- terapia farmacéutica
- realizar exercicios físicos especiais despois de comer,
- pequenos cambios na dieta
- unha revisión completa do esquema nutricional, o uso de alimentos en forma líquida ou semilíquida.
Pero pode obter resultados significativos da terapia se usa todos os métodos en combinación.
Para o tratamento prescríbense medicamentos especiais que aceleran o proceso de dixestión dos alimentos. Con formas suaves de gastroparesis, só tes que beber comprimidos durante a noite. Despois, a cea é a peor dixerida. Quizais isto débese a unha diminución da actividade dos pacientes pola noite.
Os medicamentos están dispoñibles en forma de xaropes ou comprimidos. A eficacia destes últimos é moito menor, polo tanto, é preferible empregar formas líquidas de medicamentos.
Estes fondos poden prescribirse:
- Motilium (domperidona),
- Metoclopramida
- Tabletas masticables enriquecidas con enzimas baixo o nome SuperPapayaEnzymePlus,
- "Acidina-pepsina" (clorhidrato de betaína en combinación con pepsina).
Os pacientes con exercicio poden comezar a realizar por conta propia. A eficacia deste método é maior en comparación co uso de medicamentos. Os diabéticos deben realizar exercicios especiais que aceleren o proceso de evacuación de alimentos nos intestinos despois de que entren no estómago. Permiten fortalecer as paredes do estómago, que se fan lentas e normalizan a dixestión.
- O mellor método para axudar a comezar o estómago é camiñar. Está sentado ou deitado despois de comer, especialmente despois da cea, está prohibido.
- A retracción abdominal intensiva tamén é útil - isto debe facerse inmediatamente despois de comer. En 4 minutos, o estómago debe tirarse en máis de 100 veces.
- Mellora o proceso de avance dos alimentos inclinándose cara a adiante. 20 repeticións son suficientes.
Realiza esta carga específica regularmente.
Na gastroparesis diabética, recoméndase goma de mascar: isto permite estimular a contracción dos músculos lisos do estómago.
A dieta dos pacientes non debe ser comida fibrosa e graxa, é difícil dixerilas, o proceso de dixestión diminúe. Débese preferencia aos alimentos en forma líquida e semilíquida.
Que problemas xera a gastroparesis diabética?
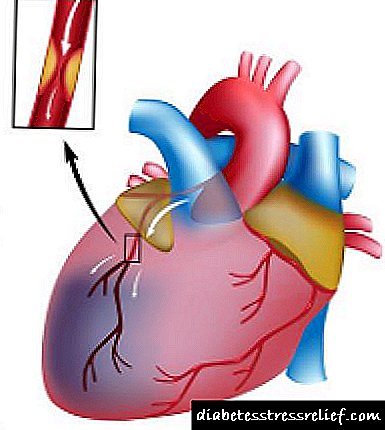
Gastroparesis significa "parálise estomacal parcial", e gastroparesis diabética significa "un estómago débil en pacientes con diabetes". A súa razón principal é a derrota do nervio vago debido ao azucre no sangue crónicamente elevado. Este nervio serve para moitas funcións no corpo que se producen sen conciencia, incluíndo latidos do corazón e dixestión. Nos homes, a neuropatía diabética do nervio vago tamén pode levar a problemas de potencia. Para comprender como se manifesta a gastroparesis diabética, cómpre estudar a imaxe a continuación.

Á esquerda está o estómago en bo estado despois de comer. O seu contido pasa gradualmente ao intestino a través do píloro. A válvula de porta está moi aberta (músculo relaxado). O esfínter esofágico inferior está ben pechado para evitar que o alimento entra no estómago. As paredes musculares do estómago contraen periodicamente e contribúen ao movemento normal dos alimentos.
Á dereita vemos o estómago dun paciente diabético que ten desenvolvido gastroparesis. O movemento rítmico normal das paredes musculares do estómago non se produce. O píloro está pechado, e isto interfire co movemento dos alimentos do estómago cara aos intestinos. Ás veces só pode haber unha pequena brecha no píloro, cun diámetro non superior a un lapis, a través do cal os alimentos líquidos flúen aos intestinos con gotas. Se a válvula do gardameta ten espasmos, entón o paciente pode sentir un calambres desde abaixo do ombligo.
Dado que o esfínter inferior do esófago está relaxado e aberto, o contido do estómago, saturado de ácido, revólvese ao esófago. Isto provoca quebras de estómago, especialmente cando unha persoa está deitada horizontalmente. O esófago é un tubo ancho que conecta a faringe co estómago. Baixo a influencia do ácido, prodúcense queimaduras das súas paredes. A miúdo ocorre que debido a ardor estómago, incluso os dentes son destruídos.
Se o estómago non se baleira, como é normal, a persoa séntese ataviada incluso despois dunha pequena comida. Nos casos máis graves, varias comidas seguidas acumúlanse no estómago e isto provoca balonazos graves. Non obstante, na maioría dos casos, o diabético nin sequera sospeita que ten gastroparesis ata que inicie un programa de tratamento da diabetes tipo 1 ou un programa de tratamento da diabetes tipo 2. Os nosos esquemas de tratamento da diabetes requiren un control minucioso do azucre no sangue, e aquí adoita atoparse o problema da gastroparesis.
A gastroparesis diabética, incluso na súa forma máis leve, interfire co control normal do azucre no sangue. Se consumes cafeína, alimentos graxos, alcol ou antidepresivos tricíclicos, tamén diminúe o baleiro do estómago e agrava os problemas.
Por que a gastroparesis provoca picos de azucre no sangue
Considere o que lle pasa a un diabético que practicamente non ten unha primeira fase de secreción de insulina en resposta a unha comida. Inxéctase con insulina rápida antes das comidas ou toma pílulas de diabetes que estimulan a produción de insulina pancreática. Lea por que debe deixar de tomar estas pílulas e o dano que causan. Se inxectou insulina ou tomou pílulas, e despois se saltou unha comida, o azucre no sangue caería moi baixo, ata o nivel de hipoglucemia. Por desgraza, a gastroparesis diabética ten case o mesmo efecto que saltar as comidas.

Se un paciente diabético sabía cando o seu estómago daría o seu contido aos intestinos despois de comer, podería demorar a inxección de insulina ou engadir NPH-insulina media á insulina rápida para retardar a acción. Pero o problema da gastroparesis diabética é a súa imprevisibilidade. Nunca sabemos de antemán con que rapidez se baleira o estómago despois de comer. Se non hai espasmo pirórico, entón o estómago pode baleirarse parcialmente despois duns minutos e completamente dentro de 3 horas. Pero se a válvula do porteiro está ben pechada, a comida pode permanecer no estómago durante varios días.Como resultado diso, o azucre no sangue pode caer "debaixo do plinto" 1-2 horas despois de comer e, de súpeto, subir despois das 12 horas, cando o estómago finalmente entrega o contido aos intestinos.
Examinamos a imprevisibilidade da dixestión na gastroparesis diabética. Fai moi difícil controlar o azucre no sangue en pacientes diabéticos dependentes da insulina. Tamén se crean problemas para os diabéticos se toman pílulas que estimulen a produción de insulina polo páncreas, ao que recomendamos renunciar.
Características da gastroparesis na diabetes tipo 2
Para os pacientes con diabetes tipo 2, a gastroparesis diabética crea problemas menos agudos que para os pacientes con diabetes tipo 1, porque aínda teñen a súa produción de insulina pancreática. A produción de insulina significativa só se produce cando os alimentos do estómago entran nos intestinos. Ata que o estómago está baleiro, só se mantén unha baixa concentración de insulina basal (en xaxún) no sangue. Se un paciente con diabetes tipo 2 observa unha dieta baixa en hidratos de carbono, entón en inxeccións recibe só doses baixas de insulina, que non supoñen unha ameaza seria de hipoglucemia.
Se o estómago se baleira lentamente, pero a unha velocidade constante, entón en pacientes con diabetes tipo 2, a actividade das células beta do páncreas adoita ser suficiente para manter o azucre no sangue normal. Pero se de súpeto o estómago está completamente baleiro, prodúcese un salto no azucre no sangue que non se pode apagar inmediatamente sen unha inxección de insulina rápida. En poucas horas, as células beta debilitadas poden producir suficiente insulina para volver o azucre á normalidade.
A gastroparesis diabética é a segunda causa máis común de aumento do azucre matinal en xaxún despois do fenómeno madrugador. Se a cea non che deixou o estómago a tempo, entón a dixestión producirase pola noite. En tal situación, o diabético pode ir para a cama con azucre normal e despois espertar pola mañá cun aumento de azucre. En calquera caso, se segues unha dieta baixa en hidratos de carbono e inxectas doses baixas de insulina ou se non diabetes de todo tipo 2, a gastroparesis non te ameaza con hipoglucemia. Os pacientes diabéticos que seguen unha dieta "equilibrada" e inxectan altas doses de insulina teñen moito máis problemas. Debido á gastroparesis diabética, experimentan aumentos significativos no azucre e frecuentes episodios de hipoglucemia grave.
Aquí están dispoñibles receitas para unha dieta baixa en carbohidratos para a diabetes tipo 1 e tipo 2.
Como diagnosticar esta complicación da diabetes
Para comprender se tes gastroparesis diabética ou non, e se é así, como é forte, debes estudar os rexistros dos resultados do autocontrol total do azucre no sangue durante varias semanas. Tamén é útil que un gastroenterólogo examine para saber se hai algún problema co tracto gastrointestinal que non estea relacionado coa diabetes.
Nos rexistros dos resultados do autocontrol total do azucre, debes prestar atención ás seguintes situacións:
- O azucre no sangue baixo o normal sucede 1-3 horas despois dunha comida (non necesariamente cada vez).
- Despois de comer, o azucre é normal, e despois aumenta despois de 5 horas ou máis tarde, sen motivo aparente.
- Problemas con azucre no sangue en xaxún matinal, a pesar de que o diabético cear onte cedo - 5 horas antes de ir para a cama, ou incluso antes. O azucre no sangue da mañá compórtase de forma imprevisible, a pesar de que o paciente canta cedo.
Se as situacións nº 1 e 2 se producen xuntas, isto é suficiente para sospeitar de gastroparesis. A situación nº 3 incluso sen o resto permite diagnosticar gastroparesis diabética. Se hai problemas de azucre no sangue no estómago baleiro, un paciente diabético pode aumentar gradualmente a súa dose de insulina prolongada ou comprimidos durante a noite.Ao final, resulta que pola noite recibe doses importantes de diabetes, que superan significativamente a dose da mañá, a pesar de que cen cedo. Despois diso, o azucre no sangue en xaxún comportarase de forma imprevisible. Nalgúns días permanecerá elevada, mentres que noutros será normal ou incluso demasiado baixa. A imprevisibilidade do azucre é o principal sinal de sospeitar da gastroparesis.

Se vemos que o azucre no sangue en xaxún se comporta de forma imprevisible, entón podemos realizar un experimento para confirmar ou refutar a gastroparesis diabética. Un día salta a cea e, polo tanto, non inxecte insulina rápida antes da cea. Neste caso, pola noite é preciso usar a dose habitual de insulina estendida e / ou as pílulas correctas para a diabetes. Mide o azucre no sangue antes de durmir e, pola mañá, despois de espertar. Suponse que terás azucre normal pola noite. Se sen azucre, o azucre matinal resultou ser normal ou diminuíu, entón a gastroparesis é probable que cause problemas con ela.
Despois do experimento, cena cedo durante varios días. Observa como se comporta o azucre pola noite antes de durmir e á mañá seguinte. A continuación, repita o experimento de novo. Despois, de novo, cena uns días e vexa. Se o azucre no sangue é normal ou baixo pola mañá sen cear, e cando cenas, ás veces aparece á mañá seguinte, entón tes que ter gastroparesis diabética. Podes tratala e controlala empregando os métodos descritos en detalle a continuación.
Se un diabético come unha dieta "equilibrada", sobrecargada de hidratos de carbono, o azucre no sangue en todo caso comportarase de forma imprevisible, independentemente da presenza de gastroparesis.
Se os experimentos non dan un resultado inequívoco, deberá ser examinado por un gastroenterólogo e descubrir se hai algún dos seguintes problemas:
- úlcera estomacal ou duodenal,
- gastrite erosiva ou atrófica,
- irritabilidade gastrointestinal
- hernia hiatal
- enfermidade celíaca (alerxia ao glute),
- outras enfermidades gastroenterolóxicas.
O exame por parte dun gastroenterólogo será útil en calquera caso. Os problemas do tracto gastrointestinal, que se enumeran anteriormente, responden ben ao tratamento se segues atentamente as recomendacións do médico. Este tratamento axuda a mellorar o control do azucre no sangue na diabetes.
Métodos para controlar a gastroparesis diabética
Entón, confirmouse que desenvolveu gastroparesis diabética, segundo os resultados do autocontrol total do azucre no sangue, así como despois de varias repeticións do experimento descrito anteriormente. Primeiro de todo, cómpre saber que este problema non pode ser controlado por malabarismos con doses de insulina. Tales intentos só levarán picos de azucre no sangue e agravarán as complicacións da diabetes e tamén aumentarán o risco de hipoglucemia. Para controlar a gastroparesis diabética, cómpre intentar mellorar o baleirado gástrico despois de comer, e a continuación descríbense varios métodos como facelo.

Se tes gastroparesis, a molestia na vida é moito maior que todos os outros pacientes que completan o noso programa de tratamento da diabetes tipo 1 ou o programa de tratamento da diabetes tipo 2. Podes asumir este problema baixo control e manter o azucre no sangue normal só se segues atentamente o réxime. Pero isto dá vantaxes importantes. Como vostede sabe, a gastroparesis diabética prodúcese debido a danos no nervio vago causados polo azucre no sangue crónicamente elevado. Se a diabetes está disciplinada durante varios meses ou anos, restáurase a función nerviosa vagosa. Pero este nervio controla non só a dixestión, senón tamén o latido do corazón e outras funcións autónomas no corpo. Recibirás melloras significativas na saúde, ademais de curar a gastroparesis. Cando a neuropatía diabética desaparece, moitos homes incluso mellorarán a potencia.
Os métodos para mellorar o baleirado gástrico despois de comer divídense en 4 grupos:
- tomar medicamentos
- exercicios especiais e masaxes durante e despois das comidas,
- pequenos cambios na dieta
- graves cambios na dieta, o uso de alimentos líquidos ou semilíquidos.
Por regra xeral, todos estes métodos por si só non funcionan o suficiente, pero xuntos poden acadar azucre no sangue normal incluso nos casos máis graves. Despois de ler este artigo, descubrirás como adaptalos aos teus hábitos e preferencias.
Os obxectivos do tratamento da gastroparesis diabética son:
- Redución ou paralización completa dos síntomas - saciedade precoz, náuseas, eclosión, azia, balonazo, estreñimiento.
- Reducindo a incidencia de baixo azucre despois de comer.
- Normalización do azucre no sangue pola mañá cun estómago baleiro (principal signo de gastroparesis).
- Suavizar picos de azucre, resultados máis estables do autocontrol total do azucre no sangue.
Só podes alcanzar os 3 últimos puntos desta lista se tratas gastroparesis e ao mesmo tempo segues unha dieta baixa en carbohidratos. A día de hoxe, non hai xeito de desfacerse das subidas de azucre dos pacientes con diabetes que seguen unha dieta "equilibrada" que está sobrecargada con hidratos de carbono. Porque tal dieta require inxectar grandes doses de insulina, que actúan de forma imprevisible. Aprende cal é o método de carga lixeira se aínda non o fixeches.
Medicamentos en forma de comprimidos ou xarope líquido
Ningún medicamento pode curar a gastroparesis diabética aínda. O único que pode desfacerse desta complicación da diabetes é o azucre no sangue normal durante varios anos seguidos. Non obstante, algúns medicamentos poden acelerar o baleirado gástrico despois de comer, especialmente se a súa gastroparesis é leve ou moderada. Isto axuda a suavizar as flutuacións do azucre no sangue.
A maioría dos diabéticos teñen que tomar pastillas antes de cada comida. Se a gastroparesis é de forma leve, entón quizais poida tomar medicación xusto antes da cea. Por algunha razón, a dixestión da cea en pacientes con diabetes é máis difícil. Quizais porque despois da cea participan en menos actividade física que durante o día, ou porque comen as comidas máis grandes para cear. Suponse que o baleirado gástrico despois da cea en persoas saudables tamén é máis lento que despois doutras comidas.

Os medicamentos para gastroparesis diabética poden ser baixo comprimidos ou xaropes líquidos. As tabletas normalmente son menos eficaces, porque antes de que comecen a actuar, deben disolverse e asimilarse no estómago. Se é posible, é mellor usar medicamentos líquidos. Todas as pastillas que toma para gastroparesis diabética deben ser mastigadas con coidado antes de tragar. Se toma os comprimidos sen masticar, entón comezarán a actuar só despois dunhas horas.
Super Papaya Enzyme Plus - Tabletas masticables de encima
O Dr. Bernstein no seu libro Dr. A solución de diabete de Bernstein escribe que tomar enzimas dixestivas axuda a moitos pacientes con gastroparesis diabética. En particular, afirma que os pacientes eloxian especialmente a Super Papaya Enzyme Plus. Trátase de comprimidos masticables con sabor a menta. Resolven os problemas de inchazo e eclosión, e moitos diabéticos axudan a suavizar as flutuacións de azucre no sangue que experimentan por gastroparesis.

Super Papaya Enzyme Plus contén as enzimas papaína, amilase, lipase, celulasa e bromelina, que axudan a dixerir proteínas, graxas, carbohidratos e fibra mentres aínda están no estómago. Recoméndase mastigar 3-5 comprimidos con cada comida: antes de comezar a comer, con comida e tamén despois. Este produto contén sorbitol e outros edulcorantes, pero nunha pequena cantidade, o que non debería ter un efecto significativo sobre o azucre no sangue.Mencione aquí este produto en particular con enzimas dixestivas, porque o doutor Bernstein escribe específicamente sobre el no seu libro. Descargue instrucións sobre como pedir produtos en iHerb con entrega en forma de paquetes de correo.
Motilium (domperidona)
Para a gastroparesis diabética, o doutor Bernstein prescribe este medicamento na seguinte dosificación: mastique dous comprimidos de 10 mg 1 hora antes da comida e bebe un vaso de auga, pode refrescar. Non aumente a dosificación, porque isto pode levar a problemas de potencia nos homes, así como á falta de menstruación nas mulleres. A Domperidona é a sustancia activa, e Motilium é o nome comercial baixo o que se vende o medicamento.

Motilium estimula a evacuación dos alimentos do estómago despois de comer dun xeito especial, non como os demais medicamentos que se describen neste artigo. Por iso, é recomendable usalo en combinación con outros medicamentos, pero non con metoclopramida, que trataremos a continuación. Se se producen efectos secundarios por tomar Motilium, entón desaparecen cando deixan de usar esta droga.
Metoclopramida
A metoclopramida é probablemente o estimulante máis poderoso para o baleirado gástrico despois de comer. Actúa do mesmo xeito que a domperidona, inhibindo (inhibindo) o efecto da dopamina no estómago. A diferenza da domperidona, este medicamento penetra no cerebro, polo que adoita provocar graves efectos secundarios - somnolencia, depresión, ansiedade, así como síndromes que se asemellan á enfermidade de Parkinson. Nalgunhas persoas, estes efectos secundarios ocorren de inmediato, mentres que noutras - despois de varios meses de tratamento con metoclopramida.

O antídoto para o efecto secundario da metoclopramida é o clorhidrato de difenhidramina, que se coñece como difenhidramina. Se a administración de metoclopramida causou efectos secundarios tan graves que foi necesario que se tratase con clorhidrato de difenhidramina, a metoclopramida debería abandonarse para sempre. A interrupción brusca da metoclopramida por persoas tratadas durante 3 meses ou máis pode levar a un comportamento psicótico. Polo tanto, a dose deste medicamento a cero debe reducirse gradualmente.
Para tratar a gastroparesis diabética, o doutor Bernstein prescribe metoclopramida só nos casos máis extremos, xa que a miúdo se producen efectos secundarios e son graves. Antes de usar esta ferramenta, proba todas as outras opcións que enumeramos no artigo, incluíndo exercicios, masaxes e cambios na dieta. A metoclopramida só se pode tomar segundo o prescrito polo médico e na dosificación que indique.
Clorhidrato de betaína + pepsina
Clorhidrato de betaína + pepsina é unha combinación potente que estimula a descomposición do alimento no estómago. Canto máis digerir alimentos no estómago, máis probable é que entre rápidamente nos intestinos. A Pepsina é unha encima dixestiva. O clorhidrato de betaína é unha sustancia a partir da que se forma o ácido clorhídrico, o que aumenta a acidez do estómago. Antes de tomar hidrocloruro de betaína + pepsina, sométese a un gastroenterólogo e consulte con el. Mide a acidez do seu zume gástrico. Se a acidez é elevada ou mesmo normal - non é adecuado o clorhidrato de betaína + pepsina. Esta é unha poderosa ferramenta, pero se se usa sen a recomendación dun gastroenterólogo, as consecuencias serán graves. Está destinado a persoas que teñan unha maior acidez do zume gástrico. Se a súa acidez é normal, proba o kit de encimas Super Papaya Enzyme Plus, que escribimos anteriormente.
O clorhidrato de betaína + pepsina pódese mercar na farmacia en forma de comprimidos Acidin-Pepsin

ou solicitar os EUA con envío de correo, por exemplo, na forma deste aditivo

O doutor Bernstein recomenda comezar con 1 comprimido ou cápsula no medio dunha comida.Non tome nunca clorhidrato de betaína + pepsina nun estómago baleiro. Se a dor do estómago non se produce dunha cápsula, a próxima vez pode tentar aumentar a dose a 2 e, a continuación, a 3 cápsulas para cada comida. Clorhidrato de betaína + pepsina non estimula o nervio vago. Por iso, esta ferramenta axuda parcialmente incluso nos casos máis graves de gastroparesis diabética. Non obstante, ten moitas contraindicacións e limitacións. Contraindicacións: gastrite, esofagite, úlcera do estómago ou úlcera duodenal.
Exercicios que aceleran o baleiro gástrico despois da comida
A terapia física é máis eficaz que a medicación para tratar a gastroparesis diabética. Tamén é gratuíto e non ten efectos secundarios. Como en todas as outras situacións relacionadas coa diabetes, os medicamentos só se necesitan para aqueles pacientes que son demasiado perezosos para facer exercicio. Entón, descubrimos que exercicios aceleran a evacuación dos alimentos do estómago despois de comer. Nun estómago sa, os músculos lisos das paredes contráense ritmicamente para permitir que os alimentos pasen polo tracto gastrointestinal. Nun estómago afectado por gastroparesis diabética, a musculatura das paredes é lenta e non se contrae. Resulta que coa axuda de exercicios físicos sinxelos, que describiremos a continuación, podes simular estas contraccións e acelerar a evacuación do alimento do estómago.
Probablemente notaches que camiñar despois de comer mellora a dixestión. Este efecto é especialmente valioso para os pacientes con gastroparesis diabética. Polo tanto, o primeiro exercicio que recomenda o doutor Bernstein é camiñar a un ritmo medio ou rápido durante 1 hora despois de comer, especialmente despois da cea. Recomendamos nin sequera camiñar, senón un trote relaxado segundo a técnica Chi-running. Usando esta técnica, gozarás de correr incluso despois das comidas. Asegúrese de que correr pode dar pracer!

O seguinte exercicio foi compartido co doutor Bernstein por un paciente que o recoñeceu do seu instrutor de ioga e asegurouse de que realmente axuda. É necesario tirar no estómago o máis profundo posible para que se peguen ás costelas, e despois inflándoas para que quede enorme e convexo, coma un tambor. Despois de comer, repita ritmicamente esta acción sinxela cantas veces poida. Dentro dunhas semanas ou meses, os músculos abdominais serán cada vez máis fortes. Podes repetir o exercicio cada vez máis antes de cansar. O obxectivo é executalo varios centos de veces seguidas. 100 repeticións tardan menos de 4 minutos. Cando aprendes a realizar 300-400 repeticións e pasas 15 minutos cada vez despois de comer, as fluctuacións do azucre no sangue serán moi suaves.
Outro exercicio similar que cómpre realizar despois dunha comida. Sentado ou de pé, dobrar cara atrás o máis lonxe posible. A continuación, inclinarse cara a adiante o máis baixo posible. Repita cantas veces seguidas. Este exercicio, así como o dado anteriormente, é moi sinxelo, incluso pode parecer parvo. Non obstante, aceleran a evacuación dos alimentos do estómago despois de comer, axudan coa gastroparesis diabética e melloran o control do azucre no sangue se se disciplina.
Goma de mascar - un remedio para a gastroparesis diabética
Cando mastigas, libérase saliva. Non só contén encimas dixestivas, senón que tamén estimula a contracción muscular suave nas paredes do estómago e relaxa a válvula pilórica. A goma de mascar sen azucre non contén máis dun gramo de xilitol, e é improbable que isto afecte gravemente ao azucre no sangue. Debe masticar un prato ou dragaxe durante unha hora enteira despois de comer. Isto mellora o curso da gastroparesis diabética, ademais dos exercicios e cambios na dieta. Non use varias placas ou boliñas seguidas porque isto pode elevar o azucre no sangue.
Como cambiar a dieta dun diabético para controlar a gastroparesis
Os métodos dietéticos para controlar a gastroparesis diabética son máis eficaces que as drogas. Especialmente se os combinas cos exercicios físicos descritos na sección anterior. O problema é que ás persoas con diabetes non lles gustan moito os cambios na dieta que hai que implementar. Enumeremos estes cambios, do máis sinxelo ao máis complexo:
- Debe beber polo menos 2 vasos de líquido antes de cada comida. Este líquido non debe conter azucre e outros carbohidratos, así como cafeína e alcol.
- Reducir porcións de fibra ou incluso deixar completamente de comelo. Verduras que conteñen fibra, trituradas previamente nun liquidificador, ata semilíquido.
- Masticar toda a comida que come moi lentamente e con coidado. Mastique cada mordida polo menos 40 veces.
- Exclúe da dieta a carne que non estivo moída nunha picadora de carne, é dicir, vaia ás albóndigas. Exclúe completamente as carnes de difícil dixestión. Trátase de carne de vacún, ave graxa, carne de porco e de caza. Tamén é indesexable comer marisco.
- Cea cedo, 5-6 horas antes de durmir. Reducir porcións de proteína na cea, transferir parte da proteína desde a cea ata o almorzo e o xantar.
- Se non inxecta insulina rápida antes das comidas, non coma 3 veces ao día, pero máis a miúdo, 4-6 veces, en porcións pequenas.
- Nos casos máis graves de gastroparesis diabética, cambie a alimentos semilíquidos e líquidos.
No estómago afectado pola gastroparesis diabética, unha fibra soluble e insoluble pode crear unha cortiza e taponar completamente a válvula de portón estreitada. Nunha situación normal, este non é un problema, porque a chave do gardameta está moi aberta. Se a gastroparesis diabética é leve, o control do azucre no sangue pode mellorar cando reduce porcións de fibra dietética, eliminalo completamente ou, polo menos, moer legumes nun liquidificador para facilitar a súa dixestión. Non use laxantes que conteñan fibra en forma de sementes de liño ou plátano de pulgas (psyllium).
Transfire parte do seu consumo de proteínas para xantar e almorzo en lugar de cear
Para a maioría da xente, a comida máis grande do día é a cea. Para cear, comen a porción máis grande de carne ou outros alimentos proteicos. Para os pacientes con diabetes que desenvolveron gastroparesis, esta dieta complica enormemente o control do azucre no sangue pola mañá cun estómago baleiro. A proteína animal, especialmente a carne vermella, adoita obstruír a válvula pilórica no estómago, que está restrinxida debido ao espasmo muscular. Solución: transfira parte do seu consumo de proteínas para o almorzo e o xantar.
Non deixe máis de 60 gramos de proteína para a cea, é dicir, non máis de 300 gramos de proteínas e aínda menos é mellor. Pode ser peixe, carne en forma de chuletas ou bistec de tenreira picada, queixo ou ovos. Asegúrese de que, como resultado desta medida, o seu azucre pola mañá cun estómago baleiro estará moito máis preto do normal. Por suposto, cando transfires proteínas da cea a outras comidas, entón a dose correspondente de insulina rápida antes das comidas tamén debe ser parcialmente transferida. Probablemente, tamén pode reducirse a dose de insulina prolongada ou pílulas de diabetes durante a noite sen deteriorar o azucre no sangue.

Pode resultar que como resultado da transferencia dunha parte da proteína desde a cea ata o almorzo e o xantar, o seu azucre comezará a aumentar despois destas comidas, aínda que modificase correctamente a dose de insulina rápida antes das comidas. Este é un mal menor que soportar azucre elevado no sangue toda a noite. Se non inxecta insulina rápida antes das comidas, come pequenas comidas 4 veces ao día para facer o azucre máis estable e máis próximo á normal. E se non inxecta insulina, é mellor comer 5-6 veces ao día en racións aínda máis pequenas. Lembre que se inxecta insulina rápida antes de comer, cómpre comer cada 5 horas para que os efectos das doses de insulina non se solapen entre si.
O consumo de alcol e cafeína ralentiza a evacuación dos alimentos do estómago despois de comer. O mesmo efecto da menta e do chocolate.Todas estas substancias deben evitarse, especialmente na cea, se a gastroparesis diabética é moderada ou grave.
Alimentos semi-líquidos e líquidos: un remedio radical para a gastroparesis
A cura máis radical para a gastroparesis diabética é pasar a alimentos semilíquidos ou líquidos. Se se fai isto, unha persoa perde unha enorme parte do pracer de comer. Poucas persoas gustan isto. Por outra banda, este pode ser o único xeito de garantir que o azucre no sangue dun paciente diabético estea case normal. Se o mantén durante varios meses ou anos, entón o funcionamento do nervio vago recuperarase gradualmente e a gastroparesis pasará. Entón será posible comer normalmente sen comprometer o control do azucre no sangue. Este camiño á vez foi o propio doutor Bernstein.
Os pratos dietéticos semi-líquidos para gastroparesis diabética inclúen comida para bebés e iogur de leite integral branco. Podes mercar vexetais con poucos carbohidratos na tenda, así como produtos animais libres de carbohidratos en forma de frascos con comida para bebés. Debe estudar detidamente as etiquetas á hora de escoller estes produtos. Como escoller iogur, falaremos a continuación. Só é adecuado o iogur, que non é líquido, senón en forma de marmelada. Véndese en Europa e Estados Unidos, pero é difícil chegar en países de fala rusa.

Nun artigo sobre a creación dun menú para unha dieta baixa en carbohidratos, apuntabamos que canto máis vexetais procesados sexan, máis rápido elevarán o azucre no sangue. Como é consecuente isto coa recomendación de comer verduras semilíquidas para gastroparesis diabética? O certo é que se se produce esta complicación da diabetes, a comida entra no estómago dende o estómago aos intestinos moi lentamente. Isto tamén se aplica ás verduras semi-líquidas de frascos con comida para bebés. Mesmo as verduras máis “tenras” apenas teñen tempo para acumular azucre no sangue para seguir coa acción da insulina rápida, que inxecta antes de comer. E entón, moi probablemente, será necesario retardar a acción da insulina curta antes de comer, mesturándoa con protafan de insulina NPH media.
Se cambia a nutrición semilíquida para controlar a gastroparesis diabética, intenta evitar a deficiencia de proteínas no teu corpo. Unha persoa que leva un estilo de vida sedentario debe consumir 0,8 gramos de proteína por 1 kg do seu peso corporal ideal ao día. Os alimentos proteicos conteñen arredor dun 20% de proteína pura, é dicir, cómpre comer uns 4 gramos de proteínas por 1 kg de peso corporal ideal. Se o pensas, non é suficiente. As persoas que se dedican á educación física, así como aos nenos e adolescentes que crecen, necesitan 1,5-2 veces máis proteínas.
O iogur branco de leite integral é un produto con moderación (!) Adecuado para unha dieta baixa en carbohidratos para a diabetes, incluída a gastroparesis diabética. Isto refírese ao iogur branco en forma de marmelada, non líquido, sen graxa, sen adición de azucre, froita, marmelada, etc. É moi común en Europa e EE.UU., pero non nos países de fala rusa. Neste iogur para sabor, pódese engadir a stevia e a canela. Non coma iogur baixo en graxa porque contén máis hidratos de carbono que a diabetes.
Usamos alimentos líquidos para controlar a gastroparesis diabética nos casos en que os semilíquidos non axudan bastante. Estes son produtos especiais para persoas que se dedican ao culturismo. Todas elas conteñen moita proteína, véndense en forma de po que debe diluír en auga e beber. Somos axeitados para aqueles que conteñan un mínimo de hidratos de carbono e, por suposto, sen aditivos de "química" como esteroides anabolizantes. Use proteína de culturismo feita de ovos ou soro de leite para obter todos os aminoácidos que precisa o seu corpo. Os produtos de cultivo de proteínas de soia non son a mellor opción. Poden conter substancias - esteroles - en estrutura similar á hormona feminina estróxenos.
Como inxectar insulina antes das comidas para adaptarse á gastroparesis
Os métodos convencionais de usar insulina rápida antes das comidas non son adecuados en situacións de gastroparesis diabética. Aumentan o risco de hipoglucemia debido a que o alimento se absorbe lentamente e non ten tempo para aumentar o azucre no sangue. Polo tanto, cómpre retardar a acción da insulina. Primeiro de todo, descubra coa axuda dun glucómetro, co que atrasa a túa comida. Substitúa tamén a insulina ultrahort antes das comidas por outras curtas. Podes intentar picalo non 40-45 minutos antes de comer, como facemos normalmente, pero xusto antes de sentarte a comer. Neste caso, use as medidas para controlar a gastroparesis, que describimos anteriormente no artigo.
Se, a pesar diso, a insulina curta aínda actúa demasiado rápido, probe inxectala na metade dunha comida ou incluso cando termine de comer. O remedio máis radical é substituír parte da dose de insulina curta por insulina media NPH. A gastroparesis diabética é a única situación cando se permite mesturar diferentes tipos de insulina nunha soa inxección.

Digamos que precisa inxectar unha mestura de 4 unidades de insulina curta e 1 unidade de insulina media NPH. Para iso, primeiro inxecta 4 unidades de insulina curta na xiringa, como é habitual. A continuación, introduza a agulla da xeringa no frasco de insulina NPH e axita toda a estrutura varias veces vigorosamente. Inmediatamente tome 1 UNIDADE de insulina do frasco ata que as partículas de protamina teñen tempo para instalarse despois de axitar e aproximadamente 5 U de aire. As burbullas de aire axudarán a mesturar insulina curta e NPH nunha xiringa. Para iso, xire a xeringa cara a adiante varias veces. Agora podes inxectar unha mestura de insulina e incluso un pouco de aire. As burbullas de aire subcutáneas non causarán dano.
Se tes gastroparesis diabética, non use insulina ultrahort como insulina rápida antes das comidas. Debido a que incluso a insulina curta común actúa demasiado rápido nunha situación, e máis aínda, a ultrashort, que actúa aínda máis rápido, non é axeitada. A insulina por ultrasóns só se pode usar como bolo de corrección para normalizar o azucre elevado no sangue. Se inxecta unha mestura de insulina curta e NPH antes das comidas, pode introducir un bolo de corrección só pola mañá despois de espertar. Como insulina rápida antes das comidas, pódese usar só unha curta ou unha mestura de insulina curta e NPH.