Resistencia á insulina: que se pode causar?
Resistencia á insulina ou síndrome metabólica - unha ocorrencia común. Segundo os estudos, preto do 21% da poboación está afectada en Europa e o 34% dos EUA. En risco están as adolescentes e as persoas maiores de 50 anos, cando o corpo é máis vulnerable. Que é esta enfermidade e cal é o seu perigo?
Descifrar o termo
A insulina é a responsable do azucre no sangue, o que é importante para o funcionamento completo de todos os sistemas e órganos. A resistencia á insulina significa que o corpo non cumpre cos seus deberes, polo que a cantidade de glicosa aumenta notablemente.
Neste sentido, o páncreas produce aínda máis hormona péptida, porque o seu propósito é evitar que o nivel de azucre supere a norma. Ten que traballar "en dúas quendas e sen días de descanso", o que leva inevitablemente a todo tipo de complicacións.
Ademais, hai outro problema: as células adquiren resistencia á insulina, debido á cal a súa eficacia cae ao mínimo. A resistencia á insulina convértese nunha condición fisiolóxica que leva a hiperglucemia grave e diabetes mellitus.
Vídeo: o concepto de resistencia á insulina, así como os seus signos, síntomas e tratamento
A enfermidade procede inicialmente de xeito imperceptible. Somnolencia, fatiga, comportamento axitado ou agresivo, así como outras sensacións negativas poden resultar síntomas doutros problemas de saúde, pero xa son unha "alarma", o que indica que algo está mal no corpo.
Os síntomas comúns da resistencia á insulina inclúen:
- diminución da actividade mental,
- depresión
- fame constante
- hipertensión arterial
- inchazo, outros problemas gastrointestinais,
- niveis altos de azucre en sangue e triglicéridos.
En formas graves, a resistencia maniféstase en forma de acantose - manchas negras de pigmento nos nocellos, xeonllos, cóbados e, ás veces, na parte posterior da cabeza. A acanthose indica que a enfermidade se converteu nunha crónica.
O paciente pode observar durante dous ou máis anos a manifestación dos síntomas anteriores, incluída a pigmentación na pel. Pero se non tratas o problema en absoluto, continúa levando un estilo de vida insalubre, as complicacións levarán á morte.

Diagnósticos
É case imposible diagnosticar a síndrome metabólica nos primeiros estadios. Incluso as probas non amosan máis que un nivel de insulina lixeiramente elevado no sangue. Pero este é un requisito previo para a enfermidade, que un médico experimentado notará inmediatamente.
O método de diagnóstico máis óptimo é a proba de pinzas, que se denomina oficialmente NOMA. Axuda a calcular o índice de resistencia á insulina, que permite cunha probabilidade do 97,9% dicir se o paciente sofre esta enfermidade. Para corrixir o resultado, atribúeselle unha proba de pinza tres días seguidos.
Non menos importante é unha proba de glicosa para o azucre no sangue. Realízase inmediatamente antes da determinación do índice de NOMA e realízase nun estómago baleiro, como todas as análises. Só despois de recibir os datos finais do laboratorio, o médico prescribe tratamento.
Médicos de todo o mundo están a tratar de atopar unha resposta a unha das principais preguntas dos pacientes: "Cales son as causas da aparición da resistencia á insulina?"
Ata o momento, atopáronse moitas razóns por que as células xa non responden adecuadamente á insulina. Estes inclúen:
- Defectos xenéticos que xorden como consecuencia do desenvolvemento anormal do corpo do neno dentro do útero. Algúns síndromes que se poden recoñecer durante o embarazo tamén determinan a presenza de resistencia no bebé.
- Patoloxías do sistema inmunitario en que aparecen anticorpos que inhiben os receptores de insulina. O principio da súa acción aínda non foi profundamente estudado.
- Algúns trastornos e tumores endocrinos, formando unha cantidade importante de hormonas, antagonistas da insulina, como GH (hormona de crecemento), cortisol, glucocorticoide.
- Nutrición e obesidade inadecuadas. Entre as persoas obesas, o risco de síndrome metabólica é un 40% maior que aquelas que non padecen exceso de peso.
- Estilo de vida inadecuado, incluída falta de exercicio, traballo sedentario, estrés constante.
Os expertos din que a resistencia á insulina está afectada polo uso de drogas con corticoides ou hormonas de crecemento, o abuso de malos hábitos. A síndrome metabólica ás veces ocorre nun contexto de problemas co traballo dos sistemas cardiovasculares ou endocrinos, como un dos síntomas das enfermidades graves.
Cal é o perigo
Cales son os efectos da resistencia á insulina? Debo soar a alarma cando vexo un diagnóstico nun rexistro médico? En calquera caso, o pánico non é a mellor solución. Pero a síndrome metabólica é realmente perigosa e require un tratamento inmediato.
Leva a interrupción do funcionamento de todos os sistemas e órganos do corpo, pero sobre todo afecta aos sistemas reprodutivos e circulatorios. Os estudos demostran que a enfermidade leva a esclerocistose dos ovarios, impotencia, incapacidade de experimentar un orgasmo nas mulleres.
A resistencia á insulina tamén desencadea a enfermidade de Alzheimer e outros problemas cerebrais. A alta presión, a síndrome metabólica é especialmente perigosa e pode levar ao desenvolvemento de aterosclerose e máis tarde a ataques cardíacos, vertedura e moitos problemas asociados a unha mala coagulación do sangue.
O perigo máis importante deste diagnóstico é o risco de diabetes mellitus tipo 2, no que é imposible vivir sen inxeccións de insulina e unha dieta estrita. Un non feito na inxección puntual pode levar á morte. É por iso que non pode ignorar os síntomas da enfermidade nin pospoñer o seu tratamento para máis tarde.
Tratamento e prevención
A prevención e o tratamento da resistencia á insulina son complexos. Non basta con cambiar o modo de vida, comezar a comer ben ou tomar medicamentos, todo isto debe facerse ao mesmo tempo.
En primeiro lugar, o tratamento está dirixido a combater o exceso de peso, que é o principal factor da síndrome metabólica. Para iso, aumenta a actividade física diaria e créase unha dieta especial cun número mínimo de calorías. É igualmente importante desfacerse dos cigarros e o alcol, que suprime a taxa metabólica de todos os compostos de carbohidratos e glicosa.
A persoas que padecen síndrome metabólica prescríbense unha dieta, que é un eslabón esencial na cadea de tratamento. Paga a pena dar preferencia aos produtos cun baixo índice glicémico, de xeito que aumenten lentamente os niveis de azucre no sangue, eliminando a sensación de fame durante moito tempo.
Na dieta deberán incluírse os seguintes alimentos:
- froita
- vexetais
- verdes
- grans integrais
- noces
- faba
- produtos lácteos
- peixe e carne baixo en graxa.
Para unha dieta equilibrada, a dieta inclúe suplementos saudables con vitaminas e minerais baseados en fibra dietética facilmente digerible. Pode beber decoccións naturais, que non axudan a peor que os medicamentos, pero non teñen efectos secundarios. Por exemplo, infusións a base de arándanos e cortiza de bidueiro.
No menú é necesario saír de produtos nocivos:
- azucre e todo o doce
- pratos picantes e salgados
- chocolate
- cocción
- pan, pasta,
- alimentos graxos
- bebidas doces carbonatadas
- patacas, cenorias,
- comida de comidas rápidas.
É importante limitar a cantidade de graxa. A súa norma diaria non debe superar o 10% de todos os alimentos. As graxas, así como os produtos listados afectan negativamente á saúde e provocan un forte aumento da glicosa no sangue, o que supón unha ameaza para as persoas con síndrome metabólica.
Medicamentos
En casos complexos, prescríbense medicamentos que combaten o azucre no sangue, reducir o colesterol e normalizar a presión arterial.
Para este propósito úsanse varias clases de drogas:
- diuréticos tiazídicos destinados a reducir o grosor das paredes dos vasos sanguíneos,
- biguanidas, que inclúen a metformina, usada para a obesidade,
- As clínicas, que se usan para baixar o azucre no sangue despois de comer,
- sulfonilureas, aumentando a sensibilidade das células á insulina.
Estas últimas prescríbense só en situacións excepcionais cando se precise un tratamento efectivo de emerxencia. Isto débese a que as sulfonilureas provocan cambios no nivel de proteínas plasmáticas, o que é unha grave consecuencia negativa.
A resistencia á insulina é unha enfermidade asociada a un aumento do azucre no sangue e a unha reacción incorrecta do corpo á insulina producida. A enfermidade leva a varias complicacións, a peor das cales é a diabetes mellitus de segundo grao.
Resistencia á insulina - tratamento da resistencia á insulina


A resistencia á insulina, en realidade, é unha condición na que as células do corpo non responden á hormona insulina e, polo tanto, non poden absorber azucre, polo que a elección de certos alimentos e a exclusión doutros é o principal paso para regular o metabolismo da glicosa.
Que é a resistencia á insulina
O termo resistencia á insulina refírese incapacidade das células do corpo para responder á hormona insulina. A incapacidade das células de unirse á hormona e, polo tanto, responder ao seu sinal leva a que as células non sexan absorbidas pola glicosa.
Isto leva a aumentar a glicosa sangue e, ao mesmo tempo, o nivel sube insulina no sangueporque a hormona non se pode usar correctamente.
Que causa esta afección?
Razóns: secreción excesiva de insulina ou defecto xenético
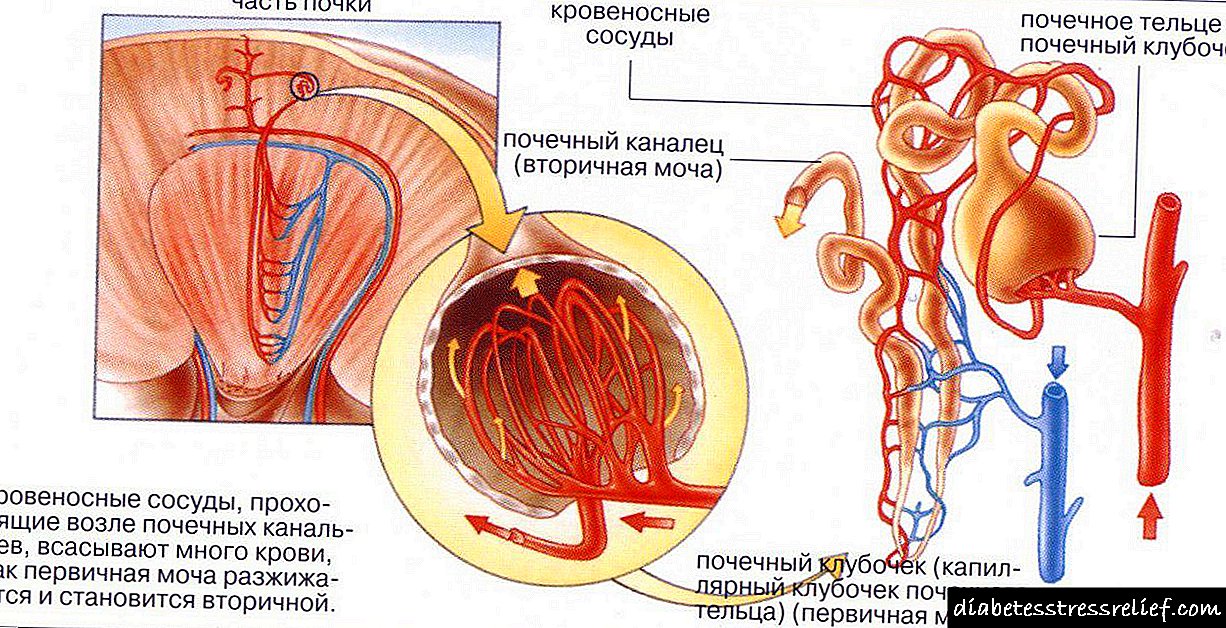
Metabolismo da glicosa estreitamente relacionado produción de insulina procedente de células beta do páncreas. As células do noso corpo teñen receptores de insulina situados na membrana celular, que nos permiten activar o mecanismo de transporte e posterior absorción de azucre por parte das células.
Non obstante, nalgúns casos, as células non poden responder á insulina:
- Produción excesiva de insulina: cando hai unha produción excesiva de insulina do páncreas por varias razóns, por exemplo, un exceso constante de azucre no sangue causado por unha dieta inadecuada.
- Defecto xenético: cando os receptores que están na superficie dunha célula teñen un defecto xenético ou son destruídos por anticorpos.
Resistencia á insulina de tipo A ou tipo B
Aínda que a resistencia á insulina sempre leva a un efecto, i.e. incapacidade das células de responder á insulinaPode existir de dúas formas diferentes:
- Resistencia á insulina tipo A: máis común, asociada a enfermidades como a síndrome metabólica, a diabetes tipo 2 e o ovario poliquístico.
- Resistencia á insulina tipo B: unha forma rara da enfermidade, de natureza inmune. Unha característica é a presenza de anticorpos contra os receptores de insulina.
Cales son os límites dentro dos cales o valor da insulina está dentro dos límites normais?
Ensaios e métodos de avaliación para o diagnóstico
O nivel normal de insulina no sangue é de 6-29 µl / ml. O diagnóstico da resistencia á insulina realízase usando diversos métodos de exame, laboratorio ou estudos clínicos.
En canto a estudos de laboratorio, as características específicas para a resistencia á insulina son:
- Proba hiperinsulinémica-euglicémica: permite estimar a cantidade de glicosa necesaria para compensar o aumento da insulina sen hipoglucemia.
- Proba de tolerancia á insulina: un ensaio clínico realízase mediante unha proba especializada.
Aínda que estes métodos son precisos, son moi difíciles de usar con fins clínicos, úsanse principalmente con fins científicos.
Pola contra, na práctica clínica cotiá, úsanse os seguintes métodos:
- Observación do paciente: os pacientes con obesidade ou cunha circunferencia da cintura por encima do normal adoitan ter resistencia á insulina.
- Proba de carga oral: realizada medindo a concentración de glicosa no sangue nun estómago baleiro e despois de tomar 75 g de glicosa dentro.
- Curva de insulina: mide as flutuacións na secreción de insulina, tanto sobre o estómago baleiro como despois de comer. Xeralmente realízase xunto coa curva de carga oral de glicosa.
- Índice HOMA: Un parámetro importante para avaliar a resistencia á insulina é o Índice de HOMA (Homeostasis Model Assessment).
Factores que poden causar un aumento da resistencia á insulina
As causas da resistencia á insulina son diversas, pero sempre levan á incapacidade das células de responder á hormona insulina:
- Nutrición e estilo de vida: a desnutrición, que inclúe o consumo dunha gran cantidade de azucres simples, doces e alimentos graxos, un estilo de vida sedentario concomitante e unha falta completa de exercicio son condicións que predispoñen ao desenvolvemento da síndrome metabólica, a obesidade e a resistencia á insulina.
- Xenética: nalgúns casos, hai defectos xenéticos nos receptores de insulina que, como resultado, non funcionan correctamente. Pódense citar algunhas enfermidades pediátricas, como a síndrome de Donohue e a síndrome de Rabson-Mendenhall, que determinan a resistencia á insulina en nenos.
- Inmunoloxía: patoloxías do sistema inmune que provocan a formación de anticorpos que actúan contra os receptores de insulina. A día de hoxe, estes mecanismos non se entenden moi claramente, pero levan a resistencia á insulina tipo B.
- Hormonas: algúns trastornos endócrinos, como o síndrome de Cushing ou a acromegalia, determinan o desenvolvemento da resistencia á insulina, xa que se forman demasiadas hormonas como GH (hormona de crecemento), cortisol e glucocorticoides, que son antagonistas da insulina.
- Tumores: Algúns tumores, como o feocromocitoma e o glucagón, determinan a produción de grandes cantidades de hormonas antagonistas da insulina.
- Medicamentos: O uso de corticosteroides ou hormonas de crecemento (GH) pode levar á resistencia á insulina.
Cómpre destacar tamén que algunhas enfermidades poden ser a causa e, ao mesmo tempo, a consecuencia da resistencia á insulina, como veremos no seguinte apartado.
Síntomas asociados á resistencia á insulina
O principal síntoma da resistencia á insulina é aumento da glicosa no sangue, é dicir hiperglicemia e aumento dos niveis de insulina no sangue (hiperinsulinemia), que pode asociarse a síntomas como fatiga, somnolencia e debilidade xeral.
Non obstante, hai outros síntomas que están superpostos ás consecuencias, e ás veces son a causa deste trastorno, que abranguen diversos órganos e sistemas, en particular:
- Do sistema reprodutivo: un estado de resistencia á insulina conduce a unha situación de hiperandrogenismo, é dicir, a unha cantidade maior de hormonas masculinas nas mulleres. Isto pode levar a infertilidade, amenorrea e trastornos como a síndrome do ovario poliquístico. Se a resistencia á insulina ocorre durante o embarazo, pode provocar aborto excesivo, especialmente nos primeiros meses do embarazo. A menopausa, un factor de risco para o desenvolvemento da síndrome metabólica, tamén pode levar á resistencia á insulina, xa que hai un cambio no metabolismo por falta de estróxenos.
- Metabolismo dos ácidos graxos: a resistencia á insulina provoca cambios no metabolismo dos ácidos graxos.En particular, aumenta a cantidade de ácidos graxos libres no corpo, que provén dun exceso de glicosa no sangue. Isto determina varios efectos a nivel de tecido adiposo: a acumulación de ácidos graxos leva a aumento de peso e deposición de graxa na cavidade abdominal, a obesidade do fígado e no nivel de arterias aumenta o risco de desenvolver aterosclerose.
- Sistema cardiovascular: a resistencia á insulina pode causar problemas cardiovasculares, como o aumento da presión sanguínea causada polo aumento da retención de sodio debido á hiperinsulinemia, a formación de placas graxas nas arterias que reducen o fluxo sanguíneo cara ao corazón.
- Lesións cutáneas: Unha das características da resistencia á insulina é o desenvolvemento de lesións cutáneas chamadas acantosis, que provoca unha decoloración da pel, que se fai máis escura e espesa. Non obstante, aínda se descoñece o mecanismo de comunicación coa resistencia á insulina.
- A diabetes mellitus tipo 2: a consecuencia máis común da resistencia á insulina. Maniféstase como síntomas clásicos da diabetes, como sede grave, micción frecuente, fatiga, confusión.
- Outras consecuencias: Entre outras consecuencias da resistencia á insulina, a aparición de acne, que está estreitamente asociada á síndrome do ovario poliquístico e ao hiperandrogenismo, perda de cabelo, tamén está asociada a un aumento da produción de andrógenos.
| Atención! A resistencia á insulina tamén pode estar asociada a outras enfermidades, aínda que non son un resultado directo. Por exemplo, a resistencia á insulina adoita asociarse a obesidade e enfermidades da tiroides, como o hipotiroidismo, o que provoca unha maior desaceleración do metabolismo e aumenta a tendencia a acumular graxa, e a resistencia á insulina tamén está asociada con insuficiencia renal crónica e aterosclerose. |
Como se trata a resistencia á insulina?
A resistencia á insulina, especialmente inducida por nutrición, drogas ou desequilibrios hormonais, trátase con drogas e drogas que axudan a combater este trastorno.
Para saber como tratar a resistencia á insulina, cómpre consultar a un médico que lle aconsellará o remedio máis adecuado, segundo os motivos que causaron o problema. E dámosche consellos!
Prevén a resistencia á insulina: dieta e actividade
A nutrición regular é un dos pasos principais para os que sofren resistencia á insulina asociada á síndrome metabólica. De feito, as dietas insalubres e o sobrepeso e a obesidade asociadas son a primeira causa da resistencia á insulina.
Por iso, perder peso é esencial para curar. Por iso, hai algúns produtos que se prefire e outros que se deben evitar.
- Comidas preferidas: son importantes os alimentos cun baixo índice glicémico, é dicir, que aumenten lentamente os niveis de azucre no sangue e, polo tanto, limiten a fame co paso do tempo. Por exemplo, fariña integral, vexetais con baixo contido de almidón, produtos lácteos con pouca graxa, leite desnatado Tamén se prefire a carne e o peixe.
- Alimentos a evitar: Débense evitar todos os alimentos que causen un forte aumento da glicosa no sangue, como pastelería, azucres simples, pan e pasta da fariña premium. Tamén deben limitarse os alimentos graxos, as bebidas azucaradas carbonatadas, as bebidas alcohólicas e algúns vexetais con índice glicémico moderado, como a pataca e a cenoria.
É importante tamén actividade física adecuadarealizado diariamente e polo menos tres veces por semana para promover a perda de peso.
Té de herbas 1
| Ingredientes |
- 1 cucharadita de follas de arándano,
- 1 cucharada de semente de cabra
- 30 g de follas de nogueira
- 1 puñado de sementes de eneldo.
Té de herbas 3
| Ingredientes |
- ½ culleres de sopa. Follas de salvia,
- 15 g de follas de eucalipto,
- 35 g de follas de nogueira
- 35 g de follas de arándano.
Fármacos para resistencia á insulina
A terapia farmacéutica ten como obxectivo reducir o azucre no sangue e, polo tanto, eliminar a hiperinsulinemia.
Os medicamentos que usa son hipoglicémicos por vía oral entre os que se poden notar:
- Biguanidas: a metformina pertence a esta categoría e é especialmente axeitada no caso da resistencia á insulina pola obesidade, xa que tamén reduce a fame.
- Glinidas: medicamentos que se usan para baixar o azucre no sangue despois de comer, entre eles illamos repaglinida.
- Sulfonilurea: aumenta a sensibilidade das células á insulina, pero non sempre se pode usar, porque poden provocar cambios no nivel de proteínas do plasma. A esta categoría pertencen a glicidona, o glipizida e a glibenclamida.
Intentamos crear unha imaxe xeral da resistencia á insulina. Esta patoloxía en casos graves é moi perigosa, polo que a prevención é crucial.
Resistencia á insulina

A insulina é un axudante indispensable do noso corpo, encargado de regular o metabolismo dos hidratos de carbono e baixar os niveis de glicosa no sangue. Pero todo o mundo coñece esta hormona como un tratamento, ou mellor, un remedio de apoio a unha enfermidade tan perigosa como é a diabetes.
Ningún dos fármacos que se utilizan actualmente entrou en farmacoloxía con tanta rapidez. Pasou menos dun ano desde o seu desenvolvemento experimental á aplicación para o tratamento dos humanos.
Ao principio extraeuse só do páncreas de animais (porcos, gando e incluso baleas), pero a enxeñaría xenética non permanece parado e co seu rápido desenvolvemento, os científicos aprenderon a producir insulina artificialmente.
Lembre que a insulina se produce no corpo de cada persoa e é responsable do metabolismo. Moitas persoas cren erroneamente que a insulina é un medicamento que só se precisa para persoas con diabetes.
Non, esta é principalmente unha hormona extremadamente importante que ten un efecto polifacético no noso corpo. Non só reduce a glicosa no sangue, senón que tamén ten un efecto anabólico e anti-catabólico.
Razóns para a predisposición
Razóns para a predisposición á resistencia á insulina:
- A deshidratación é a causa da resistencia á insulinogenética (herdanza),
- niveis altos de azucre no sangue
- obesidade (especialmente a aparición de centímetros excesivos cunha circunferencia da cintura),
- diabetes tipo 2
- deshidratación.
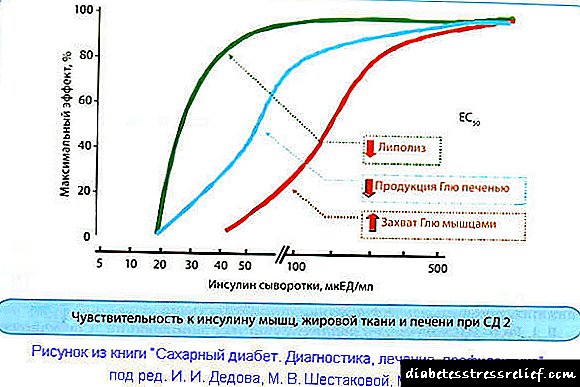
Os tecidos de diferentes tipos teñen unha sensibilidade completamente diferente á insulina. 10 mcED / ml (concentración de insulina) nunha persoa sa precisa tecido adiposo para suprimir a graxa. Para evitar a liberación de glicosa no sangue, as células do fígado deberán absorber 30 mcED / ml. E exactamente dez veces máis (100 mcED / ml) que o noso corpo require para a absorción de glicosa polo tecido muscular.
A resistencia á insulina non só implica diabetes, senón que aumenta significativamente o risco de enfermidades cardiovasculares. A insulina contida no sangue afecta directamente ao estado das paredes dos vasos sanguíneos.
Os pequenos coágulos de sangue nos vasos non se disolven, o que pode provocar obstrucións.
Debido ao aumento do contido de colesterol "malo" no sangue, as paredes dos vasos están cubertas de placas, as paredes da arteria carótida fanse máis grosas e a permeabilidade sanguínea diminúe.
O principal tratamento, ou mellor dito, a prevención da resistencia á insulina é unha dieta dirixida a reducir a inxestión de carbohidratos.
Pero non todos os hidratos de carbono son tan prexudiciais para o noso corpo: pódense comer sen custais varios cereais, pero terán que rematar chocolate, té doce e café, produtos de repostería e panadaría.
Os científicos do campo da xenética están a traballar duro para crear un medicamento para tratar a resistencia á insulina, pero os resultados aínda son inconsolables. Desexamos que nun futuro próximo os milagres da medicina se fagan realidade e será posible axudar ao teu corpo a tratar un problema como a resistencia á insulina.
Resistencia á insulina

A resistencia á insulina é unha condición patolóxica na que a necesidade diaria de insulina aumenta ata as 100-200 unidades. A resistencia á insulina pode deberse a moitos cambios, principalmente a activación de contra-factores.
En condicións acompañadas de hiperproducción de hormonas hipofisarias tropicas (corticotropina, somatotropina, hormonas tiroideas, prolactina), hiperproducción de glucocorticoides (hipercorticismo), mineralocorticoides (feocromocitoma) ou, no caso do tratamento con estes fármacos, pode desenvolverse unha resistencia á insulina.
Nestes casos, é suficiente eliminar o efecto do factor contra-factor para eliminar a resistencia á insulina.
Ás veces, a resistencia á insulina é o resultado dunha diminución do número de receptores de insulina, da aparición de anticorpos aos receptores de insulina ou da insulina e da destrución rápida da insulina.
Neste caso, é recomendable cambiar o tipo de insulina, cambiar a preparacións de insulina humana ou prescribir glucocorticoides, desensibilizar medicamentos en pequenas doses.
Axentes hipoglucémicos orais por composición química e mecanismo de acción clasifícanse en varios grupos: sulfonamidas, biguanidas, inhibidores da α-glucosidasa, reguladores da glicemia postprandial.
Para establecer sensibilidade aos preparados de sulfanilamida, o paciente recibe unha dose máxima diaria de fármaco ao xexo oral (por exemplo, 3 mg de butamida).
A glicemia determínase antes de tomar a droga e cada 30 minutos durante 5 horas despois do uso. Cunha diminución da glicemia nun 30% ou máis desde o nivel inicial, considérase que a sensibilidade aos fármacos sulfa é satisfactoria. A primeira xeración de sulfonilureas caracterizado por unha alta dose diaria destes fármacos e, como consecuencia, pola súa elevada toxicidade. Hoxe en día, a maioría deles non se usan. Preséntanse medicamentos de segunda xeración glibenclamida, (euglucon, daonil, maninil), que se usa a unha dose de 1,75, 3,5 e 5 mg 1-3 veces ao día, glicidona (glurenorma), glicoslazida (diabete, prediano), glipizida (minidiab). Fundamentalmente un novo grupo de drogas hipoglucémicas orais é un grupo glicidón, cuxa principal vantaxe - Metabolismo rápido no fígado (incluso en pacientes con lesións graves) e excreción do 95% a través do canal dixestivo, o que permite o seu uso en patoloxía renal severa, en particular con nefropatía diabética. Dose de glenrenorme - 30 mg tres veces ao día. Ademais, a glurenorma raramente leva a un estado hipoglucémico, non contribúe ao aumento de peso e é ben tolerada polos pacientes.