Hepatose graxa na diabetes tipo 2
Si, ten moitas enfermidades e unha ampla gama de drogas.
En canto ao merkazolil: si, é un medicamento vital para a tirotoxicosis, pero pode afectar negativamente o fígado. Fale cos médicos da túa clínica, necesitarás recursos de hepatoprotectores - medicamentos para mellorar a función hepática (por exemplo, Heptral, Hepa-Merz por vía intravenosa).
Respecto a Invokan: trátase dunha boa droga moderna para reducir o azucre, que debido á diminución do azucre no sangue reduce o risco de desenvolver complicacións de diabetes, incluída a diabetes nos pés e complicacións macrovasculares como ataque cardíaco e ataque cardíaco.
Por suposto, nin un só fármaco en ausencia dunha dieta pode baixar o azucre á normalidade. Se consumimos hidratos de carbono e comemos de xeito irregular, neste caso as complicacións se desenvolverán en calquera preparación, incluso nun invokan, e as pernas poden amputarse, pode haber golpes, ataques cardíacos e outras complicacións.
Polo tanto, siga unha dieta, intente moverse máis (a actividade física reduce o azucre no sangue) e vexa os azucres (niveis ideais de 5-10 mmol / l) e, o máis importante, monitor o seu fígado. Hai moitos fármacos recibidos e dan unha carga no fígado, que xa non é saudable.
Hepatose graxa - síntomas e tratamento
Os nosos lectores usaron con éxito Leviron Duo para o tratamento do fígado. Vendo a popularidade deste produto, decidimos ofrecelo á súa atención.
Calquera enfermidade ten causas e requisitos previos e moitas veces unha persoa ten a culpa da aparición de enfermidade. Isto é especialmente certo para as enfermidades do fígado. Descoido das recomendacións dos médicos, auto-medicación e fascinación polos remedios populares, o uso de alimentos nocivos, adiccións, como resultado deste abuso do propio corpo, fígado graxo ou fígado graxo.

Causas da hepatose hepática graxa
A infiltración hepática graxa é unha condición patolóxica na que un órgano acumula tecido lipídico e os hepatocitos comezan a dexenerarse. Con detección oportuna, tratamento adecuado e adhesión constante á dieta, a hepatose graxa é un proceso reversible.
Por que a substitución de células saudables por células de graxa? Os médicos distinguen as seguintes razóns:
- diabetes tipo mellitus II,
- sobrepeso (índice de masa corporal de máis de 30 anos), trastorno metabólico,
- hiperlipidemia: unha enfermidade caracterizada por unha cantidade anormal de lípidos no sangue,
- violación do sistema dixestivo - pancreatite, enterite, disbiose intestinal crónica,
- patoloxías endocrinas (hipotiroidismo, hiperfunción da cortiza suprarrenal),
- malnutrición, abuso de alcol,
- comidas irregulares, xaxún, dietas debilitantes,
- tomar certos medicamentos, por exemplo: tetraciclina, metotrexato, exceso de vitamina A, estróxenos, medicamentos para terapia antirretroviral, antibióticos durante moito tempo e sen probióticos,
- exposición intensa a toxinas (gasolina, cogomelos velenosos, fósforo puro, algúns pesticidas, etc.) e radiacións.
A intoxicación con alcohol e drogas, envelenamento con velenos ou produtos químicos, a radiación pode levar a distrofia tóxica do fígado - unha condición aguda que require atención médica inmediata.
Os mecanismos do desenvolvemento da enfermidade
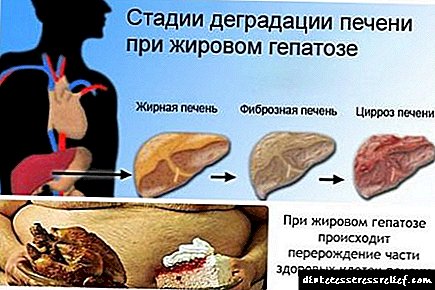
A infiltración de fígado graxa normalmente ocorre por dúas razóns. Na maioría das veces, isto é debido a un exceso de graxa que entra no corpo, isto pode levar a:
- Exceso de graxa e carbohidratos na dieta.
- Aumento de uso de glicóxeno. Neste caso, as graxas son extraídas do depósito e acumúlanse no fígado.
- Diminuír a rotura de lípidos por alcolismo ou obesidade, anemia, diabetes, enfermidades endocrinas.
- Desequilibrio na produción de hormona de crecemento. Isto produce a liberación de células de graxa do depósito.
- A resistencia á insulina aumenta a absorción de ácidos graxos do tecido adiposo periférico no fígado.
O segundo motivo é a dificultade para eliminar a graxa do fígado. Isto pode suceder debido a estes fenómenos:
- A falta de substancias responsables do procesamento de graxas (proteínas, factores lipotrópicos). Como resultado, os lípidos non se converten en fosfolípidos ou lecitina, pero deposítanse en forma de graxas libres dentro das células.
- As toxinas, o alcol e algunhas enfermidades destruen as mitocondrias e outras estruturas celulares, afectando así a utilización de ácidos graxos.
No caso de que o parénquima hepático estea tan afectado que os hepatocitos xa non poidan funcionar normalmente, pode comezar a inflamación do tecido. O resultado do proceso inflamatorio ás veces convértese en distrofia tóxica do fígado. Esta patoloxía adoita ter un curso agudo con dor severa, un forte deterioro do benestar e require un tratamento inmediato no hospital.
Signos de Hepatosis graxa
A dexeneración graxa do fígado durante moito tempo é asintomática. Dexeneración deste tipo refírese a patoloxías que progresan lentamente. Co desenvolvemento da distrofia hepática, os síntomas ocorren:
- pesadez e dor escura no abdome superior dereito,
- disbiose intestinal,
- diminución da agudeza visual,
- a pel está opaca, pálida e seca,
- náuseas e vómitos
A hepatose do fígado, cuxos síntomas se confunden facilmente co deterioro habitual no benestar, é perigoso para a súa inconsciencia. Os síntomas aumentan gradualmente e fanse evidentes polo estadio 3 da enfermidade. Por desgraza, unha lesión hepática só se pode tratar con transplante de órganos.
Polo tanto, se está en risco (figuran nas causas da enfermidade hepática graxa), ten que ter máis coidado co seu corpo para non perder os signos do inicio da distrofia. Unha solución aínda mellor sería facer un exame cada 6-12 meses: ecografía, sangue e probas de urina. Canto máis pronto se detecten cambios na estrutura do tecido do órgano, máis probabilidade ten de restaurar o fígado.
Os médicos distinguen 4 etapas da enfermidade:
- cero: pequenas inclusións de graxa en pequena cantidade,
- o primeiro son grandes pingas de graxa, pequenas áreas de dexeneración
- a segunda é a obesidade intracelular do fígado con grandes áreas,
- o terceiro é a formación de lipomas - quistes graxos.
A terceira etapa vai acompañada dun alto risco de fibrosis. Os quistes poden comezar a espremer as áreas veciñas do fígado, bloquear os conductos biliares. O diagnóstico baséase en queixas do paciente, recórtanse ultrasóns e tomografía computada. Cun diagnóstico dubidoso, prescríbese unha biopsia hepática.
Estratexia e táctica de tratamento

Non existe un tratamento específico para esta enfermidade. Pero non podes desistir! Tomar a patoloxía baixo control, anular as principais manifestacións da enfermidade é bastante posible.
Que podes facer para mellorar a túa condición:
- Consulte a un médico, sométese a exame, cumpra todas as receitas e instrucións,
- Corrección nutricional. Esta non é unha dieta temporal, senón un estilo de vida para unha persoa con enfermidade hepática,
- Se se diagnostica distrofia de fígado tóxico, debería reducirse a probabilidade de contacto con velenos, medicamentos sospeitosos, varios pesticidas e insecticidas.
Dieta para a hepatose
Con esta patoloxía, o principal é reducir a cantidade de graxa. A comida frita está prohibida, só fervida, guisada ou ao vapor.
Deberán eliminarse da dieta os seguintes alimentos:
- caldos ricos, especialmente caldos de ósos e cogomelos,
- carne e peixe graxos,
- cebola fresca e allo,
- faba
- tomates
- cogomelos
- rábano e rábano,
- alimentos enlatados - incluídos os produtos caseiros,
- carnes afumadas e produtos salgados
- leite graxo e produtos lácteos,
- café e cacao, varios refrixerantes.
A dieta para a hepatose de fígado graxo debe incluír:
- verduras frescas, fervidas e ao vapor,
- sopas, borsch na auga e sen carne,
- sopas de leite
- queixo baixo contido de graxa e queixo cottage,
- ovos fervidos - non máis que 1 ao día,
- tortilla de vapor,
- cereais: fariña de avea, trigo sarraceno, sêmola e arroz,
- leite
- kefir, iogur baixo en graxa.
Non se pode tratar ningunha enfermidade do fígado e do páncreas sen dieta.
Esta é a pedra angular de todas as tácticas para o tratamento desta enfermidade e o xeito máis eficaz de frear o desenvolvemento do fígado graxo. Pero incluso seguindo unha dieta, con hepatose é importante controlar a cantidade de graxas e proteínas que se achegan cos alimentos.
Tratamento farmacológico da hepatose graxa

Un gastroenterólogo está implicado en enfermidades do fígado e do páncreas.
Para o tratamento da hepatose graxa use 3 grupos de drogas:
- Preparativos con fosfolípidos esenciais. Estas substancias protexen as células de diversos efectos tóxicos. O médico pode prescribir Essential, Fosfogliv.
- Ácidos sulfoamino - "Heptral" ou "Dibicor",
- Preparados a base de materiais vexetais - "Karsil" e os seus análogos,
A dosificación e a duración do tratamento son prescritos polo médico segundo o diagnóstico e o grao da enfermidade. Para consolidar e mellorar o tratamento, tamén se prescriben antioxidantes e un complexo de vitaminas con minerais.
Remedios populares no tratamento de patoloxías do fígado e do páncreas
A xente denomina enfermidade hepática graxa ou simplemente fígado graxo. Desde os tempos antigos, a xente transmitiuse entre si "formas da avoa" de restaurar o filtro natural do corpo. Algúns deles coinciden plenamente cos consellos da medicina oficial sobre a selección de produtos saudables na dieta dun paciente con enfermidade hepática graxa. Nas receitas populares, aconséllase comer cebola e allo, ricos en encimas, cabaza e repolo, cheos de fibra, mel e queixo cottage, cheos de vitaminas e minerais.
Non obstante, hai receitas que deben ser tratadas con precaución, especialmente para a auto-medicación con herbas. As herbas curativas non son en absoluto tan inofensivas como poden parecer. Se pensas que a herba pode curar unha enfermidade grave, entón debes entender que ten o poder non só para curar, senón tamén para provocar o home. Unha persoa con fígado enfermo debe ter especial coidado co que entra no seu corpo, porque é sobre o seu órgano xa danado o que será o principal golpe de herbas medicinais inadecuadas. A miúdo hai que beber as herbas medicinais segundo un esquema estrito, observando a dosificación, o tempo de administración, a temperatura da infusión. As consecuencias da inxestión incontrolada de preparacións ou tinturas de herbas poden ser peores que as enfermidades hepáticas graxas.

Que remedios populares son seguros e útiles?
- Cabaza en calquera forma: gachas, cazuetas, primas en ensaladas. Pacientes pacientes e escrupulosos poden probar mel infundido pola cabaza. Para isto, as sementes son extraídas do vexetal, calquera mel fresco é vertido na cavidade. Infármase un remedio popular durante 14 días nun lugar escuro. Tome 3 culleres de sopa ao día.
- O zume de zanahoria é rico en vitamina A. Pero o retinol é unha substancia soluble en graxa. O medio vaso de zume de cenoria debe ser cuberto coa mesma cantidade de leite do contido de graxa normal (2,5%). Tome 1 vaso de bebida pola mañá.
- Núcleo de grans de albaricoque: toma 5 grans todos os días.
As receitas tan populares como comer requeixo e cabaza pódense "prescribir" por si mesmo - non haberá dano disto, pero se queres probar algo máis radical, debes consultar un médico. Un gastroenterólogo sabe mellor como tratar a obesidade hepática no seu caso particular. Se non quere tomar medicamentos, o médico prescribirache un réxime de tratamento de herbas medicinais: cardo de leite, inmortelle e xarda. Non obstante, non debes comezar a tomar herbas sen receita médica, a dose incorrecta pode non curar a enfermidade do fígado graso, pero agrava a afección.
Algunhas conclusións
- Con obesidade do fígado, o tratamento non se limitará ao curso de fármacos. Esta enfermidade é crónica, é pouco probable que a cura completamente, polo tanto, será necesario evitar a dexeneración do órgano ao longo da vida.
- O curso do tratamento inclúe necesariamente unha dieta. Debe tratar a enfermidade só por consello dun médico. Os remedios populares son bos, pero isto non é unha panacea.
- Todo depende do paciente. Se quere cambiar os hábitos alimentarios, adherirse a unha dieta, tratar as enfermidades subxacentes e relacionadas, entón o proceso de destrución pódese reverter.
Por que se produce a hepatomegalía?
O fígado xoga un papel importante no corpo humano. Promove a descomposición dos produtos metabólicos en compoñentes, que logo son excretados a través da orina e as feces. Este corpo pode neutralizar e eliminar substancias tóxicas. Con violación da súa actividade, a hepatomegalía desenvólvese. Os expertos chámano síndrome, que mostra a presenza de problemas en todo o corpo.

Calquera cambio nos parámetros do fígado indica problemas nel, cuxo grao determina a súa natureza.
Tal violación pode desenvolverse con enfermidades cardíacas, cirrosis e oncoloxía. O fígado medra con estas enfermidades. As células do órgano aparecen bacterias, que contribúen a un aumento das súas partes.
Con hepatomegalía, é necesario someterse a unha serie de exames para determinar as causas do seu desenvolvemento. Isto pode incluír as seguintes desviacións:
 enfermidades infecciosas
enfermidades infecciosas- hepatite
- dexeneración graxa,
- oncoloxía
- intoxicación con alcohol ou medicamentos,
- glutura do fígado con substancias graxas,
- desnutrición
- a aparición de metástases con fluído,
- bloqueo das veas do corpo,
- patoloxía de procesos metabólicos,
- neoplasias benignas,
- cirrosis
- acumulación de cobre.
A hepatomegalia é facilmente determinada por un exame físico mediante palpación. A falta de perturbacións, o fígado normalmente non é palpable. Con un órgano afectado, o efecto externo irá acompañado da dor dores.
Na maioría dos casos, esta patoloxía prodúcese como resultado do virus, do proceso inflamatorio e da acumulación de toxinas.
Co abuso de alcol, as substancias tóxicas acumúlanse no fígado, o que leva ao crecemento deste órgano e o bazo (hepatosplenomegalia).

Con unha violación da actividade do corazón, pode producirse a estadía sanguínea. Se tal violación se produce sistematicamente, o resultado afectará ao fígado. Pero a maioría das veces, a hepatomegalía desenvólvese con oncoloxía. Enfermidades similares afectan o fígado, aumentan o seu tamaño e afectan negativamente a funcionalidade.
Trastornos difusos
A hepatomegalia tipo difusa é se o tamaño do fígado supera os 13 cm. Cada un dos lóbulos deste órgano ten un subministro de sangue e fibras nerviosas separadas. O seu tecido son células penetradas por moitos capilares nerviosos. Cada lóbulo ten a súa propia vea central e condutos biliares. No caso de desviacións difusas, calquera destes elementos funciona mal.
 Poden ser causados por infección estreptocócica. O paciente ten unha sensación de pesadez no lado do lado dereito, nalgúns casos dándolle ao omoplato. Neste caso, os calafríos aparecen regularmente. Neste caso, a terapia farmacológica será inútil e será necesaria a intervención cirúrxica.
Poden ser causados por infección estreptocócica. O paciente ten unha sensación de pesadez no lado do lado dereito, nalgúns casos dándolle ao omoplato. Neste caso, os calafríos aparecen regularmente. Neste caso, a terapia farmacológica será inútil e será necesaria a intervención cirúrxica.
Con cambios na natureza difusa provocada pola intoxicación con bebidas alcohólicas, veleno ou substancias nocivas, prodúcese dor nas articulacións e aumenta os parámetros do bazo.
Con hepatose graxa
Nun paciente diagnosticado de hepatose graxa, o fígado aumenta como resultado da modificación de hepatocitos ás células graxas. A maioría das veces isto ocorre debido á acumulación de graxas como resultado do abuso de alimentos graxos, bebidas alcohólicas e drogas. As substancias tóxicas, unha vez no fígado, dexeneran nas células graxas.E a súa sobreabundancia convértese na causa do desenvolvemento da hepatomegalía.

Os nosos lectores usaron con éxito Leviron Duo para o tratamento do fígado. Vendo a popularidade deste produto, decidimos ofrecelo á súa atención.
Como consecuencia, estas modificacións poden causar cirrosis. As células graxas acumúlanse e, crecendo, forman tecido conectivo. Na fase tardía da hepatose graxa, aparecen fragmentos enteiros de tecido conectivo. Son eles os que se converten na causa da hepatomegalía.
Tales patoloxías prodúcense en diabetes mellitus, disfunción do sistema dixestivo, intoxicación, malnutrición, abuso de antibióticos ou cambios frecuentes nas dietas e patróns dietéticos.
Neste caso, o paciente pode manifestar os seguintes síntomas:
 dor no hipocondrio dereito,
dor no hipocondrio dereito,- vómitos e náuseas
- pigmentación e cambios de ton de pel,
- indixestión
- discapacidade visual.
Na última etapa da enfermidade, os síntomas son máis pronunciados que noutros.
A hepatomegalia pode desenvolverse por varias razóns, pero isto sempre é un sinal doutros trastornos no corpo. Os seus síntomas dependen da causa da aparición. Con unha enfermidade pronunciada, os síntomas da enfermidade aparecen incluso externamente, i.e. barriga moi ampliada. Pero nunha fase inicial, só un médico pode recoñecer os síntomas.
 sensación de dor no hipocondrio dereito,
sensación de dor no hipocondrio dereito,- amarela da pel
- erupcións e coceira,
- mal alento
- fluído no abdome
- náuseas
- estreñimiento ou diarrea.
O lóbulo esquerdo raramente aumenta, maioritariamente o dereito. O lóbulo esquerdo está situado preto do páncreas, polo que un aumento nesta parte do fígado normalmente está asociado a trastornos da glándula. Neste caso, o paciente terá que someterse a un exame completo.
O lóbulo dereito do fígado é máis frecuentemente propenso á hepatomegalía. Isto ocorre debido á maior carga que se coloca. Ademais, o aumento da proporción pode ser natural e non consecuencia da enfermidade. No diagnóstico, a maior parte da atención está no lado dereito do fígado, xa que é responsable da carga e funcionalidade principais.
Fillos e nais
Na infancia, a hepatomegalía pode desenvolverse a calquera idade - desde recentemente nados ata adolescentes. A principal causa deste trastorno é a desnutrición. Nos nenos de 5-7 anos, esta patoloxía é natural, polo tanto, a hepatomegalía é moderada. Neste caso non se precisa tratamento.

Non obstante, se xunto co aumento do fígado, o neno ten náuseas, vómitos, dor, perda de apetito e erupción cutánea, entón un médico debe ser examinado o antes posible porque hai unha alta probabilidade de desenvolver enfermidades graves.
A causa da hepatomegalía nos nenos son:
- procesos inflamatorios (rubéola, herpes, infección de parasitos, etc.),
- fibrose conxénita do fígado,
- fallo metabólico
- violacións do fígado (linfoma, leucemia),
- enfermidades respiratorias
- patoloxía do sistema sanguíneo e do sistema biliar.
A hepatomegalia na infancia non é unha patoloxía separada, senón un signo da condición xeral de todo o organismo. Se un médico mostrou un aumento pronunciado do fígado durante a palpación, isto significa que se desenvolveu unha etapa moderada da patoloxía.
Patoloxía con desenvolvemento intrauterino
A hepatomegalia no feto é un fígado que supera o tamaño normal. Dado que esta patoloxía provoca un aumento do volume do abdome, é bastante fácil detectala. Neste caso, a ecografía revela signos ecoscópicos da patoloxía.
Os motivos desta infracción son os seguintes factores:
 infección (varicela, sífilis, rubéola, etc.),
infección (varicela, sífilis, rubéola, etc.),- enfermidades cardíacas
- problemas metabólicos
- a formación de diversas etioloxías no fígado,
- hemólise.
Ás veces a patoloxía do bazo tamén pode causar hepatomegalia nun bebé durante o desenvolvemento do feto. Podes detectar estas violacións só nos últimos meses do embarazo.
Segundo as estatísticas, no feto a ampliación do fígado é moito menos común que nos recentemente nados. Ademais, para bebés, considérase normal un aumento do tamaño do órgano a 2 cm. Pero cun aumento maior, xa estamos falando da presenza de enfermidades conxénitas, que causaron hepatomegalía.
Violacións en mulleres embarazadas
Non menos a miúdo, o crecemento do fígado obsérvase directamente nas propias mulleres embarazadas. As razóns para isto poden ser enfermidades cardíacas, obstrución do tracto biliar, neoplasias, desviacións no metabolismo lipídico, deterioración do desenvolvemento fetal, etc.
Neste caso, a nai ten signos como:
 ictericia
ictericia- náuseas
- mal apetito
- Fatiga
- redes vasculares no abdome,
- hinchazón do ombligo.
Patoloxías similares aparecen a miúdo no embarazo tardío debido ao crecemento uterino. Ao mesmo tempo, o fígado cambia e aumenta de tamaño, complicando así a eliminación da bilis. Neste caso, a hepatomegalía non se produce como consecuencia dalgunhas enfermidades, concretamente durante o embarazo.
Fases do desenvolvemento da patoloxía
Os ecos do desenvolvemento desta desviación permiten determinar a súa etapa. En total, o desenvolvemento da patoloxía consta de tres etapas:
Un estadio ecoscópicamente non expresado indica un lixeiro aumento do fígado - en 1-2 cm.A violación pódese detectar só con ultrasóns, xa que por si só non causa inconvenientes. Pero isto pode causar malestar, perda de apetito e debilidade, así como azia e pesadez na cavidade abdominal. Cando un paciente vai a un médico, prescríbelle medicación e dieta.

A principal condición para ter éxito na terapia nesta fase é a observancia dunha alimentación adecuada e o rexeitamento de malos hábitos.
Etapa moderada da hepatomegalía: este diagnóstico significa que o tamaño do fígado aumenta lixeiramente por encima do normal. Neste caso, aparecen os mesmos síntomas que cunha forma non expresada. Esta patoloxía pode desenvolverse con abuso de alcol e desnutrición. Tamén é posible diagnosticar a enfermidade mediante ultrasonidos. A patoloxía seguirá a desenvolverse mantendo o mesmo estilo de vida anormal.
O estadio marcado caracterízase por un aumento significativo nos parámetros do fígado. A maior parte da cavidade abdominal será ocupada por este órgano en particular. A consecuencia dun aumento tan grande é a funcionalidade deteriorada doutros órganos. A patoloxía deste formulario diagnostícase visualmente. O tratamento cun estadio pronunciado debe prescribirse inmediatamente.
Métodos de diagnóstico
Podes establecer o desenvolvemento da hepatomegalía por varios métodos. En primeiro lugar, o médico palpa e examina a condición externa do paciente para avaliar o ton da pel e a probabilidade de que aparezan telas vasculares no abdome. Entón, o paciente xa ten síntomas da enfermidade e das drogas que está a tomar. É obrigatorio descubrir cantas veces bebe alcohol.
En presenza de signos primarios, ademais dunha análise bioquímica do sangue e probas para a súa coagulabilidade, tamén é necesario someterse a un exame completo para determinar os síntomas de ultrasóns da enfermidade:
 Resonancia magnética
Resonancia magnética- Ecografía do abdome
- Radiografía X
- biopsia
O tratamento de calquera etapa da hepatomegalía ten como obxectivo eliminar as causas do desenvolvemento da patoloxía e eliminar os síntomas que a acompañan. Sen fallo, prescríbese unha dieta e procedementos preventivos. Ao mesmo tempo, a actividade física é limitada.
Se a causa da patoloxía é a hepatite, entón prescríbese un tratamento especial, despois do cal deben pasar todas as violacións no fígado. Pero cunha desviación ante o fondo da cirrosis, só se pode conseguir unha diminución do fígado, pero non a súa plena recuperación.
A nutrición para a hepatosplenomegalía e a hepatomegalia simple debería incluír alimentos cunha cantidade mínima de graxa e máxima de proteínas. Tamén se prescribe medicación. En patoloxías graves prescríbense diuréticos.
Se ao paciente se lle diagnostica cirrosis, provocando un crecemento progresivo do fígado, entón o paciente prescríbelle un transplante.
Medicina popular
O tratamento con remedios populares pódese aplicar en calquera fase da enfermidade. Pero, sobre todo, é efectivo na fase inicial.
Aquí tes algunhas receitas sinxelas:
 A salvia e a nai mestúranse, véndese 0,5 l de auga fervendo. Pódeselles engadir as raíces de dente de león e achicoria. O caldo ferve durante 30 minutos. a lume lento, logo cuberto durante varias horas para insistir. Despois do filtrado, xa está listo para o seu uso. Tómase unha tintura similar antes das comidas.
A salvia e a nai mestúranse, véndese 0,5 l de auga fervendo. Pódeselles engadir as raíces de dente de león e achicoria. O caldo ferve durante 30 minutos. a lume lento, logo cuberto durante varias horas para insistir. Despois do filtrado, xa está listo para o seu uso. Tómase unha tintura similar antes das comidas.- Despois de espertar e pola noite, use regularmente auga con 2 cucharadas engadidas. mel e zume de limón.
- Varias veces ao día, o escabeche do chucrut está borracho.
- Todos os días consúmase cabaza - ata 0,5 kg. Os vexetais poden ser cru ou fervidos ou cocidos, pero sen o uso de aceite.
- A metade da remolacha cómese cru ou nunha ensalada diariamente.
Tamén, con hepatomegalía, é útil usar froitos de zimbro, aceite de oliva, mazás, zume de morango e noces.
Terapia dietética
A regra principal no tratamento de tal enfermidade é a dieta.
Os alimentos deben tomarse fraccionalmente en pequenas cantidades. É obrigatorio excluír alimentos e pratos salgados, picantes, fritos e graxos, embutidos e produtos afumados, carne graxa, manteiga, adobos, conservas, legumes e cebolas. Ademais, non se pode comer chocolate, produtos de fariña e doces.

A parte principal da nutrición do paciente debe consistir en pratos cocidos e fervidos sen o uso de aceite e temperado. Débese aumentar a cantidade de verduras e froitas consumidas.
A lista de produtos permitidos tamén inclúe froitos secos, produtos lácteos, polo, peixe con pouca graxa, cereais, sopas, marmeladas e mel.
Medidas preventivas
O complexo preventivo inclúe principalmente manter un estilo de vida saudable, consistente no rexeitamento de alcol e cigarros, unha alimentación adecuada, exercicio moderado e o uso de vitaminas. Non tome grandes cantidades de drogas, coa esperanza que poida curar a hepatomegalía. O abuso de drogas, pola contra, pode provocar un crecemento do fígado aínda maior.
Cal é a probabilidade de curar?
O tratamento e o prognóstico da hepatomegalía dependen do estadio da enfermidade e das súas causas. Se a patoloxía se desenvolve como resultado dun virus ou bacterias, non será difícil curalo. O proceso de recuperación con intoxicación tóxica do fígado será algo máis complicado. Pero se o paciente ten hepatose graxa ou cirrosis, é case imposible curalas completamente.
STABILIN é unha suspensión especial usada para regular os procesos metabólicos e restaurar a rexeneración e as funcións das células do fígado ...
- Metástasis do fígado: cantas viven con elas?
- Métodos de diagnóstico e tratamento do hemangioma capilar do fígado
- Por que se forma pus no fígado? Causas, síntomas e terapia de absceso
- Síndrome citolítico - que é? Causas, síntomas e tratamento da citólise
- Inicio
- Enfermidade do fígado
- Enfermidade hepática graxa
- Diabetes e enfermidades hepáticas graxas
Diabetes e enfermidades hepáticas graxas
Vyalov Sergey Sergeevich
Candidato de Ciencias Médicas,
Centro Médico Europeo
gastroenterólogo-hepatólogo do Centro Médico Europeo,
Membro da American Gastroenterological Association (AGA),
membro da Sociedade Europea para o Estudo do Hígado (EASL),
Membro da Asociación Gastroenterolóxica Rusa (RGA),
Membro da Sociedade Rusa para o Estudo do Hígado (ROPIP).
Principios de diagnóstico e tratamento
Se hai signos da enfermidade, ten que poñerse en contacto coa institución médica para facer o exame. Para confirmar a hepatose e determinar o seu grao de desenvolvemento, é necesario empregar os seguintes métodos diagnósticos:
- Consulta dun gastroenterólogo (antecedentes médicos, palpación),
- Diagnóstico por ecografía (ultrasonido),
- Anxiografía
- Resonancia magnética (IRM),
- Análise de laboratorio de encimas hepáticas.
Despois de examinar o paciente, elabórase un curso de terapia dirixido á desintoxicación, rexeneración de órganos, corrección de procesos metabólicos e eliminación de factores de risco. A base do curso do tratamento é unha dieta estrita, que debe observarse durante moito tempo.
Dieta para a hepatose graxa
 Desenvolveuse unha dieta especial para pacientes con hepatose graxa: unha das 15 dietas terapéuticas de Pevzner.
Desenvolveuse unha dieta especial para pacientes con hepatose graxa: unha das 15 dietas terapéuticas de Pevzner.
A dieta desenvolvida permite evitar a sobresaturación do corpo con graxas, pero ao mesmo tempo satisfacer todos os requisitos dunha persoa que leva un estilo de vida activo.
A dieta nº 5 tamén axuda a reducir o peso corporal global - é posible perder uns 5 kg de peso en 30 días. O lento ritmo de perda de peso é o menos estresante e permítelle gardar o resultado durante moito tempo.
Produtos permitidos (dieta nº 5 segundo Pevzner):
- Carne magra (sen películas, tendóns, cartilaxe). Use troceada ou enteira,
- Infracción. Desde esta categoría só podes facer idiomas,
- Paxaro: pavo, polo, pero con pel e graxa previamente eliminadas,
- Peixe: variedades con pouca graxa (robaliza, bacallau, lousa). En cantidade limitada, podes o caviar negro e o arenque empapado,
- Cocido, centeo e trigo secado (onte), pan, pastelería non comestible, galletas secas e galletas. Limita esta categoría de alimentos se o paciente é obeso,
- Ovos de polo - 1 unidade. ao día
- Sopa: en auga, caldo de verduras, leite con adición de cereais ou verduras,
- Produtos lácteos: queixo cottage, leite, kefir, leite cocido fermentado e outros produtos de leite azedo, queixos suaves. Os alimentos graxos restrinxen
- Porridge, pratos de cereais: fervidos en auga ata que os fodores se poian friables, ao vapor ou ao forno,
- A pasta só pode ser premium en cantidades limitadas. Para obesidade, excluír
- Verduras, bagas, froitas, verdes. Todo, excepto tomates, albor, allo, cebola, feixón, rabanete, rabanete, bagas azedo e froitas,
- Doces: doces, mermeladas, mel, azucre en cantidade limitada,
- Especias: loureiro, cilantro,
- Bebidas: zumes frescos non ácidos, caldo de rosehip, té débil. O café é aceptable, pero moi raro.
Con base nos produtos permitidos, ten que desenvolver un menú que cumpra os seguintes requisitos:
- A cantidade diaria de proteína consumida é de 120 g,
- A taxa diaria de graxa é de 80 g,
- A inxestión diaria de carbohidratos é de ata 300 g (mentres que o azucre non debe superar os 60 g),
- Sal - ata 6 g
- Auga, bebidas (excluído o líquido dos pratos) - polo menos 2 litros.
 Ademais da dieta, é necesario abandonar os malos hábitos, especialmente do consumo de alcol.
Ademais da dieta, é necesario abandonar os malos hábitos, especialmente do consumo de alcol.
Recoméndase practicar deporte, porque a inactividade física e o alcol son un dos principais factores que crean condicións favorables para o desenvolvemento da enfermidade.
Ademais da dieta e o deporte (esta é a base do tratamento), tamén se usan medicamentos e suplementos dietéticos para manter o funcionamento do fígado.
Medicación por hepatose
Ademais da dieta, o médico pode aconsellar a terapia co uso destes medicamentos:
- Hepatoprotectores: Essentiale, Essliver, Berlition, Hepaforte, Phosphogliv, Essel Forte, Maksar, FanDetox, Liv 52, Heptral, Heptor, Karsil, Ovesol, Ursofalk, Hofitol, Gepabene, Galstena, Rezalyut Pro. Este grupo de medicamentos acelera o metabolismo do fígado: as toxinas elimínanse máis rápido, mentres se conserva a permeabilidade da membrana das células do órgano,
- Antioxidantes - Retinol, tocoferol,
- Vitaminas B,
- Preparativos con selenio.
Os antioxidantes, selenio e vitaminas B poden usarse baixo a forma dun complexo vitamínico-mineral.
Algunhas características dos axentes hepatoprotectores activos, preparados baseados neles e dosificación
Os hepatoprotectores desenvólvense a partir de varias substancias activas, pero funcionan do mesmo xeito. Algúns deles combinados, é dicir, non só teñen a capacidade de preservar a permeabilidade da membrana e eliminar as toxinas, senón que tamén teñen un efecto antidepresivo, colerético, rexenerador, antiinflamatorio e aumentan o apetito.
Drogas activas:

- Os fosfolípidos son substancias das que xorden as membranas celulares do fígado. A deficiencia desta sustancia impide a restauración do corpo. Os fármacos a base de fosfolípidos só son eficaces con uso prolongado, pódense prescribir para a hepatose, que se desenvolveu no fondo de alcolismo ou diabetes mellitus. As funcións desta sustancia activa inclúen: restauración de membranas celulares, desintoxicación e prevención de tecidos cicatrices. A base de fosfolípidos, prodúcense os seguintes fármacos: Esencial Forte N (tratamento: 2 cápsulas / 3 veces ao día, prevención: 1 cápsula / 3 veces ao día), Essliver forte (fosfolípidos + vitaminas, dosificación inicial - 2 cápsulas / 3 veces por vez día, un mes despois, tome 1 cápsula / 3 veces ao día), Rezalyut Pro (2 cápsulas / 3 veces ao día), Fosfogliv (1-2 cápsulas / 3 veces ao día ou como inxección). Practicamente non teñen contraindicacións, dispensanse sen receita médica. Os efectos secundarios inclúen reaccións alérxicas, diarrea,
- A ornitina: non se usa para tratar patoloxías hepáticas causadas polo abuso de alcol. Está prohibido tomar durante o embarazo, lactación, insuficiencia renal grave. Preparativos: Ornitina (dose diaria - 3-6 g, dividida en 1-2 doses), Hepa-Merz,
- Ácido ursodeoxicólico. Recomendado para o seu uso na hepatose complicada pola colestase: o fármaco ten un efecto colerético, disolve pedras e impide a formación doutras novas e reduce o colesterol no sangue. Non use para insuficiencia hepática e renal, pedras grandes, formacións cun alto nivel de calcio, con obstrución do tracto biliar. Preparativos: Ursoliv, Ursosan, Ursodez, Ursofalk, Urdox, Livodex. A dosificación de 10-15 mg / 1 kg de peso corporal, dividida en 2-3 doses, leva polo menos 6 meses,
- A ademetionina - ten un efecto desintoxicante no corpo e actúa como un antidepresivo. Pode usarse para enfermidades causadas polo abuso de alcol. Non use en 1, 2 trimestres do embarazo e con lactación. Medicamentos: Heptor (1 comprimido / 3-4 veces ao día), Heptral (2 comprimidos / 3-4 veces ao día),
- O extracto de cardo de leite é un antioxidante natural que restaura as células do fígado, aumenta o apetito, pero o tratamento con hepatose alcohólica con esta droga será ineficaz. Preparativos: Hepabeno (1 cápsula / 3 veces ao día), Silimar (2 comprimidos / 3 veces ao día), Sibektan (2 comprimidos / 4 veces ao día),
- Extracto de bruma medicinal: unha preparación de herbas recomendada para a hepatose, o espasmo da vesícula e os condutos. Está prohibido tomar con inflamación do fígado, do tracto biliar durante o embarazo e a lactación,
- Ácido tioáctico: usado para a hepatose que xurdiu no fondo do desenvolvemento da diabetes mellitus ou o uso prolongado de bebidas alcohólicas. Está prohibido tomar durante o embarazo, con lactación materna, intolerancia á lactosa. Preparativos: Berlition (2 comprimidos / 1 vez ao día), ácido lipoico, Oktolipen (2 comprimidos / 1 vez ao día), tiogamma, Thioctacid 600 T, Thioctacid BV, Tiolept, Espa-Lipon.
Os hepatoprotectores son os principais medicamentos para o tratamento da hepatose resultante do desenvolvemento de diabetes ou alcolismo.
A terapia farmacéutica é só unha pequena parte dun longo curso, que está baseado na nutrición dietética.
Que fai o páncreas no corpo?
O páncreas consta de 2 partes situadas unha dentro da outra. Unha das partes que coñecemos mellor ten unha función dixestiva. Segreta varias substancias - enzimas que dixeren principalmente graxas e hidratos de carbono. Unha violación desta función do páncreas, asociada á súa inflamación e unha diminución da produción de encimas, chámase pancreatite. É aguda e crónica. Non obstante, no contexto da diabetes, isto nos interesa pouco.
Outra parte do páncreas, localizada na forma dos chamados illotes de Langerhans, libera un gran número de substancias reguladoras: as hormonas. Algunhas destas hormonas son responsables do crecemento e desenvolvemento do corpo e son máis significativas a unha idade nova. Outra parte das hormonas, de feito, é a responsable de regular o nivel de glicosa no corpo.
Por que necesitamos glicosa?
A glicosa é a principal fonte de enerxía no corpo; todas as células, tecidos e órganos, incluído o cerebro, aliméntanse del. Dado que o valor da glicosa no corpo é extremadamente alto, o corpo mantén a súa cantidade constante no sangue de varias maneiras. Podemos determinar o nivel de glicosa, normalmente a súa concentración no sangue é de 3,5 a 5,5 mmol / l (este rango pode variar en diferentes laboratorios segundo os reactivos que empreguen).
Así, para un funcionamento normal, principalmente o cerebro e outros órganos no sangue, debe manterse unha concentración constante de glicosa. A diminución da súa cantidade chámase hipoglucemia e pode levar a complicacións graves, ata un coma hipoglucémico. O aumento da glicosa chámase hiperglicemia e tamén pode levar ao desenvolvemento de diabetes mellitus, ata complicacións graves do corazón, cerebro, vasos sanguíneos, ata coma hiperglicémica ou hiperosmolar.
Pódese comparar o nivel de glicosa (azucre) no corpo coa cantidade de gasolina no coche. Por exemplo, cando un condutor nota un baixo nivel de gasolina no que o motor está en marcha, diríxese a unha gasolineira e restaura o combustible no depósito. Do mesmo xeito, o corpo, observando un baixo nivel de glicosa, coa axuda do cerebro dinos que comer. O condutor recarga o seu coche con tanto combustible como precisa para chegar á gasolineira seguinte ou ao seu destino. O cerebro tamén dá un sinal de saciedade cando nota o nivel de comida consumida, suficiente ata o seguinte lanche.
Como se desenvolve a diabetes?
Esta enfermidade desenvólvese cando repostamos os nosos corpos en exceso, coa cantidade que el non precisa. Pero, se o condutor verte demasiado combustible no coche, este derrama do tanque de gasolina, creando un risco de incendio non só do coche, senón de toda a gasolineira. Pola contra, unha persoa, enchendo o seu corpo cun exceso de alimentos de alta enerxía, crea un aumento da carga no fígado e no páncreas. Se o exceso de alimentos, principalmente de alta enerxía ricos en carbohidratos e graxas, ocorre de xeito regular, ao final o corpo non soporta esta carga ... Entón desenvólvese pancreatite, diabetes, enfermidade hepática graxa.
Como se relaciona a diabetes co fígado?
Resulta que todo é bastante sinxelo. A nosa circulación sanguínea está disposta de xeito que todas as substancias dixeridas no estómago e os intestinos sexan absorbidos no intestino ao sangue, que posteriormente entra parcialmente no fígado. E ademais dunha elevada carga na parte dixestiva do páncreas, porque debe dixerir todo este volume de alimentos, créase unha alta carga no fígado e na parte reguladora do páncreas.
O fígado debe pasar por todas as graxas do alimento e ten un dano sobre el. O páncreas debe en algún lugar “achegar” todos os hidratos de carbono e glicosa recibidos co alimento porque o seu nivel debe ser estable. Así que o corpo converte o exceso de carbohidratos en graxas e de novo aparece o efecto nocivo das graxas no fígado! E o páncreas está esgotado, obrigado a producir cada vez máis homóns e encimas. Ata certo momento, cando a inflamación se desenvolve nela. E o fígado, danado constantemente, non inflama ata certo punto.
Esteatose hepatica e steatohepatite
Todas as graxas obtidas conteñen colesterol, triglicéridos e varias lipoproteínas. Acumulan no fígado en grandes cantidades, poden destruír as células do fígado e provocar inflamacións. Se o exceso de graxa non pode ser completamente neutralizada polo fígado, a corrente sanguínea é transportada a outros órganos. A deposición de graxas e colesterol nos vasos sanguíneos leva ao desenvolvemento de aterosclerose, provoca aínda máis o desenvolvemento de enfermidades coronarias, ataques cardíacos e golpes. A deposición de graxas e colesterol prexudica o páncreas, perturbando o metabolismo da glicosa e o azucre no corpo, contribuíndo así ao desenvolvemento da diabetes mellitus.
As graxas acumuladas no fígado están expostas a radicais libres e comeza a súa peroxidación. Como resultado, fórmanse formas activas alteradas de substancias que teñen un efecto destrutivo aínda maior sobre o fígado. Activan certas células do fígado (células estelais) e o tecido hepático normal comeza a ser substituído por tecido conectivo. Fibrose do fígado desenvólvese.
Así, todo o conxunto de cambios asociados ao metabolismo das graxas no corpo danan o fígado, dando lugar ao desenvolvemento de:
- esteatosis (acumulación excesiva de graxa no fígado),
- steatohepatite (alteracións inflamatorias no fígado de natureza graxa),
- Fibrosis hepática (formación de tecido conectivo no fígado),
- cirrosis hepática (prexudicadas todas as funcións hepáticas)
Cando e como sospeitar destes cambios?
Primeiro de todo, cómpre comezar a soar a alarma para os que xa están diagnosticados. Este pode ser un dos seguintes diagnósticos: aterosclerose, dislipidemia, enfermidades coronarias, angina pectoris, infarto de miocardio, aterosclerose postinfarcional, hipertensión arterial, hipertensión arterial, diabetes mellitus, tolerancia á glicosa deteriorada, resistencia á insulina, síndrome metabólica,
Se ten un dos diagnósticos anteriores, consulte a un médico para comprobar e supervisar o estado do fígado, así como o nomeamento do tratamento.
Se, como resultado do exame, revelou desviacións dun ou varios parámetros de laboratorio nunha proba de sangue, por exemplo, colesterol elevado, triglicéridos, lipoproteínas, cambios na glicosa ou na hemoglobina glicosilada, así como un aumento dos indicadores que caracterizan a función hepática - AST, ALT, TSH, fosfatase alcalina , nalgúns casos, bilirrubina.
Se o nivel dun ou máis parámetros é elevado, consulte tamén cun médico para aclarar o estado de saúde, realizar máis diagnósticos e prescribir tratamento.
Se ten un ou varios síntomas ou factores de risco para o desenvolvemento de enfermidades, tamén precisa ver un médico para avaliar con máis precisión o risco, determinar a necesidade dun exame e prescribir tratamento. Os factores de risco ou síntomas da síndrome metabólica son o exceso de peso, a cintura alta, o aumento periódico ou constante da presión arterial, o uso de grandes cantidades de alimentos graxos ou fritos, doce, fariña, alcol.
Que recomendará o médico?
En calquera caso, ante unha enfermidade ou a presenza de indicadores aumentados nas análises ou a presenza de síntomas e factores de risco, é necesario un consello especializado.
Debe contactar con varios especialistas á vez: terapeuta, cardiólogo, endocrinólogo e gastroenterólogo. Se nesta situación interesa o estado do fígado, pode poñerse en contacto cun gastroenterólogo ou hepatólogo.
O médico determinará a gravidade das violacións ou a gravidade da enfermidade, dependendo disto, en caso de necesidade real, nomeará un exame e indicará o que exactamente neste exame será importante para avaliar os riscos.
Antes, despois ou durante o exame, o médico pode prescribir tratamento, isto dependerá da gravidade dos síntomas e trastornos detectados.
A maioría das veces úsanse varios medicamentos para tratar as enfermidades do fígado graxo en combinación coa diabetes mellitus, é dicir, en presenza dunha síndrome metabólica: corrixir a condición do fígado, baixar o colesterol, restaurar a sensibilidade do corpo á glicosa, reducir a presión arterial, reducir o risco de ataques cardíacos e golpes, e algúns outros.
Non é seguro experimentar de forma independente cunha modificación de tratamento ou selección de medicamentos. Consulte un médico para o seu tratamento.
Que drogas se usan para restaurar a función hepática?
Un papel importante no tratamento xoga na redución do exceso de peso, o aumento da actividade física, unha dieta especial con baixo colesterol e hidratos de carbono rápidos, segundo a situación, incluso pode ter que considerar "unidades de pan".
Para o tratamento de enfermidades hepáticas, hai un grupo enteiro de medicamentos chamados hepatoprotectores. No exterior, este grupo de fármacos chámanse citoprotectores. Estas drogas teñen unha natureza e estrutura química diferentes - hai preparacións a base de plantas, preparados de orixe animal, drogas sintéticas. Por suposto, as propiedades destes fármacos son diferentes e úsanse principalmente para diversas enfermidades hepáticas. En situacións difíciles, úsanse varios medicamentos á vez.
Para o tratamento da enfermidade do fígado graxo, normalmente prescríbense preparacións de ácido ursodeoxicólico e fosfolípidos esenciais. Estas drogas reducen a peroxidación dos lípidos, estabilizan e reparan as células do fígado. Debido a isto, o efecto nocivo das graxas e dos radicais libres redúcese, os cambios inflamatorios no fígado, os procesos de formación do tecido conxuntivo tamén se reducen, como resultado, o desenvolvemento da fibrose e a cirrosis do fígado é máis lento.
As preparacións do ácido ursodeoxicólico (Ursosan) teñen un efecto máis estabilizador sobre as membranas celulares, evitando así a destrución de células do fígado e o desenvolvemento de inflamacións no fígado. O ursosán tamén ten un efecto colerético e aumenta a excreción de colesterol xunto coa bilis. É por iso que o seu uso preferido na síndrome metabólica. Ademais, Ursosan estabiliza os conductos biliares comúns na vesícula biliar e no páncreas, exercendo un efecto beneficioso sobre estes órganos, especialmente importante para a pancreatite.
A enfermidade graxa do fígado, combinada co metabolismo deteriorado do azucre e da glicosa, require o uso de medicamentos adicionais no tratamento.
Este artigo ofrece información limitada sobre métodos e métodos para tratar enfermidades hepáticas. A prudencia require ir ao médico para atopar o réxime de tratamento adecuado.

 enfermidades infecciosas
enfermidades infecciosas dor no hipocondrio dereito,
dor no hipocondrio dereito, sensación de dor no hipocondrio dereito,
sensación de dor no hipocondrio dereito, infección (varicela, sífilis, rubéola, etc.),
infección (varicela, sífilis, rubéola, etc.), ictericia
ictericia Resonancia magnética
Resonancia magnética A salvia e a nai mestúranse, véndese 0,5 l de auga fervendo. Pódeselles engadir as raíces de dente de león e achicoria. O caldo ferve durante 30 minutos. a lume lento, logo cuberto durante varias horas para insistir. Despois do filtrado, xa está listo para o seu uso. Tómase unha tintura similar antes das comidas.
A salvia e a nai mestúranse, véndese 0,5 l de auga fervendo. Pódeselles engadir as raíces de dente de león e achicoria. O caldo ferve durante 30 minutos. a lume lento, logo cuberto durante varias horas para insistir. Despois do filtrado, xa está listo para o seu uso. Tómase unha tintura similar antes das comidas.