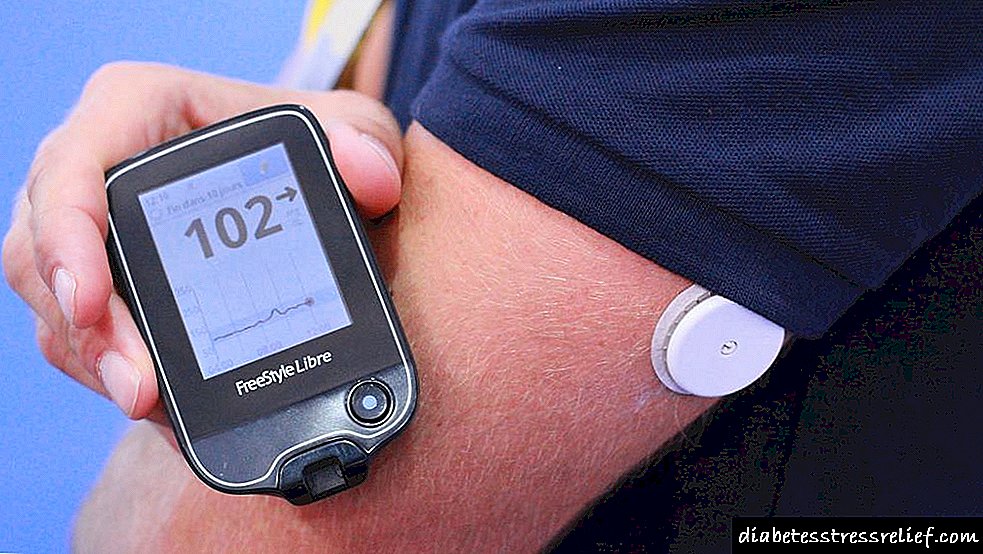
Xénsula P (Xensulina R)
substancia activa: 1 ml da solución contén isofan-insulina humana recombinante 100 pezas
excipientes: m cresol, fenol, óxido de sulfato de cinc glicerina protamina, fosfato dióxido de dióxido de sodio, ácido clorhídrico (diluído) para a inxección.
Suspensión por inxección.
Propiedades físicas e químicas básicas:
Unha suspensión branca, que ao estar de pé está separada nun precipitado branco e un líquido incoloro ou case incoloro. Non se pode usar o frasco ou o cartucho se, despois de axitar, a suspensión permanece clara ou se se formou un precipitado branco na parte inferior. Non podes usar a droga se despois de mesturar nunha botella ou cartuchos flotan flocos de problema ou partículas brancas permanecen nas paredes do recipiente, como resultado do que a droga parece conxelada.
Propiedades farmacolóxicas.
A gensulina H é unha preparación de isofan-insulina humana recombinante obtida por enxeñaría xenética usando unha cepa de E. coli modificada xeneticamente, pero non patóxena. A insulina é unha hormona producida polas células do páncreas. A insulina está implicada no metabolismo de hidratos de carbono, proteínas e graxas, contribuíndo, en particular, a unha diminución da concentración de glicosa no sangue. A deficiencia de insulina no corpo provoca diabete. A insulina, administrada por inxección, actúa do mesmo xeito que a hormona producida polo corpo.
A xensulina N comeza a actuar aos 30 minutos da administración, o efecto máximo obsérvase de 2 a 8:00 e a duración da acción é de ata 24 horas e depende da dose. En persoas saudables, ata un 5% da insulina está asociada a proteínas do sangue. Comprobouse a presenza de insulina no fluído cefalorraquídeo en concentracións de aproximadamente o 25% das concentracións detectadas no soro sanguíneo.
A insulina metabolízase no fígado e nos riles. Cantidades menores metabolízanse no músculo e no tecido adiposo. En pacientes con diabetes, o metabolismo pasa como en individuos sans. A insulina é excretada polos riles. Os restos son excretados na bilis. A vida media da insulina humana é de case 4 minutos. As enfermidades dos riles e fígado poden atrasar a liberación de insulina. Nas persoas maiores, a liberación de insulina é máis lenta e aumenta o tempo do efecto hipoglucémico do medicamento.
Características clínicas
Tratamento de pacientes con diabetes mellitus, que require o uso de insulina.
Hipoglicemia. Hipersensibilidade ao medicamento Xensulina N e calquera dos seus compoñentes, a excepción de casos de terapia desensibilizadora. Non administrar por vía intravenosa.
Medidas especiais de seguridade
Non use Gensulin H:
- se o cartucho ou a xeringa caeu ou sufriu presión externa, xa que hai un risco de danos e fuga de insulina,
- se se almacenou incorrectamente ou se conxelou,
- se o líquido contido nel non é uniformemente opaco.
Beber alcol pode levar a unha diminución perigosa do azucre no sangue.
Interacción con outras drogas e outro tipo de interaccións.
Debe informar ao médico sobre calquera tratamento concomitante realizado xunto co uso de insulina humana.
A xensulina N non debe mesturarse con insulina de orixe animal, nin con insulinas biosintéticas doutros fabricantes. Moitos fármacos (en particular, algúns antihipertensivos e fármacos cardíacos, medicamentos que reducen os lípidos séricos, medicamentos empregados para enfermidades do páncreas, algúns antidepresivos, antiepilépticos, salicilatos, medicamentos antibacterianos, anticonceptivos orais) poden afectar os efectos da insulina e a eficacia da insulinoterapia.
Medicamentos e substancias que aumentan a acción da insulina b-adrenolítica, cloroquina, inhibidores da convertiosa da angiotensina, inhibidores da MAO (antidepresivos), metildopa, clonidina, pentamidina, salicilatos, esteroides anabólicos, ciclofosfamida, sulfanilamidas, tetraciclina, antibioticos etanol.
Fármacos que reducen os efectos da insulina, diltiazem, dobutamina, estróxenos (tamén anticonceptivos orais), fenotiazinas, fenitoína, hormonas pancreáticas, heparina, calcitonina, corticoides, medicamentos antivirais empregados no tratamento da infección polo VIH, niacina, diuréticos tiazídicos.
A necesidade de insulina pode aumentar co uso de fármacos con actividade hiperglicémica, por exemplo, glucocorticoides, hormonas tiroideas e hormona de crecemento, danazol, b 2 simpatomiméticos (por exemplo, ritodrina, salbutamol, terbutalina), tiazidas.
A necesidade de insulina pode diminuír co uso de fármacos con actividade hipoglucémica, como fármacos hipoglicémicos orais, salicilatos (por exemplo, ácido acetilsalicílico), algúns antidepresivos (inhibidores de MAO), algúns inhibidores da ACE (captopril, enalapril), beta-bloqueantes non selectivos ou alcol.
No caso do uso combinado de Gensulin MZ0 con pioglitazona, son posibles manifestacións de insuficiencia cardíaca, especialmente en pacientes con factores de risco de insuficiencia cardíaca. Se se usa esta combinación, o paciente debe observarse por signos e síntomas de insuficiencia cardíaca, aumento de peso e edema. O tratamento con pioglitazona debe interromperse se os síntomas do corazón empeoran.
Características da aplicación.
Só un médico pode tomar unha decisión sobre o cambio do réxime de dosificación, mesturar os preparados de insulina e tamén cambiar dun a outros preparados de insulina. Tal decisión tómase baixo supervisión médica directa e pode afectar o cambio na dose empregada. Se é necesario axustar a dose, este axuste pódese realizar desde a primeira dose ou despois durante varias semanas ou meses. Os pacientes deben someterse a probas de pel antes de comezar o tratamento cun novo medicamento, incluídos os que teñen reaccións xeneralizadas á insulina anterior. Ao usar insulina, monitor a concentración de glicosa no soro e na urina, a concentración de hemoglobina glicosilada (HLA1c) e fructosamina. Os pacientes deben ensinarlles a comprobar de forma independente a concentración de glicosa no sangue e na orina mediante probas sinxelas (por exemplo, tiras de proba). En diferentes individuos, os síntomas dunha diminución do azucre no sangue (hipoglucemia) poden aparecer en diferentes momentos e poden ter diferentes intensidades. Polo tanto, os pacientes deben ser ensinados a recoñecer os seus síntomas característicos de hipoglucemia. En pacientes que cambian o tipo de insulina empregada, é dicir, transfírense da insulina de orixe animal á insulina humana, pode ser necesario reducir a dose de insulina (debido á posibilidade de hipoglucemia). Nalgúns pacientes, os primeiros síntomas de hipoglucemia despois de cambiar a insulina humana recombinante poden ser lixeiramente máis débiles que cando se usa insulina de orixe animal.
A necesidade de insulina pode cambiar debido a febre alta, infección grave (a necesidade de insulina pode aumentar significativamente), experiencias emocionais, enfermidades e trastornos do tracto gastrointestinal, acompañadas de náuseas e vómitos, diarrea, estreñimiento e malabsorción. A presenza de tales condicións sempre require a intervención dun médico. Nestes casos, a concentración de glicosa no sangue e na urina debe ser a miúdo controlada. Na insuficiencia renal, a secreción de insulina diminúe e a súa duración aumenta.
Os pacientes con diabetes mellitus asociados a enfermidade pancreática ou que conviven coa enfermidade de Addison ou a insuficiencia das glándulas hipofisarias son moi sensibles á insulina e, por regra xeral, deben prescribir doses moi pequenas do medicamento.
Con función deteriorada da glándula pituitaria, páncreas, glándulas suprarrenais, glándula tiroides ou con insuficiencia hepática ou renal, a necesidade do insulino do corpo pode cambiar.
Os anticorpos pódense producir no tratamento da insulina humana, aínda que a concentracións máis baixas que coa insulina animal purificada.
Durante un tratamento prolongado con insulina, pode producirse resistencia á insulina. En caso de resistencia á insulina, deberán empregarse grandes doses de insulina.
A dosificación ou suspensión inadecuada do tratamento (especialmente para pacientes con diabetes dependentes da insulina) pode levar a hiperglucemia e cetoacetose diabética potencialmente mortal. A necesidade de axuste de dose pode aparecer no caso de cambios na intensidade da actividade física ou nunha dieta habitual.
As persoas que planean realizar longas viaxes cambiando varios fusos horarios deben consultar ao seu médico sobre o axuste do horario para tomar insulina.
Uso durante o embarazo ou a lactación.
A insulina non atravesa a barreira placentaria.
Para pacientes nos que a diabetes se desenvolvía antes do embarazo ou durante o embarazo (diabetes gestacional), é moi importante manter un control adecuado do metabolismo dos carbohidratos durante todo o embarazo.
Non hai restricións no uso do medicamento Gensulina N durante a lactación. Non obstante, as mulleres durante a lactación poden requirir axustes na dose e na dieta.
A capacidade de influencia da velocidade de reacción ao conducir vehículos ou outros mecanismos
A capacidade de conducir vehículos pode verse afectada pola hipoglucemia, o que leva a trastornos do sistema nervioso periférico e vai acompañado de dor de cabeza, ansiedade, diplopia, asociación deteriorada e estimación da distancia. No período inicial do tratamento coa insulina, ao cambiar a droga (en caso de tensión ou esforzo físico excesivo, cando hai grandes flutuacións na concentración de glicosa no sangue), pode aparecer un debilitamento da capacidade de conducir vehículos e manter dispositivos en movemento. Recoméndase controlar a concentración de glicosa no sangue durante unha longa viaxe.
Dosificación e administración.
Na práctica clínica, coñécense moitos réximes de tratamento da insulina humana. A elección entre eles, o esquema individual adecuado para un determinado paciente, deberá facelo o médico en función da necesidade de insulina. A partir da concentración establecida de glicosa no sangue, o médico determina a dosificación e o tipo de preparación de insulina necesarias para un determinado paciente.
A gensulina N é para inxección subcutánea. En casos excepcionais pódese administrar intramuscularmente. A gensulina N adminístrase 15-30 minutos antes da comida. 10-20 minutos antes da administración prevista, a insulina debe obterse da neveira para que quente a temperatura ambiente.
Antes da administración, debes inspeccionar atentamente o frasco ou o cartucho con insulina. A suspensión de xensulina H debe ser uniformemente opaca (de aspecto uniforme anubrado ou leiteiro). Non se pode usar o frasco ou o cartucho se, tras axitación, a suspensión permanece clara ou se se forma un precipitado branco na parte inferior. Non podes usar a droga tamén se, despois de mesturarse nunha botella ou cartuchos, flocan flocos brancos ou partículas brancas quedan nas paredes do recipiente, como resultado do que a droga parece estar conxelada. Débese prestar especial atención para que durante a inxección de insulina a agulla non se insira no lumen do vaso sanguíneo.
A introdución do medicamento usando xeringas.
Para a introdución da insulina, hai xeringas especiais sobre as que hai unha marca de dosificación. A falta de xeringas e agullas de uso único, pódense usar xeringas e agullas de uso múltiple, que deben ser esterilizadas antes de cada inxección. Recoméndase empregar xeringas do mesmo tipo e fabricante. Sempre é necesario comprobar a xeringa graduada empregada, de acordo coa dosificación da preparación de insulina usada.
É necesario debuxar unha botella de xensulina N nas palmas das mans ata que a suspensión sexa uniforme, turbia ou láctea.
O procedemento de inxección:
- elimine o anel de protección situado no centro da tapa,
- extrae a xeringa de aire cun volume igual á dose seleccionada de insulina,
- perforar o tapón de goma e introducir aire no frasco
- xire a botella coa xeringa ao revés,
- comproba que o extremo da agulla está en insulina,
- chamar o volume necesario de solución de insulina na xeringa,
- elimine as burbullas de aire da xeringa no frasco inxectando insulina,
- vuelva a comprobar a corrección da dose e elimina a agulla do frasco,
- desinfectar a pel no lugar da inxección planificada,
- estabilizar a pel cunha man, é dicir, dobralo,
- colle a xeringa na outra man e sosteña coma un lapis. Inserir a agulla na pel nun ángulo recto (90 °).
Mestura dunha suspensión de Gensulina N cunha solución de Gensulina R.
A decisión de mesturar a xensulina H coa solución e as suspensións anteriores só pode tomarse un médico.
O uso de Gensulin N no cartucho para plumas de xeringa.
Os cartuchos de gensulina H pódense usar con xeringas reutilizables. Ao encher a pluma de xeringa, a fixación da agulla e o procedemento para inxectar o medicamento, hai que cumprir as instrucións do fabricante da pluma de xiringa. Se é necesario, pode sacar insulina do cartucho nunha xeringa de insulina regular e actuar como se describiu anteriormente (dependendo da concentración de insulina e do tipo de fármaco).
A gensulina de suspensión debe mesturarse antes de cada inxección axitando cara arriba e abaixo 10 veces ou xirando nas palmas das mans ata que a suspensión quede uniforme, turbia ou láctea.
Non hai experiencia suficiente coa droga en nenos.
Sobredose.
En caso de sobredose de insulina, aparecen síntomas de hipoglucemia, en particular unha sensación de fame, apatía, mareos, tremor muscular, desorientación, ansiedade, palpitaciones, aumento da sudoración, vómitos, dor de cabeza e confusión.
Unha forma severa de hipoglucemia pode provocar convulsións e perda de consciencia e incluso a morte. Se o paciente está en coma, é necesario administrar glicosa por vía intravenosa. Despois dunha sobredose de insulina ante a hipoglucemia, poden unirse síntomas de hipocalemia (unha diminución da concentración de potasio no sangue) seguida de miopatía. Con hipokalemia significativa, cando o paciente xa non pode tomar comida por vía oral, debe administrarse 1 mg de glucagón intramuscularmente e / ou unha solución intravenosa de glicosa. Despois de recuperar a conciencia, débese tomar comida. Tamén pode ser necesario seguir dando hidratos de carbono ao paciente e realizar un seguimento posterior dos niveis de glicosa no sangue, xa que a hipoglucemia pode aparecer despois da recuperación clínica.
Reaccións adversas
Hipoglicemia. A hipoglicemia adoita ser o efecto secundario máis común que se produce coa insulina.Ocorre cando a dose de insulina administrada supera con moita necesidade a mesma. Os ataques graves de hipoglucemia, especialmente se se producen repetidamente, poden causar danos no sistema nervioso. A hipoglicemia grave ou prolongada pode supor unha ameaza para a vida do paciente.
Sinais de hipoglucemia moderada: sudoración excesiva, mareos, tremores, fame, inquietude, sensación de formigueo nas palmas, os pés, os beizos ou a lingua, concentración deteriorada da atención, somnolencia, alteracións do sono, confusión, microse, visión borrosa, discapacidade, depresión, irritabilidade. Sinais de hipoglucemia grave: desorientación, perda de coñecemento, convulsións.
En moitos pacientes, a aparición de síntomas que suxire unha subministración insuficiente de glicosa ao tecido cerebral (neuroglicopenia) vén precedida de signos de contraregulación adrenérxica.
Do lado dos órganos da visión. Un cambio significativo no azucre no sangue pode levar a deterioracións visuais temporais debido a un cambio temporal na turgor e a refracción das lentes.
O risco de progresión da retinopatía diabética diminúe cando se consegue un control glicémico a longo prazo. Non obstante, un aumento da intensidade da insulina terapia cunha diminución brusca do azucre no sangue pode provocar un empeoramento do curso da retinopatía diabética. En pacientes con retinopatía proliferativa, especialmente aqueles que non sufriron fotocoagulación láser, condicións hipoglucemias graves poden levar a cegueira transitoria.
Lipodistrofia. Do mesmo xeito que con calquera outra insulina, a lipodistrofia pode ocorrer no lugar da inxección, como resultado da que a taxa de absorción de insulina diminúe no lugar da inxección. O cambio constante do sitio de inxección dentro dun único sitio de inxección pode reducir estes fenómenos ou evitar a súa aparición.
Reaccións no lugar da inxección e reaccións alérxicas. Pode producirse reaccións adversas no lugar da inxección e reaccións alérxicas, incluíndo enrojecemento da pel, inchazo, hematomas, dor, picazón, urticaria, inchazo ou inflamación. A maioría das reaccións leves á insulina que se producen no lugar da inxección adoitan desaparecer durante un período que dura duns días a varias semanas.
Forma xeralizada de alerxia insulina, incluíndo casos graves, incluíndo erupcións cutáneas en toda a superficie do corpo, falta de respiración, sibilancias, diminución da presión arterial, aumento da frecuencia cardíaca, aumento da sudoración.
As reaccións de hipersensibilidade de tipo inmediato son moi raras. As manifestacións de tales reaccións á insulina ou excipientes poden ser, por exemplo, reaccións xeneralizadas da pel, angioedema, broncoespasmo, hipotensión arterial e choque, que poden representar unha ameaza para a vida do paciente.
Outras reaccións. A introdución de preparados de insulina pode levar á formación de anticorpos. En poucos casos, debido á presenza de anticorpos contra a insulina, pode haber a necesidade de axustar a dose para evitar a hipoxecemia ou a hiperglicemia.
A insulina pode provocar un atraso no sodio do corpo e na aparición de edema, especialmente nos casos en que, grazas a un aumento da intensidade da terapia con insulina, é posible mellorar o control glicémico, que ata entón non era o adecuado.
Condicións de almacenamento
Despois de abrir, garde o envase durante 42 días a unha temperatura non superior a 25 º C. Almacenar a unha temperatura de 2-8 ° C nun lugar escuro. Non conxele. Manter fóra do alcance dos nenos.
Por regra xeral, pódese engadir insulina a substancias coas que se coñece a súa reacción de compatibilidade. As drogas engadidas á insulina poden causar a súa destrución, por exemplo, preparados que conteñan tioles ou sulfitos.
10 ml en botellas de vidro con tapón de goma e tapa de aluminio nº 1, 3 ml en cartuchos nº 5.
Situación
Enderezo legal: Bioton S.A., Polonia, 02-516, Varsovia, ul. Starochinska, 5 (VIOTON SA, Polonia, 02-516, Varsovia, str. Staroscinska 5).
Enderezo de produción: Bioton S.A., Machezhish, ul. Poznan, 12 05-850, Ozarow Mazowiecki, Polonia (BIOTON SA, Macierzysz, rúa 12 Poznanska, 05-850 Ozarow Mazowiecki).
Clasificación nosolóxica (ICD-10)
| Solución para inxección | 1 ml |
| substancia activa: | |
| insulina recombinante humana | 100 UI |
| excipientes: metacresol - 3 mg, glicerol - 16 mg, ácido clorhídrico / hidróxido sódico - q.s. ata pH 7–7,6, auga para inxección - ata 1 ml |
Farmacodinámica
Gensulina P: insulina humana obtida usando tecnoloxía ADN recombinante. É unha preparación de insulina de acción curta. Interacciona cun receptor específico da membrana citoplasmática externa das células e forma un complexo receptor da insulina que estimula procesos intracelulares, incluído síntese de varios encimas clave (incluída a hexokinase, piruvato quinase, glicóxeno sintasa). Unha diminución da glicosa no sangue débese a incluír aumentando o seu transporte intracelular, aumentando a captación e asimilación de tecidos, estimulando a lipoxénese, glicogenoxénese e diminuíndo a taxa de produción de glicosa por parte do fígado.
A duración de acción dos preparados de insulina débese principalmente á taxa de absorción, que depende de varios factores (por exemplo, dose, método e lugar de administración) e, polo tanto, o perfil de acción da insulina está suxeito a flutuacións significativas, tanto en persoas diferentes como na mesma persoa. .
Perfil de acción con inxección subcutánea (cifras aproximadas): o inicio da acción despois de 30 minutos, o efecto máximo é no intervalo entre 1 e 3 horas, a duración da acción é de ata 8 horas.
Farmacocinética
Depende da amplitude da absorción e do inicio do efecto da insulina do lugar de inxección (estómago, coxa, nádegas), dose (volume de insulina inxectada), a concentración de insulina no medicamento. Distribúese desigualmente entre os tecidos: non penetra na barreira placentaria e no leite materno. É destruído pola insulinase, principalmente no fígado e os riles. É excretado polos riles (30-80%).
Indicacións do medicamento Xensulina P
diabetes tipo 1
diabetes mellitus tipo 2: estadio de resistencia a axentes hipoglucémicos orais, resistencia parcial a estes fármacos (durante a terapia combinada), enfermidades intercurrentes,
condicións de emerxencia en pacientes con diabetes mellitus, acompañados dunha descompensación do metabolismo dos carbohidratos.
Efectos secundarios
Debido ao efecto no metabolismo dos carbohidratos: afeccións hipoglucémicas (palidez da pel, aumento da sudoración, palpitacións, tremores, fame, axitación, parestesia na boca, dor de cabeza). A hipoglucemia severa pode levar ao desenvolvemento de coma hipoglucémico.
Reaccións alérxicas: raramente - erupción cutánea, edema de Quincke, extremadamente raro - choque anafiláctico.
Reaccións locais: hiperemia, hinchazón e picazón no lugar da inxección, con uso prolongado - lipodistrofia no lugar da inxección.
Outros: inchazo, erros de refracción transitoria (normalmente ao comezo da terapia).
Interacción
O efecto hipoglicémico da insulina é reforzado por fármacos hipoglicémicos orais, inhibidores de MAO, inhibidores de ACE, inhibidores de anhidrasas carbónicas, axentes de bloqueo de β-adrenérxicos non selectivos, bromocriptina, octreotido, sulfanilamidas, esteroides anabolizantes, tetraciclina, fenofosfofilfindindindindindindindolindolindolindolindolindolindolindolindolindolindolindolindolindolindolindindindindolindolindinfindindindindindolindindindindindustin preparados que conteñen etanol.
Os anticonceptivos orais, corticosteroides, hormonas tiroideas, diuréticos tiazídicos, heparina, antidepresivos tricíclicos, simpatomiméticos, danazol, clonidina, BKK, diazoxido, morfina, fenitoína, nicotina debilitan o efecto hipoglucémico da insulina.
Baixo a influencia de reserpina e salicilados, é posible tanto un debilitamento coma un aumento da acción do medicamento.
Dosificación e administración
P / K / in / m e / in. Normalmente s / c na parede abdominal anterior. As inxeccións pódense facer tamén na rexión da coxa, nádega ou deltoide. É necesario cambiar o sitio da inxección dentro da rexión anatómica para evitar o desenvolvemento de lipodistrofia.
A xensulina P intramuscular e intravenosa pode administrarse só baixo supervisión médica.
A dose e a vía de administración do medicamento son determinados polo médico de xeito individual en cada caso, en función do nivel de glicosa no sangue. A media, a dose diaria do medicamento oscila entre 0,5 e 1 UI / kg (dependendo das características individuais do paciente e do nivel de glicosa no sangue).
A droga adminístrase 30 minutos antes dunha comida ou un lanche que contén hidratos de carbono.
A temperatura da insulina administrada debe estar a temperatura ambiente.
Con monoterapia con fármaco, a frecuencia de administración é de 3 veces ao día (se é necesario, de 5-6 veces ao día). A unha dose diaria superior a 0,6 UI / kg, é necesario introducir en forma de 2 ou máis inxeccións en varias áreas do corpo.
A xénsula P é insulina de acción curta e úsase normalmente en combinación con insulina de acción media (Gensulin H).
Instrucións especiais
Non podes usar Gensulin N, se despois de axitar a suspensión non se branca e uniformemente turbia.
No fondo da terapia con insulina é necesario un seguimento constante dos niveis de glicosa no sangue.
As causas da hipoglucemia ademais dunha sobredose de insulina poden ser: substitución de fármacos, saltar comidas, vómitos, diarrea, aumento da actividade física, enfermidades que reducen a necesidade de insulina (alteración da función hepática e renal, hipofunción da cortiza suprarrenal, pituitaria ou glándula tiroide), cambio de sitio de inxección, así como a interacción con outras drogas.
A dosificación ou interrupcións inadecuadas na administración de insulina, especialmente en pacientes con diabetes tipo 1, poden levar á hiperglucemia. Normalmente, os primeiros síntomas da hiperglicemia desenvólvense gradualmente ao longo de varias horas ou días. Estes inclúen sede, aumento da micción, náuseas, vómitos, mareos, vermelhidão e sequedad da pel, boca seca, perda de apetito, cheiro a acetona no aire exhalado. De non tratarse, a hiperglucemia en diabetes tipo 1 pode levar ao desenvolvemento de cetoacidosis diabética que pode poñer en risco a vida.
A dose de insulina debe ser corrixida por alteración da función tiroide, a enfermidade de Addison, o hipopituitarismo, o deterioro da función hepática e renal e a diabetes en persoas maiores de 65 anos.
Tamén pode ser necesaria a corrección da dose de insulina se o paciente aumenta a intensidade da actividade física ou cambia a dieta habitual.
As enfermidades concomitantes, especialmente infeccións e condicións acompañadas de febre, aumentan a necesidade de insulina.
A transición dun tipo de insulina a outro debe realizarse baixo o control dos niveis de glicosa no sangue.
A droga reduce a tolerancia ao alcol.
Debido á posibilidade de precipitación nalgúns catéteres, non se recomenda usar a droga en bombas de insulina.
Influencia na capacidade para conducir vehículos e traballar con mecanismos. En conexión co propósito principal da insulina, un cambio no seu tipo ou en presenza de tensións físicas ou mentais importantes, é posible reducir a capacidade de conducir un coche ou controlar varios mecanismos, así como participar noutras actividades potencialmente perigosas que requiran unha maior atención e velocidade de reaccións mentais e motoras.
Formulario de lanzamento
Inxección, 100 UI / ml. Nunha botella de vidro incoloro transparente (tipo 1), tapada cun tapón de goma, enrolada nunha tapa de aluminio cunha tapa abrazable ou sen ela, 10 ml. 1 fl. nun feixe de cartón.
Nun cartucho de vidro (tipo 1), equipado cun pistón de goma, un disco de goma, enrolado nunha tapa de aluminio, de 3 ml. 5 cartuchos nunha ampolla. 1 ampolla nun feixe de cartón.
Formas e composición de liberación
Unha solución clara, unha suspensión branca, administrada de forma subcutánea. Pode aparecer un precipitado que se disolve facilmente cando se agita. A droga está envasada en botellas de 10 ml ou cartuchos de 3 ml.
En 1 ml do medicamento, o compoñente activo está presente en forma de insulina humana recombinante 100 UI. Componentes adicionais son glicerol, hidróxido sódico ou ácido clorhídrico, metacresol, auga de inxección.

En 1 ml do medicamento, o compoñente activo está presente en forma de insulina humana recombinante 100 UI.
Acción farmacolóxica
Refírese a insulinas de acción curta. Ao reaccionar cun receptor especial na membrana celular, promove a formación dun complexo receptor insulina, que activa funcións dentro da célula e a síntese de certos compostos enzimáticos.
O nivel de glicosa no sangue é equilibrado aumentando o seu transporte nas células, aumentando a absorción por parte de todos os tecidos do corpo, reducindo a produción de azucre polo fígado e estimulando a glicogenoxénese.
A duración do efecto terapéutico do medicamento depende de:
- taxa de absorción do compoñente activo,
- zona e método de administración no corpo,
- dosificación
Contraindicacións
- Intolerancia individual aos compoñentes individuais da droga.
- Hipoglicemia.






Como tomar Gensulina?
O medicamento adminístrase de varias formas - intramuscularmente, subcutaneamente, por vía intravenosa. O médico atendido selecciona a dose e a zona para a inxección para cada paciente. A dosificación estándar varía de 0,5 a 1 UI / kg de peso humano, tendo en conta o nivel de azucre.
A insulina debe administrarse media hora antes da comida ou un lanche a base de hidratos de carbono. A solución precalentase á temperatura ambiente. A monoterapia implica a inxección de ata 3 veces ao día (en casos excepcionais, a multiplicidade aumenta ata 6 veces).
Se a dose diaria supera os 0,6 UI / kg, divídese en varias doses, as inxeccións colócanse en distintas partes do corpo - o músculo braquial deltoide, a parede frontal abdominal. Para non desenvolver lipodistrofia, os lugares para as inxeccións están cambiando constantemente. Úsase unha nova agulla para cada inxección. En canto á administración de IM e IV, un funcionario sanitario só se realiza nun centro hospitalario.
Uso durante o embarazo e a lactación
Os pacientes diagnosticados de diabetes mellitus durante a planificación do embarazo, a xestación posterior debería supervisar a cantidade de azucre no sangue, porque quizais necesite cambiar a dosificación do medicamento.
A lactación materna pódese combinar co uso de insulina, se a condición do neno segue a ser satisfactoria, non hai estómago molesto. A dose tamén se axusta en función das lecturas de glicosa.
Sobredose de gensulina
O uso de insulina en grandes cantidades levará á hipoglucemia. Elimínase un leve grao de patoloxía tomando azucre, comendo alimentos ricos en carbohidratos. Recoméndase que as persoas teñan sempre comidas e bebidas doces.
Un grao severo pode causar perda de consciencia. Neste caso, adminístrase con urxencia unha solución de dextrosa iv a unha persoa. Ademais, administrádase glucagón iv ou s / c. Cando unha persoa chega, necesita comer suficientes alimentos con hidratos de carbono para evitar un segundo ataque.

Un grao severo pode causar perda de consciencia.