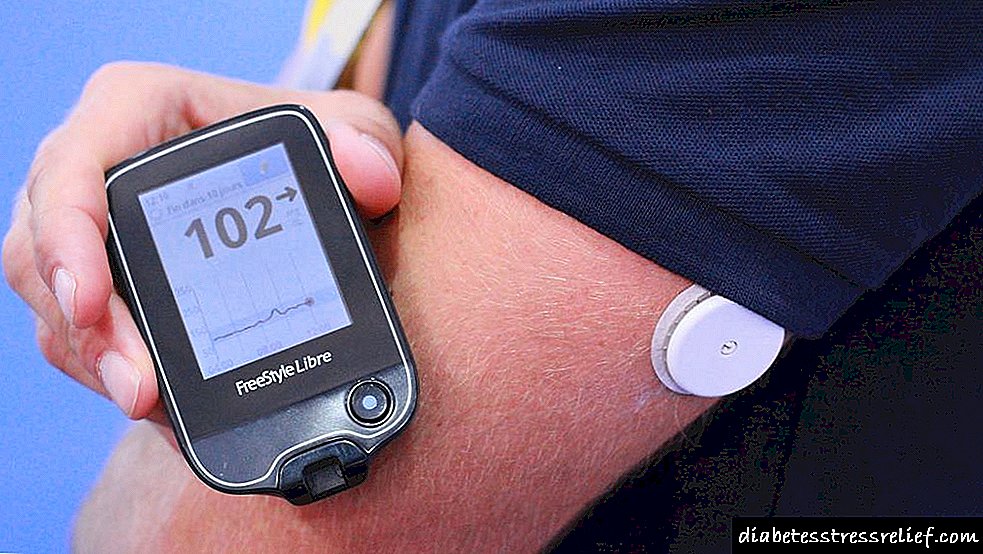
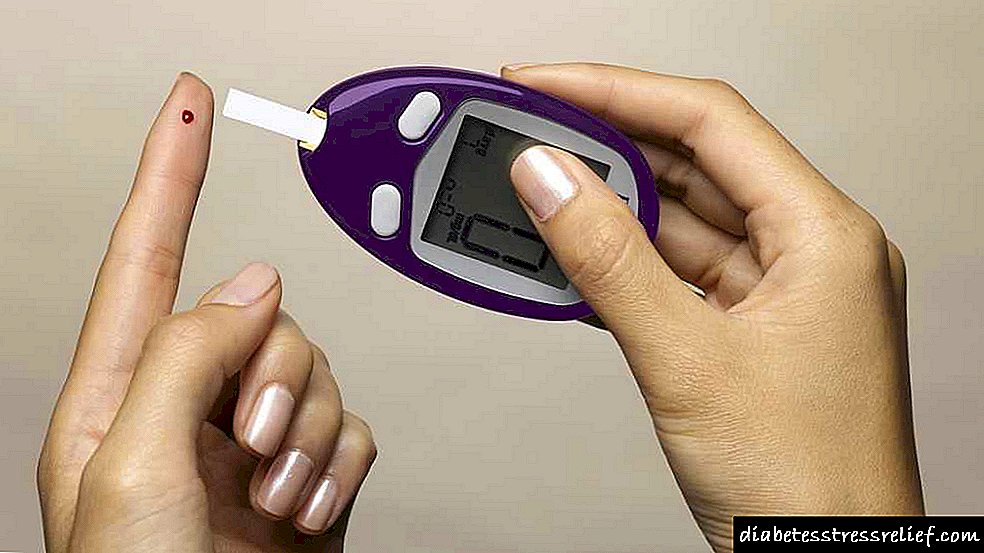
Tratamento de feridas de pernas non curativas na diabetes
As persoas con diabetes deben ter coidado de non danar a pel, especialmente nos pés. Isto é debido á mala curación de feridas, que é un trazo característico desta enfermidade.
As feridas purulentas son un gran perigo para a diabetes mellitus: o proceso de curación é longo e difícil de tratar.
Isto débese a que a inmunidade dun diabético é reducida, e o corpo non pode resistir o proceso inflamatorio e secar da pel. Ao principio, a ferida comeza a curar, logo racha, unha infección incorpórase a ela e comeza a descender.
O proceso de recuperación impídese por inchazo das pernas, frecuente con esta enfermidade. Ademais, pódese inmobilizar unha ferida situada noutros lugares, pero con patas é moi difícil facelo.
A diabetes é unha enfermidade caracterizada por un aumento prolongado do azucre no sangue, que ten un efecto negativo sobre o estado do corpo no seu conxunto e sobre a condición de pequenos vasos en particular, o que produce un aumento da súa permeabilidade e destrución deles.
Isto débese ao deterioro da circulación sanguínea (especialmente nas extremidades inferiores) e á aparición de problemas no abastecemento de nutrientes ás células da pel.

Son estes procesos os que provocan a aparición de feridas que non curan por moito tempo. Se non inicia un tratamento oportuno, é posible converter as feridas nas pernas en focos de inflamación infecciosa severa.
As feridas lanzadas poden provocar gangrena e amputación posterior, así como complicacións como osteomielite e flemón.
Provoca a destrución das terminacións nerviosas, o que leva a unha violación da sensibilidade da pel, especialmente nas pernas. As terminacións nerviosas responsables das funcións excretoras da pel tamén morren, como resultado que se seca e cicatriza moi mal. A pel adoita romperse, proporcionando infeccións dun xeito doado ao corpo a través de fisuras.
 Unha persoa pode ferir a perna de forma accidental e nin sequera notala sen un tratamento oportuno da ferida (por exemplo, rozando un millo ou feréndose mentres camiña descalzo). A razón disto é unha violación da sensibilidade á dor causada por danos nas terminacións nerviosas.
Unha persoa pode ferir a perna de forma accidental e nin sequera notala sen un tratamento oportuno da ferida (por exemplo, rozando un millo ou feréndose mentres camiña descalzo). A razón disto é unha violación da sensibilidade á dor causada por danos nas terminacións nerviosas.
Resulta que o diabético non nota os problemas das súas propias pernas, xa que non sente molestias debido a unha sensación deteriorada, non ve a ferida debido á diminución da visión e non pode examinalo debido á obesidade, que é común con esta enfermidade.
Se a ferida non se cura en poucos días, pode converterse nunha úlcera. Para a diabetes, a síndrome do pé diabético é característica, é dicir, as feridas nas pernas non curativas.
Que tratar?
Todas as persoas que padecen diabetes deben supervisar o estado da súa pel e consultar cun médico se aparecen algún defecto, xa que é moi difícil tratar unha ferida infectada.
 A curación rápida da pel contribúe a unha alimentación adecuada, contendo unha cantidade suficiente de vitaminas.
A curación rápida da pel contribúe a unha alimentación adecuada, contendo unha cantidade suficiente de vitaminas.
Os médicos recomendan que durante o tratamento das feridas se inclúan os seguintes produtos na dieta diaria: peixe, carne, fígado, noces, ovos, fariña de avea, así como froitas e verduras frescas.

Calquera ferida dun diabético debe ser tratada cun antiséptico.
Se a paciente ten febre, a zona ferida está dolorida, hinchada e enrojecida, a ferida se cicatriza e non cicatriza, hai que engadir ungüentos con antibióticos ao tratamento, que ao mesmo tempo extrae a humidade das feridas (Levomekol, Levosin e outros).
Normalmente prescríbese un curso de antibióticos e vitaminas (grupos B e C). Para mellorar a nutrición da pel durante a curación dos tecidos, úsanse ungüentos con metiluracil e solcoseryl, así como pomadas a base de aceite (Trofodermin).
Para a contracción e epitelización (exceso) da ferida, é necesario crear condicións óptimas. Necesítase limpar de microorganismos, tecidos mortos e corpos alleos. O peróxido de hidróxeno e os iodóforos só poden empeorar a curación.
A mellor forma de limpar é lavar as feridas cunha solución salina estéril sinxela. Pódese recomendar o uso de baños locais con movemento de auga turbulento para algúns pacientes con úlceras nas pernas.
Cando os métodos anteriores non dan os resultados esperados, a eliminación da necrose por excisión pode ser o único método para limpar as feridas de longa duración.
Tratamento con remedios populares
Ao tratar feridas a un paciente diabético, a medicina tradicional axudará.

Follas de celandina. É mellor empregar as frescas, pero tamén as secas son axeitadas, só deben levar a vapor. As follas necesitan estar vendas a unha ferida ou úlcera.
As raíces de bardana e celandina. Debe facer unha mestura de raíces trituradas de celandina (20 gramos), burdock (30 gramos) e aceite de xirasol (100 mililitros). Ferva durante 15 minutos a lume lento e cola. Lubrica feridas que non curan ben durante unha semana 2-3 veces ao día.
Zume de pepino fresco. O zume de pepino ten un efecto antimicrobiano moi forte. Deberán lubricar feridas purulentas e tamén facer compresas durante varias horas. Cando a ferida limpa con zume, debes empregar os medios prescritos polo teu médico.
Prevención
Como profilaxe e tratamento de neuropatías e anxiopatías diabéticas, normalmente tómanse medicamentos antioxidantes, como o Glucberry. O propósito do seu uso é evitar os danos nos vasos sanguíneos, mellorar e mellorar a condición dos nervios.
Para evitar a aparición de feridas e úlceras que non curan, debes seguir as regras:
- Non camiña descalzo e inspeccione atentamente os zapatos antes dos zapatos.
 Examine as pernas diariamente para detectar feridas.
Examine as pernas diariamente para detectar feridas.- Lave os pés todos os días con produtos de pel que non se secan.
- Deixar de fumar, porque a nicotina prexudica a circulación sanguínea e isto complica o proceso de rexeneración celular e curación de feridas purulentas.
- Observe as precaucións de seguridade ao usar unha lareira, radiador ou almofada de calefacción para non queimarse.
- En tempo xeado, é imprescindible quentar os zapatos e permanecer na rúa non máis de 20 minutos.
- No verán, non use zapatos con saltadores entre os dedos dos pés.
- Use varios pares de zapatos, alternándoos.
- Non elimine os millos, verrugas e callos da superficie da pel.
- Use só zapatos e roupa cómodos que non aperten a pel con costuras que non se fregan e bandas elásticas.
Non é necesario tomar unha ducha ou baño durante moito tempo, xa que baixo a influencia da auga a pel solta e se incha, o que aumenta o risco de lesións.
Non debes usar vaselina e ningún produto a base de aceites minerais para suavizar a pel, xa que non son absorbidos pola pel.
Se a pel está moi seca, debes consultar a un médico que prescribirá medicamentos hipotónicos sen beta-bloqueantes que perturban a función excretora da pel.
Debe tratarse calquera ferida máis pequena na pel. A mellor solución sería consultar a un especialista que avaliará obxectivamente a situación e ofrecerá un tratamento adecuado.

Comentarios e críticas
A miña nai, S.D., rozoulle un dedo na perna.Unha pequena ferida fixo unha ferida tan enorme que o cirurxián dixo que probablemente tería que amputar o dedo.Decidimos pelexar o dedo ata o último, só para salvalo. E agora, 6,5 meses despois, o noso neno curou. do que o tratamos. Primeiro tratamos a ferida con solución Dikasan, e despois botouse a antibiótica ceftriaxona sobre a propia ferida.
Ben feito, iso non renunciou. Intente non rozar os pés - asegúrese de mercarlle á nai zapatos especiais médicos.
Día 5: o dedo do pé non cicatriza lixeiramente danado O médico aconselloulle a Baneocina, pero non axuda. Dime que facer. E todo isto por mor da diabetes, quizais alguén escribirá consellos.
A baneocina é un bo antibiótico, pero non pode afectar á curación. Xa probaches a pomada de Eplan?
Non, non o probaches.
A miña nai ten feridas nos dedos dos pés que non se curaron durante un mes, que podes aconsellar, está moi preocupada pola dor, sufriu unha cirurxía nas articulacións da perna pero por algún motivo a ferida non cura, ás veces o seu azucre chega aos 13 anos. Pídoche que me axude a dar consellos.
E que dicir do remedio Berberex? Parece que os americanos están a facelo. Os seus amigos gabábanme moito, quizais alguén o probase?
Olga, onde mercou o medicamento Dikasan? Pregúntoo nas farmacias e ninguén sabe o que é.
Eu usei Sulfargin para un neno de abrasións. Bo produto cun cheiro agradable. Axuda bastante rápido. Podes usalo para queimaduras, tiven unha funda.
Pídoche axuda, xa que en outubro de 2014 a ferida na sola, preto dos dedos do pé dereito, non se cura. Despois foi operada e despois dos 2 meses amputouse o dedo groso do mesmo pé. Pasou seis meses no hospital. Primeiro estableceuse o diagnóstico: diabetes mellitus tipo 2, microangiopatía diabética descompensada, 3 culleres de sopa e neuropatía 4. Observada semanalmente no médico, aderezos caseros con betodino e tirosuro (anteriormente livomokol)
Miña nai tivo un problema no pé de nocello do cachorro durante medio ano, non fomos ao médico, pensou que se ía e cando chegou ao cirurxián dixo que debía lavarse con permanganato de potasio e enviouna a un cardiólogo, esta foi a nosa viaxe sabe axuda
Dekasan (esta é Ucraína, con nós é improbable que estea en farmacias) - en Rusia - 41 rublos.
ANÁLOGOS
Miramistin - 267 rublos.
Okomistin - 162 rublos.
Clorhexidina - 14 rublos.
Hexicon - 44 rublos.
Boas tardes O meu pai ten diabetes desde hai 19 anos, doeulle o pé hai un ano, a ferida non se cura, os endocrinólogos néganse a miralo, ten alto azucre, por favor axuda?
Dima, probe ungüento con elomelida e tamén insulina na ferida.
Ola, miña nai está enferma desde hai 15 anos segundo o segundo tipo de insulina, depende do pé, a podremia do dedo non se pode curar, non podemos estar deitado no hospital aínda que o azucre sexa de 20 anos, os médicos din que primeiro axuda a curar o dedo, por favor axuda con moitos consellos.
Eu fun mordido por unha araña hai 3 meses. Tiven unha fossa no nocello. Non me cicatriba antes, aínda que non me enfermei, pero agora doe de tamaño. Non sei que tratar. Diabetes tipo 2 azucre a 23
Proba a pomada de estelanina. Recoméndase tamén a curación rápida de feridas en diabéticos. Lea sobre pomadas en Internet. Compreino hoxe para o meu marido (diabetes mellitus tipo 2) por recomendación dun médico moi bo, o meu marido feriu a perna no país hai varios días, estaremos tratándoa. Moita sorte a todos, déixate ben.
Con longas feridas que non curan, aconsello encarecidamente a quimopsina, especialmente a aqueles que sofren diabetes mellitus, axuda moito, ademais de feridas purulentas, ungüento de Stelanin Peg, con Stelanin limpo, este é un método de tratamento innovador, no momento en que usamos estes fármacos para tratar as camas moi profundas nun paciente acostado. , Só quero axudar a tales pacientes. Desexo unha rápida recuperación!
Causas de lesións mal curadas na diabetes
Coa diabetes, os nervios e os vasos sanguíneos están moi afectados. A sensibilidade da pel é drasticamente reducida ou completamente ausente. A nutrición dos tecidos brandos e a súa subministración de osíxeno é difícil debido á reducida patencia dos vasos sanguíneos.
Todo isto leva consigo consecuencias irreversibles. Na maioría das veces, son as pernas afectadas e sobre elas se desenvolven feridas de curación prolongada. Hai varias razóns para as longas feridas que non curan na perna con diabetes:
- Danos menores na pel das pernasque non se senten por neuropatía (danos nas terminacións nerviosas) e poden pasar desapercibidos durante algún tempo (varias horas ou días). Neste caso, a infección penetra na ferida e multiplícase activamente nela a falta de asistencia e tratamento adecuados,
- Levar zapatos incómodos e mal seleccionados. Neste caso, xorden callos. O uso diario de tales zapatos lesiona as pernas e contribúe a unha desnutrición aínda maior,
- Diminución das defensas do corpo. A inmunidade co desenvolvemento da diabetes está debilitada, polo que o corpo non é capaz de loitar contra a infección que penetrou na superficie da ferida,
- Administración parental. Se non se observan as regras de aséptico e antiséptico, a punción da pel cunha agulla cicatriza e non cicatriza por moito tempo,
- Carga do pé (longo prazo, camiñando, traballo de pé),
- Pedicura deficiente (condicións non sanitarias, trauma na pel),
- Mordeduras e peites de insectos.
O principal tratamento para as feridas purulentas na diabetes
O tratamento dos pacientes con diabetes debe ser completo. A observación é realizada por varios médicos: un cirurxián e un endocrinólogo. Tratamento da ferida para a diabetes consta das seguintes actividades:
- Inspección e determinación da profundidade dos danos nos tecidos brandos. Medición da glicosa en sangue
- Se a glicosa no sangue aumenta drasticamente, a continuación, a corrección da enfermidade subxacente. O endocrinólogo conta a dose de insulina,
- Cirurxía de feridas primarias faise 1 vez despois do tratamento do paciente. Lave a superficie da ferida con antisépticos a partir de contidos purulentos. Se é necesario, realízase a excisión de tecido necrótico,
- Ferida reprocesada 2 a 4 veces ao día, que inclúe o lavado da ferida con antisépticos, secar a súa superficie e aplicar pomadas antibacterianas, antiinflamatorias e curativas da ferida,
- Anestesia Preséntanse pomadas con analxésicos, para dor grave, úsanse preparados para comprimidos e solucións inxectables. En casos graves, use estupefacientes,
- Fortalecemento da inmunidade (inmunostimulantes e inmunomoduladores).
As feridas pouco profundas pódense tratar de forma ambulatoria. Con supuración e danos profundos nos tecidos brandos, a terapia realízase nun hospital. En casos graves, a cirurxía realízase (por exemplo, amputación dos dedos dos pés ou do pé enteiro, etc.).
Cura de feridas nos pés
Unha ferida na perna non curativa na diabetes caracterízase por seguintes signos patolóxicos:
- Vermello da pel arredor da ferida,
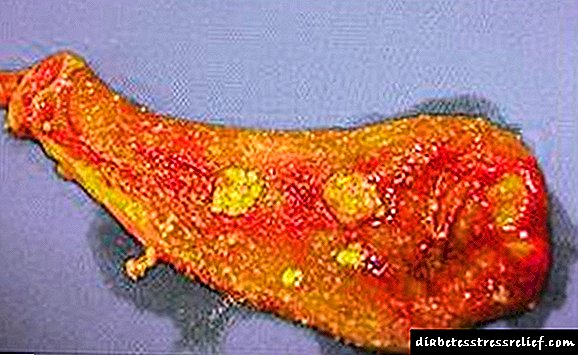
 Foto dunha ferida non curativa na diabetes
Foto dunha ferida non curativa na diabetes - Hinchazón de tecidos brandos,
- Hipertermia local e xeral (febre)
- Dor intensa
- Departamento de exsudado seroso ou purulento,
- Deterioro xeral
- A ferida non é ben tratable. A superficie da ferida se mola máis dunha semana.
O médico debe controlar o tratamento de feridas nas pernas que non curan na diabetes. Realizará un exame, avaliará o estado e decidirá sobre a necesidade de hospitalización nun hospital cirúrxico. Se a ferida na perna non se cura ben, hai que facer o seguinte:
- Enxágüe a ferida e manexe os seus bordos son antisépticos que non conteñen alcol (peróxido de hidróxeno, miramistina, clorhexidina e outros),
- Para limpar a ferida de masas purulentas e necróticas,
- Use drogas antibacterianas en forma de pomadas, comprimidos e solucións para administración parenteral,
- Aplique pomadas curativas de feridas cando se seque a superficie do dano.
A duración do tratamento para longas feridas non curativas nas pernas é individual e vai dunha media de 30 a 60 días.
Complicacións neuropáticas
A neuropatía é unha violación da sensibilidade dos tecidos debido á morte das terminacións nerviosas. En pacientes, esta condición ocorre con bastante frecuencia. Os factores predispoñentes son:
- Glicosa en sangue excesivamente alta
- Hipertensión arterial
- A presenza de malos hábitos,
- A presenza de enfermidades concomitantes que debilitan aínda máis o sistema inmunitario.
Caracterízanse as feridas que se producen nun fondo de neuropatía:
- A pel rachada
- Úlceras na zona afectada,
- O tecido do pé está afectado
- A profundidade da ferida alcanza o tecido muscular e os ósos,
- Falta de dor severa debido á diminución da sensibilidade.
A cantidade de tratamento depende da gravidade dos danos nos tecidos brandos:
- Para gretas e úlceras superficiais sen supuración, úsase aceite de cânforo en terapia. Aplícase na superficie da ferida baixo unha vendaxe.
- Con feridas profundas e / ou supuradoras no fondo da neuropatía, realízase terapia antibacteriana e antiinflamatoria.
- En casos graves, a gangrena desenvólvese, o que require unha intervención cirúrxica de urxencia. Neste caso, é necesaria a amputación do pé. Se non se realiza o tratamento, a gangrena estenderase máis arriba pola perna. Como resultado, será necesaria unha amputación elevada.
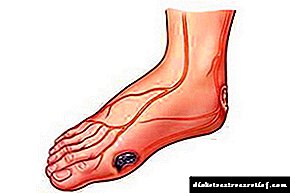
Características do pé diabético
En diabete, é necesario controlar coidadosamente o estado dos pés e extremidades inferiores en xeral. Síntomas iniciais do desenvolvemento da síndrome do pé diabético: adormecemento da pel dos pés, ardor e formigueo. Síntomas claros do pé diabético:
- Lesións ulcerativas do pé, que poden ser individuais ou múltiples. Non curan por moito tempo,
- Supuración da superficie da ferida,
- Fendas na pel da rexión calcaneal,
- Coceira na pel
- Deformación da forma do pé, é dicir, a curvatura dos dedos, a aparición de conos,
- Frecuentes enfermidades fúngicas das pernas,
- Decoloración das placas das uñas,
- Cambio nas placas das uñas (o seu engrosamento, curvatura), o seu crecemento en tecidos brandos.
Cun pé diabético, o tecido brando falece, contra o que se desenvolve a gangrena. O tratamento realízase con antibióticos de diversas formas, axentes antiinflamatorios e antifúngicos.
Tecido necrótico extirpado. En casos graves, a amputación do membro realízase a varias alturas. É por iso que non paga a pena atrasar un chamamento a un cirurxián.
Como tratar as feridas na diabetes
Os medios para curar as feridas na diabetes mellitus teñen un efecto complexo:
- Eliminación da inflamación,
- Secado da superficie da ferida,
- Eliminación da infección bacteriana,
- Aceleración de procesos metabólicos na zona de dano,
- Rexeneración
- Eliminación da dor.
Pomadas para a curación de feridas en diabetes mellitus:
| Nome da droga | Propiedades curativas | Forma de solicitude |
| Pomada Levomekol | Efecto antibacteriano, eliminación da inflamación, mellora dos procesos rexenerativos nos tecidos danados | A pomada úsase durante a supuración. Ela conserva a súa actividade curadora incluso en presenza de pus. A pomada aplícase a úlceras e feridas ata dúas veces ao día baixo unha vendaxe. |
| Ungüento de Vishnevski | Desinfección da ferida, curación acelerada | Antes de aplicar a pomada, hai que limpar a ferida con antisépticos. A pomada ponse baixo un vendaje durante 9 - 10 horas. Despois diso, o vendaje cambia. |
| Ungüento Solcoseryl | Rexeneración de tecidos danados, mellora os procesos metabólicos na zona da ferida | A pomada aplícase a unha ferida limpa. |
| Pomada de ictiol | Efecto antiséptico sobre a ferida, eliminando a inflamación dos tecidos, reducindo a dor, rexeneración, mellorando os procesos metabólicos. | A pomada aplícase varias veces ao día na superficie da ferida baixo unha vendaxe. |
| Baneocina pomada e po | Destrución de bacterias patóxenas. | A pomada e o po úsanse na fase activa de supuración. A droga aplícase estrictamente á ferida de 2 a 4 veces ao día. |
Para mellorar a curación, o paciente necesita vixiar a dieta e tomar o complexo vitamínico prescrito polo médico.
O uso da medicina tradicional
A medicina tradicional, ademais da tradicional, ofrece varios remedios para o tratamento de feridas non curativas na diabetes.Non obstante, estes métodos de tratamento deberían usarse con precaución e só como complemento do tratamento principal con drogas.
Tratamento de feridas non curativas nas pernas con remedios populares:
- Celandina. Esta planta ten un bo efecto antiséptico. No tratamento de feridas non curativas úsase zume de plantas ou herba seca. O zume de celandina debe aplicarse na superficie da ferida. O procedemento realízase varias veces ao día. A partir dunha planta seca, podes preparar unha decocción que se usa para tratar as feridas.
- Follas frescas de bardana. Débense lavar ben e aplastar ata un estado de gruel. A mestura resultante aplícase sobre a superficie da ferida, colocándoa previamente en gasa estéril ou vendaje. Podes usar esta ferramenta ata tres veces ao día.
- Eliminar os síntomas a inflamación é posible coa axuda do iogur. Ela ten que empapar unha vendaxe estéril e facer locións. Podes usar iogur ata 4 veces ao día.
- Loções cunha decocción de calendula axudará a eliminar a inflamación e os patóxenos.
As plantas medicinais tamén poden reducir a glicosa no sangue. As sementes de liño úsanse como alimento e as follas de fresa pódense criar con auga fervendo. Resulta té de herbas, que se pode beber ata dúas veces ao día.
Nutrición adecuada
Na diabetes mellitus é necesario controlar estrictamente a nutrición. Unha nutrición adecuada axudará a reducir a glicosa no sangue e evitará o desenvolvemento de varias complicacións. Os principios dunha boa nutrición para a diabetes:
- 6 comidas ao día, os descansos entre os que non deberán ser máis de 3 horas. As racións deben ser pequenas. Está excluído o exceso de alimentación
- A nutrición debe ser equilibrada, é dicir, a cantidade de proteínas, graxas e carbohidratos corresponden ás necesidades fisiolóxicas,
- Siga o réxime de beber. Beber auga potable limpa durante todo o día
- Rexeita o consumo excesivo de sal e azucre e doces (é mellor abandonalos completamente),
- Hai que contalo "Unidades de pan" en todos os produtos que se comen. A táboa e o cálculo de "unidades de pan" dálle ao endocrinólogo asistente,
- Rexeite alimentos graxos, fritos e con alto contido calórico.
Coidado da pel para nenos con diabetes
Con diabetes en nenos, a pel é deficiente de fluído. Faise seco e inestable a micro danos. O coidado da pel é cumprir as seguintes regras:
- Beber moitos líquidos. O neno debe beber auga limpa, non zumes e refrescos,
- Diariamente ata 3 veces ao día, especialmente despois dos procedementos de auga, use cremas hidratantes para bebés. Deberían enriquecer con vitaminas A, E, grupo B. Dado que os nenos son sensibles a varias fragrancias e colorantes, a crema debe ser inodora, branca,
- Durante a exposición ao sol é necesario empregar protector solar (spray e cremas),
- Inspeccione coidadosamente a pel do bebé por feridas e abrasións. Débese prestar especial atención ás extremidades inferiores,
- Para o lavado, use xabón líquido, hipoalergénico e hidratante.
- Realiza procedementos diarios de hixiene, lava os pés con coidado e recorta con coidado as uñas do bebé.
O uso de penicilina para o tratamento
A penicilina é un medicamento antibacteriano familiar para moitos. Está activo contra moitas bacterias patóxenas. As feridas neste caso adoitan ser curadas e curadas por moito tempo. Por iso, indícase o uso de antibióticos. Antes de comezar o tratamento con axentes antibacterianos, é necesario tomar un frotis da ferida na microflora e sensibilidade aos antibióticos.
A penicilina en forma de po pódese aplicar na superficie da ferida cando se libera del exudato purulento. A penicilina mestúrase con antibióticos con sulfonamida e rociada con eles na superficie da ferida. Se a ferida está fresca e limpa, pódese usar como inxección a penicilina. É dicir, con esta ferramenta pódense facer locións.
Canto tempo cura a laceración na perna?
Feridas rasgadas e profundas en pacientes con diabetes mellorar sanan durante moito tempo. Nalgúns casos, o tratamento ten unha duración de 3 meses ou máis. A duración da curación depende dos seguintes factores.:
- A idade do paciente. En nenos e mozos, a rexeneración da pel prodúcese máis rápido que nos anciáns,
- Azucre no sangue. Se o paciente non controla o nivel de glicosa, o risco de forte aumento é elevado. Canto maior sexa este indicador, máis lenta cura a ferida. Desenvolve condicións favorables para a vida e reprodución da microflora patóxena,
- O estado do sistema inmune do paciente. Unha persoa debe seguir todas as recomendacións do médico asistente, porque por mor da diabetes, as defensas do corpo están baixo moito estrés. Se hai arrefriados e outras enfermidades inflamatorias, isto debilita aínda máis o sistema inmunitario.
Cando ver a un médico
Cómpre sinalar que hai que consultar un médico cando existe algunha dúbida sobre o tratamento de feridas. Mesmo se a superficie da ferida está limpa, pero os signos de inflamación persisten durante moito tempo, paga a pena consultar un cirurxián.
É mellor preocuparse unha vez máis que tratar unha ferida complicada despois. A axuda dun médico é necesaria nos seguintes casos:
- Os danos profundos nas extremidades inferiores son especialmente perigosos. Normalmente caracterízanse por unha pequena entrada e un longo trazo. En tal ferida, os microbios e os fungos patóxenos multiplícanse rapidamente e activamente,
- Unha gran ferida
- Longa ferida non curativa. Unha ferida non curativa representa un perigo particular, do que comezou a destacarse o exudado purulento,
- Laceración
- Tecido brando esmagado,
- Calquera ferida se unha persoa non sabe manexala.
Posibles complicacións
Se a ferida non se cura moito tempo, realízase un tratamento inadecuado ou está completamente ausente Pódense presentar as seguintes complicacións:
- Cambios necróticos purulentos tecido brando. Neste caso, a área de necrose aumenta, a ferida faise profunda, secrétase o pus. Neste caso, a excisión do tecido necrótico é necesaria,
- Gangrena - Esta é unha complicación grave de longas feridas que non curan. A necrose masiva dos tecidos brandos ata os ósos prodúcese, coa gangrena, a circulación sanguínea deteriora, o que agudiza aínda máis o proceso patolóxico. Neste caso, o tratamento cirúrxico realízase; en casos graves, a extremidade é amputada,
- Sepsis - intoxicación xeral polo sangue. A inmunidade do paciente está debilitada e o corpo non é capaz de facer fronte á infección por si só. Polo tanto, comeza a estenderse co fluxo sanguíneo por todo o corpo. Isto leva a múltiples infeccións de órganos internos, fallas múltiples de órganos. Moitas veces hai un desenlace fatal.
Medidas preventivas
Evite unha ferida non curativa observando normas preventivas sinxelas:
- Elixe os zapatos axeitados. Debería ser de tamaño, nin menos nin máis. Os materiais a partir dos cales están feitos os zapatos deben ser suaves, as costuras non deben fregarse,
- Rexeite malos hábitos (fumar, beber alcohol), xa que perturban aínda máis a circulación sanguínea nas extremidades inferiores,
- Inspeccione as pernas diariamente por danos,
- Use hidratantes,
- Hixiene diaria e lave os pés ben,
- Abandonar pedicura circuncisa,
- Use calcetíns feitos con tecidos naturais,
- Non camiña descalzo
- Use antisépticos non alcohólicos para tratar feridas,
- En caso de varias lesións, consulte inmediatamente e consulte a un médico para obter consellos,
- Non seque a pel,
- Use protector solar cando ao aire libre nun día soleado,
- Non quede na auga durante moito tempo, xa que a pel faise menos resistente ás feridas.
Victor Sistemov: experto en 1Travmpunkt
Tratamento da ferida para a diabetes
A diabetes mellitus é unha enfermidade crónica que afecta negativamente ao estado do corpo no seu conxunto, e tamén enfronta moitas complicacións, como gastroparesis diabética, fetopatía diabética, pé diabético e moitos outros fenómenos desagradables.
Un efecto negativo desta enfermidade tamén está na pel. A pel dos pacientes con diabetes mellitus faise rugosa e seca, poden aparecer fisuras nela. A pel dos pés e das mans está máis afectada.
Mesmo a ferida máis pequena en diabéticos cicatriza por moito tempo, pode festexar, causar moitos problemas e molestias.
Se unha persoa non cura feridas nas pernas durante moito tempo, este é un motivo serio para ir ao médico. As feridas que non curan están entre os principais síntomas da diabetes.
Problemas de pel están expresados nas dolencias seguintes:
- hiperactose: un número excesivo de cornos e rachaduras no pé, infección de feridas, úlceras tróficas que resultan dun tratamento inadecuado de feridas infectadas, fungo da pel e uñas en persoas con diabetes ocorre o dobre de veces que en persoas saudables. As úlceras tróficas prodúcense como consecuencia da morte celular, en situacións de afectación de pequenos vasos nas pernas. A causa disto é a mala circulación sanguínea.
As úlceras tróficas na diabetes teñen algunhas características:
- externamente, as llagas son pequenas, son pequenas, a úlcera non desaparece por si mesma, é necesario un tratamento especial se non se toman medidas apropiadas, a úlcera trófica pode converterse en gangrena. As feridas na diabetes mellitus curan moito máis, respectivamente, e o tratamento das feridas na diabetes mellitus será algo diferente do que nas persoas sanas.
Causas de problemas de pel en pacientes con diabetes
Debido ao aumento do azucre no sangue, o sangue se engrosa, hai dificultades para transportar nutrientes a órganos e tecidos.
Este feito é o motivo da longa curación de feridas. Ao mesmo tempo, hai un gran risco de que a ferida se converta nunha dor.
Outra causa grave que leva a problemas de curación de feridas é a neuropatía diabética. Esta complicación leva a unha diminución da sensibilidade da pel. Por este motivo, un paciente con diabetes pode simplemente non sentir ou notar que a ferida está lesionada en ningún lugar.
A angiopatía diabética caracterízase por danos nos vasos sanguíneos e capilares, como resultado de que se produce unha atrofia muscular no fluxo sanguíneo. As extremidades volven frías e se tornan azuis. E este factor tamén impide o normal proceso de curación de feridas e microtraumas.
Que medidas tomar cando se detecta unha ferida
Unha ferida atopada no corpo, en primeiro lugar, debe ser tratada cun antiséptico. Isto faise para evitar a súa supuración. Furacilina ou permanganato de potasio axudan moi ben neste caso.
Está estrictamente prohibido aos diabéticos usar iodo, verde brillante, peróxido de hidróxeno para tratar a zona afectada. Estas drogas poden danar a pel e empeorar a situación.
Con un procesamento oportuno, non deben aparecer complicacións. Se a pel arredor da ferida se volve vermella, obsérvase hinchazón, entón será necesario un tratamento cunha pomada antibacteriana. Tal ferida terá que mostrarse ao médico para evitar complicacións graves.
Na fase de curación de feridas, utilízase unha pomada que contén graxa para nutrir a pel. Ao mesmo tempo, necesitará tomar un complexo de vitaminas para fortalecer o corpo e as súas funcións protectoras.
Tratamento de feridas en pacientes con diabetes mellitus
Con diabetes, o tratamento debe realizarse con extrema precaución. As feridas deben ser desinfectadas. Para o procedemento, use:
- vendas estériles, pomadas antibacterianas, tampóns para mollar a ferida, crema graxa nutritiva, antisépticos, la de algodón estéril.
Se aparece unha ferida na perna, a carga na perna debe reducirse. É importante asegurarse de que a sucidade non penetre nas feridas xa formadas. Se o dano é pequeno, pode tratar o seu tratamento ti mesmo.
Para o tratamento de feridas purulentas requirirase asistencia especializada. O tratamento da ferida para a diabetes realízase mediante o seguinte axentes e métodos terapéuticos:
- a terapia antibacteriana, un complexo de vitaminas B, C, E, unha dieta cun alto contido en proteínas, herbas medicinais, métodos cirúrxicos, métodos fisioterapéuticos: láser, campo magnético, ultrasóns, aumentar a inmunidade.
Tratamento de feridas neuropáticas
A neuropatía conduce á necrose do tecido nervioso, o que provoca unha perda de sensibilidade. O paciente non sente os microtraumas recibidos, polo tanto, perde un momento favorable para o seu tratamento.
A diabetes mellitus adoita ir acompañada de enfermidade como a neuropatía. Para reducir o seu efecto prexudicial, debes:
- controlar o azucre no sangue porque as fibras nerviosas non se recuperan ben cun alto contido de azucre, monitorizar a presión arterial, xa que a presión arterial alta pode destruír os vasos sanguíneos, o tabaquismo está contraindicado para os diabéticos, xa que debilita o corpo, empeora o estado dos vasos sanguíneos e reduce significativamente a función rexeneradora.
O dano ao pé con neuropatía prodúcese en lugares que, ao camiñar, están máis expostos ao estrés. Estas lesións son fisuras nas que a infección penetra facilmente. No proceso de complicación, fórmanse llagas moi profundas, que poden chegar ata os tendóns e ata os ósos.
Será necesaria a amputación do pé para tratar o estadio extremo da enfermidade. Con un inicio oportuno do tratamento, pódese evitar a intervención cirúrxica no 80% dos casos.
As pequenas úlceras que se forman debido á neuropatía pódense tratar con aceite de cânfora. O medicamento aplícase na zona afectada, despois do cal este lugar atópase vendido.
Pé diabético
O pé diabético é unha complicación de úlceras non tratadas, na que hai unha destrución dos vasos sanguíneos e, como resultado, lesións necroticas na pel. As feridas características do pé diabético son bastante profundas, son moi difíciles de tratar na casa. Polo tanto, moitas veces ten que buscar axuda dun cirurxián.
Para que o tratamento sexa máis eficaz, o paciente Algunhas regras deben ser observadas:
- reduce a carga no pé, usa zapatos cómodos, normaliza os niveis de glicosa, limita a inxestión de carbohidratos, toma medicamentos antiespasmódicos.
Se hai unha enfermidade como un pé diabético, o tratamento non debe posporse. O curso da terapia é prescrito polo médico, o tratamento debe estar baixo o seu estrito control. Se non, hai unha posibilidade moi alta de padecer unha enfermidade grave como a gangrena como complicación.
Complicacións de curación de feridas
Se a ferida ou corte recibido non cicatriza por moito tempo - esta é unha ocasión para consultar a un médico. Nos casos en que non se tomen medidas oportunas, hai risco de complicacións. Os vasos en diabetes están afectados, o sistema inmunitario está debilitado. Estes e algúns outros factores complican o proceso de curación.
As feridas da seguinte natureza poden servir como causa de complicacións:
- cortes, pinchazos, queimaduras, cornos.
Se ten estes microtraumas, debe actuar de inmediato e consultar un endocrinólogo.
Como podo tratar as feridas na diabetes?
Como tratar as feridas na diabetes? Esta pregunta preocupa a moitos, xa que curan moi mal con esta enfermidade. A maior ameaza son as lesións purulentas da pel. O proceso de curación das feridas festeiras é complexo e longo. A razón deste fenómeno é que o sistema inmune dun paciente diabético non fai fronte á súa función.
As feridas nas pernas e nocellos considéranse moi perigosas. Nalgúns casos, os médicos teñen que recorrer a unha medida radical, é dicir, a amputación dunha ou dúas extremidades inferiores.
Que é a diabetes?
A diabetes mellitus é unha enfermidade que se desenvolve debido á deficiencia de insulina no corpo. Esta hormona controla o nivel de glicosa no sangue. Se o páncreas deixa de producir insulina, o nivel de azucre no sangue aumenta drasticamente.
Con esta enfermidade prodúcese unha violación do metabolismo dos carbohidratos. Esta diabetes clasifícase en diabetes dependente da insulina ou tipo I. Se o páncreas produce insulina, pero o corpo non lle responde adecuadamente, entón isto significa que a persoa desenvolveu diabetes tipo II ou non dependente da insulina.
A diabetes tipo I require unha inxección continua de insulina. É administrado ao mesmo tempo que comer. A insulina en comprimidos con este tipo de diabetes non produce efecto, xa que se destrúe no tracto dixestivo. Polo tanto, o propio paciente fai unha inxección, despois da que cómpre comer de inmediato.
Con diabetes tipo I, debes seguir unha dieta estrita coa excepción completa de doces, alimentos graxos e fritos. A diabetes mellitus tipo II desenvólvese de xeito imperceptible, xa que a insulina está presente no corpo e cumpre parcialmente a súa función de controlar o azucre no sangue.
Os síntomas non aparecen de xeito pronunciado, polo que a miúdo este tipo de diabetes detéctase por azar, durante o exame debido a outras queixas. Non sempre se requiren comprimidos de insulina.
En primeiro lugar, ao paciente prescríbese unha dieta para reducir o peso e eliminar o aumento do nivel de nutrientes no corpo. Se isto non é suficiente, o médico determina que dose de insulina se debe tomar neste caso.
Por que as feridas da diabetes están mal curadas?
Debido ao aumento de azucre, o sangue faise espeso e non pode proporcionar osíxeno e nutrientes como se pretende. Como resultado, todos os órganos e tecidos sofren. Con esta enfermidade, os procesos metabólicos son perturbados, o sistema circulatorio está afectado. Os pequenos barcos perden a súa elasticidade. Todo isto leva a trastornos circulatorios.
Todo isto afecta negativamente á cicatrización de feridas. Os pés están especialmente afectados. No contexto da mala circulación sanguínea, a regulación nerviosa perturba. O paciente pode nin sequera padecer moita dor cun corte ou outra lesión nas pernas. As complicacións máis comúns da diabetes son:
- neuropatía diabética, angiopatía diabética, gangrena.
A neuropatía diabética caracterízase pola destrución das terminacións nerviosas. Por iso, a pel perde a súa elasticidade e sensibilidade. Debido a pel seca, feridas ou cortes feridos durante moito tempo. A pel das pernas racha e ábrese o camiño para varias infeccións.
Mesmo porque o paciente frotará o millo con zapatos incómodos, pode que se forme unha ferida, que terá que ser tratada durante un determinado período. Unha persoa pode notar un problema só cando o estado da ferida xa empeorou debido á perda de sensibilidade.
A angiopatía diabética é unha lesión de vasos sanguíneos, principalmente capilares. Nas paredes dos vasos sanguíneos perturba o proceso plaquetario-vascular. Esta patoloxía causa dor de pé aos diabéticos mentres camiñan. Aparece unha atrofia muscular, a pel adquire un aspecto azulado.
Debido ao mal fluxo de sangue, as extremidades permanecen frías e as feridas que resultan non poden curar. Co tempo, as articulacións e a cartilaxe danan. A gangrena pode desenvolverse debido a:
- feridas, queimaduras, xeadas, infeccións fúngicas, uñas incrustadas, cornos.
A patoloxía vai acompañada de dores moi graves e en estado avanzado require amputación das extremidades. Por iso, aconséllase aos diabéticos que traten de inmediato calquera abrasións, previndo unha maior propagación da infección.
Tratamento de feridas diabéticas
O tratamento da ferida contra a diabetes require urxencia e precisión. Cando apareza o máis mínimo rabuñadido, cómpre desinfectalo inmediatamente cun antiséptico.
Se o paciente ten un aumento da temperatura e se produciu inchazo ou vermelhidão ao redor da ferida, entón son necesarias medidas adicionais. Cando aparece pus, prescríbense antibióticos e vitaminas. É importante usar ferramentas que axuden a secar a ferida.
Para tratar feridas, necesitarás:
- Venda estéril, pomada de antibióticos, tampóns para a eliminación de feridas, axentes antisépticos (furatsilina, permanganato de potasio, miramistina, dioxidina 1%), algodón estéril.
Despois de que a ferida se seca, pódense usar cremas de curación a base de aceite. As feridas purulentas ás veces son tratadas por apertura cirúrxica. Pero este procedemento pode implicar reinfección e sepsis.
Se a perna está danada, é necesario reducir a carga sobre ela. Isto axudará a aliviar a inflamación e evitará a penetración de po e sucidade nas gretas. Ademais dos produtos químicos, o tratamento das feridas en diabéticos pódese facer de forma alternativa.
Que herbas se usan para a diabetes?
As feridas diabéticas pódense tratar con herbas. Celandine funciona ben. Se é posible, recólleo durante a floración e seca. A colección seca de herbas debe ser vertida con auga fervendo e deixar que se creza. Nunha infusión enfriada, baixe o membro enfermo e manteña 20 minutos. Tal baño de herbas debe facerse 3-4 veces ao día. O tratamento debe durar polo menos 14 días.
O efecto antiinflamatorio é a camomila, caléndula. Mestura as herbas en proporcións iguais e cervexa. Cando o caldo se arrefríe, enxágüe con el as extremidades afectadas. Ademais das herbas, é posible empregar taxas que baixen o nivel de azucre e melloren a circulación sanguínea.
Un uso dobre de herbas mellorará significativamente o estado do diabético e contribuirá á curación de cortes ou úlceras. Baixar o azucre no sangue:
- follas de amorodo salvaxe, cola de cabalo, herba de San Xoán, sementes de liño, flores de tilo, nudo, ameixa.
A estabilización do azucre no sangue reducirá significativamente o risco de feridas. As herbas que axudan a mellorar a circulación sanguínea inclúen espino, maíz azul, follas de té de riles, ortiga e follas de Lingonberry.
Como evitar a aparición de feridas?
As feridas longas que non curan non só causan molestias ao paciente con diabetes, senón que tamén son potencialmente perigosas. Por iso, os médicos recomendan que as persoas que padecen esta enfermidade observen medidas de seguridade. Non empregue zapatos axustados. Non camiña descalzo, especialmente pola praia. Non se recomenda usar chanclas.
Os diabéticos deben examinar as extremidades diariamente. As máis pequenas contusións deben ser tratadas. Non tome un longo baño. A exposición prolongada á auga leva a inchazo da pel e pequenos danos.
Os diabéticos deben renunciar a malos hábitos. Aínda que a diabetes pode causar moitos problemas, o paciente pode aliviar o curso da enfermidade por un comportamento correcto.
O medicamento para a curación de feridas na diabetes
Co problema de curar as feridas na diabetes, moitos oíron, moitas veces incluso pequenos arañazos curar durante moito tempo, que supuran, causan grandes inconvenientes. E todos escoitaron falar da frecuente formación de úlceras que poden levar á amputación.
A mala cicatrización de feridas na diabetes mellitus é causada por unha violación do subministro de sangue, o que reduce a nutrición dos tecidos das extremidades e retarda o proceso da súa rexeneración. Esta cuestión é especialmente aguda con lesións nas extremidades inferiores.
Agora, este problema está resolto por científicos israelís que crearon un medicamento para a curación de feridas específicamente para pacientes con diabetes. Esta droga está baseada en nanopartículas, deseñadas para tratar feridas, cortes, úlceras crónicas.
Agora a droga superou con éxito as probas en animais. En experimentos con ratos con diabetes, esta droga mostrou excelentes resultados: a rexeneración de tecidos e, polo tanto, a curación de feridas, produciuse entre dúas e tres veces máis rápido que sen tratamento con esta droga.
Nun futuro próximo, o medicamento terá que someterse a ensaios clínicos e logo entrar no mercado farmacéutico.
Causas das feridas diabéticas
A diabetes é unha enfermidade caracterizada por un aumento prolongado do azucre no sangue, que ten un efecto negativo sobre o estado do corpo no seu conxunto e sobre a condición de pequenos vasos en particular, o que produce un aumento da súa permeabilidade e destrución deles.
Isto débese ao deterioro da circulación sanguínea (especialmente nas extremidades inferiores) e á aparición de problemas no abastecemento de nutrientes ás células da pel. A diabetes mellitus causa úlceras tróficas no 3% dos casos. As úlceras diabéticas prodúcense como consecuencia dun dano na cama arterial e tamén poden ser consecuencia do dano do nervio diabético: a polineuropatía.
A miúdo revela danos fúngicos concomitantes nas uñas e na pel do pé. Na diabetes, a miúdo fórmanse peculiares callos (cornos) na planta, o dano que leva á formación de úlceras.
A súa peculiaridade é a inconsistencia de manifestacións locais (as úlceras poden alcanzar tamaños e profundidades importantes) da gravidade da síndrome da dor (como consecuencia dunha polineuropatía diabética concomitante, pode estar ausente).
Se a ferida non se cura en poucos días, pode converterse nunha úlcera. Para a diabetes, a síndrome do pé diabético é característica, é dicir, as feridas nas pernas non curativas.
Tratamento do pé diabético
O pé diabético é a necrose ou supuración dos tecidos brandos do pé e dos dedos no fondo de lesións vasculares e nerviosas asociadas á diabetes. A diabetes causa danos específicos nas arterias e nos nervios periféricos. Ademais, no contexto da diabetes, a miúdo acelérase o desenvolvemento de aterosclerose oblitante.
Coa excesiva presenza de azucre no sangue, o diabético comeza a orinar excesivamente, hai unha perda de fluído no corpo. A pel comeza a deshidratarse, que co paso do tempo se torna seca e escamosa.
As glándulas suorosas e sebáceas tamén están perturbadas. Despois hai unha sensación de queimadura, gretas provocando infeccións. Andar con fisuras fai que o paciente estea incómodo, especialmente nos tacóns.
Os pacientes con diabetes deben usar zapatos cómodos e suaves para evitar que os millos e os cornos. Co millo formado, está prohibido cortalo e vaporalo en auga quente, así como aplicar un parche. É mellor usar unha pomada suavizante con urea 3 veces ao día. O produto debe aplicarse sobre unha superficie limpa.
Cun sistema inmunitario debilitado, en diabéticos, o fungo multiplícase activamente se se produce a micosis do patóxeno. En persoas saudables, unha infección como esta é moito menos común que na dos que teñen diabetes. Cando a micosis cae na placa das uñas, a súa cor comeza a cambiar, as uñas fanse grosas e se exfolian.
No momento de levar zapatos, debido ao engrosamento da placa, pode aparecer unha úlcera trófica debido á presión adicional no dedo. Para evitar complicacións, o paciente debe producir unha redución regular da capa da uña afectada. A placa de uñas debe ser tratada cun pómez ou unha lima.
As úlceras tróficas son feridas infectadas que non foron curadas a tempo. Se ocorre unha úlcera, o paciente está sometido a un curso de terapia na oficina do pé diabético. O tratamento consiste no tratamento de feridas con axentes antibacterianos sen alcol, así como no uso de antibióticos e apósitos modernos.
En diabéticos, a lesión máis grave é a SDS (síndrome do pé diabético), que pode levar á amputación da extremidade inferior. Cando un paciente está afectado por terminacións nerviosas, unha persoa non sente dor. Pode queimarse, pisar algo afiado, frotar a perna, pero el non o sentirá.
Non se deben tratar feridas purulentas con iodo, peróxido de hidróxeno ou ácido salicílico, xa que isto é perigoso para a pel das persoas diabéticas.Se a pel está moi seca, debes usar axentes hipotónicos sen beta-bloqueantes que perturban a función excretora da pel.
Debe tratarse calquera ferida máis pequena na pel. Se a paciente ten febre, a zona ferida está dolorida, hinchada e enrojecida, a ferida se cicatriza e non cicatriza, hai que engadir ungüentos con antibióticos ao tratamento, que ao mesmo tempo extrae a humidade das feridas (Levomekol, Levosin e outros).
Para a contracción e epitelización (exceso) da ferida, é necesario crear condicións óptimas. Necesítase limpar de microorganismos, tecidos mortos e corpos alleos. O peróxido de hidróxeno e os iodóforos só poden empeorar a curación. A mellor forma de limpar é lavar as feridas cunha solución salina estéril sinxela.
Pódese recomendar o uso de baños locais con movemento de auga turbulento para algúns pacientes con úlceras nas pernas.
Tratamentos de feridas diabéticas
A curación rápida da pel contribúe a unha alimentación adecuada, contendo unha cantidade suficiente de vitaminas. Recoméndase incluír na dieta diaria os seguintes alimentos durante o tratamento de feridas: peixe, carne, fígado, noces, ovos, fariña de avea, así como froitas e verduras frescas.
Ademais da terapia con drogas, o tratamento da ferida é eficaz con remedios populares:
Tratamento da ferida para a diabetes mellitus con xirasol. A receita é bastante eficaz e é moi utilizada na actualidade. No medio dun xirasol en flor, cómpre escavar coidadosamente a súa raíz É mellor facelo despois da choiva. Despois haberá máis pelos que se estenden desde a raíz.
Envolve o frasco e deixe 40 minutos para insistir. Para tratar as feridas na diabetes, esta infusión debe beber en cantidades ilimitadas durante o día en vez de auga, té, compota, etc. Ao día seguinte, prepara unha infusión fresca. O xirasol non é velenoso, pero dado que reduce o azucre no sangue, hai que facer unha análise cada semana.
Xa despois dun mes haberá un resultado. As feridas comezarán a curarse porque as unidades de azucre diminuirán. Con moito azucre hai que ter paciencia. É posible que necesite ser tratado durante seis meses. Aqueles que beberán unha infusión de xirasol na súa xuventude deberán repetir o tratamento na vellez.
Zume de pepino fresco. Con feridas purulentas, o zume de pepino axuda. Ten propiedades antimicrobianas. Coa axuda do zume, se lubrica un punto dolorido ou se fai unha compresa, entón a zona afectada debe ser tratada con medicamentos prescritos polo médico.
Follas de celandina. A celandina pódese aplicar a unha úlcera ou ferida - follas e talos, despois vendade a perna.
As raíces de bardana e celandina. Por mal curar as feridas facer unha decocción das raíces de celandina e burdock. Para iso, cómpre moer 30 g de burdock, 20 g de celandina, engadir 100 ml de aceite de xirasol. Hai que ferver a mestura a lume lento durante 15 minutos, estirar. As feridas deben ser lubricadas 3 veces ao día durante unha semana.
Cicatrización de feridas e diabetes
Segundo a OMS, o número de pacientes con diabetes é do 3-5% da poboación mundial e cada segundo é un paciente potencial no departamento cirúrxico. Así, os pacientes con diabetes forman un 6 ao 20% en calquera hospital dos Estados Unidos.
Un 80% dos pacientes con diabetes mellitus provocan perturbacións significativas no metabolismo dos carbohidratos conducen ao desenvolvemento de angiopatías diabéticas con localización predominante nas extremidades inferiores e á formación de úlceras crónicas que curan lentamente.
Despois do descubrimento da insulina, os resultados do tratamento de enfermidades cirúrxicas en pacientes con diabetes mellitus melloraron significativamente. Non obstante, o nivel de complicacións na ferida postoperatoria nesta categoría de pacientes segue entre o 6 e o 40%.
Crese que en pacientes con diabetes existe unha violación do proceso de curación de feridas, aínda que ata o de agora non se estudaron completamente as características da diabetes que subxacen a esta predisposición.
A falta de claridade débese en parte a diferenzas metodolóxicas na investigación que afectan á interpretación dos resultados e dificultan a comparación dos datos.
Varios autores limítanse ao estudo da cicatrización de feridas en pacientes con só un tipo de diabetes mellitus, mentres que outros se combinan en estudos con pacientes con diabete tipo I e tipo II (deficiencia de insulina, resistencia á insulina).
A avaliación dos resultados da investigación complícase co uso de varios medicamentos para o tratamento da diabetes (insulina, drogas hipoglicémicas orais, dieta).
Non sempre se teñen en conta os factores de risco: idade, obesidade dos pacientes, enfermidades concomitantes, etc. Utilízanse diversos métodos para determinar o nivel de glicosa no sangue, o que afecta á precisión dos resultados.
A diabetes tipo I desenvólvese nunha idade nova, caracterízase por un rápido desenvolvemento e está asociada a unha produción insuficiente de insulina. A enfermidade está baseada en factores autoinmunes, virais e outros. Na diabetes pódense producir anticorpos de insulina inducidos por medicamentos.
Neste caso, a insulina prodúcese menos do nivel requirido, como resultado do que o metabolismo da glicosa se perturba e se produce unha hiperglicemia. En pacientes con diabetes tipo I, as células teñen un número maior que o normal de receptores de insulina, o que é un mecanismo compensatorio, pero non é suficiente para previr a hiperglicemia.
Como consecuencia da hiperglicemia, prodúcense glucosuria, poliuria, cetose, deshidratación e perda de peso: síntomas clásicos da diabetes xuvenil. Os pacientes con diabetes tipo I necesitan insulina exóxena.
A diabetes tipo II adoita encontrarse en persoas obesas e caracterízase por un inicio lento, normalmente despois dos 40 anos. Non se sabe cal é a causa raíz do desenvolvemento da enfermidade. Non obstante, con este tipo de diabete, a resistencia á insulina desenvólvese e obsérvase un aumento da formación de graxa.
As células diana teñen un número reducido de receptores de insulina e unha taxa metabólica máis baixa. En pacientes con diabetes tipo II, obsérvase unha diminución da resposta do páncreas despois da carga de glicosa. Así, non hai unha resposta adecuada de insulina necesaria para regular a carga de glicosa.
O uso de dietas e actividades que promovan a perda de peso pode aumentar a sensibilidade á insulina. O uso de axentes hipoglucémicos orais (OGA) no 80-90% dos pacientes con diabetes tipo II pode ser eficaz e non sempre é necesaria a administración de insulina exóxena.
A hiperglicemia e a glicosuria non son necesariamente síntomas da diabetes. Poden ser sintomáticos en resposta a unha situación estresante. Xa en 1892, E. Smith e T. Durham identificaron a estes pacientes na súa clasificación de diabetes. Actualmente, tales pacientes son cada vez máis comúns.
A maioría dos pacientes cirúrxicos desenvolven intolerancia á glicosa inducida pola anestesia e o estrés cirúrxico. Baixo o estrés (trauma, anestesia, cirurxía) no corpo aumenta o nivel de hormonas de “estrés”: adrenalina, glucagón, cortisol e hormona de crecemento.
Estas hormonas contrarrestan os efectos da insulina, axudando a aumentar os niveis de glicosa no sangue. Como resultado, os pacientes necesitan máis insulina. Neste caso, os pacientes con diabetes tipo II, en estado normal só están nunha dieta ou que reciben OGA, necesitan temporalmente a introdución de insulina exóxena para corrixir a hiperglicemia.
Tales situacións poden contribuír á detección inicial de diabetes nalgúns pacientes no período pre ou postoperatorio.
As complicacións típicas en pacientes con ambos tipos de diabetes inclúen enfermidades vasculares e neuropáticas. As complicacións macrovasculares están asociadas a un desenvolvemento acelerado de aterosclerose e unha maior tendencia a danar os vasos periféricos, infarto de miocardio e trastornos cerebrovasculares.
Nas últimas décadas, a atención cirúrxica planificada para pacientes con diabetes estivo en constante expansión, e na actualidade o seu nivel de risco operativo é comparable ao dos pacientes sen diabetes. O primeiro paso nesta dirección foi a introdución dunha dieta preoperatoria, cando en 1914 F.M. Allen comezou a popularizar a fame.
A cantidade recomendada de inxestión de hidratos de carbono antes da cirurxía correspondía ao nivel no que a glucosuria desapareceu do paciente. Este método de preparar pacientes no período preoperatorio gañou rapidamente popularidade.
O descubrimento da insulina en 1922 revolucionou o tratamento da diabetes e ampliou significativamente a atención cirúrxica para pacientes, incluídos aqueles nos que a enfermidade non podía ser controlada só por dieta. A literatura dos próximos 10 anos indica a introdución rápida da insulina.
En 1940, J.A. Green et al. informar das operacións en 324 pacientes con diabetes, cuxos resultados do tratamento foron comparables aos dos pacientes que non padecen esta enfermidade. Cómpre sinalar que naquel tempo non se usaban antibióticos e non se realizaron operacións vasculares reconstructivas para mellorar o fluxo sanguíneo nas extremidades inferiores.
Non obstante, a pesar dos logros importantes, os pacientes con diabetes e nalgúns casos presentan un maior nivel de complicacións na ferida. P.J.E. Cruse e R. Foord, analizando os resultados do tratamento de 23649 pacientes, descubriron que coa diabetes, o risco de desenvolver complicacións infecciosas despois de operacións "limpas" é 5 veces maior que en pacientes sen diabetes.
Crese que os pacientes con diabetes cun tratamento adecuado e unha hiperglucemia ben corrixida teñen o mesmo risco de desenvolver complicacións de feridas postoperatorias que os pacientes comúns.
Estudos experimentais do proceso de curación de feridas na diabetes na maior parte dos casos realízanse nun modelo de diabetes obtido de animais de laboratorio con aloxano ou estreptozotocina.
Ao estudar a cicatrización de feridas en animais de laboratorio (ratos, hámsters, ratas) con diabetes tipo I, atopouse unha diminución do número de leucocitos polimorfonucleares (PNL), un aumento do edema, unha diminución do número de fibroblastos, síntese de coláxeno, forza de feridas e unha diminución da formación de tecido de granulación.
Nos animais tratados con insulina, todos os indicadores foron mellores. Ademais, ao prescribir insulina durante as primeiras oito horas despois da aplicación da ferida, a cicatrización da ferida mellorou (o número de PMNs, fibroblastos e a formación de coláxeno na ferida aumentou) incluso en condicións de normalización incompleta do nivel de glicosa en sangue dos animais.
Ao mesmo tempo, ao estudar a forza das feridas 8 semanas despois da lesión, comprobouse que a restauración da síntese de coláxeno en animais con hiperglicemia require preto dos niveis normais de glicosa no sangue.
S. Rosenthal et al., A. Prakash et al. informou unha diminución da forza das feridas en animais deficientes de insulina. W.H. Goodson e T.K. Hunt atopou unha diminución do contido de coláxeno en feridas en animais con diabetes, na que se implantaron cilindros especiais.
W.H. Goodson e T.K. Hunt demostrou que en animais con diabetes, a administración de insulina é máis importante nas primeiras etapas da curación das feridas. Se a insulina se administrou inmediatamente despois da aplicación da ferida, a cantidade de tecido de granulación formada nas feridas nos animais era case normal, aínda que a administración de insulina se interrompeu entre 11 e 21 días.
Pola contra, se se prescribiu insulina 10 días despois da aplicación da ferida, isto non levou a un aumento da cantidade de tecido de granulación. A fase de curación precoz, durante a cal a administración de insulina é crítica, é un período de resposta inflamatoria.
A detección de trastornos nesta fase en animais con diabetes correlaciona con datos coñecidos sobre a actividade funcional deteriorada de leucocitos en pacientes con diabetes. Neste caso, prodúcese unha diminución da quimiotaxis, da fagocitosis e da matanza intracelular.
Así, unha mala cicatrización de feridas en pacientes con diabetes pode estar asociada a un defecto na resposta inflamatoria. O feito de que a deficiencia de insulina teña un maior efecto na fase de inflamación e afecte menos a síntese de coláxeno está confirmado polos resultados de estudos sobre cultivos de tecidos celulares.
A insulina estimula a síntese de ARN e a síntese de proteínas non de coláxeno por fibroblastos nos explantes de tecidos, afectando mínimamente a síntese de coláxeno e ADN. D.B. Villie e M.L. As potencias demostraron que a síntese de coláxeno por fibroblastos no cultivo de tecidos é proporcional á presenza de glicosa no substrato tisular e que a presenza de insulina non afecta a este proceso.
A síntese de coláxeno aumentou cun aumento da concentración de glicosa do 1 ao 7%. Existen informes clínicos de curación acelerada de feridas con insulina tópica. Non obstante, a aparente falta de exposición á insulina á síntese de coláxeno por si mesma pon en dúbida os resultados destes estudos.
Así, coa deficiencia de insulina, obsérvase unha violación do proceso de curación de feridas nos animais. A insulina axuda a restaurar o proceso de curación da ferida, pero só cando se prescribe antes do inicio da fase inflamatoria.
En ratos de 6-8 semanas de idade con diabetes tipo obesidade e obesidade, tamén se atopou unha violación de curación de feridas. En particular, formouse menos coláxeno. Ademais, a administración de insulina nunha dose adecuada para a corrección da hiperglicemia non mellorou o proceso de curación de feridas.
Estes datos son de gran importancia para o desenvolvemento de métodos para o tratamento adecuado dos pacientes con diabetes no período postoperatorio. Non só debes controlar a hiperglucemia, senón tamén saber se o paciente ten algunha deficiencia de insulina ou resistencia á insulina.
Os informes dunha tendencia aumentada de pacientes diabéticos a desenvolver infección iniciaron estudos sobre o estudo da curación de feridas nesta patoloxía.
A primeira fase do proceso de curación da ferida (inflamatoria) caracterízase por reaccións vasculares e celulares que serven para delimitar a zona de lesión e protexer a ferida de infeccións bacterianas. Para o transcurso normal desta fase, son necesarias as plaquetas, PNL e monocitos que funcionen adecuadamente.
A segunda fase de curación de feridas (rexeneradora) caracterízase polo crecemento de capilares de nova formación, células epiteliais e a formación de fibrillas de coláxeno. Durante esta fase é necesaria unha proliferación adecuada de fibroblastos para a síntese de coláxeno.
Dado que as PNL proporcionan a primeira liña de defensa contra as infeccións de feridas, suxeriuse que un aumento da frecuencia de infeccións de feridas en pacientes con diabetes está asociado a defectos no funcionamento das PNL.
Estudáronse as propiedades illadas dos PNL, incluída a adhesión ao endotelio vascular, quimiotaxis, fagocitosis e morte bacteriana intracelular.
No estudo da primeira fase do proceso de curación de feridas, pódense buscar dous enfoques principais. Nunha delas estúdase in vitro a función dos PNL illados dos pacientes diabéticos e dos pacientes do grupo control.
Os PNP colocáronse baixo varias condicións: en suspensións bacterianas (para estudar a fagocitosis), soro con diversas substancias (para estudar a quimiotaxis) e capilares con fibras de nylon (para estudar a adhesión).
A pesar dun gran número de estudos sobre a función das PNL, a maioría deles están dedicados á fagocitosis e á matanza intracelular.
Na maioría das veces, os autores nos seus traballos combinan pacientes con diabetes tipo I e tipo II. Os resultados da maioría dos estudos indican que coa hiperglicemia hai unha violación da capacidade das PNL para realizar fagocitosis efectiva e matanza intracelular.
Ao mesmo tempo, comprobouse que os efectos fagocíticos e microbicidas poden ser optimizados corrixindo o nivel de glicosa no sangue cando se usa insulina exóxena, así como cando se usa OGA.
É posible que o déficit de formación intracelular de compostos macroérxicos, a opsonización bacteriana deteriorada e a diminución da síntese de lecitina, necesaria para a restauración da membrana celular durante a fagocitose, sexan a base dos trastornos da función das PNL.
Menos estudos centráronse na adhesión das PNL e na quimiotaxis, reaccións que preceden á fagocitose. Como consecuencia da lesión, durante a fase de inflamación, os glóbulos brancos adhírense ao endotelio vascular. J.D. Bagdade et al. demostrou unha violación in vitro da adhesión da PNL, que se eliminou cunha diminución do nivel de glicosa no sangue.
Este efecto obtívose tanto en pacientes que recibían insulina (diabetes tipo I) como en pacientes con diabetes tipo II que recibiron tolazamida (OGA). Informouse dun defecto na quimiotaxis da PNL en pacientes con diabetes debido a unha deficiencia de certos factores celulares e séricos.
A exposición á insulina e á glicosa in vitro e in vivo mellora a quimiotaxis da PNL, con todo, estes efectos non son consistentes. D.M. Molenaar et al. estudou a quimiotaxis en pacientes con diabetes tipo I e os seus parentes sans e atopou unha infracción da quimiotaxis neste último, o que suxire a presenza dun defecto xenético conxénito na PNL en pacientes con diabetes e os seus parentes.
R.H. Drachman et al. atopou un aumento da sensibilidade in vivo ao pneumococo tipo 25 en ratas con diabetes con aloxano. In vitro, os autores atoparon unha diminución na actividade da fagocitosis de pneumococos con leucocitos de ratas diabéticas en comparación con animais sans.
Ao mesmo tempo, demostrouse que os leucocitos dos animais experimentais funcionaban de xeito normal cando se colocaban no soro de ratas sans. Cando a glicosa se engadiu ao soro normal, como consecuencia da cal aumentou a súa osmolaridade, volveu haber unha diminución na actividade fagocítica dos leucocitos obtidos tanto en ratas experimentais como en saudables.
Os factores de risco que contribúen ao desenvolvemento de complicacións na ferida en pacientes con diabetes inclúen a idade, a obesidade, as enfermidades vasculares e a neuropatía. Existe unha extensa literatura sobre enfermidades oclusivas dos vasos das extremidades inferiores en pacientes con diabetes mellitus.
Aínda que os mecanismos exactos subxacentes á aceleración do desenvolvemento da aterosclerose na diabetes non son claros, o desenvolvemento de hipoxia e desnutrición asociada a patoloxías vasculares en pacientes con diabetes supoñen un risco adicional e contribúen ao desenvolvemento de complicacións da ferida.
A patoloxía microvascular (enfermidade de pequenos vasos) observada en pacientes con diabetes caracterízase por un engrosamento da membrana basal dos capilares, o que conduce a un aumento da súa permeabilidade.
O trastorno de microcirculación resultante contribúe á violación da cicatrización de feridas reducindo a migración de leucocitos, a entrega de nutrientes e osíxeno. S. Goldenberg et al. describiu a proliferación endotelial e depósitos intramurales schiff-positivos en arteriolas no 92% dos pacientes con diabetes.
Tamén atoparon unha formación máis periférica de gangrena de extremidades inferiores en pacientes con diabetes en comparación con pacientes sen diabetes, e suxeriron que esta característica está asociada aos cambios vasculares descritos. Os depósitos en arteriolas foron similares aos depósitos atopados no ril en pacientes con diabetes.
Ao mesmo tempo, comprobouse que coa idade, a membrana do soto dos capilares espesa en persoas sans. Ademais, non se observa o engrosamento da membrana do soto nos capilares en todos os pacientes con diabetes. Entón, atopouse só no 30% dos pacientes con diabetes xuvenil.
É dicir, aínda non se aclarou plenamente se a angiopatía diabética é a causa ou consecuencia dunha violación da curación das feridas.
Os estudos demostran que a microvasculatura en diabetes pode funcionar adecuadamente. Demostrouse un aumento da permeabilidade vascular de ED1 131I e 51Cr ao medir a difusión capilar no antebrazo en pacientes con diabetes.
A difusión nos vasos de 133Xe inxectados no músculo da superficie anterior da perna inferior foi maior en pacientes con diabetes. Resultados similares obtivéronse en estudos empregando 131I e albumina marcada.
Suponse que un aumento da permeabilidade pode ser a principal violación debido ao engrosamento da membrana do soto dos capilares, o que probablemente é consecuencia dun aumento da ultrafiltración plasmática.
Ao estudar a perfusión da pel na zona da ferida despois da inxección local de 133Xe nas áreas anterior e posterior das solapas da pel antes e despois da amputación por baixo da articulación do xeonllo, atopouse un aumento da perfusión despois da cirurxía en pacientes sen diabetes. Aínda que o nivel de perfusión en pacientes con diabetes foi lixeiramente menor, tamén se observou un aumento da perfusión neles.
G. Rayman et al. utilizou o sensor Doppler para avaliar a microcirculación nas capas superficiais da pel tras ferir en pacientes con diabetes tipo I que non padecían enfermidades dos vasos sanguíneos grandes e en pacientes sen diabetes.
O nivel de aumento do fluxo sanguíneo é inversamente proporcional á duración da diabetes. Non obstante, nos pacientes non houbo correlación entre a glicosa e o fluxo sanguíneo na pel. Suponse que unha diminución da hiperemia cutánea en pacientes con diabetes pode estar asociada a unha produción deteriorada de mediadores vasoactivos locais.
W.H. Goodson e T.K. Hunt descubriu que un aumento da permeabilidade capilar asociada á microangiopatía é unha resposta fisiolóxica nas primeiras etapas da fase inflamatoria de curación de feridas.
Dado que o engrosamento da membrana do soto dos capilares está asociado á duración da diabetes, este defecto pode non ser detectado nos capilares recén formados de feridas de pacientes con diabetes.
O efecto pódese conseguir incluso se hai signos de lesións vasculares da retina, o que normalmente indica a presenza de lesións glomerulares similares. Non obstante, a presenza de cambios histolóxicos nos vasos non se correlaciona necesariamente con trastornos funcionais e os trastornos funcionais poden ser corrixidos mediante a administración adicional de insulina.
Son necesarios estudos para establecer a importancia da patoloxía microvascular no proceso de curación de feridas e identificar o papel dos medicamentos vasoactivos na optimización da curación de feridas na diabetes.
Isto contribúe a unha actitude descoidada ante o trauma e as manifestacións infecciosas cando aínda non son moi pronunciadas. Como resultado, un aumento dos danos existentes e moitas veces a formación de ulceración crónica no pé.
En relación con trastornos do proceso de curación de feridas, os pacientes con diabetes teñen unha maior tendencia a desenvolver un proceso infeccioso das extremidades, a miúdo inferiores.
Moitos autores indican unha alta frecuencia de bacterias gramnegativas e anaerobias illadas dos focos purulentos nestes pacientes. En moitos casos, obsérvanse asociacións de microorganismos gram-positivos e gram-negativos, sen embargo, case nunca se atopan cultivos puros de estafilococos ou estreptococos.
Así, trastornos metabólicos específicos, neuropatía, oclusión aterosclerótica de grandes vasos, angiopatía de pequenos vasos e aumento da sensibilidade á infección teñen un efecto nocivo no proceso de curación de feridas en pacientes con diabetes.
Non obstante, o tratamento adecuado da enfermidade subxacente coa aclaración das características específicas do seu curso nun determinado paciente e a corrección da hiperglicemia pode optimizar o proceso de cicatrización de feridas e reducir significativamente o risco de complicacións postoperatorias da ferida en pacientes con diabetes mellitus.
Ungüento para a curación de feridas na diabetes
As persoas con diabetes mellitus deben seguir as precaucións máis estritas para non danar a integridade da pel, especialmente as extremidades inferiores, xa que a dinámica de curación de feridas nas pernas difire significativamente da curación de feridas noutras partes do corpo.
Un deficiente cicatrizo das áreas danadas é un dos signos característicos da diabetes. O sistema inmunitario en pacientes con esta enfermidade é moi débil, e esta é a razón de que o corpo non sexa capaz de resistir procesos inflamatorios e pel seca non desexada.
Un grave perigo son as lesións, que obteñen a infección, como resultado do cal comeza o proceso de supuración. O inchazo das pernas, que adoita estar presente en diabéticos, tamén prexudica o proceso de curación.
Causas da integridade da pel e mala cicatrización de feridas na diabetes
O principal síntoma da diabetes é o azucre no sangue. É este factor o que provoca unha violación de todos os sistemas do corpo humano, incluído o vascular. Con este efecto, os pequenos barcos aumentan significativamente a permeabilidade e isto á súa vez leva á súa destrución.
Este proceso afecta o deterioro da circulación sanguínea e a deficiencia de nutrientes nas células da pel. Estes trastornos poden identificarse como as principais causas de violación da integridade da pel e un longo período de curación de feridas. Se non se toman medidas a tempo, a situación pode verse complicada por inflamacións infecciosas graves, que ás veces remata con necrose de tecidos vivos (gangrena) e amputación.
Os pacientes perden a sensibilidade coa pel, especialmente as extremidades inferiores. Polo tanto, os diabéticos poden ferir unha perna sen sequera sentir dor. E as terminacións nerviosas mortas provocan o secado da pel e unha mala curación das feridas.
Se a zona ferida non é tratada en tempo e forma, a infección pode producirse por gretas formadas como resultado da pel seca. O exceso de peso e a visión deficiente, que son compañeiros de diabéticos, tampouco sempre permiten considerar adecuadamente a integridade da pel das extremidades inferiores.
Neste caso, unha pequena ferida pode converterse nunha úlcera purulenta. Por iso, é moi importante realizar un exame diario e, coa menor ferida, realizar o tratamento necesario da zona ferida.
Que remedios contribúen ao tratamento
Cos menos signos de defectos na pel, un paciente con diabetes debe consultar a un médico, xa que o proceso de tratamento leva un tempo moi longo e moitas veces con complicacións. É extremadamente importante para a diabetes manter unha nutrición adecuada de vitaminas, isto contribúe á curación rápida de feridas.
Alivian os signos de inflamación e extraen a humidade en exceso. Un excelente remedio para un aderezo médico serán as pomadas "Levosin" ou "Levomekol". A terapia debe incluír a inxestión de vitaminas (preferiblemente os grupos C e B). Para mellorar a nutrición da pel ferida, os diabéticos necesitan ter pomadas no seu gabinete de medicamentos domésticos (Solcoseryl, Metiluracil e Trofodermin).
Non é desexable usar produtos que inclúen aceites minerais (por exemplo, vaselina), xa que non son absorbidos pola pel. Para limpar a ferida de xermes e contaminación, use solución salina estéril ordinaria.
Se os fondos listados non traen o resultado desexado e a ferida non se cura por un longo período, entón é necesaria a intervención cirúrxica. O médico elimina o tecido morto por excisión. En casos graves, esta é a única saída para a curación de feridas.
Medicina tradicional
Todos sabemos sobre as calidades milagrosas dos medicamentos da medicina tradicional. En moitos casos, son as receitas populares que afectan de xeito eficaz o período de curación de feridas en diabéticos. As seguintes receitas serán útiles para esta categoría de persoas. Limpa eficazmente a ferida dos xermes do zume de pepino común.
Tamén se pode usar en forma de compresas. Cando se trata a zona ferida, debes aplicar a pomada médica prescrita polo teu médico. As follas de celandina teñen un efecto antimicrobiano. Só precisa unir a planta á zona inflamada da pel.
Podes arranxar as follas cun vendaje médico. O ungüento caseiro, que inclúe bardana (30 g), raíz de celandina (20 g), aceite de xirasol (100 ml), tamén axuda a restaurar a integridade da pel rapidamente.
Hai que ferver a mestura a lume lento durante 15 minutos. Cunha solución filtrada, tratar a ferida 2-3 veces ao día.
Curación de feridas postoperatorias en pacientes con diabetes mellitus
A frecuencia de supuración, o tempo e a taxa de rexeneración de feridas asépticas e infectadas postoperatorias estudáronse en 310 pacientes con diabetes mellitus.
As intervencións cirúrxicas leváronse a cabo de xeito emerxente e planificado para a patoloxía cirúrxica - enfermidades dos órganos abdominais, bocio tirotóxico, gangrena diabética, etc.
Xa observamos que segundo EJoslin, a idade biolóxica de tales pacientes calcúlase coa idade do calendario máis os anos de diabetes. Polo tanto, o seu risco operativo é tan elevado como o das persoas de idades maiores.
Antes do ingreso no hospital, o 43% dos pacientes foron inxectados regularmente con insulina ou tomaban medicamentos para o azucre. O 28,4% dos pacientes foron tratados periódicamente e o 1,8% non foron tratados. Por primeira vez, diagnosticouse diabetes no 26,2% dos pacientes.
A diabetes leve diagnosticouse no 27,7% dos pacientes, moderada no 52,3% e grave no 20%. En estado de precoma ou coma, entregouse o 6% dos pacientes, o que requiriu a implantación inmediata da terapia intensiva de insulina e da desintoxicación por infusión.
O día do ingreso, en pacientes operados con diabetes mellitus, a glicosa no sangue oscilou entre os 9,9 e os 35 mmol / L e a orina, entre os 55,5 e os 388,5 mmol / L.
Estudamos o efecto dunha insulina terapéutica adecuada no proceso de curación de feridas dos pacientes tratados na nosa clínica e nos hospitais da cidade e dos distritos. Atopáronse diferenzas significativas nos resultados da curación aséptica de feridas en pacientes de ambos grupos.
Ao mesmo tempo, en pacientes con diabetes mellitus, operados nas condicións dos hospitais de distrito ou da cidade, a supuración das feridas era igualmente común tanto nas intervencións cirúrxicas previstas como nas de urxencia.
Dando conta da frecuencia relativamente elevada de supuración de feridas en pacientes con diabetes mellitus con enfermidades inflamatorias purulentas e agudas operadas na nosa clínica (13,3%), e especialmente nos hospitais de distrito (62,5%), cabe salientar que segundo a literatura, a frecuencia de supuración despois As operacións netas e potencialmente infectadas en pacientes con enfermidades cirúrxicas similares, pero sen diabetes, en diferentes anos oscilaron entre o 1,8 e o 2,1% e do 2,5 ao 4,1%.
Unha análise do tempo de curación das feridas postoperatorias supurativas demostrou que os tocos de amputación das extremidades inferiores se curaban durante máis tempo (ata 70 días) debido á discrepancia entre os colgados da pel tras a eliminación de suturas e feridas despois de abrir un flemón profundo.
Durante moito tempo (35-50 días), as feridas purulentas formáronse tras a revelación de abscesos extensos, apendectomía (en apendicite destrutiva aguda), extirpación rectal e outras curadas.
Se comparamos a duración da curación de feridas purulentas en persoas e nenos con diabetes que foron tratados en hospitais de distrito coas enfermidades indicadas, entón os termos de rexeneración de feridas neles foron 2-3 veces máis longos (de 80 a 180 días) que as rúas tratadas en a nosa clínica.
O número de bacterias en 1 g de tecido ferido aumentou de 103-104 a 10s-106, i.e. alcanzou un nivel crítico, o que ameazou o desenvolvemento da sepsis.
A aparición e desenvolvemento de microflora resistente aos antibióticos, como é sabido, está asociada a un uso incontrolado e frecuente. Por iso, debe evitarse a prescrición "modelo" de antibióticos para pacientes con diabetes.
É necesario ter en conta que, con un uso prolongado, estes fármacos teñen un efecto vasotóxico na granulación, retardando o proceso de curación.
Como no experimento, o curso do proceso de rexeneración de feridas postoperatorias retardou a acidosis metabólica, que se atopou en pacientes con diabetes mellitus o 1º - 2º día despois da operación.
O efecto negativo da acidosis na curación de feridas está confirmado non só polos resultados dos nosos estudos, senón tamén pola literatura.Así, V. A. Alekseenko et al., Estudando o pH dunha ferida purulenta, descubriron que canto máis pronunciada é a acidosis (pH 5,6 ± 0,2) da descarga da ferida, máis será o proceso de curación. R. Regshe et al. Demostraron que os corpos cetonas máis longos (acidosis) atopáronse no exsudado de feridas purulentas de pacientes con diabetes mellitus, o tecido de granulación formouse máis lentamente.
A rexeneración da ferida na diabetes foi máis lenta non só pola deficiencia de insulina, acidosis e infección, senón tamén pola idade dos pacientes (maiores de 50 anos, había preto do 50% dos pacientes), así como pola súa obesidade. Así, en 23 (21,3%) dos 108 pacientes obesos despois da cirurxía, notouse a supuración da ferida.
Ao mesmo tempo, con peso corporal normal ou lixeiramente reducido, esta complicación notouse en 3 (5,7%) de 52 pacientes con diabetes mellitus. Na literatura hai evidencias de que a actividade da insulina na obesidade diminúe drasticamente, provocando unha deficiencia relativa desta hormona.
Así, A. E. Efimov et al, estudando os indicadores da inmunidade humoral e celular en persoas con diabetes mellitus durante a descompensación da enfermidade, atoparon unha diminución do número relativo e absoluto de linfocitos T - respectivamente, a 39,4 ± 0,37 (normal). 52,7 ± 6,13) e 759,7 ± 144,7 (normal 1052,9 ± 169,56).
Ao mesmo tempo, detectouse un aumento no número relativo e absoluto de linfocitos B - ata 25,5 + 4,3 (normal 17,0 ± 1,96) e 535,2 ± 13,4 (normal 318,0 ± 61, respectivamente). 47).
O nivel de euglobulina sérica aumentou ata 972,7 ± 77,1 (coa norma de 224,3 ± 88,65), complemento sérico - ata 275,5 ± 35,5 unidades (coa norma de 179,2 ± 12,9). Os pacientes con resistencia á insulina observáronse cambios máis importantes na inmunidade.
O estado de circulación periférica tamén ten un efecto significativo no proceso de rexeneración de feridas en pacientes con diabetes mellitus.
Isto aplícase principalmente a pacientes con manifestacións clínicas de microangiopatía, nas que, segundo varios investigadores, inicialmente hai un estreitamento e, a continuación, trombose e obliteración da microvasculatura, provocando cambios distróficos nos tecidos.
De feito, coa diabetes descompensada, aumenta a función da glándula pituitaria: a cortiza suprarrenal. Como a diabetes compensa, a excreción de 17 - CS e 17 - ACS diminúe. Durante este período, a rexeneración da ferida mellora. Outras causas (hipovitaminose, hipoxia, etc.) frean a cicatrización de feridas.
Ademais, todos os esforzos do médico no período postoperatorio deberían estar dirixidos a restaurar o sistema de homeostase e normalizar o proceso de rexeneración da ferida nun paciente con diabetes mellitus.
Debido a que a frecuencia de supuración das feridas está en constante crecemento e o número de pacientes con diabetes está aumentando, é moi relevante a cuestión de prever o curso do proceso da ferida. Sábese que os métodos existentes de vixilancia do curso de todo o proceso de curación de feridas non sempre son informativos e precisos.
Somos os primeiros en propoñer o uso dun método para determinar o fluxo sanguíneo rexional para este propósito. Nos períodos pre e postoperatorio, o fluxo sanguíneo rexional da ferida de laparotomía foi determinado pola eliminación de hidróxeno.
Como resultado dos estudos, resultou que o fluxo sanguíneo rexional en individuos sans (15 persoas) na parede abdominal anterior é (83,58 + 5,21) ml / min / 100 g de tecido.
Para determinar o valor crítico do fluxo sanguíneo rexional, examináronse 5 pacientes con feridas postoperatorias.
Antes de que se abrise o absceso, o subministro de sangue na zona da ferida purulenta e ao seu redor (a unha distancia de 5-6 cm) reduciuse case 4 veces e ascendeu a (21,96 + 1,05) ml / min / 100 g de tecido.
Estableceuse que os índices rexionais de fluxo sanguíneo dependen da gravidade da lesión cirúrxica e da natureza do proceso inflamatorio nos tecidos brandos da "parede abdominal anterior" e dos órganos da cavidade abdominal.
Este nivel de fluxo sanguíneo rexional considérase crítico, por debaixo do cal case sempre se observan complicacións do proceso de curación de feridas.
Os nosos resultados permítennos non só xulgar o curso da curación da ferida postoperatoria, senón tamén predicir o resultado do proceso da ferida cando non hai manifestacións clínicas das súas complicacións. O método de investigación especificado é altamente informativo e menos traumático.

 Examine as pernas diariamente para detectar feridas.
Examine as pernas diariamente para detectar feridas. Foto dunha ferida non curativa na diabetes
Foto dunha ferida non curativa na diabetes