O azucre no sangue 22 é perigoso
Para o tratamento de articulacións, os nosos lectores usaron con éxito DiabeNot. Vendo a popularidade deste produto, decidimos ofrecelo á súa atención.
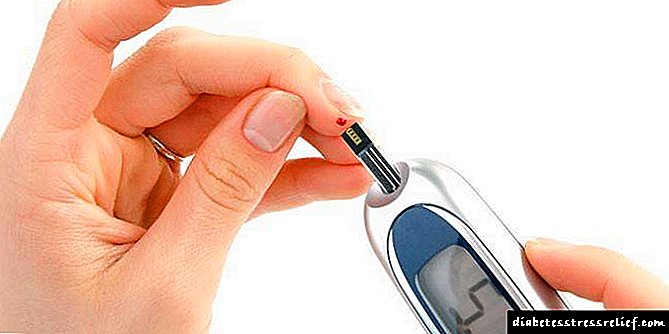
A diabetes é unha enfermidade que debe ser controlada constantemente para non causar complicacións no corpo. Para este fin, os diabéticos fan regularmente un exame de sangue para o azucre usando un glucómetro especial. Ademais, o médico prescribe o tratamento, medicación ou insulina necesaria.
Se non toma medidas a tempo e omite a introdución da hormona no corpo, o nivel de azucre no sangue pode saltar moito a 15 ou 20 unidades. Estes indicadores son perigosos para a saúde dos diabéticos, polo que é necesario acudir inmediatamente a un médico e eliminar a causa da perturbación do paciente.
Normalización do azucre no sangue
Entón, que facer se o azucre no sangue aumentou ata máis de 15 e 20 unidades? Ademais do feito de ter que buscar axuda médica, debe revisar inmediatamente a dieta para a diabetes. O máis probable é que o azucre no sangue salta de forma tan forte debido a unha alimentación inadecuada. Incluíndo todo o que tes que facer para baixar o nivel de glicosa no corpo, se os indicadores alcanzan un nivel crítico.
 Baixar o azucre no sangue de 15 a 20 unidades a un nivel normal só é posible cunha dieta baixa en carbohidratos. Se un diabético ten saltos de azucre, ningunha outra dieta equilibrada pode axudar.
Baixar o azucre no sangue de 15 a 20 unidades a un nivel normal só é posible cunha dieta baixa en carbohidratos. Se un diabético ten saltos de azucre, ningunha outra dieta equilibrada pode axudar.
Os indicadores de 20 unidades ou máis informan fundamentalmente do perigo que ameaza ao paciente se non se inicia un tratamento estrito. Despois de examinar e obter os resultados das probas, o médico prescribe medicamentos e alimentos dietéticos, que reducirán o azucre no sangue ata o nivel de 5,3-6,0 mmol / litro, o que é a norma para unha persoa sa, incluído un diabético.
Unha dieta baixa en carbohidratos mellorará as condicións do paciente para calquera tipo de diabetes mellitus, independentemente das complicacións que teña o paciente.
A normalización da afección obsérvase xa no segundo ou terceiro día despois dun cambio na dieta.
Isto, á súa vez, reduce o azucre no sangue de 15 e 20 unidades a un nivel máis baixo e evita o desenvolvemento de enfermidades secundarias que adoitan acompañar a diabetes.
Para diversificar a dieta, paga a pena empregar receitas especiais para preparar pratos que non só baixen o azucre no sangue, senón que melloren o estado dunha persoa con diabetes.
Causas do azucre no sangue
O azucre no sangue pode aumentar debido ao embarazo, estrés grave ou angustia psicolóxica, todo tipo de enfermidades secundarias. Un punto positivo, se o nivel de glicosa ascende a 15 ou 20 unidades, podemos considerar o feito de que este é un sinal para aumentar a atención sobre a saúde. Normalmente, o azucre no sangue aumenta se o paciente ten anormalidades no procesamento de hidratos de carbono.
Así, distínguense as principais razóns para o aumento da glicosa en sangue a 20 ou máis unidades:
- Nutrición inadecuada. Despois de comer, os niveis de azucre no sangue sempre son elevados, xa que neste momento existe un procesamento activo de alimentos.
- Falta de actividade física. Calquera exercicio ten un efecto beneficioso sobre o azucre no sangue.
- Aumento da emocionalidade. No momento dunha situación estresante ou fortes experiencias emocionais, pódense observar saltos de azucre.
- Malos hábitos. O alcol e o tabaquismo afectan negativamente o estado xeral do corpo e as lecturas de glicosa.
- Cambios hormonais. No período de síndrome premenstrual e menopausa en mulleres, os niveis de glicosa no sangue poden aumentar notablemente.
Incluír os motivos poden ser todo tipo de trastornos de saúde, que se dividen en función de que órgano está afectado.
- As enfermidades endocrinas debido á deterioración da produción de hormonas poden causar diabetes, feocromocitoma, tirotoxicosis, enfermidade de Cushing. Neste caso, o nivel de azucre aumenta se a cantidade de hormona aumenta.
- As enfermidades pancreáticas, como a pancreatite e outro tipo de tumores, reducen a produción de insulina, o que leva a trastornos metabólicos.
- Tomar certos medicamentos tamén pode causar un aumento da glicosa no sangue. Estes medicamentos inclúen hormonas, diuréticos, anticonceptivos e esteroides.
- A enfermidade do fígado, onde se almacena a glicosa no glicóxeno, provoca un aumento do azucre no sangue debido ao deterioro funcionamento do órgano interno. Estas enfermidades inclúen cirrose, hepatite, tumores.
 Todo o que o paciente ten que facer, se o azucre aumenta ata 20 unidades ou máis, é eliminar as causas da violación da condición humana.
Todo o que o paciente ten que facer, se o azucre aumenta ata 20 unidades ou máis, é eliminar as causas da violación da condición humana.
Por suposto, un único caso de aumento dos niveis de glicosa a 15 e 20 unidades en persoas saudables non confirma a presenza de diabetes, pero neste caso todo debe facerse para que a situación non empeore.
Primeiro de todo, paga a pena revisar a túa dieta, facendo ximnasia regular. Ademais, todos os días necesitas medir o azucre no sangue cun glucómetro para evitar que se repita a situación.
Glicosa no sangue
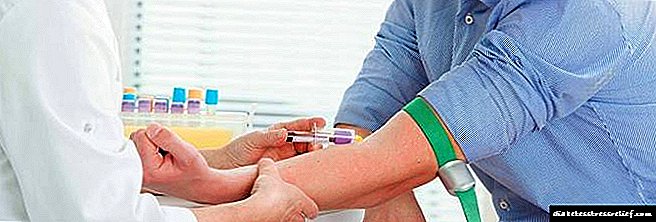
O azucre no sangue mídese normalmente nun estómago baleiro. Pódese realizar unha proba de sangue tanto na clínica do laboratorio como na casa mediante un glucómetro. É importante saber que os electrodomésticos se configuran con máis frecuencia para determinar os niveis de glicosa no plasma, mentres que no sangue, o indicador será inferior un 12 por cento.
Debe facer a análise varias veces se un estudo anterior mostrou niveis de azucre no sangue por riba das 20 unidades, mentres que ao paciente non se lle diagnosticou diabetes. Isto permitirá previr o desenvolvemento da enfermidade a tempo e eliminar todas as causas do trastorno.
Se un paciente ten glicosa elevada, o médico pode ordenar unha proba de tolerancia á glicosa para axudar a determinar a forma de prediabetes. Normalmente, tal análise prescríbese para excluír o desenvolvemento de diabetes no paciente e detectar unha violación da dixestibilidade do azucre.
A proba para a tolerancia á glicosa non está prescrita para todos, senón que a padecen persoas maiores de 40 anos, con sobrepeso e con risco de diabetes mellitus.
Para iso, o paciente pasa unha proba de sangue para o azucre nun estómago baleiro, despois do cal se lle ofrece a beber un vaso de glicosa diluída. Despois de dúas horas, tómase de novo unha proba de sangue.
Para a fiabilidade dos resultados obtidos, deben observarse as seguintes condicións:
- O período desde a última comida ata a análise debe pasar polo menos dez horas.
- Antes de doar sangue, non podes exercer un traballo físico activo e hai que excluír todas as cargas pesadas no corpo.
- É imposible cambiar drasticamente a dieta na véspera da análise.
- Intenta evitar o estrés e a ansiedade.
- Antes de vir á análise, recoméndase relaxarse e durmir ben.
- Despois de que a solución de glicosa estea borracha, non podes andar, fumar e comer.
 O deterioro da tolerancia á glicosa diagnostícase se a análise mostrou datos sobre un estómago baleiro aproximadamente 7 mmol / litro e despois de beber glicosa 7.8-11.1 mmol / litro. Se os indicadores son moito máis baixos, non te preocupes.
O deterioro da tolerancia á glicosa diagnostícase se a análise mostrou datos sobre un estómago baleiro aproximadamente 7 mmol / litro e despois de beber glicosa 7.8-11.1 mmol / litro. Se os indicadores son moito máis baixos, non te preocupes.
Para identificar a causa dun forte aumento do azucre no sangue, cómpre someterse a unha ecografía do páncreas e perdoar as probas de sangue das enzimas. Se segues as recomendacións dos médicos e segues unha dieta terapéutica, as lecturas de glicosa pronto se estabilizarán.
Ademais dos cambios no nivel de glicosa no sangue, o paciente pode presentar os seguintes síntomas:
- Micción frecuente
- Boca seca e sede constante,
- Fatiga, estado débil e letárgico,
- Aumento do ou, pola contra, diminución do apetito, mentres que o peso é drasticamente perdido ou gañado,
- O sistema inmunitario debilítase, mentres que as feridas do paciente curan mal,
- O paciente sente dores de cabeza frecuentes
- A visión está a diminuír gradualmente
- Obsérvase coceira na pel.
Tales síntomas indican un aumento do azucre no sangue e a necesidade de tomar medidas urxentes.
Suplementación dietética para glicosa alta
Para regular o azucre no sangue, existe unha dieta terapéutica especial que ten como obxectivo reducir o consumo de alimentos ricos en carbohidratos rápidos. Se o paciente ten un aumento do peso corporal, incluído un médico prescribe unha dieta baixa en calorías. Neste caso, é necesario repoñer a dieta con produtos que conteñan vitaminas e nutrientes.
 O menú diario debería incluír alimentos que conteñan a cantidade adecuada de proteínas, graxas e carbohidratos. Á hora de escoller pratos, primeiro debes centrarte na táboa de índices glicémicos que todos os diabéticos deberían ter. Pode desfacerse dos síntomas da diabetes só cunha dieta sa.
O menú diario debería incluír alimentos que conteñan a cantidade adecuada de proteínas, graxas e carbohidratos. Á hora de escoller pratos, primeiro debes centrarte na táboa de índices glicémicos que todos os diabéticos deberían ter. Pode desfacerse dos síntomas da diabetes só cunha dieta sa.
Con aumento de azucre, é necesario axustar a frecuencia de nutrición. Recoméndase comer a miúdo, pero en racións pequenas. Debería haber tres comidas principais e tres lanches ao día. Non obstante, só cómpre comer alimentos saudables, excluídos as patacas fritas, galletas e auga espumante, nocivas para a saúde.
A dieta principal debe incluír vexetais, froitas e alimentos proteicos. Tamén é importante controlar o equilibrio hídrico. Se o nivel de glicosa segue sendo alto, é necesario abandonar completamente o uso de pratos de repostería doce, afumados e graxos, bebidas alcohólicas. Tamén se recomenda excluír da dieta uvas, pasas e figos.
Azucre no sangue do 22 ao 22,9: é perigoso e que facer?
- Estabiliza os niveis de azucre durante moito tempo
- Restablece a produción de insulina pancreática
A diabetes mellitus é unha enfermidade caracterizada por un curso crónico e que require un seguimento constante para evitar o desenvolvemento de probables complicacións. O control realízase tomando medicamentos, insulina, dieta.
Se te desvías do estilo de vida recomendado, non tome o medicamento a tempo ou non inxecta insulina, entón hai un aumento na concentración de glicosa no corpo humano, o benestar empeora e o risco de coma aumenta.
Cando o azucre no sangue ten 22 anos, as consecuencias poden ser máis imprevisibles. Se o proceso de aumento da glicosa non se detén a tempo, isto pode levar ao desenvolvemento de coma diabético, cetoacidosis, discapacidade e incluso morte.
A diabetes mellitus pode levar a consecuencias tempranas e tardías de natureza negativa, algunhas delas irreversibles. Entón, hai que considerar as numerosas complicacións da patoloxía e descubrir como tratar con elas.
Azucre de máis de 22 unidades: complicacións agudas
 A diabetes mellitus é unha patoloxía crónica, que se caracteriza por unha violación da dixestibilidade da glicosa no corpo. Os tipos máis comúns de diabetes son o primeiro e o segundo tipo.
A diabetes mellitus é unha patoloxía crónica, que se caracteriza por unha violación da dixestibilidade da glicosa no corpo. Os tipos máis comúns de diabetes son o primeiro e o segundo tipo.
Na práctica médica, hai variedades específicas de enfermidade do azucre, como a diabetes Lada e Modi, pero son bastante raras. Quizais pola razón de que moitas veces haxa erros no seu diagnóstico.
A maior ameaza e perigo graves son precisamente as complicacións precoz dunha enfermidade crónica. O certo é que son estas complicacións as que ameazan a vida do paciente.
Considere a forma aguda de complicacións dunha enfermidade do azucre:
- O azucre no sangue superior a 22 unidades pode levar ao desenvolvemento de cetoacidosis. E esta condición patolóxica é consecuencia da acumulación de produtos metabólicos no corpo. Máis frecuentemente atopados en diabéticos tipo 1.
- Condición hiperglicémica: unha alta concentración de azucre no sangue, por encima do nivel diana do diabético. Esta complicación atópase con máis frecuencia en pacientes anciáns que teñen diabetes tipo 2.
- O estado hipoglucémico caracterízase por unha diminución excesiva no contido de azucre no corpo. Este estado é característico de dous tipos de diabéticos. Razóns: dosificación incorrecta de insulina, medicamentos.
- A coma láctacida caracterízase pola acumulación de ácido láctico no corpo humano. A gran maioría dos casos obsérvanse en diabéticos despois de 50 anos.
Hai que dicir que a forma aguda de complicacións na diabetes mellitus maniféstase no mesmo cadro clínico, tanto en adultos como en pacientes pequenos. Calquera afección patolóxica aguda pode producirse de súpeto, avanzar rapidamente, ir en grao grave nunhas poucas horas.
Se a súa saúde empeorou bruscamente, identifícanse os síntomas descritos anteriormente, recoméndase buscar inmediatamente axuda médica.
Complicacións crónicas debidas a alto contido de azucre
 Se as complicacións agudas dunha enfermidade crónica poden desenvolverse de súpeto, debido á reacción do corpo a un forte aumento da concentración de glicosa no corpo, este non é o caso das complicacións crónicas.
Se as complicacións agudas dunha enfermidade crónica poden desenvolverse de súpeto, debido á reacción do corpo a un forte aumento da concentración de glicosa no corpo, este non é o caso das complicacións crónicas.
Cando un paciente ten un azucre constantemente alto, que varía de 15 a 22 unidades, esta condición non pasa sen rastro.
O aumento da glicosa durante un longo período de tempo afecta negativamente a todos os órganos e sistemas internos, interrompendo significativamente a súa funcionalidade. Non obstante, os órganos diana son danados principalmente. Estes son os riles, ollos e cerebro.
Complicacións crónicas da enfermidade do azucre:
- A retinopatía diabética é unha consecuencia negativa común de altos niveis de azucre prolongados. A práctica médica demostra que se detecta en case o 90% dos pacientes. A enfermidade afecta aos vasos da retina, obtendo unha percepción visual deteriorada. Ignorar o problema leva a cegueira.
- A nefropatía é unha violación complexa da funcionalidade dos riles. Desenvólvese debido ao impacto negativo no órgano interno dos produtos de descomposición de lípidos e carbohidratos, que se forman nun fondo dunha doce enfermidade. As estatísticas din que a prevalencia desta complicación é do 75%.
- A neuropatía - unha violación das fibras nerviosas na periferia, ocorre en case cada segundo diabético. Varias partes do sistema nervioso central poden estar implicadas no proceso de interrupción. É esta complicación a que se pode agravar, como resultado dun pé diabético.
- A encefalopatía caracterízase por unha violación progresiva da funcionalidade do cerebro, debido aos efectos negativos dos trastornos vasculares crónicos no corpo.
Lesións da pel con diabetes. Esta consecuencia de natureza negativa aparece como cambios estruturais da epiderme. Manifestación: unha erupción cutánea de varias localizacións, manchas de idade, formacións purulentas.
Pé diabético. Trátase dun complexo conxunto de transformacións anatómicas e funcionais que se producen no 30-40% dos casos de diabetes. A patoloxía maniféstase en forma de manchas na pel, úlceras na perna inferior, pé, falangas dos dedos.
Un pé diabético require atención médica inmediata. A falta de terapia adecuada leva á gangrena das extremidades, polo que a amputación realízase para salvar a vida do paciente.
Para o tratamento de articulacións, os nosos lectores usaron con éxito DiabeNot. Vendo a popularidade deste produto, decidimos ofrecelo á súa atención.
A propia diabetes non representa unha ameaza para a vida do paciente, que non se pode dicir sobre probables complicacións. É por iso que é extremadamente importante compensar a enfermidade e controlar constantemente o azucre no sangue.
Complicacións tardías da diabetes
 As consecuencias negativas tardías da enfermidade crónica do azucre inclúen unha violación da funcionalidade de moitos órganos e sistemas internos do corpo humano. Por regra xeral, os vasos sanguíneos e as terminacións nerviosas son afectadas primeiro.
As consecuencias negativas tardías da enfermidade crónica do azucre inclúen unha violación da funcionalidade de moitos órganos e sistemas internos do corpo humano. Por regra xeral, os vasos sanguíneos e as terminacións nerviosas son afectadas primeiro.
As paredes vasculares dos vasos sanguíneos fanse fortes, perden a súa elasticidade e resistencia, adquiren un alto grao de fraxilidade, polo tanto, poden ser feridas de forma rápida e sinxela. Neste contexto obsérvanse hemorragias menores.
Na zona onde se produciu unha pequena hemorragia local, durante un determinado período de tempo fórmanse tecidos conectivos. Como resultado deste engrosamento, os vasos sanguíneos se engrosan, a súa visión diminúe, polo que se detecta unha deficiencia de nutrientes.
Dado que os vasos sanguíneos e as terminacións nerviosas están presentes en calquera órgano interno, pódese dicir que a diabetes mellitus perturba o funcionamento completo de todo o organismo.
Unha enfermidade de azucre pode levar á angioretinopatía, como resultado do aparato visual. A única opción para axudar a previr esta complicación é unha compensación puntual e a longo prazo da enfermidade do azucre.
A patoloxía crónica afecta ás extremidades inferiores. Como en calquera órgano, os vasos sanguíneos e as terminacións nerviosas son afectadas primeiro. Dependendo do que se viole máis, distínguense complicacións:
- Complicación anxiopática cando os vasos sanguíneos están afectados de xeito significativo.
- Complicación neuropática cando os nervios son principalmente afectados.
- Unha forma mixta de danos nas extremidades.
Cómpre destacar que un longo curso de diabetes leva a unha violación da sensibilidade das extremidades inferiores, e son menos susceptibles a influencias externas. Como resultado, non se observan pequenos arañazos, fisuras e outros danos na pel.
No futuro, un proceso infeccioso pode unirse á superficie da ferida, as feridas non se curan durante moito tempo, o que á súa vez levará á gangrena con todas as consecuencias seguintes.
Cetoacidosis na diabetes
 A cetoacidosis na gran maioría dos casos obsérvase en pacientes que padecen o primeiro tipo de enfermidade. Esta condición patolóxica caracterízase por unha violación dos procesos metabólicos, que á súa vez están molestos por falta de insulina.
A cetoacidosis na gran maioría dos casos obsérvase en pacientes que padecen o primeiro tipo de enfermidade. Esta condición patolóxica caracterízase por unha violación dos procesos metabólicos, que á súa vez están molestos por falta de insulina.
Se o paciente ten glicosa ao redor de 22 unidades, probablemente, xunto con un exceso de contido en azucre, observaranse corpos de cetonas na urina e aumentará a acidez do fluído biolóxico (sangue).
Unha complicación desenvólvese en varias etapas. En primeiro lugar, na urina, mediante probas de laboratorio, detéctase azucre (normalmente non debería ser). Despois de observar a actividade dos procesos metabólicos, detéctanse síntomas de envelenamento do corpo.
Síntomas dunha condición patolóxica:
- Deterioración do benestar xeral.
- Perda de conciencia.
- Falta de reflexos.
- Estupor.
Se non se fai nada na fase desta sintomatoloxía, o paciente ten un estado precompático. E a etapa final é coma. Na fase final, cando se produce unha cetoacidosis diabética, hai un mal funcionamento de case todos os órganos internos, os procesos metabólicos no corpo están completamente perturbados.
As causas da complicación son as seguintes circunstancias: violación da dieta, tomar medicamentos. Autosustitución dun medicamento por outro medicamento, exceso / diminución da dosificación do medicamento.
Cómpre sinalar que a cetoacidosis pode desenvolverse despois da retirada de fármacos que baixan o azucre.
Coma hiperosmolar - unha complicación da diabetes
 A coma hiperosmolar difire doutros tipos de coma nos seus síntomas. No contexto desta condición, obsérvase un aumento do composto sódico con azucre no organismo diabético. Como resultado desta "reacción", a nivel celular prodúcese un trastorno nutricional. E isto leva a interrupción do funcionamento dos órganos internos, incluído o cerebro.
A coma hiperosmolar difire doutros tipos de coma nos seus síntomas. No contexto desta condición, obsérvase un aumento do composto sódico con azucre no organismo diabético. Como resultado desta "reacción", a nivel celular prodúcese un trastorno nutricional. E isto leva a interrupción do funcionamento dos órganos internos, incluído o cerebro.
Na gran maioría dos casos, este tipo de coma atópase en persoas do grupo de idade maior. Na fase inicial da condición patolóxica, notase a deshidratación do corpo, unha deficiencia hormonal.
A deshidratación prolongada provoca o desenvolvemento de síntomas secundarios: interrupción do tracto gastrointestinal e dixestivo, ataques de náuseas e vómitos, funcionalidade deteriorada dos órganos internos.
Esta complicación progresa relativamente lentamente e desenvólvese ao longo de varias semanas. Nun primeiro momento, aparecen os seguintes síntomas:
- Sede constante.
- Perda de peso.
- Urinación abundante e frecuente.
- Calambres a curto prazo das extremidades.
Se non se fai nada na fase de tales síntomas, a complicación comeza a progresar con bastante rapidez. O paciente ten unha perda de coñecemento e logo chega coma.
O tratamento desta complicación é unha terapia complexa, que inclúe tomar medicamentos, solucións de desintoxicación.
O obxectivo non é só paliar os síntomas, senón tamén eliminar as causas que o levaron.
Nefropatía como consecuencia da diabetes
A nefropatía diabética caracterízase por deteriorar a función renal, o que resulta en insuficiencia renal. Por regra xeral, esta patoloxía desenvólvese no 80% dos pacientes que tiveron diabete hai máis de 10 anos.
Cómpre destacar que esta complicación é unha grave ameaza para a vida dun paciente con diabetes. As estatísticas mostran que co primeiro tipo de diabetes, esta enfermidade é a principal causa de mortes.
A nefropatía diabética desenvólvese en tres etapas. A primeira etapa caracterízase pola presenza dunha pequena cantidade de proteínas na urina. Na segunda etapa, a concentración de compoñentes proteicos aumenta. A terceira etapa é a insuficiencia renal crónica.
O tratamento da nefropatía diabética é o seguinte:
- Tomar medicamentos que normalizan a presión arterial.
- Prescribe pílulas para mellorar a circulación sanguínea nos riles.
- Dieta de benestar.
- A introdución da insulina.
Para reducir a probabilidade de desenvolver numerosas complicacións, só axudará o seguimento constante da diabetes. Inclúe seguir todas as recomendacións do médico: trátase dunha terapia dietética para a diabetes e unha actividade física óptima.
Para evitar consecuencias negativas, ten que ter coidado co seu estado, non ignora os síntomas que aparecen durante a enfermidade. O acceso oportuno a un médico axuda a iniciar rapidamente un tratamento adecuado e ás veces salva vida.
No vídeo deste artigo preséntanse remedios populares para reducir o azucre no sangue.
- Estabiliza os niveis de azucre durante moito tempo
- Restablece a produción de insulina pancreática
Todo sobre os perigos da hepatite C e o seu tratamento contra a diabetes
- Sobre o tratamento
- Sobre medicamentos
- Sobre hepatoprotectores e eficacia do tratamento en xeral
- Sobre prevención
As persoas que teñen diabetes mellitus tamén teñen algunhas formas de hepatite, nomeadamente B, C, D. Así, entre os diabéticos dependentes da insulina, a taxa de incidencia é entre 8 e 10 veces maior que no resto da poboación. A enfermidade presentada en pacientes con diabetes está asociada a miúdo con anictericas e subclínicas, é dicir, cunha forma asintomática, cuxa prevención é posible co millo e outros produtos similares.
Cómpre salientar que os diabéticos están entre o grupo de persoas que teñen un maior risco de infección con todos os virus que provocan hepatite. Hai moitas razóns para este fenómeno, por exemplo:
- carga parenteral grave (debido a inxeccións frecuentes),
- debilitamento da inmunidade, que está afectado pola enfermidade "principal" - diabetes,
- un número significativo de virus que aparecen sen ningún síntoma e mesmo con limóns e outras froitas.
A terapia, polo tanto, está chea de toda unha lista de problemas. A conclusión é que cada un dos diabéticos necesita un control especialmente estrito. A súa vez, isto explícase polo feito de que a maioría das drogas son capaces de provocar o desenvolvemento da glicemia, como as cebolas cocidas, e tamén descompensar un proceso tan importante como o metabolismo dos carbohidratos. Para restaurar o nivel óptimo de glicemia, necesitarás un seguimento adicional dos niveis de azucre no sangue.
Antes de comezar a terapia é necesario realizar non só unha análise xeral e bioquímica, senón tamén un coagulograma xunto coa indicación de HCV-PHK por PCR. A base no tratamento da hepatite C está formada pola combinación de varios fármacos antivirais similares ás cenorias. Trátase de ribavirina e inretferón-alfa.
A segunda delas está contraindicada no marco da descompensación da diabetes, polo que é necesaria unha atención especial no proceso de solicitude. Ademais, a dose é reducida ou cancelada completamente cando o paciente desenvolve ademais unha descompensación para o metabolismo dos carbohidratos, que non pode ser detido nin sequera polo rábano. En tales situacións, os especialistas adoitan recorrer á monoterapia. Máis detalles sobre medicamentos a continuación.
Sobre medicamentos
Para que se poida curar a hepatite C e a diabetes mellitus que o acompaña, prescríbense medicamentos con ácido ursodeoxicólico e fosfolípidos esenciais.
Os fondos presentados axudan a deter un proceso tan indesexable como a oxidación de graxas tipo peróxido.
Estas drogas tamén son boas porque se estabilizan e axudan a restaurar as células do fígado. Debido a isto:
- evita os efectos nocivos das graxas e dos radicais libres,
- Non só se agravan os procesos inflamatorios, senón tamén aqueles cambios na área do fígado que foron provocados por este fenómeno,
- procesos non desexados de formación de tecido conectivo
- detense e, despois, a formación de enfermidades como a fibrose e a cirrosis do fígado cesa completamente. Esta é a última e máis desexable consecuencia de todos os factores anteriores.
As preparacións que conteñen ácido ursodeoxicólico, por exemplo, "Ursosan", difiren en gran medida polo efecto estabilizador sobre as membranas celulares. Así, evitan a destrución de células do fígado e a aparición de procesos inflamatorios neste órgano.
O "Ursosan", como calquera outro remedio, caracterízase por un efecto colerético e axuda a acelerar a liberación de colesterol xunto coa bile. Con relación a isto recoméndase o seu uso no marco da síndrome metabólica. Ademais, Ursosan reordena as vías encargadas de eliminar a bilis (son comúns na vesícula biliar e na glándula pancreática).
Ademais, as drogas análogas a ela teñen un efecto positivo en todos os órganos presentados na diabetes. Todo isto é moi importante para a hepatite C, agravada por esta enfermidade dependente da insulina.
Sobre hepatoprotectores e eficacia do tratamento en xeral
Como parte da terapia, non só é posible, senón que se deben empregar os chamados hepatoprotectores. Non se caracterizan por efectos antivirais e, a pesar disto, melloran significativamente o funcionamento do fígado. Será igual de importante usar inmunomoduladores.
Estes fondos permiten estimular o sistema inmunitario e tamén dan a oportunidade ao corpo de loitar contra lesións infecciosas.
O tratamento para a hepatite C e o desenvolvemento simultáneo de diabete é máis que caro. Ademais, é moi difícil de tolerar por todos os diabéticos. Neste sentido, é extremadamente importante a consulta cun especialista en enfermidades infecciosas sobre a súa necesidade. O grao de eficacia do tratamento da hepatite vírica é máis frecuentemente valorado por aqueles indicadores que foron identificados anteriormente.
É unha análise xeral e bioquímica do sangue, así como a presenza de HCV-PHK. A formación de efectos secundarios tamén demostra unha proba de sangue holística.
Sobre prevención
Dálle un papel importante como medida preventiva a:
- diminución do índice corporal,
- aumentar o grao de actividade física,
- unha dieta especial cunha reducida relación de colesterol a hidratos de carbono de tipo rápido.
Nalgunhas situacións, faise necesario calcular XE (unidades de pan) cunha inxestión calórica óptima. Dada a necesidade simultánea de compensación de insulina, recoméndase consultas frecuentes cun especialista. Isto axudará a evitar complicacións graves. Por exemplo, pancreatite, cancro do fígado ou páncreas e outras enfermidades.
Así, ante a menor sospeita de hepatite C, que se acompaña de diabetes de calquera tipo, é necesario comezar o tratamento canto antes. Isto axudará a restaurar a saúde o máis rápido posible. Recorrer a calquera acción independente e participar nun tratamento sen consulta previa cun especialista pode ser moi perigoso.