Diabetes pancreatóxenos: tratamento e dieta, que podo comer?
 A diabetes mellit pancreatogénica é unha enfermidade que se produce en conexión cunha lesión primaria do páncreas. Entre os endocrinólogos, a definición da enfermidade como diabetes tipo 3 é común. A probabilidade de desenvolver patoloxía é do 10 ao 90% para os pacientes cunha forma crónica de pancreatite. Para excluír a enfermidade é necesario comprender as causas do seu desenvolvemento, os síntomas, os métodos de prevención.
A diabetes mellit pancreatogénica é unha enfermidade que se produce en conexión cunha lesión primaria do páncreas. Entre os endocrinólogos, a definición da enfermidade como diabetes tipo 3 é común. A probabilidade de desenvolver patoloxía é do 10 ao 90% para os pacientes cunha forma crónica de pancreatite. Para excluír a enfermidade é necesario comprender as causas do seu desenvolvemento, os síntomas, os métodos de prevención.
Que é a diabetes mellit pancreatogénica?
A diabetes mellit pancreatóxena é unha violación secundaria da produción de glicosa. A afección desenvólvese debido a unha lesión do aparello pancreático intracecretorio. Preste atención a que:
- a probabilidade de desenvolver patoloxía está directamente relacionada con dificultades en canto a predicir a disfunción dos órganos endócrinos ea dificultade do diagnóstico diferencial,
- despois da pancreatite aguda formada, o risco de diabete tipo 3 será do 15%,
- A diabetes pancreatóxena adoita afectar aos homes, que consumen unha cantidade importante de bebidas alcohólicas e alimentos graxos.
É necesario comprender con máis detalle as causas da patoloxía e do cadro clínico.
As causas da enfermidade
As principais causas da diabetes mellit pancreatogénica son o dano pancreático crónico e agudo. Ademais distínguense factores que poden provocar a formación dunha reacción inflamatoria do órgano interno. Estamos falando do uso de bebidas alcohólicas, intervencións cirúrxicas no páncreas.
A diabetes mellitus e a pancreatite poden desenvolverse debido á presenza de cálculos na vesícula biliar. O exceso de peso, o uso de produtos alimenticios nocivos, así como os danos no medicamento no organismo merecen unha atención especial. Unha enfermidade oncolóxica (incluída metastática e independentemente da etapa) pode ser un factor provocador. Non debemos esquecer a lesión traumática do páncreas, o desenvolvemento da necrose pancreática (contra o pano de fondo da pancreatite) e unha predisposición xenética.
Síntomas da diabetes pancreatogénica
 A condición patolóxica fórmase en persoas cun físico fino ou normal cun alto grao de excitabilidade do sistema nervioso. O dano ao páncreas está sempre asociado a síntomas dispepticos (diarrea, náuseas, azia e flatulencias). Sensacións desagradables con agravante do proceso inflamatorio da glándula localizaranse na rexión epigástrica e teñen un grao de intensidade diferente.
A condición patolóxica fórmase en persoas cun físico fino ou normal cun alto grao de excitabilidade do sistema nervioso. O dano ao páncreas está sempre asociado a síntomas dispepticos (diarrea, náuseas, azia e flatulencias). Sensacións desagradables con agravante do proceso inflamatorio da glándula localizaranse na rexión epigástrica e teñen un grao de intensidade diferente.
A formación de hiperglicemia en pancreatite e diabetes tipo 2 prodúcese sistematicamente. Hai que lembrar que:
- en media trátase de cinco a sete anos,
- a medida que aumenta a duración da enfermidade e a frecuencia de agravamento da condición xeral, aumenta significativamente a probabilidade de desenvolver patoloxía,
- a enfermidade pode desenvolverse por primeira vez coa manifestación de pancreatite aguda. Nalgúns casos, isto tamén se aplica á pancreatite crónica,
- hiperglucemia despois da cirurxía pancreática fórmase simultaneamente e implica un axuste obrigatorio do compoñente hormonal.
Os síntomas da patoloxía pancreatogénica diabética adoitan ocorrer de forma leve cun aumento gradual do azucre no sangue. Tamén son característicos os ataques frecuentes de hipoglucemia. Os pacientes na maioría dos casos adáptanse rapidamente a hiperglicemia de ata 11 mmol. Un aumento posterior do azucre no sangue provocará os síntomas característicos da diabetes, é dicir, a sede, a poliuria, a pel seca. O curso da enfermidade está asociado a enfermidades infecciosas e dermatolóxicas frecuentes.
Como tratar a pancreatite con diabetes?
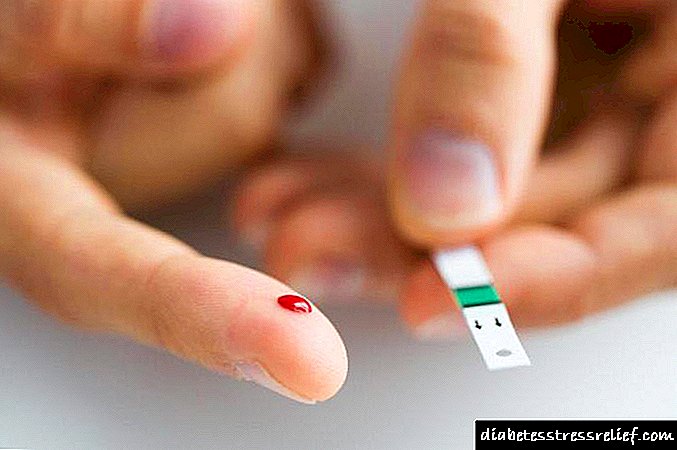
Para confirmar o diagnóstico, prescríbense tales métodos de investigación como unha análise xeral de sangue e orina, unha proba bioquímica de sangue é obrigatoria.
Non te esquezas de determinar os niveis de azucre no sangue, realizar unha ecografía do peritoneo e probas para a relación de diástases na urina e no sangue.
 Na diabetes do páncreas, o tratamento consiste en negarse a beber alcol e adicción á nicotina. É moi importante axustar a dieta e o estilo de vida. Para compensar a insuficiencia enzimática do páncreas, úsanse tales medicamentos que inclúen certas encimas en varias proporcións. Estamos falando de amilase, protease e lipase. Os preparativos presentados contribúen á mellora dos procesos de dixestión, á eliminación de proteínas e á deficiencia de enerxía.
Na diabetes do páncreas, o tratamento consiste en negarse a beber alcol e adicción á nicotina. É moi importante axustar a dieta e o estilo de vida. Para compensar a insuficiencia enzimática do páncreas, úsanse tales medicamentos que inclúen certas encimas en varias proporcións. Estamos falando de amilase, protease e lipase. Os preparativos presentados contribúen á mellora dos procesos de dixestión, á eliminación de proteínas e á deficiencia de enerxía.
Falando do tratamento para a diabetes tipo 2, preste atención a:
- a necesidade de usar nomes reductores de azucre,
- Os preparados de sulfonilurea son eficaces para mellorar o metabolismo dos carbohidratos
- a importancia de implementar a terapia de reposición despois da cirurxía,
- a administración fraccionada do compoñente hormonal non é superior a 30 unidades diarias despois das intervencións cirúrxicas no páncreas. O nivel recomendado de azucre no sangue debe ser de polo menos 4,5 mmol debido ao probable desenvolvemento de hipoglucemia,
- coa normalización da glicemia, recoméndase cambiar a nomes de redución de azucre orais.
A pancreatite na diabetes pódese tratar mediante autotransplante de células de illote. O procedemento presentado realízase en centros médicos endocrinolóxicos especializados. Despois dun transplante exitoso, os diabéticos sofren pancreatotomía ou pancreatectomía.
Dieta para a enfermidade
 Unha dieta para pancreatite e diabetes é o principal xeito de mellorar a condición. Falando da dieta, preste atención ao axuste do grao proteico de insuficiencia. É importante excluír a hipovitaminose e incluso trastornos mínimos de electrólitos que afecten negativamente ao corpo no seu conxunto.
Unha dieta para pancreatite e diabetes é o principal xeito de mellorar a condición. Falando da dieta, preste atención ao axuste do grao proteico de insuficiencia. É importante excluír a hipovitaminose e incluso trastornos mínimos de electrólitos que afecten negativamente ao corpo no seu conxunto.
A nutrición para a pancreatite e a diabetes debe limitar necesariamente o uso de hidratos de carbono "rápidos", que inclúen nomes ricos, pan, doces e bolos. É importante rexeitar os alimentos fritos, picantes e graxos. Falando das características da dieta, preste atención a que:
- a súa base debe ser as proteínas, é dicir, as variedades de carne e peixe cun grao mínimo de contido de graxa, hidratos de carbono complexos, por exemplo cereais e verduras,
- recoméndase tomar alimentos en porcións pequenas, de cinco a seis veces ao día,
- Recoméndase abandonar o uso de mazás frescas, legumes, caldos ricos de carne, salsas e maionesas.
Despois de ter descuberto o que se pode comer coa enfermidade, ten que seguirse con esa dieta de xeito continuado. Para un diabético, esta será unha excelente prevención do desenvolvemento da patoloxía no futuro, ademais de evitar o desenvolvemento de complicacións e consecuencias críticas.
Predición e prevención da patoloxía
Co tratamento complexo do traballo problemático do páncreas e a corrección da hiperglicemia, o pronóstico da enfermidade será positivo. Na maioría dos casos, é posible acadar un estado satisfactorio dos niveis de azucre no sangue diabéticos e óptimos.
En enfermidades oncolóxicas graves e cirurxía pancreática grave, o prognóstico dependerá plenamente da extensión da intervención, da duración e da eficacia do período de rehabilitación.
O curso da enfermidade, por suposto, vese agravado pola obesidade, a dependencia do alcol. Tamén se refire ao abuso de alimentos graxos, doces e picantes.
Para previr a diabetes mellit pancreatogénica, recoméndase levar un estilo de vida sa e activo. É importante abandonar o uso de alcol, adicción á nicotina. En presenza de pancreatite e outras patoloxías pancreáticas, un gastroenterólogo non pode prescindir dunha exploración puntual.
O mecanismo de desenvolvemento da diabetes pancreática
Os expertos médicos non estiveron de acordo na patoxénese etiolóxica da enfermidade como diabetes pancreático. O desenvolvemento dunha enfermidade "doce" dá como resultado a destrución e esclerose paulatina do aparello insular, que é unha resposta á inflamación nas células, o que contribúe á produción de encimas dixestivas.
A glándula humana caracterízase pola propiedade da secreción mixta. A súa función é producir encimas que se liberan no tracto dixestivo, o que contribúe a mellorar a dixestión dos alimentos. A segunda función é a produción de insulina. É unha hormona que regula o azucre no sangue utilizándoa.

Un curso prolongado de pancreatite alcohólica ou crónica, os ataques de exacerbación da enfermidade levan a que ademais da glándula, responsable do proceso de dixestión, se vexa afectado o aparello de insulina, que está en forma de illotes de Langerhans.
Moitas veces o impulso para o desenvolvemento da diabetes son outros trastornos que se producen no sistema endócrino. Os síntomas da diabetes secundaria aseméllanse ao primeiro tipo de enfermidade, pero a diferenza é que os tecidos das glándulas non están afectados por autoanticorpos.
As seguintes causas poden levar á resistencia á insulina:
- A enfermidade de Itsenko-Cushing
- Feocromocitoma.
- Glucagonoma.
- Patoloxía de Wilson-Konovalov.
- Hemocromatosis.
A síndrome de Cohn vai acompañada dun trastorno do metabolismo do potasio no corpo. Os hepatocitos do fígado non poden funcionar normalmente sen suficiente potasio para usar azucre. Neste caso, desenvólvense síntomas diabéticos que acompañan o estado hiperglicémico.
As complicacións da pancreatite crónica - parapancreatite, neoplasias pancreáticas tumorales, o somatostatinoma poden levar ao desenvolvemento de diabetes mellitus.
Un órgano interno pode converterse nun branco de velenos e substancias tóxicas - pesticidas, corticosteroides, etc.
Causas e síntomas da diabetes con pancreatite

A pancreatite e a diabetes son dúas enfermidades que a miúdo se atopan na práctica médica de xeito simultáneo. A diabetes páncreas desenvólvese debido á destrución do aparello de insulina. Algúns médicos chegaron á conclusión de que os trastornos autoinmunes no corpo actúan como un factor provocador.
Sábese que a clasificación da diabetes distingue dous dos tipos máis comúns: estes son o primeiro e o segundo. Hai variedades de especies máis raras causadas por mal funcionamento autoinmune.
A diabetes mellit pancreatogénica é similar en síntomas á patoloxía do primeiro tipo, pero pertence á enfermidade "doce" tipo 3. Así, o tratamento e enfoque desta enfermidade é diferente do tratamento tradicional da diabetes.
As principais características distintivas da diabetes pancreatogénica:
- Durante o tratamento con insulina, moitas veces desenvólvense condicións hiperglucémicas agudas.
- A deficiencia de insulina adoita levar á cetoacidosis.
- A forma pancreática da enfermidade corríxese máis facilmente a través dun menú dietético que contén unha pequena cantidade de carbohidratos de dixestión rápida.
- A diabetes de tipo pancreático é máis eficaz no tratamento de drogas diabéticas.
A diabetes clásica 2 prodúcese debido á insuficiencia absoluta ou parcial da hormona insulina. A deficiencia é causada pola resistencia á insulina, que é consecuencia dunha nutrición excesivamente calórica cun predominio de hidratos de carbono simples. A diferenza da diabetes mellitus do segundo tipo, a diabetes pancreatogénica baséase en danos directos ás células beta por encimas dixestivas.
A pancreatite no fondo da diabetes mellitus (a primeira enfermidade é unha patoloxía independente, e a diabetes é o seu "fondo") continúa de forma diferente: os procesos inflamatorios do páncreas teñen un curso crónico, predomina un carácter lento e un ataque agudo practicamente non se produce.
As principais manifestacións clínicas:
- Síndrome da dor con intensidade variada.
- Indixestión.
- Hinchazón, diarrea, azia.
A diabetes mellitus desenvólvese nun 35% dos pacientes cunha forma crónica de pancreatite de longa duración, e esta é dúas veces máis frecuente que a diabetes causada por outras patoloxías.
Características do tratamento conservador
¿Podo beber pancreatina por diabetes tipo 2? Este medicamento non curará a diabetes, pero está dirixido a mellorar a dixestión, polo que é aceptable tomala con estas enfermidades. Como análogos pode recomendar Pangrol, Mezim.
A pancreatina na diabetes tipo 2 contribúe á corrección da síndrome de maldixestión. É necesario como terapia de reposición. Pódese tomar a medicina durante o embarazo, na vellez.
A instrución de uso establece que a intolerancia orgánica de substancias é unha contraindicación. Non se require receita médica para pastillas. A dosificación determínase individualmente, débese tomar con comida ou despois.

Para o tratamento da diabetes, pode ser recomendado o medicamento Diabeton MV. O medicamento está incluído na lista dos mellores fármacos hipoglucémicos. Recoméndase coidado especial a pacientes maiores.
A pancreatite na diabetes trátase cunha dieta especialmente estrita para os pacientes. Esta é a base dun prognóstico favorable. Non podes comer graxos, salgados, doces e picantes, está prohibido consumir bebidas alcohólicas.
Para evitar posibles complicacións que poidan causar disturbios no corpo, debes cumprir os principios da nutrición:
- Coma alimentos proteicos ata 200 g por día.
- Nutrición fraccionaria ata 6 veces ao día. Tamaño de porción 230 g
- A base da dieta son as verduras e froitas crúas.
A forma pancreática de diabetes non se desenvolve en todos os pacientes, pero só nun 35%. A combinación de dúas enfermidades está chea de grave perigo. A falta de tratamento adecuado pode orixinar absceso pancreático, neuropatía diabética, nefropatía e outras numerosas complicacións, como resultado, a incapacidade, a morte non están excluídas.
A terapia é ampla. Recoméndase definitivamente as drogas enzimáticas para o tratamento da disfunción das glándulas e os medicamentos hipoglucémicos (forma de comprimido, insulinoterapia).
Un experto no vídeo neste artigo falará sobre as características do curso da pancreatite na diabetes.
Granada para diabete
Incluso o antigo Aesculapius durante a época de Avicenna e Aristóteles recomendou activamente a granada para a diabetes aos seus pacientes. Esta froita foi considerada unha excelente cura para a maioría das enfermidades. Sanáronse con anemia, reforzaron a inmunidade, axudaron ás mulleres embarazadas a levar mellor o feto.
- Composición de granada
- Granada na diabetes e o seu efecto no corpo
- Canto podes comer granada para a diabetes?
- Contraindicacións
Se falamos da "doenza doce", xorde a pregunta lóxica: "¿É posible comer granada en caso de diabetes?" Segundo a maioría de científicos e endocrinólogos, si. Moitos médicos recomendan introducilo na dieta diaria, pero en pequenas doses.
Composición de granada
A maior cantidade de nutrientes está no zume de froita e as súas sementes. Os ósos de granada na diabetes limpan o corpo do paciente do colesterol e o contido de ácidos poliinsaturados neles mellora o equilibrio hormonal nos humanos. Imos estudar a composición química da granada.

O contido químico do produto azedo e doce é o seguinte:
- Auga
- Vitaminas A, C, E, Grupos B, H, PP.
- Ácidos orgánicos (máxico e cítrico).
- Proteínas, graxas e hidratos de carbono (glicosa e frutosa).
- Elementos micro e macro: ferro, potasio, magnesio, flúor, fósforo, cinc, calcio.
Todos estes compoñentes teñen un efecto moi positivo no corpo. Coa correcta dosificación do produto, non terás que preguntarse se a granada se pode comer con diabete ou non. A forza dun medicamento natural pode proporcionar ao corpo as substancias necesarias.
O principal que hai que entender é que a granada na diabetes só é un complemento no tratamento da enfermidade. Non podes confiar só nel. Demostrará o seu máximo beneficio no uso complexo xunto cos medicamentos clásicos.
Granada na diabetes e o seu efecto no corpo
Especialmente eficaz é o uso de granada en pacientes con anemia concomitante. A froita é recomendada para uso diario por mulleres embarazadas durante a xestación. Está implicado na formación de glóbulos vermellos.

Os principais efectos curativos que a granada ten sobre o corpo humano:
- Limpa os buques de placas ateroscleróticas. Dado que o bloqueo de pequenas arterias e veas acompaña sempre aos diabéticos, este efecto é moi útil no tratamento da enfermidade principal.
- As bagas fetales teñen unha pronunciada propiedade antipirética.
- Debido á presenza de ácidos orgánicos e oligoelementos, o produto participa activamente na normalización do metabolismo de graxas e carbohidratos. Prevén a obesidade e picos na glicosa sérica.
- O zume recentemente espremido ten un efecto antiinflamatorio, astrinxente, antiséptico e analxésico. Isto é extremadamente útil para a pancreatite crónica e algunhas enfermidades do tracto dixestivo. Mostrouse ben no tratamento sintomático de diarrea leve.
- Aumento do apetito e regulación da secreción de zume gástrico. Aquí hai que ter coidado. É importante aumentar gradualmente a dose dun remedio natural para evitar o desenvolvemento de gastrite.
- Un aumento da hemoglobina.
Como se pode ver claramente, a granada debe consumirse en diabetes mellitus, xa que afecta a moitos procesos endóxenos (internos) que están danados pola glicosa alta. O uso regular de faba vermella pode reducir significativamente o risco de desenvolver complicacións perigosas da enfermidade, como un ataque cardíaco, un ictus ou cegueira.
Canto podes comer granada para a diabetes?
Calquera sustancia será prexudicial para o corpo se se come ou bebe demasiado dela. Podes incluso envelenar con auga chaira. Esta proposición é verdadeira para a froita vermella.

A maioría dos endocrinólogos favorecen o uso regular de granada.
O principal é seguir unhas regras comúns:
- Non come máis de 100-150 g de produto por día.
- Use só as froitas máis frescas. Se o paciente ten dúbidas sobre a duración do froito no mostrador, é mellor absterse que preocuparse despois.
- Supervise os niveis de glicosa antes e despois de consumir golosinas.
- É mellor comer grans con sementes. Activan o proceso de dixestión e conteñen unha cantidade adicional de nutrientes.
Se falamos de zume de granada, debes coñecer varios dos seguintes aspectos:
- É necesario excluír a recepción de bebidas da tenda. Calquera empresa industrial durante a produción destes produtos engade conservantes e azucre. Despois de 1 cunca de zume, a glicosa sérica saltará ao 100%, o cal é extremadamente indesexable para un diabético.
- É necesario dar preferencia a unha bebida recén preparada.
- Inmediatamente antes de tomar, necesitas diluír o néctar natural con auga fervida. Por si só, afecta de xeito agresivo á membrana mucosa da cavidade oral e do estómago e pode provocar o desenvolvemento de gastrite.
- Debe beber 50-60 gotas de zume vermello, soluble en ½ cunca de auga 10 minutos antes de cada comida.
Contraindicacións
Para non preocuparte se é posible comer granada en diabetes - só fala co seu médico. Será capaz de avaliar cualitativamente todo o estado do corpo e indicar posibles riscos.
As situacións nas que non se recomenda tomar esta froita ou o seu zume son as seguintes:
- O estado de hiperglicemia grave,
- Úlcera péptica do estómago ou duodeno
- Enfermidades inflamatorias da cavidade oral.
Diabetes tipo III
A diabetes pancreatóxena chámase diabetes "outra". Este é un fenómeno bastante común na endocrinoloxía. Caracterízase por unha combinación de signos de tipo I e diabetes tipo II en varias proporcións. A OMS non introduce formalmente o concepto de diabetes mellitus tipo III (pancreatogénico). Polo tanto, os casos son de tipo I e de tipo II, aprobados oficialmente. A diabetes tipo III diagnostícase correctamente só no 43% dos casos. De aí a incoherencia dos datos estatísticos. Ademais, en case a metade dos casos, o tratamento e a dieta para a pancreatite prescríbense sen ter en conta o desenvolvemento da patoloxía.
O nomeamento de insulina con predominio de signos da enfermidade de tipo I con diabetes pancreatogénico causa danos irreparables ao paciente. Neste caso, o uso de medicamentos antidiabéticos empregados para tratar formas oficiais da enfermidade está contraindicado.
 A principal razón para o desenvolvemento da enfermidade é a forte absorción intestinal de iodo debido a algunhas patoloxías:
A principal razón para o desenvolvemento da enfermidade é a forte absorción intestinal de iodo debido a algunhas patoloxías:
Incluso a intolerancia aos cereais pode provocar o fenómeno. Polo tanto, o uso de drogas que estimulan a función do páncreas non ten sentido. A terapia con insulina no mellor dos casos non dará un resultado positivo.
A probabilidade de desenvolver diabete tipo III en pacientes con pancreatite crónica é de aproximadamente o 4%. O pronóstico agrávase con obesidade, insuficiencia endocrina e alcoholismo. É máis, neste último caso, é posible diminuír a gravidade da dor.
Requisitos de dieta
O obxectivo das restricións dietéticas é regular a inxestión de hidratos de carbono facilmente digeribles. Neste caso, unha dieta para a diabetes implica o rexeitamento de doces, produtos de panadaría. Ao mesmo tempo, o dano estrutural das células enzimáticas maniféstase por trastornos dixestivos. A aparición de dor abdominal aguda vén acompañada do uso de alimentos que conteñen mostaza ou aceites esenciais. Os alimentos grosos saturados de fibra practicamente non se absorben.
 A dieta diaria para pancreatitis paralela e diabetes compúlase máis a miúdo segundo o seguinte esquema:
A dieta diaria para pancreatitis paralela e diabetes compúlase máis a miúdo segundo o seguinte esquema:
Ten en conta a perda de peso, a deficiencia de proteínas e a enerxía, a presenza de trastornos de electrólitos e a hipovitaminose.
A dieta e a dieta exactas son desenvolvidas polo médico individualmente para cada paciente.
Do mesmo xeito que ocorre con outras formas de diabetes, a dieta de mellite pancreatogénica debe seguirse de por vida.
OS NOSOS LECTORES RECOMENDANOS!
Para o tratamento de articulacións, os nosos lectores usaron con éxito DiabeNot. Vendo a popularidade deste produto, decidimos ofrecelo á súa atención.
A súa corrección realízase dependendo do curso da enfermidade, ao observar signos de dinámica positiva ou, pola contra, un deterioro da saúde.