A insulina humana
A insulina humana xeneticamente deseñada é unha solución hormonal para a inxección de diabetes mellitus. Use o medicamento con coidado, nunha dosificación prescrita estrictamente, se non a recepción está chea de reaccións adversas ou sobredose. Ademais, o médico é o responsable de prescribir o medicamento e tratalo, xa que hai moitos tipos de insulina, cada unha dotada dunha especificidade de acción.
Insulina de enxeñería xenética - que é?
A insulina está implicada en moitos procesos metabólicos do corpo humano, polo que o principal efecto se manifesta na redución das propiedades: reduce a concentración de glicosa no sangue. Non obstante, por numerosas razóns, o páncreas frecuentemente detén a produción da hormona, e logo substitúese a insulina deseñada xeneticamente.
A insulina deseñada xeneticamente é capaz de substituír a insulina humana e obtense químicamente sintetizando Escherichia coli ou substituíndo o aminoácido da hormona porcina.
Anteriormente, a hormona estaba feita a partir de animais pancreáticos, pero logo este método foi substituído por síntese química. Mantíronse as drogas baseadas en animais, pero considéranse menos eficaces. Para a síntese química, á súa vez, úsase o tipo de levaduras E. coli ou patóxenas. Entón diferenza. As calidades positivas dos fondos son as seguintes:
- secuencia de aminoácidos
- tempo de acción: ultrashort, curta, media duración e acción longa.
Duración da acción das drogas
A solución de insulina é diferente durante a acción. As diferenzas entre as ferramentas figuran na táboa:
| 4 | O efecto prodúcese dentro dunha hora e media | Apidra, Humalog | |
| Está permitido entrar tanto antes das comidas como despois | |||
| Non é necesario ter un bocado para proporcionar un efecto curativo | |||
| Curto | 5 | O efecto ocorre dentro de media hora | Actrapida, insulina rápida, Humodar |
| A droga adminístrase 15 minutos antes das comidas | |||
| Necesita un lanche un par de horas despois da inxección | |||
| Medio | 12-16 | O efecto curativo pódese notar despois das 4-8 horas | Protafan, Novomiks, Humulin NPH |
| É obrigatorio entrar pola mañá e pola noite | |||
| Úsase para diabetes tipo 1 | |||
| Longa actuación | 24 | O efecto curativo despois de 4-6 horas | “Monodar Long”, “Levemir”, “Ultralente” |
| Imitación de hormona natural | |||
| Úsase para diabetes tipo 2 |
O uso de insulina humana
O benestar e a saúde dun diabético dependen das regras para o uso do medicamento. A dosificación e o tratamento deben dirixirse directamente ao médico. O uso adecuado da droga baséase nas seguintes regras.
O páncreas humano, por varias razóns, moitas veces non pode producir insulina. A continuación, cómpre empregar insulina deseñada xeneticamente, que substitúe á insulina humana.
A forma humana de insulina obtense na síntese de Escherichia coli, ou a partir de insulina porcina substituíndo un aminoácido.
Para simular o funcionamento normal do páncreas humano, realízanse inxeccións de insulina. O tipo de insulina elíxese en función do tipo de enfermidade e benestar do paciente. A insulina pódese administrar por vía intravenosa ou intramuscular. Para a terapia de longa duración e de longa duración, úsanse as inxeccións subcutáneas.
Características da insulina
A diabetes mellitus da insulina dependente require un tratamento ao longo da vida. A vida dunha persoa depende da presenza de insulina. A enfermidade recoñécese como unha epidemia non transmisible e ocupa o terceiro lugar en termos de prevalencia no mundo.
Por primeira vez, creouse insulina a partir do páncreas do can. Un ano despois, a droga foi introducida en uso xeneralizado. Despois de 40 anos, fíxose posible a síntese da hormona de forma química.
Despois dun tempo, inventáronse tipos de insulina cun alto grao de purificación. Tamén se está traballando para sintetizar a insulina humana. Desde 1983, esta hormona comezou a ser liberada a escala industrial.
Anteriormente, a diabetes tratábase con medicamentos elaborados con animais. Agora estas drogas están prohibidas. Nas farmacias só se poden mercar ferramentas de enxeñaría xenética, a creación destes fármacos baséase no transplante dun produto xénico na célula dun microorganismo.
Para este propósito, utilízase levadura ou unha bacteria non patóxena de E. coli. Como resultado, os microorganismos comezan a producir a hormona insulina para o ser humano.
A moderna insulina farmacéutica é diferente:
- tempo de exposición, hai insulinas curtas, de ultrasóns e de longa acción,
- secuencia de aminoácidos
Tamén hai medicamentos combinados chamados mesturas. Na composición destes fondos hai unha insulina de acción longa e de curta duración.
A obtención de insulina pode indicarse en diagnósticos como:
- Ácido láctico, coma diabético e hipersmolar,
- Diabetes insulina tipo 1
- Con infeccións, intervencións cirúrxicas, exacerbacións de enfermidades crónicas,
- Nefropatía diabética e / ou alteración da función hepática, embarazo e parto,
- A diabetes mellitus tipo 2 con resistencia a axentes orais antidiabéticos,
- Lesións distróficas na pel,
- Astenización grave en diversas patoloxías,
- Longo proceso infeccioso.
Duración da insulina
Pola duración e mecanismo de acción distínguese insulina:
- ultrahorta
- curto
- duración media
- acción prolongada.
As insulinas ultra-cortes actúan inmediatamente despois da inxección. O efecto máximo conséguese despois dunha hora e media.
A duración da acción alcanza as 4 horas. Este tipo de insulina pódese administrar ben antes das comidas ou inmediatamente despois das comidas. A obtención desta insulina non require pausas entre a inxección e os alimentos.
A insulina por ultrasóns non require inxestión adicional no pico de acción, o que é máis conveniente que outros tipos. Tal insulina inclúe:
As insulinas curtas comezan a actuar ao cabo de media hora. O pico de acción comeza despois de 3 horas. A acción ten unha duración aproximada de 5 horas. Este tipo de insulina adminístrase antes das comidas, cómpre manter unha pausa entre a inxección e a comida. Pódese comer despois de 15 minutos.
Usando insulina de acción curta, cómpre tomar un lanche unhas horas despois da inxección. O tempo da comida debería coincidir co tempo da acción máxima da hormona. As insulinas curtas son:
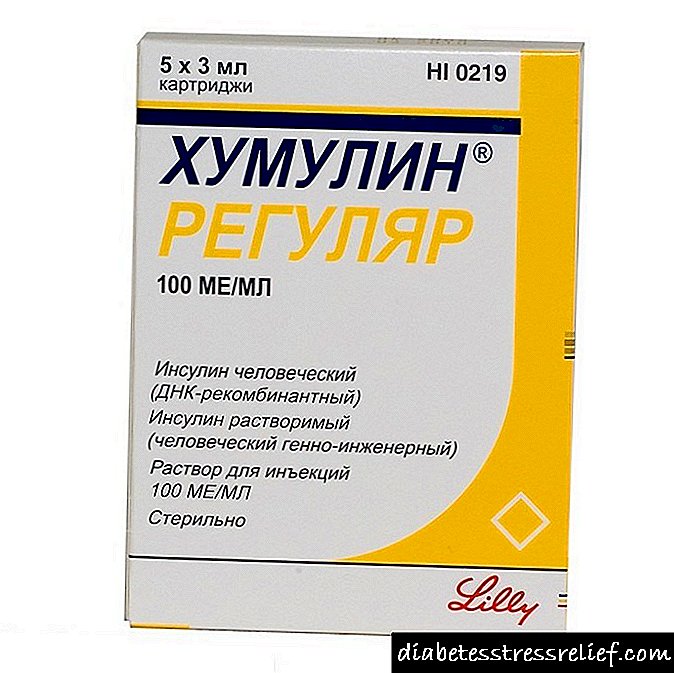
- Himulina regular,
- Actrapid
- Monodar (K50, K30, K15),
- Rapido Insuman,
- Humodar e outros.
As insulinas de duración media son medicamentos cuxa duración de acción é de 12 a 16 horas. Na diabetes mellitus tipo 1, a insulina humana úsase como fondo ou basal. Ás veces é necesario facer inxeccións 2 ou 3 veces ao día pola mañá e á noite cunha pausa de 12 horas.
Tal insulina comeza a funcionar despois das 1-3 horas, alcanzando un pico despois das 4-8 horas. A duración é de 12 a 16 horas. Os medicamentos de duración media inclúen:
- Humodar br
- Protafan
- Humulin NPH,
- Novomiks.
- Bazal Insuman.
As insulinas de acción longa son insulina de fondo ou basal. Unha persoa pode necesitar unha ou dúas inxeccións ao día. Úsanse no tratamento da diabetes tipo 2.
As drogas caracterízanse por ter un efecto acumulativo. O efecto da dosificación maniféstase ao máximo despois de 2-3 días. As insulinas de longa duración funcionan 4-6 horas despois da inxección. A acción máxima ten lugar entre 11 e 14 horas, a acción dura ao redor dun día.
Entre estas drogas, hai insulinas que non teñen un pico de acción.Estes fondos actúan suavemente e imitan o efecto da hormona natural nunha persoa sa.
Estas insulinas inclúen:
- Lantus
- Monodar Long,
- Ultralong Monodar,
- Ultralente
- Ultralong,
- Humulin L e outros,
- Lantus
- Levemir
Efectos secundarios e trastornos da dosificación
Con unha sobredose de preparados de insulina en humanos, pode aparecer o seguinte:
- Debilidade
- Suor fría
- Pallor
- Tremendo
- Latido cardíaco
- Cefalea
- Fame
- Cólicos.
Todo o anterior considéranse síntomas de hipoglucemia. Se a enfermidade acaba de comezar a formarse e está nos primeiros estadios, pode eliminar os síntomas de xeito independente. Para este propósito, tome produtos con azucre e moitos hidratos de carbono facilmente digeribles.
Tamén se pode introducir no corpo unha solución de dextrosa e glucagón. Se o paciente cae en coma, debe administrarse unha solución alterada de dextrosa. Úsase ata que o estado mellore.
Algúns pacientes poden desenvolver alerxias á insulina. Entre os principais síntomas están:
- Avaría
- Hinchazón,
- Urticaria,
- Rash
- Febre
- Baixar a presión arterial.
A hiperglucemia prodúcese por doses baixas ou co desenvolvemento dunha enfermidade infecciosa, así como por incumprimento da dieta. Ás veces unha persoa desenvolve lipodistrofia onde se administra o medicamento.
Ao usar o medicamento tamén pode ocorrer de xeito temporal:
Obter un substituto hormonal en lugar da insulina humana é un bo xeito de tratar a diabetes. A sustancia axuda a baixar o nivel de glicosa no sangue, debido a que a glicosa é mellor absorbida polas células, o proceso do seu transporte cambia. Estes medicamentos substitúen a insulina humana, pero só deben tomarse segundo o indicado polo médico, xa que pode haber efectos negativos sobre a saúde.
Instrucións de uso importantes
As mulleres con diabetes deben informar ao seu proveedor sanitario sobre a planificación ou o inicio dun embarazo. Esta categoría de mulleres a miúdo con lactación require un cambio na dosificación, así como nutrición dietética.
Os investigadores non atoparon un efecto mutaxénico investigando a toxicidade dos preparados de insulina.
É de destacar que a necesidade dunha hormona pode diminuír se unha persoa ten insuficiencia renal. Unha persoa pode ser trasladada a outro tipo de insulina ou a unha droga cun nome de marca diferente só baixo estreita supervisión médica.
A dosificación debe axustarse se cambia a actividade da insulina, o seu tipo ou especie. A necesidade de insulina pode diminuír coas seguintes enfermidades:
- Función suprarrenal inadecuada, glándula tiroide ou hipófise,
- Insuficiencia hepática e renal.
Con estrés emocional ou certas enfermidades, aumenta a necesidade de insulina. Tamén é necesario un cambio na dosificación cun maior esforzo físico.
Se se administra insulina humana, os síntomas da hipoglucemia poden ser menos pronunciados ou diferir dos que se produciron coa introdución da insulina de orixe animal.
Con normalización do azucre no sangue, por exemplo, como resultado dun tratamento intensivo con insulina, poden desaparecer todas ou algunhas manifestacións de hipoglucemia, sobre as que se debe informar á xente.
Os precursores da hipoglucemia poden cambiar ou ser leves cun tratamento prolongado da diabetes ou co uso de beta-bloqueantes.
Unha reacción alérxica local pode ser causada por razóns que non están relacionadas co efecto da medicación, por exemplo, irritación da pel con produtos químicos ou inxección incorrecta.
Nalgúns casos, a formación dunha reacción alérxica constante, a terapia inmediata é necesaria. Tamén se pode precisar desensibilización ou cambio de insulina.
Con hipoglucemia en humanos, a concentración de atención e a velocidade da reacción psicomotora poden diminuír.Isto pode ser perigoso nos casos en que estas funcións son vitais. Un exemplo é conducir un coche ou varios mecanismos.
Isto é extremadamente importante para as persoas que presentan síntomas non expresados, o que supón un prexuízo de hipoglucemia. Nestes casos, o médico que atende debe avaliar a necesidade de auto-conducir o paciente. O vídeo neste artigo falará sobre os tipos de insulina.
Actrapid HM (Actrapid HM), Actrapid HM Penfill (Actrapid HM penfill), Berlsulin H pluma normal (Berlinsulin H normal pen), Berlsulin H normal U-40 (Berlinsulin H normal U-40), Insuman rapid (Insuman rapid), Homorap 40 (Homorap 40), Homorap 100 (Homorap 100).
Acción farmacolóxica
É unha solución de insulina neutra idéntica á insulina humana. Refírese a insulinas de acción curta. Baixa a glicosa no sangue, aumenta a súa absorción por tecidos, lipoxénese, glicogenoxénese, síntese de proteínas, reduce a taxa de produción de glicosa polo fígado.
A aparición do medicamento é de 20-30 minutos despois da administración. O efecto máximo desenvólvese entre 1 e 3 horas.A duración da acción é de 6-8 horas.
O perfil de acción da insulina humana soluble en neutro de insulina depende da dose e reflicte importantes desviacións inter e intrapersoais. A absorción do lugar de inxección é máis rápida que a insulina soluble neutra de porco.
, fase de resistencia aos axentes hipoglucémicos orais, resistencia parcial a axentes hipoglucemicos orais (terapia combinada), enfermidades correntes, cirurxía (terapia mono ou combinada), embarazo (se a terapia dietética é ineficaz).
Cetoacidosis diabética, coma cetoacidótica e hiperosmolar, coa próxima cirurxía, alerxias a preparados á insulina de orixe animal, lipoatrofia á insulina, resistencia á insulina debido ao alto título de anticorpos antiinsulina, durante o transplante de illas do páncreas.
Efecto secundario
Hipoglicemia (algo máis frecuentemente que cando se usan preparados de insulina de orixe animal), AR - con moita menos frecuencia. Erros de refracción transitorios - normalmente ao comezo da terapia con insulina.
A insulina é o principal medicamento para o tratamento da diabetes tipo 1. Ás veces tamén se usa para estabilizar o paciente e mellorar o seu benestar no segundo tipo de enfermidade. Esta sustancia pola súa natureza é unha hormona que é capaz de afectar o metabolismo dos carbohidratos en pequenas doses. Normalmente, o páncreas produce bastante insulina, que axuda a manter o nivel fisiolóxico de azucre no sangue. Pero con trastornos endocrinos graves, a única oportunidade para axudar ao paciente adoita ser precisamente as inxeccións de insulina. Por desgraza, é imposible tomala por vía oral (en forma de comprimidos), xa que se destrúe completamente no tracto dixestivo e perde o seu valor biolóxico.
Preparativos obtidos de materias primas de orixe animal
A obtención desta hormona do páncreas de porcos e bovinos é unha vella tecnoloxía que raramente se usa na actualidade. Isto débese á baixa calidade do medicamento recibido, á súa tendencia a provocar reaccións alérxicas e a un grao insuficiente de purificación. O feito é que, xa que a hormona é unha sustancia proteica, consiste nun conxunto específico de aminoácidos.
A insulina producida no corpo do porco difire na composición de aminoácidos da insulina humana por 1 aminoácido e pola insulina bovina por 3.
A principios e mediados do século XX, cando non existían medicamentos similares, incluso esa insulina supuxo un gran avance na medicina e permitiu levar o tratamento dos diabéticos a un novo nivel. As hormonas obtidas por este método reducían o azucre no sangue, con todo, a miúdo causaron efectos secundarios e alerxias.As diferenzas na composición de aminoácidos e impurezas no medicamento afectaron á condición dos pacientes, especialmente nas categorías máis vulnerables de pacientes (nenos e anciáns). Outro motivo para a mala tolerancia de tal insulina é a presenza do seu precursor inactivo na droga (proinsulina), do que era imposible desfacerse desta variación do medicamento.
Hoxe en día, hai insulinas avanzadas de porco carentes destas carencias. Obtense do páncreas dun porco, pero despois son sometidos a procesamento e purificación adicional. Son multicomponentes e conteñen excipientes.
A insulina porcina modificada practicamente non é diferente da hormona humana, polo que aínda se usa na práctica
Tales medicamentos son tolerados por pacientes moito mellor e practicamente non provocan reaccións adversas, non inhiben o sistema inmunitario e reducen de xeito eficaz o azucre no sangue. A insulina bovina non se usa na medicina hoxe en día, xa que debido á súa estrutura estranxeira afecta negativamente á inmunidade e a outros sistemas do corpo humano.
Compoñentes adicionais
A produción de insulina sen excipientes no mundo moderno é case imposible de imaxinar, porque poden mellorar as súas propiedades químicas, ampliar o tempo de acción e acadar un alto grao de pureza.
Polas súas propiedades, todos os ingredientes adicionais pódense dividir nas seguintes clases:
- prolongadores (substancias que se usan para proporcionar unha duración de acción máis longa do medicamento),
- compoñentes desinfectantes
- estabilizadores, debido aos cales se mantén unha acidez óptima na solución farmacéutica.
Aditivos prolongables
Existen insulinas de longa acción cuxa actividade biolóxica dura de 8 a 42 horas (dependendo do grupo do medicamento). Este efecto conséguese debido á adición de substancias especiais - prolongadores á solución de inxección. A maioría das veces, un dos seguintes compostos úsase para este propósito:
As proteínas que prolongan a acción do fármaco sofren unha purificación detallada e son baixo alerxénicas (por exemplo, protamina). As sales de cinc tampouco afectan negativamente á actividade da insulina nin ao benestar humano.
Constituíntes dos antimicrobianos
Os desinfectantes na composición da insulina son necesarios para que a flora microbiana non se multiplique durante o almacenamento e o uso nela. Estas substancias son conservantes e aseguran a preservación da actividade biolóxica do medicamento. Ademais, se o paciente administra a hormona dun frasco só a si mesmo, entón o medicamento pode durar varios días. Debido a compoñentes antibacterianos de alta calidade, non terá a necesidade de tirar un medicamento que non se use debido á posibilidade teórica de reprodución nunha solución de microbios.
Como desinfectantes pódense utilizar as seguintes substancias na produción de insulina:

Se a solución contén ións de cinc, tamén actúan como un conservante adicional debido ás súas propiedades antimicrobianas
Para a produción de cada tipo de insulina son adecuados certos compoñentes desinfectantes. A súa interacción coa hormona debe investigarse na fase de ensaios preclínicos, xa que o conservante non debe perturbar a actividade biolóxica da insulina ou afectar negativamente as súas propiedades.
O uso de conservantes na maioría dos casos permite que a hormona poida administrarse baixo a pel sen un tratamento previo con alcol ou outros antisépticos (o fabricante adoita referirse a isto nas instrucións). Isto simplifica a administración do fármaco e reduce o número de manipulacións preparatorias antes da propia inxección. Pero esta recomendación só funciona se a solución se administra mediante unha xeringa de insulina individual cunha agulla delgada.
Estabilizadores
Os estabilizadores son necesarios para que o pH da solución se manteña nun determinado nivel. A conservación do fármaco, a súa actividade e a estabilidade das propiedades químicas dependen do nivel de acidez. Na fabricación de hormona de inxección para pacientes con diabetes, os fosfatos normalmente úsanse para este propósito.
Para a insulina con cinc, non sempre son necesarios estabilizadores de solución, xa que os ións metálicos axudan a manter o equilibrio necesario. De todos os xeitos, úsanse outros compostos químicos en vez de fosfatos, xa que unha combinación destas substancias leva á precipitación e á inadecuación da droga. Unha propiedade importante mostrada a todos os estabilizadores é a seguridade e a incapacidade de entrar en reaccións coa insulina.
Un endocrinólogo competente debe tratar coa selección de medicamentos inxectables para a diabetes para cada paciente. A tarefa da insulina non é só manter un nivel normal de azucre no sangue, senón tamén non prexudicar a outros órganos e sistemas. A droga debe ser químicamente neutral, baixo alérxeno e preferentemente asequible. Tamén é bastante cómodo se se pode mesturar a insulina seleccionada coas súas outras versións segundo a duración da acción.
Cal é a diferenza entre os preparados de insulina uns dos outros
- Grao de purificación.
- A fonte de recepción é a insulina porcina, bovina e humana.
- Os compoñentes adicionais incluídos na solución do medicamento son conservantes, prolongadores de acción e outros.
- Concentración.
- pH da disolución.
- A capacidade de mesturar medicamentos de acción curta e longa.
A insulina é unha hormona producida por células especiais do páncreas. É unha proteína de dobre cadea, que inclúe 51 aminoácidos.
Cada ano consúmense arredor de 6 mil millóns de unidades de insulina no mundo (unha unidade é 42 microgramos de sustancia). A produción de insulina é de alta tecnoloxía e realízase só por métodos industriais.
Fontes de insulina
Actualmente, dependendo da fonte de produción, a insulina de porco e os preparados de insulina humana están illados.
A insulina de porco ten agora un grao de purificación moi elevado, ten un bo efecto hipoglucémico e practicamente non hai reaccións alérxicas a ela.
As preparacións de insulina humana son totalmente consistentes na estrutura química coa hormona humana. Normalmente prodúcense mediante biosíntese empregando tecnoloxías de enxeñaría xenética.
Os grandes fabricantes utilizan tales métodos de produción que garanten que os seus produtos cumpren todos os estándares de calidade. Non se atoparon diferenzas significativas na acción da insulina monocomponente humana e porcina (é dicir, altamente purificada); en relación co sistema inmunitario, segundo moitos estudos, a diferenza é mínima.
Compoñentes auxiliares empregados na produción de insulina
Na botella co medicamento contén unha solución que contén non só a hormona insulina, senón tamén outros compostos. Cada un deles xoga un papel específico:
- prolongación da acción da droga
- desinfección de solucións
- a presenza das propiedades tampón da solución e o mantemento dun pH neutro (equilibrio ácido-base).
Extensión da insulina
Para crear unha insulina de acción prolongada, engádese a unha solución de insulina convencional un dos compostos, cinc ou protamina. Dependendo disto, todas as insulinas pódense dividir en dous grupos:
- insulinas protaminas: protafán, basal insuman, NPH, humulina N,
- cinc-insulinas: suspensións insulina-cinc de mono-tard, cinta, humulina-cinc.
A proteína é unha proteína, pero as reaccións adversas en forma de alerxia a ela son moi raras.
Para crear un ambiente neutral da solución, engádese un tampón de fosfato.Débese lembrar que está prohibido combinar coa fosfatos de insulina coa suspensión insulina-cinc (ICS), xa que neste caso se precipita o fosfato de cinc e a acción da cinc-insulina acurta da forma máis imprevisible.
Compoñentes desinfectantes
Algúns compostos que, segundo criterios farmacolóxicos e tecnolóxicos, deberían introducirse na preparación, teñen un efecto desinfectante. Estes inclúen cresol e fenol (ambos teñen un cheiro específico), así como parabenzoato de metilo (metil paraben), que non ten olor.
A introdución dalgún destes conservantes e provoca un cheiro específico a algúns preparativos de insulina. Todos os conservantes na cantidade en que se atopan nos preparados de insulina non teñen ningún efecto negativo.
As insulinas proteínas inclúen normalmente cresol ou fenol. O fenol non se pode engadir ás solucións ICS porque modifica as propiedades físicas das partículas hormonais. Estes medicamentos inclúen metil paraben. Ademais, os ións de cinc en solución teñen un efecto antimicrobiano.
Grazas a esta protección antibacteriana en varias etapas, os conservantes úsanse para evitar o desenvolvemento de posibles complicacións que poidan ser causadas pola contaminación bacteriana cando a agulla se insire repetidamente no vial da solución.
Debido á presenza dun mecanismo de protección deste tipo, o paciente pode usar a mesma xeringa para inxeccións subcutáneas do medicamento durante 5 a 7 días (sempre que só use a xeringa). Ademais, os conservantes permiten non usar alcol para tratar a pel antes da inxección, pero de novo só se o paciente fai unha inxección por si só cunha xeringa cunha agulla fina (insulina).
Calibración de xiringa de insulina
 Nas primeiras preparacións de insulina, só contiña unha unidade da hormona nun ml da solución. Máis tarde, a concentración aumentouse. A maioría das preparacións de insulina nas botellas usadas en Rusia conteñen 40 unidades en 1 ml de solución. Os frascos adoitan estar marcados co símbolo U-40 ou 40 unidades / ml.
Nas primeiras preparacións de insulina, só contiña unha unidade da hormona nun ml da solución. Máis tarde, a concentración aumentouse. A maioría das preparacións de insulina nas botellas usadas en Rusia conteñen 40 unidades en 1 ml de solución. Os frascos adoitan estar marcados co símbolo U-40 ou 40 unidades / ml.
Están destinados a un uso xeneralizado, só para tal insulina e a súa calibración realízase segundo o seguinte principio: cando unha xeringa se enche con 0,5 ml de solución, unha persoa gaña 20 unidades, 0,35 ml corresponde a 10 unidades e así sucesivamente.
Cada marca na xeringa é igual a un determinado volume e o paciente xa sabe cantas unidades contén neste volume. Así, a calibración das xeringas é unha graduación polo volume do medicamento, calculado sobre o uso de insulina U-40. 4 unidades de insulina están contidas en 0,1 ml, 6 unidades - en 0,15 ml do medicamento, etcétera ata 40 unidades, que corresponden a 1 ml de solución.
Algúns muíños usan insulina, dos cales 1 ml contén 100 unidades (U-100). Para tales fármacos prodúcense xeringas especiais de insulina, que son similares ás que se discutiron anteriormente, pero teñen unha calibración diferente aplicada.
Ten en conta esta concentración particular (é 2,5 veces superior á estándar). Neste caso, a dose de insulina para o paciente, por suposto, segue sendo a mesma, xa que satisface a necesidade do corpo dunha cantidade específica de insulina.
É dicir, se anteriormente o paciente utilizaba o medicamento U-40 e inxectaba 40 unidades de hormona ao día, entón debería recibir as mesmas 40 unidades ao inxectar insulina U-100, pero inxectalo nunha cantidade 2,5 veces menos. É dicir, as mesmas 40 unidades estarán contidas en 0,4 ml da solución.
Por desgraza, non todos os médicos e especialmente os que padecen diabetes saben disto. As primeiras dificultades comezaron cando algúns dos pacientes cambiaron de usar inyectores de insulina (plumas de xiringa), que usan penfills (cartuchos especiais) que conteñen insulina U-40.
Se enche unha xeringa cunha solución marcada como U-100, por exemplo, ata a marca de 20 unidades (é dicir, 0,5 ml), este volume conterá ata 50 unidades do medicamento.
Cada vez, enchendo as xeringas U-100 con xeringas comúns e mirando as unidades de corte, unha persoa gañará unha dose 2,5 veces superior á mostrada no nivel desta marca.Se nin o médico nin o paciente notan oportuno este erro, a probabilidade de desenvolver hipoglucemia grave é alta debido á sobredose constante do medicamento, que na práctica adoita suceder.
Por outra banda, ás veces hai xeringas de insulina calibradas específicamente para o medicamento U-100. Se unha xeringa se enche erróneamente coa solución habitual de moitos U-40, entón a dose de insulina na xeringa será 2,5 veces menor que a que se escribe preto da marca correspondente na xeringa.
Como resultado disto, un aumento inexplicable da glicosa no sangue é posible a primeira vista. De feito, por suposto, todo é bastante lóxico - para cada concentración da droga é necesario empregar unha xeringa adecuada.
Nalgúns países, por exemplo, Suíza, pensouse coidadosamente un plan segundo o cal se fixo unha transición competente aos preparados de insulina etiquetados como U-100. Pero isto require un contacto estreito de todas as partes interesadas: médicos de moitas especialidades, pacientes, enfermeiras de calquera departamento, farmacéuticos, fabricantes, autoridades.
No noso país, é moi difícil transferir a todos os pacientes ao uso de insulina U-100 só, porque, moi probablemente, isto conducirá a un aumento do número de erros na determinación da dose.
Uso combinado de insulina curta e prolongada
Na medicina moderna, o tratamento da diabetes, especialmente o primeiro tipo, adoita ocorrer cunha combinación de dous tipos de insulina: acción curta e prolongada.
Sería moito máis conveniente para os pacientes se se poidan combinar fármacos con duración diferente de acción nunha xeringa e administrar simultaneamente para evitar a dobre punción na pel.
Moitos médicos non saben o que determina a capacidade de mesturar diferentes insulinas. A base disto é a compatibilidade química e galénica (determinada pola composición) de insulinas de acción curta e prolongada.
É moi importante que cando se mesturen dous tipos de fármacos, o inicio rápido de acción da insulina curta non se estenda nin desapareza.
Comprobouse que un medicamento de acción curta pódese combinar nunha inxección con protamina-insulina, mentres que o inicio da insulina de acción curta non se demora porque a insulina soluble non se une á proteína.
Neste caso, o fabricante do medicamento non importa. Por exemplo, pódese combinar con humulina H ou protafán. Ademais, pódense almacenar mesturas destes preparados.
Respecto ás preparacións de cinc-insulina, hai tempo estableceuse que non se pode combinar unha insulina-zinc-suspensión (cristalina) con insulina curta, xa que se une ao exceso de ións de cinc e transfórmase en insulina prolongada, ás veces parcialmente.
Algúns pacientes administran primeiro un medicamento de acción curta, logo, sen quitar a agulla debaixo da pel, cambian lixeiramente a súa dirección e inxectase zinc-insulina a través dela.
Segundo este método de administración, leváronse a cabo bastantes estudos científicos, polo que non se pode descartar que nalgúns casos con este método de inxección poida formarse baixo a pel un complexo de cinc-insulina e un medicamento de acción curta, o que conduce a unha deterioración da absorción deste último.
Por iso, é mellor administrar insulina curta por separado da cinc-insulina, facer dúas inxeccións separadas nas áreas da pel situadas a menos de 1 cm de distancia entre si. Isto non é conveniente, sen esquecer a dose estándar.
Insulina combinada
Agora a industria farmacéutica produce preparacións combinadas que conteñen insulina de acción curta xunto con protamina-insulina nunha proporción porcentualmente definida. Estes medicamentos inclúen:
As combinacións máis eficaces son aquelas nas que a relación de insulina curta a prolongada é de 30:70 ou 25:75.Esta relación indícase sempre nas instrucións de uso de cada fármaco específico.
Estas drogas son máis adecuadas para persoas que seguen unha dieta constante, con actividade física regular. Por exemplo, adoitan ser empregados por pacientes anciáns con diabetes tipo 2.
As insulinas combinadas non son adecuadas para a aplicación da chamada terapia con insulina "flexible", cando é necesario cambiar constantemente a dosificación de insulina de acción curta.
Por exemplo, isto debe facerse ao cambiar a cantidade de hidratos de carbono nos alimentos, reducir ou aumentar a actividade física, etc. Neste caso, a dose de insulina basal (prolongada) está practicamente inalterada.
A insulina humana refírese ás hormonas que se forman no páncreas. Úsase para tratar a diabetes. Para simular a actividade normal do páncreas, o paciente está inxectado con insulina:
- impacto curto
- influencia continua
- duración media da acción.
O tipo de fármaco determínase en función do benestar do paciente e do tipo de enfermidade.
Tipos de insulina
A insulina elaborouse por primeira vez no páncreas dos cans. Un ano despois, a hormona xa se puxo en práctica. Pasaron outros 40 anos e fíxose posible sintetizar químicamente a insulina.
Despois dalgún tempo, fabricáronse produtos de alta purificación. Despois duns anos máis, os especialistas comezaron a desenvolver a síntese de insulina humana. Desde 1983, a insulina comezou a producirse a escala industrial.
Hai 15 anos tratábase a diabetes con produtos elaborados con animais. Hoxe en día está prohibido. Nas farmacias só se poden atopar preparados de enxeñaría xenética, a fabricación destes fondos baséase no transplante dun produto xénico na célula dun microorganismo.
Para este propósito, utilízase levadura ou unha especie non patóxena de bacterias de Escherichia coli. Como resultado, os microorganismos comezan a producir insulina para os humanos.
A diferenza entre todos os dispositivos médicos dispoñibles hoxe é:
- en tempo de exposición, insulinas de acción longa e de acción curta e insulina de acción curta.
- na secuencia de aminoácidos.
Hai tamén medicamentos combinados chamados "mesturas", e conteñen insulina de acción longa e de acción curta. Os 5 tipos de insulina úsanse para o seu propósito.
Insulina de acción curta
 As insulinas de acción curta, ás veces ultrashort, son solucións de cinc-insulina cristalina en complexo cun tipo de pH neutro. Estes fondos teñen un efecto rápido, con todo, o efecto das drogas é de curta duración.
As insulinas de acción curta, ás veces ultrashort, son solucións de cinc-insulina cristalina en complexo cun tipo de pH neutro. Estes fondos teñen un efecto rápido, con todo, o efecto das drogas é de curta duración.
Por regra xeral, tales fármacos adminístranse subcutaneamente entre 30 e 45 minutos antes das comidas. Pódense administrar medicamentos similares tanto intramuscular como por vía intravenosa, así como insulina de longa duración.
Cando un axente de ultrahort entra nunha vea, o nivel de azucre no plasma descende bruscamente, o efecto pódese observar despois de 20-30 minutos.
En breve, o sangue limparase da droga e as hormonas como as catecolaminas, o glucagón e o STH aumentarán a cantidade de glicosa ata o nivel orixinal.
En caso de violacións na produción de hormonas contra-hormonais, o nivel de azucre no sangue non aumenta durante varias horas despois da inxección do produto médico, porque ten un efecto sobre o corpo e despois da eliminación do sangue.
A hormona de acción curta debe inxectarse nunha vea:
- durante coidados intensivos e coidados intensivos,
- pacientes con cetoacidosis diabética,
- se o corpo cambia rapidamente a súa necesidade de insulina.
En pacientes con un curso estable de diabetes mellitus, normalmente tómanse estes medicamentos en combinación con efectos a longo prazo e duración media da acción.
A insulina de acción ultra-curta é un medicamento excepcional que pode ter un paciente con el nun dispositivo especial de dispensación.
Para cargar o dispensador úsanse produtos amortiguados. Isto non permite que a insulina cristalice baixo a pel no catéter durante unha administración bastante lenta.
Hoxe, a hormona de curta influencia preséntase en forma de hexámeros. As moléculas desta sustancia son polímeros. Os hexámeros absorbense lentamente, o que non permite alcanzar o nivel de concentración de insulina no plasma dunha persoa sa despois de comer.
Esta circunstancia foi o comezo da fabricación de preparados semisintéticos que representan:
Moitos ensaios clínicos realizáronse, como resultado, as ferramentas máis eficaces, os nomes dos máis famosos
Este tipo de insulina absorbese baixo a pel 3 veces máis rápido en comparación coa insulina humana. Isto leva a que o maior nivel de insulina no sangue se alcance rapidamente e o remedio para baixar a glicosa é máis rápido.
Coa introdución dunha preparación semisintética 15 minutos antes da comida, o efecto será o mesmo que cunha inxección de insulina para unha persoa 30 minutos antes da comida.
Estas hormonas de influencia demasiado rápida inclúen lispro-insulina. É un derivado da insulina humana obtido intercambiando prolina e lisina nas cadeas 28 e 29 B.
Como na insulina humana, nas preparacións fabricadas, a lispro-insulina existe en forma de hexámeros, sen embargo, despois de que o axente penetre no corpo humano, convértese en monómeros.
Por este motivo, a lipro-insulina ten un efecto rápido, pero o efecto dura pouco tempo. A lipro-insulina gañou en comparación con outros fármacos deste tipo polos seguintes factores:
- permite reducir a ameaza de hipoglucemia nun 20-30%,
- capaz de reducir a cantidade de hemoglobina glicosilada A1c, o que indica o tratamento eficaz da diabetes.
Na formación de insulina aspart, unha parte importante é dada á substitución cando o ácido aspartico é substituído por Pro28 na cadea B. Como na lispro-insulina, este medicamento, que penetra no corpo humano, axiña divídese en monómeros.
Propiedades farmacocinéticas da insulina
Na diabetes mellitus, as propiedades farmacocinéticas da insulina poden ser diferentes. O tempo pico dos niveis de insulina no plasma e o maior efecto de baixar o azucre pode variar nun 50%. Algunha magnitude de tales flutuacións depende da diferente taxa de asimilación da droga do tecido subcutáneo. Aínda así, o tempo para a insulina longa e curta é demasiado diferente.
Os efectos máis fortes son as hormonas de media duración e efecto a longo prazo. Pero recentemente, os expertos descubriron que os fármacos de acción curta teñen as mesmas propiedades.
Dependendo da insulina, é necesario inxectar regularmente a hormona no tecido subcutáneo. Isto tamén se aplica a aqueles pacientes que non son capaces de reducir a cantidade de glicosa no plasma debido a unha dieta e medicamentos que baixan o azucre, así como ás mulleres con diabetes durante o embarazo, pacientes que presentan unha enfermidade baseada na pacreatectomía. Aquí podemos dicir que non sempre dan o efecto esperado.
O tratamento coa insulina é necesario para enfermidades como:
- coma hiperosmolar,
- cetoacidosis diabética,
- despois da cirurxía para pacientes con diabetes,
- mentres que o tratamento coa insulina axuda a normalizar a cantidade de azucre no plasma,
- eliminación doutras patoloxías metabólicas.
O mellor resultado pódese conseguir con métodos de tratamento complexos:
Necesidade diaria de insulina
Unha persoa con bo estado de saúde e físico normal produce 18-40 unidades ao día, ou 0,2-0,5 unidades / kg de insulina a longo prazo.Aproximadamente a metade deste volume é secreción gástrica, o resto excrétase despois de comer.
A hormona prodúcese 0,5-1 unidades por hora. Despois de que o azucre entra no sangue, a taxa de secreción hormonal aumenta ata 6 unidades por hora.
As persoas que teñen sobrepeso e teñen resistencia á insulina que non padecen diabetes teñen unha produción de insulina 4 veces máis rápida despois de comer. Hai unha conexión da hormona formada polo sistema portal do fígado, onde unha parte é destruída e non chega ao torrente sanguíneo.
En pacientes con diabetes mellitus tipo 1, a necesidade diaria de hormona insulina é diferente:
- Basicamente, este indicador varía de 0,6 a 0,7 unidades / kg.
- Con moito peso, aumenta a necesidade de insulina.
- Cando unha persoa precisa só 0,5 unidades / kg por día, ten produción de hormona suficiente ou excelentes condicións físicas.
A necesidade da hormona insulina é de 2 tipos:
Aproximadamente a metade da necesidade diaria pertence á forma basal. Esta hormona está implicada na prevención da rotura de azucre no fígado.
En forma post-prandial, as inxeccións son proporcionadas por inxeccións antes das comidas. A hormona está implicada na absorción de nutrientes.
Unha vez ao día, ao paciente se lle administra unha inxección de insulina cunha duración media de acción, ou se lle administra un axente que combina insulina de curta duración e unha hormona media-longa. Para manter a glicemia a un nivel normal, isto pode non ser suficiente.
Entón o réxime de tratamento é máis complicado, onde se usa en combinación con insulina de media duración con insulina de curta duración ou insulina de longa duración con insulina de curta duración.
Moitas veces o paciente é tratado segundo un réxime de terapia mixta, cando administra unha inxección durante o almorzo e outra durante a cea. A hormona neste caso consiste en insulina de curta duración e media duración.
Ao recibir a dose nocturna de hormona NPH ou insulina, a cinta non dá o nivel requirido de glicemia durante a noite, entón a inxección divídese en 2 partes: antes da cea, o paciente é inxectado cunha inxección de insulina de acción curta, e antes de durmir, reciben insulina NPH ou cinta de insulina.
Fórmula, nome químico: sen datos.
Grupo farmacolóxico: hormonas e os seus antagonistas / insulinas.
Acción farmacolóxica: hipoglucémico.
Propiedades farmacolóxicas
A insulina humana é unha preparación de insulina de acción media obtida polo método da tecnoloxía de ADN recombinante. A insulina humana regula a concentración de glicosa no sangue, a deposición e metabolismo de carbohidratos, graxas e proteínas nos órganos diana (músculo esquelético, fígado, tecido adiposo). A insulina humana ten as propiedades do efecto anabólico e anti-catabólico. No tecido muscular, hai un aumento no contido de glicerol, glicóxeno, ácidos graxos, un aumento da síntese de proteínas e un aumento do consumo de aminoácidos, pero hai unha diminución da gluconeoxénese, lipólise, glicoxenólise, cetoxénese, catabolismo proteico e liberación de aminoácidos. A insulina humana únese ao receptor da membrana (un tetramero, que consta de 4 subunidades, 2 das cales (beta) están inmersas na membrana citoplasmática e son portadoras da actividade da tirosina quinase, e as outras 2 (alfa) son extramembranas e son responsables da unión da hormona), forma un complexo receptor da insulina, que sofre autofosforilación. Este complexo de células intactas fosforila os extremos treonina e serina das proteínas quinases, o que conduce á formación de fosfatidilinositol glicano e desencadea a fosforilación, que activa a actividade enzimática nas células diana.Nos músculos e outros tecidos (excepto o cerebro), promove a transferencia intracelular de glicosa e aminoácidos, retarda o catabolismo proteico e estimula os procesos sintéticos. A insulina humana promove a acumulación de glicosa no fígado como glicóxeno e inhibe a glicoxenólise (gluconeoxénese). As diferenzas individuais na actividade da insulina dependen da dose, o sitio da inxección, a actividade física do paciente, a dieta e outros factores.
A absorción de insulina humana depende do método e lugar de administración (coxa, abdome, nádegas), concentración de insulina, volume de inxección. A insulina humana distribúese desigualmente entre os tecidos, non penetra no leite materno e a través da barreira placentaria. A degradación do fármaco prodúcese no fígado baixo a acción da insulinase (glutatión-insulina transhidroxenase), que hidroliza os enlaces disulfuro entre as cadeas A e B e os fai dispoñibles para encimas proteolíticos. A insulina humana é excretada polos riles (30 - 80%).
A diabetes mellitus tipo 1 e tipo 2 que require insulina terapia (con resistencia a medicamentos hipoglucemicos orais ou con tratamento combinado, condicións intercurrentes), diabetes mellitus durante o embarazo.
Dose e administración de insulina humana
O método de administración do medicamento depende do tipo de insulina. O médico establece a dose individualmente, segundo o nivel de glicemia.
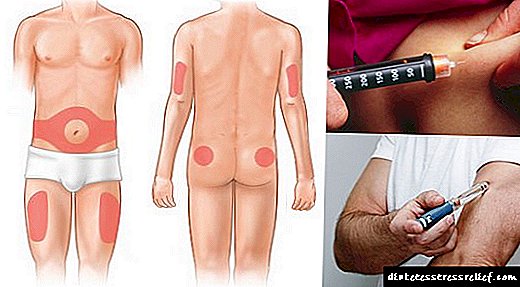
As inxeccións subcutáneas realízanse na rexión da parede abdominal anterior, coxa, ombreiro, nádega. Os sitios de inxección deben ser alternados de xeito que non se use o mesmo lugar con menos dunha vez ao mes. Con administración subcutánea de insulina, hai que ter coidado de non entrar no vaso sanguíneo durante a inxección. Os pacientes deben formarse no uso adecuado do dispositivo de entrega de insulina. Non realice masaxes no lugar da inxección despois da inxección. A temperatura do medicamento administrado debe estar a temperatura ambiente.
A redución do número de inxeccións diarias conséguese combinando a insulina de diferentes duración de acción.
Co desenvolvemento de reaccións alérxicas é necesaria a hospitalización do paciente, a identificación do compoñente do medicamento que foi o alérgeno, o nomeamento dunha terapia adecuada e a substitución da insulina.
A interrupción da terapia ou o uso de doses inadecuadas de insulina, especialmente en pacientes con diabetes mellitus tipo 1, poden levar a hiperglucemia e cetoacidosis diabética (condicións que poden poñer en perigo a vida do paciente).
O desenvolvemento da hipoglucemia cando se usa a droga contribúe a unha sobredose, actividade física, unha violación da dieta, danos nos riles orgánicos, fígado graxo.
A dose de insulina debe axustarse no caso de deteriorarse o estado funcional da glándula pituitaria, glándula suprarenal, glándula tiroide, riles e / ou fígado, enfermidade de Addison, hipopituitarismo, diabetes mellitus en pacientes maiores de 65 anos. Ademais, pode ser necesario un cambio na dose de insulina cun aumento da intensidade da actividade física ou un cambio na dieta habitual. A inxestión de etanol (incluíndo bebidas con baixo contido alcohólico) pode causar hipoglucemia. Non tome etanol cun estómago baleiro. Con algunhas enfermidades concomitantes (especialmente infecciosas), condicións que van acompañadas de febre, estrés emocional, a necesidade de insulina pode aumentar.
Os síntomas dos precursores da hipoglucemia co uso de insulina humana nalgúns pacientes poden ser menos pronunciados ou diferir dos observados con insulina de orixe animal. Con normalización da glicosa no sangue, por exemplo, cun tratamento intensivo con insulina, poden desaparecer todos ou algúns síntomas dos precursores da hipoglucemia, sobre o que se debe informar aos pacientes.Os síntomas dos precursores da hipoglucemia poden facerse menos pronunciados ou cambiar cun curso prolongado de diabetes mellitus, neuropatía diabética e o uso de beta-bloqueantes.
Para algúns pacientes, pode ser necesario un axuste da dose ao cambiar de insulina derivada de animais a insulina humana. Isto pode suceder xa na primeira administración da preparación de insulina humana ou gradualmente nunhas poucas semanas ou meses despois da transferencia.
A transición dun tipo de insulina a outro debe realizarse baixo estricta supervisión médica e control da glicosa. Os cambios de actividade, marca (fabricante), tipo, especie (humanos, animais, análogos de insulina humana) e / ou método de produción (insulina recombinante de ADN ou insulina de orixe animal) poden necesitar axuste da dose.
Cando se usan preparados de insulina simultaneamente cos fármacos do grupo tiazolidinedione, aumenta o risco de desenvolver edema e insuficiencia cardíaca crónica, especialmente en pacientes con patoloxía do sistema circulatorio e a presenza de factores de risco para insuficiencia cardíaca crónica.
Con hipoglucemia nun paciente, a velocidade das reaccións psicomotrices e a concentración da atención poden diminuír. Isto pode ser perigoso cando estas habilidades son especialmente necesarias (por exemplo, controlar maquinaria, conducir vehículos e outros). Debe aconsellar aos pacientes que tomen precaucións para evitar o desenvolvemento de hipoglucemia cando realicen actividades potencialmente perigosas que requiran reaccións psicomotrices rápidas e unha maior atención (incluíndo vehículos de condución, traballando con mecanismos). Isto é especialmente importante para os pacientes con síntomas leves ausentes ou precursores da hipoglucemia, así como co desenvolvemento frecuente de hipoglucemia. Nestes casos, o médico debe avaliar a viabilidade do paciente para realizar tal actividade.
Embarazo e lactación
Durante o embarazo, é especialmente importante manter un bo control glicémico en mulleres que reciben tratamento con insulina. Durante o embarazo e a lactación, é necesario axustar a dose de insulina para compensar a diabetes. A necesidade de insulina diminúe normalmente no primeiro trimestre do embarazo e aumenta no segundo e terceiro trimestre do embarazo. A necesidade de insulina pode diminuír drasticamente durante o parto e inmediatamente despois. As mulleres con diabetes necesitan informar ao seu médico sobre o embarazo ou a súa planificación. En mulleres con diabetes mellitus, pode ser necesario un axuste da dose de insulina e / ou dieta durante a lactación. A insulina humana non foi mutagénica na serie in vitro e in vivo en estudos de toxicidade xenética.
Efectos secundarios da insulina humana
Hipoglicemia (palidez da pel, aumento da sudoración, letarxia, tremor, tremor, sudoración, náuseas, vómitos, taquicardia, palpitaciones, fame, axitación, ansiedade, parestesia na boca, dor de cabeza, somnolencia, insomnio, medo, estado de ánimo irritante , comportamento insólito, incerteza de movemento, confusión, discapacidade e visión, perda de consciencia, coma, morte), hiperglicemia posthipoglicémica (fenómeno de Somogy), resistencia á insulina (o requirimento diario supera os 20 0 unidades), edema, deficiencia visual, reaccións alérxicas (picazón, erupción cutánea, picazón xeneralizada, falta de respiración, falta de respiración, dispnea, sudoración excesiva, aumento da frecuencia cardíaca, hipotensión, choque anafiláctico), reaccións locais (inchazo, picazón, dolor, enrojecimiento, lipodistrofia posterior á inxección, que vai acompañada dunha absorción prexudicada da insulina, o desenvolvemento da dor cando cambia a presión atmosférica).
Insulina hormonal
A honra de crear os primeiros traballos que abriron o camiño para o descubrimento da hormona pertence ao científico ruso Leonid Sobolev, que en 1900 propuxo usar o páncreas para obter un fármaco antidiabético e deu o concepto de que é a insulina.Pasáronse máis de 20 anos en novas investigacións e logo de 1923 comezou a produción industrial de insulina. Hoxe, a hormona está ben estudada pola ciencia. Participa na distribución de hidratos de carbono, responsable do metabolismo e a síntese de graxa.
Que órgano produce insulina
O páncreas, onde se atopan os conglomerados de células B, coñecido polo mundo científico como illotes de Lawrence ou illotes páncreas, serve como órgano produtor de insulina. A gravidade específica das células é pequena e só representa o 3% da masa total do páncreas. A produción de insulina por células beta prodúcese, un subtipo de proinsulina é secretado pola hormona.
O que é o subtipo de insulina non se sabe completamente. A propia hormona, antes de tomar a forma final, entra no complexo celular de Golgi, onde se finaliza ao estado dunha hormona de pleno dereito. O proceso remata cando a hormona se coloca en gránulos especiais do páncreas, onde se almacena ata que unha persoa toma comida. O recurso das células B é reducido e esgotado rapidamente cando unha persoa abusa de alimentos sinxelos en carbohidratos, o que é a causa da diabetes.
Cal é a hormona insulina: este é o regulador metabólico máis importante. Sen ela, a glicosa que entra no corpo a través dos alimentos non pode entrar na célula. A hormona aumenta a permeabilidade das membranas celulares, como resultado da que a glicosa é absorbida no corpo celular. Ao mesmo tempo, a hormona promove a conversión da glicosa en glicóxeno, un polisacárido que contén un subministro de enerxía que o corpo humano usa como é necesario.
As funcións da insulina son diversas. Proporciona a función das células musculares, afectando os procesos de metabolismo de proteínas e graxas. A hormona xoga o papel dun informante do cerebro, que, segundo os receptores, determina a necesidade de hidratos de carbono rápidos: se hai moito, o cerebro conclúe que as células morren de fame e hai que crear reservas. O efecto da insulina no corpo:
- Evita que os aminoácidos importantes se descompoñan en azucres simples.
- Mellora a síntese de proteínas - o fundamento da vida.
- Non permite que as proteínas dos músculos se desintegren, prevén a atrofia muscular - efecto anabólico.
- Limita a acumulación de corpos cetonas, cuxa cantidade excesiva é mortal para os humanos.
- Promove o transporte de ións de potasio e magnesio.
O papel da insulina no corpo humano
Unha deficiencia de hormona está asociada a unha enfermidade chamada diabetes. Os que padecen esta enfermidade vense obrigados a inxectar regularmente doses de insulina adicionais no sangue. O outro extremo é un exceso de hormona, a hipoglucemia. Esta enfermidade leva a un aumento da presión arterial e unha diminución da elasticidade vascular. Aumenta o aumento da secreción de insulina polo hormono glucagón producido polas células alfa dos illotes páncreas de Langerhans.
Tecido dependente da insulina
A insulina estimula a produción de proteínas nos músculos, sen a cal o tecido muscular non é capaz de desenvolverse. A formación de tecido adiposo, que normalmente realiza funcións vitais, é imposible sen unha hormona. Os pacientes que comezaron a diabete enfróntanse a cetoacidosis, unha forma de trastorno metabólico no que se produce a inanición intracelular de choque.
Insulina no sangue
As funcións da insulina inclúen soportar a cantidade correcta de glicosa no sangue, regular o metabolismo de graxas e proteínas, transformar os nutrientes en masa muscular. Nun nivel normal da materia, ocorre o seguinte:
- síntese de proteínas para a construción muscular,
- mantense o equilibrio do metabolismo e do catabolismo,
- estimula a síntese de glicóxeno, o que aumenta a resistencia e a rexeneración das células musculares,
- aminoácidos, glicosa, potasio entran nas células.
A concentración de insulina mídese en µU / ml (0,04082 mg de substancia cristalina tómase como unha unidade). As persoas saudables teñen un indicador de 3-25 a tales unidades. Para os nenos, permítese unha diminución de 3 a 20 μU / ml.Nas mulleres embarazadas, a norma é diferente - 6-27 mkU / ml, nas persoas maiores de 60 anos este indicador é de 6-35. Un cambio na norma indica a presenza de enfermidades graves.
Elevado
O exceso a longo prazo dos niveis normais de insulina ameaza con cambios patolóxicos irreversibles. Esta condición prodúcese debido á caída dos niveis de azucre. Pode entender o exceso de concentración de insulina por signos: tremer, sudoración, palpitaciones, ataques súbitos de fame, náuseas, desmaio, coma. Os seguintes indicadores afectan ao aumento dos niveis hormonais:
- actividade física intensa,
- estrés crónico
- enfermidades do fígado e do páncreas,
- obesidade
- violación da resistencia das células aos carbohidratos,
- ovario poliquístico,
- fallo da glándula pituitaria,
- cancro e tumores benignos da glándula suprarrenal.
Reducido
A diminución da concentración de insulina prodúcese debido ao estrés, o esforzo físico intenso, o esgotamento nervioso, o consumo diario dunha gran cantidade de hidratos de carbono refinados. A deficiencia de insulina bloquea o fluxo de glicosa, aumentando a súa concentración. Como resultado, hai unha forte sede, ansiedade, ataques súbitos de fame, irritabilidade e micción frecuente. Debido aos síntomas similares de insulina baixa e alta, o diagnóstico realízase con estudos especiais.
Que insulina está feita para diabéticos
A cuestión das materias primas para a fabricación de hormonas emociona a moitos pacientes. A insulina no corpo humano é producida polo páncreas e os seguintes tipos obtéñense artificialmente:
- Carne de porco ou bovina - de orixe animal. Para a fabricación de páncreas de animais usados. A preparación de materias primas de carne de porco contén proinsulina, que non se pode separar, convértese nunha fonte de reaccións alérxicas.
- Biosintético ou modificado porco - obtense unha preparación semisintética substituíndo aminoácidos. Entre os beneficios están a compatibilidade co corpo humano ea ausencia de alerxias. Desvantaxes: escaseza de materias primas, complexidade do traballo, alto custo.
- A enxeñería xenética recombinante - chámase "insulina humana" doutro xeito, porque é completamente idéntica á hormona natural. A sustancia é producida por encimas de cepas de levadura e E. coli modificada xeneticamente.

Instrucións para o uso de insulina
As funcións da insulina son moi importantes para o corpo humano. Se vostede é un diabético, ten que derivar un médico e unha receita segundo a cal o medicamento se entrega de balde en farmacias ou hospitais. En caso de urxencia pódese mercar sen receita médica, pero hai que observar a dosificación. Para evitar sobredose, lea as instrucións de uso da insulina.
Indicacións de uso
Segundo as instrucións en cada paquete da preparación da insulina, as indicacións para o seu uso son a diabetes mellitus tipo 1 (tamén chamada dependente da insulina) e, nalgúns casos, a diabetes mellitus tipo 2 (non dependente da insulina). Entre estes factores inclúese a intolerancia aos axentes hipoglucémicos orais, o desenvolvemento de cetose.
Administración de insulina
O médico prescribe o medicamento despois do diagnóstico e análises de sangue. Para o tratamento da diabetes use drogas de diferentes duración de acción: curto e longo. A elección depende da gravidade do curso da enfermidade, da condición do paciente, da velocidade de inicio da acción do medicamento:
- A preparación de acción curta está destinada á administración subcutánea, intravenosa ou intramuscular. Ten un efecto de baixada de azucre rápido, curto, adminístrase 15-20 minutos antes das comidas varias veces / día. O efecto prodúcese en media hora, como máximo - en dúas horas, só aproximadamente seis horas.
- Acción longa ou prolongada: ten un efecto que dura entre 10 e 36 horas, pode reducir o número diario de inxeccións.As suspensións adminístranse intramuscular ou subcutaneamente, pero non por vía intravenosa.
As xeringas úsanse para facilitar a inserción e o cumprimento da dosificación. Unha división corresponde a un certo número de unidades. Normas para a insulinoterapia:
- manter os preparativos na neveira e os iniciados a temperatura ambiente, quentar o produto antes de entrar nel, porque o máis frío é máis débil,
- é mellor inxectar unha hormona de acción curta baixo a pel do abdome - inxectada na coxa ou por riba do glútex actúa máis lentamente, aínda peor - no ombreiro,
- Inxectase un medicamento de acción longa na coxa esquerda ou dereita
- faga cada inxección nunha zona diferente,
- con inxeccións de insulina, capte toda a zona do corpo - así pode evitar dor e selos,
- de volta da última inxección polo menos 2 cm,
- non trates a pel con alcol, destrúe a insulina,
- se o líquido flúe, a agulla foi inserida de forma incorrecta - hai que mantela nun ángulo de 45-60 graos.
Prezo da insulina
O custo da insulina depende do tipo de fabricante, do tipo de fármaco (curta / longa duración de acción, materia prima) e do volume de envase. O prezo de 50 ml da droga Insulinum é de aproximadamente 150 rublos en Moscova e San Petersburgo. Insuman cunha pluma de xeringa - 1200, a suspensión Protafan ten un prezo de aproximadamente 930 rublos. O nivel de farmacia tamén afecta canto custa a insulina.
Fórmula, nome químico: sen datos.
Grupo farmacolóxico: hormonas e os seus antagonistas / insulinas.
Acción farmacolóxica: hipoglucémico.
A interacción da insulina humana con outras substancias
O efecto hipoglicémico da insulina humana é reducido por glucocorticoides (dexametasona, betametasona, hidrocortisona, prednisona e outros), anfetaminas, hormona adrenocorticotrópica, flucrocortisona, bloqueadores de canales de calcio, estrógenos, baclofeno, heparina, levotiroxina, gordo, tiroina diuréticos (hidroclorotiazida, indapamida e outros), amprenavir, danazol, isoniazido, diazoxido, carbonato de litio, clorprotixen, simpatomiméticos, ácido nicotínico, agonistas beta-adrenérxicos (por exemplo, ritodrina, salbutamol, terbutalina e outros), antidepresivos tricíclicos, epinefrina, glucagón, morfina, clonidina, somatotropina, fenitoína, derivados da fenotiazina. Pode ser necesario aumentar a dose de insulina de enxeñería xenética en dúas fases cando se usa xunto con estes fármacos.
O efecto hipoglicémico da insulina humana amplificar metformina, sulfonamidas, repaglinida, andrógenos, axentes hipoglicémicos orais, testosterona, esteroides Anabolica, bromocriptina, Disopiramida, guanetidina, inhibidores da monoamina oxidase, antagonistas da angiotensina II do receptor, inhibidores de anhidrase carbónica, fluoxetina, carvedilol, fenfluramina, inhibidores da enzima de conversión da angiotensina (captopril , enalapril e outros), tetraciclina, octreótido, mebendazol, cetoconazol, clofibrato, teofilina, quinidina, cloroquina, non esteroide antiinflamatorios, salicilatos, ciclofosfamida, piridoxina, beta-bloqueantes (betaxolol, metoprolol, pindolol, sotalol, bisoprolol, timolol e outros) (enmascara os síntomas da hipoglicemia, incluíndo taquicardia, presión arterial alta), etanol e etanol. Pode ser necesario reducir a dose de insulina de enxeñería xenética en dúas fases cando se usa xunto con estes fármacos.
Os beta-bloqueantes, clonidina, reserpina poden ocultar a manifestación de síntomas de hipoglucemia.
Ante os antecedentes do atenolol (en contraste cos beta-bloqueantes non selectivos), o efecto non se incrementa significativamente, é necesario advertir ao paciente que co desenvolvemento de hipoglucemia, taquicardia e tremor pode estar ausente, pero a irritabilidade, a fame, as náuseas deberían persistir e a sudoración aínda aumenta.
A concentración de insulina humana no sangue aumenta (debido á aceleración da absorción) medicamentos que conteñen nicotina e fumar.
No fondo do octreotido, reserpina, é posible un cambio no efecto hipoglucemico (tanto amplificación como debilitamento), requirindo un axuste da dose de insulina.
No contexto da claritromicina, a taxa de destrución diminúe e, nalgúns casos, o efecto da insulina pode aumentar.
No fondo do diclofenac, o efecto da droga cambia, cando se usa xuntos, é necesario controlar o nivel de glicosa no sangue.
No fondo da metoclopramida, que acelera o vaciado do estómago, pode ser necesario un cambio na dose ou réxime de administración de insulina.
A insulina humana é farmacéuticamente incompatible coas solucións doutras drogas.
Se é necesario empregar outros medicamentos, ademais da insulina humana, é necesario consultar un médico.
Sobredose
En caso de sobredose de insulina humana, aparece hipoglucemia (letarxia, aumento da sudoración, palidez da pel, palpitacións, taquicardia, fame, tremores, tremores, transpiración, náuseas, vómitos, parestesia bucal, somnolencia, dor de cabeza, ansiedade, axitación, ansiedade, axitación, , irritabilidade, incerteza dos movementos, estado de ánimo depresivo, comportamento inusual, confusión, discapacidade e visión, perda de conciencia) de distinta gravidade, ata coma hipoglicémico e morte. Baixo certas condicións, por exemplo, cunha longa duración ou cun control intensivo da diabetes mellitus, os síntomas dos precursores da hipoglucemia poden cambiar.
Tratamento: pódese deter a hipoglicemia leve inxerindo glicosa, azucre, produtos ricos en hidratos de carbono, pode ser necesario axustar a dose de insulina, actividade física ou dieta, con hipoglicemia moderada, é necesaria a administración de glucagón intramuscular ou subcutánea, con maior inxestión de hidratos de carbono, con hipoglucemia grave acompañada de son necesarios trastornos neurolóxicos, convulsións, coma, administración intramuscular ou subcutánea de glucagón ou administración intravenosa de solución concentrada do 40% e dextrosa (glicosa), tras a recuperación da paciente conciencia debe ser dado alimento que é rico en carbohidratos, para previr a recorrencia da hipoglicemia. Pode ser necesaria unha maior inxestión de hidratos de carbono e control do paciente, xa que é posible unha recaída de hipoglucemia.
O papel da insulina no corpo non é realista por sobreestimar. Calquera grao de deficiencia de insulina está cheo dunha grave enfermidade endócrina: a diabetes. Hai 40 anos, os diabéticos non vivían máis de 10-15 anos.
A medicina moderna usa a insulina xenética humana máis soluble adecuada para normalizar os niveis de glicosa no sangue. Grazas a esta droga, a diabetes deixou de ser unha condena, dándolle a oportunidade aos pacientes dunha vida completa e longa.
Por que a insulina se chama "xeneticamente deseñado"
Algúns pacientes teñen medo ao termo "deseñado xeneticamente", lembrándolles "OMG sinistros".
De feito, foi a invención desta droga que salvou millóns de vidas de persoas con diabetes.
Ao principio, os médicos usaron insulina illada dos animais (principalmente porcos e vacas). Non obstante, esta hormona non só foi allea aos humanos, senón que inmediatamente entrou no torrente sanguíneo, provocando saltos de glicosa e provocando moitas complicacións.
A insulina soluble foi desenvolvida tendo en conta todas as necesidades dun paciente con diabetes, anulando diversas reaccións alérxicas. Despois do final da súa acción, descomponse en aminoácidos comúns e é excretado do corpo.
Propiedades farmacolóxicas básicas
A insulina humana soluble refírese a medicamentos de substitución de insulina de acción curta.
Xunto co receptor da parede celular, o fármaco forma un complexo receptor da insulina que estimula os procesos intracelulares:
- Illamento de encimas para o procesamento completo e absorción de glicosa por tecidos,
- Aumentos no transporte intracelular e na captación de glicosa,
- Diminución da taxa de formación de glicóxeno no fígado,
- Estimular a produción de proteínas e graxas.
Coa administración subcutánea, o fármaco comeza a actuar despois de 20-30 minutos, alcanzando o seu máximo dentro de 1-3 horas, durando aproximadamente 5-8 horas.
Este fármaco distribúese de forma diferente nos tecidos: por exemplo, non penetra na barreira placentaria e non pasa no leite materno. Despois do final da súa acción, a insulina humana é excretada polos riles (aproximadamente o 80%) despois da súa destrución pola insulinase.
Contraindicacións
Esta droga normalmente é ben tolerada polo corpo, xa que non difire da encima pancreática natural.
Contraindicado para o uso de insulina en:
- Baixar a glicosa en sangue (hipoglucemia),
- Aumentar a sensibilidade do corpo á insulina.
Reaccións adversas
A pesar da súa boa tolerancia, a insulina pode ter efectos secundarios cando se usa como:

Ás veces o comezo da toma do medicamento vai en paralelo coa reacción adaptativa do corpo en forma de edema ou trastornos visuais. Estas manifestacións normalmente desaparecen despois de varias semanas de tratamento.
Combinación con outras drogas
Cando se usa insulina humana con algúns fármacos, o seu efecto hipoglucémico é reforzado ou debilitado.
O efecto de redución de azucre pode aumentar ao tomar insulina con:
A nicotina e o alcohol contribúen a aumentar as propiedades de redución de azucre da insulina.
Para reducir o efecto hipoglucémico da droga, a súa interacción con:
Ademais, en combinación coa insulina, os fármacos poden reducir ou mellorar o efecto hipoglucémico:
Selección de aplicación e dosificación
A dose e método de administración da insulina humana é sempre determinada individualmente polo endocrinólogo, tendo en conta os indicadores necesarios para a glicosa e a urina do paciente.
Este medicamento adminístrase en diabetes de varias maneiras: de forma subcutánea (s / c), intramuscular (i / m) ou intravenosamente (i / v). Máis frecuentemente, a insulina adminístrase subcutaneamente. Para iso, usa a zona:
O fármaco adóitase administrar por vía intravenosa en condicións agudas provocadas pola diabetes: cetoacidosis, coma diabético.
Aconséllase administrar insulina 15-30 minutos antes das comidas, 3 veces ao día. Ás veces permítese 5-6 administración única do medicamento.
A dose de insulina normalmente calcúlase nunha proporción de 0,5-1 unidades por 1 kg de peso. Se a insulina se administra máis de 0,6 mg por kg de peso corporal, entón o medicamento debe administrarse polo menos 2 veces ao día. En media, a dose diaria é de aproximadamente 30-40 unidades (en nenos, 8 unidades).
Normalmente ás mulleres embarazadas prescríbense unha dose de 0,6 pezas por kg de peso. As inxeccións adoitan producirse 3-5 veces ao día, de acordo co número de comidas.
Moitas veces, a insulina de acción rápida combínase con insulina de acción máis longa.
Normas de administración de insulina
Incluso os diabéticos experimentados cometen erros ao administrar insulina.
As regras máis importantes para a terapia con insulina son:
- Comprobación da vida útil e condicións de almacenamento do medicamento: non debe estar exposto a superenriquecido ou hipotermia.
- Vial de refrixeración de frascos de insulina. Basta manter a botella iniciada nun lugar escuro a temperatura ambiente.
- Reconciliación da dosificación do medicamento con instrucións e recomendación do médico.
- Liberar o aire dunha xeringa antes da inxección. Non é necesario limpar a pel con alcol. A infección coa insulinoterapia é extremadamente rara e o alcol reduce o efecto da droga.
- Elixir o lugar adecuado para introducir. Para a insulina de acción curta, este é o estómago. Cando se inxecta no ombreiro ou o pliegue gluteal, o medicamento actúa máis lentamente.
- Prevención de complicacións no lugar da inxección en forma de utilizar toda a superficie. Todo o abdome úsase para administrar insulina de acción curta: desde a parte superior das marxes costais ata o pliego inguinal, coas superficies laterais do tronco. É importante retirar uns 2 cm dos sitios de inxección antigos, introducindo a xeringa nun ángulo de 45-60 graos, para que o medicamento non se escape.
- Antes de administrar o medicamento, é mellor dobrar a pel co dedo pulgar e o dedo índice. Se entra no músculo, o medicamento diminuirá a súa actividade. Despois de inserir a agulla, manteña a xeringa uns 5-10 segundos.
- No estómago, a insulina de acción curta é mellor administrada 20 minutos antes das comidas. Noutros lugares, o medicamento adminístrase media hora antes das comidas.
Nome comercial da droga
A insulina fabrícase en forma de solución para inxección e véndese nas farmacias.
A insulina humana deseñada xeneticamente pódese producir baixo os nomes das marcas:
 Grazas ás modernas tecnoloxías xenéticas creouse a insulina artificial (recombinante). É el quen é a substancia activa dos preparados: Humodar, Humulin, Insuman, Gansulin, Humalog, Apidra SoloStar, Mikstard. Estes medicamentos difiren do inicial na secuencia inversa de aminoácidos, o que lles engade novas propiedades (por exemplo, un efecto de dúas fases máis longo), que é extremadamente importante para os pacientes con diabetes.
Grazas ás modernas tecnoloxías xenéticas creouse a insulina artificial (recombinante). É el quen é a substancia activa dos preparados: Humodar, Humulin, Insuman, Gansulin, Humalog, Apidra SoloStar, Mikstard. Estes medicamentos difiren do inicial na secuencia inversa de aminoácidos, o que lles engade novas propiedades (por exemplo, un efecto de dúas fases máis longo), que é extremadamente importante para os pacientes con diabetes.
Complicacións
O tratamento a longo prazo con insulina pode levar a varias complicacións. Os principais son.
A insulina é unha droga vital, revolucionou a vida de moitas persoas con diabetes.
En toda a historia da medicina e farmacia do século XX, quizais só se poida distinguir un grupo de medicamentos da mesma importancia: trátase de antibióticos. Eles, como a insulina, ingresaron moi rápido na medicina e axudaron a salvar moitas vidas humanas.
O Día da Diabetes celébrase a iniciativa da Organización Mundial da Saúde cada ano, a partir de 1991, no aniversario do fisiólogo canadense F. Bunting, que descubriu a hormona insulina xunto a J.J. Macleod. Vexamos como se produce esta hormona.
Modelo Artigo 1 Clínico-Farmacolóxico
Acción agrícola. Preparación de insulina de acción curta. Interactuando cun receptor específico na membrana exterior das células, forma un complexo receptor da insulina. Ao aumentar a síntese de cAMP (en células graxas e células do fígado) ou directamente penetrar na célula (músculos), o complexo receptor da insulina estimula procesos intracelulares, incluído síntese de varios encimas clave (hexokinase, piruvato quinase, glicóxeno sintasa, etc.). A diminución da glicosa no sangue é provocada por un aumento no seu transporte intracelular, aumento da absorción e asimilación dos tecidos, estimulación da lipoxénese, glicoxenoxénese, síntese de proteínas, diminución da taxa de produción de glicosa polo fígado (diminución da descomposición do glicóxeno), etc. Despois da inxección s / c, o efecto prodúcese dentro dos 20-30 min, alcanza un máximo despois de 1-3 horas e dura, dependendo da dose, 5-8 horas.A duración do medicamento depende da dose, método, lugar de administración e ten características individuais significativas.
Farmacocinética A extensión da absorción depende do método de administración (s / c, i / m), do lugar de administración (abdome, coxa, nádegas), dose, concentración de insulina no medicamento, etc. Distribúese desigualmente nos tecidos. Non atravesa a barreira placentaria e no leite materno. É destruído pola insulinase, principalmente no fígado e os riles. T 1/2 - de poucos a 10 minutos. É excretado polos riles (30-80%).
Indicacións. Diabetes mellitus tipo 1, diabetes mellitus tipo 2: etapa de resistencia a medicamentos hipoglucemicos orais, resistencia parcial a medicamentos hipoglucemicos orais (terapia combinada), cetoacidosis diabética, coma cetoacidótica e hiperosmolar, diabetes mellitus ocorrida durante o embarazo (se non é eficaz para a terapia dietética) uso intermitente en pacientes con diabetes mellitus contra infeccións acompañadas de febre alta, con próximas operacións cirúrxicas, lesións, parto e violacións sobre substancias Eno antes de proceder ao tratamento prolongado preparacións de insulina.
Contraindicacións Hipersensibilidade, hipoglucemia.
DosificaciónA dose e vía de administración do medicamento determínanse individualmente en cada caso en función do contido de glicosa no sangue antes das comidas e 1-2 horas despois de comer, e tamén segundo o grao de glucosuria e as características do curso da enfermidade.
A droga adminístrase s / c, in / m, in / in, 15-30 minutos antes de comer. A vía de administración máis común é sc. Con cetoacidosis diabética, coma diabético, durante a intervención cirúrxica - in / in e / m.
Con monoterapia, a frecuencia de administración adoita ser 3 veces ao día (se é necesario, ata 5-6 veces ao día), o sitio da inxección cámbiase cada vez para evitar o desenvolvemento de lipodistrofia (atrofia ou hipertrofia de graxa subcutánea).
A dose media diaria é de 30-40 UI, en nenos - 8 UI, logo na dose media diaria - 0,5-1 UI / kg ou 30-40 UI 1-3 veces ao día, se é necesario - 5-6 veces ao día . A unha dose diaria superior a 0,6 U / kg, a insulina debe administrarse en forma de 2 ou máis inxeccións en varias áreas do corpo.
É posible combinar con insulinas de longa acción.
A solución de insulina recóllese do frasco perforando cunha agulla de xeringa estéril un limpo de goma tras eliminar a tapa de aluminio con etanol.
Efecto secundario. Reaccións alérxicas (urticaria, angioedema - febre, falta de respiración, diminución da presión arterial),
hipoglucemia (palidez da pel, aumento da transpiración, sudoración, palpitacións, tremores, fame, axitación, ansiedade, parestesia na boca, dor de cabeza, somnolencia, insomnio, medo, estado de ánimo deprimido, irritabilidade, comportamento inusual, falta de movemento, trastornos da fala e da fala e visión), coma hipoglucémico,
hiperglicemia e acidosis diabética (a doses baixas, saltar inxeccións, mala alimentación, ante un fondo de febre e infeccións): somnolencia, sede, diminución do apetito, lavado facial),
conciencia prexudicada (ata o desenvolvemento de precomato e coma),
deficiencia visual transitoria (normalmente ao comezo da terapia),
reaccións cruzadas inmunolóxicas coa insulina humana, un aumento no título de anticorpos antiinsulina, seguido dun aumento da glicemia,
hiperemia, picazón e lipodistrofia (atrofia ou hipertrofia de graxa subcutánea) no lugar da inxección.
Ao comezo do tratamento: inflamación e refracción deteriorada (son temporais e desaparecen co tratamento continuado).
Sobredose. Síntomas: hipoglucemia (debilidade, suor “fría”, palidez da pel, palpitacións, tremores, nerviosismo, fame, parestesia nas mans, pernas, beizos, lingua, dor de cabeza), coma hipoglucémico, convulsións.
Tratamento: o paciente pode eliminar unha hipoglucemia leve por si só inxerindo azucre ou alimentos ricos en hidratos de carbono facilmente digeribles.
Gálagagon inxectado subcutáneo, i / m ou iv, solución de hipertónica de dextrosa iv. Co desenvolvemento dun coma hipoglucémico, inxectanse 20-40 ml (ata 100 ml) dunha solución de dextrosa do 40% por vía intravenosa nun fluxo ao paciente ata que o paciente sae dunha coma.
Interacción Incompatible farmacéuticamente coas solucións doutras drogas.
O efecto hipoglucémico é reforzado por sulfonamidas (incluíndo drogas hipoglicémicas orais, sulfonamidas), inhibidores de MAO (incluíndo furazolidona, procarbazina, selegilina), inhibidores de anhidrasas carbónicas, inhibidores de ACE, AINEs (incluídos salicilatos), anabólicos (incluíndo estanozolol, oxandrolona, methandrostenolona), andrógenos, bromocriptina, tetraciclinas, clofibrato, cetoconazol, mebendazol, teofilina, ciclofosfamida, fenfluramina, preparados Li +, piridoxina, quinidina, quinina, cloroquinina, et.
efectos hipoglicémicos do glucagon auditivos, hormona de crecemento, corticosteroides, anticonceptivos orais, estróxenos, tiazida e loop diuréticos, hormonas BCCI, da tiroide, heparina, sulfinpirazona, simpaticomiméticos, Danazol, triclicos, clonidina, antagonistas do calcio, diazóxido, morfina, marijuana, nicotina, fenitoína, epinefrina, bloqueantes dos receptores de histamina H 1.
Os beta-bloqueantes, reserpina, octreotido e pentamidina poden potenciar e debilitar o efecto hipoglucémico da insulina.
Instrucións especiais. Antes de tomar insulina do frasco, é necesario comprobar a transparencia da solución. Cando aparezan corpos estranxeiros, anubos ou precipitación dunha sustancia no vaso do frasco, a droga non se pode usar.
A temperatura da insulina administrada debe estar a temperatura ambiente. A dose de insulina debe axustarse nos casos de enfermidades infecciosas, en caso de disfunción da glándula tiroide, a enfermidade de Addison, hipopituitarismo, insuficiencia renal crónica e diabetes mellitus en persoas maiores de 65 anos.
As causas da hipoglucemia poden ser: unha sobredose de insulina, un reemplazo de drogas, saltar comidas, vómitos, diarrea, estrés físico, enfermidades que reducen a necesidade de insulina (enfermidades avanzadas dos riles e do fígado, así como hipofunción da córtex suprarrenal, pituitaria ou tiroides), un cambio de lugar. inxeccións (por exemplo, pel no abdome, ombreiro, coxa), así como interacción con outras drogas. É posible reducir a concentración de glicosa no sangue ao transferir un paciente da insulina animal á insulina humana.
A transferencia do paciente á insulina humana sempre debe xustificarse médicamente e realizarse só baixo a supervisión dun médico. A tendencia a desenvolver hipoglucemia pode prexudicar a capacidade dos pacientes para participar activamente no tráfico, así como ao mantemento de máquinas e mecanismos.
Os pacientes con diabetes poden deter a lixeira hipoglucemia que senten comendo azucre ou alimentos ricos en carbohidratos (recoméndase que sempre teña polo menos 20 g de azucre). É necesario informar ao médico que atende sobre a hipoglucemia transferida para resolver a necesidade da corrección do tratamento.
No tratamento da insulina de acción curta en casos illados, é posible unha diminución ou aumento do volume de tecido adiposo (lipodistrofia) na área de inxección. Estes fenómenos evítanse en gran medida cambiando constantemente o sitio da inxección. Durante o embarazo hai que ter en conta unha diminución (trimestre I) ou un aumento (trimestres II-III) dos requirimentos de insulina. Durante o nacemento e inmediatamente despois, os requirimentos de insulina poden caer drasticamente. Durante a lactación, requírese un seguimento diario durante varios meses (ata que se estabilice a necesidade de insulina).
A insulina humana xeneticamente deseñada é unha solución hormonal para a inxección de diabetes mellitus. Use o medicamento con coidado, nunha dosificación prescrita estrictamente, se non a recepción está chea de reaccións adversas ou sobredose. Ademais, o médico é o responsable de prescribir o medicamento e tratalo, xa que hai moitos tipos de insulina, cada unha dotada dunha especificidade de acción.