ARVI e diabetes
Se tes náuseas, vómitos, febre, diarrea ou calquera outro síntoma dunha enfermidade infecciosa, debes consultar inmediatamente a un médico. A enfermidade infecciosa e a diabetes tipo 1 ou tipo 2 son unha combinación asasina. Por que - explicaremos en detalle máis tarde no artigo. Non perda o tempo, chama a unha ambulancia nin chega ao hospital mesmo. Con diabetes tipo 1 ou tipo 2, se hai unha infección no corpo, é moi importante obter axuda médica cualificada.

Non dubides en molestar aos médicos por nada, porque se debido a unha enfermidade infecciosa na diabetes se produce un vicioso ciclo de deshidratación, vostede e os médicos non te aburrirás.
Por que as infeccións por diabetes son especialmente perigosas
Na diabetes tipo 1 ou tipo 2, as enfermidades infecciosas provocan deshidratación e isto é mortal, moitas veces máis perigoso que para adultos e nenos que non teñen diabetes. Sinto-se libre de chamar a unha ambulancia cada vez que un paciente diabético comeza a sentirse enfermo, vómitos, febre ou diarrea. Por que son tan perigosas as enfermidades infecciosas pola diabetes? Porque provocan deshidratación. Por que a deshidratación é mortal? Porque a deshidratación e o azucre elevado no sangue forman un ciclo vicioso. Isto rapidamente - dentro de horas - pode levar a insuficiencia renal, coma, morte ou discapacidade.

Hai tamén o perigo de que despois dunha enfermidade infecciosa, se se comeza a ser tratada tarde, as células beta restantes do seu páncreas morren. A partir disto, o curso da diabetes empeorará. No peor dos casos, a diabetes tipo 2 pode converterse en diabetes tipo 1 grave e incurable. Vexamos máis de preto como afectan as enfermidades infecciosas ao azucre no sangue e como tratalas adecuadamente. Despois, quen é avisado vai armado.
Un bo exemplo da práctica médica
Para salientar a importancia de contactar rapidamente cunha ambulancia, o doutor Bernstein conta unha historia así. Un sábado ás 16 horas, unha muller diabética chamouno que non era o seu paciente. O seu médico apagou o teléfono a fin de semana e non deixou instrucións sobre quen contactar en situacións difíciles. Ela atopou o número de teléfono da doutora Bernstein no directorio da cidade.
A paciente estaba na casa soa co seu bebé, e continuaba vomitando dende as nove da mañá. Ela preguntou: que facer? O doutor Bernstein dixo que probablemente estaba tan deshidratada que non podía axudarse, e que, polo tanto, necesitaba estar no hospital no servizo de urxencias. Alí poderán encher a deficiencia de fluído no corpo coa axuda de contagotas intravenosas. Rematada a conversación con ela, o doutor Bernstein chamou ao hospital local e advertiulle que necesitarían esperar a este paciente e prepararse para darlle líquido anti-deshidratación por vía intravenosa.
O paciente tivo a forza para entregar ao bebé á súa avoa e logo baixo o seu propio poder para chegar ao hospital.Despois de 5 horas despois, o doutor Bernstein foi chamado do servizo de urxencias. Resultou que a muller diabética tivo que ser levada ao hospital "de cheo", porque non a podían axudar no servizo de urxencias. A deshidratación foi tan forte que os riles fallaron completamente. Está ben que o hospital tivese unha unidade de diálise, onde foi arrastrada milagrosamente do outro mundo, se non, morrería. Como resultado, esta paciente pasou cinco días "aburridos" no hospital porque inmediatamente subestimou o perigo da súa condición.
Cal é o vicioso ciclo de deshidratación e alto nivel de azucre
Se tes vómitos ou diarrea, é probable que teña unha enfermidade infecciosa. A causa tamén pode estar envelenada con algúns velenos ou metais pesados, pero isto é pouco probable. Ademais imos supoñer que a causa é a infección. Onde que a infección estea no corpo - na boca, no tracto gastrointestinal, o dedo está inchado ou algo máis - o azucre no sangue vai probablemente subir. Entón, o punto de partida: unha infección en si mesma aumenta o azucre no sangue.
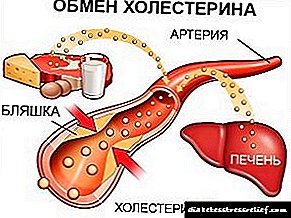
O corpo humano é penetrado por unha densa rede de vasos sanguíneos. Canto máis lonxe estean estes barcos do centro, máis estreito é o seu diámetro. As embarcacións máis afastadas e estreitas chámanse "periféricas", é dicir, afastadas do centro. En calquera momento, hai moito sangue nos vasos periféricos. Por desgraza, se o sangue se engrosa, faise máis difícil que se espreme nos vasos periféricos estreitos. Como resultado, os tecidos periféricos son menos subministrados con osíxeno e nutrientes, incluíndo insulina e glicosa. Isto é a pesar de que a concentración de glicosa no sangue aumenta. De feito, debido a que a glicosa e a insulina do sangue espeso non penetran ben nos vasos periféricos, desenvólvese unha forte resistencia á insulina.
Os tecidos periféricos comezan a absorber menos glicosa, polo que a súa concentración no sangue aumenta aínda máis. Canto maior sexa o azucre no sangue, máis forte será a resistencia á insulina. E a resistencia á insulina, á súa vez, aumenta o azucre no sangue. Os riles tamén tratan de eliminar o exceso de glicosa na urina, o que causa unha micción frecuente, e isto aumenta a deshidratación. Este é un dos escenarios para o desenvolvemento dun ciclo vicioso de deshidratación e azucre elevado en sangue e outro escenario, que a continuación describiremos, está relacionado con este escenario.

A glicosa e a insulina do sangue non chegan aos tecidos periféricos. As células teñen unha difícil elección: morrer de fame ou comezar a dixerir graxas. Todos xuntos escollen a segunda opción. Non obstante, os subprodutos do metabolismo da graxa producen inevitablemente subprodutos chamados cetonas (corpos cetonas). Cando a concentración de cetonas no sangue aumenta perigosamente, a intensidade de ouriñar aínda se intensifica e a deshidratación vai a un nivel máis alto. Un dobre círculo vicioso remata co paciente perdendo a conciencia e os seus riles fallan.
O principal é que os acontecementos que describimos anteriormente poden desenvolverse moi rapidamente, como resultado de coma e insuficiencia renal ocorren nunhas horas. O exemplo dunha muller diabética que citamos ao comezo do artigo é realmente típico. Para os médicos de urxencia, non é raro. Por desgraza, en tales casos, é difícil para os médicos restaurar a vida normal do paciente. A mortalidade chega ao 6-15% e a discapacidade posterior, aínda con máis frecuencia.
A deshidratación grave só se trata no hospital con contagotas intravenosas. Comezan a meter estes contagotas nunha ambulancia. Pero podemos facer moito para evitar un desenvolvemento tan acontecido de eventos. Supoñamos que espertaches a media noite ou á primeira hora da mañá porque tes vómitos ou diarrea. Que hai que facer? En primeiro lugar, se tes un "teu" médico, chama a el e avisa, incluso ás 2 horas. O vómito ou a diarrea nun paciente diabético é o grave que é a violencia da decencia. En segundo lugar, se hai unha infección no corpo, pode que necesite temporalmente inxeccións de insulina, aínda que normalmente non trates a insulina o seu tipo 2 coa insulina.
As enfermidades infecciosas normalmente aumentan o azucre no sangue en pacientes con diabetes. Mesmo se normalmente non inxecta insulina, entón cando o corpo loita contra a infección, é recomendable comezar temporalmente a facelo. O obxectivo é reducir a carga sobre as células beta do seu páncreas, que aínda están funcionando, e mantelas vivas. Así mesmo, as inxeccións de insulina axudan a manter o azucre no sangue e impiden así o desenvolvemento dun ciclo vicioso de deshidratación e alto nivel de azucre.
As células beta pancreáticas morren en gran número como consecuencia dun alto nivel de azucre no sangue, isto chámase toxicidade en glicosa. Se a morte está permitida durante unha enfermidade infecciosa, a diabetes tipo 2 pode converterse en diabetes tipo 1 ou empeorará o curso da diabetes tipo 1. Polo tanto, todos (!) Pacientes con diabetes necesitan dominar a técnica das inxeccións de insulina indolora e estar preparados para usala cando están sendo tratados por unha infección.
Enumeramos as principais causas da deshidratación da diabetes:
- diarrea ou vómitos varias veces seguidas a intervalos curtos,
- azucre no sangue moi alto
- febre alta, xente sudando moito,
- Esqueceu beber o líquido suficiente en tempo quente ou durante o esforzo físico,
- o centro da sede no cerebro está afectado pola aterosclerose - en diabéticos maiores.
Un dos principais síntomas de que o azucre no sangue é moi alto é unha forte sede, xunto con micción frecuente. En tal situación, xorden problemas aínda que unha persoa bebe auga porque perde electrólitos. Non obstante, hai sinxelos pasos que podes dar na casa para evitar o desenvolvemento dun vicioso ciclo de deshidratación e azucre elevado no sangue.
Cetoacidosis diabética
A cetoacidosis diabética ocorre en persoas cuxo páncreas non produce a súa propia insulina. Trátase de pacientes con diabetes tipo 1, así como de tipo 2, que perderon case completamente a actividade das súas células beta. Para que se produza a cetoacidosis diabética debe haber unha concentración moi baixa de insulina no soro sanguíneo, ademais da resistencia á insulina debido ao aumento do azucre no sangue e á deshidratación.
Nesta situación, detense a absorción de glicosa polas células, que normalmente estimula a insulina. Para sobrevivir, as células comezan a dixerir graxas. Os produtos secundarios do metabolismo da graxa están acumulándose - cetonas (corpos cetonas). Unha das variedades de corpos cetonas é a acetona, un disolvente popular e o principal compoñente para eliminar o esmalte de uñas. As cetonas pódense detectar na orina mediante tiras especiais de proba, así como polo cheiro a acetona no aire exhalado. Debido a este cheiro a acetona, as persoas que perderon a consciencia debido á cetoacidosis diabética adoitan equivocarse con borrachos que beberon ata a insensibilidade.

Se os corpos cetonas se acumulan no sangue en altas concentracións, é tóxico para os tecidos. Os riles tratan de librar o corpo deles excretándoos na orina. Por iso, a deshidratación é aínda peor. Signos de cetoacidosis diabética:
- as tiras de proba demostran que hai moitos cetonas na orina,
- intensa sede
- boca seca
- náuseas
- micción frecuente,
- dificultade para respirar,
- azucre alto no sangue (normalmente por encima dos 19,5 mmol / l).
Todos estes signos normalmente aparecen simultaneamente. Se as cetonas se atopan na orina, pero o azucre no sangue é normal - non te preocupes. O metabolismo das graxas coa formación de corpos cetonas é un proceso natural, saudable e natural. A diabetes tipo 2, incluso chamámola específicamente coa axuda dunha dieta baixa en carbohidratos para que o paciente queime as reservas de graxa e perda peso. Non é preciso tomar medidas de emerxencia se a concentración de cetonas na urina é baixa ou media, mentres que o azucre no sangue non aumenta, a persoa bebe bastante líquido e a súa saúde é normal.
Coma hiperosmolar
Outra condición aguda que se produce debido á deshidratación e o azucre elevado no sangue é a coma hiperosmolar. Esta é unha complicación potencialmente máis perigosa da diabetes que a cetoacidosis. Ocorre a diabéticos, cuxo páncreas aínda produce insulina, aínda que pouco. "Hiperosmolar" - significa que a concentración de glicosa, sodio e cloruro aumenta no sangue, porque debido á deshidratación non hai auga suficiente para disolver estas substancias. En pacientes con coma hiperosmolar, normalmente mantense a suficiente actividade das células beta para que o corpo non comece a dixerir graxas. Pero ao mesmo tempo, a insulina non é suficiente para evitar que o azucre no sangue aumente moi forte.
Un coma hiperosmolar difire da cetoacidosis, xa que con ela non se atopan corpos cetonicos na orina dun diabético ou no aire expulsado por el. Por regra xeral, ocorre en pacientes anciáns con diabetes, cuxo centro de sede no cerebro está afectado pola aterosclerose relacionada coa idade. Tales pacientes non teñen sede ben, polo tanto, no momento da hospitalización, a súa deshidratación é aínda máis forte que coa cetoacidosis diabética. Os primeiros síntomas do coma hiperosmolar son a somnolencia e a conciencia borrosa. Se non se toman medidas urxentes, a persoa caerá en coma. O azucre no sangue dos pacientes normalmente é superior a 22 mmol / l, pero tamén é fantasticamente alto. Informáronse casos de ata 83 mmol / L.

Tratamento da cetoacidosis diabética e coma hiperosmolar - substitución de fluídos con contagotas intravenosas, así como administración intravenosa de insulina. Os eventos son iguais, pero os protocolos recomendados para a súa implementación son lixeiramente diferentes. Lea máis sobre o tratamento da cetoacidosis diabética e o tratamento da coma hiperosmolar. Deixar a deshidratación substituíndo o propio fluído reduce o azucre no sangue, independentemente da administración intravenosa de insulina. Porque o líquido disolve o azucre no sangue e tamén permite que os riles eliminen o exceso de glicosa e corpos de cetonas na urina.
A cetoacidosis diabética e coma hiperosmolar prodúcense en pacientes perezosos para controlar normalmente a súa diabetes. A frecuencia das mortes é do 6 ao 25%, segundo a idade e o feble do corpo do diabético. Se está estudando o noso sitio, é moi probable que sexa un paciente motivado e é pouco probable que teña que enfrontar a estas complicacións, excepto durante unha enfermidade infecciosa. O tratamento da cetoacidosis diabética e coma hiperosmolar só se realiza nun hospital. A nosa tarefa é realizar actividades para evitalas, sen levar o asunto ao extremo. Isto significa: consulte un médico rapidamente cos primeiros síntomas da infección, así como tomar medidas para manter o azucre no sangue normal e evitar a deshidratación.
Náuseas, vómitos e diarrea
Náuseas, vómitos e diarrea son as máis frecuentemente causadas por infeccións bacterianas ou virais. Ás veces van acompañados de síntomas semellantes á gripe. Se tes náuseas, vómitos e / ou diarrea, entón o principal remedio é deixar de comer. Ademais, normalmente non hai apetito en tales situacións. Probablemente poida sobrevivir uns días sen comida. Neste caso, debes seguir bebendo auga e outros líquidos que non conteñan hidratos de carbono. Xorde a pregunta: ¿como cambiar o xaxún a dose de pastillas de insulina e diabetes?
Os pacientes que completan un programa de tratamento da diabetes tipo 1 ou un tipo de tratamento da diabetes tipo 2 usan insulina estendida só para manter o azucre no sangue en xaxún normal. Despois de comer, controlamos o azucre no sangue con insulina curta ou ultra-curta. Ao pasar ao réxime de xaxún durante unha infección, as inxeccións rápidas de insulina que había antes das comidas son canceladas e a insulina prolongada pola mañá e / ou á noite continúa como é habitual. Suxírese que inxecte insulina estendida non máis que precisa para manter o azucre normal en xaxún. Para iso, cómpre calcular con antelación a súa correcta dosificación segundo a metodoloxía descrita aquí.
Con pílulas de diabetes - o mesmo. Continúa as pastillas que toma pola noite ou pola mañá para controlar o azucre en xaxún. Tabletas que se toman antes das comidas - cancelar temporalmente coa comida. Tanto as pílulas como a insulina, que controlan o azucre no sangue en xaxún, deberían continuar en doses completas. Isto non permitirá que o azucre no sangue "descenda" e desenvolva cetoacidosis diabética ou coma hiperosmolar - complicacións mortais agudas da diabetes.Así, para os pacientes que están a implementar un programa de tratamento da diabetes tipo 1 ou un programa de tratamento da diabetes tipo 2, resulta fácil cambiar correctamente o seu réxime de tratamento para o tempo dunha enfermidade infecciosa e o xaxún. Os diabéticos que son tratados con métodos estándar e inxectan grandes doses de insulina teñen moitos problemas.
Como vostede sabe, a infección e a deshidratación provocan un aumento do azucre no sangue. Non obstante a fame segue o perigo de desenvolver un vicioso ciclo de deshidratación e alto nivel de azucre. Se o azucre no sangue aumenta, deberá inmediatamente volver á normalidade coa axuda de inxeccións rápidas de insulina. Esta é a razón pola que insistimos en que todos os diabéticos dominan a técnica das inxeccións de insulina indolora, aínda que en condicións normais non sexan tratadas con insulina. Durante unha enfermidade infecciosa, as inxeccións temporais de insulina son unha medida útil e incluso vital.

As inxeccións de insulina durante a infección poden reducir a carga sobre as células beta do páncreas e mantelas vivas. Depende de se o curso da diabetes empeora cando se recupera da infección. Se non se preparou con antelación para inxectar temporalmente a insulina mentres se está a tratar unha infección, póñase en contacto inmediatamente co seu médico para elaborar un réxime de insulinoterapia e ensinarlle a inxectarse. Se ignoras esta medida, hai unha alta probabilidade de que o curso da diabetes empeore porque as células beta "se queiman". No peor dos casos, pode producirse cetoacidosis diabética ou coma hiperosmolar.
Describimos brevemente como se normaliza o azucre no sangue coa axuda de inxeccións rápidas de insulina durante enfermidades infecciosas. Debe medir o seu azucre cun glucómetro pola mañá despois de espertar e despois cada 5 horas. Inxecta unha dose suficiente de ultrashort ou insulina curta para que o azucre volva á normalidade se está elevado. Mide o azucre no sangue e, se é necesario, inxecta insulina rápida cada 5 horas, incluso pola noite. Para iso, configure un espertador para espertar no medio da noite, completar rapidamente todas as actividades e durmir. Se es tan débil que non é capaz de medir o azucre e inxectar insulina, debería facelo outra persoa. Este pode ser o seu familiar ou provedor de asistencia sanitaria.
Que pastillas debo deixar de tomar
Moitos medicamentos populares aumentan a deshidratación ou incluso diminúen temporalmente a función renal. Durante as enfermidades infecciosas na diabetes, a súa administración debe deterse, polo menos de xeito temporal. A lista negra inclúe pílulas de presión - diuréticos, inhibidores da ACE, bloqueadores dos receptores da angiotensina-II. Ademais, non tome medicamentos antiinflamatorios non esteroides - ibuprofeno e outros. En xeral, discutir todos os medicamentos que está tomando co médico que os prescribiu.
Como controlar o vómito
Para evitar a deshidratación, cómpre beber líquidos, incluídas solucións salinas. Pero se ten vómitos continuos, o líquido non terá tempo para dixerir. Se despois de 1-2 episodios o vómito se detén, entón non ten tanto medo, pero aínda así informa ao teu médico. Se continúa o vómito, chame inmediatamente a unha ambulancia para ser hospitalizada. Procrastinación é mortal. No hospital, os especialistas descubrirán como deixar de vomitar e, o máis importante - coa axuda de contagotas, inxectaranche electrólitos líquidos e vitais. Non recomendamos que tome medicamentos antiméticos na casa.
Cando o vómito cesou, debería comezar inmediatamente a beber líquido para substituír a perda de auga no corpo e evitar a deshidratación. Beba todo o tempo, pero aos poucos, para non estirar as paredes do estómago e non provocar vómitos repetidos. É desexable que o líquido teña unha temperatura próxima á temperatura do corpo, polo que é inmediatamente absorbido. Cal é o mellor fluído desta situación? En que cantidades beba? O fluído adecuado para vostede debe cumprir tres condicións:
- non debería ser algo que non che guste
- só son adecuados os líquidos libres de carbohidratos, mentres que se permiten edulcorantes non nutritivos,
- o fluído debe conter electrólitos - sodio, potasio e cloruros - para compensar as súas perdas ocorridas durante episodios de vómitos ou diarrea.

Pode tomar té de herbas, auga simple ou mineral, e se é hora de comezar a comer, entón un caldo de carne forte que non conteña hidratos de carbono. Todos estes fluídos poden e deben ser "mellorados" con electrólitos adicionais. Para cada litro, engade 0,5-1 cucharadita sen un outeiro de sal de mesa, e tamén pode ¼ cucharadita de cloruro de potasio. Este é un substituto de sal que se vende na farmacia. O sal de mesa proporciona ao corpo sodio e cloruros, e o cloruro de potasio tamén proporciona o valioso mineral de potasio. Se o vómito se detivo despois de 1-2 episodios, entón non se poden engadir electrólitos ao líquido. Non use polvos de electrólitos preparados se conteñen glicosa.
Durante o xaxún, a inxestión diaria de líquidos debe ser de 48 ml por 1 kg de peso corporal. Para unha persoa que pesa 62 kg, isto resulta ser de aproximadamente 3 litros por día. Para persoas maiores - moito máis. Se a perda de líquidos e electrólitos se produce por diarrea ou vómitos, hai que beber algúns litros adicionais dentro das 24 horas para substituír estas perdas. En xeral, durante as enfermidades infecciosas na diabetes, hai que beber non só moito, senón moito. Se non podías ou simplemente esqueciches de beber a tempo, terás que inxectar líquido ao hospital con contagotas intravenosas para curar a deshidratación.
Se vostede ou o seu fillo diabético están hospitalizados para tratar a deshidratación con contagotas intravenosas, pode producirse o seguinte problema. O persoal médico quere administrar solucións de electrólitos por vía intravenosa que conteñan glicosa, frutosa, lactosa ou algún outro azucre prexudicial para a diabetes. Non lles deixes facer isto. Insiste en que os médicos administren solucións de electrólitos sen glicosa ou outros azucres. Se sucede algo, póñase en contacto coa administración e ameaza tamén con queixa ante o Ministerio de Sanidade. Os líquidos e electrólitos intravenosos son unha medida moi importante, útil e vital ... pero aínda así, para os que tratan a diabetes cunha dieta baixa en carbohidratos, é desexable que a solución non conteña glicosa ou outros azucres.
Diarrea e como tratala correctamente
En primeiro lugar, indicamos que a diarrea con sangue e / ou en combinación con febre alta require atención médica inmediata. Pode tentar ser tratado na casa só se non hai sangue nin temperatura corporal elevada. O tratamento consta de tres compoñentes:
- control do azucre no sangue
- control da diarrea para evitar máis perdas de fluído e electrólitos,
- substituíndo fluídos e electrólitos xa perdidos para evitar un vicioso ciclo de deshidratación e azucre elevado no sangue.
O control do azucre no sangue realízase do mesmo xeito que cos vómitos e xa o describimos en detalle anteriormente. Coa substitución de líquidos e electrólitos, o mesmo, só con diarrea, aínda podes engadir 1 cucharadita sen unha diapositiva de refresco por cada litro de fluído. O principal tratamento para a diarrea, ao igual que os vómitos, é deixar de comer. Se toma algún medicamento para diarrea, só os que estean de acordo co seu médico. Lea "Medicamentos para o tratamento da diarrea (diarrea) para a diabetes".
Se a diarrea está acompañada de febre ou feces con sangue - nin sequera pensa en tomar medicamentos, pero consulte inmediatamente a un médico.
Alta temperatura
A alta temperatura provoca unha deshidratación severa porque unha persoa sue con profusión. O volume exacto destas perdas é difícil de avaliar, polo que só recomendamos beber 1-2 litros de líquido ao día máis do habitual. A elevada temperatura corporal axuda a neutralizar virus ou bacterias que causan unha enfermidade infecciosa. Se ao mesmo tempo unha persoa durme máis do habitual, iso tamén acelera a recuperación. Pero coa diabetes, a somnolencia pode ser perigosa, porque interfire coas medidas necesarias - cada 5 horas para medir o azucre no sangue, se é necesario, inxección de insulina, beber líquido e chamar a un médico. Estableza unha alarma para espertar polo menos unha vez cada 5 horas.

Tratamos os antipiréticos con moito coidado. As doses significativas de aspirina ou antiinflamatorios non esteroides (ibuprofeno e outros) poden causar unha hipoglucemia grave. É especialmente indesexable usar drogas destes grupos a altas temperaturas nos nenos. A combinación de antiinflamatorios non esteroides con deshidratación pode causar insuficiencia renal. Os comprimidos antiinflamatorios non esteroides non son categoricamente adecuados para persoas con dano renal diabético.
A altas temperaturas, cómpre controlar o azucre no sangue e beber líquido do mesmo xeito que antes descrito nas seccións sobre o tratamento de vómitos e diarrea. Hai unha advertencia. Ao suar, a perda de electrolitos é moi leve. Polo tanto, se non hai vómitos e / ou diarrea, non pode engadir solucións de sal aos fluídos que bebe o paciente. Se non tes fame, non o coma. Se tes fame, quizais sexan máis ou 1/2 da súa porción habitual de comida. Inxecta 1/4 ou ½ da dose habitual de insulina rápida, respectivamente, antes das comidas.
Deshidratación da diabetes: achados
Do mesmo xeito que a hipoglucemia, a deshidratación pode ser un diabético que poña a vida. Por iso, os membros da familia dun paciente diabético deben estudar atentamente este capítulo. Existencias mencionadas no artigo "Kit de primeiros auxilios diabéticos." O que precisa ter un paciente diabete na casa e contigo ”debe ser pre-adquirido e estar nun lugar accesible. Unha vez máis, instamos a todos os pacientes con diabetes tipo 2 a dominar a técnica das inxeccións de insulina indolora e comprobar como che afectan diferentes doses de insulina. Isto debe facerse con antelación, mesmo se controla o azucre con dieta, exercicio e pílulas.
Chame ao seu médico ao primeiro sinal de febre, vómitos ou diarrea. Canto antes un diabético reciba atención médica, máis probabilidade ten de evitar a deshidratación, a cetoacidosis diabética ou a coma hiperosmolar. Cando a deshidratación xa se desenvolveu, o tratamento faise moi difícil. O médico sabe ben isto, polo que non lle importará se o molestas de novo e chame de antemán.
O médico probablemente preguntará se hai cetonas na orina e, se é así, en que concentración. Por iso, é recomendable probar a orina con tiras de proba de cetonas antes de chamar a un médico. Se non come nada, entón para certas tiras de proba demostraranse que hai cetonas nunha concentración pequena ou media na orina. Se as cetonas na orina combínanse con azucre normal no sangue, non hai nada de que preocuparse. A cetoacidosis diabética debe tratarse só cando o azucre no sangue se eleva a 10 mmol / L ou máis. Se estivo tomando aspirina durante 24 horas, debes dicir ao teu médico isto porque a aspirina pode causar resultados falsos positivos na detección de cetonas.
Infeccións que non provocan deshidratación
Moitas infeccións non teñen risco de deshidratación, pero case todas aumentan o azucre no sangue. As enfermidades infecciosas causan síntomas que son facilmente distinguibles. Se tes unha infección do tracto urinario, haberá sensación de queimadura ao orinar. A bronquite maniféstase por tose, etc. Todos estes son sinais claros do organismo de que se precisa atención médica inmediata. Porque se tes diabetes tipo 2 ou diabetes tipo 1 en forma leve, probablemente non queiras que morreran as restantes células beta.

Un escenario típico é que un paciente con diabetes tipo 2 sente que ten unha infección do tracto urinario. Pero pospón unha visita ao urólogo e non é atendido. Como resultado, o seu azucre no sangue aumenta tanto que as restantes células beta "se queiman". Despois disto, a diabetes tipo 2 transfórmase en diabetes tipo 1, e agora o paciente terá que facer 5 inxeccións de insulina todos os días. No peor dos casos, unha infección do tracto urinario sen un coidado coidado tamén causará complicacións nos riles e, a continuación, a "caixa negra" está á volta da esquina.
A miúdo prodúcense infeccións ocultas que non causan síntomas distintos do azucre no sangue. Se o azucre permanece elevado durante varios días e a insulina actúa peor do habitual, entón é unha ocasión para consultar a un médico. En tales situacións, a miúdo resulta que o diabético deteriorou a insulina debido ao almacenamento ou reutilización inadecuadas das xeringas, ou se produciu unha infección na cavidade oral.
Prevención e tratamento de problemas dentais
A infección oral é o caso máis común de infección latente. As bacterias na boca afectan ás encías, aos canais radicais dos dentes e incluso aos ósos da mandíbula. Se a diabetes está mal controlada e o azucre no sangue se mantén elevado, isto crea condicións favorables para a vida das bacterias na boca. E logo as infeccións na cavidade oral aumentan o azucre no sangue e diminúen a sensibilidade do corpo á insulina. Este é outro exemplo de ciclo vicioso.
Así, se o azucre no sangue se mantén elevado de forma inexplicable durante varios días, entón o primeiro motivo máis probable é que a insulina se deteriorase, especialmente debido á reutilización de xeringas desbotables. Se a insulina é definitivamente normal, entón o diabético debe dirixirse ao dentista canto antes. En busca dunha fonte de infección, o médico examinará as encías e soprará un fluxo de aire frío sobre cada dente. Se a dor demostra que o dente é sensible ao frío, definitivamente ten unha infección e inflamación. Ademais, o dentista curará o dente enfermo por conta propia ou enviará o paciente a un especialista en enxivas.

Teña presente que a odontoloxía nos países de fala rusa é, segundo os estándares mundiais, moi barata e ao mesmo tempo de alta calidade, case mellor que en Occidente. As persoas intelixentes de alí veñen específicamente para tratar os dentes. Por iso, só temos vergoña de camiñar con dentes podres. Tamén se supón que a infección que vive na boca se propaga polos vasos sanguíneos por todo o corpo e aumenta o risco de ataque cardíaco, destruíndo as paredes dos vasos sanguíneos desde dentro. Esta teoría aínda non foi probada de xeito concluínte, pero cada vez son máis os expertos que a confirman. Sen esquecer que os problemas dos dentes dificultan o control da diabetes.
Conclusión: atoparche un bo dentista e mellor con antelación, aos poucos, mentres os dentes aínda non che doren. Necesitas un dentista que:
- ben versado na técnica do seu oficio,
- usa materiais de calidade para recheos,
- non garda analxésicos,
- antes de inxectar analxésicos nas encías, fan unha proba de alerxia,
- ten unha natureza amable por natureza.
Recoméndase que todas as persoas visiten o dentista cada 6 meses de xeito profiláctico. En diabete, é recomendable facelo unha vez cada 3 meses. Durante estas visitas, a placa e a pedra que se formaron sobre elas retíranse dos dentes. Este é o mellor xeito de previr enfermidades infecciosas da cavidade oral. Tamén cómpre cepillarse os dentes dúas veces ao día, despois do almorzo e pola noite, e cada despois dunha comida, use fío.
Por desgraza, o aumento do azucre no sangue pode continuar durante varios meses despois de que todos os focos de infección na boca foran curados. Isto significa que aínda necesita tomar antibióticos, que o dentista recomendará. Se algún antibiótico non é efectivo, substitúese por outro. Antibiótico eficaz ou non - isto pódese entender polos cambios na dosificación de azucre no sangue e insulina.Tamén é necesario tomar preparados probióticos xunto con antibióticos para substituír bacterias benéficas no tracto gastrointestinal que morren xunto con bacterias nocivas debido aos antibióticos.
Complicacións da diabetes con ARI
Para todos os diabéticos sen excepción, o problema máis importante nas infeccións respiratorias agudas é un forte aumento do azucre no sangue. Dende o momento da enfermidade, o sistema endocrino está entre a creación de hormonas para derrotar o arrefriado común e producir e usar insulina. Hai un mal funcionamento no sistema, a partir do cal sobe primeiro o azucre no sangue. Hai 2 tipos de diabetes, e os que sofren 1º están en risco de cetoacidosis, o que ameaza a morte. A diabetes tipo 2 complícase cunha hipoglucemia hipersmolar, similar á coma diabética.
O azucre redúcese ao instante! A diabetes co paso do tempo pode levar a unha serie de enfermidades, como problemas de visión, condicións de pel e cabelo, úlceras, gangrena e incluso tumores cancerosos. A xente ensinou experiencia amarga para normalizar os niveis de azucre. ler máis.
Síntomas que indican un arrefriado
Dependendo da complexidade da enfermidade, o ARVI para a diabetes comeza cunha perda notable de fluído e boca seca. Nos nenos, o arrefriado con diabetes é peor que un diabético adulto, pero para algúns indicadores, ir a unha institución médica é obrigatorio para todos. Perigoso:
- aumento da glicosa no sangue - 17 mmol / l,
- falla de tratamento, deterioración e perda de peso,
- cetoacidosis
- calambres ou perda de consciencia
- temperatura corporal elevable,
- diarrea e vómitos durante máis dun cuarto de día.
Tratamento en frío da diabetes
O máis importante durante o arrefriado para persoas con diabetes é controlar a glicosa no sangue.
É recomendable tomar medicións cada 2-3 horas e, se é necesario, empregar axentes hipoglucémicos. Para unha avaliación adecuada do estado de resfriado e a adopción de métodos de tratamento, un paciente diabético consulta a un médico. Especialmente os nenos, o seu estado é máis perigoso, o que obriga a controlar máis de preto o curso das infeccións respiratorias agudas nelas. O 4º día de arrefriado, o médico controla acetona na orina. A glicosa mídese constantemente: hai que ir a 3,9-7,8 mmol / L. Para alcanzar o obxectivo, unha dose constante pode aumentar ata un 20%, porque as desviacións non levarán o ben en ningún caso, e un resultado estable certamente axudará ao corpo a afrontar rapidamente un resfriado ou gripe. Para combater a intoxicación, a deshidratación e a febre alta, a excepción das citas, a bebida frecuente e quente de auga e bebidas non carbonatadas certamente axudará. É perigoso tomar medidas independentes en calquera momento sen consultar a un especialista.
Pílulas, pingas, xaropes, herbas
Para os diabéticos, un conxunto de medidas terapéuticas está dirixido non só a eliminar o arrefriado común, senón tamén a restaurar a forza do corpo, normalizando o equilibrio do azucre no sangue. Só un médico pode avaliar adecuadamente o grao de complicacións e prescribir medicamentos: pingas, comprimidos para o virus, calor, tose. Os medicamentos fríos para a diabetes pódense tomar de todo o habitual, ás veces sen o consello dun médico. Pero ademais dos que inclúen azucre - trátase de xaropes, doces para o tratamento da gorxa. Moitas veces poden ser substituídos por herbas. A embalaxe adoita dicir "libre de azucre". É obrigatorio ler as instrucións de uso e, en caso de dúbida, é importante o consello dun médico.
 Tratar eficazmente por inhalación.
Tratar eficazmente por inhalación.
A vitamina C fortalece o sistema inmune, o que axuda a tratar o arrefriado máis rápido. Atópase en froitas (para diabéticos deben ser azucradas!), Vexetais ou en preparados farmacéuticos. Pode ser tratado con inhalación, escollendo medicamentos ou herbas que non causen alerxias, terá efectos antimicrobianos e antiinflamatorios. As inhalacións ordenan perfectamente a gorxa, ademais de complementar as pingas no nariz, axudan a esperar con manifestacións de tose de calquera etioloxía. As inhalacións realízanse cun nebulizador ou remedios populares: os allos ou as cebolas son cortados en anacos e deixados nun prato para inhalar os pacientes.
O médico tamén explicará que herbas son as mellores para regatear para eliminar a causa da dor. É importante saber usar as pingas do resfriado común: antes de usar, limpar ben os pasos nasais, ler as instrucións sobre condicións de almacenamento, escoller substancias que son tóxicas e afectar o páncreas, siga as regras de dosificación. Se non, pode prexudicar aínda máis a súa saúde.
Con presión arterial alta
É importante medir a presión con máis frecuencia e ser tratado con fármacos sen descongestionantes (agonistas a-adrenérxicos). Forman parte dun gran número de pingas dun nariz corriente e dos preparativos combinados, estreitan os vasos sanguíneos, reducen a conxestión nasal e o inchazo, mentres aumenta a presión. En canto ás gotas nasais, unha alternativa para diabéticos é o antiséptico. Pero aquí só un médico pode avaliar as complicacións e escoller as pingas adecuadas para o resfriado común ou as pastillas. Nocivo para os nervios, come sal, gordo.
Características de alimentación
O SARS combate o apetito, pero non pode morir de fame un diabético: o corpo necesita moita enerxía para loitar. É importante deixar a dieta na forma habitual para evitar un aumento do azucre. Os alimentos ricos en carbohidratos son unha fonte de enerxía (mingau, zume, iogur). Cada hora, recoméndase tomar hidratos de carbono por 1 XE (15 g).
A auga mineral sen gas nin té de xenxibre, compota de froita seca aumenta azucre no sangue, medio vaso de zume de mazá ou o mesmo té de xenxibre, allo, especialmente verde, cebola, zume de remolacha, perejil, repolo, pataca, dogwood, framboesa, zume de pera - baixa. A maior cantidade de vitaminas que axudan a combater o arrefriado atópase en froitas e legumes con pel dura. Está prohibida a uva: contén moita glicosa e o seu nivel xa aumentou. Nas infeccións respiratorias agudas, os alimentos pesados están excluídos da dieta: fritos, condimentados, salgados, graxos. É bo comer verduras guisadas, sopas, cereais, carne fervida ou peixe. O diabético coordina a dieta co médico.
Métodos de prevención ARVI para a diabetes
O xeito máis fiable é evitar a hipotermia e o contacto con persoas enfermas, especialmente coa multitude. O virus permanece na man despois do contacto con tiradores de portas, escaleiras e transporte público. As mans sucias non deben frotar o nariz, os ollos nin comer: o virus entra no corpo a través das membranas mucosas. Debe lavarse as mans a miúdo, limpalo con toallitas molladas. O tema da limpeza é fundamental no caso da limpeza das vivendas. Se alguén próximo a alguén está enfermo, é imprescindible realizar a limpeza en mollado e airear a habitación o máis a miúdo posible. Dado que o virus se espalla por pingas no aire, é imprescindible evitar estornudos e tose doutras persoas. As persoas con diabetes deberían sufrir a gripe antes da estación fría. É imposible vacunarse por SARS.
Artigos expertos médicos
A diabetes e o arrefriado común. As persoas relativamente saudables poden ter un resfriado de 2 a 3 veces ao ano, e os nenos cun sistema inmunitario inmaduro - de 6 a 12 veces ao ano. Pero se unha persoa ten diabetes, pode arrefriarse con máis frecuencia e pode complicar o curso da diabetes. Entón o virus frío (e esta é unha enfermidade viral) crea complicacións adicionais no corpo. Por exemplo, o azucre no sangue comeza a aumentar drasticamente. Aquí tes o que debes saber se padecen diabetes ou o arrefriado común.
, ,
Por que o frío aumenta o azucre no sangue en pacientes con diabetes?
Se tes un resfriado, hai un gran risco de que o azucre no sangue aumente. Isto sucede cando o corpo produce exceso de hormonas para combater infeccións virais. Para unha persoa sa, isto é normal: as hormonas poden axudar a loitar contra o arrefriado, pero para unha persoa con diabetes, fai difícil producir insulina na loita contra esta enfermidade.
Cando o azucre no sangue chega demasiado alto. Resulta bastante difícil afrontar un arrefriado ou outra enfermidade causada por un virus - unha persoa pode ter problemas como a cetoacidosis, especialmente se está diagnosticada con diabetes tipo 1.
A cetoacidosis é a acumulación de demasiado ácido no sangue. Esta condición pode ser potencialmente mortal. Se unha persoa ten diabetes tipo 2, especialmente se xa está na idade avanzada, pode desenvolver unha enfermidade grave chamada hiperglicemia hiperosmolar. Esta condición achégase ao chamado coma diabético. Este problema, segundo os médicos, é causado por azucre no sangue moi alto.
Que pode comer unha persoa se ten diabetes e resfriado?
Se tes diabetes, non pode ter fame de fame por un arrefriado. Pero é importante non morrer de fame, pero en calquera caso intenta comer algo. Pode escoller produtos diabéticos do seu menú habitual.
Porridge, iogur, zume de froitas - cómpre incluír no menú produtos con hidratos de carbono, especialmente froitas, pero non moi doce. Se tes fame, o azucre no sangue pode caer drasticamente, dando lugar a un estado débil.
Se os síntomas dun resfriado nunha persoa con diabetes van acompañados de febre, vómitos ou diarrea, asegúrese de beber unha cunca de líquido quente e non carbonatado cada hora. Isto axudará a evitar a deshidratación.
Se o nivel de azucre no sangue é demasiado alto, bebe té con xenxibre, auga morna ou auga mineral sen gas. Podes facelo gradualmente, con pequenos sorbos. Se necesitas aumentar o azucre no sangue, bebe media cunca de zume de mazá ou ½ cunca de té de xenxibre. Comprobe sempre que come ou bebe para que non entre en conflito coa dieta regular de diabetes, para asegurarse de que estes alimentos e líquidos sexan tolerados polo seu médico na súa situación.
Que medicamentos pode beber a xente por arrefriados e diabetes?
As persoas con diabetes poden non tomar todos os medicamentos para o frío. É moi importante evitar alimentos con alto contido de azucre. Pero todo o mundo sabe que os medicamentos fríos líquidos adoitan conter azucre. Polo tanto, asegúrese de ler a etiqueta do medicamento para determinar se hai moitos azucres neste produto antes de tomar un medicamento en frío, incluso inocentes a simple vista dos lombos. Se ten dúbida da súa elección, consulte co seu médico.
Ao mercar estes produtos, as persoas con diabetes deben ter presente que deben ter as palabras "sen azucre" nos seus medicamentos.
Se tes presión arterial elevada, debes evitar calquera medicamento frío que conteña descongestionantes que poidan aumentar aínda máis a presión arterial. Segundo a American Heart Association, os descongestionantes non deben usarse en persoas con presión alta.
Como previr o resfriado se unha persoa ten diabetes?
Se unha persoa ten diabete ou non, use sempre produtos de hixiene modernos para reducir infeccións respiratorias como o resfriado común ou a gripe. A prevención da propagación de arrefriados comeza polo feito de que todos os da familia se laven as mans con regularidade e suavemente. Non hai ningunha vacina contra o arrefriado, pero fala co seu médico sobre como darlle a vacina contra a gripe cada ano para evitar o virus da gripe. Este virus pode engadir unha gran carga para o corpo, e logo será difícil controlar o contido de azucre no sangue durante os arrefriados.
O arrefriado e a diabetes son enfermidades que poden complicar moito a túa vida. Evite polo menos o arrefriado común - cun estilo de vida e deporte saudables.