Áreas de pancreatite e puntos de dor: síntoma de fénico
Os puntos de dor na enfermidade do páncreas detéctanse do mesmo xeito que no caso da enfermidade da vesícula biliar (ver sección anterior). Con pancreatite, determínase a dor dos seguintes puntos.
A zona choledocho-páncreas (descrita na sección anterior) corresponde á cabeza do páncreas.
O punto de Kach - 5 cm por encima do ombligo no bordo exterior do músculo do recto abdominis á esquerda, corresponde ao corpo da glándula.
O bordo entre o terzo medio e o exterior do arco costal esquerdo corresponde á cola da glándula.
O fénico positivo é un síntoma á esquerda. Dores por palpación de nervios intercostales VSh - XI na parte traseira.
En casos necesarios (por exemplo, se se sospeita hemorraxia gastrointestinal), úsase un exame dixital do recto, o que tamén permite avaliar o estado dos órganos e tecidos que o rodean (en particular, a próstata, o útero, etc.). Un exame dixital do recto realízase con máis frecuencia na posición do cóbado do xeonllo do paciente ou na posición do paciente no lado esquerdo con patas elevadas ao estómago. Nalgúns casos (por exemplo, en pacientes gravemente enfermos), permítese realizar un estudo na posición do paciente nas costas con xeonllos dobrados e extremidades inferiores lixeiramente divorciadas.
O estudo comeza cun exame do ano, que permite identificar cambios na pel (por exemplo, con eczema), fisuras e fístulas no ano, prolapso das hemorroides ou recto. Despois diso, o dedo índice da man dereita nunha luva de goma estéril, lubricada con vaselina, introdúcese coidadosamente no ano. Se no momento da administración hai unha forte redución e dor no esfínter externo do ano, entón é mellor realizar unha anestesia local desta zona. O dedo insírese no recto con movementos rotativos lixeiros de acordo coa dirección do lumen rectal.
Unha vez superada a zona do esfínter, o dedo diríxese cara á cavidade sacral, despois do que se atopa na ampola do recto (normalmente pódese inserir o dedo máximo a unha profundidade de 12 cm). A continuación, avalía o lumen da parte ampular do recto, o estado da membrana mucosa das súas paredes. Nos homes, examínase a glándula prostática situada na fronte (tamaño, textura, dor, etc.), nas mulleres examínase o septo rectal-vaxinal e o cérvix. Ademais, determine o estado da fibra pararectal, a superficie interior do sacro e a cola de cola. Despois de retirar o dedo, chama a atención sobre a natureza dos restos de feces que quedan na luva (sangue sen cambios, restos de taburete parecido a alcatrán, moco, pus).
Un exame dixital rectal axuda no diagnóstico de diversas enfermidades do recto (hemorroides, tumores), tecido pararectal (paraproctite), glándula prostática (prostatite, adenoma, cancro), útero e apéndices, espazo Douglas (acumulación de exudado purulento, metástases tumorales).
Data engadida: 03/01/2014, Vistas: 1266, infracción de dereitos de autor? ,
A túa opinión é importante para nós. Foi útil o material publicado? Si | Non
Diagnóstico e principios de palpación na pancreatite
Segundo as manifestacións clínicas xerais, non se pode argumentar que un forte deterioro do benestar do paciente estea asociado precisamente a un ataque agudo de pancreatite. Ademais da forma do proceso patolóxico, distínguense diversos tipos de inflamación do páncreas, que están asociadas a consecuencias negativas de distinta natureza.
Para facer o diagnóstico correcto do paciente, debes examinar detidamente. O paciente está sometido a análises de sangue, realízanse probas de orina, un coprograma, ecografía, radiografía, TC, RM.
Un exame físico con sospeitoso desenvolvemento dun proceso inflamatorio agudo implica palpación segundo o método establecido. Este método está baseado en sensacións de dor en certos lugares e percusión da área de estudo. Cada cadro ten a súa propia sintomatoloxía.
 As zonas de pancreatite teñen o nome dos autores, nomeados por especialistas médicos que investigaron estes síntomas. Por exemplo, un síntoma de Shoffar con pancreatite, Kacha e outros médicos.
As zonas de pancreatite teñen o nome dos autores, nomeados por especialistas médicos que investigaron estes síntomas. Por exemplo, un síntoma de Shoffar con pancreatite, Kacha e outros médicos.
A palpación como diagnóstico comezou a utilizarse a finais do século XX, cando non había un equipo especializado para axudar a identificar as causas da dor aguda e do malestar no paciente. Os médicos usaron os dedos durante o exame. Na práctica médica moderna, o método de palpación complementa a tecnoloxía - ultrasonido, resonancia magnética.
A súa vantaxe é que coa axuda da palpación é posible sospeitar rapidamente da pancreatitis aguda, respectivamente, o máis axiña posible para comezar un tratamento adecuado. Nun adulto que non ten unha violación da funcionalidade do páncreas, é imposible palpar o órgano.
Ante os antecedentes de palpación e percusión na zona do páncreas, requírese un control minucioso do cambio na natureza da síndrome da dor no paciente.
Os principais síntomas
Ao facer un diagnóstico, a palpación forma parte do diagnóstico, indicando a localización de sensacións dolorosas, o seu cambio no proceso de presión. O síntoma de Voskresensky para a pancreatite defínese como a falta de susceptibilidade a golpear a parede aórtica - na área de contacto co páncreas.
Este punto está situado a cinco centímetros por encima do ombligo cun desprazamento de catro centímetros cara á área de proxección da vesícula biliar. Para determinar o signo de Voskresensky é necesario tirar os dedos da rexión epigástrica á proxección do fígado mediante a roupa fina estirada. No 70% da pancreatite aguda, detéctase un resultado positivo. Na medicina, este síntoma ten outro nome, "signo da camisa".
 A manifestación clínica de Mayo-Robson está determinada pola dor severa na zona, que está situada na proxección do corpo e da cola. Para determinar o punto, debúxase mentalmente unha liña do ombligo ata a metade da costela inferior esquerda. A sensación farase sentir nun terzo desta liña.
A manifestación clínica de Mayo-Robson está determinada pola dor severa na zona, que está situada na proxección do corpo e da cola. Para determinar o punto, debúxase mentalmente unha liña do ombligo ata a metade da costela inferior esquerda. A sensación farase sentir nun terzo desta liña.
Este signo é inherente ao 50% das imaxes clínicas. Pódese determinar por presión lixeira - o aumento da dor indica o desenvolvemento dun ataque agudo.
- Zona Shoffar. A dor está definida entre a liña mediana anterior e a liña que conecta o embigo coa axila dereita e a perpendicular caída á liña central de Desjardins,
- O signo de Kerth é dor ao palparse nunha área localizada a 5 centímetros por encima do ombligo estrictamente en dirección central. Atopáronse no 65% das pinturas. Ademais, o signo considérase positivo se se detecta tensión dos músculos abdominais na rexión epigástrica,
- O punto de Kach na pancreatite é a dor no fondo de tocar a proxección da cola do órgano do sistema dixestivo. Localización do punto: rexión do proceso transversal da 8ª vértebra torácica. Nalgunhas situacións con pancreatite crónica, pode manifestarse como unha maior susceptibilidade da pel nesta área,
- O signo de Razdolsky detéctase en case todos os casos de pancreatite aguda. Vai acompañado dunha forte dor que se produce durante a percusión na pel na zona da proxección do páncreas. Baséase nun pronunciado proceso inflamatorio da cavidade abdominal.
Non obstante, a palpación non é suficiente para facer un diagnóstico, sempre se realiza un diagnóstico completo, xa que un ataque agudo pode ser desencadeado por outras enfermidades - colecistite, colelitiasis.
A presenza dos síntomas descritos é o motivo da hospitalización do paciente para o exame posterior nun hospital.
Síntomas de palpación
 Ademais dos enumerados anteriormente, pode nomear outros signos que teñen o nome de médicos e están determinados por palpación. Os que xa foron descritos parecen ser os máis comúns, respectivamente, a maioría das veces recorre á súa axuda.
Ademais dos enumerados anteriormente, pode nomear outros signos que teñen o nome de médicos e están determinados por palpación. Os que xa foron descritos parecen ser os máis comúns, respectivamente, a maioría das veces recorre á súa axuda.
Segundo os médicos, o síntoma de Mondor maniféstase en case todos os casos de pancreatite aguda ou reactiva. Vai acompañado da aparición de manchas escuras dunha tonalidade azul na pel dunha persoa. Aparecen tanto no corpo coma na cara. A razón é a penetración de substancias tóxicas que o páncreas emite no sistema circulatorio, despois das cales entran nas capas da pel.
O signo de Grott caracterízase por unha síndrome de dor grave, que se detecta en determinados puntos. Hai varios, cada un ten o seu propio nome, axuda a confirmar o proceso inflamatorio na cola, corpo ou cabeza da glándula.
Na palpación guíanse polos seguintes síntomas:
- Desjardins. A dor aparece nun punto que está 4 centímetros por encima do ombligo ao longo da liña que a conecta á axila. Positivo nun 71%, especialmente no contexto dunha enfermidade destrutiva.
- No proceso inflamatorio agudo, a miúdo detéctase unha reacción positiva con presión sobre a zona, que está situada na fosa do músculo esternocleidomastoide. O nome do síntoma é un sinal de Mussie-Georgievsky. Débese a unha grave irritación da parede abdominal, a irradiación das terminacións nerviosas.
É de destacar que o síntoma de Mussie-Georgievsky é positivo non só no fondo da pancreatite, senón tamén coa inflamación da vesícula biliar, perforación da úlcera. Polo tanto, a súa presenza non é un diagnóstico final, é necesario un diagnóstico diferencial.
Un signo de Tuzhilin vai acompañado da aparición de manchas vermellas na pel, cuxo tamaño é de ata 4 milímetros. Determínase cunha recaída de inflamación lenta.
O tratamento dun ataque agudo realízase nun hospital. Despois do alta, cómpre seguir unha dieta, tomar medicamentos prescritos por un médico. Adicionalmente, úsanse métodos non tradicionais - complexos de masaxe, acupuntura, decoccións de herbas, etc.
A información sobre os síntomas da pancreatite inclúese no vídeo neste artigo.
Que é a pancreatite?
Cada ano, o número de persoas con glándula parénquima con desenvolvemento agresivo da inflamación aumenta no exceso de alimentos normales, exceso de abuso de alimentos cunha alta porcentaxe de graxa, así como pratos preparados fritando e tomando bebidas con alcohol.
A pancreatite é un proceso inflamatorio e dexenerativo no páncreas. Se se manifesta tal proceso, as enzimas producidas polo páncreas non entran no duodeno. Polo tanto, comezan a actuar activamente xa no páncreas, destruíndoo gradualmente.
Este proceso chámase autólise, que en latín chámase "autoxestión". Agora xa sabes, nos termos máis xerais, sobre a pancreatite aguda, cal é. É só un ataque químico, e a transformación da glándula "por si mesma" nunha masa semi-dixerida.
Mecanismo de acción
Crónica
hepatite vírica 1:
crónica
hepatite viral B,
crónica
hepatite viral D (delta),
crónica
hepatite vírica non especificada (con
virus non identificado).
Autoinmune
hepatite 2:
tipo
1 (anti SMA, anti ANA positivo),
tipo
3 (positivo anti SLA).
Criptogénico
hepatite (etioloxía descoñecida).
A enfermidade
insuficiencia L1antitripsina.
Primaria
colangite esclerosante.
Primaria
cirrosis biliar.
Crónica
hepatite alcohólica (da epígrafe
"Enfermidade alcohólica
fígado ”).

1
Inclusión esclerosante primaria
colangite, cirrosis biliar primaria
fígado, enfermidade de Wilson-Konovalov
A rúbrica de HG débese a que estas
as enfermidades son crónicas
exame morfolóxico de mostras de biopsia
en tales pacientes revela a miúdo
signos característicos de autoinmunes
ou hepatite crónica viral.
Fase
infección viral (indicada cando
hepatite crónica crónica)
Replicas
(reactivación coa infección por VHC)
FRGP e SFO -
un complexo de síntomas clínicos,
desenvolvida como resultado motor-sensorial
disfunción da vesícula biliar
condutos e os seus esfínteres
Segundo o romano
Consenso de 2006, en vez do termo
"Disfunción do tracto biliar",
empréganse os termos "funcional"
trastornos da vesícula biliar e esfínter
Oddie ".
E1 - funcional
trastorno da vesícula biliar
E2 - funcional
Trastorno biliar SFD,
E3 - funcional
trastorno pancreático SFO.
Con clínicas
o punto de vista parece cómodo
a seguinte clasificación de funcionais
violacións do tracto biliar:
- funcional
trastornos da vesícula biliar
- Funcional
trastornos do esfínter de Oddi.

Por funcional
condición:
- hiperfunción,
Se FGF e SFD
caracterizado por aumentar o ton
vesícula biliar e esfínter entón
chamado hiperkinético
hipertónico (hiperfunción). En
caso de diminución do ton da vesícula biliar
e diagnostican esfínteres do tracto gastrointestinal
hipokinética hipotónica
disfunción (hipofunción). Pode haber
Variantes mixtas de FGF e SFD.
Eu
Infección bacteriana. Un dos máis importantes
factores etiolóxicos de crónica
colecistite.
Crónica
A pancreatite é unha enfermidade polietiolóxica.
Os principais factores etiolóxicos
son os seguintes.
Abuso
alcol. Alcohol
ten un efecto tóxico
células acinar pancreáticas, provoca espasmo
esfínter de Oddi, aumento da presión en
condutos da glándula, contribúe inicialmente
aumentar a función exocrina e, a continuación,
o esgotamento das reservas de páncreas,) provoca engrosamento
zume de páncreas por precipitación
proteína nos condutos, o que conduce a
hipertensión intraductal, aumenta
agresividade da bilis, causa fundición
en os conductos do páncreas e na súa inflamación.
Enfermidades
condutos biliares
especialmente colelitiasis (63%
casos). En presenza de enfermidades
ocorre a transición do tracto biliar
infeccións do tracto biliar no páncreas
ao longo do tracto linfático, dificultade
saída de secreción pancreática e
desenvolvemento da hipertensión intraductal
(con colelitiasis), fundición
bile nos conductos do páncreas.
2 opcións son posibles
desenvolvemento da pancreatite crónica.
1. Tríptico
opción
2. Non típico
opción
Tríptica
opción Esencia
variante triptica de crónica
pancreatite é con
dificultade na saída de páncreas
zume e aumento da presión nos condutos
rotura das glándulas basais
membranas de acini e activación de proenzimas
nos condutos do páncreas seguido da auto-dixestión
tecido da glándula. Como resultado diminúe
masa de acini e diminución da función pancreática.
No 50-95% dos casos
pancreatite crónica é
precipitando e calcificando.
Os depósitos de proteínas precipitan e
calcificacións nos condutos pancreáticos da glándula é
consecuencia da síntese de proteínas reducida
a litostatina necesitaba manter
calcio en estado soluble.
A deposición de proteínas precipita en
Os conductos pancreáticos contribúen ao alcol,
cambios metabólicos e relacionados coa idade.
Non típico
opción Esencia
opción non típica é
que baixo a influencia de varios
desenvolvemento de factores etiolóxicos
atrofia de acini e a súa substitución
tecido conectivo.
Contribuír a isto
condicións hipoácidas do estómago, alcoholismo
e trastornos circulatorios no estómago
e o duodeno 12. Deficiencia de secretina
leva a líquido inferior e
partes alcalinas do zume do páncreas
e aumenta a súa viscosidade, espasmo do esfínter
Oddi e aumento da presión do conduto
Páncreas
Ao mesmo tempo, a saída é difícil
zume pancreático e desenvólvese
edema pancreático que leva a
atrofia de acini e a súa esclerose.
Atrofia da acini tamén causa
exposición directa ao alcol
trastorno metabólico, hiperlipidemia,
deficiencia nutricional (proteína
e vitamina), exposición a virus,
medicamentos.
Gradual
perda de peso dun parénquima en funcións
O páncreas leva a unha diminución da súa produción
encimas e, a continuación, insulina co desenvolvemento
trastornos dixestivos e azucre
diabete.
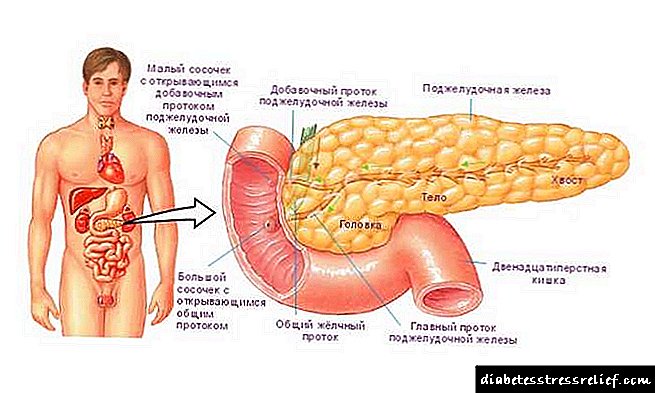
Causas da pancreatite
O desenvolvemento da enfermidade pancreática pode vir precedido de patoloxías que se desenvolven na cavidade do tracto biliar, onde activan unha violación patolóxica da saída normal da bile, como a colecistite ou a colelitiasis.
Unha nutrición inadecuada, xunto cunha predisposición hereditaria, o alcoholismo e o estrés constante, tamén se atopan nun dos primeiros lugares na provocación de lesións pancreáticas da glándula parénquima.
O desenvolvemento de enfermidades que poidan orixinar patoloxía pancreática:
- infección da gripe
- inflamación do apéndice
- etapa progresiva da gastrite,
- herpes
- trauma na cavidade abdominal, por exemplo, ao caer ou caer no abdome cunha bola,
- intolerancia individual a certas variedades de produtos alimentarios, etc.
A esencia desta enfermidade é que debido a procesos secuenciais, bloqueanse os conductos do páncreas a través dos cales os enzimas que descompoñen nutrientes son secretados no duodeno.
Non poden chegar ao seu destino sen obstáculos, as encimas dixestivas activas dixeren o tecido pancreático. Este proceso chámase autólise, que en latín chámase "autoxestión".
Agora xa sabes, nos termos máis xerais, sobre a pancreatite aguda, cal é. É só un ataque químico, e a transformación da glándula "por si mesma" nunha masa semi-dixerida.
Microcirculatorio
tipo de hemorraxia característica de
trombocitopenia e trombocitopatía.
Purpura trombocitopénica
acompañado da aparencia de pel
hemorraxias e hemorraxias de
mucosas.
Hemorragia da pel
poden ser ecimosos ou
erupcións petequiales. A pel
integument reminiscente ao "leopardo
a pel ".
Nun estudo de laboratorio
as plaquetas redúcense no sangue.
Tras o exame do paciente
con hemorraxia tipo hematoma
masivo, profundo
tensa e moi dolorosa
hemorragias en grandes articulacións, músculos,
fibra subcutánea e retroperitoneal, in
membranas serosas.
Por lesións
abundante e prolongado
hemorraxia e hematuria que
característica dunha enfermidade como
hemofilia deficiente 8
factor (globulina antihemofílica),
enfermidade hereditaria
recesivo
At
os pacientes desenvolven hemartrose,
logo deformación conxunta, basicamente
gran - xeonllo, cóbado, pulso,
contraccións e anquilosas.
1) infección viral
(papeiras, hepatite B, virus
Koksaki B)
2) cambio vascular
Páncreas: aterosclerose, trombose, vasculite,
3) hiperlipoproteinemia
(obstrución dos vasos sanguíneos por partículas graxas,
pancreatosis graxa, etc.),
4) hiperparatiroidismo
- exceso de hormona paratiroide e hipercalcemia
estimular a secreción de enzimas e
activa a tripsina e lipase no seu interior
condutos
5) transferido
pancreatite aguda
6) xenética
predisposición hereditaria
enfermidades (fibrosis quística, hemocromatosis),
7) medicamentos
exposición (citostáticos, tetraciclinas,
sulfonamidas).
A pancreatite en adultos é un problema bastante común que todos poden enfrontar. Os trastornos asociados á saída da bilis, así como as características nutricionais (por exemplo, o consumo de alimentos graxos e abundantes en carne, o estrés, a predisposición hereditaria, o alcohol, etc.) poden levar ao desenvolvemento.
En consecuencia, os que abusan constantemente do alcol teñen un maior risco de desenvolver pancreatite. Segundo as estatísticas, adoita desenvolverse en mulleres embarazadas e nais novas no período posparto. A clave para previr o desenvolvemento da pancreatite é o enfoque adecuado para a formación dunha dieta.
Os seguintes factores poden causar pancreatite:
- cirurxía no tracto biliar e xeralmente no estómago,
- lesións abdominais, lesións,
- infestacións parasitarias, infeccións, especialmente hepatite vírica,
- orellas (papeiras),
- predisposición xenética.
Estatísticas de pancreatite por causas
- O 40% de todos os pacientes con inflamación do páncreas son alcohólicos. A maioría das veces revelan a necrose do órgano ou os seus trastornos destrutivos.
- O 30% dos pacientes son antecedentes de colelitiasis.
- O 20% dos pacientes son pacientes obesos.
- O 5% dos pacientes son pacientes que sufriron unha lesión no órgano ou unha intoxicación do corpo, tomando medicamentos.
- Menos do 5% dos pacientes son pacientes con predisposición hereditaria á formación de inflamación ou que padecen defectos conxénitos no desenvolvemento do órgano.
Os cálculos biliares e o alcolismo son as causas de case o 90% das hospitalizacións por pancreatite aguda. Segundo algúns informes, máis do 40% de todos os pacientes son alcohólicos con necrose pancreática ou pancreatite destrutiva.
5. Etioloxía e patoxénese da colecistite crónica.
(Citado
de Shelley W. Dooley J., 1999)
1)
Hepatite viral B, V D, C.

3)
Trastornos metabólicos:
glicogénose
Tipo IV
4)
A longo prazo intra- e extrahepático
colestase
5)
Violación da saída venosa do fígado:
6)
Trastornos inmunitarios (autoinmunes
hepatite).
7)
Intoxicación, efecto tóxico
medicamentos.
Cirrosis india infantil.
9)
Cirrosis criptogénica (cirrosis escura
etioloxía).
Clasificación
CP sobre morfoloxía
Nudo pequeno
CPU (micronodular): típico pequeno
unidades de rexeneración de ata 0,3 cm (idénticas
de tamaño) e septa ancha e regular.
Groso
CPU (macronodular)
- nodos superiores a 0,3 cm, no interior de grandes nodos
Poden estar presentes lóbulos normais,
septa de diferentes tamaños.
Mixto
CPU (micro-macronodular).
- hipofunción.
Adrift
Hoxe diagnostícanse 6 tipos principais de inflamación do páncreas:
- Pankreatite aguda. Inflamación rápida en desenvolvemento. Se non se trata, o risco de cambios irreversibles nos tecidos de órganos é elevado.
- Recidiva aguda. Os ataques de pancreatite aguda repítense durante 6 meses.
- Inflamación crónica recurrente do páncreas. Ten síntomas agudos, pero despois do tratamento, os tecidos do órgano non están restaurados completamente.
- Obstructiva. As calificacións (depósitos) están presentes nos condutos excretores do órgano, e os conductos excretores amplíanse ou estreitanse.
- Crónica non obstructiva. A parte exocrina do páncreas perde a súa función debido á destrución do tecido, a parte endócrina é menos afectada. Os conductos excretores expándense, o fluído patolóxico acumúlase nos tecidos do órgano, fórmanse pseudocistas.
- Calificando. Variedade e forma independente de tipo non obstructivo. Vai acompañado da deposición de sales de calcio non nos condutos do órgano, senón no seu parénquima.
A pancreatite aguda e recorrente difire da forma crónica da patoloxía porque nos dous primeiros casos, o tecido pancreático pode restaurarse completamente e nos últimos, despois do tratamento, permanecen trastornos estruturais e funcionais.
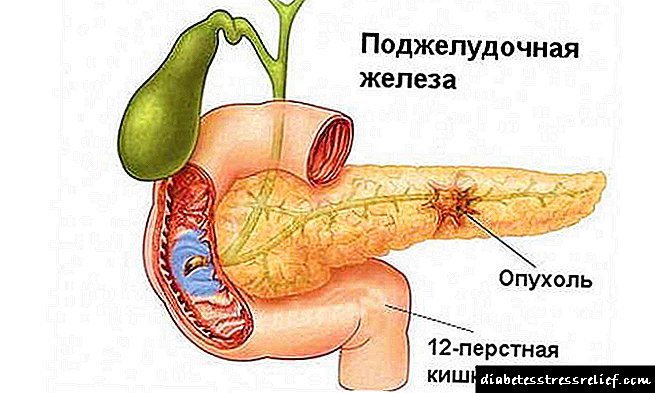
192. Puntos de dor e áreas en enfermidades do páncreas
Zonas e puntos pancreáticos. Se debuxas dúas liñas mutuamente perpendiculares polo ombligo - liña mediana anterior e liña umbilicalis e dividides a esquina superior dereita cunha bisectriz, entón a esquina interior formada chámase zona ou triángulo Shoffar (AEChauffard, médico francés) ou a zona coledo-pancreática, onde se determina a dor cando a cabeza está danada. páncreas A zona simétrica da esquerda denomínase zona M. Hubergritsa-Skulsky, que é dolorosa durante os procesos na área corporal do páncreas.
O punto Desjardins (A.Dejardins, cirurxián francés) está situado a 6 cm do ombligo ao longo da liña que une o ombligo coa axila dereita. Dolores en procesos na área da cabeza do páncreas.
Punto A. Hubergrits: un punto simétrico á esquerda a 6 cm do ombligo ao longo da liña que o conecta á cavidade axilar esquerda.
Dolores en lesións do páncreas caudal.
Pola natureza da lesión da glándula
A natureza edematosa é a etapa inicial do proceso inflamatorio. Remata de forma independente ou entra en necrose pancreática. Os cálculos biliares poden provocar inchazo, bloqueando o conduto da glándula.
A natureza destrutiva da lesión é cando se observa a morte completa ou parcial dos tecidos do órgano. Outro nome é a necrose pancreática. As súas variedades:
- focal pequeno: afecta aos tecidos dunha parte anatómica do órgano (cola, corpo ou cabeza),
- focal medio e grande: difire do foco pequeno no tamaño da área das lesións do páncreas,
- subtotal: os tecidos da maior parte do órgano morren,
- necrosis total - completa dos tecidos de todos os departamentos do páncreas.
Segundo a fase da enfermidade
A pancreatite aguda ten as seguintes etapas de desenvolvemento:
- Enzimático: observado os primeiros 3-5 días. Neste momento, ocorre a morte dos tecidos, obsérvase a endotoxemia (liberación de toxinas no corpo).
- Reactivo: comeza na segunda semana da enfermidade. A inflamación estéril é característica (é dicir, sen influencia de microbios) contra o fondo de focos de necrose. Clínicamente, esta condición exprésase por infiltrado parapancreático (acumulación en células de elementos foráneos con linfa e sangue) e febre resorptiva (aumento de temperatura de 1-2 ° C debido á entrada de produtos de descomposición de tecido no sangue).
- Secuestro: ocorre ás 3 semanas de enfermidade e pode durar ata seis meses. O secuestro (áreas de tecido morto entre os vivos) comezan a aparecer 10-14 días despois do inicio da enfermidade. A patoloxía ten dúas variedades: necrose pancreática estéril con formación de quistes e infectada con complicación purulenta.
Está previsto que a fase de resultados seis meses despois do inicio da enfermidade. Posibles resultados: recuperación completa ou incompleta, cambio de órganos patolóxicos persistentes, morte.

Fases do curso da pancreatite crónica:
- Asintomático. A patoloxía detéctase por accidente, segundo os resultados das probas de laboratorio de sangue ou ouriños, así como con ultrasóns da cavidade abdominal.
- Con manifestacións clínicas. A pancreatite crónica divídese en 4 etapas, cada unha delas ten as súas propias sub-etapas, caracterizadas pola intensidade da dor, a presenza de complicacións e a duración da patoloxía.
1.
súper afiado (raio rápido) se PE
desenvólvese nun prazo de 7 días desde o inicio
ictericia
2.
aguda se o PE se desenvolve dentro
8-28 días desde o inicio da ictericia,
3.
subaguda se o PE se desenvolve a tempo
de 5 semanas a 12 a 26 semanas despois da ocorrencia
ictericia.
2)
PE latente. Síntomas clínicos
ausente pero usando psicométrico
as probas poden detectar o declive mental
habilidades e habilidades motrices sutís.
3)
PE crónico (recorrente). Grao de
gravidade dos síntomas clínicos
varía de leve (estadio I) a coma
(Etapa IV).
En
aguda PE final
verdadeiro (endóxeno,
hepatocelular) coma.
Progresión
PE crónica en pacientes con cirrosis
o fígado provoca exóxeno
coma (porto-sistémico, shunt).
subaguda
(progresivo rápido) GN,
(Ryabov
S.I., Serov V.V., 2000, Shulutko B.I., 2001,
Shumilkin V.R., 2004)
1.
Proliferativo GN:
a)
inmunopositivo (Ig A nefropatía -
Enfermidade de Berger, nefropatía Ig G e Ig M,
combinación de varios depósitos),
mesangiocapilar
(membrana-proliferativa I e III
tipo)
proliferativo membranoso
Tipo GN II (enfermidade de depósito denso),
2.
GN mínimo (GN con mínimo
cambios, nefrosis lipoide).
3.
Etapas membranosas GN - I, II, III, IV.
4.
Glomerulosclerose segmentaria focal.
5.
ESclerosante (fibroplástico) GN.
Puntos de páncreas
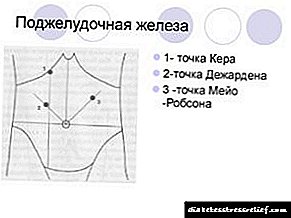
»Páncreas» Puntos do páncreas
A palpación do páncreas é un procedemento complexo, porque o órgano está situado no fondo do peritoneo. Se o órgano é sa, só o 1% dos homes e o 4% das mulleres poden sentilo. Pero a patoloxía a miúdo non se revela de ningún xeito, as desviacións no estado de saúde permanecen descoñecidas durante moito tempo.
Tarefas de inspección
O páncreas adoita atoparse só coa compactación e o ensanche. Na palpación establécese a situación, a forma e o tamaño do órgano. Se se detecta unha desviación ou aumento, entón faise un diagnóstico diferencial entre anomalías na estrutura do órgano, inflamación e neoplasia.
A palpación combínase a miúdo cun exame para identificar áreas dolorosas. A área de compactación identificada debería caracterizarse polo tamaño, o grao de densidade e a dor.
A inspección comeza coa recollida de reclamacións. A dor pode ser diferente en duración e natureza. Os ataques que se producen 3-4 horas despois da comida son característicos da pancreatite calculosa.
Obsérvase especialmente dor severa na pancreatite aguda. Se persisten moito tempo, entón isto é posible con tumores.
Un exame xeral fai posible detectar o esgotamento xeral do paciente, a presenza de ictericia.
Con pancreatite, obsérvase unha pel pálida e áreas de cianose, que se desenvolven contra o fondo de intoxicación. En formas crónicas, obsérvase a perda de peso, a pel seca e unha diminución do turgor.
Este procedemento permite detectar a presenza dun son tímpano ou contundente. Este fenómeno obsérvase a miúdo con quistes ou tumores.
Realízase a través de liñas topográficas dende o nivel do ombligo cara arriba. En persoas saudables, o páncreas non está dispoñible con percusión.
Para as enfermidades do páncreas, o procedemento permite identificar:
- timpanita
- dor
- ascites
- zona escura sobre a zona de protección.
Así, só tumores ou quistes moi grandes poden mover o estómago e as bucles do intestino. Neste caso, escóitase un sonido durante a exploración na parte media do abdome.
Palpación do páncreas
A palpación realízase en posición supina despois de limpar o intestino cun enema. Ás veces prescríbase lavado gástrico. Se todo está ben co órgano, entón a pel do epigastrio é indolora, non hai tensión. O grosor da capa de graxa subcutánea á esquerda e á dereita debe ser o mesmo.
Con palpación superficial, chama a atención sobre a sensibilidade da pel.
As sensacións dolorosas poden ser con pancreatite aguda ou durante unha exacerbación dunha forma crónica. A tensión reflicte a gravidade e prevalencia da inflamación. Pero ao comezo da enfermidade, este síntoma pode estar ausente.
A palpación segundo a gruta está baseada en técnicas dolorosas. Para o procedemento, o paciente está de lado dereito, pero as pernas están dobradas. A man dereita está enrolada. A palpación pasa o lado esquerdo do abdome do músculo recto. Como inspiración, os dedos afúndense na parede traseira.
Os principais puntos son investigados:
- Punto de Desjardins. Atópase na intersección de liñas condicionais que conectan a axila á dereita e ao embigo. Con dor, podemos falar de danos na cabeza do páncreas.
- Punto Mayo-Robson. Está situado na liña de fondo desde o embigo ata a axila esquerda. A dor severa no punto indica inflamación da cola.
- Punto de choque. Ela tamén fala sobre problemas de cabeza.Atópala no lado dereito do medio do abdome ao longo da bisectriz do ángulo umbilical.
O método Grotto úsase máis a miúdo. O método clásico permite identificar o problema só en presenza de problemas de tumor, así como cunha parede abdominal moi descarnada. Neste caso, a glándula palpase como un cordón plano estacionario situado en dirección horizontal.
Cando é posible atopar unha glándula normal, entón créase unha sensación de rodar os dedos a través dun rolo indolor cun diámetro de aproximadamente 1,5-2 cm. O órgano debe estar inmóbil, sen rumorear, non cambia de forma en resposta ás medidas tomadas. Isto difire dos órganos veciños.
A inspección comeza co tecido saudable. A cola da glándula é palpada coa palma dereita. Sitúase no bordo exterior do abdome (músculo recto esquerdo). Faga isto para que os dedos dos dedos estean ao nivel do arco costal esquerdo.
Por comodidade, os médicos usan o método de palpación bimanual. Neste caso, a palma esquerda comeza no lado dereito baixo as costas do paciente. Durante o exame, o médico, mentres expira o paciente, alimenta a parede abdominal posterior na dirección da man palpante.
Se hai un aumento do páncreas, prodúcese compresión da aorta abdominal. Neste caso, cunha exhalación completa, escóitase un murmurio sistólico.
Para o procedemento úsase un fonendoscopio. Con cada exhalación, mergúllase profundamente no abdome. Esta acción leva ao suxeitamento da aorta e á aparición de ruído estenótico.
palpación do páncreas segundo Obraztsov:
Palpación (palpación) do páncreas como forma de diagnosticar enfermidades

Palpación do páncreas
A palpación pancreática é un método de diagnóstico que permite determinar en que condición se atopa. É extremadamente raro sentir o páncreas nun paciente que non se queixa do seu traballo. Só o 1% dos homes e o 4% das mulleres poden atopar o órgano indicado por palpación.
Coa palpación pódense detectar varias enfermidades do páncreas. A manipulación é realizada por un especialista, xa que para detectar calquera desviación é necesario ter coñecementos especiais. Ademais, o órgano que se está a investigar está situado bastante profundamente na cavidade abdominal e é difícil de estudar.
Técnica
Na pancreatite crónica, o páncreas só se pode atopar nun 50% dos pacientes. Na fase inicial da enfermidade, o órgano aumenta de tamaño, con todo, no futuro adquire esquemas típicos, o que complica o proceso de exame.
Considérase que a zona de sensación é o colon transversal ea área de gran curvatura do estómago. O médico atopaas de antemán para non confundilas con ferro no futuro. A palpación realízase ao longo do eixe do órgano especificado, ao longo dunha franxa horizontal (visualmente "traza" un dedo máis groso por encima da maior curvatura do estómago).
Antes do procedemento, advírtese ao paciente de que se realiza cun estómago baleiro. Cun alento profundo do suxeito, o especialista insire dedos medio dobrados na cavidade abdominal da almofada.
Se todo está ben coa glándula, ou non se sente en absoluto, ou é avaliado como un órgano inmóbil en forma de cilindro cun diámetro pequeno (neste caso non se detecta a síndrome da dor).
Áreas de investigación
Se unha persoa está sa, entón o páncreas, por regra xeral, non é palpable. Obsérvanse casos excepcionais en individuos cunha parede abdominal débil, desnutrición, con órganos baleiros do sistema dixestivo.
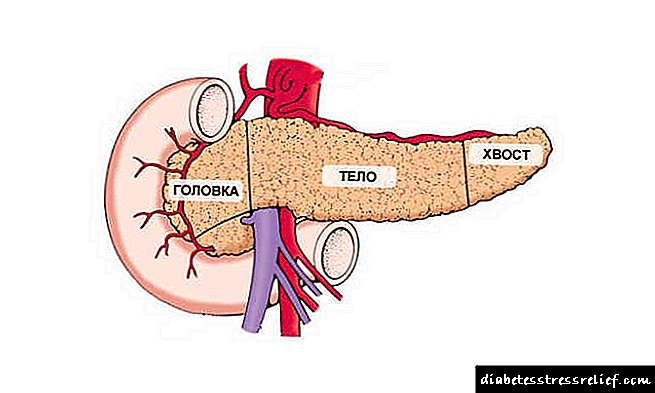
Constituíntes pancreáticos:
- Cabeza. Ao tacto, trátase dunha formación suave, elástica e non desprazable duns 3 cm de diámetro e ten unha superficie lisa sen tubérculos e baches.
- Corpo. É 3-6 cm superior á liña do ombligo e ocupa unha posición horizontal. Na proba, esta parte do órgano defínese como un cilindro suave situado transversalmente, de 1 a 3 cm de diámetro, non móbil, cunha superficie sen saíntes. Non se observa dor durante a palpación.
O corpo da glándula é fácil de atopar se toma como referencia a maior curvatura do estómago (a glándula que funciona normalmente é de 2-3 cm superior ao nivel de gran curvatura na liña media). Non obstante, esta técnica debe usarse con moito coidado, xa que a curvatura grande adoita cambiar o seu lugar no espazo.
A cola da glándula "escóndese" no hipocondrio esquerdo, polo que é imposible sondalo. A palpación do corpo e da cabeza do páncreas realízase co corpo inclinado cara á esquerda (a persoa que vai ao médico toma unha posición vertical). Isto permítelle relaxar os músculos da prensa e acceder ao órgano en investigación.
Estrutura do páncreas
A palpación do páncreas segundo a gruta é a seguinte: o paciente toma unha posición horizontal (está no seu lado dereito).
As manipulacións realízanse despois do baleiro previo do intestino do paciente establecendo un enema limpador.
Os dedos do médico, desprazándose cara á columna vertebral, cruzan a cruz do órgano investigado coa columna vertebral, como resultado do que o músculo recto móvese ao carril medio e non interfire co exame.
Identificación de procesos inflamatorios
O páncreas é un órgano cuxa palpación permite determinar a súa condición. A síndrome da dor que se detecta durante a manipulación normalmente indica un proceso inflamatorio. Se as dores están concentradas na zona Shoffar, isto indica inflamación da cabeza do órgano, se están localizadas na rexión simétrica con ela á esquerda - problemas co corpo da glándula tiroides.
Os síntomas da pancreatite pódense detectar por palpación. Esta enfermidade indícase por un cambio na densidade do órgano: tórnase primavera ou nunha consistencia similar á masa.
O síndrome da dor irradíase cara ás costas e faise máis intenso cando o corpo se inclina cara adiante (e se unha persoa está no seu lado esquerdo, o malestar desaparece).
Centros de dor e áreas en pancreatite crónica
Un médico que palpa o páncreas inflamado, por regra xeral, nota a cesación da pulsación da aorta abdominal ("síntoma de Voskresensky"). Isto débese a un aumento do tamaño do órgano e edema da fibra retroperitoneal. A tensión que se produce na cavidade abdominal da proxección dun órgano enfermo sobre a parede anterior chámase síntoma de Mape.
Diagnóstico de quistes e tumores
O páncreas está palpado ben co adelgazamento da parede abdominal, que se observa en persoas que sofren un esgotamento do corpo, así como na maioría dos sexos máis xustos que deron a luz aos nenos.
Noutras categorías de persoas que reciben unha boa alimentación, a posibilidade de palpación do órgano normalmente indica un aumento do tamaño (é o caso do proceso inflamatorio), a presenza de pancreatite ou neoplasia indutiva.
A palpación nas condicións indicadas anteriormente, normalmente, vai acompañada dun espasmo, que se irradia cara á columna vertebral ou cara atrás. Se hai un tumor do páncreas, enténdese a tuberosidade e a compactación do ápice ou a cola do órgano.
En presenza de neoplasia, o órgano afectado aumenta de tamaño, durante a palpación notase dor. Un tumor da cola ou cabeza é máis fácil de detectar que unha patoloxía similar do corpo da glándula.
Se a pulsación de aórtica se determina demasiado forte, isto suxire que hai un tumor na glándula.
Cando a palpación revela dor intensa ou unha persoa padece enfermidade do Evanxeo, é necesario analizar aínda máis se hai desviacións no funcionamento da vesícula biliar.
Un aumento do tamaño deste último indica unha saída incorrecta de bile do órgano de proba, que se atopa a miúdo cando o conduto biliar está comprimido por neoplasma da cabeza da glándula e por outras razóns.
Determinación da zona afectada do órgano
Sondar a través dos puntos de control concentrados na parede abdominal anterior permite determinar a zona na que se viu afectado o páncreas.
Entón, con desviacións na cabeza do órgano, a síndrome da dor fixase no punto de Desjardins. Para atopalo, cómpre "deseñar" visualmente unha liña dende o ombligo ata a fosa axilar da man dereita (a unha distancia de aproximadamente seis centímetros do ombligo segundo a liña indicada, haberá un punto de Desjardin).
Se a palpación do punto Mayo-Robson da glándula vai acompañada de dor, isto indica danos na cola do órgano. Para atopar o lugar indicado, cómpre conectar visualmente o centro do arco costal no lado esquerdo e o ombligo. Ao dividir a liña en tres segmentos, será posible atopar o lugar desexado (caerá no bordo do segmento medio e externo).
Os médicos palpan o páncreas para determinar as diversas condicións patolóxicas deste órgano ou as súas partes, con todo, a palpación non é o único método para detectar enfermidades. Para aclarar o diagnóstico son necesarios exames adicionais recomendados polo médico.
Áreas de pancreatite e puntos de dor: síntoma de fénico
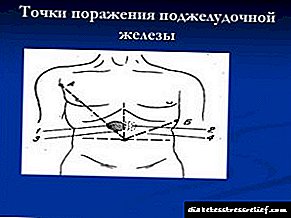
Nun mundo no que non queda tempo para unha nutrición adecuada e equilibrada, moitas veces son diagnosticadas enfermidades pancreáticas - pancreatite, diabetes mellitus e outras enfermidades asociadas a malos hábitos alimentarios.
A inflamación do órgano interno maniféstase por dor excruente, que non é susceptible de terapia con analxésicos, acompañada de vómitos repetidos, feces soltas e indixestión.
O páncreas está en estreita interconexión con outros órganos internos. Se se vulnera a súa funcionalidade, isto afecta ao traballo do organismo no seu conxunto. Non obstante, é imposible facer un diagnóstico nunha clínica, sendo necesarios estudos de laboratorio e instrumentais.
Entón, que significan os puntos de dor na pancreatite? Considere os síntomas de Shoffar, Kach, Mayo-Robson e outros médicos que están determinados pola palpación.
Páncreas e manchas no corpo

Para o tratamento da pancreatite, os nosos lectores usan con éxito o método de Irina Kravtsova.
A aparición de puntos vermellos no corpo dun paciente que sofre pancreatite, os gastroenterólogos asócianse cunha forte exacerbación da enfermidade. Por regra xeral, tales erupcións aparecen, en primeiro lugar, nas costas, no estómago e no peito (en poucos casos, no pescozo e nas extremidades).
Os puntos vermellos con pancreatite chámanse síntoma de Tuzhilina. A primeira forma de diagnosticar as causas da aparición de puntos é a presión.
Se, cando fai un clic leve sobre un dos puntos, non se esvaece, o que significa que o paciente ten unha exacerbación dos procesos inflamatorios no páncreas.
Canto máis forte avanza a enfermidade, máis puntos aparecen no corpo do paciente. Este síntoma non se aplica aos signos incondicionais de pancreatite, xa que se poden observar erupcións cutáneas con outras enfermidades (por exemplo, enfermidades do sistema vascular).
Para determinar a natureza da vermelhidão, o paciente debe poñerse en contacto co departamento gastroenterolóxico, onde un especialista experimentado, utilizando métodos e diagnósticos especiais de diagnóstico, determinará se a aparición de puntos vermellos está realmente asociada a unha agravación da enfermidade pancreática.
Manchas de pancreatite
Un dos signos dunha pancreatite aguda progresiva son pequenas manchas vermellas redondeadas, cuxas principais acumulacións se observan no corpo do paciente. Tales erupcións cutáneas non se descolocan ao palpatar polo seu gastroenterólogo, que é un dos primeiros síntomas dunha exacerbación dunha enfermidade pancreática.
As manchas vermellas con pancreatite son un fenómeno irregular, polo tanto, a súa verdadeira natureza da aparencia só se pode explicar despois dun exame diagnóstico dos órganos internos no departamento gastroenterolóxico.
Tales erupcións non causan molestias ao paciente, sen embargo causan molestias psicolóxicas, extremadamente indesexables para enfermidades do tracto gastrointestinal.
Por este motivo, o médico asistente debe prestar unha atención especial a pacientes con problemas similares.
As manchas aparecen principalmente nas etapas tardías da pancreatite, con todo, non están excluídos os casos cando as erupcións cutáneas poidan manifestarse no inicio do desenvolvemento da enfermidade. Información especializada sobre este problema só pode ser dada por un especialista.
Síntomas e causas do cancro de páncreas
O cancro de páncreas é bastante común, a incidencia do cancro está aumentando nos países desenvolvidos debido á nutrición abundante e antinatural. Os síntomas do cancro de páncreas aparecen bastante tarde nas últimas etapas da enfermidade, polo que é bastante difícil diagnosticalo. Os síntomas do cancro de páncreas son moi similares aos da pancreatite.
Síntomas do cancro de páncreas
1. ictericia. A esclera e a pel vólvense amarelas 2. Dor na liña do abdome, que tamén pode ir cara ás costas. 3. Unha forte perda de peso, perda de apetito, debilidade e fatiga.
4. Abondosas feces soltas flotando na superficie debido ás graxas non digeridas
Causas do cancro de páncreas
1. Dieta inadecuada, sobresaturada con pratos e graxas de carne 2. Fumar. O 30% de todos os casos de tumores do páncreas están asociados ao tabaquismo. 3. Cambios relacionados coa idade no tecido pancreático 4. Diabetes: os tumores son máis frecuentemente diagnosticados en pacientes con diabetes mellitus.
5. Pankreatite crónica
O material publícase exclusivamente con fins educativos e en ningún caso pode considerarse un substituto para a consulta médica cun especialista nunha institución médica.
A administración do sitio non se fai responsable dos resultados do uso da información publicada.
Para preguntas sobre diagnóstico e tratamento, así como a cita de medicamentos e determinar o horario da súa inxestión, recomendamos que consulte a un médico.
Lembre: a auto-medicación é perigosa!
Receitas populares de Narrecepti.ru
Síntomas de agravamento da pancreatite
Con agravamentos da pancreatite crónica, obsérvanse os mesmos síntomas que na forma aguda da enfermidade.
Os principais síntomas de agravamento da pancreatite inclúen:
- Dor na rexión epigástrica, hipocondrio esquerdo. Na maioría dos casos, a dor é débil. A dor intensa na pancreatite crónica é bastante rara. Comezan de súpeto, a miúdo un ataque de dor provoca alimentos graxos, picantes, azedo, bebidas alcohólicas, froitas e verduras frescas. Se o paciente comezou a necrose pancreática, a dor é moi forte e prolongada. Canto máis avanza a pancreatite, a maioría das veces a intensidade da dor é pronunciada moderadamente.
- Flatulencia, diarrea, outros trastornos dispepticos. A diarrea é máis común en pacientes con pancreatite alcohólica. Os trastornos dixestivos provocan unha perda de peso importante.
- Turgor reducido da pel. A pel faise menos elástica, menos elástica, a súa tensión se debilita.
- A lingua está cuberta de revestimento branco. A lingua tamén está seca, o revestimento pode ser amarelento.
- Náuseas, vómitos. Os ataques de vómitos son fortes, o vómito en si mesmo non aporta alivio importante para o paciente. A bile pode estar presente no vómito.
- A temperatura corporal segue sendo a normal. Cunha forma purulenta da enfermidade aumenta. Nalgúns casos, pode caer por baixo do normal.
- "Gotas de rubí". Pequenas manchas vermellas aparecen na pel no abdome e no peito. Cando remata o período de exacerbación, o número de puntos diminúe drasticamente ou desaparecen completamente.
- Síntoma de Mayo-Robson. Na zona do páncreas, a dor percíbese durante a palpación.
- Síntoma de Resurrección. Con edema pancreático, a compactación dolorosa vén determinada pola palpación. Cando o inchazo desaparece, o selo resólvese.
- Síntoma Chukhrienko. Defínese do seguinte xeito: debaixo do ombligo, pon a man (a través do abdome) e fai movementos bruscos bruscos de abaixo cara arriba. Cun resultado positivo, prodúcese dor.
- Síntoma de Gray-Turner. As manchas cianóticas aparecen na pel no lado esquerdo, ás veces cun ton amarillento.
- Síntoma de Grunwald. Ecimosos (hemorraxias na pel) nas nádegas e ao redor do ombligo.
- Síntoma de Grott. Á esquerda do ombligo, atrofíase o tecido subcutáneo.
- Síntoma Kacha. Debilitamento significativo dos músculos abdominais, claramente visible na palpación.
- Manchas azuladas na cara. En formas graves de pancreatite con embriaguez significativa, as manchas son moi pronunciadas. Tamén é posible a vermelhidão da cara, cunha tenue ton azulada.
- Exudación na cavidade pleural ou abdominal.
- Ictericia Maniféstase en non máis que un terzo de todos os casos de pancreatite. Na maioría dos casos, a causa da ictericia é o edema pancreático, que espreme o conduto biliar. As feces fanse claras, a orina escurece, a pel adquire un ton amarillento.
2 de setembro, - 20:50 Alexander Bondarev
Aínda non hai comentarios!
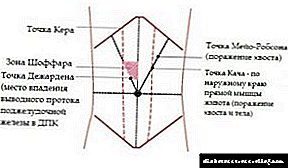
Punto Mayo-Robson: Áreas pancreáticas
As enfermidades pancreáticas poden identificarse por puntos de dor. O exame é realizado por un médico experimentado que pode facilmente identificar procesos patolóxicos no corpo. Hoxe falaremos sobre o que é o punto de Mayo-Robson e que enfermidades se poden diagnosticar despois da súa palpación.
A estrutura do páncreas
Este órgano grande está situado na parte traseira do abdome detrás do estómago. Consta de tres ramas:
O páncreas ocupa un lugar importante para asegurar a actividade vital do corpo, e tamén é o responsable da implementación da actividade secretora externa e interna. Coa súa derrota e a presenza dun proceso inflamatorio, ocorre unha enfermidade como a pancreatite.
En aparencia, é aguda e crónica. A inflamación do páncreas pode causar outras enfermidades.
Moitas veces, os pacientes experimentan dor á esquerda baixo as costelas. Despois de algún tempo poden aparecer outros signos de enfermidade pancreática.
Esta é unha forte perda de peso, perda de apetito, vómitos, diarrea. Pode que o paciente non teña coñecemento do proceso inflamatorio. Polo tanto, con dor periódica á esquerda baixo as costelas, debes contactar cunha institución médica para saber a súa causa.
O dano ao páncreas pode provocar graves consecuencias.
Zonas de páncreas
Coa axuda da palpación, pode detectar áreas dolorosas do páncreas. Divídense en tres tipos:
Grazas á inspección, podes pre-compoñer unha imaxe da enfermidade. Cando se examina doutros xeitos, é fácil facer o diagnóstico correcto e prescribir un tratamento eficaz.
Como é o exame
Un aumento do tamaño do páncreas indica un proceso inflamatorio. Para facer un diagnóstico correcto realízase a palpación. Faise pola mañá cun estómago baleiro ou despois de limpar o intestino cun enema. O paciente está de costas. A tarefa do médico é atopar a parte inferior do estómago.
Os dedos da man esquerda senten a pel no abdome nalgún lugar 2-3 cm máis que a parte inferior do estómago, mentres a despraza. Entón, coa relaxación da prensa, que se produce durante a exhalación, os dedos están inmersos na parede abdominal moi posterior. Sen rasgar, acariciar a pel de arriba abaixo. Un médico cualificado pode notar inmediatamente un páncreas agrandado.
É de destacar que nunha persoa sa, o páncreas é moi difícil de palpar. A palpación axuda a facer un diagnóstico preciso, só con pancreatite, esta área onde se atopa o punto Mayo-Robson é moi dolorosa. Na fase inicial da enfermidade pódese ver visualmente un páncreas ensanchado. Na forma crónica de pancreatite, diminúe gradualmente.
Polo tanto, ademais da inspección, é necesario un exame completo. Esta é unha proba, radiografía ou ecografía.
Métodos para un exame médico de pancreatite crónica
Con síntomas de Mayo-Robson, o paciente ten sensacións espásticas no lado esquerdo do ángulo vertebral costela. Na palpación, a dor aparece presionada en certos puntos:
O síntoma de Mayo-Robson ocorre nun 45% da poboación. Hai quen o confunde con outras enfermidades do páncreas e do tracto gastrointestinal. Normalmente, tal diagnóstico indica a presenza de pancreatite aguda ou crónica.
Hai unha dor aguda no lado esquerdo baixo as costelas, xa que a cola do software está situada alí. Ao premer os dedos neste lugar, a dor aparecerá bruscamente. Deste xeito, determínase a presenza da enfermidade. En forma aguda de pancreatite, doe á esquerda da rexión vertebral costal.
Ademais da pancreatite, tamén poden desenvolverse outras enfermidades.
Diagnóstico de lesións pancreáticas
Ademais de confirmar os síntomas segundo o paciente, palpación de puntos e zonas, é necesario pasar un exame bioquímico de sangue, para avaliar o equilibrio auga-electrólito. Necesariamente unha proba de orina.
Para confirmar o diagnóstico son necesarios métodos instrumentais que axudarán a examinar o órgano e detectar procesos patolóxicos. Asignar un exame por ultrasóns. Para excluír a formación de pedras, envíanse para radiografías.
Tomografía computarizada, a endoscopia axuda a facer unha análise extensa do cadro da enfermidade. É importante comezar o tratamento en tempo e forma.
Conclusión
As zonas pancreáticas, en particular, o punto Mayo-Robson, axudan co exame visual e a palpación para detectar a presenza de inflamación. Con dor constante na zona das costelas á esquerda, vómitos, feces soltas e unha forte diminución do peso, definitivamente debes consultar a un terapeuta.
Na fase inicial da enfermidade, seguindo as recomendacións do médico, observando unha dieta especial, pode evitar o desenvolvemento da enfermidade e a súa transición a unha forma crónica. O páncreas é o principal órgano que axuda a dixerir graxas, proteínas e carbohidratos. Polo tanto, é necesario mantelo en bo estado e en presenza de patoloxías - para tratar.
Se tes dor á esquerda, náuseas constantes e outros síntomas de malestar - debes consultar inmediatamente a un médico.