A diabetes estrea que é
A diabetes mellitus (DM) é un grupo de enfermidades metabólicas de diversas etioloxías caracterizadas por hiperglicemia crónica que resulta dunha deficiencia absoluta ou relativa de insulina.
As formas máis comúns de diabetes son dependente da insulina (Tipo ISDM 1) e independente á insulina (NIDDM, tipo 2). Na infancia, a diabetes tipo 1 desenvólvese predominantemente. Caracterízase por unha deficiencia absoluta de insulina causada por un proceso autoinmune que leva a danos selectivos progresivos e selectivos ás células p pancreáticas.
Diabetes tipo 1. A maior frecuencia de manifestación da diabetes ocorre nos meses de inverno, o que coincide coa máxima incidencia de infeccións virais. Nos primeiros meses de vida, a enfermidade é rara. No futuro, hai dous picos de incidencia relacionados coa idade: aos 5-7 anos e aos 10-12 anos.
Nos últimos anos, houbo unha tendencia a unha maior prevalencia da enfermidade en nenos de 0 a 5 anos.
Etioloxía. En A base para o desenvolvemento da diabetes tipo 1 é a combinación da predisposición xenética e a influencia de factores ambientais. A predisposición hereditaria está asociada a xenes inmunoreactivos que controlan diversas partes dos procesos autoinmunes no corpo. Para iniciar un proceso autoinmune é necesario un factor ambiental iniciador ou provocador (disparador). Os desencadeantes implicados no inicio da destrución das células P inclúen:
- • rubéola, paperas, sarampelo, varicela, virus Coxsackie V4, citomegalovirus, enterovirus, rotavirus, ECHO, etc.
- • alimentación deficiente (alimentación temperá artificial e mixta, alimentos que conteñen exceso de graxas e carbohidratos),
- • exposición a toxinas.
O proceso inmunolóxico que conduce á manifestación da diabetes comeza anos antes do inicio dos síntomas clínicos da enfermidade. Durante o período pre-diabético, no sangue pódense detectar títulos elevados de varios autoanticorpos ás células dos illotes e á insulina ou a unha proteína situada nas células dos illotes.
Patoxénese. No desenvolvemento da enfermidade distínguense seis etapas.
Etapa I: predisposición xenética asociada á HLA (realizada en menos da metade dos xemelgos idénticos xeneticamente e no 2-5% dos irmáns),
Etapa II: exposición a un factor que provoca insulina autoinmune,
Etapa III - insulina autoinmune crónica,
Fase IV: destrución parcial das células p, redución da secreción de insulina para a administración de glicosa con glicemia basal conservada (no estómago baleiro),
Fase V: manifestación clínica dunha enfermidade na que se mantén a secreción de insulina residual, desenvólvese despois da morte do 80-90% das células P,
Etapa VI: destrución completa das células P, deficiencia absoluta de insulina.
A base do mecanismo de dano ás células p por virus é:
- • destrución directa (lise) das células p por virus,
- • o mimetismo molecular, no que unha resposta inmune dirixida a unha hipertensión vírica, similar á propia hipertensión da célula P, dana a célula illote en si,
- • violación da función e metabolismo da célula P, como resultado da que se manifesta AH anormal na súa superficie, o que conduce ao lanzamento dunha reacción autoinmune,
- • a interacción do virus co sistema inmune.
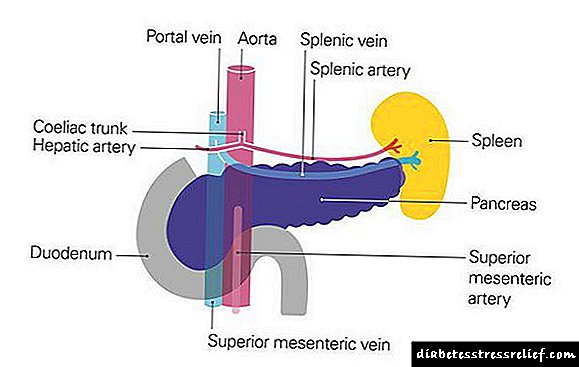
Insulina: a principal hormona que regula o metabolismo
no corpo. Os órganos diana da acción insulina son o fígado, o músculo e o tecido adiposo.
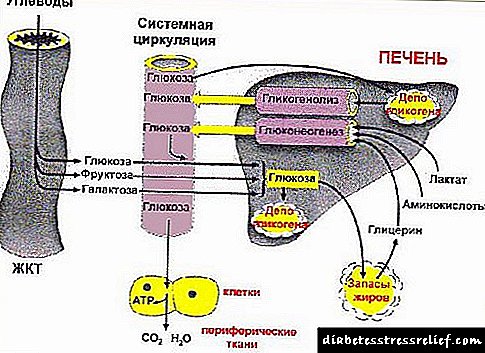
Con deficiencia de insulina, diminúe o transporte de glicosa ás células dos órganos diana, aumenta a formación de glicosa a partir de proteínas e graxas. Como resultado destes procesos, aumentan os niveis de glicosa no sangue. A hiperglucemia leva á glicosuria, xa que non se pode absorber unha gran cantidade de glicosa nos riles. A presenza de glicosa na orina aumenta a densidade relativa da ouriña e provoca poliuria (micción frecuente e profusa). Xunto coa auga, o corpo perde electrólitos, potasio, magnesio, sodio, fósforo. Unha diminución do volume sanguíneo provoca o desenvolvemento de polidepsia (sede).
Como resultado da conversión deteriorada de hidratos de carbono en graxas, síntese de proteínas prexudicada e aumento da mobilización de ácidos graxos dos depósitos de graxa, o peso corporal do paciente diminúe e a polifagia (exceso de apetito).
A deficiencia de insulina leva a un deterioro importante do metabolismo da graxa: a síntese de graxa redúcese, a súa descomposición é reforzada. Os produtos suboxidados do metabolismo da graxa (corpos cetonas, etc.) acumúlanse no sangue - un estado ácido-base trasládase cara á acidosis.
A deshidratación, trastornos graves dos electrólitos, a acidosis provocan o desenvolvemento dunha coma no diagnóstico tardío da diabetes.
O cadro clínico. A diabetes mellitus na infancia comeza con máis frecuencia. O período desde o inicio dos primeiros síntomas ata o inicio dun coma é de 3-4 semanas a 2-3 meses. Nun terzo dos pacientes, as primeiras manifestacións clínicas da enfermidade son signos de cetoacidosis diabética.
Para a diabetes, é característica unha tríada dos chamados grandes síntomas: polidipsia, poliuria e perda de peso.
Polidipsia pasa máis notoria pola noite. A boca seca fai que o neno esperte varias veces durante a noite e bebe auga. Os bebés agarran ansiosamente o peito ou o pezón, tranquilos, tranquilos por un breve tempo só despois de beber.
Poliuria coa diabetes, hai tanto nocturno como nocturno. Durante o día, nin os propios fillos nin os pais o prestan atención. O primeiro síntoma notable da diabetes, por regra xeral, é a poliuria nocturna. En poliuria grave, desenvólvese incontinencia urinaria de día e de noite.
Un trazo característico da diabetes infantil é diminución do peso corporal combinado con exceso de apetito. Co desenvolvemento da cetoacidosis, a polifia é substituída por unha diminución do apetito, a negativa a comer.
O síntoma constante da enfermidade, frecuentemente rexistrado xa no debut da diabetes, é cambios na pel. A pel está seca, con peles graves nas pernas e nos ombreiros. A seborrea seca ocorre no coiro cabeludo. A membrana mucosa da cavidade oral adoita ser de cor vermella brillante, seca, a lingua é brillante e de cor cereixa escura ("xamón"). A pel turgor adoita reducirse, especialmente con deshidratación grave.
Con unha enfermidade en desenvolvemento lento, os chamados satélites DM importan - infección recorrente da pel e das mucosas (pirodermia, furúnculos, tordo, estomatite, vulvitis e vulvovaginite nas nenas).
O debut da diabetes nas nenas na puberdade pode acompañar irregularidades menstruais.
Características da diabetes en nenos pequenos. Nos recentemente nados, ás veces hai unha síndrome de diabetes transitoria (transitoria), que comeza desde as primeiras semanas de vida, prodúcese unha recuperación espontánea ao cabo duns meses. É máis común en nenos con baixo peso corporal e caracterízase por hiperglicemia e glucosuria, o que conduce a deshidratación moderada, ás veces á acidosis metabólica. Os niveis de insulina plasmática son normais.
Actual. A diabetes mellitus normalmente ten un curso progresivo. Cun aumento da duración da enfermidade, prodúcense diversas complicacións.
Complicacións Entre as complicacións da diabetes mellitus inclúense: angiopatía diabética de diversas localidades (retinopatía diabética, nefropatía diabética, neuropatía diabética, etc.), desenvolvemento físico e sexual atrasado, catarata diabética, hepatose, quiropatía diabética (limitando a mobilidade articular).
Retinopatía diabética - Unha complicación vascular típica da diabetes. Ocupa un dos primeiros lugares entre as causas que provocan diminución da visión e cegueira na xente nova. Obsérvase discapacidade por discapacidade visual en máis do 10% dos pacientes con diabetes.
A enfermidade é unha lesión específica da retina e dos vasos sanguíneos da retina. Pode que as etapas iniciais da retinopatía non progresen durante moito tempo (ata 20 anos). A progresión do proceso está asociada á duración da enfermidade cunha mala compensación de trastornos metabólicos, aumento da presión arterial, predisposición xenética.
Nefropatía diabética - proceso crónico primario que conduce á glomerulosclerose progresiva co desenvolvemento gradual da insuficiencia renal crónica.
A etapa de nefropatía clínicamente pronunciada está sempre precedida por anos de microalbuminuria transitoria ou constante.
Por neuropatía diabética O dano ás fibras nerviosas sensoriais e motoras das extremidades inferiores distales é característico. As principais manifestacións da neuropatía nos nenos inclúen dor, parestesia, diminución dos reflexos do tendón. Menos frecuentemente observada violación de sensibilidade táctil, de temperatura e dor. Quizais o desenvolvemento da polineuropatía autónoma, manifestada por disfunción do esófago, gastropatía, diarrea, estreñimiento.
Desenvolvemento físico e sexual retrasado observada cando a diabetes ocorre a unha idade temperá e unha mala compensación da enfermidade. Chámase hepatomegalia a extrema severidade destes síntomas (nanismo, falta de características sexuais secundarias en adolescentes, obesidade desproporcionada con deposición de graxa na cara e parte superior do corpo) Síndrome de Moriak.
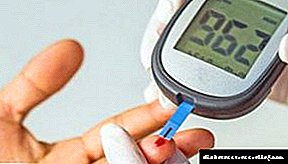
Diagnósticos de laboratorio. Os signos de laboratorio da diabetes son: 1) hiperglucemia (o nivel de glicosa no plasma sanguíneo venoso é significativamente significativo por encima dos 11,1 mmol / l, a glicosa no plasma de xexún normal é de 3,3-3,5 mmol / l), 2) glicosuria diferente gravidade (a glicosa normal nos ouriños está ausente; a glicosuria ocorre cando o nivel de glicosa no sangue supera os 8,8 mmol / l).
Un criterio convincente para confirmar o diagnóstico da diabetes tipo 1 (marcadores inmunolóxicos da insulina) é o autoanticorpo das células P (ICA, GADA, 1AA) e a proteína das células P - glutamato decarboxilase no soro sanguíneo.
Un dos métodos modernos para diagnosticar trastornos do metabolismo dos carbohidratos é determinar o contido de hemoglobina glicosilada. Para o diagnóstico da diabetes en nenos, é moi importante este indicador. Ademais, este método utilízase para avaliar o grao de compensación do metabolismo dos carbohidratos en pacientes con diabetes tratados.
Con cetose, hiperketonemia, ketonuria nótase (nos nenos pódese observar ketonuria con enfermidades infecciosas que se producen con alta temperatura, con fame, especialmente en nenos pequenos).
Para o diagnóstico das etapas pre-manifestas da enfermidade, utilízase unha proba estándar de tolerancia á glicosa. A tolerancia á glucosa diminúe se o seu nivel en sangue capilar enteiro dúas horas despois dunha carga oral de glicosa (1,75 g / kg de peso corporal) está entre 7,8 e 11,1 mmol / L. Neste caso, o diagnóstico da diabetes pódese confirmar mediante a detección de autoanticorpos no soro sanguíneo.
A determinación do péptido C no soro sanguíneo permite avaliar o estado funcional das células P en individuos con alto risco de desenvolver diabete, así como axudar no diagnóstico diferencial de diabetes tipo 1 e tipo 2. A secreción basal do péptido C en individuos sans é de 0,28-1,32 pg / ml. Con diabetes
Tipo 1, o seu contido é reducido ou non determinado. Despois da estimulación con glicosa, glucagón ou sustacal (mestura nutricional cun alto contido en almidón de maíz e sacarosa), a concentración de péptido C en pacientes con diabetes tipo 1 non aumenta, en pacientes sans aumenta significativamente.
Tratamento. Os pacientes con diabetes mellitus recentemente diagnosticados están suxeitos a hospitalización. O tratamento adicional realízase de forma ambulatoria.
O principal obxectivo do tratamento é lograr e manter unha compensación estable para o proceso diabético. Isto só é posible cando se empregan un conxunto de medidas que inclúen: seguir unha dieta, insulinoterapia, ensinar ao paciente o autocontrol do tratamento, a actividade física dosificada, a prevención e o tratamento das complicacións, a adaptación psicolóxica á enfermidade.
A dieta, tendo en conta a terapia ao longo da vida, debe ser fisiolóxica e equilibrada en proteínas, graxas e hidratos de carbono para asegurar o desenvolvemento físico normal do neno.
Unha característica da dieta para a diabetes é a restrición de produtos que conteñen unha gran cantidade de hidratos de carbono absorbibles rapidamente e unha diminución da proporción de graxas animais (táboa nº 9).
O contido óptimo de nutrientes na dieta diaria debe ser dun 55% de carbohidratos, 30% de graxa, 15% de proteína. Recoméndase ao paciente 6 comidas ao día: tres comidas principais (almorzo, xantar e cea ao 25% do valor do azucre dos alimentos) e tres adicionais (segundo almorzo e merenda da tarde ao 10%, a segunda cea - 5% do valor do azucre).
Os produtos alimenticios con hidratos de carbono facilmente dixeribles (azucre, mel, doces, fariña de trigo, pasta, sêmola, cereais de arroz, almidón, uvas, plátanos, caqui) son limitados. Substitúense por produtos cunha gran cantidade de fibra dietética, que retardan a absorción de glicosa e lipoproteínas de xeral e baixa densidade nos intestinos (fariña de centeo, trigo mouro, millo, cebada de perla, fariña de avena, patacas, repolo, cenoria, remolacha, pepinos, tomates, berenxenas, calabacín, rutabaga, pementa).
Para simplificar o cálculo do contido de hidratos de carbono nos produtos alimenticios, úsase o concepto de "unidade de pan". Unha unidade de pan é de 12 g de carbohidratos contidos no produto. A substitución de produtos equivalente indícase na táboa. 11. Adóitase administrar 1,3 UI de insulina por 1 unidade de pan (12 g de hidratos de carbono aumentan o nivel de glicosa no sangue en 2,8 mmol / l).
Ficha 11.Substitución alimentaria a base de carbohidratos equivalente
Cantidade de produto (g) que contén 12 g de hidratos de carbono (1 unidade cl.)
Factores de risco para o desenvolvemento de diabetes en nenos
A presenza de factores de risco aumenta a probabilidade de desenvolver diabete. Estes factores de risco inclúen:
- predisposición xenética (nunha familia onde o pai está enfermo, o risco de enfermidade dun neno é de aproximadamente o 6%; se unha nai está enferma -3,5%; se os dous pais están enfermos, o risco dun neno é do 30%),
- froita grande (máis de 4,5 kg ao nacer),
- diminución da defensa inmune (cando o neno está no grupo BHC (moitas veces nenos enfermos), é dicir, sofre frecuentes infeccións virais, bebés prematuros e pequenos),
- a presenza dunha enfermidade autoinmune nun neno,
- trastorno metabólico (obesidade), hipotiroidismo (actividade insuficiente da tiroides),
- estilo de vida sedentario - falta de exercicio. Debido á inactividade, aparece un exceso de peso e, como resultado, o páncreas é perturbado.
Os dous últimos puntos explican o aumento da incidencia de diabetes tipo 2 en nenos. Non é ningún segredo que haxa máis nenos con obesidade no mundo moderno. As razóns para isto son moitas. Son case coñecidos por todos e merecen ser obxecto dun artigo separado.
Clasificación da diabetes en nenos
En pacientes pediátricos, a maioría dos diabetólogos teñen que tratar coa diabetes mellitus tipo 1 (dependente da insulina), baseada na deficiencia absoluta de insulina.
A diabetes mellitus tipo 1 en nenos adoita ter un carácter autoinmune, caracterízase pola presenza de autoanticorpos, destrución de células β, asociación cos xenes do complexo de histocompatibilidade principal HLA, dependencia completa da insulina, tendencia á cetoacidosis, etc. A diabetes tipo 1 idiopática non se sabe A patoxénese tamén é máis frecuentemente rexistrada en persoas dunha raza non europea.

Ademais da diabetes mellitus tipo 1 dominante, atopan formas máis raras da enfermidade nos nenos: diabetes mellitus tipo 2, diabetes mellitus asociada a síndromes xenéticos, diabetes mellitus tipo MODY.
Fase 1 Diabetes tipo 1
A etapa na que se produce a destrución das células do páncreas, pero non hai signos de diabetes pode durar varios meses ou incluso anos. Durante un exame de rutina, o neno non pode presentar anormalidades.
O diagnóstico de diabetes mellitus preclínico só é posible cando se detecten anticorpos ou marcadores xenéticos da destrución autoinmune das células que sintetizan a insulina.
Cando se identifica unha tendencia a desenvolver a enfermidade, tómase en conta aos nenos e realízase un estudo do metabolismo dos carbohidratos con máis frecuencia que noutros grupos. A identificación e posterior aumento do título de tales anticorpos ten un valor diagnóstico:
- Ás illas pancreáticas.
- Glutamar decarboxilase e tirosina fosfatase.
- Autoanticorpos para posuír insulina.
Ademais, tense en conta a detección de marcadores xenéticos do xenotipo HLA e INS, así como unha diminución da taxa de liberación á insulina en resposta a unha proba de tolerancia á glucosa por vía intravenosa.
O debut do primeiro tipo de diabetes prodúcese con deficiencia de insulina. Como resultado, a glicosa case non entra nas células e o seu sangue contén unha cantidade excesiva. O tecido muscular consume menos glicosa, o que leva á destrución de proteínas. Os aminoácidos formados neste proceso son absorbidos do sangue polo fígado e úsanse para a síntese de glicosa.
A descomposición da graxa leva a un aumento do nivel de ácidos graxos no sangue e á formación de novas moléculas lipídicas e corpos de cetonas a partir do fígado. A formación de glicóxeno é reducida, e mellórase a súa descomposición. Estes procesos explican as manifestacións clínicas da diabetes tipo 1.
A pesar de que o inicio da diabetes nos nenos adoita ser agudo, súbito, vai precedido dun período latente que dura ata varios anos. Durante este período, baixo a influencia da infección viral, ocorren desnutrición, estrés, trastornos inmunes
Entón, a produción de insulina diminúe, pero durante moito tempo debido á súa síntese residual, a glicosa mantense dentro de límites normais.
É triste, pero presuntamente cada terceira persoa do noso planeta pode atopar diabetes en si mesmo. Segundo as estatísticas, a diabetes tipo 2 máis común, os pacientes con diabetes tipo 1 non superior ao 10% entre os pacientes con diagnóstico de diabetes.
O desenvolvemento da enfermidade continúa gradualmente, as etapas iniciais da diabetes independentes á insulina e á insulina dependen de forma significativa, as etapas finais son case iguais. O diagnóstico correcto do estadio da enfermidade axudará a escoller o tratamento adecuado e freará o desenvolvemento da enfermidade.
Este tipo de diabetes está asociado a unha produción insuficiente de páncreas de insulina propia ou a súa ausencia completa. O T1DM é unha enfermidade dos mozos, ademais, a enfermidade cada vez é máis nova e incluso a diabetes atópase nos bebés. Para tratar adecuadamente a enfermidade, cómpre estudala e describila en detalle.
A finais do século XX propúxose un concepto para o desenvolvemento da diabetes tipo 1, que inclúe as seguintes etapas da diabetes:
- Predisposición xenética
- Provocación
- Anomalías inmunolóxicas explícitas,
- Diabetes latentes
- Sobreverter a diabetes
- Diabetes totais.
A etapa de predisposición xenética comeza literalmente desde o período de concepción. O embrión pode recibir xenes que contribúan ao desenvolvemento de diabetes tipo 1 e xenes que protexen o corpo contra a diabetes. Nesta fase, é bastante posible identificar combinacións perigosas de xenes e identificar o seu portador en risco.
Coñecer a súa predisposición xenética á diabetes permitirache tomar medidas preventivas a tempo e reducir o risco de desenvolver diabete tipo 1.
Nótase que nas familias nas que pai e nai padecen T1DM, un neno presenta síntomas de diabetes a unha idade máis temprana do que lle diagnosticaron aos seus pais, e é real nos nenos menores de 5 anos que adoitan manifestar T1DM.
Na fase de provocación comeza a desenvolverse un proceso autoinmune: as células do páncreas son destruídas polo seu propio sistema inmunitario. Os seguintes factores poden desencadear este perigoso proceso:
- Ataque de virus (rubéola, herpes, paperas e outros),
- Situación estresante
- Exposición química (drogas, herbicidas e outros),
- Características nutrición.
Na fase de desenvolvemento de trastornos inmunolóxicos comeza o dano ás células beta do páncreas e morren células individuais. A natureza da secreción de insulina é perturbada: en lugar do pulsado "recheo" da hormona, prodúcese continuamente.
Recoméndase ás persoas en situación de risco facer probas periódicas para identificar esta etapa:
- Ensaios de anticorpos específicos,
- Proba de tolerancia á glicosa (intravenosa).
Na fase latente, o proceso autoinmune acelera, a morte das células beta acelera. A secreción de insulina é irreversible. Nesta fase, adoitan rexistrarse queixas de debilidade e malestar, conxuntivite persistente e numerosos furúnculos, non se observan síntomas obvios.
En mostras de xaxún, os niveis de glicosa serán normais, pero un exame de tolerancia oral á glicosa mostrará un exceso por encima do normal.
Nesta fase, a análise de péptidos C indica a presenza de secreción residual de insulina. Os corpos cetónicos son detectados nunha análise de orina.
Para excluír a presenza dun paciente con T2DM, basta con identificar un dos seguintes síntomas:
- Ketonuria
- Perda de peso
- Falta de síndrome metabólica.
Na etapa da diabetes total nun paciente, as células beta do páncreas perden completamente actividade. Esta etapa dura ata o final da vida do diabético. Precisa inxeccións constantes de insulina, se deixa de recibir hormona exóxena morrerá por coma diabético.
As probas nesta fase mostran unha falta completa de produción de insulina.
Segundo outra clasificación, as fases distínguense en T1DM:
- Diabetes preclínicos (prediabetes),
- Debut (manifestación) de SD,
- Remisión incompleta ("lúa de mel"),
- Insulina exóxena en toda a vida (crónica).
O prediabetes inclúe as etapas 1, 2, 3 e 4 (predisposición xenética, provocación, anormalidades inmunolóxicas, diabetes latente). Esta fase é longa, pode estenderse desde varios meses ata varios anos.
A etapa de "Diabetes explícitos" (etapa 5) inclúe as fases do debut, remisión incompleta e crónica. O estadio "Total" caracterízase por unha fase crónica cunha caracter progresiva da enfermidade.
Para cada grao de diabetes mellitus, recoméndase un conxunto de solucións que axudarán aos médicos a organizar adecuadamente o tratamento do paciente. No caso da diabetes, o signo determinante do grao da enfermidade é o nivel de azucre no sangue.
Ao primeiro, leve, grao de enfermidade, o azucre no sangue non supera os 7 mmol / L, outros indicadores dunha proba de sangue son normais, a glicosa non se atopa na orina. Todas as complicacións causadas pola diabetes están completamente ausentes. A diabetes leve compensa totalmente tomando medicamentos especiais e facendo dieta.
Cun grao (segundo) medio de desenvolvemento da enfermidade, a diabetes compénsase parcialmente polo uso de drogas para a azucre ou insulina. A cetose é rara, é fácil de eliminar a través dunha dieta especial e terapia farmacológica. As complicacións son bastante pronunciadas (nos ollos, riles, vasos sanguíneos), pero non conducen a discapacidade.
O terceiro (grave) grao da enfermidade non é susceptible de tratamento da dieta, pero son necesarias inxeccións de insulina. O azucre no sangue chega aos 14 mmol / l, a glicosa atópase na urina. As complicacións progresan, o paciente ten:
- A cetose a longo prazo, difícil de tratar,
- Hipoglicemia,
- Retinopatía proliferativa,
- Nefropatía, que provoca presión arterial elevada,
- Neuropatía, manifestada por adormecimiento das extremidades.
A probabilidade de desenvolver complicacións cardiovasculares - ataque cardíaco, vertedura é alta.
Con un grave (cuarto) grao da enfermidade nun diabético, o nivel de azucre no sangue é extremadamente alto, ata 25 mmol / L. En orina, determínase glicosa e proteína. O estado do paciente só se pode corrixir mediante a introdución de insulina exóxena. A miúdo cae en coma, é posible que hai úlceras tróficas nas pernas, a gangrena. Con este grao de diabetes, unha persoa queda discapacitada.
Débeda da diabetes en nenos: características do desenvolvemento da enfermidade
Entre todos os casos de diabetes, o primeiro tipo de enfermidade é de ata o 10%. Exposos a el están nenos, adolescentes e mozos.
Para conseguir unha compensación por procesos metabólicos na diabetes mellitus tipo 1, é necesario a insulina para evitar o desenvolvemento dunha complicación grave - coma cetoacidótica. Por iso, o primeiro tipo de diabetes denominouse dependente da insulina.
Segundo estudos recentes, a morte de células que producen insulina nun 95% dos casos leva a unha reacción autoinmune. Desenvólvese con trastornos xenéticos congénitos.
A segunda opción é a diabetes mellorable idiopática, na que hai tendencia á cetoacidosis, pero o sistema inmunitario non está prexudicado. Son máis frecuentemente afectados por persoas de descendencia africana ou asiática.
A diabetes mellitus desenvólvese gradualmente, no seu curso hai etapas ocultas e explícitas. Dados os cambios no corpo, distínguense as seguintes etapas do desenvolvemento dunha variante dependente da insulina da enfermidade:
- Predisposición xenética.
- Factor provocador: virus de Coxsackie, citomegalovirus, herpes, sarampelo, rubéola, papeiras.
- Reaccións autoinmunes: anticorpos contra os illotes páncreas de Langerhans, inflamación progresiva - insulina.
- Diabetes mellitus latente: a glicosa en xaxún está dentro dos límites normais, o exame de tolerancia á glicosa revela unha secreción de insulina reducida.
- Diabeta obvia: sede, aumento do apetito, micción excesiva e outros síntomas característicos da diabetes tipo 1. Neste momento, o 90% das células beta destrúense.
- Etapa terminal: a necesidade de grandes doses de insulina, signos de angiopatía e o desenvolvemento de complicacións de diabetes.
Así, cando se fai un diagnóstico, a fase preclínica da diabetes mellitus corresponde á acción dun factor provocador ante o fondo de anomalías xenéticas hereditarias. Tamén inclúe o desenvolvemento de trastornos inmunolóxicos e diabetes mellitus latentes (latentes).
Tratamento da diabetes en nenos
O tratamento da diabetes en nenos realízase normalmente con preparados de insulina humana. Dado que esta insulina é producida por enxeñaría xenética, ten menos efectos secundarios e os nenos raramente son alérxicos a ela.
A selección da dose depende do peso, idade do neno e un indicador de glicosa. O esquema de consumo de insulina en nenos debe estar o máis preto posible do ritmo fisiolóxico da inxestión de insulina do páncreas.
Para iso, usa o método de insulinoterapia, que se denomina base-bolo. A insulina de acción prolongada é administrada aos nenos pola mañá e pola noite para substituír a secreción basal normal.
A continuación, antes de cada comida, introdúcese unha dose calculada de insulina de acción curta para evitar o aumento do azucre no sangue despois de comer e os hidratos de carbono dos alimentos poderían ser completamente absorbidos.
Para controlar o curso da diabetes e manter a glicemia estable, recoméndase:
- A introdución de doses de insulina seleccionadas individualmente.
- Cumprimento da dieta.
- Exclusión do azucre e redución de hidratos de carbono e graxas animais.
- Terapia regular de exercicios diabéticos todos os días.

No vídeo deste artigo, Elena Malysheva fala sobre a diabetes infantil.
O inicio da enfermidade pode ser agudo e gradual. A diabetes xuvenil caracterízase por un inicio agudo. O segundo tipo de diabetes adoita ter un comezo gradual.
Na práctica atopo que o debut da diabetes xuvenil maniféstase por cetoacidosis súbita. O neno é levado de urxencia en estado de descompensación e require coidados intensivos. Isto trae aos pais nun choque, xa que nada foi previsto ...
Vou explicar por que pasa isto. Na infancia, todos os procesos metabólicos no corpo proceden máis rápido.
A destrución das células β do páncreas, por suposto, non se produce ao instante. Hai menos deles.
As celas restantes son máis rápidas. Pero un pequeno número de células sobreviventes que levan moito tempo desempeñando a función de todo o órgano e traballando "para o desgaste" rapidamente fallan.
Como resultado, o neno pode perder a conciencia pola falta de nutrientes, a enerxía. Todos os procesos do corpo son perturbados, xa que as células morren de fame.
Por iso é preciso coñecer as manifestacións iniciais da diabetes e consultar a un médico a tempo para examinar ao neno. Non é necesario contactar directamente co endocrinólogo; os pediatras tamén realizan un exame previo.
Os principais síntomas (para os médicos esta é a regra de tres "P"):
- Sede expresada (polidipsia), na que o neno literalmente non pode emborracharse, incluso beber máis que a norma (máis de 3 litros). Isto é debido a que o sangue contén moita glicosa, que non se usa. A concentración de glicosa no sangue aumenta. O corpo require auga para diluír esta concentración á normalidade.
- Aumento do apetito (polifia). A glicosa non pode poñerse á célula sen insulina, sinala ao cerebro que a comida acabou e é hora de comer. Pero, a pesar de que o neno come constantemente, segue sentindo fame.
- Orinación rápida (poliuria). Non é só unha gran cantidade de líquido borracho. Debido ao aumento de azucre, os riles non poden filtrar a auga do corpo da orina primaria. Elimina moita auga do corpo con ouriños. A urina é moi brillante.
Ás veces a primeira manifestación dos pais advirte que o pequeno comezou a escribir de novo pola noite. Pensan que o neno está demasiado frío, van facer unha proba de orina para excluír o proceso inflamatorio. E accidentalmente descobren azucre na orina.
Describirei por separado os síntomas menos específicos da diabetes nos nenos, xa que tamén se poden observar con outras enfermidades.
- Perda de peso. Isto é máis típico para a diabetes xuvenil. A glicosa non é absorbida pola célula. Sen nutrición - sen masa. Ademais, o corpo comeza a buscar nutrición dentro de si mesmo. As proteínas e as graxas propias comezan a decaer. Un subproducto da decadencia é liberado - corpos cetonas, que causan cetoacidosis - intoxicación do corpo. Os corpos de cetonas son detectados na orina dun neno.
- Fatiga razoable, debilidade, somnolencia, déficit de atención. Non estraña de onde conseguir enerxía para o corpo, se non ve a glicosa.
- A pel seca e as mucosas, fisuras, erupcións pustulares na pel. Aparece picor, xa que a composición da suor cambia.
- Prurito despois da micción, enfermidades fúngicas do tracto xenital (vulvovaginitis, comunmente chamada "tordo"). A orina que contén azucre provoca irritacións.
- Diminución da visión debido ao enturbamento da lente (catarata).
- Longas curación de feridas, feridas, rachaduras nas esquinas da boca.
A diabetes mellitus nos bebés é difícil de diagnosticar. Máis a miúdo maniféstase por comportamento caprichoso, interrupción do sistema dixestivo, erupción teimosa do cueiros. Debido á alta concentración de azucre nel, a orina no cueiro deixa endurecidas, manchas "confitadas".
As manifestacións de diabetes nun neno poden desenvolverse a calquera idade. Hai dous picos na manifestación da diabetes en nenos - aos 5-8 anos e na puberdade, i.e.durante períodos de maior crecemento e intenso metabolismo.
Na maioría dos casos, o desenvolvemento de diabetes mellitus insulinodependente nos nenos vén precedido dunha infección viral: paros, sarampelo, SARS, infección por enterovirus, infección por rotavirus, hepatite vírica, etc. e coma diabético.
Dende o momento dos primeiros síntomas ata o desenvolvemento dun coma, pode levar de 1 a 2-3 meses.
Pódese sospeitar da presenza de diabetes en nenos por signos patognomónicos: aumento da micción (poliuria), sede (polidipsia), aumento do apetito (polifagia), perda de peso.
O curso da diabetes en nenos é extremadamente lábil e caracterízase por unha tendencia a desenvolver condicións perigosas de hipoglucemia, cetoacidosis e coma cetoacidótica.
A hipoglicemia desenvólvese debido a unha forte diminución do azucre no sangue causada polo estrés, o exceso de esforzo físico, unha sobredose de insulina, unha mala alimentación, etc. O coma hipoglicémico adoita estar precedido por letarxia, debilidade, sudoración, dor de cabeza, unha sensación de fame severa, tremendo nas extremidades.
Se non toma medidas para aumentar o azucre no sangue, o neno desenvolve calambres, axitación, seguido de depresión da conciencia. Con coma hipoglucémico, a temperatura corporal e a presión sanguínea son normais, non hai cheiro de acetona da boca, a pel está húmida, o contido de glicosa no sangue
Como se desenvolve a diabetes dependente da insulina?
 Para conseguir unha compensación por procesos metabólicos na diabetes mellitus tipo 1, é necesario a insulina para evitar o desenvolvemento dunha complicación grave - coma cetoacidótica. Por iso, o primeiro tipo de diabetes denominouse dependente da insulina.
Para conseguir unha compensación por procesos metabólicos na diabetes mellitus tipo 1, é necesario a insulina para evitar o desenvolvemento dunha complicación grave - coma cetoacidótica. Por iso, o primeiro tipo de diabetes denominouse dependente da insulina.
Segundo estudos recentes, a morte de células que producen insulina nun 95% dos casos leva a unha reacción autoinmune. Desenvólvese con trastornos xenéticos congénitos.
A segunda opción é a diabetes mellorable idiopática, na que hai tendencia á cetoacidosis, pero o sistema inmunitario non está prexudicado. Son máis frecuentemente afectados por persoas de descendencia africana ou asiática.
A diabetes mellitus desenvólvese gradualmente, no seu curso hai etapas ocultas e explícitas. Dados os cambios no corpo, distínguense as seguintes etapas do desenvolvemento dunha variante dependente da insulina da enfermidade:
- Predisposición xenética.
- Factor provocador: virus de Coxsackie, citomegalovirus, herpes, sarampelo, rubéola, papeiras.
- Reaccións autoinmunes: anticorpos contra os illotes páncreas de Langerhans, inflamación progresiva - insulina.
- Diabetes mellitus latente: a glicosa en xaxún está dentro dos límites normais, o exame de tolerancia á glicosa revela unha secreción de insulina reducida.
- Diabeta obvia: sede, aumento do apetito, micción excesiva e outros síntomas característicos da diabetes tipo 1. Neste momento, o 90% das células beta destrúense.
- Etapa terminal: a necesidade de grandes doses de insulina, signos de angiopatía e o desenvolvemento de complicacións de diabetes.
Así, cando se fai un diagnóstico, a fase preclínica da diabetes mellitus corresponde á acción dun factor provocador ante o fondo de anomalías xenéticas hereditarias. Tamén inclúe o desenvolvemento de trastornos inmunolóxicos e diabetes mellitus latentes (latentes).
As manifestacións do debut da diabetes en nenos corresponden a manifestacións evidentes, inclúen tamén a "lúa de mel" (remisión) e o estadio crónico, no que existe unha dependencia permanente da insulina.
Cun curso severo prolongado e progresión da enfermidade, prodúcese o estadio terminal.
Etapa preclínica e debut da diabetes en nenos
 A etapa na que se produce a destrución das células do páncreas, pero non hai signos de diabetes pode durar varios meses ou incluso anos. Durante un exame de rutina, o neno non pode presentar anormalidades.
A etapa na que se produce a destrución das células do páncreas, pero non hai signos de diabetes pode durar varios meses ou incluso anos. Durante un exame de rutina, o neno non pode presentar anormalidades.
O diagnóstico de diabetes mellitus preclínico só é posible cando se detecten anticorpos ou marcadores xenéticos da destrución autoinmune das células que sintetizan a insulina.
Cando se identifica unha tendencia a desenvolver a enfermidade, tómase en conta aos nenos e realízase un estudo do metabolismo dos carbohidratos con máis frecuencia que noutros grupos. A identificación e posterior aumento do título de tales anticorpos ten un valor diagnóstico:
- Ás illas pancreáticas.
- Glutamar decarboxilase e tirosina fosfatase.
- Autoanticorpos para posuír insulina.
Ademais, tense en conta a detección de marcadores xenéticos do xenotipo HLA e INS, así como unha diminución da taxa de liberación á insulina en resposta a unha proba de tolerancia á glucosa por vía intravenosa.
O debut do primeiro tipo de diabetes prodúcese con deficiencia de insulina. Como resultado, a glicosa case non entra nas células e o seu sangue contén unha cantidade excesiva. O tecido muscular consume menos glicosa, o que leva á destrución de proteínas. Os aminoácidos formados neste proceso son absorbidos do sangue polo fígado e úsanse para a síntese de glicosa.
A descomposición da graxa leva a un aumento do nivel de ácidos graxos no sangue e á formación de novas moléculas lipídicas e corpos de cetonas a partir do fígado. A formación de glicóxeno é reducida, e mellórase a súa descomposición. Estes procesos explican as manifestacións clínicas da diabetes tipo 1.
A pesar de que o inicio da diabetes nos nenos adoita ser agudo, súbito, vai precedido dun período latente que dura ata varios anos. Durante este período, baixo a influencia da infección viral, ocorren desnutrición, estrés, trastornos inmunes
Entón, a produción de insulina diminúe, pero durante moito tempo debido á súa síntese residual, a glicosa mantense dentro de límites normais.
Despois da morte masiva de illas, prodúcense síntomas de diabetes, mentres permanece a secreción do péptido C.
Síntomas do inicio da diabetes
 As manifestacións da diabetes na fase inicial pódense expresar, moitas veces confunden con outras enfermidades. Nestes casos, o diagnóstico atrasa e o paciente está en condicións críticas cando lle diagnostican diabetes.
As manifestacións da diabetes na fase inicial pódense expresar, moitas veces confunden con outras enfermidades. Nestes casos, o diagnóstico atrasa e o paciente está en condicións críticas cando lle diagnostican diabetes.
Naquelas familias en que os pais están enfermos de diabetes tipo 1, acumulan patoloxías xenéticas e prodúcese un "efecto preventivo". O desenvolvemento da diabetes nos nenos prodúcese máis cedo que nos seus pais e o curso da enfermidade faise máis grave. O aumento do número de pacientes con diabetes tipo 1 prodúcese con máis frecuencia debido a nenos de 2 meses a 5 anos.
Dependendo das manifestacións, o debut da diabetes pode ser de dous tipos: non intensivo e intensivo. A diabetes non intensiva caracterízase pola aparición de pequenos síntomas que requiren un diagnóstico diferencial.
Estes inclúen os seguintes síntomas:
- Enurese, que se equivoca dunha infección no tracto urinario.
- Infección por candidiasis vaxinal.
- Vómitos, que se considera como un síntoma da gastroenterite.
- Os nenos non aumentan nin perden peso de xeito dramático.
- Enfermidades crónicas da pel.
- Diminución do rendemento académico, baixa concentración, irritabilidade.
A intensa aparición da diabetes maniféstase principalmente por síntomas de deshidratación grave, o que leva a orinar, vómitos frecuentes. Co aumento do apetito, os nenos perden peso corporal debido á auga, adipose e tecido muscular.
Se a enfermidade progresa rápidamente, entón o olor a acetona escóitase no aire exhalado, aparece unha rubeosis diabética (rubor das meixelas) nas fazulas do neno, a respiración faise profunda e frecuente. Un aumento da cetoacidosis leva a unha conciencia deteriorada, síntomas de baixada de presión de choque, aumento da frecuencia cardíaca, cianose das extremidades.
Os bebés teñen inicialmente bo apetito, pero a súa perda de peso avanza durante un curto período, xúntanse a cetoacidosis e a absorción prexudicada dos alimentos do intestino. No futuro, o cadro clínico está asociado á aparición de infección, á formación de coma ou estado séptico.
Se o diagnóstico da diabetes se fai, pero hai dúbidas sobre o tipo de enfermidade, os seguintes signos falan a favor da persoa dependente da insulina:
- Ketonuria
- Perda de peso corporal.
- Falta de obesidade, síndrome metabólica, hipertensión arterial.
Que é unha lúa de mel para a diabetes?
 Ao comezo da diabetes mellitus tipo 1, hai un curto período de tempo cando a necesidade de administración de insulina desaparece ou a necesidade desta diminúe drasticamente. Esta vez chamouse a "lúa de mel". Nesta fase, case todos os nenos reciben menos insulina, ata 0,5 unidades ao día.
Ao comezo da diabetes mellitus tipo 1, hai un curto período de tempo cando a necesidade de administración de insulina desaparece ou a necesidade desta diminúe drasticamente. Esta vez chamouse a "lúa de mel". Nesta fase, case todos os nenos reciben menos insulina, ata 0,5 unidades ao día.
O mecanismo de tal mellora imaxinaria débese a que o páncreas mobiliza as últimas reservas de células beta e que se segrega insulina, pero non é suficiente para compensar totalmente a cantidade máis elevada de glicosa no sangue. O criterio de diagnóstico para baixar a dose de insulina é o nivel de hemoglobina glicada inferior ao 7%.
A duración dunha lúa de mel pode ser de varios días ou meses. Durante este período, os nenos poden romper a dieta, non manter o nivel desexado de actividade física, pero o nivel de glicemia segue sendo normal. Esta mellora leva a un rexeitamento da insulina, xa que o neno se sente ben.
As consecuencias da retirada non autorizada de preparados de insulina leva a unha descompensación.
Ao mesmo tempo, hai un patrón: na presenza de cetoacidosis no debut da diabetes mellitus tipo 1, a etapa de remisión parcial pode non producirse ou ser moi curta.
Dependencia crónica da insulina
 Coa imaxe clínica ampliada da diabetes, prodúcese unha diminución gradual na produción residual de insulina no páncreas. Este proceso acelérase por enfermidades concomitantes, infeccións, estrés, desnutrición.
Coa imaxe clínica ampliada da diabetes, prodúcese unha diminución gradual na produción residual de insulina no páncreas. Este proceso acelérase por enfermidades concomitantes, infeccións, estrés, desnutrición.
As probas de anticorpo mostran unha diminución da autoalerxia, xa que as células beta morren. A súa morte completa ocorre entre 3 e 5 anos. O nivel de proteínas glicadas no sangue aumenta e fórmanse cambios nos vasos, provocando complicacións en forma de neuropatía, nefropatía, retinopatía.
Unha das características do curso da diabetes tipo 1 en nenos ou adolescentes é o desenvolvemento de diabete lábil. Isto débese a que os anticorpos contra as células do páncreas teñen a propiedade de estimular os receptores de insulina nos tecidos dos músculos, do tecido adiposo e do fígado.
A interacción de anticorpos e receptores leva a unha diminución dos niveis de glicosa no sangue. Esta á súa vez activa a división simpática do sistema nervioso e prodúcese hiperglucemia debido á acción das hormonas do estrés. O mesmo efecto é unha sobredose de insulina ou as comidas. É perigoso non seguir os principios da nutrición para a diabetes tipo 1.
A diabetes adolescente ten estas diferenzas no curso de:
- Tono inestable do sistema nervioso.
- Violación frecuente do réxime de administración de insulina e inxestión de alimentos.
- Control da glucosa deteriorado.
- Curso láctil con ataques de hipoglucemia e cetoacidosis.
- Estrés psicoemocional e mental.
- Adicción ao alcol e ao tabaquismo.
Debido ao efecto combinado de tales factores, prodúcese a liberación de hormonas contrainsulares: adrenalina, prolactina, andrógenos, catecolaminas, prolactina, hormona adrenocorticotrópica, gonadotropina coriónica e proxesterona.
Todas as hormonas aumentan a necesidade de insulina debido a un aumento dos niveis de glicosa no sangue cando se liberan no leito vascular. Isto tamén explica o aumento da glicemia na mañá sen ataques de caída de azucre nocturno - o "fenómeno da madrugada", asociado a un aumento nocturno da hormona do crecemento.
Características do tratamento da diabetes en nenos
O tratamento da diabetes en nenos realízase normalmente con preparados de insulina humana. Dado que esta insulina é producida por enxeñaría xenética, ten menos efectos secundarios e os nenos raramente son alérxicos a ela.
A selección da dose depende do peso, idade do neno e un indicador de glicosa. O esquema de consumo de insulina en nenos debe estar o máis preto posible do ritmo fisiolóxico da inxestión de insulina do páncreas.
Para iso, usa o método de insulinoterapia, que se denomina base-bolo. A insulina de acción prolongada é administrada aos nenos pola mañá e pola noite para substituír a secreción basal normal.
A continuación, antes de cada comida, introdúcese unha dose calculada de insulina de acción curta para evitar o aumento do azucre no sangue despois de comer e os hidratos de carbono dos alimentos poderían ser completamente absorbidos.
Para controlar o curso da diabetes e manter a glicemia estable, recoméndase:
- A introdución de doses de insulina seleccionadas individualmente.
- Cumprimento da dieta.
- Exclusión do azucre e redución de hidratos de carbono e graxas animais.
- Terapia regular de exercicios diabéticos todos os días.
No vídeo deste artigo, Elena Malysheva fala sobre a diabetes infantil.