Supresores da diabetes mellitus tipo 2: unha lista
Segundo recomendacións OMS (Organización Mundial da Saúde) no tratamento da diabetes mellitus tipo 2, a organización dunha alimentación adecuada e o uso da actividade física son de suma importancia. É especialmente importante maximizar o uso destes tratamentos non farmacolóxicos nos primeiros anos despois da detección de diabetes, porque isto mellora significativamente o prognóstico da enfermidade e tamén crea unha base favorable para o uso de medicamentos, se é necesario.
Por suposto, non todos os pacientes teñen unha combinación de dieta e actividade física é suficiente para manter os niveis normais de azucre no sangue, especialmente con diabetes prolongado. Nestes casos prescríbense comprimidos para reducir o azucre.
Nalgúns pacientes, a prescrición de medicamentos para reducir o azucre é necesaria desde o mesmo momento da detección da diabetes, o nivel de azucre no sangue é tan elevado. Moitas veces isto débese á detección tardía da enfermidade. Despois de todo, sabemos que a diabetes mellitus tipo 2 pode continuar durante moito tempo case imperceptiblemente para o paciente.
Lembrando que o principal obxectivo no tratamento da diabetes é manter o nivel de azucre no sangue o máis normal posible, é necesario alcanzalo por todos os medios dispoñibles no arsenal da medicina. A dieta, a actividade física e os medicamentos para reducir o azucre deberían usarse para a súa aplicación da forma máis racional.
Comprimidos modernos para reducir o azucre
Nos últimos anos, a elección de medicamentos para reducir o azucre expandiuse de xeito significativo.
Entre eles, pódense distinguir varios grupos polo principio de acción:
1. Fármacos que potencian a secreción de insulina polo páncreas.
2. Preparativos que melloran a acción da insulina a nivel celular (aumentando a sensibilidade á insulina).
3. Fármacos que reducen a absorción de hidratos de carbono no intestino.
Por suposto, a elección do medicamento ou a súa combinación en cada caso individual, así como a selección da dose, son completamente competencia do médico. Polo tanto, as características dos fármacos, que a continuación ofrecemos, non poden ser consideradas como unha guía para o seu uso.
Calquera fármaco ten dous nomes: internacional, que indica a substancia activa, así como comercial (comercial). A mesma substancia pode ter moitos destes, xa que diferentes fabricantes dan nomes diferentes aos seus produtos, incluso para as entregas a distintos países. O paciente necesita coñecer o nome internacional do seu medicamento. Sempre se indicará no envase xunto ao comercial (normalmente en letras máis pequenas).
A continuación indicaremos os nomes internacionais dos fármacos e os comerciais entre parénteses.
Medicamentos que potencian o páncreas
Este grupo inclúe os coñecidos fármacos do grupo sulfonilurea (hai moitos deles, enumeraremos máis) e os novos fármacos repaglinida (Novonorm) e nateglinida (Starlix).
As sulfonilureas máis utilizadas son: glibenclamida (Maninil), glicacida (Diabeton MV), glicidona (Glurenorm), glimepirida (Amaryl).
O mecanismo de acción de todos estes fármacos consiste principalmente en estimular a liberación de insulina polo páncreas, o que leva a unha diminución do azucre no sangue.
A resposta ao efecto do mesmo medicamento pode variar moito entre os diferentes pacientes (ata unha completa falta de efecto).
Cada un destes fármacos ten as súas propias características, que o médico ten en conta para facer citas para un paciente específico. As diferenzas máis significativas refírense á duración da acción.
A glibenclamida e a gliclazida teñen un efecto reductor sobre os niveis de azucre durante aproximadamente 12 horas, polo que se prescriben dúas veces ao día, pola mañá e pola noite.
A glicidona ten un período de acción lixeiramente máis curto, pódese tomar 3 veces ao día (antes das comidas principais).
Un período de acción particularmente curto en repaglinida e nateglinida. Nestas drogas, a acción comeza rapidamente e continúa só durante o aumento post-alimenticio dos niveis de azucre no sangue. Por iso, chámanse reguladores de azucre no sangue.
O efecto máis prolongado é o glimepirido, este medicamento en moitos pacientes pódese usar unha vez ao día. Agora tamén hai unha versión de gliclazida de longa acción: Diabeton MV.
O principal efecto secundario indesexable do uso de drogas que aumentan a secreción de insulina é hipoglucemia.
Todos estes fármacos están contraindicados tanto para diabete tipo 1, embarazo e lactación, condicións agudas (incluído coma diabético, infarto de miocardio, vertedura, etc.), como para intolerancia individual.
As drogas deste grupo non teñen sentido combinar entre si. En contraste, a combinación con metformina (ver máis abaixo) pode ser moi eficaz. Algúns destes medicamentos pódense usar con éxito en combinación con insulina.
Drogas de sensibilización á insulina
Este grupo inclúe a coñecida droga metformina (Siofor, Glucofage) e os novos - pioglitazona (Actos), rosiglitazona (Avandia).
A metformina mellora a absorción de azucre polas células do corpo sen aumentar a liberación de insulina polo páncreas. Úsase especialmente con éxito en pacientes con diabetes tipo 2 que teñen sobrepeso. A metformina non aumenta o apetito (este efecto ás veces obsérvase nas preparacións de sulfonilurea). Ao tomar metformina, practicamente non hai hipoglucemia.
A metformina non se usa para deteriorar a función hepática ou renal, insuficiencia cardíaca, así como calquera pílula que reduce o azucre - para embarazo e condicións agudas (coma diabético, ataque cardíaco, vertedura, etc.), intolerancia individual.
A metformina pódese usar en combinación con medicamentos que potencian a liberación de insulina polo páncreas, así como coa insulina.
Cando se pode precisar insulina?
A pesar de que coa diabetes mellitus tipo 2, unha gran cantidade da súa insulina é liberada, co paso do tempo, algúns pacientes aínda poden necesitar un tratamento coa insulina.
Isto normalmente está asociado a unha diminución do funcionamento do páncreas, que en condicións de diminución da sensibilidade á insulina leva a unha grave descompensación da diabetes.
A insulina prescríbese para a diabetes mellitus tipo 2 con altos valores de azucre no sangue, se todos os demais medios para reducila non son eficaces (dieta, exercicio, comprimidos que reducen o azucre e combinacións dos mesmos).
A cita de insulina adoita asustar ao paciente, ás veces tanto que rexeita o tratamento. Esta é unha posición moi equivocada, xa que o principal obxectivo do tratamento da diabetes é manter os niveis de azucre no sangue o máis normal posible.
O dano causado ao corpo por un alto contido de azucre non é comparable cos inconvenientes temporais no período inicial da terapia con insulina.
A situación máis desfavorable (e bastante frecuente!) É a seguinte. A insulina prescríbese a un paciente con diabetes tipo 2, pero o seu nivel de azucre no sangue segue sendo alto. O certo é que o mero feito de prescribir insulina non garante a normalización dos niveis de azucre no sangue.
Despois de prescribir insulina, permanece un traballo minucioso e a miúdo longo tanto para o médico como para o paciente. É necesario aumentar o control sobre os indicadores de azucre no sangue, dominar novos coñecementos (o concepto de "unidade de pan" como medida cuantitativa de hidratos de carbono, etc.) e habilidades (técnica de inxección, etc.).
Tamén é importante comprender que a dose de insulina para conseguir unha compensación nun paciente con diabetes tipo 2, dada a sensibilidade reducida, pode ser bastante alta. Ás veces os pacientes teñen medo de "grandes" doses de insulina, aínda que esta sustancia non é prexudicial en si mesma, porque está no corpo de cada persoa.
Unha consecuencia indesexable da insulina terapia pode ser o aumento de peso. Isto hai que ter en conta e, se se produce esta tendencia, intente reducir aínda máis a inxestión de calorías.
Ás veces, pode ser necesaria insulina como medida temporal. Isto é posible con enfermidades graves, como pneumonía, procesos supurativos, ataque cardíaco, vertedura, etc.
O feito é que calquera grave violación no corpo leva a un deterioro do azucre no sangue. A situación pode incluso ameazar o desenvolvemento dun coma diabético. O período de insulinoterapia nos casos de diabetes grave que se une á diabetes dura diferentes veces, normalmente ata unha mellora estable. Entón, baixo o control do azucre no sangue, a insulina pode ser cancelada. Ademais, prescríbese insulina temporalmente durante un período de cirurxía maior.
I.I. Dedov, E.V. Surkova, A.Yu. Maiores
Indicacións xerais no tratamento médico da diabetes tipo 2
Unha das principais condicións para o tratamento con éxito dunha enfermidade é a detección máis rápida posible de patoloxías. Os diagnósticos modernos poden detectar desviacións na fase de violación da resposta correcta das células a un aumento da glicosa no sangue.

Despois do diagnóstico, utilízase unha terapia agresiva, o que fai posible alcanzar os valores glicémicos obxectivo no menor tempo posible. Pode utilizarse tanto a terapia mono como combinada, a decisión específica tomada polo médico asistente segundo o estadio e as características do curso da enfermidade.
Despois de exames médicos periódicos en función das análises obtidas, pódese axustar a técnica. Ademáis, se é necesario, realízase insulinoterapia, debido á que se compensan mal funcionamentos do metabolismo dos carbohidratos.
Indicacións para o nomeamento de fármacos, un grupo de drogas
Despois de comezar a tomar medicamentos, a probabilidade de autore restauración da secreción de insulina en valores normalizados minimízase significativamente, na maioría dos casos, o ferro atrofia completamente. Despois de que se faga un diagnóstico nas primeiras etapas, inténtanse medidas dietéticas, un aumento da actividade motora e un cambio no estilo de vida. Só se os intentos de curar unha enfermidade con estes métodos foron ineficaces, prescríbese a terapia farmacológica.

Os medicamentos orais divídense en tres tipos.
| Medicamentos | Descrición |
|---|---|
| Secretóxenos | Poden aumentar significativamente a secreción de insulina, a concentración óptima no sangue é seleccionada debido aos cambios de dose. Segundo o tempo do efecto pode ser unha acción curta ou prolongada. As clínicas pertencen ao primeiro grupo, os derivados das sulfonilureas están relacionados co segundo grupo. |
| As substancias activas que reducen a resistencia á insulina, devolven ás células a capacidade de responder adecuadamente á insulina no sangue | A sustancia activa son tiazolidinediones e biguanidas. |
| Absorción intestinal intestinal de glicosa | Non entra no torrente sanguíneo e é excretado do corpo de forma natural. Este grupo de fármacos inclúe inhibidores da α-glucosidasa. |
Tipos de medicamentos para reducir o azucre

Tipos de medicamentos para reducir o azucre
A prescrición de medicamentos específicos pódese realizar só despois do diagnóstico correcto. A acción das substancias activas debería corresponder á causa da diabetes mellitus do segundo tipo e está dirixida á súa eliminación. Suxírese unha lista de medicamentos de uso común.
Secretóxenos (estimulantes da insulina)
Os medicamentos moi populares, elaborados con base na sulfonilurea, caracterízanse por unha diferente eficacia e taxa de absorción. É necesaria unha dosificación estrita, unha sobredosis pode provocar hipoglucemia. Esta é unha condición patolóxica causada por unha forte diminución da concentración de glicosa no sangue.As etapas do pulmón caracterízanse pola pel pálida, sudoración e palpitacións. En formas graves aparece confusión de conciencia, discapacidade, perda de movemento e orientación. O paciente pode caer en coma.

As células beta pancreáticas son estimuladas coa sustancia activa, o que leva a un aumento da secreción de insulina. A duración está limitada pola viabilidade das células.
- Os beneficios. Teñen un efecto terapéutico pronunciado, reducen o 2% de HbA1C e estimulan un pico temperán na secreción. Só as canles de potasio están bloqueadas. Os pacientes que toman tales medicamentos non se poden transferir á insulina no estadio da síndrome coronaria.
- Desvantaxes. Durante a recepción, aparece unha aguda sensación de fame, o peso do paciente aumenta a un ritmo acelerado.
Entre as contraindicacións inclúense o embarazo e a lactación, aparente falta de células beta, a atrofia da glándula tiroides.
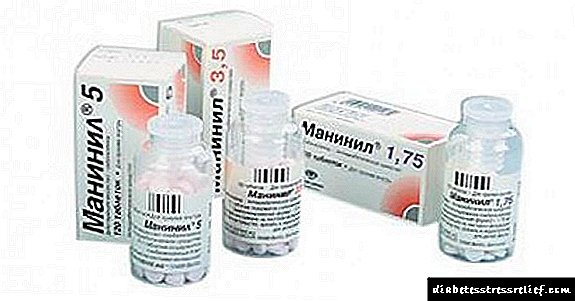
Maninil

A droga moderna, pertencente á segunda xeración, ten un pronunciado efecto de redución de azucre. É metabolizado por células do fígado, non afecta negativamente aos riles. A dose diaria máxima non pode superar os 20 mg, para as persoas maiores a dose redúcese a 10 mg. Os comprimidos tómanse dúas veces ao día, a dose axústase tendo en conta a gravidade da enfermidade. O efecto avalíase despois de 4 semanas de uso continuo, se os cambios positivos son insuficientes, entón debes cambiar ao tratamento combinado.
Diabeton

Está no segundo lugar na frecuencia de administración, simula un máximo temprano de secreción de insulina, non só pode baixar o azucre no sangue, senón tamén mellorar os seus parámetros reolóxicos. Ten un efecto positivo na subministración de sangue, non permite o desenvolvemento de patoloxías da retina e presenta propiedades antioxidantes. Dependendo do estadio da enfermidade, pódese usar unha ou dúas veces ao día. O primeiro efecto determínase unha semana despois do inicio da administración, un aumento da dose diaria só se permite despois da análise de orina e sangue. A inxestión máxima non pode superar os 320 mg / día.
Glimepirida

Refírese a medicamentos de terceira xeración, libera insulina durante 24 horas, pódese prescribir para infarto de miocardio. Despois da administración, o corpo non se acumula, excreta na orina e nas feces. Tómase unha vez ao día, o paso de grao e a dose inicial é de 1 mg. A avaliación da eficacia da acción realízase despois dunha semana de tratamento, os cambios na cantidade do medicamento prescrito só se permiten despois da análise de ouriños e sangue. Ao cambiar a outro medicamento, non se pode determinar a relación exacta entre as doses de varios fármacos.
Inhibidores da Alpha Glucosidasa
Medicamentos que reducen o azucre: inhibidores da alfa glucosidasa
No noso país, procedente dunha gran familia destes medicamentos eficaces, só un axente pasou o rexistro estatal - a acarbose. A acarbosa actúa como un filtro, evitando que os carbohidratos complexos sexan absorbidos no sangue. Únese ao encima do intestino delgado e non lle permite descompoñer polisacáridos complexos. Así, impídese o desenvolvemento da hiperglicemia.

- Os beneficios. Non afecta os niveis de glicosa, non estimula a súa produción. Efecto positivo sobre o peso corporal, o paciente comeza a perder peso moderadamente. O efecto conséguese debido a que entra unha cantidade moito menor de glicosa de alta calor no corpo. Na práctica, comprobouse que como resultado dun uso prolongado de acarbose, o progreso da aterosclerose vascular diminúe significativamente, aumentan a súa patencia e mellora a función muscular lisa das paredes capilares. O medicamento non se absorbe no sangue, o que elimina a aparición de patoloxías dos órganos internos.
- Desvantaxes. Nos intestinos, debido á gran cantidade de hidratos de carbono non procesados por encimas, comeza a fermentación, que pode provocar inchazo e diarrea. A eficacia do fármaco é moi inferior aos derivados da metformina e da sulfonilurea.
Está prohibido a pacientes con cirrosis do fígado, diversas inflamacións do intestino, insuficiencia renal, nais embarazadas e lactantes. Os efectos secundarios case nunca se producen.
Tómase antes das comidas, a dose inicial é tres veces 50 mg cada unha. Despois de 4 semanas de tomar o medicamento en tratamento, debes tomar unha pausa.
Glucobay

O pseudotetrasacárido de orixe microbiana, ten un efecto sobre a cantidade de glicosa absorbida, estabiliza os seus niveis de sangue durante o día. A concentración máxima prodúcese 2 horas despois da administración, é excretada polos intestinos (50%) e riles (50%). A eficacia compróbase despois de 4 semanas de terapia farmacéutica, segundo os indicadores, a dose diaria pode aumentarse a 200 mg tres veces ao día. Non se recomenda o uso combinado con adsorbentes.
Miglitol

É un inhibidor da alfa glucosiad, un medicamento hipoglucémico. Unha dose inicial de ata 25 mg tres veces ao día, faise unha proba de eficacia despois de aproximadamente 4-8 semanas. Con base en probas de laboratorio, a dose axústase e pode aumentar ata 100 mg de cada vez. Como efecto secundario, poden aparecer inchacións, diarrea, flatulencias e raramente erupcións cutáneas. Non se recomenda tomar con enfermidades do intestino, obstrución do intestino delgado e patoloxías ulcerativas. Reduce a dispoñibilidade de propranolol e ranitidina.
Óxido

Un inhibidor competitivo da alfa-glicosa que descompón os polisacáridos. Inhibe a formación e absorción de glicosa, reduce a súa concentración no sangue. Non afecta negativamente á actividade da β-glucosidasa. O medicamento é absorbido lentamente no torrente sanguíneo, o que minimiza os riscos de reaccións negativas e é rapidamente excretado do corpo con feces. Está prohibido prescribir coma diabético a pacientes tras intervencións cirúrxicas complexas e condicións patolóxicas do intestino.
Preparados con glitazona
A medicina usa hoxe dous axentes terapéuticos deste grupo: a pioglitazona e a rosiglitazona.

As substancias activas estimulan os receptores das células musculares e do tecido adiposo, o que leva a un aumento da cantidade de insulina producida. Os tecidos periféricos comezan a responder mellor á presenza de insulina endóxena.

- Os beneficios. Considérase o medicamento máis eficaz entre os medicamentos orais. Debido ao bloqueo de lipólise no sangue, a cantidade de ácidos graxos libres diminúe, o tecido redistribúese ao subcutáneo. As substancias activas aumentan a porcentaxe de lipoproteínas de alta densidade, baixan o nivel de triglicéridos.
- Desvantaxes. Afectan negativamente o funcionamento do sistema cardiovascular, a monoterapia baixa o nivel fisiolóxico de HbA1C. O uso a longo prazo pode provocar un aumento do peso corporal.
Úsase como monopreparación ou en combinación con outros dispositivos médicos. Ás veces provocan retención de líquidos no corpo, anemia e desviación das enzimas hepáticas da norma.
Norma diabética

Establecido efectivamente durante a monoterapia de pacientes con sobrepeso, estimula os receptores gamma. Aumenta a taxa de utilización de glicosa e mellora o control da concentración de plasma. O consumo prolongado a doses máximas pode causar deficiencia visual e insomnio. Ás veces contribúe a enfermidades infecciosas do sistema respiratorio.
Pioglar

Estimula os receptores γ implicados no proceso de redución da concentración de glicosa no sangue, reduce a cantidade de triglicéridos. Ten unha alta absorción, é excretada do corpo do paciente coa bilis, a concentración máxima no sangue chega ata as 24 horas. A concentración de equilibrio require sete días. Non se recomenda para o uso por mulleres embarazadas e nais que amamantan.
Avandia

Aumenta a sensibilidade dos receptores de tecidos graxos á insulina, preserva e restaura a función fisiolóxica das células beta. Reduce significativamente o nivel de ácidos graxos, mellora o control glicémico. Está prohibido levar a pacientes con hipersensibilidade á rosiglitazona, nais que amamantan e embarazadas.
Terapia combinada
Se a monoterapia demostrou ser ineficaz incluso na dose máxima, debería prescribirse o tratamento con varios fármacos. Realízase unha elección específica tendo en conta as características do curso da enfermidade e as capacidades do corpo do paciente. Na maioría das veces selecciónanse medicamentos que afectan ao aumento da secreción de insulina e á sensibilidade do tecido periférico. O segundo fármaco engádese só despois do exame, mentres que a dose do primeiro non se reduce.