Que métodos son máis eficaces no tratamento da diabetes
* Factor de impacto para 2017 segundo RSCI
A revista está incluída na lista de publicacións científicas revisadas por pares da Higher Attestation Commission.


Lea no novo número
Segundo expertos da Organización Mundial da Saúde: "A diabetes é un problema de todas as idades e de todos os países". Na actualidade, a diabetes mellitus (DM) ocupa o terceiro lugar entre as causas directas da morte despois de enfermidades cardiovasculares e oncolóxicas, polo que se abordaron a nivel estatal e federal en moitos países do mundo moitas cuestións relacionadas con esta enfermidade.
Segundo expertos da Organización Mundial da Saúde: "A diabetes é un problema de todas as idades e de todos os países". Na actualidade, a diabetes mellitus (DM) ocupa o terceiro lugar entre as causas directas da morte despois de enfermidades cardiovasculares e oncolóxicas, polo que se abordaron a nivel estatal e federal en moitos países do mundo moitas cuestións relacionadas con esta enfermidade.
Na miña opinión, o Comité Internacional de Expertos en Diagnóstico e Clasificación da Diabetes Mellitus (1997), a diabetes é un grupo de trastornos metabólicos caracterizados por hiperglicemia, o que é o resultado de defectos na secreción de insulina, acción da insulina ou unha combinación de ambos estes factores.
Xestióndiabetes tipo 2
Agora se acumularon en todo o mundo que o control efectivo da diabetes pode minimizar ou evitar moitas das complicacións asociadas a ela.
No que respecta á xestión eficaz da diabetes, hai probas convincentes de que a mellora do control glicémico pode reducir significativamente o risco de desenvolver micro e macroangiopatías.
Unha análise do estudo DCCT de dez anos (Control da diabetes e as súas complicacións) demostrou que por cada redución por cento da hemoglobina glicada, o risco de desenvolver complicacións microvasculares (retinopatía, nefropatía) reduciuse nun 35%. Ademais, os resultados deste estudo demostraron claramente que o control glicémico agresivo, xunto coa normalización da presión arterial, reduce significativamente o risco de enfermidades coronarias, enfermidades cerebrovasculares e angiopatía periférica en pacientes con diabetes tipo 2. Con base nisto, o principal obxectivo do tratamento da enfermidade é a compensación máis completa por trastornos do metabolismo dos carbohidratos. Só o uso de terapia complexa e patogeneticamente fundamentada, tendo en conta o curso crónico da enfermidade, a heteroxeneidade dos trastornos metabólicos, a diminución progresiva da masa das células β, a idade dos pacientes e o risco de hipoglucemia, así como a necesidade de restaurar a secreción de insulina prexudicada e lograr un control glicémico eficaz a longo prazo.
Hoxe en día é imposible curar a diabetes tipo 2, pero pode ser ben xestionada e vivir toda a vida.
O programa de xestión da diabetes tipo 2 inclúe as seguintes formas de resolver os principais problemas:
• cambios no estilo de vida (terapia dietética, actividade física, redución do estrés),
• medicamentos (fármacos hipoglicémicos orais, incretinomiméticos, insulinoterapia).
A pesar de numerosas publicacións recentes sobre o manexo da diabetes tipo 2, publicadas recentemente, non todos os médicos teñen un algoritmo para tratar esta enfermidade grave. Actualmente está sendo desenvolvido e publicado un regulamento harmonizado revisado da American Diabetes Association (ADA) e da Asociación Europea para o Estudo da Diabetes (EASD) sobre o manexo da hiperglicemia na diabetes tipo 2.
A táboa 1 presenta diversas intervencións antidiabéticas modernas, tendo en conta a súa eficacia, vantaxes e desvantaxes.
Un punto fundamentalmente importante é o criterio dixital obxectivo para compensar a diabetes mellitus tipo 2. En 1999 publicáronse directrices para a atención a pacientes con diabetes tipo 2, que presentaban criterios para compensar a enfermidade. É importante prestar especial atención á necesidade dun control máis estricto non só do metabolismo dos carbohidratos, senón tamén do metabolismo dos lípidos, así como dos indicadores de presión arterial mediante o prisma do risco vascular ou o risco de desenvolver complicacións vasculares mortais de diabetes mellitus tipo 2 (táboa 2-4).
A elección da terapia e o seu papel no tratamento da diabetes tipo 2
Numerosos estudos en todo o mundo están enfocados a atopar tratamentos eficaces para a diabetes. Non obstante, non esquezas que ademais da terapia farmacéutica, as recomendacións sobre cambios de estilo de vida non son menos importantes.
Os principios básicos da terapia dietética
• nutrición equilibrada fraccionada 6 veces ao día, en pequenas porcións, ao mesmo tempo, o que axuda a manter o peso dentro dos límites normais e prevén cambios postprandiais fortes nos niveis de glicemia
• En caso de sobrepeso, indícase unha dieta baixa en calor (≤1800 kcal)
• restrición de hidratos de carbono sinxelos e de fácil dixestión (azucre e os seus produtos, mel, zumes de froitas)
• Aumento da inxestión de alimentos ricos en fibras (de 20 a 40 g por día)
• restrición do consumo de graxa saturada ‹7,5%, glicemia en xaxún> 8,0 mmol / l con literatura IMC.
Características do tratamento da diabetes
A diabetes é unha enfermidade metabólica para o tratamento que require un enfoque integrado. O tratamento da diabetes está asociado principalmente ás inxeccións diarias de insulina.
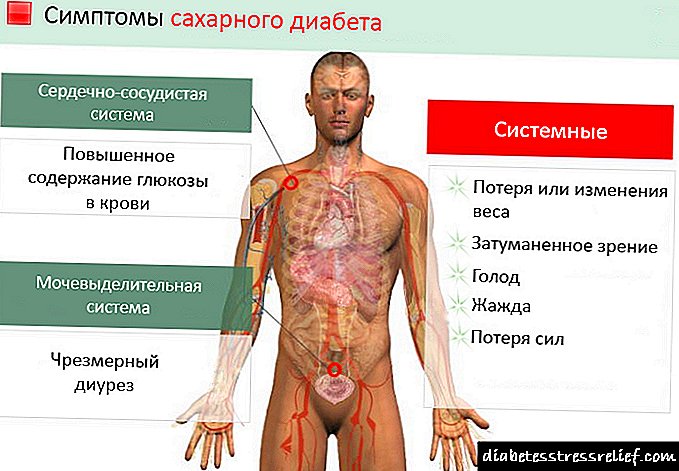
Síntomas da diabetes.
Esta é a principal e única forma de facer fronte á aparición dende o comezo da diabetes mellitus tipo 1. E coa diabetes mellitus tipo 2, o principal tratamento, ademais dos axentes non farmacolóxicos i.e. dieta, perda de peso e exercicio regular, é o uso de medicamentos antidiabéticos orais.
O tratamento con insulina tamén se usa no grupo de pacientes con diabetes tipo 2. Non obstante, a necesidade do seu uso xorde, por regra xeral, nas etapas tardías do tratamento.
Para tratamentos contra a diabetes debería incluír tamén:
- tratamento da dieta
- actividade física
- tratamento cirúrxico
- adestramento terapéutico.
Cómpre salientar que o tratamento non farmacéutico é tan importante como o tratamento con drogas. Ás veces na etapa inicial da diabetes mellitus tipo 2, a dieta e o exercicio son suficientes para controlar a glicemia (nivel de glicosa no sangue) sen o uso de drogas e insulina.
Só despois duns anos, cando se esgoten os recursos endóxenos (producidos polo páncreas), terá que recorrer á farmacoterapia.
Un elemento importante para tratar calquera tipo de diabetes é cambiar os hábitos alimentarios. O obxectivo destes cambios é:
- metabolismo mellorado dos carbohidratos e graxas,
- impedir o desenvolvemento de complicacións, como por exemplo a retinopatía diabética,
- menor risco de desenvolver aterosclerose (a hiperinsulinemia acelera o desenvolvemento da aterosclerose).
Para determinar as recomendacións, é necesario un enfoque individual para cada paciente e unha avaliación das súas capacidades reais.
Tratamento da diabetes tipo 1
Este tipo de diabetes afecta principalmente a nenos e mozos. A súa causa é a destrución dos illotes do páncreas que producen insulina polo seu propio sistema inmunitario. Os síntomas da diabetes só aparecen cando o 80-90% das células beta (liberando hormona) están danadas.
O único tratamento eficaz é cubrir a deficiencia de hormona inxectando insulina durante o resto da túa vida. Unha dieta moi importante tamén a realiza unha dieta e unha actividade física correctamente seleccionadas.
Terapia con insulina diabética tipo 1
A enfermidade provoca un esgotamento das reservas pancreáticas, a administración de insulina debe despregarse dende o principio e continuar ata o final da vida. Tamén é necesario cambiar a dose do medicamento, dependendo das necesidades do paciente (ao principio hai unha secreción residual de insulina, polo que a cantidade de administración do medicamento pode ser menor). Ademais, algunhas condicións (infeccións, febre, exercicio) alteran a necesidade do corpo de insulina.
Actualmente hai varios tipos de insulina. Que difiren no tempo de operación e na consecución do maior nivel de concentración no soro sanguíneo. A insulina de alta velocidade comeza a funcionar menos de 15 minutos despois da administración, alcanzando un nivel máximo despois de 1-2 horas, e o efecto persiste durante aproximadamente 4 horas.
A insulina cunha duración intermedia de acción, que comeza a actuar aproximadamente 2-4 horas despois, alcanza un pico ás 4-6 horas despois da administración, mostra características similares. No caso de insulina de longa acción, os efectos só se notan pasadas as 4-5 horas, a concentración máxima chega ás 10 horas e deixa de actuar despois das 16-20 horas.
Recentemente, o chamado pico análogos de insulinaque comezan a actuar aproximadamente 2 horas despois da administración e o nivel de concentración permanece en todo o día.
A presenza de moitos tipos de insulina fai posible seleccionar o tipo de terapia de acordo coas necesidades e o estilo de vida do paciente. Existen varios modelos posibles de insulinoterapia. Non obstante, o mellor é imitar o patrón fisiolóxico da secreción hormonal.
Consiste no uso de pequenas doses de insulina de acción longa ou análogos sen pico que manteñen os niveis de glucosa en todo o reloxo. E antes de cada comida, os medicamentos de acción rápida deben administrarse nunha cantidade adecuada á cantidade de alimento.
Grande avance no tratamento da diabetes Foi a creación de bombas de insulina, permitindo a administración repetida da hormona durante o día sen necesidade de inxeccións. Debido a isto, os pacientes recibiron unha importante liberdade no campo da nutrición e do deporte.
Dieta de diabetes tipo 1
A dieta diabética baséase nas mesmas regras que calquera dieta equilibrada dunha persoa sa. As comidas deben ser regulares e o seu contido calórico distribúese uniformemente. Preste atención ás proporcións axeitadas de nutrientes.
Durante insulinoterapia cun calendario de inxección constante, os pacientes deben comer alimentos polo menos 5 veces ao día cun contido calórico predeterminado e unha relación adecuada de proteínas, azucres e graxas.
A maior parte do requirimento diario (50-60%) debe ser hidratos de carbono, xa que son a principal fonte de enerxía para os humanos. Pero necesitas comer, en primeiro lugar, hidratos de carbono complexos presentes en grans, verduras e froitas. E eliminar case completamente a sacarosa, que é un carbohidrato de dixestión rápida e leva a hiperglucemia difícil de xestionar despois de comer.
Polo menos o 15% da enerxía debe provir de proteínas. En dieta para diabéticos é necesario incluír, en primeiro lugar, proteínas completas (de orixe animal) que conteñan todos os tipos de aminoácidos necesarios, a diferenza da maioría das proteínas vexetais.
A inxestión de graxa debe reducirse ata o 30% do requirimento diario de enerxía. É importante que as graxas saturadas (animais) non superen o 10% da enerxía subministrada. Os ácidos graxos insaturados que se atopan nos alimentos vexetais son moito máis beneficiosos.
Exercicio e diabetes tipo 1
A actividade física xoga un papel importante no tratamento da diabetes, pero tamén pode causar condicións glicémicas perigosas. Por iso, é importante comprender o efecto dos deportes no metabolismo dos carbohidratos. A carga fai que as células sexan máis sensibles á acción da insulina - como resultado, máis moléculas de glicosa penetran nas células e, en consecuencia, a súa concentración no sangue diminúe.
Se non cambia a terapia, o nivel de glicosa, que en realidade é a única fonte de enerxía para o cerebro, pode diminuír perigosamente, o que levará a coma. Polo tanto, o exercicio debe planificarse.
Antes de comezar un adestramento, debes tomar unha cantidade adicional de hidratos de carbono, así como reducir a dose de insulina. Se os exercicios son longos, debes pensar nunha comida extra durante o adestramento.
A información sobre a diabetes é parte integrante da terapia. Comprender a natureza da enfermidade por parte do paciente aumenta considerablemente as posibilidades dun tratamento adecuado. O paciente debería poder cambiar a dose de medicamentos segundo o estilo de vida e a dieta. Isto ten un enorme impacto no atraso no desenvolvemento de complicacións que degradan significativamente a calidade de vida.
Transplante de páncreas ou illotes
É unha alternativa tratamento moderno da diabetes. O páncreas enteiro é transplantado a miúdo co ril, en persoas nas que a enfermidade levou a unha insuficiencia renal.
Isto asegura a independencia dos pesados tratamentos de diálise e insulina. A desvantaxe é a necesidade de evitar o rexeitamento de órganos transplantados, o que ten moitos efectos secundarios.
O transplante de illotes só está asociado con menos riscos. Non obstante, ao cabo dun tempo, estas células se debilitan e necesitan ser transplantadas de novo.
Diabetes tipo 2
Este é o tipo de diabetes máis común. Refírese ao 5% da sociedade do noso país. Neste caso, o problema está relacionado tanto coa acción da insulina como coa súa secreción. Baixo a influencia dun factor (principalmente a obesidade), as células do corpo fanse resistentes á acción da insulina, o que conduce a unha maior secreción da mesma.

Tratar a diabetes é moi gravosa e require un enfoque integrado.
O páncreas produce máis hormonas ata esgotar a súa capacidade e as illas sofren unha degradación. Xorde un novo problema: deficiencia de insulina con resistencia á insulina persistente. O metabolismo dos carbohidratos interrompe e desenvólvese unha hiperglicemia.
Coa diabetes tipo 2, os factores ambientais xogan un papel enorme: isto é o estilo de vida, a dieta, o peso corporal e o volume abdominal. O tratamento comeza cun cambio nestes elementos. Coa súa modificación adecuada, podes recuperarte desta terrible enfermidade.
Se isto non é posible, úsanse axentes antidiabéticos orais. Só cando o páncreas perde a súa capacidade para producir hormonas comeza a terapia con insulina.
Dieta de diabetes tipo 2
O tratamento dietético é fundamental na loita contra a diabetes tipo 2. A obesidade, especialmente a obesidade abdominal, é o factor de risco máis importante que leva á diabetes tipo 2. Estímase que máis do 75% das persoas diagnosticadas de diabetes tipo 2 teñen obesidade ou sobrepeso.
Neste sentido, un paso importante tratamento da diabetes é unha dieta de calor moderado, o que leva a perda de peso.Unha dieta axudará a controlar a diabetes e tamén o protexerá dos efectos negativos da obesidade, como a presión arterial alta, os danos nas articulacións e, sobre todo, a aterosclerose.
Unha diminución do peso corporal de só 5-10% leva a unha mellora do metabolismo de hidratos de carbono e graxas. A idea do tratamento da dieta é extremadamente importante e obrigatorio no tratamento da diabetes. Non obstante, a introdución de todos os elementos do tratamento da dieta na vida diaria do paciente é moi difícil, e ás veces imposible. Este problema afecta principalmente ás persoas con diabetes tipo 2 diagnosticadas a unha idade maior ou media.
Os principios xerais da "dieta diabética" inclúen:
- a necesidade dunha inxesta regular de alimentos,
- contido uniforme en calorías de cada comida,
- restrición de calorías dos alimentos (no caso de persoas obesas),
- a composición correctamente seleccionada da dieta, que protexe contra o desenvolvemento de complicacións da diabetes, por exemplo, aterosclerose.
Como podes ver, baixo o lema dieta diabética paga a pena un estilo de vida saudable coa inxestión adecuada de alimentos con calorías limitadas. Antes da introdución da dieta, é importante determinar se o paciente pode ter o peso corporal adecuado. En persoas con sobrepeso, cómpre reducir o número de calorías tomadas, en persoas con sobrepeso.
O principal problema nas persoas diagnosticadas de diabetes tipo 2 é o exceso de peso. É importante calcular correctamente o peso corporal final que debería esforzarse (máximo 2 kg por semana).
Este é o chamado peso corporal óptimo:
- A regra de Brock: (altura en cm - 100). Por exemplo, para pacientes cunha altura de 170 cm, o peso óptimo é de 70 kg,
- Regra de Lorentz: (altura en cm - 100 - 0,25 * (altura en cm - 150). Por exemplo, cunha altura de 170 cm - 65 kg.
Dependendo do peso corporal e do tipo de traballo realizado, establécese o seguinte contido calórico diario:
- para persoas con estilo de vida sedentario: peso corporal de 20-25 kcal / kg,
- para persoas que traballan con cargas medias: 25-30 kcal / kg,
- para persoas cunha carga pesada de 30-40 kcal / kg.
As persoas con diabetes e sobrepeso deberían ter unha inxestión calórica diaria de 250-500 kcal / día. O ideal sería que a dieta se complemente con exercicio moderado e regular.
Na actualidade, non se recomendan dietas cunha redución moi grande do contido calórico, por exemplo por 700 kcal ou incluso 1000 kcal por día. Estas dietas adoitan estar condenadas ao fracaso debido a restricións excesivas que privan ao paciente dun sentido da esperanza e levan a perda de confianza no dietista.
As persoas con diabetes tipo 2, que son tratadas con dieta ou dieta e medicamentos orais, poden consumir unhas 3-4 comidas ao día. As persoas que reciben tratamento coa insulina deben comer polo menos 5 veces ao día. Esta necesidade está asociada terapia intensiva coa insulina.
Múltiples inxeccións de insulina requiren unha protección adecuada en forma de inxestión de alimentos. Grazas a isto, pódese evitar unha hipoglucemia aguda que poña en perigo a vida.
A relación correcta dos principais compoñentes da dieta para a diabetes:
É desexable proteínas de alimentos como plantas, peixes e aves.
Graxas Non debe ser máis que o 30% da dose diaria de calorías. Isto é especialmente importante para as persoas obesas e tamén teñen complicacións da diabetes en forma de aterosclerose. Actualmente, crese que as graxas saturadas (nocivas) contidas na carne e os produtos lácteos non deben superar o 10% da dieta diaria. Recoméndase o uso de graxas procedentes de aceite de oliva, semente de uva, pero en cantidades limitadas.
Hidratos de carbono debería ser do 50-60% da dose total de enerxía. Recoméndase principalmente hidratos de carbono complexos que se atopan nos cereais e outros produtos vexetais.
Consumir unha gran cantidade de hidratos de carbono sen comer fibra ao mesmo tempo pode provocar unha exacerbación da hiperglicemia (aumento do azucre no sangue). Azucres como a sacarosa (parte do azucre branco), a frutosa (azucre contida nas froitas) só se poden consumir en pequenas cantidades ou excluídos completamente da dieta.
O efecto do alcol no curso e o tratamento da diabetes pode ser positivo ou negativo. Os beneficios de consumir unha cantidade moderada de alcol reside nos seus efectos beneficiosos sobre o sistema cardiovascular.
Un efecto positivo exprésase como un aumento do número de fraccións de HDL de colesterol, unha diminución da coagulabilidade do sangue, unha diminución dos niveis de insulina no sangue e un aumento da sensibilidade á insulina.
O efecto negativo do consumo de alcol está asociado ao seu maior contido calórico (7 kcal / g de alcol), así como a un risco significativo de hipoglucemia despois de beber. O que é importante, a hipoglucemia pode ocorrer despois de beber unha pequena cantidade de alcol, moitas veces incluso ás poucas horas despois da inxestión, e os síntomas de embriaguez son moi similares aos síntomas da hipoglucemia e ambas situacións confúndense facilmente. Un problema significativo no consumo de alcol é o risco de adicción.
Na actualidade está permitido o consumo máximo:
- 20-30 g de alcol (2-3 unidades) por día para homes,
- 10-20 g de alcol (1-2 unidades) ao día para mulleres en termos de etanol puro.
Unha unidade (10 g) de alcol puro contén 250 ml de cervexa, 100 ml de viño e 25 g de vodka.
A falta de movemento é un dos factores que predispón ao desenvolvemento da diabetes. E a actividade física regular reduce o risco de desenvolver a enfermidade ata un 60%. O exercicio ten un efecto beneficioso no metabolismo dos carbohidratos, aumenta a sensibilidade dos tecidos á insulina. Ademais, durante o exercicio, o consumo de glicosa aumenta e, en consecuencia, a súa concentración no sangue diminúe.
Tipos de diabetes
Hai dous tipos principais de enfermidade: a diabetes tipo 1 e tipo 2.
Outros tipos inclúen:
LADA - diabetes autoinmune en adultos,
raras xenes determinadas xeneticamente de diabetes mellitus - MODY,
diabetes gestacional - pódese desenvolver só durante o embarazo.
Causas e factores de risco para a diabetes
Diabetes tipo 1
A diabetes tipo 1 caracterízase por unha deficiencia absoluta de insulina propia. A razón é a destrución autoinmune das células beta pancreáticas que producen insulina. Máis a miúdo, a enfermidade ocorre na infancia (aos 4-6 anos e 10-14 anos), pero pode ocorrer en calquera período da vida.
Polo momento, non se coñecen completamente as razóns para o desenvolvemento da diabetes en cada persoa. Ao mesmo tempo, as vacinas, o estrés, as enfermidades virais e bacterianas nunca son a causa da diabetes mellitus tipo 1, só ás veces coinciden no tempo co momento da detección da diabetes. Unha predisposición a procesos autoinmunes pode estar asociada á xenética, pero non está definida ao 100%.
Diabetes tipo 2
A diabetes tipo 2 é un exemplo sorprendente de trastornos metabólicos, é dicir, unha violación da absorción de hidratos de carbono (glicosa). Na diabetes mellitus tipo 2, a produción de insulina permanece normal durante moito tempo, pero a capacidade dos tecidos para transportar insulina e glicosa ás células está prexudicada, o que provoca unha hiperglicemia, un aumento da concentración de glicosa no sangue.
A diferenza da diabetes tipo 1, onde a deficiencia da produción de insulina é primaria, no segundo tipo de diabetes hai bastante insulina no sangue. Ás veces pódese sintetizar excesivamente a insulina debido ao intento do corpo de resolver o problema de rotura do "mecanismo de transporte", aumentando a produción de condutor de glicosa.
Sobrepeso combinado cunha predisposición xenética. Por regra xeral, é necesaria unha combinación destas dúas condicións. Neste caso, o exceso de peso pode ser moi pequeno, pero situado principalmente arredor da cintura. A predisposición xenética para cada persoa calcúlase individualmente, en función das súas propias variantes dos xenes e da presenza de parentes próximos con diabetes.
En 2017 introduciuse por primeira vez o concepto de remisión e recuperación da diabetes tipo 2 nos Estados Unidos, Europa e Rusia. Anteriormente críase que isto era imposible. Agora, investigadores médicos de todo o mundo recoñeceron que nalgúns casos é posible unha cura completa para a diabetes tipo 2. O camiño para isto é a normalización do peso corporal.
A clínica EMC desenvolveu un enfoque individual para pacientes con diabetes e obesidade. No contexto da normalización das drogas do azucre no sangue, celébranse clases dirixidas a corrixir hábitos alimentarios xunto con nutricionistas e psicólogos.

Como resultado dun enfoque integrado, podemos lograr un resultado estable: normalizar o peso e o nivel de azucre do paciente.
No Centro de Medicina Xenómica da EMC, estase realizando un estudo xenético sobre unha predisposición a diabetes tipo 2. A miúdo a enfermidade desenvólvese debido a unha síntese insuficiente de insulina programada xeneticamente como resposta ao uso de alimentos ricos en carbohidratos. Coñecer o seu risco permítelle comezar a prevención incluso antes da aparición das primeiras desviacións nas probas de sangue.
Para os pacientes obesos, é importante coñecer os seus propios mecanismos biolóxicos que poden influír no comportamento alimentario. Na maioría dos casos, un estudo xenético ofrece unha resposta á causa do fracaso de moitas dietas e métodos, o que nos permite personalizar o enfoque de cada un dos nosos pacientes.
LADA - Diabetes autoinmunes
Este tipo de diabetes caracterízase polo cadro clínico combinado da diabetes tipo 1 e tipo 2. A enfermidade continúa de forma máis lenta e nas fases iniciais pode manifestarse con síntomas da diabetes tipo 2. Os pacientes con LADA sospeitoso necesitan un diagnóstico máis preciso e un tratamento individual, que é diferente ao tratamento da diabetes tipo 2.
MODY -diabetes "novo"
Esta é unha forma monogénica, hereditaria de diabetes, que normalmente ocorre na adolescencia ou na idade de 20-40 anos. Os pacientes con MODY adoitan ter antecedentes familiares de diabetes en case todas as xeracións, é dicir, tales familias tiñan diabetes a idade nova co seu avó, nai e irmáns e irmás.
Diagnóstico de diabetes
O principal método para diagnosticar a diabetes son as probas de laboratorio. A maioría das veces determínase glicosa no sangue venoso. Nalgúns casos, para aclarar o diagnóstico, o médico pode ordenar probas adicionais, por exemplo, unha proba de tolerancia oral á glicosa, seguimento continuo diario da glicosa no sangue (sensor CGMS).
Se se sospeita dunha forma hereditaria de diabetes, o Centro de Medicina Xenómica EMC realiza diagnósticos xenéticos moleculares, o que permite establecer un diagnóstico preciso e avaliar o prognóstico de nenos por nacer en relación con esta enfermidade. Ademais, os pacientes sempre poden someterse a unha proba xenética de detección completa para comprender a súa predisposición xenética tanto á diabetes como ás súas complicacións (por exemplo, a catarata diabética).
Para as persoas con diabetes mellitus diagnosticadas, é especialmente importante saber que riscos xenéticos existen para outras enfermidades, por exemplo, enfermidades renales ou cardíacas, porque a diabetes pode provocar o desenvolvemento de moitos dos riscos aumentados. Grazas aos diagnósticos xenéticos é posible planificar o tempo dos exames regulares a tempo e obter recomendacións individuais sobre o estilo de vida e a nutrición.
O diagnóstico da diabetes nas clínicas EMC realízase canto antes, segundo os protocolos internacionais e baixo a supervisión dun endocrinólogo.
Tratamento da diabetes en EMC
EMC proporciona un tratamento integral da diabetes, onde os pacientes de diversas especialidades participan sempre na xestión dos pacientes. Despois do diagnóstico, o paciente pode asignarlle unha consulta aos seguintes especialistas: endocrinólogo, oftalmólogo, cardiólogo. Isto é necesario debido á diferente velocidade da enfermidade e ás súas complicacións. Primeiro de todo, complicacións vasculares nos riles e ollos. Ademais, as consultas adicionais de especialistas relacionados son unha norma internacional na prestación de atención médica para a diabetes diagnosticada.
O tratamento moderno para a diabetes nunca é sen corrección do estilo de vida, que adoita ser o máis difícil para os pacientes con sobrepeso. É necesario axustar o tipo de comida, iniciar o adestramento deportivo recomendado polo especialista. O apoio dos médicos xoga un papel importante nesta fase: un endocrinólogo e un médico en xeral e, se é necesario, un nutricionista, un cardiólogo, un psicoterapeuta e outros especialistas. Sen corrección do estilo de vida, pódese reducir a eficacia da terapia.
 O tratamento sempre implica insulinoterapia e un control constante dos niveis de glicosa no sangue. Segundo o testemuño, o médico pode prescribir o control usando un glucómetro ou control continuo diario dos niveis de glicosa durante varios días. Neste último caso, é posible descubrir e analizar as causas das desviacións dos niveis de glicosa por varios factores. Isto é especialmente importante para pacientes con niveis inestables de glucosa ou frecuentes hipoglucemias, para mulleres embarazadas con diabetes. Un dispositivo portátil (pequeno) mide a glicosa cada cinco minutos durante 7 días; o seu uso non afecta á vida habitual do paciente (pode nadar e facer deporte con el). Os datos detallados permiten ao médico obter o resultado da reacción á terapia e, se é necesario, axustar o tratamento.
O tratamento sempre implica insulinoterapia e un control constante dos niveis de glicosa no sangue. Segundo o testemuño, o médico pode prescribir o control usando un glucómetro ou control continuo diario dos niveis de glicosa durante varios días. Neste último caso, é posible descubrir e analizar as causas das desviacións dos niveis de glicosa por varios factores. Isto é especialmente importante para pacientes con niveis inestables de glucosa ou frecuentes hipoglucemias, para mulleres embarazadas con diabetes. Un dispositivo portátil (pequeno) mide a glicosa cada cinco minutos durante 7 días; o seu uso non afecta á vida habitual do paciente (pode nadar e facer deporte con el). Os datos detallados permiten ao médico obter o resultado da reacción á terapia e, se é necesario, axustar o tratamento.
Tratamento de drogas
O tratamento tamén implica a terapia farmacéutica con medicamentos para reducir o azucre, que sempre deben estar baixo a supervisión dun médico.
A insulina para a diabetes tipo 2 prescríbese para o esgotamento dos recursos de células beta pancreáticas. Esta é unha medida necesaria para evitar diversas complicacións. Nalgúns casos, a terapia con insulina prescríbese temporalmente, por períodos curtos. Por exemplo, antes da cirurxía ou durante períodos de descompensación, cando por algún motivo o nivel de glicosa chega a ser alto. Despois de pasar o "pico", a persoa volve á terapia farmacéutica anterior.
O tratamento da diabetes gestacional consiste principalmente en corrixir a dieta e o estilo de vida da nai expectante, así como un control estrito dos niveis de glicosa. Só nalgúns casos pódese prescribir insulinoterapia. Os médicos e enfermeiras da EMC ofrecen adestramento e proporcionan soporte continuo aos pacientes en terapia con insulina.
Bombas e métodos modernos para medir a glicosa no sangue
As bombas de insulina proporcionan máis control sobre a súa diabetes. A terapia con axuda de bombas permítelle ingresar insulina en doses e un réxime o máis preto posible do traballo natural dun páncreas sa. O control da glicosa aínda é necesario, pero a súa frecuencia está a diminuír.
As bombas poden reducir a dose de insulina, o número de inxeccións e reducir o paso de dosificación, que é extremadamente importante para nenos e pacientes con alta sensibilidade á insulina. As bombas de insulina son dispositivos de pequeno tamaño cun depósito cheo de insulina, que está pegado ao corpo do paciente. O medicamento das bombas adminístrase sen dor: a insulina subministrase a través dun micro-catéter especial. Un requisito previo é ensinarlle ao paciente ou aos pais as regras de contar as doses de insulina, o autocontrol dos niveis de glicosa no sangue. A disposición do paciente para aprender a controlar a bomba e analizar os resultados é moi importante.
O tratamento da diabetes na clínica EMC de Moscova realízase segundo os protocolos internacionais baixo a supervisión de médicos expertos de Rusia, Alemaña e EE. UU.
Axentes antidiabéticos orais
Se dieta para diabéticos e a actividade física, son ineficaces ou, como adoita suceder, son difíciles de cumprir, recorrer á farmacoterapia.
Existen 2 grupos principais de medicamentos para a diabetes oral: estimular a produción de insulina no páncreas e baixar o nivel de glicosa no sangue. Seléctanse en función do que prevalece no corpo: resistencia á insulina ou deficiencia hormonal.
Pódense combinar medicamentos de diferentes grupos entre si para manter o control glicémico. Cando deixan de ser eficaces, adminístrase insulina. Inicialmente, pódense usar pequenas doses mentres toma os comprimidos. Non obstante, ao final pasan a terapia completa con insulina.