Quen inventou a cura da diabetes

Durante moitos anos loitando sen éxito con DIABETES?
Xefe do Instituto: “Sorprenderás o fácil que é curar a diabetes tomándoa todos os días.
A diabetes mellitus non dependente da insulina é unha das formas da enfermidade, caracterizada por unha diminución na sensibilidade das células e dos tecidos do corpo á acción da hormona insulina. Esta sustancia é producida polas células do aparello insular pancreático. A súa tarefa é transportar moléculas de glicosa dentro das células para proporcionarlles a enerxía esta última.
No sangue da diabetes tipo 2 obsérvase hiperglucemia, un alto nivel de azucre. Este síntoma considérase principal, é sobre a base de que se confirma o diagnóstico. Para combater cifras altas de glicemia, úsase terapia dietética (corrección nutricional), actividade física e tratamento con drogas. O artigo centrarase nas características do nomeamento e administración de drogas. A lista de medicamentos para reducir o azucre para a diabetes tipo 2, as indicacións para o seu uso e os principios de tratamento son tratados a continuación.
Os principios do tratamento con drogas
A American Diabetes Association e a European Association for the Study of Diabetes subliñan que a hemoglobina glicosilada é considerada o principal criterio de diagnóstico para avaliar o estado do paciente. Cunha cifra superior ao 6,9%, as decisións cardinais deben tomarse en termos de terapia. Non obstante, se non estamos a falar de todos os pacientes, senón de casos clínicos específicos, debería asegurarse de que os indicadores non superen o 6%.
Inmediatamente despois de confirmar o diagnóstico dunha "doenza doce" tipo 2 (como se denomina diabete nas persoas comúns), os endocrinólogos prescriben Metformin. As características do consumo da droga caracterízanse do seguinte xeito:
- o medicamento non contribúe ao aumento de peso,
- ten un mínimo de efectos secundarios,
- non provoca ataques de diminución crítica do azucre no sangue na diabetes,
- designado a falta de contraindicacións,
- ben tolerado polos pacientes
- refírese a medicamentos de baixo custo.
Importante! Tamén se corrixiu a terapia con comprimidos de azucre durante o tratamento con Metformin.
A continuación móstranse os principais grupos de medicamentos para reducir o azucre, os seus representantes eficaces, especialmente o propósito e a administración.
Os principais grupos de drogas
A endocrinoloxía moderna usa 5 clases de medicamentos para reducir o azucre no sangue na diabetes. Divídense en dous grandes grupos:
- Axentes hipoglicémicos (medicamentos que baixan os niveis de azucre no sangue). Estimulan a produción de insulina endóxena, que afecta ao peso do paciente (aumentos) e poden provocar unha diminución crítica da glicemia. Os representantes son derivados de sulfonilureas e arcilidas.
- Medicamentos antihiperglicémicos (medicamentos que non permiten que os niveis de azucre no sangue se superen o máximo permitido). Os representantes do grupo aumentan o consumo de azucre na periferia, pero de ningún xeito estimulan a actividade pancreática. Estes inclúen biguanidas, bloqueadores de alfa-glucosidasa e tiazolidinediones.
Táboa: Comparación de medicamentos importantes para reducir o azucre
| Grupo de medicamentos | A actividade de representantes en monoterapia | Efectividade | Indicacións para cita |
| Inhibidores da Alpha Glucosidasa | Reduce un 0,7% a hemoglobina glicosilada | Elimina as manifestacións de hiperglicemia despois de comer | Glicemia despois de comer con azucre normal en xaxún |
| Sulfonilureas | Reduce a hemoglobina glicosilada nun 1,5% | Estimula a produción de insulina | Asignar en ausencia de peso corporal patolóxico |
| Glinidas | Semellante aos inhibidores da alfa glicosidasa | Asigna a pacientes que non queiran seguir a terapia dietética | |
| Biguanidas | Reduce a hemoglobina glicosilada nun 1,7% | Aumenta a sensibilidade á insulina das células | Azucre en xexún elevado con glicemia normal despois de comer |
| tiazolidinedionas | Reduce a hemoglobina glicosilada nun 0,5-1,3% | Aumenta a sensibilidade á insulina das células | Para pacientes con alto peso corporal |
| Insulina | O representante máis eficaz, axusta os indicadores a calquera nivel desexado | Elimina a deficiencia de insulina | Asignar con descompensación, falta de eficacia doutras drogas para o tratamento de mulleres embarazadas |
Na fase actual, Metformin está considerada a droga máis usada do grupo. É común debido ao baixo risco de acidosis láctica durante o tratamento. Os Biguanidas son capaces de axustar os procesos metabólicos debido a:
- ralentiza a gluconeoxénese (a formación de glicosa polo fígado a partir de substancias non hidratos de carbono),
- aumento da inxestión de azucre por células e tecidos,
- cambios na taxa de absorción de azucre no tracto intestinal.
Vantaxes e desvantaxes do grupo
Os Biguanidas reducen perfectamente o azucre e a hemoglobina glicosilada, reducen lixeiramente o peso corporal, paran o apetito patolóxico. As drogas son boas porque non provocan o desenvolvemento de hipoglucemia de mañá contra a fame durante a noite.
A droga Metformin non só estimula a ruptura de lípidos, senón que tamén impide a formación de tecido adiposo. Os Biguanidas tamén contribúen á eliminación do colesterol "malo" do corpo, reducindo a cantidade de triglicéridos e LDL. Efecto beneficioso sobre o estado do sistema de coagulación do sangue.
Características do tratamento
A metformina pode reducir a glicemia cando se usa como monoterapia ou en combinación con insulinoterapia, sulfonilureas. Os biguanidas non se prescriben nos seguintes casos:
- o período de xestación e lactación,
- condicións agudas, incluído coma,
- estadios terminais da patoloxía renal e hepática,
- procesos infecciosos agudos
- no fondo da terapia dietética cunha calor diaria inferior a 1000 kcal,
- pacientes con alta actividade física,
- pacientes maiores.
Inhibidores da Alpha Glucosidasa
O moderno mercado farmacéutico ruso ten só un produto rexistrado en grupo. Este é Glucobai (a substancia activa é a acarbosa). A droga únese a encimas intestinais, retardando o proceso de división e absorción de sacáridos. O resultado é evitar o aumento de azucre despois de inxerir alimentos.
Na práctica real, a monoterapia con inhibidores da alfa-glucosidasa é eficaz só en diabéticos inicialmente diagnosticados. A miúdo combínanse dous grupos: inhibidores + derivados de sulfonilurea, inhibidores + biguanidas, inhibidores + insulinoterapia.
O principal efecto secundario de Glucobai está asociado a unha violación do estado funcional do tracto gastrointestinal. Os pacientes teñen queixas de diarrea, inchazo. As contraindicacións para o nomeamento da droga son:
- diverticulite
- síndrome do intestino irritable
- colite ulcerativa
- Enfermidade de Crohn
- a presenza de adhesións,
- hernia do peritoneo.
Sulfonilureas
Representantes deste grupo, baixando o azucre no sangue, foron descubertos por azar. Inicialmente, críase que os medicamentos teñen un efecto exclusivamente antibacteriano. Despois de descubrir as capacidades adicionais do grupo, os científicos involucráronse deliberadamente na busca de aquelas drogas que teñen un efecto hipoglucémico pronunciado. Isto permitiu o uso de representantes para o tratamento da diabetes tipo 2.
A acción dos derivados da sulfonilurea é a seguinte:
- estimulación do aparello insular,
- restauración da sensibilidade das células dos illotes de Langerhans-Sobolev,
- un aumento no número de receptores sensibles nas superficies das células periféricas.
As desvantaxes do grupo son a posibilidade de aumentar o peso durante a terapia con representantes do grupo de segunda xeración (por exemplo, Maninil). Ao usar os mesmos medios, o proceso de dano coronario agrávase, o curso dun ataque cardíaco faise máis complicado.
Contraindicacións para a prescrición de medicamentos:
- "enfermidade doce" dependente da insulina
- o período de xestación e lactación,
- a presenza dunha maior sensibilidade individual
- complicacións agudas en forma de estado cetoacidótico, hiperosmolar,
- patoloxía da tiroide,
- unha diminución do nivel de glóbulos brancos no sangue por baixo do normal.
Interacción con outras drogas
O risco de diminución crítica dos niveis de azucre no sangue é reforzado por unha combinación de sulfonilureas con varios antibióticos, anticoagulantes indirectos e axentes a base de ácido salicílico. O alcohol tamén aumenta o efecto hipoglucémico.
As drogas do grupo fanse menos eficaces cando se combinan:
- con tiazidas,
- antagonistas do calcio
Glibenclamida
O representante da segunda xeración de drogas. Nomes comerciais - Maninil, Euglyukan. O maninil considérase o axente hipoglucémico máis eficaz do subgrupo, con todo, ten unha serie de advertencias, contraindicacións e pode causar efectos secundarios.
Non está prescrito para o desenvolvemento de nefropatías de natureza diabética, con alto risco de enfermidade de cálculos biliares. Posible combinación con metformina.
Glimepirida
A terceira xeración de drogas. Nomes comerciais - Glemaz, Amaril. As drogas do subgrupo non afectan o peso corporal, tómanse unha vez ao día. En danos agudos no músculo cardíaco, o paciente non pode ser trasladado a inxeccións de insulina, xa que o glimepirido non afecta ás canles de potasio das células cardíacas.
Representante da segunda xeración de derivados da sulfonilurea. Asignar a pacientes con tendencia á obesidade. O medicamento é eficaz para unha "doenza doce" a falta de signos clínicos. Nomes comerciais:
- Diabeton
- Diamicron
- Dramón
- Medoclazida.
Estas drogas para reducir o azucre no sangue considéranse estimulantes da insulina pancreática. Tómanse directamente no momento da inxestión de alimentos. Os representantes máis famosos do grupo son Nateglinide, Repaglinid.
A cantidade de fármaco no sangue aumenta cando se combina cos seguintes fármacos:
- con ketoconazol,
- Miconazol
- Claritromicina
- Eritromicina
- Gemfibrozil
- AINEs
- bloqueadores de beta
- salicilatos.
O nivel de sustancia activa no corpo diminúe baixo a influencia de barbitúricos, carbamazepina.
Os glínidos son prescritos para o tratamento da diabetes mellitus, no que hai un número normal de azucre antes de comer e altos despois de comer. Os medicamentos están indicados para pacientes anciáns, así como para aqueles que teñen un alto risco de desenvolver unha condición hipoglucémica. As glinidas son útiles para tratar pacientes que presentan unha maior sensibilidade individual aos derivados da sulfonilurea.
Efectos potenciais non desexables durante a terapia:
- enfermidades infecciosas das vías respiratorias superiores,
- inflamación dos seos paranasais,
- ataques de náuseas, diarrea,
- dor nas articulacións
- cefalxia
- aumento de peso
Tiazolidinedionas
Os representantes do grupo aumentan a sensibilidade dos tecidos e células periféricas á acción da hormona insulina. Drogas famosas son Aktos, Avandia. Os medicamentos non só poden reducir a glicemia, senón que tamén restablecen o metabolismo dos lípidos.
Na súa actividade, os axentes son inferiores a outros grupos de drogas hipoglicémicas orais. Ademais, tomar thiazolidinediones vai acompañado dun aumento do peso corporal do paciente. Con patoloxía cardíaca, os medicamentos están contraindicados pola capacidade de reter fluído no corpo e provocar a aparición de edema.
As mulleres deberían reforzar as medidas para previr o embarazo, xa que as drogas poden estimular a aparición da ovulación incluso durante a premenopausa.
Todos os grupos de medicamentos descritos deben usarse só baixo a supervisión dun especialista cualificado. O obxectivo principal é conseguir unha compensación. O seguimento constante da eficacia da terapia permítelle revisar oportunamente o réxime de tratamento e escoller o máis eficaz nun caso clínico particular.
Científicos a piques de crear unha cura para a diabetes tipo 1
Investigadores rusos desenvolveron substancias a partir das cales se pode facer un medicamento para restaurar e manter a saúde do páncreas na diabetes tipo 1.
No páncreas, hai áreas especiais chamadas illas Langerhans: son as que sintetizan a insulina no corpo. Esta hormona axuda ás células a absorber a glicosa do sangue e a súa falta, parcial ou total, provoca un aumento dos niveis de glicosa, o que leva á diabetes.
O exceso de glicosa altera o equilibrio bioquímico no corpo, prodúcese estrés oxidativo e fórmanse demasiados radicais libres nas células, que perturban a integridade destas células, causando danos e morte.
Tamén se produce glicación no corpo, na que a glicosa se combina con proteínas. En persoas saudables, este proceso tamén está a suceder, pero moito máis amodo, e na diabetes acelera e dana os tecidos.
Obsérvase un peculiar círculo vicioso en persoas con diabetes tipo 1. Con iso, as células dos illotes de Langerhans comezan a morrer (os médicos cren que isto se debe a un ataque autoinmune do propio corpo) e, aínda que se poden dividir, non poden restaurar o seu número orixinal, debido á glicatación e ao estrés oxidativo causado polo exceso de glicosa. morrer demasiado rápido.
O outro día, a revista Biomedicina & Farmacoterapia publicou un artigo sobre os resultados dun novo estudo realizado por científicos da Universidade Federal Ural (Universidade Federal Ural) e do Instituto de Inmunoloxía e Fisioloxía (IIF UB RAS). Os expertos descubriron que as substancias producidas con base na 1,3,4-tiadiazina suprimen a reacción autoinmune mencionada anteriormente en forma de inflamación, que destrúe as células de insulina e, ao mesmo tempo, eliminan os efectos da glicata e o estrés oxidativo.
En ratos con diabetes tipo 1, que probaron derivados da 1,3,4-tiadiazina, o nivel de proteínas inmunes inflamatorias no sangue reduciuse significativamente e a hemoglobina glicada desapareceu. Pero o máis importante, nos animais o número de células sintetizadoras de insulina no páncreas aumentou tres veces e aumentou o nivel de insulina en si, o que reduciu a concentración de glicosa no sangue.
É probable que os novos fármacos creados con base nas substancias mencionadas anteriormente revolucionen o tratamento da diabetes tipo 1 e dean a millóns de pacientes perspectivas de futuro moito máis esperanzadoras.
Para o tratamento de articulacións, os nosos lectores usaron con éxito DiabeNot. Vendo a popularidade deste produto, decidimos ofrecelo á súa atención.
Diabetes tipo 1: tratamentos
A diabetes mellitus tipo 1 (T1DM) é unha enfermidade crónica grave, alterada no metabolismo da glicosa. Os seus principais síntomas son a deficiencia de insulina e unha maior concentración de glicosa no sangue. A insulina é unha hormona necesaria para que os tecidos metabolicen o azucre. É producido por células beta pancreáticas. A diabetes tipo 1 desenvólvese porque o sistema inmunitario ataca erroneamente e destrúe as células beta. O azucre no sangue aumenta por falta de insulina. Isto causa síntomas característicos: sede, perda de peso inexplicable, debilidade, o paciente pode incluso caer en coma. Non obstante, o verdadeiro perigo de T1DM non son os síntomas agudos, senón complicacións crónicas. A diabetes dana os riles, ollos, vasos das pernas e o sistema cardiovascular. Esta enfermidade comeza a miúdo antes dos 35 anos. Canto despois apareza, máis doado vai. O tratamento para a diabetes tipo 1 é dieta, inxeccións de insulina e actividade física.A continuación aprenderás como manter un azucre no sangue normal para poder vivir sen complicacións ata a vellez.
O artigo describe con detalle as causas, os síntomas e o tratamento da diabetes tipo 1. Aprende a protexerse de complicacións agudas e crónicas. Os pais necesitarán información sobre a diabetes tipo 1 nos nenos. As mulleres que padecen esta enfermidade están interesadas en planificar un embarazo, soportar e ter un bebé san. Todo o que precisa saber sobre o embarazo con diabetes dependente da insulina, lea a continuación.
- Síntomas
- Razóns
- Diagnósticos
- A diabetes tipo 1 e tipo 2: en que se diferencian
- Tratamento
- Lúa de mel: período inicial
- Novo tratamento experimental
- Dieta, receitas e menú preparado
- Inxeccións de insulina
- Bomba de insulina
- Medicamento
- Actividade física
- A diabetes tipo 1 en nenos
- Como vivir moito tempo
- Prevención e inhibición de complicacións
- Embarazo
- Como perder peso ou aumentar de peso
- Proba de coñecemento da diabetes tipo 1
- Conclusións
A nota que está a ver é a continuación do artigo "Diabetes tipo 1 ou tipo 2: por onde comezar." Na páxina actual descríbense os matices dun tratamento eficaz para a diabetes tipo 1. Aprende a controlar ben esta enfermidade grave en adultos e nenos. Tamén se denomina diabetes autoinmune. Lea por primeira vez o artigo básico, a ligazón a que aparece anteriormente, se non que algo pode ser incomprensible.
A diabetes tipo 1 é só un 5-10% de todos os casos de metabolismo da glicosa deteriorado. O 90-95% restante dos pacientes diagnostican diabetes tipo 2, o que é moito máis fácil de controlar. Na diabetes tipo 1 débense administrar inxeccións de insulina, se non, o paciente morrerá. Na páxina web de Diabet-Med.Com, aprende a inxectar insulina sen dor. As medidas para controlar a diabetes deben facerse con coidado, requiren disciplina. Non obstante, despois de gañar experiencia, non tardan máis de 10-15 minutos ao día. E o resto do tempo podes levar unha vida normal.
A diabetes tipo 1 normalmente causa síntomas agudos:
- intensa sede
- boca seca
- micción frecuente, incluída a noite,
- o bebé pode suar mentres durma,
- fame insaciable e á vez perda de peso inexplicable,
- irritabilidade, alborotas, cambios de estado de ánimo,
- fatiga, debilidade,
- visión borrosa
- en mulleres, infeccións vaxinais fúngicas (tordo), que son difíciles de tratar.
Por desgraza, na maioría dos casos, os pacientes con diabetes tipo 1 e os seus seres queridos ignoran estes síntomas ata que se desenvolva a cetoacidosis. Esta é unha complicación aguda que require atención médica de emerxencia.
Síntomas da cetoacidosis diabética:
- pel seca, deshidratación clara,
- respiración profunda frecuente
- cheiro a acetona da boca,
- letarxia ou perda de consciencia,
- náuseas e vómitos.
- Diabetes adultos Síntomas
- Síntomas da diabetes en nenos
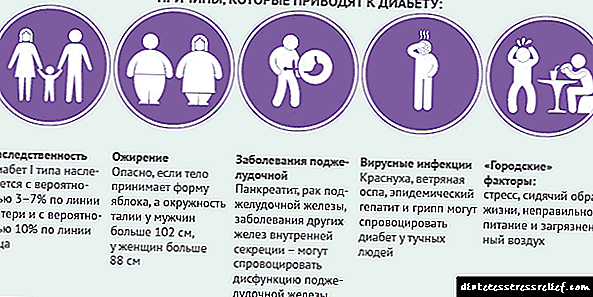
As causas da diabetes tipo 1 non se coñecen exactamente hoxe en día. As investigacións están en marcha para descubrir e desenvolver métodos de prevención. Pero ata agora, os científicos non poden presumir de bos resultados. Aínda non se descubriron formas eficaces de prevención da diabetes tipo 1. A tendencia á diabetes tipo 1 é herdada, pero o risco para o neno non é grande.
Os científicos están identificando gradualmente combinacións de xenes que aumentan o risco desta enfermidade. Os xenes sen éxito son máis comúns entre as persoas brancas que viven en Europa e América do Norte. Tamén se atopan xenes que presuntamente protexen contra a diabetes dependente da insulina.
Que pai de diabetes tipo 1
Risco para o neno,%
A diabetes tipo 1 adoita desenvolverse despois de que unha persoa tivese unha infección viral. O virus da rubéola adoita servir como "desencadeante" para ataques do sistema inmunitario sobre células beta pancreáticas. Non obstante, non todas as persoas que tiveron rubéola sofren diabetes autoinmune. Obviamente, os factores xenéticos xogan un papel importante aquí.
Os xemelgos idénticos teñen exactamente os mesmos xenes. Se un deles recibe diabetes tipo 1, entón para o segundo o risco é do 30-50%, pero aínda lonxe do 100%. Isto significa que moito depende do medio ambiente. Por exemplo, en Finlandia a prevalencia de diabetes tipo 1 é especialmente alta. Pero as razóns para iso aínda non foron determinadas.
Diagnósticos
Para diagnosticar a diabetes tipo 1, é necesario medir o azucre dunha das seguintes formas:
- exame de azucre no sangue
- unha proba de tolerancia á glicosa de dúas horas,
- análise de hemoglobina glicada.
Resultados que demostran que unha persoa ten diabetes:
- Glicosa plasmática en xaxún de 7,0 mmol / L ou superior.
- Ao realizar unha proba de tolerancia á glicosa de dúas horas, o resultado foi de 11,1 mmol / L e superior.
- O azucre no sangue aleatorio foi de 11,1 mmol / L ou superior, e hai síntomas de diabetes.
- Hemoglobina glicada HbA1C - 6,5% ou superior.
É suficiente para cumprir unha das condicións enumeradas anteriormente para que poida facer un diagnóstico con confianza: a diabetes. Unha proba de azucre no sangue en xaxún é menos sensible que o resto. Un test de tolerancia á glicosa de dúas horas non é conveniente porque leva moito tempo e é preciso doar sangue varias veces. A análise de hemoglobina glicada é conveniente e fiable. Realízase para o diagnóstico, así como para o seguimento da eficacia do tratamento. Se tes un contador de glicosa no sangue doméstico, só tes que medir o azucre con el sen ter que ir ao laboratorio. Se o resultado é superior a 11,0 mmol / l - esta é definitivamente a diabetes.
Debido á deficiencia de insulina, as células non poden metabolizar a glicosa e cambiar a graxas. Neste caso fórmanse moitos subprodutos: corpos de cetonas. Causan o cheiro de acenton da boca e a acidose - unha violación do equilibrio ácido-base no corpo. A cetoacidosis diabética é unha complicación grave, que pode poñer en risco a vida e require atención médica de emerxencia. Os seus síntomas foron enumerados anteriormente. É recomendable facer un diagnóstico a tempo e comezar o tratamento da diabetes, para evitar o desenvolvemento de cetoacidosis.
- Estándares de azucre no sangue - para pacientes con diabetes e persoas saudables
- Probas de diabetes - Lista detallada
- Proba de tolerancia á glicosa de dúas horas
- Análise de hemoglobina glicada - normas, táboas
A diabetes tipo 1 e tipo 2: en que se diferencian
Na diabetes tipo 1, unha deficiencia de insulina desenvólvese no corpo. A razón é que o sistema inmunitario ataca e destrúe as células beta do páncreas que producen insulina. Na maioría dos casos, a diabetes tipo 1 ocorre en nenos ou en mozos menores de 35 anos. Aínda que aínda hai diabetes autoinmune de forma leve en persoas de idade media e vellez. Chámase diabetes LADA. Os médicos adoitan confundilo coa diabetes tipo 2 e trátano de forma inadecuada.
A diabetes tipo 2 non é unha enfermidade autoinmune. Adoita desenvolverse en persoas maiores de 40 anos que son obesas, así como na terceira idade. Nas revistas médicas describíronse casos de diabetes tipo 2 en adolescentes obesos, pero son raras as excepcións. A causa da enfermidade é un estilo de vida insalubre, unha nutrición refinada de carbohidratos e falta de exercicio. A xenética tamén xoga un papel, pero podes protexerte dunha diabetes tipo 2 nun 100% se comes alimentos saudables e fas exercicio físico. E para a diabetes tipo 1, non existen métodos de prevención fiables.
Con diabetes tipo 2, non hai deficiencia de insulina no corpo. Esta enfermidade chámase diabetes independente á insulina. A deficiencia de insulina só se produce se a T2DM é tratada de forma inadecuada durante moitos anos e convértese en diabetes tipo 1. Normalmente, con diabetes tipo 2, a insulina no sangue é máis que suficiente, pero as células reaccionan mal ao efecto. A isto chámaselle resistencia á insulina.
- Diagnóstico diferencial de diabetes mellitus tipo 1 e 2
O tratamento para a diabetes tipo 1 é inxeccións de insulina, unha dieta adecuada e actividade física regular. Para pacientes que teñen exceso de peso e altas doses diarias de insulina, os comprimidos tamén poden axudar. Trátase de preparados Siofor ou Glucofage, cuxa substancia activa é a metformina. Pero, en xeral, as drogas xogan un papel menor no control da diabetes tipo 1 en comparación coa dieta, a insulina e o exercicio.
Os pacientes están activamente interesados en novos métodos de tratamento: transplante de células beta, páncreas artificial, terapia xenética, células nai. Porque estes métodos permitirán un día abandonar as inxeccións diarias de insulina. A investigación está en marcha, pero aínda non se produciu un avance no tratamento da T1DM. A principal ferramenta segue sendo a boa insulina vella.
Para controlar ben a diabetes tipo 1, debes aprender moita información diferente. Primeiro de todo, descobre que alimentos aumentan o seu azucre e cales non. Comprende como calcular a dosificación adecuada de insulina. Inicia de inmediato un diario de autocontrol de glicosa. Despois de 3-4 días, acumularase información suficiente neste diario para que poida analizala. Siga as novas, subscríbete ao sitio do boletín de correo electrónico Diabet-Med.Com.
Os obxectivos do tratamento da diabetes tipo 1 son:
- Manteña o azucre no sangue o máis normal posible.
- Supervisar a presión arterial e outros factores de risco cardiovascular. En concreto, ter resultados normais do exame sanguíneo de colesterol "malo" e "bo", proteína reactiva C, homocisteína, fibrinóxeno.
- Se ocorren complicacións na diabetes, detéctea isto canto antes. Debido a que o tratamento intensivo, iniciado a tempo, pode retardar ou incluso evitar o desenvolvemento das complicacións.
Canto máis preto é o azucre do diabético coa normalidade, menor será o risco de complicacións no sistema cardiovascular, riles, vista e pernas. Agora parece obvio, pero ata hai pouco a comunidade médica non o pensaba. Os médicos non viron a necesidade de baixar os niveis de azucre en pacientes con diabetes tipo 1. Só a mediados dos anos 1980 convencéronse dos resultados dun estudo a gran escala DCCT: o control da diabetes e a complicación Tiral. Se controlas o azucre no sangue, o desenvolvemento de nefropatías diabéticas inhibe máis dun 65% e o risco de ataque cardíaco redúcese nun 35%.
Os pacientes que participaron no estudo DCCT seguiron unha dieta tradicional "equilibrada". Esta dieta está sobrecargada con hidratos de carbono, nocivos na diabetes. Se cambia á dieta baixa en carbohidratos que promove o sitio web Diabet-Med.Com, o seu azucre estará moito máis preto dos valores normais. Debido a isto, o risco de complicacións vasculares redúcese a case cero. Coa diabetes tipo 1, podes vivir ata unha idade moi vella, mantendo unha boa saúde, ata a envexa dos compañeiros. Para iso, debes disciplinar para cumprir o réxime.
Inxecte insulina se o azucre pola mañá cun estómago baleiro ou 1-2 horas despois da comida supera os 6,0 mmol / L. Non acougue se o azucre cae ata 6-7 mmol / L. Asegúrese de que non sexa superior a 5,5 mmol / L pola mañá cun estómago baleiro e despois de cada comida. Esta é a norma de persoas saudables, que reduce a cero o risco de complicacións da diabetes.
Lúa de mel: período inicial
Cando se comeza a tratar a diabetes tipo 1 con inxeccións de insulina, en moitos pacientes a situación volve milagrosamente á normalidade. Neste momento, menos do 20% das células beta produtoras de insulina seguen vivas. Non obstante, despois das primeiras inxeccións de insulina, por algún motivo, comezan a funcionar mellor. Probablemente porque os ataques autoinmunes ao páncreas están debilitándose. O azucre mantense estable. E se continúa a inxectar insulina, entón aparece unha hipoglucemia: a glicosa no sangue é demasiado baixa.
Durante a lúa de mel, inxectar insulina non é algo que non sexa necesario, senón incluso nocivo, porque reduce demasiado azucre. Moitos pacientes relaxan-se, pensando que a súa diabetes pasou milagrosamente e van por un chispa. En balde o fan. Se actúas incorrectamente, entón a lúa de mel termina rapidamente e no seu lugar comeza a diabetes tipo 1 cun curso grave.
Como vostede sabe, a insulina é producida por células beta pancreáticas. A diabetes tipo 1 ocorre porque o sistema inmunitario ataca e destrúe as células beta, confundíndoas con descoñecidos perigosos. No momento do diagnóstico do T1DM, moitos pacientes aínda producen unha pequena cantidade de insulina propia. É recomendable manter esta capacidade o maior tempo posible, idealmente - durante a vida.
O obxectivo de tratar a diabetes tipo 1 durante o período de lúa de mel é evitar que as células beta se "queimen completamente". Se consegue mantelos vivos, a súa propia produción continuará. Este obxectivo pódese alcanzar se se cumpre unha dieta baixa en carbohidratos e comproba o azucre no sangue cun glucómetro varias veces ao día. Se o azucre ascende a 6,0 mmol / L e superior despois de comer, inxire pequenas doses de insulina calculadas con precisión. Asegúrese de que o azucre non exceda de 5,5 mmol / L.
Por que tentar manter as túas células beta vivas:
- Vostede será capaz de manter un azucre normal estable no sangue, evitando os seus "saltos" cara arriba e abaixo.
- As doses de insulina serán moito máis baixas, as inxeccións serán menos probables.
- Cando aparezan novos tratamentos avanzados para a diabetes tipo 1, pode usalos antes que ninguén. Por exemplo, os científicos tomarán algunhas das súas células beta, multiplicalas in vitro e inxectalas de volta ao páncreas.
- Período de lúa de mel para diabetes tipo 1 - como prolongala
Novo tratamento experimental
En diferentes países estase a desenvolver unha investigación activa sobre novos tratamentos para a diabetes tipo 1. Están financiados por gobernos, empresas farmacéuticas e institucións benéficas. Calquera que poida aforrar aos diabéticos das inxeccións diarias de insulina recibirá probablemente o premio Nobel e ten a posibilidade de enriquecerse. Os mellores científicos traballan para conseguir este obxectivo.
Unha das direccións: os biólogos están intentando que as células nai se convertan en células beta que produzan insulina. En 2014 publicouse información sobre experimentos exitosos en ratos. As células nai transplantadas a ratos tomaron raíz e convertéronse en células beta maduras. Non obstante, o tratamento práctico da diabetes tipo 1 en humanos deste xeito aínda está lonxe. Serán necesarios moitos anos de investigación para confirmar a eficacia e a seguridade.
Tamén se está a desenvolver unha vacina para evitar a destrución de células beta polo sistema inmunitario. Esta vacina debe usarse nos primeiros 6 meses despois do diagnóstico da diabetes tipo 1. Actualmente existe unha terceira fase dos ensaios clínicos dunha vacina en Europa e Estados Unidos. Tamén están en marcha dous estudos de vacinas para a prevención da diabetes tipo 1. Os seus resultados non se poden esperar en breve.
- Novos tratamentos para a diabetes tipo 1 - artigo detallado
Dieta, receitas e menú preparado
A dieta para a diabetes tipo 1 é a principal ferramenta para controlar ben a enfermidade. As inxeccións de insulina quedan en segundo lugar. Todo o mundo entende que necesitas comer alimentos saudables e evitar alimentos inapropiados. Non obstante, cales son os alimentos que se consideran saudables e que son prexudiciais é un tema controvertido.
As complicacións da diabetes desenvólvense cando o azucre se mantén elevado durante varias horas despois de comer.Non se desenvolven se o azucre despois de comer aumenta lixeiramente, non superando os 5,5 mmol / L, como en persoas saudables. Polo tanto, os alimentos ricos en carbohidratos teñen moitas veces máis dano que bos. A decisión entre unha dieta equilibrada e baixa en carbohidratos é a principal decisión que cómpre tomar.
Aquí podes atopar receitas e un menú preparado para unha dieta baixa en carbohidratos para a diabetes tipo 1
Unha dieta baixa en carbohidratos permítelle manter o azucre no sangue perfectamente normal, como en persoas saudables - non superior a 5,5 mmol / L despois das comidas e pola mañá cun estómago baleiro. Ademais, o azucre será normal antes de comer. Isto supón unha revolución no tratamento da diabetes tipo 1 e tipo 2, que o sitio web Diabet-Med.Com promove entre os pacientes de fala rusa. Unha dieta baixa en carbohidratos normaliza ao mesmo tempo o azucre no sangue, a presión arterial e o colesterol. As doses de insulina redúcense en 2-7 veces. Grazas a esta dieta, con diabetes tipo 1, o período de lúa de mel pódese prolongar durante varios anos, ou incluso por toda a vida.
Ante as numerosas solicitudes de pacientes con diabetes, a administración do sitio preparou 26 receitas e un menú de mostra para a semana. O menú preparado contén 21 variadas opcións para o almorzo, o xantar e a cea, así como lanches. Todos os pratos son rápidos e fáciles de preparar, con produtos dispoñibles todo o ano. Esta é unha cociña sinxela e sa para as persoas ocupadas que queren seguir unha dieta baixa en carbohidratos. As receitas paso a paso con fotos son máis como delicias festivas. Tamén son fáciles de cociñar, pero non son batidas. Pode que necesites un forno para preparar algúns pratos. Obteña receitas e un menú preparado subscribíndote ao boletín de correo electrónico. É gratuíto.
- Dieta para o diabete tipo 1: comparación dunha dieta baixa en carbohidratos e "equilibrada"
- Listas de produtos permitidos e prohibidos
- Dieta baixa en carbohidratos: primeiros pasos
- Proteínas, graxas, carbohidratos e fibra
Inxeccións de insulina
Todos os pacientes con diabetes tipo 1 precisan inxectar insulina diariamente para non morrer. Pouco despois de comezar o tratamento coa insulina, pode chegar un período de lúa de mel. Neste momento, o azucre no sangue mantense normal sen inxeccións regulares. Non obstante, este período normalmente non dura moito. O azucre sobe de novo. Se non o baixas con insulina, o paciente caerá en coma e morrerá.
Intente estender a túa lúa de mel durante varios anos, ou incluso durante toda a vida. Como facelo descríbese en detalle anteriormente. Durante a lúa de mel, pode ser necesario administrar insulina en doses baixas. Faino, non sexa perezoso. Se non, entón terás que apuñalalo "de cheo". Intente manter o azucre despois das comidas non superior a 5,5 mmol / L. Para iso, debes seguir unha dieta baixa en carbohidratos e, posiblemente, aínda inxectar insulina a 1-3 unidades diarias.
Hai 4 tipos principais de insulina:
- ultrashort: o máis rápido
- curto
- duración media da acción
- estendido.
Dende a década de 1920 ata a década de 1970, os pacientes con diabetes tipo 1 foron tratados con insulina obtida de vacas, porcos, cabalos e incluso de peixes. A insulina animal é diferente da humana, polo que a inxección causou frecuentemente reaccións alérxicas. Pero foi imposible rexeitalos, porque a insulina é vital para os diabéticos. Desde principios dos anos 1980, usouse principalmente insulina, que é producida por bacterias derivadas da enxeñaría xenética. É limpo na súa composición, polo que as alerxias á inxección son raras.
Os ultrasóns e os tipos prolongados de insulina non son precisamente insulina humana, senón variedades modificadas artificialmente. Chámanse análogos. Melloran as características en comparación coa insulina convencional humana. A insulina por ultrasonido comeza a actuar rapidamente e prolonga, ao contrario, actúa de xeito uniforme durante 12-24 horas. Estes tipos de insulina utilizáronse desde principios dos anos 2000. Demostraron a súa eficacia e seguridade.
Un réxime de insulina terapia é unha indicación de que tipos de insulina precisa inxectar, cantas veces ao día, a que hora e en que dosificación. Prescribir a insulina terapia debe ser estrictamente individual, segundo as entradas no diario de autocontrol dun paciente con diabetes. Eles miran como os niveis de azucre no sangue cambian durante o día, a que hora o paciente está a almorzar, xantar e cear. Tamén se teñen en conta outras características do seu estilo de vida. Non use esquemas estándar.
Un endocrinólogo cualificado e con experiencia debe aconsellar a terapia con insulina. Na práctica, nos países de fala rusa, os pacientes con diabetes tipo 1 adoitan ter que prescribirse insulina e calcular a súa dose adecuada. Por iso, recoméndase estudar detidamente os artigos a que se refire a continuación. Se o médico prescribe a mesma insulinoterapia a todos os seus pacientes, non presta atención ao diario de auto-seguimento - non use os seus consellos, póñase en contacto con outro especialista.
- Tratamento da diabetes con insulina: comeza aquí. Tipos de insulina e as normas para o seu almacenamento.
- Que tipo de insulina inxectar, a que hora e en que doses. Esquemas para a diabetes tipo 1 e diabetes tipo 2.
- Xeringas de insulina, xeringas e agullas. Que xeringas son mellores para usar.
- Lantus e Levemir: insulina de acción prolongada. Normaliza o azucre pola mañá cun estómago baleiro
- Insulina por ultrasóns Humalog, NovoRapid e Apidra. Insulina curta humana
- Importante! Como diluír a insulina para inxectar con precisión baixas doses
- Tratamento dun neno con diabete tipo insulina diluída Humalog (experiencia polaca)
Bomba de insulina
Unha bomba de insulina é un pequeno dispositivo usado nun cinto. A partir dela, a insulina entra continuamente no sangue a unha velocidade determinada. A bomba de insulina ten un tubo longo e delgado cunha agulla ao final. Unha agulla insírese baixo a pel, normalmente no estómago, e permanece alí continuamente. Cambiase cada 3 días. Unha bomba é un método de inxección de insulina alternativa ás xeringas e ás plumas de xiringa. O tamaño do dispositivo é aproximadamente como un convén de cartas.
A vantaxe da bomba é que non é necesario facer inxeccións varias veces ao día. Pode ser usado por adultos, adolescentes e incluso nenos con diabetes tipo 1. Está pensado oficialmente que a bomba de insulina proporciona un mellor control da diabetes que as xeringas tradicionais. Non obstante, é caro e non todos os pacientes poden aprender a usalo correctamente. Non oficialmente, a terapia con insulina da bomba presenta hoxe máis desvantaxes que vantaxes. Isto mesmo se non ten en conta o seu elevado prezo.
Os dispositivos que combinan unha bomba de insulina e un sistema para o seguimento continuo da glicosa no sangue prepáranse agora para entrar no mercado. Será un páncreas artificial. Un dispositivo así poderá regular o azucre automaticamente sen a participación consciente dun paciente con diabetes. Non obstante, terá os mesmos inconvenientes que unha bomba de insulina regular. Lea máis no artigo "Terapia con insulina baseada en bomba: pros e contras". No momento de escribir, febreiro de 2015, aínda non se usou na práctica o páncreas artificial. Aínda non se coñecen as datas exactas cando aparecerá.
Os medicamentos desempeñan un papel menor no tratamento da diabetes tipo 1 en comparación coa dieta, as inxeccións de insulina e a actividade física. Algúns pacientes con diabetes tipo 1 teñen sobrepeso. Desenvolveron resistencia á insulina, polo que se ven obrigados a inxectar grandes doses de insulina. Poden aliviar o curso da diabetes en comprimidos, cuxo ingrediente activo é a metformina. Trátase das drogas Siofor e Glucofage. Para pacientes delgados e delgados, calquera pílula de diabetes non serve para nada.
Os médicos xerais e os cardiólogos adoitan prescribir pequenas doses de aspirina aos seus pacientes para o seu uso diario. Crese que isto reduce o risco de ataque cardíaco. Nos países de fala rusa, normalmente prescríbese cardiomagnilo. Busque en internet algúns efectos secundarios da aspirina. Fale co seu médico sobre se substituílo por aceite de peixe. Non obstante, para facer o sangue máis fluído hai que tomar aceite de peixe en grandes doses. Unha ou dúas cápsulas non o farán. Recoméndase tomar 2-3 culleres de sopa de aceite de peixe líquido todos os días.
As estatinas son medicamentos que baixan o nivel de colesterol malo no sangue. Sábese que con diabetes tipo 1 e tipo 2, o azucre e o colesterol "malo" adoitan aumentar simultaneamente. Polo tanto, as estatinas adoitan prescribirse a diabéticos. Non obstante, estes fármacos causan efectos secundarios: fatiga, deficiencia de memoria, problemas de fígado poden aparecer. A dieta baixa en carbohidratos que Diabet-Med.Com promove para o control da diabetes normaliza o azucre no sangue, o colesterol e a presión arterial. Se con esta dieta pode negarse a tomar estatinas - será marabilloso.
- Vitaminas para a diabetes
- Ácido lipoico alfa
Actividade física
A educación física é un xeito de controlar a diabetes tipo 1, que normalmente está subestimada. Non obstante, a actividade física é case tan importante como as inxeccións de dieta e insulina. Necesitas exercicios aeróbicos e anaerobios. Aerobic está facendo trote, natación, ciclismo, esquí. Recoméndase que se combinen todos os días co adestramento anaeróbico de forza no ximnasio. Desenvolve un hábito de exercicio regular, preferiblemente ao aire fresco. Os adultos necesitan polo menos 5 leccións de 30 minutos á semana, nenos - 1 hora todos os días.
A educación física non é necesaria só "para un desenvolvemento xeral". Pregunta que son os telómeros, por que é importante a súa lonxitude e como aumenta a actividade física. En definitiva, a principios dos anos 2000, demostrouse que a actividade física prolonga directamente a vida. As persoas que non participan en educación física viven non só peor, senón tamén por varios anos menos.
Na diabetes tipo 1, o adestramento atlético ten un efecto complexo sobre o azucre no sangue. En teoría, deberían baixala. En efecto, a educación física pode baixar o azucre e durante moito tempo, ás veces ata 36 horas despois do remate do adestramento. Non obstante, moitas veces a actividade física paradoxalmente aumenta o azucre. Durante o adestramento, proba o seu azucre cun glucómetro unha vez cada media hora. Co tempo, entenderás como afecta a actividade física. Probablemente necesitará adaptar a dieta e a dosificación de insulina ao seu calendario de adestramento. Isto é problemático. Non obstante, a educación física trae moitas veces máis beneficios que a molestia.
- Educación física para a diabetes mellitus - descríbese en detalle como manter o azucre normal durante DM1 durante e despois do adestramento
- Trotear: como aprendín a gozar dela - experiencia persoal do autor do sitio Diabet-Med.Com
- Exercicios con pesas lixeiras: para pacientes con diabetes tipo 1 que desenvolveron complicacións graves
A diabetes tipo 1 en nenos
A diabetes tipo 1 nun neno significa problemas e ansiedades para os seus pais. A diabetes cambia completamente a vida non só do neno, senón tamén de todos os demais membros da familia. Os parentes aprenden a inxectar insulina, a contar hidratos de carbono nos pratos, controlar o azucre no sangue e proporcionar atención de urxencia para complicacións agudas. Non obstante, todas as medidas necesarias para controlar a diabetes non tardan máis de 10-15 minutos ao día. O resto do tempo necesitas tratar de levar unha vida normal.
Aprender a controlar a diabetes nun neno é case o mesmo que aprender unha nova profesión. Comprende cales son as normas de azucre no sangue, como afectan as inxeccións de dieta e insulina. Obter do estado todos os beneficios que poida. Non obstante, estea preparado para o feito de que o tratamento requirirá custos significativos. En primeiro lugar, este é o custo das tiras de proba para un glucómetro e unha boa insulina importada. Un glucómetro preferente gratuíto pode non ser preciso e a insulina doméstica pode actuar inestable e causar alerxias.
Divulgación aos profesores e á escola que asista o seu fillo. Asegúrese de que o mozo diabético normalmente pode inxectarse con insulina ou que a enfermeira escolar está preparada para axudalo. O neno debe ter sempre comprimidos de glicosa con el en caso de hipoglucemia e debería poder usalos. Se tes outros fillos, presta atención tamén a eles e non só a un neno con diabetes. Non podes tirar todo por ti. Comparta a responsabilidade de controlar a súa enfermidade co seu fillo.
- Diabetes nos nenos - un artigo detallado - unha lista de exames, a relación das relacións coa escola
- Diabetes tipo 1 en nenos - inxeccións de dieta e insulina
- Diabetes adolescentes - características da puberdade
- Como a diabetes nun neno de 6 anos se controla sen insulina - unha historia de éxito
Como vivir moito tempo
O segredo dunha longa vida coa diabetes tipo 1: cómpre supervisar a súa saúde con máis coidado que os seus compañeiros, cuxo metabolismo en carbohidratos non está prexudicado. O sitio web Diabet-Med.Com promove un sistema de control da diabetes con baixo contido de carbohidratos. Este sistema fai posible manter o azucre no sangue normalmente estable, como en persoas saudables. Siga as recomendacións e pode contar con 80-90 anos de vida completa. O desenvolvemento de complicacións nos riles, vista, pernas e sistema cardiovascular está completamente inhibido.
Desenvolve bos hábitos:
- Tódolos días toma medidas disciplinarias para controlar a súa diabetes: comproba o azucre no sangue, segue unha dieta, calcula a súa dosificación de insulina e fai inxeccións.
- Facer probas de sangue e orina varias veces ao ano, someterse a exames. Realiza un seguimento do estado do teu sistema cardiovascular, riles e ollos.
- Inspeccione as pernas todas as noites, siga as regras do coidado dos pés.
- Exercicio varias veces por semana. Isto é máis importante que seguir unha carreira.
- Non fumes.
- Atopa o que te inspira e faino para que haxa un estímulo á vida.
Prevención e inhibición de complicacións
As complicacións da diabetes son agudas e crónicas. Desenvólvense debido a que unha persoa adoita ter azucre no sangue. Se un paciente con diabetes tipo 1 non inxecta insulina ou usa dosificadores insuficientes, entón o seu azucre sobe moi alto. Dentro duns días, prodúcese deshidratación, despois desmaio e o diabético pode caer en coma. A isto chámaselle cetoacidosis diabética, unha complicación aguda que pode poñer en risco a vida.
Ademais, o azucre no sangue pode aumentar significativamente se ten un resfriado ou outra enfermidade infecciosa. Porque cando o corpo loita contra a infección, a forza da insulina diminúe. É necesario aumentar a dosificación de insulina durante as enfermidades infecciosas e aínda levar a cabo outras medidas terapéuticas.
- Cetoacidosis diabética - artigo detallado
- Como tratar o arrefriado, os vómitos e a diarrea na diabetes
O azucre moderadamente elevado pode non causar síntomas. Non obstante, estimula o desenvolvemento de complicacións crónicas da diabetes. O exceso de glicosa, que circula polo sangue, "pega" ás proteínas. Dana aos vasos sanguíneos e aos órganos internos. En todos os pacientes con diabetes tipo 1, as complicacións desenvólvense a diferentes ritmos. Non obstante, canto máis preto estea o azucre no sangue, máis posibilidades de evitar complicacións. Ademais do azucre, tamén debe controlar a presión arterial, o colesterol, as proteínas C-reactivas e outros factores de risco cardiovascular.
- Ataque cardíaco e prevención do ictus
- Complicacións da diabetes visual - Retinopatía
- Nefropatía - complicacións renales - como atrasar a insuficiencia renal
- A patas diabéticas doe - como tratar
- Gastroparesis diabética: como establecer a dixestión, desfacerse da pesadez no estómago
- Diabetes e impotencia nos homes - como fortalecer a potencia
Embarazo
Debe planificarse o embarazo para a diabetes tipo 1. Debe prepararse coidadosamente para iso. Mellora o control do azucre no sangue uns meses antes da concepción. Ademais, non debilitalo durante o embarazo. É recomendable que comece a concepción só despois de que a súa hemoglobina glicada descenda ata o 6,0%. A transición a unha bomba de insulina axuda a moitas mulleres a alcanzar este obxectivo.A presión arterial debe ser de 130/80 mm RT. Art. ou inferior.
Na fase de planificación do embarazo, debes ser probado e examinado. É importante comprobar o estado dos teus ollos e riles. Porque os cambios hormonais afectarán aos vasos sanguíneos que alimentan os ollos. O curso da retinopatía diabética pode empeorar. Ademais, o embarazo crea unha carga adicional nos riles. Hai moitas contraindicacións para o embarazo con diabetes tipo 1, e todas elas non se acaban de aprobar ... Pero se o bebé nace san, entón o risco de transmitir diabetes da nai é insignificante para el - só o 1-1,5%.
Estar embarazada, ter un bebé e ter un bebé saudable é posible en moitos casos con T1DM. Os foros en liña están cheos de historias de éxito do embarazo para mulleres con diabetes tipo 1. Non obstante, a imaxe real non é tan optimista. Porque as mulleres que teñen insuficiencia renal ou cegueira como consecuencia do embarazo non se comunican nos foros. Unha vez que teñan outros problemas ...
Lea o artigo detallado, Diabetes embarazadas. Con iso aprenderás:
- que probas tes que pasar e os exames pasan na fase de planificación,
- como controlar o azucre no sangue durante o embarazo,
- indicacións para parto natural e cesárea.
Posible cura para a diabetes tipo I atopada
A diabetes tipo 1 é unha enfermidade crónica que normalmente se manifesta na infancia. Esta enfermidade aparece cando o páncreas produce extremadamente pouca insulina ou non a produce en absoluto. E a insulina é unha hormona que permite que o azucre (ou, máis precisamente, a glicosa) penetre nas células e produza enerxía. A enfermidade do primeiro tipo é moi diferente do segundo tipo, que recentemente se fixo máis e máis común. A diferenza entre o segundo tipo de enfermidade é que se manifesta na idade adulta en aquelas persoas nas que o corpo se inmune á insulina ou non pode producir unha cantidade suficiente dela por causas externas.
Tratamento infertil

Os científicos suxiren que o segundo tipo de enfermidade pode reverterse cunha nutrición adecuada. A diabetes mellitus do primeiro tipo segue sendo incurable. Os científicos explican que esta enfermidade implica a perda de células beta en funcionamento. No caso do primeiro tipo, morren e, no caso do segundo, deixan de funcionar como deberían. Máis dunha vez, os científicos trataron de substituír células beta mortas ou non funcionantes por outras saudables e funcionantes, pero cada vez estas células foron rexeitadas polo sistema inmunitario humano.
Células de Melligan: o futuro dos diabéticos
Afortunadamente, recentemente aprobouse en América unha patente para o que podería ser a primeira cura realmente efectiva para esta enfermidade. Este método combina as células que subministran insulina e un sistema que lles permite agocharse do sistema inmune, polo momento, incluso por varios anos. Estas células chámanse células Melligan, poden producir, almacenar e liberar insulina no sangue humano, dependendo do nivel actual de azucre no sangue.
Experimentos exitosos en ratos con inmunodeficiencia

Científicos da Universidade Tecnolóxica da Universidade de Sydney deseñaron estas células empregando a enxeñaría xenética para que funcionen como células beta saudables nunha persoa que non ten diabetes, é dicir, liberan insulina no sangue segundo o nivel de azucre no sangue dunha persoa. O ano pasado, un equipo de científicos foi capaz de reverter con éxito o primeiro tipo de enfermidade en ratos e, aínda que os resultados foron prometedores, realizáronse probas en ratos con inmunodeficiencia. É dicir, durante este experimento non se observou resposta inmune a estas células. Isto significou que no corpo humano estas células serían atacadas polo sistema inmunitario.
Unha cela nunha caixa ou unha solución a un problema coa inmunidade

Pero agora, un grupo de científicos uniu unha empresa estadounidense de biotecnoloxía chamada PharmaCyte Biotech, que desenvolveu un produto chamado Cell-In-A-Box, é dicir, "Cell in Box". En teoría, pode encapsular as células de Melligan e ocultalas do sistema inmunitario para que non sexan atacadas.
Como actuarán as células de Melligan?

Se consegue manter as células de Melligan nunha cápsula que é inmune, a tecnoloxía Cell-In-A-Box pode esconderse con seguridade no páncreas humano e permitir que as células funcionen sen problemas. Estas cunchas están feitas de celulosa - un revestimento que permite que as moléculas se despracen en ambas direccións. Isto aumenta a funcionalidade ata tal punto que as células de Melligan revestidas con estas membranas poden recibir información sobre cando o nivel de azucre no sangue nunha persoa diminuíu e se precisa unha inxección de insulina.
O futuro das novas tecnoloxías

Esta nova tecnoloxía pode permanecer no corpo humano ata dous anos sen danalo de ningún xeito. Isto significa que pode ofrecer unha solución seria ao problema para persoas con diabetes tipo 1. Polo momento, só queda esperar: os primeiros estudos comezan non en ratos, senón en persoas, e só hai que mirar que resultados se obterán durante o experimento. Este é realmente un achado excepcional, aínda hai que esperar que se fundamente e axude ás persoas con esta enfermidade a vivir unha vida normal. Isto pode ser un gran avance no campo da medicina e un bo sinal para un desenvolvemento exitoso neste sentido.
Din que a quen inventa a cura da diabetes prométeselle o premio Nobel e unha taxa enorme
Din que a quen inventa a cura da diabetes prométeselle o premio Nobel e unha taxa enorme. Por desgraza, a medicina moderna aprendeu a controlar esta enfermidade, pero por desgraza non pode eliminar á humanidade da diabetes para sempre.
Pero hoxe en día, a diabetes é a patoloxía hormonal máis común no mundo. Segundo a Organización Mundial da Saúde, máis de 100 millóns de persoas no noso planeta padecen esta enfermidade. Pero incluso unha cifra tan enorme non reflicte a situación real, porque o número de persoas con diabetes mellitus latentes é varias veces maior que o número de pacientes identificados. Moitos escolares padecen diabetes. Na maioría das veces, a enfermidade faise sentir á idade de 10 a 14 anos.
Cal é a esencia da enfermidade?
O noso páncreas produce a hormona insulina, que é a responsable de fornecer ás células do corpo o principal nutriente: a glicosa. Con diabetes, prodúcese insulina insuficiente e xorde unha situación paradóxica: hai moita glicosa no sangue, pero os tecidos de todo o corpo experimentan inanición de carbohidratos. Isto sucede debido ao feito de que o azucre non pode penetrar de forma independente na célula e permanece no sangue en forma de lastre inútil. Isto leva a unha hiperglicemia, unha condición que pode ser mortal.
A diabetes é de dous tipos.
O primeiro tipo está asociado á deficiencia de insulina. É por iso que se denomina insulinodependente. O páncreas danado non fai fronte aos seus deberes: a cantidade de hormona sintetizada non pode procesar o volume de glicosa entrante. Este tipo é relativamente raro e ocorre máis a miúdo en mozos e nenos.
No segundo tipo de insulina prodúcese unha cantidade suficiente. Pode ser incluso máis do normal. Non obstante, a hormona é case inútil porque os tecidos do corpo perden a sensibilidade a ela. Na maioría das veces, esta forma da enfermidade ocorre en persoas maiores de 40 anos que son obesas.
Os científicos realizaron un estudo, cuxos resultados demostraron que o pico das visitas a pediatras sobre diabete en escolares cae no período de novembro a marzo. Nos meses "escolares", o corpo do neno está debilitado polo estrés e o estrés escolar e está propenso a enfermidades virais que poden desencadear o desenvolvemento da diabetes.
Se o neno ten hereditarios
predisposición á diabetes
debe estar protexido de infeccións.
1 Herdanza. Os científicos cren que a predisposición á diabetes é herdada. É dicir, se unha avoa, avó, nai, pai, irmán, irmá, tío ou tía padecen esta enfermidade, a probabilidade de padecer diabete nun neno aumenta drasticamente.
2 O desenvolvemento dunha enfermidade perigosa tamén pode desencadear lesións e infeccións infantís, como a rubéola, a varicela, a hepatite, as orellas, a gripe, etc.
Unha das principais causas da diabetes é a pancreatite: inflamación do páncreas. Comida rápida, alimentación deficiente e desequilibrada, abundancia de alimentos graxos na dieta - todo isto afecta negativamente a todo o tracto gastrointestinal, especialmente ao páncreas, e pode levar a consecuencias moi desagradables, incluída a diabetes.
Se un alumno está en risco, os pais deben ter especial coidado coa súa saúde. Asegúrese de que o neno se somete a exames médicos obrigatorios a tempo, incluído un exame sanguíneo clínico e bioquímico.
Set indiscutible e viaxes frecuentes
ao inodoro: un motivo inmediato
pediatra
Como non perder o comezo da enfermidade? Un neno con diabetes ten sempre sede e adoita ir ao baño. O día bebe de tres a catro litros de líquido e incluso pode espertar no medio da noite por mor dunha sede intensa. Así, a cantidade de urina excretada aumenta ata os tres litros diarios. O metabolismo está prexudicado: o neno come normalmente, pero sente constante debilidade, fatiga.
Os síntomas do inicio da enfermidade tamén son lesións pustulares na pel. O sangue faise "doce" e as bacterias deste medio nutritivo comezan a multiplicarse activamente.
Estes sinais son o motivo da atención médica inmediata.
A diabetes é unha enfermidade insidiosa que pode levar a complicacións moi graves.
Para evitar problemas, un neno con diabetes debe visitar regularmente a un oftalmólogo, neurólogo e gastroenterólogo.
Como perder peso ou aumentar de peso
Na diabetes tipo 1, a obesidade e altas doses de insulina están intimamente relacionadas. Todo o mundo sabe que a insulina reduce o azucre no sangue. Pero poucas persoas saben que esta hormona converte a glicosa en graxa. Tamén evita que o tecido graxo se desintegra. A insulina inhibe o proceso de perda de peso. Canto maior sexa a súa concentración no sangue, máis difícil é perder peso. O exceso de peso, por outra banda, reduce a sensibilidade das células á insulina. As persoas obesas teñen que inxectar moita insulina para baixar o azucre ata os niveis aceptables.
A obesidade e altas doses de insulina forman un ciclo vicioso:
- Os depósitos de graxa aparecen no corpo.
- Melloran a resistencia á insulina: hai que inxectar altas doses de insulina, se non o azucre non baixa.
- Moita insulina circula polo sangue. Isto impide que o corpo queima graxa e perda de peso.
- A insulina elimina a glicosa do sangue, converténdoa en graxa. A obesidade está en aumento.
- O ciclo repítese, a situación empeora. O peso corporal e a porcentaxe de graxa no corpo están a medrar, e despois deles - dosagens de insulina.
O ciclo vicioso descrito anteriormente obsérvase en pacientes con diabetes tipo 1, e non só en pacientes con diabetes tipo 2. Por que a insulina estimula a obesidade? Porque con exceso de glicosa non podes facer máis que convertelo en graxa. Primeiro de todo, o corpo intenta converter a glicosa nunha sustancia amidosa - glicóxeno, que se deposita no fígado. Non obstante, os envases de almacenamento de glicóxeno son limitados. Nun adulto, isto non supera os 400-500 gramos.
Os diabéticos que comen unha dieta "equilibrada" consumen moitos hidratos de carbono. Os carbohidratos comidos convértense inmediatamente en glicosa e aumentan o azucre no sangue. Normalmente, os tanques de almacenamento de glicóxeno no fígado e nos músculos xa están cheos. O exceso de glicosa non se pode deixar no sangue. O corpo quere eliminalo de xeito urxente para que non se "pegue" ás proteínas e se desenvolvan complicacións da diabetes. A única opción é convertela en graxa. A insulina estimula este proceso. E a capacidade do tecido adiposo é case infinita.
Reducir a dose de insulina co fin de perder peso sen prestar atención ao azucre no sangue é un trastorno alimentario perigoso. Afecta entre o 10 e o 40% das mulleres novas con diabetes tipo 1. Non oficialmente, chámase bulimia diabética. Este é un problema psicolóxico ou incluso psiquiátrico. Probablemente, a medicina oficial o recoñecerá como unha verdadeira enfermidade.
A bulimia diabética pon en risco a vida e leva os seguintes riscos:
- episodios frecuentes de cetoacidosis diabética,
- hospitalización na unidade de coidados intensivos,
- enfermidades infecciosas - a resistencia do corpo debilita,
- manifestación precoz de complicacións da diabetes nos riles, vista, sistema cardiovascular.
Unha dieta baixa en carbohidratos permite reducir a dosificación de insulina entre 2-7 veces e, ao mesmo tempo, mellorar o control do azucre no sangue. Perderá peso e poderá manter estable un peso normal. A perda de peso non se produce inmediatamente, pero dentro dunhas semanas ou meses obterás o resultado. Neste caso, non haberá dano á saúde, senón ao contrario - beneficio.
O peso debe aumentar aumentando o músculo, e non o tecido adiposo. Se non, a obesidade empeorará o curso da súa diabetes.