Que é a enfermidade articular de osteomielite?
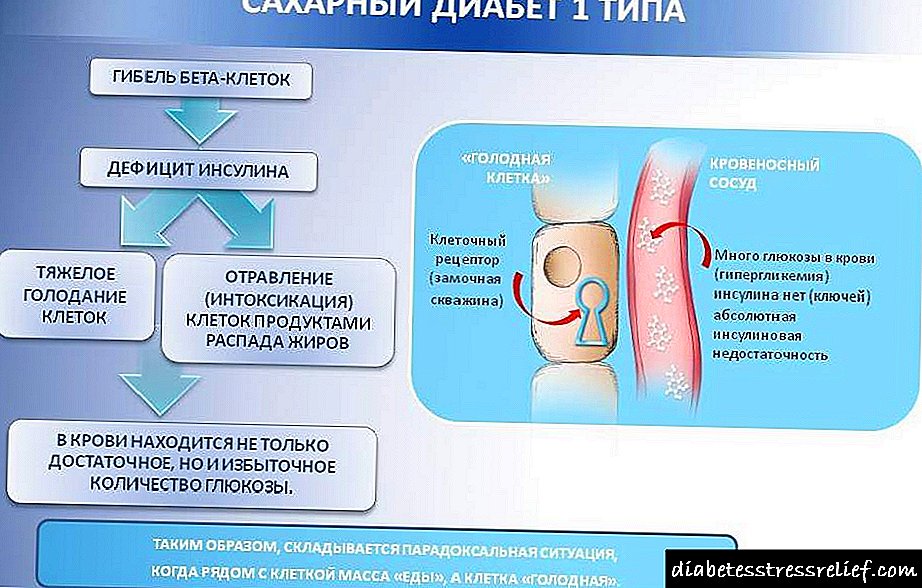
A diabetes mellitus vén acompañada dun aumento da glicosa no sangue. A glicosa ten un dano sobre as paredes dos vasos sanguíneos e as fibras nerviosas.
Debido ao subministro de sangue insuficiente e a inervación deficiente nas extremidades inferiores, a neuropatía desenvólvese como complicación da diabetes.
Unha característica da neuropatía é o desenvolvemento de úlceras mal curadas. En condicións de caer a inmunidade, falta de nutrición dos tecidos, únese a infección. En casos avanzados, esténdese ao tecido óseo e prodúcese osteomielite.
Causas da osteomielite
 A neuropatía das extremidades inferiores coa formación dun pé diabético é unha complicación común da diabetes. Normalmente ocorre despois de 5 a 7 anos desde o inicio da enfermidade no primeiro tipo de diabetes. O segundo tipo de diabetes é máis lento e as complicacións poden desenvolverse moito máis tarde.
A neuropatía das extremidades inferiores coa formación dun pé diabético é unha complicación común da diabetes. Normalmente ocorre despois de 5 a 7 anos desde o inicio da enfermidade no primeiro tipo de diabetes. O segundo tipo de diabetes é máis lento e as complicacións poden desenvolverse moito máis tarde.
Unha das principais causas de complicacións da diabetes é a baixa compensación de glicosa. Isto pode ocorrer cunha forma grave da enfermidade ou un descoido das recomendacións do endocrinólogo. Unha alta concentración de glicosa no sangue e os seus bruscos cambios perturban a parede vascular e destruen as fibras nerviosas.
Cunha diminución do subministro de sangue e estimulación nerviosa, os tecidos perden a súa sensibilidade e capacidade de recuperarse das lesións. Calquera pequeno dano ou rachadura da pel pode levar á formación de úlceras diabéticas. Cicatrizan moi lentamente, adoitan infectarse.
O pé diabético maniféstase en varios síndromes:
- Trastornos vasculares en vasos pequenos e grandes (angiopatía)
- Dano ósea e osteoporose.
- Diminución da inmunidade.
- Infección por úlcera.
Dependendo da prevalencia de trastornos neurolóxicos ou vasculares, distínguese unha forma neuropática ou isquémica do pé diabético. Pero esta división é moi arbitraria, xa que normalmente estes dous factores actúan de xeito simultáneo.
Polo tanto, a forma mixta máis común.
Síntomas e diagnóstico de osteomielite
O pé diabético pódese manifestar por unha violación da dor ou a sensibilidade á temperatura das extremidades inferiores, aumento da pel seca, fisuras, inchazo, deformación típica do pé. En medio destas lesións, prodúcense úlceras cutáneas.
Vastas úlceras infectadas con destrución de tecidos brandos ao óso son complicadas pola inflamación do tecido óseo, periostio e medula ósea. Neste caso, a osteomielite emerxente é difícil de tratar con medicación e moitas veces leva á necesidade de amputación das extremidades inferiores.
A osteomielite pode ser unha complicación de calquera úlcera profunda ou grande a longo prazo. O desenvolvemento da osteomielite indícase por tales signos:
- Unha úlcera non cura en dous meses de tratamento con drogas.
- A ferida é profunda e un óso é visible na parte inferior, ou pode determinarse cunha sonda.
- O membro afectado está inchado e vermello.
- No sangue aumenta o nivel de leucocitos, a ESR supera os 70 mm / hora.
- Ao realizar un exame de radiografía ou RMN, detectouse destrución ósea baixo unha úlcera.
O principal signo diagnóstico é unha biopsia (exame tisular) do óso.
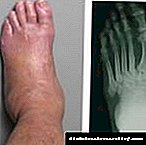 Na diabetes mellitus, a destrución ósea provoca osteoartropatía diabética (pé de Charcot). Esta condición desenvólvese en neuropatía diabética severa. Hai un proceso inflamatorio sen infección. Na etapa aguda desenvólvese edema unilateral do pé. A pel é vermella, dura e quente, con zonas de inflamación.
Na diabetes mellitus, a destrución ósea provoca osteoartropatía diabética (pé de Charcot). Esta condición desenvólvese en neuropatía diabética severa. Hai un proceso inflamatorio sen infección. Na etapa aguda desenvólvese edema unilateral do pé. A pel é vermella, dura e quente, con zonas de inflamación.
O período de inflamación aguda pode converterse nun curso perenne crónico. Dislocacións, fracturas poden ocorrer nas articulacións, os ósos están deformados. Co tempo, a enfermidade pode ser complicada pola osteomielite.
O curso de osteoartropatía diabética pasa por varias etapas:
- Etapa aguda: edema do pé, vermelhidão e febre. Nas imaxes - osteoporose (tecido óseo raro).
- Etapa subaguda: non hai inflamación, o pé está deformado, o óso destrúese nas imaxes.
- Etapa crónica: o pé está deformado, semellante a un "peso de papel", dislocacións e ósos rotos.
- Etapa con complicacións: úlceras crónicas, osteomielite.
Tratamento con osteomielite
O estadio agudo de osteoartropatía é tratado cunha descarga completa da perna. Para iso úsanse aparellos ortopédicos: ortesis, titores, zapatos ortopédicos.
Se isto non é suficiente e a úlcera non cicatriza, recoméndase unha restrición completa do movemento - descanso estrito na cama. Para a terapia farmacéutica, úsanse os seguintes grupos de drogas:
- Para evitar a destrución ósea - Alendronato, Pamidronato.
- Para a formación de novos tecidos óseos: hormonas esteroides anabolizantes (Methandrostenolone, Retabolil), calcio e vitaminas D3.
- Analgésicos, Ketanov, Nalbufin.
- Medicamentos antiinflamatorios non esteroides: Nimesulide, Diclofenac, Revmoxicam.
- Diuréticos: Furosemida, hipotiazida.
Hai casos de mellora tras a radioterapia.
Na etapa crónica prescríbense vitaminas e preparados de calcio. A parte destruída do óso en ausencia de inflamación pódese eliminar cirurxicamente. Móstrase zapatos ortopédicos.
Co desenvolvemento da osteomielite, a tarefa principal é a elección dun outro tratamento: medicamentos ou cirúrxicos.
Con tratamento cirúrxico, indícase a amputación dun dedo ou parte do pé e a estimulación da curación de feridas. Se a infección non se desenvolve despois da cirurxía, hai posibilidades de recuperación e de regreso a unha vida activa. O tratamento cirúrxico non é unha garantía contra o desenvolvemento de novas úlceras e a curación completa da ferida. Nalgúns casos realízanse amputacións repetidas.
Se se toma unha decisión sobre o tratamento conservador, entón no prazo de seis semanas prescríbense altas doses de antibióticos de amplo espectro: Cefazolina, Clindamicina, Meronem, Tienam, Ciprofloxacina. Normalmente inxéctanse antibióticos, pero cunha terapia prolongada é posible cambiar a comprimidos.
Páx Usan tratamento combinado con varios fármacos - Levofloxacin + Clindamicina, antibióticos beta-lactam - Tamén se usan Amoxiclav, Augmentin, Trifamox. Adicionalmente, os antibióticos pódense administrar tópicamente, directamente na ferida, utilizando contas especiais de acrilato.
Usan tratamento combinado con varios fármacos - Levofloxacin + Clindamicina, antibióticos beta-lactam - Tamén se usan Amoxiclav, Augmentin, Trifamox. Adicionalmente, os antibióticos pódense administrar tópicamente, directamente na ferida, utilizando contas especiais de acrilato.
A terapia antibiótica dá resultados positivos na maioría dos pacientes, pero coa diabetes, normalmente hai disfuncións hepáticas concomitantes, o que contribúe ao desenvolvemento frecuente de efectos secundarios deste tratamento.
O principal factor terapéutico no tratamento de calquera enfermidade contra a diabetes é a compensación do azucre elevado no sangue co uso de drogas para reducila - insulina ou comprimidos.
Con tratamento cirúrxico ou hiperglucemia grave, os pacientes poden ser transferidos de comprimidos a insulina baixo o control do azucre no sangue. A insulina ten a capacidade de fortalecer o tecido óseo.
O desenvolvemento da osteomielite na diabetes mellite pódese evitar se segue unha dieta baixa en carbohidratos durante o transcurso da enfermidade e toma medicamentos nunha dose seleccionada. Para minimizar o risco de complicacións de diabetes mellitus, é necesario manter o nivel de glicosa no sangue en tales intervalos: nun estómago baleiro ata 6,4 mmol / l, despois de comer despois de dúas horas, 8,9 mmol / l, á hora de durmir, 6,95 mmol / l.
Os niveis de glucosa mídense diariamente cun perfil glicémico. Ademais, unha vez cada tres meses, móstrase a todos os pacientes con diabetes que determinan o nivel de hemoglobina glicada.
Este indicador reflicte o nivel medio de azucre no sangue nos últimos tres meses e é máis informativo para determinar o grao de compensación da diabetes. O seu nivel óptimo é de ata o 7,5%.
O metabolismo da graxa debería estar dentro (medida en mmol / l) - colesterol - 4,8,
O LDL é inferior a 3, o HDL é superior a 1,2. Con patoloxías vasculares, é importante evitar a inxestión de hidratos de carbono simples con alimentos, senón tamén reducir as graxas animais na dieta.
Tamén é importante examinar e tratar as lesións da pel para evitar a formación de úlceras tróficas na diabetes. Se sospeitas da formación dun pé diabético, é necesario un seguimento constante por parte dun endocrinólogo, neuropatólogo, podólogo. O vídeo neste artigo continúa o tema dos problemas de feridas da diabetes.
Clasificación
Podes comezar polo feito de que necesitas poñer todo nos estantes, isto axudará á clasificación da osteomielite. Por mor da clasificación da osteomielite, proponse dividir a lesión en:
específico, causado por certos microorganismos,
unha lesión inespecífica non dá idea do patóxeno, que a miúdo non é unha.
Dependendo da vía de penetración, a osteomielite pode ser:
endóxeno ou hematóxeno, cando o patóxeno entra no óso cun fluxo sanguíneo,
exóxeno, suxeito á penetración de microbios dende o exterior.
E se a primeira especie ten un foco específico, a partir do cal todo cae no óso, provocando un proceso agudo. A continuación, a segunda desenvólvese como resultado da lesión, a penetración do patóxeno a partir dos tecidos ou órganos circundantes como resultado da cirurxía. Nun principio, sempre aparecen síntomas dun período agudo e logo a enfermidade faise crónica.
Durante moito tempo, a microflora pode cambiar. A razón disto é a entrada de novos microorganismos a través do fistuloso paso que, por regra xeral, ten. Unha análise da flora e a súa sensibilidade aos fármacos antibacterianos axuda a aclarar o correcto diagnóstico e, a continuación, prescribe tratamento.
Manifestacións
A historia da ciencia médica e a observación de médicos demostraron que cada forma ten as súas propias manifestacións clínicas. Intentaremos comprender as sutilezas de cada un deles.
Os nenos están suxeitos ao desenvolvemento de osteomielite hematogénea aguda, o 30% dos síntomas da enfermidade pode chegar ata un ano. Nun adulto, esta forma prodúcese como resultado dunha enfermidade padecida na infancia. O proceso é moi frecuentemente afectado polos longos ósos tubulares do brazo ou das pernas, e moito menos a enfermidade localízase en ósos pequenos ou planos. Os síntomas dependen en gran medida da actividade dos microorganismos, da idade da persoa, da localización e da prevalencia do proceso. O estado do sistema inmunitario xoga un papel importante.
Existen varias opcións que poden manifestar osteomielite hematogénea aguda. É unha forma séptico-pémica, local e tóxica e cada un ten os seus propios síntomas da enfermidade e do tratamento.
Na primeira forma (séptico-pémica), os síntomas comezan de forma aguda, a temperatura sobe ata os 40 graos. O estado xeral é grave, xunto con intoxicación, náuseas e vómitos, calafríos, cefalea e, ás veces, notan perda de consciencia e delirio. Debido á ruptura de glóbulos vermellos, poden aparecer signos de ictericia hemolítica.
As manifestacións locais da enfermidade tamén se manifestan significativamente, ademais da dor aguda, obsérvase unha posición forzada, a dor na zona da perna ou do brazo é tan grave. Unha persoa non se pode mover de xeito independente e é posible que coa axuda de forasteiros sexa posible, pero a dor é moi intensa. Por encima da lesión, a pel é vermella brillante, tensa, moitas veces pódese ver o patrón dos vasos sanguíneos, xunto co xeral aumenta a temperatura local. A historia da enfermidade continúa coa adición de artrite, inicialmente serosa, que desemboca en purulenta.
A forma local caracterízase polo proceso inflamatorio dos tecidos brandos e o propio óso. En xeral, unha persoa pode sentirse satisfactoria, pero a condición é de gravidade moderada.
Un tipo de osteomielite hematóxena - unha forma tóxica pódese atopar moi raramente. O desenvolvemento da enfermidade prodúcese moi rápido e maniféstase como unha imaxe dunha lesión infecciosa grave en forma de sepsis. Durante o primeiro día, os síntomas maniféstanse por unha grave embriaguez, a temperatura aumenta ata un número elevado. Aparecen síntomas da irritación das meninges, unha persoa perde a conciencia, son posibles as convulsións, que son substituídas por unha inmobilización completa. A presión baixa ao mínimo, existe o risco de desenvolver unha insuficiencia cardiovascular aguda. As manifestacións locais prodúcense despois, isto retarda o proceso diagnóstico e o feito de que a miúdo non se realice unha radiografía puntual.
Os síntomas locais no caso de proximidade da enfermidade á articulación (que ocorre en nenos con idades comprendidas entre os 2 e os 3 anos) poden estenderse á articulación e aos tecidos adxacentes. O fluído grave acumúlase na cavidade da articulación e, a continuación, o pus.
 O neno intenta non facer movementos, intentando dar á perna a posición máis indolora. Sobre a zona afectada hai hinchazón, a articulación adxacente está deformada, a temperatura local é elevada. Pero a pel pode quedar vermella algún tempo despois do inicio da enfermidade e a historia coñece moitos exemplos deste tipo. Ao sentir ou mover unha extremidade doente, prodúcese dor aguda.
O neno intenta non facer movementos, intentando dar á perna a posición máis indolora. Sobre a zona afectada hai hinchazón, a articulación adxacente está deformada, a temperatura local é elevada. Pero a pel pode quedar vermella algún tempo despois do inicio da enfermidade e a historia coñece moitos exemplos deste tipo. Ao sentir ou mover unha extremidade doente, prodúcese dor aguda.
Osteomielite aguda de disparo
As manifestacións e síntomas desta forma da enfermidade dependen da área de dano óseo e dos tecidos adxacentes. En caso de ser ferida, a ferida estará contaminada en todo caso con microorganismos, que a bala leva profundamente no tecido. Como demostrou a historia, durante a guerra esta forma de osteomielite desenvólvese despois dun tratamento quirúrgico primario inadecuado dunha ferida de tiro.
Moi a miúdo esta forma convértese en osteomielite crónica, a aguda ten síntomas lixeiramente diferentes. A ferida debe primero, despois o pus, e con ela os microbios pasan ao óso. A temperatura aumenta ata un número elevado, aparecen síntomas de embriaguez. As extremidades e as feridas inflábanse, o pus está liberado de forma abundante.
Osteomielite aguda postraumática
Esta forma, como a anterior, a miúdo convértese en osteomielite crónica. Moitas veces ocorre esta condición ou as mans. Os microorganismos penetran no óso pola ferida e comezan a crecer e multiplicarse alí, especialmente se a fractura é reducida. Os síntomas xerais caracterízanse por síntomas de febre e intoxicación.
 Pus é liberado localmente da ferida, os tecidos se inchan, a pel ponse vermella e a dor no sitio da lesión adoita estourar.
Pus é liberado localmente da ferida, os tecidos se inchan, a pel ponse vermella e a dor no sitio da lesión adoita estourar.
En caso de violación das normas de esterilidade durante o tratamento cirúrxico, tamén pode ocorrer osteomielite aguda e crónica. Moi a miúdo, cun procesamento insuficiente do campo cirúrxico ou despois de feridas abertas, desenvólvese.
Formulario de contacto
Esta osteomielite ocorre cando a infección pasa de tecidos adxacentes ao óso. O proceso purulento pode existir durante moito tempo xunto ao óso e finalmente ir ao tecido óseo. Esta forma pode atoparse cun proceso purulento na zona dos dedos da man ou con extensas feridas purulentas na cabeza. Os síntomas da patoloxía caracterízanse por fístulas, dor no absceso e inchazo.
Crónica
A enfermidade caracterízase por dous períodos que se substitúen entre si - exacerbacións e remisións - e teñen os seus propios signos característicos. Agora, en vez de agudo, a dor é dolorosa e no óso sempre hai un foco de infección crónica. Non hai intoxicación e temperatura, as fístulas fórmanse por encima do sitio da lesión, poden ser simples ou múltiples. A canle pode abrirse a unha distancia considerable da fonte.
A pel por encima da lesión é hiperemica, tensada, a miúdo inchada. As consecuencias da osteomielite con curso crónico son a curvatura do membro, e no caso da proximidade da articulación, unha violación da súa mobilidade.
 Durante a remisión, a dor na zona da perna ou do brazo non molesta, a condición mellora notablemente. A temperatura non sube, pero pode haber escasa descarga dende a apertura da fístula, e ás veces incluso se poden pechar. A duración pode ser anos, todo depende do patóxeno, inmunidade, localización e idade. Durante a recaída, as manifestacións son as mesmas que na osteomielite aguda.
Durante a remisión, a dor na zona da perna ou do brazo non molesta, a condición mellora notablemente. A temperatura non sube, pero pode haber escasa descarga dende a apertura da fístula, e ás veces incluso se poden pechar. A duración pode ser anos, todo depende do patóxeno, inmunidade, localización e idade. Durante a recaída, as manifestacións son as mesmas que na osteomielite aguda.
Diagnósticos
Tamén se mostra a perforación ósea e a análise posterior dos contidos, así como a súa sensibilidade aos antibióticos. Adicionalmente, utilízase o estudo da presión intraososa na cavidade ósea.
Para confirmar a variante crónica do curso da enfermidade, tamén se precisará unha radiografía, que terá un cadro clínico característico da osteomielite. Ademais de ser radiografiado, tamén se mostra unha tomografía TC. Tamén se produce unha radiografía cun contraste que se introduce na canle, isto permite establecer o seu rumbo e comunicación co óso.
Despois dunha ferida ou ferida dun disparo, a radiografía mostrará os cambios só despois de tres semanas. As fotos tómanse necesariamente en dúas proxeccións, polo que pode rastrexar os cambios na relación espacial. Non obstante, a radiografía non é o único método, ademais tes que mirar a ferida ou a extremidade, esta na maioría dos casos establecerá a verdade.

Non te mesturas
A enfermidade pode ser a miúdo similar a outras e, polo tanto, prescríbese un tratamento incorrecto. Por suposto, as radiografías na maioría dos casos poñen todo no seu sitio, pero non sempre. Na maioría das veces é necesario excluír artrite, reumatismo, flemón ou unha lesión ósea específica.
Con reumatismo, unha radiografía axudará, a imaxe amosará que non hai cambios característicos e a dor na articulación molesta inicialmente. Con osteomielite, é imposible determinar o lugar exacto, a artrite únese máis tarde. As articulacións grandes están afectadas e a efusión purulenta nunca ocorre.
O flegmón pode asemellarse de forma remota á inflamación ósea, con todo non hai fístula que teña osteomielite postraumática. Tamén, antes de que se desenvolva a osteomielite postraumática, unha persoa tiña unha lesión extensiva ou unha fractura aberta.
A tuberculose ósea aseméllase moi a miúdo á osteomielite postraumática, na imaxe son moi similares. A tuberculose do óso comeza lentamente, a temperatura sobe lixeiramente. A fístula, que tamén ten osteomielite postraumática, está cuberta de tecido de granulación lenta e a partir del flúe un puré líquido e unha masa semellante ao queixo cottage. O punto final da cuestión é a biopsia e a produción de reaccións específicas.

Tratamento da osteomielite crónica
No caso da transición do proceso á etapa crónica, o tratamento cirúrxico pode axudar durante algún tempo. Podes tratar radicalmente a osteomielite recorrente crónica, pero para iso terás que perder o membro. Durante a operación, ábrese a canle ósea, elimínanse puros e áreas necróticas do óso. A continuación, a ferida é tratada abertamente, úsanse axentes antisépticos e antibacterianos de acción local, a fisioterapia. Está contraindicado usar remedios populares nesta fase, xa que poden causar infección cunha nova flora.
Despois da curación de feridas, pódese tratar un defecto óseo substituíndoo por un enxerto.
O sitio óseo é tomado tanto da propia persoa como do doador que é o máis adecuado, ocorre que se usa un óso cadáver preparado previamente. No curso crónico da enfermidade, tamén se realiza unha cirurxía para eliminar áreas de necrose e pus.
Fisioterapia e terapia de exercicio
Adicionalmente, o tratamento implica o uso de fisioterapia e terapia de exercicios. Estes fondos aumentarán o fluxo sanguíneo nos tecidos e terán máis probabilidades de curar a ferida. O efecto foi probado pola UHF-terapia; de 10 a 15 procedementos son necesarios por curso. Pódense tratar a partir dos 4 ou 5 días despois da operación. A electroforese, que se fai coa adición de medicamentos a base de sales de cinc, ioduro de potasio e calcio, ten un efecto positivo.

Despois da saída da dor, o tratamento complétase con exercicio. Fortalecerá os músculos, acelerará a rexeneración, restablecerá o rango normal de movemento.
Prevención
Consiste no tratamento oportuno do dano nos tecidos, non conducindo a inflamacións purulentas. Tamén é importante a prevención da formación de focos de infección crónica no corpo, o saneamento oportuno dos dentes. En caso de lesións ou danos, onde hai contacto do óso co ambiente externo, a prevención consiste no tratamento cirúrxico completo da ferida. Ademais, non use primeiro remedios populares, pero é mellor ver un médico, neste caso, pode evitar en gran medida a cronización do proceso.
O coidado constante da saúde de nós mesmos e dos nosos fillos permitiranos evitar a enfermidade en si e as consecuencias que se asocian a ela. É mellor respectar estrictamente todas as recomendacións do médico, someterse a calquera exame con calquera cambio, que logo tentar superar a enfermidade por todos os medios.
A diabetes mellitus vén acompañada dun aumento da glicosa no sangue. A glicosa ten un dano sobre as paredes dos vasos sanguíneos e as fibras nerviosas.
Debido ao subministro de sangue insuficiente e a inervación deficiente nas extremidades inferiores, a neuropatía desenvólvese como complicación da diabetes.
Unha característica da neuropatía é o desenvolvemento de úlceras mal curadas. En condicións de caer a inmunidade, falta de nutrición dos tecidos, únese a infección. En casos avanzados, esténdese ao tecido óseo e prodúcese osteomielite.
Signos, síntomas e tratamento do pé diabético
- Placas de unhas cravadas
- Queimaduras e contusións nas extremidades
- Cambio de cor na pel nos dedos, dor nos músculos das pantorrillas das pernas,
- A sensibilidade dos pés é débil ou ausente por completo,
- Feridas purulentas, úlceras.
Se ten diabetes, se atopa este tipo de signos, debe contactar de inmediato a un especialista que está directamente involucrado nestes problemas, normalmente un cirurxián especializado. Se non o ten, solicite derivar a un especialista.
Esta complicación da síndrome do pé diabético en moitos casos desenvólvese en segredo e non vai acompañada de manifestacións vivas. Un médico experimentado pode sospeitar de osteomielite do pé se atopa un paso fistuloso no fondo da úlcera diabética, na parte inferior da cal hai un óso.
Nalgúns casos, aínda hai signos característicos de osteomielite do pé, o que permite sospeitar desta complicación durante o exame. Trátase dun espesamento uniforme (inchazo) e enrojecemento do dedo - o chamado "dedo de salchicha".
O método principal para diagnosticar a osteomielite dos ósos do pé é a radiografía, en casos escuros utilízanse TC e RMN. Os sinais de raios X da osteomielite do pé son unha violación da integridade do óso (contornos irregulares “corroídos”, “muescas” no contorno óseo, fragmentos óseos libres, fracturas patolóxicas, etc.).
Parar Charcot

Durante moitos anos, loitando sen éxito coa dor nas articulacións.
Xefe do Instituto: "Sorprenderás o fácil que é curar as articulacións ao tomar 147 rublos todos os días.
Unha das patoloxías do sistema músculo-esquelético, que se desenvolve con sensación deteriorada e circulación nos pés, é a artropatía de Charcot. Esta enfermidade tamén se coñece como pé de Charcot, xa que os cambios localízanse só nos ósos e articulacións dos pés. Neste lugar desenvólvese a osteoporose, a osteólise, a hiperostose, as micro-fracturas, as úlceras na pel. Sen tratamento, a patoloxía leva a deformación do pé, unha violación das súas funcións de apoio e discapacidade. A enfermidade é bastante rara, pero grave, xa que é difícil responder á terapia, moitas veces provoca complicacións.
Síntomas da enfermidade
Os síntomas difiren doutras enfermidades das articulacións e dos ósos, xa que se desenvolven moi rapidamente. O proceso de desenvolvemento da enfermidade dura 2 días. Os síntomas da osteomielite neste período son practicamente invisibles. Hai pequenos cambios no corpo que se consideran síntomas. Ao comezo da enfermidade, o malestar, as dores musculares e as articulacións notan, pero debido a que os síntomas non sempre aparecen, a miúdo unha persoa non sabe que a enfermidade xa se está a desenvolver.

Debido á rápida progresión da enfermidade, os seguintes síntomas fano ver a un médico. A temperatura sube ata corenta graos, un óso afectado pola osteomielite doe moito, faise máis difícil moverse. O proceso de desenvolvemento da enfermidade é moi rápido, a condición empeora a cada hora que pasa e pode ir acompañada de vómitos.
Moitas veces, debido a que practicamente non hai síntomas ao comezo da enfermidade, a osteomielite flúe desde unha forma localizada da enfermidade a unha xeralizada, o que crea problemas adicionais no proceso de tratamento. Debido a que a enfermidade é causada por unha infección, hai unha forma tóxica da enfermidade na que os síntomas son máis palpables. Prodúcese unha caída de presión, é posible perda de consciencia e dor no corazón, ponse un tanto aterrador o aspecto xeral: unha cara pálida, pel amarela, beizos azuis, ollos afundidos.
A osteomielite traumática ten os seus propios síntomas. Na zona da lesión pode haber unha descarga purulenta, o que indica que o diagnóstico para o tratamento da osteomielite é urxente, xa que nalgúns casos pode chegar a unha intoxicación por sangue. Para eliminar a área problema, debes pasar polas comprobacións necesarias.
A enfermidade ten dúas formas (local e xeralizada), que difiren nos seus síntomas.
No caso da osteomielite local, a temperatura chega aos 38,5 graos, aparecen dores e dores na zona afectada, prodúcense abscesos, o purgo é liberado pola pel e o movemento é limitado. O xeneralizado difire en que a temperatura chega aos 40 graos, a dor faise constante. A intoxicación do corpo é palpable (os vómitos son posibles), calafríos, convulsións, perda de coñecemento, nalgúns casos o paciente comeza a ravear, cambia a cor da pel e aparecen problemas nos riles.
Que partes do corpo poden estar expostas?
Osteomielite da columna vertebral. - Este é o nome científico da osteomielite espiñal. Non son tan comúns problemas similares na zona da columna vertebral, pero a enfermidade pode ser unha ameaza para a vida do paciente. O tratamento da columna vertebral normalmente dura moito tempo e é moi difícil.
O diagnóstico desta enfermidade crea moitos problemas para o médico, xa que a dor na osteomielite da columna vertebral é moi similar á dor que caracteriza a outras enfermidades. A enfermidade comeza coa febre na columna vertebral, nas fases iniciais aseméllase a pneumonía e pleuresía. Na práctica médica, ocorre unha osteomielite espiñal crónica, o curso da enfermidade vai acompañado de subfebriles, é dicir, dunha temperatura elevada constante.
O período agudo para a osteomielite espiñal é de 14-90 días. Para a columna vertebral, a aparición de abscesos, pleurisía purulenta será unha complicación. Debido a tales problemas na columna vertebral, poden aparecer trastornos da columna vertebral. O tratamento é prescrito polo médico despois do diagnóstico. Con un tratamento oportuno e de alta calidade, a enfermidade interrompe, as vértebras afectadas anteriormente son fundidas, o paciente recupérase. Cun proceso de tratamento adverso, o paciente non se recupera, despois do cal son posibles complicacións, así como un resultado fatal.

Osteomielite no fémur. Literalmente hai 2-3 décadas, a osteomielite hematogénea aguda do óso da cadeira era moito máis común nos nenos, pero agora os adultos padecen esta enfermidade coa mesma frecuencia que na infancia. As causas da enfermidade son as mesmas que a inflamación doutros ósos. O diagnóstico da osteomielite de cadeira consiste nunha consulta cun cirurxián traumático, radiografía, tomografía computada e probas de laboratorio.
Se se detectan síntomas durante moito tempo, os médicos diagnostican osteomielite crónica. O tratamento é longo, complexo, con características propias. O tratamento da enfermidade é exclusivamente hospitalizado, dirixido ao proceso de extracción da parte afectada do fémur.
Osteomielite da articulación do cóbado. Non é necesario falar directamente sobre esta enfermidade da articulación do cóbado. A osteomielite é isto. Con bursite da articulación do cóbado, prodúcese o proceso inflamatorio dos tecidos periarticulares. As causas desta enfermidade da articulación do cóbado poden ser o estadio avanzado de artrite. Problemas na zona da articulación do cóbado poden ocorrer non só no fondo doutra enfermidade, senón tamén por lesións e unha enfermidade infecciosa.
Se a bursite non ten complicacións ou aparece debido a unha contusión no cóbado, pode pasar por si mesma. Para iso, aplique unha compresa fría na zona da articulación do cóbado e limite este brazo durante un tempo en movemento, e despois use un axente resolutivo. Se se inicia a bursite da articulación do cóbado, a osteomielite aparecerá no seu fondo, que é moito máis difícil de tratar. En caso de menores é mellor buscar axuda profesional para evitar a intervención cirúrxica.

Osteomielite na zona da articulación da cadeira. En esencia, xorden problemas na propia articulación. Na maioría das veces, fórmase pus na zona da articulación da cadeira, que, "saíndo" da articulación, leva á inflamación do tecido muscular e á formación dun absceso na nádega. Osteomielite crónica, xa que pode formarse no fondo das agudas ou adquire un carácter crónico inmediatamente. Cando unha articulación da cadeira está infectada, a intervención cirúrxica é indispensable sen eliminar o foco inflamatorio.
Osteomielite da mandíbula. Está considerado un dos tipos de osteomielite máis perigosos. En presenza de caries, o paciente pode desenvolver osteomielite. Moita xente retarda o recheo dos dentes ata o último, e isto é exactamente o que pode levar a consecuencias terribles. Se a cavidade cariñosa do dente está aberta, a infección penetra desde a polpa, entón o óso é infectado, que se transmite a través da raíz do dente.
Cando a infección se transfire do foco da enfermidade a unha zona sa, pode producirse unha osteomielite hematóxena da mandíbula. Con esta infección, o tratamento da osteomielite da mandíbula debe levarse a cabo canto antes, porque a partir dun dente hai dores de cabeza, malestar de todo o organismo. Pola razón de que inicialmente todo provén do dente, moitas veces unha persoa normalmente non pode comer. A osteomielite crónica é insidiosa porque hai tempo que a enfermidade non se manifesta, pero volve con vigor renovado e novos problemas.

O tratamento da osteomielite da mandíbula comeza coa extracción do dente, debido á cal se produciu a infección. Despois de que o proceso de extracción dos dentes rematou, o paciente pasa por un procedemento con incisión do periostio. Despois de eliminar o foco da enfermidade, o paciente prescríbelle antibióticos, aclarado, terapia sintomática. Se despois de todos os procedementos o resultado non terminou positivamente, os médicos comezan o proceso de eliminación do secuestro (tecido morto, con osteomielite adoita ser un fragmento óseo).
Infusión de lila. Tome a cor seca de lilas - 1 litro, despeje o vodka á parte superior e deixe que se creza durante 10 días, despois comprime as áreas afectadas e tome 2 gotas ao día dentro.
Tratamento con aceite de peixe e ovos. Debe beber unha cullerada de aceite de peixe e un ovo dúas veces ao día.
A eficacia do tratamento con remedios populares é confirmada só por quen os usou. Para evitar consecuencias negativas, o mellor é primeiro consultar cun médico que determinará cal é o tratamento adecuado para vostede.Na maioría das veces prodúcese un tratamento con antibióticos, que "matan" as bacterias patóxenas e evitan que a enfermidade se desenvolva aínda máis. O tratamento con remedios populares úsase mellor en combinación con antibióticos.
Un proceso purulento que se desenvolve na medula ósea é unha enfermidade grave difícil de diagnosticar no período inicial. A inflamación da médula ósea pode poñer en risco a vida, require coidados urxentes e tratamento a longo prazo.
Que é a osteomielite
A enfermidade afecta ao tecido óseo (osteite), provoca inflamacións do periosteo (periostite), actúa directamente sobre a médula ósea (mielite). A osteomielite recentemente detectada é aguda. Se o tratamento é longo e non conduce a melloras, a enfermidade adquire un curso crónico.
A osteomielite pode desenvolverse en calquera parte do sistema esquelético, a maioría das veces son ósos tubulares. O proceso inflamatorio da columna vertebral é unha condición neurolóxica que pon en risco a vida. A lesión aséptica e non infecciosa é unha opción máis fácil para a osteomielite. Con unha enfermidade infecciosa dos ósos da columna vertebral, prodúcese deformación e destrución dos corpos vertebrais.
A osteomielite purulenta é aproximadamente o 4% de todos os casos, e os homes están enfermos o dobre de veces que as mulleres. Por categorías de idade, o grupo de risco inclúe nenos e anciáns. A maior parte de todas as enfermidades afectan a columna lumbar, menos frecuentemente a torácica e a cervical. Un resultado positivo despois do tratamento obsérvase no 60% dos pacientes, o 30% dos pacientes toleran a recaída durante 5 anos, arredor do 7% dos pacientes son difíciles de tratar, o curso fulminante no 3% leva á morte.
Causas da inflamación
O axente causante pode penetrar na vía interna (endóxena) a través dos vasos sanguíneos. Esta é unha forma hematóxena de transmisión da infección, é máis común en nenos e adolescentes. Na vía exóxena, a introdución de microorganismos prodúcese desde o ambiente externo, por exemplo, durante unha fractura aberta. O formulario de contacto desenvólvese como resultado da infección do óso de tecidos brandos inflamados. O curso aséptico da osteomielite da columna vertebral obsérvase con fracturas pechadas e operacións cirúrxicas.
O principal axente causante do proceso purulento é Staphylococcus aureus, ás veces Escherichia coli, Pseudomonas aeruginosa ou Streptococcus. As causas da enfermidade inflamatoria ósea da columna vertebral poden ser as seguintes:
- a presenza no corpo de focos infecciosos - furúnculos, amigdalite, adenoides,
- fracturas abertas, feridas, úlceras, feridas penetrantes,
- a tendencia do corpo a reaccións alérxicas,
- diminución da inmunidade xeral,
- malnutrición, esgotamento físico,
- insuficiencia renal e cardíaca, diabetes mellitus,
- inxestión incontrolada de esteroides ou drogas psicotrópicas.
Hai outras razóns, por exemplo, o uso de agullas de inxección non tratadas, os catéteres médicos tamén poden servir de guía para a infección. O grupo de risco inclúe persoas maiores, así como persoas con enfermidades crónicas.
Característica xeral
Esta patoloxía, coñecida na medicina como osteoartropatía destrutiva, foi descrita no século XIX. O doutor francés Charcot descubriu este conxunto de síntomas. Polo tanto, a enfermidade recibiu este nome. A patoloxía desenvólvese debido a unha diminución da sensibilidade dos nervios no pé e trastornos circulatorios. Isto pode suceder con enfermidades da medula espiñal ou danos nos nervios periféricos debido a un trauma, así como con algunhas outras enfermidades.
Para o tratamento de articulacións, os nosos lectores usaron con éxito Artrade. Vendo a popularidade deste produto, decidimos ofrecelo á súa atención.
Agora a causa máis común do desenvolvemento de pés de Charcot é a diabetes descompensada. A patoloxía aparece en aproximadamente o 1% dos pacientes cando se observa un alto nivel de azucre no sangue durante moito tempo.
Se non se pode compensar a diabetes, os trastornos do metabolismo dos carbohidratos danos aos nervios periféricos e aos trastornos circulatorios. Normalmente isto sucede despois de polo menos 10-20 anos de enfermidade ou con un tratamento inadecuado. Polo tanto, o pé de Charcot atópase na diabetes mellitus máis frecuentemente en persoas maiores de 50 anos que teñen malos hábitos ou poñen as pernas baixo aumento do estrés.
Pero a causa da aparición da patoloxía tamén poden ser outras enfermidades. Descubriuse a finais do século XIX, cando aínda non se produciron complicacións na diabetes, xa que tales pacientes en ausencia de insulina simplemente non vivían tanto tempo. O neurólogo de Charcot descubriu unha lesión similar dos ósos do pé debido a danos nas vías de condución da medula espiñal debido á sífilis terciaria. No futuro, coa chegada dos antibióticos, esta complicación deixou de producirse, pero a síndrome de osteoartropatía destrutiva do pé aínda existe. Comprobouse que a causa desta patoloxía pode ser a xiringomelia, a polineuropatía diabética, a lepra, a poliomielite, o alcoholismo, as anomalías conxénitas do sistema nervioso.
Mecanismo de desenvolvemento
Unha diminución da sensibilidade dos nervios periféricos leva a unha violación dos procesos metabólicos nos tecidos das extremidades inferiores. Ao mesmo tempo, os pés sofren máis. Ligamentos, ósos e articulacións perden a capacidade de responder adecuadamente ao estrés. Como resultado, ocorre frecuente microtrauma de ósos e articulacións. A violación dos procesos metabólicos tamén leva á rarefacción do tecido óseo - osteoporose. Pero a diferenza do curso habitual desta patoloxía, o proceso está localizado nun só lugar - nos pés.
A osteoartropatía diabética baixo a influencia dun alto nivel de azucre leva a miúdo a desmineralizar o tecido óseo. Por mor disto, calquera carga pode provocar lesións óseas. E dado que a sensibilidade dos nervios na diabetes está deteriorada, é posible que o paciente non os note. Polo tanto, os ósos crecen xuntos de forma incorrecta, o corpo redistribúe a carga e o pé está deformado. Tales fracturas poden ocorrer con frecuencia. Co tempo, aparecen complicacións: aparecen úlceras na pel, fisuras, callos e cornos.
Crese que o impulso para o desenvolvemento dunha osteoartropatía destrutiva non é só unha violación do subministro de sangue ás extremidades, senón un aumento anormal do fluxo sanguíneo. Isto sucede con frecuentes micro-fracturas que o paciente pode non notar debido a unha diminución da sensibilidade nerviosa. Un fluxo sanguíneo anormal estimula a actividade das células osteoclastas que destruen rapidamente o tecido óseo. Isto pode levar ao desenvolvemento de osteólise - resorción ósea. E debido a múltiples fracturas e unha fusión ósea inadecuada, tamén pode producirse hiperostose - o crecemento da capa cortical do óso. Todo isto leva gradualmente a deformación do pé.
A osteoartropatía de Charcot pasa por catro etapas do seu desenvolvemento. Despois, os procesos destrutivos continúan lentamente, os ósos tamén se deforman gradualmente.
- Na primeira etapa da patoloxía, o paciente non sente molestias. No exterior, os cambios non son notables, a radiografía tampouco revela nada, salvo quizais unha pequena osteoporose. Pero ao mesmo tempo, unha rara facción do tecido óseo desenvólvese gradualmente, poden producirse micro-fracturas debido ao aumento das cargas. Quizais a aparición dun pequeno inchazo do pé, que adoita ser tomado como síntoma doutras patoloxías.
- Os síntomas da segunda etapa da enfermidade xa son máis pronunciados. O inchazo e a hiperemia dos tecidos son claramente visibles. Os ósos da parte media do pé están fragmentados debido á rarezación e ás fracturas frecuentes. Polo tanto, os cambios destrutivos característicos xa serán visibles na radiografía. No exterior obsérvase que os arcos do pé están aplanados, está deformado.
- Na terceira etapa, o diagnóstico só se pode facer sobre a base dun exame externo, xa que o pé xa está severamente deformado, especialmente no tramo medio. Os dedos tamén cambian, normalmente dobran ou desenvolven a deformación semellante a un martelo. Prodúcense fracturas ou luxacións espaciais das articulacións. O inchazo pode ser leve, pero moitas veces aparecen úlceras ou feridas purulentas.
- A cuarta etapa caracterízase polo desenvolvemento de complicacións. Debido a unha redistribución incorrecta da carga, prodúcese un hallux valgus, un cambio de dedos en forma de garra. Aparecen úlceras tróficas na pel que, cando están infectadas, poden causar o desenvolvemento de flemón, osteomielite ou gangrena. Sen tratamento, a patoloxía nesta etapa leva á necesidade de amputación do pé.
Hai unha patoloxía a miúdo dun pé. Moi raramente, os procesos destrutivos afectan ás dúas pernas. Localízanse na parte media do pé, ás veces a articulación do nocello está afectada. Nas fases iniciais, a patoloxía é moi difícil de recoñecer. Polo tanto, os diabéticos necesitan regularmente examinar coidadosamente os pés. Recoméndase consultar un médico para obter consello coa aparición de verrugas plantares, coutos e cornos, feridas, cortes e pel seca.
Varias patoloxías do pé, enfermidades fúngicas, uñas incrustadas e procesos inflamatorios nas articulacións aceleran a progresión da patoloxía. O aumento do estrés nos pés, feridas, zapatos incómodos, malos hábitos poden provocar a aparición dos pés de Charcot. Neste caso, os síntomas maniféstanse máis claramente e a deformación desenvólvese rapidamente.
Pero o diagnóstico correcto só o pode facer o médico despois do exame. Despois, os signos da patoloxía non son específicos e poden semellar outras enfermidades. Trátase dunha deformación do pé na súa sección central, un cambio de marcha. As feridas, úlceras tróficas aparecen na pel, a pel que o rodea ponse vermella. O pé está inchado, tórnase vermello e quente. Despois de esforzo físico ou de camiñar con zapatos incómodos, aparece dor.
Co desenvolvemento do proceso infeccioso, a pel non se pon en vermello: as contusións ocorren ao redor das feridas. A inflamación aumenta, a temperatura da pel aumenta, a afección xeral pode empeorar, aparecen síntomas de embriaguez. Calquera ferida comeza a festexar, desenvólvese a miúdo unha infección por fungos. A dor ao pisar a perna faise máis forte, pode aparecer adormecemento.
Signos de Osteomielite
Os síntomas da enfermidade maniféstanse de diferentes xeitos e dependen da natureza da enfermidade e da súa gravidade; é difícil recoñecer a enfermidade na fase inicial. A enfermidade comeza cunha formación purulenta, que se detecta ao cabo de 2-3 días. Hai hinchazón, hinchazón, con palpación das articulacións hai unha forte dor.
A pel por riba do foco de infección ponse vermella, a presenza de contidos líquidos (pus) faise sentir baixo os dedos. A forma aguda de osteomielite é máis común, os seus síntomas persisten unhas tres semanas:
- dor na parte infectada da columna vertebral,
- aumento de temperatura (tanto local como xeral),
- dor de cabeza, posible perda de consciencia,
- complicacións (pneumonía, pleurisía),
- sudoración durante un ataque de dor.
 As dores nas costas teñen unha dor constante na natureza, os analxésicos non paran o ataque, a dor intensifícase co movemento e pola noite, en repouso non diminúe. Como complicación, pode formarse unha fístula nos bronquios. Os produtos vitais das bacterias envelenan o corpo, a intoxicación está crecendo, posiblemente o envelenamento sanguíneo - sepsis.
As dores nas costas teñen unha dor constante na natureza, os analxésicos non paran o ataque, a dor intensifícase co movemento e pola noite, en repouso non diminúe. Como complicación, pode formarse unha fístula nos bronquios. Os produtos vitais das bacterias envelenan o corpo, a intoxicación está crecendo, posiblemente o envelenamento sanguíneo - sepsis.
Especialmente graves son os síntomas de trastornos neurolóxicos da columna vertebral. O absceso resultante comprime as terminacións nerviosas, a súa inflamación leva a unha función do órgano prexudicada, é posible a paresis e a parálise. Se non se prescribe o tratamento, o dano á columna vertebral pode ser fatal.
Síntomas en varias formas da enfermidade
- A micosis é un fungo, acompañado de picazón, vermelhidão, rachadura da pel. Os medicamentos antifúngicos son prescritos para o tratamento Infección con fungos nas uñas. Cando se infectan cun fungo, as placas das uñas cambian de cor para broncearse, engrosar, esfoliarse e converterse en quebradizos, posiblemente destruíndo completamente as uñas. Os medicamentos antifúngicos son prescritos para o tratamento.
- Corns - endurecemento da pel nos pés debido a unha distribución inadecuada do peso. Para eliminar as calosidades do corpus, úsanse pomadas e cremas especiais para eliminar suavemente a pel sobrecollida.
- O anaco dos dedos grandes fórmase debido ao proceso inflamatorio da bolsa articular debido a moitos factores. Con inflamación da bolsa articular, prodúcese deformación da articulación metatarsofalangea. Con dor severa, a cirurxía é necesaria.
- Úlceras: feridas superficiais e profundas infectadas na pel. En pacientes con diabetes, as úlceras fórmanse con feridas leves, arañazos e danos. Cando aparecen úlceras, é moi importante comezar o tratamento oportuno.
O termo "pé diabético" úsase para definir un grupo de complicacións crónicas graves das extremidades inferiores que se producen na diabetes mellitus.
O pé diabético vén acompañado da aparición de úlceras no pé do paciente, danos nos ósos e nas articulacións. Os casos correntes da enfermidade provocan gangrena e posterior amputación da extremidade.
Ao tratar a síndrome do pé diabético, os médicos de todo o mundo confían na clasificación da enfermidade desenvolvida en 1991.
Atención ao pé diabético
Primeiro de todo, cómpre lembrar que o primeiro inimigo do pé diabético son as feridas e as feridas. A causa da súa aparición pode ser cortes, feridas, corns, así que intente reducir o risco de ameazas de todos os lados. Teña moito coidado cando:
- Corte de uñas
- Pelar as pernas de pelar
- Barros
- Tenta non facer aparecer coutos

Inspeita periódicamente os ditos e feridas; se ocorren, non dubide en contactar cun cirurxián (preferiblemente un especialista nun pé diabético). Mesmo a ferida máis pequena pode comezar a podrecerse.
Despeje auga morna na conca cun antiséptico, como unha corda, camomila, a auga non debe estar quente. Non se recomenda aos diabéticos que se suban os pés, mantelos alí uns 15 minutos e facer masaxes inspeccionar a superficie.
O tratamento dos pés diabéticos encárgase mellor, se é necesario, só a especialistas implicados no tratamento dos pés diabéticos. Hai un aparello especial e o persoal está formado en consecuencia.