Síntomas e tratamento do coma hipoglucémico: atención de urxencia para choque de insulina
As medidas para deter a hipoglucemia en pacientes con diabetes que reciben unha terapia de redución de glicosa deben iniciarse a nivel de glicosa no plasma • eliminación da deficiencia de insulina, • loita contra a deshidratación e hipovolemia, • restauración do equilibrio de electrólitos e KShchS, • identificación e tratamento de enfermidades e condicións concomitantes (DKA provocada ou desenvolvida como complicación). Na fase prehospitalaria ou na sala de urxencias: 1. Análise expresa de glicemia e análise de calquera porción de ouriña en corpos cetona, 2. insulina de acción curta (ICD) 20 unidades / m, 3. Solución do 0,9% de goteo de cloruro sódico intravenoso a unha velocidade de 1 l / h. Na unidade de coidados intensivos ou unidade de coidados intensivos: (o tratamento leve de DKA realízase no departamento de endocrinoloxía / terapéutica). Insuloterapia - Réxime de dose baixa(mellor control glicémico e menor risco de hipoglucemia e hipocalemia que no modo de alta dose): Insuloterapia intravenosa (iv): 1. Dose inicial de ICD: 0,15 unidades / kg IV bolo. A dose requirida é recollida nunha xeringa de insulina, engádese NaCl 0,9% a 1 ml e adminístrase moi lentamente (2-3 minutos). 2. Nas seguintes horas: ICD a 0,1 unidades / kg por hora nunha das opcións: - Opción 1(vía infusomat): infusión continua de 0,1 unidades / kg / hora. Preparación da mestura de infusión: 50 unidades de ICD + 2 ml de albúmina ao 20% ou 1 ml de sangue do paciente (para evitar a absorción de insulina no sistema, que é do 10-50% da dose), o volume axústase a 50 ml de 0,9% de NaCl. - Opción 2(a falta de infusomat): unha solución cunha concentración ICD de 1 unidade / ml ou 1 unidade / 10 ml de NaCl 0,9% en / goteo (+ 4 ml de albúmina 20% / 100 ml dunha solución para evitar a absorción de insulina).Desvantaxes: a corrección de pequenas doses de ICD polo número de gotas ou ml da mestura require a presenza constante de persoal e un cálculo coidadoso, é difícil titular pequenas doses. - Opción 3(máis conveniente en ausencia de infusomat): bolus de infusión IV (lentamente) 1 vez / hora cunha xeringa na goma do sistema de infusión. A duración do efecto farmacodinámico do ICD neste caso é de ata 60 minutos.Vantaxes: non hai absorción de insulina (non precisa engadir albúmina ou sangue á solución), contabilidade e corrección precisa da dose administrada, menos persoal que na opción 2. 3. Insuloterapia intramuscular (i / m) (realizada cando é imposible acceder a iv, así como cunha forma leve de DKA, a falta de trastornos hemodinámicos) A dose de carga de ICD é de 0,4 unidades / kg (metade de entrada / entrada, metade de en / m), despois de / m en 5-10 unidades / hora. Desvantaxes: en caso de perturbación da microcirculación (colapso, coma), o ICD é absorbido peor, a pequena lonxitude da agulla da xeringa de insulina dificulta a inxección dela, 24 inxeccións ao día resultan incómodas para o paciente. Se a glicemia non diminúe 2 horas despois do inicio da terapia de IM, pasan á administración de IV. A taxa de diminución da glicemia non supera os 4 mmol / l / hora (perigo dun gradiente osmótico inverso entre o espazo intracelular e extracelular e o edema cerebral); no primeiro día, os niveis de glucosa no plasma non deben ser inferiores a 13-15 mmol / l. Axuste da dose de insulina Non diminución nas primeiras 2-3 horas O dobre da seguinte dose de ICD (ata 0,2 unidades / kg), comprobe a adecuación da hidratación Unha diminución de aproximadamente 4 mmol / L por hora ou unha diminución da glicosa plasmática ata 15 mmol / L Reduce á metade a próxima dose de ICD (0,05 unidades / kg) Redución> 4 mmol / L por hora Pasa a próxima dose de ICD, continúa a determinar a glicemia por hora Transferencia á insulinoterapia SC: con mellora do estado, hemodinámica estable, niveis de glicosa plasmática ≤ 11-12 mmol / L e pH> 7.3, cambian á administración de SC de ICD cada 4-6 horas en combinación con IPD. 0,9% de NaCl (ao nivel de plasma de Na + corrixido) A taxa de introdución de KCl (g en h) pH non incluído, redondeado Non administre potasio Se se descoñece o nivel K +, a infusión intravenosa de potasio iníciase non máis tarde de 2 horas despois do inicio da terapia con insulina, baixo a supervisión dun ECG e diurese. Corrección da acidosis metabólica: O tratamento etiolóxico da acidosis metabólica en DKA é a insulina. Indicacións para a introdución de bicarbonato sódico:pH do sangue Sen determinación de pH / KHS, a introdución de bicarbonato está contraindicada. A partir do propio termo queda claro que a causa do coma hipoglucémico é unha hipoglucemia prolongada. Considere as principais causas de hipoglucemia. Na maioría das veces, o coma hipoglucémico desenvólvese en persoas con diabetes. Esta enfermidade está asociada a unha secreción insuficiente da hormona insulina polas células beta do páncreas. Ás veces, a secreción de insulina pode permanecer no nivel normal, pero por razóns non explicadas, as células con receptores específicos da insulina deixan de absorber insulina, que é producida polo páncreas. Isto leva a un estado de hiperglucemia persistente cun cadro clínico bastante pronunciado: aumento do apetito, sede, o que lle fai beber ata seis litros de líquido, debilidade e malestar despois de comer, perda de peso e outros síntomas. Isto obriga ás persoas a tomar insulina exóxena, porque doutra forma pode haber coma hiperglucémico ou outras consecuencias graves. Ademais da diabetes dependente da insulina, hai outras formas nas que a insulina se produce menos do necesario, o que leva a síntomas típicos da diabetes, pero menos pronunciados ou manifestados só despois de consumir alimentos en carbohidratos. Para este tipo de diabetes, o tratamento normalmente consiste en tomar medicamentos que potencian a secreción de insulina e unha dieta especial. Os fármacos que reducen o azucre, por exemplo, Glibenclamida, teñen unha serie de efectos secundarios e, cunha sobredose, poden provocar un estado de coma hipoglucémico. Cando usan insulinoterapia, os médicos son os que máis prefiren ao nomeamento de insulina de acción ultra-curta ou prolongada. A terapia de recambio de insulina de acción ultra curta baséase na administración inmediatamente cando a demanda do corpo é maior - antes de comer (xa que a acción ocorre ao cabo dun tempo) e pola noite. Precisamente por esta característica da terapia hai unha probabilidade bastante alta de provocar un coma hipoglucémico, por exemplo, se despois da administración de insulina non se seguiu a inxestión de alimentos. Cando se usa o réxime tradicional de insulina (un terzo da insulina de acción ultra-curta, o resto é de longa duración), a condición máis importante para unha persoa é a estricta adhesión á dieta. A dieta é necesaria para evitar o desenvolvemento de hiperglucemia e coma de hipoglucemia. Comida fraccionada, cinco e seis comidas, con todos os criterios cumpridos: valor nutritivo-necesidade, comparando o número de unidades de pan coa cantidade de insulina administrada. Por algún motivo, pode haber un desaxuste crítico entre a insulina humana (a hormona responsable do procesamento da glicosa) e a inxestión de carbohidratos. Debido a que circula polo corpo unha cantidade suficiente de insulina e a glicosa no sangue non aumenta, desenvólvese un estado de hipoglucemia que pode provocar unha enfermidade como o coma hipoglucémico. Unha persoa absorbida nas súas preocupacións diarias pode non notar o aumento dos graduais síntomas de hipoglucemia. Ademais, incluso ao observar a dieta, o paciente pode inxectar erroneamente ou intencionadamente insulina non segundo as regras (non baixo a pel, senón intramuscularmente). Isto leva a unha absorción máis rápida e un efecto máis forte da insulina, que inevitablemente levará a un estado de hipoglucemia e posteriormente provocará coma hipoglucemico. Outra opción para violar o réxime e as regras para administrar insulina é beber alcol o día anterior. Dende hai moito tempo estableceuse que o alcol interfire co metabolismo normal dos hidratos de carbono (incluída a glicosa). A actividade física non planificada sen corrección de dieta e insulina pode levar a un estado de coma hipoglucémico. Noutras palabras, despois da administración da hormona, seguiu unha forte carga física, para o que simplemente non había unha cantidade suficiente de enerxía dispoñible (que se toma principalmente durante o procesado de glicosa). Hai situacións non estándar cando unha persoa que ten acceso libre á insulina de súpeto quere levar a súa vida mediante unha sobredose de medicamentos. Tales persoas pódense salvar se previamente solicitaron axuda psicolóxica ou en vésperas falaron dun desexo similar aos seres queridos. Dende hai varias décadas, o coma hipoglucémico usouse como método de tratamento de choque terapéutico na práctica psiquiátrica. A terapia de choque con insulina, xunto coa terapia electroconvulsiva, frean o desenvolvemento de síntomas en pacientes con esquizofrenia e algunhas enfermidades mentais con progresión rápida e severa. Tales procedementos só se realizan nun hospital despois dunha longa preparación previa e, por suposto, están asociados a certo risco. En persoas maiores con diabetes, é moi raro, pero pode producirse unha hipoglucemia aguda ou incluso coma hipoglucemiante como resposta a tomar fármacos hipoglucemicos. Nomeadamente, rexistráronse tales casos despois de tomar grandes doses de derivados da sulfonilurea (Glycvidon, Glibenclamida, etc.) e unha nutrición insuficiente durante o día. E por suposto, unha das causas do coma hipoglucémico é un erro de dosificación, por exemplo, ao escribir insulina nunha xeringa dun volume diferente e etiquetar (úsanse xeringas cunha dosificación estándar de 40 e 100 unidades por mililitro) e, como resultado, a introdución dunha dose superior a unha única dose de 1, 5 - 2 veces. Nalgúns casos, tal introdución pode provocar un estado de choque e un desenvolvemento case inmediato de coma. Unha influencia directa na aparición dun estado de hipoglucemia é exercida por un tumor pancreático cuxas células producen insulina. O crecemento do tumor de células pancreáticas con illotes activos de Langerhans pode causar moitos problemas ao paciente, porque é moi difícil diagnosticar. Ás veces, a secreción de insulina polo tumor chega a números críticos, provocando coma hipoglucémico. As razóns anteriores poden levar ao súbito desenvolvemento de coma hipoglucémico e ao desenvolvemento paulatino da hipoglucemia e, despois, coma. A clínica do coma hipoglucémico en moitos pacientes adoita ser aceitada, na primeira hora poucos prestan atención aos síntomas. As manifestacións iniciais dunha diminución dos niveis de glicosa no sangue están asociadas á "inanición" do cerebro e aos procesos químicos relacionados en neurocitos e sinapses (células do cerebro) porque as células comezan a sintetizar enerxía a partir de substancias de reserva que non están completamente destinadas a isto. No contexto de debilidade, aumenta unha dor de cabeza, que practicamente non se alivia polos analxésicos. Obsérvase refrixeración das mans e dos pés, humidade das palmas e dos pés. Aparecen "choques" e, no verán, as condicións de desmaio tamén son posibles debido a violacións da termoregulación e da circulación sanguínea. A palidez e a adormecemento (formigueo) do triángulo nasolabial, que sempre reflicte claramente o grao de saturación do cerebro con osíxeno e glicosa, faise notoria. Neste estado, a xente adoita ser agresiva, impaciente para as críticas. Cun aumento da hipoglucemia, a fatiga aumenta e a capacidade de traballo diminúe notablemente, especialmente no ámbito intelectual. A falta de respiración aparece ao camiñar e o esforzo lixeiro. É posible unha diminución temporal da agudeza visual ata que se restableza o nivel de glicosa requirido. Co paso do tempo, o tremor dos dedos, e despois outros grupos musculares, aumenta. Todos os pacientes sen excepción teñen unha forte sensación de fame. Ás veces é tan pronunciado que se describe como unha sensación que bordea náuseas. Nas etapas posteriores ao desenvolvemento do coma hipoglucémico, é posible a dobre visión, dificultade para enfocar os ollos e mala percepción da cor (as cores parecen escuras ou todo ten unha cor gris). As violacións no centro nervioso do control do movemento conducen a unha diminución da precisión dos movementos, o que pode provocar accidentes no traballo e na casa, mentres se conduce e cando se realizan as accións habituais. Se esta condición superou a unha persoa durante unha estancia nun hospital dunha institución médica, é necesario informar isto ás enfermeiras e ao médico que o atenden. Farán as probas necesarias (orina para acetona, sangue para azucre) e procederán ao tratamento de coma hipoglucémico. Entre os trastornos do sistema cardiovascular hai que destacar a aumento da taquicardia. Este é un tipo de perturbación cuantitativa do ritmo cardíaco. Nalgúns casos, a taquicardia pode alcanzar os 100-145 ritmos ou máis por minuto, e unha sensación de medo, falta de respiración, escintileos únense á sensación dun latido do corazón. Ao tomar alimentos con hidratos de carbono ou produtos que conteñen azucre (té doce, doces, cubito de azucre), o corazón "se calma" gradualmente, a frecuencia de latidos por minuto diminúe e outros síntomas desaparecen sen rastro. A coma hipoglicémica é unha das poucas condicións que ten un fulminante carácter de desenvolvemento. Os signos característicos só do coma hipoglucémico deberían fomentar a prestación de primeiros auxilios e primeiros auxilios. De feito, en coma, o corpo humano está preto da liña de vida e morte, e calquera erro no tratamento ou atención de emerxencia pode ser fatal. O estado anterior foi unha serie de características: un forte inicio das convulsións clónicas e tónicas ou unha convulsión epileptiforme. Comeza con retorcimiento de músculos por todo o corpo e aumenta rapidamente ata un grao extremo - unha convulsión convulsiva. Esta condición é perigosa porque xorde de xeito imprevisible e unha persoa pode converterse en vítima dun accidente de coche caendo desde a altura. O estado de coma hipoglucémico é causado pola reacción da medula oblongata á hipoglucemia: perda completa de conciencia, dilatas das pupilas. Con un exame detallado: a pel é pálida, fría, suor pegajosa, a respiración está levemente debilitada, a presión sanguínea normal ou elevada, o pulso normal ou lixeiramente aumentado, os reflexos do xeonllo e do cóbado refórzanse. A conciencia está ausente, que se expresa pola falta de resposta a estímulos físicos, por exemplo, chocando nas fazulas, berrando, chocando con auga fría e outros métodos de "espertar". Moitos casos rexistráronse cando a xente despois de saír do coma hipoglucemico afirmou ter visto todo sucedendo ao redor. Esta información non é confirmada pola ciencia oficial e considérase unha afluencia demasiado realista de ilusións durante un estado inconsciente. A respiración nas etapas iniciais do coma hipoglucémico cambia lixeiramente. Pero a complicación máis formidable é a falla do centro respiratorio. Isto significa que a respiración do paciente (ritmo, uniformidade, profundidade) debe prestar a debida atención durante o transporte ou a reanimación.Se a respiración é superficial, é dicir, cando se espala o espello, é necesario introducir estimulantes respiratorios xa que, perdido o momento, pode perder unha persoa. A clínica do coma hipoglucémico combina moitos signos de condicións de emerxencia e só unha comparación de todos os síntomas nun único cadro axudará a que o transeúnte paramédico, relativo ou casual proporcione a axuda adecuada. Se a persoa recibiu a axuda correctamente, entón recupera a conciencia dentro de 10-30 minutos (a falta de complicacións de coma hipoglucémico). O principio básico do desenvolvemento e o curso do coma hipoglucémico nos nenos é semellante ao dos adultos. A causa do coma hipoglucémico nos nenos tamén pode ser unha administración inadecuada de insulina, inanición prolongada, fracaso na dieta por enfermidades hereditarias raras (deficiencia de enzimas dixestivas, glicosa, galactosa ou intolerancia á frutosa). Nos nenos, a hipoglucemia é máis difícil de distinguir dunha ampla variedade de condicións, porque os nenos, especialmente en idade preescolar, a miúdo non poden describir o que lles ocupa específicamente. Con dor de cabeza, o neno é susceptible de ser bágoo, preocupado. Coa síndrome da dor abdominal (dor abdominal, como manifestación reactiva da hipoglucemia), o apetito redúcese nos nenos, incluso poden rexeitar a comida, aínda que a fame é un dos síntomas obvios da hipoglucemia. Na seguinte etapa da hipoglucemia nos nenos, fanse letárgicos, indiferentes a todo, completamente sen contacto. Todo isto ocorre nun contexto de benestar anterior. Tales cambios no comportamento do neno deberían alertar aos pais. Como nos adultos, obsérvase a pel pálida, o tremor severo das mans, así como a sudoración das palmas. Ademais, prodúcese mareo, especialmente xunto a un estado de desmaio ao cambiar a posición do corpo (con forte aumento). Hai que ter en conta que nos nenos todos os síntomas se desenvolven moito máis rápido, aínda que a clínica dun coma hipoglucémico non difire da dos adultos: aparición rápida, calambres, perda de consciencia, manifestacións típicas dun coma: desaceleración da respiración, frecuencia cardíaca, baixada da presión arterial. Un desenlace letal ou un trastorno irreparable no cerebro ocorre máis rápido, polo tanto, a vida e a saúde do neno dependen da velocidade e da coherencia das accións das persoas que prestan asistencia. Para que a terapia dunha condición tan grave como o coma hipoglucémico sexa efectiva, cómpre asegurarse de que esta condición sexa coma, e que este coma é hipoglicémico. O diagnóstico correcto é de gran importancia neste caso. Por exemplo, se se sospeita coma hiperglucémico, a administración precoz dunha solución de glicosa pode ser fatal. Depende moito de que haxa testemuñas que poidan describir o comportamento dunha persoa antes de perder o coñecemento, describir as súas queixas, proporcionar datos sobre medicamentos que o paciente estivo tomando recentemente. Se as testemuñas verificaron convulsións e despois da perda de coñecemento, administración previa de insulina ou inanición prolongada da vítima, entón poden iniciarse con seguridade medidas de reanimación co diagnóstico de coma hipoglucémico. E se unha persoa xa se atopaba en estado inconsciente, non había indicios do uso de medicamentos (insulina ou drogas para o azucre) nas proximidades, entón cómpre levalo a unha institución médica, onde se realizan probas rápidas para a cantidade de glucosa, acetona, corpos de cetonas e medidas posteriores á terapia. Nas primeiras etapas do desenvolvemento do coma hipoglucémico (en estado de hipoglucemia), o mellor método profiláctico de coma é a inxestión de alimentos doces e carbohidratos. Ao mesmo tempo, non se deben consumir doces de chocolate, xa que conteñen unha gran cantidade de graxas, sabores, axentes aromatizantes de orixe dubidoso e un pouco de glicosa. O mellor é que unha persoa con diabetes leve un peto regular no peto, pero non chocolate. O médico debe falar con persoas con diabetes, especialmente con nenos ou pais, sobre a importancia da dieta, o réxime de tomar medicamentos, así como a boa distribución da actividade física. Teña coidado con insulina de longa duración. Recoméndase administrarse baixo a pel das cadeiras ou do ombreiro, xa que a súa absorción nestes lugares é máis lenta. Unha tarefa moi importante é realizar un estudo do perfil glicémico durante o día. Isto facilitará a tarefa de escoller insulina para a administración durante a noite e permitirá a prevención da hipoglucemia no sono. As persoas con diabetes tipo 1 necesitan unha dieta en función das súas necesidades enerxéticas. Noutras palabras, a cantidade de calorías entrantes debería ser empregada completamente polo corpo e a cantidade de insulina inxectada debería corresponder aos carbohidratos consumidos. Para facilitar o cálculo de calorías en pacientes pódense usar en varias táboas que indican o valor nutricional tanto de produtos individuais como de comidas listas. Pero para calcular a carga de carbohidratos nos produtos empregados unidades de pan. Unha unidade corresponde aproximadamente a 12 gramos de carbohidratos xunto con fibra dietética. Ou 25 gramos de pan común. As unidades de pan úsanse para autocontrol da dieta para a diabetes, están deseñadas para mellorar a calidade de vida dos diabéticos, acostumándoos á responsabilidade pola súa propia saúde. Para o tratamento do coma hipoglucémico úsase unha solución de glicosa do 10% nunha cantidade de 100 a 250 mililitros. Isto é necesario para manter un nivel constante de glicosa no torrente sanguíneo. Se o paciente non recuperou a consciencia durante a infusión de glicosa, deben tomarse medidas para evitar o edema cerebral - administrar por vía intravenosa unha solución do Mannitol ao 15% de 1 a 2,5 miligramos por quilo de peso corporal e logo introducir Furosemida (Lasix) 75 - 110 mg por vía intravenosa. O manitol é un representante do grupo dos diuréticos osmóticos, a súa acción baséase nas leis físicas da interacción das moléculas de auga e unha sustancia farmacéutica. É excretado sen cambios con moléculas de auga atraídas. Lasix tamén ten un efecto específico no aparello renal, estimula a formación de ouriños e a súa excreción adicional. Debe administrarse con moito coidado, xa que pode provocar diurese profusa: perda de fluído sen parar do corpo. En termos de prevención ou tratamento de complicacións cerebrais de coma hipoglucémico, drogas como Piracetam ou Nootropil son moi adecuadas. Estes fármacos son representantes típicos dos chamados nootrópicos - medicamentos que melloran a circulación cerebral. Tamén se usan en anciáns e en pacientes que sufriron un accidente cerebrovascular agudo. Para evitar un aumento agudo da presión arterial nos vasos do cerebro, úsase unha solución de sulfato de magnesio, máis coñecida como magnesia. Adóitase administrar ata 10 ml (dependendo do peso corporal) nunha concentración non superior ao 25%. A introdución dunha solución de glicosa debe realizarse baixo control de laboratorio do seu nivel no sangue. Cando a concentración de glicosa alcanza os 14 - 16 mmol por litro, a insulina de acción ultracurta debe administrarse de forma subcutánea nunha dosificación de ata 6 unidades cada 3 a 5 horas. A clínica do coma hipoglucémico é unha evidencia directa de que esta condición é extremadamente perigosa para a vida humana. As complicacións dun coma hipoglucémico cunha terapia iniciada ou realizada de forma inadecuada poden reducir significativamente a calidade de vida dunha persoa, provocando unha discapacidade ou varios tipos de descompensacións. Das complicacións agudas dun coma hipoglucémico pode aparecer edema cerebral ou hemorragia cerebral por hipertensión arterial. Por iso, é importante guiarse polas regras de eliminación de etapas cando se presta atención de emerxencia para coma hipoglucémico. En primeiro lugar, á vítima inxéctase 1 ml de glucágono, o que estimula a produción de glicosa a partir de glicóxeno no fígado. Se a introdución non deu o resultado esperado, isto pode indicar un esgotamento das tendas de glicóxeno endóxeno ou o consumo de alcol o día anterior. A continuación, administra unha solución hipertónica (40%) de glicosa por vía intravenosa, nun chorro, unha vez ata 110 ml (dependendo do peso corporal e da resposta do corpo á administración). Isto debería contribuír á normalización dos niveis de glicosa no sangue e en condicións ideais - a saída dunha persoa dun coma directamente ao final da infusión. Se, despois da administración dunha solución hipertónica, queda unha clínica pronunciada de coma hipoglucémico, é necesario proceder á inxección por goteo dunha solución de glicosa con menor concentración nun volume de ata 250-300 ml. Para previr edema cerebral, unha persoa necesita introducir diuréticos osmóticos por goteo intravenoso (Manitol e Manitol). E logo - os chamados diuréticos de emerxencia (Furosemida ou Lasix). Asegúrese de instalar polo menos dous catéteres antes da terapia por infusión: para a administración intravenosa de fármacos e na vexiga, xa que se usarán diuréticos. Con precaución, debe administrarse insulina de acción curta cando o nivel de glicemia alcance entre 13 e 17 milímetros por litro de sangue para baixala á normalidade, sen provocar un novo ataque de coma hipoglucémico. Tamén hai un método sen coidado de urxencia para coma hipoglucémico. Trátase de fortes axustes e golpes na zona de maior masa muscular. Isto deféndese polo feito de que durante a exposición física, unha gran cantidade de adrenalina e outras catecolaminas son liberadas ao sangue, estimulando a síntese de urxencia de glicosa no fígado. Pero, de novo, este método non axudará ao esgotamento das tendas de glicóxeno. Durante os coidados intensivos, débese examinar un neurólogo-reanimador e cardiólogo de servizo para rexistrar e avaliar un electrocardiograma e un electroencefalograma. Estas medidas permitirán valorar a gravidade do curso do coma hipoglucémico, así como prever posibles complicacións do coma hipoglucémico. Despois de saír da coma, o paciente debe ser controlado coidadosamente para evitar a recaída. O endocrinólogo asistente debe revisar as tácticas de tratamento e realizar un exame completo do paciente, que debe incluír métodos de investigación tanto de laboratorio como instrumentais durante o día durante unha ou dúas semanas. Ademais, a corrección da dieta é importante. Debe basearse nunha rutina diaria individual, características do calendario de traballo e flutuacións diarias na glicemia. Para previr ataques de hipoglucemia, necesítanse comidas fraccionadas frecuentes utilizando unha pequena cantidade de alimentos ricos en carbohidratos con dixestión rápida. A insulina terapéutica tamén debe axustarse segundo a rutina diaria. Se é posible, debe ser un bolus: complementar a falta de insulina producida durante as comidas (acción de ultrashort). Esta administración de insulina prevén as posibles consecuencias de situacións de estrés e o esforzo físico, que moitas veces se producen co uso de insulina de acción prolongada. Comer debe corresponder estrictamente á enerxía necesaria. Moitas veces, úsase tal distribución que aproximadamente a cuarta parte das comidas tomadas é para o almorzo e a cea, para o xantar, aproximadamente o 15%, e o resto debe quedar para "lanches" intermedios. Así, a prevención xoga un papel importante na prevención das manifestacións clínicas da hipoglucemia e no desenvolvemento de coma hipoglucémico. Todas as receitas dun médico para un paciente diagnosticado con diabetes mellitus son obrigatorias. Do autocontrol do paciente depende o estado do metabolismo dos seus carbohidratos e, polo tanto, todo o organismo. Unha nutrición adecuada, unha rutina diaria ben composta, unha programación de comidas e medicamentos axudarán a unha persoa a mellorar o benestar sostible e, polo tanto, a calidade de vida. O tratamento do coma hipoglucémico inclúe o alivio dos síntomas e a prevención de consecuencias. O coidado de urxencia por coma hipoglucémico implica a reposición de emerxencia da cantidade de glicosa no sangue. Tamén é importante previr complicacións negativas no sistema nervioso e cardiovascular central. Estas medidas inclúen medidas para previr o edema cerebral, hipertensión intracraneal maligna, que se realizan coa introdución de drogas diuréticas. Na última etapa do tratamento do coma hipoglucémico, unha persoa debe recibir unha terapia de rehidratación e desintoxicación. Isto é necesario para eliminar posibles derivados de acetona do sangue e normalizar o equilibrio de fluídos. Tras a alta do hospital despois dun coma hipoglucémico, o médico debe ser examinado por médicos especialistas para a detección precoz de calquera complicación non detectada ou leve. O coma hipoglicémico (ou choque de insulina) é unha reacción do corpo, un estado agudo do sistema nervioso, causado por unha baixa concentración prolongada de glicosa e un alto nivel de insulina no sangue. O sistema nervioso central (especialmente o cerebro) necesita moita enerxía, controla e coordina o traballo de todos os órganos e sistemas. Con unha violación da actividade das células do cerebro, prodúcese unha forte disfunción doutros sistemas fisiolóxicos, o que leva á morte. Cunha falta prolongada de glicosa, prodúcese a fame de osíxeno e carbohidratos nos tecidos. Como resultado dunha deficiencia destas substancias no cerebro, prodúcese un proceso que se denomina "neuroglicopenia" na medicina. En certa secuencia, prodúcese a morte gradual das súas seccións e departamentos individuais, estes procesos teñen unha manifestación externa, diagnostican un coma diabético fronte aos antecedentes da hipoglucemia. Segundo a Clasificación Internacional de Enfermidades de 2010, a enfermidade pertence á clase de enfermidades do sistema endocrino causadas pola desnutrición e os procesos metabólicos. Para indicar un coma hipoglucémico non diabético, úsase o código - E-15. O desenvolvemento da patoloxía está asociado a unha violación da actividade intrasecretoria do páncreas, cuxa función é garantir a regulación da concentración de glicosa. As etapas iniciais da enfermidade son difíciles de recoñecer. Unha diminución da glicosa prodúcese gradualmente. O cerebro, cuxas células morren de fame, está intentando compensar a falta de nutrientes de fontes alternativas. Como resultado deste proceso, o paciente desenvolve debilidade, hai frecuentes ataques de dor, nos que a medicación para a dor é ineficaz. Esta condición denomínase aura hipoglicémica (precursora). Cando a concentración de glicosa baixa a un nivel crítico (2,78 mmol / L), a patoloxía ten manifestacións máis pronunciadas: Se os pacientes ignoran os signos iniciais de coma hipoglucémico, a afección agudízase. A falta de respiración aparece, as mans e os pés tremen, a visión deteriora. As etapas posteriores da enfermidade caracterízanse pola seguinte clínica: Con tales manifestacións, ten que buscar inmediatamente axuda médica. A coma de insulina diagnosticada puntualmente é tratable. As probas de laboratorio modernas axudarán a determinar rapidamente o nivel de glicosa no sangue e a realizar inmediatamente medidas terapéuticas. Se non se presta axuda, isto leva consigo convulsións no paciente, perda de coñecemento e outros trastornos agudos nos procesos da vida. O choque hipoglicémico desenvólvese en pacientes con diabetes mellitus. Isto débese a unha violación da dosificación da inxección de insulina ou a unha dieta que non permite medir e oportuna a inxestión de alimentos con hidratos de carbono. Hai casos en pacientes graves que dependen da insulina, por razóns externas, se produce unha hipersensibilidade inespecífica aos preparados á insulina e a propia hormona. Na práctica médica, descríbense as causas dunha violación da concentración de insulina durante as inxeccións que causan choque diabético: Hai varios factores que en pacientes con diabetes provocan unha diminución do azucre: A patoloxía ocorre en nenos con diabetes mellitus diagnosticados debido ao aumento das concentracións de insulina, desnutrición, sobrecarga física, enfermidades crónicas dos riles e do fígado. Esta enfermidade obsérvase nos recentemente nados, se o neno naceu prematuramente, con patoloxías conxénitas do corazón. Unha coma de insulina é provocada pola inanición de osíxeno do feto, baixada da temperatura corporal. A patoxénese dun coma asociada a unha falta de azucre no sangue nun contexto de aumento da concentración de insulina ten varias etapas. A enfermidade afecta ao sistema nervioso e desenvólvese moi rápido, todas as etapas pasan en poucos minutos. A clínica describe cinco etapas do desenvolvemento dunha reacción patolóxica: 1. A manifestación de sensación de fame severa e aumento da irritabilidade están asociadas á morte de células nerviosas da córtex cerebral, polo que esta etapa chámase "cortical". 2. A manifestación de reaccións autonómicas: palpitacións, sudoración, fame indomable, decoloración da pel (pálida ou vermella), tremores, dores de cabeza. Isto débese á destrución dos centros subcorticais do hipotálamo. Ao mesmo tempo, a conciencia segue a ser clara. 3. Na seguinte etapa, as estruturas subcorticais seguen en colapso, acompañadas dunha conciencia deteriorada. Isto provoca alucinacións, delirio. O paciente é agresivo, comete actos desmotivados ou está profundamente deprimido. 4. As neuronas das partes superiores da medular oblongata morren. Isto provoca calambres, perda de coñecemento e leva a un coma superficial. 5. Ademais, o proceso de morrer afecta ás partes inferiores da medula oblongata, nas que hai centros que proporcionan procesos vitais (circulación sanguínea, respiración, dixestión, excreción). O centro da actividade cardiovascular e o respiratorio son afectados primeiro, tras o que se produce un coma profundo e morte. Un coma de insulina diagnostícase se o paciente ten diabetes mellitus, trastornos pancreáticos, tendo en conta os síntomas clínicos. O principal estudo de laboratorio está a determinar o nivel de glicosa no sangue. Para quen indica unha taxa reducida - por baixo de 20 ou 2-4 mmol / l. Se o paciente inicialmente tiña valores de azucre superiores a 20, entón o estado patolóxico prodúcese cunha concentración de glicosa de 6-8 mmol / L. Neste caso, o diagnóstico do coma é unha dificultade grave. A norma para unha persoa sa é de 7 mmol / L. Se o paciente está inconsciente, a táctica do diagnóstico é complicada. O médico pode centrarse só en signos externos (sequedad e decoloración da pel, palmas húmidas, calambres, reacción da pupila, reflexos oprimidos do sistema nervioso autónomo). É moi importante determinar o tipo de coma, a elección das medidas terapéuticas depende disto. Se o paciente está inconsciente, realízase unha proba diagnóstica especial. O algoritmo de acción é a introdución de 40-60 ml de glicosa por vía intravenosa por parte dunha enfermeira (concentración de solución 40%). Se o coma é leve, a persoa volve a rebotar. O tratamento de coma hipoglicémico grave implica unha inxección intravenosa de glicosa ou o seu goteo. Outro indicador significativo é a hora do día en que se produciu o ataque. O choque de insulina prodúcese pola mañá despois do exercicio, a falta de almorzo, nunha situación estresante. Para formas leves de coma de insulina, cando o paciente está consciente, débense dar pasos sinxelos: comer unha pequena cantidade (uns 100 g) de alimentos cun índice glicémico baixo (hidratos de carbono lentos). Por exemplo, come un anaco de pan ou un prato de mingau, bebe cunha solución de azucre (unha culler de sopa nun vaso de auga). Para aumentar rapidamente a concentración de glicosa no sangue, son adecuados os doces, o mel, a marmelada doce, o azucre terrón. Cada 30 minutos necesitas controlar o nivel de azucre. En formas graves, o paciente debe ser colocado nun hospital. A terapia principal é a glicosa intravenosa por chorro ou por goteo. Inxectase por vía intravenosa unha solución do 40% ata 100 ml. O procedemento repítese ata que a conciencia volva ao paciente e se restableza o nivel normal de azucre no sangue. Se estas medidas non fixeron efecto, coloque un contagotas. En coma prolongado moi grave, o complexo de métodos de tratamento inclúe terapia hormonal especial. Unha coma de insulina é unha condición perigosa con consecuencias e complicacións no caso de que se presten prematuramente e incorrectamente os primeiros auxilios. Unha complicación perigosa é o edema cerebral; os procesos destrutivos irreversibles ocorren no sistema nervioso central. Se un coma ocorre frecuentemente, nos adultos hai cambios de personalidade, nos nenos desenvólvese un retraso mental. A calquera idade, a morte do paciente non está excluída. A patoloxía representa un grave perigo para persoas maiores con isquemia e enfermidades circulatorias diagnosticadas. Entre as consecuencias graves inclúe un dano difuso ás células do cerebro (encefalopatía), no que o subministro de sangue a estas áreas é perturbado e as neuronas padecen fame de osíxeno e falta de alimentación. A morte en masa das células do tecido nervioso implica unha degradación do individuo. As formas suaves de choque de insulina conducen a trastornos funcionais temporais do sistema nervioso. Coa terapia oportuna no hospital, o nivel de glicosa restaúrase rapidamente e os síntomas da hipoglucemia desaparecen sen rastro. O pronóstico da enfermidade en tales casos é favorable. Formas graves de coma, terapia inadecuada levan golpes, edema cerebral, morte. O choque de insulina é consecuencia da hipoglucemia. Débese prestar atención á prevención da glicemia, o tratamento adecuado da diabetes. Os pacientes con diabetes deben: O coma hipoglicémico é unha condición na que o sistema nervioso central responde a unha diminución ou caída súbita dos niveis de glicosa no sangue. En medicina, baixo tal patoloxía enténdese a última etapa da manifestación da enfermidade hipoglucémica. Tal fenómeno desenvólvese de súpeto e caracterízase por un curso agudo. Neste caso, unha persoa perde a conciencia e pode obter parálise do sistema nervioso central. En medicina, a patoloxía considérase unha grave violación do funcionamento do sistema endocrino. Por iso, é importante rexeitar puntualmente os primeiros auxilios. En primeiro lugar, é preciso determinar se a afección xurdiu como consecuencia dun exceso de azucre no sangue (hiperglicemia) ou dunha forte caída do nivel desta sustancia, o que indica hipoglucemia. Unha coma ocorre en pacientes con diabetes cando hai unha forte caída da glicosa. Isto sucede se a cantidade de insulina que se administra ao paciente non coincide coa cantidade de alimentos consumidos (en particular, a inxestión de hidratos de carbono). Cando o nivel de azucre no contador é inferior a 2,77 mmol por litro, normalmente comeza a desenvolverse un coma hipoglucémico. A principal causa da patoloxía é a diabetes mellitus dependente da insulina da forma labial de curso grave. Ademais, os seguintes factores poden provocar esta condición: Ás veces, unha diminución da concentración de glicosa pode provocar golpes de insulina. Esta condición ocorre cando se supera a dosificación de insulina. O desenvolvemento da patoloxía é o resultado da inxestión de exceso de sustancia cunha dose incorrectamente seleccionada ou a súa introdución nunha vea. Un forte estrés físico e psicoemotivo, así como a inxestión de alimentos con baixo contido de carbohidratos durante moito tempo contribúen á aparición de patoloxía nunha persoa que non padece diabete. En medicina distínguense as seguintes etapas dun coma: Nas fases iniciais, actuando no algoritmo de primeiros auxilios, pódense evitar consecuencias perigosas. Normalmente, a patoloxía maniféstase de forma aguda, de súpeto. Na fase inicial do desenvolvemento, caracterízase polos seguintes síntomas: En estado precoz, obsérvanse agresións e irritabilidades do paciente, en estado de ánimo e bágoas dos nenos prevalecen as queixas de mala saúde. Nestas fases, os adultos experimentan un aumento da salivación e calambres, que na medicina se chaman síntoma de Babinsky. Cando un coma comeza a desenvolverse, a respiración do paciente faise superficial. Ten bradicardia, hipotensión. Un síntoma importante no que é necesario o primeiro auxilio é a perda de coñecemento. En probas de laboratorio, diagnostícase unha baixa concentración de glicosa no sangue. Con patoloxía, o seu nivel estará por baixo dos 2,77 mmol. Se aparecen tales síntomas perigosos, é importante distinguir entre manifestacións de hipoxiglicemia e hiperglucemia, tomar medidas e chamar a unha ambulancia canto antes. Os primeiros auxilios poden salvar a vida dunha persoa que ten coma hipoglucémico e evitar consecuencias graves. Non obstante, para non agravar a situación, é necesario diferenciar os síntomas da hipoglucemia descritos anteriormente dos signos dunha condición na que o azucre no sangue aumenta bruscamente. Algoritmo de emerxencia para o coma como resultado da hipoglucemia: As medidas de primeiros auxilios adecuadas axudarán a evitar o desenvolvemento de complicacións perigosas. No hospital, diagnostícase ao paciente, comproba que hai lesións cerebrais traumáticas e mal funcionamentos no funcionamento do sistema cardiovascular. Tamén é importante descubrir se o paciente non tomou medicamentos que axuden a baixar a glicosa. Ao determinar unha sobredose de insulina, o sitio da súa administración é diseccionado cirurxicamente. Este método é posible se o intervalo entre a inxección e o ingreso no hospital non supera as tres horas. O tratamento para unha condición hipoglucémica debería incluír: Para previr o edema cerebral, o paciente é inxectado por vía intravenosa con Dexametasona ou Prednisolona. A táctica da enfermeira é administrar glicosa (dez por cento) en pinga ata que o nivel de azucre volva á normalidade. Para que o corpo non se sobrecarga con fluído, os médicos alternan un 10 por cento de glicosa cun 40 por cento. Para evitar que se desenvolva tal condición, un paciente con diabetes debe cumprir as seguintes regras: Estas medidas preventivas reducen significativamente o risco de desenvolver patoloxía. O coma hipoglicémico considérase unha condición perigosa, que ocasiona consecuencias negativas. Para aumentar as posibilidades de salvar a vida e previr complicacións, cómpre coñecer os síntomas de tal patoloxía e o algoritmo de accións en primeiros auxilios. Para comprender cal é esta condición, o termo usado para identificalo axudará. Do grego antigo "ὑπό" tradúcese literalmente "de abaixo", "γλυκύς" - "doce", "αἷμα" - "sangue". Noutras palabras, isto é unha diminución da glicosa no sangue. Este indicador é inferior a 3,5 mmol / L. Despois dunha rápida caída de glicosa, segue unha reacción natural do corpo. Chámase coma hipoglucémico. O segundo nome é choque de insulina. Cando a glicosa interactúa co osíxeno, fórmase o ácido trifosfórico de adenosina. Como resultado da súa decadencia, libérase enerxía, que é tan necesaria para o pleno funcionamento do corpo. A glicosa entrégase con comida. Ven en forma de azucre e carbohidratos. Para a súa asimilación, o corpo necesita unha hormona especial - insulina. Ante isto, a diminución da glicosa no sangue ten as seguintes razóns: A síndrome hipoglicémica adoita desenvolverse en pacientes con diabetes. Non obstante, esta non é a única categoría de persoas que se enfrontan a un problema similar. A hipoglicemia tamén se produce nestes casos: A caída rápida da glicosa no sangue non é segura. Leva a coma hipoglucémico. As consecuencias desta condición son as máis imprevisibles. Na primeira etapa ocorren perturbacións irreversibles no cerebro. Moitas veces sofre a función cognitiva. Nalgúns casos, o coma hipoglucémico contribúe ao desenvolvemento de demencia. Ademais, no fondo dos danos cerebrais, obsérvase a epilepsia e a psicosis. Ao mesmo tempo, unha forte diminución da glicosa no sangue está chea das seguintes consecuencias: No corazón deste fenómeno está unha forte diminución da concentración de glicosa no sangue. Tamén é necesario para o traballo operativo do sistema nervioso. Por falta de glicosa, o cerebro padece. Ademais, a lesión obsérvase non en todas as áreas ao mesmo tempo, senón en separadas e nunha determinada secuencia. A coma hipoglicémica desenvólvese a falta do tratamento adecuado do seguinte xeito: Máis frecuentemente, esta condición ocorre en persoas con diabetes. Na práctica médica, descríbense tales situacións cando se produce unha hipoglucemia - coma: O coma hipoglicémico pode ocorrer nunha persoa que non padece diabete. Os seguintes factores provocano: Hai varias variedades de tal violación. Na práctica médica coñécense os seguintes tipos de desequilibrio de glicosa no corpo: Os signos de coma hipoglicémicos teñen aqueles característicos directamente para este fenómeno. Esta condición divídese en precom e a quen. Estas etapas son algo diferentes. A intensidade coa que aparecen os signos de coma hipoglucémico depende directamente do seu estadio. En canto ao precoma, desenvólvese dentro de 20-30 minutos. Esta condición ocorre cos seguintes síntomas: Hai cinco etapas no desenvolvemento desta violación. Pola noite, a intensidade da manifestación destes signos é menos pronunciada. A vítima ten un sono superficial; pode gritar durmir ou chorar. Máis frecuentemente despois do espertar, unha persoa séntese deprimida e letárgica. Na maioría dos casos, despois do consumo de glicosa, a afección normalízase. Se o coma hipoglucémico ocorre durante o día, vai acompañado de tales signos: O exame do paciente é realizado por un terapeuta ou endocrinólogo. O diagnóstico de coma hipoglucémico inclúe as seguintes medidas: Unha condición crítica está a desenvolverse rapidamente. Por este motivo, o tratamento do coma hipoglucémico está dirixido a restaurar rapidamente os niveis de glicosa no sangue. A terapia está representada polos seguintes pasos: Para evitar un agravamento da situación, hai que actuar de forma rápida e correcta. Os primeiros auxilios para coma hipoglucémico permitirán salvar unha vida humana. Cada minuto perdido aumenta a posibilidade de desenvolver efectos irreversibles. A atención de urxencia para coma hipoglucémico é a seguinte: Na maioría dos casos, a asistencia ofrécese de xeito oportuno e correcto. Ante isto, o prognóstico despois dun coma hipoglucémico é favorable para a gran maioría dos pacientes. Esta condición elimínase con éxito e despois do posterior tratamento hospitalario, todos os indicadores volven á normalidade. Despois do alta do hospital, o paciente debe respectar estrictamente as receitas do médico. Despois de proporcionar asistencia médica a un paciente en estado inconsciente, a primeira mellora prodúcese ao cabo de 4 horas. Se isto non sucede, o risco de edema cerebral aumenta. Neste caso, un coma hipoglucémico está cheo de discapacidade do paciente ou incluso de morte. Ademais, unha rápida diminución dos niveis de glicosa no sangue provoca trastornos circulatorios. Como resultado, isto leva a un discurso deteriorado, vertedura, ataque cardíaco ou epilepsia. É máis fácil previr un problema que tratar as súas consecuencias despois. Redúcese ao mínimo o desenvolvemento de coma hipoglucémico se cumpre as seguintes recomendacións:Medidas terapéuticas
Causas do coma hipoglucémico
Síntomas hipoclicémicos de coma
Sinais de coma hipoglucémico
Coma hipoglicémico en nenos
Tratamento do coma hipoglucémico
Atención de urxencia por coma hipoglucémico
Que é coma hipoglucémico
Código ICD-10
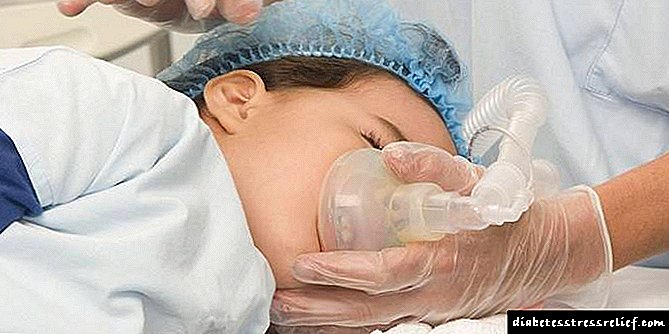
Fases da enfermidade
Diagnósticos
Posibles complicacións e consecuencias

Prevención
Patoloxía característica

Causas do fenómeno

Etapas dunha condición patolóxica
Síntomas e manifestación da afección

Primeiros auxilios

Tratamento tradicional
Medidas preventivas
Que é a hipoglucemia?

Hipoglucemia - Causas
Cal é o perigo de hipoglucemia?
Coma hipoglicémico - patoxénese
Coma hipoglicémico: causas
Coma hipoglicémico: síntomas
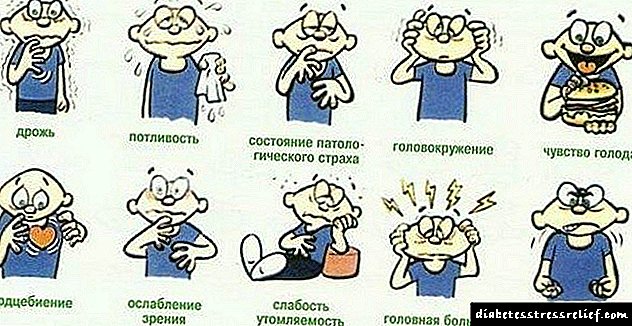
Coma hipoglicémico: etapas
Coma hipoglicémico - diagnóstico
Coma hipoglicémico
Coma hipoglicémico - algoritmo de emerxencia

Coma hipoglicémico - prognóstico
Coma hipoglicémico - consecuencias
Coma hipoglicémico: prevención