Angiopatía diabética das extremidades inferiores
A angiopatía diabética (dr. Grego άγγεϊον - "vaso" e πάθος - "sufrimento", "enfermidade") é un dano común a vasos de diferentes diámetros, desenvolvéndose no fondo da diabetes mellitus.
Esta patoloxía vascular é a principal causa de complicacións de varios órganos e sistemas, discapacidade e mortalidade en pacientes cunha longa historia de diabetes mellitus ou un curso progresivo grave. Os órganos diana da angiopatía son moitas veces o cerebro, os riles, o órgano da visión, o corazón e as extremidades inferiores.
Nun grao ou outro, os danos vasculares obsérvanse en 9 de cada 10 portadores de diabetes. As persoas con diabetes tipo I (dependentes da insulina) teñen un maior risco de desenvolver patoloxía.
Causas e factores de risco
A principal causa da angiopatía na diabetes mellitus é o efecto nocivo da glicosa sobre o forro interno (endotelio) da parede vascular, o que conduce á súa reestruturación funcional e estrutural.
Dado que no caso de diabetes mellitus, o nivel de glicosa no plasma sanguíneo supera os valores normais debido á insuficiencia da hormona utilizante (insulina) ou á súa incorrecta interacción coas células do corpo, os seus excesos penetran activamente na parede vascular. Como resultado, a fructosa e sorbitol, que son os produtos finais do metabolismo da glicosa, acumúlanse no endotelio. Ambas as substancias son mal transportadas a través das membranas celulares, polo tanto, concéntranse en cantidades bastante grandes nas células endoteliais.
Cambios patolóxicos asociados á impregnación do endotelio con glicosa e os seus produtos metabólicos:
- maior permeabilidade e inchazo da parede vascular,
- aumento da trombose (activación de procesos de coagulación),
- unha diminución na produción dun factor relaxante endotelial responsable da relaxación do músculo liso vascular.
Está formada a chamada tríada Virchow, que inclúe danos endoteliais, desaceleración do fluxo sanguíneo e excesiva hipercagulación (trombose).
O risco de desenvolver anxiopatía diagnóstica en diabetes mellitus é individual e depende directamente da corrección da terapia, da adhesión do paciente ao tratamento e da aplicación de recomendacións sobre a modificación do estilo de vida.
Os cambios patolóxicos provocan hipoxia de órganos e tecidos subministrados polos vasos afectados. Unha diminución da concentración de osíxeno é un estímulo para a actividade activa dos fibroblastos (células produtoras de elementos do tecido conectivo), o que, á súa vez, leva ao desenvolvemento de aterosclerose.
Formas da enfermidade
Dependendo do calibre dos buques implicados, detéctanse os seguintes:
Segundo a localización predominante do proceso patolóxico, distínguense varias formas de angiopatía:
- retinopatía - danos nos vasos da retina,
- nefropatía: afectación dos vasos dos riles,
- encefalopatía - un cambio nos vasos do cerebro,
- angiopatía dos vasos das extremidades inferiores,
- angiopatía dos vasos do corazón.
Os síntomas da angiopatía diabética varían segundo a situación do proceso patolóxico.
Os signos de retinopatía aparecen en media 3 anos despois da confirmación do diagnóstico. Nos próximos 20 anos obsérvanse síntomas de lesións vasculares retinais en case o 100% das persoas con diagnóstico de diabetes mellitus. Isto é:
- diminución da agudeza visual ata completar cegueira en casos graves,
- distorsión dos contornos dos obxectos, incapacidade de distinguir pequenos detalles,
- "Veo" e parpadeando de "moscas" ante os ollos,
- manchas liñas, raias, chispas,
- en caso de hemorragia no corpo vítreo (normalmente transparente), unha mancha escura flotante diante dos ollos, ás veces varias.
A retinopatía diabética caracterízase por unha serie de síntomas oftalmolóxicos detectados por exame instrumental. A manifestación precoz destes signos dunha condición patolóxica é característica, mentres que a retinopatía segue sendo asintomática e o paciente non presenta queixas activas:
- arterias estreitas, convolucionadas e deformadas, ás veces con microaneurismos,
- hemorragias puntuais na zona central da retina,
- veas estancadas convolucionadas, cheas de sangue,
- edema da retina,
- hemorraxias no grosor do corpo vítreo.
Os órganos diana da angiopatía son moitas veces o cerebro, os riles, o órgano da visión, o corazón e as extremidades inferiores.
A nefropatía adóitase formar en persoas con longa historia de diabetes, no fondo dun curso grave ou dun tratamento incorrecto da enfermidade subxacente. Síntomas de dano nos vasos dos riles:
- hinchazón, principalmente na cara, pola mañá,
- hipertensión arterial
- náuseas, mareos, somnolencia,
- un cambio nos parámetros de laboratorio: proteinuria (unha proteína definida na análise xeral da ouriña), causada polo dano ao filtro renal, que comeza a pasar grandes moléculas de proteína que normalmente non se filtran.
A encefalopatía diabética desenvólvese extremadamente lentamente. Inicialmente, os pacientes quéixanse dunha sensación de cabeza "descarnada", unha violación do ciclo "sono - estela" (somnolencia e insomnio durante a noite), dificultade para durmir e espertar, perda de memoria, frecuentes episodios de dores de cabeza, mareos e perda de concentración.
Con máis progresión, aparecen os seguintes síntomas:
- inestabilidade de marcha,
- violación da coordinación
- falta de converxencia,
- a formación de reflexos patolóxicos.
Para unha lesión vascular diabética do corazón, estas manifestacións son características:
- Dolores compresivas, presionantes e ardentes dunha angina pectora detrás do esternón con irradiación baixo a escápula, no brazo esquerdo, a metade esquerda da mandíbula inferior, pescozo, no epigastrio á altura do estrés físico ou psicoemotional,
- perturbacións do ritmo cardíaco
- diminución ou aumento da frecuencia cardíaca,
- violación da función contráctil da disnea muscular do corazón cando se exerce e (en casos graves) en repouso, inchazo, dor e pesadez no hipocondrio dereito, etc.
A angiopatía vascular das extremidades inferiores considérase unha das complicacións máis graves da diabetes e maniféstase por varios signos característicos. Entre eles:
- entumecimiento, extremidades frías,
- sensación de arrastre
- a ausencia ou diminución significativa da frecuencia cardíaca na parte traseira do pé,
- dor dos músculos, especialmente do becerro (tanto en repouso como durante o exercicio),
- calambres
- rareza ou perda completa de cabelo,
- sensación de debilidade e dor durante a camiñada (de diversa intensidade),
- alteracións dexenerativas na pel (sequedad, pigmentación, tinción cianótica, peladura),
- úlceras tróficas indoloras, moitas veces localizadas nos pés, nos nocellos.
Nas etapas tardías da angiopatía das extremidades inferiores, fórmanse os chamados pés diabéticos, que se caracterizan por un cambio na forma e cor das uñas, a pel seca dos pés con gretas e cornos, unha deformación do primeiro dedo do pé.
Diagnósticos
O diagnóstico da angiopatía diabética realízase mediante métodos de investigación tanto de laboratorio como instrumentais.
As persoas con diabetes tipo I (dependentes da insulina) teñen un maior risco de desenvolver angiopatía diabética.
- determinación da concentración de glicosa no sangue,
- análise xeral da orina (detéctanse proteinuria, acetonuria, glucosuria),
- proba de tolerancia á glicosa
- determinación de nitróxeno residual, urea, creatinina sanguínea (indicadores da deterioración da función renal),
- determinación da taxa de filtración glomerular, GFR (o principal marcador da deterioración da función excretora renal).
Métodos de investigación instrumentais necesarios:
- exame de fondo
- Ecografía do corazón, riles,
- ECG
- angiografía (se é necesario),
- Estudo Doppler de vasos das extremidades inferiores, riles,
- imaxes de resonancia computada ou magnética do cerebro.
Entre outras cousas, son necesarias consultas cun oftalmólogo, neurólogo, cirurxián vascular, cardiólogo.
En primeiro lugar, é necesario un tratamento da enfermidade subxacente que causou o desenvolvemento de angiopatía, a diabetes mellitus. Dependendo do tipo de diabetes, úsase a gravidade dos síntomas e a presenza de complicacións, xa sexan comprimidos de azucre ou preparados de insulina.
A farmacoterapia da angiopatía é multicomponente, realizada cos seguintes medios:
- anxioprotectores
- fármacos antiespasmódicos
- drogas potenciadoras da microcirculación
- drogas nootrópicas
- axentes antiplaquetarios
- anticoagulantes
- estimulantes metabólicos
- fármacos que reducen os lípidos,
- inhibidores da aldosa reductasa, etc.
A solicitude, os pacientes reciben nitratos, medicamentos antihipertensivos, diuréticos, medicamentos para reducir o corazón, antiarrítmicos, correctores de trastornos cerebrovasculares, estimulantes bióxenos, etc.
Posibles complicacións e consecuencias
A angiopatía diabética pode causar complicacións graves:
- gangrena das extremidades inferiores,
- perda completa ou parcial da visión,
- insuficiencia renal aguda ou crónica,
- infarto de miocardio
- accidente cerebrovascular agudo.
Nun grao ou outro, os danos vasculares (angiopatía diabética) obsérvanse en 9 de cada 10 portadores de diabetes.
O pronóstico para a angiopatía diabética é condicionalmente favorable: cun diagnóstico oportuno e unha terapia adecuada, a progresión do proceso patolóxico pode ralentizarse ou deterse de forma significativa, a posibilidade de traballar e a actividade social neste caso non a sofren.
O risco de desenvolver lesións vasculares é individual e depende directamente da corrección da terapia, do compromiso do paciente co tratamento e da aplicación de recomendacións para a modificación do estilo de vida.
Prevención
As medidas preventivas son as seguintes:
- Adherencia obrigatoria ás recomendacións nutricionais.
- Seguimento regular dos niveis de glicosa no sangue.
- Exames preventivos sistemáticos cunha visita obrigatoria a un oftalmólogo, neurólogo, cardiólogo.
- Realización de actividade física dosificada.
- Deixar de fumar, abuso de alcol.
- Coidado coidadoso da pel das extremidades inferiores.

Formación: superior, 2004 (GOU VPO "Kursk State Medical University"), especialidade "Medicina Xeral", titulación "Doutor". 2008-2012 - Estudante de doutoramento, Departamento de Farmacoloxía Clínica, SBEI HPE “KSMU”, candidato de ciencias médicas (2013, especialidade “Farmacoloxía, Farmacoloxía Clínica”). 2014-2015 - formación profesional, especialidade "Xestión na educación", FSBEI HPE "KSU".
A información está compilada e proporcionada con fins informativos. Consulte ao seu médico no primeiro signo de enfermidade. A auto-medicación é perigosa para a saúde!
Que é a angiopatía?
Distínguense dous tipos de anxiopatías, en función de que embarcacións están afectadas:
- Microangiopatías: pequenos vasos, capilares están afectados. As microangiopatías divídense en:
- Retinopatías: dano aos vasos dos ollos.
- Nefropatía - danos nos vasos dos riles.
- Macroangiopatías: afectan grandes vasos, arterias e veas:
- Enfermidade coronaria.
- Enfermidade cerebrovascular.
- Anxiopatías periféricas
Microangiopatía
Con retinopatía diabética prodúcense hemorraxias retinais, os vasos sanguíneos expándense, fanse máis densos e a retina deixa de recibir o suficiente osíxeno. Nela aparecen novos buques, o que orixina o nervio óptico e o desprendemento da retina. Se non se realiza o tratamento, incluída a coagulación por láser, é posible a perda completa da visión.
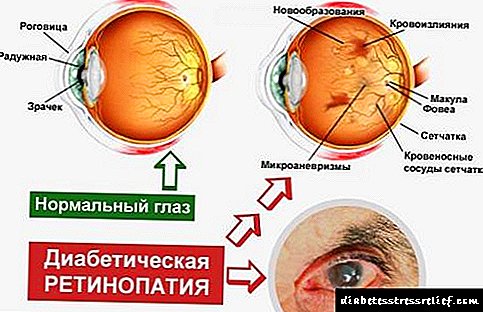
Con nefropatía diabética, os microcapilares dos glomérulos dos riles espesan.Isto leva a un aumento do fluxo sanguíneo nos riles e o seu dano, a liberación de proteínas na orina. Co paso do tempo, a función renal deteriora e a insuficiencia renal se desenvolve. En casos graves, o paciente necesita hemodiálise.
Macroangiopatía
A principal causa da macroangiopatía é a atroxlerose vascular.
Enfermidade coronaria - Este é un dano ao músculo cardíaco debido á aterosclerose dos vasos sanguíneos do corazón. Con enfermidades coronarias, unha persoa está preocupada pola dor detrás do esternón durante o esforzo físico, falta de alento, falta de aire, interrupcións no traballo do corazón, edema. Pode producirse un infarto de miocardio e unha insuficiencia cardíaca.
Enfermidade cerebrovascular - Esta é unha falla circulatoria crónica no cerebro. Manifestado por mareos, tinnitus, dores de cabeza, perda de memoria. Nas etapas posteriores, golpes son posibles.
Anxiopatías periféricas desempeñar un papel principal no desenvolvemento de complicacións graves da diabetes. Na maioría das veces, os vasos das pernas son afectados, esta condición chámase angiopatía diabética das extremidades inferiores. Pensemos niso con máis detalle.
Por que se desenvolve a angiopatía do pé diabético?
A angiopatía diabética das extremidades inferiores é unha lesión das arterias das pernas que se produce en pacientes con diabetes mellitus de 1 e 2 tipos.
Con diabetes, as arterias de tamaño medio e pequeno son afectadas. Forman placas ateroscleróticas.

Debido ao aumento do nivel de glicosa no sangue, os residuos de azucre están unidos aos elementos da parede do vaso. Isto leva a microdaminación de vasos sanguíneos. Os lípidos "malos", as plaquetas (células responsables da coagulación do sangue) e outros elementos sanguíneos únense aos sitios de dano. Fórmase unha placa aterosclerótica.
Co paso do tempo, a placa aterosclerótica aumenta de tamaño, espesándose, bloqueando parte do torrente sanguíneo. Tamén pode colapsar, provocando coágulos de sangue.
A situación agudízase coa derrota de pequenas embarcacións. Espesan, diminúe o fluxo de osíxeno e nutrientes para os tecidos. Ademais de todo, hai un engrosamento do sangue, ralentizando o fluxo sanguíneo.
A aterosclerose dos vasos das pernas prodúcese en persoas que non están enfermas de diabetes. Entón, cales son as súas diferenzas?
| Signo | Paciente diabético | Paciente sen diabetes |
|---|---|---|
| Que arterias son máis frecuentes | Medio e pequeno | Grande |
| Simetría da lesión | A lesión é bilateral, moitos segmentos das arterias están afectados | Máis a miúdo por un lado e nun segmento da arteria |
| Arterias colaterais ("bypass", permitíndolle aforrar o fluxo de sangue en caso de danos na rede principal) | Asombrado | Non golpeado |
Como recoñecer - síntomas de angiopatía diabética
Os síntomas da angiopatía diabética das extremidades inferiores dependen do seu estadio.
Hai 4 etapas:
- O estadio I é asintomático. Hai danos vasculares, pero non se manifesta de ningún xeito. Pódese detectar empregando métodos de exame especiais.
- Etapa II: dor durante o esforzo físico. Aparece unha claudicación intermitente. Despois de pasar unha certa distancia, o paciente desenvolve dor nos músculos do becerro provocada pola falta de osíxeno. Despois de parar, o fluxo sanguíneo restaúrase e a dor desaparece.
 Síntomas da Angiopatía Diabética
Síntomas da Angiopatía DiabéticaA pesadeza nas pernas, o adormecemento, a parestesia (oca) e os cólicos tamén son inquietantes.
- Etapa III: dor no repouso. A dor, os calambres nos músculos aparecen en posición horizontal. O paciente vese obrigado a colgar a perna da cama, reducindo así a dor.
- Fase IV - aparecen trastornos tróficos - úlceras tróficas, gangrena.
Cómpre sinalar que coa diabetes, xunto cos vasos, tamén se ven afectados os nervios, o que provoca unha diminución da dor e claudicación intermitente. Unha persoa pode non sentir a aparición de úlceras tróficas, polo tanto, é necesario examinar regularmente os pés para a súa presenza.
Que semellan as pernas na angiopatía diabética das extremidades inferiores?
A pel das pernas con angiopatía diabética é pálida e fría. A cantidade de cabelo nas pernas é reducida, ou están completamente ausentes. Nos pés hai zonas de compactación, coutos, pode haber úlceras tróficas.
 O desenvolvemento de anxiopatía diabética
O desenvolvemento de anxiopatía diabética
Tratamento da angiopatía diabética das extremidades inferiores
 O tratamento para a angiopatía diabética debe comezar coa normalización dos niveis de glicosa no sangue. Incluso as mellores drogas e as operacións máis de alta tecnoloxía non cambiarán o estado dos vasos sanguíneos se non se compensa a diabetes.
O tratamento para a angiopatía diabética debe comezar coa normalización dos niveis de glicosa no sangue. Incluso as mellores drogas e as operacións máis de alta tecnoloxía non cambiarán o estado dos vasos sanguíneos se non se compensa a diabetes.
É necesario seguir coidadosamente unha dieta, realizar exercicios físicos, controlar regularmente o nivel de glicosa no sangue, tomar as drogas prescritas. Intente manter unha taxa de hemoglobina glicada non superior ao 7,5%.
Non te negues a comezar a usar insulina se o teu médico di que é necesario.
Un punto importante é o control do colesterol no sangue. Cando diminúe, inhibe a formación dunha placa aterosclerótica, licúase o sangue e diminúe a probabilidade de trombose. Todo isto mellora o fluxo sanguíneo nos vasos afectados.
En ningún caso non fume, e se fuma - deixar. Fumar provoca unha aceleración do desenvolvemento da aterosclerose, constrúe os vasos sanguíneos, reducindo o fluxo sanguíneo xa débil neles.
O tratamento das lesións vasculares pode ser conservador e rápido.
O tratamento conservador da angiopatía diabética das extremidades inferiores inclúe o nomeamento de fármacos. Os principais son:
- Preparativos da prostaglandina E. Teñen a capacidade de dilatar os vasos sanguíneos, protexer as paredes dos danos, reducir a formación de coágulos sanguíneos.
- Os anticoagulantes e axentes antiplaquetarios diminúen o sangue, reducen o número de coágulos de sangue nos vasos, promovendo o fluxo de osíxeno para os tecidos. Deben prescribirse baixo a supervisión dun oftalmólogo, xa que poden provocar hemorragia no fondo.
- Os medicamentos que reducen o colesterol no sangue (estatinas, fibratos) son prescritos para todos os pacientes que padecen angiopatía do pé diabético.
Hai outros grupos de drogas que afectan aos vasos sanguíneos. Non obstante, está demostrado que actovegin, pentoxifyline, sen spa na angiopatía do pé diabético son ineficaces e inútiles, así como o tratamento con medicina tradicional.
Cirurxía vascular - Este é o tratamento máis avanzado para a angiopatía nas pernas diabéticas. Non obstante, non é posible en todos os casos cumprilos, xa que a diabetes mellitus afecta a grandes áreas dos vasos sanguíneos, aos seus colaterais e aos vasos son bastante pequenos.
Realízanse as seguintes intervencións:
- Anxioplastia do globo. Insérase un catéter especial na arteria afectada, tendo un globo no seu extremo. O globo incha dentro da arteria, aumentando o seu lumen. Normalmente este método combínase co seguinte.
- Stenting da arteria afectada. O stent está instalado nun stent - un "manancial" especial que expande o lumen do buque.
- Desvío do buque. Durante a operación, créase unha solución ao redor da área afectada, restablecendo así o fluxo sanguíneo debaixo dela.
- Endarterectomía. Se o buque é o suficientemente grande, o cirurxián pode eliminar a placa aterosclerótica xunto coa parede interna da arteria.
Tratamento do tecido afectado realizado na oficina do pé diabético, se hai úlcera trófica ou cornos. En situacións máis graves, co desenvolvemento da gangrena, realízase amputación da zona afectada.
Lembre que cun acceso oportuno á atención médica, ademais de seguir as recomendacións do seu médico, pode manter as pernas saudables e unha calidade de vida digna.
Causas da enfermidade
Con diabetes, unha gran cantidade de azucre afecta constantemente aos órganos e sistemas internos do corpo humano.Unha influencia especialmente forte téñena as paredes dos vasos sanguíneos, as arterias, as venas, así como os pequenos capilares. Nalgúns lugares poden chegar a ser máis delgados, se deformar gravemente, nalgún lugar - ao contrario, engrosar, o que crea graves obstáculos para o fluxo sanguíneo normal e o intercambio de substancias beneficiosas entre os tecidos. O resultado de tal efecto negativo é a hipoxia (ou a fame de osíxeno) dos tecidos que rodean a zona afectada.

Se falamos de grandes vasos, entón a maioría das veces son afectadas nas pernas e no corazón. Unha complicación similar supón preto do 70% de todos os casos de angiopatía. Son estas partes do corpo as que teñen maior carga e, polo tanto, a deformación dos vasos é a máis rápida e evidente. Entre as microangiopatías, os médicos adoitan notar danos no fondo dos ollos.
Que tipo de enfermidade é anxiopatía e que tipo de síntomas depende da fonte da complicación. Para persoas diferentes, os síntomas da enfermidade poden ser completamente diferentes, por exemplo, se un ten angiopatía dos vasos dos ollos, e o outro ten vasos das extremidades inferiores. Os síntomas máis comúns de complicacións inclúen os seguintes:
- Discapacidade visual marcada.
- A aparición de problemas cardíacos.
- Insuficiencia renal.
- Diminución da actividade cerebral global.
Áreas como os ollos, extremidades superiores e inferiores, corazón, riles, etc. adoitan estar en risco para os pacientes con diabetes. Hai síntomas indirectos identificados por médicos que poden detectar a enfermidade nas súas fases iniciais. Estes inclúen:
- Petequias (hemorraxias puntuais) que aparecen por toda a pel.
- Sangue segregado por tose severa.
- A pel seca notable na zona do pé, pelas, rachaduras son posibles.
- Diminución da agudeza visual. Nalgúns casos complexos, pode desaparecer completamente.
- Sensación de picazón e ardor nas pernas.
- Exceso sanguento excesivo do nariz, repetido con bastante frecuencia ao longo do día.
- A aparición de sangue na orina.
- A aparición de dor severa nas pernas, aumentando con esforzo físico continuo.
Para etapas posteriores e complexas da enfermidade, son os seguintes síntomas: adormecemento dos pés, aparición de osteomielite ósea, aparición de celulite na parte posterior do pé. Tamén poden formarse retinopatía ou nefropatía pronunciada, pódense formar úlceras tróficas nas pernas. En casos especialmente avanzados, é probable que haxa gangrena de partes individuais do pé ou incluso de todas as extremidades inferiores.
Cómpre lembrar que con angiopatía diabética hai unha alta probabilidade de infección rápida de calquera zona do corpo, incluso con pequenos danos externos. Polo tanto, debes prestar atención aos novos signos emerxentes para notar a aparición de complicacións no tempo.
Tratamento médico para a anxiopatía
O médico prescribe o tratamento da angiopatía diabética individualmente en cada caso. O enfoque do tratamento depende directamente do período de desenvolvemento da enfermidade, de que órganos están afectados, de que síntomas se manifestan, etc. 
No corazón da atención ao paciente están os métodos médicos. Varios medicamentos especializados permiten afectar positivamente a microcirculación nos tecidos. Fármacos máis empregados que normalizan a coagulación do sangue, melloran a circulación sanguínea nos vasos do cerebro e outros órganos do corpo. Tamén é obrigatorio administrar insulina, o que lle permite normalizar o nivel de glicosa no sangue do paciente.
Moitas veces prescríbense ao paciente os seguintes tipos de medicamentos:
- Estatinas (atorvastatina). Estas drogas poden reducir o risco de complicacións cardiovasculares.
- Antioxidantes (por exemplo, vitamina E). Necesario para mellorar o estado dos vasos sanguíneos.
- Drogas Melloras do Metabolismo (Mildronato, Trimetazidina).
- Anxioprotectores (anginina, dicinona).
- Estimulantes bióxenos (aloe).
Os procedementos fisioterapéuticos adoitan recomendarse a pacientes con angiopatía.En particular, o tratamento con lama, plasmofereis, etc., produce un bo efecto.
Se o caso da enfermidade é extremadamente grave, realízase a cirurxía. Primeiro de todo, pódese realizar unha simpatectomía lumbar, o que reduce o efecto simpático nas paredes arteriais. Tamén se pode realizar un procedemento bastante caro: cirurxía reconstructiva. Permite restaurar o lumen das arterias máis grandes, o que mellora significativamente a microcirculación sanguínea.

Os casos máis complexos de angiopatía das extremidades inferiores, case descoidados, son tratados só por amputación (se a gangrena xa está presente). Só así é posible salvar a vida do paciente. Despois do final de todas as etapas da intervención cirúrxica, así como despois do período de recuperación, faise unha prótese de alta calidade para que o paciente funcione normalmente.
Cómpre recordar que métodos alternativos de tratamento da angiopatía diabética úsanse estrictamente en combinación con procedementos médicos e fisioterapéuticos. Xa que por separado non darán un resultado tanxible.
En primeiro lugar, o paciente necesita tomar plantas medicinais que normalicen e melloren o metabolismo. Estes inclúen: ginseng, manchuriano de Aralia, orégano, ortiga, cola de cabalo, etc. Estas herbas tamén contribúen á normalización do equilibrio hormonal do corpo.
É útil beber decoccións de elecampane e dente de león. Estas plantas melloran o metabolismo dos carbohidratos, reducen o azucre no sangue.
Con diabete, o paciente é mellor abandonar completamente o café e substituílo por achicoria. Esta herba axuda a loitar contra a glicosa, reduce o colesterol e mellora a inmunidade.
Con suxeición ás recomendacións do médico asistente e ao cumprimento íntegro de todos os momentos preventivos e terapéuticos, o desenvolvemento da angiopatía diabética pode ser máis lento. Tamén é importante vixiar coidadosamente os cambios no corpo e non perder a aparición de novos síntomas.
Que é a angiopatía das extremidades inferiores diabéticas?
O principal perigo de niveis elevados de glicosa é a impregnación dos produtos do seu intercambio de proteínas sanguíneas e tecidos do corpo. Estes últimos perden ao mesmo tempo a súa estrutura normal. O máis sensible á hiperglicemia (aumento do azucre no sangue) é a parede vascular, así como o tecido nervioso.
Aparecen todas as complicacións da diabetes mellitus no contexto dos cambios patolóxicos nos vasos sanguíneos. Tal transformación anormal chámase angiopatía.

A vasoconstricción leva a trastornos circulatorios nas extremidades inferiores
A angiopatía diabética das extremidades inferiores é un cambio na estrutura dos vasos das pernas en pacientes con diabetes mellitus en forma de diminución da elasticidade da parede vascular e o seu engrosamento, dando lugar ao estreitamento do lumen ou á obliteración completa (bloqueo) das arterias. Tales cambios provocan unha diminución do fluxo sanguíneo cara ás extremidades inferiores. O pé está máis afectado, xa que é o segmento máis afastado da perna. A isquemia resultante (insuficiente subministro de sangue e inanición de osíxeno) provoca a perda das habilidades funcionais das extremidades inferiores, cambios tróficos na pel, necrose (necrose, gangrena) dos dedos, do pé ou incluso da extremidade enteira.
Clasificación
Dependendo de que embarcacións están afectadas, a enfermidade divídese nos seguintes tipos:
- A macangiopatía é unha lesión das estruturas vasculares e das arterias de gran calibre (diámetro) en calquera segmento das extremidades inferiores. Dependendo da ubicación específica do buque, a macroangiopatía pódese localizar en:
- aorta
- vasos ilíacos
- arteria popliteal,
- segmento femoral
- arterias da perna inferior.
- A microangiopatía é unha lesión diabética da microvasculatura. Os cambios afectan só aos pequenos vasos das pernas:
- capilares
- arteriolas
- venulas.
- Variantes combinadas de anxiopatía: unha combinación de lesións diabéticas das grandes arterias e pequenos vasos das pernas.
É importante recordar! A microangiopatía diabética das extremidades inferiores de xeito illado é rara. ¡Combínase con danos na microvasculatura doutras localizacións, incluídos os riles (nefropatía) e a retina (retinopatía)!
Causas e mecanismos da enfermidade
O diagnóstico de angiopatía diabética das extremidades inferiores per se suxire a aparición de patoloxía exclusivamente en pacientes con diabetes mellitus tanto do primeiro coma do segundo. Só un aumento persistente e prolongado do nivel de glicosa (azucre) no sangue pode actuar como única causa dunha complicación tan específica.
A probabilidade de angiopatía das pernas e a velocidade da súa progresión están influenciadas por moitos factores externos e internos.
Factores de risco para o desenvolvemento de angiopatía diabética - táboa
| Factores de risco | Efecto sobre a aparición e o curso da angiopatía |
| Duración da diabetes | Canto máis tempo ten unha diabete, maior é a probabilidade de danar os vasos das extremidades inferiores. |
| O grao de aumento do azucre no sangue | Canto maior sexa a glicemia (nivel de glicosa no sangue), máis angiopatía se produce e é máis grave. |
| Idade dos pacientes | O efecto da idade é inconsciente e ambiguo: |
- a aparición de diabetes nos mozos leva a danos precoz nos vasos da microvasculatura, especialmente no curso agresivo da enfermidade. Neste caso rara vez sofren grandes arterias,
- en diabéticos da idade de idade, a incidencia de microangiopatía nas pernas é menor. Os buques grandes están afectados principalmente.
Síntomas e manifestacións clínicas
A presenza de diabetes mellitus (incluso co seu curso máis favorable) durante 5 anos ameaza o desenvolvemento de angiopatía das extremidades inferiores. Os pacientes teñen queixas polas pernas:
- Dor durante o exercicio e en repouso.
- Fatiga e fatiga.
- A "claudicación intermitente" é unha condición cando unha persoa se ve obrigada a deixar de camiñar por distancias curtas debido á dor nas pernas.
- Hinchazón.
- Sensación de frío.
- Cambio na cor da pel das pernas e pés (palidez, avermellamento, escurecemento dos dedos).
- Presenza de úlceras tróficas e mala curación das feridas nas pernas
Interesante saber! A angiopatía diabética pode manifestarse en varios graos nun ou nos dous extremos inferiores. A miúdo combínase con neuropatía (dano ás raíces nerviais e troncos), que agrava significativamente o curso. En maior medida, esta característica é característica da microangiopatía. O problema segue sen ser recoñecido durante moito tempo debido á ausencia de dor ou outros síntomas de sinalización, manifestándose só co desenvolvemento de cambios irreversibles nos dedos dos pés.
Signos de angiopatía diabética das extremidades inferiores - táboa
| Signos da enfermidade | Característica |
| A pel pálida e fría | Adóitase rexistrar só no pé e na perna inferior e indica a presenza de trastornos circulatorios reversibles. |
| Cianose | Trastornos circulatorios críticos (isquemia crítica), ameazando unha transición á gangrena (os instrumentos da pel están fríos). |
| Enrojecemento do pé | A miúdo indica flemón ou erizipelas do diabético (a pel está quente). |
| Escurecemento dos dedos ou pés | Evidencia de trastornos circulatorios irreversibles ou graves: |
- só as puntas dos dedos adquiren un ton negro - macroangiopatía,
- úlceras tróficas, zonas húmidas masivas de pel escura - microangiopatía.
Graos de anxiopatía
A clasificación da angiopatía diabética por gravidade é moi importante para a avaliación experta da condición do paciente, determinación do grupo de discapacidade. Calquera tipo de dano aos vasos arteriais en presenza de diabetes mellitus divídese nas seguintes etapas:
- Preclínica. Aparecen cambios patolóxicos iniciais nos vasos, pero non se manifestan por ningún síntoma. Só podes detectalos durante un exame especial.
- Trastornos funcionais A transformación diabética dos vasos é tan pronunciada que hai signos clínicos específicos provocados por unha violación do subministro de sangue ás pernas. Son reversibles.
- Cambios orgánicos. A transformación vascular e a falla circulatoria nas extremidades inferiores son tan pronunciadas que se producen trastornos tróficos. Ou son parcialmente reversibles ou irreversibles. As úlceras aparecen espontaneamente nas pernas, prodúcese gangrena (necrose) dos dedos ou todo o pé.
Para unha macroangiopatía puramente diabética, desenvolveuse a seguinte clasificación:
- 1º grao: manifestacións iniciais en forma de arrefriamento das pernas, dor na perna ao camiñar a unha distancia de aproximadamente 1 km,
- 2º grao: a presenza de "claudicación intermitente" (dor nas pernas ao camiñar, que te fai parar) a unha distancia de 50-200 a 400-500 m,
- 3º grao - a incapacidade de camiñar 50 m sen dor, así como a presenza de dor no repouso,
- 4º grao: dor severa, úlceras tróficas, gangrena dos dedos ou o pé enteiro.
Tratamento conservador - táboa
| Dirección de tratamento | Descrición e detalle |
| Baixar o azucre no sangue |
|
| Baixar o colesterol | drogas estatinas (Lovastatina, Atorvastatina, Simvastatina) |
| Apagamento do sangue |
|
| Mellorar a circulación sanguínea e a microcirculación |
|
| Estabilización de procesos metabólicos nos tecidos afectados |
|
| Xestión da dor | analxésicos e antiinflamatorios (Ketorolac, Dexalgin, Diclofenac, Ibuprofeno) |
| Control da infección | A terapia antibacteriana indícase na presenza de calquera dano na pel e feridas nas extremidades inferiores ante o fondo de angiopatía diabética, signos obvios de procesos supurativos. Preséntanse antibióticos de amplo espectro (Ceftriaxona, Ciprinol, Levofloxacin). |
| Tratamento da neuropatía concomitante | Berlition ou Thiogama en combinación cun complexo de vitaminas B (Neuromax, Milgama, Vitaxone) |
| Coidados hixiénicos para os pés | O elemento máis importante que afecta a frecuencia de complicacións purulentas-gangrenas da angiopatía diabética das extremidades inferiores. Os pacientes deberán vixiar os zapatos (debe ser cómodo), a aparencia e o tratamento de escorreduras, calos, feridas, evitar unha permanencia prolongada nos pés, cortar correctamente e en tempo e forma as uñas e os cornos (callos secos). |
A necesidade e os tipos de cirurxía
A cirurxía para anxiopatía nas pernas diabéticas recorre a se:
- Lesións de grandes vasos (segmento ilio-femoral-popliteal) baixo a forma de seccións limitadas. Tales pacientes realízanse:
- operacións de shunting (substitución de seccións estreitadas do leito vascular por próteses artificiais ou das propias veas),
- trombectomía e endarterectomía: eliminación de tecidos patolóxicos que bloquean o lumen da arteria,
- Intervencións endovasculares: expansión de áreas estreitas usando un globo neumático ou un stent vascular especial.

Nas operacións vasculares, restablece a patencia dos vasos arteriales afectados
É importante recordar! As operacións de saneamento para a angiopatía diabética das extremidades inferiores non salvan a unha persoa do problema, senón que só evitan a intoxicación e a propagación do proceso purulento.
As posibilidades da medicina tradicional e da homeopatía
O tratamento da angiopatía das extremidades inferiores debe ser comprensivo, polo tanto, en ningún caso débese confiar plenamente nos remedios populares e na homeopatía. Antes de usar certas receitas, debes consultar cun especialista.
Receitas eficaces da medicina tradicional
- Té de tilo. Despeje unha culler de sopa de tina seca picada nun vaso de auga fervendo. Manteña durante 10-12 minutos a lume lento. Non deixe ferver. Tome un vaso de bebida preparada despois das comidas 3 veces ao día.
- Té de arándano. Moer as follas de arándano secas ou frescas, colocar nun prato metálico e botar dous vasos de auga fervendo. Poña ao lume durante 5-7 minutos, sen levar a ebullición forte. Tomar 3-4 veces ao día durante 15-20 minutos antes de comer.
- Infusión de follas de faba. 5 culleres de sopa l tamiz de feixón picado, 2 culleres de sopa. l dogrose, herba de San Xoán e cola de cabalo, 1/2 culleres de sopa. l coloque as semillas de liño nun termo, engade un vaso de auga fervendo. Insistir polo menos 2-3 horas. Distribúese en 3 doses. Beba 30 minutos antes das comidas.
- Baño de pés a base de raíces de gran. Tome 50 g de raíces de trigo secas picadas, coloque nun prato metálico e despeje 1 litro de auga quente. Poña a ebullición e manteña a lume lento durante 10-15 minutos. Engada o caldo preparado a unha cunca ou baño con 5 l de auga (non máis que 35-36 ºC). A duración do procedemento é de 15 a 20 minutos.
Remedio popular contra complicacións da diabetes - galería




Posibles consecuencias e complicacións
A angiopatía diabética das extremidades inferiores máis tarde ou máis cedo leva a complicacións. Posibles resultados da enfermidade:
- Curso estable con manifestacións mínimas e progresión lenta. Esta opción é moi probable con formas leves do segundo tipo de diabetes.
- A progresión da angiopatía coa formación da síndrome do pé diabético: dor persistente, inchazo, deformidade do pé, complicacións purulentas (flemón, osteomielite), úlceras tróficas.
- Necrose (gangrena, necrose) dos dedos, pés, perna inferior.
A presenza de gangrena e complicacións purulentas-necróticas representa unha ameaza inmediata para a vida do paciente, xa que causa unha grave intoxicación do corpo cos produtos de descomposición dos seus propios tecidos.
Interesante saber! O tratamento dos pacientes con diabetes mellitus complicado por danos nos vasos das pernas é realizado simultaneamente por médicos de varias especialidades: un endocrinólogo ou un cirurxián vascular. Hoxe hai especialistas estreitos que traballan nas “Oficinas de pé diabéticos”. ¡Son chamados podólogos!
Medidas preventivas
As medidas preventivas están dirixidas a:
- prevención do inicio e progresión da diabetes. Actual só para o segundo tipo de enfermidade. Supón a normalización da nutrición, a loita contra a obesidade, o abandono do tabaquismo, o abuso de alcol e outros malos hábitos,
- diminución da taxa de progresión da angiopatía. Corrección puntual dos niveis de azucre no sangue, tratamento sistemático e cirúrxico dirixido a restaurar a circulación sanguínea nos vasos das pernas,
- prevención de complicacións purulentas-gangrenas. Asume o cumprimento de todas as medidas para o coidado das extremidades inferiores.
Síndrome do pé diabético - vídeo
A angiopatía das extremidades inferiores é unha condición patolóxica perigosa que se produce exclusivamente en persoas con diabetes. O diagnóstico e o tratamento oportunos axudarán a evitar complicacións graves, como a deformación do pé, a gangrena. Teña en conta que calquera enfermidade é máis fácil de previr que de tratar, así que siga as recomendacións para a prevención e sexa saudable.
Que é a angiopatía?
Na maioría dos casos, as patoloxías asociadas a pequenos vasos levan ao desenvolvemento de angiopatía na diabetes mellitus. 
A ansiopatía das extremidades inferiores é a máis frecuentemente diagnosticada de diabetes, independentemente do tipo de enfermidade. Unha complicación similar elimínase mediante cirurxía ou tratamento conservador.
A angiopatía diabética é unha enfermidade que afecta ao sistema vascular e ás arterias. Na maioría dos casos, as extremidades inferiores dos diabéticos son afectadas. Ademais, tal enfermidade pode afectar aos vasos doutros órganos e partes do corpo, o que non se aplica aos signos característicos dunha doce enfermidade. A angiopatía diabética na práctica médica divídese en 2 tipos:
- macroangiopatía - patoloxía diabética de vasos arteriales e venosos. É característico dos que levan máis de 10 anos enfermos,
- A microangiopatía é un trastorno capilar.
Tamén hai unha clasificación, segundo o tipo de embarcacións afectadas:
- angiopatía diabética da retina - retinopatía,
- destrución do tecido vascular dos riles - nefropatía,
- danos nos vasos cardíacos e arterias,
- anxiopatía do pé
- enfermidade cerebrovascular - encefalopatía.
Coa angiopatía, os trastornos diabéticos poden empeorar. O estado xeral empeora, a calidade e a esperanza de vida dos enfermos redúcense notablemente. Para un estadio grave, a morte de órganos internos é característica, a cegueira pode requirir a amputación das extremidades.
Só os propios pacientes poden deter o desenvolvemento da enfermidade, observando todas as recomendacións, seguindo os indicadores de azucre e sentándose en dietas especiais.
É necesario comprender a gravidade da enfermidade e as consecuencias de ignorar as receitas dos médicos.
Motivos da aparición
A base para o desenvolvemento da patoloxía considérase un exceso constante dos niveis normais de glicosa. Como resultado, o azucre acumulado é absorbido nas paredes dos vasos sanguíneos. Os produtos do intercambio de azucre e auga, acumulándose no endotelio, provocan inchazo, reducen as capas protectoras dos vasos sanguíneos. Todo isto contribúe á formación de coágulos sanguíneos e obstrución de vasos sanguíneos.

Hai varias razóns que provocan o desenvolvemento de complicacións:
- hiperglucemia persistente,
- exceso de insulina no corpo,
- resistencia á insulina
- alteración da función renal: nefropatía.
Os resultados do desenvolvemento da angiopatía son:
- a formación dun aneurisma é unha expansión vascular crítica que perturba o fluxo sanguíneo normal, todo isto pode provocar a rotura dos vasos sanguíneos,
- rotura de pequenos vasos, que orixina hemorragia,
- un aumento da presión arterial, como consecuencia de espasmos vasculares,
- a aparición de coágulos de sangue nos vasos,
- aterosclerose
- retardando o fluxo sanguíneo.
Anxiopatía retiniana
A angioretinopatía é unha patoloxía da retina diabética. Nos primeiros estadios, a lesión permanece desapercibida, xa que a enfermidade pasa case sen síntomas e dor.

A etapa tardía da retinopatía caracterízase por:
- unha forte caída da agudeza visual,
- Aparecen manchas escuras ante os teus ollos
- aparecen chispas nos meus ollos
- unha película nublada aparece diante dos meus ollos.
A enfermidade pode manifestarse por edema da retina, cuxo resultado é un velo nos ollos. Como resultado, sen máis tratamento, o paciente perde a vista e permanece cego para sempre.
Nefropatía
Nefropatía ou patoloxía dos tecidos vasculares dos riles, unha das complicacións da angiopatía na diabetes. O resultado da enfermidade é a insuficiencia renal. Non se pode sentir un período suficientemente longo de violación.
Os síntomas que aparecen son similares á agudización da diabetes. Os síntomas da nefropatía inclúen: sede, secado das membranas da boca, picazón da pel e micción frecuente. Todas estas manifestacións están asociadas a un aumento do azucre no corpo.

Cando este indicador supera os 10 mmol / l, o azucre entra nos riles sen problemas, sae pola vexiga, tomando a humidade da pel e ao mesmo tempo provoca picazón e sede.
Avanzando, a complicación pode causar síntomas adicionais:
- Hinchazón. Primeiro de todo, o inchazo aparece arredor dos ollos. Ademais, o lugar de localización, ademais da cara, pode ser a rexión abdominal, o pericardio. Os lugares de edema son de cor pálida, cálidos, teñen a mesma forma. A maioría aparece pola mañá.
- Salta a presión arterial.
- Os signos que se asemellan ao envelenamento son náuseas, debilidade xeral do corpo, constante desexo de durmir. Manifestouse nas etapas posteriores da enfermidade. A maioría das veces ocorre cando se acumula no corpo unha cantidade excesiva de produtos do metabolismo da glicosa que deben excretarse polos riles.
Angiopatía cardíaca
A diabetes mellitus afecta o estado de pequenos capilares e arterias coronarias.

En ambos os casos, a enfermidade maniféstase como angina pectora, cos seguintes síntomas:
- Síndrome da dor: a dor da angina é claramente sentido, cuxa aparencia foi causada pola destrución dos vasos sanguíneos do corazón. A dor é notada no esterno, raramente, pero pódese sentir en parte do epigastrio. As manifestacións de dor son de natureza compresiva, ás veces aparece unha sensación presionante. Posible regreso da dor ao lado esquerdo do corpo (brazo, omoplata, ombreiro ou mandíbula). Os ataques de dor desaparecen aos 15 minutos.
- Fallos do ritmo cardíaco - característico da derrota dos capilares e do tecido muscular do corazón. O adelgazamento do miocardio pode causar disturbios do ritmo (bradicardia, taquicardia, arritmia ou extrasistole).
- As primeiras etapas de insuficiencia cardíaca: falta de respiración, tose, diminución do volume cardíaco.
Anxiopatía das extremidades
A angiopatía nas pernas na diabetes está causada non só por cambios asociados ao curso específico da enfermidade, senón tamén polo desenvolvemento de procesos ateroscleróticos nas extremidades.

Os síntomas deste tipo de enfermidades son:
- Adormecemento das pernas, frío, picaporte - pode aparecer en partes completamente diferentes das pernas.
- Amorrer, dor, calambres - típico con falta de osíxeno.
- Adelgazamento da pel nas pernas. A pel pálida, pode adquirir unha tonalidade azulada, constantemente fría, as uñas mutar, retardar o crecemento, romperse.
- Feridas ulcerativas non curativas - característica da última etapa dunha doce enfermidade. Por regra xeral, xorden como resultado de lesións.
Encefalopatía
A complicación está asociada a un trastorno da memoria, problemas con accións conscientes. Maniféstase como dores de cabeza graves e debilidade xeral do corpo. Todo isto é o resultado dunha violación da microcirculación do tecido cerebral.

Os síntomas da enfermidade maniféstanse durante moito tempo. Todo comeza coa debilidade habitual do corpo, o paciente sente maior fatiga. Hai unha dor de cabeza constante que non se reduce cos analxésicos. O que segue é unha perturbación no sono normal. Hai problemas coa memoria e coidado.
Problemas de coordinación de movementos, agudeza ao camiñar, os alumnos teñen diferentes diámetros, danse patoloxías reflexas.
Órganos de destino
É imposible dicir exactamente cando a enfermidade comeza a manifestarse. A angiopatía das extremidades inferiores considérase a patoloxía máis común, porque a diabetes pon moita presión sobre elas. Aínda que non se exclúe o risco de desenvolver trastornos vasculares, capilares e arteriais doutras áreas do corpo humano.

Os médicos distinguen varios órganos máis susceptibles á angiopatía:
- tecido cerebral
- sistema cardíaco
- globos oculares
- riles
- tecido pulmonar.
Precisamente son estes órganos os que un paciente diabético debería coidar sobre todo.
Receitas populares
Con complicacións diabéticas, adoitan usarse remedios populares. Tales receitas son efectivas só nas primeiras fases do desenvolvemento.
- té de tília
- té de arándano
- infusión de follas de feixón,
- infusión de raíces de grana de trigo, usada para as patas de vapor.
Se a medicación non dá resultados, é necesaria a cirurxía.

Hai varios tipos de operacións, como:
- eliminación das áreas afectadas que cubren o lumen arterial - trombectomía,
- expansión de áreas estreitas usando un globo pneumático - cirurxía endovascular,
- eliminación de terminacións nerviosas que orixinan espasmos arteriais - simpatectomía,
- o descubrimento de áreas nas que se acumulan masas purulentas, a eliminación paralela do tecido morto (amputación de dedos, extremidades) - cirurxía sanitaria.
Co desenvolvemento da angiopatía, os pacientes necesitan controlar a nutrición, observando unha dieta estrita. Comidas: en racións trituradas ata 5 veces ao día. Non se debe permitir que se alimenten excesivamente e xaxún.

As consecuencias das enfermidades pódense evitar observando as regras:
- non coma alimentos fritos e afumados graxos,
- hai unha gran cantidade de cebolas en forma fervida ou cocida,
- hai moitas froitas e verduras frescas permitidas,
- é preferible cocer os pratos ao vapor, ferver ou cocer,
- de cando en vez come carne magra,
- elimina o uso de alimentos que conteñan moitos azucres.
Seguir unha dieta aliviará lixeiramente o estado do paciente.
Complicacións
Pódese evitar a violación detectada puntualmente.

Con formas avanzadas da enfermidade, son posibles as seguintes consecuencias:
- desenvolvemento de gangrena nas pernas con insuficiente circulación sanguínea. amputación das extremidades ao contactar cun especialista. sen asistencia médica: morte por envelenamento do corpo,
- ataque cardíaco, vertedura - o resultado da enfermidade coronaria
- perda de visión
- insuficiencia renal.
Anatomía vascular
 A parede dos vasos sanguíneos consta de varias capas. Estas capas varían en composición dependendo do calibre e tipo de embarcacións.
A parede dos vasos sanguíneos consta de varias capas. Estas capas varían en composición dependendo do calibre e tipo de embarcacións.
A estrutura da parede dos vasos sanguíneos:
- capa interna (tunica intima),
- capa media (medios tunica),
- capa externa (tunica externa).
Capa interior
Esta capa está formada por células endoteliais, polo que tamén se denomina endotelio vascular. As células endoteliais forman a parede interna dos vasos nunha soa capa. O endotelio vascular convértese no lumen do vaso e polo tanto está constantemente en contacto co sangue que circula.Este muro contén numerosos factores de coagulación, inflamación e factores de permeabilidade vascular. Nesta capa os produtos do metabolismo do poliol da glicosa acumúlanse na diabetes mellitus (sorbitol, frutosa).
Ademais, esta capa segrega normalmente o factor relaxante endotelial. Con falta deste factor (o que se observa coa diabetes) aumenta o lumen do endotelio e aumenta a resistencia dos vasos. Así, debido á síntese de varias substancias biolóxicas, a parede interna dos vasos cumpre unha serie de funcións importantes.
Funcións endoteliais:
- impide a formación de coágulos de sangue nos vasos sanguíneos,
- regula a permeabilidade da parede vascular,
- regula a presión arterial
- realiza unha función de barreira, impide a penetración de substancias estranxeiras,
- participa en reaccións inflamatorias, sintetizando mediadores inflamatorios.
Con diabetes, estas funcións son prexudicadas. A permeabilidade da parede vascular aumenta e a glicosa penetra a través do endotelio na parede do vaso. A glicosa provoca unha maior síntese de glicosaminoglicanos, glicosilación de proteínas e lípidos. Como consecuencia disto, a parede vascular incha, o seu lumen estreita e a velocidade da circulación sanguínea nos vasos diminúe. O grao de fluxo sanguíneo reducido depende directamente da gravidade da diabetes. En casos graves, a circulación sanguínea nos vasos é tan reducida que deixa de alimentar os tecidos circundantes e neles a fame pasa.
Capa exterior
Esta capa está formada por tecido conectivo, así como por fíos de coláxeno e elastina. Protexe os vasos sanguíneos de esguinces e bágoas. Tamén pasan por ela pequenas embarcacións chamadas vasa vasorum ou vasos. Nutren a cuncha externa e media dos vasos.
O obxectivo principal para a diabetes son pequenas embarcacións: arteriolas e capilares, pero tamén se danan grandes arterias.
O mecanismo de dano vascular na diabetes
A angiopatía diabética baséase en danos na parede vascular (máis precisamente, o endotelio), con outra violación da súa función. Como vostede sabe, coa diabetes hai un alto nivel de azucre (glicosa) no sangue ou hiperglicemia. Como consecuencia desta hiperglicemia diabética, a glicosa do sangue comeza a penetrar intensamente na parede do vaso. Isto leva a unha violación da estrutura da parede endotelial e, como consecuencia, a un aumento da súa permeabilidade. Na parede do vaso sanguíneo acumúlanse produtos para o metabolismo da glicosa, nomeadamente sorbitol e frutosa. Atraen líquido xunto con eles. Como resultado, a parede do vaso sanguíneo incha e engrosa.
Tamén, como resultado de danos na parede vascular, actívase o proceso de coagulación (coágulos de sangue), xa que se sabe que o endotelio capilar produce factores de coagulación do sangue. Este feito empeora aínda máis a circulación sanguínea nos vasos. Debido á violación da estrutura do endotelio, deixa de segregar o factor relaxante endotelial, que normalmente regula o diámetro dos vasos.
Así, coa angiopatía, obsérvase a tríade de Virchow - un cambio na parede vascular, unha violación do sistema de coagulación e unha desaceleración do fluxo sanguíneo.
Debido aos mecanismos anteriores, os vasos sanguíneos, especialmente os pequenos, diminúen, o seu lumen diminúe eo fluxo sanguíneo diminúe ata que se detén. Nos tecidos que fornecen sangue obsérvase hipoxia (inanición de osíxeno), atrofia e como resultado dun aumento da permeabilidade e edema.
A falta de osíxeno nos tecidos activa os fibroblastos da célula, que sintetizan o tecido conectivo. Polo tanto, a hipoxia é a causa do desenvolvemento da esclerose vascular. En primeiro lugar, os vasos máis pequenos - os capilares dos riles - sofren.
Como consecuencia da esclerose destes capilares, a función renal está deteriorada e a insuficiencia renal desenvólvese.
Ás veces, os pequenos vasos están obstruídos por coágulos de sangue, mentres que noutros fórmanse pequenos aneurismas (abombado muro vascular) Os vasos se fan fráxiles e quebradizos, o que leva a frecuentes hemorraxias (a maioría das veces na retina).
O dano vascular é unha das formidables complicacións da diabetes, que moitas veces provoca a morte de pacientes. Polo tanto, as persoas con diabetes necesitan abordarse seriamente á prevención de trastornos vasculares. Con este propósito, debe prestarse atención ao desenvolvemento de científicos domésticos: citaminas. As citaminas conteñen péptidos reguladores - substancias que regulan os procesos intracelulares e aseguran o funcionamento normal de órganos e tecidos. Un conxunto específico de péptidos é adecuado para cada órgano. Para a prevención e tratamento de trastornos vasculares, a vasalamina desenvólvese e introdúcese na práctica clínica.
Vasalamina:
- Ten un efecto selectivo sobre o tecido vascular, normaliza a microcirculación sanguínea en órganos e tecidos en diversas enfermidades e a exposición a factores extremos no corpo.
- Mellora o estado da parede vascular con disfunción endotelial, mellora a permeabilidade vascular, aumenta a forza das paredes dos capilares.
- Está indicado nas fases iniciais da angiopatía diabética, hipertensión arterial, así como nas persoas maiores para manter as funcións do sistema vascular.

Síntomas da Angiopatía Diabética
 Os síntomas da angiopatía diabética dependen do seu tipo. Diferentes tipos de anxiopatía en que os buques resultaron danados.
Os síntomas da angiopatía diabética dependen do seu tipo. Diferentes tipos de anxiopatía en que os buques resultaron danados.
Tipos de angiopatía diabética:
- retinopatía diabética (dano vascular da retina),
- nefropatía diabética (dano renal),
- angiopatía diabética con danos nos capilares e arterias coronarias do corazón,
- angiopatía diabética das extremidades inferiores,
- encefalopatía diabética (enfermidade cerebrovascular).
Síntomas da retinopatía diabética
 Estrutura dos ollos
Estrutura dos ollos
O ollo consta de globo ocular, nervio óptico e elementos auxiliares (pálpebras musculares) O globo ocular en si consiste na cuncha exterior (córnea e esclerótica), retina media - vascular e interna. A retina ou "retina" ten a súa propia rede capilar, que é o obxectivo da diabetes. Está representado por arterias, arteriolas, veas e capilares. Os síntomas da angiopatía diabética divídense en clínicos (as presentadas polo paciente) e oftalmoscópico (os que se detectan durante un exame oftalmoscópico).
Síntomas clínicos
O dano nos vasos da retina en diabetes mellitus é indolor e case asintomático nas fases iniciais. Os síntomas só aparecen nas etapas posteriores, o que se explica coa tarde visita ao médico.
Queixas presentadas por un paciente que sofre retinopatía diabética:
- diminución da agudeza visual,
- manchas escuras ante os ollos
- chispas, destellos ante os ollos,
- veo ou cortina ante os ollos.
O principal síntoma da angiopatía diabética é unha diminución da agudeza visual ata a cegueira. Unha persoa perde a capacidade de distinguir obxectos pequenos, para ver a certa distancia. Este fenómeno vai acompañado dunha distorsión da forma e tamaño do suxeito, unha curvatura de rectas.
Se a retinopatía é complicada por hemorragias vítreas, entón maniféstase pola presenza de manchas flotantes escuras diante dos ollos. Estas manchas poden desaparecer, pero a visión pódese perder para sempre. Dado que o corpo vítreo é normalmente transparente, a presenza de acumulacións de sangue nel (por rotura de vasos sanguíneos) e provoca a aparición de manchas escuras no campo da visión. Se unha persoa non consultou a un médico a tempo, entón entre o corpo vítreo e a retina, fórmanse cordas que tiran a retina, o que conduce ao seu desprendemento. O desprendemento de retina maniféstase por unha forte diminución da visión (ata a cegueira), a aparición de destellos e chispas diante dos ollos.
Tamén pode producirse retinopatía diabética co desenvolvemento de edema da retina. Neste caso, o paciente ten unha sensación de velo diante dos ollos, unha perda de claridade das imaxes. Un velo continuo diante dos ollos ou unha nube local é o sitio de proxección do edema ou se exuda sobre a retina.
Síntomas oftalmoscópicos
Estes síntomas detéctanse durante un exame oftalmoscópico, que consiste en visualizar o fondo mediante un oftalmoscopio e unha lente. No proceso deste estudo, o médico examina os vasos da retina, nervioso. Os síntomas do dano vascular na retina aparecen moito máis cedo que as queixas do paciente.
Ao mesmo tempo, visualízanse arterias estreitadas no fondo, e detéctanse microaneurismos en lugares. Na zona central ou ao longo das grandes veas hai poucas hemorraxias en forma de puntos. O edema está localizado ao longo das arterias ou no centro da mácula. Tamén se observan varios exsudados suaves na retina (acumulación de fluídos) Ao mesmo tempo, as veas dilátanse, están cheas dun gran volume de sangue, sinuoso e o seu contorno é claramente delineado.
Ás veces no corpo vítreo son visibles numerosas hemorragias. Posteriormente fórmanse cordas fibrosas entre ela e a retina. O disco do nervio óptico penetra nos vasos sanguíneos (neovascularización óptica) Normalmente, estes síntomas van acompañados dunha forte diminución da visión. Moi a miúdo, só nesta fase, os pacientes que descoidan os exames físicos de rutina consultan a un médico.
Síntomas da nefropatía diabética
 A nefropatía diabética supón un dano aos vasos dos riles diabéticos, co maior desenvolvemento da insuficiencia renal.
A nefropatía diabética supón un dano aos vasos dos riles diabéticos, co maior desenvolvemento da insuficiencia renal.
Estrutura dos riles
A unidade funcional do ril é o nefron, que consta dun glomérulo, cápsula e túbulos. O glomérulo é unha acumulación de moitos capilares polos que flúe o sangue do corpo. A partir do sangue capilar ata os túbulos, filtranse todos os produtos vitais do corpo e tamén se forma a orina. Se a parede capilar está danada, esta función viola.
Os síntomas da nefropatía diabética inclúen queixas do paciente, así como signos diagnósticos precoz. Durante moito tempo, a nefropatía diabética é asintomática. Os síntomas xerais da diabetes mellitus saen á cabeza.
Síntomas comúns da diabetes:
- sede
- boca seca
- coceira na pel
- micción frecuente.
Todos estes síntomas débense a unha maior concentración de glicosa nos tecidos e no sangue. A certa concentración de glicosa no sangue (máis de 10 mmol / litro) comeza a pasar a barreira renal. Saíndo con orina, a glicosa leva auga xunto con ela, o que explica o síntoma dunha micción frecuente e profusa (poliuria) A intensa liberación de fluído do corpo provoca deshidratación da pel (causar picazón na pel) e sede constante.
Varias manifestacións clínicas de nefropatía diabética aparecen 10 a 15 anos despois do diagnóstico da diabetes. Antes disto, só había signos de nefropatía de laboratorio. O principal signo deste tipo é a proteína na orina (ou proteinuria), que se pode detectar durante un exame médico de rutina.
Normalmente, a cantidade de proteínas na urina diaria non debe superar os 30 mg. Nas fases iniciais da nefropatía, a cantidade de proteínas na urina por día oscila entre 30 e 300 mg. Nas etapas posteriores, cando aparecen síntomas clínicos, a concentración proteica supera os 300 mg diarios.
O mecanismo deste síntoma é o dano ao filtro renal (a súa permeabilidade aumenta), como resultado primeiro pasa pequenas moléculas proteicas.
A medida que a enfermidade avanza, os síntomas de insuficiencia renal comezan a unirse aos síntomas xerais e diagnósticos.
Síntomas da nefropatía na diabetes:
- hinchazón
- presión arterial alta
- síntomas xerais de embriaguez - debilidade, somnolencia, náuseas.
Hinchazón
Nun primeiro momento, o edema localízase na rexión periorbital (arredor dos ollos), pero a medida que a enfermidade progresa, comezan a formarse nas cavidades do corpo (abdominal, pericárdico) O edema con nefropatía diabética é pálido, cálido, simétrico, pola mañá.
O mecanismo de formación de edema está asociado á perda de proteínas no sangue, que se excretan xunto coa urina. Normalmente, as proteínas sanguíneas crean presión oncótica, é dicir, conservan a auga dentro do leito vascular. Non obstante, coa perda de proteínas, o líquido xa non se conserva nos vasos e penetra nos tecidos. A pesar de que os pacientes con nefropatía diabética perden peso, cara ao exterior parecen edematosos debido a un edema masivo.
Hipertensión arterial
Nas etapas posteriores, os pacientes con nefropatía diabética teñen hipertensión. A presión arterial aumentada considérase cando a presión sistólica supera os 140 mmHg e a presión diastólica supera os 90 mmHg.
O mecanismo para aumentar a presión arterial consiste en varios enlaces patóxenos. Primeiro de todo, é a retención de auga e sales no corpo. O segundo é a activación do sistema renina-angiotensina. A renina é unha sustancia bioloxicamente activa producida polos riles e que, a través dun mecanismo complexo, regula a presión arterial. A renina comeza a producirse activamente cando o tecido renal experimenta fame. Como vostede sabe, os capilares do ril en diabetes mellitus son escleróticos, como resultado do cal o ril deixa de recibir a cantidade necesaria de sangue e con ela osíxeno. En resposta á hipoxia, comeza a producirse un exceso de renina. Á súa vez, activa a angiotensina II, que constrúe os vasos sanguíneos e estimula a secreción de aldosterona. Os dous últimos puntos son clave no desenvolvemento da hipertensión.
Síntomas comúns de embriaguez - debilidade, somnolencia, náuseas
A debilidade, a somnolencia e as náuseas son síntomas tardíos de nefropatía diabética. Desenvólvense debido á acumulación de produtos metabólicos tóxicos no corpo. Normalmente, os produtos vitais do corpo (amoníaco, urea) son excretados polos riles. Non obstante, coa derrota dos capilares do nefron, a función excretora do ril comeza a sufrir.
Estas substancias deixan de ser excretadas polos riles e acumúlanse no corpo. A acumulación de urea no corpo proporciona un olor específico a pacientes con nefropatía diabética. Non obstante, o máis perigoso é a acumulación de amoníaco tóxico no corpo. Penetra facilmente no sistema nervioso central e dana.
Síntomas de hiperrammonemia (alta concentración de amoníaco):
- náuseas
- vómitos
- mareos
- somnolencia
- calambres se a concentración de amoníaco no cerebro alcanzou os 0,6 mmol.
A gravidade da intoxicación con produtos metabólicos do corpo depende do grao de diminución da función excretora dos riles.
Síntomas da encefalopatía diabética
 A encefalopatía diabética maniféstase por trastornos da memoria e da conciencia, así como dores de cabeza e debilidade. A razón é unha violación da microcirculación a nivel do cerebro. Debido a danos na parede vascular, nela actúanse procesos de peroxidación lipídica coa formación de radicais libres, que danan as células do cerebro.
A encefalopatía diabética maniféstase por trastornos da memoria e da conciencia, así como dores de cabeza e debilidade. A razón é unha violación da microcirculación a nivel do cerebro. Debido a danos na parede vascular, nela actúanse procesos de peroxidación lipídica coa formación de radicais libres, que danan as células do cerebro.
Os síntomas da encefalopatía diabética desenvólvense moi lentamente. Todo comeza cunha debilidade xeral e un aumento da fatiga. Os pacientes adoitan estar preocupados por dores de cabeza que non responden a analxésicos. Posteriormente únense trastornos do sono. A encefalopatía caracterízase por perturbar o sono durante a noite e, ao mesmo tempo, sonar durante o día.
Ademais, desenvólvense trastornos de memoria e atención: os pacientes distraianse e esquécense.Obsérvase un pensamento lento e ríxido, diminución da capacidade de fixación. Engádense síntomas focais aos síntomas cerebrais.
Síntomas focais en angiopatía diabética de vasos cerebrais:
- trastorno do movemento,
- marcha cutre
- anisocoria (diámetro da pupila diferente),
- trastorno de converxencia
- reflexos patolóxicos.
Nitróxeno en sangue residual
O nitróxeno residual é un indicador importante da función renal. Normalmente, o seu contido no sangue é de 14 - 28 mmol / litro. Un aumento do contido de nitróxeno no sangue indica unha violación da función excretora dos riles.
Non obstante, o máis informativo no diagnóstico da nefropatía diabética é a determinación de compostos que conteñen nitróxeno, como a urea e a creatinina.
Urea
No sangue de persoas sanas, a concentración de urea oscila entre os 2,5 e os 8,3 mmol / litro. Con nefropatía diabética, a concentración de urea aumenta significativamente. A cantidade de urea depende directamente da fase de insuficiencia renal da diabetes. Así, unha concentración de urea superior a 49 mmol / litro indica danos masivos nos riles. En pacientes con insuficiencia renal crónica por nefropatía diabética, a concentración de urea pode alcanzar os 40-50 mmol / litro.
Creatinina
Do mesmo xeito que a urea, a concentración de creatinina fala da función renal. Normalmente, a súa concentración no sangue nas mulleres é de 55-100 micromol / litro, nos homes - de 62 a 115 micromol / litro. Un aumento da concentración por encima destes valores é un dos indicadores da nefropatía diabética. Nas fases iniciais da nefropatía diabética, o nivel de creatinina e urea aumenta lixeiramente, pero no último estadio nefrosclerótico as súas concentracións aumentan drasticamente.
Espectro de lípidos sanguíneos
Este exame examina compoñentes do sangue como as lipoproteínas e o colesterol. Co desenvolvemento de macroangiopatías diabéticas no sangue, aumentan as lipoproteínas de baixa e moi baixa densidade, así como o colesterol, pero ao mesmo tempo diminúen as lipoproteínas de alta densidade. Un aumento da concentración de lipoproteínas de baixa densidade por encima dos 2,9 mmol / litro indica un alto risco de desenvolver macroangiopatía. Ao mesmo tempo, considérase que un descenso na concentración de lipoproteínas de alta densidade por baixo de 1 mmol / litro é un factor no desenvolvemento da aterosclerose nos vasos.
A concentración de colesterol varía en diferentes persoas de diferentes xeitos. Unha opinión ambigua sobre este asunto entre especialistas. Algúns recomendan que non exceda o colesterol por encima dos 7,5 mmol por litro. A norma xeralmente aceptada hoxe non é superior a 5,5 mmol por litro. O aumento do colesterol por encima dos 6 mmol considérase un risco de desenvolver macroangiopatía.
Métodos instrumentais para o estudo da angiopatía diabética:
- un exame oftalmolóxico completo, que inclúe oftalmoscopia directa, gonioscopia, exame de fundus, fotografía de retina estereoscópica e tomografía de coherencia óptica (OCT).
- electrocardiograma
- ecocardiografía
- angiografía coronaria,
- dopplerografía das extremidades inferiores,
- arteriografía das extremidades inferiores,
- ecografía renal
- Dopplerografía dos vasos dos riles,
- resonancia nuclear magnética do cerebro.
Ecocardiografía
Este é un método para estudar os cambios morfolóxicos e funcionais do corazón mediante ecografía. O método é indispensable para avaliar a contractilidade do corazón. Determina o ictus e o minuto minutos do corazón, modifica a masa cardíaca e tamén permite ver o traballo do corazón en tempo real.
Este método úsase para avaliar danos no músculo cardíaco debido á esclerose dos capilares do corazón. Neste caso, o volume minuto do corazón baixa por baixo dos 4,5 - 5 litros e o volume de sangue que expulsa o corazón nunha única contracción (volume de vertedura) por baixo de 50-70 ml.
Dopplerografía das extremidades inferiores
Este é un método de exame por ultrasóns do fluxo sanguíneo nos vasos, neste caso, nos vasos das extremidades inferiores.Permite identificar a velocidade do fluxo sanguíneo nos vasos e determinar onde se ralentiza. Ademais, o método avalía o estado das veas, a súa patencia e o seu rendemento nas válvulas.
O método é obrigatorio para persoas con pé diabético, úlceras tróficas ou gangrena das extremidades inferiores. Avalía a extensión de todas as lesións e tácticas de tratamento adicional. Se non hai bloqueo completo dos vasos sanguíneos e a circulación sanguínea pode restaurarse, entón tómase unha decisión a favor do tratamento conservador. Se durante a dopplerografía se detecta oclusión completa dos vasos, sen posibilidade de restablecer a circulación sanguínea, isto fala a favor dun tratamento cirúrxico.
Ecografía dos riles
O exame por ultrasonido permite avaliar os cambios cualitativos no ril - o seu tamaño, a uniformidade do parénquima, a presenza de fibrose nel (Proliferación de tecidos conectivos) Este método é necesario para pacientes con nefropatía diabética. Non obstante, el visualiza eses cambios no ril que se producen xa no fondo da insuficiencia renal. Así, na última e penúltima etapa da nefropatía diabética, o parénquima renal é substituído por tecido conectivo (esclerosa), e o propio ril diminúe de volume.
A nefropatía diabética caracterízase por nefrosclerose difusa e nodular. No primeiro caso, os crecementos dos tecidos conectivos visualízanse de xeito aleatorio. En segundo lugar, a esclerose nótase en forma de nódulos. Na ecografía, estes lugares de esclerose son visibles en forma de focos hiperecoicos (as estruturas de luz son visibles no monitor da pantalla).
Tratamento da angiopatía diabética con remedios populares
Medicina tradicional para o tratamento da angiopatía diabética:
- tés
- infusións
- taxas de drogas
- bañeiras
- compresas.
Como ingrediente principal, úsanse plantas medicinais que teñen un efecto curativo no corpo.
Tipos de exposición que teñen as plantas medicinais:
- efecto de fortalecemento xeral - ginseng, eleutherococcus, señuelo, leuzea.
- Acción similar á hormona e á insulina: trevo, dente de león, ortiga, elecampane,
- Efecto metabólico - noces, arándanos, flores de tilo, herba de San Xoán,
- unha acción que reduce a necesidade de insulina: amora, pera, cornel, granada, achicoria,
- efecto inmunostimulante - cinza de montaña, langosta, rosa salvaxe,
- efecto de redución de azucre - cola de cabalo, flores de millo (as flores), bidueiro (follas e brotes),
- Efecto estimulante da insulina - follas de árnica de montaña, raíz de xenxibre, estigmas de millo.
As regras básicas da herbas medicinais:
- se aparecían síntomas de intolerancia (erupción, picazón, temperatura, calafríos), a droga debería deterse,
- As plantas con receita médica deben adquirirse en farmacias. As compras de particulares deben minimizarse, especialmente se precisa unha planta rara cuxa aparencia non é familiar para o paciente,
- Ao mercar plantas nunha farmacia, debes comprobar definitivamente a data de caducidade,
- na casa, debes seguir as recomendacións para almacenar herbas (tempo, condicións e así por diante),
- a colección independente de plantas medicinais é posible se se coñecen as regras deste proceso.
O té prepárase a partir de plantas medicinais e substituído por esta bebida é o café, o té verde e o negro. As propiedades beneficiosas da bebida almacénanse durante pouco tempo. Polo tanto, prepara unha bebida de té a diario e gárdaa na neveira.
Té de camomila
O té de camomila ten un pronunciado efecto de redución de azucre. Ademais, a bebida ten un efecto antimicrobiano e antiinflamatorio. Débese ter en conta que a bebida a base de camomila é un anticoagulante eficaz.Polo tanto, as persoas cun aumento da taxa de coagulación do sangue deben absterse de beber este té. Para facer o té, ten que tomar dúas culleres de té de camomila seca (15 gramos) e verter auga fervendo (250 mililitros) Deixar a infusión durante media hora a composición, despois coar e beber en forma arrefriada ou morna.
Té de tilo
O té de Linden reduce os niveis de azucre e polo tanto recoméndase no tratamento da angiopatía diabética. Ademais, unha bebida de cal aumenta a inmunidade do corpo e impide o desenvolvemento de complicacións. O té debe prepararse a partir de plantas secas, que deben adquirirse nunha farmacia. Con autoensamblaxe, deberían evitarse árbores que crezan preto das autoestradas e instalacións industriais.
Para vaporizar un litro de té hai que combinar un litro de auga fervendo (4 cuncas) e catro culleres de sopa cun outeiro de plantas secas. Manteña a composición ao lume durante cinco a dez minutos, evitando que ferva. Pode tomar té de tília sen restricións durante un mes, entón precisa un descanso de dúas a tres semanas.
Té de follas de arándano
As follas de arándano conteñen neomertilina - unha sustancia que reduce o azucre no sangue. Para tomar unha bebida, debes tomar unha cucharada de follas frescas e finamente picadas, verter dous vasos de auga fervendo (500 mililitros) e manteña cinco minutos a lume lento. Beba esta bebida de té debe estar quince minutos antes de comer, usando a cantidade preparada da bebida durante un día.
A partir de arándanos pódese facer unha bebida, que tamén ten un alto contido en nutrientes. Debe tomar vinte e cinco gramos de bagas frescas (unha culler de sopa con parte superior), conecta cun vaso de auga (250 mililitros) e repousar durante quince minutos sen provocar ebullición forte. Dez minutos antes das comidas, bebe dúas culleres de sopa (35 mililitros) infusión varias veces ao día.
Té de salvia
A sabia activa a acción da insulina no corpo, elimina as toxinas e fortalece o sistema inmunitario. É necesario encher un termo de follas secas de salvia (unha a dúas culleres de sopa), bote un vaso de auga fervendo (250 mililitros) e deixar infundir durante unha hora. Beber unha bebida debe ser de dúas a tres veces ao día, 50 gramos (unha quinta cunca) Durante o embarazo, a lactación ea hipotensión, o té e outras receitas a base de salvia deben descartarse.
Té lila
O té lila normaliza os niveis de glicosa no sangue. A principios da primavera utilízanse brotes lilas, a finais da primavera - flores, e no verán podes tomar unha bebida das follas verdes desta planta. Debe facer té en termos. Débese botar unha cucharada de brotes ou flores lilas cun litro de auga fervendo. Tomar tal bebida tres veces ao día antes das comidas, 85 mililitros (un terzo dun vaso).
As infusións tomadas regularmente a base de plantas medicinais estimulan a produción de insulina, normalizan os procesos metabólicos e fortalecen o sistema inmunitario. Varias herbas actúan como fármacos antidiabéticos, mellorando a función pancreática e normalizando o metabolismo dos carbohidratos.
Infusión de follas de faba
A composición da folla de faba contén a sustancia arginina, que ten un efecto similar á insulina no corpo. Para preparar a infusión necesitas un puñado de follas de faba (100 gramos) poñer un termo. Engade un litro de auga fervendo e deixe varias horas. A infusión tensa e enfriada debe tomarse media hora antes da comida. Usando as follas de feixón como compoñente principal, podes preparar unha infusión cunha ampla gama de efectos.
Compoñentes para a preparación da infusión:
- follas de feixón - cinco culleres de sopa (100 gramos),
- Hypericum perforatum: dúas culleres de sopa40 gramos),
- rosa cadeira - dúas culleres de sopa50 gramos),
- cola de cabalo - dúas culleres de sopa (40 gramos),
- sementes de liño - unha culler de té (10 gramos).
Unha cucharada da mestura dos ingredientes anteriores débese vaporizar a diario nun termo cun vaso de auga fervendo (250 mililitros) Debe tomar en pequenas porcións ao longo do día, e á mañá seguinte para preparar unha infusión fresca. A cola de cabalo ten un efecto de limpeza no corpo, eliminando as toxinas. A herba de San Xoán ten un efecto antimicrobiano e antiséptico. As sementes de liño restablecen a funcionalidade do páncreas, que producen insulina.
Infusión de raíz de dente de león
As raíces de dente de león conteñen a sustancia inulina, que é un análogo da insulina baseado en plantas. Ademais, as raíces de dente de león inclúen a frutosa, que é absorbida polo corpo máis rápido que a glicosa. Unha cantidade suficiente de inulina e frutosa tamén se atopa na xicoria e a alcachofa de Xerusalén.
Para preparar a infusión débense encher dúas culleres de sopa das raíces nun termo de forma seca ou fresca. Despeje un litro de auga quente fervida (4 cuncas) e saír durante a noite. Debe tomar un trago durante o día, tomando o remedio entre dez e quince minutos antes de comer.
Taxas de drogas
Colección número 1
Plantas para a colección:
- Arnica (flores e follas),
- espino
- raíz de elecampane
- follas de ortiga - a metade da norma,
- Follas de arándano - a metade da norma.
As plantas secas deben ser trituradas nun picador de café, fresco - finamente picado. É necesario preparar a infusión diariamente, xa que as propiedades das herbas nel durante o almacenamento a longo prazo pasan de útiles a nocivas. Unha culler de sopa da colección, botando un vaso de auga fervendo, hai que deixar infundir durante unha hora. Colar e beber 85 mililitros (un terzo dun vaso) dez minutos antes de comer.
Colección número 2
A infusión nesta colección de herbas debe tomarse dentro dunha semana, despois da cal é necesaria unha pausa. Debe usar unha decocción para un terzo dun vaso (65 mililitros) dez minutos antes de comer.
Ingredientes para a preparación da colección:
- sementes de liño - dez gramos,
- raíz de elecampane - 20 gramos,
- follas de ortiga - 30 gramos,
- cola de cabalo - 30 gramos.
Un baño de herbas axuda a reducir a probabilidade de desenvolver complicacións diabéticas. O tratamento con baños de herbas prevén danos nos nervios periféricos, o que elimina o risco de desenvolver un pé diabético.
Independentemente da composición da recolección de herbas usada para preparar o baño, hai que observar as seguintes regras despois dos procedementos de auga:
- excluír a actividade física dentro das dúas horas despois do baño,
- evite comer alimentos ou bebidas frías despois do procedemento,
- excluír o uso de produtos nocivos e tóxicos dentro das 24 horas posteriores ao baño.
Baño de trigo
50 gramos de raíz de herba seca que se arrastra vertendo auga fervendo (de un a dous litros) e manteña o lume durante dez a quince minutos. Despeje o caldo nunha bañeira chea de auga, cuxa temperatura non exceda os 35 graos. A duración do procedemento non será superior a quince minutos. O curso de tomar baños é todos os días durante dúas semanas, despois da cal é necesaria unha pausa semana.
Bañeira de raíz branca
Encha 50 gramos da planta con auga (de dous a tres vasos) e insistir en varias (de dous a tres) horas. A continuación, poña a infusión ao lume e deixe repousar a lume pequeno durante vinte minutos. Coar o caldo e engadir ao baño con auga (35 - 37 graos) Este procedemento de auga debe realizarse antes de durmir durante dez a doce días.
Baño con alcachofa de Xerusalén
Para preparar un baño con alcachofa de Xerusalén, prepare un quilogramo e medio dunha mestura de tapas, flores, tubérculos (fresco ou seco) Verter a alcachofa de Xerusalén cun balde de auga fervendo (dez litros) e poñer un pequeno lume. Despois de dez a quince minutos de ferver pequeno, retírase do lume e deixe en infusión durante vinte minutos. Coar o caldo e engadilo ao baño de auga (35 - 40 graos) Tomar un baño con alcachofa de Xerusalén debe ser unha vez cada dous días durante dúas a tres semanas.
Baño de trébol
Tome 50 gramos de trevo de prado seco e enche cun litro (4 cuncas) auga quente. Despois de dúas horas de infusión, engádelle ao baño cuxa temperatura da auga non debe superar os 37 graos. É necesario facer os procedementos antes de durmir dúas semanas. A duración do baño é de dez a quince minutos.
Para acelerar a curación de feridas nos pés na angiopatía diabética, a medicina alternativa ofrece compresas e apósitos a base de aceites e plantas medicinais.
Após herbas
Para preparar unha compresa, moer o ingrediente incluído na receita e aplicar ás úlceras. A masa fíxase cun vendaje de gasa. Antes de aplicar a composición do pé, lave con auga morna. Despois de eliminar o vendaje, aclarado os pés e póñase medias limpas de algodón. A frecuencia das compresas a base de plantas é de dúas a tres veces ao día.
Compoñentes para compresas:
- follas de caléndula trituradas e frescas enteiras,
- follas esmagadas e en forma de corazón case tilo,
- ortiga seca deixa terra en po.
Compresas de aceite
As compresas a base de aceites, herbas e outros compoñentes beneficiosos teñen un efecto curativo sobre as úlceras tróficas, suavizan a pel e reducen a dor.
Ingredientes para comprimir o mel:
- aceite vexetal refinado - 200 gramos,
- resina de piñeiro ou abeto - 50 gramos (a resina debe ser adquirida nunha farmacia ou tendas especializadas),
- cera de abella - 25 gramos.
Poña o aceite nun recipiente de cerámica nun lume e deixe ferver. Engadir a cera e a resina e manter o lume durante outros 5 a 10 minutos. Enfriar a composición a temperatura ambiente, poñer un vendaje de gasa. Bloquear a ferida e deixar durante vinte e trinta minutos. O procedemento debe realizarse diariamente.
Control do azucre no sangue
Para as persoas en situación de risco, é necesario realizar análises de sangue sistematicamente para o contido de azucre. Isto debe facerse de acordo cun horario especial, que o terapeuta axudará a elaborar. As persoas que son obesas ou as que teñen parentes próximos con diabetes deben comprobar o nivel de azucre varias veces por semana. Hoxe á venda hai dispositivos especiais que facilitan a tarefa de comprobar de forma independente a cantidade de azucre no sangue. Unha resposta puntual a un aumento do azucre no sangue axudará a evitar o desenvolvemento de complicacións.
Despois do diagnóstico da diabetes, a prevención está dirixida a previr complicacións. O nivel de colesterol no sangue é un indicador que hai que controlar, xa que o seu aumento provoca patoloxía vascular e destrución de tecidos. Cando os niveis de azucre aumentan por encima dos 10 mmol / litro, penetra no filtro renal e aparece na orina. Por iso, recoméndase non permitir un aumento da glicosa en xaxún superior a 6,5 mmol / litro. Ao mesmo tempo, non se poden permitir subidas e baixadas intensas nos niveis de glicosa, xa que son precisamente as flutuacións da glicemia as que danan os vasos sanguíneos.
Parámetros aos que se debe cumprir a angiopatía diabética:
- glicosa de xexún: 6,1 - 6,5 mmol / litro,
- glicosa dúas horas despois da comida: 7,9 - 9 mmol / litro,
- hemoglobina glicosilada: 6,5 - 7,0 por cento da hemoglobina total,
- colesterol: 5,2 - 6,0 mmol / litro,
- presión arterial: non superior a 140/90 mmHg.
Se a angiopatía diabética é complicada polo desenvolvemento de enfermidades coronarias ou frecuentes condicións hipoglucémicas, estes parámetros varían lixeiramente.
Os parámetros aos que se debe cumprir a angiopatía diabética complicada por enfermidades coronarias, así como con frecuentes condicións hipoglucémicas:
- glicosa de xexún: 7,8 - 8,25 mmol / litro,
- hemoglobina glicosilada: do 7 ao 9 por cento,
- flutuacións glicémicas nun día non superior a 10-11 mmol / litro.
Ración de alimentos
Os que están en risco deberían controlar a cantidade e calidade dos alimentos consumidos para previr a angiopatía. A comida debe ser fraccionada, a comida debe tomarse cinco veces ao día en pequenas porcións, evitando sensacións de fame ou saciedade. A cantidade de carbohidratos facilmente dixeribles consumidos debe reducirse ao mínimo. Esta categoría de produtos inclúe azucre, pastelería e pan branco, doces, mel. A falta de azucre pode compensarse con edulcorantes e unha cantidade moderada de verduras e froitas frescas. Debe reducirse a inxestión de plátanos, uvas e outras froitas cun alto contido en azucre.
Normas nutricionais para a prevención da angiopatía diabética:
- excluír o uso de alimentos fritos e afumados,
- aumentar a cantidade de cebola (cocido ou fervido),
- aumentar a cantidade de froitas e verduras cruas consumidas,
- Os alimentos ao vapor, cocidos ou cocidos ao vapor deben prevalecer na dieta
- carnes graxas (cordeiro, carne de porco) debe ser substituído por lean (polo, pavo, tenreira),
- ao cociñar aves, debe eliminarse a pel da carne,
- Os alimentos enlatados e os suplementos nutricionais deben minimizarse
- para mellorar o proceso de dixestión das graxas, hai que engadir especias aos alimentosagás pementa quente).
Con moitas ganas de doces, o chocolate e os produtos del poden ser substituídos por mermelada ou malvavisco. Podes edulcorar compota e outras bebidas con cornel, mora, framboesa. Tamén están á venda produtos de repostería especiais nos que o azucre é substituído por edulcorantes sintéticos ou naturais. Débese ter en conta que grandes cantidades de análogos de azucre sintético son prexudiciais para a saúde.
Alimentos para a prevención da angiopatía diabética:
- produtos de fariña integral,
- arroz, trigo mouro e cebada, fariña de avea,
- avea, trigo, arroz, salvado de centeo,
- patacas e outros alimentos ricos en fibra.
A dixestión de hidratos de carbono complexos require máis tempo que outros alimentos. Como resultado, a glicosa entra lentamente no torrente sanguíneo e o páncreas ten tempo suficiente para producir insulina e o corpo consegue absorbela. Hai unha serie de produtos que reducen o azucre no sangue, promoven a produción de insulina e teñen un efecto positivo no funcionamento do páncreas.
Produtos estimulantes de páncreas:
- chucrut,
- arándanos
- fabas verdes
- espinacas
- apio.
Equilibrio hídrico
Manter un equilibrio hídrico sa é unha das medidas preventivas importantes no desenvolvemento de complicacións diabéticas. Unha cantidade suficiente de auga estimula a produción de insulina e a súa absorción polo corpo. Para proporcionar ás células a cantidade de humidade necesaria, debes beber uns dous litros de líquido ao día (oito vasos) Prefire auga quente mineral, tés de herbas e froitas sen azucrar. Para a prevención da angiopatía diabética, é útil tomar zume de granada, pepino fresco, zume de ameixa.
A inxestión de fluído debe limitarse en caso de insuficiencia renal, hipertensión arterial.
Coidado dos pés
O coidado dos pés xoga un papel importante na prevención da angiopatía diabética. Manteña os pés limpos e siga todas as regras para coidalos. Se a túa pel está seca, debes usar hidratantes, que inclúen urea. Os zapatos deben levar cómodos e non provocar sensacións desagradables (fregar, espremer) Deberían preferirse os zapatos de coiro con plantillas de materiais naturais. Elixe modelos de zapatas de dedo ancho e de talón baixo. Evite levar medias feitas con materiais sintéticos. Asegúrese de que os pés non estean expostos a hipotermia ou superenriquecido.Evite abrasións, contusións, cortes. O tratamento oportuno de callos e calos, o uso de axentes antisépticos e un exame sistemático dos pés evitarán complicacións da diabetes.
Normas para o coidado do pé para anxiopatía das extremidades inferiores diabéticas:
- cada noite, os pés deben lavarse con auga morna con permanganato de potasio e xabón para bebés,
- despois dos procedementos de auga, os pés deben ser manchados cunha toalla, aplicar unha crema bactericida e engrasar a pel entre os dedos con alcohol,
- ten que cortar as uñas unha vez á semana nun ángulo recto,
- excluír os procedementos para vapor e suavización da pel das pernas,
- non manteña os pés preto dun lume, lareira ou outros dispositivos de calefacción,
- non mides zapatos novos en pés descalzos,
- non use calzado alleo, calcetíns, toallas de pé,
- en lugares públicos (hotel, piscina, sauna) usa zapatos desbotables.
Se notas unha uña incrustada, gretas ou feridas nos pés, se experimentas dor ao camiñar e cunha perda completa ou parcial de sensibilidade dos pés, debes consultar a un especialista.
Actividade física
As medidas preventivas na loita contra a diabetes mellitus e as súas complicacións inclúen o deporte e a actividade física moderada.
Tipos de actividade física en diabetes mellitus:
- paseos por parques, prazas,
- visita á piscina
- ciclismo
- camiñando en escaleiras en lugar dun ascensor,
- redución das rutas mediante o transporte a favor de camiñar,
- sendeirismo no bosque.
Durante unha estadía ao aire fresco, o metabolismo no corpo mellora, a composición do sangue actualízase. As células de graxa son destruídas de forma natural e a glicosa non se queda no sangue. Se hai problemas tanxibles con sobrepeso, debes dedicar trinta minutos ao deporte. O deporte e o tipo de carga recomendados deben seleccionarse en función da condición física xeral, previa consulta cun médico.