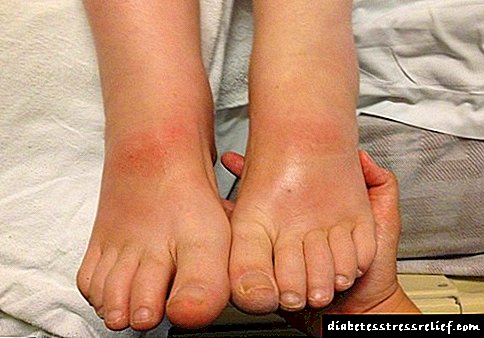
Clasificación da insulina por duración da acción: táboa e nomes
A diabetes mellitus é unha enfermidade crónica durante toda a vida. En Rusia, preto de 4 millóns de pacientes con diabetes mellitus, con 80 mil que precisan inxeccións diarias de insulina, e os 2/3 restantes deben ser tratados con medicamentos preorales para reducir o azucre.
Obtívose un longo período (aproximadamente 60 anos) de preparados de insulina a partir de materias primas animais: páncreas de porcos, vacas (vacún, insulina de porco). Non obstante, no proceso da súa produción, dependendo da calidade da materia prima, en particular non suficientemente limpa, é posible a contaminación (proinsulinas, glucagón, somatostatinas, etc.), o que conduce á formación de anticorpos de insulina no paciente. Neste sentido, a finais dos anos 80. no noso país pechouse a produción de insulina animal a curto, medio e longo prazo
duración da acción. As fábricas puxéronse en reconstrución. A compra da cantidade requirida de insulina faise nos EUA, Dinamarca, Alemaña.
A clasificación da insulina por base de produción preséntase en
Clasificación industrial da insulina
Na actualidade, a insulina humana (Humulin - humana) prodúcese semisinteticamente a partir da insulina porcina ou do método biosintético usando bacterias ou levaduras especialmente cultivadas (enxeñaría xenética), que quedou dispoñible para os pacientes só nos últimos 20 anos.
Preséntase a clasificación moderna da insulina por duración da acción
Clasificación da insulina por duración da acción
Clasificación da insulina por duración da acción
Os traballos para a produción de insulina de longa acción comezaron en 1936 e continúan ata os nosos días. Para prolongar o efecto, engádese ás proteínas a proteína neutra Hagedorn ás insulinas, como resultado das que se chaman insulinas NPH (a protamina é obtida do leite de peixe; a proteína insulina foi creada por Hagedorn en 1936). Ou engádese zinc, polo que a palabra "cinta" aparece nos nomes da insulina. Non obstante, a "vella insulina" aínda se usa no método estándar para o tratamento da diabetes tipo 1, cando se dan varias veces ao día inxeccións de insulina de acción curta en combinación con insulina de acción longa.
En Rusia, a clasificación da insulina por duración da acción distingue 3 grupos, tendo en conta 2 tipos principais de insulina: a) insulina soluble (acción curta) e b) insulina en suspensión (acción prolongada).
Grupo 1: acción curta: inicio da acción despois de 15-30 minutos, pico despois de 1,5-3 horas, duración 4-6 horas.
Grupo 2: duración media da acción: inicio - despois de 1,5 horas, pico despois de 4-12 horas, duración 12-18 horas.
Grupo 3: duradeiro: inicio, despois de 4-6 horas, máximo despois de 10-18 horas, duración 20-26 horas
Duración de acción diferente débese ás características fisicoquímicas da droga:
- amorfo (semilento) - medio,
- cristalino (ultralente) - longo,
- combinación - tipo Cinta e Monotardo.
1) Insulinas de acción moi curta e curta
Insulina Lyspro (INN) - Humalog: acción moi rápida: despois de 10 minutos, pico despois de 0,5-1,5 horas, duración de 3 horas, solución de inxección, frasco, cartucho para a pluma de xiringa. Cn B. Fabricado por Eli Lilly (Estados Unidos, Francia).
En 1998, a compañía Novo Nordisk (Dinamarca) introduciu na práctica clínica o análogo da insulina de acción ultra-curta NovoRapid (Aspart), obtida substituíndo o aminoácido prolina por asparagina.
Insulinas de acción curta
a) insulina de orixe animal:
MS Actrapid (Dinamarca, India, Rusia),
Suinsulin-Insulin DB (Rusia),
b) insulina humana:
Actrapid NM (India),
Actrapid NM Penfill (Dinamarca),
Insuman Rapid (Francia / Alemaña).
2) Insulinas de media duración
a) orixe animal:
Insulong SPP (Croacia) - suspensión de cinc,
Monotrad MS (Dinamarca) - suspensión de cinc,
Protafan MS (Dinamarca) - isofano-protamina,
Monotard NM (Dinamarca, India),
Insuman Bazal (Francia / Alemaña),
Protafan NM Penfill (Dinamarca, India).
3) Insulinas de longa acción
a) orixe animal:
Cinta de Biogulina U-40 (Brasil),
Ultratard NM (Dinamarca, India).
4) Acción mixta de NPH-insulina
Trátase de preparados combinados, que representan unha mestura de insulinas de acción curta e duración de acción media. A súa característica é unha acción de dous picos, en particular, o primeiro pico debido á insulina de acción curta, a segunda - insulina de acción media. As mesturas estables preparadas están dispoñibles en latas (penfillas) para bolígrafos de xiringa, pero podes escoller a proporción da túa mestura para unha adaptación máxima ás necesidades do paciente. A cantidade de nomes de insulina significa concentración.
Humulin MZ (Francia)
Mikstard 10-50 NM Penfill (Dinamarca)
Peite Insuman (Francia / Alemaña)
Os principais fabricantes de modernos preparados de insulina: Eli Lilly (EUA), Novo Nordisk (Dinamarca), Aventis (Hochst Marion Roussel) (Francia / Alemaña).
Para a comodidade de pacientes con diabetes mellitus, ademais da insulina en frascos, emítense plumas de xeringa nas que se enchen e cambian as latas despois do uso (en nome de insulinas hai unha sílaba "pluma") e xeringas preparadas en forma de plumas desbotables (tíranse despois do uso) . As agullas nas plumas da xeringa son moito máis finas e teñen un afilado láser dobre, o que fai que as inxeccións sexan case indoloras. Nas penfillas hai insulina termoestable (estable durante 30 días), polo que o paciente pode levalo no peto. Os pacientes libres de lápices sen necesidade de levar xeringas e esterilizadores, o que mellora moito a calidade de vida.
Moitos laboratorios de investigación están realizando estudos para desenvolver preparados de insulina para administración non parenteral. En particular, en 1998 apareceu unha mensaxe sobre a forma de inhalación de insulina ("sistema de inhalación diabético"). Ademais, desde 1999, no experimento usáronse preparados de insulina oral - hexilinsulina.
Os medicamentos orais para o tratamento da diabetes denomínanse fármacos conservadores da insulina e reducen a glicosa no sangue.
Preséntase a clasificación dos medicamentos orais que reducen o azucre por características químicas e os seus fármacos de acordo co INN
Clasificación química dos axentes hipoglucémicos orais
Os fármacos sulfonilurea potencian a secreción de insulina endóxena (intrínseca), o seu mecanismo de acción é diferente, pero o efecto é aproximadamente igual. A figura 61 mostra os principais ingredientes activos para o INN dos medicamentos que reducen o azucre dos derivados da sulfonilurea.
S que baixa o azucre Con derivados das sulfonilureas
Os derivados de sulfonilurea de xeración I que se empregaron para tratar a diabetes desde os anos 60 inclúen as seguintes substancias: Carbutamida (INN) - ficha. Cn B Bukarban (Hungría), Clorpronamida (INN): tab. Cn B (Polonia, Rusia). No mercado farmacéutico hai unha ampla variedade de fármacos - derivados da sulfonilurea de dúas xeracións:
Glibenclamida (INN): o primeiro medicamento da 2ª xeración, no mercado desde 1969, tab. Cn B. Hai 21 nomes comerciais de Glibenclamida no mercado farmacéutico, incluíndo Gilemal (Hungría), Glibenclamida (Rusia, Alemaña, etc.), Daonil (Alemaña, India), Maninil (Alemaña), etc.
Glyclazide (INN): guía. Cn B. (Suíza, India), Glidiab (Rusia), Diabeton (Francia), etc.
Glipizida (INN): guía. Cn B. Minidiab (Italia), Glibénez (Francia).
Glycvidone (INN): guía. Cn B. Glurenorm (Austria). Glidifen (aínda non ten un INN) - guía. Cn B (Rusia). Desde 1995, no mercado farmacéutico mundial lanzouse un medicamento dos derivados da 3ª xeración da sulfonilurea:
Glimenirida (INN): tab. Cn B. Amaril (Alemaña). Pola forza do efecto reductor de azucre, é máis forte que os derivados de sulfonilurea da segunda xeración, tómase 1 vez ao día.
Desde mediados dos anos 50. incluíronse biguanidas no número de medicamentos orais para o tratamento da diabetes. Inclúen 2 substancias activas, incluíndo: Buformin (INN) - dragee, Sp. B. Silubin-retard (Alemaña), Metformin (INN) - inhibe a formación de glicosa a partir de produtos non hidratos de carbono no fígado, retarda a absorción de carbohidratos
Dov no intestino (apareceu no mercado farmacéutico estadounidense en 1994), pestaña. Cn B (Polonia, Croacia, Dinamarca), Gliformin (Rusia), Glyukofag (Francia), Siofor (Alemaña), etc.
A clase de inhibidores da alfa-glucosidasa inclúe Acarbose (INN), fabricada en Alemaña baixo o nome comercial Gluco-buy, e Miglitol (INN) - Diastabol (Alemaña). O mecanismo da súa acción é retardar a descomposición de hidratos de carbono que entran no corpo en azucres simples (glicosa, frutosa, lactosa). Tomar estes fármacos non substitúe a insulina, senón que é un tratamento adicional para a diabetes tipo 2. Está prescrito para pacientes cando o uso dunha dieta non conduce á normalización dos niveis de glicosa no sangue.
As accións similares aos preparados de sulfonilurea da segunda xeración, pero pertencentes á clase de produtos químicos derivados do ácido carbamoilbenzoico, exercen os reguladores glicémicos prandiais:
Repaglinide (INN): guía. Cn B NovoNorm (Dinamarca),
Nateglinide (INN) - ficha. Starlix (Suíza).
Estes fármacos protexen ás células beta dos illotes do páncreas dun esgotamento excesivo, caracterízanse por un efecto correctivo rápido para reducir o nivel de glicemia postprandial.
Entre os novos fármacos, os sensibilizadores de insulina, que apareceron no mercado farmacéutico nos EUA e Xapón en 1997, son as glitazonas ou as tiazolidinedonas. Este novo grupo de substancias dá un bo efecto ao aumentar a absorción de glicosa nos tecidos periféricos e mellora o metabolismo sen aumentar a necesidade de insulina. Non obstante, as drogas teñen algúns efectos secundarios adversos. Estes medicamentos inclúen:
Rosiglitazona (INN) - tab., Avandia (Francia),
Pioglitazona (INN) - tab., Aktos (EUA).
Os médicos están interesados na aparición no mercado farmacéutico de axentes hipoglucémicos orais combinados, o que permite ao paciente ofrecer medicamentos co efecto óptimo debido a diferentes mecanismos de acción. Ademais, por regra xeral, en combinacións, é posible reducir a dose de compoñentes individuais, debilitando así os efectos secundarios. O alcance de tales drogas no mercado ruso ata o de agora está representado por un medicamento:
Glibomet: contén glibenclamida e metformina, pestaña. (Italia).
Os axentes hipoglucémicos de herbas inclúen unha colección. Arfazetii - contén brotes de arándanos, manchas dos froitos das fabas comúns, a raíz do Aralia de Manchurian ou
rizoma coas raíces da tentación, cadros de rosa, cola de cabalo, herba de San Xoán, flores de camomila (Rusia, Ucraína).
Na diabetes mellitus pódense empregar as seguintes materias primas vexetais: Aralia, raíz manchuriana, tintura de Aralia, Psoralei, froita de pedra, etc.
Nos últimos anos, un novo medicamento apareceu no mercado farmacéutico: Glucagon, un antagonista da insulina, que é unha hormona proteína-péptida implicada na regulación do metabolismo dos carbohidratos. Utilízase para condicións hipoglucemias graves que ocorren en pacientes con diabetes mellitus despois das inxeccións de insulina ou medicamentos orais.
O glucagono (INN) é un po liofilizado nun frasco. con disolvente para a inxección. Cn B. Gluka, Gene HypoKit (Dinamarca).
Principios para a clasificación dos preparados de insulina
Todas as preparacións modernas de insulina, producidas por empresas farmacéuticas mundiais, difiren de varias formas. As principais características da clasificación da insulina son:
- orixe
- a velocidade de entrada en funcionamento cando se introduce no corpo e a duración do efecto terapéutico,
- o grao de pureza do fármaco e o método de purificación da hormona.
Dependendo da orixe, a clasificación dos preparados de insulina inclúe:
- Medicamentos naturais - biosintéticos - de orixe natural producidos usando o páncreas do gando vacún. Tales métodos para a produción de cintas de insulina GPP, ultralente MS. A insulina Actrapid, insulrap SPP, MS monotardo, semilentos e algúns outros prodúcense usando páncreas de porco.
- Medicamentos sintéticos ou específicos de especies para a insulina. Estes medicamentos fabrícanse mediante métodos de enxeñaría xenética. A insulina prodúcese mediante a tecnoloxía recombinante do ADN. Deste xeito, fabrícanse insulinas como actrapid NM, homofan, isofan NM, humulina, ultramarino NM, monotardo NM, etc.
Dependendo dos métodos de purificación e da pureza do medicamento resultante, distínguese insulina:
- cristalizado e non cromatografiado - a ruppa inclúe a maior parte da insulina tradicional. Que antes se producían no territorio da Federación Rusa, neste momento non se produce este grupo de drogas en Rusia,
- cristalizadas e filtradas con xeles, as preparacións deste grupo son monocopa ou monocapa,
- Cristalizado e purificado mediante xel e cromatografía de intercambio iónico, este grupo inclúe insulinas monocomponentes.
O grupo de cristalizados e filtrados por tamices moleculares e cromatografía de intercambio iónico inclúen as insulinas Actrapid, Insulrap, Actrapid MS, MS Semilent, Monotard MS e Ultralent MS.
Clasificación das drogas en función do inicio do efecto e duración da acción
 A clasificación en función da velocidade e duración da acción da insulina inclúe os seguintes grupos de fármacos.
A clasificación en función da velocidade e duración da acción da insulina inclúe os seguintes grupos de fármacos.
Drogas con acción rápida e curta. Esta categoría inclúe medicamentos como Actrapid, Actrapid MS, un Actrapid NM, Insulrap, Homorap 40, Insuman Rapid e algúns outros. A duración da acción destes medicamentos comeza 15-30 minutos despois de que a dose se administre ao paciente con diabetes mellitus. A duración do efecto terapéutico obsérvase durante 6-8 horas despois da inxección.
Medicamentos cunha duración media de acción. Este grupo de fármacos inclúe MS semilente, - Humulin N, cinta Humulin, Homofan, - cinta MS, cinta MS, Monotard MS. Os fármacos pertencentes a este grupo de insulinas comezan a actuar 1-2 horas despois da inxección; o medicamento dura 12-16 horas. Nesta categoría tamén se inclúen medicamentos como Iletin I NPH, Iletin II NPH, Insulong SPP, cinta insulina GPP, SPP, que comezan a actuar 2-4 horas despois da inxección. E a duración da acción da insulina nesta categoría é de 20-24 horas.
Medicamentos complexos, que inclúen insulinas de duración media e insulinas de acción curta. Os complexos pertencentes a este grupo comezan a actuar 30 minutos despois da introdución da diabetes mellitus no corpo humano, e a duración deste complexo é de 10 a 24 horas. Os preparados complexos inclúen Aktrafan NM, Humulin M-1, M-2, M-3, M-4, peite insuman. 15/85, 25/75, 50/50.
Drogas de longa duración. Esta categoría inclúe os dispositivos médicos que teñen unha vida laboral no corpo de 24 a 28 horas. Esta categoría de dispositivos médicos inclúe ultra-cinta, ultra-cinta MS, ultra-cinta NM, super-cinta insulina SPP, humulina ultra-cinta, ultratard NM.
O endocrinólogo a realiza a elección do medicamento requirido para o tratamento polos resultados do exame do corpo do paciente.
Características dos fármacos de acción curta
 As vantaxes de usar insulinas de acción curta son as seguintes: a acción do medicamento prodúcese moi rapidamente, dan un pico na concentración de sangue similar ao fisiolóxico, a acción da insulina é de curta duración.
As vantaxes de usar insulinas de acción curta son as seguintes: a acción do medicamento prodúcese moi rapidamente, dan un pico na concentración de sangue similar ao fisiolóxico, a acción da insulina é de curta duración.
A desvantaxe deste tipo de medicamentos é o pequeno período de tempo da súa acción. Un breve tempo de acción require administración repetida de insulina.
Os principais indicadores para o uso de insulinas de acción curta son os seguintes:
- Tratamento de persoas con diabetes mellitus insulinodependentes. Cando se usa o medicamento, a súa administración é subcutánea.
- Tratamento de formas graves de diabetes non dependente da insulina en adultos.
- Cando se produce un coma hiperglucémico diabético. Cando se realiza unha terapia para esta afección, o medicamento adminístrase tanto de forma subcutánea como intravenosa.
A elección da dosificación do medicamento é un problema complexo e é realizada polo endocrinólogo asistente. Ao determinar a dosificación, é necesario ter en conta as características individuais do corpo do paciente.
Un dos métodos máis sinxelos para calcular a dose requirida do medicamento é que por gramo de azucre contido na urina, debe introducirse no corpo 1U dun medicamento que conteña insulina. As primeiras inxeccións de drogas realízanse baixo a supervisión dun médico nun centro hospitalario.
Caracterización de insulina de longa acción
A composición de insulinas de acción prolongada inclúe varias proteínas básicas e un tampón de sal, o que permite crear o efecto de absorción lenta e acción a longo prazo do medicamento no corpo do paciente.
As proteínas que compoñen o fármaco son protamina e globina e o complexo tamén contén cinc. A presenza de compoñentes adicionais na preparación complexa cambia o tempo á acción máxima da droga. A suspensión é absorbida lentamente, proporcionando unha concentración relativamente baixa de insulina no sangue do paciente durante moito tempo.
As vantaxes do uso de drogas de acción prolongada son
- a necesidade dun mínimo de inxeccións no corpo do paciente,
- a presenza dun pH elevado na droga fai que a inxección sexa menos dolorosa.
As desvantaxes de usar este grupo de drogas son:
- a ausencia dun pico cando se usa o medicamento, que non permite o uso deste grupo de medicamentos para o tratamento de formas graves de diabetes, estes fármacos úsanse só para formas relativamente leves da enfermidade,
- os medicamentos non están autorizados a entrar na vea, a introdución deste medicamento no corpo por inxección intravenosa pode provocar o embolismo.
Hoxe hai un gran número de medicamentos que conteñen insulina de acción prolongada. A introdución de fondos realízase só por inxección subcutánea.
Tipos de insulina e métodos de insulinoterapia para a diabetes
Neste artigo aprenderás:
Con unha enfermidade como a diabetes, cómpre tomar drogas de forma regular, ás veces as inxeccións de insulina son o único tratamento correcto. Hoxe hai moitos tipos de insulina e todos os pacientes con diabetes deben poder comprender esta variedade de drogas.
Na diabetes mellitus, a cantidade de insulina (tipo 1) redúcese, ou a sensibilidade dos tecidos á insulina (tipo 2), e a terapia de substitución hormonal úsase para axudar a normalizar os niveis de glicosa.
| Vídeo (fai clic para reproducir). |
Na diabetes tipo 1, a insulina é o único tratamento. Na diabetes tipo 2, a terapia iníciase con outros fármacos, pero coa progresión da enfermidade tamén se prescriben inxeccións hormonais.
Por orixe, a insulina é:
- Porco. É extraído do páncreas destes animais, moi semellante ao humano.
- Do gando. Moitas veces hai reaccións alérxicas a esta insulina, xa que ten diferenzas significativas coa hormona humana.
- Humano Sintetizado usando bacterias.
- Enxeñaría xenética. Obtense da carne de porco, usando novas tecnoloxías. Grazas a isto, a insulina tórnase idéntica á humana.
Por duración da acción:
- acción de ultrashort (Humalog, Novorapid, etc.),
- acción curta (Actrapid, Humulin Regular, Insuman Rapid e outros),
- duración media da acción (Protafan, Insuman Bazal, etc.),
- de longa duración (Lantus, Levemir, Tresiba e outros).
Antes de cada comida empréganse insulinas curtas e ultrahortes para evitar un salto na glicosa e normalizar o seu nivel.As insulinas de acción media e longa úsanse como chamada terapia básica, son prescritas 1-2 veces ao día e manteñen o azucre dentro dos límites normais durante moito tempo. .
Hai que lembrar que canto máis rápido se desenvolva o efecto da droga, máis curta é a súa duración de acción. As insulinas de acción ultra-curta comezan a funcionar despois de 10 minutos de inxestión, polo que deben usarse inmediatamente antes ou inmediatamente despois de comer. Teñen un efecto moi potente, case 2 veces máis forte que as drogas de acción curta. O efecto de redución de azucre dura aproximadamente 3 horas.
Estas drogas raramente se usan no complexo tratamento da diabetes, xa que o seu efecto está descontrolado e o efecto pode ser imprevisible. Pero son indispensables se o diabético come, e se esqueceu de introducir insulina de acción curta. Nesta situación, unha inxección dun medicamento ultrashort resolverá o problema e normalizará rapidamente os niveis de azucre no sangue.
A insulina de acción curta comeza a funcionar aos 30 minutos e adminístrase 15 a 20 minutos antes da comida. A duración destes fondos é de aproximadamente 6 horas.
Programa de acción da insulina
A dose de medicamentos de acción rápida calculao individualmente o médico, e el ensínalle as características do paciente e o curso da enfermidade. Ademais, a dose administrada pode ser axustada polo paciente en función da cantidade de unidades de pan empregadas. Introdúcese 1 unidade de insulina de acción curta por 1 unidade de pan. A cantidade máxima permitida para un único uso é de 1 unidade por 1 kg de peso corporal, se se supera esta dose, son posibles complicacións graves.
As preparacións curtas e de ultrasóns son administradas de forma subcutánea, é dicir, no tecido graxo subcutáneo, isto contribúe a un fluxo lento e uniforme do medicamento ao sangue.
Para un cálculo máis preciso da dose de insulina curta, é útil para os diabéticos manter un diario onde se indique o consumo de alimentos (almorzo, xantar, etc.), glicosa despois de comer, o medicamento administrado e a súa dose, concentración de azucre despois da inxección. Isto axudará ao paciente a identificar o patrón de como o medicamento afecta á glicosa específicamente nel.
As insulinas curtas e ultrahortes empréganse para asistencia de emerxencia co desenvolvemento de cetoacidosis. Neste caso, o medicamento adminístrase por vía intravenosa e a acción prodúcese ao instante. O efecto rápido fai destes fármacos un axudante indispensable para os médicos de urxencia e as unidades de coidados intensivos.
Todos os preparados de insulina producidos por empresas farmacéuticas mundiais difiren principalmente de tres formas principais:
1) por orixe,
2) pola velocidade de inicio dos efectos e a súa duración,
3) segundo o método de purificación e grao de pureza das preparacións.
I. Por orixe distinguir:
a) preparados de insulina naturais (biosintéticos), feitos do páncreas do gando vacún, por exemplo, cinta GPP de insulina, EM ultralente e máis frecuentemente porcos (por exemplo, actrapida, insulrap SPP, MS monotardo, semilente, etc.),
b) insulinas humanas sintéticas ou, máis precisamente, especies específicas. Estes fármacos obtéñense empregando métodos de enxeñaría xenética mediante tecnoloxía recombinante de ADN e, polo tanto, son máis frecuentemente chamados preparados de insulina recombinante do ADN (actrapid NM, homofan, isofan NM, humulina, NM ultratard, NM monotardo, etc.).
II. Segundo o método de purificación e pureza dos fármacos distínguense:
a) cristalizado (mal purificado), pero non cromatografiado; estes son a maioría dos chamados preparados de insulina "tradicionais" producidos anteriormente no noso país (insulina por inxección), pero descontinuados,
b) cristalizadas e filtradas a través de xeles ("peneiro molecular") - as chamadas insulinas monopásicas (monopás, insulrap, etc.),
c) cristalizado e purificado mediante unha "criba molecular" e cromatografía de intercambio iónico
- as chamadas insulinas monocomponentes (MS actrapida, EM semilente, MS monotardo, EM ultralente).
As insulinas cristalizadas, pero non cromatografadas, son, normalmente, preparados de insulina que se producen de forma natural. Conten varias impurezas en forma de moléculas de proinsulina, glucagón, péptido C (cadea Ai B de proinsulina), somatostatina e outras proteínas. Nestas preparacións, o contido en proinsulina é superior a 10.000 partículas por millón.
Os preparados de insulina altamente purificados (por filtración a través de xeles), chamados monópicos, xa que só un pico é visible no cromatograma, conteñen menos de 3000 impurezas (de 50 a 3000) e incluso máis mellorables monocomponentes - menos de 10 partículas por millón de partículas de insulina. Os preparativos dos monocomponentes son cada vez máis importantes. III. A velocidade de inicio dos efectos e a súa duración distinguen:
a) fármacos de acción curta (actrapid, actrapid MS, actrapid NM, insulrap, homeópata 40, insuman rápido, etc.). O inicio da acción destas drogas é de 15-30 minutos, a duración da acción é de 6-8 horas,
b) fármacos de media duración da acción (o inicio da acción despois de 1-2 horas, a duración total do efecto é de 12 a 16 horas), - MS selente, - Humulina N, cinta humulina, homofan, - cinta, cinta MS, monotardo MS (2-4 horas e 20-24 horas respectivamente),
- Iletin I NPH, Iletin II NPH,
- insulong SPP, cinta insulina GPP, SPP, etc.
c) medicamentos de duración media mesturados con insulina de acción curta: (inicio da acción 30 minutos, duración de 10 a 24 horas),
- Humulin M-1, M-2, M-3, M-4 (a duración da acción é de ata 12 a 16 horas),
- peite insuman. 15/85, 25/75, 50/50 (válido para 10-16 horas).
g) fármacos de longa acción:
- Ultra cinta, ultra cinta MS, ultra cinta NM (ata 28 horas),
- SPP superlente de insulina (ata 28 horas),
- Humulin ultralente, NM ultratard (ata 24-28 horas).
O ACTRAPID, obtido a partir de células beta dos illotes pancreáticos de porco, prodúcese como preparación oficial en botellas de 10 ml, a maioría das veces cunha actividade de 40 pezas en 1 ml. É administrado parenteralmente, a maioría das veces baixo a pel. Este medicamento (como todos os fármacos do subgrupo de insulina de acción curta) ten un efecto rápido de azucre. O efecto desenvólvese despois de 15-20 minutos e o pico de acción nótase despois das 2-4 horas. A duración total do efecto hipoglucémico é de 6-8 horas en adultos, e en nenos ata 8-10 horas.
Vantaxes dos medicamentos con insulina de acción curta (actrapid):
1) actuar rapidamente
2) dar unha concentración fisiolóxica máxima no sangue,
3) actuar por pouco tempo.
A principal desvantaxe é a curta duración da acción, que require inxeccións repetidas. Indicacións para o uso de preparados de insulina de acción curta:
1. Tratamento de pacientes con diabetes mellitus insulinodependentes. O medicamento adminístrase baixo a pel.
2. Nas formas máis graves de diabetes mellitus non dependentes da insulina en adultos.
3. Con coma diabético (hiperglicémico). Neste caso, os fármacos adminístranse tanto baixo a pel como nunha vea.
A dose de insulina é unha cuestión extremadamente difícil, xa que é necesaria a selección individualizada de doses.
Unha das formas máis primitivas de calcular a dose de insulina é introducir 1 unidade de insulina por gramo de azucre na orina do paciente. As primeiras inxeccións de insulina e a selección da dose óptima realízanse preferentemente nun hospital. Ao mesmo tempo, intentan non seleccionar unha dose abstracta, senón unha específica. Recoméndase ao paciente toda a dieta cunha semana de antelación.
4. Moi raramente, as drogas úsanse como axentes anabólicos en nenos con pouca nutrición. Neste caso, o medicamento adminístrase baixo a pel para aumentar o apetito.
Segundo esta indicación, os fármacos úsanse en pacientes con descenso xeral na nutrición, desnutrición, furunculose, tirotoxicosis, vómitos e hepatite crónica.
5. As drogas poden formar parte dunha mestura polarizante (potasio, glicosa e insulina) para manter a función do miocardio nas arritmias cardíacas (cando se produce o fenómeno da hipocalise, por exemplo, durante a intoxicación con glicósidos cardíacos).
6. Nunha clínica psiquiátrica, previamente usáronse fármacos ao realizar terapia de choque en pacientes con esquizofrenia (ao conseguir coma hipoglicémico). Agora esta evidencia está practicamente ausente, xa que hai moitos bos psicotrópicos.
7. Os fármacos están indicados para pacientes con diabetes mellitus non dependentes da insulina durante o embarazo, xa que os axentes hipoglicémicos non teñen efectos teratóxenos.
8. Persoas con diabetes mellitus non dependentes da insulina durante a cavidade e outras intervencións cirúrxicas importantes, con enfermidades infecciosas.
Ademais das preparacións de insulina de acción rápida e curta, segríase a insulina de acción prolongada. A presenza nestas preparacións das principais proteínas - protamina e globina, cinc, así como o tampón de sal cambia a taxa de inicio do efecto hipoglucémico, o tempo de acción máxima, é dicir, o pico de acción e a duración total da acción. Como resultado de tal mestura obtense unha suspensión que se absorbe lentamente, mantendo unha dose baixa de fármaco no sangue durante moito tempo. Agora hai moitos preparados de insulina de longa acción (ver clasificación). Todos estes fármacos adminístranse só de forma subcutánea.
Vantaxes dos preparados de insulina prolongados:
1) os fármacos adminístranse só dúas ou unha vez ao día,
2) as drogas teñen un pH elevado, o que fai que as inxeccións sexan menos dolorosas e a insulina actúe máis rápido.
1) a ausencia dun pico fisiolóxico, a partir do cal se desprende que estes fármacos non poden administrarse a pacientes con diabetes mellitus grave e deben usarse para formas relativamente leves e moderadas,
2) Non se deben inxectar nunca as drogas nunha vea (para evitar embolia),
Preparados para insulina: nomes, farmacoloxía e mecanismo de acción
A Federación Internacional de Diabetes prevé que para o 2040 o número de pacientes con diabetes será duns 624 millóns de persoas. Na actualidade, 371 millóns de persoas padecen a enfermidade. A propagación desta enfermidade está asociada a un cambio no estilo de vida das persoas (predomina un estilo de vida sedentario, falta de actividade física) e as adiccións aos alimentos (o uso de produtos químicos do supermercado ricos en graxas animais).
A humanidade coñece a diabetes durante moito tempo, pero un avance no tratamento desta enfermidade produciuse hai só un século, cando un diagnóstico acabou coa morte.
A historia do descubrimento e creación de insulina artificial
En 1921, o médico canadense Frederick Bunting e o seu axudante, estudante nunha universidade médica, Charles Best intentaron buscar unha conexión entre o páncreas e o inicio da diabetes. Para a investigación, un profesor da Universidade de Toronto, John MacLeod, proporcionoulles un laboratorio co equipamento necesario e 10 cans.
Os médicos comezaron o seu experimento eliminando completamente o páncreas nalgúns cans, no resto venderon os conductos do páncreas antes da extracción. A continuación colocouse o órgano atrofiado para a súa conxelación nunha solución hipertónica. Despois do descongelamento, a substancia resultante (insulina) administrouse a animais con glándula eliminada e clínica de diabetes.
Como resultado, rexistrouse unha diminución do azucre no sangue e unha mellora do estado xeral e do benestar do can. Despois diso, os investigadores decidiron tentar obter insulina do páncreas das becerras e déronse conta de que pode facelo sen ligadura dos condutos.Este procedemento non foi doado e lento.
Bunting e Best comezaron a realizar ensaios con persoas consigo mesmas. Como resultado de ensaios clínicos, ambos se marearon e débiles, pero non houbo complicacións graves do medicamento.
En 1923, Frederick Butting e John MacLeod foron galardoados co premio Nobel de insulina.
Os preparados de insulina obtéñense de materias primas de orixe animal ou humana. No primeiro caso, úsase o páncreas de porcos ou gando. A miúdo causan alerxias, polo que poden ser perigosos. Isto é especialmente certo para a insulina bovina, cuxa composición é significativamente diferente da humana (tres aminoácidos en vez dun).
Existen dous tipos de preparados para a insulina humana:
- semisintético
- semellante ao humano.
A insulina humana obtense empregando métodos de enxeñería xenética. empregando encimas de cepas de levadura e bacterias de E. coli. É absolutamente idéntico en composición á hormona producida polo páncreas. Aquí estamos falando de E. coli xeneticamente modificado, que é capaz de producir insulina humana deseñada xeneticamente. A insulina Actrapid é a primeira hormona obtida a través da enxeñaría xenética.
As variedades de insulina no tratamento da diabetes difiren entre si en varias formas:
- Duración da exposición.
- Velocidade de acción despois da administración de fármacos.
- A forma de liberación da droga.
Segundo a duración da exposición, os preparados de insulina son:
- ultrashort (o máis rápido)
- curto
- medio-longo
- longo
- combinado
Os medicamentos por ultrasóns (insulina apidra, insulina humalog) están deseñados para reducir instantaneamente o azucre no sangue. Introdúcense antes das comidas, o resultado do efecto maniféstase dentro de 10-15 minutos. Despois dun par de horas, o efecto da droga faise máis activo.
Medicamentos de acción curta (insulina actrapida, insulina rápida)comezar a traballar media hora despois da administración. A súa duración é de 6 horas. É necesario administrar insulina 15 minutos antes de comer. Isto é necesario para que o tempo de inxestión de nutrientes no corpo coincida co tempo de exposición ao medicamento.
Introdución Fármacos de exposición media (insulina protafan, insulina humulina, insulina basal, mestura de insulina nova) non depende do tempo de inxestión de alimentos. A duración da exposición é de 8-12 horascomeza a estar activo dúas horas despois da inxección.
O efecto máis longo (aproximadamente 48 horas) sobre o corpo é exercido por un tipo prolongado de preparación de insulina. Comeza a funcionar entre catro e oito horas despois da administración (insulina tresiba, insulina flotante).
Os preparados mesturados son mesturas de insulinas de varias duración da exposición. O comezo do seu traballo comeza media hora despois da inxección, e a duración total da acción é de 14 a 16 horas.
En xeral pódense distinguir propiedades positivas de análogos como:
- o uso de solucións neutras, non ácidas,
- tecnoloxía de ADN recombinante
- a aparición de novas propiedades farmacolóxicas de análogos modernos.
Os medicamentos similares á insulina son creados reorganizando aminoácidos para mellorar a eficacia dos fármacos, a súa absorción e excreción. Debe superar a insulina humana en todas as propiedades e parámetros:
Os medicamentos (comprimidos de insulina ou inxeccións), así como a dose do medicamento só deberían seleccionar un especialista cualificado. A auto-medicación só pode agravar o curso da enfermidade e complicala.
Por exemplo, a dose de insulina para pacientes con diabetes tipo 2 para controlar o azucre no sangue será maior que para diabéticos tipo 1. Na maioría das veces, a insulina bolus é administrada cando se usan preparacións de insulina curtas varias veces ao día.
A continuación móstrase unha lista de medicamentos que máis se usan no tratamento da diabetes.
Clasificación da insulina por duración da acción: táboa e nomes
A insulina é unha hormona proteína-péptida que é producida polas células beta pancreáticas.
A molécula de insulina na súa estrutura ten dúas cadeas polipéptidas. Unha cadea está composta por 21 aminoácidos ea segunda ten 30 aminoácidos. As cadeas están interconectadas mediante pontes péptidos. O peso molecular da molécula é aproximadamente 5700. En case todos os animais, a molécula de insulina é semellante entre si, coa excepción de ratos e ratas, a insulina nos roedores dos animais é diferente da insulina noutros animais. Outra diferenza entre a insulina nos ratos é que se produce de dúas formas.
A maior similitude da estrutura primaria está entre a insulina humana e a porcina.
A implementación das funcións da insulina débese á presenza da súa capacidade para interactuar con receptores específicos localizados na superficie da membrana celular. Despois da interacción, fórmase un complexo receptor da insulina. O complexo resultante penetra na célula e afecta a un gran número de procesos metabólicos.
Nos mamíferos, os receptores de insulina están localizados en case todo tipo de células a partir das cales está construído o corpo. Non obstante, as células diana, que son hepatocitos, miocitos, lipocitos, son máis susceptibles á formación complexa entre o receptor e a insulina.
A insulina é capaz de influír en case todos os órganos e tecidos do corpo humano, pero os seus obxectivos máis importantes son o músculo e o tecido adiposo.
E
A nsulina é un importante regulador do metabolismo dos carbohidratos no corpo. A hormona aumenta o transporte de glicosa pola membrana celular ea súa utilización por estruturas internas.
Coa participación da insulina, o glicóxeno sintetízase nas células do fígado a partir da glicosa. Unha función adicional da insulina é a supresión da rotura do glicóxeno ea súa conversión en glicosa.
En caso de violación no corpo no proceso de produción de hormonas, desenvólvense diversas enfermidades, unha das cales é a diabetes.
En caso de falta de insulina no corpo, é necesaria a súa administración dende o exterior.
Ata a data, os farmacéuticos sintetizaron varios tipos deste composto, que difiren de moitos xeitos.
Todas as preparacións modernas de insulina, producidas por empresas farmacéuticas mundiais, difiren de varias formas. As principais características da clasificación da insulina son:
- orixe
- a velocidade de entrada en funcionamento cando se introduce no corpo e a duración do efecto terapéutico,
- o grao de pureza do fármaco e o método de purificación da hormona.
Dependendo da orixe, a clasificación dos preparados de insulina inclúe:
- Medicamentos naturais - biosintéticos - de orixe natural producidos usando o páncreas do gando vacún. Tales métodos para a produción de cintas de insulina GPP, ultralente MS. A insulina Actrapid, insulrap SPP, MS monotardo, semilentos e algúns outros prodúcense usando páncreas de porco.
- Medicamentos sintéticos ou específicos de especies para a insulina. Estes medicamentos fabrícanse mediante métodos de enxeñaría xenética. A insulina prodúcese mediante a tecnoloxía recombinante do ADN. Deste xeito, fabrícanse insulinas como actrapid NM, homofan, isofan NM, humulina, ultramarino NM, monotardo NM, etc.
Dependendo dos métodos de purificación e da pureza do medicamento resultante, distínguese insulina:
- cristalizado e non cromatografiado - a ruppa inclúe a maior parte da insulina tradicional. Que antes se producían no territorio da Federación Rusa, neste momento non se produce este grupo de drogas en Rusia,
- cristalizadas e filtradas con xeles, as preparacións deste grupo son monocopa ou monocapa,
- Cristalizado e purificado mediante xel e cromatografía de intercambio iónico, este grupo inclúe insulinas monocomponentes.
O grupo de cristalizados e filtrados por tamices moleculares e cromatografía de intercambio iónico inclúen as insulinas Actrapid, Insulrap, Actrapid MS, MS Semilent, Monotard MS e Ultralent MS.
Que tipos son insulina e a súa duración de acción
A produción de insulina no noso corpo é variable. Para que a hormona entre no sangue para imitar a súa liberación endóxena, os pacientes con diabetes necesitan diferentes tipos de insulina. Para aqueles fármacos que son capaces de permanecer no tecido subcutáneo durante moito tempo e penetran gradualmente dende o mesmo no sangue, úsanse normalización da glicemia entre as comidas. A insulina, que chega rapidamente ao torrente sanguíneo, é necesaria para eliminar a glicosa dos vasos dos alimentos.
Se se seleccionan correctamente os tipos e as doses da hormona, a glicemia en diabéticos e persoas saudables difire pouco. Neste caso, din que a diabetes está compensada. O principal obxectivo do seu tratamento é a compensación da enfermidade.
A primeira insulina obtívose do animal, desde entón mellorouse máis dunha vez. Agora xa non se usan medicamentos de orixe animal, foron substituídos pola hormona de enxeñería xenética e fundamentalmente novos análogos de insulina. Todos os tipos de insulina á nosa disposición pódense agrupar segundo a estrutura da molécula, a duración da acción e a composición.
A solución por inxección pode conter unha hormona de diferentes estruturas:
- Humano. Recibiu este nome porque repite completamente a estrutura da insulina no noso páncreas. A pesar da coincidencia completa das moléculas, a duración deste tipo de insulina é diferente da fisiolóxica. A hormona do páncreas entra inmediatamente no torrente sanguíneo, mentres que a hormona artificial leva tempo para absorber o tecido subcutáneo.
- Análogos de insulina. A sustancia empregada ten a mesma estrutura que a insulina humana, unha actividade similar de redución de azucre. Ao mesmo tempo, polo menos un residuo de aminoácido na molécula é substituído por outro. Esta modificación permite acelerar ou retardar a acción da hormona para repetir de cerca a síntese fisiolóxica.
Os dous tipos de insulina son producidos por enxeñaría xenética. A hormona obtense forzándoa a sintetizar Escherichia coli ou microorganismos de levadura, despois do cal o medicamento sofre múltiples purificacións.
Dada a duración da acción da insulina pódense dividir nos seguintes tipos:
Todos os preparados de insulina producidos por empresas farmacéuticas mundiais difiren principalmente de tres formas principais:
2) pola velocidade de inicio dos efectos e a súa duración,
3) segundo o método de purificación e grao de pureza das preparacións.
I. Por orixe distinguir:
a) preparados de insulina naturais (biosintéticos), feitos do páncreas do gando vacún, por exemplo, cinta GPP de insulina, EM ultralente e máis frecuentemente porcos (por exemplo, actrapida, insulrap SPP, MS monotardo, semilente, etc.),
b) insulinas humanas sintéticas ou, máis precisamente, especies específicas. Estes fármacos obtéñense empregando métodos de enxeñaría xenética mediante tecnoloxía recombinante de ADN e, polo tanto, son máis frecuentemente chamados preparados de insulina recombinante do ADN (actrapid NM, homofan, isofan NM, humulina, NM ultratard, NM monotardo, etc.).
II. Segundo o método de purificación e pureza dos fármacos distínguense:
a) cristalizado (mal purificado), pero non cromatografiado; estes son a maioría dos chamados preparados de insulina "tradicionais" producidos anteriormente no noso país (insulina por inxección), pero descontinuados,
b) cristalizadas e filtradas a través de xeles ("peneiro molecular") - as chamadas insulinas monopásicas (monopás, insulrap, etc.),
c) cristalizado e purificado mediante unha "criba molecular" e cromatografía de intercambio iónico
- as chamadas insulinas monocomponentes (MS actrapida, EM semilente, MS monotardo, EM ultralente).
As insulinas cristalizadas, pero non cromatografadas, son, normalmente, preparados de insulina que se producen de forma natural. Conten varias impurezas en forma de moléculas de proinsulina, glucagón, péptido C (cadea Ai B de proinsulina), somatostatina e outras proteínas. Nestas preparacións, o contido en proinsulina é superior a 10.000 partículas por millón.
Os preparados de insulina altamente purificados (por filtración a través de xeles), chamados monópicos, xa que só un pico é visible no cromatograma, conteñen menos de 3000 impurezas (de 50 a 3000) e incluso máis mellorables monocomponentes - menos de 10 partículas por millón de partículas de insulina. Os preparativos dos monocomponentes son cada vez máis importantes. III. A velocidade de inicio dos efectos e a súa duración distinguen:
a) fármacos de acción curta (actrapid, actrapid MS, actrapid NM, insulrap, homeópata 40, insuman rápido, etc.). O inicio da acción destas drogas é de 15-30 minutos, a duración da acción é de 6-8 horas,
b) fármacos de media duración da acción (o inicio da acción despois de 1-2 horas, a duración total do efecto é de 12 a 16 horas), - MS selente, - Humulina N, cinta humulina, homofan, - cinta, cinta MS, monotardo MS (2-4 horas e 20-24 horas respectivamente),
- Iletin I NPH, Iletin II NPH,
- insulong SPP, cinta insulina GPP, SPP, etc.
c) medicamentos de duración media mesturados con insulina de acción curta: (inicio da acción 30 minutos, duración de 10 a 24 horas),
- Humulin M-1, M-2, M-3, M-4 (a duración da acción é de ata 12 a 16 horas),
- peite insuman. 15/85, 25/75, 50/50 (válido para 10-16 horas).
g) fármacos de longa acción:
- Ultra cinta, ultra cinta MS, ultra cinta NM (ata 28 horas),
- SPP superlente de insulina (ata 28 horas),
- Humulin ultralente, NM ultratard (ata 24-28 horas).
O ACTRAPID, obtido a partir de células beta dos illotes pancreáticos de porco, prodúcese como preparación oficial en botellas de 10 ml, a maioría das veces cunha actividade de 40 pezas en 1 ml. É administrado parenteralmente, a maioría das veces baixo a pel. Este medicamento (como todos os fármacos do subgrupo de insulina de acción curta) ten un efecto rápido de azucre. O efecto desenvólvese despois de 15-20 minutos e o pico de acción nótase despois das 2-4 horas. A duración total do efecto hipoglucémico é de 6-8 horas en adultos, e en nenos ata 8-10 horas.
Vantaxes dos medicamentos con insulina de acción curta (actrapid):
1) actuar rapidamente
2) dar unha concentración fisiolóxica máxima no sangue,
3) actuar por pouco tempo.
A principal desvantaxe é a curta duración da acción, que require inxeccións repetidas. Indicacións para o uso de preparados de insulina de acción curta:
1. Tratamento de pacientes con diabetes mellitus insulinodependentes. O medicamento adminístrase baixo a pel.
2. Nas formas máis graves de diabetes mellitus non dependentes da insulina en adultos.
3. Con coma diabético (hiperglicémico). Neste caso, os fármacos adminístranse tanto baixo a pel como nunha vea.
A dose de insulina é unha cuestión extremadamente difícil, xa que é necesaria a selección individualizada de doses.
Unha das formas máis primitivas de calcular a dose de insulina é introducir 1 unidade de insulina por gramo de azucre na orina do paciente. As primeiras inxeccións de insulina e a selección da dose óptima realízanse preferentemente nun hospital. Ao mesmo tempo, intentan non seleccionar unha dose abstracta, senón unha específica. Recoméndase ao paciente toda a dieta cunha semana de antelación.
4. Moi raramente, as drogas úsanse como axentes anabólicos en nenos con pouca nutrición. Neste caso, o medicamento adminístrase baixo a pel para aumentar o apetito.
Segundo esta indicación, os fármacos úsanse en pacientes con descenso xeral na nutrición, desnutrición, furunculose, tirotoxicosis, vómitos e hepatite crónica.
5. As drogas poden formar parte dunha mestura polarizante (potasio, glicosa e insulina) para manter a función do miocardio nas arritmias cardíacas (cando se produce o fenómeno da hipocalise, por exemplo, durante a intoxicación con glicósidos cardíacos).
6. Nunha clínica psiquiátrica, previamente usáronse fármacos ao realizar terapia de choque en pacientes con esquizofrenia (ao conseguir coma hipoglicémico). Agora esta evidencia está practicamente ausente, xa que hai moitos bos psicotrópicos.
7. Os fármacos están indicados para pacientes con diabetes mellitus non dependentes da insulina durante o embarazo, xa que os axentes hipoglicémicos non teñen efectos teratóxenos.
8. Persoas con diabetes mellitus non dependentes da insulina durante a cavidade e outras intervencións cirúrxicas importantes, con enfermidades infecciosas.
Ademais das preparacións de insulina de acción rápida e curta, segríase a insulina de acción prolongada. A presenza nestas preparacións das principais proteínas - protamina e globina, cinc, así como o tampón de sal cambia a taxa de inicio do efecto hipoglucémico, o tempo de acción máxima, é dicir, o pico de acción e a duración total da acción. Como resultado de tal mestura obtense unha suspensión que se absorbe lentamente, mantendo unha dose baixa de fármaco no sangue durante moito tempo. Agora hai moitos preparados de insulina de longa acción (ver clasificación). Todos estes fármacos adminístranse só de forma subcutánea.
Vantaxes dos preparados de insulina prolongados:
1) os fármacos adminístranse só dúas ou unha vez ao día,
2) as drogas teñen un pH elevado, o que fai que as inxeccións sexan menos dolorosas e a insulina actúe máis rápido.
1) a ausencia dun pico fisiolóxico, a partir do cal se desprende que estes fármacos non poden administrarse a pacientes con diabetes mellitus grave e deben usarse para formas relativamente leves e moderadas,
2) Non se deben inxectar nunca as drogas nunha vea (para evitar embolia),
1. O máis frecuente, formidable e perigoso é o desenvolvemento de HIPOGLYCEMIA. Isto é facilitado por:
- non coincidencia da dose administrada e do consumo de alimentos,
- gran actividade física,
- enfermidades do fígado e dos riles,
Os primeiros síntomas clínicos da hipoglucemia (efectos vexetotrópicos das insulinas "rápidas"): irritabilidade, ansiedade, debilidade muscular, depresión, cambios na agudeza visual, taquicardia, sudoración, tremores, palidez da pel, "golpes de oca", sentido do medo. Unha diminución da temperatura corporal con coma hipoglucémico é de valor diagnóstico.
Os medicamentos de longa duración causan hipoglucemia durante a noite (pesadelos, sudoración, inquietude, cefalea ao espertar - síntomas cerebrais).
Cando usa preparados de insulina, o paciente debe ter sempre unha pequena cantidade de azucre con el, un anaco de pan que, en presenza de síntomas de hipoglucemia, debe comer rapidamente. Se o paciente está en coma, entón debe inxectarse glicosa na vea. Normalmente, 20-40 ml dunha solución ao 40% son suficientes. Tamén pode inxectar 0,5 ml de adrenalina baixo a pel ou 1 mg de glucagón (en solución) no músculo.
Recentemente, para evitar esta complicación, apareceron novas prácticas no campo da enxeñaría e da tecnoloxía da insulinoterapia e puxéronse en práctica en Occidente. Isto débese á creación e utilización de dispositivos técnicos que administran continuamente insulina mediante un dispositivo de tipo pechado que regula a taxa de infusión de insulina de acordo co nivel de glicemia ou facilita a administración de insulina segundo un programa dado utilizando distribuidores ou micropompas. A introdución destas tecnoloxías permite a terapia intensiva coa insulina coa aproximación, ata certo punto, dos niveis de insulina durante o día a niveis fisiolóxicos. Isto axuda a conseguir unha compensación da diabetes mellitus en pouco tempo e mantela nun nivel estable, normalizando outros indicadores metabólicos.
O xeito máis sinxelo, máis accesible e seguro de levar a cabo unha insulina terapéutica intensiva é administrar insulina en forma de inxeccións subcutáneas mediante dispositivos especiais como unha "xeringa" ("Novopen" - Checoslovaquia, "Novo" - Dinamarca, etc.). Coa axuda destes dispositivos é posible dosificar facilmente e realizar inxeccións case indoloras. Grazas ao axuste automático, usar unha xiringa é moi sinxela, incluso para pacientes con baixa visión.
2. Reaccións alérxicas en forma de picazón, hiperemia, dor no lugar da inxección, urticaria, linfadenopatía.
Unha alerxia pode ser non só á insulina, senón tamén á protamina, xa que esta última tamén é unha proteína. Polo tanto, é mellor usar drogas que non conteñan proteína, por exemplo, cinta de insulina. Cando é alérxico á insulina bovina, é substituído por carne de porco, cuxas propiedades antixenicas son menos pronunciadas (xa que esta insulina difire da humana por un aminoácido). Na actualidade, en relación con esta complicación da insulinoterapia, creáronse preparados de insulina altamente purificados: insulinas monopicas e monocomponentes. A alta pureza dos preparados monocomponentes reduce a produción de anticorpos contra a insulina e, polo tanto, a transferencia do paciente á insulina monocomponente contribúe a reducir a concentración de anticorpos á insulina no sangue, a aumentar a concentración de insulina libre e, polo tanto, axuda a reducir a dose de insulina.
A insulina humana específica da especie obtida por un método recombinante no ADN, é dicir, a enxeñaría xenética, ten vantaxes aínda maiores. Esta insulina ten aínda menos propiedades antixenicas, aínda que non está completamente exenta de esta. Por iso, a insulina monocomponente recombinante úsase para as alerxias á insulina, para a resistencia á insulina, así como en pacientes con diabetes mellitus recentemente diagnosticados, especialmente en mozos e nenos.
3. O desenvolvemento da resistencia á insulina. Este feito está asociado á produción de anticorpos contra a insulina. Neste caso, débese aumentar a dose, así como o uso de insulina monocomponente humana ou porcina.
4. Lipodistrofia no lugar da inxección. Neste caso, débese cambiar o lugar da inxección.
5. Unha diminución da concentración de potasio no sangue, que debe ser regulada pola dieta.
A pesar da presenza no mundo de tecnoloxías ben desenvolvidas para a produción de insulinas altamente purificadas (monocomponentes e humanos, obtidas mediante tecnoloxía recombinante de ADN), unha situación dramática desenvolveuse no noso país con insulinas domésticas. Tras unha seria análise da súa calidade, incluída a experiencia internacional, a produción cese. Actualmente, a tecnoloxía está sendo actualizada. Esta é unha medida necesaria e o déficit resultante compénsase mediante as compras no exterior, principalmente das empresas Novo, Pliva, Eli Lilly e Hoechst.
Editado por Camacho P., Gariba H., Sizmora G. Endocrinoloxía baseada na evidencia, GEOTAR-Media - M., 2014. - 640 p.
Zakharov Yu.L., Korsun V.F. Diabetes Moscova, Editorial das Unións Públicas “Garnov”, 2002, 506 páxinas, circulación de 5000 exemplares.
Vertkin A. L. Diabetes mellitus, “Editorial Eksmo” - M., 2015. - 160 p.

Déixeme presentarme. Chámome Elena. Levo máis de 10 anos traballando como endocrinólogo. Creo que actualmente son un profesional no meu campo e quero axudar a todos os visitantes do sitio a resolver tarefas complexas e non así. Recóllense e procesan coidadosamente todos os materiais do sitio para transmitir o máximo posible toda a información necesaria. Antes de aplicar o descrito no sitio web, é sempre necesaria unha consulta obrigatoria con especialistas.
Insulina de longa duración: diabetes: todo sobre a enfermidade e os tratamentos
Insulina de acción longa "Lantus"
O máis estendido na actualidade é o glargin, que leva unha marca Lantus. 1 ml de solución contén 100 glargina de Edinsulina. Lantus é liberado en cartuchos (mangas) de 3 ml, en botellas de 10 ml, así como en xeringas "Opti Set" de 3 ml.
O inicio da acción de Lantus, de media, ocorre 1 hora despois da súa administración subcutánea. A duración media da acción é de 24 horas, e a máxima de 29 horas. A natureza dos efectos de Lantus sobre a glicemia pode ter cambios significativos durante a duración da acción deste medicamento, tanto en diferentes pacientes como nun paciente.
Características da transición doutro tipo de insulina a Lantus
En caso de tratamento diabetes tipo 1 O Lantus úsase como insulina principal. Para tratamento diabetes tipo 2 O Lantus, por regra xeral, úsase como único método de tratamento específico, ou en combinación con outras drogas que normalizan os niveis de glicosa no sangue.
Se hai transición do tratamento insulina de longa acción tampouco insulina de duración media en Lantus pode requirir unha certa corrección da dose diaria de insulina básica ou un cambio na terapia antidiabética. Neste caso, pode cambiar a dose eo modo de administración de insulina de acción curta ou a dose comprimidos para o azucre.
Se está cambiando a dobre administración doutro tipo de insulina a unha única inxección de Lantus, entón vostede debe reducir a dose diaria de insulina basal en aproximadamente un 20-30% durante as primeiras semanas de tratamento. Isto debe facerse para reducir o risco de desenvolver unha hipoglucemia nocturna ou matutina. Ademais, durante este período, a redución da dose de Lantus terá que compensarse cun aumento adecuado da dose insulina de acción curta.
Inxeccións de Lantus durante o embarazo
Curso e desenlace de embarazo no caso do uso de Lantus non é diferente do embarazo de pacientes con diabetes que reciban outro tipo de preparados de insulina. Non obstante, hai que ter en conta que a necesidade diaria de insulina durante o primeiro trimestre - nos primeiros 3 meses de embarazo, pode diminuír lixeiramente e despois deste segundo e terceiro trimestre - aumentar lixeiramente.
Despois do nacemento, diminúe a necesidade de insulina Lantus, como a outra insulina, o que leva certo risco de hipoglucemia. Isto é importante considerar ao axustar a dose de insulina. Os pacientes con diabetes que presentan insuficiencia renal, nefropatía diabética, así como insuficiencia hepática grave, a necesidade de insulina, incluída en Lantus, pode diminuír.
Características da introdución da insulina "Lantus"
Con insulinoterapia mediante Lantus, en máis dun 3-4% dos casos obsérvanse reaccións alérxicas nos lugares da súa administración. As reaccións alérxicas maniféstanse como vermelhidão da pel, urticaria, picazón ou hinchazón. Para a ausencia de reaccións alérxicas, así como para reducir a gravidade destas reaccións, é desexable cambiar constantemente os sitios de inxección para a administración subcutánea de insulina.
Tenda Insulin Glargine (Lantus) necesario nun lugar protexido da luz solar, cuxa temperatura sexa de 2 a 8 ºC. Non conxele insulina. Está permitido gardar o cartucho ou botella usada con Lantus a unha temperatura non superior a 25 ° C durante 4 semanas. Para cumprir estas recomendacións, é recomendable marcar a data de uso na etiqueta de insulina.A vida útil da insulina Lantus, que non se usa é de 2 anos.
Clasificación da insulina
Clasificación da insulina
Moderno clasificación de insulina: basal e comida. Lugar de presentación, vinculante por &
Moderno clasificación &
Moderno clasificación de insulina Hai longos (basais) e curtos e
Clasificación da insulina Azucre e
www.diabet-stop.com/&/clasificación—insulina
Grazas ao amplo clasificación de insulina é posible deseñar varias técnicas para el &
Clasificación da insulina
A insulina clasifícase normalmente por orixe (bovina, porcina, humana e
Especie insulina: elección necesaria
Clasificación da insulina. Polo número de compoñentes: monovid, dos cales están feitos
Preparativos insulina e &
Moderno clasificación de insulina por duración da acción preséntase o
Insulinas: Descrición e
Clasificación. As insulinas normalmente clasifícanse por drogas insulina combinado e
Especie insulina Omnipharm
A máis significativa clínicamente é clasificación de insulina pola velocidade de ataque e
Insulina e os seus tipos
Característico e clasificación grupo de drogas insulina, a súa recepción e efecto en &
Mikhail Akhmanov e Khavra Astamirova &
2. Clasificación diabetes e almacenamento. Intercambiabilidade insulina
Clasificación diabetes mellitus
Ofrécese actualmente clasificación e que poden violar a acción insulina &
Terapia de baixada de azucre
Clasificación axentes hipoglucémicos e estimulan a síntese endóxena insulina &
Drogas hormonais, parte 1 e
Agora drogas insulina hai moita acción prolongada (ver clasificación).
Diabetes mellitus -
Última revisión clasificacións SD fixo e en caso de fallo insulina (azucre e
Libro de texto de endocrinoloxía Capítulo 6 e
CLASIFICACIÓN DIABETAS DE AZUCRE. Diabetes e pacientes prescinden de exóxenos insulina &
Farmacoloxía clínica e
Clasificación axentes hipoglucémicos. Farmacoloxía clínica insulina &
Comparación de farmacocinética insulina
Novidade clasificación agullas de insulina. 9 meses e estar a doses moi pequenas insulina &
Pílulas sostidas e sostidas
Clasificación da insulina acción prolongada. Contrapartes basais insulina.
Selección insulina vén da cela & Clasificación Diabetes Clínica e
CLASIFICACIÓN DIABETAS DE AZUCRE
CLASIFICACIÓN DIABETES e dependendo completamente insulina &
12_ PREGUNTAS DE EXAMEN
agma.astranet.ru/files/Kafedry/Farmakognozii/12.doc Ficheiro DOC
Preparativos insulina (enxeñeiro xenético, carne de porco, tenreira). Clasificación preparados para &
NORMAS NACIONAIS DE RENDERACIÓN &
e secreción insulinaaccións insulina ou ambos destes factores. OMS, 1999. CLASIFICACIÓN AZUCRE e
Mecanismo de acción e
Clasificación da insulina acción prolongada. Contrapartes basais insulina.
Drogas hormonais farmacolóxicas.ru
Clasificación da insulina por duración da acción: acción por ultrasonido (ata 4 horas)
Clasificación da insulina e formas de dosificación. Por duración e
DIABETAS DE AZUCRE: Artigos: Medfind.ru e
Clasificación da insulina por duración da acción: 1. inicio de acción curta (6-8 horas)
Endocrinoloxía
Clasificación da insulinaÁreas de inxección insulina e cinética de absorción insulina
Diaclase: escola sanofi e diabetes
Moderno clasificación subdivide as drogas insulina en basal e prandial.
Comparación insulina Apidra con &
Novidade clasificación agullas de insulina. 9 meses e cantidade residual Insulina (activo e
Selección de medicamentos e sitio web para a diabetes
Os principais criterios de selección (e clasificacións) preparados insulina serve a duración da súa &
Insulina de longa duración: diabetes: todo sobre a enfermidade e os tratamentos
Insulina de acción longa "Lantus"
O máis estendido hoxe en día é o glargin, que leva unha marca Lantus. 1 ml de solución contén 100 glargina de Edinsulina. Lantus é liberado en cartuchos (mangas) de 3 ml, en botellas de 10 ml, así como en xeringas "Opti Set" de 3 ml.
O inicio da acción de Lantus, de media, ocorre 1 hora despois da súa administración subcutánea. A duración media da acción é de 24 horas, e a máxima de 29 horas. A natureza dos efectos de Lantus sobre a glicemia pode ter cambios significativos durante a duración da acción deste medicamento, tanto en diferentes pacientes como nun paciente.
Características da transición doutro tipo de insulina a Lantus
En caso de tratamento diabetes tipo 1 O Lantus úsase como insulina principal. Para tratamento diabetes tipo 2 O Lantus, por regra xeral, úsase como único método de tratamento específico, ou en combinación con outras drogas que normalizan os niveis de glicosa no sangue.
Se hai transición do tratamento insulina de longa acción tampouco insulina de duración media en Lantus pode requirir unha certa corrección da dose diaria de insulina básica ou un cambio na terapia antidiabética. Neste caso, pode cambiar a dose eo modo de administración de insulina de acción curta ou a dose comprimidos para o azucre.
Se está cambiando a dobre administración doutro tipo de insulina a unha única inxección de Lantus, entón vostede debe reducir a dose diaria de insulina basal en aproximadamente un 20-30% durante as primeiras semanas de tratamento. Isto debe facerse para reducir o risco de desenvolver unha hipoglucemia nocturna ou matutina. Ademais, durante este período, a redución da dose de Lantus terá que compensarse cun aumento adecuado da dose insulina de acción curta.
Inxeccións de Lantus durante o embarazo
Curso e desenlace de embarazo no caso do uso de Lantus non é diferente do embarazo de pacientes con diabetes que reciban outro tipo de preparados de insulina. Non obstante, hai que ter en conta que a necesidade diaria de insulina durante o primeiro trimestre - nos primeiros 3 meses de embarazo, pode diminuír lixeiramente e despois deste segundo e terceiro trimestre - aumentar lixeiramente.
Despois do nacemento, diminúe a necesidade de insulina Lantus, como a outra insulina, o que leva certo risco de hipoglucemia. Isto é importante considerar ao axustar a dose de insulina. Os pacientes con diabetes que presentan insuficiencia renal, nefropatía diabética, así como insuficiencia hepática grave, a necesidade de insulina, incluída en Lantus, pode diminuír.
Características da introdución da insulina "Lantus"
Con insulinoterapia mediante Lantus, en máis dun 3-4% dos casos obsérvanse reaccións alérxicas nos lugares da súa administración. As reaccións alérxicas maniféstanse como vermelhidão da pel, urticaria, picazón ou hinchazón. Para a ausencia de reaccións alérxicas, así como para reducir a gravidade destas reaccións, é desexable cambiar constantemente os sitios de inxección para a administración subcutánea de insulina.
Tenda Insulin Glargine (Lantus) necesario nun lugar protexido da luz solar, cuxa temperatura sexa de 2 a 8 ºC. Non conxele insulina. Está permitido gardar o cartucho ou botella usada con Lantus a unha temperatura non superior a 25 ° C durante 4 semanas. Para cumprir estas recomendacións, é recomendable marcar a data de uso na etiqueta de insulina.A vida útil da insulina Lantus, que non se usa é de 2 anos.
Clasificación da insulina
1. insulina curta (reguladora, soluble)
A insulina curta comeza a actuar despois da administración subcutánea despois de 30 minutos (polo tanto, administrada entre 30-40 minutos antes das comidas), o pico de acción prodúcese despois de 2 horas, desaparece do corpo despois de 6 horas.
- Insulina soluble (enxeñería xenética humana) - Actrapid HM, Bioinsulina R, Gansulina R, Xensulina R, Insuran R, Rinsulina R, Humulina Regular.
- Insulina soluble (semisintética humana) - Biogulina R, Humodar R.
- Insulina soluble (monocomponente de porco) - Actrapid MS, Monodar, Monosuinsulin MK.
2. insulina por ultrasonido (análogo, equivalente humano)
A insulina por ultrasonido comeza a actuar despois de 15 minutos, o pico despois de 2 horas, desaparece do corpo despois de 4 horas. É máis fisiolóxico e pódese administrar inmediatamente antes dunha comida (5-10 minutos) ou inmediatamente despois dunha comida.
- A insulina Lyspro (Humalog) é un análogo semisintético da insulina humana.
- Insulina aspart (NovoRapid Penfill, NovoRapid Flexpen).
- Insulina en glulina (Apidra).
1. Insulina de duración media
Comeza a actuar con administración subcutánea despois de 1-2 horas, o pico de acción prodúcese despois de 6-8 horas, a duración da acción é de 10-12 horas. A dose habitual é de 24 unidades / día en 2 doses.
- Isulina-isofan (enxeñería xenética humana) - Biosulina N, Gansulina N, Xensulina N, Insuman Bazal GT, Insran NPH, Protafan NM, Rinsulina NPH, Humulina NPH.
- Insulina insulina (semisintética humana) - Biogulina N, Humodar B.
- Insulina insulina (monocomponente de porco) - Monodar B, Protafan MS.
- Compo de suspensión insulina-cinc - Monotard MS.
2. insulina de longa duración
Comeza a actuar despois de 4-8 horas, o pico de acción prodúcese despois das 8-18 horas, a duración da acción é de 20-30 horas.
- Insulina glargina (Lantus): a dose habitual de 12 unidades / día. A insulina glargina non ten un pico de acción pronunciado, xa que se libera no torrente sanguíneo a un ritmo relativamente constante, polo tanto se administra unha vez. Comeza a actuar en 1-1,5 horas. Nunca dá hipoglucemia.
- Insulina detemir (Levemir Penfill, Levemir Flexpen) - a dose habitual de 20 PIECES / día. Xa que ten un pico pequeno, é mellor dividir a dose diaria en 2 doses.
Mesturas (perfís)
Para o tratamento de pacientes con diabetes mellitus tipo 2, prodúcense insulinas de acción combinada (medicamentos bifásicos), que son mesturas preparadas de insulina prolongada e curta. Indícanse cunha fracción, por exemplo, 25/75 (onde o 25% é insulina curta e o 70% é insulina prolongada).
Normalmente, a introdución de insulina en forma de mestura realízase dúas veces ao día (mañá e noite) e pola tarde prescríbese unha preparación de sulfonilurea de terceira xeración. A insulina mixta é administrada 30 minutos antes da comida (isto é ditado polo feito de que a composición destes fármacos inclúe insulina de acción curta).
- Insulina bifásica (semisintética humana) - Biogulin 70/30, Humalog mix 25, Humodar K25.
- Insulina bifásica (enxeñería xenética humana) - Gansulin 30R, Gensulin M 30, Insuman Comb 25 GT, Mikstard 30 NM, Humulin M3.
- Aspart insulínico bifásico - NovoMix 30 Penfill, NovoMix 30 FlexPen.