Hiperglicemia e epilepsia
Crese que as persoas con diabetes teñen máis probabilidades de padecer epilepsia. A diabetes mellitus adoita ir acompañada de convulsións, que se confunden coa epilepsia. Estes fenómenos difiren na natureza da ocorrencia e a duración da manifestación. A aparición de epilepsia non depende da presenza de diabetes. É importante distinguir un ataque de epilepsia de convulsións diabéticas para axudar adecuadamente ao paciente.
IMPORTANTE SABER! Incluso a diabetes avanzada pode curarse na casa, sen cirurxía nin hospitais. Basta ler o que di Marina Vladimirovna. lea a recomendación.

Causas da epilepsia
Con diabetes, prodúcense convulsións que poden confundirse en manifestacións de epilepsia, pero son de curta duración e teñen unha natureza diferente.
O azucre redúcese ao instante! A diabetes co paso do tempo pode levar a unha serie de enfermidades, como problemas de visión, condicións de pel e cabelo, úlceras, gangrena e incluso tumores cancerosos. A xente ensinou experiencia amarga para normalizar os niveis de azucre. ler máis.
A epilepsia é unha patoloxía común, pero aínda non se estudaron as causas do seu desenvolvemento. Unha convulsión epiléptica desenvólvese debido a un forte mal funcionamento nunha determinada zona do cerebro. Neste momento, a conexión entre aproximadamente 20 mil millóns de neuronas está afectada. Na maioría das veces, a patoloxía desenvólvese ante o fondo dunha lesión cerebral ou o desenvolvemento dun tumor. A aparición de epilepsia non depende da presenza de diabetes no paciente, pero pode ser causada por unha herdanza cargada. Os nenos cuxos pais padecen epilepsia teñen un alto risco de desenvolver esta patoloxía.
Que desencadea unha convulsión epiléptica?
Algúns factores ou unha combinación deles poden provocar o desenvolvemento dunha convulsión epiléptica. Os principais neuropatólogos inclúen:
- lesións cerebrais
- tumores do cerebro de calquera natureza,
- abuso de alcol
- tomar drogas
- anormalidades do desenvolvemento intrauterino,
- hemorragia cerebral,
- dano cerebral infeccioso
- inxestión incontrolada de certas drogas.
A diabetes mellitus non se considera nin a causa principal nin a secundaria da patoloxía. Se por algún motivo o diabético ten un forte cambio no azucre no sangue, ten febre ou unha persoa permítese alcohol, pode provocar o desenvolvemento de epilepsia. Neste caso, é preciso distinguir unha convulsión epiléptica das convulsións características da diabetes.
A diferenza entre unha convulsión epiléptica e convulsións
Se o diabético aumentou drasticamente ou diminuíu o azucre no sangue, a temperatura corporal aumentou ou a persoa se sobrecalentou ao sol, prodúcense cólicos. Este fenómeno difire da epilepsia, porque non se repite durante meses, ocorre raramente e non dura máis de 15 minutos. As convulsións diabéticas accidentais son un fenómeno desagradable característico da patoloxía e nada ten que ver coa epilepsia. Se o cólico dun diabético dura polo menos 15 minutos, as convulsións ocorren con frecuencia e os cólicos musculares son regulares e é probable que o paciente teña epilepsia. O diagnóstico pódese confirmar mediante o desenvolvemento de convulsións, independentemente do nivel de glicosa no sangue.
Manifestacións da enfermidade
Unha característica distintiva dunha convulsión epiléptica en persoas con diabetes é a súbita aparición sen factores provocadores visibles. Ás veces, poucos días antes do inicio da enfermidade, obsérvase a perturbación do sono, a irritabilidade, a perda do apetito. Dependendo da gravidade da patoloxía, o paciente pode perder o coñecemento e caer ao chan. As convulsións empapan todo o corpo, torcen a cara. O paciente non reacciona a nada, non hai reacción das pupilas á luz. Un home bate, fai movementos caóticos ou uniformes. Despois do ataque, o diabético non ten recordos do ocorrido. Unha persoa quéixase de debilidade e somnolencia.
Tratamento da epilepsia na diabetes
A inxestión diaria de ácidos graxos omega-3 reduce as convulsións nun 33%. Se unha persoa con diabetes comeza a ter convulsións epilépticas, recoméndase introducir a caballa, o salmón, o atún, arengada na dieta. Hai preparados de aceite de peixe dispoñibles na farmacia. O médico o prescribe a dose adecuada de aceite de peixe.
Para eliminar as convulsións epilépticas en presenza de diabetes mellitus, é necesario un diagnóstico detallado. O médico desenvolve un réxime de tratamento individual en función dos resultados do diagnóstico, o curso da enfermidade e o nivel de azucre do paciente. Así, os valproates prescritos para os epilépticos, por exemplo, Depakin Chrono, deberían usarse con precaución por diabéticos, xa que o medicamento pode afectar negativamente o estado do páncreas. Non pode cancelar vostede mesmo o tratamento prescrito. É necesario controlar o nivel de glicosa no sangue e evitar cambios bruscos neste indicador para evitar convulsións.
¿Aínda parece imposible curar a diabetes?
A xulgar polo feito de estar lendo estas liñas, a vitoria na loita contra o azucre no sangue aínda non está do teu lado.
E xa pensou no tratamento hospitalario? É comprensible, porque a diabetes é unha enfermidade moi perigosa que, se non é tratada, pode producir a morte. Set constante, micción rápida, visión borrosa. Todos estes síntomas son coñecidos de primeira man.
Pero é posible tratar a causa máis que o efecto? Recomendamos a lectura dun artigo sobre os tratamentos actuais contra a diabetes. Lea o artigo >>
Convulsións hiperglicémicas e hipoglucémicas na diabetes mellitus: síntomas e métodos de primeiros auxilios

A diabetes mellitus é un trastorno endocrino incurable que leva moitas complicacións e acurta a esperanza de vida. As subidas intensas na glicemia no plasma son especialmente perigosas.
O artigo describe os síntomas dun ataque diabético que hai e que facer para mellorar o benestar.
Causas dos ataques diabéticos
 Enténdese por hipoglicemia unha condición que se caracteriza por unha concentración de azucre no sangue por baixo do estándar establecido. A hiperglucemia é un forte salto na glicosa.
Enténdese por hipoglicemia unha condición que se caracteriza por unha concentración de azucre no sangue por baixo do estándar establecido. A hiperglucemia é un forte salto na glicosa.
Ambas opcións son perigosas para os humanos. Polo tanto, cómpre coñecer as causas das convulsións e evitar factores provocadores.
Hiperglicemia
O principal motivo de alta cantidade de azucre en pacientes diagnosticados de diabetes é saltar tomando pílulas de azucre ou inxeccións de insulina. Se o medicamento foi almacenado incorrectamente e deteriorado, pode que non funcione.
Como resultado, os niveis de glicosa no plasma aumentarán.
 Entre outras causas de hiperglicemia están:
Entre outras causas de hiperglicemia están:
- comer alimentos saturados de carbohidratos
- estrés grave, excitación,
- falta de actividade motora,
- a presenza de diversas patoloxías, incluíndo enfermidades infecciosas,
- alimentación excesiva.
Hipoglicemia
Provoca hipoglucemia nunha persoa con diabetes, unha sobredose do medicamento. Unha forte diminución do azucre no sangue pode levar a un cambio na farmacocinética de certos fármacos.
Isto sucede cando un paciente presenta insuficiencia renal ou hepática. Os cambios na farmacocinética tamén se observan coa introdución do medicamento a unha profundidade incorrecta (por exemplo, a insulina non entra na pel, senón no músculo).
Outras causas de hipoglucemia poden incluír:
- longa actividade física longa e significativa,
- gastroparesis,
- período de lactación
- desviacións na glándula pituitaria,
- embarazo
- patoloxía das glándulas suprarrenais,
- beber alcol
- nutrición inadecuada (se o paciente non comeu hidratos de carbono suficientes para cubrir a dose de insulina, a probabilidade de un ataque aumenta significativamente)
- inxestión incontrolada de barbitúricos, anticoagulantes e antihistamínicos (estes fármacos inhiben a síntese de glicosa no fígado, o que crea a base para o desenvolvemento dunha convulsión de hipoglucemia),
- a terapia a longo prazo con gamma globulina (algunhas células beta poden recuperarse e a necesidade de insulina pode caer),
- síndrome de malabsorción.
Hiperglicémico
Un diabete de tipo 2 é un ataque de hiperglicemia. A convulsión diagnostícase cando a glicosa no sangue supera os 6,7 mmol / L.
 Unha alta concentración de azucre pode manifestarse por tales síntomas:
Unha alta concentración de azucre pode manifestarse por tales síntomas:
- micción frecuente
- cheiro a acetona da cavidade oral,
- unha sensación de boca seca constante (a auga potable non reduce a sede),
- amordazas
- cólera dor intensa no abdome.
Hipoglucémico
As enfermidades de hipoglicemia adoitan producirse en diabéticos de tipo 1. Unha complicación desenvólvese cando a glicosa cae por baixo dos 3 mmol / L. Canto máis cae de azucre, máis graves son os síntomas do ataque.
Signos de baixa glicemia:

- taquicardia
- irritabilidade
- tremor das extremidades,
- dispepsia
- suor fría
- forte apetito
- calambres
- ansiedade causal
- epilepsia
- debilidade.
Coma diabético como consecuencia de picos de azucre
Un diabético pode causar coma debido a unha espiga de azucre. O coma diabético enténdese como unha condición grave, que se caracteriza por unha interrupción aguda do funcionamento dos órganos e sistemas, o metabolismo, cambios irreversibles.
A coma pode ser de diferentes tipos:

- acidosis láctica. Ocorre debido á glicólise anaeróbica coa síntese de ácido láctico. As principais causas desta afección son a sepsis, feridas graves, choque, perda de sangue importante. Este tipo de coma é raro, pero representa a maior ameaza para a vida humana,
- hiperosmolar. É característico de diabéticos tipo 2. A razón é a urinación aumentada. Como resultado da deshidratación, o sangue engrosa e os niveis de glicosa séricos aumentan. A glicemia alcanza os 50-60 mmol / l,
- cetoacidótico. O aumento da glicosa no sangue explícase por un aumento dos corpos de cetonas plasmáticas. O medidor mostra unha concentración de azucre no intervalo de 13 a 20 mmol / L. A acetona é detectada na orina,
- hipoglucémico. Desenvólvese cunha sobredose de medicamentos para reducir o azucre, excesiva actividade física, etc. O nivel de azucre sobe ata 10-20 mmol / L.
En calquera caso, o coma supón un grave risco para a saúde e ameaza a vida do paciente. As consecuencias poden ser:
Que facer
 Se de súpeto unha persoa está enferma, o primeiro que hai que facer é medir o nivel de glicemia cun glucómetro.
Se de súpeto unha persoa está enferma, o primeiro que hai que facer é medir o nivel de glicemia cun glucómetro.
Se non hai este dispositivo na casa, é mellor chamar unha ambulancia. Se o dispositivo mostra lixeiras desviacións da norma, o azucre pode estabilizarse de forma independente, inxectando insulina ou comendo algo doce.
Debe comprender como prestar correctamente os primeiros auxilios, que medicamentos están dispoñibles para mellorar o benestar e se os métodos alternativos axudan a reducir os ataques diabéticos.
Primeiros auxilios
Para proporcionar primeiros auxilios para unha convulsión hipoglucémica, cómpre realizar as seguintes accións:

- dálle ao paciente que beba auga con azucre. Fará o té doce, o zume cun alto contido en glicosa. Non se debe dar comida de carbohidratos durante un ataque: neste estado, é posible que unha persoa non poida masticalo,
- unxer as enxivas con pasta especial de glicosa,
- se o paciente está enfermo, deberíase axudar ao seu lado. Se comezou o vómito, é necesario limpar a boca do vómito da vítima,
- se se observan convulsións, hai que ter coidado de que o paciente non se morde a lingua. Recoméndase introducir unha culler ou pega entre os dentes.
Para deter un ataque hiperglicémico, recoméndanse as seguintes accións:

- se a concentración de glicosa supera os 14 mmol / l, paga a pena administrar de inmediato insulina de acción curta (aproximadamente dúas unidades). Non se poden usar grandes doses. A seguinte inxección debe facerse antes dun par de horas despois da primeira inxección,
- saturar o corpo con vitaminas, hidratos de carbono e proteínas. Estes elementos restablecen o equilibrio ácido-base. Solución de refresco e axuda de auga mineral.
Se despois das medidas tomadas a persoa non se sente mellor, debe chamarse con urxencia.
Tratamento de drogas
É importante que os pacientes con tal diagnóstico teñan sempre a medicación adecuada.
Isto axudará a eliminar rapidamente o ataque. Con hiperglicemia utilízase insulina, que baixa rapidamente o azucre. Por exemplo, Biogulin, Diarapid, Actrapid, Insuman ou Humulin.
Para tratar un ataque hipoglucémico, Glucagon é administrado por vía intravenosa. Para evitar que se repitan as convulsións de azucre alto ou baixo, cómpre axustar a dosificación do hipoglucemia usada e reconsiderar a súa dieta. É posible que necesite seleccionar outro medicamento.
Remedios populares
Para o tratamento da diabetes mellitus de tipo non insulino-dependente e a prevención de ataques da enfermidade, úsanse métodos alternativos. Un bo resultado é dado pola ortiga e as taxas baseadas nela. A planta reduce o azucre, mellora a microflora intestinal, normaliza a dixestión e mellora o funcionamento do fígado e do sistema respiratorio.
 As seguintes son receitas eficaces:
As seguintes son receitas eficaces:
- a partes iguais mestura as follas de arándanos, ortigas, lingonberries e galegi. Tome dúas culleres de sopa da composición e despeje 0,5 litros de auga fervendo. Tome 2/3 cunca tres veces ao día,
- ortiga, trevo, celandina e xiloba teñen unha proporción de 4: 2: 1: 3. Despeje unha culler de sopa de 200 ml de auga fervendo. Beba un terceiro vaso tres veces ao día.
Vídeos relacionados
Síntomas e consecuencias da hiperglicemia e hipoglucemia na diabetes mellitus:
Así, é importante poder recoñecer un ataque diabético dende o principio. Maniféstase por síntomas característicos, cuxa gravidade aumenta cunha diminución ou aumento da concentración de azucre no plasma. Con unha convulsión hiperglicémica, ten que actuar pronto para evitar o desenvolvemento de coma.
- Estabiliza os niveis de azucre durante moito tempo
- Restablece a produción de insulina pancreática
Epilepsia no fondo da diabetes mellitus tipo 1: causas e tratamento
Os cólicos son unha complicación común da diabetes. Case todos os pacientes con esta enfermidade crónica sofren. Na maioría dos diabéticos, os cólicos teñen a forma de dor aguda e moi grave nos brazos e nas pernas. Tales ataques ocorren con máis frecuencia pola noite e causan sufrimento grave aos pacientes.
Pero nalgunhas persoas diagnosticadas de diabetes, as convulsións aparecen de forma diferente. Afectan a todos os músculos do corpo, provocando a súa contracción intensa e provocando a miúdo un movemento incontrolado das extremidades. Con tales ataques, unha persoa adoita caer ao chan e incluso pode perder a consciencia.
Tales convulsións son máis frecuentemente observadas con diabetes mellitus de insulina e son similares en síntomas de convulsións epilépticas. Pero, ¿pode desenvolverse a epilepsia no fondo da diabetes mellitus tipo 1 e que pode provocar tales ataques? Son estas cuestións as que máis frecuentemente interesan aos pacientes con diabetes "xuvenil".
Causas das convulsións diabéticas
Cunha forte diminución do azucre no sangue, febre ou exposición prolongada á luz solar directa (superenriquecido), a diabetes pode causar convulsións. Pero non duran moito (ata 3-5 minutos). Estas manifestacións complican a vida dunha persoa, pero non están relacionadas coa epilepsia en relación cunha natureza diferente de suceder.
As convulsións agudas ou crónicas en persoas con diabetes poñen en risco a vida e poden producirse cos seguintes factores:
- hipoglucemia,
- hiperglicemia,
- cetoacitosis,
- coma.
 Azucre no sangue
Azucre no sangueAs convulsións tamén poden producirse con alimentación irregular, actividade física e falta de descanso adecuado, medicación descontrolada, niveis baixos de azucre, patoloxías pancreáticas.
Atención! Hai que recordar un punto máis importante: os músculos contraen involuntariamente debido á deshidratación do corpo. Isto débese á absorción de auga do corpo pola glicosa e á violación do metabolismo da auga-sal debido ao aumento da diurese. A deficiencia resultante de magnesio, sodio e potasio leva a unha contracción muscular involuntaria.
En diabéticos, a síntese de ácido trifosfórico de adenosina está molesta. A súa deficiencia perturba o metabolismo nas células musculares, o que impide que se relaxen completamente. Debido a procesos patolóxicos nos vasos: alteración da circulación sanguínea, prodúcese a acumulación de produtos metabólicos, especialmente o ácido láctico e a sobrepesca do tecido muscular, o que tamén leva á súa redución.
Causas da epilepsia
As causas do desenvolvemento da epilepsia por parte da medicina non se entenden completamente. As súas convulsións teñen unha duración de 15 minutos e máis, desenvólvense debido a un forte mal funcionamento da función cerebral da cabeza nunha determinada zona. En diabete, as convulsións (calambres) poden ser frecuentes, independentemente da concentración de azucre no sangue.
O seguinte pode contribuír ao seu inicio:
- un trauma ou un tumor ou quiste cerebral, defectos do nacemento,
- hemorragia cerebral,
- a penetración no cerebro de infección, o que conduce a encefalite, meninxite, absceso cerebral,
- ictus: hemorroidia ou isquémica,
- herdanza cargada (pais con diabetes),
- desenvolvemento intrauterino con anormalidades,
- consumo de drogas e alcol
- abuso de drogas: antidepresivos, antipsicóticos, antibióticos, broncodilatadores,
- desenvolvemento da síndrome antifosfolípido ou esclerose múltiple.
De súpeto prodúcese unha convulsión epiléptica na diabetes. Neste caso, poden estar ausentes factores provocadores visibles. Pouco antes dun ataque, o paciente perde o apetito e durmir, faise irritable. A miúdo perde a conciencia ao mesmo tempo, cae no chan e "bate", non responde ao tacto e o que está a suceder ao seu arredor.
Todo o corpo córtese, os xiros da cara, os movementos fanse caóticos ou monótonos, non hai reacción das pupilas á luz. Despois de deter o ataque, unha persoa non pode lembrar nada, queda débil e somnolento.
É importante saber. Os calambres diabéticos ocorren raramente e non son periódicos e prodúcense a falta de control sobre a concentración de azucre no sangue. As convulsións epilépticas prodúcense despois de determinados períodos, que se poden incrementar só mediante un tratamento adecuado prolongado.
Características distintivas da diabetes e da epilepsia
Segundo os resultados dos estudos, concluíuse que cun curso estable de diabetes mellitus, non hai efectos notables no curso da epilepsia. Pero con diabetes inestable, frecuentes hipoglucemias, as convulsións epilépticas ocorren con máis frecuencia e son graves.
A personalidade dun paciente diabético cambia segundo o tipo epiléptico en combinación cun trastorno mnestic-intelectual debido á encefalopatía hipoglucémica. A hipoglicemia leva a estados crecentes de conciencia e convulsións epilépticas durante a noite. Con condicións hipoglucémicas reiteradas durante o día, pode que as convulsións epilépticas convulsivas non poidan ser.
Crese que a hipoglucemia de insulina non é unha causa directa do desenvolvemento da epilepsia. Se non, os pacientes mentais que reciben terapia de choque con insulina poderían padecer síndrome epiléptiforme persistente.
Os investigadores observan que cunha diminución da dose de insulina, a súa cancelación temporal, as manifestacións da epilepsia non se fan máis comúns. O curso das convulsións (con epilepsia hipotalámica) non cambia cunha inxestión significativa dunha gran cantidade de hidratos de carbono.
As principais causas do desenvolvemento e detección de epilepsia, epilepsia hipotalámica e diabetes son a lesión cerebral traumática e a neuroinfección. As condicións hipoglucémicas só revelan epilepsia se non hai hemorragia cerebral masiva.
Características de diagnóstico
A epilepsia diagnostícase en persoas con ou sen diabetes polos mesmos criterios. É máis difícil facer un diagnóstico diferencial entre un estado hipoglucémico e un ataque de epilepsia hipotalámica ou unha crise vexetativo-vascular.
Estudos demostraron que un ataque de epilepsia hipotalámica difire dun estado hipoglucémico en tales factores:
- non hai conexión coa inxestión de alimentos e as inxeccións de insulina (con hipoglucemia de insulina, ocorre un paroxismo hipotálamo),
- pode ocorrer cando o azucre no sangue é normal para o paciente,
- moitas veces acompañada de febre do corpo e da pel, poliuria, ganas de defecar, hipertensión, sensación de medo á morte,
- coa introdución de hidratos de carbono ou unha diminución da dose de insulina, non se detén e non se fai menos frecuente,
- despois de aplicar a terapia anti-epilépsia, os períodos entre as convulsións son máis longos,
- O ECG adoita amosar as descargas síncronas bilateralmente paroxísticas.
Asistencia de emerxencia
Durante as convulsións epilépticas, as persoas non se dan conta do que lles está pasando: caen, golpean a cabeza e o corpo no chan, róllanse os ollos e fan sons estraños e non recordan nada despois de deter o ataque. Polo tanto, para axudar nestes casos, o paciente só pode estar preto das persoas que se atopan neste momento, aínda que isto precise nervios fortes.
Non se poden prever as consecuencias das convulsións epilépticas, polo que é importante chamar de inmediato axuda de emerxencia e proporcionar unha axuda de emerxencia factible:
- Se unha persoa acaba de caer, entón tes que collelo e axudarlle a estar ao seu lado. Así, pode evitar lesións na cabeza e fractura das vértebras cervicais. Se el xa caeu, entón tes que xirar a cabeza cara o seu lado e eliminar todos os obxectos perigosos que o rodean: obxectos e ferramentas afiadas, pedras, afastar dos cantos afiados dos mobles.
- Coloque o paciente sobre unha superficie plana e poña algo debaixo da súa cabeza, que debe ser apoiado para evitar lesións.
- É importante saber. Se a boca do epiléptico está lixeiramente aberta, entón debes intentar introducir unha bufanda ou calquera tecido entre os dentes para que non se morde a lingua. Está prohibido pegar culleres, destornilladores, coitelos e outros obxectos. Isto leva a miúdo a trauma á mucosa e á garganta, obstrución da tráquea e bronquios de obxectos fráxiles e caries. Non podes sostelo firmemente polas extremidades.
- Debe sentarse de xeonllos na cabeza do paciente, poñer a cabeza entre as pernas e manter a cabeza coas dúas mans, para evitar unha lesión cerebral traumática.
- Se o epiléptico experimentou micción espontánea, logo será máis doado. Nestes casos, cómpre cubrirlle algo para evitar o ridículo dos estranxeiros e non causar unha sensación de culpa ou torpeza do paciente, xa que esta situación xa supón un grave estrés para el.
 Axuda cunha convulsión epiléptica
Axuda cunha convulsión epilépticaComo levar a cabo unha atención de emerxencia para unha convulsión epiléptica, dada no vídeo:
Como eliminar calambres diabéticos
Sábese que para evitar convulsións diabéticas é necesario vixiar o nivel de azucre no sangue e evitar o desenvolvemento de hipoglucemia. Comeza cunha forte caída de glicosa no sangue ata por baixo dos 2,8 mmol / L.
Neste caso, e especialmente o sistema nervioso central, experimentan estrés e falta de enerxía, xa que a glicosa é o alimento principal para o cerebro da cabeza. E coa súa deficiencia, as conexións neuronais son alteradas e as neuronas morren.
Se as convulsións hipoglucémicas xa comezaron, entón o paciente necesita deitarse con urxencia na cama e debe chamar a un médico. Os ataques con glicemia son tratables e deben deterse para evitar cambios no cerebro que poidan ser irreversibles.
Elimínase unha forma leve de hipoglucemia con comprimidos de glicosa e xarope doce, té con azucre ou caramelo caramelo, zume de froita e outra bebida doce sen gas. Ademais, o paciente pode comer un produto que conteña hidratos de carbono complexos: un prato de pasta ou fideos, arroz integral, varios anacos de gran integral ou pan de salvado.
Debe eliminarse unha forma severa de hipoglucemia nun hospital, onde se inxectará unha solución de glicosa nas venas, tratada con glucocorticosteroides para aumentar o azucre no sangue. Ás veces é necesario eliminar dun coma hipoglucémico, para evitar un ictus ou un ataque cardíaco.
 Conclusión por choque hipoglucémico
Conclusión por choque hipoglucémico
Os ataques convulsivos ocorren con máis frecuencia nos músculos das pernas, menos frecuentemente reduce os músculos das cadeiras, abdome e costas. Hai unha contracción dun ou dun grupo de músculos acompañado de dor debido á liberación dunha gran cantidade de actividade das células residuais nun curto período de tempo e unha irritación das terminacións nerviosas.
As convulsións diabéticas elimínanse mediante terapia sintomática, unha dieta adecuada, oligoelementos, incluídos magnesio e calcio, vitaminas, anticonvulsivos: Aceipiprol e outros.
Con frecuentes espasmos e dores musculares, prescríbense medicamentos para inflamación e dor. Para efectos beneficiosos sobre o sistema nervioso, os réximes de tratamento compleméntanse con relaxantes musculares ou antidepresivos.
Os métodos de fisioterapia están conectados suxeitos á presenza de sensibilidade á temperatura e ao estrés mecánico:
- terapia eléctrica e magnética pulsada,
- electroforese con drogas,
- reflexoloxía (acupuntura).
Ropa interior especial de compresión de punto, zapatos especiais para diabéticos, a terapia de exercicio segundo un programa individual axudará a eliminar convulsións na diabetes.
 Parar calambres nas pernas
Parar calambres nas pernas
Na casa, con calambres nas pernas, o paciente debe sentarse na cama, baixar as pernas e converterse nunha sola espida no chan, mantendo o corpo recto e unindo as extremidades. Se durante a camiñada reduce unha extremidade, entón tes que estar parado ou sentarte nun banco, respirar profundamente, apretar e tirar os músculos contraentes cara a si mesmo, é fácil de moer o problema.
 Contracción e bebida dos músculos contraídos durante os calambres
Contracción e bebida dos músculos contraídos durante os calambres
É útil incluír na dieta diaria os alimentos indicados na ilustración a continuación.
 Produtos anticonvulsivos para a diabetes
Produtos anticonvulsivos para a diabetes
Na casa, pode limpar os pés con zume de limón durante 2 semanas e, despois de secar, póñase calcetíns e zapatos de algodón. A pomada de mostaza axudará ao aplicala á extremidade afectada nas primeiras manifestacións de convulsións.
O lirio do val, a veiga branca, a nogueira, o arándano e o espino, a zarzamora e o tomiño, o lúpulo, o meliloto e a valeriana teñen propiedades anticonvulsivas. Pero coa diabetes, as preparacións destas plantas deben tomarse con coidado e só logo de consulta co médico.
Como reducir as convulsións epilépticas na diabetes
Debido á rápida caída do azucre no sangue, pode iniciarse unha convulsión epiléptica se as reaccións hipoglucémicas son graves ou se repiten 4-7 veces durante 30-60 días. Segundo os estudos, co consumo diario de ácidos graxos por parte dos diabéticos, as convulsións de epilepsia son reducidas nun 33%. Atópanse en xurelo, salmón, atún, arenque, en preparados de aceite de peixe, que poden ser prescritos por un médico e indicar a dose de ingreso.
Para manter a inmunidade, necesítanse vitaminas para aumentar os períodos de convulsións epilépticas, pero a súa inxestión debe controlarse e tomarse correctamente, excluíndo a medicación. Hai que ter en conta que a epilepsia non só se produce na diabetes, senón tamén como consecuencia dalgunhas enfermidades hereditarias.
Ademais, tomar medicamentos antiepilépticos durante moito tempo reduce o nivel de vitamina E, D, C, B22, B6, B2, biotina, betacaroteno e ácido fólico no corpo. E isto leva a algúns trastornos de conduta. Por outra banda, coa inxestión incontrolada de vitaminas, os fármacos antiepilépticos serán ineficaces e as convulsións serán máis frecuentes.
 A deficiencia de vitamina reduce a frecuencia de convulsións epilépticas en mulleres embarazadas
A deficiencia de vitamina reduce a frecuencia de convulsións epilépticas en mulleres embarazadas
Vitaminas
A figura seguinte mostra produtos útiles para a terapia con vitaminas.
 Produtos para a inclusión no menú para a epilepsia
Produtos para a inclusión no menú para a epilepsia
Así, o tratamento da epilepsia realízase mediante a cita de vitaminas:
- Grupo B: B2 (Riboflavina, Lactoflavina), B5 (ácido pantoténico), B1 (tiamina), B6 (piridoxina, piridoxal e piridoxamina), B7 (biotina, vitamina H, coenzima R), B9 (ácido fólico), B23 (carnitina)
- Con - ácido ascórbico,
- D - Ergocalciferol (D2), colecalciferol (D3),
- E. - tocoferol.
Drogas de epilepsia
Na diabetes, o tratamento da epilepsia realízase segundo programas individuais con barbitúricos. Pero non todos os barbitúricos, debido aos efectos secundarios, pódense usar para alargar (aumentar) os períodos de convulsións epilépticas de diabéticos, polo que o seu propósito é controvertido e moi prudente.
Por exemplo, ao prescribir Benonal (modificacións da molécula fenobarbital co resto de ácido benzoico), o efecto sedante do fármaco irá acompañado dos mesmos efectos similares que o fenobarbital.
Aínda que Benzonal tamén ten un efecto beneficioso no metabolismo da bilirrubina do fígado, é menos hepatotóxico e non produce somnolencia, non se pode usar en T2DM e se usa con coidado en T1DM, pero está contraindicado por hipersensibilidade, anemia, asma bronquial, insuficiencia renal e hepática, insuficiencia suprarrenal, depresión, embarazo .
 Medicamentos contra a epilepsia
Medicamentos contra a epilepsia
Abordar coidadosamente o tratamento cos seguintes medicamentos para a epilepsia:
- Benzobamilo, Maliazin, 1,2,3 Pagluferal, Tiopental, Fenobarbital,
- Difenina (fenitinina) - derivados da hidantoína,
- Suksilepom (do grupo das succinimidas),
- Iminostilbenos: Carbamazepina, Carbapina, Mazepina, Stazepina, Finlepsina, Finlepsin-Retard,
- Valproatam: Depactin, Depactin Entric 300, Depactin Chrono 500, Dipromal, Convulex, Convulsofin,
- Benzodiazipinas: Antelepsina, Antelepsina 1, Berlidorm 5, Valium Rosh, Diazepam, Diazepex, Clobazam, Clonazepam, Nitrazepam, Radedorm 5, Relanium, Seduxen, Sibazon, Enoctin,
- Inhibidores selectivos da transaminasa Gaba: Sabril,
- Outros medios: Hexamidina, Geminervina, Cortexina, Lamiktal, Tizercin, Chloracon, Epilapton.
FAQ
Ola Como pasar a vida diaria con convulsións epilépticas e diabéticas?
Ola É necesario elixir un medicamento antiepileptico e anticonvulsivo con diabetes xunto cun médico e axustar a dieta despois de determinados períodos para evitar a hipoglucemia. Non comer inmediatamente antes de durmir, durante 2 horas, non alimentar excesivamente, combater o estreñimiento con fibra vexetal e facer exercicio, incluso tomar laxantes.
O líquido debe tomarse uniformemente durante todo o día, incluso ao lume. Reducir o consumo de sal e doces: doces, bolos, pastelería, pastelería, para que non teña sensación de sede. Beber a granel en gran cantidade pode provocar un ataque, así como a chegada de grandes cantidades de doces á vez.
Están contraindicadas as bebidas carbonatadas doces e unha auga mineral con gas, pratos con especias, sabor picante e especias (vinagre, pementa, raíz de mostaza, mostaza). Non debe ser moi afeccionado ás sandías.
É necesario facer unha proba para a sensibilidade a produtos como margarina, bagas, cogomelos, así como medicamentos e outros produtos alimentarios. Non están fumados o alcol. No artigo e nas táboas dáse outras recomendacións.
É importante observar o réxime do día, relaxarse despois do traballo activo e facer deporte, durmir o suficiente. Debe limitar a visualización diaria de TV a adultos - ata 2-3 horas, nenos - ata 1-2 horas. Por motivos de seguridade, é necesario equipar todo na casa (apartamento) para que o epiléptico non puidese golpear ao caer no chan contra o afiado recanto do mobiliario, outro obxecto sólido. O baño debe ser destinado a pacientes con duchas con desaugadoiro e porta desbloqueada.
É importante manter obxectos quentes: unha tetera e potas con comida na cociña e de aí verter té e comida en pratos individuais. As lámpadas de mesa deben estar sombreadas para evitar o contacto cunha lámpada quente. Os ferros, os quentadores eléctricos, os ferros de acondicionamento en quente deben estar fóra do alcance. Tamén debes cubrir con algo de baterías de calefacción suaves.
Para non confundir convulsións diabéticas cunha convulsión epiléptica, faise un diagnóstico diferencial. É importante seguir todas as recomendacións do médico para o tratamento da diabetes para non causar hipoglucemia, hiperglicemia, cetoocitosis e coma.
Levan a convulsións epilépticas. Para reducir as convulsións epilépticas, é necesario elixir un réxime de tratamento con medicamentos e vitaminas, cambiar a dieta e a rutina diaria. Débense eliminar posibles lugares perigosos ”na casa, poñer unha cadeira na cama ou axustar o lado da árbore para evitar que caia ao chan.
Durmir no estómago e as almofadas suaves están excluídas para que non se produza asfixia durante un ataque. Os nenos e adultos enfermos non deben deixarse desatendidos durante moito tempo, non só na rúa, senón tamén na casa.
Ataques e atención de emerxencia contra a diabetes

Unha perigosa enfermidade chamada diabetes afectou á poboación mundial como unha epidemia. A diabetes é unha enfermidade insidiosa. Unha enfermidade curada insuficientemente ameaza cunha grave exacerbación do proceso endocrino.
Os ataques con diabetes son descritos como unha complicación grave. A deficiencia de insulina leva a un aumento da concentración de glicosa, perturbado todo tipo de metabolismo no corpo humano. A diabetes caracterízase por complicacións que poden ser agudas ou crónicas. Unha enfermidade aguda que requiren a asistencia inmediata dun especialista requiren a asistencia inmediata. As condicións de emerxencia para a diabetes indican os seguintes tipos de patoloxía:Factores que contribúen
A aparición de violacións é facilitada por factores como:
- nutrición irregular
- actividade física
- medicación descontrolada
- patoloxía pancreática,
- baixo contido de azucre no sangue.
Coma diabética como complicación
Durante a noite prodúcese un torcido convulsivo nos músculos das pernas. No corazón dunha convulsión en diabetes mellitus hai trastornos no funcionamento da medula espiñal.
O paciente sente debilidade, dor, emaciación. Nas primeiras etapas da enfermidade, os calambres son de curta duración, comezan nos músculos do becerro.
As convulsións indican cambios nos vasos sanguíneos periféricos. O paciente sente picotas de gallo, formigueo nos músculos, converténdose en cambras. Os fenómenos de acidosis contribúen a aumentar a excitabilidade muscular.
Co desenvolvemento da diabetes, o corpo perde a capacidade de manter o nivel necesario de glicosa no sangue. Os cambios no plasma sanguíneo causan perda de líquido polas células, o coma desenvólvese e perturbacións no intercambio de electrólitos.
O azucre excrétase na urina, o nivel de acetona e cetona aumenta. Os pacientes senten sede aumentada, boca seca, poliuria. Os diabéticos sofren picazón na pel, o apetito diminúe ou desaparece.
No desenvolvemento posterior do coma, síntomas como:
- dor de cabeza
- función do motor alterada,
- espasmo muscular nas extremidades.
O paciente ten trastornos no traballo do estómago e do intestino, vómitos, letarxia e negativa a tomar líquido. Desenvólvese unha perda completa de conciencia.
Atención de urxencia contra a diabetes
No tratamento das condicións paroxísticas da diabetes, un papel importante é a atención de urxencia do paciente. Con hiperglucemia, é necesario darlle á vítima fondos que neutralicen o exceso de ácido na cavidade do estómago. Para estes efectos, use auga mineral, unha solución de refresco. O paciente é inxectado con insulina segundo o prescrito polo médico.
Co desenvolvemento da hipoglucemia, a vida dunha persoa depende da velocidade dos primeiros auxilios.
É necesario ofrecer diabéticos azucre, zume, glicosa en comprimidos. Entón debería comprobar o seu azucre no sangue. Se o estado empeora, chaman a un equipo de emerxencia.
Prevenir o desenvolvemento de complicacións da diabetes é a principal tarefa do médico e do paciente. Grazas aos esforzos conxuntos, é posible facer fronte á enfermidade. A diabetes é un problema grave, é inaceptable deixar a enfermidade desatendida.
Síntomas dun ataque de diabetes e como axudar ao paciente

A diabetes mellitus é unha forma crónica da enfermidade caracterizada por trastornos metabólicos no corpo. A enfermidade é causada por unha falta de síntese da súa propia insulina polo páncreas.
Os primeiros e posteriores síntomas constantes son sede, aumento da produción diaria de ouriños, apetito elevado, debilidade, mareos e fatiga. Esta enfermidade é maioritariamente progresiva. Ademais, prodúcese un ataque de diabetes - isto é unha complicación grave da enfermidade.
Ocorre debido á falta de insulina, o que leva a un salto na glicosa no sangue, debido a que os procesos metabólicos son perturbados.
A manifestación da enfermidade
Os ataques de diabetes en homes e mulleres maniféstanse igualmente e son condicións de emerxencia graves. Inclúen: hipoglucemia, hiperglicemia, cetoacidosis diabética, coma diabético.
Todas as condicións anteriores requiren atención médica inmediata.
Pero antes de que se produzan emerxencias en diabéticos, aparecen certos signos.
A hipoglicemia caracterízase por unha forte diminución da glicosa en conta normal no sangue. Esta condición vai precedida de manifestacións específicas, segundo as cales pode sospeitarse dun ataque de diabetes. Tales síntomas ocorren con máis frecuencia sen motivo aparente e inclúen:
- Unha forte sensación de fame.
- Tremores e tremores do corpo, manifestados a calquera hora do día. Especialmente característico para extremidades.
- Perturbación do discurso, falta de orientación no espazo.
- Cólicos musculares que poden converterse en convulsións.
- Taquicardia repentina, mareos, palidez da pel.
En poucas ocasións, hai unha violación da conciencia, isto débese a unha diminución da glicosa ata 2,8 mmol / l e inferior. Ás veces unha persoa pode desmaiarse sen síntomas previos - este é o desenvolvemento dun coma hipoglucémico. Tamén pode comezar se non se axuda a tempo.
A hiperglucemia é a condición oposta, é dicir, descríbea un alto nivel de glicosa no sangue. Na práctica médica, considérase que esta enfermidade é de 10 mmol / l. Caracterízase polos seguintes síntomas:
- Boca seca severa. Este síntoma ocorre en todos os pacientes nesta condición.
- Micción frecuente e aumento da produción de ouriños.
- Visión borrosa.
- Un cheiro picante de acetona da boca.
- Dor paroxística no peritoneo.
- Náuseas, vómitos.
Con hiperglicemia, o primeiro síntoma é a boca seca
O ataque de diabetes e os síntomas son moi relacionados e importantes. Se non presta primeiros auxilios para hiperglucemia, pode producirse cetoacidosis. Neste caso, os síntomas aumentarán: o paciente experimentará dores de cabeza graves, vómitos incesantes, o que leva a deshidratación.
A cetoacidosis e o coma diabético son condicións extremas na diabetes que requiren hospitalización urxente. Cetoacidosis: a ausencia completa de insulinase debido á morte de células beta pancreáticas. Ocorre principalmente co tipo 1. A coma atópase principalmente no tipo 2 e está determinada polo azucre elevado no sangue.
Como evitar
Para evitar directamente o ataque de diabetes mellitus, o paciente debe seguir unha dieta baixa en carbohidratos, contando diariamente a inxestión de calorías.
Coa diabetes, é importante controlar a dieta.
Dado que a hiperglucemia e condicións graves deben evitarse a tempo. Para evitar a hipoglucemia, é importante establecer a súa dieta. Dieta obrigatoria polo menos 5 veces ao día, cada 4 horas.
A actividade física debe ser moderada. Recoméndaselles aos pacientes con esta enfermidade rexistrar a data e hora exactas dos ataques anteriores e ter sempre comprimidos de glicosa moi eficaces para a hipoglucemia.
Para previr a hiperglicemia, tamén é importante controlar a dieta.
Debe excluírse o azucre puro e os carbohidratos facilmente digeribles, xa que para os hidratos de carbono complexos, a súa cantidade debe ser mínima. A dieta debe incluír moita auga e un aumento dos alimentos proteicos.
O exercicio leve tamén axudará a reducir o azucre. Antes de usar insulina, definitivamente debes facer polo menos dúas medidas de azucre.
É moito máis doado predecir ataques e evitar que tratar con eles.
Complicacións da diabetes tipo 1

A diabetes mellitus en si mesma é unha enfermidade bastante perigosa. Isto débese a posibles complicacións que se producen a falta dun tratamento adecuado.
Na diabetes tipo 1 prescríbense inxeccións diarias de insulina. Por iso chámase insulina dependente.
Ademais da prescrición obrigatoria de medicamentos, o paciente debe seguir certas regras nutricionais, así como exercitar regularmente.
No caso de que o paciente descoida os principios básicos do tratamento e as receitas do médico, aumenta o risco de complicacións. Un perigo particular é o feito de que a diabetes afecta a case todos os sistemas do corpo humano. Polo tanto, poden aparecer complicacións nun contexto de calquera delas.
O desenvolvemento de diabetes de calquera tipo está asociado á presenza de moitos factores. Un dos máis comúns é a herdanza. Ademais, varios tipos de infeccións virais e lesións poden chegar a ser as causas.
Por mor deles, o mecanismo dunha resposta inmune patolóxica é posible, como resultado das cales as células do páncreas comezan a descompoñerse. Son responsables no corpo da produción de insulina.
A súa deficiencia leva a que o nivel de glicosa no sangue comece a aumentar.
A enfermidade adoita desenvolverse antes dos 20 anos. O primeiro tipo non é susceptible de tratamento, polo que é moi importante tomar a tempo todos os medicamentos prescritos. Por desgraza, isto terá que facerse antes do final da vida. É necesario parar os síntomas da enfermidade coa axuda de inxeccións de insulina.
As razóns para o desenvolvemento de complicacións da diabetes tipo 1 é o feito de que nun organismo que é incapaz de procesar a glicosa por si só, comeza o esgotamento de varios órganos, incluído o cerebro. Isto ocorre incluso a pesar da cantidade de alimentos consumidos.
Se non axuda coa administración artificial de insulina, o corpo comezará a reabastecer a cantidade de enerxía perdida polo metabolismo das graxas.
E isto xa pode levar á formación de cetonas, que teñen un efecto nocivo e nocivo no cerebro, como resultado dunha persoa cae en coma.
Diferenzas entre a epilepsia e as convulsións na diabetes
Con epilepsia, as convulsións en frecuencia prodúcense de forma diferente, dependendo do descoido da enfermidade. As incautacións repetiranse regularmente e a súa duración é de 15 minutos ou máis.
Cun forte aumento ou caída do nivel de azucre nun diabético, os cólicos serán a curto prazo.
Isto significa que o seu tempo máximo será de 15 minutos. Ademais, as convulsións non serán regulares, a natureza sistémica está completamente ausente.
Características da epilepsia

A pesar de que na práctica médica, a patoloxía ocorre con bastante frecuencia, aínda non se coñecen exactamente as súas causas. A enfermidade maniféstase por unha forte interrupción da área cerebral. Isto provoca interrupcións na interacción das células nerviosas e as conexións neuronais. Isto ocorre simultaneamente con 20 mil millóns de células.
Isto é importante! A patoloxía descrita non se aplica ás enfermidades hereditarias. Polo tanto, os pais de epilépticos non transmiten a enfermidade aos fillos. Hai esa probabilidade, pero é mínima.
Que desencadea unha convulsión epiléptica?

Hai un gran número de factores, e tamén se permiten combinacións que provocan convulsións.
Os neurólogos, médicos implicados na patoloxía descrita, entre os factores de risco máis evidentes chámanse:
- Lesións na cabeza
- Tumores cerebrais benignos ou malignos
- Consumo excesivo de alcol
- Adicción
- Malformacións conxénitas
- Hemorragia cerebral
 A diabetes mellitus nas principais causas do desenvolvemento da epilepsia está ausente, e tampouco estará nas causas secundarias. Pero se un diabético ten un forte aumento do nivel de azucre, obsérvase a intoxicación por alcohol e a febre alta, todo isto pode desencadear os mecanismos da enfermidade descrita.
A diabetes mellitus nas principais causas do desenvolvemento da epilepsia está ausente, e tampouco estará nas causas secundarias. Pero se un diabético ten un forte aumento do nivel de azucre, obsérvase a intoxicación por alcohol e a febre alta, todo isto pode desencadear os mecanismos da enfermidade descrita.
Cando un ataque a un diabético pasa rapidamente e non reaparece nos próximos meses, non te preocupes. Tratábase de convulsións comúns, cuxo principio de acción se describe máis arriba neste artigo.
As convulsións chámanse aleatorias e poden ser causadas non só por estes factores, senón tamén por un superenriquecido do corpo.
Se o ataque foi longo, observáronse convulsións con regularidade e, a continuación, a afección recurría polo menos unha vez (incluso con niveis normais de azucre), entón o diabético pode ter epilepsia.
 Aínda non se coñecen as causas exactas da epilepsia na ciencia progresiva moderna. Nin unha soa persoa está a salvo da patoloxía.
Aínda non se coñecen as causas exactas da epilepsia na ciencia progresiva moderna. Nin unha soa persoa está a salvo da patoloxía.
Hai preto de catro decenas de formas diferentes de como se manifesta esta enfermidade.
Cómpre salientar que no 75% dos casos, os médicos fan un prognóstico favorable e prodúcese unha recuperación completa.
Complicacións
A manifestación de complicacións débese tanto á falta de tratamento como á duración da enfermidade en si. Por desgraza, o feito de que o corpo non produza independente insulina durante 10-15 anos non pode senón afectar o estado de cada órgano.
Entón, moitas veces con diabetes aumenta o risco de aumentar a presión arterial, aumentan os niveis de colesterol.
Nos homes, debido á deteriorada circulación dos vasos sanguíneos, pode producirse impotencia. E nas mulleres, esta enfermidade causa dificultades para planificar o embarazo.
Non obstante, xa chegou, entón é especialmente difícil controlar a condición da propia muller e do feto.
En xeral, todas as complicacións divídense nos seguintes tipos: agudas, tardías e crónicas.
Este grupo de complicacións é o maior perigo para a condición humana. Adoitan desenvolverse nun tempo bastante curto: desde un par de horas ata varios días.
Nestes casos, faise moito máis difícil proporcionar asistencia médica oportuna e as consecuencias de non proporcionala poden resultar incluso mortais. É por iso que é importante notar a tempo os síntomas primarios do desenvolvemento dunha determinada enfermidade causada pola diabetes.
Crese que se non se prestou axuda dentro das dúas horas despois do inicio dos síntomas primarios, entón axudar ao paciente é case imposible.
Entre as complicacións agudas ás que están expostos os pacientes con diabetes tipo 1, hai:
Esta condición caracterízase por unha forte violación da funcionalidade dos principais órganos no corpo humano. Manifestouse na perda de conciencia. Só os pacientes con diabetes tipo 1 son propensos a isto.
A causa da cetoacidosis é a acumulación de corpos cetónicos perigosos no sangue, é dicir, compostos tóxicos que aparecen debido ao metabolismo no corpo do exceso de graxa.
O incumprimento das regras básicas de nutrición, trauma e intervención cirúrxica pode contribuír a isto.
Esta complicación ocorre ante os antecedentes dun forte cambio no azucre no sangue.Un fenómeno nun curto período de tempo pode causar perda de consciencia, na que falta a reacción das pupilas á luz, aumento da sudoración, así como a aparición de convulsións.
Todo isto pode acabar incluso con coma. As causas da hipoglucemia denomínanse inxestión de bebidas alcohólicas fortes, aumento do estrés físico no corpo, así como unha sobredose na toma de medicamentos. Esta complicación pode darse en pacientes con calquera tipo de diabetes.
Unha afección similar desenvólvese ante un fondo de insuficiencia cardiovascular, renal e hepática. Os síntomas son conciencia borrosa, insuficiencia respiratoria, unha forte diminución da presión arterial e falta de micción. Este tipo de coma é causado pola acumulación de ácido láctico no sangue. Suxeitos a esta condición, por regra xeral, pacientes maiores de 50 anos con calquera tipo de diabetes.
Este grupo está formado por condicións que ao longo de varios anos empeoran gradualmente as condicións do paciente. As complicacións tardías da diabetes mellitus tipo 1 non sempre poden ser paradas aínda que se sigan todas as recomendacións do tratamento. Queda a tempo só para notar os seus síntomas e buscar axuda. Entón, inclúen:
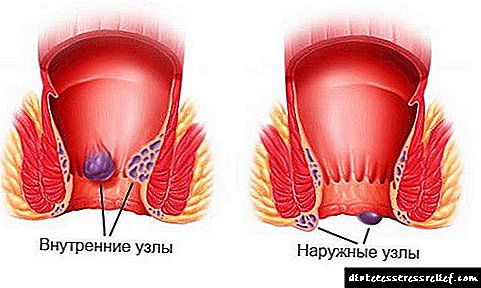
- A retinopatía é unha complicación de que en pacientes con primeiro tipo de diabetes ocorre só 15-20 anos despois da manifestación da enfermidade. É unha lesión da retina, que pode levar ao seu desprendemento e, a continuación, a perda completa da visión.
- A angiopatía é unha fraxilidade dos vasos sanguíneos que pode levar a trombose e aterosclerose. Normalmente desenvólvese ao longo dun ano.
- A polineuropatía é unha condición na que desaparece a sensibilidade nas extremidades á dor e á calor. Os síntomas comezan con entumecimiento e ardor nos brazos e nas pernas. O fenómeno intensifícase pola noite.
- Pé diabético: a aparición de úlceras, abscesos e áreas mortas nas extremidades inferiores dun diabético. Unha complicación que se pode evitar, prestando especial atención á hixiene dos pés, así como a selección adecuada de zapatos (cómodos, nunca frotar por ningures) e calcetíns (sen bandas elásticas compresivas).
Crónica
Como se indicou anteriormente, o curso da enfermidade durante un longo período de tempo pode danar moitos órganos vitais. Un cambio patolóxico na composición do sangue, característico da diabetes, pode provocar danos nos seguintes órganos e sistemas:
- riles: no fondo dos efectos nocivos da diabetes, a falla crónica ocorre co paso do tempo,
- pel: debido ao insuficiente subministro de sangue, un paciente con diabetes ten risco de úlceras tróficas, especialmente nas extremidades inferiores,
- vasos sanguíneos: debido á diabetes, a permeabilidade vascular sofre principalmente, este fenómeno causa unha deficiencia de osíxeno e outros nutrientes, o que aumenta o risco de ataque cardíaco ou outras enfermidades cardíacas,
- sistema nervioso: o dano nervioso causa adormecemento das extremidades e constante debilidade neles, o que pode levar a dor crónica.
Prevención
É case imposible previr a aparición de diabetes mellitus tipo 1, xa que por regra xeral non se poden controlar os factores que inflúen nisto. Prever o desenvolvemento de moitas complicacións xa é máis realista. O principal que debe facer é seguir as instrucións do seu médico. Os principais son:
- inxeccións diarias de insulina
- unha nutrición equilibrada regular, tendo en conta as restricións do produto,
- actividade física regular e moderada,
- control constante do nivel de azucre (usando un glucómetro persoal),
- control do azucre na urina (segundo o seu médico).
Así, seguindo certas regras, pode evitar a aparición de moitas complicacións perigosas, incluso para a vida.
Causas, síntomas, diagnóstico e tratamento da epilepsia

Antigamente, a xente non entendía a esencia desta enfermidade. Moi a miúdo, os epilépticos eran considerados obsesionados ou tolos, por mor dos cales os esperaba un destino inviable.
Grazas aos logros da medicina moderna, sabemos que a epilepsia é unha enfermidade do sistema nervioso na que os pacientes sofren convulsións repentinas. Expresanse como convulsións, tras as cales é posible unha perda de consciencia ou o inicio dun coma.
Causas da enfermidade
A epilepsia é unha enfermidade moi controvertida, especialmente se temos en conta as causas da súa aparición. Ata o de agora non se probou inequívocamente que se herda, pero máis do 40% dos epilépticos tiveron ou teñen parentes co mesmo problema.
Ademais, as causas desta enfermidade poden ser:
- lesión na cabeza
- enfermidades causadas por parasitos e virus (incluída a meningite),
- violación do subministro de sangue ao cerebro e, como resultado, inanición de osíxeno,
- tumores e abscesos do cerebro.
Desafortunadamente, os médicos aínda non coñecen as causas específicas das convulsións. Do mesmo xeito, no 70% dos casos, aínda non están claras as circunstancias de aparición da enfermidade.
Só se sabe que o tecido cerebral nos pacientes é máis sensible aos cambios químicos baixo a influencia de diversos estímulos que en outros sans. E os mesmos sinais recibidos polo cerebro dunha persoa epiléptica e unha persoa sa, no primeiro caso conducen a un ataque e no segundo - pasan desapercibidos.
Signos e síntomas da enfermidade
O signo máis característico desta enfermidade é unha convulsión. Na maioría das veces, non está asociado a estímulos externos e comeza de súpeto.
Non obstante, aínda ten precursores: un ou dous días antes da convulsión, o paciente desenvolve trastornos do sono, dor de cabeza, irritabilidade, falta de apetito e empeoramento do estado de ánimo.
Durante un ataque, o epiléptico non responde nin sequera aos estímulos máis poderosos, a reacción das pupilas á luz está completamente ausente. Ao final das convulsións, unha persoa pode queixarse de letargo e somnolencia, aínda que non recordará a incautación.
Ademais, ademais de grandes convulsións convulsivas, tamén se poden producir pequenas en pacientes. Nestes casos, o paciente pode perder a consciencia, pero non caer. Os músculos faciais calzan, o epiléptico realiza accións ilóxicas ou repite os mesmos movementos. Despois do ataque, a persoa non recordará o sucedido e continuará realizando as accións que antes realizara.
A gravidade e consecuencias dos ataques son diferentes. Se o seu culpable é unha parte específica do cerebro, entón chámaselle focal. Se todo o cerebro está afectado, entón chámase xeneralizado. Hai tamén tipos mixtos nos que o foco comeza cunha parte, para logo estenderse a todo o cerebro.
Diagnóstico da enfermidade
O diagnóstico de epiléptico só se fai como resultado de dúas ou máis convulsións, ademais, o requisito previo é a ausencia doutras enfermidades que poden causar esta enfermidade.
As adolescentes son as máis afectadas pola epilepsia, e tamén hai máis de sesenta anos en risco.
As persoas de idade media son menos propensas á verdadeira epilepsia e, se presentan convulsións similares ás epilépticas, a súa causa reside en lesións ou accidentes cerebrovasculares anteriores.
Os recentemente nados tamén poden ter convulsións puntuais, pero a súa causa adoita ser febre alta, polo que a probabilidade de outro desenvolvemento da enfermidade é moi pequena.
Para diagnosticar a epilepsia dun paciente, primeiro cómpre realizar un exame completo dela e analizar os problemas de saúde existentes. Tamén é necesario estudar a historia médica de todos os seus parentes.
A pesar da complexidade do diagnóstico, o médico vese obrigado a facer unha enorme cantidade de traballo: comparar os síntomas, analizar a frecuencia e o tipo de convulsións coa máxima atención.
Para perfeccionar a análise, tamén se usa electroencefalografía (análise da actividade cerebral), imaxes de resonancia magnética e tomografía computada.
Polo momento, hai oportunidades para mellorar a saúde e o benestar dos epilépticos. Cun tratamento bo e adecuado, o paciente ten unha diminución ou ausencia completa de convulsións, é dicir, unha persoa pode levar un estilo de vida normal.
Unha das opcións de tratamento máis comúns é o tratamento con varias drogas que afectan só a certa parte do cerebro humano, o que provoca epilepsia nun caso particular. Por suposto, este tipo de tratamento tamén ten efectos secundarios, polo que é importante seguir todas as receitas dos médicos para minimizalas.
Outra categoría de pacientes son embarazadas e mulleres que amamantan. En ningún caso deberían deixar bruscamente de tomar medicamentos antiepilépsicos. Nestes casos, é necesario un exame adicional cun posible cambio do medicamento, pero só segundo o prescrito polo médico asistente.
Se a epilepsia avanza e os medicamentos prescritos non axudan, permanece un método radical de tratamento: eliminar a parte danada do cerebro. Pero o permiso para tal operación só se dá despois de todo un complexo de análises e tamén é necesaria a presenza de equipos de alta tecnoloxía.
Un tipo especial é a epilepsia alcohólica.
O que se pode facer para o tratamento na casa está escrito aquí //www.neuroplus.ru/bolezni/epilepsiya/lechenie-epilepsii-narodnymi-sredstvami.html.
Cales son as causas da diabetes tipo 1

A diabetes tipo 1 é a chamada diabetes dependente da insulina ou xuvenil. Esta é unha enfermidade do sistema endocrino, caracterizada por unha deficiencia absoluta de insulina no corpo.
A principal diferenza entre a diabetes tipo 1 é a idade da manifestación. A maioría das veces os nenos e adolescentes enferman con eles. Neste caso, os síntomas non superan o clásico ou xeral:
- sede
- Perda de peso
- estados cetoacidóticos (exceso no sangue de corpos cetonas, que no estado normal do corpo son eliminados por órganos por conta propia).
Este tipo de diabetes representa o 15 por cento de todos os casos da enfermidade. Unha característica importante é os síntomas aparecen drasticamenteen vez de gradualmente e progresando rapidamente.
A causa fisiolóxica da diabetes tipo 1
O corazón desta enfermidade está destrucióné dicir, a destrución funcional e real de células pancreáticas especializadas. Sitúanse nos illotes de Langerhans e chámanse células beta. Baixo a influencia de factores externos e internos, máis precisamente, todo un complexo destes factores, as células son destruídas e deixan de producir a hormona insulina.
É dicir, a diferenza da diabetes tipo 2, a insulina non funciona só como debería, senón que non existe en absoluto.
Os órganos dependentes da insulina comezan a sufrir, e a maioría do corpo. Ademais de que as células dos órganos experimentan unha grave falta de enerxía, ao mesmo tempo, toda a glicosa non procesada permanece no sangue, i.e. o nivel de azucre aumenta no sangue.
- O tecido graxo sofre como consecuencia da deficiencia de insulina.
- Esta é a razón da forte perda de peso fronte aos antecedentes dun aumento do apetito do paciente.
- As células graxas son destruídas rapidamente, liberando unha gran cantidade de graxa libre no corpo, que se acumulan de novo no sangue.
Un proceso similar comeza nos músculos. As proteínas comezan a descompoñerse, formando aminoácidos. A súa cantidade no sangue dunha persoa sa non é grande, pero con diabetes mellitus tipo 1 aumenta drasticamente.
Para compensar trastornos metabólicos no corpo e limpar o sangue de exceso de impurezas en forma de graxas e aminoácidos, o fígado comeza a procesar os substratos listados en corpos cetonas.
Son usados por órganos non dependentes da insulina, como o cerebro, para manter a súa función en condicións de deficiencia de insulina.
Pero para o resto do corpo, un exceso de corpos cetónicos é fatal e pode levar a coma.
A principal causa de
A principal e máis común causa de diabetes tipo 1 é un individuo mal funcionamento do sistema inmunitario. Polo tanto, este tipo de diabetes clasifícase como unha enfermidade autoinmune.
Por mor de orixe xenética da enfermidade Crese que a diabetes mellitus tipo 1 é máis frecuentemente hereditaria.
Se os dous proxenitores non comen ben e están enfermos de diabetes tipo 1, entón con probabilidade de aproximadamente o oitenta por cento, o neno tamén estará enfermo.
Pero coñécense moitos casos e o nacemento de nenos absolutamente sans en familias onde varias xeracións padecen esta enfermidade.
Infeccións virais
As causas exactas de calquera tipo de diabetes non se comprenderon completamente, pero existen estatísticas probadas por estatísticas. Os expertos atoparon unha relación entre a diabetes tipo 1 e as infeccións virais.
Entre as enfermidades "perigosas" están:
- varicela
- rubéola
- sarampión
- hepatite viral,
- papeiras ou papeiras.
Como se pode ver nesta lista, os nenos e adolescentes teñen máis risco. Este factor, en presenza dunha predisposición xenética, xoga a miúdo un papel clave no desenvolvemento da enfermidade.
O motivo desta relación é que moitas infeccións virais per se teñen a propiedade de matar ou significativamente danar as células beta páncreas O corpo tenta compensar este dano, pero na maioría dos casos é imposible. Polo tanto, pode pasar algún tempo entre o inicio da diabetes e o período de infección.
Aínda máis perigosos son tipos de infeccións virais como a rubéola conxénita, o virus Coxsackie. Neste caso destrúense illas enteiras de tecidos pancreáticos que producen insulina. Xa é imposible reparar este dano.
Infeccións virais como glomerulonefriteiniciar procesos autoinmunes. As proteínas que entran no corpo durante a vida do virus son moi similares ás células beta.
A inmunidade combate a enfermidade destruíndo parte do páncreas.
E incluso despois da destrución do virus, as células do corpo seguen a ser percibidas como perigosas debido á violación dos procesos de adaptación e compensación.
Síntomas e signos de diabetes

Todos os diabéticos deben saber todo sobre os síntomas asociados aos ataques diabéticos.
Falando directamente de convulsións, significan hipoglucemia ou hiperglicemia, na que se identifican niveis de azucre no sangue extremadamente altos ou baixos.
Na fase inicial, detelos é o máis sinxelo, pero porque me gustaría prestar atención a todo o que poida indicar un probable inicio dun ataque.
Manifestacións de hipoglucemia
Como xa sabedes, a hipoglucemia é unha condición na que se identifican niveis de azucre no sangue por baixo do normal, é dicir, menos de tres mmol.
Hai que ter en conta que cada un deles se manifesta de diferentes formas, non obstante, pódense identificar algúns síntomas comúns, moi recomendables para prestar atención primeiro.
Isto é o que permitirá iniciar o proceso de recuperación o antes posible.
As persoas con síndrome presentada con frecuencia experimentan mareos, agravamento da conciencia. Ademais, hai nerviosismo, ademais de fame, dores de cabeza e incluso calafríos. Neste caso, o aumento da frecuencia cardíaca, así como algúns outros signos que non merecen menos atención:
- a pel faise máis pálida,
- indícase un grao significativo de suor,
- identificou unha violación de coordinación de movementos, así como a capacidade de concentración.
Un diabético pode de súpeto desmaiarse ou incluso converterse en comatosa.Ademais, gustaríame chamar a atención sobre que a hipoglucemia pode caracterizarse por tres graos consecutivos de severidade: leve, moderada e grave. Canto máis baixas de azucre no sangue son máis importantes os síntomas e manifestacións do ataque por diabete neste caso concreto.
Cun estadio leve da condición patolóxica, as lecturas do contador caerán por baixo dos 3,8 mmol.
Un diabético sentirá ansiedade razoable, nerviosismo importante e tamén náuseas. Ademais, unha persoa queixarase de fame, pódense formar calafríos, así como adormecemento dos dedos ou dos beizos. Nalgúns casos, incluso se pode identificar taquicardia.
Falando de hipoglucemia moderada, é importante comprender que está asociado a un agravamento da conciencia e do estado de ánimo.
Ao mesmo tempo, unha persoa faise extremadamente irritable, atopa dificultades importantes cando é necesario concentrarse ou a necesidade dun proceso de pensamento.
A visión pode estar borrosa e pode aparecer mareo e dor significativa. Debido a debilidade e problemas de coordinación de movementos, o paciente comeza a camiñar e a falar con moita dificultade.
No caso de que o azucre no sangue baixe a menos de 2,2 mmol, debe tomarse como aparición de hipoglucemia grave. Unha condición similar pode provocar varias síndromes: unha convulsión epiléptica, convulsións, perda de coñecemento e incluso un coma. Os indicadores de temperatura do corpo neste caso redúcense significativamente.
Manifestacións de hiperglicemia
Primeiro de todo, un diabético debe prestar atención á aparición de síntomas como a sede grave. Isto débese a que cando a relación de glicosa no sangue supera os 10 mmol, o azucre comeza a excretarse xunto coa orina.
Xunto a el comezan a lavarse algúns compoñentes importantes, é dicir, sales útiles. Todo isto provoca debilidade e dores de cabeza importantes, así como boca seca, coceira da pel e perda de peso.
Non se debe esquecer tales manifestacións como o agravamento das funcións visuais e a perda de consciencia.
Non te esquezas de extremidades frías e insensibles, estreñimiento e diarrea. Segundo os expertos, un ataque de diabetes e síntomas pode asociarse a outros problemas no tracto gastrointestinal.
A hiperglicemia pode provocar cetonuria (a presenza de corpos de acetona específicos na urina) e cetoacidosis (desestabilización do metabolismo dos carbohidratos, o que leva ao desenvolvemento de coma diabético).
Falando disto, gustaríame chamar a atención sobre o feito de que:
- o efecto do mecanismo presentado é o seguinte: debido ao aumento da relación de azucre no sangue e da deficiencia do compoñente hormonal, a glicosa non penetra nas células,
- a este respecto, o fígado, que inclúe glicóxeno, inicia o proceso da súa ruptura á glicosa. Isto, á súa vez, aumenta aínda máis a relación de azucre,
- as células deixan de recibir enerxía, o que inicia o proceso de división de graxas. É neste caso que se nota a produción de corpos cetonas, concretamente acetona.
Así, penetran no sangue, como resultado da que se produce unha violación do equilibrio de ácidos naturais, o que provoca os síntomas máis graves na diabetes mellitus.
Información adicional
Un ataque de diabetes non só é perigoso en si mesmo, senón precisamente cos seus síntomas desagradables ou dolorosos.
Debería considerarse crítica a alta probabilidade de formación de varias complicacións e consecuencias críticas, que ben poden acompañar o desenvolvemento da enfermidade presentada.
Falando disto, prestan atención a que na diabetes mellitus debido a síntomas dun ataque, pode producirse un coma, unha convulsión epiléptica, como se mencionou anteriormente.
Non obstante, isto está lonxe de todos, porque outra posible consecuencia pode ser a morte dun diabético. Isto só é posible se o proceso de recuperación non se inicia a tempo.
Ademais, aumenta a probabilidade de desenvolver convulsións ou morte se non segue as recomendacións dun especialista ou usa remedios populares, realice un tratamento independente. Todo isto está moi desaconsellado para aqueles con síntomas asociados a un ataque de diabetes. Así, calquera diabete que afecte o estado do diabético debería ser rexistrado polo diabético. Isto permitirá excluír o desenvolvemento de complicacións e consecuencias críticas, e tamén permitirá conseguir unha mellora significativa no benestar. A diabetes pode provocar psoríase?