Diabetes tipo 1 e tipo 2: fisiopatoloxía e enfoques de tratamento
Diabetes de primeiro tipo(diabetes mellitus dependente da insulina, diabetes mellitus tipo 1, diabetes xuvenil) -a enfermidadecuxo principal signo diagnóstico é crónicohiperglicemia- azucre alto en sanguepoliuriacomo consecuencia disto -sede, perda de peso, apetito excesivo ou falta deles, mala saúde.Diabetes mellitusocorre en variosenfermidadesdando lugar a diminución da síntese e secrecióninsulina. Estase investigando o papel do factor hereditario.
Diabetes tipo 1(diabetes dependente da insulina, diabetes xuvenil) - unha enfermidade do sistema endócrino, caracterizada por unha deficiencia absoluta de insulina causada pola destrucióncélulas betapáncreas. A diabetes tipo 1 pode desenvolverse a calquera idade, pero as persoas de idade nova (nenos, adolescentes, adultos menores de 30 anos) son as máis afectadas. O cadro clínico está dominado por síntomas clásicos:sede,poliuriaperda de pesocondicións cetoacidóticas.
1Etioloxía e patoxénese
2.1Clasificación de Efimov A.S., 1983
2.2Clasificación de expertos da OMS (Xenebra, 1987)
2.3Clasificación (M.I. Balabolkin, 1994)
3Patoxénese e histopatoloxía
4Cadro clínico
Etioloxía e patoxénese
O mecanismo patoxenético do desenvolvemento da diabetes tipo 1 baséase na insuficiencia da produción de insulina por células endocrinas (células βillotes de Langerhanspáncreas), provocada pola súa destrución baixo a influencia de certos factores patóxenos (viralesinfección,estrés,enfermidades autoinmunese outros). A diabetes tipo 1 representa o 10-15% de todos os casos de diabetes, a miúdo desenvólvese na infancia ou na adolescencia. Este tipo de diabetes caracterízase pola aparición dos principais síntomas, que avanzan rapidamente co paso do tempo. Os principais métodos de tratamento soninxeccións de insulinanormalizando o metabolismo do paciente. Se non se trata, a diabetes tipo 1 progresa rápidamente e leva a complicacións graves comocetoacidosisecoma diabéticorematando na morte do paciente.
Clasificación
Clasificación por Efimov A.S., 1983
I. Formas clínicas:
Primaria: xenética, esencial (con obesoou sen ela).
Secundaria (sintomática): hipofisaria, esteroide, tiroide, suprarrenal, páncreas (inflamación do páncreas, lesión do tumor ou eliminación), bronce (con hemocromatosis).
Diabetes embarazada(xestacional).
II. Por severidade:
III. Tipos de diabetes mellitus (natureza do curso):
tipo - dependente da insulina (lábil con tendencia a acidosisehipoglucemia, na súa maioría xuvenil),
tipo - independente da insulina(anciáns de diabetes mellitus estables).
IV. Estado de compensación do metabolismo dos carbohidratos:
V. Dispoñibilidadeanxiopatía diabética(I, II, III etapa) eneuropatía.
Microangiopatía—retinopatía,nefropatía, capillaropatía das extremidades inferiores ou outra localización.
Macroangiopatía- cunha lesión primaria dos vasos do corazón, cerebro,pés,outra localización.
Micro- e macroangiopatía universal.
Polineuropatía(periférico, autónomo ou visceral).
VI.Lesións doutros órganos e sistemas:hepatopatía,catarata,dermatopatía,osteoartropatíae outros).
VII. Complicacións agudas da diabetes:
Clasificación de expertos da OMS (Xenebra, 1987)
Clasificación (M.I. Balabolkin, 1994)
Patoxénese e histopatoloxía
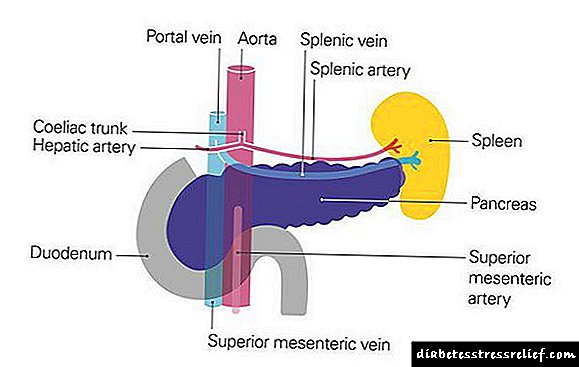
Déficit insulinano corpo desenvólvese debido a unha secreción insuficientecélulas βillotes de Langerhanspáncreas.
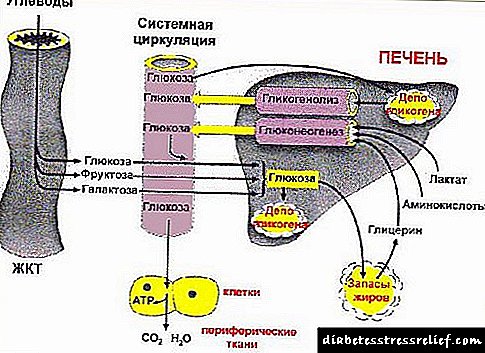
Debido á deficiencia de insulina, tecidos dependentes da insulina (hepático,graxaemuscular) perden a capacidade de usar glicosasanguee, como resultado, o nivel de glicosa no sangue aumenta (hiperglicemia) É un signo de diagnóstico cardinal da diabetes. Debido á deficiencia de insulina, a descomposición de graxa promóvese no tecido adiposo.graxas, o que leva a un aumento do seu nivel no sangue e no tecido muscular - estimúlase a cariesproteínalevando a un aumento da inxestiónaminoácidosao sangue. Substratoscatabolismograxas e proteínas son transformadas polo fígado encorpos cetonasque son usados por tecidos non dependentes da insulina (principalmenteo cerebro) para manter o equilibrio enerxético nun contexto de deficiencia de insulina.
Glucosuriaé un mecanismo adaptativo para eliminar a glicosa alta no sangue cando o nivel de glicosa supera o umbralrilvalor (aproximadamente 10 mmol / l). A glicosa é unha sustancia activo osmoloxicamente e un aumento na súa concentración na urina estimula unha maior excreción de auga (poliuria), que ao final pode levardeshidrataciónorganismose a perda de auga non se compensa co aumento adecuado da inxestión de fluídos (polidipsia) Xunto co aumento da perda de auga nos ouriños, pérdense sales minerais, tamén se produce un déficitcatiónssodio,potasio,calcioemagnesio,aniónscloro,fosfatoebicarbonato .
Hai 6 etapas de desenvolvemento da diabetes mellitus do primeiro tipo (dependentes da insulina):
Unha predisposición xenética á diabetes asociada ao sistema HLA.
Par hipotético de arranque. Danos células βvarios factores diabetogénicos e desencadeante de procesos inmunitarios. Os pacientes xa teñen anticorpos contra as células dos illotes nun pequeno título, pero a secreción de insulina aínda non sofre.
Insulina autoinmune activa. O título de anticorpos é elevado, o número de células β diminúe, a secreción de insulina diminúe.
Disminución da secreción de insulina estimulada na glicosa. En situacións de estrés, o paciente pode detectar unha tolerancia transitoria á glicosa (NTG) e glicosa no plasma de xaxún (NGF).
Manifestación clínica de diabetes, incluído cun posible episodio de "lúa de mel". A secreción de insulina redúcese drasticamente, xa que máis do 90% das células β morreron.
Destrución completa das células β, cesación completa da secreción de insulina.
Fisioloxía patolóxica: que é?

A fisioloxía patolóxica é unha ciencia que ten como finalidade estudar a vida dun organismo humano ou animal enfermo.
O principal obxectivo desta dirección é estudar o mecanismo de desenvolvemento de diversas enfermidades e o proceso de curación, así como identificar as leis principais e xerais de actividade de diferentes sistemas e órganos dos enfermos.
Que estudos de fisioloxía patolóxica:
- o desenvolvemento de diversos procesos patolóxicos, así como o seu resultado,
- patróns de aparición de enfermidades,
- a natureza do desenvolvemento de funcións fisiolóxicas dependendo do estado do corpo humano con diversas patoloxías.
Fisiopatoloxía da diabetes



Sábese que o mecanismo fisiopatolóxico para o desenvolvemento da diabetes tipo I está baseado nunha pequena cantidade de insulina producida por células endocrinas.
Basicamente, a diabetes ocorre nesta etapa no 5-10% dos pacientes, despois do cal, sen o tratamento necesario, comeza a progresar e convértese na causa do desenvolvemento de moitas complicacións graves, incluíndo:

- cardiopatía diabética
- insuficiencia renal
- cetoacidosis
- retinopatía diabética,
- ictus
- úlcera do pé diabético.
Debido á presenza de deficiencia de insulina, os tecidos dependentes de hormonas perden a capacidade de absorber azucre, isto leva á hiperglicemia, que é un dos principais síntomas da diabetes mellitus tipo 1.
Debido á aparición deste proceso no tecido adiposo, os lípidos descompóñense, o que se converte na razón para aumentar o seu nivel, e o proceso de descomposición de proteínas comeza no tecido muscular, o que leva a un aumento da inxestión de aminoácidos.
A diabetes tipo II pode caracterizarse por unha deficiencia parcial de insulina, que pode ter 3 tipos de trastornos:

- o fenómeno da resistencia á insulina. Hai unha violación da aplicación dos efectos da insulina, mentres que as células β se conservan e son capaces de producir unha cantidade suficiente de insulina,
- deficiencia secreta de células β. Esta violación é un defecto xenético no que as células β non se descompoñen, pero a secreción de insulina redúcese significativamente,
- o efecto dos contra-factores.
A resistencia á insulina pode ocorrer nos niveis de receptores e postreceptores.
Os mecanismos receptores inclúen:
- destrución de receptores por radicais libres e encimas lisosomas,
- bloqueo de receptores de insulina por anticorpos que se converten en imitadores da súa estrutura,
- un cambio na conformación dos receptores de insulina debido á aparición dun defecto xénico,
- prodúcese unha diminución da sensibilidade das células diana á insulina debido a un aumento suficientemente continuo da concentración de insulina no sangue nas persoas que sobren alimentación constantemente,
- un cambio na conformación dos receptores de insulina debido a un defecto nos xenes responsables da síntese dos seus polipéptidos.
Os mecanismos do postreceptor inclúen:
- violación dos procesos intracelulares de eliminación do azucre,
- insuficiencia de transportadores de glicosa transmembrana. Este proceso obsérvase principalmente en persoas con sobrepeso.
Complicacións diabéticas

Os diabéticos deben controlar coidadosamente o seu estado, e o descoido das recomendacións do médico levará ao desenvolvemento de varias complicacións:
- complicacións agudas. Estes inclúen a cetoacidosis (a acumulación de películas cetonas perigosas no corpo), a hiperosmolar (alto nivel de azucre e sodio no plasma) e a lacticidótica (concentración de ácido láctico no sangue), a hipoglicemia (unha diminución crítica da glicosa no sangue),
- complicacións crónicaseu. Maniféstase, como regra, despois de 10-15 anos da presenza da enfermidade. Independentemente da actitude ante o tratamento, a diabetes afecta negativamente ao corpo, o que leva a complicacións crónicas, estes órganos sofren: riles (disfunción e insuficiencia), vasos sanguíneos (mala permeabilidade, que interfire coa inxestión de substancias beneficiosas e osíxeno), pel (baixa subministración de sangue, úlceras tróficas) ), sistema nervioso (perda de sensación, debilidade constante e dor),
- complicacións tardías. Estes efectos adoitan desenvolverse lentamente, pero isto tamén prexudica o corpo do diabético. Entre eles: angiopatía (fraxilidade dos vasos sanguíneos), pé diabético (úlceras e lesións similares das extremidades inferiores), retinopatía (desprendemento da retina), polineuropatía (falta de sensibilidade das mans e dos pés á calor e a dor).
Enfoques fisiopatolóxicos no tratamento da diabetes

A diabetes ten medo a este remedio, como o lume.
Só tes que solicitar ...
Ao tratar calquera tipo de diabetes, os médicos utilizan tres principios principais:
- tratamento hipoglucémico,
- educación do paciente
- dieta.
Así, co primeiro tipo, úsase insulinoterapia, xa que estes pacientes presentan a súa deficiencia absoluta, e necesitan un substituto artificial. O seu principal obxectivo é maximizar a imitación da hormona natural.
A dosificación debe ser determinada exclusivamente polo médico que asiste para cada paciente individualmente. No caso de diabéticos tipo 2, úsanse medicamentos que baixan o azucre no sangue estimulando o páncreas.
Unha importante regra de tratamento para o diagnóstico é a actitude correcta do paciente ante el. Os médicos pasan moito tempo aprendendo o xeito correcto de vivir con diabetes.

A dieta revísase radicalmente, elimínanse malos hábitos e tensións, engádese actividade física moderada regularmente e o paciente tamén necesitará controlar constantemente o indicador de glicosa no sangue (hai glucómetros para iso)
Quizais, os pacientes acostúmense a unha dieta especializada (táboa nº 9) durante máis tempo.
Require a exclusión de moitos produtos ou a súa substitución. Por exemplo, carnes graxas, peixes e caldos, pastelería e doces, queixo cottage, nata, queixos salgados, manteiga, pasta, sêmola, arroz branco, froitas doces, conservas (incluíndo verduras enlatadas), zumes con azucre alto, refresco.
Pódense consumir outros alimentos, pero debes controlar o número de calorías consumidas ao día, así como a cantidade de hidratos de carbono, non debería haber moitos.
Afortunadamente, en case todas as tendas hai agora un departamento que contén produtos que están permitidos para diabéticos, o que simplifica moito a súa vida.
Fisioloxía patolóxica da diabetes
A deficiencia de insulina na diabetes leva principalmente a unha diminución da captación de glicosa por parte das células e unha hiperglicemia. Os niveis de glicosa plasmática especialmente elevados obsérvanse pouco despois da comida (a chamada hiperglicemia postprandial).
Normalmente, os glomérulos renais son impermeables á glicosa, pero cando o nivel plasmático está por riba dos 9-10 mmol / l, comeza a excretarse activamente na urina (glicosa-ria). Isto á súa vez leva a un aumento da presión osmótica da urina e a unha desaceleración na reabsorción de auga e electrólitos polos riles. A cantidade de urina diaria aumenta ata 3-5 litros (7-8 litros en casos graves), é dicir. está a desenvolverse poli uria e como resultado deshidratación (hipohidratación) organismo (fig. 27.1) que

Fig. 27.1. Fisiopatoloxía da deficiencia de insulina.
Fig. 27.1. Fisiopatoloxía
acompañado de intensa sede. A falta de insulina, prodúcese un desglose excesivo de proteínas e graxas, que son utilizadas polas células como fontes de enerxía. Por un lado, o corpo perde nitróxeno (en forma de urea) e aminoácidos, e por outro, acumula produtos tóxicos de lipólise - cetonas 1. Estes últimos xogan un papel moi importante na fisiopatoloxía da diabetes mellitus: a eliminación de ácidos fortes do corpo, que son ácidos acetoacéticos e p-hidroxibutíricos, leva á perda de catións tampón, ao esgotamento da reserva alcalina e cetoacidosis. Particularmente sensible aos cambios na presión osmótica do sangue e aos parámetros do equilibrio ácido-base do tecido cerebral. Pode aumentar o aumento da cetoacidosis coma cetoacidótico, e despois por danos irreversibles ás neuronas e a morte do paciente.
A diabetes mellitus provoca unha serie de complicacións, algunhas das cales máis graves que a propia diabetes e poden provocar discapacidade e morte. A maioría das complicacións baséanse en danos nos vasos sanguíneos debido á aterosclerose e á glicosilación proteica (é dicir, a glicosa está unida ás moléculas de proteína).
As principais complicacións da diabetes:
• aterosclerose, que á súa vez leva ao desenvolvemento de complicacións macrovasculares: infarto de miocardio e ictus. A aterosclerose é a causa directa da morte no 65% dos pacientes con diabetes,
• nefropatía (dano renal) coa progresión da insuficiencia renal crónica (no 9-18% dos pacientes),
1 O acetil-CoA, que se forma no fígado durante a rápida oxidación dos ácidos graxos, transfórmase posteriormente en ácido acetoacético, que se converterá en ácido β-hidroxibutírico e logo descarboxilado en acetona. Os produtos de lipólise pódense atopar no sangue e na orina dos pacientes (os chamados cetonas ou corpos cetonas).
Diabetes mellitus - aproximadamente 485
• neuropatía (afectan principalmente os nervios periféricos),
• retinopatía (dano na retina que conduce á cegueira) e cataratas (diminución da transparencia da lente)
• diminución da resistencia corporal á infección,
• trastornos tróficos da pel (coa formación de úlceras non curativas a longo prazo). Separado síndrome do pé diabético (infección, úlcera e / ou destrución de tecidos profundos do pé), que está asociada a trastornos neurolóxicos (neuropatía) e unha diminución do fluxo sanguíneo principal (angiopatía) nas arterias das extremidades inferiores. A síndrome do pé diabético é a complicación máis común da diabetes.
Data engadida: 2016-03-15, Vistas: 374,
Fisiopatoloxía da diabetes mellitus
Pero, para inducir a formación de ácidos graxos altos, é necesario obter malonil-CoA mediante carboxilación de acetil-CoA. Como se indicou anteriormente, a enzima desta reacción é inhibida polas hormonas contrainsulares e todo acetil-CoA liberado da mitocondria é enviado á síntese de colesterol.
Hipertriacilglicerolemia. A maior concentración de ácidos graxos altos no sangue observados en pacientes con diabetes (ver máis arriba) facilita a súa penetración no citoplasma de hepatocitos. Pero o uso de ácidos graxos con fins enerxéticos non está crecendo, porque non poden cruzar a membrana das mitocondrias (debido á deficiencia de insulina, o traballo do portador, o sistema carnitino, está perturbado). E acumulándose no citoplasma das células, os ácidos graxos úsanse na lipoxénese (dexeneración graxa do fígado), inclúense no VLDL e son liberados ao sangue.
Dislipoproteinemia. Todos os cambios anteriores no metabolismo dos lípidos (síntese de colesterol mejorada, glicosilación de LP) contribúen á acumulación de VLDL, LDL cunha diminución simultánea dos valores de HDL.
Violación da homeostase do peróxido. Como sabedes, a hipoxia, característica da diabetes, é un dos indutores da peroxidación lipídica. É máis, debido á inhibición do PFP, redúcese a recuperación de NADP +, tan necesaria como un compoñente de protección anti-radical.
Hiperazotemia. Tradicionalmente, este termo designa a suma dos valores de compostos que conteñen nitróxeno de baixo peso molecular (urea, aminoácidos, ácido úrico, creatina, creatinina, etc.). A hiperaminoacidemia na diabetes é causada por: 1) a permeabilidade da membrana alterada para aminoácidos, 2) unha desaceleración no uso de aminoácidos na biosíntese de proteínas a taxa de PFP - a fonte de ribosa-5-fosfato - o compoñente obrigado dos mononucleótidos - participantes na síntese de ARN - a matriz na síntese de proteínas é reducida (Esquema 1). Ambas (1,2) lesións débense a deficiencia de insulina. E moitas hormonas contra-hormonais en exceso teñen un efecto catabólico (táboa 2), i.e. activa a proteólise, que tamén proporciona hiperaminoacidemia.
Ademais, a violación do uso de glicosa con fins enerxéticos na diabetes debido á acción das mesmas hormonas contra-hormonais provoca un aumento na gluconeoxénese (Esquema 2), principalmente a partir de aminoácidos e unha descomposición acelerada de aminoácidos cetóxenos coa formación de corpos cetonas - boas fontes de enerxía. Un dos produtos finais de ambas as transformacións será o amoníaco, que é neutralizado pola síntese da urea. Polo tanto, con diabetes no sangue, rexístrase un nivel elevado desta sustancia (hipercarbamidemia).
Diminución das forzas protectoras. Debido á deficiencia de insulina, a taxa de síntese de proteínas é diminuída (ver máis arriba), incluíndo inmunoglobulinas. Ademais, algúns deles, despois da glicosilación (ver máis arriba), perden as súas propiedades, de aí o desenvolvemento de pacientes con enfermidades pustulares, furunculose, etc.
Aumento da presión arterial osmótica debido á acumulación de varios compostos de baixo peso molecular (glicosa, amino, ceto-ácidos, lactato, PVC, etc.).
Deshidratación (deshidratación) dos tecidos debido ao aumento da presión osmótica.
Acidosis pola acumulación de produtos ácidos (acetoacetato, β-hidroxibutirato, lactato, piruvato, etc.).
Varios son urias. Glucosuria, ketonuria, aminoaciduria, lactataciduria, etc. - debido ao exceso dos seus valores limiares renales.
Un aumento da gravidade específica da orina debido ao desenvolvemento de varias urias.
Poliuria a) Para a eliminación de varias substancias precisa unha cantidade adicional de auga,
b) por polidipsia.
Polidipsia. A sede aumentada debido á aumento da presión osmótica no plasma sanguíneo e debido á maior perda de auga na orina.
Polifia. Un dos primeiros e principais síntomas da diabetes. Debido á deficiencia de insulina, a permeabilidade da membrana para a glicosa, aminoácidos e altos ácidos graxos, i.e. o sangue está "cheo" e as células teñen "fame".
Tales cambios no metabolismo ameazan o desenvolvemento dunha gran variedade de complicacións (agudas e crónicas).
As complicacións agudas máis graves:
Coma hormigón hiperosmolar
Os principais lazos da cetoacidosis diabética son a hiperglicemia (máis de 10 mmol / l), de aí que a glicosuria, a hiperosmolaridade plasmática, a hiperketonemia, o último síntoma é responsable da acidosis metabólica (unha diminución do contido de bicarbonatos no plasma sanguíneo). Polo tanto, nos riles hai un atraso de H +, que agrava a acidosis, excita o centro respiratorio, afonda e retarda a respiración - A respiración de Kussmaul, o CO2 é excretado, o que reduce a gravidade da acidosis, pero ao mesmo tempo aumenta o déficit de bicarbonatos. O signo clásico neste caso é o cheiro a acetona da boca. A cetoacidosis é desencadeada por alimentos ricos en graxas e inhibida en presenza de hidratos de carbono.
A base da acidosis láctica diabética é o desenvolvemento de hiperlactacidemia alta (ver máis arriba), que é facilitada pola hipoxia tisular e unha violación do estado ácido-base.
O coma hiperosmolar bezketonny é máis común en pacientes de idade media e vellez. Caracterízase por unha alta hiperglicemia (máis de 55 mmol / l), desde logo, a partir de aquí un forte aumento da osmolaridade do plasma sanguíneo, a aparición de glicosa nos ouriños, o que provoca diurese osmótica (perda de auga e electrólitos). En contraste coa primeira complicación, en tales pacientes non se rexistra hipercetonemia e ketonuria.
O coma hipoglicémico desenvólvese con sobredose crónica
Cetoacidosis
Cunha corrente benigna diabete con leve glicosuria, a cetoacidosis está ausente. A cantidade de ácido acetoacético formado durante a descomposición excesiva de ácidos graxos, necesaria para compensar a perda de glicosa, non supera o que pode ser usado polo corpo no proceso de intercambio. Non obstante, se a perda de glicosa é moi significativa (100-200 g por día), a cantidade de ácidos graxos usados faise tan grande que a formación de corpos cetonas comeza a superar a capacidade do corpo para utilizalos.
Cetonas acumúlanse no sangue e excrétanse na urina. Os ácidos acetoacéticos e b-hidroxibutíricos excrétanse en forma dos seus compostos con catións, pérdense sodio e potasio, agravando a falta de substancias osmoticamente activas asociadas á perda de glicosa, así como a tendencia xa existente á acidosis metabólica. En animais como porcos e paxaros, cuxo corpo é capaz de usar de xeito eficaz incluso grandes cantidades de ácido acetoacético, a pancreatectomía non causa cetoacidosis. O desglose de ácidos graxos non chega a un grao excesivo e a diabetes non é unha enfermidade tan grave como en humanos e cans.
Deste xeito cetoacidosis, que é un signo característico da diabetes grave, é consecuencia do exceso de formación de glicosa e da súa perda polo corpo. A glucosuria, debido á introdución de floridzina, aínda que provoca hipoglucemia, leva á cetoacidosis, así como durante o xaxún, no que a satisfacción das necesidades do corpo está asegurada pola ruptura de graxas e proteínas que son fontes de glicosa.
En todas estas condicións, a mellora provocada pola introdución glicosa, debido a que impide un exceso de neoplasia de glicosa no fígado.
Índice da materia "Enfermidades do timo e páncreas":
- Anatomía do timo.
Diabetes tipo 1 e tipo 2: fisiopatoloxía e enfoques de tratamento
5. Patoxénese
O desenvolvemento dun absceso no lugar de introdución do microbi comeza coa impregnación de tecidos con exsudado seroso ou fibroso seroso, a acumulación dun gran número de elementos celulares, principalmente glóbulos brancos segmentados. Entón ...
Un estudo da eficacia das actividades profesionais dos paramédicos na prevención e tratamento de problemas hematolóxicos en pediatría
3. Patoxénese
O vínculo máis importante na patoxénese do PON son os trastornos microcirculatorios e a microvasculatura endotelial. Non son necesariamente causados, e ás veces non tanto pola diminución do rendemento cardíaco ...
Causas e efectos do estrés operativo
A partir dos datos sobre a etioloxía do estrés operacional, desprende que é "desencadeada" por un complexo de reaccións neurohumumorales ...
4 Patoxénese
A patoxénese da pneumocistose está determinada polas propiedades biolóxicas do patóxeno e o estado do sistema inmunitario do hóspede. As formas propagativas de pneumociste que aínda non se describiron pasan as vías respiratorias superiores ...
Desenvolvemento de medidas preventivas para a toxocariasis dos cans
Resumo dun artigo científico en medicina e asistencia sanitaria, o autor dun traballo científico é Kurbatov D.G., Dubsky S.A., Lepetukhin A.E., Rozhivanov R.V., Schwartz Y.G.
Esta revisión da literatura aborda as cuestións de epidemioloxía, clasificación, fisiopatoloxía, así como o diagnóstico e tratamento da disfunción eréctil en pacientes con diabetes tipo 1. A disfunción eréctil en pacientes novos con diabetes é un grave problema debido á súa prevalencia xeneralizada, así como ao impacto sobre o estado psicolóxico dos pacientes e a calidade de vida en xeral. Destacouse que o diagnóstico oportuno coa definición correcta da forma de disfunción eréctil permite seleccionar razoablemente e adecuadamente a terapia para cada paciente.
DISFUNCIÓN ERECTILE EN PACIENTES CON DIABETES DE TIPO 1: DIAGNÓSTICO E MÉTODOS DE TRATAMENTO
Nesta revisión da literatura móstranse a epidemioloxía, clasificación, fisiopatoloxía, diagnóstico e tratamentos para a disfunción eréctil en pacientes con diabetes tipo 1. A disfunción eréctil en pacientes novos con diabetes mellitus é un problema grave debido á bastante estendida e ao impacto sobre o estado psicolóxico dos pacientes e a calidade de vida en xeral. Destacou que o diagnóstico oportuno coa correcta definición dunha forma de disfunción eréctil pode razoar e adecuar a terapia para cada paciente.
O texto do traballo científico sobre o tema "Disfunción eréctil en pacientes con diabetes tipo 1: métodos de diagnóstico e tratamento"
UDC: 616.69-008.14: 616.379-008.64
Disfunción eréctil en pacientes con diabetes tipo 1 Mellitus:
MÉTODOS DE DIAGNÓSTICO E TRATAMENTO
Kurbatov D.G., Dubsky S.A., Lepetukhin A.E., Rozhivanov R.V., Schwartz Y.G.
Institución presupostaria do estado federal Centro científico endocrinolóxico do Ministerio de Sanidade de Rusia, Moscova Enderezo: 117036, Moscova, Ul.Dm. Ulyanova, 11, tel. (499) 3203687 Correo electrónico: [email protected]
Esta revisión da literatura aborda as cuestións de epidemioloxía, clasificación, fisiopatoloxía, así como o diagnóstico e tratamento da disfunción eréctil en pacientes con diabetes tipo 1. A disfunción eréctil en pacientes novos con diabetes é un grave problema debido á súa prevalencia xeneralizada, así como ao impacto sobre o estado psicolóxico dos pacientes e a calidade de vida en xeral. Destacouse que o diagnóstico oportuno coa definición correcta da forma de disfunción eréctil permite seleccionar razoablemente e adecuadamente a terapia para cada paciente.
Palabras clave: diabetes mellitus, disfunción eréctil
DISFUNCIÓN ERECTILE EN PACIENTES CON DIABETES DE TIPO 1: DIAGNÓSTICO E MÉTODOS DE TRATAMENTO
Kurbatov D. G., Dubskiy S.A., Lepetukhin A.E. Rozhivanov R. V., Schwartz J. G.
Centro de Investigación en Endocrinoloxía, Moscova
Nesta revisión da literatura móstranse a epidemioloxía, clasificación, fisiopatoloxía, diagnóstico e tratamentos para a disfunción eréctil en pacientes con diabetes tipo 1. A disfunción eréctil en pacientes novos con diabetes mellorar é un problema grave debido á bastante estendida e ao impacto sobre o estado psicolóxico dos pacientes e a calidade de vida en xeral. Destacou que o diagnóstico oportuno coa correcta definición dunha forma de disfunción eréctil pode razoar e adecuar a terapia para cada paciente.
Palabras clave: diabetes, disfunción eréctil
A incidencia da diabetes no mundo está a medrar rapidamente. Segundo a Federación Internacional de Diabetes, hoxe máis de 371 millóns de persoas padecen diabetes mellitus (DM). Ao redor do 10% do total de pacientes con diabetes representaban diabetes tipo 1.
Trastornos sexuais caracterizados por un descenso na calidade de vida
Tampouco o 40% dos pacientes con diabetes tipo 2 non se observan nin o paciente, que leva a infertilidade e problemas sociais, é importante destacar que os trastornos sexuais en pacientes con diabetes tipo 1 debutan a unha idade máis pequena en comparación cunha poboación sen diabetes.
A violación predominante da función sexual en pacientes con diabetes é a disfunción eréctil (ED). Numerosos estudos demostraron
que a ED afecta ata un 35-55% dos pacientes con diabetes tipo 1, e o risco de ED en pacientes con diabetes é 3 veces maior en comparación coa poboación sen diabetes.
A frecuencia de desenvolvemento de trastornos eréctiles en pacientes con diabetes depende non só da idade do paciente, senón tamén da duración da enfermidade subxacente e da duración do período de descompensación do metabolismo dos carbohidratos 7,8. O desenvolvemento de ED está afectado pola presenza de enfermidades concomitantes, complicacións da diabetes e a eficacia da terapia. Así, en varios estudos, estudouse a relación entre a presenza de ED e as complicacións diabéticas tardías e demostrouse que a ED detectouse case dúas veces máis veces en pacientes con nefropatía diabética ou retinopatía.
A disfunción eréctil diagnosticada en pacientes con diabetes pode ser un signo indirecto do desenvolvemento ou progresión do proceso aterosclerótico e enfermidade coronaria, ademais de ser a primeira manifestación de neuropatía diabética 11, 12. Un estudo similar realizado por Rozhivanov R.V. (2005) en base á Institución Presupostaria Federal do Estado “Centro Científico Endocrinolóxico” do Ministerio de Sanidade da Federación Rusa, mostra datos comparables cos datos estranxeiros sobre a prevalencia de ED en pacientes con diabetes tipo 1 e 2, a dependencia da prevalencia da idade dos pacientes, a duración da enfermidade e tamén a relación co nivel de compensación
metabolismo dos carbohidratos e presenza de complicacións de diabetes.
Dada a prevalencia de ED na diabetes tipo 1, así como a comprensión de que esta condición non só reduce a calidade de vida dos pacientes novos, senón que tamén pode ser un dos síntomas de complicacións da diabetes, como a neuropatía diabética, as enfermidades coronarias, aterosclerose, é necesario un enfoque oportuno, individualizado e completo. ao diagnóstico e tratamento da ED nesta categoría de pacientes.
• Orgánico (vasculoxénico, neuroxénico, endocrino)
• Mixto (patoloxía orgánica e factor psicolóxico)
O estado funcional do sexual
membro está regulado polo ton muscular liso dos vasos arteriales e corpos cavernosos da trabecula. Despois da estimulación sexual, o óxido nítrico (NO), sintetizado por endotelio, aumenta a concentración de guanylato ciclase (GMF). Unha concentración cada vez maior de GMF cíclico (cGMP) leva á relaxación das fibras musculares lisas, aumento do fluxo arterial e veno-oclusión no pene. A taxa de desintegración de cGMP depende da actividade da encima 5-fosfodiesterasa.
O desenvolvemento de ED en diabetes pode basearse en varios factores á vez.
foso (aterosclerose + neuropatía, neuropatía + factor psicóxeno, etc.).
A erección do pene está regulada por varias isoformas de NO-sin-tetase de orixe neuronal, endotelial e do músculo liso. . Varios mecanismos bioquímicos explican a aparición de disfunción eréctil na diabetes. Os compoñentes vasculares e neuroxénicos son os causantes da ED na diabetes, xa que se sabe que a disfunción endotelial leva ao desenvolvemento de neuropatía isquémica, que á súa vez ten un efecto negativo na síntese de NO. Moitos estudos demostraron unha deterioración do relax endotelial e neuroxénica en corpos cavernosos en pacientes con diabetes con ED. Este achado está asociado a unha falta de NON. Ademais, algúns estudos estranxeiros demostraron un aumento significativo no número de sitios de unión á NO-sintetase nos tecidos de corpos cavernosos de rata 2 meses despois da indución da diabetes mellitus. Este proceso é similar ao atopado noutros leitos vasculares, onde a relaxación dependente do endotelio da parede vascular foi alterada como resultado da deterioración da síntese debido ás altas concentracións de glucosa. Así, un defecto na actividade da Sintetase desempeña un papel na etioloxía da ED en pacientes con diabetes, debido a diso endotelial difuso.
funcións. Tamén se demostrou que a relaxación das células musculares lisas nos corpos cavernosos en pacientes con diabetes durante a estimulación eléctrica foi leve debido a unha diminución na produción de óxido nítrico pola NO sintasa. É importante notar que a hiperglicemia prolongada induce un aumento no consumo de fosfato de dinucleótido de adenina de nicotinamida (NADPH), un cofactor na produción de NO, polo tanto, reduce o nivel de óxido nítrico.
A xeración de radicales excesivos tamén prexudica a relaxación inducida por NON debido á acumulación de produtos finais avanzados de glicación que circulan polo sangue, que tamén son responsables do desenvolvemento de complicacións vasculares diabéticas.
Os produtos AGE, que se acumulan en pacientes con diabetes, interactúan con receptores específicos de tecidos que sofren lesións vasculares e aumentan tamén a expresión de mediadores de danos vasculares, cuxa liberación tamén é estimulada pola glicosa. 21, 22, 23.
Todos os factores anteriores están implicados na fisiopatoloxía das enfermidades cardiovasculares caracterizadas por unha elevada mortalidade (isquemia miocárdica indolora, morte súbita cardíaca, etc.), moi asociadas á ED.
A neuropatía é un compoñente importante no desenvolvemento de diabéticos
ED Demostrouse un dano morfolóxico ás fibras nerviosas autónomas nos tecidos dos corpos cavernosos en pacientes con diabetes con ED. A presenza de polineuropatía periférica considérase característica de pacientes con ED, sen embargo, unha diminución da velocidade do impulso nervioso ao longo da fibra nerviosa e a variabilidade da frecuencia cardíaca rexístranse un pouco máis a miúdo en pacientes con diabetes e ED que en pacientes con ED e polineuropatías de orixe diferente.
Numerosos traballos dedicados a cambios patolóxicos no sistema nervioso en pacientes con diabetes falan de danos primarios independentes ás fibras nerviosas periféricas.
A neuropatía autonómica parece ser o principal factor patoxenético na ED en pacientes con diabetes. Os pacientes con manifestacións de neuropatía periférica teñen máis probabilidades de padecer ED que os pacientes con diabetes sen polineuropatía. A hipótese metabólica máis fundamentada é a teoría do metabolismo do poliol, segundo a cal o exceso de glicosa na diabetes é metabolizado polo tipo poliol, converténdose finalmente en sorbitol e frutosa, cuxa acumulación desencadea nas células nerviosas o desenvolvemento da neuropatía. A importancia da hiperglicemia no desenvolvemento da neuropatía diabética está confirmada clínicamente polo feito de que, sempre que se obteña unha compensación,
metabolismo levódico, a progresión da neuropatía diabética redúcese nun 40-60%.
Tamén é significativa a hipótese vasculoxénica do desenvolvemento da neuropatía, baseada no esgotamento do fluxo sanguíneo endoneural, o aumento da resistencia neurovascular endoneural e a diminución da osixenación do nervio. Segundo esta teoría, os cambios patolóxicos nos vasos endoneurais e a hipoxia e isquemia asociadas son primarios.
Todo o anterior indica o importante papel da neuropatía periférica no desenvolvemento de ED en pacientes con diabetes. Moitos autores caracterizan esta condición como "ED neuroxénica", prestando así atención ao papel principal da neuropatía diabética en trastornos eréctiles en tales pacientes 31, 32.
Xunto con formas vasculogénicas e neuroxénicas de ED na diabetes, é común a ED endocrina asociada á deficiencia de andrógenos.
Estudos recentes demostraron que a NO sintetasa é unha enzima dependente dos andróxenos. A dependencia androgénica da NO síntase está indicada polo feito de que nas células nerviosas dos ganglios parasimpáticos da pelvis, se atopan receptores de andrógenos nos que se produce a síntese de NO e o péptido intestinal vasoactivo, así como a estimulación da síntese de NO nos ganglios baixo a influencia de andrógenos. Ao mesmo tempo
O hipogonadismo é un síntoma común en pacientes con diabetes. As causas da deficiencia de andrógenos nos homes con diabetes son diferentes. Estas razóns poden ser sobrepeso ou obesidade, así como unha diminución relacionada coa idade na secreción de testosterona. .
Diagnóstico de ED de pacientes con diabetes
O exame dun paciente con diabete realízase segundo o esquema clásico, incluída a recollida de datos de historia médica, exame, así como métodos de laboratorio e instrumentais.
Un punto importante na recollida dunha anamnesis en pacientes con diabetes é a avaliación do curso da enfermidade subxacente, a presenza ou a ausencia de complicacións da diabetes, a información sobre os medicamentos tomados.
Durante un exame físico realízase unha medición do peso corporal, da altura e do índice de masa corporal, xa que o sobrepeso pode provocar hipogonadismo. Nalgúns casos, ten sentido realizar unha avaliación diferencial da graxa visceral usando unha tomografía TC para avaliar e prever os riscos con máis precisión. Ademais, avalíase a condición da pel, a natureza e a intensidade do crecemento do cabelo, o estado do sistema muscular e os xenitais 39, 40.
Durante un exame físico, para diagnosticar a neuropatía, é necesario cumprir un certo mínimo de diagnósticos neurolóxicos
métodos. O máis informativo é a valoración do reflexo cavernoso. Tamén se pode recomendar unha avaliación da sensibilidade á temperatura, táctil e vibracional do pene.
A lista de métodos de exame especial para ED inclúe análises de sangue hormonal, seguimento de tumores nocturnos do pene, estudos farmacodinámicos intracavernosos, cavernosografía, angiografía dos vasos peneis, dopplerografía por ultrasóns dos vasos pene e determinar a velocidade de propagación do impulso nervioso por n. .р ^ е ^ ш.
Todos os métodos de exame anteriores úsanse para diagnosticar a ED de calquera xénese. Non obstante, o método máis informativo e só fiable para diagnosticar a forma neuroxénica de ED en diabetes é a electroneuromiografía. As probas que avalían o estado das fibras sensoriais e eferentes inclúen a electromiografía perineal do período latente do reflexo bulbocavernoso, a proba oculta sacral, a avaliación dos potenciais somatosensoriais dorsais evocados e o estudo da sensibilidade perceptiva vibracional. Os pacientes con diabetes e ED caracterízanse por unha desviación dos resultados destas probas dos indicadores normativos. Por exemplo, para pacientes con diabetes caracterízase por un aumento
período latente do reflexo bulbocavernos. Non obstante, as probas descritas anteriormente non dan idea do estado da inervación autónoma eferente responsable da erección do pene. Con base no anterior, ao rexistrar desviacións dos resultados das probas do normal, só podemos asumir a presenza de neuropatía autónoma no pene.
Como método para o estudo directo da innervación cavernosa autónoma, a actividade eléctrica dos músculos lisos cavernosos pódese rexistrar mediante electrodos cutáneos intracavernosos ou superficiais. Os datos obtidos con este método permítenos valorar o estado da función neuro-reflexa do pene e identificar trastornos a nivel de interacción do corpo corpus cavernoso e as terminacións nerviosas. No estudo da inervación cavernosa autónoma en pacientes con diabetes mellitus, rexístranse potenciais irregulares de baixa amplitude e unha taxa de despolarización lenta, e tamén é característica a desincronización - un aumento paradoxal da actividade do tecido cavernoso en resposta á administración dun medicamento vasoactivo, mentres que en pacientes sans despois da administración intracafernal. drogas vasoactivas sen potenciais de acción. Actualmente non hai datos suficientes sobre
o número e sensibilidade deste método.
Con base no anterior, queda claro que o diagnóstico da forma realmente neuroxénica de ED en pacientes con diabetes é unha tarefa difícil, especialmente tendo en conta que hoxe en día non existe un método diagnóstico altamente sensible e específico. Débese ter en conta que a disfunción eréctil adoita ser o primeiro síntoma do desenvolvemento de neuropatía. A forma neuroxénica de ED nun paciente con diabetes pódese asumir en presenza doutras manifestacións de neuropatía diabética (diminución da temperatura, vibracións e sensibilidade á dor, varias manifestacións de formas cardiovasculares e gastrointestinais de neuropatía diabética autónoma, hipoglucemia non recoñecida). A falta de datos para a presenza de insuficiencia vascular e hipogonadismo xunto con queixas de trastornos eréctiles tamén poden indicar ED neuroxénica.
Tratamento da ED a pacientes con diabetes
Cando se elixe un método de tratamento para ED, cada paciente require un enfoque individual. Dada a posibilidade de complicacións específicas en pacientes con diabetes, debería xustificarse a elección de métodos de tratamento para a ED. Como vostede sabe, na actualidade é preferible empregar medicamentos para o tratamento da ED, pero máis importante: para ser eficaz
Rapii ED require a obtención dunha compensación sostida polo metabolismo dos carbohidratos.
A día de hoxe, hai varios métodos para o tratamento local da ED: terapia ao baleiro, farmacoterapia intracavernosa e transuretral. Todos estes métodos teñen certos inconvenientes que limitan o seu uso en pacientes con diabetes, xa que están asociados a posibles traumatismos dos tecidos brandos durante a farmacoterapia intracavernosa e a mucosa uretral durante a farmacoterapia transuretral, o que non é desexable para os pacientes con diabetes debido ao alto risco de infección por microtrauma.
Actualmente, os fármacos de elección para o tratamento da ED son inhibidores da fosfodiesterasa tipo 5 (sildenafil, vardenafil, tadalafil, udenafil). Os fármacos deste grupo son moduladores de erección, que inhiben selectivamente o encima PDE-5, sen afectar directamente as células musculares lisas do pene, pero potenciando o efecto de N0, que se sintetiza en resposta a estimulación sexual. Así, aumentan os procesos fisiolóxicos responsables da aparición e mantemento dunha erección en resposta á estimulación sexual.
Moitos anos de experiencia co uso de forza-denafil en pacientes con diabetes demostraron a súa alta eficacia no tratamento da ED 46, 47. Isto é
Hai estudos a longo prazo, cuxos resultados indican a posibilidade dun uso longo e seguro da droga sen aumentar a súa dose.
A eficacia do vardenafil no tratamento da ED en pacientes con diabetes foi estudada nun estudo multicéntrico, dobre cego controlado con placebo, que incluíu 452 pacientes. Segundo a avaliación dos resultados do estudo, tras 12 semanas de uso, observouse mellora da erección no 52% e 72% dos homes que recibiron 10 e 20 mg de vardenafil, respectivamente, mentres que no grupo placebo, a mellora da erección só se observou no 13% dos pacientes.
Fonseca V. e col., Estudouse a eficacia e seguridade do tad-lafil en homes, incluídos pacientes con diabetes. (2006), que realizou unha metaanálise de datos de doce estudos controlados con placebo en pacientes con ED, diabete e sen ela. O estudo incluíu 1681 homes sen diabetes e 637 homes con diabetes tipo 1 e tipo 2 que recibiron tada-lafil, a doses de 10 e 20 mg ou placebo durante 12 semanas. Os pacientes con diabetes tiveron unha ED máis pronunciada en comparación cos pacientes sen diabetes, mentres que a puntuación de ICEF ED foi inversamente correlacionada co nivel de HbA1c. En comparación co placebo, o tadalafil en doses de 10 e 20 mg mellorou significativamente a función eréctil nos dous grupos, que estivo acompañado dun aumento da calidade de vida
pacientes. Ao mesmo tempo, a eficacia do tadalafil non dependía do grao de compensación do metabolismo dos carbohidratos e do tratamento recibido para a diabetes. Así, a pesar da ED máis grave en pacientes con diabetes, o tadalafil foi eficaz e ben tolerado. Tadalafil ten unha longa vida media de 17,5 horas, o que proporciona unha duración de acción significativamente máis longa, devolvendo a naturalidade ás relacións sexuais. O paciente ten a oportunidade de levar unha vida sexual natural, que é extremadamente importante ante a presenza de factores psicogénicos adicionais que agravan o curso da disfunción eréctil en pacientes con diabetes.
Segundo os investigadores, no 20-40% dos pacientes con ED, o tratamento con inhibidores da PDE-5 é ineficaz, que nalgúns casos está asociado á presenza de deficiencia de andrógenos en pacientes. Así, en varios casos, parece oportuno prescribir a terapia combinada con andrógenos e fármacos de inhibidores da PDE-5 desde o momento do diagnóstico a pacientes coas características clínicas anteriores, o que aumenta a eficacia da terapia ata o 93% 53,54,55.
O uso de drogas de inhibidores da PDE-5 no tratamento da disfunción sexual en pacientes con diabetes mellitus pode ter un complemento
vantaxe en forma de reducir os síntomas da neuropatía xenital.
Así, nun estudo que incluíu 16 homes con diabetes tipo 1 e ED á idade de 27 25.29 anos con parestesia na rexión do eixe do pene e prexuízo de sensación de cabeza que recibiu un inhibidor de PDE-5 durante 3 meses, non só se notou a eliminación completa de ED. en todos os pacientes (puntuación ED durante a terapia 21 21.22, pi Non atopaches o que necesitas? Proba o servizo de selección de literatura.
A pesar dunha selección bastante ampla de medicamentos para o tratamento conservador de ED en pacientes con diabetes tipo 1, hai un grupo de pacientes nos que estes métodos de tratamento seguen sen ser efectivos. Neste caso, móstranse tratamentos cirúrxicos aos pacientes - falleendoprotésicos.
Esta revisión da literatura aborda as cuestións de epidemioloxía, clasificación, fisiopatoloxía, así como o diagnóstico e tratamento da ED en pacientes con diabetes tipo 1. A ED en pacientes novos con diabetes é un grave problema debido á prevalencia relativamente ampla, así como o impacto sobre o estado psicolóxico dos pacientes e a calidade de vida en xeral.
De todo o anterior, queda claro que hoxe no arsenal do médico hai unha gran variedade de métodos diferentes para diagnosticar a ED, pero ata o momento non se desenvolveron
un método de diagnóstico específico para o zume e precisamente para a forma neuroxénica de ED. É importante considerar que o diagnóstico oportuno coa definición correcta da forma de ED permite seleccionar razoablemente e adecuadamente a terapia para cada paciente.
O tratamento da ED en pacientes con diabetes tipo 1 debe ser completo e dirixido non só a mellorar a propia función eréctil, senón tamén a eliminar factores patóxenos para o desenvolvemento de ED, como hiperglicemia crónica, dislipidemia e deficiencia de andrógenos. Na actualidade, prefírese aos métodos de tratamento médicos, o principal lugar entre os que o ocupan os fármacos do grupo de inhibidores da PDE-5 pola alta eficacia, seguridade e facilidade de uso dos pacientes. É de notar que os fármacos deste grupo teñen un efecto neuroprotector, o cal é especialmente importante para os pacientes con forma neuroxénica de ED, pero esta cuestión require un estudo máis profundo.
Así, a pesar dos grandes logros no desenvolvemento de métodos para o diagnóstico e tratamento da ED, aínda hai moitos problemas non resoltos que precisan máis investigacións.
1. Internet da Federación Internacional de Diabetes. Citado en 2013 de decembro de 9. Url .: http: //www.idf.org/worlddiabetesday/tool kit / gp / facts-figures.
2. Prevalencia da disfunción eréctil e os seus correlatos: un estudo baseado na poboación en Marrocos / S. Berrada, N. Kadri, S. Mechakra-Tahiri, C. Nejjari // Int J Impot Res. - 2003. - Vol.15, suplemento 1. -P.3-7.
3. Prevalencia e correlacións da disfunción eréctil nun estudo baseado na poboación en Bélxica / R. Mak, G. De Backer, M. Kornitzer, J.M. De Meyer // Eur Urol 2002 .-- Vol. 41 (2). - P.132-138.
4. Rozhivanov, R.V. Disfunción eréctil en pacientes con diabetes mellitus segundo estudos epidemiolóxicos / R.V. Rozhivanov, Yu.I. Suntsov D.G. Kurbatov // Diabetes mellitus. -2009. - Nº 2. - S. 51-54.
5. Bancroft, J. Disfunción eréctil en homes con e sen diabetes mellitus: un estudo comparativo / J. Bancroft, P. Gutierrez // Diabet Med. - 1996 .-- Vol.13 (1). - P.84-89.
6. Schiel, R. Prevalencia de trastornos sexuais nunha poboación diabética sen selección (JEVIN) / R. Schiel, U.A. Müller // Diabetes Res Clin Pract. - 1999, maio. -Vol.44 (2). - P. 115-121.
7. Vinik, A. Disfunción eréctil na diabetes. / A. Vinik, D. Richardson // Diabetes Rev. - 1998 .-- Vol.6 (1). - P.16-33.
8. Función sexual en homes con diabetes tipo 2: asociación con control glicémico / J.H. Romeo, A.D. Seftel, Z.T. Madhun, D.C. Aron // J Urol. -2000. - Vol. 163 (3). - P.788-791.
9. Efecto das enfermidades crónicas na incidencia de disfunción eréctil / R. Shiri, J. Koskimaki, M. Hakama et al. // Uroloxía. - 2003 .-- Vol.62 (6). - P.1097-1102.
10. Seyoum, B. Impotencia en homes diabéticos etíopes / B. Seyoum // East. Afr. Med. J. - 1998. - Vol. 75 (4). -P.208-210.
11. Comorbilidades asociadas a complicacións do pé diabético entre asiáticos americanos no sur de California / P.Y. Han, R. Ezquerro, K.M. Pan et al. // J Am Podiatr Med Assoc. - 2003.-Vol. 93 (1). - P.37-41.
12. Neuropatía autónoma diabética / A.I. Vinik, R.E. Maser, B.D. Mitchell, R. Freeman // Diabetes Care. - 2003.-Vol. 26 (5). - P.1553-1579.
13. Rozhivanov, R. V. Disfunción eréctil en pacientes con diabetes mellitus: cribado, estrutura, valor prognóstico: Autor. dis. Cand. cariño ciencias. - 2005.
14. O óxido nítrico como mediador da relaxación do corpus cavernosum en resposta a neurotransmisión non adrenérxica e non colinérxica / J. Rajfer, W.J.Aron-son, P.A. Bush et al. // N Engl J Med. -1992. - Vol. 326 (2). - P.90-94.
15. Nusbaum, M.R. Disfunción eréctil: prevalencia, etioloxía e risco maior
factores / M.R. Nusbaum // J Am Osteopath Assoc. - 2002 .-- Vol.102 (12), 4. Sup. - P.1-6.
16. Expresión proteica e xénica das isoformas I e III do óxido nítrico sintase no eixo do pene de rata / C.M. González, R.E. Brannigan, T. Bervig et al. // J An-drol. - 2001. - Vol.22. - P.54-61.
17. Sullivan, M.E. Factores de risco vascular e disfunción eréctil / M.E. Sullivan, S.R. Keoghane, M.A. // Br J Ural Int. - 2001. - Vol. 87. - P.838-845.
18. A nitricóxido e a erección do pene, ¿a disfunción eréctil é outra manifestación da enfermidade vascular? / M.E. Sullivan, C.S. Thompson, M.R. Dashwood et al. // Res Cardiovasc. - 1999 .-- Vol. 43 (3). -P.658-665.
19. Cartledge, J.J., Deterioro da relaxación do músculo liso cavernoso por hemoglobina griscosilada / J.J. Cartledge, I. Eardley, J.F.B. Morrison // Br J Urot Int. - 2001. - Vol. 85. - P.735-741.
20. Cartledge, J.J. Os produtos finais avanzados de glicación son responsables da deterioración da relaxación muscular lisa do corpo cavemosal visto en diabetes / J.J. Cartledge, I. Eardley, J.F. Morrison // Br J Urol Int. - 2001 .-- Vol. 87 (4). -P.402-407.
21. Propiedades biolóxicas e biolóxicas da familia de proteínas do endotelio vascular do factor de crecemento / N. Ferrara, K. Houck, L. Jakeman, D.W. Leung // En-docr Rev. - 1992 .-- Vol.13 (1). - Páx. 18-32.
22. Os produtos finais avanzados de glicación inducen a expresión do endotelio vascular
factor de crecemento das células Muller retinais / C. Hirata, K. Nakano, N. Nakamura et al. // Biochem Biophys Res Commun. -
1997 .-- Vol.236 (3). - P.712-715.
23. Sarman, B. Papel da endotelina-1 na diabetes mellitus / B. Sarman, M. Toth, A. Somogyi // Diabetes Metab Rev -
1998. - Vol. 14 (2). - P. 171-175.
24. Retter, A.S. Carnitina e o seu papel nas enfermidades cardiovasculares. / A.S. Retter // Dis cardíaco. - 1999 .-- Vol. 1 (12). P.108-113.
25. Cambios na inervación VIPérxica, colinérxica e adrenérxica do tecido pene humano en varóns impotentes diabéticos e non diabéticos / J. Lincoln, R. Crowe, P.F. Blacklay et al. // J Urol. - 1987.-Vol. 137 (5). - P.1053-1059.
26. A neuropatía é un factor importante que contribúe á disfunción eréctil diabética / M.J. Hecht, B. Neundorfer, F. Kiesewetter F, M.J. Hilz // Res Neural. - 2001.-Vol. 23 (6). - P.651-654.
27. Harati, Y. A diabetes e o sistema nervioso / Y. Harati // Endocrinol Me-tab Clin North Am. - 1996 .-- Vol.25 (2).
28. Etiopatogénese e manexo da impotencia en homes diabéticos: experiencia de catro anos dunha clínica combinada / A. Veves, L. Webster, T.F. Chen et al. // Diabet Med. - 1995 .-- Vol. 12 (1).
29. Hakim, L.S., Goldshtein I. Disfunción sexual diabética / L.S. Hakim, I. Goldshtein // Endocrinol. Metab. Clin. N. Am. - 1996. - Vol.25 (2) - P.379-400.
30. Stevens, M.J. Neuropatía periférica diabética. Terapia actual de diabetes mellitus / M.J. Stevens, E.L. Feldman, D.A. Greene // Eds. R. A. Defronzo. - St. Luís: Mosby. - 1998. - P.160-165.
31. Balabolkin, M.I. Patoxénese da anxiopatía na diabetes mellitus / M.I. Balabolkin, E.M. Klebanova,
B.M. Kreminskaya // Diabetes mellitus.
32. Kalinchenko, SJ. Trastornos neuroxénicos da función sexual en homes con diabetes mellitus /
C.Si. Kalinchenko, R.V. Rozhivanov // Doutor. - 2006. - Nº 1. - S. 48-51.
33. Kurbatov, D.G. Disfunción eréctil en pacientes con diabetes mellitus / D.G. Kurbatov, R.V. Rozhiva-nov, D.V. Priymak // Russian Medical Journal - 2009. - Nº 17 (25). -C. 1672-1676.
34. Rossi, P. Comparación entre concentracións plasmáticas de testosterona, óxido nítrico e endotelina 1-2 en sangue venoso peneiro e braquial: resultados preliminares en homes con impotencia psicogénica / P. Rossi, F. Menchini Fabris, I. Fiorini et al. // Biomed. Farmacéutico
- 1998. - Vol. 52 (7-8). - P.308-310.
35. Schirar, A. Localización do receptor de andrógenos na sintase de óxido nítrico e péptido intestinal vasoactivo que contén neuronas do ganglio pélvico principal inervando o pene de rata / A. Schirar, C. Chang, J.P. Rousseau // J. Neuroendo-crinol. - 1997 .-- Vol. 9 (2). P.141-150.
36. Hormonas e tumescencia nocturna do pene en homes envellecidos saudables / R.C. Schiavi, D. White, J. Mandeli, P. Schreiner-Engel // Arch. Sexo. Comportamento. -1993. - Vol. 22 (3). - P.207-215.
37. Disfunción eréctil e menor drogenicidade en pacientes diabéticos tipo 1 / O. Alexopoulou, J. Jamart, D. Maiter et al. // Diabetes Metab. - 2001. Vol. 27 (3).
38. Cunningham, M.J. As accións de Leptin no eixo reprodutivo: perspectivas e mecanismos / M.J. Cunningham, D.K. Clifton, R.A. Steiner // Biol. Re-prod. - 1999. - Vol.60. - P.216-222.
39. Laurent, O.B. Métodos modernos de diagnóstico e tratamento de disfuncións eréctiles / O.B. Laurent, P.A. Scheplev, S.N. Nesterov, S.A. Kukharkin // Journal Medical Russian. - 2000.-№8 (3). - S. 130-134.
40. O avó, I.I. Programa de destino federal "Diabetes mellitus". / I.I. O avó, M.V. Shestakova, M.A. Maksimova // Recomendacións metódicas. 2002.
41. Tiktinsky, O. L. Androloxía. / O.L. Tiktinsky, V.V. Mikhailichenko // Media Press. - 1999.
42. Exame neurolóxico físico como método de cribado para o diagnóstico de disfunción eréctil neuróxena en pacientes con diabetes mellitus / R.V. Rozhivanov, O.N. Bond-Renko, O.V. Udovichenko et al. // Médico.
43. Disfunción sexual en homes con diabetes. / Ed. M.I. Kogan // Moscova. - 2005.
44. Maso, E.B. Avaliación comparativa de datos de electromiografía pene e microscopía de tecido cavernoso en pacientes con disfunción eréctil no diagnóstico de inervación cavernosa / EB. Maso, D.G. Dmitriev, D.Yu. Chudoley // Androloxía e cirurxía xenital. -2000. - Nº 1. S.55-56.
45. Aggour, A. Avaliación do papel da electromiografía de corpus cavernosum como ferramenta de diagnóstico non invasiva na disfunción eréctil masculina / A. Aggour, H. Mostafa, H. El-Shawaf // Int Urol Nephrol. - 1998. - Nº 30 (1). - S. 75-79.
46. Diagnóstico por ultrasóns de enfermidades dos órganos xenitais externos en homes / A.R. Zubarev, M.D. Mit-kova, M.V. Koryakin, V.V. Mitkov // Moscova. - 1999.
47. Kurbatov, D.G. Posibilidades de tratamento da neuropatía xenital con inhibidores da fosfodiesterasa tipo 5 en pacientes con diabetes mellitus / D.G. Kurbatov, R.V. Rozhivanov // Uroloxía. - 2009. - Nº 5. - S. 48-49.
48. Rafalsky, V.V. Aproximacións á elección racional dos inhibidores da fosfodiesterasa tipo 5 / V.V. Rafalsky // Farmateka. - 2004. - Nº 19 (20). - S. 1-8.
49. Grupo de estudo da diabetes sobre Vardenafil. Vardenafil, un novo inhibidor da fosfodiesterase tipo 5, no tratamento da disfunción eréctil en homes con diabetes: un mul-
estudo ticentro, dobre cego, controlado con placebo, de dose fixa / I. Goldstein, J.M. Young, J. Fischer et al. // Atención á diabetes. - 2003. - Vol. 26. - P.777-783.
50. Impacto da diabetes mellitus na gravidade da disfunción eréctil e resposta ao tratamento: análise de datos de ensaios clínicos de tadalafil / V. Fonseca, A. Seftel, J. Denne, P. Fredlund // Diabe-tologia. - 2004 .-- Vol. 47. - P. 1914-1923.
51. Giuliano, F. Tadalafil: un novo tratamento para a disfunción eréctil / F. Gi-uliano, L. Varfnese // Eur. Corazón J. suplemento. - 2002. - Vol. 4 (sup. H) - P.24-31.
52. Efectos do Tadalafil na disfunción eréctil en homes con diabetes / I. Saenz de Tejada, G. Anglin, J.R. Cabaleiro, J.T. Emmick // Diabet. Coidados - 2002.-Vol. 25. - P.2159-2164.
53. Terapia combinada de Tadalafil e Testosterona en hipogonadal non respondentes / A. Yassin, H.E. Diede, F. Saad, A. Traish // Int. J. Impot. Res. -2003. - Vol. 15 (Sup. 6). - P.27.
54. Rozhivanov, R.V. Características do tratamento da disfunción eréctil en pacientes con hipogonadismo / R.V. Ro-zhivanov, D.G. Kurbatov // Doutor. -
55. Características da corrección da disfunción sexual en homes con diabetes mellitus / R.V Rozhiva-nov, A.E. Lepetukhin, S.A. Dubsky, D.G. Kurbatov // Diabetes mellitus. -
56. Hackett, G. PDE5 inhibidores da neuropatía periférica diabética / G. Hackett
// Int J Clin Pract. - 2006. - Vol.60. P.1123-1126.
57. Ziegler, D. Aspectos clínicos, diagnóstico e terapia da neuropatía diabética / D. Ziegler // Ther Umsch. - 1996.-Vol. 53 (12). - P.948-957.
Vídeos relacionados
Sobre a fisiopatoloxía da diabetes no vídeo:
A fisioloxía patolóxica da diabetes permítelle obter información sobre as características do curso e o tratamento da enfermidade. No primeiro e segundo tipo, é diferente.
- Estabiliza os niveis de azucre durante moito tempo
- Restablece a produción de insulina pancreática
Coñece máis. Non é unha droga. ->