Diabetes suprarrenais
Unha enfermidade humana que se desenvolve no contexto dun excesivo nivel plasmático de hormonas producido pola cortiza suprarrenal chámase diabetes esteroide. En medicina, esta enfermidade tamén se denomina diabetes mellitus secundaria dependente da insulina.
Este tipo de diabetes é unha forma severa dun tipo de enfermidade dependente da insulina.
As principais causas da enfermidade e os factores de risco
A diabetes esteroide é inicialmente unha enfermidade que non está asociada a problemas no funcionamento do páncreas.
As persoas cun metabolismo normal en carbohidratos padecen este tipo de enfermidades en forma primaria se se produce unha sobredose de glucocorticosteroides no corpo. Despois de normalizar o nivel destas hormonas no corpo, o seu funcionamento normalízase e os síntomas da enfermidade desaparecen.
A inxestión de certos tipos de medicamentos ten un efecto negativo nos procesos de metabolismo de proteínas e carbohidratos, como resultado do efecto negativo, unha perturbación no seu curso normal, o que leva a un aumento do nivel de nitróxeno no plasma sanguíneo.
Os endocrinólogos diagnostican diabetes no caso de que as probas revelan a presenza de azucre no corpo a un nivel de 11,5 mmol / L e ademais, detéctase a presenza de glicosa na urina.
A patoloxía avanza lentamente. Por este motivo, é difícil detectar a etapa inicial, que é a etapa previa á diabetes, na que se manifesta a tolerancia á glicosa.
Os principais factores de risco que poden provocar o desenvolvemento dun diabete mellitus dependente da insulina no corpo do paciente son os seguintes:
- tomar durante moito tempo medicamentos baseados en corticosteroides,
- o uso no proceso de realización dun curso terapéutico de drogas esteroides nunha dosificación aumentada,
- a aparición no corpo do paciente con saltos nos niveis de azucre, provocados por razóns non identificadas,
- desenvolvemento nun paciente de obesidade de calquera grao.
A presenza dalgún destes factores nun paciente aumenta enormemente a probabilidade de desenvolver diabetes esteroide no corpo.
Síntomas do desenvolvemento de diabetes esteroide
 O tratamento da diabetes esteroide é significativamente complicado polo feito de que esta enfermidade non aparece inmediatamente no corpo humano con signos característicos pronunciados.
O tratamento da diabetes esteroide é significativamente complicado polo feito de que esta enfermidade non aparece inmediatamente no corpo humano con signos característicos pronunciados.
Na maioría das veces, a causa raíz do desenvolvemento deste tipo de diabetes é unha violación no funcionamento das glándulas suprarrenais, que se manifesta como consecuencia da aparición de certas enfermidades que afectan o funcionamento destas glándulas.
Nalgúns casos, a diabetes esteroide pode desencadearse pola aparición dun maior contido de hormonas destas glándulas endocrinas na linfa humana.
Os síntomas máis comúns que sinalan a aparición dun trastorno patolóxico e o desenvolvemento de diabetes mellitus esteroides nunha persoa son os seguintes:
- A aparición dunha sede constante e inquebrantable e desexo de consumir o máximo de líquido posible.
- Un aumento no número de veces que visita o inodoro e a aparición de micción excesiva.
- O desenvolvemento do desequilibrio glicémico no corpo.
- A aparición de debilidade en todo o corpo.
- A aparición dunha sensación de fatiga rápida.
- Deterioración da condición xeral do corpo e do benestar humano.
A dificultade para diagnosticar unha enfermidade reside en que estes signos aparecen durante o desenvolvemento no corpo humano de moitas enfermidades asociadas ao traballo do sistema endocrino.Así, por exemplo, estes signos son característicos para a aparición de disfuncións no corpo, que están asociadas a violacións do funcionamento normal da córtex suprarrenal.
Co desenvolvemento da forma esteroide de diabetes no corpo, o desenvolvemento da cetoacidosis non é máis frecuentemente observado.
No caso excepcional, cando a enfermidade avanza no corpo humano durante moito tempo, un paciente con este tipo de enfermidade pode experimentar un cheiro característico de acetona da boca e cando se analiza a composición da urina, detéctase a presenza de cetonas.
As estatísticas médicas indican que preto do 60% dos que padecen diabetes tipo 2 son propensos a cambiar a un grupo de pacientes dependentes da insulina cando a forma esteroide da enfermidade se desenvolve no corpo.
A maioría das veces, a terapia antiinsulina non conduce ao resultado positivo desexado. Nestes casos, os diabéticos deben empregar unha dieta estrita con baixo contido en carbohidratos.
Ademais, recoméndase un descanso activo adicional e un conxunto de exercicios físicos especiais para un paciente con diabetes mellitus.
Tratamento e prevención da diabetes por problemas de glándula suprarenal
 A elección dos fondos para o tratamento da forma de esteroides da diabetes é similar á elección de medicamentos para o tratamento da diabetes, dependente da insulina.
A elección dos fondos para o tratamento da forma de esteroides da diabetes é similar á elección de medicamentos para o tratamento da diabetes, dependente da insulina.
A elección dos métodos depende da forma da enfermidade e das características do corpo humano que a padece.
Só o médico asistente ten dereito a prescribir o complexo requirido de todas as medidas e medicamentos para o tratamento.
O tratamento da diabetes esteroide implica o uso do seguinte complexo de medidas:
- a aplicación de inxeccións de preparados que conteñan insulina, tales inxeccións axudan a normalizar o traballo do páncreas,
- a transición dunha persoa que sofre un tipo de esteroide diabete mellitus a unha nutrición dietética especial, os produtos que se usan para a nutrición deberían conter unha pequena cantidade de hidratos de carbono,
- o uso de medicamentos hipoglucémicos para normalizar o nivel de azucres no corpo do paciente,
- no caso do desenvolvemento da enfermidade nunha forma complexa, a cirurxía realízase para eliminar o exceso de tecido suprarrenal, o que reduce os efectos nocivos sobre o corpo do paciente das hormonas suprarrenais, que se producen en gran cantidade,
- cesamento de tomar medicamentos que provocan a aparición de trastornos metabólicos no corpo dunha persoa enferma.
A maioría dos especialistas médicos no campo da endocrinoloxía cren que o uso de combinacións de métodos de tratamento pode conseguir o efecto positivo desexado.
É por iso que, para un tratamento máis eficaz e para obter un resultado positivo da terapia, xunto con medicamentos orais, preséntanse simultaneamente inxeccións de medicamentos que conteñan insulina.
As inxeccións de medicamentos que conteñen insulina prescríbense no caso de que o uso de medicamentos hipoglucémicos con taletos non produza o efecto positivo desexado.
Cómpre lembrar que a inxección de medicamentos que conteñen insulina non é o único xeito existente de normalizar o nivel de glicosa no corpo do paciente.
A cirurxía para eliminar parte do tecido suprarrenal é unha medida extrema e realízase só en casos excepcionais. Cando o uso doutros métodos de tratamento non trouxo o resultado positivo desexado.
A realización dunha intervención cirúrxica no corpo, na que se realiza a eliminación parcial do tecido suprarrenal, está asociada á aparición de numerosos riscos para a saúde humana, polo que o uso deste método de tratamento é extremadamente indesexable.
Dieta baixa en carbohidratos
 O obxectivo clave das medidas terapéuticas no tratamento da diabetes é normalizar o nivel de glicosa no corpo dunha persoa enferma. Outro dos obxectivos do tratamento da diabetes é atrasar o maior tempo posible a aparición de posibles complicacións no corpo contra a diabetes.
O obxectivo clave das medidas terapéuticas no tratamento da diabetes é normalizar o nivel de glicosa no corpo dunha persoa enferma. Outro dos obxectivos do tratamento da diabetes é atrasar o maior tempo posible a aparición de posibles complicacións no corpo contra a diabetes.
O axuste dietético é o xeito máis sinxelo de previr o inicio e o tratamento da forma esteroide de diabetes. Este método, a pesar da súa sinxeleza, é moi eficaz e non é inferior na súa eficacia ás inxeccións de insulina.
O efecto positivo dunha dieta baixa en carbohidratos sobre as glándulas suprarrenais e sobre todo o corpo caracterízase por varios signos.
Os principais signos dun efecto positivo no corpo dunha dieta baixa en carbohidratos son os seguintes:
- Reducir a necesidade do corpo de insulina ou medicamentos hipoglucémicos.
- Normalización da glicosa despois de comer durante un longo período de tempo.
- Mellorar o benestar xeral do paciente e a desaparición dos síntomas característicos da diabetes mellitus.
- Redúcese significativamente o risco de aparición e progresión de complicacións agudas de diabetes.
- Reduciu significativamente o colesterol no corpo do paciente.
Unha dieta baixa en carbohidratos é unha dieta especial baseada en verduras, froitas e herbas frescas. Cando se utiliza esta dieta, consúmense carnes e produtos lácteos en cantidades limitadas.
Se unha persoa ten unha agravada forma de obesidade e un exceso de azucre no plasma por máis de 2-3 veces, recoméndase aos pacientes seguir unha dieta sen carbohidratos na dieta - número 8.
Recomendacións sobre dieta
 Elaborouse unha dieta específica como un xeito de evitar o desenvolvemento de diabetes esteroide.
Elaborouse unha dieta específica como un xeito de evitar o desenvolvemento de diabetes esteroide.
A frecuencia da inxestión de alimentos depende directamente do tipo de fármaco hipoglucémico tomado por unha persoa enferma.
Ao usar unha dieta especial, debes cumprir certas regras e requisitos.
As regras básicas que se deben seguir cando se usa un alimento dietético son as seguintes:
- a base da dieta diaria debe ser alimentos ricos en fibra,
- os principais métodos de tratamento térmico dos produtos ao seguir unha dieta deben ser o cocido, o ferver ou o procesamento ao vapor de produtos,
- a carne vermella da dieta debe substituírse por peixe ou comer carnes magras como, por exemplo, polo ou coello,
- beber polo menos 1,5 litros de auga pura ao día,
- restrición no uso de produtos como pasta, pastelería, azucre, repostería, arroz, produtos de panadaría.
Como medicación adicional, ao paciente prescríbense hormonas que teñen propiedades analxésicas. A tarefa de usar estes fármacos é equilibrar o nivel de hormonas glucocorticoides.
No proceso de terapia debe vixiar regularmente o nivel de glicosa no corpo e adherirse a un estilo de vida sa e activo. Non interferirá unha terapia de exercicios adecuada para a diabetes.
A información sobre a diabetes esteroide inclúese no vídeo neste artigo.
Causas e factores de risco
Inicialmente, a enfermidade non está asociada directamente a unha función pancreática deteriorada. En persoas que teñen un metabolismo normal en carbohidratos, esta forma de diabetes pode ocorrer en forma primaria no caso dunha sobredose de glucocorticoides.Despois de eliminalos do corpo, os síntomas desaparecen. Os medicamentos afectan negativamente o metabolismo de proteínas e hidratos de carbono no corpo, o que resulta nunha violación do seu metabolismo natural, entón o nivel de nitróxeno no sangue dunha persoa aumenta.
Tomar medicamentos en grandes doses interrompe o metabolismo de proteínas e carbohidratos.
Os endocrinólogos establecen oficialmente un diagnóstico cando as probas demostran que a presenza de azucre no sangue está ao nivel de 11,5 mmol e a glicosa na urina está confirmada. A patoloxía avanza bastante lentamente, polo que a etapa inicial é a pre-diabetes, cando hai unha violación da tolerancia á glicosa. Só entón o médico fai un diagnóstico final.
Factores de risco que poden levar á diabetes esteroide:
- un longo curso de tomar corticoides,
- tomar medicamentos esteroides nunha dosificación aumentada,
- aumentos de azucre no sangue por razóns descoñecidas,
- obesidade de calquera grao.
Preparados glucocorticoides
Acontece que o uso de glucocorticoides crea as condicións para o desenvolvemento da diabetes, que antes non se coñecía debido á débil manifestación dos síntomas da enfermidade. En tal caso, hai unha posibilidade de deterioración inesperada do benestar xeral do paciente ata un coma. Por iso, os médicos recomendan consultar un médico e facer probas para a diabetes antes de tomar esteroides (por exemplo, control de natalidade ou diuréticos). Esta recomendación é especialmente relevante para persoas maiores, así como para persoas con exceso de graxa corporal.
Medicamentos, o uso do cal provoca diabetes esteroide:
- medicamentos con glucocorticoides que se prescriben para a inflamación ou o asma (por exemplo, "Dexametasona", "Prednisolona"),
- comprimidos diuréticos ("hipotiazida", "Navidrex", "diclotiazida"),
- anticonceptivos hormonais.
Estas drogas son especialmente perigosas para as persoas obesas que están en risco de diabete.
Os glucocorticoides son un tipo especial de hormona que a glándula suprarrenal produce durante o traballo. Por regra xeral, prescríbense altas doses destes medicamentos a un paciente que se está recuperando dunha operación de transplante de ril. O nomeamento de medicamentos con glucocorticoides tamén se realiza cando o paciente ten tales enfermidades:
- asma bronquial,
- artrite
- diversas enfermidades autoinmunes
- esclerose múltiple
A enfermidade de Itsenko-Cushing
Outro nome da enfermidade é o hipercorticismo, que afecta a mulleres de 25 a 40 anos. Pertence a unha das máis graves do grupo de enfermidades neuroendocrinas. Os fallos no funcionamento normal das glándulas suprarrenais, a glándula pituitaria e o hipotálamo son a causa raíz. O principal síntoma é a obesidade, e o exceso de peso está concentrado no abdome, nas costas, no pescozo e na cara. Sinais adicionais:
- músculos descarnados e falta de desexo de exercicio,
- as lesións na pel, o epitelio da cara pode adquirir un matiz carmesí característico,
- derribou a frecuencia cardíaca
- trastornos nerviosos: depresión, fatiga crónica, cambios de humor bruscos.
O efecto desta enfermidade no corpo humano é irrevogable. Segundo as estatísticas, arredor dun 30-50% dos casos son mortais, polo que o diagnóstico oportuno e o tratamento adecuado son a clave para preservar a vida do paciente. O tratamento realízase mediante radioterapia ou mediante cirurxía. O éxito dunha recuperación completa está asegurado por un conxunto de medidas postoperatorias especiais.
Síntomas da diabetes esteroide
O tratamento da diabetes esteroide complícase aínda máis porque non se manifesta con signos pronunciados. Por regra xeral, a principal causa raíz da presenza da enfermidade é unha violación no traballo das glándulas suprarrenais. Ás veces a enfermidade desencadéase por un aumento da cantidade de hormonas suprarrenais na linfa.
Síntomas comúns que sinalan o desenvolvemento da diabetes esteroide:
- desexo constante de beber e beber moitos líquidos,
- aumento das viaxes ao baño con urinación excesiva,
- desequilibrio glicémico
- debilidade
- fatiga,
- deterioración da saúde xeral.
A dificultade é que se trata de signos que caracterizan as enfermidades máis coñecidas. Por exemplo, tales fallos poden indicar unha violación do funcionamento normal da corteza suprarrenal. Coa forma esteroide da diabetes, a cetoacidosis non se manifesta de xeito significativo. En casos excepcionais, cando a enfermidade se desenvolve durante moito tempo, o paciente pode ter un cheiro característico de acetona da boca. Ás veces, as probas de orina amosan cetonas.
Segundo as estatísticas, preto do 60% das persoas con diabetes tipo 2 tenden a entrar no grupo de pacientes dependentes da insulina cunha forma esteroide da enfermidade. Na maioría dos casos, a terapia antiinsulina non trae o resultado desexado, polo que os pacientes reciben unha dieta saudable cun baixo contido en hidratos de carbono, actividades ao aire libre e un conxunto de exercicios físicos.
Tratamento e prevención da diabetes por problemas de glándula suprarenal
A elección das terapias para a diabetes esteroide é similar ao tratamento da diabetes dependente da insulina. A técnica depende da forma da enfermidade e das características individuais do corpo do paciente. O conxunto de medidas e medicamentos necesarios para a súa recuperación só pode ser prescrito por un médico experimentado.
O conxunto de accións requiridas inclúe as seguintes medidas:
- inxeccións de insulina para normalizar a función do páncreas,
- cambiar a unha dieta especial en baixo contido de carbohidratos,
- o uso de medicamentos para a redución de azucre,
- en casos difíciles é necesaria a intervención cirúrxica para eliminar o exceso de tecido nas glándulas suprarrenais e reducir os efectos nocivos das hormonas,
- interrupción de medicamentos que causan trastornos metabólicos no corpo.
A gran maioría dos médicos cren que é a combinación de métodos de tratamento o que conseguirá o efecto desexado. Así, ademais dos medicamentos orais, recíbense inxeccións de insulina.
A introdución de insulina prescríbese no caso de que as drogas con azucre non afronten a tarefa. Cómpre sinalar que a administración de insulina non é o único xeito existente de normalizar os niveis de azucre no sangue. A eliminación dunha parte das glándulas suprarrenais é unha medida extrema e realízase no caso de que outros métodos non axuden. A operación para eliminar os tecidos deste órgano está asociada a moitos riscos para a saúde humana.
Dieta baixa en carbohidratos
O obxectivo fundamental que se establece o tratamento da diabetes mellitus é normalizar o estado do paciente e pospoñer posibles complicacións o maior tempo posible. O axuste nutricional é o método máis sinxelo para a prevención e o tratamento da diabetes mellitus esteroides, pero este non é menos eficaz que a introdución de insulina ou cirurxía. O efecto positivo dunha dieta baixa en carbohidratos sobre as glándulas suprarrenais e no corpo en xeral caracterízase por tales signos:
- redución da necesidade de insulina ou drogas para o azucre,
- normalización do azucre durante moito tempo despois de comer,
- benestar xeral e falta de síntomas da diabetes,
- redúcese o risco de complicacións,
- niveis de colesterol no corpo.
Unha dieta baixa en carbohidratos é unha dieta especial baseada en comer moitas verduras, froitas e herbas frescas. Os produtos lácteos e a carne pódense comer en cantidades limitadas. Cunha forma agravada de obesidade e un exceso de 2-3 veces de azucre no sangue, recoméndase aos pacientes seguir unha dieta libre de carbohidratos (dieta 8).
Recomendacións dietéticas
Elaborouse unha dieta especial como un xeito de previr a diabetes esteroide. Regras básicas:
- a base da dieta diaria é unha dieta rica en fibras,
- formas de procesar produtos: cocer, cociñar ou cocer ao vapor,
- a carne vermella debe substituírse por peixe ou carne magra de polo, coello,
- polo menos 1,5 litros de auga pura,
- restrición de hidratos de carbono "baleiros" - pasta, pastelería, azucre, repostería, arroz, rolos e pan.
A frecuencia das comidas depende do tipo de medicamento que consuma o azucre que toma o paciente.
Como ferramenta adicional, ao paciente prescríbense hormonas anabólicas, cuxa tarefa é equilibrar as hormonas glucocorticoides. A diabetes mellitus esteroides non se manifesta en signos tan vivos como a diabetes regular, pero isto non significa que se deba ignorar e non se tomen medidas para recuperarse. Despois, todas as formas de enfermidade do azucre deben ser tratadas para manter un bo estado de saúde estable do paciente. É importante seguir medidas preventivas, supervisar os niveis de glicosa, exercitar e manter unha dieta sa.
Diabetes suprarrenais

Diabetes esteroides: a forma dependente da insulina da diabetes.
A enfermidade desenvólvese debido a un mal funcionamento das glándulas suprarrenais e un exceso prolongado da concentración de hormonas secretadas pola córtex suprarrenal.
Este tipo de diabetes é provocado por patoloxías existentes do corpo ou por tomar determinados fármacos. Os síntomas diabéticos desenvólvense gradualmente e non teñen manifestacións pronunciadas.
Insuficiencia suprarrenal aguda

A insuficiencia suprarrenal aguda (crise de Addison) é unha afección grave aguda resultante dunha forte diminución ou cesamento da produción de hormonas pola córtex suprarrenal.
A insuficiencia suprarrenal aguda ocorre máis frecuentemente en pacientes con insuficiencia suprarrenal crónica.
Por exemplo, se deixan de tomar hormonas corticoides para compensar a súa propia escaseza.
O mesmo pode ocorrer ante o fondo de lesións, operacións, enfermidades infecciosas agudas, cando o clima cambia, esforzo físico grave, estrés psicoemocional grave.
Ademais, prodúcese unha crise de addison:
- En hemorragia aguda nas glándulas suprarrenais ou co desenvolvemento dun ataque cardíaco nelas (necrose tisular),
- Con meningite, sepsis, perda de sangue grave (feridas, parto), queimade enfermidade.
QUE PASA?
As glándulas suprarrenais deixan de producir hormonas case por completo, o que leva a unha violación de todo tipo de metabolismo. En primeiro lugar, prodúcese unha forte deshidratación do corpo e diminúe o volume de sangue circulante.
A violación do metabolismo do potasio leva a que o músculo cardíaco comeza a contraerse. Ao mesmo tempo, sofre o metabolismo dos carbohidratos: o nivel de azucre no sangue diminúe, aumenta a sensibilidade das células á insulina.
O traballo dos riles está perturbado.
A condición dunha persoa empeora de súpeto e moi rápido:
A crise suprarrenal desenvólvese desde unhas horas ata varios días. No período pre-crise, a debilidade muscular aumenta, o apetito desaparece, aparecen as dores musculares.
Síntomas de insuficiencia suprarrenal aguda (crise):
- A presión arterial baixa bruscamente, que se manifesta por suor profusa, arrefriamento de mans e pés, debilidade súbita,
- O traballo do corazón rómpese, desenvólvese arritmia,
- Náuseas e vómitos, dor abdominal grave, diarrea,
- A produción de urina diminúe drasticamente (oligoanuria),
- A conciencia está perturbada. Ao principio, o paciente estaba lánguido, con dificultade para falar, a voz estaba tranquila, deslumbrada. Despois prodúcense alucinacións, desmaios, coma
Se aparecen tales síntomas, é necesaria a hospitalización urxente.
DIAGNÓSTICO E TRATAMENTO
Para o diagnóstico de insuficiencia suprarrenal aguda nomear:
- Examen de sangue xeral.Aumenta o número de glóbulos vermellos (eritrocitose) e hemoglobina (debido á coagulación sanguínea), un aumento do número de leucocitos e ESR,
- Exame de sangue para o azucre: hipoglucemia (diminución do nivel de azucre),
- Análise bioquímica do sangue: aumenta o nivel de potasio e creatinina, diminución do nivel de sodio, cloruros,
- Análise urinaria: proteína determinada, glóbulos vermellos, ás veces acetona,
- Estudo do nivel de hormonas suprarrenais na urina e no sangue: detéctase unha forte diminución do número de corticosteroides (cortisol, aldosterona, etc.).
- ECG: signos de hiperkalemia.
O tratamento realízase na unidade de coidados intensivos ou unidade de coidados intensivos. A base do tratamento son os contagotas con corticoides e solucións especiais. Tamén se toman medidas para eliminar ao paciente un estado de choque.
Se o tratamento é iniciado a tempo, as posibilidades de sacar ao paciente da crise aumentan.
Despois da recuperación, os pacientes aínda presentan signos de deterioración da función suprarrenal, polo que necesitan unha terapia de reposición ao longo da vida con análogos sintéticos das hormonas da cortiza suprarrenal
PREVENCIÓN
Para previr a crise suprarrenal, é necesario realizar unha terapia de substitución hormonal adecuada para a insuficiencia crónica da cortiza suprarrenal e outras enfermidades que requiran un uso constante de corticoides.
En ningún caso deberías deixar de tomar de forma independente corticosteroides ou reducir a súa dosificación.
É necesario manter constantemente o contacto co endocrinólogo, que axusta a dose do medicamento dependendo da actividade física e do estado de saúde do paciente.
Podes ler este artigo no sitio Medportal.ru
A cuestión do papel das glándulas suprarrenais nos procesos vasculares na diabetes
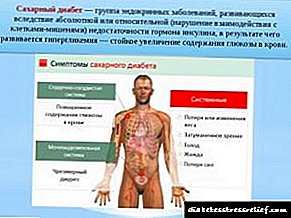
É de interese a cuestión do papel das glándulas suprarrenais nos procesos vasculares na diabetes mellitus.
En 6 pacientes con diabetes mellitus e retinopatía, elimináronse as glándulas suprarrenais, obtendo unha mellora da diabetes mellitus e retinopatía.
Segundo as melinas, as indicacións para tal operación son trastornos vasculares, hipertensión, glomerulosclerose e albuminuria.
Headstrom e Wertham (Headstrem A.
Wortham), que ligou cambios dexenerativos nos vasos sanguíneos en pacientes con diabetes mellitus con función suprarrenal, realizou adrenalectomía bilateral en 7 pacientes con diabetes mellitus severa e trastornos vasculares significativos.
Antes da cirurxía e os días seguintes, os pacientes recibían cortisona. Os autores non observaron os fenómenos de insuficiencia suprarrenal. En todos os pacientes, a necesidade de insulina diminuíu e a presión arterial diminuíu, e tamén houbo unha diminución do potasio e nitróxeno residual no sangue.
Na orina, a cantidade de proteína diminuíu e o inchazo desapareceu. Algúns pacientes melloraron a agudeza visual e o benestar. Non obstante, segundo observan os autores, nalgúns pacientes o estado da retina non cambiou e os fenómenos de insuficiencia renal aumentaron.
Estes experimentos clínicos demostraron que a eliminación das glándulas suprarrenais pode moderar o curso da diabetes. Ademais, está indicado para a hiperfunción da cortiza suprarrenal, para a síndrome suprarrenal, agravada pola diabetes mellitus.
Así, no caso de Spreg, Priestley e Doketi (Spraque, Pristley a.
Dockety) a un paciente con diabetes mellitus hai 3 anos, eliminouse un tumor maligno orixinado na córtex suprarrenal, o que provocou unha recuperación completa.
O tumor alcanzou o tamaño dun balón de fútbol e pesou 1550 g. Azucre no sangue antes da cirurxía 252 - 375 mg%, o 3º día despois da cirurxía diminuíu ata o 107 mg%, logo ao 88 mg%. A tolerancia aos carbohidratos volveuse normal.
Dada a excepcional rareza dos tumores suprarrenais, que dan unha violación do metabolismo dos carbohidratos, consideramos necesario informar sobre os pacientes que observamos.
Sospeita de hipofunción da cortiza suprarrenal e os primeiros síntomas da enfermidade
A disfunción da cortiza suprarrenal é unha síndrome que se produce debido a unha violación da produción das hormonas da sustancia vital, que están situadas na parte superior de cada ril. A disfunción da cortiza suprarrenal pode ser:
Estes segredos cumpren a súa hipofunción ao longo da vida dunha persoa. O traballo das glándulas suprarrenais nas mulleres non difire do seu funcionamento destes órganos nos homes. A insuficiencia cortical suprarrenal pode ser causada por varias razóns. Para a súa determinación precisa, os diagnósticos realízanse na clínica.
Disposicións xerais
En nenos tamén pode producirse unha insuficiencia suprarrenal primaria. Ao mesmo tempo, as funcións das glándulas suprarrenais redúcense. A sospeita de patoloxía provoca hipercorticismo, o que indica unha falta de hormonas no corpo.
A hiperfunción tamén pode ocorrer en bebés. As desviacións da norma durante o desenvolvemento fetal conducen a unha violación. Un signo pode ser unha produción de hormonas insuficiente, o que afectará ao traballo dos procesos metabólicos nun neno.
Isto pode causar deficiencia de VCD. Neste caso, as glándulas suprarrenais deixan de facer o seu traballo correctamente. Os síntomas da insuficiencia suprarrenal poden ser diferentes.
Tamén realiza diversas medidas de diagnóstico para determinar a patoloxía. O diagnóstico correcto permite determinar con máis precisión a causa da enfermidade e prescribir o tratamento correcto.
Glándulas suprarrenais: que é?
Pode producirse unha disfunción da cortiza suprarrenal debido á secreción deteriorada. Estas glándulas teñen unha importancia significativa para o corpo humano. Apoian o funcionamento estable de moitos sistemas. O ferro consta de dúas capas que xogan un papel diferente.
A sustancia cortical produce unha media de 30 tipos de hormonas, que poden ser responsables de:
- Desenvolvemento sexual humano.
- Inhibición da inflamación.
- Metabolismo dos carbohidratos.
- Equilibrio de auga e sal.
A sustancia cerebral é a responsable da produción de mediadores do SNC. Isto é:
As hormonas destas glándulas tamén afectan o funcionamento doutros sistemas. En particular, son responsables de tales procesos:
- Trae a norma de presión arterial.
- Proporciona a norma de sales e auga no corpo.
- Protexa a unha persoa do estrés.
- Afectar a inmunidade.
Hipofunción da cortiza suprarrenal: causas
Se hai unha violación das glándulas suprarrenais, entón isto causa complicacións graves e patoloxías que están asociadas ao feito de que haberá unha cantidade insuficiente de hormonas no corpo.
En función do procedemento da enfermidade, os médicos divídeno en:
Ademais, a patoloxía pode clasificarse en función do grao de dano. Isto é:
- Primaria Pode producirse despois do parto ou debido a unha enfermidade xenética.
- Secundaria Ocorre cando a glándula pituitaria está danada.
- Terciario. A síntese de hormonas é incorrecta. O que pode provocar un bloqueo suprarrenal.
Simptomatoloxía
Coa enfermidade suprarrenal, os síntomas poden ser diferentes. Isto é debido ao feito de que varios procesos negativos ocorren no corpo. Entre eles están:
- Unha pequena cantidade de aldosterona provoca deficiencia de auga, o que ten un efecto negativo sobre o sistema nervioso central, o tracto gastrointestinal e o corazón.
- Unha pequena cantidade de cortisol provoca trastornos metabólicos. O corpo deixa de absorber hidratos de carbono.
Manifestacións de patoloxía
No inicio do desenvolvemento da enfermidade, unha persoa pode sentir:
- Diminución do apetito.
- Diminución do rendemento.
- Perder peso.
- Violacións do tracto dixestivo.
- A cor da epiderme en amarelo.
- Anhelo de salgado.
A pigmentación da pel prodúcese debido a que se produce moito cortisol no corpo. Isto leva a que a hormona comece a producirse en grandes cantidades, o que é o responsable da cor das células da pel. A gravidade desta manifestación depende do nivel de tal hormona no corpo.
Co desenvolvemento da enfermidade, unha persoa tamén pode queixarse de:
- Deterioro da memoria.
- Rápido traballo de miocardio.
- Diminución da presión arterial.
- Depresión
- Perda de cabelo no perineo.
- Emisión rápida de urina.
Algúns síntomas poden ocorrer tamén cun tipo secundario de patoloxía. Isto pode ser síntoma inespecífico. Esta condición está influída polo feito de que haberá pouca glicosa no sangue. Isto pode ocorrer:
- Transpiración.
- Debilidade.
- Dores de cabeza.
- Calafríos.
- Xiro de cabeza.
- Aumento da función miocárdica.
- A palidez da epiderme.
- Fame.
- Coordinación deteriorada.
O tipo de patoloxía crónica tamén ten síntomas específicos, o que fai posible que o médico diagnostique correctamente durante o exame. Normalmente, este tipo de enfermidade maniféstase debido ao uso de grandes doses de medicamentos baseados en hormonas.
Métodos de diagnóstico
O diagnóstico hoxe realízase normalmente mediante métodos modernos. Para facer unha conclusión precisa, o paciente terá que someterse a unhas probas instrumentais e de laboratorio, a saber:
Pero con tal patoloxía, como din os expertos, pode ser difícil diagnosticar con métodos de laboratorio. Normalmente, o paciente é inxectado cunha hormona nunha vea, e logo controlan o estado do seu corpo. Un signo característico da patoloxía despois da introdución da hormona será:
- Disminución da cantidade de cortisona no sangue.
- Un aumento do potasio no sangue.
- Diminución da glicosa.
Un diagnóstico preciso implica unha proba de VIH. Durante o exame, verifícase obrigatoriamente o traballo da glándula tiroide e a inmunidade.
Hipocorticismo: tratamento e os seus métodos
Hoxe, os médicos poden usar varios métodos modernos para realizar terapia para tal enfermidade. Durante o tratamento, a tarefa principal do médico é eliminar as causas da manifestación da patoloxía e volver a normalizar a cantidade de hormonas.
Para eliminar a causa da enfermidade, úsanse os seguintes métodos:
- Medicamento.
- Cirúrxico
- Radiación.
Na fase inicial da enfermidade, ao paciente prescríbense medicamentos que conteñen hormonas e minerais. No tipo secundario de enfermidade, só se prescribe o uso de glucocorticoides. No tipo de patoloxía crónica, prescríbese o uso de hormonas sexuais.
Ademais, no proceso de realizar un tratamento coa axuda de drogas, o médico avalía regularmente o estado do paciente. O define por:
- Normalizar o peso.
- Presión arterial
- Mellorar a cor da epiderme.
- A desaparición da depresión.
- Mellorar o benestar
Cando se produce unha recaída, o coidado é necesario para o paciente. Para iso, precisa:
- Recuperar o equilibrio de auga no corpo.
- Toma hormonas.
- Eliminar os síntomas.
En varias situacións estresantes, recoméndase aumentar a dose de hormonas tres veces para que non aparezan síntomas negativos. Pero durante o embarazo non se debe aumentar a dose.
Prevención
Se, despois da detección dunha enfermidade, comeza a tratarse correctamente, o pronóstico dos médicos é favorable. A vida prolongada da persoa despois do tratamento non será diferente da anterior.
Tamén se nota que actualmente non hai recomendacións específicas para a prevención. Os principais métodos de prevención son reducir o consumo de alcol e nicotina.
Con esta patoloxía, unha persoa debe necesariamente estar rexistrada na clínica e revisala constantemente un médico. Esta recomendación tamén se aplica a persoas en situación de risco. A insuficiencia suprarrenal nos recentemente nados é un motivo para rexistrar a un bebé.
Conclusión
Como se pode xulgar do anterior, a insuficiencia suprarrenal é unha enfermidade bastante perigosa e imprevisible, polo que unha persoa que a padece debe controlar constantemente a súa saúde.
Hipertiroidismo Enfermidades da glándula tiroide parte 2 Disfunción gastrointestinal no contexto da medicina funcional e PreventAge Adaptógenos para a disfunción suprarrenal Insuficiencia suprarrenal. Enfermidade de Addison Insuficiencia suprarrenal e florevitis.O sistema de lonxevidade activa é todo sobre flourevitis .. A disfunción da glándula suprarrenal. A disfunción das glándulas suprarrenais signos de insuficiencia renal + nas mulleres
O cirurxián endocrinólogo Sergei Cherenko: "Os tumores suprarrenales se fan sentir por un aumento persistente ..
Hai unha opinión de que o endocrinólogo é un médico que se ocupa da glándula tiroide e trata a diabetes. Parece que ás veces o propio médico pensa así.
Que máis pode explicar a situación cando un paciente que se sospeita dun problema coas glándulas suprarrenais se atopa cun malentendido do endocrinólogo? Houbo un caso cando unha muller que acudiu a unha das clínicas rexionais de endocrinoloxía tivo que buscar outras clínicas nas que poidan ser examinadas para confirmar o diagnóstico.
Non obstante, incluso despois de ver resultados fiables, o especialista insistiu por si só: non hai enfermidade, porque é extremadamente raro ... Falou deste fulgurante episodio de non profesionalismo durante a liña directa de FACTS. cirurxián endocrinólogo, xefe do departamento de cirurxía endocrina do centro científico e práctico ucraíno para cirurxía endocrina, transplante de órganos e tecidos endocrinos, doutor en ciencias médicas o profesor Sergey Cherenko. Cales son as dificultades para diagnosticar a enfermidade suprarrenal? Como tratalos? Cando é necesaria unha operación? Lea as respostas a estas e outras preguntas hoxe.
* - Ola, Sergey Makarovich! Está preocupado por Nadezhda Mikhailovna de Kiev. Agora teño 45 anos e a presión comezou a aumentar aos 32 anos. Agora chega aos 180 aos 110. Que debo facer?
- Busque a causa da hipertensión persistente, e por isto - examinada con coidado. O aumento da presión que xurdiu na idade nova e media, indica unha violación no corpo - unha enfermidade do corazón, vasos sanguíneos, riles.
A hipertensión sintomática adoita asociarse bastante directamente ás lesións suprarrenais.
Case todos os tumores que aparecen nestas glándulas endocrinas poden causar hipertensión: prodúcese un exceso de hormonas - e os vasos están estreitados.
Comprobouse que a causa máis común de hipertensión é unha cantidade excesiva de hormona aldosterona.
Para aclarar o diagnóstico da enfermidade (chámase hiperaldosteronismo), é preciso pasar unha proba de sangue especial, que o endocrinólogo prescribirá, someterse a unha tomografía computada.
Se o tratamento prescrito polos resultados do exame normaliza as glándulas suprarrenais, a presión tamén diminuirá. O efecto depende en gran medida da duración da enfermidade: se unha persoa padece máis de cinco a seis anos, é máis difícil conseguir un bo resultado.
* - "FEITOS"? Trátase de Olga da rexión de Zhytomyr, de 47 anos. O ano pasado a miña presión arterial comezou a saltar. Creo que isto pode deberse ás glándulas suprarrenais. Como comprobar?
- Para saber se é así, consulte cun endocrinólogo. O exame comeza cunha análise da relación da aldosterona co encima producido polos riles (renina).
Aconséllolle avisar ao médico se está a tomar medicamentos antihipertensivos: algúns deles poden distorsionar o resultado.
O especialista, que dirixe a paciente para a súa análise, debe retirar o diurético (veroshpiron) antes do tempo e substituír temporalmente os beta-bloqueantes e bloqueadores ACE por outros fármacos.
Outra proba importante que hai que facer é o nivel de potasio no sangue. Este é un estudo bastante sinxelo que se realiza usando un analizador automático.
Ás veces prodúcese unha falta de potasio con algunhas enfermidades dos riles, un dano grave nos intestinos (normalmente vai acompañado de vómitos, diarrea), pero a miúdo aínda indica un aumento da aldosterona. Se o médico ve hipertensión diante del, na que se reduce o potasio, hai que buscar a causa nas glándulas suprarrenais.
Entón, por certo, é costume no estranxeiro: unha persoa que desenvolve debilidade, parálise muscular contra o fondo de alta presión, ten problemas cos intestinos, sen falla pasa unha análise de potasio no sangue.
O problema dalgúns endocrinólogos ucraínos é que consideran que as enfermidades suprarrenais son extremadamente raras. Na miña práctica, houbo un caso fulgurante cando unha muller que traballaba en Polonia comezou a desenvolver hiperaldosteronismo e ela, despois de consultar con médicos polacos, volveu a casa para recibir tratamento.
Pero na clínica de endocrinoloxía dun dos centros rexionais, o médico "non viu" o problema. A paciente viuse obrigada a buscar un laboratorio para facer as probas necesarias, para facer unha tomografía nun centro comercial. Non obstante, isto non puido convencer ao especialista da pena.
Na dirección coa que chegou a consulta en Kiev, houbo un diagnóstico completamente diferente (e incluso cuestionable).
* - Boas tardes! Chámase Ivan Romanovich, de 51 anos. Lin en "Feitos" que a falta de potasio no corpo causa debilidade, mareos, aumento da sede e micción frecuente. Que alimentos necesito para obter máis potasio?
- Hai moito potasio en froitos secos: albaricoques secos, pasas, ameixas, así como en plátanos, patacas cocidas. Pero unha persoa sa e coa comida habitual recibe unha cantidade suficiente de todos os oligoelementos necesarios.
Se estás preocupado por estes síntomas, aconsello que revises as glándulas suprarrenais: algunhas violacións da súa función levan a deficiencia de potasio e prodúcese hipokalemia. Debe facer un exame de sangue para electrólitos (potasio, calcio, cloro).
O ideal sería que se faga regularmente, como, por exemplo, unha proba de sangue xeral ou unha proba de azucre no sangue. Se é necesario, o médico prescribirá outra análise especial (para a hormona aldosterona).
Pero para que os seus resultados sexan fiables, un especialista recomendará como pre-normalizar o nivel de potasio no corpo. Normalmente, ten que tomar medicamentos que conteñen potasio e un axente que contén micronutrientes.
* - Liña recta? Chámome Natalia. Eu vivo en Yagotin, rexión de Kiev. Durante dez anos, as subidas de presión foron perturbadoras e ás veces a temperatura corporal diminúe. Creo que a razón está na glándula tiroides. É así?
- Aconsélloche facer unha análise sobre a hormona estimulante da tiroides da glándula hipofisaria (TSH). En función dos resultados, o endocrinólogo, se o considera necesario, prescribirá estudos adicionais. En xeral, creo que a glándula tiroides ten poucos efectos sobre a presión.
Incluso a tirotoxicosis grave a miúdo provoca un lixeiro aumento da presión superior e restos inferiores dentro dos límites normais.
Pero no caso da situación oposta - con hipotiroidismo - é posible a progresión acelerada da aterosclerose, debido á que se forma unha hipertensión persistente.
* - Boas tardes! Nina de Kirovograd está en contacto contigo. Se a sede está atormentada coa hipertensión arterial, ¿hai problemas coas glándulas suprarrenais ou debo buscar diabete?
- Responder de forma inequívoca a súa pregunta só é posible despois de ver os resultados da enquisa. Repito constantemente a pacientes hipertensos: se a enfermidade comezou antes dos 40 anos e é difícil de tratar, é recomendable revisar as glándulas suprarrenais.
O primeiro paso é realizar as probas que o endocrinólogo prescribirá, o segundo paso é facer unha tomografía computada.
Tal secuencia é necesaria porque o tomógrafo mostra tumores claramente visibles e pode que non "forme" pequenas formacións nin un pequeno agrandamento da glándula.
Non obstante, non debemos esquecer: a presión arterial alta é un síntoma doutras enfermidades. A hipertensión a miúdo mantense coa diabetes. O aumento da presión ocorre nun diabético debido a que os vasos sanguíneos son danados polo exceso de azucre no sangue, produtos non oxidados do metabolismo dos carbohidratos.
É por iso que unha persoa que padece tanto diabete como hipertensión necesita ser examinada a fondo. A práctica demostra que cada séptimo a décimo diabético en exceso produce hormonas suprarrenais.
Se se elimina a violación, é moito máis doado controlar ambas enfermidades, o que significa que a calidade de vida do paciente mellora, aumenta a súa duración.
* - Ola! Trátase de Inna Vyacheslavovna de Melitopol. O meu marido é un paciente hipertensivo con vinte anos de experiencia. Agora toma tres drogas á vez, e aínda así a presión é por veces elevada.O marido pídelle ao médico que o envíe para o exame, pero el afirma que o principal é tomar pastillas ... Que debemos facer?
- A situación da que falas non é rara. Só podo adiviñar por que é "desinteressante" que os especialistas busquen a causa da presión arterial alta.
Se a hipertensión persistente está asociada a un exceso da hormona suprarrenal aldosterona, na gran maioría dos casos, o paciente necesita cambiar radicalmente a táctica do tratamento.
Ao redor do 70 por cento dos pacientes con este trastorno son axudados por un medicamento moi barato que bloquea os receptores de aldosterona.
Aconsello ao seu marido recorrer a especialistas que teñan unha boa experiencia no diagnóstico e tratamento de enfermidades suprarrenais. Podes consultar no noso centro científico e práctico ucraíno de cirurxía endocrina, transplante de órganos e tecidos endocrinos do Ministerio de Sanidade de Ucraína.
Para examinarse, chame de volta: 0(44) 564-09-20 ou 0(44) 560-75-46 ou veña á clínica, que está situada no enderezo: Kiev, descendencia de Klovsky, 13a. Fai preguntas en liña en www.endosurg.com.ua.
- En que casos é necesaria unha operación?
- É habitual pensar que o cirurxián sempre defende de xeito inequívoco unha operación, pero isto é un erro. Preto do 30 por cento dos pacientes que sofren un aumento da aldosterona, por exemplo, cun único tumor ou unha hiperplasia suprarrenal severa deben ser operados.
A operación non se pode aprazar durante moito tempo: en casos avanzados, cando os barcos xa están inchados, escleróticos, a presión pode non volver á normalidade.
Pero sucede que o paciente non se atreve a intervir ou o médico non quere asumir riscos por razóns médicas, entón pode prescribir un medicamento que bloquee os receptores sensibles ás hormonas.
Pero sexa cal sexa o método, terapéutico ou cirúrxico, non se pode rexeitar o tratamento. Reduce a presión arterial e prevén os ictus e tamén protexe o corazón.
O exceso de aldosterona non só prexudica os vasos sanguíneos, senón que tamén leva a un aumento do músculo cardíaco. Se o corazón padece unha falta de osíxeno, enfermidade coronaria, prodúcese ataque cardíaco.
Debido ao aumento da presión, a visión está prexudicada, os riles sofren e co paso do tempo prodúcese insuficiencia renal.
* - Boas tardes! Desconcertando a Dina Dmitrievna de Melitopol. En 2008, diagnosticáronme un corticosteroma na glándula suprarrenal dereita. Agora o tumor diminuíu lixeiramente, pero a hormona cortisol é máis do normal. Que tratamento recomendas?
- O diagnóstico dun tumor como o seu debe confirmarse histoloxicamente.
Se a formación non crece e incluso, como dis, diminúe, este é un bo sinal: cun tamaño de tumor superior aos catro centímetros, aumenta o risco de dexeneración maligna.
A causa da ansiedade no seu caso é o aumento da actividade hormonal do tumor - un aumento do cortisol indica isto. Para determinar o tratamento, cómpre facer a chamada proba nocturna de dexametasona.
Póñase en contacto co seu endocrinólogo asistente: programará un estudo. É sinxelo, pero fiable e preciso. Pola noite, ás once da noite, tomará un miligramos de fármaco chamado dexametasona e pola mañá realizará unha proba de sangue de cortisol no laboratorio.
Se se supera a norma, creo que cómpre decidir sobre unha operación. Non hai que ter medo de tal intervención, especialmente porque as glándulas suprarrenais agora son operadas principalmente cun método suave, sen incisión.
Hai que preocuparse dun exceso prolongado de cortisol, debido ao cal sofren tecidos conectivos, ósos e articulacións.
- Si, teño artrose ...
- O máis probable é que isto sexa consecuencia dun exceso de cortisol. A enfermidade da que sofres é perigosa porque fai que unha persoa sexa vulnerable ás infeccións, aumenta o risco de diabete, contribúe ao aumento de peso.É posible que aumentase a produción doutras hormonas suprarrenais, polo que aconséllolle que estea ben examinado e tratado.
* - Sergey Makarovich, Ola! Vladimir Alexandrovich, un Kievite, está chamando. Atopeime cunha catarata. Está relacionado coa enfermidade suprarrenal?
"Non o creo". Pero a visión deteriorada pode ser un dos síntomas do dano da glándula suprarrenal. Por regra xeral, unha persoa sofre de hipertensión. Debe poñerse en contacto co endocrinólogo e pedirlle que lle prescriba un exame de sangue para as hormonas e un control de niveis de potasio.
* - Chámome Liliya Viktorovna, son da rexión de Kiev. Ás veces, por algún motivo descoñecido, ponse mal: a cabeza doe bruscamente, a presión salta moito. O médico di que é preciso revisar a presenza de feocromocitoma. Cales son os signos desta enfermidade?
- ¿Esmoreces durante un ataque?
- Ás veces pasa.
- Isto débese á liberación da hormona adrenalina. Normalmente destaca se unha persoa necesita fuxir do perigo: fuxir dun can enfadado, para evitar o ataque de hooligans.
Pero coa aparencia supostamente razoable de tremer no corpo, que vén acompañado dun ataque de dor de cabeza e un aumento da presión, é necesario buscar un tumor da medula suprarrenal que produza adrenalina - feocromocitoma.
É o exceso de adrenalina e substancias semellantes o que provoca un estreitado pronunciamento dos vasos sanguíneos, aumentando a presión en só un segundo. Despois dun ataque, unha persoa adoita sentir unha rotura, debilidade, un desexo de deitarse - isto é causado por unha falta de adrenalina e vasodilatación.
É importante saber que o feocromocitoma normalmente crece lentamente, e unha persoa nota un problema cando un tumor, que chega a dous ou tres centímetros, comeza a producir moita adrenalina, provocando así subidas de presión.
A maioría dos feocromocitos atópanse por accidente: con ultrasóns, tomografía computarizada ou resonancia magnética da columna vertebral.
Se tes signos dos que falei, debes examinarche nun centro especializado de endocrinoloxía.
No 95 por cento dos casos, o feocromocitoma é benigno e despois da súa eliminación, unha persoa regresa ao seu modo de vida habitual. Mesmo se se elimina unha glándula suprarrenal, non hai ningún problema con outra.
- ¿Realiza a operación a través de dous "buratos"?
- Aplicando laparoscopia, no caso de tumores de lado esquerdo, realizamos tres pinchazos, á dereita - catro. Como dixeches, hai que facer un "burato" adicional para "mover" o fígado.
A cirurxía laparoscópica é a intervención máis suave que non dana os músculos e non traumatiza a parede abdominal anterior.
Para o paciente, a ausencia do risco de hemorraxia tamén é importante, porque baixo o control dunha cámara de vídeo en miniatura, o cirurxián pode espremer con precisión os vasos con clips ou dispositivos especiais (ultrasóns ou eléctricos). Normalmente pola tarde despois da operación, a persoa levántase e despois dun par de días sae de casa.
Cales son os síntomas da enfermidade?
A diabetes esteroide desenvólvese gradualmente. O deterioro do benestar do paciente maniféstase por unha combinación de certos síntomas sen un cadro clínico claro, especialmente co desenvolvemento da enfermidade subxacente. As probas de laboratorio de sangue e orina non teñen desviacións significativas, os valores de azucre fan fronteira na norma, a acetona está ausente.
Os principais síntomas da enfermidade:
- sede, beber cantidades excesivas de fluído,
- micción rápida e profusa,
- fatiga,
- debilidade, letargo,
- deterioración en estado xeral.
Manifestacións individuais da enfermidade:
- fame frecuente
- unha lixeira diminución do peso corporal,
- disfunción sexual,
- formigueiro e adormecemento nas extremidades,
- perturbacións visuais - deterioración, visión borrosa,
- susceptibilidade da muller a infeccións vaxinais,
- cheiro a acetona da boca.
Tratamento das glándulas suprarrenais con diabetes
En casos de sobredose de drogas e a posibilidade da súa retirada, a diabetes esteroide pasa sen consecuencias. Coa aparición de síntomas durante o tratamento da enfermidade subxacente, considérase a substitución de medicamentos por outros similares en efecto sen efectos secundarios. Os seguintes métodos úsanse para tratar a diabetes esteroide:
- corrección nutricional coa transición a unha dieta baixa en carbohidratos,
- manter un estilo de vida saudable con bastante tempo de descanso e actividade física,
- medicamentos que teñan en conta a enfermidade subxacente e as manifestacións da diabetes esteroide,
- terapia por inxección
- eliminación cirúrxica do tecido suprarrenal para normalizar os niveis hormonais.
Terapia farmacéutica básica
A farmacoterapia está baixo a supervisión dun endocrinólogo. A elección dos medicamentos depende da saúde e benestar xeral do paciente, da presenza de enfermidades concomitantes, da gravidade dos síntomas da enfermidade. A terapia farmacéutica inclúe:
- Antidiabéticos: fármacos antipiréticos. Regular o nivel de azucre, mellorar o benestar global, aumentar a eficiencia.
- Inxección de insulina. Úsase para normalizar o azucre no sangue, mellorar a actividade pancreática.
- Drogas anabólicas. Úsanse para mellorar o metabolismo, a absorción e o procesamento da glicosa por tecidos e reducir os efectos das drogas hormonais.
Medidas preventivas
A prevención para evitar o desenvolvemento da enfermidade ou coa patoloxía existente para reducir os efectos negativos sobre o corpo consiste en seguir as seguintes regras: manter un estilo de vida saudable cun esforzo físico aceptable, facer dieta, control do peso corporal, rexeitamento de todos os malos hábitos. É necesaria unha supervisión médica constante e unha medición regular do azucre no sangue.
Hiperplasia suprarrenal e diabetes
As glándulas suprarrenais realizan varias funcións esenciais no corpo, incluíndo a produción de certas hormonas (adrenalina, noradrenalina, hormonas do grupo corticoide, hormonas sexuais).
A violación das glándulas suprarrenais, por exemplo, coa súa hiperplasia, afecta negativamente o estado do fondo hormonal, a condición xeral do corpo, todos os seus órganos e sistemas.
Que é: características da enfermidade
A glándula suprarrenal está constituída por tecido glandular, medula e córtex.
Cando se produce hiperplasia Proliferación de tecidos de órganosque, á súa vez, leva a un aumento do seu tamaño. Neste caso, a forma característica do órgano permanece inalterada.
O crecemento do tecido suprarrenal leva a unha violación da súa función hormonal, como resultado da que se produce un exceso de diversas hormonas no corpo, o que afecta negativamente ao funcionamento de todo o organismo.
En particular, a hiperplasia suprarrenal pode causar unha función reprodutiva deteriorada.
O proceso de produción de hormonas depende da forma da enfermidade. Entón, con forma androgénica hai un aumento da secreción da hormona andróxena e corticoides minerais, o que afecta negativamente o estado do sistema vascular do corpo.
Forma de sal caracterizada pola produción de cantidades excesivas de andrógenos, mentres que a cantidade doutras hormonas producidas redúcese significativamente. Como resultado, unha persoa ten deshidratación e perda de peso.
At forma viril a produción de adrenalina é aínda máis activa, o que leva a interrupción dos órganos reprodutivos.
A enfermidade pode desenvolverse en persoas de varias idades e independentemente do seu sexo. Nos nenos, ocorre con máis frecuencia unha forma conxénita de patoloxía, aínda que tamén pode ter un carácter adquirido.
A hiperplasia suprarrenal difire doutras formas de danos nos órganos.En particular prodúcese con hipoplasia ou displasia menos hormonas, que tamén afecta negativamente o funcionamento do corpo no seu conxunto.
Clasificación e tipos de patoloxía
Distínguense varias formas da enfermidade, que difiren entre si nun conxunto de signos característicos, en varias variantes do curso.
Esta forma da enfermidade caracterízase pola aparición dun órgano no tecido. nódulos específicosque pode ser simple ou múltiple.
A patoloxía ten unha forma bilateral, é dicir, afecta inmediatamente ás glándulas suprarrenais dereita e esquerda. A maioría das veces é diagnosticada na terceira idade. Os nódulos poden ser homoxéneos ou ter unha estrutura lobulada.
A enfermidade maniféstase como síntomas característicos como:
- Signos de aumento da presión arterial,
- Función renal deteriorada,
- Disfunción das células nerviosas no tecido muscular, manifestada en forma de convulsións, debilidade muscular.
Esta forma caracterízase por manter o aspecto das glándulas suprarrenais mentres o tamaño dos órganos aumenta significativamente. Estruturas hipoecoicas específicas de forma triangular rodeadas de tecido adiposo en forma de tecido adrenal.
Nodular nodal
Con esta forma de patoloxía prodúcese aumento da secreción da hormona cortisol, o que contribúe á aparición de signos clínicos da enfermidade como:

Hiperplasia da córtex
Esta forma é unha patoloxía na que a produción de cortisona é perturbada. Como resultado disto, hai signos tan característicos como:

Causas de aparición
Unha variedade de razóns pode levar ao xurdimento e desenvolvemento da patoloxía, que inclúen seguindo factores adversos:
- Anomalías no desenvolvemento intrauterino do tecido glandular do feto,
- A predisposición hereditaria e diversas anomalías a nivel xenético,
- Embarazo grave asociado ao estrés da nai expectante, ao desenvolvemento de toxicosis, outros factores negativos,
- Frecuentes tensións, depresión, exceso de tensión emocional,
- Ter malos hábitos como fumar ou beber alcohol
- Uso a longo prazo de drogas potentes
- Violación de procesos metabólicos no corpo,
- A enfermidade de Cushing.
Síntomas e manifestacións clínicas
Hai un gran número signos específicos, cuxa presenza pode indicar o desenvolvemento da hiperplasia suprarrenal. Entre estas manifestacións clínicas inclúense:
Diagnósticos
Para recoñecer a presenza da enfermidade é necesario realizar unha enquisa ao paciente, o seu exame visual, así como unha serie de estudos de laboratorio e instrumentais.
En particular, o paciente debe:
- facer análises de urina e sangue para as hormonas producidas polas glándulas suprarrenais,
- someterse a un exame de radiografía dos riles e glándulas suprarrenais,
- CT
- Resonancia magnética
- estudo de radionúclidos.
Como len as glándulas suprarrenais no noso artigo.
Medicamento
O tratamento máis popular é terapia de substitución hormonal empregando certos medicamentos. Na maioría das veces, ao paciente prescríbense medicamentos hormonais como:

Nalgúns casos, indícase todo un complexo de fármacos hormonais, como se indicou anteriormente. Tómase drogas 3 veces ao día nunha dosificación determinada polo médico individualmente para cada paciente.
Dado que as drogas hormonais adoitan dar efectos secundarios negativos, o paciente necesita tomar medicamentos que reduzan a súa manifestación.
Ademais, dependendo do xénero, ao paciente prescríbense medicamentos que conteñen certos hormonas sexuais (para mulleres, preparados de estróxenos, para homes - andróxenos).
Cirurxía
En casos graves, ao paciente se lle prescribe unha cirurxía de glándula suprarrenal. A cirurxía realízase laparoscopia. Este método considérase o máis gentil e mínimamente invasivo.
Practicamente os tecidos saudables non son afectados, a perda de sangue é mínima. En consecuencia, o período de rehabilitación despois da cirurxía será o máis curto posible.
Non obstante, inmediatamente despois da operación, o paciente debería cumprir certas regras.
En concreto, durante o día seguinte á operación, non se pode comer comida, mostrar ningunha actividade física.
Medicina tradicional
Como terapia adxuntiva, complementaria ao tratamento con drogas, pode usar receitas de medicina tradicional.
En particular, o uso de decoccións de herbas ten un efecto positivo no traballo das glándulas suprarrenais. Para a súa preparación, pode empregar plantas como follas de morera, corda, medunica.
Debe tomar 2 culleres de sopa. secar materias primas, verter cun vaso de auga fervendo, quentar nun baño de auga durante 10-15 minutos. Despois disto, o caldo preparado é arrefriado, filtrado. O caldo resultante complétase con auga fervendo ao volume orixinal, dividido en 2 doses. A ferramenta tómase 2 veces ao día, pola mañá e pola noite.
A hiperplasia suprarrenal é unha enfermidade perigosa que pode levar a unha serie de complicacións graves. A miúdo faise violación das glándulas suprarrenais causar cancro. Aínda que, con detección e tratamento oportuno, o prognóstico da recuperación é moi favorable.
Para ver a un médico a tempo e comezar o tratamento, debes controlar coidadosamente a túa propia saúde, prestar atención a calquera cambio na afección. Isto permitirá que o tempo determine a presenza de manifestacións clínicas da patoloxía.
Aprende sobre o vídeo sobre hiperplasia suprarrenal congénita e as súas consecuencias:
Diabetes suprarrenais
A enfermidade, que se produce como resultado de niveis excesivos de hormonas no sangue da cortiza suprarrenal, chámase diabetes esteroide. O segundo termo médico para unha enfermidade é a diabetes mellitus secundaria dependente da insulina 1.Refírese á forma grave dunha enfermidade de azucre dependente da insulina.
Diabetes tipo 2
Diabetes tipo 2 - Unha enfermidade endocrina crónica que se desenvolve como resultado da resistencia á insulina e da deterioración da función das células beta pancreáticas, caracterízase por un estado de hiperglicemia.
Maniféstase por unha micción excesiva (poliuria), sede aumentada (polidipsia), coceira da pel e das mucosas, aumento do apetito, escintileos, debilidade muscular. O diagnóstico baséase en descubrimentos de laboratorio.
Realízase unha proba de sangue para a concentración de glicosa, nivel de hemoglobina glicosilado e proba de tolerancia á glicosa. No tratamento úsanse medicamentos hipoglucémicos, unha dieta baixa en carbohidratos e aumento da actividade física.
A palabra "diabetes" tradúcese do idioma grego como "esgotarse, filtrarse", de feito, o nome da enfermidade significa "saída de azucre", "perda de azucre", que define un síntoma clave: aumento da excreción de glicosa nos ouriños.
A diabetes mellitus tipo 2, ou a diabetes mellitus non dependente da insulina, desenvólvese no contexto do aumento da resistencia dos tecidos á acción da insulina e dunha posterior diminución das funcións das células dos illotes de Langerhans.
A diferenza da diabetes tipo 1, na que a deficiencia de insulina é primaria, na enfermidade tipo 2, a deficiencia hormonal é o resultado dunha resistencia prolongada á insulina. Os datos epidemiolóxicos son moi heteroxéneos, dependendo das características étnicas, das condicións socioeconómicas de vida.
En Rusia, a prevalencia estimada é do 7%, o que supón o 85-90% de todas as formas de diabetes. A incidencia é alta entre as persoas maiores de 40-45 anos.
Causas da diabetes tipo 2
O desenvolvemento da enfermidade é provocado por unha combinación dunha predisposición hereditaria e factores que afectan o corpo ao longo da vida. Na idade adulta, os efectos exóxenos adversos reducen a sensibilidade das células do corpo á insulina, como consecuencia das cales deixan de recibir suficiente glicosa. As causas da diabetes tipo II poden ser:
- Obesidade O tecido adiposo reduce a capacidade das células de usar insulina. O exceso de peso é un factor clave de risco para o desenvolvemento da enfermidade, está determinado no 80-90% dos pacientes.
- Hipodinamia. A deficiencia de actividade motora afecta negativamente ao traballo da maioría dos órganos e axuda a retardar os procesos metabólicos nas células. Un estilo de vida hipodinámico vai acompañado dun baixo consumo de glicosa polos músculos e a súa acumulación no sangue.
- Nutrición inadecuada. A principal causa da obesidade en persoas con diabetes é o exceso de consumo - exceso de calorías. Outro factor negativo é o uso dunha gran cantidade de azucre refinado, que entra rapidamente no torrente sanguíneo, provocando "saltos" na secreción de insulina.
- Enfermidades endocrinas. A manifestación da diabetes pode ser desencadeada por patoloxías endocrinas. Notanse casos de morbilidade asociada a pancreatite, tumores de páncreas, insuficiencia hipofisaria, hipo- ou hiperfunción da glándula tiroide ou glándulas suprarrenais.
- Enfermidades infecciosas. En persoas con carga hereditaria, a manifestación principal da diabetes rexístrase como complicación dunha enfermidade viral. Os máis perigosos son a gripe, o herpes e a hepatite.
A base da diabetes tipo 2 é unha violación do metabolismo dos hidratos de carbono debido á maior resistencia das células á insulina.
A capacidade dos tecidos para tomar e usar glicosa é reducida, o estado de hiperglicemia, un aumento do nivel de azucre no plasma, está a desenvolverse, actívanse métodos alternativos de xerar enerxía a partir de ácidos graxos libres e aminoácidos.
Para compensar a hiperglicemia, o corpo elimina intensamente o exceso de glicosa polos riles. A súa cantidade na orina aumenta, desenvólvese glucosuria.
Unha alta concentración de azucre en fluídos biolóxicos provoca un aumento da presión osmótica, o que provoca poliuria - abundante micción frecuente con perda de fluído e sales, provocando deshidratación e desequilibrio de electrólitos en auga. Estes mecanismos explican a maioría dos síntomas da diabetes: sede grave, pel seca, debilidade, arritmias.
A hiperglucemia altera os procesos de metabolismo de péptidos e lípidos.
Os residuos de azucre están unidos ás moléculas de proteínas e graxas, perturbando as súas funcións, prodúcese a hiperproducción de glucágono no páncreas, a descomposición das graxas como fonte de enerxía está activada, a reabsorción de glicosa polos riles aumenta, o transmisor está prexudicado no sistema nervioso e os tecidos intestinais se inflaman. Así, os mecanismos patóxenos da diabetes provocan patoloxías vasculares (angiopatía), o sistema nervioso (neuropatía), o sistema dixestivo e as glándulas de secreción endocrina. Un mecanismo patoxenético posterior é a deficiencia de insulina. Fórmase gradualmente ao longo de varios anos debido ao esgotamento e á morte programada natural das células β. Co tempo, a deficiencia moderada de insulina substitúese por pronunciada. A dependencia secundaria da insulina desenvólvese, os pacientes reciben terapia de insulina.
Complicacións
O curso descompensado da diabetes tipo 2 vai acompañado do desenvolvemento de complicacións agudas e crónicas. As condicións agudas son as que se producen rapidamente, de súpeto e están asociadas a un risco de morte: coma hiperglicémico, coma de ácido láctico e coma hipoglucémico.
As complicacións crónicas fórmanse gradualmente, incluíndo micro- e macroangiopatías diabéticas, manifestadas por retinopatía, nefropatía, trombose, aterosclerose vascular.
Detéctanse polineuropatías diabéticas, é dicir, polineurite do nervio periférico, paresis, parálise, trastornos autónomos no traballo dos órganos internos.
Obsérvanse artropatías diabéticas - dores articulares, restricións de mobilidade, diminución do volume de líquido sinovial, así como encefalopatías diabéticas - trastornos mentais manifestados por depresión, inestabilidade emocional.
Diabetes tipo 2
En endocrinoloxía é común un enfoque sistemático da terapia. Nas primeiras etapas da enfermidade, o foco principal é cambiar o estilo de vida dos pacientes e as consultas onde o especialista fala sobre diabetes e formas de controlar o azucre. Con hiperglicemia persistente, resólvese a cuestión do uso da corrección de drogas. A gama completa de medidas terapéuticas inclúe:
- Dieta. O principio básico da nutrición é reducir a cantidade de alimentos ricos en graxas e carbohidratos. Particularmente "perigosos" son os produtos azucreiros refinados: repostería, doces, chocolate, doces carbonatados doces. A dieta dos pacientes consiste en verduras, produtos lácteos, carne, ovos, unha cantidade moderada de cereais. É necesaria unha dieta fraccionada, pequenas cantidades de porcións, rexeitamento de alcol e especias.
- Actividade física regular. A pacientes sen complicacións diabéticas graves móstranse actividades deportivas que potencian os procesos de oxidación (exercicio aeróbico). A súa frecuencia, duración e intensidade determínanse individualmente. A maioría dos pacientes están autorizados a camiñar, nadar e camiñar. O tempo medio para unha lección é de 30-60 minutos, a frecuencia é de 3-6 veces por semana.
- Fisioterapia. Medicamentos usados de varios grupos. O uso de biguanidas e tiazolidinediones, medicamentos que reducen a resistencia á insulina das células, a absorción de glicosa no tracto dixestivo e a súa produción no fígado, está moi estendido. Coa súa falta de eficacia, prescríbense medicamentos que potencian a actividade da insulina: inhibidores do DPP-4, sulfonilureas, meglitinidas.
Previsión e prevención
O diagnóstico oportuno e unha actitude responsable dos pacientes ante o tratamento da diabetes poden conseguir un estado de compensación sostible, no que a normoglicemia persiste durante moito tempo, e a calidade de vida dos pacientes segue sendo alta.
Para a prevención da enfermidade é necesario adherirse a unha dieta equilibrada cun alto contido en fibra, restrición de alimentos graxos e doces, un réxime fraccionado das comidas. É importante evitar a inactividade física, proporcionarlle ao corpo actividade física en forma de camiñar todos os días, facer deporte 2-3 veces por semana.
É necesario un control regular da glicosa para persoas en risco (sobrepeso, idade madura e idade avanzada, casos de diabetes entre os familiares).
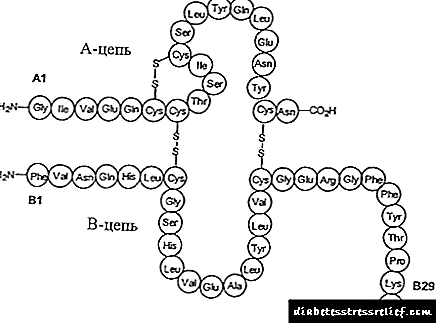
Hormonas e diabetes
O corpo humano contén un gran número de hormonas, cada unha das cales cumpre a súa función. A melatonina na diabetes é tan importante como a insulina ou a hormona do crecemento. É responsable da actividade metabólica e dos biorritmos.
A falta de hormonas pode levar ao desenvolvemento de diabetes mellitus ou doutras patoloxías en órganos e sistemas. Polo tanto, é necesario vixiar o estado do corpo e nos primeiros signos da enfermidade consultar a un especialista.
O médico determinará a natureza da enfermidade e prescribirá un tratamento competente que axudará a previr o desenvolvemento de calquera enfermidade.
Razóns para o desenvolvemento da patoloxía
A diabetes mellitus dos esteroides é un tipo de patoloxía secundaria dependente da insulina. Os corticoides, que son producidos pola cortiza suprarrenal, están deseñados para controlar os procesos metabólicos e protectores do corpo.
En exceso, as hormonas esteroides poden ter un efecto negativo sobre os órganos e provocar o desenvolvemento da enfermidade.
Non obstante, o motivo principal para o desenvolvemento da enfermidade é o uso de fármacos hormonais, polo que aparece unha diabetes tipo farmacéutica.
Pode provocar diabetes esteroide:
- Antiinflamatorios. Úsase no desenvolvemento de asma bronquial, enfermidades autoinmunes. Estes inclúen Dexametasona, Hidrocortisona, Prednisolona.
- Hormona do crecemento. Axuda a acelerar a síntese de proteínas e elimina activamente os depósitos de graxa subcutáneos. É usado por atletas que se dedican a modelar o seu corpo. O seu exceso no corpo afecta á formación de diabetes.
- Diuréticos. Diuréticos tiazídicos: diclotiazida, hipotiazida e Nephrix poden provocar diabete.
- Sustancias que melloran o sono. Especialmente a droga "Melaxen", que provoca un aumento ou diminución dos niveis de glicosa.
A diabetes tipo esteroide non forma parte do grupo pancreático e non está asociada a unha función da tiroide deteriorada.
Síntomas do desenvolvemento da enfermidade
Ao comezo do desenvolvemento da enfermidade, as células beta funcionan.
A diabetes mellit esteroide combina as características da manifestación da patoloxía tipo 1 e 2. En primeiro lugar, prodúcese deformación das células beta que forman o páncreas.
Na diabetes tipo 1, as células seguen funcionando durante algún tempo. Avanzando, a enfermidade leva a unha diminución da insulina e unha violación da sensibilidade dos tecidos, desenvólvese o segundo tipo de enfermidade. Despois hai un cese completo da produción de insulina, característica da diabetes dependente da insulina.
O cadro clínico con diabetes mellitus é idéntico a outros tipos:
- aumenta a micción
- a necesidade de auga é cada vez maior
- hai unha fatiga rápida do corpo.
Insulina e a súa deficiencia no corpo
O número de hormonas producidas polas glándulas suprarrenais aumenta individualmente. Despois de usar glucocorticoides, non todas as persoas desenvolven diabetes.
Estas substancias afectan ao páncreas e reducen a produción de insulina. Para manter os niveis normais de glicosa, o corpo ten que traballar máis.
Ao mesmo tempo, o diabético xa prexudicou o metabolismo dos carbohidratos e o ferro funciona cunha forza incompleta, o que leva a complicacións co uso descoidado de esteroides.
Probas de patoloxía
Na recepción, o endocrinólogo elaborará unha lista de exames necesarios.
Se aparecen signos de patoloxía, consulte cun endocrinólogo. Fará un historial primario da enfermidade e prescribirá as seguintes medidas diagnósticas:
- probas de sangue e urina
- o estudo da concentración de glicosa no sangue antes de comer,
- análise de sangue para a glicosa despois de comer,
- comprobando o nivel de corpos cetonas,
- probas hormonais.
Que medicamentos axudan a aumentar os niveis de insulina no corpo
Débese reabastecer a deficiencia da hormona producida na diabetes mellitus. Para iso, podes usar:
- A insulina soluble é unha ferramenta indispensable na loita contra as enfermidades. A súa vantaxe é a posibilidade de administración subcutánea, intravenosa e intramuscular. Despois da administración, comeza a actuar dentro de 15-30 minutos e remata en 6-8 horas.
- Análogos da forma recombinante. Asignado se o tratamento require administración continua subcutánea. A singularidade de tales fondos reside na posibilidade do seu uso inmediatamente antes das comidas. O tempo de exposición para o corpo non é superior a 3 horas.
- "Isofan-Insulina PE" - cambia o transporte de membrana de glicosa e ións.
- Mesturas de varias substancias medicinais. Están dispoñibles en cartuchos especiais para bolígrafos. Moi sinxelo de usar.
Que variedades de patoloxía existen e as súas características?
Os trastornos hormonais na enfermidade teñen diferenzas propias. Distínguense os seguintes tipos:
A enfermidade tipo MODY transmítese xenéticamente cunha alta probabilidade.
- Diabetes MODY. Esta é unha desviación do segundo tipo, que se manifesta a unha idade nova (entre 15-30 anos). O principal factor que inflúe no seu desenvolvemento son os trastornos xenéticos da secreción de insulina. É autosómico dominante (o risco de desenvolvemento é do 75% se un dos pais sofre unha enfermidade) e mitocondrial (só a nai pode transmitir o xene da patoloxía).
- Diabetes LADA. Patoloxía autoinmune que afecta á poboación máis adulta (35-45 anos). Está diagnosticado principalmente en persoas que non son susceptibles de exceso de peso e hipertensión durante a enfermidade. O tratamento require insulinoterapia activa, porque os axentes orais non traen o efecto desexado e moitas veces son completamente inútiles.
A melatonina na diabetes, como calquera hormona, debe usarse con precaución. Co uso a curto prazo, o medicamento axuda activamente a combater o insomnio e mellora as condicións do paciente.
Pero o seu efecto a longo prazo reduce a hemoglobina glicada e pode provocar complicacións.
Polo tanto, nas primeiras manifestacións do desequilibrio hormonal, debes consultar ao teu médico que diagnosticará e prescribirá un tratamento individual, tendo en conta as características da enfermidade.