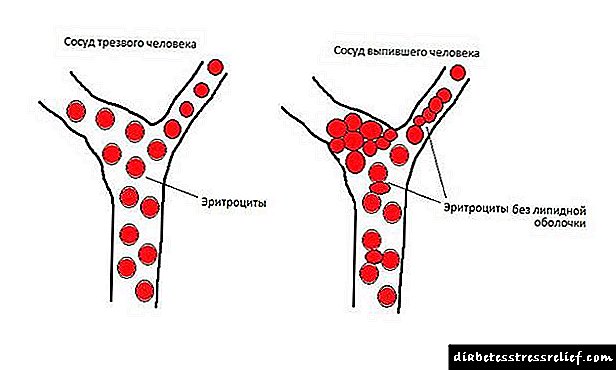
Menú para un neno con diabetes tipo 1
Hoxe quero falar dun menú de mostra para un neno de 2 anos con diabetes tipo 1. Ao elaborar un menú, é recomendable escoller alimentos cun índice glicémico baixo, pero para un neno esta regra non sempre é factible. Cando o endocrinólogo por primeira vez aconsellou comer alimentos cun índice glicémico baixo para un mellor control do azucre, inmediatamente fun en liña e atopei un produto como o cebada de perlas. Cocíno toda a noite e pola mañá resultou que só podes darllo a nenos a partir de 3 anos, xa que o sistema dixestivo dos nenos pequenos dificilmente pode afrontalo.
A dieta para a diabetes tipo 1 para nenos debe ser uniforme. O mellor considérase fraccional 6 comidas ao día, nas que o neno come cada tres horas. Segundo a táboa seguinte (déronnos no hospital), o requisito diario aproximado de XE para un neno 1-3 é de 10-12 XE. Que é XE pódese atopar aquí.
Temos as comidas principais: almorzo, xantar, cea e pequenos lanches. Non hai merenda en absoluto, xa que aínda estamos na actrapide, e con ela temos que merecer para non coller unha xoia. Entón, que lle damos a un neno de 2,5 anos con diabetes.
Menú de mostra para un neno con diabetes
| 08:00 Almorzo Avena sobre auga - 160 gramos | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| 13:00 Xantar Pan - 25 gramos | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| 15:00 A merenda da tarde Queixo cottage 5% - 50 gramos Mazá - 50 gramos | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| 18:00 Cea Trigo mouro - 100 gramos Para cear, a miúdo temos trigo mouro ou algo vexetal, digamos cocido vexetal, pero a maioría das veces é trigo mouro. Aínda que, probablemente, xa estaba terriblemente cansa. A cantidade varía de 50 a 100 gramos, aproximadamente 2 XE. E damos carne fervida, polo ou peixe. O que normalmente non pesamos é probablemente equivocado, pero dado que non consideramos XE nisto, damos a vista canto comer. | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| 21:00 2ª Cea Kefir - 200 gramos | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Azucre | 2 culleres de sopa, 2 pezas, 10 g |
| Cariño, mermelada | 1 cda. l., 2 culleres de sopa., 15 g |
| Fructosa, sorbitol | 1 cda. l., 12 g |
| Leite, kefir, iogur, iogur, nata, soro de leite | 1 cunca, 250 ml |
| Leite en po | 30 g |
| Leite concentrado sen azucre | 110 ml |
| Cueita doce | 100 g |
| Syrniki | 1 medio, 85 g |
| Xeados | 65 g |
| Masa crúa: soplo / levadura | 35 g / 25 g |
| Calquera cereal ou pasta seca | 1,5 culleres de sopa l., 20 g |
| Porridge de cereais | 2 culleres de sopa l., 50g |
| Pasta fervida | 3,5 culleres de sopa l., 60 g |
| Buñuras, filloas e outras pastelerías | 50 g |
| Boliñas | 15 g |
| Boliñas | 2 unidades |
| Boliñas | 4 unidades |
| Fariña fina, amidón | 1 cda. l., 15 g |
| Fariña integral | 2 culleres de sopa l., 20 g |
| Branco de trigo 12 culleres de sopa. culleres cun top 50 g | 12 culleres de sopa l coa parte superior, 50 g |
| Palomitas de maíz | 10 culleres de sopa l., 15 g |
| Chuletón, salchichas ou salchichas fervidas | 1 unidade, 160 g |
| Pan branco, calquera rolo | 1 peza, 20 g |
| Pan de centeo negro | 1 peza, 25 g |
| A dieta do pan | 2 pezas, 25 g |
| Rusas, secadoras, paus, pan picante, galletas | 15 g |
| Guisantes (frescos e enlatados) | 4 culleres de sopa l cunha diapositiva, 110 g |
| Faba, Faba | 7-8 Art. l., 170 g |
| O millo | 3 culleres de sopa l cunha diapositiva, 70 g ou ½ orella |
| Pataca | 1 medio, 65 g |
| Puré de patacas na auga, patacas fritas | 2 culleres de sopa l., 80 g |
| Patacas fritas | 2-3 culleres de sopa l., 12 unidades, 35 g |
| Patacas fritas de pataca | 25 g |
| Filloas de pataca | 60 g |
| Flocos de muesli, millo e arroz (preparado para o almorzo) | 4 culleres de sopa l., 15 g |
| Remolacha | 110 g |
| Brotes de Bruxelas e repolo vermello, leituga, pemento vermello, tomate, zanahoria crúa, rutabaga, apio, calabacín, pepino, perejil, eneldo e cebola, rábano, rábano, ruibarbo, nabo, espinaca, cogomelos | 200 g |
| Cenoria fervida | 150-200 g |
| Albaricoque | 2-3 medias, 120 g |
| Codorniz | 1 grande, 140 g |
| Piña (con casca) | 1 peza grande, 90 g |
| Laranxa (con / sen casca) | 1 medio, 180/130 g |
| Sandía (con casca) | 250 g |
| Plátano (con / sen casca) | 1/2 unidades. Mércores valores 90/60 g |
| Lingonberry | 7 culleres de sopa l., 140 g |
| Cereixa (con fosos) | 12 unidades, 110 g |
| Uva | 10 unidades Mércores, 70–80 g |
| Pera | 1 pequeno, 90 g |
| Granada | 1 peza grande, 200 g |
| Toranja (con / sen casca) | 1/2 unidade, 200/130 g |
| Pelar o melón | 130 g |
| Moura | 9 culleres de sopa l., 170 g |
| Fresa silvestre | 8 culleres de sopa l., 170 g |
| Kiwi | 1 peza, 120 g |
| Amorodos | 10 medias, 160 g |
| Arándanos | 120 g |
| Groselha | 20 unidades, 140 g |
| Limón | 150 g |
| Framboesas | 12 culleres de sopa l., 200 g |
| Mandarinas (con / sen casca) | 2-3 unidades. Wed, 1 grande, 160/120 g |
| Nectarina (con óso / sen óso) | 1 peza media, 100/120 g |
| Melocotón (con pedra / sen pedra) | 1 peza media, 140/130 g |
| Ameixas | 80 g |
| Grosella negra | 8 culleres de sopa l., 150 |
| Grosella vermella | 6 culleres de sopa l., 120 g |
| Grosella branca | 7 culleres de sopa l., 130 g |
| Caqui | 1 peza, 70 g |
| Cereixa doce (con fosos) | 10 unidades, 100 g |
| Arándanos, arándanos | 8 culleres de sopa l., 170 g |
| Rosehip (froitas) | 60 g |
| Mazá | 1 peza, 100 g |
| Froitos secos | 20 g |
| Uva, ameixa, mazá, grosella vermella | 80 ml |
| Cereixa, laranxa, pomelo, amora, mandarina | 125 ml |
| Amorodo | 160 ml |
| Framboesa | 190 ml |
| Tomate | 375 ml |
| Zumo de remolacha e cenoria | 250 ml |
| Cacahuetes con casca | 45 unidades, 85 g |
| Abelás e Noces | 90 g |
| Améndoas, piñóns, pistachos | 60 g |
| Anacardos | 40 g |
| Sementes de xirasol | 50 g |
Non se contabilizan a carne, o peixe, a crema azedo, o queixo azucrado e o queixo cottage segundo XE.
Cálculo estimado de XE para o neno:
| 1-3 anos | 4-10 anos | 11-18 anos | ||
| M | D | |||
| Almorzo | 2 | 3 | 4–5 | 3–4 |
| Segundo almorzo | 1–1,5 | 2 | 2 | 2 |
| Xantar | 2 | 3–4 | 5 | 4 |
| Té alto | 1 | 1-2 | 2 | 2 |
| Cea | 1,5–2 | 2–3 | 4–5 | 3–4 |
| 2ª cea | 1,5 | 2 | 2 | 2 |
Factores que afectan a descomposición do azucre
- Os carbohidratos sinxelos (azucre, chocolate, repostería, mermelada, mermelada e compota, mel, froitas doces) descompoñen moito máis rápido que os hidratos de carbono complexos (almidón, leguminosas, grans, patacas, millo, pasta), a súa descomposición comeza inmediatamente cando entra na cavidade oral.
- Os alimentos fríos absorbense máis lentamente.
- Carbohidratos absorbidos lentamente de alimentos que conteñen graxa, alimentos con fibra.
- O exercicio tamén reduce o azucre no sangue. Polo tanto, debes tomar unha cantidade adicional de comida 30 minutos antes do exercicio, tomar lanches durante o esforzo prolongado. Durante aproximadamente 30 minutos de intensa actividade física, débense tomar 15 g de hidratos de carbono adicionais.
Se hai cambios no fígado do bebé (infiltración graxa)
Os cambios no fígado na diabetes mellitus non son un problema raro, se non o combates, ao final pode provocar coma diabético. Para combater a infiltración de graxas, deben seguirse as seguintes regras:
- Reduce a inxestión de graxa na cuarta parte da norma de idade fisiolóxica. Esta cantidade será suficiente para o sistema inmune, a inxestión de vitaminas solubles en graxa e graxas saudables.
- As graxas vexetais deben ser do 5-25% da graxa total. Use principalmente manteiga e aceite vexetal.
- Debe comer alimentos que axuden a eliminar a graxa do fígado: queixo cottage, bacallau, produtos da fariña de avea e cereais, carneiro con pouca graxa.
- Con cambios pronunciados no fígado, as graxas están excluídas dos alimentos nun 85-90%. O restante 10-15% procede da graxa atopada no leite e na carne. O aceite só se pode usar para cociñar alimentos fritos. Pero as vitaminas solubles en graxa terán que tomarse adicionalmente en forma de preparados vitamínicos.
- Como edulcorante, o mel está permitido e recomendable.
Hipoglicemia
A hipoglicemia é unha condición cando o nivel de azucre no sangue está por baixo da norma admisible. En diabetes mellitus, existe incluso unha tendencia á hipoglucemia en nenos que seguen a dieta correcta e a dose de insulina. Para o corpo humano, unha diminución do azucre no sangue é moito máis perigoso que un aumento da mesma, porque cunha deficiencia de glicosa o cerebro sofre en primeiro lugar, poden producirse problemas moi graves que son irreversibles. Para evitar consecuencias desagradables, o neno debe ter sempre un anaco de azucre, caramelos. Ademais, os primeiros auxilios poden ser un vaso de marmelada doce, té, galletas (5 pezas), pan branco (1-2 pezas). Despois de que mellore, cómpre darlle ao seu fillo sêmola ou puré de patacas. O xeado non é adecuado para os primeiros auxilios para a hipoglucemia, aínda que contén azucre, a súa absorción ralentízase debido ao contido en graxa e a baixa temperatura do produto.
Como se pode substituír o azucre?

É difícil que os nenos renuncian a doces. Para non atormentar ao neno, ofrécelle en vez de azucre un análogo seguro - un edulcorante.
Os nenos reaccionan moi duro ante a falta de doces, polo que o uso de produtos substitutivos do azucre é inevitable.
Xilitol e sorbitol. Absorbido no intestino moito máis lento que a glicosa. Debido ao desagradable sabor específico, os nenos son máis propensos a rexeitalos. Teñen un efecto negativo no tracto gastrointestinal do neno, teñen un efecto laxante, por estas razóns, estes edulcorantes non son recomendables para nenos, só se lles pode ofrecer pequenas cantidades a adolescentes (ata 20 g).
Fructosa. Menos glicosa e sacarosa afecta o nivel de glicosa no sangue, non precisa insulina, non ten un efecto negativo sobre o corpo. É un azucre natural de froitas. Pódese mercar na tenda. A fructosa atópase en todas as froitas e froitas con sabor doce. No mel, a fructosa con azucre atópase en proporcións aproximadamente iguais.
Para que os nenos non teñan ganas de comer doces en segredo dos pais, prepáranse confitura, compotas, pastelería, cremas e outros doces con edulcorantes e indúxenlles aos fillos.
Diabetes mellitus nun neno ata un ano
Os nenos menores dun ano, a pesar da presenza de diabetes mellitus, deben amamantarse máis tempo, só o leite materno é capaz de proporcionar a todo o corpo os nutrientes necesarios.
Se por algún motivo a lactación materna non é posible, entón debes escoller unha mestura especial cun contido en azucre menor. As comidas deben facerse exactamente no momento recomendado a intervalos de 3 horas entre a alimentación. Os alimentos complementarios introdúcense segundo os estándares aceptados á idade de 6 meses, é recomendable comezar con zumes vexetais e puré de patacas e, finalmente, ofrecer cereais.
Diabetes mellitus en nenos obesos
Os nenos con obesidade necesitan normalizar o seu peso corporal. Deben limitarse máis estrictamente en graxas e carbohidratos, para este propósito están suxeitos a unha exclusión completa do menú:
- azucre
- doces
- Repostería
- pan de fariña de trigo,
- pasta
- sêmola.
Comida fóra e ocasións especiais
En canto ás festas, cafeterías e restaurantes infantís, os pais non precisan preocuparse, só é recomendable descubrir o menú con antelación e calcular a cantidade de hidratos de carbono para o cálculo correcto da dose de insulina, mentres que os xogos ao aire libre deberían terse en conta, xa que a actividade física neutraliza unha certa cantidade de alimentos.
Xantar na escola. Aquí, os pais tamén deben preocuparse con antelación e descubrir o menú para a semana que vén, logo coa axuda do profesor da clase para controlar canto come o neno na escola.
Os nenos pequenos a miúdo rexeitan comer, teñen apetito deficiente. Nestes casos, é moi conveniente empregar insulina de acción ultracurta, que pode administrarse inmediatamente despois dunha comida, contando cun volume de comida realmente comido.
A diabetes é unha enfermidade insidiosa que afecta principalmente aos ollos e aos riles. Pero se te adheiras estrictamente á dieta, calcula correctamente a dose de insulina, entón con esta enfermidade podes vivir unha vida longa, feliz e fermosa.
- A importancia dunha nutrición adecuada para un tratamento eficaz
- Características e tipos de supresores
- Directrices sobre dieta para a diabetes tipo 1
- Menú de dieta para a semana
- Beneficios dunha dieta baixa en carbohidratos
- Deliciosas receitas diabéticas
- Comida destacada
A diabetes tipo 1 está causada por un mal funcionamento do páncreas. As células danadas non poden proporcionarlle ao corpo insulina, polo que o paciente ten que ingresalo adicionalmente. O principal con este tipo de enfermidades é calcular correctamente a taxa do medicamento. Se o fas correctamente, non hai que cumprir unhas regras estritas nos alimentos. Abonda con diabéticos comer racionalmente, como persoas comúns que vixían a súa saúde e figura.
A importancia dunha nutrición adecuada para un tratamento eficaz
Así, coa diabetes tipo 1, practicamente non hai restricións culinarias graves. A única contraindicación estrita - trátase de produtos con moito azucre: mel, repostería, doces, froitas doces, magdalenas, etc. Ademais, na elaboración dunha dieta hai que ter en conta a actividade física e a presenza doutras enfermidades. Isto debe terse en conta á hora de calcular o menú diario.
Por que é tan importante?
Os diabéticos necesitan tomar unha certa cantidade de insulina antes de cada comida para mantelos en alerta e saudables. Unha deficiencia ou sobredose pode causar un forte deterioro do benestar e provocar complicacións.
A dieta diaria debería incluír 50-60% de carbohidratos e arredor dun 20-25% de graxas e proteínas. Os médicos adoitan aconsellar evitar graxas, picantes e fritas. Estas recomendacións son valiosas para aqueles pacientes que, ademais da diabetes, teñen unha función dixestiva prexudicada. Estudos recentes demostran que as graxas e as especias non teñen ningún efecto sobre as flutuacións glicémicas. Pero co uso de hidratos de carbono, hai que ter coidado.
Diferéncianse na taxa de asimilación polo corpo. Os chamados carbohidratos "lentos" absorbense dentro de 40-60 minutos e non provocan saltos bruscos nos índices de azucre. Atópanse en amidón, pectina e fibra e forman parte de froitas e verduras.
Os carbohidratos sinxelos e de dixestión rápida son procesados en 5-25 minutos e contribúen a un rápido aumento dos niveis de glicosa. Atópanse en froitas, mel, azucre, melaza, cervexa e outras bebidas alcohólicas, así como en todos os alimentos doces.
Para a selección correcta da dose de insulina, cómpre planificar o seu menú nas chamadas unidades de pan (XE). 1 unidade é de 10-12 g de hidratos de carbono. Tan só hai moitos en pan de 1 cm de grosor. Recoméndase tomar non máis de 7-8 XE á vez.
A pregunta é: canto XE contén doces diabéticos e canto se poden consumir?
Características e tipos de edulcorantes
Divídense en baixas e altas calorías. Estes últimos en calorías son case iguais ao azucre normal, pero despois deles a glicemia non medra tanto. Non obstante, os dous tipos non se poden usar de xeito incontrolado. Existen normas, cuxa observancia garante un estado normal.
Ofrecémosche coñecer a lista de edulcorantes. A dose máxima de sustancia por 1 kg de peso corporal indícase entre parénteses:
- sacarina (5 mg)
- aspartamo (40 mg)
- ciclamato (7 mg)
- acesulfame K (15 mg)
- sucralosa (15 mg)
Dulces moi amplos de estevia. É un edulcorante natural de baixo contido calórico, que é un auténtico achado para diabéticos que teñen un dente doce.
Con compensación por diabete de calidade, pode consumir ata 50 g de azucre ao día. Isto motiva perfectamente a considerar con máis coidado as XE e as doses de insulina e alivia o estrés psicolóxico.
Como ser se realmente queres doces "reais"?
- Consúmaos arrefriados
- Prefírense as viandas que tamén conteñen proteínas, fibra, graxa e hidratos de carbono dixestibles lentamente, por exemplo froitas, bagas, rotos, xeados, proteínas.
- Coma doces despois das comidas, non cun estómago baleiro
Directrices sobre dieta para a diabetes tipo 1
De inmediato nótase iso a frecuencia de nutrición e o número de XE deben acordarse co médicoohm O calendario depende do tipo de insulina empregada, do tempo de administración.
Limite os alimentos fritos, picantes, graxos e especias na dieta para problemas cos riles, fígado e outros órganos dixestivos.
Existen regras para que se sinta ben:
- tomar con comida non máis que 7-8 XE. Se non, é posible aumentar a glicemia e precisar un aumento na norma de insulina. Unha única dose deste medicamento non debe ser superior a 14 unidades.
- planifique o seu menú con coidado, xa que a insulina se administra antes das comidas
- distribúe XE en tres comidas e dous pequenos lanches. Os lanches son opcionais, dependen do réxime de cada persoa
- ingresa nos lanches e xantar no réxime se hai risco de hipoglucemia unhas horas despois de comer
Con cinco comidas ao día, XE pódese distribuír deste xeito:
almorzo - 6
segundo almorzo - 2
xantar - 6
tarde do té-2,5
cea - 5
Menú de dieta para a semana
Luns
Almorzo. Calquera mingau, con excepción de sêmola ou arroz nun volume de 200g., Uns 40 gr. queixo duro 17%, unha porción de pan - 25 gr. e té sen azucre. Non se pode negar a si mesmo unha cunca de café da mañá, pero tamén sen azucre.
2 Almorzo. 1-2 unidades. galletas de biscoito ou pan, un vaso de té non doce e 1 mazá.
Xantar Ensalada de verduras frescas por cantidade de 100g., Un prato de borsch, 1-2 chuletas ao vapor e un pouco de repolo cocido, unha porción de pan.
Unha merenda da tarde. Non máis de 100 gr. Queixo cottage baixo en graxa, a mesma cantidade de marmelada de froita, que debe prepararse empregando edulcorantes e un vaso de caldo de cadeiras de rosa.
1 Cea. Un pouco de carne e ensalada de verduras fervidas (100g cada unha)
2 Cena. Un vaso de kefir coa menor porcentaxe de contido en graxa.
Calorías totais consumidas Non máis de 1400 kcal
Martes
Almorzo. Tortilla, composta por 2 proteínas e unha xema, unha porción de tenreira cocida (50g.) E 1 tomate medio e unha cunca de té sen azucre.
2 Almorzo. Bifidoiogurt e 2 unidades. galletas ou pan de pan.
Xantar Sopa de cogomelos con ensalada de verduras e peito de polo e unha porción de cabaza cocida, unha porción de pan.
Unha merenda da tarde. Iogur líquido e media pomelo.
1 Cea. Repolo guisado de 200 gr e peixe fervido cunha culler de sopa de 10% de crema de leite, té sen azucre.
2 Cena. Un pouco menos que un vaso de kefir cunha mazá cocida de tamaño mediano.
Calorías totais consumidas 1300 kcal
Mércores
Almorzo. 2 rolos de repolo con carne fervida, unha porción de pan cunha culler de crema agria (non máis do 10%), té ou café sen azucre.
2 Almorzo. 3-4 galletas sen azucre e un vaso de compota sen azucre.
Xantar Un prato de sopa vexetariana con ensalada de verduras, 100gr. peixe e tantas pastas fervidas.
Unha merenda da tarde. Unha cunca de té de froita e 1 laranxa de tamaño medio.
1 Cea. 1 ración de cazola de queixo, 5 culleres de sopa de bagas frescas e unha culler de sopa de 10% de crema de leite. Do líquido - un caldo de rosehip (250 gr.)
2 Cena. Un escaneo de kefir magro
Calorías totais consumidas Non exceda a norma de 1300 kcal
Xoves
Almorzo. Ovo de polo e un prato de mingau (non arroz e non sêmola), 40 gr. queixo sólido do 17% e unha cunca de té ou café (necesariamente sen azucre).
2 Almorzo. Un pouco máis de medio vaso de queixo cottage baixo contido de graxa, media pera ou kiwi, unha cunca de té sen azucrar.
Xantar Un prato de escabeche e 100 gr. guiso, como moitos calabacíns guisados, unha porción de pan.
Unha merenda da tarde. Unha cunca de té sen azucre con 2-3 galletas sen azucre.
1 Cea. 100 gr. polo e 200gr. fabas de corda cunha cunca de té sen azucre.
2 Cena. Un vaso de kefir ao 1% e unha mazá de tamaño medio.
Calorías totais consumidas Menos de 1.400 kcal
Venres
Almorzo. Un vaso de bifidoiogurt e 150 gr. queixo cottage sen graxa.
2 Almorzo. Sándwich cunha rebanada dura de 17% de queixo e unha cunca de té sen azucre.
Xantar Patacas asadas ou fervidas con ensalada de verduras (1: 2), 100g. polo ou peixe fervido e medio vaso de bagas frescas.
Unha merenda da tarde. Unha porción de cabaza cocida, 10 gr. Secado de amapola máis un vaso de compota sen azucre ou unha decocción de froitos secos.
1 Cea. Un prato de ensalada de vexetais con moita herba, 1-2 chuletas de carne para un par.
2 Cena. Un vaso de kefir sen graxa.
Calorías totais consumidas 1300 kcal como máximo
Sábado
Almorzo. Unha pequena porción de salmón lixeiramente salgado, un ovo fervido, unha porción de pan e un pepino fresco. De líquido - unha cunca de té sen azucre.
2 Almorzo. Requeiro con bagas (ata 300g.)
Xantar Un prato de borsch e 1-2 rolos de repolo perezosos, unha porción de pan e unha culler de sopa de crema agria ao 10%.
Unha merenda da tarde. Bifidoiogurt e 2 galletas de biscoito.
1 Cea. 100g chícharos frescos, aves fervidas, verduras guisadas (a berinjela).
2 Cena. Un vaso de kefir ao 1%.
Calorías totais consumidas 1300 kcal
Domingo
Almorzo. Un prato de mingau de trigo mouro cunha porción de xamón de tenreira e unha cunca de té sen azucre.
2 Almorzo. 2-3 galletas que non conteñen azucre e un vaso de caldo de cadeiras de rosa, unha media de mazá ou laranxa.
Xantar Borsch de cogomelos con dúas culleres de sopa de crema de azedo ao 10%, 2 cubetas de tenreira ao vapor, 100gr. verduras guisadas e unha porción de pan.
Unha merenda da tarde. 200gr. queixo cottage baixo en graxa con ameixas
1 Cea. 3 franxas de peixe cocido, 100 gr. ensalada (posible a partir de espinacas), 150g calabacín guisado.
2 Cena. Medio vaso de iogur.
Calorías totais consumidas 1180 kcal
Beneficios dunha dieta baixa en carbohidratos
Estudos científicos demostraron que as restricións nutricionais estritas que a medicina oficial introduciu hai uns anos non traen resultados e poden incluso facer dano. Esta enfermidade non permite controlar a glicosa no sangue sen insulina e unha dieta especial non axudará a curar. Polo tanto, para mellorar o benestar e evitar complicacións debes escoller unha dieta baixa en carbohidratosrico en proteínas e graxas saudables.
Cales son as súas vantaxes?
- a inxestión de carbohidratos ao día non supera os 30 g, polo tanto, non se necesita moita insulina
- A glicemia é estable, xa que os carbohidratos con dixestión lenta e pequenas porcións de medicamentos non provocan un "salto" no azucre
- a estabilidade da glicosa no sangue contrarresta as complicacións
- o colesterol normalízase
- a dieta é o máis próxima posible á dieta dunha persoa sa, o que permite que o paciente poida reducir o estrés
O principio principal de tal nutrición: a limitación de azucres "rápidos". Pódense comer sen restricións.
Ensalada rusa
200-300 g de filete de peixe branco, 300-340 g de patacas, 200-250 g de remolacha, 100 g de cenoria, 200 g de pepino, aceite vexetal, sal, condimentos. Poña o peixe en auga salgada e ferva con especias. A continuación, retire da auga e deixe arrefriar. Cortar en franxas pequenas. Ferva verduras, pelas, cortadas en cubos pequenos ou cubos. Mestura todos os compoñentes do prato, engade sal, especias, condimenta con aceite.
Ensalada de vitaminas
200 g de cebola, 350-450 g de mazás, non gritadas, 100 g de pementa doce, 350 g de pepino fresco, 1 culler de sopa. menta seca, aceite de oliva, 300 g de tomate, 1 colher de sopa. l zume de limón, sal. Pele as cebolas e as mazás, cortadas en cubos de tamaño medio. Verter os tomates con auga fervendo, mergullo en auga fría e pelar e cortar en franxas. Moer pemento e pepinos. Mestura todo, bote unha pequena mestura de zume de limón e aceite, sal, espolvoree con menta seca.
Sopa italiana de tomate
300 g de faba, 200 g de cenorias, 2 talos de apio, 150-200 g de cebola, 3 dentes de allo, 200 g de calabacín, 500 g de tomates, 5-6 culleres de sopa. l aceite de xirasol, loureiro, albahaca, orégano, sal e pementa. Remueve as fabas para que se incha e ferva, sen levala. Verduras - allo, media cenoria, 1 tallo de apio, cebola - cortar e cociñar o caldo deles. Engadir sal e especias. Pele os tomates. Quenta o aceite nunha cazola, frite as cebolas picadas restos, o allo e, despois, engade anacos de tomate. Cando as verduras estean guisadas, engade 300 ml de caldo, cortado en círculos de calabacín, apio e as cenorias restantes. Cando as verduras estean case listas, engade as fabas e cociña por 20 minutos máis. Servir con herbas frescas.
Sopa de pasta con pavo
500 g de pavo, 100 g de cebola, 2 culleres de sopa. l manteiga, 100 g zanahorias, 150-200 g de pasta, 300-400 g de patacas, pementa, sal ao gusto. Enxágüe a carne de pavo, sécaa e corte en anacos pequenos. Poña a carne nunha tixola, bote en auga fría e poña lume. Cocer ata que o pavo estea cocido. Elimina a espuma regularmente. Despois de 20 minutos, verter o primeiro caldo e recoller auga nova. Continúe cociñando carne, sal ao final da cocción. Coar o caldo preparado e poñelo de novo ao lume, ferver, engadir a cebola, a pasta, as cenorias e cociñar ata que estea tenro. Bota a carne de pavo na sopa, déixaa ferver. Adorne a sopa acabada con perexil ou eneldo.
Patas de polo guisadas con cenorias e cebolas
4 patas de polo, 300 g de cenorias, 200 g de cebola, 250 ml de crema (ata un 15%), pementa negra, aceite vexetal, cravo, sal. Cortar as pernas en anacos, fritir en aceite quente ata que estea dourado. Pelar a cebola, picar ben. Triturar ou picar finamente as cenorias en medio círculo. Engade legumes, especias á carne, sal, pementa.Verter a perna con nata e ferver durante 20 minutos aproximadamente 20 minutos baixo a tapa. Servir con trigo mouro fervido.
Dieta de chocolate
200 g de manteiga, 2-3 culleres de sopa. l cacao, edulcorante ao teu gusto. Derretir a manteiga nun cazo, botar cacao e cociñar, axitando, ata que a masa quede suave e homoxénea. Verter o substituto do azucre no chocolate, mesturar. Organiza a mestura en latas e métela no conxelador. Se o desexa, pódense engadir anacos de mazás secas, noces, sementes, unha pizca de pementa ou menta seca.
Comida destacada
Suxerímosche que te familiarices coa lista de produtos que podes e que os médicos non recomendan comer. Ten en conta que só o médico asistente pode dar unha lista exacta de pratos recomendados.
Podes incluír no menú:
- Cogumelos, sopas de verduras, caldos odiados, okroshka, frío
- Carne magra
- Pan tanto de fariña de trigo como de centeo, con salvado
- Peixe cocido ou cocido
- Leite e produtos lácteos
- Case todos os cereais, agás o arroz, a sêmola e o millo
- As verduras pódense comer fervidas, crúas ou asadas. Patacas - En función da súa taxa de hidratos de carbono
- Froitas e bagas sen edulcorar, xelatinas, compotas, doces, martelas, doces con edulcorantes
- Tés, incluíndo herbas, así como decoccións de rosa salvaxe, arándanos, amorodos silvestres, zumes sen azucre
Non abusas:
- Caldos concentrados
- Carne e peixe graxos
- Produtos de masa de manteiga
- Queixos salgados e moi graxos, cuajas doces, crema graxa
- Marinadas e escabeche, froitas doces, froitos secos
- Repostería, bebidas carbonatadas con azucre
Toma 10-15 minutos ao día para pensar no menú para mañá, e ten garantida boa saúde e vitalidade.
Unha dieta correctamente organizada de nenos con diabetes mellitus tipo 1 e tipo 2 contribúe á solución da principal tarefa do tratamento: a normalización do metabolismo.

Foto: Depositphotos.com Copyright: Simpson33.
O obxectivo principal dunha dieta terapéutica é manter un nivel constante de azucre no sangue sen saltos bruscos no sentido de aumentar ou diminuír os seus indicadores e proporcionar ao corpo os nutrientes necesarios segundo a idade do neno.
Diabetes tipo 1
Nos nenos, a principal parte das enfermidades é a diabetes tipo 1. O motivo do seu desenvolvemento está asociado coa destrución de células pancreáticas, que están deseñadas para producir insulina. A falta de insulina perturba o intercambio de glicosa, que chega cos alimentos no corpo. O azucre no plasma sanguíneo aumenta, pero non pode penetrar nas células para máis síntese enerxética.
Os provocadores da enfermidade son:
- factores hereditarios
- o efecto destrutivo dunha serie de enfermidades autoinmunes,
- debilitado da inmunidade.
Nos nenos, a enfermidade detéctase a calquera idade: menos veces - durante o período neonatal, máis a miúdo - desde os 5 aos 11 anos.
Non obstante, o único xeito de manter o metabolismo normal dos carbohidratos é a administración regular de insulina.
A aparición de diabetes tipo 2 normalmente está asociada a trastornos alimentarios persistentes (exceso de carbohidratos, exceso de alimentos) e baixa actividade física. Como resultado, a obesidade ocorre - un prexuízo do desenvolvemento da enfermidade. A sensibilidade do tecido á insulina está deteriorada e a capacidade do corpo para usala adecuadamente no proceso de ruptura da glicosa.
O nome da enfermidade "diabetes da terceira idade" perdeu hoxe importancia, xa que o tipo 2 comezou a ser diagnosticado con máis frecuencia en nenos en idade escolar.
Manifestacións clínicas
A identificación da enfermidade nas fases iniciais permite iniciar en tempo e forma un tratamento dietético e farmacéutico e a prevención dunha complicación tan perigosa como o coma diabético.
Os pais deben estar atentos polos síntomas do neno, chamada "tríada clásica":
- sede constante e grandes cantidades de líquido bebido ao día,
- micción frecuente e abundante, incluída a noite,
- aumento do apetito no medio da perda de peso súbita.
É posible a aparición de enfermidades da pel cun curso persistente, coceira na pel.
Na idade escolar, obsérvase unha mala aprendizaxe de material académico e unha diminución do rendemento académico, aumento da fatiga e unha sensación periódica de debilidade.
Nos bebés con bo apetito, non hai aumento de peso e a ansiedade desaparece só despois de beber excesivamente.
Os sinais de alarma identificados son un motivo para buscar inmediatamente axuda dun médico e examinar a un neno.
Os principios da nutrición terapéutica
O tratamento dos nenos coa detección da diabetes é prescrito polo endocrinólogo. No momento da administración de insulina, as horas de alimentación están estrictamente "ligadas" con recomendacións para elixir unha dieta para o neno.
Á hora de elaborar un menú infantil, téñense en conta factores como a idade, a etapa e a fase da enfermidade. A relación óptima de graxas, proteínas e carbohidratos (BJU), contido calórico dos produtos son necesariamente seleccionados, considérase a posibilidade de substituílos por outros de igual composición.
Os pais deben abordar regras nutricionais inquebrantables con gran responsabilidade, respectando estrictamente os seguintes principios:
- inxestión de alimentos en horas reguladas con precisión (permítese un erro de 15 a 20 minutos se a alimentación se cambia a un tempo anterior),
- a dieta é de 6 comidas ao día, onde 3 alimentacións son básicas (almorzo, xantar, cea) e as 3 restantes introdúcense adicionalmente (lanches) en forma de segundo almorzo, merenda de tarde e cea tardía,
- a inxestión calórica durante o día debería corresponder ao 25% para as alimentacións básicas (o 30% é aceptable na hora do xantar) e ao 5-10% para as adicionais,
- a relación de graxas, proteínas e hidratos de carbono no menú diario require constancia e é de 30: 20: 50%.
Durante as visitas programadas ao médico, faise unha revisión periódica dos compoñentes da dieta terapéutica. A corrección do menú permítelle proporcionar ao neno a cantidade necesaria de nutrientes que contribúan aos procesos normais de crecemento e desenvolvemento.
Primeiro ano de vida
- O leite materno como nutrición é a mellor oferta para un neno enfermo ata un ano. É necesario manter a lactación materna o maior tempo posible, ata 1,5 anos.
- Alimentar ao bebé estrictamente no reloxo elimina o réxime de alimentación gratuíto "baixo demanda".
- Os bebés de alimentación artificial elixen fórmula especial para bebés cun baixo contido en azucre.
- A partir dos seis meses de idade, introdúcense alimentos complementarios, comezando por zumes vexetais e puré de patacas, e só entón - mingau.
Idade máis nova

Foto: Depositphotos.com Copyright: AndreyPopov
A enfermidade nos nenos preescolares require dos pais non só a correcta preparación do menú, senón tamén a paciencia. Privados dos manxares e pratos habituais, os nenos poden expresar vigorosamente o seu descontento polos cambios na dieta. Un certo momento negativo tamén o introduce o complexo "non bo", característico desta época.
Para o tratamento exitoso dun neno, toda a familia terá que adaptarse ao seu horario de comida: non use con el os alimentos prohibidos pola dieta, non os deixe nun lugar accesible.
O conxunto de produtos permitidos para nenos preescolares con diabetes non é moi diferente ao dos nenos sans.
- Minimízase o uso de xemas de ovo, crema azedo, pasta, arroz, patacas, sêmola e sal.
- A oferta de cereais grosos na dieta ofrécese unha vez ao día (avea, trigo mouro, cebada de perlas, cebada).
- Pan de centeo permitido, trigo con salvado e proteína.
- Está permitida a carne con pouca graxa de coello, pavo, tenreira, cordeiro e peixe magro.
- Prepáranse unha variedade de primeiros cursos sobre caldos de carne, verduras e cogomelos odiados. Prefire os lácteos con poucas graxas: leite, queixo e queixo.
- A elección de graxas está limitada á manteiga vexetal e a porcentaxe de graxas vexetais (oliva, millo, aceite vexetal) debería representar máis do 50% do total.
Os vexetais deben ser unha prioridade no menú do neno, xa que a fibra na súa composición diminúe a absorción de glicosa. Prepáranse ensaladas frescas, guisados e pratos fervidos con adición de carne ou marisco a partir de:
- repolo
- pepinos
- Alcachofa de Xerusalén,
- tomates
- cenorias
- pementa doce
- calabacín
- berinjela
- remolacha
- guisante
- cabazas
- herbas frescas.
Entre as froitas recomendadas, podes enumerar variedades sen doce de mazás, peras, ameixas, pexegos. Os pomelos, as laranxas e os limóns están autorizados a partir de cítricos, ananás, kiwi e papaya a partir de froitos exóticos. Practicamente non hai restricións na lista de bagas. Na dieta do neno son necesarios: groselhas, groselas, framboesas, amoras, melón, granadas.
Os doces con edulcorantes compensan a prohibición do dente doce nas súas sobremesas favoritas: galletas, doces, chocolate, limonada. A industria alimentaria destinada específicamente á nutrición diabética prodúceos con xilitol ou sorbitol. Non obstante, tales alimentos conteñen graxas e carbohidratos, o que require o seu consumo limitado en alimentos. Ademais, últimamente cada vez máis na prensa hai informes sobre os riscos para a saúde dos substitutos do azucre. Nesta conta, é bo consultar a un médico.
Un escolar pode avaliar obxectivamente os seus sentimentos e aprender a facer fronte ao problema por si mesmo. Os pais deben informar a enfermidade e as súas manifestacións aos profesores, á enfermeira escolar e prestar especial atención ao menú da escola.
O seu fillo necesitará unha comprensión do profesorado. A insulina introducida non responde á inxestión de alimentos - reduce constantemente o nivel de glicosa no sangue. Para evitar un estado hipoglucémico, o alumno debe tomar un lanche a determinadas horas. O profesorado non debe deter un neno con diabetes mellitus despois das clases nin privalo do tempo que se lle asigna unha pausa.
De especial importancia para os nenos enfermos é a educación física. Non só o fortalecen físicamente, senón que axudan a facer fronte á enfermidade, e coa diabetes tipo 2 tamén loitan contra o exceso de peso. O exercicio aumenta a carga no sistema muscular e require un importante gasto enerxético, o que leva a unha diminución do azucre no sangue.
30 minutos antes da lección de educación física, o neno tamén debe comer un produto que conteña un simple carbohidrato: un anaco de azucre ou doce. Para evitar a hipoglucemia, debes coidar a presenza de "doce" a man e para actividades de longa duración fóra da escola (camiñar, viaxes de campo, excursións) - sobre o té doce ou o compota.
A diabetes mellitus tipo 2 adoita desenvolverse en nenos durante a puberdade e ata o 80% con exceso de peso. A organización dos alimentos dietéticos neste caso ten as seguintes tarefas:
- corrección metabólica
- diminución da carga no páncreas,
- redución de peso e mantelo no rango normal.
Como parte da dieta, a inxestión calórica diaria de alimentos en escolares con diabetes tipo 2 redúcese debido a hidratos de carbono e graxas.
Ao elaborar un menú infantil, presta especial atención aos hidratos de carbono. É importante non só ter en conta a súa cantidade, senón tamén posteriores despois de tomar cambios no azucre no sangue. Os hidratos de carbono complexos (lentos) non conducen a un forte aumento do azucre e, ao contrario, simples (rápidos) dan un "salto" repentino, reflexionando sobre o benestar do neno.
Os alimentos con alto índice glicémico (GI) son ricos en carbohidratos sinxelos e baixos en fibra. Isto é:
- azucre de remolacha e cana,
- doces
- chocolate
- marmelada e mermelada
- plátanos
- uvas
- produtos de panadaría elaborados con fariña branca,
- flocos de millo e avena.
Todo o anterior está prohibido incluír na dieta para diabetes. Excepción: comer deste grupo como emerxencia por hipoglucemia.
Produtos GI medianos:
- arroz
- ovos de polo e codorniz,
- sêmola
- patacas fervidas
- pasta.
O baixo índice de hidratos de carbono permite manter un equilibrio entre o aumento do nivel de azucre despois da súa inxestión e o efecto de redución de azucre da insulina.
- doces tradicionais: azucre, marmelada, zumes edulcorados industriais, chocolate,
- fontes de ácidos graxos saturados, outras graxas refractarias (carneiro, carne de porco, tenreira),
- adobos, tomate e salsas quentes e salgadas, salsa de salsa,
- pan de fariña branca, pastelería de manteiga e pastelería
- produtos afumados
- uvas, pasas, datas, caqui, bananas, figos,
- queixos doces, nata,
- doces bebidas frescas.
O requisito previo para crear un menú para un neno diabético é a constancia do contido diario de calorías en xeral e cada comida por separado (almorzo, xantar, cea).
Para manter a diversidade da dieta, introdúcense novos alimentos diariamente cun número de calorías. Para facilitar a tarefa, introduciuse unha "unidade de pan" condicional (XE), cuxo valor corresponde a un anaco de pan negro que pesaba 25 g. A cantidade de hidratos de carbono dixeridos nel é de 12 g.
Usando táboas dispoñibles publicamente sobre o contido XE en produtos, é moito máis conveniente determinar o contido calórico polos métodos habituais de medida (vaso, cucharadita ou cucharada, porción, etc.), sen recorrer a pesar cada vez.
Táboa de unidades de pan
| Pan de centeo | 25 | 1 peza |
| Pan branco | 20 | 1 peza |
| Galletas sen azucre | 15 | 2 unidades |
| Flocos de millo | 15 | 4 culleres de sopa l |
| Avena | 20 | 2 culleres de sopa l |
| Galletas (galletas secas) | 15 | 5 unidades |
| Palomitas de maíz | 15 | 10 culleres de sopa l |
| Arroz cru | 15 | 1 cda. l |
| Arroz fervido | 50 | 2 culleres de sopa l |
| Fariña | 15 | 1 cda. l |
| Fariña de trigo refinada | 20 | 3 culleres de sopa l |
| Sêmola enteira | 15 | 1 cda. l |
| Pataca de chaqueta | 75 | 1 peza |
| Puré de patacas | 90 | 2 culleres de sopa l |
| Patacas fritas francesas | 15 | 1 cda. l |
| Fideos | 50 | 1 cda. l |
| Mazá | 100 | 1 unidade media |
| Bananas peladas | 50 | 1/2 de media |
| Peras | 100 | 1 pequeno |
| Figos frescos | 70 | 1 peza |
| Toranja pelada | 120 | 1/2 grande |
| Melón sen pel | 240 | 1 porción |
| Cereixas encaixadas | 90 | 10 unidades |
| Kiwi | 130 | 1,5 unidades Grande |
| Mandarinas sen pelar | 120 | 2-3 unidades., Medio |
| Albaricoques sen sementes | 100 | 2-3 unidades. |
| Laranxa pelada | 100 | 1 medio |
| Melocotón, nectarina picada | 100 | 1 medio |
| Sandía sen pelar e fosos | 210 | 1 porción |
| Uva | 70 | 9 unidades., Grande |
| Ameixa sen sementes | 70 | 4 unidades |
| Leite, iogur, kefir | 250 | 1 cunca |
| Iogur 3,2%, 1% | 250 | 1 cunca |
O contido calórico dos alimentos que conteñen moita auga (calabacín, tomate, pepino, repolo branco e repolo chinés, etc.) non require contabilidade, do mesmo xeito que a norma fisiolóxica de graxas e proteínas.
Ao substituír un produto por outro no menú, usan o principio de intercambiabilidade, que require equivalencia na composición de ingredientes (proteínas, graxas, carbohidratos).
Comidas intercambiables ricas en proteínas: queixo, carne, embutido dietético, peixe.
Á hora de substituír as graxas, tense en conta o contido de ácidos graxos saturados e poliinsaturados. Por exemplo, 2 tsp. equivalentes de aceite vexetal de 1 cda. l queixo crema, 10 g de manteiga - 35 g
Os produtos hidratos de carbono substitúense polo seu valor calórico (ou XE) e os indicadores de GI.
Como vedes, a dieta para nenos que padecen diabetes tipo 1 ou tipo 2 é moi difícil en canto a elaborar unha dieta terapéutica e ter en conta os moitos matices. Non é menos difícil acostumar a un neno ás restricións alimentarias, mentres que os seus compañeiros non se negan a si mesmos. Pero isto debe facerse mediante a mediación do médico asistente.