Alerxia á insulina
Os nosos lectores usaron con éxito Alergyx para tratar as alerxias. Vendo a popularidade deste produto, decidimos ofrecelo á súa atención.
Unha erupción cutánea é o signo dun gran número de enfermidades. Pódese localizar nas palmas, os pés, a cara e pódese estender a partes do corpo máis extensas. Dependendo de que tipo de erupción ten unha persoa, onde está concentrada, que síntomas adicionais vai acompañado, o médico pode dar unha conclusión preliminar. Pero só despois de pasar un exame completo será posible establecer un diagnóstico preciso.
É de destacar que un neno ten unha erupción cutánea con máis frecuencia que un adulto. Existen varias razóns para isto: inmunidade máis débil, trato gastrointestinal non formado, alimentación excesiva.
Un dos temas tratados foi a erupción cutánea, que se manifesta nas mans e nos pés do neno. Isto non é sorprendente, porque estamos afeitos a que principalmente se observan erupcións cutáneas na cara, no estómago ou nas costas. Cando se localizan precisamente nas mans e nos pés, é difícil entender o que había que enfrontar.
As razóns de tales erupcións
Na medicina, unha erupción cutánea que aparece nas palmas das mans e os pés chámase dishidrose ou doutro xeito - eczema disgodótico. Anteriormente críase que esta enfermidade foi provocada polo bloqueo das glándulas sebáceas, pero hoxe a opinión máis común é que a erupción cutánea nas mans e nos pés é unha manifestación dunha reacción alérxica nun neno. Ao mesmo tempo, o papel dos alérgenos é o máis habitual dos produtos e drogas.
A dishidrose é unha erupción pustular localizada en áreas específicas do corpo. Na maioría das veces, son mans, pés. Desenvólvese durante o ano cando a rúa está fría e húmida. As pústulas están situadas nas palmas cada unha, pero tamén poden aparecer en grupos. Dentro deles hai un líquido. Tal erupción cutánea vai acompañada de picazón grave no neno.
Con dishidrose, obsérvase con frecuencia a vermelhidão da pel e o inchazo.
Despois dun certo período de tempo, os abscesos nas mans e nos pés comezan a estourar. O líquido flúe a partir deles. Neste lugar fórmanse pequenas erosións que logo están cubertas cunha codia seca. Pero isto non significa en absoluto unha recuperación rápida, porque nas zonas das palmas onde está 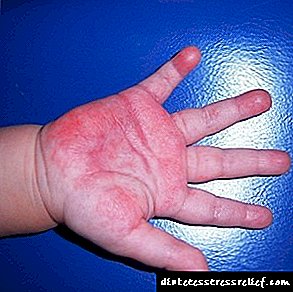 hiperpigmentación, aparecen fisuras na pel, formacións nodulares. Todo isto é moi picoroso, polo que é moi difícil que un neno se abstente de peitear. Debe entender que non pode rabuñar unha erupción, porque se pode engadir unha infección á enfermidade existente, o que só agravará a situación. Pero poucos nenos poden ignorar este malestar e non rabuñar as mans e os pés. Por conseguinte, é importante consultar o médico canto antes e obter recomendacións sobre o tratamento para que o bebé poida obter un alivio rápido.
hiperpigmentación, aparecen fisuras na pel, formacións nodulares. Todo isto é moi picoroso, polo que é moi difícil que un neno se abstente de peitear. Debe entender que non pode rabuñar unha erupción, porque se pode engadir unha infección á enfermidade existente, o que só agravará a situación. Pero poucos nenos poden ignorar este malestar e non rabuñar as mans e os pés. Por conseguinte, é importante consultar o médico canto antes e obter recomendacións sobre o tratamento para que o bebé poida obter un alivio rápido.
Dado que a enfermidade é de natureza alérxica, non é absolutamente contaxiosa, trae moitos inconvenientes só ao neno que a padece.
Diagnóstico e tratamento
Para comprender que tipo de enfermidade causou a erupción, o médico necesitará realizar un diagnóstico minucioso. Normalmente inclúe historia médica, probas de laboratorio, probas de pel. A necesidade deste último xorde se os estudos do soro sanguíneo do neno demostraron un maior nivel de inmunoglobulina, o que indica a presenza dunha reacción alérxica.
Se a causa segue sendo unha reacción alérxica, o alérgeno está determinado con alta precisión, podemos falar dun tratamento eficaz que axudará a eliminar a erupción nas mans e nos pés, aliviar o estado do neno. Consistirá nos seguintes pasos:
- a exclusión dun novo contacto co alérgeno - se non se fai, a erupción nas mans aparecerá de novo despois dun tempo, o tratamento prolongarase e practicamente ineficaz,
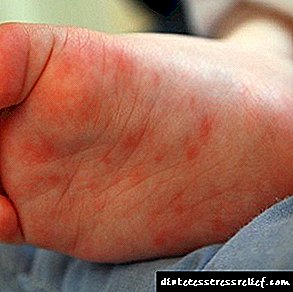
- tomar antihistamínicos - axudará a reducir os efectos negativos do alérgeno sobre o corpo, reducirá as manifestacións dunha erupción cutánea,
- tratamento local - empréganse aquí pomadas antialérxicas que poden ser non hormonais e hormonais. Dado o feito de que a erupción nas mans dá unha enorme cantidade de inconvenientes, ten sentido centrarse en medicamentos hormonais que axudarán a desfacerse dela moi pronto.
Ao elixir ungüentos hormonais para un neno, o médico debe ter en conta a súa idade, saúde xeral e a presenza de enfermidades concomitantes. Entón o tratamento non só será efectivo, senón tamén seguro.
Con dishidrose nas mans e nos pés, úsanse as pomadas como Fukartsin, Elokom, Triderm e Advantan.
Información xeral
Unha alerxia á insulina é unha maior reacción do sistema inmune á administración parenteral repetida de preparados de insulina. Na maioría dos casos, unha reacción alérxica é local e maniféstase en forma de picazón, engrosamento, dor no lugar da inxección. As reaccións sistémicas son raras, caracterizadas por manifestacións cutáneas (urticaria, edema de Quincke), anafilaxis. A alerxia á insulina obsérvase no 5-30% dos pacientes con diabetes mellitus, diminuíndo durante a transición a medicamentos purificados modernos (ADN insulina humana recombinante) e a adhesión exacta á tecnoloxía de administración de fármacos.

No tratamento da diabetes mellitus úsanse diversos preparativos de insulina (bovino, porcino, humano), que difiren no grao de purificación e no contido de impurezas proteicas ou non proteicas. Basicamente, as reaccións alérxicas prodúcense á insulina en si, moito menos coa proteína, o cinc e outras substancias contidas na droga.
O menor número de reaccións alérxicas obsérvase cando se empregan varios tipos de insulina humana, a maior - coa introdución de insulina animal. O máis inmunoxénico é a insulina bovina, a diferenza da humana é máis pronunciada (outros dous residuos de aminoácidos da cadea A e un da cadea B). A insulina porcina é menos alérxica (só un residuo de aminoácido da cadea B é diferente). O número de casos de alerxia á insulina diminuíu significativamente despois da introdución de insulina altamente purificada na práctica clínica (o contido de proinsulina é inferior a 10 μg / g).
O desenvolvemento de reaccións locais pode asociarse a unha administración inadecuada de fármacos (intradermalmente, cunha agulla grosa e o trauma excesivo asociado á pel, unha elección inadecuada do lugar de inxección, unha preparación altamente fría, etc.)
A hipersensibilidade aos fármacos inxectados fórmase coa participación de anticorpos de varias clases. As primeiras reaccións alérxicas locais e anafilaxis son normalmente causadas por inmunoglobulinas E. As reaccións locais 5-8 horas despois da administración de preparados á insulina e o desenvolvemento da resistencia á insulina están asociadas con IgG. Unha alerxia á insulina que se desenvolve 12-24 horas despois da administración do medicamento normalmente indica unha reacción alérxica de tipo demorado (á insulina mesma ou ao cinc presente na droga).
Síntomas dunha alerxia á insulina
Unha alerxia á insulina maniféstase a miúdo polo desenvolvemento de reaccións locais leves de hipersensibilidade, que poden producirse 0,5-1 horas despois da administración do fármaco e desaparecer rapidamente (reaccións precoz), ou 4-8 horas (ás veces 12-24 horas) despois da inxección. reaccións tardías e tardías, cuxas manifestacións clínicas poden persistir durante varios días.
Os principais síntomas dunha reacción alérxica local son enrojecimiento, inchazo e picazón no lugar da inxección. A coceira pode ser local, moderada, ás veces vólvese insoportable e pode estenderse a zonas limpas da pel. Nalgúns casos, obsérvanse restos de rabuñaduras na pel. Ás veces no lugar de inxección de insulina pode aparecer un selo que sobe por riba da pel (pápula) e dura 2-3 días.
En poucas ocasións, a administración prolongada de preparados de insulina na mesma zona do corpo pode levar ao desenvolvemento de complicacións alérxicas locais, como o fenómeno Arthus. Neste caso, a compactación dolorosa e dolorosa no lugar da inxección pode aparecer 3-5-10 días despois do inicio da administración de insulina. Se continúan realizándose inxeccións na mesma zona, fórmase un infiltrado, que aumenta gradualmente, faise duramente doloroso e pode supurar a formación dun absceso e fístulas purulentas, un aumento da temperatura corporal e unha violación do estado xeral do paciente.
Complicacións
A alerxia á insulina co desenvolvemento de reaccións sistémicas e xeneralizadas prodúcese nun 0,2% dos pacientes con diabetes mellitus, máis a miúdo, os síntomas clínicos están limitados á aparición de urticaria (hiperemia, ampollas picorosas no lugar da inxección), e menos a miúdo ao desenvolvemento de angioedema edema de Quincke ou choque anafiláctico. As reaccións sistémicas adoitan asociarse á reanudación da insulinoterapia despois dunha longa pausa.
Tratamento de alerxias á insulina
No caso de hiperreaccións leves locais, que rapidamente (dentro duns minutos, un máximo dunha hora) pasan por conta propia, non son necesarias medidas terapéuticas adicionais. Se os cambios persisten durante moito tempo, fanse máis pronunciados despois de cada inxección de insulina, é necesario prescribir antihistamínicos e recoméndase que se injecten inxeccións de insulina en distintas partes do corpo en doses fraccionadas. Se aínda é alérxico á insulina, debes usar insulina porcina ou humana, que non ten cinc. O ideal será unha transición completa á introdución de insulina humana purificada.
Co desenvolvemento de reaccións sistémicas (urticaria, edema de Quincke, anafilaxis), a atención de urxencia é necesaria coa introdución de adrenalina, glucocorticosteroides, antihistamínicos, mantendo a circulación sanguínea e a respiración. A abolición completa da insulinoterapia nestas situacións non é práctico, é posible unha diminución temporal da cantidade de insulina administrada por 3-4 veces e un aumento gradual da dose a media terapéutica nun prazo de 2-3 días.
Se a insulinoterapia foi detida durante 2-3 días ou máis, é necesario comprobar a sensibilidade a un determinado medicamento realizando probas cutáneas e determinando o tipo de insulina que causa as menos reaccións alérxicas. Despois disto, a desensibilización (ASIT) é necesaria coa introdución dunha primeira dose mínima de insulina e un aumento gradual das dosas. Tal enfoque terapéutico só é posible nun hospital endocrinolóxico ou alergolóxico especializado.
Ás veces, se a desensibilización é ineficaz, a insulina terapéutica é necesaria e hai signos de anafilaxis, a insulina humana purificada é administrada xunto con hormonas glucocorticosteroides (hidrocortisona) nunha soa xeringa en pequenas doses por vía intramuscular.
Previsión e prevención
Ao substituír unha preparación de insulina por unha menos refinada, os signos de alerxia desaparecen. En poucos casos, son posibles reaccións alérxicas sistémicas graves. A prevención consiste na selección correcta de preparados de insulina e a súa substitución oportuna en caso de reaccións alérxicas. Para iso, os pacientes deben ser conscientes das manifestacións dunha alerxia á insulina e como deter os efectos non desexados.
Como aparece a pel de oca?
Crecemos case todo o pelo. Un cabelo - un folículo capilar. Cando temos frío ou medo, os folículos apertan, levantando así os pelos.
A pel faise coma oca - pero rápidamente suavízase en condicións normais. Pero se falamos da enfermidade, a súa causa é o bloqueo dos folículos pilosos con partículas do estrato córneo.
Ademais, a pel non está só obstruída. Segundo os médicos, o estrato córneo desenvólvese no interior dos folículos. Que significa isto?
Se non loitas contra oca, farase máis notable e crecerá ata formas máis severas.
Co paso do tempo, as espiñas semellan cada vez máis ás pequenas espiñas. Nas etapas posteriores, os golpes de oca comezan a sangrar.
Ás veces os homes atopan un problema tan delicado coma os golpes de oca no pene e o escroto. Normalmente un síntoma preocupa aos mozos e está asociado a cambios hormonais no corpo en crecemento.
Esfregue os órganos xenitais sen razón aparente - unha razón urxente para contactar cun venereólogo.
Cales son as causas de golpes de oca?
Non te apresures a mercar cremas e rexístrate cunha esteticista. A hiperqueratose folicular non indica problemas dermatolóxicos, senón interrupcións no corpo.

As causas da enfermidade:
- Diminución da inmunidade.
- Deficiencia de vitamina A e C.
- Problemas gastrointestinais.
- Violación da hixiene da pel.
- Trastornos hormonais (a miúdo en adolescentes).
- Secura excesiva da pel.
- Alerxia
Como podes ver, hai moitas posibles causas de espiñas na pel. O máis común destes é a falta de vitaminas A e C.
Devolver as existencias axudará a:
- Zanahorias.
- Cabaza
- Peixe.
- Fígado de tenreira.
- Produtos lácteos
- Os ovos.
- Cítricos.
- Repolo
Tamén se poden incluír preparacións axeitadas.
Tendo vitaminas acumuladasVai desfacerse da maioría das causas potenciais de pel de oca.
Como trastornos metabólicos, baixa inmunidade, estómago debilitado e intestinos, pel seca. Moi probablemente, cunha hixiene adecuada, as propias espiñas sairán nuns días.
As alerxias a oca de pelo poden ser causadas por calquera cousa, a miúdo por alimentos. A decisión correcta é visitar un médico e determinar o irritante, contacto co que posteriormente quedou excluído.
Picas de oca en forma de alerxias a pernas e brazos
Por desgraza, a miúdo a hiperqueratose folicular ten unha orixe hereditaria e unha forma crónica. É completamente difícil curalo. Resta cumprir o réxime e manter o estado normal da pel.

As espiñas poden aparecer en calquera lugar. Máis a miúdo cobre lugares onde a pel é máis suave e máis tenra - no pescozo, no peito, nas nádegas, nas axilas e na ingle.
Existen casos moi desagradables cando se forman golpes de oca xusto baixo os ollos. Pero os lugares máis "favoritos" de hiperqueratose folicular están nos brazos e nas pernas.
As picazas de picadura de pollo adoitan aparecer nos nenos, incluso nos bebés. A cortiza rugosa "laranxa" nas pernas e por riba do cóbado é a miúdo un signo de dermatite atópica - unha enfermidade de carácter puramente alérxico.
Ademais, tal alerxia non é necesariamente de contacto (resultado da exposición á pel), pero tamén pode ser alimentaria ou respiratoria. É difícil descubrir o que causou exactamente a reacción.
As manifestacións poden variar. Nalgúns, a pel está cuberta cunha capa continua de espiñas, noutras - manchas. Acontece que a irritación aparece en lugares, por exemplo, só nos antebrazos.
Pode producirse alerxias nun recentemente nado. Para iso, o neno non ten que comer cítricos nin chocolate. É suficiente contacto co alérgeno da nai, especialmente no primeiro trimestre do embarazo.
A dermatite atópica nun neno non é algo terrible. Normalmente, unha alerxia desaparece tres ou catro anos.
Oca de pelo nun neno: como tratar con medicación?
A auto-medicación non é a mellor solución, especialmente cando se trata dun neno pequeno. Antes de ir á farmacia, debes descubrir a causa da formación de pelos de oca e consultar a un médico.

Medicamentos para a pel de ganso:
| Vitaminas | Preparativos que conteñen vitaminas A, E e C: Revit, Complivit, Undevit, Centrum, Aevit, Aekol. O aceite de peixe tamén é eficaz. |
| Produtos de alerxias | Antihistamínicos: Fenistil, Suprastin, Diphenhydramine, Zirtek |
| Pomadas, cremas | Belosalik, SK Akriderm |
Preste atención! Os bebés raramente son prescritos antihistamínicos.
A maioría deles normalmente están contraindicados en menores de 1 ano. Antes de darlle ao seu fillo unha cura para as alerxias, asegúrese de consultar a un médico.
Como desfacerse das pelas de ganso para adultos con remedios populares?
Hai varias receitas para eliminar como espiñas feas na pel. Non axudarán a eliminar a causa da enfermidade, pero baixarán completamente para mellorar a aparencia da pel.

- Peladura de sal. Esixirá sal mariño e calquera aceite. Vapor a pel con auga morna, aplicar a mestura e masala ben.
Enxágüe e non esquezas usar unha crema hidratante. Envoltura de arxila azul. Pódese atopar arxila nunha farmacia - é barato.
Mestura co leite, engade unhas gotas de aceite de laranxa. Aplicarse a áreas problemáticas da pel.
Envolver ben con película de aferrar. Arriba cunha toalla. Deitarse durante 40 minutos. Lave a máscara con auga morna ao final. Comprimidos de vinagre de mazá. Disolver o vinagre en auga. A proporción é de 1:10. Humedece unha solución de gasa e únete ás zonas de "ganso".
Actualizar a compresa cada 10 minutos. Bastante algunhas veces.
Desfacerse das espiñas ou facelas menos perceptibles é sinxelo. Agardamos que este material vos fose útil. Unha pel sa e lisa.
Tipos de reaccións ao fármaco
Na fabricación de insulina úsanse proteínas de tipo animal. Convértense nunha causa común dunha reacción alérxica. A insulina pódese crear baseándose en:
Tamén, cando se administra, úsase insulina de tipo recombinante.
Nos pacientes que inxectan diariamente insulina aumenta o risco de reaccións ao medicamento. Débese á presenza de anticorpos no corpo á hormona. Son estes corpos os que se converten na fonte da reacción.
Unha alerxia á insulina pode estar en forma de dúas reaccións:
Con manifestacións dunha reacción inmediata, os síntomas de alerxia aparecen ao instante en canto unha persoa inxecta insulina. Desde o momento da administración ata o inicio dos síntomas, non pasan máis de media hora. Durante este período, unha persoa pode estar suxeita a manifestacións:
Unha reacción inmediata afecta a varios sistemas corporais. Dependendo da localización dos signos e da natureza das súas manifestacións, distinguen:
Con danos locais, os síntomas caracterízanse só na área de administración do medicamento. Unha reacción sistémica afecta a outras partes do corpo, estendéndose por todo o corpo. No caso da combinación, os cambios locais van acompañados de manifestacións negativas noutras zonas.
Cunha alerxia ralentizada, detéctase un signo de dano ao día seguinte da administración de insulina. Caracterízase por infiltración da área de inxección. A alerxia maniféstase tanto en forma de reaccións cutáneas comúns e caracterízase por graves danos no corpo. Con maior sensibilidade, unha persoa desenvolve choque anafiláctico ou edema de Quincke.
Sinais de derrota
Dado que a integridade da pel se ve afectada cando se administra o medicamento, un dos síntomas máis característicos son os cambios na superficie da pel. Pódense expresar como:
As reaccións locais acompañan a case todas as persoas que teñen sensibilidade á insulina. Non obstante, hai lesións graves do corpo. Neste caso, os síntomas aparecen como unha reacción xeralizada. Unha persoa a miúdo sente:
Raramente, pero aínda grave dano no corpo. Como consecuencia da administración de insulina poden ocorrer os seguintes:
Os pacientes especialmente sensibles coa introdución do medicamento adoitan sufrir un dano extenso no corpo, que son moi perigosos. En diabéticos comeza o angioedema e o choque anafiláctico. A gravidade da situación reside en que tales reaccións non só causan un forte golpe no corpo, senón que tamén poden causar a morte. Se se producen manifestacións fortes, unha persoa debe chamar a unha ambulancia.
Como coller insulina?
Unha reacción alérxica á insulina non é só unha proba para o corpo. Se se producen síntomas, os pacientes a miúdo non saben que facer, xa que o tratamento contra a diabetes debe continuar. Está prohibido cancelar e prescribir de xeito independente un novo medicamento que conteña insulina. Isto fai que se fortaleza unha reacción se a selección é incorrecta.
ver Mostras na pel. O diagnóstico de alerxias prodúcese en institucións médicas especiais nun formato conveniente para determinar o resultado.
Cando se produce unha reacción, o paciente debe consultar inmediatamente a un médico. Neste caso, o médico pode prescribir unha desensibilización. A esencia do procedemento é realizar probas na pel. Son necesarios para a correcta selección do medicamento por inxección. O resultado do estudo é a mellor opción para as inxeccións de insulina.
O procedemento ten unha implementación bastante complicada. Isto débese a que nalgúns casos o paciente é demasiado limitado no tempo para seleccionar o medicamento. Se non se deben realizar inxeccións con urxencia, as probas de pel realízanse cun intervalo de 20-30 minutos. Durante este tempo, o médico avalía a resposta do corpo.
Entre as insulinas da acción máis suave sobre o corpo de persoas sensibles, illase un medicamento creado a base dunha proteína humana. Neste caso, o seu índice de hidróxeno é neutro. Úsase cando se produce unha reacción á insulina coa proteína de vacún.
É necesario eliminar os síntomas dunha reacción alérxica tomando antihistamínicos. Ademais, axudarán a baixar o azucre no sangue. Entre eles están:
Cando os focos aparecen no lugar da inxección, o médico prescribe un procedemento de electroforese con cloruro de calcio. Como resultado, a sustancia terá un efecto resolutivo sobre a zona afectada.
Tamén adoita empregarse o método de hiposensibilización. Durante o procedemento, as microdoses de insulina adminístranse ao paciente. O corpo comeza a acostumarse á droga. Cun aumento da dose, a inmunidade desenvolve a tolerancia, deixa de producir anticorpos. Elimínase así unha reacción alérxica.
Nalgúns casos indícase a introdución de insulina fervida. Neste caso, non hai efecto sobre o fondo hormonal, e tamén se observa unha absorción máis lenta da sustancia activa. Despois da eliminación completa da reacción, é posible substituír a insulina fervida por un medicamento convencional.
Ademais, o tratamento pode incluír medicamentos para eliminar a formación de anticorpos. Un dos medicamentos eficaces deste plan é Dekaris. Aumenta a inmunidade. Neste caso, a insulina adminístrase durante 3-4 días. E entón Dekaris está conectado á terapia durante 3 días. A seguinte dose é 10 días despois.
Unha reacción alérxica á insulina ás veces ten un forte efecto sobre o corpo. Polo tanto, se é imposible minimizar de forma independente os efectos das alerxias, o paciente debe acudir ao hospital para o seu tratamento. Neste caso, os profesionais médicos axudarán a facer fronte aos signos de alerxias.
Datos xerais
A alerxia á insulina é un dos problemas médicos máis importantes. Non se pode cancelar a droga, xa que os pacientes con diabetes non poden prescindir dela (excepto os que toman comprimidos con esta enfermidade).
O problema pódese resolver mediante un tratamento hiposensibilizador (está dirixido a reducir as manifestacións desta condición patolóxica) e a aparición de novas formas de insulina, que se poden substituír mutuamente.
As variedades deste medicamento usado na actualidade provocan reaccións alérxicas con aproximadamente a mesma frecuencia - ao substituír a insulina polo seu outro tipo, non se exclúe o desenvolvemento dunha reacción alérxica repetida.
Non obstante, hai unha tendencia a unha diminución das reaccións alérxicas ao usar preparacións máis purificadas con coidado. Este patrón indica que os aditivos biolóxicos xogan un papel significativo na aparición da enfermidade descrita.
A maioría das veces sofren de idade laboral e maior. A frecuencia de aparición desta patoloxía en homes e mulleres é aproximadamente a mesma.
Causas dunha alerxia á insulina
As razóns para o desenvolvemento da enfermidade descrita son:
- insulina humana
- o seu homólogo de porco
- insulina bovina (ou bovina).
Todos eles son produto do páncreas.
Ao mesmo tempo, os clínicos eran alérxicos á insulina monovida (conteñen un extracto de páncreas de animais dunha soa especie) e a outros combinados (están feitos a partir de extractos do páncreas de animais de varias especies).

Previamente suxeríase que unha combinación de insulina aumenta o risco de desenvolver unha reacción alérxica, pero isto non foi confirmado estatísticamente. Agora esta pregunta non ten ningún valor práctico, xa que actualmente non se usan insulinas combinadas.
Pode producirse unha reacción alérxica á insulina independentemente do inicio e duración da acción das insulinas (segundo esta característica divídense en fármacos de acción curta e prolífica, estes últimos, de duración media, longa e ultra-longa).
Ademais das impurezas proteicas, a insulina contén elementos inorgánicos (por exemplo, cinc), que tamén poden provocar unha reacción alérxica.
Como era de esperar, as reaccións alérxicas son menos propensas a producirse coa utilización de insulina humana, son menos pronunciadas que despois da introdución dos seus análogos obtidos do páncreas dos animais. A insulina bovina é coñecida polas reaccións alérxicas máis rechamantes a ela.
A forma local de alerxia á insulina ten un trazo característico: a inxección incorrecta (inxección) de insulina pode resultar o seu impulso. Na maioría das veces estes son defectos como:
- uso para unha inxección de agulla grosa,
- a súa falta de nitidez (agullas defectuosas), o que provoca un trauma a tecidos brandos no lugar da inxección,
- a introdución de insulina non está profundamente no tecido, senón no grosor da pel,
- a súa introdución a lugares que non pretenden realizar este procedemento,
- demasiada refrixeración da insulina que se está a inxectar.
Identificáronse factores que non conducen directamente ao desenvolvemento dunha alerxia á insulina, senón que contribúen á súa aparición, e se xa se desenvolveu, a unha manifestación máis pronunciada, unha maior resistencia á influencia das drogas e unha maior frecuencia de consecuencias. Estes son factores como:
- uso prolongado de insulina no tratamento da diabetes mellitus (incluso a falta de reacción alérxica a ela),
- a aparición dunha alerxia de orixe diferente - neste momento ou no pasado,
- a presenza de patoloxías autoinmunes - enfermidades que se basean nunha reacción pervertida do corpo ante os seus propios tecidos (el percibe como estraños e comeza a combatelos contra un intento de destruír ou danar). Na maioría das veces, trátase de enfermidades autoinmunes como o lupus eritematoso sistémico (unha lesión sistémica autoinmune do tecido conectivo, na que aparece un síntoma específico - unha "bolboreta" vermella na pel da cara e nas costas do nariz), a miaastenia gravis (unha patoloxía na que se perturban os mecanismos de transmisión neuromuscular, debido a que unha persoa desenvolve debilidade muscular severa xeneralizada), o bocio tóxico difuso (produción excesiva de hormonas tiroideas, o que conduce á intoxicación dos tecidos do corpo) e outros,
- a presenza no pasado de polo menos un choque anafiláctico coa introdución da insulina: unha reacción alérxica pronunciada, a miúdo con consecuencias críticas (asfixia).
A que tipo de alerxia se relaciona
Na maioría das veces, unha alerxia a unha laranxa prodúcese cando se inxeriu o feto, polo tanto, unha reacción de intolerancia similar aplícase aos tipos de alerxias alimentarias.
Pero nalgunhas persoas, a sintomatoloxía da enfermidade prodúcese ao inhalar os aceites esenciais dunha laranxa dentro ou cando o seu zume entra na pel. No primeiro caso, a maioría dos cambios afectan o sistema respiratorio. Na segunda pel.
Non obstante, a maioría das veces, unha alerxia a unha laranxa leva á derrota de varios sistemas á vez. Ao limpar e comer os cítricos, os seus ésteres seguramente entraranse na membrana mucosa da nasofaringe, e a entrada dunha laranxa no tracto dixestivo causará irritación das mucosas con todas as consecuencias seguintes.

A aparición de cambios na pel é posible non só en contacto directo co zume do feto, senón tamén cando está exposto a toxinas e alérgenos por dentro.
Desenvolvemento patolóxico
A insulina é un alérgeno forte (antíxeno): a cantidade mínima en forma de rastros é suficiente para provocar unha reacción do organismo. Ademais, coa introdución dunha cantidade diferente deste medicamento, a gravidade dos trastornos dos tecidos pode ser a mesma.
Que é unha alerxia á insulina? O corpo pode percibilo como un axente estranxeiro (antíxeno) e intentar neutralizalo. Para iso, os anticorpos envíanse a antíxenos que se "pegan" para bloquear a súa actividade.
Con alerxia á insulina, as reaccións desenvólvense:
- tipo inmediato
- tipo lento.
No primeiro caso, os cambios do lado dos tecidos non requiren máis de 5-8 horas (e ás veces 30 minutos). Se as manifestacións alérxicas ocorren despois das 12-24 horas, esta é unha reacción de tipo demorado.
O mecanismo de desenvolvemento dunha reacción alérxica á insulina é similar aos mecanismos de aparición de alerxias doutras especies. Neste caso, sucede unha cadea de sucesos "sucesos" de células tisulares:
- a insulina entra nos tecidos, pero nun principio non provoca unha reacción alérxica incluso en manifestacións mínimas,
- convértese nun "sinal" para a produción de inmunoglobulinas,
- o contacto principal das inmunoglobulinas coa insulina leva ao desenvolvemento da sensibilización humana (hipersensibilidade),
- cando a insulina volve entrar no corpo, xa se está a desenvolver unha reacción alérxica. As inmunoglobulinas entran en contacto con mastocitos, que son o "almacén" de mediadores de alerxias - substancias específicas que, cando son liberadas destas células, afectan os tecidos, provocando os cambios observados con alerxias.
Os trastornos dos tecidos causados polos neurotransmisores serán os seguintes:
- maior permeabilidade da parede vascular,
- saída de fluídos no tecido - manifestada pola súa inflamación,
- irritación das terminacións nerviosas - coceira
- produción de moco - manifestada por descarga do nariz
Os principais factores provocadores da enfermidade
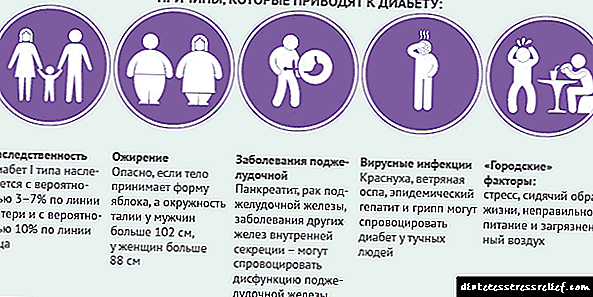
Hai moitas razóns para o desenvolvemento da patoloxía xa na idade adulta e que moitas veces os factores provocadores son enfermidades crónicas.
Cunha verdadeira alerxia, os síntomas de intolerancia sempre incomodarán, pero un tratamento adecuado e a observancia de medidas preventivas evitarán as seguintes exacerbacións.
Con pseudoalerxias, a reacción de intolerancia pódese deter coa correcta determinación da causa da enfermidade.
Simptomatoloxía
Unha alerxia a unha laranxa leva a un cambio no estado dos órganos respiratorios, do sistema dixestivo e da pel.
Cunha verdadeira alerxia, normalmente polo lado da nasofaringe e os ollos normalmente aparecen primeiro, xa que o alérgeno está contido en grandes cantidades en pares de cítricos, que, cando se evapora, poden entrar na membrana mucosa dos ollos e do nariz. Algúns alérgenos tamén se instalan nas paredes da faringe, o que orixina a súa irritación.
Polo tanto, a alerxia a unha laranxa comeza coa aparición dos seguintes síntomas:
- Estornudos, conxestión nasal e rinorrea profusa,
- Dolores de garganta e tos seca,
- En casos graves de broncoespasmo con asfixia,
- Lacriminación, dor nos ollos, vermelhidão da esclerótica e inchazo das pálpebras,
- Comezón das mucosas dos ollos e do nariz.
Ao entrar no tracto dixestivo, os alérgenos laranxas penetran nas membranas mucosas do estómago, duodeno e intestinos, o que leva a trastornos dixestivos:
- Náuseas
- Cólicas no estómago
- Vómitos
- Feces soltas.
Algunhas persoas poden non ter cambios notables no sistema gastrointestinal. Pero en case todos os casos, unha alerxia a unha laranxa afecta á pel, no corpo despois dunhas horas (ás veces uns minutos):
- As burbullas son de cor rosada e lixeiramente elevadas no corpo con bordos irregulares,
- Erupcións cutáneas - unha pequena erupción cutánea,
- Irritación na pel provocando picor e queimadura,
- Puntos hiperemicos separados.


Unha alerxia a unha laranxa pode causar diátese en nenos, neurodermatite. En pacientes adultos, o eczema a miúdo establécese.
En casos graves, unha reacción violenta do sistema inmune a un irritante leva ao edema de Quincke e ao choque anafiláctico https://allergiik.ru/anafilakticheskij-shok.html.
A probabilidade de que se produza depende da cantidade de alérgeno no corpo, polo que a miúdo aparece esta forma de patoloxía despois de beber zume de laranxa, xa que un vaso de bebida recentemente preparado está feito de varias froitas.
Urticaria en nenos de laranxas
Con tipos de alerxias alimentarias nos nenos, ocorre moi a miúdo. Durante a urticaria que se produce durante a reacción de intolerancia a unha laranxa distínguense varios puntos:
- Un comezo forte. Na maioría dos casos, as ampollas aparecen durante o día despois de comer unha laranxa,
- Resolución rápida dos síntomas da pel. Se o alérgeno causante xa non entra no corpo, entón as principais manifestacións de urticaria pasan nun prazo de 1-2 días,
- A formación de ampollas vén acompañada de picazos graves, o que leva á ansiedade, perturba o sono do neno.
Os elementos principais da urticaria son a ampolla. É unha masa hinchada que se eleva sobre o corpo, cun tamaño de diámetro de 2-3 mm a varios centímetros.

As ampollas situadas nas proximidades a miúdo únense entre si, o que leva a danos na pel extensos. A cor das burbullas é avermellada, rosa, menos frecuentemente branca. Ao presionar a ampolla cos dedos, a súa sombra cambia a pálido.
Características do tratamento
Para reducir rapidamente os síntomas das alerxias e acelerar a recuperación, primeiro hai que excluír completamente o contacto repetido cunha laranxa. Isto aplícase non só á froita enteira, senón tamén aos zumes e produtos semi-acabados baseados nela.
O médico selecciona a terapia farmacéutica para o paciente en función da gravidade dos síntomas, idade e trastornos concomitantes.
O réxime estándar de tratamento das alerxias inclúe:
- MEDICAMENTOS DE ANTIHISTAMINA. Deten unha reacción alérxica e eliminan rapidamente coceira, inchazo, rinoconxuntivite, erupcións cutáneas. Con alerxia a unha laranxa, prescríbense Claritina (para nenos en xarope), Loratadin, Cetrin, Lomilan, Fexadin, Erius. Con síntomas en rápido desenvolvemento nos primeiros días, pode usar Suprastin ou Tavegil, estes fármacos teñen un poderoso efecto antihistamínico, pero non é recomendable usalos durante moito tempo. Máis información sobre o tema https://allergiik.ru/preparaty.html,

- Enterosorbentes. As drogas deste grupo neutralizan as toxinas e os alérgenos, aceleran a súa eliminación do corpo. A maioría das veces prescrito carbón activado, Enterosgel, Polysorb, Filtrum,
- Glucocorticosteroides. As drogas con hormonas para a administración inxectable e en comprimidos no tratamento de alerxias alimentarias prescríbense só se os síntomas crecentes ameazan a vida do paciente ou a terapia convencional con antihistamínicos non dá o resultado desexado. Os glucocorticosteroides inclúen Prednisolona, Dexametasona, Metipred.

Cando se producen cambios na pel, a terapia farmacéutica oral complétase con pomadas. En casos leves, úsanse outros non hormonais - Xel fenistil, Bepanten, pomada de cinc, Boro-plus, Protopic, Psilo-bálsamo.

As pomadas hormonais úsanse para cambios graves e progresivos na pel. Trátase de produtos como pomada de prednisona, Sinaflan, Advantan, Elokom, Flucinar.

Durante o tratamento, debes seguir unha dieta hipoalergénica:
- Excluír da dieta cítricos, froitas de cor vermella, carnes afumadas. Comidas picantes, adobos, chocolate, refresco, peixes, alcol,
- Coma principalmente alimentos vexetais, cereais, produtos en ácido láctico, sopas de vexetais, carne fervida,
- Beba máis
- Siga a dieta - coma polo menos 5 veces ao día, mentres que as racións non deben ser grandes.
Tratar unha alerxia ás laranxas pode levar desde algúns días ata os 1-2 meses. O cumprimento de todas as recomendacións dun médico axudará a acelerar a recuperación.
Produtos substitutos de laranxa
A froita laranxa brillante é valorada non só polo sabor, senón tamén polo seu alto contido en ácido ascórbico.
A vitamina C é un antioxidante, contribúe ao curso normal dos procesos metabólicos, aumenta a elasticidade das paredes vasculares, fortalece os ósos, mellora o funcionamento do sistema inmune.
Polo tanto, moitas persoas consumen laranxas para manter e manter a súa saúde. A exclusión da froita da nutrición fainos buscar alimentos igualmente ricos en ácido ascórbico.
E este tipo de alimentos son:
- CABBEXE DE BRUXELLAS. Polo contido en vitamina C, 8 cabezas de repolo deste tipo de repolo corresponden a unha laranxa de tamaño medio enteiro. Pero os brotes de Bruxelas teñen moita vitamina K, un elemento que afecta positivamente á formación de sangue e impide o desenvolvemento de enfermidades inflamatorias,
- PAPAYA. En comparación cunha laranxa, unha froita exótica contén case 2 veces máis vitamina C. Hai papa en moita fibra, en combinación con vitaminas axuda a normalizar os procesos dixestivos, a reducir o colesterol e evitar así o desenvolvemento de aterosclerose, golpes e ataques cardíacos,
- Patacas. O produto máis accesible para a maioría da poboación cun alto contido en vitamina C. Por desgraza, a maior parte destrúese por tratamento térmico,
- CABELA Branca. Hai moito ácido ascórbico tanto nas follas frescas dun vexetal coma na repolo agria.
Unha alerxia ás laranxas non significa que certamente se producirá unha reacción de intolerancia sobre os demais cítricos. Non obstante, os limóns, a cal e outras froitas deben introducirse na dieta gradualmente despois do tratamento, observando a reacción do seu propio corpo.
Isto é especialmente certo para as mandarinas, que tamén poden ser alérxicas a https://allergiik.ru/mandariny.html con síntomas similares.
Prevención de agravamentos con alerxias á laranxa
Para evitar unha nova agravación da alerxia ás laranxas é realmente fácil. Pero para iso cómpre ter coidado coa elección dos produtos. Baixo a prohibición non só as propias froitas, senón tamén zumes recén espremidos, bebidas a base de froitas.
Débese ter en conta que unha pequena cantidade de laranxa pode estar contida en alimentos de conveniencia, algúns adobos e cocción.
Con alerxias adquiridas xa na idade adulta, as enfermidades crónicas deben tratarse, examinarse de infeccións parasitarias, normalizar a dieta, tratar de non alimentarse excesivamente e é recomendable abandonar bebidas carbonatadas e comida rápida.
No desenvolvemento de alerxias tamén participan os psicosomáticos. Isto significa que as persoas con maior irritabilidade nerviosa e ansiedade son máis propensas a reaccións alérxicas.
Reducir o efecto do estrés sobre o corpo axuda a reducir a probabilidade de alerxias, especialmente no que se refire á súa forma pseudoalérxica.
Síntomas de alerxias á insulina
Teoricamente poden ocorrer signos locais e xerais de alerxia á insulina. As segundas aparecen bastante raramente, o desenvolvemento de tales síntomas indica unha reacción alérxica extremadamente pronunciada do corpo á insulina.
Os síntomas locais da patoloxía descrita aparecen no lugar da inxección deste medicamento no tecido. Estes son sinais como:
- vermelhidão
- coceira
- dor
- sensación de calor
- selo
- burbullas
- ás veces unha sensación de formigueo
- raramente - a aparición dunha pápula (placa en forma de elevación por encima da pel).
A vermelhidão durante a patoloxía descrita desenvólvese ao redor do sitio de inxección de insulina en forma de manchas de varias formas, tamaños e saturación de cores (de rosa pálido a vermello).
O picor con alerxia á insulina pode ser de varios graos de severidade: desde sutil ata pronunciado, intolerable, debido ao cal o paciente non deixa de rabuñarse no lugar da inxección, irritando as terminacións nerviosas e agravando aínda máis o malestar.

Coa forma local de alerxia á insulina como tal, non hai dores plenas: a dor é máis probable que estea a piques de molestias.
A comparación no lugar de inxección do medicamento prodúcese debido á infiltración (impregnación) de tecidos con complexos inmunitarios, así como se se inxectou o medicamento nun lugar que non está previsto polas instrucións para administrar insulina.
Burbullas que aparecen cunha forma local de alerxia á insulina tamén cocean. O paciente, peite as burbullas, destrúe a súa parede, o fluído do líquido pode producirse infección da ferida.
A sensación de calor prodúcese debido á irritación de receptores sensibles por complexos inmunolóxicos e mediadores. Pola mesma razón, hai unha sensación de formigueo, en casos moi raros: parestesia máis pronunciada (perversión da sensibilidade) en forma de "golpes de oca" e adormecemento dos tecidos brandos.
A pápula, que aparece no lugar de inxección da insulina, é unha placa compactada que sobresae por encima da pel. Pode persistir entre 5-6 horas e 2-3 días, despois do cal desaparece sen rastro.
No primeiro caso, os trastornos locais poden desenvolverse no prazo de 30 minutos despois da administración de insulina. Pero desaparecen o mesmo tempo que apareceron.

No segundo caso, os trastornos en forma de vermelhidão, dor, picazón, etc, desenvólvense de media despois de 4-8 horas (nalgúns casos, despois de 1-2 días). Ao mesmo tempo, desaparecen igual de lentamente - dentro de 2-3, ás veces 4 días.
Unha forma xeneralizada de alerxia á insulina en comparación coa local é rara, aproximadamente dous de cada mil pacientes que foron diagnosticados con alerxia a este medicamento. Pero en comparación coas mesmas formas con outros tipos de alerxias (alimentos, drogas, etcétera), pode darse máis acusada. Como as súas manifestacións son:
- urticaria: a aparición de ampollas na pel segundo o tipo que aparece cando a pel interactúa coas ortigas,
- O edema de Quincke é un trastorno alérxico agudo no que existe un pronunciado edema da pel, graxa subcutánea e tamén as membranas mucosas. Outros nomes da enfermidade son edema angioneurótico, urticaria xigante,
- broncospasmo: unha forte contracción das fibras musculares na parede dos bronquios, o que conduce a unha diminución do seu lumen e, como resultado, ao desenvolvemento de asfixia (sensacións de falta de aire).
Diagnóstico diferencial
O diagnóstico diferencial da alerxia á insulina realízase con patoloxías como:
 A dermatite alérxica é unha lesión inflamatoria da pel de orixe alérxica, que pode producirse debido á hipersensibilidade a diferentes antíxenos. Pode ser causada por certos alimentos, medicamentos, la, pel, plumas de animais e aves, etc.
A dermatite alérxica é unha lesión inflamatoria da pel de orixe alérxica, que pode producirse debido á hipersensibilidade a diferentes antíxenos. Pode ser causada por certos alimentos, medicamentos, la, pel, plumas de animais e aves, etc.- reaccións pseudoalérxicas - trastornos dos órganos e dos tecidos (a maioría das veces da pel e do sistema respiratorio), que, nas manifestacións clínicas, imitan unha reacción alérxica, pero de feito non o son, segundo o mecanismo de desenvolvemento,
- insuficiencia hepática - pode provocar picazón na pel,
- infección da pel: a miúdo confúndese cunha alerxia á insulina debido ás súas complicacións infecciosas que se producen debido a un rabuñado no fondo do picazón,
- tumores benignos e malignos. Nalgúns casos, a infiltración de tecidos no lugar de inxección da insulina faise patente: os tecidos vólvense moi densos, case sólidos, o que os fai similares aos tumores.
Que facer cunha alerxia á insulina?
A insulina é un medicamento importante no tratamento dun paciente con diabetes. Polo tanto, a decisión de substituílo é equilibrada. Non se precisa tratamento en caso de reaccións locais transitorias rápidamente sen expresión en forma de vermelhidão, picazón e erupcións cutáneas, que desaparecen no período de 1 minuto a 1 hora.
Con manifestacións alérxicas graves, indícanse as seguintes:
- axentes desensibilizadores
- fármacos con glucocorticosteroides: úsanse para desensibilizar (reducir a sensibilidade do corpo) se as drogas non hormonais son ineficaces ou presentan baixa eficiencia,
- a introdución de insulina en distintas partes do corpo
- se as receitas descritas están caracterizadas por unha eficiencia baixa, pode ser administrada insulina na mesma xeringa con glucocorticosteroides,
- a falta do efecto desexado destas medidas - o uso de insulina humana purificada,
- Inmunoterapia específica a alerxias - practícase co obxectivo de desenvolver a tolerancia á insulina para o corpo. O paciente é inxectado con doses de insulina durante un período de tempo, comezando por unha pequena cantidade e levándoo a unha dose terapéutica.
O pronóstico para unha alerxia á insulina é diferente, pero cunha campaña competente, xeralmente é favorable. O uso de formas humanas purificadas deste medicamento, apoiado no uso de medicamentos desensibilizantes e glucocorticosteroides, pode reducir significativamente o risco de sensibilización do paciente.
O prognóstico empeora co desenvolvemento dunha forma xeneralizada da enfermidade descrita.
O edema de Quincke e o choque anafiláctico coa introdución da insulina requiren resposta rápida e alivio rápido destas condicións. Os fármacos de elección son os glucocorticosteroides.
Co desenvolvemento da asfixia, pode ser necesario realizar medidas de reanimación, en particular, a intubación da tráquea e conectar o paciente a un aparello de respiración artificial para proporcionar un acto de respiración durante a asfixia.
Kovtonyuk Oksana Vladimirovna, observador médico, cirurxián, consultor médico




 A dermatite alérxica é unha lesión inflamatoria da pel de orixe alérxica, que pode producirse debido á hipersensibilidade a diferentes antíxenos. Pode ser causada por certos alimentos, medicamentos, la, pel, plumas de animais e aves, etc.
A dermatite alérxica é unha lesión inflamatoria da pel de orixe alérxica, que pode producirse debido á hipersensibilidade a diferentes antíxenos. Pode ser causada por certos alimentos, medicamentos, la, pel, plumas de animais e aves, etc.