Diabetes tipo 1
A diabetes tipo 1 adoita desenvolverse nunha idade nova, pero tamén ocorre en persoas maduras. A enfermidade caracterízase por que, por razóns descoñecidas ata o final, as células β do páncreas responsables da produción de insulina comezan a descompoñerse. Como resultado dunha deficiencia ou falta de insulina, o metabolismo é perturbado, principalmente carbohidratos. A síntese de graxas e proteínas diminúe cun aumento dos niveis de glicosa no sangue.
Cando todas as células β son destruídas completamente e a produción de insulina cesa, aparecen os síntomas da enfermidade. A diabetes tipo 1, que é unha enfermidade crónica, require unha administración diaria de insulina durante toda a vida. As inxeccións desta hormona son o único xeito de combater a enfermidade ata a data.
Síntomas da diabetes tipo 1
O rápido desenvolvemento da enfermidade é o que distingue a diabetes tipo 1. Síntomas que aparecen principalmente: sede grave, boca seca, micción excesiva e frecuente, debilidade, fatiga rápida, perda de peso súbita con apetito elevado.
Se non comeza a administrar insulina en tempo e forma, comeza a cetoacidosis diabética: unha afección aguda caracterizada por debilidade xeral, respiración rápida e difícil, dor muscular, taquicardia, cefalea, baixa presión arterial, aparición de cheiro a acetona, dor abdominal e vómitos. Se non se elimina esta condición, prodúcese un coma diabético, cuxos signos son: respiración ruidosa, aumento de vómitos, membranas secas e mucosas, rubor diabético, diminución do ton muscular, hipotensión, perda de coñecemento. Desde os primeiros síntomas da enfermidade ata o coma, pode levar de 2 semanas a varios meses. Acontece que a cetoacidosis e o coma se desenvolven rapidamente fronte aos antecedentes de estrés grave, infeccións, operacións, lesións.
Nalgúns casos, a diabetes tipo 1 non é demasiado violenta e os seus principais síntomas, como a sede e a perda de peso, non son tan pronunciados. Os pacientes, por regra xeral, quéixanse de fatiga, malestar, picazón na pel e alteración da función sexual.
A taxa de morte de células β en todos os pacientes é diferente. Especialmente rápido desenvolvemento de diabetes tipo 1 en nenos. En persoas maduras, o proceso pode ser máis lento e a produción residual de insulina pode persistir durante moito tempo.
A diabetes tipo 1 é perigosa para as súas complicacións causadas por trastornos vasculares. A maioría das veces, a diabetes desenvolve cegueira, insuficiencia renal, enfermidade do pé, o que conduce á amputación.
Causas da diabetes tipo 1
Hai unha opinión entre os laicos de que a diabetes se produce como consecuencia do abuso de doces, o que non é certo.
A causa da diabetes tipo 1 é a cesación da produción de insulina debido á destrución polo sistema inmunitario das células que a sintetizan. A razón exacta pola que o sistema inmune percibe as células β como estranxeiras e produce anticorpos que as destruen aínda non se estableceu.
Suponse que o proceso autoinmune de destrución celular comeza baixo a influencia de factores externos, como o estrés ou as infeccións virais: sarampelo, rubéola, varicela e papeiras. Neste caso, nótase a presenza dunha predisposición xenética. Por regra xeral, todos os pacientes con diabetes tipo 1 teñen un parente que padece esta enfermidade.
Tratamento da diabetes tipo 1
En canto o paciente descubra o seu diagnóstico, debería comezar inmediatamente a administrar insulina. Grazas á insulinoterapia organizada e oportuna, moitos pacientes conseguen mellorar o seu estado, manter a enfermidade baixo control, previr ou retrasar a aparición de complicacións e levar un estilo de vida normal.
A dieta e o exercicio son ademais da insulina. Con terapia de recambio, cando o corpo recibe a cantidade adecuada de insulina, non se necesitan restricións dietéticas especiais. O exercicio e os deportes para a diabetes non só están contraindicados, senón que tamén son necesarios, o principal é calcular correctamente as cargas e excluír deportes como mergullo, escalada de montaña, paracaidismo, windsurf, halterofilia.
Causas da enfermidade
Que pode facer que a produción de insulina pare? Aínda que as persoas levan máis de 2.000 anos investigando a diabetes, a etioloxía, é dicir, a causa raíz da enfermidade, non se determinou de forma fiable. Certo, hai varias teorías sobre este tema.
En primeiro lugar, hai moito tempo que se estableceu que moitos casos de diabetes tipo 1 son causados por procesos autoinmunes. Isto significa que as células do páncreas son atacadas polas súas propias células inmunes e son destruídas. Hai dúas versións principais de por que sucede isto. Segundo o primeiro, debido a unha violación da barreira hematoencefálica, os linfocitos, que se denominan auxiliares T, interactúan coas proteínas das células nerviosas. Debido a un mal funcionamento no sistema de recoñecemento de proteínas estranxeiras, os auxiliares T comezan a percibir estas proteínas como proteínas dun axente estranxeiro. Por desgraciada coincidencia, as células beta pancreáticas tamén teñen proteínas similares. O sistema inmunitario converte a súa "rabia" sobre as células do páncreas e nun tempo relativamente breve destrúea.
A teoría viral tende a proporcionar unha explicación máis sinxela das razóns polas que os linfocitos atacan as células beta - os efectos dos virus. Moitos virus poden infectar o páncreas, como os virus da rubéola e algúns enterovirus (virus Coxsackie). Despois de que o virus se instale na célula beta do páncreas, a propia célula convértese nun obxectivo dos linfocitos e destrúese.
Quizais nalgúns casos de diabetes mellitus tipo 1 haxa un mecanismo para o desenvolvemento da enfermidade, e nalgúns casos outro, e quizais os dous contribúan. Pero a miúdo a causa raíz da enfermidade é imposible de establecer.
Ademais, os científicos descubriron que a diabetes adoita ser causada por factores xenéticos, que tamén contribúen ao inicio da enfermidade. Aínda que o factor hereditario no caso da diabetes tipo 1 non é tan claro como no caso da diabetes tipo 2. Non obstante, descubríronse xenes cuxos danos poden provocar o desenvolvemento de diabetes tipo 1.
Hai outros factores que favorecen o desenvolvemento da enfermidade:
- diminución da inmunidade,
- estrés
- desnutrición
- outras enfermidades do sistema endocrino,
- físico magro
- alcoholismo
- fumar
Ás veces a diabetes tipo 1 pode ser causada por un cancro de páncreas e unha intoxicación.
Fases e desenvolvemento da enfermidade
A diferenza da diabetes tipo 2, que se desenvolve lentamente ao longo de varios anos, a diabetes mellitus tipo 1 pasa en grao grave nun mes ou ata 2-3 semanas. E os primeiros síntomas que indican unha enfermidade adoitan manifestarse violentamente, polo que son difíciles de perder.
Nas fases moi temperás da enfermidade, cando as células inmunes só comezan a atacar o páncreas, normalmente non hai síntomas evidentes en pacientes. Mesmo cando o 50% das células beta son destruídas, é posible que o paciente non sinta nada agás un pequeno malestar. Unha verdadeira manifestación da enfermidade con todos os seus síntomas característicos prodúcese só cando aproximadamente o 90% das células son destruídas. Con este grao da enfermidade, xa non é posible salvar as células restantes, aínda que se inicie o tratamento a tempo.
A última etapa da enfermidade é a destrución completa das células produtoras de insulina. Nesta fase, o paciente xa non pode prescindir de inxeccións de insulina.
A diabetes do primeiro tipo é en boa medida similar nos seus síntomas á enfermidade de tipo 2. A única diferenza é a intensidade da súa manifestación e a nitidez da aparición da enfermidade.
O principal síntoma da diabetes é a micción rápida, xunto coa sede aguda. O paciente bebe moita auga, pero séntese coma se a auga nel non perdera.
Outro síntoma característico é a perda de peso súbita. Normalmente, as persoas cun físico magro padecen diabetes tipo 1, pero despois do inicio da enfermidade, unha persoa pode perder unhas libras máis.
Ao principio, o apetito do paciente aumenta, xa que as células carecen de enerxía. Entón o apetito pode diminuír, xa que hai unha intoxicación do corpo.
Se o paciente se enfronta a tales síntomas, deberá consultar inmediatamente un médico.
Complicacións
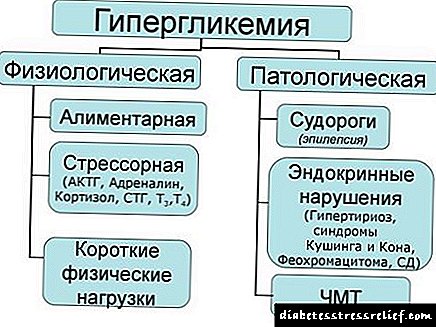
Un aumento da glicosa no sangue chámase hiperglicemia. A hiperglucemia leva consecuencias tan graves como un funcionamento prexudicado dos riles, cerebro, nervios, vasos periféricos e importantes. Os niveis de colesterol no sangue poden aumentar. A derrota de pequenos vasos adoita levar a úlceras, dermatite. Pode producirse retinopatía, resultando cegueira.
As complicacións graves e de risco para a diabetes tipo 1 inclúen:
A cetoacidosis é unha afección causada pola intoxicación por corpos cetonas, principalmente acetona. Os corpos cetónicos prodúcense cando o corpo comeza a queimar reservas de graxa para extraer enerxía da graxa.
Se as complicacións non matan a unha persoa, poden facelo incapacitado. Non obstante, o pronóstico da diabetes tipo 1 sen tratamento adecuado é deficiente. A mortalidade chega ao 100% e o paciente pode vivir coa forza dun ano ou dous.
Hipoglicemia
Esta é unha complicación perigosa da diabetes tipo 1. É característica dos pacientes sometidos a insulina. A hipoglicemia ocorre nun nivel de glicosa inferior a 3,3 mmol / L. Pode producirse se hai unha violación do programa de inxestión de alimentos, un esforzo físico excesivo ou non planificado ou unha dose excesiva de insulina. A hipoglicemia é perigosa para a perda de consciencia, coma e morte.
Diagnósticos
Normalmente, os síntomas da enfermidade son difíciles de confundir con outra cousa, polo que un médico na maioría dos casos pode diagnosticar facilmente a diabetes. Non obstante, ás veces é posible confundir a diabetes tipo 1 coa contrapartida tipo 2, que require unha visión lixeiramente diferente para o tratamento. Hai tipos raros de diabetes que teñen un límite de signos tanto de diabetes tipo 1 como de tipo 2.
O principal método de diagnóstico é un exame de sangue para o contido de azucre. O sangue normalmente tómase nun estómago baleiro para a súa análise - desde o dedo ou por unha vea. Pódese prescribir unha proba de orina para o contido en azucre, unha proba de carga de glicosa e unha análise de hemoglobina glicada. Para determinar o estado do páncreas, faise unha análise de péptidos C.
Insuloterapia para a diabetes
Existen varios tipos de insulina, dependendo da velocidade de acción: acción curta, ultrahorta, media e longa. A insulina tamén varía de orixe. Anteriormente, as insulinas obtivéronse principalmente de animais - vacas, porcos. Agora distribúese principalmente a insulina obtida pola enxeñaría xenética. As inxecinas de longa duración deben inxectarse dúas veces ao día ou unha vez ao día. As insulinas de acción curta son administradas inmediatamente antes das comidas. O médico debe solicitarlle a dosificación, xa que se calcula en función do peso do paciente e da súa actividade física.
A propia insulina é inxectada no sangue polo propio paciente ou a súa persoa mediante xeringas ou xeringas. Agora hai unha tecnoloxía prometedora: bombas de insulina. Este é un deseño que se achega ao corpo do paciente e axuda a liberarse do parto manual de insulina.
As complicacións da enfermidade (angiopatía, nefropatía, hipertensión, etc.) trátanse con medicamentos eficaces contra estas enfermidades.
Dieta para diabete
Outro tratamento é a dieta. Debido á subministración constante de insulina no caso de diabetes dependente da insulina, non son necesarias restricións tan graves como na diabetes tipo 2. Pero isto non significa que o paciente poida comer o que queira. O propósito da dieta é evitar fortes flutuacións nos niveis de azucre no sangue (tanto cara arriba como cara a baixada). Hai que lembrar que a cantidade de carbohidratos que entra no corpo debe corresponder á cantidade de insulina no sangue e ter en conta os cambios na actividade da insulina dependendo da hora do día.
Do mesmo xeito que a diabetes tipo 2, o paciente debe evitar alimentos que conteñan carbohidratos rápidos: azucre refinado, repostería. A cantidade total de hidratos de carbono consumidos debe ser estrictamente dosificada. Por outra banda, coa diabetes compensada coa insulina dependente, combinada coa insulinoterapia, non pode ir a esgotar dietas baixas en carbohidratos, especialmente porque a restricción excesiva de hidratos de carbono aumenta o risco de hipoglucemia, condición na que os niveis de glicosa no sangue baixan dun nivel que pode poñer en risco a vida.
Factores externos
Estableceuse unha relación entre a enfermidade e moitos xenes (tanto recesivos como dominantes).
A probabilidade de desenvolver diabete tipo 1 increméntase nun 4-10% (en relación á poboación media) se un dos pais sofre esta enfermidade.
Factores externos
Os factores ambientais tamén xogan un papel significativo na etioloxía da diabetes tipo 1.
Os xemelgos idénticos cos mesmos xenotipos padecen diabetes simultaneamente en só un 30-50% dos casos.
A prevalencia da enfermidade entre as persoas da raza caucásica en diferentes países difire por dobre. Observouse que nas persoas que migraron de zonas con baixa incidencia de diabetes en zonas con alta incidencia, a diabetes tipo 1 é máis común que entre as que permaneceron no seu país de nacemento.
Clasificación da diabetes tipo 1
1. Por compensación
- A compensación é o estado da diabetes no que os indicadores do metabolismo dos carbohidratos están próximos aos dunha persoa sa.
- Subcompensación. Pode haber episodios a curto prazo de hiperglicemia ou hipoglucemia, sen discapacidades significativas.
- Descompensación. O azucre no sangue varía moito, con condicións hipoglucémicas e hiperglicémicas, ata o desenvolvemento de precoma e coma. A acetona (corpos cetonas) aparece na orina.
2. Pola presenza de complicacións
- non complicado (o curso inicial ou a diabetes perfectamente compensada, que non presenta complicacións, que se describen a continuación),
- complicado (hai complicacións vasculares e / ou neuropatías)
3. Por orixe
- autoinmune (anticorpos detectados ás células propias),
- idiopática (sen identificar ningunha causa).
Esta clasificación só ten importancia científica, xa que non ten efecto sobre as tácticas de tratamento.
Síntomas da diabetes tipo 1:
1. sede (o corpo con azucre elevado no sangue require unha "dilución" de sangue, diminuíndo a glicemia; isto conséguese mediante bebidas pesadas, chámase polidipsia).
2. A micción abundante e frecuente, a micción nocturna (a inxestión dunha gran cantidade de líquido, así como un alto nivel de glicosa nos ouriños contribúen á micción en volumes grandes e pouco comúns; isto chámase poliuria).
3. Maior apetito (non esquezas que as células do corpo morren de fame e, polo tanto, sinalan as súas necesidades).
4. A perda de peso (as células, sen obter hidratos de carbono para a enerxía, comezan a comer a conta de graxas e proteínas, respectivamente, non queda material para construír e actualizar o tecido; unha persoa perde peso co aumento do apetito e a sede).
5. A pel e as mucosas están secas, moitas veces as queixas son "secar na boca".
6.Condición xeral con capacidade de traballo reducida, debilidade, fatiga, dores musculares e de cabeza (tamén debido á fame enerxética de todas as células).
7. Os ataques de sudoración, a picazón da pel (nas mulleres, a picazón no perineo é a miúdo o primeiro en aparecer).
8. Baixa resistencia infecciosa (agravamento de enfermidades crónicas, como amigdalite crónica, aparición de tordo, susceptibilidade a infeccións virales agudas).
9. Náuseas, vómitos, dor abdominal na rexión epigástrica (baixo o estómago).
10. A longo prazo, aparición de complicacións: diminución da visión, alteración da función renal, nutrición deteriorada e subministración de sangue ás extremidades inferiores, deterioración da inervación motora e sensorial das extremidades e formación de polineuropatía autónoma.
Diabetes Anxiopatías
Como xa se mencionou, unha alta concentración de glicosa no sangue prexudica a parede vascular, o que leva consigo o desenvolvemento de microangiopatía (dano a pequenos vasos) e macroangiopatía (danos a grandes vasos).
As microangiopatías inclúen retinopatía (danos nos pequenos vasos dos ollos), nefropatía (danos no aparello vascular dos riles) e danos nos pequenos vasos doutros órganos. Os signos clínicos de microangiopatía aparecen entre uns 10 e 15 anos de diabetes mellitus tipo 1, pero pode haber desviacións das estatísticas. Se a diabetes está ben compensada e se efectúa un tratamento adicional oportuno, entón o desenvolvemento desta complicación pódese "aprazar" por un período indefinido. Tamén hai casos de desenvolvemento precoz da microangiopatía, xa transcorridos entre os 2 e 3 anos desde o debut da enfermidade.
En pacientes novos, o dano vascular é "puramente diabético" e na xeración máis antiga combínase con aterosclerose vascular, o que empeora o prognóstico e o curso da enfermidade.
Morfológicamente, a microangiopatía é unha lesión múltiple de pequenos vasos en todos os órganos e tecidos. A parede vascular espesa, aparecen nel depósitos de hialina (sustancia proteica de alta densidade e resistente a diversas influencias). Debido a isto, os buques perden a súa permeabilidade e flexibilidade normal, os nutrientes e o osíxeno apenas penetran nos tecidos, os tecidos están esgotados e padecen unha falta de osíxeno e nutrición. Ademais, as embarcacións afectadas fanse máis vulnerables e fráxiles. Moitos órganos están afectados, como xa se dixo, pero o máis significativo clinicamente é o dano nos riles e na retina.
A nefropatía diabética é un dano específico para os vasos dos riles, que, progresando, leva ao desenvolvemento de insuficiencia renal.
Retinopatía diabética - Este é un dano nos vasos da retina do ollo, que se observa no 90% dos pacientes con diabetes. Isto é unha complicación coa alta discapacidade dos pacientes. A cegueira desenvólvese 25 veces máis veces que na poboación xeral. Desde 1992, adoptouse a clasificación da retinopatía diabética:
- non proliferativo (retinopatía diabética I): áreas de hemorraxia, focos exudativos na retina, edema ao longo dos vasos grandes e na zona do punto óptico.
- retinopatía preproliferativa (retinopatía diabética II): anomalías venosas (engrosamento, tortuosidade, diferenzas pronunciadas no calibre dos vasos sanguíneos), gran cantidade de exudados sólidos, múltiples hemorraxias.
- retinopatía proliferativa (retinopatía diabética III): brote do disco do nervio óptico (disco óptico) e doutras partes da retina polos vasos recén formados, hemorraxia no corpo vítreo. Os buques recén formados teñen unha estrutura imperfecta, son moi fráxiles e con hemorragias repetidas hai un alto risco de desprendemento de retina.
As macroanopatías inclúen danos nas extremidades inferiores ata o desenvolvemento dun pé diabético (dano específico do pé na diabetes mellitus, caracterizado pola formación de úlceras e trastornos circulatorios mortais).
A macroanopatía na diabetes desenvólvese lentamente, pero de xeito constante. Nun principio, o paciente está preocupado subxectivamente polo aumento da fatiga muscular, a frialdade das extremidades, o adormecemento e a diminución da sensibilidade das extremidades, o aumento da sudoración. Entón, xa se nota un arrefriamento e un entumecimiento marcado das extremidades, faise notar o dano das uñas (desnutrición coa adición dunha infección bacteriana e fúngica). A dor muscular desmotivada, a función articular deteriorada, a dor camiñante, os calambres e a claudicación intermitente son perturbadoras cando a condición progresa. Isto chámase pé diabético. Só o tratamento competente e o autocuidado coidadoso poden retardar este proceso.

Existen varios graos de macroangiopatía:
Nivel 0: non hai danos na pel.
Nivel 1: pequenos defectos na pel, localizados localmente, non teñen unha reacción inflamatoria pronunciada.
Nivel 2: lesións na pel moderadamente profundas, hai unha reacción inflamatoria. Propenso a progresión da lesión en profundidade.
Nivel 3: lesións cutáneas ulcerativas, trastornos tróficos pronunciados nos dedos das extremidades inferiores, este nivel de complicacións procede a reaccións inflamatorias graves, coa adición de infeccións, edema, formación de abscesos e focos de osteomielite.
Nivel 4: gangrena dun ou varios dedos, menos frecuentemente o proceso comeza non desde os dedos, senón desde o pé (máis frecuentemente está afectada a zona que está exposta á presión, perturba a circulación sanguínea e fórmase un centro de morte dos tecidos, por exemplo, a zona do talón).
Nivel 5: a gangrena afecta a maioría dos pés ou o pé completamente.
A situación complícase polo feito de que a polineuropatía desenvólvese case simultaneamente coa angiopatía. Polo tanto, o paciente non adoita sentir dor e consulta tarde cun médico. A localización da lesión na sola, o talón contribúe a isto, xa que non se trata dunha localización claramente visualizada (o paciente, por regra xeral, non examinará atentamente as plantas se non está molestado subxectivamente e non hai dor).
Neuropatía
A diabetes tamén afecta os nervios periféricos, que se caracteriza por deteriorar a función motora e sensorial dos nervios.
A polineuropatía diabética é un dano aos nervios debido á destrución da súa membrana. A vaina nerviosa contén mielina (unha membrana celular multicapa que consta de 75% de substancias similares á graxa, o 25% de proteínas), que está danada ao estar exposta a unha alta concentración de glicosa no sangue. E entón pode morrer de todo.
O desenvolvemento e a gravidade da polineuropatía diabética depende da duración da enfermidade, do nivel de compensación e da presenza de enfermidades concomitantes. Con diabetes máis de 5 anos, a polineuropatía ocorre en só o 15% da poboación, e cunha duración de máis de 30 anos, o número de pacientes con polineuropatía chega ao 90%.
Clínicamente, a polineuropatía maniféstase por unha violación da sensibilidade (temperatura e dor) e, a continuación, a función motora.
Polineuropatía autonómica - Esta é unha complicación especial da diabetes, causada por danos nos nervios autónomos, que regulan as funcións do tracto cardiovascular, xenitourinario e gastrointestinal.
En caso de dano cardíaco diabético, o paciente está ameazado de alteracións de ritmo e isquemia (inanición de osíxeno miocárdico), que se desenvolven de forma imprevisible. E, o que é moi malo, o paciente non adoita sentir molestias no corazón, porque a sensibilidade tamén se ve afectada. Tal complicación da diabetes ameaza con morte súbita cardíaca, un curso indoloro de infarto de miocardio e o desenvolvemento de arritmias mortais.
O dano diabético (tamén se denomina dismetabólico) no sistema dixestivo maniféstase por deteriora a motilidade intestinal, o estreñimiento, o baloncesto, o alimento se estanca, a súa absorción diminúe, o que á súa vez leva a dificultades para controlar o azucre.
O dano ao tracto urinario leva a interrupción dos músculos lisos dos uréteres e da uretra, o que leva a incontinencia urinaria, infeccións frecuentes e a miúdo a infección se espalla cara arriba, afectando aos riles (a flora patóxena únese ademais á lesión diabética).
Nos homes, no fondo dunha longa historia de diabetes, pódese observar disfunción eréctil, nas mulleres - dispareunia (relación sexual dolorosa e difícil).
Ata o de agora aínda non se resolveu a cuestión de cal é a principal causa de danos nerviosos ou de dano vascular. Algúns investigadores din que a insuficiencia vascular leva a isquemia nerviosa e isto leva á polineuropatía. Outra parte afirma que unha violación da inervación dos vasos sanguíneos comporta danos na parede vascular. O máis probable é que a verdade estea no medio.
A coma con descompensación da diabetes tipo 1 é de 4 tipos:
- coma hiperglucémico (perda de consciencia ante o aumento do azucre no sangue significativamente)
- coma cetoacidótico (coma, como resultado da acumulación de corpos cetonas no organismo)
- coma lactacídico (coma causada por intoxicación do corpo con lactato)
- coma hipoglucémico (coma no fondo dunha forte diminución do azucre no sangue)
Cada unha das condicións enumeradas precisa axuda urxente tanto na etapa de auto-axuda e asistencia mutua como de intervención médica. O tratamento de cada condición é diferente e selecciónase dependendo do diagnóstico, historial e gravidade da enfermidade. O prognóstico tamén é diferente para cada condición.
Diabetes tipo 1

O tratamento da diabetes tipo 1 é a introdución de insulina do exterior, é dicir, un reemplazo completo da hormona non producida.
As insulinas son de corta duración, de acción media longa e prolongada. Por regra xeral, úsase unha combinación de medicamentos curtos / ultra-curtos e estendidos / medios-longos. Tamén hai medicamentos combinados (unha combinación de insulina curta e prolongada nunha xiringa).
Os fármacos de ultrasonido (apidra, humalog, novorapido) comezan a actuar de 1 a 20 minutos. O efecto máximo despois de 1 hora, a duración da acción é de 3 a 5 horas.
As drogas de acción curta (Insuman, Actrapid, Humulinregular) comezan a actuar desde media hora, o efecto máximo despois de 2 a 4 horas, a duración da acción é de 6 a 8 horas.
Os medicamentos de media longa duración (Insuman, Humulin NPH, Insulatard) comezan a súa acción ao cabo dunha hora aproximadamente, o efecto máximo prodúcese despois de 4 a 12 horas, a duración da acción é de 16 a 24 horas.
As preparacións de acción prolongada (lantus, levemir) actúan uniformemente durante aproximadamente 24 horas. Administráronse 1 ou 2 veces ao día.
Tamén se administran 1 ou 2 veces ao día as drogas combinadas (InsumanKombi 25, Mikstard 30, Humulin M3, NovoMiks 30, HumalogMiks 25, HumalogMiks 50).
Por regra xeral, combínanse dous tipos de insulina de duración diferente no réxime de tratamento. Esta combinación está deseñada para cubrir as necesidades cambiantes do corpo en insulina durante o día.
Os fármacos de longa duración proporcionan unha substitución do nivel de base da súa propia insulina, é dicir, o nivel que normalmente está presente nos humanos incluso na ausencia de alimentos. As inxeccións de insulinas estendidas realízanse 1 ou 2 veces ao día.
Os medicamentos de acción curta están deseñados para cubrir a necesidade de insulina á hora de comer. As inxeccións realízanse en media 3 veces ao día, antes das comidas. Cada tipo de insulina ten o seu propio modo de administración, algúns fármacos comezan a actuar despois de 5 minutos, outros despois dos 30.
Tamén durante o día pode haber inxeccións adicionais de insulina curta (chámanse "xabs" na fala ordinaria). Esta necesidade xorde cando houbo unha comida incorrecta, aumento da actividade física ou cando o autocontrol revelou un aumento do nivel de azucre.
As inxeccións fanse cunha xeringa de insulina ou cunha bomba. Hai complexos portátiles automatizados que se usan constantemente no corpo baixo a roupa, fan un exame de sangue e inxectan a dose correcta de insulina - estes son os chamados dispositivos "páncreas artificiais".
O cálculo das doses é realizado por un médico - un endocrinólogo. A introdución deste tipo de fármacos é un proceso moi responsable, xa que unha compensación insuficiente ameaza moitas complicacións e un exceso de insulina leva a unha forte caída de azucre no sangue, ata un coma hipoglucémico.
No tratamento da diabetes, é imposible non mencionar a dieta, xa que sen a restrición de hidratos de carbono non haberá unha compensación adecuada para a enfermidade, o que significa que existe un perigo inmediato para a vida e se acelera o desenvolvemento de complicacións.
Dieta de diabetes tipo 1

1. Nutrición fraccional, polo menos 6 veces ao día. Dúas veces ao día debería ser unha comida de proteínas.
2. A restrición de hidratos de carbono a uns 250 gramos por día, os carbohidratos sinxelos están absolutamente excluídos.
3. A inxestión adecuada de proteínas, graxas, vitaminas e oligoelementos.
Produtos recomendados: verduras frescas (zanahorias, remolacha, repolo, pepinos, tomates), herbas frescas (eneldo, perexil), leguminosas (lentellas, feixón, chícharos), cereais integrais (cebada, arroz integral, trigo mouro, millo), noces primas, bagas e froitas (non doce, por exemplo, ameixas, pomelo, mazás verdes, groselas, grosellas), sopas de verduras, okroshka, produtos lácteos, carne e peixe con pouca graxa, marisco (camarón, mexillón), ovos (polo, codorniz), aceites poliinsaturados (sementes de cabaza e xirasol, aceitunas, aceite de oliva), auga mineral, sen azucre té, caldo de rosa salvaxe.
En cantidades limitadas: froitos secos (empapándoos en auga de 20 a 30 minutos), zumes de froitas e froitas frescas (non máis de 1 cunca por día), froitas doces e bagas (plátanos, peras, amorodos, melocotóns e outros, en cantidade. Unha peza ou un puñado de bagas en varias doses, a excepción son as uvas, que conteñen glicosa pura e aumentan instantáneamente o azucre no sangue, polo que é extremadamente indesexable usala).
Prohibido: doces e repostería (bolos, galletas, gofres, compotas, doces), carne e peixe graxos, produtos lácteos ricos en graxa, bebidas carbonatadas e zumes e néctar envasados, carnes afumadas, conservas, alimentos de conveniencia, pan branco e panadería de manteiga produtos, primeiros platos en caldo graxo ou aderezado con nata, crema agria, todo tipo de alcol, condimentos e especias (mostaza, raíz, pementa vermella), ketchup, maionesa e outras salsas graxas.
Incluso os alimentos permitidos non deben ser usados de xeito inconsciente. Creouse unha táboa de unidades de pan para desenvolver un sistema nutricional.
Unidades de pan (XE) é unha especie de "medida" para contabilizar os hidratos de carbono consumidos. Na literatura, hai indicios de unidades de almidón, unidades de hidratos de carbono, unidades de substitución: isto é o mesmo. 1 XE é de aproximadamente 10 a 12 gramos de carbohidratos. O 1 XE está contido nun anaco de pan que pesa 25 gramos (corta unha capa de 1 cm de ancho desde un pan común e córtao á metade, xa que o pan adoita cortarse nos comedores). Todos os produtos con carbohidratos para pacientes con diabetes mídense en unidades de pan, hai táboas especiais para o cálculo (cada produto ten o seu propio "peso" en XE). XE está indicado en paquetes con nutrición especial para diabéticos. O cálculo da dose de insulina depende da cantidade de XE consumida.
Prevención da diabetes tipo 1
No caso da diabetes tipo 1, a tarefa do paciente é evitar complicacións. As consultas regulares de endocrinólogos, así como a participación en escolas de diabete axudarán con isto. A escola de diabetes é unha actividade de divulgación realizada por médicos de diversas especialidades.Os endocrinólogos, cirurxiáns e terapeuta ensinan aos pacientes a contar as unidades de pan, realizar un auto-monitoreo do azucre no sangue, recoñecer o deterioro e proporcionar axuda auto e mutuo, coidar as pernas (isto é extremadamente importante no desenvolvemento de angiopatía e neuropatía) e outras habilidades útiles.
A diabetes tipo 1 é unha enfermidade que se converte nun modo de vida. Cambia a rutina habitual, pero non interfire cos seus éxitos e plans de vida. Non estás limitado na actividade profesional, a liberdade de movemento e o desexo de ter fillos. Moitas persoas famosas viven diabéticas, entre elas Sharon Stone, Holly Bury, o xogador de hockey Bobby Clark e moitos outros. A clave do éxito no autocontrol e acceso oportuno a un médico. Coida de ti e está saudable!
Información xeral
O termo "diabetes" provén do idioma grego e significa "fluír, saír", polo que o nome da enfermidade describe un dos seus síntomas clave: poliuria, excreción dunha gran cantidade de ouriños. A diabetes tipo 1 chámase tamén autoinmune, dependente da insulina e xuvenil. A enfermidade pode ocorrer a calquera idade, pero con máis frecuencia maniféstase en nenos e adolescentes. Nas últimas décadas, houbo un aumento dos indicadores epidemiolóxicos. A prevalencia de todas as formas de diabetes é do 1-9%, a variante dependente da insulina da patoloxía é do 5-10% dos casos. A incidencia depende da etnia dos pacientes, a máis alta entre os pobos escandinavos.

Causas da diabetes tipo 1
Seguen investigándose os factores que contribúen ao desenvolvemento da enfermidade. Ata o momento, estableceuse que a diabetes mellitus tipo 1 xorde dunha combinación de predisposición biolóxica e efectos adversos externos. Entre as causas máis probables de danos no páncreas, a diminución da produción de insulina inclúe:
- Herdanza. A tendencia á diabetes dependente da insulina transmítese en liña recta: de pais a fillos. Identificáronse varias combinacións de xenes predispostos á enfermidade. Son máis comúns entre os residentes en Europa e América do Norte. En presenza dun pai enfermo, o risco para o neno aumenta un 4-10% en comparación coa poboación xeral.
- Factores externos descoñecidos. Hai algunhas influencias ambientais que provocan a diabetes tipo 1. Este feito está confirmado polo feito de que xemelgos idénticos cun exactamente o mesmo conxunto de xenes están enfermos en só un 30-50% dos casos. Tamén se comprobou que as persoas que migraron dun territorio de baixa incidencia a un territorio cunha epidemioloxía máis alta teñen máis probabilidades de padecer diabetes que as que se negaron a emigrar.
- Infección viral. Unha resposta autoinmune ás células do páncreas pode desencadear por unha infección viral. O máis probable é que os efectos do virus Coxsackie e da rubéola.
- Produtos químicos, medicamentos. Algúns axentes químicos poden afectar as células beta da glándula produtora de insulina. Exemplos deste tipo de compostos son o veleno de rata e a estreptozocina, un medicamento para pacientes con cancro.
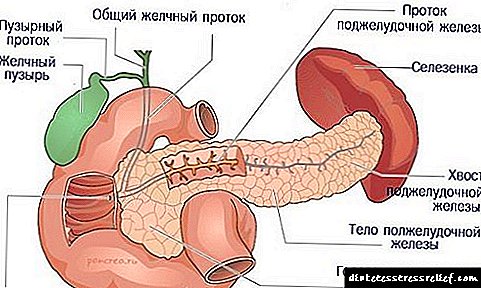
A patoloxía baséase na insuficiencia da produción da hormona insulina nas células beta dos illotes páncreas de Langerhans. Os tecidos dependentes da insulina inclúen músculo hepático, adiposo e muscular. Cunha diminución da secreción de insulina, deixan de tomar glicosa do sangue. Existe un estado de hiperglicemia - un signo clave de diabetes. O sangue engrosa, perturba o fluxo sanguíneo nos vasos, que se manifesta por discapacidade visual, lesións tróficas das extremidades.
A deficiencia de insulina estimula a descomposición de graxas e proteínas. Entran no torrente sanguíneo e logo son metabolizados polo fígado ata cetonas, que se converten en fontes de enerxía para os tecidos non dependentes da insulina, incluído o tecido cerebral. Cando a concentración de azucre no sangue supera os 7-10 mmol / l, actívase unha vía alternativa de excreción de glicosa polos riles. A glucosuria e a poliuria desenvólvense, obtendo un maior risco de deshidratación e deficiencia de electrólitos. Para compensar a perda de auga, aumenta a sensación de sede (polidipsia).
Síntomas da diabetes tipo 1
Os principais signos clínicos da manifestación da enfermidade son poliuria, polidipsia e perda de peso. As urxencias para ouriñar fanse máis frecuentes, o volume de ouriña diaria chega aos 3-4 litros, ás veces aparece incontinencia nocturna. Os pacientes teñen sede, boca seca, beben ata 8-10 litros de auga ao día. O apetito aumenta, pero o peso corporal diminúe en 5-12 kg nos 2-3 meses. Ademais, pódese observar insomnio durante a noite e somnolencia durante o día, mareos, irritabilidade e fatiga. Os pacientes senten fatiga constante, apenas realizan o traballo habitual.
Hai picor da pel e das mucosas, erupcións cutáneas, ulceración. O estado do cabelo e das uñas empeora, as feridas e outras lesións na pel non se curan por moito tempo. A perturbación do fluxo sanguíneo nos capilares e vasos sanguíneos chámase angiopatía diabética. A derrota dos capilares maniféstase por unha diminución da visión (retinopatía diabética), inhibición da función renal con edema, hipertensión arterial (nefropatía diabética), rubor desigual nas meixelas e queixo. Con macroangiopatía, cando venas e arterias están implicadas no proceso patolóxico, a aterosclerose dos vasos do corazón e extremidades inferiores comeza a progresar, a gangrena desenvólvese.
Na metade dos pacientes, determínanse síntomas de neuropatía diabética, o que é o resultado do desequilibrio de electrólitos, o insuficiente subministro de sangue e o edema do tecido nervioso. A conductividade das fibras nerviosas empeora, provocan convulsións. Con neuropatía periférica, os pacientes quéixanse de sensación de queimadura e dor nas pernas, especialmente durante a noite, a sensación de "toxo de ganso", adormecemento e aumento da sensibilidade ao tacto. A neuropatía autónoma caracterízase por un mal funcionamento das funcións dos órganos internos - hai síntomas de trastornos dixestivos, paresis da vexiga, infeccións xenitourinarias, disfunción eréctil, anxina pectora. Con neuropatía focal, fórmanse dores de diversa localización e intensidade.
Tratamento da diabetes tipo 1
Os esforzos dos médicos están dirixidos a eliminar as manifestacións clínicas da diabetes, así como a previr as complicacións, adestrando aos pacientes para manter a normoglicemia de xeito independente. Os pacientes están acompañados dun equipo poliprofesional de especialistas, que inclúe endocrinólogos, nutricionistas, instrutores de exercicios. O tratamento inclúe consultas, o uso de medicamentos, sesións de adestramento. Os principais métodos inclúen:
- Insuloterapia. O uso de preparados de insulina é necesario para a máxima compensación realizable de trastornos metabólicos, evitando o estado de hiperglicemia. As inxeccións son vitais. O esquema de introdución recopílase individualmente.
- Dieta Aos pacientes móstrase unha dieta baixa en carbohidratos, incluída unha dieta cetogénica (as cetonas serven como fonte de enerxía no canto de glicosa). A base da dieta son vexetais, carne, peixe, produtos lácteos. En cantidades moderadas, permítense fontes de hidratos de carbono complexos: pan integral, cereais.
- Actividade física individual dosificada. A actividade física é útil para a maioría dos pacientes que non teñen complicacións graves. As clases son seleccionadas individualmente polo instrutor para a terapia de exercicios, e realízanse de forma sistemática. O especialista determina a duración e a intensidade do adestramento, tendo en conta a saúde xeral do paciente, o nivel de compensación por diabetes. Asignado a paseos regulares, atletismo, deportes. O deporte de potencia, a marcha en maratón está contraindicada.
- Adestramento de autocontrol. O éxito do tratamento de mantemento da diabetes depende do nivel de motivación dos pacientes. Nas clases especiais, fálanse dos mecanismos da enfermidade, sobre posibles métodos de compensación, complicacións, salientan a importancia dun control regular da cantidade de azucre e do uso de insulina. Os pacientes aprenden a habilidade de realizar unha inxección por conta propia, escollendo produtos alimentarios e elaborando un menú.
- Prevención de complicacións. Utilízanse medicamentos que melloran a función enzimática das células glandulares. Estes inclúen axentes que promoven a osixenación dos tecidos, medicamentos inmunomoduladores. O tratamento oportuno de infeccións, hemodiálise, terapia con antídotos realízase para eliminar compostos que aceleran o desenvolvemento da patoloxía (tiazidas, corticoides).
Entre os tratamentos experimentais, cabe salientar o desenvolvemento da vacina do ADN BHT-3021. En pacientes que recibiron inxeccións intramusculares durante 12 semanas, aumentou o nivel de péptido C, un marcador da actividade das células dos illotes páncreas. Outra área de investigación é a conversión das células nai en células glandulares que producen insulina. Os experimentos con ratas deron un resultado positivo, pero as probas para a seguridade do procedemento son necesarias para usar o método na práctica clínica.
Previsión e prevención
A diabetes mellitus dependente da insulina é unha enfermidade crónica, pero a terapia de mantemento adecuada axuda a manter unha alta calidade de vida para os pacientes. Aínda non se desenvolveron medidas preventivas, xa que non se aclararon as causas exactas da enfermidade. Na actualidade recoméndase a todas as persoas en situación de risco someterse a exames anuais para identificar a enfermidade nun primeiro momento e un tratamento oportuno. Esta medida permítelle retardar a formación de hiperglicemia persistente, minimiza a probabilidade de complicacións.
Simptomatoloxía
A pesar do seu curso crónico, a enfermidade, baixo a influencia de factores adversos, caracterízase por un rápido desenvolvemento e unha transición dunha etapa de gravidade a outra.
Preséntanse os signos máis característicos da diabetes mellitus tipo 1:
- sede constante: isto leva a que unha persoa poida beber ata dez litros de líquido ao día,
- boca seca - expresada incluso contra o pano de fondo dun abundante réxime de bebida,
- micción abundante e frecuente,
- aumento do apetito
- pel seca e membranas mucosas,
- prurito da pel sen lesións e lesións purulentas da pel,
- trastornos do sono
- debilidade e diminución do rendemento
- cólicos das extremidades inferiores,
- perda de peso
- discapacidade visual
- náuseas e vómitos, que só levan un tempo o alivio,
- fame constante
- irritabilidade
- deitarse: este síntoma é máis común en nenos.
Ademais, durante o curso de tal enfermidade, as mulleres e os homes adoitan desenvolver condicións perigosas que requiren prestar axuda cualificada inmediata. Se non, xorden complicacións que levan á morte do neno ou do adulto. Estas condicións inclúen a hiperglicemia, que se caracteriza por un aumento significativo nos niveis de glicosa.
Ademais, cun curso prolongado da enfermidade:
- redución da cantidade de cabelo, ata a súa ausencia completa, nas pernas
- a aparición de xanthomas,
- a formación de balanopostitis no home e vulvovaginitis nas mulleres,
- diminución da resistencia do sistema inmunitario,
- danos no sistema esquelético, facendo que unha persoa sexa máis susceptible de fracturas.
Tamén paga a pena considerar: o embarazo con diabetes mellitus tipo 1 complica significativamente o curso da patoloxía.