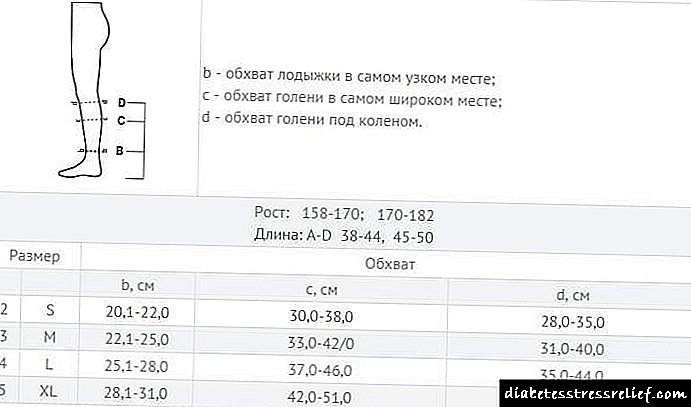
Biblioteca Electrónica Científica Monografías publicadas pola editorial da Academia Rusa de Ciencias Naturais

A diabetes mellitus aparece na presenza dunha herdanza cargada, isto é característico tanto da primeira como da segunda forma da enfermidade. Pero incluso suxeita a unha predisposición xenética, o desenvolvemento dunha enfermidade obvia require factores provocadores. A súa importancia difire para os tipos 1 e 2:
- Primeiro tipo. Máis a miúdo nenos e mozos están enfermos. Moitas veces, as primeiras manifestacións prodúcense despois dunha infección: orellas, gripe, hepatite, rubéola. Como pulo para o desenvolvemento, pode envelenar con medicamentos, toxinas, pesticidas. Calquera dos factores desencadea o proceso autoinmune. Isto leva á súa destrución e á falta absoluta de insulina. As manifestacións ocorren coa destrución case completa do tecido de illote funcionante.
- O segundo tipo. Supón case o 90% de todos os casos. A obesidade chega primeiro. Neste caso prodúcese unha cantidade suficiente de insulina, pero os tecidos perden a sensibilidade a ela.
A perda de capacidade para responder á excreción hormonal predispón:
- aterosclerose
- hipertensión e hipertensión arterial,
- situacións estresantes
- falta de fibra na dieta
- o predominio de alimentos en carbohidratos,
- drogas metabólicas
- inflamación do páncreas,
- síndrome do ovario poliquístico,
- cambios no corpo relacionados coa idade despois de 50 anos.
Ademais dos factores comúns de risco para as mulleres, o risco de diabete aumenta durante o embarazo. Esta diabetes chámase diabetes gestacional e maniféstase durante o período de parto, pero con violacións das recomendacións sobre nutrición e actividade física, transfórmase coa diabetes mellitus típica.
Prevención da diabetes en mulleres:
- pegarse a unha dieta
- controlar estrictamente o peso corporal, en caso de exceso, asegúrese de reducir á normalidade,
- polo menos 5 veces por semana para facer exercicios terapéuticos, camiñar, nadar, correr,
- eliminar o factor de estrés
- renuncia aos malos hábitos
Na infancia o tipo predominante de enfermidade é a primeira: diabetes dependente da insulina. Xa que é unha enfermidade hereditaria, ao neno móstranse probas para:
- anticorpos para o tecido pancreático,
- insulina, péptido C e proinsulina,
- tolerancia á glicosa
- hemoglobina glicada,
- corpos de cetonas no sangue e na orina.
Perigo de infección para tales nenos. Móstrase inmunoprofilaxis usando interferón e inmunocorrectores. Antes do nomeamento de inmunostimulantes, vacinas e soros, é necesario un exame completo, incluídas as probas de estrés.
Dado que a inflamación autoinmune é un factor de desenvolvemento principal, a ciclosporina prescríbese cando se detectan anticorpos en altas concentracións. Co inicio precoz de tal terapia, nalgúns casos é posible parar o desenvolvemento da enfermidade ou atrasar a aparición dos primeiros síntomas durante moito tempo.
Outro factor que provoca trastornos metabólicos é a alimentación artificial de nenos. Isto é debido a que a proteína do leite de vaca é similar na estrutura ás proteínas do páncreas. Isto leva ao feito de que as células inmunes non recoñecen o tecido illote como propio e comezan a destruílo. Polo tanto O leite materno é crucial para os nenos con predisposición xenética á diabetes.
Nos homes, o máis significativo na prevención de enfermidades é alimento con restrición de alimentos graxos de orixe animal, alimentos fritos, graxos e picantes, bebidas alcohólicas.
Comeza a prevención primaria da diabetesidentificar factores predispoñentes:
- herdanza
- exceso de peso corporal
- enfermidades concomitantes
- malos hábitos
- idade
- planificación do embarazo
- tolerancia á glicosa deteriorada
Se o paciente é un dos grupos de risco, móstraselle:
- a exclusión de hidratos de carbono simples (azucre e fariña branca), a restrición de graxas animais,
- actividade física regular, a duración mínima é de 150 minutos. por semana. As clases deben ser viables,
- normalización do peso corporal. Para ela, cómpre calcular o contido calórico da dieta, tendo en conta os custos de enerxía, o índice glicémico, pasar un día de xaxún unha vez á semana,
- redución do estrés: dominar métodos de relaxación, exercicios de respiración, ioga,
- prevención do contacto con pacientes durante epidemias,
- deixar de fumar e beber alcohol.
A profilaxis secundaria aplícase a pacientes con diabetes. O seu propósito é previr ou retrasar o desenvolvemento de complicacións vasculares e nerviosas. Para iso, debes:
- Control da glicosa no sangue
controlar constantemente o nivel de glicosa no sangue, hemoglobina glicada, - maximice os indicadores do metabolismo de hidratos de carbono e graxas como recomendado, mantén un nivel normal de presión arterial,
- cumprir estrictamente as regras de nutrición,
- Axuste puntual da dose de insulina e comprimidos para reducir o azucre, con descompensación da diabetes ou enfermidades graves dos órganos internos (independentemente do tipo), indícase unha insulina terapia intensificada.
A prevención da diabetes terciaria úsase en caso de complicacións da enfermidade:
- retinopatía (dano na retina)
- nefropatía (alteración da función renal),
- neuropatías (pé diabético, disfuncións autonómicas),
- anxiopatías (diminución do fluxo sanguíneo cara ás extremidades, órganos internos e cerebro).
Medidas preventivas xerais:
- estar baixo a supervisión dun endocrinólogo e especialistas relacionados (optometrista, nefrólogo, cardiólogo, neuropatólogo),
- non violar os termos do exame previsto e autocontrol da glicemia, presión arterial,
- compensar con drogas os cambios no metabolismo de hidratos de carbono e graxas,
- realizar cursos de tratamento oportuno nun hospital, incluídos cirúrxicos, de rehabilitación en institucións sanitarias, a falta de contraindicacións,
- excluír calquera trastorno dietético, malos hábitos.
A dieta para trastornos metabólicos é unha base obrigatoria para unha prevención eficaz. Se os diabéticos precisan ter en conta a cantidade de hidratos de carbono (unidades de pan) para calcular a dose de insulina, o índice glicémico, entón para outros pacientes con predisposición á enfermidade, basta con eliminar os alimentos prohibidos do menú. Estes inclúen:
- pastelería de manteiga ou pastelería, pan de fariña branca,
- galletas, gofres, pastel ou pastelería,
- azucre, doces, mel,
- bebidas alcohólicas con azucre,
- zumes embutidos, néctar, gaseosa,
- compotas, conservas, xaropes,
- xeados, sobremesas,
- lanches, galletas, patacas fritas, comida rápida,
- datas, pasas, uvas, figos,
- salsas compradas, alimentos preparados, conservas,
- pasta, arroz branco, sêmola,
- afumado e salgado de peixe
- carne graxa, comidas, embutidos,
- o queixo cottage é superior ao 9% de graxa, a crema agria e a crema do 10%.
A fonte de proteínas son as aves de curral e magro. Son fervidos ou cocidos, comidos con ensaladas de verduras frescas. Bebidas de leite azedo caseras recomendadas, queixo cottage de contido moderado en graxa. Carbohidratos: de froitas, cereais de cereais integrais, vexetais. Con tendencia ao estreñimiento, o salvado ao vapor é útil en gachas ou produtos lácteos.
Lea este artigo
Primeiro tipo
Máis a miúdo nenos e mozos están enfermos.Moitas veces, as primeiras manifestacións prodúcense despois da infección: orellas, gripe, hepatite, rubéola. Como pulo para o desenvolvemento, pode envelenar con medicamentos, toxinas, pesticidas.
Calquera destes factores desencadea un proceso autoinmune, como resultado dos cales se forman anticorpos no corpo contra as células do seu propio páncreas. Isto leva á súa destrución e á falta absoluta de insulina. As manifestacións da enfermidade prodúcense coa destrución case completa do tecido de illote funcionante.
E aquí hai máis información sobre a diabetes nos nenos.
Segundo tipo
Predomina na maioría dos pacientes, supón case o 90% de todos os casos. Entre todas as razóns para o seu desenvolvemento, a obesidade vén primeiro. As violacións do metabolismo de hidratos de carbono e graxas son mutuamente gravosas, o que conduce á aparición rápida de complicacións vasculares.
O principal mecanismo para a aparición de trastornos metabólicos é a adquisición de resistencia á insulina. É dicir, prodúcese unha cantidade suficiente de insulina, pero os tecidos perden sensibilidade a ela. A perda de capacidade para responder á excreción hormonal predispón:
- aterosclerose
- hipertensión arterial sintomática,
- a miúdo situacións recorrentes de estrés
- a falta de fibra na dieta, o predominio de alimentos en carbohidratos (produtos de fariña e doces,
- uso prolongado de medicamentos que violan os procesos metabólicos - prednisona e análogos, diuréticos, algúns medicamentos, a continuación, presión, levotiroxina, antitumoral,
- inflamación do páncreas,
- síndrome do ovario poliquístico,
- cambios no corpo relacionados coa idade despois de 50 anos.
Medidas de prevención da diabetes
Dependendo da idade do paciente e do xénero, hai algunhas diferenzas ás que debes prestar atención á hora de planificar actividades para previr a diabetes.
Ademais dos factores comúns de risco para as mulleres, o risco de diabete aumenta durante o embarazo. Isto débese á liberación da placenta das hormonas contra-hormonais (inhiben a acción da insulina). Esta diabetes chámase diabetes gestacional e maniféstase durante o período de parto, pero con violacións das recomendacións sobre nutrición e actividade física, transfórmase coa diabetes mellitus típica.
Para previr o seu desenvolvemento debería:
- pegarse a unha dieta
- controlar estrictamente o peso corporal, en caso de exceso, asegúrese de reducir á normalidade,
- polo menos 5 veces por semana para facer exercicios terapéuticos, camiñar, nadar, correr levemente,
- eliminar os factores de estrés
- renuncia aos malos hábitos
Na infancia, o primeiro tipo de enfermidade é a diabetes dependente da insulina. Dado que aparece naquelas familias onde un ou ambos pais teñen diabetes ou hai unha enfermidade en parentes de sangue, entón o neno móstralle a proba:
- anticorpos para o tecido pancreático,
- insulina, péptido C e proinsulina,
- tolerancia á glicosa
- hemoglobina glicada,
- corpos de cetonas no sangue e na orina.
Perigo de infección para estes nenos. Móstrase inmunoprofilaxis usando interferón e inmunocorrectores. Antes do nomeamento de inmunostimulantes, vacinas e soros, é necesario un exame completo, incluídas as probas de estrés.
Dado que a inflamación autoinmune é un factor de desenvolvemento principal, a ciclosporina prescríbese cando se detectan anticorpos en altas concentracións. Co inicio precoz de tal terapia, nalgúns casos é posible parar o desenvolvemento da enfermidade ou atrasar a aparición dos primeiros síntomas durante moito tempo.
Outro factor que provoca trastornos metabólicos é a alimentación artificial de nenos. Isto é debido a que a proteína do leite de vaca é similar na estrutura ás proteínas do páncreas. Isto leva a que as células inmunes non recoñezan o tecido illote como propio e comezan a destruílo. Por iso, para os nenos con predisposición xenética á diabetes, o leite materno é extremadamente importante.
A lactación materna
O máis significativo na prevención da enfermidade é a nutrición coa restrición de produtos animais graxos, alimentos fritos, graxos e picantes, así como as bebidas alcohólicas. O alcohol etílico non só cambia a resposta do corpo a hidratos de carbono tomados, senón que perturba o fígado, que é un órgano que pode afectar a concentración de glicosa no sangue.
Hai un perigo especial ao tomar viños doces, licores, licores e cócteles con azucre. Levan a cambios bruscos na glicosa, dificultades para seleccionar unha dose de drogas para reducir o azucre. Se é adicto ao alcol, o risco de complicacións neurolóxicas da enfermidade aumenta drasticamente.
Tipos de medidas preventivas
Para evitar o desenvolvemento da diabetes, as súas consecuencias, desenvolvéronse varias etapas de prevención.
Está dirixido a reducir o risco de diabete. Para ela identifícanse factores predispoñentes:
- herdanza
- exceso de peso corporal
- enfermidades concomitantes
- malos hábitos
- idade
- planificación do embarazo
- tolerancia á glicosa deteriorada
Se o paciente é un dos grupos de risco, móstraselle:
- a exclusión de hidratos de carbono simples dos alimentos (azucre e fariña branca) e a restrición de graxas animais,
- actividade física regular. A duración mínima das cargas por semana é de 150 minutos. As clases deben ser viables, con boa tolerancia, a intensidade aumenta gradualmente,
- normalización do peso corporal. Para iso, cómpre calcular o contido calórico da dieta, tendo en conta os custos enerxéticos individuais, ter en conta o índice glicémico (a capacidade de aumentar drasticamente os niveis de glicosa), pasar un día en xaxún unha vez á semana,
- redución do estrés: dominar métodos de relaxación, exercicios de respiración, ioga,
- prevención do contacto con pacientes durante epidemias,
- deixar de fumar e beber alcohol.
Mira o vídeo sobre prevención da diabetes:
Aplícase a aqueles pacientes que xa teñen diabetes. O seu propósito é previr ou retrasar o desenvolvemento de complicacións vasculares e nerviosas. Para iso, debes:
- controlar constantemente o nivel de glicosa no sangue, hemoglobina glicada,
- maximice os indicadores do metabolismo de hidratos de carbono e graxas como recomendado, mantén un nivel normal de presión arterial,
- adhírense estrictamente ás regras de nutrición, xa que ao consumir alimentos prohibidos, o contido de glicosa aumenta rapidamente e o efecto dos medicamentos prodúcese ao cabo dun tempo,
- Axuste puntual da dose de insulina e comprimidos para reducir o azucre no sangue, con descompensación de diabetes ou enfermidades graves dos órganos internos (independentemente do tipo), indícase unha insulina terapia intensificada.
Úsase en caso de complicacións da enfermidade:
- retinopatía (dano na retina)
- nefropatía (alteración da función renal),
- neuropatías (pé diabético, disfuncións autonómicas),
- angiopatía (diminución do fluxo sanguíneo cara ás extremidades, órganos internos e cerebro).
Cada un dos efectos da diabetes pode ter efectos irreversibles. Para evitalos, debes:
- estar baixo a supervisión dun endocrinólogo e especialistas relacionados (optometrista, nefrólogo, cardiólogo, neuropatólogo),
- non violar os termos do exame previsto e autocontrol da glicemia, presión arterial,
- compensar os cambios no metabolismo de carbohidratos e graxas coa axuda dunha terapia complexa con fármacos,
- realizar cursos de tratamento oportuno nun hospital, incluídos cirúrxicos, de rehabilitación en institucións sanitarias, a falta de contraindicacións,
- excluír calquera trastorno dietético, malos hábitos.
Prevención da diabetes
A nutrición para trastornos metabólicos é unha base obrigatoria para unha prevención eficaz. Se os diabéticos precisan ter en conta a cantidade de hidratos de carbono (unidades de pan) para calcular a dose de insulina, o índice glicémico, entón para outros pacientes con predisposición á enfermidade, basta con eliminar os alimentos prohibidos do menú. Estes inclúen:
- pastelería de manteiga ou pastelería, pan de fariña branca,
- galletas, gofres, pastel ou pastelería,
- azucre, doces, mel,
- bebidas alcohólicas con azucre,
- zumes embutidos, néctar, gaseosa,
- compotas, conservas, xaropes,
- xeados, sobremesas,
- lanches, galletas, patacas fritas, comida rápida,
- datas, pasas, uvas, figos,
- salsas compradas, alimentos preparados, conservas,
- pasta, arroz branco, sêmola,
- afumado e salgado de peixe
- carne graxa, comidas, embutidos,
- o queixo cottage é superior ao 9% de graxa, a crema agria e a crema do 10%.
A fonte de proteínas son as aves de curral e o magro. Son fervidos ou cocidos, comidos con ensaladas de verduras frescas. Bebidas de leite azedo caseras recomendadas (de cultivos de inicio e leite), queixo de graxa moderada. Os carbohidratos necesitan obter froitas, cereais de cereais integrais, vexetais. Con tendencia ao estreñimiento, o salvado ao vapor é útil en gachas ou produtos lácteos.
A prevención da diabetes implica a identificación de factores de risco en pacientes. Se hai predisposición, recoméndase dieta, actividade física, exame regular, rexeitamento de malos hábitos. Nos nenos, a detección precoz de anticorpos contra o tecido pancreático é importante a corrección da inmunidade.
E aquí hai máis información sobre o medicamento Metformin para a diabetes.
Os bebés só precisan amamantar. Para o segundo tipo de enfermidade, o foco principal é a nutrición adecuada, reducindo o exceso de peso. Para evitar complicacións da diabetes e a súa progresión só é posible coa corrección do azucre no sangue.
É posible realizar tratamentos alternativos para a diabetes en xeral tanto para o tipo 1 como para o tipo 2. Non obstante, só está suxeito a terapia con drogas continuadas. Que métodos se poden usar? Que remedios son recomendados para persoas maiores?
Prevén as complicacións da diabetes independentemente do seu tipo. É importante nos nenos durante o embarazo. Existen complicacións primarias e secundarias, agudas e tardías na diabetes tipo 1 e tipo 2.
A metformina adoita prescribirse para a diabetes tipo 2. Non obstante, o uso de tabletas está permitido incluso con fins de prevención. A dosificación da droga está seleccionada individualmente. Sobre o efecto do medicamento Metformin, canto tempo para tomalo, lea no noso artigo.
Moitas veces o nacemento de fillos de pais con diabetes leva a que están enfermos de enfermidade. As razóns poden estar en enfermidades autoinmunes, a obesidade. Os tipos divídense en dous: o primeiro e o segundo. É importante coñecer as características dos mozos e adolescentes para diagnosticar e prestar asistencia puntual. Hai prevención do nacemento de nenos con diabetes.
Se se establece diabetes tipo 2, o tratamento comeza cun cambio na dieta e nas drogas. É importante seguir as recomendacións do endocrinólogo para non agravar a afección. Que novas drogas e medicamentos para a diabetes tipo 2 presentou?
Capítulo 10. DIABETES MELLITUS: EPIDEMIOLOXÍA, FACTORES DE RISCO, PREVENCIÓN
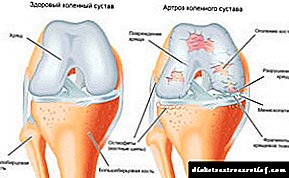
A diabetes mellitus (DM) é un grupo de enfermidades metabólicas (metabólicas) caracterizadas por hiperglicemia, que se desenvolven como consecuencia dunha deficiencia absoluta ou relativa de insulina e tamén se manifestan por glucosuria, poliuria, polidipsia, lípidos (hiperlipidemia, dislipidemia), trastornos de proteínas (disproteinemia) e minerais (por exemplo, hipokalemia). ) intercambios e desenvolvemento de complicacións.
A diabetes mellitus é un importante problema médico e social e está entre as prioridades dos sistemas nacionais de saúde de todos os países do mundo.Segundo a comisión de expertos da OMS, ata o momento, máis de 60 millóns de persoas no mundo sofren diabete, esta cifra aumenta entre un 6 e un 10% anual e duplícase cada 10-15 anos. En termos de importancia, esta enfermidade é inmediatamente despois das enfermidades cardíacas e oncolóxicas.
Máis de 3 millóns de pacientes con diabetes están rexistrados oficialmente en Rusia. Non obstante, os resultados do control e estudos epidemiolóxicos demostran que o seu número non é inferior a 9-10 millóns. Isto significa que para un paciente identificado hai 3-4 non detectados. Cada ano detéctanse en Rusia máis de 130 mil casos de diabetes mellitus. Ademais, uns 6 millóns de rusos están en estado de prediabetes. Isto significa que a persoa aínda non está enferma, pero o seu azucre no sangue xa está por encima do normal. Isto aumenta significativamente o risco de desenvolver diabete e enfermidades cardiovasculares en comparación con persoas que teñen niveis normais de azucre no sangue. Os custos da loita contra a diabetes e as súas complicacións nos países desenvolvidos representan polo menos un 10-15% dos orzamentos sanitarios. Segundo IDF, o custo do tratamento e prevención da diabetes en todo o mundo ascendeu en 2007 a 232 millóns de dólares estadounidenses, e en 2025 aumentará ata 302,5 millóns de dólares estadounidenses. En Rusia, preto do 15% do orzamento sanitario total tamén se gasta en diabetes, que é de aproximadamente 300 millóns de rublos ao ano. Ao mesmo tempo, o 80% dos custos destínase á loita contra as complicacións da diabetes, que se pode evitar mediante a detección precoz e o tratamento adecuado da enfermidade. Os custos indirectos da diabetes - perda de produtividade e incapacidade temporal, discapacidade, xubilación anticipada e mortalidade prematura - son xeralmente difíciles de medir. Por outra banda, a enfermidade cada vez vai "cada vez máis nova" afectando cada vez a máis persoas menores de 40 anos.
O rápido aumento da incidencia da diabetes tipo 2 é as consecuencias negativas do desenvolvemento da nosa civilización. A globalización supuxo un cambio significativo no modo de vida tradicional en todos os países, sen excepción, estendendo a industria de produtos semi-acabados e comida rápida, perturbando a estrutura dunha alimentación humana óptima. A aceleración do ritmo de vida, un aumento das tensións psicolóxicas leva a que as persoas estean nun estado de estrés constante, que non só afecta negativamente ao corpo, senón que tamén require que estea "atascado" constantemente con calorías adicionais. A persoa moderna ten unha actividade física mínima, tan necesaria para a prevención de moitos problemas de saúde. Naquel momento, existe a urxencia de unir as forzas das estruturas do estado, médicos, científicos, etc. para abordar moitas das cuestións que xorden na prevención da diabetes.
Diabetes tipo I - unha enfermidade crónica causada pola deficiencia absoluta de insulina debido á produción insuficiente de páncreas (RV), que conduce a unha hiperglicemia persistente e ao desenvolvemento de complicacións. A frecuencia de detección é de 15: 100000 da poboación. A idade predominante son os nenos e adolescentes. Un grupo separado de diabetes tipo I está representado por pacientes nos que se desenvolveu aos 35-75 anos e que se caracteriza pola presenza de autoanticorpos a varios antíxenos do illote pancreático. Dadas as características clínicas deste tipo de diabetes e a presenza de anticorpos citoplasmáticos e outros no soro sanguíneo de tales pacientes, chamouse tipo de CDI latente (LADA, latentautoimmunediabetesinadults). O LADA caracterízase por un lento deterioro do perfil metabólico e a presenza no soro sanguíneo, ademais dos anticorpos citoplasmáticos, de autoanticorpos para a glutamato descarboxilase.
Diabetes tipo II - unha enfermidade crónica causada por unha relativa deficiencia de insulina (a sensibilidade dos receptores de tecidos dependentes da insulina á insulina é reducida) e que se manifesta por hiperglicemia crónica co desenvolvemento de complicacións características.A diabetes tipo II representa o 90% de todos os casos de diabetes. Frecuencia de aparición - 300: 100000 da poboación. A idade prevalente supera os 40 anos. O xénero predominante é a feminina. Os factores de risco son xenéticos e obesidade. A enfermidade caracterízase pola presenza de dous defectos fisiopatolóxicos fundamentais: a resistencia á insulina e a insuficiencia da función das células β para superar a resistencia á insulina aumentando o nivel de insulina.
O termo "prediabetes", usado tradicionalmente na literatura inglesa, combina condicións como a glucosa de xaxún prexudicada (5,5-6,9 mmol / L), a tolerancia á glucosa deteriorada (7,8-11,0 mmol / L) e a síndrome metabólica, segundo os criterios do Terceiro Programa Nacional de Educación sobre o Colesterol NCEP e ATPIII (Panel de Tratamento de Adultos).
O diagnóstico da síndrome metabólica establécese mediante unha combinación de tres ou máis criterios, que inclúen:
- A obesidade visceral observada cando se supera a circunferencia abdominal (cintura) para os homes> 102cm, para as mulleres> 88cm,
- Baixar o colesterol HDL (en homes de 135/85 mm. ou tomar medicamentos antihipertensivos)
–– polo nivel de glicemia venosa de plasma> 6,1 mmol / l.
Para unha comprensión correcta da diabetes, débese entender ben o seguinte:
1. A SD pola súa natureza é heteroxénea, non é un, senón un grupo enteiro de enfermidades metabólicas que difiren significativamente en prevalencia, etioloxía, patoxénese e manifestacións clínicas.
2. A pesar da heteroxeneidade, todos os casos de diabetes presentan unha manifestación común: unha hiperglicemia diagnóstica significativa que, a falta dun tratamento adecuado, ten un carácter permanente e permanente. A diferenza da hiperglucemia provocada pola situación (estresante), a eliminación dun factor provocador (recuperación dunha enfermidade ou lesión aguda, a consecución da remisión de enfermidades crónicas concomitantes, etc.) non devolve o azucre no sangue á norma fisiolóxica.
3. Cando a diabetes se viola, non só os carbohidratos, senón tamén moitos outros tipos de metabolismo (graxas, proteínas, minerais, etc.). Isto leva a danos xeneralizados nos vasos sanguíneos, nervios periféricos, sistema nervioso central (SNC), así como cambios patolóxicos en case todos os órganos e tecidos.
Factores de risco para a diabetes
A pesar de que ata o momento non se identificaron causas únicas de diabetes, hai chamados factores de risco para o desenvolvemento desta enfermidade. Os factores de risco son unha combinación de factores predispoñentes. Coñecelos axuda nalgúns casos a facer unha previsión do curso e desenvolvemento da enfermidade, e ás veces a retrasar ou previr a aparición de diabetes. A este respecto, paga a pena considerar por separado os factores de risco para o desenvolvemento de tipos de diabetes mellitus.
Factores de risco para a diabetes tipo 1
A diabetes tipo 1 representa aproximadamente entre o 5-10% de todos os casos de diabetes. Na gran maioría dos casos, o médico está a tratar unha forma inmune mediada dunha enfermidade tipo 1.
Patoxénese da forma inmune mediada da diabetes tipo 1:
2. Disparar (lanzar) procesos autoinmunes.
3. A etapa dos procesos inmunes activos.
4. Unha diminución progresiva da secreción de insulina estimulada na glicosa (atenuación dun pico temperán na secreción de insulina estimulada na glicosa). Non obstante, estes trastornos teñen natureza subclínica e o nivel de glicemia e tolerancia á glicosa en pacientes nesta etapa da enfermidade permanecen dentro dos límites normais.
5. Diabetes mellorar ou manifestar clínicamente. Coa destrución de máis do 90% das células beta pancreáticas, prodúcese unha diminución significativa da secreción de insulina para o organismo, o que conduce á manifestación (manifestación clínica) da diabetes tipo 1. A manifestación da diabetes adoita provocarse por factores de estrés adicionais (enfermidade concomitante, trauma, etc.).
6. Destrución completa das células beta.
Factores de risco para a diabetes tipo 1
● É coñecido o papel da herdanza no desenvolvemento da forma mediada por inmunidade de diabetes tipo 1. Unha clara dependencia do risco de desenvolver esta forma de diabetes da presenza dalgúns antíxenos de histocompatibilidade no paciente (B8, B15, DR3, DR4, etc.). Non obstante, cómpre salientar que neste caso non é a enfermidade en si a que se herda, senón as características do sistema inmune que, en determinadas condicións, poden desencadear (desencadear) reaccións autoinmunes que destrúen as células beta dos illotes de Langerhans e provocan o desenvolvemento da diabetes. É por iso que os xemelgos homocigotos, a pesar da identidade case completa do seu xenotipo, só no 50-60% dos casos sofren simultaneamente a forma inmuno mediada de diabetes tipo 1. Noutras palabras, sen a acción de certos factores iniciadores (desencadeantes, desencadeantes), é posible que unha predisposición xenética non se realice nunha forma clínicamente explícita (manifesta) de diabetes.
A pesar dos longos anos de estudo, aínda non hai unha ollada inequívoca aos desencadeantes do desenvolvemento da diabetes tipo 1, que inclúen os seguintes factores externos:
● Infeccións virais (virus da rubéola, Coxsackie B, papeiras). De maior importancia son as infeccións virais que o neno leva no útero (establécese a relación entre o desenvolvemento de T1DM e a rubéola conxénita; este é o único factor ambiental claramente asociado á diabetes mellitus tipo 1). Os virus non só poden ter un efecto citolítico directo sobre as células beta do páncreas, senón que (debido á persistencia do virus nas células), provocan o desenvolvemento de reaccións autoinmunes que destruen os illotes de Langerhans. Ademais, convén salientar que a vacinación, ao contrario da opinión existente, non aumenta o risco de desenvolver DM1, do mesmo xeito que o momento da vacinación estándar na infancia non afecta ao desenvolvemento de diabetes tipo 1.
● Factor nutricional (por exemplo, introdución precoz do leite de vaca na dieta dun bebé). Quizais isto débese á acción da proteína do leite de vaca, que forma parte da fórmula infantil, así como á inmadureza funcional do tracto gastrointestinal do bebé, o que non permite proporcionar unha barreira fiable á proteína estranxeira.
● Outro factor que contribúe é o estrés. O seu papel no desenvolvemento da diabetes tipo 1 non é tan evidente. Descríbese o fenómeno de hiperglucemia transitoria (é dicir, transitoria) en nenos e nenas fronte aos antecedentes dunha situación estresante severa. Ademais, ao eliminar a situación estresante, o nivel de glicosa no sangue volve á normalidade e un exame adicional (determinación do nivel de anticorpos específicos) non revela ningunha desviación da norma. Pero é importante recordar que ao principio da diabetes mellitus tipo 1, o estrés pode realmente manifestar unha enfermidade, polo tanto, é necesario un exame preciso.
Non todas as persoas que tiveron unha infección viral ou que son alimentadas con fórmulas infantís desenvolven unha forma inmune mediada de diabetes tipo 1. Para que isto suceda, é necesaria unha combinación desfavorable dunha serie de factores e, en primeiro lugar, a presenza dunha predisposición hereditaria.
Factores de risco para a diabetes tipo 2
Un dos principais factores de risco para a diabetes tipo 2 é a herdanza. A presenza de diabetes tipo 2 en parentes próximos (pais, irmáns) aumenta a posibilidade de desenvolver esta enfermidade en humanos. Así, ante a presenza de T2DM nun dos pais, a probabilidade de herdanza da enfermidade por parte do neno é do 40%.
Moitos outros factores de risco para o desenvolvemento desta enfermidade adquire unha persoa ao longo da vida. Inclúen:
● Idade de 45 anos e máis. Aínda que a diabetes tipo 2 pode ocorrer a calquera idade, a gran maioría dos pacientes enferman despois dos 40 anos. Ademais, co aumento da idade, a incidencia da diabetes tipo 2 aumenta.Entón, se entre os europeos en xeral a prevalencia de diabetes tipo 2 é dun 5-6%, entón entre os pacientes maiores de 75 anos esta patoloxía prodúcese nuns 20% dos casos. Este feito explícase facilmente, xa que canto maior sexa o paciente, maior será a probabilidade de esgotamento e apoptose de células beta do seu páncreas e a formación de deficiencia de insulina,
● prediabetes: glicosa sanguínea en xaxún deteriorada, tolerancia á glicosa deteriorada
● Hipertensión arterial - indicadores da presión arterial - 140 / 90mmrt.st. e superior, independentemente de se unha persoa toma drogas que diminúen a presión arterial ou non,
● exceso de peso corporal e obesidade (índice de masa corporal superior a 25kg / m2) - ademais do IMC, o factor de risco para desenvolver diabete tipo 2 é un indicador alto da circunferencia da cintura (medida baixo o bordo inferior dos bordes por encima do ombligo). Homes: o risco de diabete é alto cunha circunferencia de cintura de 94-102 cm, se a cifra é superior a 102 cm, o risco é moi alto. Mulleres: o risco de diabete é alto cunha circunferencia de cintura de 80-88 cm, se o indicador é superior a 88cm, entón o risco é moi alto O exceso de peso e a obesidade son os factores de risco máis significativos para o desenvolvemento de diabete, senón tamén de hipertensión arterial,
● nutrición diabetogénica - é coñecido o papel dunha alimentación sistemática, o abuso de restaurantes de comida rápida no desenvolvemento da diabetes tipo 2. Non obstante, a composición cualitativa do alimento tamén é esencial. Así, en experimentos con animais, está demostrado o efecto diabetogénico dos alimentos graxos (lipotoxicidade). A maior acumulación de ácidos graxos nos illotes do páncreas leva a unha aceleración da apoptose nas células beta, e outros mecanismos de lipotoxicidade son posibles. A baixa inxestión de fibra, un exceso significativo do requirimento calórico diario requirido, unha alta carga glicémica pode predispoñer ao desenvolvemento da diabetes,
● A síndrome do ovario poliquístico (PCOS) ocorre nun 1% das mulleres en idade reprodutiva e aumenta significativamente o risco de trastornos do metabolismo dos carbohidratos: o 30% das mulleres con GDM ten NTG e preto do 10% ten diabetes tipo 2. Ademais, a presenza de PCOS en 3 veces aumenta o risco de sufrir un virus,
● enfermidades cardiovasculares de orixe aterosclerótico,
Un aumento do nivel de triglicéridos no sangue (≥2,82 mmol / L) e unha diminución do nivel de lipoproteínas de alta densidade (≤0,9 mmol / L),
● diabetes gestacional transferido (GDM) - diabetes, manifestada por primeira vez durante o embarazo ou o nacemento dun bebé que pesa máis de 4 kg,
● actividade física habitualmente baixa,
Condicións clínicas asociadas a resistencia á insulina severa (por exemplo, obesidade grave, acantose negra - hiperpigmentación da pel),
● trastorno do sono: a duración do sono é inferior a 6 horas e máis de 9 horas poden asociarse a un maior risco de padecer diabete,
● diabetes inducida por drogas ou produtos químicos que contribúen á hiperglicemia ou ao aumento de peso:
Adrenomiméticos alfa e beta
–Alfa-interferón, etc.
● depresión: algúns estudos demostraron un maior risco de desenvolver diabetes tipo 2 en persoas con depresión,
● estado socioeconómico baixo (SES): mostra a asociación entre o SES e a gravidade da obesidade, o tabaquismo, o BCV e a diabetes,
● trastornos do desenvolvemento intrauterino: individuos con peso alto ao nacer (> 4.000 g) e baixo (94 cm en homes e> 80 cm en mulleres), antecedentes familiares de diabetes, idade> 45 anos, hipertensión arterial e outras enfermidades cardiovasculares. , diabetes gestacional, o uso de drogas que contribúen á hiperglicemia ou aumento de peso.
● Podes usar cuestionarios sinxelos.
Avaliación de riscos
A avaliación de riscos realízase a partir de:
● Medición do nivel de glicosa (para a comprobación da diabetes mellitus posiblemente existente ou doutras categorías de hiperglicemia),
- determinación da glicemia en xaxún,
- proba de tolerancia oral á glicosa (PGTT) con 75 g de glicosa se é necesario (especialmente para a glicosa 6,1 - 6,9 mmol / l no estómago baleiro).
● Valoración doutros factores de risco cardiovascular, especialmente en persoas con prediabetes.
Redución de riscos
–Cambios de estilo de vida activos:
● Perda de peso: nutrición moderadamente hipocalórica cunha limitación predominante de graxas e hidratos de carbono simples. As dietas moi baixas en calor dan resultados a curto prazo e non son recomendables. A fame está contraindicada. Nas rúas con aposta previa, o obxectivo é unha diminución do peso corporal nun 5-7% da inicial.
● Actividade física regular de intensidade moderada (andar rápido, nadar, andar en bicicleta, bailar) durante polo menos 30 minutos na maioría dos días da semana (polo menos 150 minutos por semana).
–– A terapia farmacéutica é posible se non se consegue a redución desexada no peso corporal e / ou a normalización do metabolismo dos carbohidratos cun cambio de estilo único.
- A falta de contraindicacións en individuos cun risco moi alto, pódese considerar a utilización de Metformin 250-850 mg 2 veces ao día (dependendo da tolerabilidade), especialmente en persoas menores de 60 anos cun IMC> 30 kg / m2 e glicosa plasmática en xaxún> 6,1 mmol / l.
- En caso de boa tolerancia, tamén se pode considerar o uso de Acarbose (o medicamento está aprobado na Federación Rusa para a prevención do T2DM).
Nota En Rusia, non se rexistra a prevención do T2DM como indicador para o uso do medicamento Metformin.
Prevención Terciaria Está dirixido a previr e inhibir o desenvolvemento de complicacións da diabetes. O seu principal obxectivo é previr a discapacidade e reducir a mortalidade.
Nas condicións actuais o sistema do servizo diabético dispensario debería proporcionar a oportunidade a cada paciente de manter un estado de compensación estable da enfermidade para evitar complicacións específicas tardías da diabetes. Isto só é posible se o autocontrol da enfermidade se introduce na práctica sanitaria. En relación a isto, todos os pacientes con diabetes (en nenos pequenos - pais) deben ser adestrados no método de autocontrol nunha escola especial para pacientes con diabetes. Por iso, o problema urxente do servizo moderno de diabetes é o despregamento dunha rede de tales escolas en todo o país. Nos últimos anos, no noso país o traballo para crear tales escolas foi moi activo.
Tarefas de recoñecemento médico de pacientes con diabetes:
● Asistencia na creación dun réxime diario para o paciente, incluíndo todas as medidas terapéuticas e as máis adecuadas ao modo de vida habitual da familia.
● Seguimento sistemático de pacientes con diabetes e realización sistemática de recoñecementos médicos.
● Implementación puntual de medidas terapéuticas e preventivas dirixidas a restaurar e manter o benestar e a capacidade de traballo dos pacientes.
● Asistencia en orientación profesional, recomendacións para o emprego de pacientes, segundo indicacións - realización dun exame laboral.
● Prevención de emerxencias agudas.
● Prevención e detección puntual de anxiopatías, neuropatías, outras complicacións da diabetes e o seu tratamento.
Cómpre salientar que a aplicación minuciosa de recomendacións sobre a prevención primaria da diabetes permítenos confiar na súa eficacia nun 80-90% dos casos en persoas con diabetes mellitus potencial. Unha terapia adecuada para a diabetes mellitus permite aos pacientes retrasar o desenvolvemento de complicacións durante décadas e aumentar a súa esperanza de vida ata o nivel da esperanza de vida media da poboación do país.
TAREFAS DE PROBA DE MOSTRA
Indique unha resposta correcta
1. O efecto positivo da actividade física para a prevención da diabetes débese a todo, salvo a:
a) permite desfacerse rapidamente dos hidratos de carbono
b) contribúe á normalización do metabolismo
c) reduce a sensibilidade do tecido pancreático á insulina
g) axuda a reducir o exceso de peso corporal
2. Os factores de risco para a diabetes mellitus tipo 2 son todos menos:
b) unha diminución do nivel de lipoproteínas de baixa densidade
d) actividade física habitualmente baixa,
3. As medidas de prevención primaria da diabetes tipo 2 non inclúen:
a) a identificación de trastornos precoz do metabolismo dos carbohidratos
b) perda de peso en persoas con sobrepeso
d) aumento da actividade física
OBXECTIVO SITUATIVO
Unha muller ten 47 anos, cunha altura de 167cm, ten un peso corporal de 82kg. Da anamnesis sábese que sempre foi sa. Os pais teñen sobrepeso, a nai ten hipertensión e diabetes. Ten un fillo que ao nacer pesaba 4.900 g. Intenta limitar a inxestión de carbohidratos, pero non segue unha dieta. Padece piodermia cutánea.
Obxectivamente: deposición de graxa principalmente no abdome, cintura pélvica. Pulmóns: non se detectou patoloxía. Os sons do corazón son claros e rítmicos. Pulso 66 ritmos / min, rítmico, cheo. OLEIRO - 125 / 85mmrt.st. O abdome na palpación é suave, indolor.
Análise bioquímica do sangue: glicosa en sangue - 5,1 mmol / L, colesterol total - 5,8 mmol / L.
ASIGNACIÓN
1. Interprete os antecedentes médicos, os resultados físicos e de laboratorio do exame do paciente.
2. Ten a paciente factores de risco para a súa diabetes? Cales son os factores de risco.
Prevención da diabetes
A diabetes tipo 1 representa menos do 9-10%. En Rusia, a incidencia deles é de 14,7 casos por cada cen mil.
Como previr a diabetes dependente da insulina: a prevención da patoloxía divídese condicionalmente en primaria, secundaria, terciaria.
Táboa 1: Niveis de medidas preventivas para a prevención da diabetes-1:
| Nivel | Etapa do desenvolvemento da patoloxía | Propósito |
| Primaria | Risco alto de hiperglicemia a nivel xenético | Evitar o desenvolvemento de danos autoinmunes |
| Secundaria | Proceso autoinmune para células beta pancreáticas | Evitar a manifestación da enfermidade |
| Terciario | Debut, síntomas detallados | Evite as complicacións, se é posible, restaure a secreción de insulina |
A prevención primaria da diabetes é máis relevante para nenos e adolescentes con alto risco de enfermidade.
Pódese avaliar con:
- xenética de consulta especializada,
- mecanografía de haplotipos HLA,
- a presenza de CD-1 en familiares de sangue.
 As probas especiais revelarán unha predisposición xenética á diabetes
As probas especiais revelarán unha predisposición xenética á diabetesPreste atención! O risco de desenvolver IDDM en presenza desta patoloxía nun dos pais ou irmáns normalmente non supera o 5-6%. Ao mesmo tempo, non se teñen en conta os familiares con diabetes tipo 2, xa que estas formas de hiperglicemia son herdadas de xeito independente entre si.
A complexidade de todas as medidas preventivas reside na falta de información sobre os factores que desencadean o proceso autoinmune no corpo. A maioría dos resultados da investigación (TEDDY, TRIGR, TrialNet Nip, etc.) son de natureza recomendable.
Entón, cal é a prevención primaria: a diabetes tipo 1 pode previrse se:
- Minimiza a posibilidade de infección con virus Coxsackie B, sarampelo, varicela, parás, CMVI (hai evidencias de que estas infeccións poden converterse en desencadeantes do proceso autoinmune).
- Exclúe a proteína do leite de vaca da nutrición de menores de 2 anos.
- Amamantou a un bebé menor de 6 meses.
- Excluír os alimentos que conteñan glute da dieta de nenos menores de 1 ano.
- Durante o embarazo e a lactación, consome unha cantidade suficiente de GIC poli-insaturado omega-3.
 A lactación materna protexe ao bebé de moitas enfermidades
A lactación materna protexe ao bebé de moitas enfermidadesA prevención secundaria da diabetes debe ser realizada por aqueles pacientes en cuxos procesos autoinmunes patolóxicos do corpo xa se desenvolveron en relación aos illotes páncreas de Langerhans.
Pódense determinar pola presenza de marcadores específicos nunha proba de sangue de laboratorio:
- ICA - anticorpos contra as células das illas do páncreas,
anti-GAD65 - AT para glutamato descarboxilase, - IAA - AT á hormona insulina,
- IA-2beta - AT á tirosina fosfatase do páncreas, etc.
 Os compoñentes patolóxicos do sangue poden determinarse no laboratorio.
Os compoñentes patolóxicos do sangue poden determinarse no laboratorio.Importante! Os anticorpos patolóxicos aparecen no sangue da enfermidade varios anos antes da manifestación da enfermidade.
Hai varios estudos clínicos sobre a administración oral de insulina a individuos con altos títulos de anticorpos de 3-45 anos co fin de reducir a destrución autoinmune do páncreas.
A prevención terciaria desta forma da enfermidade é máis usada na medicina. Para obter a máxima eficacia, débese comezar nas primeiras semanas despois do diagnóstico.
Sábese que despois da manifestación da enfermidade, preto do 10-20% das células beta pancreáticas aínda conservan a súa actividade funcional. A tarefa das medidas médicas é gardar os focos restantes e, se é posible, activar a súa rexeneración.
 É importante estimular adecuadamente o páncreas
É importante estimular adecuadamente o páncreas
Na actualidade, a prevención da diabetes terciaria inclúe varias áreas:
- Terapia específica do antíxeno consistente no uso de autoantíxenos implicados na destrución de células pancreáticas.
- A terapia específica do antíxeno, que inclúe medicamentos que bloquean os mediadores do proceso autoinmune. Entre eles están Rituximab, Anakindra, etc.
En conclusión, cabe sinalar que a pesar dos logros da ciencia médica, aínda non se desenvolveron métodos fiables e seguros para evitar o desenvolvemento de diabetes tipo 1 en pacientes con predisposición xenética.
 Inxección de insulina - Ata o de agora, o único xeito de controlar eficazmente a glicemia no IDDM
Inxección de insulina - Ata o de agora, o único xeito de controlar eficazmente a glicemia no IDDM
Prevención do T2DM
Este tipo supón ata o 90-95% de todos os casos da enfermidade. Entre as razóns para o forte aumento da súa prevalencia están:
- urbanización
- características do estilo de vida dun habitante da cidade,
- desnutrición
- aumento da prevalencia de obesidade.
 Estilo de vida "Sofá"
Estilo de vida "Sofá"A característica clínica do NIDDM, que é familiar para todos os médicos, é un curso longo e baixo de síntomas. A maioría dos pacientes nin sequera son conscientes dos cambios patolóxicos no corpo e aprenden sobre o seu diagnóstico por accidente.
 Coñeces o teu nivel de glicemia?
Coñeces o teu nivel de glicemia?
Isto é interesante. Segundo as estatísticas, para cada paciente identificado con T2DM hai 2-3 persoas con hiperglucemia que non teñen coñecemento de problemas co metabolismo dos carbohidratos.
É por iso que os exames preventivos de detección son importantes na endocrinoloxía de diagnóstico.
Proba a si mesmo: Grupos de risco de diabetes
Particularmente atentos á súa saúde deberían estar as persoas en situación de risco de NIDDM.
Entre os factores que permiten clasificar ao paciente nesta categoría inclúense:
- idade de máis de 40-45 anos,
- alto IMC, obesidade abdominal,
- historia hereditaria de diabetes,
- falta de exercicio
- tolerancia á glucosa prexudicada,
- antecedentes de diabetes gestacional ou o nacemento dun feto grande (> 4,5 kg),
- Hipertensión, enfermidade con CVD,
- dislipidemia,
- PCOS en mulleres.
Como no caso do CD-1, a prevención e o tratamento da diabetes tipo 2 en homes e mulleres consta de tres etapas.
Táboa 2: Niveis de medidas preventivas para a prevención da diabetes-2:
| Nivel | Etapa do desenvolvemento da patoloxía | Propósito |
| Primaria | Presenza de factores predispoñentes | Conservación da normoglicemia |
| Secundaria | Prediabetes | Prevención dunha manifestación dunha enfermidade |
| Terciario | SD-2 diagnosticado | Preservación da actividade funcional do páncreas, prevención do desenvolvemento de complicacións |
Dado que na etioloxía do CD-2 distínguense tanto a predisposición hereditaria coma os factores ambientais, é posible previr (ou pospoñer definitivamente) a enfermidade axustando o estilo de vida.
Unha guía de prevención para persoas con factores de risco inclúe:
- Corrección de estilo de vida e nutrición (Tódalas recomendacións do médico deben ser observadas polo paciente de por vida):
- normalización do peso corporal
- dieta hipocalórica
- unha forte restrición de hidratos de carbono e graxas facilmente digeribles na dieta,
- a presenza no menú diario de verduras frescas, froitas,
- nutrición fraccional 4-5 r / día.,
- masticación completa de alimentos,
- cumprimento dunha dieta adecuada,
- expansión do nivel de actividade física,
- apoio aos seres queridos e persoal médico.
- Segundo o médico - corrección médica da obesidade. Os medicamentos que escolle son:
- Sibutramina,
- Orlistat
- Metformina.
- Tratamento farmacológico da aterosclerose e dislipidemia. Os axentes preferidos hoxe son as estatinas (Atorvastatina, Simvastatina).
- Terapia antihipertensiva:
- Bloqueadores beta
- Diuréticos
- Inhibidores da ACE,
- Antagonistas do calcio
 Tomamos comprimidos estrictamente segundo as instrucións
Tomamos comprimidos estrictamente segundo as instruciónsIsto é interesante. A medicina alternativa tamén se demostrou ben. O medicamento baseado no concentrado de alcachofa Nerusalén é moi coñecido: a diabetes impídese baixar os niveis de azucre, fortalecer a inmunidade, adelgazar o sangue, normalizar o metabolismo e mellorar a función intestinal.
Recoméndase profilaxis secundaria a todos os pacientes con:
- glicemia alterada - cunha concentración de glicosa de 5,6-6,0 mmol / l no sangue capilar (periférico, desde o dedo);
- NTG: con azucre superior a 7,8 mmol / l 2 horas despois da administración oral de disolución glicosa.
Ademais das regras xerais para a corrección do estilo de vida, descritas na sección anterior, establécense 4 obxectivos para as persoas con prediabetes:
- perda de peso (máis do 5% do orixinal),
- redución do contido de graxa nos alimentos (debe ser inferior ao 30% do valor calórico diario, para graxas animais saturadas - menos do 10%),
- consumo regular de verduras e froitas (máis de 15 g de fibra / 1000 kcal),
- Exercicio polo menos 4 r / semana.
O seu logro permite minimizar os riscos da formación de hiperglicemia patolóxica.
Ademais, segundo as indicacións do médico, a metformina pode prescribirse con fins profilácticos.
A prevención de complicacións na diabetes mellorable é a corrección médica de hiperglicemia, dislipoproteinemia, hipertensión e outros factores de risco. Na táboa seguinte preséntanse os valores meta dos principais parámetros de laboratorio.
Táboa 3: Valores de análise de destino para CD-2:
| Nome | Indicador, mmol / l | |||||
| Azucre no sangue | Xexún - 4-7 | Despois de 2 horas p / comida - 1 | En mulleres -> 1.2 | |||
| TG |  O boletín axudaralle a aprender máis sobre as características da prevención de enfermidades. O boletín axudaralle a aprender máis sobre as características da prevención de enfermidades.Así, as medidas para evitar o desenvolvemento da diabetes inclúen estudos de cribado obrigatorio, así como a corrección do estilo de vida, da actividade física e da nutrición. A natureza epidémica do CD-2 indica a necesidade da introdución de detección precoz e prevención da enfermidade a nivel estatal. Falta de manifestacións clínicas
Ola O máis probable é que desenvolveses diabetes. A gran insidiosidade desta patoloxía reside nun longo curso asintomático: moitos pacientes aprenden sobre os cambios patolóxicos no corpo só despois do desenvolvemento de complicacións graves. Ten sorte: está diagnosticado a enfermidade a tempo. Asegúrese de contactar co seu endocrinólogo para obter un plan de acción adicional. Probabilidade de herdanza
Ola O SD-1 é herdado tanto polas liñas femininas coma polas masculinas. A probabilidade de transmisión da enfermidade de nai a futuras crías non supera o 3-7%. Podes ler máis información sobre medidas preventivas. Prevención da diabetes primaria e secundaria: prevención da diabetes e riscos para a vida
A diabetes mellitus é unha enfermidade complexa que afecta ao sistema endocrino humano. Unha característica da condición clínica dun diabético considérase un alto nivel de azucre no sangue, o que se considera unha consecuencia da ausencia completa ou falta de insulina, así como un mal funcionamento na súa interacción coas células do corpo. A insulina é unha hormona producida polo páncreas. Responde e é responsable do metabolismo, é dicir, carbohidratos, graxas e proteínas. Non obstante, a maior parte do seu efecto esténdese precisamente ao intercambio de azucres. Ademais, a glicosa é considerada a principal fonte de enerxía vital.
O procesamento de glicosa prodúcese en case todos os tecidos e órganos coa participación da insulina. Se unha persoa ten deficiencia de insulina, o médico diagnostica diabetes mellitus do primeiro tipo, se hai violacións no proceso de interacción da insulina e outras células - isto é diabetes mellitus do segundo tipo. Non obstante, en todo caso, a esencia da enfermidade segue sendo unha. En diabéticos, a glicosa acumúlase en gran cantidade no sangue sen entrar nas células do corpo. Resulta que todos os órganos, agás os independentes da insulina, quedan sen enerxía vital. Independentemente de que tipo de diabetes estea a considerarse, pódese evitar a aparición da enfermidade. O grupo de risco inclúe as seguintes categorías de persoas:
O segundo tipo de diabetes é dominante. É el quen ocorre no 95 por cento dos casos. Coñecendo os factores de risco, paga a pena entender que a prevención primaria e secundaria da diabetes considérase unha oportunidade para evitar a enfermidade e todas as súas complicacións. As fácticas difiren entre si porque a principal é evitar que a enfermidade se desenvolva en absoluto e o obxectivo secundario é evitar que se produzan complicacións en diabéticos xa existentes. Inicialmente, convén resaltar que hoxe en día existen dispositivos de diagnóstico inmunolóxico que permiten a unha persoa absolutamente sa determinar nas primeiras etapas unha tendencia á diabetes tipo 1. Por iso, é preciso coñecer o complexo de medidas que permitirán durante moito tempo aprazar o desenvolvemento da patoloxía en cuestión. A prevención primaria da diabetes tipo 1 supón a aplicación de tales medidas:
A prevención primaria da diabetes tipo 2 comeza cunha dieta especial. Neste momento, recoméndase a todos comer unha alimentación adecuada, xa que o exceso de hidratos de carbono e graxas simples contidos na maioría dos produtos leva a unha ampla gama de problemas de saúde. A dieta considérase unha medida importante do proceso preventivo global, ademais, tamén é un factor esencial que contribúe ao éxito do tratamento da enfermidade. O principal obxectivo da dieta está chamado a reducir o consumo de alimentos que conteñen hidratos de carbono. Non obstante, tamén limita o consumo de graxas animais, que son substituídas por graxas vexetais. A dieta do presunto diabético debe incluír un máximo de verduras e froitas ácidas, que conteñan moita fibra, o que inhibe a absorción de hidratos de carbono polos intestinos. Non obstante, calquera dieta fará ineficaz se unha persoa leva un estilo de vida sedentario e sedentario. Se non é posible visitar o ximnasio, só tes que deixar de lado unha hora de tempo para realizar paseos diarios con elementos de camiñar deportivo, exercicios matinais, natación ou ciclismo. Ademais, a prevención primaria da diabetes tamén está dirixida a manter un estado psicoemocional estable dunha persoa. É por iso que as persoas que pertencen á zona de risco precisan comunicarse exclusivamente con persoas agradables, fagan o que aman e tratan de evitar situacións de conflito. A diabetes mellitus é unha enfermidade endocrina que require un enfoque responsable do tratamento e da prevención de aparición. As estatísticas da Organización Mundial da Saúde cada 15 anos pódese observar un dobre aumento do número de persoas que padecen esta enfermidade. Para reducir eficazmente este indicador, todos os pacientes e persoas saudables deberían ter prevención primaria da diabetes. Como moitas persoas saben, previr unha enfermidade é o mellor xeito de tratala. Esta afirmación tamén é válida para a patoloxía do páncreas. O problema da modernidade, e de feito de toda a humanidade, é o enfoque incorrecto da súa saúde. Moi a miúdo as persoas conducen un xeito caótico e nocivo da vida cotiá, comezan a ter problemas graves e, despois do inicio de varias enfermidades, están obrigadas a pagar moitos cartos para o tratamento, soportar procedementos de benestar e padecer complicacións. Todo isto pódese evitar. Para evitar a progresión de calquera enfermidade, hai prevención, que pódese dividir condicionalmente en: A prevención primaria da diabetes está dirixida a previr a aparición da enfermidade como tal. O segundo está a loitar con complicacións e intentar manter un nivel normal de glicosa no sangue. A última variante do efecto preventivo non é relevante para pacientes con diabetes, xa que esta patoloxía segue sendo incurable polo momento. Este enfoque pódese aplicar, por exemplo, a pacientes con febre reumática, cando despois do final da enfermidade é necesario realizar un curso de inxeccións de penicilina para reducir o risco de reinfección. Debe comezar primeiro coa identificación de grupos de risco. Entre as persoas que teñen máis probabilidades de desenvolver diabete inclúense:
Tales continxentes de poboación deben estar especialmente atentos á súa saúde. A prevención primaria da diabetes tipo 2 debe ser a base do seu estilo de vida. Os principais principios para previr a aparición da enfermidade: A prevención primaria da diabetes é un aspecto extremadamente importante para as persoas en situación de risco e para as persoas comúns. Polo momento, esta enfermidade segue sendo incurable, polo que a súa prevención sería a mellor opción. Ninguén é inmune desde o inicio dos problemas con hormonas e páncreas, pero seguindo as regras simples anteriormente pode aumentar significativamente a resistencia do corpo á aparición dunha enfermidade formidable. Na lista de enfermidades do sistema endocrino, a diabetes ocupa unha posición de liderado. A enfermidade é irreversible, é completamente imposible reiniciar o proceso de cambios patolóxicos no sentido contrario e curar a diabetes. O principal perigo está asociado a complicacións que causan discapacidade e morte. Neste sentido, a prevención da diabetes está centrada en dúas formas principais:
Segundo a clasificación médica, a diabetes ten dous tipos principais (primeiro e segundo) e varios adicionais. A tipificación da enfermidade débese a:
A prevención da diabetes primaria está enfocada a reducir os riscos de padecer diabetes tipo 1 e tipo 2. É imposible eliminar radicalmente todas as causas da enfermidade, con todo, a maior parte da vida dun diabético potencial pode ser excluída. O tipo de enfermidade denomínase dependente da insulina (tipo IDDM 1) ou xuvenil. A patoloxía afecta a miúdo a nenos e adolescentes preescolares. A patoxénese explícase por unha violación da función intracecretoria do páncreas na produción de insulina. Esta hormona é a responsable do transporte da glicosa ás células, como principal fonte de enerxía. Con deficiencia de insulina, a glicosa e os produtos tóxicos do seu metabolismo (cetonas) acumúlanse no sangue. Para simular a síntese natural de insulina, os pacientes reciben terapia con insulina, que garante o mantemento do corpo. Hai dúas causas principais da diabetes xuvenil. É causado por un mal funcionamento do sistema inmunitario, no que, en lugar de realizar funcións de protección, destrúe as células do seu propio corpo. Os desencadeantes para a aparición de procesos autoinmunes son múltiples reaccións alérxicas, o tratamento intempestivo de infeccións virais (especialmente os virus Coxsackie e o herpes humano tipo 4 (Epstein-Barr), citomegalovirus), unha dieta non saudable e obesidade, unha terapia hormonal incorrecta. É causada polo desexo biolóxico do corpo pola transmisión xenética dos seus propios trazos (a diabetes tipo 1 é herdada de pais ou parentes próximos). O tipo de patoloxía xuvenil pode ser conxénita, requirindo tratamento con insulina en nenos xa desde a infancia. A prevención especial da diabetes tipo 1 inclúe:
A pesar de que é imposible previr a patoloxía deseñada xeneticamente, o cumprimento das recomendacións médicas pode inhibir o proceso de desenvolvemento e a intensidade da manifestación da enfermidade. A enfermidade non dependente da insulina (tipo 2 NIDDM) está formada, na maioría dos casos, en adultos despois dos trinta anos. Unha característica da enfermidade é a resistencia á insulina - unha diminución ou falta completa de sensibilidade das células do corpo á insulina.A diferenza da diabetes xuvenil, o páncreas non detén a síntese do hormono condutor da glicosa, pero a nivel celular, os tecidos son incapaces de percibila adecuadamente e gastala racionalmente. A principal causa do desenvolvemento considérase sobrepeso (obesidade). Outros factores para as manifestacións do diabético inclúen:
Nos homes, o aspecto prerrogativo do desenvolvemento de NIDDM é unha tendencia ao alcoholismo, como causa da discapacidade do páncreas. Na muller, os factores de risco son o embarazo complicado (diabetes mellitus xestacional no período perinatal) e os cambios hormonais no corpo durante a menopausa. A principal medida preventiva para o desenvolvemento dun tipo de patoloxía independente da insulina é manter o IMC estable (índice de masa corporal). Normas de prevención para eliminar os riscos de diabetes tipo 1 e 2:
Os desencadeantes relativos (relativos) para o desenvolvemento da diabetes poden ser a angustia (estrés neuropsicolóxico permanente) e a hipovitaminose de colecalciferol e ergocalciferol (vitaminas do grupo D). Recoméndase ás persoas propensas á enfermidade evitar situacións estresantes, consumir alimentos ricos en vitamina D, e se é posible que estean ao sol. Nas familias con herdanza diabética disfuncional, hai que tomar medidas preventivas desde o momento do nacemento do bebé. A adhesión rigorosa ás receitas médicas permitirá evitar o curso grave da patoloxía e, nalgúns casos, enganar a enfermidade. Se o factor hereditario non aparece antes dos 25-30 anos, as posibilidades de padecer o primeiro tipo de diabetes redúcense varias veces. A guía dos pais inclúe directrices preventivas sobre o coidado dos nenos.
Cando se diagnostica patoloxía, aconséllase encarecidamente que os endocrinólogos asistan á Escola de Diabetes, onde se organizan clases especiais para pacientes adultos, nenos e adolescentes. A tarefa principal do ensino na escola é a adaptación indolora dos pacientes ao estado dun diabético. Os grupos escolares organízanse segundo a idade dos pacientes. O grupo 1 inclúe aos nenos pequenos e aos seus pais. As clases están conducidas por médicos (endocrinólogos, nutricionistas, diabetólogos). Os especialistas médicos ensinan a táctica da insulina terapéutica nos bebés (cálculo adecuado da dosificación e habilidades de administración de fármacos). Recoméndase a lectura de literatura especial para os pais (artigos sobre proporcionarlle ao neno condicións cómodas de crecemento e adaptacións posteriores). O grupo nº 2 inclúe nenos de idade preescolar e primaria. Para facilitar a percepción do material no proceso de aprendizaxe, úsanse imaxes. Explican aos nenos de forma accesible a necesidade de dieta e deportes, ensínan os fundamentos de autocontrol dos niveis de azucre no sangue (usando un glucómetro portátil).O adestramento eficaz é ofrecido clases coa participación de pais de pequenos pacientes. No grupo nº 3, están a adestrar aos escolares que chegaron á puberdade. As conversas mantéñense con adolescentes sobre educación sexual, organizando un réxime diario e unha dieta e evitan o desenvolvemento de complicacións prematuras e diabetes agudo. As clases dedicadas a un estilo de vida saudable van acompañadas de folletos individuais para pacientes e carteis visuais. Presta especial atención ao traballo psicolóxico con adolescentes para formular prioridades de vida para o mantemento da saúde, en particular, a prevención de alcol e tabaquismo. O grupo 4 inclúe homes e mulleres adultas con diabetes tipo 2. Nas clases, descríbense en detalle os principios de autocontrol e estilo de vida dun paciente con diabetes. O folleto individual inclúe:
A dirección principal da prevención secundaria é a prevención do desenvolvemento acelerado de complicacións da diabetes. Entre as medidas preventivas inclúense:
Se é necesario, debería aconsellar aos pacientes con diabetes que consulte a un nutricionista (se hai dificultades para elaborar un menú diario), un psicoterapeuta (en caso de difícil adaptación ao novo estado dun diabético). O cumprimento das normas preventivas é a responsabilidade principal dun paciente diabético. O control precoz da enfermidade mellorará a calidade de vida e freará o desenvolvemento de graves consecuencias da patoloxía. A diabetes mellitus converteuse nunha enfermidade tan común que todas as persoas alfabetizadas que se preocupan pola súa saúde deben saber cal é a prevención da diabetes. A prevención da diabetes divídese en primaria e secundaria. A prevención primaria da diabetes consiste en observar unha serie de normas que axudarán a evitar que unha persoa se enferme. Para iso, cómpre supervisar o seu peso, comer ben, na medida do posible estar en movemento. Por suposto, hai factores que ninguén pode influír: esta é a predisposición, a idade e as características de desenvolvemento herdadas no útero, pero entendendo que isto pode levar a enfermidades, todo debe facerse para evitalo. A prevención da diabetes tipo 2 debe comezar, en primeiro lugar, cunha dieta. O cumprimento dunha dieta sa preocupa a todos no momento.A cantidade excesiva de graxas e hidratos de carbono sinxelos que se atopan nos produtos ofrecidos en cada recuncho conleva facilmente varios problemas cando se consumen. Isto maniféstase no feito de que os problemas intestinais se desenvolven, a inmunidade diminúe, se gañan quilos adicionais, a tolerancia do corpo á glicosa é prexudicada e aparece a diabetes mellitus. A dieta para a prevención da diabetes é de gran importancia e é un factor esencial non só para previr a enfermidade, senón tamén un tratamento exitoso. A prevención da diabetes mellitus do segundo tipo consiste non só na redución da inxestión de alimentos hidratos de carbono, senón tamén na limitación das graxas animais e na súa substitución por graxas vexetais. A dieta debe estar dominada por verduras frescas e froitas ácidas cun alto contido en fibra, o que ralentiza a absorción de hidratos de carbono nos intestinos. Pero ningunha dieta axudará se mantén un estilo de vida sedentario. Se é imposible facer exercicios de forza, pode facer paseos diarios a un ritmo medio, practicar exercicios de mañá, ir a nadar, andar en bicicleta, ir ao ximnasio. Debería dedicarse a un negocio interesante e comunicarse con xente amable. Isto aforrará ao corpo de sobrecargas psicoemotivas excesivas, cada unha das cales pode levar ao desenvolvemento de diabetes ou ao empeoramento da condición con esta enfermidade. A prevención da diabetes mellitus tipo 2 nos nenos consta das mesmas regras que nos adultos, é especialmente importante seguilas con coidado se hai unha tendencia hereditaria do bebé a prexudicar o metabolismo dos carbohidratos. As preferencias gustativas fórmanse a unha idade moi nova e, se o neno come racionalmente, o risco de patoloxía diminúe moitas veces. Está ben se o rapaz vai asistir á sección de deportes, a miúdo camiñando pola rúa. O tempo empregado na mesa e na computadora debe reducirse aos límites mínimos razoables. A prevención da diabetes nas mulleres debería incluír a posibilidade de desenvolver diabetes gestacional das mulleres embarazadas, que logo pode converterse despois do parto nunha forma independente da insulina da enfermidade. Por iso, en presenza de familiares que padecen esta enfermidade, en caso de exceso de peso corporal, rutina diaria inadecuada e mala alimentación, deberase planificar o embarazo con anterioridade. É necesario superar todas as probas, determinar o grao de risco, revisar a dieta e participar en exercicios especiais. Durante a xestación, debes doar regularmente sangue para azucre. A prevención primaria da diabetes tipo 1 debe comezar ao nacer. As súas medidas inclúen: 1. A lactación materna obrigatoria. A prevención da diabetes nos nenos implica o uso do leite materno, xa que no primeiro ano de vida o neno é unha fonte de corpos inmunes, o que axuda a previr enfermidades infecciosas e virais. Ademais, as mesturas artificiais conteñen leite de vaca, o que pode afectar negativamente o funcionamento do páncreas. 2. Nalgúns casos, para evitar o desenvolvemento de procesos inflamatorios provocados por microorganismos e virus patóxenos, recoméndase aos nenos que tomen axentes inmunomoduladores do tipo de interferón. O máis perigoso coa diabetes é o desenvolvemento de complicacións. Poden ser agudas, en forma de coma, e crónicas (neste caso, os órganos internos son afectados). Na maioría das veces, as condicións agudas ocorren cunha forma dependente da insulina. Polo tanto, a prevención de complicacións da diabetes inclúe necesariamente un control estrito do azucre no sangue, visitas regulares ao endocrinólogo, o cumprimento de todas as recomendacións, o uso de insulina e axentes hipoglucemicos. Entre as lesións dos órganos internos atópanse máis a miúdo: 1. Enfermidades do corazón e vasos sanguíneos, así como problemas de circulación cerebral.Segundo as estatísticas, a mortalidade por enfermidades coronarias e o desenvolvemento de patoloxía aguda de vasos cerebrais en diabéticos é moito maior que noutras persoas. Polo tanto, o segundo indicador máis importante que se debe controlar constantemente é o colesterol no sangue. Tamén é necesario controlar constantemente o nivel de presión arterial, non usar graxas de orixe animal para a comida, para rexeitar o alcol e fumar.
3. O desenvolvemento da neuropatía diabética só pode deterse mediante un seguimento constante do azucre no sangue e o máximo esforzo para normalizalo. 4. Patoloxía dos riles. Se se produce nefropatía, recoméndase unha revisión da dieta e unha diminución da inxestión de proteínas. 5. Infeccións. Para evitar a supuración de superficies da ferida e o desenvolvemento dun proceso xeneralizado, recoméndase tratar con coidado todos os danos externos con axentes antisépticos. Asegúrese de visitar tamén un dentista e de reorganización de focos de infección no corpo. Prevención da diabetes mellitus + diabetes tipo 2A diabetes é unha enfermidade crónica e moi insidiosa. Pode causar complicacións cardiovasculares e neurolóxicas graves e pode levar á morte. Pero é posible evitar o desenvolvemento de cambios patolóxicos no corpo? A prevención da diabetes mellitus + diabetes mellitus tipo 2 evitará completamente esta enfermidade ou polo menos retrasará significativamente a súa aparición cunha predisposición hereditaria. O azucre debería ser normal! Para entender se a prevención do desenvolvemento da diabetes é efectiva, imos analizar máis detalles sobre a clasificación da enfermidade. En medicina distínguense dous tipos: o primeiro e o segundo.
Esta forma da enfermidade caracterízase por un inicio súbito, curso severo e desenvolvemento progresivo de complicacións. A glicemia en pacientes é controlada por inxeccións regulares de insulina. Preste atención! Na maioría das veces, o CD-1 diagnostícase en nenos e mozos, pero pode ocorrer a calquera idade. A diabetes DM-2 (non dependente da insulina) pode desenvolverse no fondo dunha lixeira diminución da secreción de insulina. O principal da patoxénese da enfermidade é a formación de resistencia (insensibilidade) dos receptores das células periféricas á hormona. O mecanismo de desenvolvemento de CD-2 é diferente Ademais dunha predisposición hereditaria, cuxo efecto é menos pronunciado que coa diabetes tipo 1, distínguense os seguintes factores de risco para a enfermidade:
A prevención axudará a previr trastornos hormonais graves: a diabetes mellitus tipo 2 préstase ben a ela. A diabetes tipo 1 representa menos do 9-10%. En Rusia, a incidencia deles é de 14,7 casos por cada cen mil. Como previr a diabetes dependente da insulina: a prevención da patoloxía divídese condicionalmente en primaria, secundaria, terciaria. Táboa 1: Niveis de medidas preventivas para a prevención da diabetes-1: A prevención primaria da diabetes é máis relevante para nenos e adolescentes con alto risco de enfermidade. Pódese avaliar con:
As probas especiais revelarán unha predisposición xenética á diabetes Preste atención! O risco de desenvolver IDDM en presenza desta patoloxía nun dos pais ou irmáns normalmente non supera o 5-6%. Ao mesmo tempo, non se teñen en conta os familiares con diabetes tipo 2, xa que estas formas de hiperglicemia son herdadas de xeito independente entre si. A complexidade de todas as medidas preventivas reside na falta de información sobre os factores que desencadean o proceso autoinmune no corpo. A maioría dos resultados da investigación (TEDDY, TRIGR, TrialNet Nip, etc.) son de natureza recomendable. Entón, cal é a prevención primaria: a diabetes tipo 1 pode previrse se:
A lactación materna protexe ao bebé de moitas enfermidades A prevención secundaria da diabetes debe ser realizada por aqueles pacientes en cuxos procesos autoinmunes patolóxicos do corpo xa se desenvolveron en relación aos illotes páncreas de Langerhans. Pódense determinar pola presenza de marcadores específicos nunha proba de sangue de laboratorio:
Os compoñentes patolóxicos do sangue poden determinarse no laboratorio. Importante! Os anticorpos patolóxicos aparecen no sangue da enfermidade varios anos antes da manifestación da enfermidade. Hai varios estudos clínicos sobre a administración oral de insulina a individuos con altos títulos de anticorpos de 3-45 anos co fin de reducir a destrución autoinmune do páncreas. A prevención terciaria desta forma da enfermidade é máis usada na medicina. Para obter a máxima eficacia, débese comezar nas primeiras semanas despois do diagnóstico. Sábese que despois da manifestación da enfermidade, preto do 10-20% das células beta pancreáticas aínda conservan a súa actividade funcional. A tarefa das medidas médicas é gardar os focos restantes e, se é posible, activar a súa rexeneración. É importante estimular adecuadamente o páncreas Na actualidade, a prevención da diabetes terciaria inclúe varias áreas:
En conclusión, cabe sinalar que a pesar dos logros da ciencia médica, aínda non se desenvolveron métodos fiables e seguros para evitar o desenvolvemento de diabetes tipo 1 en pacientes con predisposición xenética. Este tipo supón ata o 90-95% de todos os casos da enfermidade. Entre as razóns para o forte aumento da súa prevalencia están:
Estilo de vida "Sofá" A característica clínica do NIDDM, que é familiar para todos os médicos, é un curso longo e baixo de síntomas. A maioría dos pacientes nin sequera son conscientes dos cambios patolóxicos no corpo e aprenden sobre o seu diagnóstico por accidente. Coñeces o teu nivel de glicemia? Isto é interesante. Segundo as estatísticas, para cada paciente identificado con T2DM hai 2-3 persoas con hiperglucemia que non teñen coñecemento de problemas co metabolismo dos carbohidratos. É por iso que os exames preventivos de detección son importantes na endocrinoloxía de diagnóstico. Particularmente atentos á súa saúde deberían estar as persoas en situación de risco de NIDDM. Entre os factores que permiten clasificar ao paciente nesta categoría inclúense:
Como no caso do CD-1, a prevención e o tratamento da diabetes tipo 2 en homes e mulleres consta de tres etapas. Táboa 2: Niveis de medidas preventivas para a prevención da diabetes-2: Dado que na etioloxía do CD-2 distínguense tanto a predisposición hereditaria coma os factores ambientais, é posible previr (ou pospoñer definitivamente) a enfermidade axustando o estilo de vida. Unha guía de prevención para persoas con factores de risco inclúe:
Tomamos comprimidos estrictamente segundo as instrucións Isto é interesante. A medicina alternativa tamén se demostrou ben. O medicamento baseado no concentrado de alcachofa Nerusalén é moi coñecido: a diabetes impídese baixar os niveis de azucre, fortalecer a inmunidade, adelgazar o sangue, normalizar o metabolismo e mellorar a función intestinal. Recoméndase profilaxis secundaria a todos os pacientes con:
Ademais das regras xerais para a corrección do estilo de vida, descritas na sección anterior, establécense 4 obxectivos para as persoas con prediabetes:
O seu logro permite minimizar os riscos da formación de hiperglicemia patolóxica. Elixe o mellor deporte para ti Ademais, segundo as indicacións do médico, a metformina pode prescribirse con fins profilácticos. A prevención de complicacións na diabetes mellorable é a corrección médica de hiperglicemia, dislipoproteinemia, hipertensión e outros factores de risco. Na táboa seguinte preséntanse os valores meta dos principais parámetros de laboratorio. Táboa 3: Valores de análise de destino para CD-2:
Déixeme presentarme. Chámome Elena. Levo máis de 10 anos traballando como endocrinólogo. Creo que actualmente son un profesional no meu campo e quero axudar a todos os visitantes do sitio a resolver tarefas complexas e non así.Recóllense e procesan coidadosamente todos os materiais do sitio para transmitir o máximo posible toda a información necesaria. Antes de aplicar o descrito no sitio web, é sempre necesaria unha consulta obrigatoria con especialistas. Prevención primaria
A prevención primaria da diabetes tipo 1 supón a aplicación de tales medidas:
A dieta considérase unha medida importante do proceso preventivo global, ademais, tamén é un factor esencial que contribúe ao éxito do tratamento da enfermidade. O principal obxectivo da dieta está chamado a reducir o consumo de alimentos que conteñen hidratos de carbono. Non obstante, tamén limita o consumo de graxas animais, que son substituídas por graxas vexetais. A dieta do presunto diabético debe incluír un máximo de verduras e froitas ácidas, que conteñan moita fibra, o que inhibe a absorción de hidratos de carbono polos intestinos. Non obstante, calquera dieta fará ineficaz se unha persoa leva un estilo de vida sedentario e sedentario. Se non é posible visitar o ximnasio, só tes que deixar de lado unha hora de tempo para realizar paseos diarios con elementos de camiñar deportivo, exercicios matinais, natación ou ciclismo. Ademais, a prevención primaria da diabetes tamén está dirixida a manter un estado psicoemocional estable dunha persoa.
| |||||


 Inicialmente, convén resaltar que hoxe en día existen dispositivos de diagnóstico inmunolóxico que permiten a unha persoa absolutamente sa determinar nas primeiras etapas unha tendencia á diabetes tipo 1. Por iso, é preciso coñecer o complexo de medidas que permitirán durante moito tempo aprazar o desenvolvemento da patoloxía en cuestión.
Inicialmente, convén resaltar que hoxe en día existen dispositivos de diagnóstico inmunolóxico que permiten a unha persoa absolutamente sa determinar nas primeiras etapas unha tendencia á diabetes tipo 1. Por iso, é preciso coñecer o complexo de medidas que permitirán durante moito tempo aprazar o desenvolvemento da patoloxía en cuestión. A prevención primaria da diabetes tipo 2 comeza cunha dieta especial. Neste momento, recoméndase a todos comer unha alimentación adecuada, xa que o exceso de hidratos de carbono e graxas simples contidos na maioría dos produtos leva a unha ampla gama de problemas de saúde.
A prevención primaria da diabetes tipo 2 comeza cunha dieta especial. Neste momento, recoméndase a todos comer unha alimentación adecuada, xa que o exceso de hidratos de carbono e graxas simples contidos na maioría dos produtos leva a unha ampla gama de problemas de saúde.