A estatorrea é
Considérase que a pancreatite crónica é un dano progresivo no páncreas de natureza inflamatoria, que provoca un mal funcionamento das funcións exocrinas e intrasecretorias. A súa vez, isto conduce a unha diminución da produción de enzimas implicadas na dixestión, importantes hormonas (por exemplo, insulina) e unha serie de substancias bioloxicamente activas. Por iso, todos os pacientes necesitan identificar pronto os síntomas e cumprir o tratamento oportuno e adecuado prescrito polo médico.
A continuación, consideramos cales son as causas do desenvolvemento da enfermidade, cal é o primeiro signo e síntoma en adultos e tamén qué métodos de tratamento efectivos existen.
Que é a pancreatite crónica?

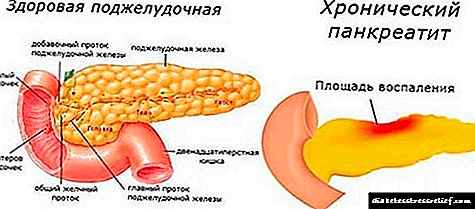
A pancreatite crónica é unha enfermidade inflamatoria do páncreas cun longo percorrido recorrente, caracterizada por un cambio patolóxico gradual na súa estrutura celular e polo desenvolvemento dunha insuficiencia funcional.
Como consecuencia da progresión de tal enfermidade, a secreción de enzimas, tripsina e lipase, diminúe na glándula. Por mor disto, a circulación sanguínea do órgano empeora significativamente, o tecido conectivo crece e fórmanse cicatrices específicas, áreas con esclerose.
Na maioría das veces, a enfermidade ocorre debido ao abuso de alcol durante moito tempo. Nos homes, a pancreatite crónica pancreática pode desenvolverse se beben máis de 15 anos, en mulleres con abuso de alcol durante máis de 10 anos.
O principal mecanismo para o desenvolvemento da pancreatite crónica é o aumento da presión no conducto pancreático e o estancamento do zume pancreático nel. Un longo estancamento no conduto leva a unha violación da súa estrutura, como resultado do que as enzimas pancreáticas penetran facilmente no seu propio tecido, destruíndo as súas células (autólise) e o desenvolvemento dun proceso inflamatorio crónico.
Pode pasar 10-15 anos cando os signos de pancreatite crónica se fagan tan pronunciados que non haberá dúbidas sobre o diagnóstico. A enfermidade pode ocorrer debido a:
- Colecistite, gastrite ou duodenite de forma crónica.
- Úlceras gástricas ou duodenales.
- Lesións infecciosas: orellas, tifo ou tifus, hepatite viral.
- Beber excesivamente.
- Dieta non regulada.
- Enfermidade aterosclerótica.
- Penetración de vermes no corpo.
- Intoxicación con substancias nocivas - arsénico, fósforo, mercurio, chumbo.
As etapas de desenvolvemento da forma crónica
| Pankreatite en etapa | |
| Fácil | Os adultos neste momento comezan a sufrir os primeiros síntomas da enfermidade. A duración da etapa pode ser de varios anos. Nalgúns casos, a enfermidade progresa moi rapidamente. O número de exacerbacións 1-2 veces ao ano. |
| Media | Fase de desenvolvemento de síntomas clínicos constantes. Os pacientes presentan signos de falla endócrina e exocrina. A xente come moi pouco, quéixase de dor abdominal. Observanse 3-4 exacerbacións ao ano. Son máis longos que cun leve curso de pancreatite. En persoas enfermas, o peso corporal diminúe. A función pancreática exocrina redúcese moderadamente, obsérvase unha hiperfermentemia pancreática. |
| Pesado | Convulsións regulares e prolongadas (máis de 5 veces ao ano) con intensas sensacións hostís e síntomas pronunciados. O peso redúcese significativamente ata o esgotamento, o signo da cal é a diarrea. Ás veces pódense engadir consecuencias adversas: diabetes mellitus, estenosis do duodeno 12. |
Síntomas de pancreatite crónica
Moitas veces, os cambios patolóxicos iniciais nos tecidos da glándula co desenvolvemento da pancreatite crónica prodúcense sen síntomas. Ou os síntomas son leves e non específicos. Cando se produce a primeira exacerbación expresada, os trastornos patolóxicos son xa bastante significativos.
A pancreatite crónica é unha condición acompañada de:
- A incomodidade da dor e o grao de intensidade poden ser diferentes. O lugar de localización é a rexión epigástrica e o hipocondrio esquerdo. A dor está presente de xeito constante ou aparece paroximicamente. Despois de que o paciente come algo, o síntoma intensificarase.
- Trastornos dispepticos: náuseas, ansia de vómitos, sensación de pesadez no abdome, un desagradable regreso na cavidade oral, flatulencias. O paciente pode ter unha aversión aos alimentos graxos, e ás veces o apetito desaparece.
- Co paso dos anos, o paciente pode reclamar síntomas desagradables en forma de sensacións de dor a curto prazo que o preocupan aos 15 minutos despois de comer. O malestar dura dunha hora a 3-5 días. O lugar da súa concentración é o abdome superior, ás veces a dor se sente preto do corazón ou á esquerda do peito ou lumbar. En determinadas situacións, é o herpes zóster. Pode baixar a súa forza se fai dobras cara a diante ou se agacha.
- A pel do paciente tórnase amarela sen expresar. Semellante aplícase a sclera. A amarela da pel transcorre de cando en vez.
- Debido á falta de enzimas pancreáticas, o proceso de descomposición das moléculas complexas dos alimentos que consumimos en outras máis pequenas que se poden absorber no intestino vese perturbado. A este respecto, coa pancreatite, incluso un aumento da nutrición pode vir acompañado dunha diminución do peso corporal, unha falta de vitaminas no corpo, a pel seca, as uñas quebradizas, a falta de ferro no corpo (anemia) e outros síntomas.
Con pancreatite crónica, a dor ocorre como resultado de:
- problemas coa saída de zume de páncreas,
- aumento da secreción da glándula,
- isquemia pancreática,
- inflamación ao redor da fibra
- cambios nas terminacións nerviosas,
- espremer órganos nas proximidades.
Co desenvolvemento da enfermidade, normalmente aumenta a frecuencia de exacerbacións. A inflamación crónica do páncreas pode provocar danos tanto na propia glándula como nos tecidos adxacentes. Non obstante, pode pasar anos antes de que aparezan as manifestacións clínicas da enfermidade (síntomas).
Agravamento
A pancreatite crónica pode empeorar por dúas das causas máis comúns:
- tomar grandes doses de alcol,
- disfunción do tracto biliar.
Hai moitas razóns menos importantes, pero aumentan significativamente a incidencia de exacerbacións da pancreatite crónica:
- inxestión regular de pequenas doses de alcol,
- tendencia a alimentarse excesivamente,
- fumar
- sobrepeso
- comer unha cantidade de graxa enferma,
- tomar medicamentos
- enfermidades infecciosas
- estres frecuentes.
Na maioría dos casos, os signos de exacerbación da pancreatite crónica maniféstanse en forma de dor constante, aguda e grave sentida baixo as costelas, reflectida na parte traseira.
- Moitas veces a dor é atípica, disfrazada como outras enfermidades, é máis pronunciada na parte superior das costas, erosionada ao longo do estómago.
- Ás veces a dor irradia cara ao peito, cara ao lado, sentida nas profundidades do corpo, o que é típico para a exacerbación da pancreatite.
Signos característicos de agravación da pancreatite crónica:
- Dor severa, que pode ser amargada ou afiada na cavidade abdominal sen unha localización clara, agravándose despois de comer e dando as costas.
- Diarrea frecuente cunha mestura de partículas de graxa nas feces.
- Sensación de amargura na cavidade oral.
- Vómitos intercalados coa bilis, difícil de dispensar con medicamentos.
- Náuseas graves.
- Perda de apetito
- Revestimento branco na lingua.
Todos os signos anteriores poden aparecer como un ramo enteiro, ou un por un. Se unha persoa sofre unha dor grave severa, entón pode ocorrer unha síndrome dispeptica, na que o benestar do paciente se deteriora rapidamente.
Complicacións
Se a tempo non realiza un tratamento competente e completo da pancreatite crónica, entón no seu antecedente as seguintes complicacións comezarán a progresar activamente:
- ascite pancreática,
- diabetes mellit pancreatogénico,
- absceso
- formación de flemas no espazo retroperitoneal,
- proceso inflamatorio nos conductos excretores,
- obstrución duodenal crónica,
- Anemia por deficiencia B12
- hipertensión portal
- Pode producirse un sangrado gastrointestinal debido á rotura de pseudocistas,
- a formación de tumores malignos.
As principais formas de patoloxía

A causa do cambio na composición das feces pode ser a steatorrea, a creadora, a amilorrea. Consideramos cada fenómeno por separado.
- A estatorrea é un mal funcionamento do sistema dixestivo, no que se acumulan graxas neutras ou ácidos graxos nas feces.
- A creadora é unha patoloxía que se produce como resposta á mala absorción de nutrientes nos intestinos. Vai acompañado dunha acumulación de nitróxeno nas feces. A falta de tratamento adecuado, pode converterse en pancreatite.
- A amilorrea é un fenómeno caracterizado pola aparición en feces dunha cantidade significativa de grans de almidón, que non son divididos no azucre polo sistema dixestivo.
Tipos de esteatorrea
Os especialistas distinguen os seguintes tipos de patoloxía:
- Steatorrea alimentaria: causada pola inxestión de cantidades excesivas de graxa no corpo, o sistema dixestivo é incapaz de facer fronte á dixestión.
- Steatorrea intestinal: a incapacidade do intestino para absorber graxas leva ao desenvolvemento da enfermidade.
- A steatorrea pancreática é unha patoloxía na que o páncreas non produce suficiente encima lipasa necesaria para a ruptura de graxas.
Os defectos conxénitos no desenvolvemento dos órganos dixestivos, que poden ocorrer a unha idade avanzada, poden provocar o desenvolvemento da enfermidade. A miúdo a aparición de tales fallos no corpo leva á construción dunha dieta diaria baseada na abundancia de alimentos graxos, o que do xeito máis negativo afecta ao traballo do páncreas.
Que máis pode causar estatorrea? As causas da enfermidade radican tamén na extinción da capacidade de traballo das glándulas endócrinas. En particular, as enfermidades da vesícula biliar, a inflamación dos seus condutos contribúen ao desenvolvemento da patoloxía.
Simptomatoloxía

A Steatorrea, a creadora, leva a unha abundancia de feces soltas. Calla adquire un ton grisáceo ou claro. Os pacientes senten o desexo frecuente de defecar. Cun contido en graxa extremadamente alto en callos, pode producirse estreñimiento. Xunto coas manifestacións indicadas, os pacientes experimentan periódicos severes, se rumorean nos intestinos e sofren inchazo.
A principal manifestación visual da esteatorrea é a perda de peso rápida cunha nutrición abundante e un esforzo físico moderado. A pel das persoas afectadas pola enfermidade está cuberta cunha cortiza seca, están pelando. Co paso do tempo obsérvanse labios pálidos, fórmanse gretas nas esquinas da boca. Así se manifesta a estatorrea, cuxos síntomas indican unha saturación insuficiente de tecidos con ácidos graxos.
Diagnósticos

Para confirmar un diagnóstico decepcionante, o paciente debe someterse a unha consulta cun gastroenterólogo. O médico escoita queixas, leva a palpación do abdome, o que permite detectar o estancamento das masas de graxa no intestino delgado.
A continuación, recorre a métodos de investigación instrumentais. En concreto, a retroscopia do sistema dixestivo permite determinar o grao de atrofia das mucosas, para identificar a inflamación.
O punto máis importante no curso do diagnóstico é a análise das feces, un estudo detallado da súa estrutura. Aquí recorre á avaliación microscópica e macroscópica dos movementos intestinais. Ademais, pódese usar a colonoscopia, unha técnica de investigación de radioisótopo, a ecografía.
Prevención
Como medidas preventivas eficaces dirixidas a previr o desenvolvemento da enfermidade, convén destacar:
- desenvolvemento dunha dieta baseada nunha cantidade equilibrada de alimentos graxos, hidratos de carbono e proteínas,
- a negativa a beber alcohol, o que pode causar un mal funcionamento dos órganos responsables da dixestión e eliminación de substancias tóxicas do corpo,
- consumo moderado de alimentos fritos e alimentos con moita especia.
As medidas preventivas secundarias inclúen a detección e eliminación puntual de enfermidades que poden provocar unha rotura insuficiente de graxas no corpo e, en consecuencia, a formación de depósitos característicos nas feces. Por exemplo, a estes efectos, adoitan recorrer á supresión de antibióticos de infeccións que se desenvolven no intestino delgado.
Steatorrhea: tratamento

Durante a terapia, o paciente prescríbelle un curso de medicamentos cun alto contido en lipase. As substancias activas na composición de medicamentos dun plan similar evitan a destrución prematura de encimas dixestivas baixo a influencia de zumes gástricos.
Entre as drogas eficaces, o uso das cales elimina as manifestacións da steatorrea, débese destacar:
Nos casos máis avanzados, os pacientes son prescritos tomando medicamentos que conteñan hormona adrenocorticotrópica e ácido clorhídrico. Recoméndase aos pacientes que tomen complexos vitamínicos. En paralelo, a terapia realízase usando ácidos ascórbicos e nicotínicos.
No tratamento da esteatorrea, a énfase está no uso de carne con baixo contido de graxa, peixe cocido, leite baixo en graxa. Os pacientes teñen caldos vexetais permitidos. En cantidade limitada, admítese caldo secundario de polo leite ou carne magra.
Posibles complicacións

Sen un tratamento adecuado, a estatorrea nas etapas tardías do desenvolvemento pode causar as seguintes consecuencias negativas para o corpo:
- Deficiencia de proteínas - un estado regresivo está asociado cunha absorción insuficiente de proteínas no tecido.
- Hipovitaminose: ocorre como resultado da ausencia no corpo dunha cantidade suficiente de oligoelementos solubles en graxa.
- Esgotamento xeral do corpo.
- O desenvolvemento do desequilibrio auga-sal exprésase por unha sensación de sede constante, deshidratación, a aparición de hinchazón no corpo, seca excesiva das membranas mucosas.
- As condicións convulsivas son contraccións musculares involuntarias de natureza paroxística.
- Oxaluria: eliminación do corpo dunha cantidade excesiva de ácido oxálico. A patoloxía caracterízase pola formación de pedras insolubles, que obstruen o tracto urinario e os canais renales.
- A derrota de importantes órganos e sistemas - o corazón, os pulmóns, o cerebro.
- O desenvolvemento de problemas mentais - rendemento reducido, perturbación do sono, perda de concentración, dificultade nas operacións mentais.
Steatorrhea durante o embarazo

A estatorrea é característica das mulleres que teñen un feto. Normalmente, a patoloxía maniféstase no embarazo tardío. Na maioría dos casos, a formación de depósitos graxos nas feces provoca unha desaceleración na saída de bilis debido á presión do útero sobre a vesícula biliar.
En mulleres embarazadas, a enfermidade maniféstase nunha formación abundante dun taburete fetídico líquido, que ten unha tonalidade incoloro. Neste caso, o moco segregado polo corpo ponse de cor amarela.
Máis tarde, a enfermidade pode provocar unha diminución da coagulabilidade do sangue, o que fai difícil deixar o sangrado directamente durante o parto. Sen un diagnóstico e tratamento adecuados, a violación leva ao debilitamento do tecido óseo do feto. Nalgúns casos, a consecuencia do desenvolvemento da enfermidade é a deficiencia visual tanto na nai coma no fillo.
O uso de métodos de tratamento complexos permite eliminar completamente as manifestacións da steatorrea durante a xestación. Ademais de tomar medicamentos apropiados, á nai expectante prescríbelle unha dieta estrita. En particular, recoméndase a unha muller embarazada que se absteña de alimentos picantes, graxos, fritos e prescríbense vitaminas dos grupos A, D, E, K.
Steatorrea en bebés

O desenvolvemento da enfermidade nos recentemente nados débese a miúdo a un desenvolvemento insuficiente do fígado, a causa da cal é a xenética patolóxica. Un requisito previo para a aparición da enfermidade pode ser as lesións conxénitas dos órganos do tracto gastrointestinal.
En canto ás principais causas de esteatorrea nos bebés, cabe destacar, en primeiro lugar, o número insuficiente de enzimas gástricas que están implicadas na descomposición de graxas. A formación de substancias que contribúen á formación dun metabolismo sa ocorre de xeito natural durante os primeiros tres meses de vida. Ata este momento (se hai un mal funcionamento no corpo), o uso de medicamentos permite eliminar a falta de enzimas.
En conclusión
A estatorrea é unha enfermidade bastante desagradable, cuxo principal perigo é a alta probabilidade de que se desenvolva toda unha masa de desviacións no funcionamento dos órganos e sistemas vitais.
Como mostra a práctica, combater eficazmente unha enfermidade permite comer racionalmente con alimentos con graxa moderada e saturar o corpo con vitaminas. Estes sinxelos pasos permítenlle transferir a enfermidade ao estadio da remisión e evitar consecuencias negativas.
Breve descrición
Na maioría das veces, o PS non é unha patoloxía independente, senón unha consecuencia (complicación) doutra enfermidade.
Notas
1. Se o PS é consecuencia doutra enfermidade, úsase para a codificación o código da enfermidade subxacente especificada.
2. Quedan excluídas esta subpartida as infraccións derivadas da cirurxía no tracto gastrointestinal (K91.2).
Clasificación
Por etioloxía:
1. Primaria:
- steatorrea pancreática idiopática
- steatorrea cunha deficiencia illada xeneticamente determinada da produción de lipase pancreática,
- con hipoplasia conxénita, displasia ou aplasia do páncreas (páncreas).
2. Secundaria:
2.1 Con enfermidades pancreáticas:
- pancreatite crónica,
- condicións tras a resección do páncreas,
- grandes quistes, tumores de páncreas, que provocan unha diminución do volume de parénquima funcionalmente activo,
- obstrución de conductos pancreáticos por varias razóns,
- diabetes
- Síndrome de Zollinger-Ellison,
- fibrosis quística.
2.2 Para enfermidades doutros órganos dixestivos:
- estómago: gastrite crónica con secreción gástrica ou achilia reducida, afeccións despois da resección do estómago, síndrome de vertido,
- intestino delgado e groso: enterite crónica, excesivo crecemento bacteriano,
- fígado e tracto biliar: enfermidade hepática colestática, afeccións despois da colecistectomía, colecistite crónica con disfunción hipomotora da vesícula biliar.
Máis raramente, a steatorrea pancreática é unha manifestación da afección despois da irradiación, síndrome isquémica abdominal, alimentación excesiva (comer unha cantidade de graxa que supera a capacidade de producir enzimas lipolíticas).
Síntomas, por suposto
A manifestación máis típica de PS é mala tolerancia aos alimentos graxos (especialmente fritos e fumados), despois do consumo dos que os pacientes presentan sensación de pesadez no abdome e abundantes feces de graxa "graxa". A frecuencia do movemento do intestino normalmente non supera as 3-6 veces ao día.
Un simple criterio para determinar o "contido de graxa" das feces é a súa capacidade de deixar marcas de auga graxentes e mal lavables no inodoro.
Pode haber unha dor de inchazo e pelexa.
Con limitación na dieta de alimentos graxos e na inxestión de enzimas dixestivas, a severidade das manifestacións diminúe, nalgúns casos ata a súa completa desaparición.
Manifestacións iniciais de PS:
- perda de peso,
- polipecal,
- "feces de graxa"
- linterea (residuos macroscópicos de alimentos non dixeridos nas feces),
- flatulencias,
- dor abdominal espástica.
Posibles manifestacións de PS:
9. En PS, por regra xeral, perturba a composición da flora intestinal. En pacientes, a síndrome enteropancreática (crecemento bacteriano excesivo, enterite) ocorre e existe o risco de translocación da flora intestinal dende o lumen intestinal á cavidade abdominal, o que provoca o desenvolvemento de complicacións bacterianas.
Diagnósticos de laboratorio
Para diagnosticar a steatorrea pancreática (PS), é necesario determinar a excreción de graxa coas feces. Para o diagnóstico de formas latentes de patoloxía de absorción, recoméndase a determinación de graxas nas feces despois de cargas graxas.
Clasificación das probas de función pancreática
1. Sonda - Determinación do contido de bicarbonatos, encimas nos contidos duodenales:
1.1 Directo (probas de secretina-pancreosimina, secretina-ceruleína, aufillino-calcio): estimulación de células directamente do acinar e do conducto do páncreas (páncreas).
1.2 Indirecto (proba Lund, proba de aceite ácido clorhídrico): estimulación da produción de secretina e pancreosimina.
2. Probas de proba:
2.1 Directo (elastase-1, quimotripsina e outros): determinación do contido de encimas pancreáticas nas feces.
2.2 Indirecto: determinación do contido de produtos de hidrólise de substrato:
- nas feces (coproscopia, liberación diaria de graxa),
- en urina (proba PABK, proba de pancreolauryl, proba de Schilling),
- no aire exhalado (triglicéridos, proteínas, amilase e outros).
Probas de proba
Test de pancreosimina de secretina
A proba máis fiable para determinar a insuficiencia pancreática exocrina. Para realizar esta proba, despois de tomar a secreción basal dentro / dentro lentamente (dentro de 3-4 minutos), a secretina adminístrase a unha dose de 1 U / kg de peso corporal. Inmediatamente antes do uso, introdúcense 10 ml dunha solución isotónica de cloruro sódico no frasco con secretina. En 1 ml da solución resultante debe conter 10 pezas de secretina. Por cada 10 kg de peso corporal, adminístrase 1 ml de secretina diluída. Despois da súa administración, o contido duodenal recóllese en tres porcións de 20 minutos.
Ademais, dun xeito similar, a pancreosimina a unha dose de 1 U / kg de peso corporal (diluída do mesmo xeito que a secretina). Despois da administración de pancreosimina, o contido duodenal recóllese en tres porcións de 20 minutos.
Valores normais da proba de secretina-pancreosimina:
- volume de secreción - 184 ml / h,
- a concentración de bicarbonatos é 85 mmol / l,
- actividade de amilase - 111 ncat / kg,
- actividade lipasa - 61 ncat / kg,
- actividade de tripsina - 4,9 nkat / kg.
Probas de incredulidade
Método para a determinación da elastase fecal-1 - proba sensible e non invasiva para o diagnóstico de pancreatite crónica. Esta proba é máis sensible á quimotripsina fecal no diagnóstico da pancreatite crónica, pero non é fiable para enfermidades leves ou moderadas.
O método para o diagnóstico de pancreatite crónica por elastase fecal-1 correlaciona positivamente coa determinación mediante o método invasivo nos contidos duodenais dos principais encimas pancreáticos: amilase, lipase, trypsina e quimotripsina.
Método Van de Camera - tmétodo a tempo completo e relativamente sinxelo para a determinación cuantitativa das graxas nas feces. Recoméndase probar cando os pacientes están nunha dieta estándar que conteña 50-100 g de graxa.
Graxa total, ácidos graxos e graxa neutra, inicialmente determinada por cada 100 g de feces, convértense necesariamente na cantidade diaria de feces. Todos os datos obtidos con este método deberían proceder da asignación diaria de graxas con feces.
A femia recóllese nun prazo de 3 días (con estreñimiento - 5 días), realízase un estudo secuencial de feces de cada porción diaria, a continuación móstranse os valores medios de 3 días.
En individuos sans que toman graxa dentro de límites fisiolóxicos, a liberación diaria de graxa con feces non supera os 5 g. A steatorrea moderada rexístrase coa liberación de 5-10 g de graxa con feces, unha steatorrea pronunciada - máis de 10 g.
Espectrometría de Fourier infravermello transformado - método de medición de lípidos de feces (proposto por Sallerin e Schroeder).
Proba RAVA ou PABKtamén proba de péptido ou bentiramina: o tripeptido de ácido para-aminobenzoico introdúcese no interior nunha cantidade de 1,0-2,0 g (segundo a idade e o peso corporal), 1 g da sustancia contén 340 mg de ácido para-aminobenzoico. A sustancia descomponse no intestino delgado pola quimiotripsina. A porcentaxe de escisión do ácido para-aminobenzoico é detectada por excreción deste composto na orina.
A análise da urinaria realízase nun prazo de 8 horas, normalmente é liberado polo menos o 50% do ácido para-aminobenzoico tomado durante este tempo.
A proba fecal complícase polo feito de que require a recollida de todos os movementos intestinais aos poucos días e existe o risco de mesturar feces con ouriños. As capacidades de diagnóstico do método radioisótopo aumentan co uso paralelo de probas de sangue e fecais. Un estudo da actividade da orina é un método menos fiable que un exame de sangue.
Mediante o método radioisótopo, facilítase o diagnóstico tópico dos trastornos de absorción.
Os métodos baseados nunha proba de sangue (o método de "hiperlipidemia provocada", un método cromatográfico para estudar varias fraccións de lípidos, unha proba de prosparol, unha variante da proba con lipiodol, unha variante da proba PABA) son relativamente pouco fiables. O método máis fiable e sinxelo é a determinación da excreción de graxa con feces. Isto débese a que se absorbe o 95% da graxa e unha lixeira diminución desta porcentaxe é moito máis notable na determinación da cantidade liberada que na medida da súa absorción.
No diagnóstico de PS tamén se usa un método sinxelo como a proba de iodolipol. O iodolipol, tomado por vía oral, descomponse nos intestinos pola lipase e excrétase nos ouriños. No momento da excreción e da concentración de iodo na urina pódese xulgar a actividade de lipase.
Se está dispoñible:
- ferro, calcio, magnesio, potasio, sodio no sangue: niveis máis baixos,
- vitaminas A, D, E, K no sangue: deficiencia,
- proba PABA, proba pancreolauryl ou outras probas que revelan insuficiencia pancreática exocrina,
- exame bacteriolóxico das feces: composición deteriorada da flora intestinal, síndrome enteropancreático (crecemento bacteriano excesivo, enterite).
Información xeral
A estatorrea raramente é unha patoloxía independente, na maioría dos casos é un síntoma doutro trastorno, acompañada dunha violación dos procesos de descomposición e absorción de graxas. Os signos máis comúns de esteatorrea obsérvanse en casos de deterioración da actividade pancreática exocrina. A patoloxía é igualmente frecuentemente detectada en homes e mulleres. Normalmente desenvólvese despois dos 25-30 anos, aínda que poden aparecer formas conxénitas na infancia. Dada a composición das graxas non digeridas, os expertos no campo da gastroenteroloxía práctica distinguen 3 tipos de trastornos: coa 1ª variante de esteatorrea predomina a graxa neutra nas feces, coa 2ª variante de ácidos graxos e xabóns, coa 3ª de todos estes compoñentes.

A estatorrea ten unha orixe polietiolóxica. As formas primarias (illadas) da enfermidade obsérvanse con danos conxénitos no páncreas: displasia, hipoplasia e aplasia do órgano, deficiencia hereditaria da lipase pancreática. As causas da steatorrea secundaria (sintomática) son outras patolóxicas:
- Enfermidade pancreática. Para a hidrólise de graxa necesítase lipasa e encima páncreas. A súa produción e secreción son prexudicadas na pancreatite crónica, as formacións volumétricas do páncreas, a obstrución dos conductos do páncreas.
- Enfermidades do estómago. A insuficiencia de absorción de graxas nos intestinos obsérvase cunha diminución da función secretora do epitelio gástrico. Detéctanse signos de esteatorrea en gastrite crónica con secreción reducida, achiles e enfermidades do estómago operado.
- Patoloxía hepatobiliaria. É necesaria unha cantidade suficiente de bilis para a absorción de graxa pola parede intestinal. O desenvolvemento da esteatorrea está promovido por enfermidades con secreción biliar prexudicada: hepatite colestática, discinesia biliar hipomotora.
- Trastornos intestinais. Con enteritis crónica e excesivo crecemento bacteriano, o proceso de micelas adiposas que entra en enterocitos sofre. Como resultado, a graxa que non pasou pola parede intestinal excrétase nas feces, que se manifesta pola estatorrea.
- Enfermidades endocrinas. En pacientes con diabetes mellitus, a causa da steatorrea é a enteropatía diabética e a enfermidade celíaca concomitante. Un alto contido en graxa nas feces tamén se atopa na síndrome poliglandular con hipoparatiroidismo.
A absorción de graxa empeora con infestacións parasitarias e infeccións intestinais. Menos frecuentemente, a aparición de esteatorrea está asociada a trastornos alimentarios ou hábitos alimentarios dunha soa vez - o uso de alimentos graxos nunha cantidade que supera a capacidade de producir substancias lipolíticas. A dixestión e absorción de graxa insuficientes obsérvanse coa utilización de laxantes e drogas para o tratamento da obesidade e quimioterapia para o cancro. A falta de razóns obvias para o aumento do contido de graxa nas feces, falan dunha variante idiopática da enfermidade.
O mecanismo de desenvolvemento da steatorrea baséase na discrepancia entre a cantidade de graxa consumida e as capacidades funcionais do corpo para a súa dixestión e absorción. A patoxénese principal é a violación de varias etapas da transformación de lípidos no tracto dixestivo. Rotura primaria insuficiente de graxa debido á diminución da secreción gástrica. A hidrólise incompleta obsérvase cunha falta de factores lipolíticos clave (enzimas pancreáticas, ácidos biliares), danos aos enterocitos e tránsito acelerado da quima polos intestinos.
Síntomas de estatorrea
O signo patognomónico da enfermidade é a liberación dunha gran cantidade de feces oleosas non formadas que conteñen moita graxa neutral e non lavadas da superficie do baño. As feces adoitan acelerarse ata 3-6 veces ao día. Os pacientes poden notar partículas de alimentos non dixeridos no seu intestino. A polifecalia na steatorrea adoita asociarse ao uso de alimentos fritos ou graxos. Obsérvanse outras manifestacións dispépticas: pesadez e molestias na rexión epigástrica, balonaduras, cambras abdominais periódicas.
Cun complicado curso da enfermidade, os pacientes poden desenvolver síntomas doutros órganos e sistemas. A estatorrea caracterízase pola inflamación e a aparición de erosión na lingua, beizos e mucosa oral debido á deficiencia de vitaminas. En mulleres, a irregularidade do ciclo menstrual é a oligomenorrea. A condición xeral dos pacientes está cambiando, obsérvase unha diminución da capacidade de traballo, debilidade muscular, dores de cabeza frecuentes e mareos.
Tratamento con Steatorrhea
A elección dos métodos de tratamento depende das causas da enfermidade. Dado que na maioría dos pacientes a patoloxía está asociada a un fallo funcional do páncreas ou do estómago, realízase unha estimulación directa e indirecta da súa secreción e terapia de substitución. O réxime de tratamento da esteatorrea pode incluír os seguintes grupos de fármacos:
- Estimulantes da secreción gástrica. Indicado para enfermidades do estómago con inhibición da función secretora. Para aumentar a produción de pepsina e ácido clorhídrico, normalmente úsase histamina e os seus análogos sintéticos. Coa ineficacia de estimulantes con un propósito substitutivo, preséntanse axentes que conteñen compoñentes de zume gástrico.
- Enzimas pancreáticas. Recoméndase a terapia de reemplazo enzimático para a steatorrea cunha perda de graxa diaria elevada con feces (a partir de 15 g), aumentando a insuficiencia tropolóxica, a diarrea persistente e a dispepsia. Para substituír a función exocrina do páncreas, mellórase a dixestión de graxa e axentes que conteñen lipasa.
Con formas extrapancreáticas de steatorrea, a enfermidade subxacente é tratada segundo protocolos terapéuticos estándar. Neste caso, ao paciente poderanse prescribir fármacos antibacterianos e antiparasitarios, antidiarreicos, axentes antiespuma, procinéticos e antiespasmódicos miotrópicos para mellorar a secreción biliar, pre e probióticos. Para corrixir trastornos trofolóxicos úsanse vitaminas K, A, D, E, B12, ácido fólico, complexos vitamínicos e minerais e mesturas de aminoácidos.
Independentemente da etioloxía da esteatorrea, os pacientes necesitan unha corrección da dieta: a nutrición fraccionada frecuente, a eliminación da alimentación excesiva (especialmente pola tarde), limitando a cantidade diaria de graxa consumida a 40-60 g, principalmente debido a animais e graxas tratadas térmicamente. Recoméndase deixar de fumar e beber alcol.
Previsión e prevención
O resultado depende da causa subxacente da enfermidade e da puntualidade do tratamento iniciado. Na steatorrea por danos graves na glándula pancreática, o prognóstico é relativamente desfavorable, xa que os pacientes precisan unha terapia de reposición ao longo da vida. Non se desenvolveron medidas específicas de prevención de enfermidades. Para previr a síndrome, é necesario un tratamento integral das patoloxías que leven a unha violación da dixestión e da absorción no intestino.
Tipos e causas da esteatorrea
A enfermidade ten varios tipos, segundo o principio de desenvolvemento da patoloxía. A steatorrea alimentaria ou alimentaria tipo 1 pode producirse cun consumo excesivo de alimentos graxos que incluso un corpo sa non é capaz de dixerir.
O tipo intestinal da enfermidade detéctase cando as membranas mucosas afectadas que forman os intestinos deliciosos non poden absorber por completo elementos graxos.
A esterrea páncreas diagnostícase se o páncreas funciona mal e a lipase, que descompón as graxas, prodúcese en cantidades insuficientes.
Tamén o mecanismo de desenvolvemento da enfermidade divídese en tres subgrupos:
- Steatorrea: por un mal funcionamento no sistema dixestivo, detéctase a presenza de graxa neutra nas feces,
- Creatorrea: debido á mala absorción de nutrientes no intestino, as feces inclúen nitróxeno, ácidos graxos e xabóns,
- Amilorrea: en feces, a análise de bioquímica revela unha combinación de graxas neutras e ácidos graxos.
A patoxénese da enfermidade, por regra xeral, está asociada ao feito de que o corpo non é capaz de dixerir completamente e absorber graxas.
A causa máis rara da enfermidade é a rápida evacuación das feces. Obsérvase unha condición similar se unha persoa abusa de drogas laxantes.
Ademais, a enfermidade pode provocar trastornos no intestino delgado, no fígado e no páncreas. Moitas veces o culpable é pancreatite crónica, especialmente se se desenvolve nun contexto de alcoholismo.
O cardiospasmo só pode causar esterorea en poucas ocasións. O estancamento da bilis pode levar a consecuencias indesexables, neste caso as feces teñen unha sombra lixeira.
Sinais de esteatorrea
 Se unha persoa desenvolve steatorrhea, o principal síntoma da enfermidade convértese nun frecuente e forte impulso de defecar. Ao mesmo tempo, as feces teñen consistencia líquida, as feces son abundantes, as ansias xorden moi a miúdo. Nalgúns casos, o paciente, pola contra, ten estreñimiento.
Se unha persoa desenvolve steatorrhea, o principal síntoma da enfermidade convértese nun frecuente e forte impulso de defecar. Ao mesmo tempo, as feces teñen consistencia líquida, as feces son abundantes, as ansias xorden moi a miúdo. Nalgúns casos, o paciente, pola contra, ten estreñimiento.
Calquera forma de movemento intestinal vai acompañada da formación nas paredes do vaso sanitario de manchas graxas e brillantes difíciles de lavar. As feces poden ser de cor neutra, clara ou grisáceo.
O paciente sofre mareos, balonamentos e ronquidos na cavidade intestinal, secado constante da mucosa da membrana bucal e nasal, letarxia, diminución do rendemento, síndrome de dor regular.
Ademais, os pacientes con diagnóstico de esteatorrea presentan os seguintes síntomas:
- Tose seca, abundante frecuencia dos movementos intestinais,
- Dor na zona dos ósos, articulacións e columna vertebral,
- A perda de peso e esgotamento rápido, ás veces se detecta anemia,
- Os beizos secan e pálense, as esquinas da boca rachan,
- Na cavidade oral obsérvanse signos de estomatite, a lingua ten unha cor brillante, as papilas poden atrofiarse, as enxivas afloran e sangran.
- Debido a graxa subcutánea subdesenvolvida, a pel seca, pelase e é frecuentemente afectada por un eritema polimórfico.
Durante a palpación, os médicos do centro de diagnóstico poden detectar unha sensación de salpicaduras e rumorosos na parte esquerda do abdome, na zona do cecum. O bazo e o fígado non son palpables.
O estadio crónico caracterízase polo curso ondulante da enfermidade. Ás veces, a duración da remisión faise máis curta. Infeccións intercurrentes, problemas neuropsíquicos levan á recaída. Unha condición similar ocorre incluso sen razóns aparentemente aparentes.
Por mor da patoloxía, hai unha escaseza aguda de graxas e proteínas, debido á que se esgotan os órganos internos e os tecidos. Unha persoa carece de vitaminas, nicotínico e ácido fólico. Isto á súa vez leva a hipoproteinemia, hipocolesterolemia, hipolipemia, leucopenia, hipocromia, menos frecuentemente hipercromia, anemia, hipocalcemia, hiponatremia.
Diagnóstico e tratamento diferencial da enfermidade
Para detectar a atrofia da membrana mucosa, o médico prescribe unha rectoscopia. Coa axuda dun exame de raios X, revela o grao de inchazo, expansión e unha diminución do ton dos pregamentos da mucosa.
 Unha biopsia tamén permite ver se hai atrofia, non hai pelos terminais, as vellas acúrtanse, o epitelio cilíndrico está por debaixo dun nivel normal, o núcleo celular está situado nun lugar non natural.
Unha biopsia tamén permite ver se hai atrofia, non hai pelos terminais, as vellas acúrtanse, o epitelio cilíndrico está por debaixo dun nivel normal, o núcleo celular está situado nun lugar non natural.
Nalgúns casos os tecidos conectivos se inchan e os plexos nerviosos están deformados grosamente. Tal violación reduce notablemente a función de absorción intestinal.
- Durante a inspección de feces, pódese detectar unha consistencia oleosa. As feces son moitas veces líquidas e teñen un ton claro.
- A análise de laboratorio revela cantidades excesivas de ácidos graxos, graxas e xabóns. A estatorrea diagnostícase se as feces conteñen máis de 7 g de graxa.
- Para determinar a causa exacta da violación da descomposición e absorción de elementos graxos, realízase un estudo de radioisótopo. Para excluír enfermidades do páncreas (pancreatite reactiva, diabetes, quiste), úsase unha técnica de carga de graxa.
- O coprograma permite identificar unha serie de enfermidades do tracto gastrointestinal.
É importante tratar non a steatorrea, senón enfermidades que levaron ao desenvolvemento da patoloxía. A terapia realízase con fármacos cun alto contido en lipase, tales comprimidos teñen unha membrana especial que impide a destrución de enzimas cando se expón ao zume gástrico.
O médico prescribe Pancitrato, Creón e Pancreatina, ademais usa medicamentos antiácidos: antiácidos: Almagel, Maalox, Foshalugel, Gastal, neutralizan eficazmente os efectos do ácido estomacal. Así mesmo, ao paciente se lle prescriben ácido clorhídrico, cortisona e hormona adrenocorticotrópica. Ademais da terapia principal, o tratamento alternativo é eficaz.
Para evitar o re-desenvolvemento da enfermidade, é necesaria unha dieta competente e saudable. Recoméndase ao paciente unha dieta terapéutica enriquecida con proteínas, as vitaminas A, B12, B15, D, E, K. Ácido nicotínico e ácido ascórbico úsanse como complemento.
Se unha persoa ten signos de erupción petequial, debe ter coidado de tomar vitaminas P e K. O menú debe estar composto por leite, queixo cottage, peixe, variedades de carne con pouca graxa, caldos con pouca graxa e caldos de carne.
Tal dieta permite que os alimentos sexan mellor absorbidos. Para unha mellor dixestibilidade, a carne e o peixe cocense.
Como tratar a pancreatite crónica?

Ao escribir ao paciente un plan para o seguinte tratamento, o médico establece obxectivos ben definidos. É necesario:
- eliminar a dor
- proporcionarlle ao páncreas paz,
- baixa a súa actividade secretaria,
- compensar a deficiencia de enzimas pancreáticas,
- Corrección do metabolismo dos carbohidratos deteriorado (se é necesario).
Para alcanzar estes obxectivos no tratamento non cirúrxico de pacientes con todas as variantes de pancreatite crónica, deben aplicarse diferentes métodos.
O efecto complexo de varios factores terapéuticos (terapia dietética, medicamentos, procedementos fisioterapéuticos, etc.) é máis eficaz.
Medicamentos
En pancreatitis crónica, pódense prescribir os seguintes medicamentos:
- Produtos que conteñen enzima Están dirixidos a reducir a carga no páncreas e acelerar o proceso de rexeneración tisular. As encimas dixestivas facilitan a dixestión e a asimilación dos alimentos, facilitan o traballo do tracto gastrointestinal. Coa súa inxestión constante, as náuseas desaparecen, aparece o apetito. Os medicamentos que conteñen encima inclúen: Creon, pancreatina, etc.
- Antácidos que reducen a acidez. Segundo o principio de acción, divídense en: absorbibles (Rennie) e non absorbibles (Almagel, Maalox). As bombas de succión proporcionan un alivio rápido, pero a curto prazo. A acción dos non absorbibles é máis longa, o efecto prodúcese algún tempo despois da administración.
- E os analxésicos están dirixidos a desfacerse da dor que se produce coa pancreatite no período de exacerbación. Os antiespasmódicos (No-shpa, Papaverina) prescríbense para aliviar os espasmos do conduto pancreático principal.
- Os medicamentos antisecretores (Famotidina, Omeprazol) son prescritos para neutralizar o ácido.
- Os antiinflamatorios (Diclofenac) reducen a dor reducindo a inflamación no páncreas.
- Para reducir a secreción activa da glándula, os fármacos (Octreotide, Sandostatin) úsanse na exacerbación da pancreatite crónica, con dor severa, sen parar os antiespasmódicos.
- Os prokinéticos (Motilium, Tserukal) úsanse para suprimir náuseas sobre vómitos durante unha exacerbación.
Tratamento para a exacerbación da pancreatite crónica
As características do tratamento dun ataque severo consisten na estricta adhesión ao descanso na cama, a dieta e tomar medicamentos apropiados só nun hospital, xa que hai unha ameaza real non só para a saúde, senón tamén para a vida humana. Antes de que chegue a ambulancia, o paciente debe prestar primeiros auxilios:
- Fame absoluta.
- Aplique frío á rexión do páncreas.
- Descanso completo e descanso na cama.
Moitos pacientes quere aclarar canto pode durar unha exacerbación da pancreatite crónica? Os médicos destacan que na maioría dos episodios unha recaída da enfermidade non supera os 7 días.
Medicamentos auxiliares para o alivio da dor:
- encimas (Creon ou Pangrol),
- antiespasmódicos (drotaverina ou papaverina),
- inhibidores da bomba de protóns (lansoprazol, rabeprazol).
Para descargar o páncreas, aplique:
- unha dieta cunha estricta restrición de graxa ou fame completa durante varios días,
- exclusión completa de alcol e tabaquismo,
- O octreotido é un fármaco que é un análogo da hormona pancreática somatostatina.
Cirurxía para pancreatite crónica:
- esfincterotomía con obstrución do esfínter de Oddi,
- excisión de pedras nos conductos do páncreas con obstrución do cálculo,
- apertura e saneamento de focos purulentos (abscesos, flemón, quistes),
- Pancrectomía (completa ou parcial),
- vasectomía, splanhectomía (excisión dos nervios que regulan a secreción da glándula), parcial
- excisión gástrica (resección),
- eliminación da vesícula durante as complicacións do conduto biliar grande e da vesícula biliar,
- técnicas para crear saídas de bile circunferenciais para aliviar o estrés dos principais conductos pancreáticos (wirsungoduodenostomia, etc.).
Principios de dieta e nutrición
Nos adultos, a enfermidade tórnase crónica, o que significa que hai que prestar unha atención adecuada á nutrición, xa que pode evitar agravamentos. Cada exacerbación implica a substitución dun tecido de glándula fibrosa que normalmente funciona. Por iso, ao longo dos anos, o paciente desenvolve insuficiencia exocrina e intrasecretoria das glándulas.
Os principios básicos da nutrición na pancreatite crónica:
- A dieta nº 5p para pancreatite crónica prevé a introdución de máis alimentos proteicos na dieta debido á exclusión de graxas e carbohidratos. Tamén é necesario abandonar as fibras vexetais grosas e as carnes graxas.
- Non se admiten alimentos fritos. Recoméndase a comida para cociñar nunha caldeira dobre, cocer e cocer no seu propio zume.
- Tamén están excluídos do menú todos os produtos que causan dispepsia e aumentan a produción de enzimas.
- Os alimentos con dieta do paciente para a pancreatite crónica deberían estar equilibrados na súa composición, os pratos son servidos de forma cálida e semilíquida.
- A comida é fraccionada, consta de 5-6 comidas, con porcións dun pequeno volume.
- A prohibición completa do uso de bebidas alcohólicas elimina o principal factor de risco para o páncreas.
- novos alimentos deben introducirse con coidado en pequenas porcións.
- co menor malestar debería abandonarse para unha estabilización máis completa do páncreas,
- Unha recomendación para a masticación completa dos alimentos tamén é axeitada para un corpo saudable, pero cunha enfermidade do páncreas, esta regra debe observarse especialmente con coidado, aínda que se sirva sopa.
A dieta con agravamento da pancreatite crónica, a pesar das limitacións, é moi diversa. Está permitido incluír na dieta:
- carne magra e aves de curral,
- peixe cocido baixo en graxa,
- sopas de puré de vexetariano vexetariano
- sopas vexetarianas con arroz, vermicelli, con trigo sarraceno, sêmola, avea
- puré fervido de verduras (patacas, cenorias, calabacín, coliflor, cabaza),
- tortillas de 2 ovos,
- produtos lácteos sen graxa, queixo cottage non ácido e baixo contido de graxa, crema agria e crema con moderación, produtos lácteos azedo
- froitos maduros de pouca acidez, puré de bagas, mazás asadas,
- froitas guisadas e té débil con limón,
- cantidade moderada de manteiga e aceite vexetal,
- cereais cocidos en auga e leite nunha proporción de 1: 1,
- pasta fervida,
- galletas sen azucre e galletas caseiras feitas con pan de trigo.
Os pacientes son pratos contraindicados con acción sokogonnym:
- carne
- óso
- caldos de cogomelos e peixes,
- alimentos fritos.
De importancia fundamental é o rexeitamento das bebidas alcohólicas, xa que son potentes estimulantes da secreción pancreática.
Durante o período de remisión, a lista de produtos amplíase e a inclusión de verduras e froitas xa se mostra e en forma crúa. As verduras úsanse como parte de ensaladas, pratos secundarios, vinagretas e como pratos independentes. Ademais dos cereais, pódese facer pilaf con froitos secos e carne fervida, pasta, carnicas. As sopas son cociñadas sen cociñar e introdúcense con coidado as remolacha, o borscht ea repolo. Para mellorar o sabor empregando salsas e especias caseiras.
Na pancreatite crónica, adoita prescribirse un curso de tratamento para tomar auga mineral. Para lograr o efecto, beben auga non para apagar a sede, senón segundo as recomendacións da inxestión, certos tipos dela e segundo o sistema especificado.
Asigne un curso de toma de marcas de auga Essentuki No. 4, Borjomi e Smirnovskaya, cun efecto especial no páncreas:
- previr procesos estancados nos conductos biliares, no propio páncreas,
- reducir o risco de procesos inflamatorios,
- normalizar o traballo do estómago e dos intestinos.