Que é a diabetes mellitus tipo 2 (non dependente da insulina)
A diabetes tipo 2 é unha enfermidade endocrina na que existe un aumento constante do azucre no sistema sanguíneo. A enfermidade maniféstase en cambios na susceptibilidade celular e dos tecidos á glicosa producidos polas células do páncreas. Este tipo de enfermidade considérase a máis común.
Que é a diabetes tipo 2
A diabetes tipo 2, que é? Unha pregunta similar é frecuentemente plantexada no consultorio médico cando o paciente manifesta un diagnóstico. A patoloxía ocorre entre os 40 e os 60 anos. Por este motivo, chámase normalmente a enfermidade dos anciáns. É de destacar que nos últimos anos a diabetes tipo 2 volveuse máis nova e non é raro observar enfermidades de azucre en pacientes que non teñen 40 anos.
O segundo tipo de enfermidade caracterízase por un cambio na capacidade das células do corpo para a insulina producida polos illotes dos Langerhans do páncreas. Na medicina, este proceso chámase resistencia á insulina. Por este motivo, a glicosa é incapaz de entregar adecuadamente ás células a principal fonte de enerxía, o azucre, porque a saturación de glicosa no fluxo sanguíneo está a aumentar.
Para compensar a falta de enerxía, o páncreas segrega máis azucre que antes. Pero a resistencia á insulina non vai a ningures. Se non prescribe terapia durante este período, entón haberá un esgotamento do páncreas e o exceso de azucre converterase nunha deficiencia. O índice de azucre subirá ata 20 mmol / L ou máis, cando a norma é de 3,3-3,5 mmol / L.
Diabetes mellitus en fase 2.
- Na primeira fase, o benestar do paciente mellórase cambiando a dieta, usando unha cápsula do medicamento ao día, que reduce o azucre.
- Na segunda etapa, o estado do paciente normalízase se bebe 2-3 cápsulas ao día dun medicamento para azucrar.
- O terceiro grao, ademais dos medicamentos que reducen o azucre, adminístrase insulina.
Cando o coeficiente de glicosa é lixeiramente superior ao normal, pero non hai tendencia a complicacións, esta condición denomínase compensada. Isto di que o corpo aínda é capaz de afrontar os trastornos do metabolismo dos carbohidratos.
Causas da enfermidade
A formación de diabetes mellitus tipo 2 provoca unha combinación dun factor hereditario e causas que afectan ao corpo ao longo da vida. Á idade adulta, un efecto negativo reduce a sensibilidade das células ao azucre, polo que non obteñen insulina suficiente.
Os médicos con diabetes mellitus tipo 2 non calcularon as causas detalladas, pero en relación aos estudos actuais, a enfermidade desenvólvese variando o volume ou a percepción celular do receptor da glicosa.
Causas da diabetes mellitus tipo 2:
- obesidade: a graxa presente reduce a capacidade das células para usar azucre. O exceso de peso é un factor de risco para a formación de diabetes tipo 2. O 90% dos pacientes revela obesidade,
- a falta de exercicio - debido á falta de actividade motora afecta negativamente ao funcionamento de moitos órganos e leva á inhibición de procesos metabólicos nas células. Un estilo de vida hipodinámico é transmitido pola inxestión reducida de azucre polos músculos e a súa acumulación no sistema sanguíneo,
- a dieta incorrecta é o principal factor no desenvolvemento da diabetes mellitus tipo 2, que está representado polo exceso de contido calórico. Outro motivo é a inxestión de grandes cantidades de azucre refinado, que entra rapidamente no torrente sanguíneo, o que orixina saltos na secreción de insulina,
- enfermidades endocrinas - A diabetes tipo 2 desenvólvese no fondo de pancreatite, formacións tumorais do páncreas, inferioridade hipofisaria,
- patoloxía do curso infeccioso - das enfermidades máis perigosas notan gripe, hepatite, herpes.
En enfermidades, as principais causas que afectan a resistencia dos tecidos ao azucre son os efectos das hormonas do crecemento durante a puberdade, a raza, o xénero (a diabetes tipo 2 é máis frecuente nas mulleres) e a obesidade.
Síntomas da diabetes tipo 2
Basicamente, os síntomas da diabetes mellitus tipo 2 non teñen unha imaxe viva e a patoloxía pódese diagnosticar só no caso dunha análise de laboratorio planificada para un estómago baleiro.
Moitas veces, as síndromes de diabetes mellitus tipo 2 comezan a formarse en persoas despois de 40 anos que teñen obesidade, presión arterial alta e outros síntomas.
Os signos de diabetes tipo 2 aparecen do seguinte xeito:
- sensación de sede, boca seca
- micción excesiva
- coceira na pel
- debilidade muscular
- obesidade
- as feridas non curan ben.
Pode que o paciente non note signos de diabetes tipo 2 durante moito tempo. O paciente sente estes síntomas da diabetes tipo 2:
- boca seca lixeira
- coceira na pel
- sede
- as úlceras aparecen na pel, as mucosas,
- tordo,
- dor nas encías
- perda de dentes
- visión diminuída.
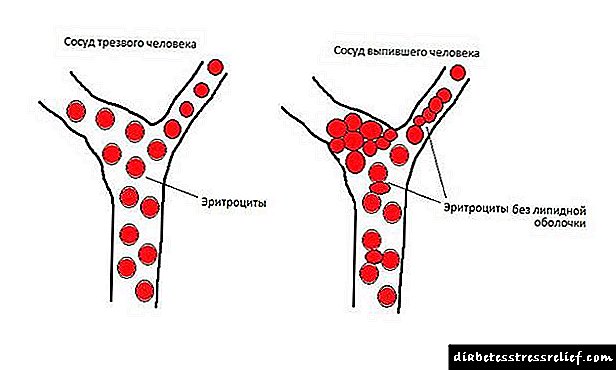
Isto suxire que a glicosa, sen penetrar nas células, entra nas paredes vasculares, a través dos poros do epitelio. E na glicosa prodúcese unha boa reprodución de bacterias e fungos.
Con inxestión insuficiente de azucre nos tecidos, aumenta o apetito, a diabetes tipo 2 nos pacientes maniféstase pola fame 2 horas despois de comer. Independentemente do aumento da inxestión calórica, a masa permanece igual ou diminúe, xa que o azucre non se absorbe, sae coa orina.
As nenas e mulleres co segundo tipo de enfermidade enfróntanse á candidiasis xenital, os nenos e os homes sofren infeccións do tracto urinario. Moitos pacientes notan formigueo nos dedos, os pés son adormecidos. Despois de comer, o paciente pode sentirse enfermo, pode abrir vómitos. Aumenta a presión arterial, as dores de cabeza, os mareos son moitas veces preocupantes.
Posibles complicacións
Despois do diagnóstico de diabetes non dependente da insulina, o paciente debe acostumarse ao control constante da glicosa no sangue, consumir sistematicamente medicamentos que baixen a glicosa, seguir a táboa de tratamento e eliminar malos hábitos.
Debe entenderse que o aumento do valor do azucre afecta negativamente aos barcos, provocando diversas complicacións.
Ao manter o nivel de azucre normal, reducirase significativamente o risco de consecuencias negativas.
As complicacións divídense en grupos: curso agudo e crónico.
- O desenvolvemento da diabetes tipo 2 do curso agudo inclúe un coma, o motivo polo cal radica nos afiados estados de descompensación do paciente. Isto sucede cando hai unha sobredose de insulina, unha violación da dieta e non o uso sistemático e controlado de medicamentos prescritos.
- As complicacións crónicas teñen un desenvolvemento gradual durante un longo período de tempo.
A diabetes mellitus non dependente da insulina con múltiples complicacións crónicas divídese en grupos.
- Microvascular: hai unha lesión a nivel de pequenos vasos - capilares, vénulas, arteriolas. A retina do ollo está afectada, fórmanse aneurismas que poden estourar en calquera momento. Tales complicacións conducen á perda da visión. Así mesmo, o paciente desenvolve inferioridade renal.
- Macrovascular: os buques grandes están afectados. A isquemia miocárdica, o cerebro, desenvólvese enfermidade vascular periférica. Isto leva a danos vasculares ateroscleróticos, a presenza dunha enfermidade da forma 2 aumenta 4 veces a ameaza da súa aparición. A ameaza de amputación de extremidades en pacientes con patoloxía aumenta 20 veces.
- Neuropatía - caracterizada por danos no sistema nervioso central, periférico. A hiperglucemia afecta constantemente ás fibras nerviosas, prodúcense alteracións bioquímicas, como resultado da cal a conducción natural dun impulso a través das fibras.
Diagnóstico da enfermidade
Estudos que confirman ou reproban a presenza de diabetes mellitus de segundo grao.
- Exame de sangue do azucre.
- Cálculo da hemoglobina glicada.
- Exame de urina para o corpo de azucre e cetonas.
- Proba de tolerancia á glucosa.
Nos primeiros estadios, pódese detectar diabetes tipo 2 probando a tolerancia ao azucre. O material está tomado varias veces. Primeiro, o sangue tómase nun estómago baleiro e logo o paciente bebe 75 gramos de glicosa. Cando pasan as 2 horas volven facer un valado. O indicador normal é de 7,8 mmol / L despois de 2 horas, se se observa diabetes tipo 2, este valor é de 11 mmol / L.
Para diagnosticar a diabetes tipo 2, o sangue é probado 4 veces cada 30 minutos. Este método é máis informativo ao avaliar o coeficiente de glicosa en resposta a unha carga de azucre.
Diabetes tipo 2
Como tratar a diabetes tipo 2? En canto se detecta a enfermidade, preséntanse unha táboa dietética e medicamentos para reducir a glicosa. Se na fase inicial da enfermidade o paciente consegue estampala, adhírese a unha dieta terapéutica estrita, entón tomar medicamentos queda cancelado.
Ao observar todas as recomendacións sobre a mesa e o nivel de actividade, a diabetes tipo 2 non dará complicacións, o que permitirá que o paciente se sinta ben.
Fisioterapia
Na diabetes mellitus tipo 2, o tratamento realízase mediante comprimidos que reducen o azucre para estimular as células co fin de producir insulina adicional, para conseguir a súa saturación necesaria no sangue. O tratamento para a diabetes tipo 2 é prescrito por un médico que tamén selecciona o mesmo.
Como curar a diabetes tipo 2? Hai grupos de drogas que axudan na loita contra a patoloxía
- Os Biguanidas - son capaces de inhibir o rendemento do azucre polo fígado, reducir a resistencia á insulina e a absorción de azucres do tracto gastrointestinal. Este grupo inclúe Glycon, Siofor, Glyukofazh, Glyformin, Langerin. Estas drogas poden aumentar o risco de acidosis láctica e afectar negativamente a absorción de vitamina B12.
- Glitazonas: obrigado a usar glicosa nos tecidos. Os medicamentos poden aumentar o peso debido á retención de líquidos e ao crecemento do tecido adiposo - Avandia, Roglit, Pioglar.
- Derivados de sulfonilureas: axudan a mellorar a síntese de azucre. Se os toma por moito tempo, a eficacia é perdida: Glidanil, Glidiab, Glucobeno.
- Inhibidores da glucosidasa: inhiben a ruptura de sacáridos no intestino. Pode producirse reaccións adversas do seu consumo: inchazo, náuseas, diarrea, dos medicamentos prescritos en Glyukobay, Diastabol.
- Inhibidor de proteínas: capaz de eliminar o exceso de glicosa a través da orina. Hai unha ameaza de infección do tracto xenitourinario: Forsig, Jardins, Invokana.
As inxeccións de insulina son prescritas cando non é posible levar o azucre ao valor normal con medicamentos. Este proceso obsérvase coa progresión da enfermidade, acompañado dunha diminución da síntese da súa propia hormona.
A terapia con insulina está xustificada ao seguir unha dieta e tomar medicamentos que reducen a glicosa, o índice de hemoglobina glicada será superior ao 9%.
Remedios populares para a diabetes
Hai plantas e produtos que afectan o valor do azucre no sangue, aumentan a produción de insulina polos illotes de Langerhans.
O tratamento para a diabetes tipo 2 realízase usando os seguintes produtos:
- canela: a composición contén substancias que afectan ben aos procesos metabólicos. Recoméndase o té engadindo unha cucharadita de especia,
- cicloria: recomendable para uso como profilaxe da enfermidade. Contén minerais, aceites esenciais, vitaminas B1, C. A cicooria aconséllase a hipertensión, a presenza de placas vasculares e varias infeccións. Usando chicoria, as decoccións están preparadas para fortalecer o sistema inmunitario e desfacerse do estrés,
- arándanos - coa participación do produto hai medicamentos para tratar a enfermidade. As decoracións están feitas de follas de arándano - unha cucharada do produto énchese de auga e levámola a ebullición. Beba o caldo despois de 2 horas 3 veces ao día.
O tratamento alternativo para a diabetes tipo 2 como monoterapia non aporta eficacia. Este método é de apoio, auxiliar, combinado con medicamentos.
Dieta para diabetes mellitus 2 graos
A esencia dos cambios nutricionais na diabetes mellitus tipo 2 é a regulación de nutrientes que entran no tracto gastrointestinal. Que tipo de nutrición se necesita para o paciente, o médico determina individualmente, tendo en conta a gravidade da enfermidade, as patoloxías asociadas, a idade.
Na diabetes mellitus tipo 2, a dieta e o tratamento inclúen diferentes tipos de táboas dietéticas, que se utilizan en forma non dependente da insulina - Nº 9, dieta baixa en carbohidratos. Todos difiren por detalles, mentres que son similares en canto a inxestión de hidratos de carbono é estrictamente limitada. Isto é aplicable a alimentos que conteñan hidratos de carbono rápidos.
- Azucre refinado.
- Conservas
- Repostería.
- Chocolate
- Cociñar con manteiga.
Ademais de baixar o volume de carbohidratos, tratan de reducir o peso, xa que o aumento do peso corporal é un factor que agrava o desenvolvemento da patoloxía.
Se se produce diabetes tipo 2, os síntomas e o tratamento nos pacientes diferirán segundo as características individuais do corpo. É importante seguir todas as recomendacións do médico para evitar complicacións.
Diabetes mellitus tipo 2
A diabetes tipo 2 maniféstase normalmente na idade adulta. Non obstante, segundo a OMS, o número de pacientes en idade nova aumentou recentemente.

Por desgraza, o tipo 2 non exclúe a insulina
- unha persoa xeneticamente propensa a diabetes tipo 2,
- mulleres embarazadas con diabetes na familia
- persoas con alta graxa no sangue
- persoas con hipertensión arterial.
A diabetes tipo 2 é moi perigosa, xa que no período inicial pode, salvo lixeiramente azucre altoNon dá ningún síntoma.
Pero isto leva ao desenvolvemento de complicacións:
- Retinopatía diabética retina. O dano ocorre indirectamente: primeiro, os capilares, logo os receptores e as fibras nerviosas na membrana celular.
- Neuropatía diabéticaprincipalmente nervios periféricos. Unha complicación común da diabetes. A metade dos pacientes teñen esa complicación.
- Nefropatía diabética - Esta é unha insuficiencia renal, manifestada por un aumento da proteína excretada na orina.
Patoxénese de diabetes mellitus non dependente da insulina (NIDDM)
Diabetes mellorais non dependentes da insulina (NIDDM) causada pola deterioración da secreción de insulina e resistencia á súa acción. Normalmente, a principal secreción de insulina prodúcese de forma rítmica, en resposta a unha carga de glicosa. En pacientes con diabetes mellitus non dependentes da insulina (NIDDM), a liberación rítmica basal de insulina é prexudicada, a resposta á carga de glicosa é inadecuada e o nivel basal de insulina é elevado, aínda que é relativamente inferior á hiperglicemia.
Aparece por primeira vez Steady hiperglicemia e a hiperinsulinemia, que inicia o desenvolvemento de diabetes mellitus non dependente da insulina (NIDDM). A hiperglucemia persistente diminúe a sensibilidade das células b de illote, dando lugar a unha diminución da liberación de insulina para un determinado nivel de glicosa no sangue. Do mesmo xeito, os niveis basais elevados crónicamente de insulina inhiben os receptores de insulina, aumentando a súa resistencia á insulina.
Ademais, desde a sensibilidade a insulina secreción reducida e aumentada de glucagón, como consecuencia do exceso de glucágono aumenta a liberación de glicosa do fígado, o que aumenta a hiperglicemia. Ao final, este ciclo vicioso leva a unha diabetes mellitus non dependente da insulina.
Típico diabetes mellitus non dependente da insulina xorde dunha combinación de predisposición xenética e factores ambientais.As observacións que apoian unha predisposición xenética inclúen diferenzas de concordancia entre os xemelgos monozigotos e dizygóticos, a acumulación familiar e as diferenzas de prevalencia en distintas poboacións.

Aínda que o tipo de herdanza considérase como multifactorialA identificación de xenes importantes, prexudicada pola influencia da idade, xénero, etnia, condición física, dieta, tabaquismo, obesidade e distribución de graxa, acadou certo éxito.
Xenoma completo cribado demostrou que os alelos polimórficos de repetición en tándem curto no intrón do factor de transcrición TCF7L2 están intimamente ligados na poboación islandesa coa diabetes mellitus non dependente da insulina. Os heterocigotos (38% da poboación) e os homocigotos (o 7% da poboación) teñen un aumento do risco de NIDDM en relación aos non transportistas en aproximadamente 1,5 e 2,5 veces, respectivamente.
Elevado risco en transportistas, TCF7L2 tamén se atopou en cohortes de pacientes daneses e americanos. O risco de NIDDM asociado a este alelo é do 21%. TCF7L2 codifica un factor de transcrición que está implicado na expresión da hormona do glucagón, que aumenta a concentración de glicosa no sangue, actuando oposto á acción da insulina, o que reduce o nivel de glicosa no sangue. O cribado dos grupos finlandeses e mexicanos revelou unha predisposición diferente, a mutación de Prgo12A1a no xene PPARG, que é obviamente específico para estas poboacións e proporciona ata o 25% do risco de poboación de NIDDM.
Máis frecuentes alelo A prolina prodúcese cunha frecuencia do 85% e provoca un lixeiro aumento do risco (1,25 veces) de diabetes.
Xene PPARG - É membro da familia de receptores de hormonas nucleares e é importante para regular a función e a diferenciación das células de graxa.
Afirmación do papel factores Os factores ambientais inclúen menos do 100% de concordancia en xemelgos monozigotos, diferenzas na distribución en poboacións xeneticamente similares e asociacións con estilo de vida, nutrición, obesidade, embarazo e estrés. Confirmouse experimentalmente que aínda que unha predisposición xenética é un requisito previo para o desenvolvemento de diabetes mellitus non insulinodependente, a expresión clínica de diabetes mellitus non insulinodependente (NIDDM) depende moito da influencia de factores ambientais.
Fenotipo e desenvolvemento de diabetes mellitus non dependente da insulina (NIDDM)
Normalmente diabetes mellitus non dependente da insulina (NIDDM) atópase en persoas obesas de idade media ou maior, aínda que o número de nenos e mozos enfermos está crecendo debido ao aumento do número de mobilidades obesas e insuficientes entre a xente nova.
Diabetes tipo 2 ten un inicio gradual e normalmente son diagnosticados por niveis elevados de glicosa cun exame estándar. A diferenza dos pacientes con diabetes tipo 1, os pacientes con diabetes mellitus non dependentes da insulina (NIDDM) normalmente non desenvolven cetoacidosis. Basicamente, o desenvolvemento de diabetes mellitus non dependente da insulina (NIDDM) divídese en tres fases clínicas.
A concentración de glicosa primeiro sangue mantense normal a pesar dos niveis elevados de insulina, o que indica que os tecidos diana da insulina seguen sendo relativamente resistentes á influencia da hormona. Entón, a pesar dunha maior concentración de insulina, a hiperglicemia desenvólvese despois do exercicio. Finalmente, a secreción de insulina prexudicada provoca unha hiperglucemia de fame e un cadro clínico da diabetes.
Ademais da hiperglicemia, metabólica trastornoscausada pola disfunción das células b dos illotes e a resistencia á insulina causan aterosclerose, neuropatía periférica, patoloxía renal, cataratas e retinopatía. Nun de cada seis pacientes con diabetes mellitus non dependentes da insulina (NIDDM), a insuficiencia renal ou a patoloxía vascular grave que require amputación das extremidades inferiores, un de cada cinco queda cego debido ao desenvolvemento da retinopatía.
Desenvolvemento destes complicacións debido aos antecedentes xenéticos e á calidade do control metabólico. A hiperglucemia crónica pode detectarse determinando o nivel de hemoglobina glicosilada (HbA1c). O estrito, o máis próximo ao normal posible, manter a concentración de glicosa (non superior ao 7%), coa determinación do nivel de HbA1c, reduce o risco de complicacións entre un 35 e un 75% e pode ampliar a esperanza de vida media, que actualmente é unha media de 17 anos despois do establecemento. diagnóstico de varios anos.
Características fenotípicas manifestacións de diabetes mellitus non dependentes da insulina:
• Idade de inicio: desde a infancia ata a idade adulta
• Hiperglicemia
• Déficit de insulina relativa
• Resistencia á insulina
• obesidade
• Acantose do ennegrimento da pel
Tratamento da diabetes mellitus non insulinodependente (NIDDM)
Descenso peso corporalO aumento da actividade física e os cambios na dieta axudan á maioría dos pacientes con diabetes mellitus non dependentes da insulina (NIDDM) a mellorar sensiblemente a sensibilidade á insulina. Por desgraza, moitos pacientes son incapaces ou non desexan cambiar radicalmente o seu estilo de vida para mellorar e requiren tratamento con fármacos hipoglicémicos orais, como sulfonilureatos e biguanidas. Unha terceira clase de medicamentos, tiazolidinediones, reduce a resistencia á insulina uníndose a PPARG.
Tamén podes usar o cuarto categoría de drogas - Inhibidores da α-glucosidasa, que actúan ao ralentizar a absorción intestinal da glicosa. Cada unha destas clases de medicamentos está homologada como monoterapia para diabetes mellitus non dependente da insulina (NIDDM). Se un deles non impide o desenvolvemento da enfermidade, pódese engadir un medicamento doutra clase.
Hipoglucemia bucal preparados non é tan eficaz para lograr o control da glicosa como a perda de peso, o aumento da actividade física e os cambios na dieta. Para lograr o control da glicosa e reducir o risco de complicacións, algúns pacientes precisan terapia con insulina, sen embargo, aumenta a resistencia á insulina, aumentando a hiperinsulinemia e a obesidade.
Riscos de herdanza de diabetes mellitus non dependente da insulina (NIDDM)
Risco poboacional diabetes mellitus non dependente da insulina (NIDDM) depende moi da poboación estudada, na maioría das poboacións este risco é do 1 ao 5%, aínda que nos EUA é do 6-7%. Se o paciente ten irmáns enfermos, o risco aumenta ata o 10%, a presenza de irmáns enfermos e outro familiar do primeiro grao de parentesco aumenta o risco ata un 20%, se o xemelgo monozigótico está enfermo, o risco aumenta ata o 50-100%.
Ademais, dado que algunhas formas de diabetes mellitus non dependentes da insulina (NIDDM) se solapan coa diabetes tipo 1, os fillos de pais con diabetes mellitus non insulinodependentes (NIDDM) teñen un risco empírico de 1 de cada 10 para desenvolver diabetes tipo 1.
Un exemplo de diabetes mellitus non dependente da insulina. M.P., un home san de 38 anos, unha tribo indio americana Pima, consulta sobre o risco de desenvolver diabetes mellitus non dependente da insulina (NIDDM). Ambos os seus pais padecían diabetes mellitus non dependente da insulina, o seu pai morreu aos 60 anos por infarto de miocardio e a súa nai aos 55 anos por insuficiencia renal. Un avó paterno e unha das irmás maiores tamén padecían diabetes mellitus non dependente da insulina, pero el e os seus catro irmáns máis novos están sans.
Os datos do exame eran normais, coa excepción dun menor obesidadeA glicosa en sangue xaxún é normal. Non obstante, un aumento dos niveis de insulina e glicosa no sangue despois de detectarse unha carga oral de glicosa. Estes resultados son consistentes coas manifestacións precoz dun estado metabólico, que probablemente levan a diabetes mellitus non dependente da insulina. O seu médico aconsellou ao paciente cambiar o seu estilo de vida, perder peso e aumentar a actividade física. O paciente reduciu drásticamente a inxestión de graxa, comezou a andar en bicicleta ao traballo e funcionou tres veces por semana, o seu peso corporal diminuíu 10 kg e a súa tolerancia á glicosa e os niveis de insulina volveron á normalidade.
Razóns para a aparición




A principal razón para a aparición da enfermidade é a resistencia á insulina - unha diminución significativa na sensibilidade das células á insulina.
O páncreas perde a súa capacidade para producir insulina natural en casos graves da enfermidade.
Nas fases iniciais, o sangue do paciente aínda contén unha pequena cantidade de insulina natural, pero xa non é capaz de baixar o nivel de azucre, xa que as células son insensibles aos efectos da hormona.
Un aspecto importante é a obesidade, na que o tecido adiposo se acumula en cantidades enormes, reducindo así a sensibilidade das células e iso acelera o proceso de obesidade.

A probabilidade de enfermarse cunha enfermidade con azucre será maior:
- cunha dieta desequilibrada, a ausencia dos elementos necesarios nos alimentos ou na presenza dunha gran cantidade de hidratos de carbono nos produtos,
- sobrepeso
- cun estilo de vida sedentario,
- con hipertensión arterial.
Grupos de risco
O grupo de risco pertence ás seguintes categorías de persoas:

- os que teñen diabetes na familia
- obeso
- mulleres que tiveron certas patoloxías durante o embarazo ou que deron a luz a nenos de máis de catro quilogramos,
- pacientes cun tumor de glándula suprarrenal, acromegalia ou un tumor hipofisario,
- pacientes con aterosclerose, hipertensión, angina pectorais,
- persoas que comezan a desenvolver cataratas
- enfermo de certas enfermidades alérxicas,
- persoas que xa experimentaron un aumento na cantidade de azucre debido a un ataque cardíaco, vertedura, varias infeccións ou embarazo.
Síntomas da diabetes mellitus tipo 2 e métodos para a súa determinación

A diabetes ten medo a este remedio, como o lume.
Só tes que solicitar ...

Por regra xeral, esta enfermidade non vai acompañada de síntomas pronunciados e o diagnóstico pódese establecer só no caso dun estudo de laboratorio planificado.
É importante antes do estudo non comer ningún alimento, só cun estómago baleiro.
Xa que con esta enfermidade, os pacientes presentan unha gran variedade de complicacións, acoden ao hospital para o seu tratamento e no proceso resulta que son causados pola diabetes. Como exemplo, os pacientes visitan un oftalmólogo debido a problemas de visión e moitas veces a causa do problema é o dano dos ollos diabéticos.
A maioría das persoas con obesidade, hipertensión e outras enfermidades padecen a diabetes tipo 2. Por categoría de idade: maioritariamente persoas maiores de corenta anos.
Os síntomas específicos desta enfermidade inclúen a micción nocturna regular, falta de auga no corpo (desexo constante de beber), enfermidades fúngicas da pel. A razón para a aparición destes signos considérase que é a perda de células beta en gran número, xa que a enfermidade xa corre, ou enfermidades tan graves como un infarto ou ataque cardíaco.
A patoloxía divídese nas seguintes etapas:
- reversible
- parcialmente reversible
- etapa con desperfectos irreversibles no metabolismo dos carbohidratos.
Distínguense os seguintes graos de diabetes do segundo tipo:
No caso dun caso leve, pódese mellorar o estado do paciente tomando fondos que baixen o contido de azucre (será suficiente unha cápsula) ou debido a cambios fundamentais na nutrición. No caso dun grao medio, para normalizar a afección, necesitarás aumentar a dose a dúas ou tres cápsulas ao día. Se a enfermidade se volveu grave, ademais das cápsulas que reducen o azucre, tamén terás que recorrer á introdución da insulina.
Que é a diabetes tipo 2
Na medicina distínguense dous tipos de diabetes: dependente da insulina e non dependente da insulina. A diabetes tipo 2 non depende da insulina. A diferenza da enfermidade de tipo 1, coa de tipo 2, o páncreas permanece intacto e os illotes de Langerhans (partes do páncreas que producen células de insulina) realizan con éxito as súas funcións.
A principal causa da diabetes tipo 2 é unha diminución na sensibilidade dos receptores de insulina nas células do tecido.
Por que se produce a diabetes tipo 2: os científicos descubriron a causa da condición patolóxica
A culpa da violación é a hormona adiponectina (GBP-28), producida por adipocitos - células do tecido adiposo dos órganos internos. A función principal da adiponectina é a descomposición da graxa corporal ao estado dos aminoácidos. É este proceso o que prevén a obesidade. Ademais, a hormona impide a formación de placas ateroscleróticas, normaliza o colesterol e reduce a probabilidade de trombose.
Existe unha correlación directa entre a cantidade de adiponectina producida e o índice de masa corporal. Canto máis fino é unha persoa, máis esta hormona é a que produce o seu corpo. E viceversa: o peso corporal alto está directamente relacionado cunha diminución da cantidade de 28 GBP.
A hormona só se descubriu en 1994, ata ese momento non se estudou o mecanismo de aparición da diabetes tipo 2 e, en consecuencia, non se puido tratar adecuadamente, polo que o diagnóstico da diabetes tipo 2 foi igual a unha condena perpetua. Estudos recentes demostraron que a adiponectina afecta directamente ao metabolismo da glicosa, afectando o desenvolvemento da diabetes. Este descubrimento proporciona unha nova forma de tratar a diabetes non dependente da insulina.
A adiponectina afecta a moitos procesos vitais, isto explica o gran número de complicacións en diabéticos con niveis de hormona baixos. En particular, GBP-28:
- impide a formación de depósitos graxos no fígado,
- mantén a luz e a elasticidade vascular óptimas,
- impide que a graxa visceral se deposite na superficie dos órganos internos,
- axuda a diagnosticar aterosclerose, porque as células hormonais deposítanse en microtraumas vasculares,
- aumenta o metabolismo e favorece a perda de peso,
- reduce a inflamación dos vasos sanguíneos e as arterias,
- protexe o miocardio contra a necrose en caso de deficiencia de osíxeno.
Cunha diminución do nivel desta hormona, unha persoa está enferma e un complexo de procesos perturba no seu corpo.
A relación de obesidade e diabetes tipo 2
A culpa da diabetes tipo 2 na maioría dos casos é a graxa visceral. Esta non é exactamente a graxa que se deposita nos lados e a cintura ao aumentar o exceso de peso. A razón para a aparición de graxa visceral é un desaxuste entre o alimento e a enerxía desperdiciada que entrou no corpo.
Os alimentos ricos en carbohidratos teñen altas reservas de enerxía, polo que a paixón por fariña e repostería, patacas fritas e pasta con salsa de carne está chea de exceso de peso. O exceso de enerxía que se desprende pasa nas reservas de graxa do corpo, é dicir, na capa de graxa subcutánea e na graxa visceral.
- A graxa subcutánea ten unha estrutura única. Distribúese nas cadeiras, cintura, parede abdominal, nas pernas das mulleres. Facer a figura máis redondeada, pero dentro de límites razoables, tal "reposición" non supón un gran perigo para a saúde. Esta graxa, cun metabolismo e dieta normal, é tan fácil de saír como vén.
- A graxa corporal visceral (abdominal) é incrible perigoso dende o punto de vista médico. En pequenas cantidades, o corpo o necesita, porque protexe os órganos internos dos danos mecánicos e é tamén un depósito de reposición en caso de esgotamento da enerxía. Pero o seu exceso xa é un desastre para o corpo.
A graxa abdominal acumúlase baixo a membrana serosa: unha fina membrana conectiva que rodea cada órgano. Na maioría dos casos, a graxa abdominal sitúase na superficie dos órganos abdominais, polo que unha característica do problema é o estómago saínte, que é desproporcionadamente grande fronte ao fondo doutras partes do corpo. Normalmente, a cantidade de graxa non debe superar o 15% da masa total de graxa corporal. Se é moito máis, o exceso con fluxo de sangue no fígado, procesado en colesterol. Hai o risco de desenvolver aterosclerose, o que leva a un ictus ou ataque cardíaco.
A graxa abdominal reduce a cantidade de adiponectina segregada e afecta directamente á sensibilidade das células á insulina. Como resultado, unha persoa desenvolve resistencia á insulina e desenvólvese diabetes tipo 2.
Cal é a diferenza entre a diabetes tipo 2 e a tipo 1
A pesar da semellanza de nomes e algúns síntomas, a diabetes tipo 1 e tipo 2 teñen unha natureza e un rumbo diferentes.
| Diabetes tipo 1 | Diabetes tipo 2 |
| A maioría das veces diagnosticouse antes dos 20 anos | Común entre maiores de 40 anos |
| O azucre sobe fortemente | Lento desenvolvemento da enfermidade |
| O paciente está perdendo peso de xeito dramático | O paciente ten un exceso de peso |
| Aparece independentemente do estilo de vida do paciente | De gran importancia no desenvolvemento da enfermidade é o estilo de vida |
| A enfermidade aparece de forma rápida e violenta. | Non hai síntomas durante moito tempo. |
| Insulina significativamente por baixo do normal | A insulina está lixeiramente por encima do normal |
| As drogas que reducen o azucre son ineficaces | Os substitutos do azucre axudan ben |
| A enfermidade é incurable | Se segues unha dieta, hai tendencias a curar |
| Sen insulinoterapia, unha persoa morre | Non se precisa insulina inxectable |
A diabetes procede dos doces?
Non compares os doces da túa infancia cos doces modernos. Son moito máis altos en calor e nocivos. Na súa fabricación utilízanse graxas trans, conservantes e colorantes, e isto supón unha carga adicional no páncreas.
A paixón dos nenos nos xogos de computadora leva á inactividade física e, como resultado, ao aumento da graxa visceral. E é precisamente o principal culpable no desenvolvemento da diabetes tipo 2. Por iso, os médicos xa non están sorprendidos de que os nenos en idade primaria padecen unha enfermidade tan "adulta".
Grupo de risco de diabetes tipo 2
Os científicos prevén que a diabetes tipo 2 producirase 5 veces máis a miúdo do século XXI que nos anos 2000. Isto débese á degradación ambiental, á popularización da comida rápida, á inactividade física, así como ao feito de que a xeración pasará a ser un adulto cuxa infancia pasou sen interrupción do ordenador. Noutras palabras, o grupo de risco é para todos os mozos modernos que ignoran a alimentación saudable e o deporte.
O grupo de risco tamén inclúe:
Persoas maiores de 40 anos. Aínda que cada persoa ten as súas propias características do corpo, a idade de 40 anos é basicamente a fronteira para o desenvolvemento de signos vivos de diabetes.
- Mulleres. Despois dos corenta anos, as mulleres que se preparan para a menopausa producen cada vez menos hormonas sexuais que apoian os procesos metabólicos.
- Homes. Á idade de 40 anos comeza un clímax masculino do que por algúns motivos moitos homes nin sequera oíron falar. A esta idade, o corpo masculino tamén reduce a actividade hormonal.
Co inicio da menopausa, incluso os que permaneceron delgados toda a vida comezan a gañar peso. É por iso que, despois de 40 anos, deberías reducir significativamente a cantidade de calorías consumidas e comezar a controlar o peso.
Persoas cun índice de masa corporal elevada (IMC). Este é un indicador recomendado pola Organización Mundial da Saúde para calcular o grao de correspondencia entre o crecemento e o peso humano. Os criterios son moi arbitrarios, porque non teñen en conta a idade e a ocupación dunha persoa. Non obstante, deberían seguirse para comprender cando parar e comezar a perder peso.
- A media, a fórmula é a seguinte: (cm crecemento - 100) ± 10%. I.e. cunha altura de 162 cm, a muller normalmente non debe pesar máis de 68 kg para non ter problemas de saúde.
- Tamén é importante a circunferencia da cintura. Nos homes, a cifra máxima é de 102 cm, nas mulleres - 88 cm. Se a cintura é moito maior, isto indica un exceso de graxa visceral, que se deposita nos órganos.
Ter un sobrepeso leva á inhibición da produción de adiponectina, responsable da conversión da insulina en enerxía e da súa entrega á célula,
Hipodinamia: falta de movemento . O deporte e o exercicio aumentan a necesidade de glicosa muscular. A falta de movemento, o exceso de glicosa permanece no sangue, o que leva a unha diminución da sensibilidade á insulina. Así se desenvolve a diabetes.
Malnutrición: o consumo constante de hidratos de carbono "rápidos". Comida rápida, barras de chocolate, comida de restaurante, golosinas, patacas fritas e refrescos de McDonald conteñen moitos carbohidratos e amidón facilmente dispoñibles con pouca ou ningunha fibra. Os hidratos de carbono entran no torrente sanguíneo rapidamente, obrigándolles a producir máis insulina. Se o fas a miúdo, fórmase a resistencia á insulina.
Esforzos frecuentes. Durante o estrés, prodúcese unha gran cantidade de adrenalina no corpo: o antagonista da insulina hormonal. Así, canto máis adrenalina hai no sangue, maior será o nivel de glicosa. Os niveis de azucre no sangue aumentan, pero as células non poden obter enerxía del. O exceso de glicosa excrétase polos riles, o que afecta negativamente ao seu traballo. Así comeza a diabetes tipo 2, que unha persoa podería evitar.
Como se detecta a diabetes tipo 2: diagnóstico
A dificultade para detectar diabetes tipo 2 é que é posible que a enfermidade non se manifeste durante anos. Non obstante, canto máis pronto se identifique o problema, máis posibilidades ten o paciente de recuperarse.
- Exame de sangue do azucre. A proba máis sinxela é tomar sangue para o azucre. Faise nun estómago baleiro e o paciente tómase sangue dun dedo. Unha concentración de glicosa de 3,3 a 5,5 mmol / L considérase normal. Todo o anterior, incluso un par de décimas, é xa motivo de preocupación. Non obstante, tal análise non dá unha imaxe completa. É posible que o paciente acudise ao seu aniversario o día anterior e as análises mostrasen as consecuencias da festa. É recomendable non apoiarse na repostería un día antes da doazón de sangue.
- Análise da hemoglobina glicémica. Un indicador moito máis elocuente da hemoglobina glicémica. Identifica a enfermidade na fase inicial do desenvolvemento e tamén identifica ás persoas con predisposición á diabetes. A análise baséase en que os glóbulos vermellos, formados por hemoglobina, "viven" no corpo durante uns 120 días e logo descompoñen no bazo ata a bilirrubina. Durante este período, entregan osíxeno ás células e eliminan o dióxido de carbono.
A análise da hemoglobina glicada mostra o proceso do metabolismo dos carbohidratos. Se a porcentaxe de hemoglobina glicémica é maior do normal, pero a proba de sangue para a glicosa segue sendo normal, isto indica o estadio inicial de desenvolvemento de diabetes ou prediabetes.
Os endocrinólogos do Diana Medical Center instan a todos os pacientes maiores de 40 anos a someterse regularmente a un exame integral do corpo e a controlar coidadosamente os niveis de glicosa no sangue. Isto permitiralle detectar oportunamente signos de diabetes e evitar complicacións graves.
Indicadores de azucre no sangue: normas e infraccións
| Análise | Homes | Mulleres | ||
| a norma | patoloxía | a norma | patoloxía | |
| % De hemoglobina glicada (ata 30 anos) | 4,5-5,5 | maiores de 5,5 | 4-5 | maiores de 5 anos |
| A taxa de hemoglobina glicada% (30 a 50 anos) | 5,5-6,5 | máis de 6,5 | 5-7 | maiores de 7 anos |
| Sangue de dedo sobre o estómago baleiro, mmol / l | 3,3–5,5 | maiores de 5,5 | 3,3–5,5 | maiores de 5,5 |
| Análise despois de tomar 75 gramos de glicosa, mmol / l | inferior a 7,8 | máis de 7,8 | inferior a 7,8 | máis de 7,8 |
| Ensayo de adiponectina, mg / ml | máis de 10 | menos de 10 | máis de 10 | menos de 10 |
Como se trata a diabetes tipo 2?
O primeiro que se prescribe ao paciente despois da detección de diabetes é unha dieta estrita. A inxestión de calorías diaria non debe superar os 2000. Ao mesmo tempo, introdúcese un concepto como XE (unidades de pan).
1 XE é 25 gramos de pan ou 12 gramos de carbohidratos dixeridos. Un paciente con diabetes tipo 2 non debe consumir máis de 20 XE por día. Coa obesidade, a norma diminúe a 10 CB, e cun traballo físico pesado aumenta a 25 XE.
O paciente distribúe uniformemente alimentos ricos en carbohidratos ao longo do día. Os produtos que conteñen unha gran cantidade de XE inclúen mel, albaricoques secos, pan branco e negro, cereais, pastas, doces. en consecuencia, estes produtos deben consumirse de forma limitada.
XE non contén peixe, carne e ovos. XE pouco en verduras, froitas e herbas. En base a isto, a dieta dun paciente con diabetes tipo 2 debería consistir en pratos de carne e peixe, así como ensaladas e rodajas de froitas.
Se a diabetes ten un estadio progresivo, o paciente prescríbelle medicamentos.
- As glitazonas (Roglit, Avandia) aceleran o proceso de eliminación de glicosa das células,
- Os biguanuros (Langerin, Siofor) aumentan a sensibilidade das células á glicosa,
- Os derivados da sulfonilurea (Glidiab, Glucobeno) estimulan a produción de insulina polo páncreas,
- O inhibidor de proteínas SGLT2 (Invocana, Xardíns elimina o exceso de glicosa do corpo).
Todos estes fármacos teñen efectos secundarios graves. Ademais, co paso do tempo, a súa eficacia diminúe. Co tempo, con diabetes avanzado, o paciente prescríbelle inxeccións de insulina e a diabetes tipo 2 transfórmase en tipo 1 incurable. É por iso que é tan importante recoñecer a enfermidade a tempo para iniciar o tratamento e parar o progreso da enfermidade.
Onde facer probas de diabetes en San Petersburgo
As probas para a diabetes tipo 2 pódense facer na clínica Diana de San Petersburgo. Aquí podes obter unha ecografía do páncreas nun novo aparato experto. Despois diso, podes recibir o consello dun endocrinólogo experimentado.
Os endocrinólogos da clínica Diana abordan de forma exhaustiva o tratamento da diabetes mellitus non dependente da insulina, combinando unha alimentación adecuada, o rexeitamento de malos hábitos e a actividade física cunha medicación racionalmente seleccionada.
Faga unha cita co xinecólogo no 8-800-707-1560, solicite unha devolución ou enche o formulario de entrada na páxina.
Se atopas un erro, seleccione un anaco de texto e prema Ctrl + Enter
Código ICD-10
Na clasificación internacional de enfermidades, esta enfermidade pertence á clase IV e está situada no bloque de diabetes mellitus (E10-E14) no punto E11.

A clase E11 inclúe diabetes mellitus (tanto con obesidade como sen ela) nas seguintes condicións:
- en xente nova
- coa chegada da idade adulta,
- coa aparición na idade adulta,
- se non hai predisposición á cetose,
- cun curso estable da enfermidade.
A diabetes tipo 2 está excluída:
- se a enfermidade se debe a inxesta insuficiente de alimentos,
- durante o embarazo, durante o parto e o inicio do período posparto,
- en recentemente nados,
- se hai glicosuria,
- se afecta a tolerancia á glicosa,
- cun aumento postoperatorio dos niveis de insulina no sangue.
Perigo e complicacións
A diabetes mellitus tipo 2 ten un efecto especialmente negativo no sistema vascular.

A diabetes é a causa de diversas enfermidades cardíacas e vasculares
Ademais de que o paciente poida atopar patoloxías do sistema vascular de órganos, tamén poden desenvolver outros síntomas característicos:
- caer o pelo
- pel seca
- estado deteriorado das uñas,
- anemia
- reducido número de plaquetas.
As complicacións diabéticas máis graves inclúen:

- o desenvolvemento da aterosclerose, que se converte nunha causa de trastornos no subministro de sangue coronario, así como do abastecemento de sangue ao tecido cerebral e ás extremidades,
- trastornos circulatorios agudos no cerebro,
- alteración da función renal,
- dano de retina
- organización simplificada de fibras e tecidos nerviosos,
- erosión e úlceras nas extremidades inferiores,
- infeccións difíciles de tratar causadas por bacterias ou fungos,
- coma.
Diagnóstico e tratamento
Nas primeiras etapas do desenvolvemento da enfermidade, será suficiente observar unha nutrición adecuada, así como recorrer a exercicios físicos especiais sen usar medicamentos.
É extremadamente importante que o peso corporal estea dentro dos límites normais, o que afectará positivamente á restauración do metabolismo dos carbohidratos e á estabilización dos niveis de azucre. No caso doutras etapas da diabetes do tipo en cuestión, xa se precisa medicación.
Os remedios máis comúns para tratar unha enfermidade inclúen:

- Tolbutamidaafectando o páncreas e activando así a secreción de insulina. Este medicamento é adecuado para pacientes maiores que teñen unha condición compensatoria e subcompensadora da enfermidade. Cando se usa, é posible unha reacción alérxica e unha ictericia transitoria, na que a pel se amarelenta,
- Glipizidausado no tratamento da diabetes nos anciáns, así como en pacientes con inmunidade debilitada e mala función da glándula suprarenal,
- Maninil, potenciando a sensibilidade dos receptores que perciben a insulina. Este medicamento estabiliza a produción natural de insulina. Ao principio, tómase un comprimido, pero no futuro, se é necesario, pódese aumentar a dose,
- Metformina, que cambia a dinámica farmacolóxica debido á estabilización da relación de tipos unidos á insulina e tipos libres. Únicamente son os pacientes con sobrepeso e obesidade. O medicamento está contraindicado na insuficiencia renal,
- Acarbose, inhibindo a dixestión e absorción de hidratos de carbono no intestino delgado, reducindo así a intensidade de aumentar a cantidade de azucre no sangue ao comer cun alto contido en carbohidratos. A medicación está contraindicada en caso de enfermidades intestinais crónicas e durante o embarazo.
Nutrición de diabetes tipo 2

Os pacientes necesitan comer cinco ou seis veces ao día en pequenas porcións, non só loitando a fame, senón tamén estabilizando os niveis de azucre.
A probabilidade de hipoglucemia é reducida. En paralelo a isto, é posible comer tres veces ao día, sen preocuparse polo resultado. Non obstante, as características individuais do corpo do paciente xogan un papel importante aquí.
É importante prestar atención ao proceso de procesamento de produtos: elimina a graxa da carne e a pel das aves de curral e cociña, recorre á cocción e á cocción.
Produtos prohibidos:
- salchicha
- maionesa
- produtos semi-acabados
- crema azedo
- carne de porco e ovella,
- produtos lácteos graxos,
- queixo duro con alto contido en graxa.

Produtos permitidos e prohibidos
Produtos permitidos en pequenas cantidades:
Produtos permitidos:
- produtos de fibra vexetal
- leite desnatado e produtos lácteos azedo
- carne e peixe magro,
- produtos a base de cereais
- vexetais e froitas (se conteñen unha pequena cantidade de azucre, como tomates e mazás).
Índice glicémico Selección de alimentos
Todos os produtos alimentarios teñen un ou outro índice glicémico, que ocorre:
- baixo (0-55 unidades),
- medio (55-70 unidades),
- alto (70 unidades ou máis).
Os produtos cun alto índice de grupo non son adecuados para diabéticos, xa que o seu uso pode levar a convulsións e, no peor dos casos, o paciente estará en coma. O uso só se admite en casos extremadamente raros e con certas restricións de cantidade.
Prevención

Para previr a enfermidade, é importante seguir os principios dunha dieta sa.
Comer alimentos inofensivos pode servir como excelente prevención non só da enfermidade en cuestión, senón tamén doutras enfermidades.
Recoméndase que as medidas que se teñan en conta non se dirixan só á redución, senón a eliminar calquera dieta nociva da dieta. Ademais, paga a pena prestar atención á actividade física. Se os procedementos de fitness ou ximnasia non son adecuados para o paciente, pode escoller outras opcións de carga, como bailar, camiñar, andar en bicicleta e moito máis.
É máis frecuente camiñar, en lugar de moverse en transporte, esquece o ascensor e sube as escaleiras ata o chan desexado.
Vídeos relacionados
Nos signos de diabetes tipo 2 no programa de TV "Vive saudable!" Con Elena Malysheva:
A diabetes mellitus, especialmente do tipo a considerar, é unha enfermidade moi grave, cuxas causas están lonxe de ser sempre obvias. O diagnóstico oportuno e o tratamento adecuado xogan un papel fundamental na loita contra esta enfermidade, xa que deste xeito pódense evitar complicacións graves.