En 2018, Rusia probará unha nova tecnoloxía para o tratamento da diabetes
O presidente da Federación Rusa instruíu ao goberno a pensar en mellorar o procedemento para o exame médico e social. Así, necesita identificar os casos en que a discapacidade se establecerá indefinidamente na primeira visita, permítelle cambiar o programa de rehabilitación sen revisar o grupo ou o prazo, e tamén intercambiar os documentos necesarios para os médicos sen a participación do paciente.
Inscrición no portal
Ofrece vantaxes sobre os visitantes habituais:
- Concursos e premios valiosos
- Comunicación cos membros do club, consultas
- Noticias sobre a diabetes cada semana
- Foro e oportunidade de debate
- Chat de texto e vídeo
O rexistro é moi rápido, leva menos dun minuto, pero canto é útil!
Información sobre cookies Se continúa a usar este sitio web, asumimos que acepta o uso de cookies.
En caso contrario, deixa o sitio.
Tira conclusións
Se le estas liñas, pode concluír que vostede ou os seus seres queridos están enfermos de diabetes.
Realizamos unha investigación, estudamos unha chea de materiais e comprobamos o máis importante dos métodos e drogas para a diabetes. O veredicto é o seguinte:
Se se administraban todos os fármacos, só foron un resultado temporal, en canto se detivo a inxestión, a enfermidade intensificouse drasticamente.
O único medicamento que deu un resultado significativo é Difort.
Polo momento, este é o único medicamento que pode curar completamente a diabetes. A acción especialmente forte de Difort amosouse nas primeiras etapas da diabetes.
Pedimos ao Ministerio de Sanidade:
E para os lectores do noso sitio agora hai unha oportunidade
obter diforto GRATIS!
Atención! Os casos de venda da droga falsa Difort fixéronse máis frecuentes.
Ao facer unha solicitude usando as ligazóns anteriores, ten a seguridade de recibir un produto de calidade dun fabricante oficial. Ademais, ao pedir no sitio web oficial, obtés unha garantía dunha devolución (incluídos os gastos de transporte) no caso de que a droga non teña efecto terapéutico.
En 2018, Rusia probará unha nova tecnoloxía para o tratamento da diabetes
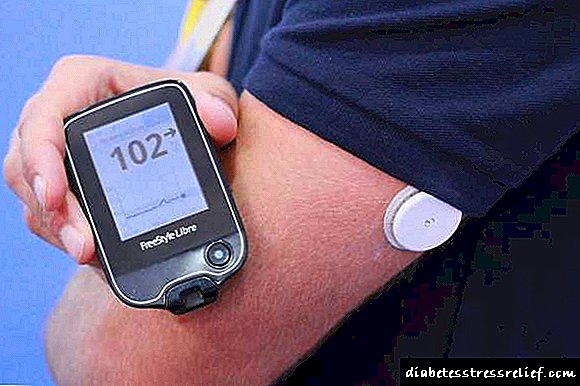
A ministra de Sanidade Veronika Skvortsova dixo que en 2018 en Rusia comezarán a usar tecnoloxías móbiles para o tratamento da diabetes, que posteriormente permitirán abandonar as inxeccións de insulina.
Despois de participar na conferencia mundial da OMS sobre enfermidades non transmisibles, o xefe do Ministerio de Sanidade concedeu unha entrevista a Izvestia sobre o desenvolvemento da medicina no noso país. En particular, tratouse da loita contra a diabetes. Skvortsova foi preguntado por formas innovadoras de tratar esta enfermidade: "Tecnoloxías móbiles para o tratamento da diabetes. En realidade podemos substituír as células pancreáticas produtoras de insulina. Integranse na matriz da glándula e comezan a producir a propia hormona. "
Non hai ningún vídeo temático para este artigo.| Vídeo (fai clic para reproducir). |
O ministro destacou que aínda que non se trata dunha administración única do medicamento, que elimina completamente a necesidade de inxectar insulina aos pacientes. "Aínda queda traballo por facer: no experimento aínda é difícil comprender canto tempo durarán estas células. Quizais este sexa o curso ", engadiu.
Aínda que necesite someterse a un tratamento cun curso, este supón un gran avance no tratamento da diabetes, polo que controlaremos as novas sobre este tema e manteremosche informado.
Se le estas liñas, pode concluír que vostede ou os seus seres queridos están enfermos de diabetes.
Realizamos unha investigación, estudamos unha chea de materiais e comprobamos o máis importante dos métodos e drogas para a diabetes. O veredicto é o seguinte:
Se se administraban todos os fármacos, só foron un resultado temporal, en canto se detivo a inxestión, a enfermidade intensificouse bruscamente.
O único medicamento que obtivo resultados significativos é Dianormil.
Polo momento, este é o único medicamento que pode curar completamente a diabetes. Dianormil mostrou un efecto especialmente forte nas primeiras etapas da diabetes.
Pedimos ao Ministerio de Sanidade:
E para os lectores do noso sitio agora hai unha oportunidade
obter dianormil GRATIS!
Atención! Os casos de venda de Dianormil falso fixéronse máis frecuentes.
Ao facer unha solicitude usando as ligazóns anteriores, ten a seguridade de recibir un produto de calidade dun fabricante oficial. Ademais, ao pedir no sitio web oficial, obtés unha garantía dunha devolución (incluídos os gastos de transporte) no caso de que a droga non teña efecto terapéutico.
A diabetes mellitus é unha enfermidade da esfera endocrina que perturba o metabolismo dos carbohidratos, o traballo habitual de todo o sistema dixestivo dunha persoa desvirtúase, os órganos internos sofren, complicacións graves prodúcense en forma de enfermidades concomitantes dos ollos, sistemas cardiovasculares, nerviosos e xenitourinarios.
Científicos de todo o mundo non están ociosos e están a facer moitos esforzos para crear un medicamento que poida salvar á humanidade desta perigosa enfermidade, que leva millóns de vidas cada ano.
En 2018, un equipo conxunto de investigación de endocrinólogos do centro médico de Cincinnati (Estados Unidos) e a Universidade Estatal de Yokohama do Xapón, deu un gran avance no desenvolvemento dun método completamente novo para o tratamento da diabetes tipo 1. Os científicos non crearon un novo medicamento que debe tomarse diariamente a base de inxeccións de insulina. Pasaron moito máis lonxe e atoparon un xeito de reparar o tecido glandular danado.
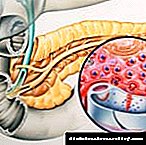
As seccións separadas do páncreas, que se denominan illotes de Langerhans, son as responsables da síntese de insulina polo corpo humano, que participa no metabolismo dos carbohidratos e a descomposición das moléculas de glicosa na enerxía dos alimentos. Cando os tecidos do corpo paran a produción da hormona, prodúcese un aumento do azucre no sangue coa aparición dos síntomas correspondentes. Segundo os resultados do exame, unha persoa está diagnosticada de diabetes co nomeamento da terapia de reposición.
Os científicos que resolveron o problema do tratamento da diabetes, realizaron un experimento cuxa esencia foron as seguintes accións:
- Por unha capacidade especial de laboratorio, os illotes de Langerhans cultiváronse a partir de células nai.
- O tecido glandular reconstruído foi transplantado en ratos experimentais que padecían diabetes tipo 1.
- Os animais que se someteron a cirurxía para o transplante de parte do páncreas sufriron restauración e estaban baixo supervisión de científicos.
Os resultados do laboratorio superaron todas as expectativas. Os illotes pancreáticos habituados aos tecidos glandulares comúns do páncreas e o organismo dos ratos experimentais comezaron a producir independente insulina, mantendo un nivel normal de glicosa no sangue.
10 DIABETES NO 2018 EN T1D CAMBIO
O Exchange T1D identificou os dez primeiros finalistas que presentaron novidades no coidado da diabetes en 2018. É moi interesante saber como as innovacións en telemedicina axudan a mellorar a condición das persoas con diabetes.
Así, o 24 de abril de 2018 celebrouse unha competición organizada por T1D, que destaca unha ampla gama de logros sanitarios e telemedicinos para persoas con diabetes.
A organización de investigación sen ánimo de lucro de Boston presentou 10 finalistas centrados no paciente 2018. Anunciado como a "Competición mundial para identificar e promover solucións científicas e clínicas innovadoras para a diabetes", ofrece 250.000 dólares e soporte de información para o desenvolvemento de produtos para varios participantes.
"Vemos o enfoque innovador do tratamento da diabetes como unha estratexia clave dirixida a centrar as mellores mentes para o avance e o avance no asesoramento, diagnóstico e, posiblemente, incluso o tratamento dun dos problemas máis urxentes na medicina que enfrontamos", dixo. Dana Ball, directora executiva e cofundadora de T1D Exchange, cando se lanzou a competición en 2016. "Non se pode enfatizar a importancia da aparición de novas estratexias de tratamento e a prevención de complicacións para mellorar a calidade de vida das persoas con diabetes e reducir o maior risco de vertedura, enfermidades cardíacas e renales, cegueira e amputación".
Dividido en catro categorías, o concurso mostra como as novas tecnoloxías sanitarias dixitais se empregan para axudar a aproximadamente 1,25 millóns de estadounidenses que viven actualmente con diabetes tipo 1.
Estanse a desenvolver dispositivos automatizados de insulina ou páncreas artificiais. Os dispositivos médicos móbiles poden substituír o páncreas, que é inerte en persoas con diabetes tipo 1 e non produce a insulina necesaria para a supervivencia. Esta tecnoloxía inclúe tecnoloxías que axudan a descompoñer glicosa, vehículos que emiten insulina e tecnoloxías a nivel celular.
Os finalistas dunha categoría están a desenvolver sistemas de control autónomos e que conteñen diabetes que imitan un páncreas sa. Este dispositivo é un parche ultra-fino, flexible e de banda que funciona como unha bomba e asegura a entrega de varios medicamentos a un custo mínimo. Outro desenvolvemento: Micromedics é un páncreas artificial portátil. A microtecnoloxía permite que o dispositivo simule o páncreas.
A segunda categoría é o diagnóstico da diabetes. Trátase do desenvolvemento de novas probas de baixo custo para a investigación e cribado, diagnóstico precoz e prevención. As probas revelan autoanticorpos, péptidos c e outros marcadores para diagnosticar complicacións diabéticas. O finalista nesta categoría foi Bonbouton, que traballaba na tecnoloxía para detectar sinais que poidan levar a úlceras nos pés e amputación de extremidades en pacientes con diabetes. O segundo nomeado introduciu as tecnoloxías de imaxe subdérmica VOTIS necesarias para axudar no coidado do pé.
A terceira categoría inclúe métodos de tratamento baseados en insulinas intelixentes, glucagón, terapia inmunomoduladora, rexeneración de células beta e tratamento de complicacións diabéticas.
Finalistas nesta categoría da tecnoloxía Protomer, que introduciu un dispositivo que mide o azucre no sangue. Non só mide un parámetro importante, senón que inxecta glucagón se é necesario. Nesta categoría presentouse un curso de terapia con medicamentos orais innovadores para o tratamento da diabetes tipo 2 mediante redución selectiva da graxa corporal. Científicos da Universidade do Sur de California propuxeron un dispositivo para medir e manter os niveis de osíxeno nos vasos sanguíneos dos ollos, previndo a cegueira - unha consecuencia grave da diabetes.
A cuarta categoría, o desenvolvemento de tecnoloxías de tratamento da enfermidade, está dedicada a enfoques novos e revolucionarios no uso das tecnoloxías da información e a comunicación para apoiar o tratamento da diabetes. Aquí están dous finalistas: Capillary Biomedical, que traballa nun catéter de inxección suave e de varios portos. Segundo finalista: Sensores médicos integrados, que está a desenvolver un sensor de glicosa inalámbrico de 30 días que pode ser introducido polo paciente.
“As obras competitivas deste ano distínguense por un alto nivel de traballo, e especialmente polo traballo dos finalistas. É xenial ", dixo Jay More, presidente e conselleiro delegado de Dirigo Therapeutics e membro do consello de intercambio T1D, nun recente comunicado. "Temos o pracer de ofrecer a estes innovadores a oportunidade de promover as súas ideas e demostrar o seu esforzo para atender ás necesidades das persoas con diabetes."
Aproximadamente 60 grupos de investigación académica e empresas novas de 17 países foron presentadas ás solicitudes de participación no concurso. Un panel de expertos reduciu esta lista a 30 semifinais antes de seleccionar 10 finalistas para presentar as súas propostas ao panel de xurados seleccionado nun acto público o 21 de maio no Royal Sonesta Boston de Cambridge, Massachusetts. A continuación, anunciaranse os gañadores de cada categoría, xunto co gañador do "Premio á elección do público" seleccionado durante a votación en liña.
Esta iniciativa conta co apoio de Leona M. e Harry B. Helmsley Charitable Foundation, a Children’s Diabetes Research Foundation, a American American Diabetes Association, Eli Lilly and Company e Lexicon Pharmaceuticals.
Científicos de todo o mundo están a buscar tratamentos eficaces para a diabetes. E en abril de 2018 do nome do Instituto de Bioloxía do Desenvolvemento N.K. Koltsova chegou a boa nova. Por primeira vez, científicos rusos conseguiron que as células das glándulas salivares producisen insulina. Cos resultados positivos de estudos preclínicos, o ano que vén comezarán as probas a voluntarios.
A existencia do noso corpo é imposible sen a entrada de glicosa en cada célula. Isto só ocorre en presenza da hormona ─ insulina. Únese a un receptor especial da superficie e axuda a que a molécula de glicosa entra dentro. As células pancreáticas sintetizan insulina. Chámanse células beta e recóllense nos illotes.
A hormona do glucagón tamén participa no intercambio de glicosa. Tamén é producido por células pancreáticas, pero ten o efecto contrario. O glágono aumenta o azucre no sangue.
A diabetes mellitus é de dous tipos. No primeiro tipo, a insulina non se produce en absoluto. Isto débese a un dano autoinmune ás células beta. Debido a isto, toda a glicosa circula no sangue, pero non pode entrar nos tecidos. Este tipo de enfermidade afecta a nenos e mozos.
Na diabetes tipo 2 prodúcese insulina. Non obstante, os receptores na superficie das células perden a sensibilidade á hormona. O apego de insulina ao receptor non é un sinal para a penetración da glicosa na célula. O resultado final tamén é a fame do tecido e o exceso de azucre no sangue. A enfermidade é común entre as persoas maiores de 40 anos que teñen sobrepeso.
O obxectivo final é reducir a glicosa no sangue. Depende de moitos factores, incluído o peso corporal. Canto máis alto, maior é o azucre no sangue en xaxún e despois de comer.
Un bo resultado pódese conseguir perdendo peso. Hai casos en que un paciente cunha enfermidade recentemente diagnosticada seguiu estrictamente unha dieta e reduciu o seu peso. Isto foi suficiente para unha normalización estable dos niveis de azucre no sangue e a retirada de drogas.
O tratamento da diabetes tipo 2 comeza con comprimidos. A primeira metformina prescrita, se é necesario, conecta fármacos do grupo sulfonilurea. Recentemente, apareceron dúas clases fundamentalmente novas de medicamentos.
A primeira clase é fármacos do grupo glifozina. O mecanismo da súa acción baséase na aumento da excreción de glicosa na orina. Isto leva a reducir o azucre no sangue. Como resultado, actívase a produción de insulina polas propias células beta. O uso a longo prazo de glifozinas leva a perder peso en moitos pacientes.
Na medicina práctica, xa se usa unha medicina deste grupo. A sustancia activa é a dapagliflozina. Normalmente úsase como un medicamento de segunda liña coa ineficacia do tratamento tradicional.
A segunda clase é a mimetica da incretina, é dicir, as substancias que as imitan. As incretinas son hormonas especiais que son producidas polas células da parede intestinal despois de comer. Eles axudan a reducir os niveis de glicosa despois das comidas. Na diabetes, a súa secreción natural redúcese. O máis importante deles é o péptido similar ao glucagón (GLP-1).
Hai dous subgrupos nesta clase.Un subgrupo desactiva as enzimas que destruen as súas propias incretinas. Polo tanto, a acción destas hormonas dura máis que o habitual. Estes medicamentos chámanse glicinas.
Teñen os seguintes efectos:
- Estimular a produción de insulina. Ademais, isto só ocorre se o nivel de glicosa é maior que no estómago baleiro.
- Suprima a secreción da hormona glucagón, o que aumenta o nivel de glicosa no sangue.
- Contribuír á multiplicación de células beta do páncreas.
Todos estes mecanismos conducen a unha diminución do azucre no sangue. No noso país rexístranse medicamentos coa substancia activa sitagliptin, vildagliptin e saxagliptin. Os endocrinólogos xa os usan como fármacos de segunda liña.
Outro subgrupo son agonistas dos receptores do GLP-1. As drogas actúan sobre os receptores de péptidos semellantes ao glucagón e imitan o seu efecto. Ademais do principal efecto, retardan o baleiro do estómago e dos intestinos. Tamén contribúe a unha diminución da glicosa no sangue e a diminución do apetito. O uso continuado destes medicamentos leva á perda de peso.
No mercado ruso só se presenta unha droga deste grupo. A súa substancia activa é exenatida, está dispoñible en forma de solución para inxección. Non obstante, o medicamento aínda non foi moi utilizado por mor do prezo elevado.
No mundo moderno, a cirurxía bariátrica é cada vez máis común. O tratamento da diabetes neste caso reduce a loita contra a obesidade mediante cirurxía. No noso país, este método raramente se usa. O 70% desas operacións realízanse en Moscova. A esencia da intervención é reducir o volume do estómago ou reducir a superficie de absorción do intestino. Isto leva á perda de peso persistente, a diabetes é máis fácil ou completamente curada.
O exame de tales pacientes cinco anos despois da intervención demostrou que un terzo deles se librou da enfermidade e outro terzo dos pacientes retiraron a insulina.
Con toda a variedade de novos fármacos e métodos, a base do tratamento para a diabetes é a observación dun médico competente e un autocontrol constante do paciente.
Tradicionalmente, a diabetes tipo 1 trátase administrando insulina dende o exterior. É moi cómodo facelo coa axuda dunha bomba de insulina, que está constantemente baixo a pel. Isto pode reducir significativamente o número de inxeccións.
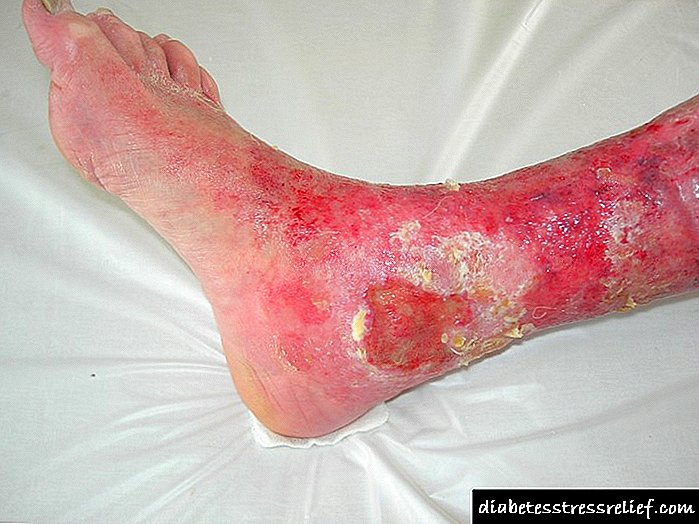
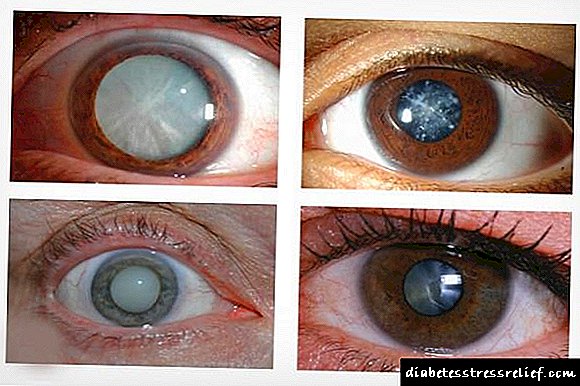
Pero o tratamento coa insulina non o salva de complicacións. Por regra xeral, desenvolven cunha duración de enfermidades de varias decenas de anos. Esta é unha lesión dos riles, ollos, troncos nerviosos. As complicacións reducen significativamente a calidade de vida e poden levar á morte do paciente.
O novo método está relacionado coa terapia celular. Os científicos obrigaron ás células das glándulas salivares a producir insulina. En condicións normais, segregan unha pequena cantidade desta hormona.
O experimento realizouse en roedores no que se formou a diabetes artificialmente. No experimento, as células das glándulas salivares foron illadas en animais e cultiváronse en condicións especiais. Ao mesmo tempo, adquiriron a capacidade de producir a mesma cantidade de insulina que as células beta do páncreas. A súa cantidade dependía do nivel de glicosa no sangue, como ocorre nunha persoa sa. Entón estas células introducíronse na cavidade abdominal.
Despois dun tempo, atopáronse no páncreas de animais experimentais. Non se atoparon células das glándulas salivares noutros órganos da cavidade abdominal. Os niveis de azucre de rata baixaron rapidamente aos niveis normais. É dicir, no experimento, o tratamento da diabetes con este método tivo éxito.
É bo porque se usan células propias. A diferenza do transplante de tecido doante, a reacción de rexeitamento está completamente excluída. Non hai risco de desenvolver tumores que os científicos observan cando traballan con células nai.
O invento está sendo patentado internacionalmente. É difícil sobreestimar a importancia deste descubrimento. Dá esperanza de facer da diabetes tipo 1 unha enfermidade tratable.
En Rusia creáronse células para loitar contra a diabetes
MOSCA, 22 de febreiro - Noticias RIA. En Rusia creáronse células produtoras de insulina que axudarán a loitar contra a diabetes, dixo a ministra de Sanidade Veronika Skvortsova no Foro de asistencia sanitaria ruso no Amazing.
"De feito, xa estamos nun período no que podemos formar os equivalentes de órganos e sistemas de órganos humanos a partir de células autólogas ... Creamos unha uretra autóloga, creamos elementos de tecido cartilaxe ... Temos métodos para crear pel sintética e pel multicapa, como unha verdadeira persoa viva ... Por suposto, un avance é a creación de células produtoras de insulina que, ao ser introducidas no sangue dunha persoa con diabetes tipo 2, son realmente unha terapia de recambio ", dixo Skvortsova.
En outubro de 2017, o ministro anunciou que no próximo ano, os pacientes rusos poderán familiarizarse coas tecnoloxías móbiles para o tratamento da diabetes, que no futuro lles permitirá abandonar as inxeccións regulares de insulina.
MIA "Russia Today" actúa como socio de información xeral do foro.
En 2050, a diabetes será só unha molestia
Doce sangue
En 2050, a diabetes non será peor que a caries dental. A terapia xénica, o páncreas artificial e as células hepáticas incluso reprogramadas están deseñadas para loitar contra un inimigo que unha persoa podería derrotar por conta propia.
O número de pacientes con diabetes no mundo máis de 30 anos creceu case un cuarto. Está previsto que en 1030, un de cada dez adultos padecerá diabetes. E ao mesmo tempo, a gran maioría dos pacientes caeron enfermos porque non se negaron alimentos saborosos e pouco saudables.
Non obstante, grazas á ciencia, poden seguir gozando de glutonía - aínda hoxe pódese controlar a diabetes, non permitindo que se desenvolvan complicacións. E se as medicinas seguen a crearse ao mesmo ritmo que hoxe, entón en 2050 a diabetes será só unha molesta molestia.
Moléculas adicionais
A diabetes desenvólvese cando o mecanismo de captación de glicosa rompe no corpo. Os carbohidratos de xeados, patacas e calquera outro alimento descomponse en simples moléculas de azucre. O máis importante deles é a glicosa, un combustible indispensable para o traballo do cerebro, os músculos e outros tecidos. Normalmente, unha vez que o intestino entra no torrente sanguíneo, a glicosa distribúese bastante rapidamente ás células que o precisan. Pero sen insulina, as células terán fame e non poderán tomar unha soa molécula de azucre, aínda que o sangue se convirta en xarope.
Ano 1889. O descubrimento dun vínculo entre o páncreas e a regulación do azucre.
Ano 1922. A primeira inxección de insulina illada do páncreas da pantorrilla
Ano 1923 Premio Nobel polo descubrimento da insulina e o desenvolvemento de métodos para a súa purificación.
Ano 1952. A metformina, o primeiro medicamento para a diabetes tipo 2, demostrou ser eficaz.
Ano 1958. Premio Nobel por descodificar a estrutura da insulina.
Ano 1978. Crear unha bacteria modificada xeneticamente que produce insulina humana.
Ano 1993. Investigación do mecanismo de desenvolvemento de complicacións por niveis elevados de glicosa.
Ano 2006. O inicio dun investimento activo no desenvolvemento de bombas automáticas de insulina.
Ano 2013. Propúxose a terapia xénica para o tratamento da diabetes tipo 1 en cans.
2020: As bombas automáticas de insulina chegan a ensaios clínicos.
Ano 2030 Crearán medicamentos para deter a destrución de células autoinmunes.
Ano 2040 A tecnoloxía celular restaurará rapidamente o grupo de células beta.
Ano 2050 O páncreas humano será cultivado.
O páncreas produce insulina e, por algunha razón, as súas células non poden producir a cantidade correcta de hormona, entón unha persoa desenvolve diabetes tipo 1. Se a hormona está sintetizada, pero as células deixan de sentila, entón están falando de diabetes tipo 2. Nos dous casos, as células non reciben enerxía e a glicosa acumúlase no sangue. O exceso de azucre leva ás graves consecuencias da diabetes. O exceso de moléculas de glicosa únese ás proteínas que compoñen as cunchas dos vasos sanguíneos e eventualmente estropea: as paredes perden a súa flexibilidade e o lumen do vaso diminúe. Varios anos sen tratamento - e o subministro de sangue a todos os órganos é irreversiblemente perturbado. Para aforrar o corpo dos danos, inxéctase insulina aos pacientes e a dose debe calcularse en función da cantidade de glicosa que entrou no corpo. A hormona introducida artificialmente axuda ás células a tomar azucre no sangue, impedindo que a glicosa se estableza nos vasos.
Diabetes tipo 1
Esta enfermidade desenvólvese máis a miúdo cando o sistema inmunitario se descompón e comeza a atacar a esas células pancreáticas que producen insulina, chámanse células beta. Polo menos nalgúns casos, a enfermidade é herdada, e os primeiros síntomas aparecen na infancia. Os científicos desenvolveron varias estratexias de control de enfermidades.
Ensinar a inmunidade
A principal dificultade para "arrastrar" o sistema inmunitario é impedir que as células de garda ataquen o páncreas, pero ao mesmo tempo non interrompen a súa capacidade para combater infeccións, células tumorales e outros inimigos do corpo. Nos últimos anos, os científicos achegáronse a resolver este dilema. Por exemplo, especialistas da compañía sueca Dyamid Medical prepáranse para comezar ensaios clínicos da chamada vacina antidiabética. Os resultados que antes se obtiveron en animais son sorprendentes: unha inxección detén a destrución de células beta durante case tres anos.
O medicamento ten un inconveniente: para que sexa efectivo, a diabetes debe detectarse ao principio, cando o exceso de azucre aínda non fixo a súa acción sucia. Moitas veces nunha fase tan temperá, os pacientes non presentan ningún síntoma, e incluso os niveis de azucre no sangue e na urina non son elevados. Se a enfermidade se comeza un pouco, a vacina non axudará.
Inserir ferro de robot
A maioría dos laboratorios hoxe buscan unha forma non de curar a diabetes, senón de facilitar a vida aos que xa a padecen. A principal tarefa é garantir que a xente non teña que pensar no nivel de glicosa no sangue cada minuto. O xeito máis obvio é substituír o páncreas por un artificial. O órgano mecánico é bastante sinxelo: é unha bomba que inxecta insulina no sangue en resposta a un cambio no nivel de glicosa.
O principal problema dos modelos que hoxe están no mercado é que o sensor de glicosa non pode integrarse no torrente sanguíneo sen o risco de coágulos de sangue. Como resultado, a glándula mecánica reacciona demasiado lentamente ante os cambios nos niveis de azucre e, aínda así, leva tempo para que a insulina funcione. Un órgano artificial funciona ben cando unha persoa está durmindo ou só está sentada, pero cando come, a bomba deixa de facer fronte.
"Os investigadores seguen a desenvolver insulina de acción rápida que achegará as bombas á plena autonomía", di Aaron Kowalski, vicepresidente da Fundación JDRF americana para a investigación sobre a diabetes. - Agardamos que nos próximos 3-5 anos se creen sistemas que subministren automaticamente insulina. No futuro, a maioría das persoas con diabetes tipo 1 poderá usalas, pero antes aínda non se completou un longo proceso de aprobación. "
Reprograma o fígado
O novo páncreas sería un remedio ideal para a diabetes, pero a súa creación segue sendo unha cuestión do futuro distante. Agora moitos laboratorios están a traballar na reprogramación de células individuais. Por exemplo, investigadores do Centro Médico Chaim Sheba en Israel intentan que o fígado asumise a función do páncreas durante máis dunha década. Os científicos activan xenes nas células do fígado responsables da síntese de insulina. Isto en si mesmo non é difícil, é moito máis difícil ensinar ás células do fígado a producir insulina no momento e nas cantidades adecuadas. Os primeiros resultados das probas con animais, pero é moi cedo para transferir o método aos humanos.
Outro xeito é o transplante de células beta dun doador a pacientes e nun futuro distante dos animais. Para protexer o rescate, pero as células estranxeiras dos ataques do sistema inmunitario, os investigadores colocáronas dentro de membranas especiais para enmascarar. Ademais de enmascarar, unha cápsula feita a partir de tal membrana debe pasar rapidamente a glicosa e a insulina producida en resposta a ela.
Un dos defensores desta tendencia, o profesor Emmanuel Opara, do Instituto Wake Forest de Medicina Regenerativa, di: "As ratas con diabetes, que trasplantaron células beta encapsuladas, séntense mellor nos nosos experimentos que se só as inxectásemos con insulina. Cremos que isto débese á produción de péptido C por tales células, un subproduto da produción de insulina, que se pensa que prevén as complicacións da diabetes. Se agora recibimos financiamento para realizar experimentos sobre primates, en tres anos podemos chegar a ensaios clínicos. "
Introduza o xene desexado
O enfoque máis controvertido, pero tamén o máis prometedor para tratar a diabetes tipo 1 é a terapia xénica. A idea é sinxela: introducir un fragmento de ADN nas células do paciente, que é o responsable da produción de insulina. Pero cando intentas facelo, hai moitas dificultades: por exemplo, se o material xenético está construído dun xeito incorrecto, a célula pode chegar a ser cancerosa. Ademais, as células transxénicas deben producir a cantidade adecuada de insulina en cada momento, o que significa que tamén é necesario crear un mecanismo de retroalimentación.
Non obstante, o traballo nesta dirección está en pleno desenvolvemento. En 2013, a profesora Fatima Bosch e os seus compañeiros da Universidade Autónoma de Barcelona publicaron os resultados de observacións de catro anos de cans con diabetes, nas células nas que se inseriu ese ADN "terapéutico". Durante catro anos, os animais non recibiron outro tratamento, pero produciron insulina tan saudable. Durante o experimento, os científicos non viron as complicacións características da diabetes. Os autores non propoñen empregar inmediatamente a técnica para as persoas, pero confían en que se poida implementar facilmente na práctica veterinaria.
Diabetes tipo 2
A diabetes tipo 1, que aos científicos lles encanta, compón preto do 10% dos casos. O 90% restante é diabetes tipo 2, que case sempre está asociado ao exceso de aumento de peso.
Química de baixo contido calórico
"Os diferentes tecidos teñen diferente sensibilidade á insulina", explica Yuri Filippov, unha empregada do Centro de Investigación en Endocrinoloxía de Moscova. - O cerebro toma glicosa do sangue, aínda que non hai insulina en absoluto, os músculos e o fígado non precisan tanto, pero o tecido adiposo é o principal consumidor. Cada célula de graxa, co fin de achegarse glicosa, consome case 100 veces máis insulina que a fibra muscular. Cun exceso de tecido adiposo, o páncreas deixa de soportar a carga. A insulina non é suficiente, o nivel de glicosa no sangue aumenta constantemente e isto é prexudicial para as propias células do páncreas e comezan a morrer. Se a enfermidade non se controla ao principio, entón ao cabo duns anos será imposible manter un nivel de glicosa normal sen inxeccións de insulina.
Por suposto, a probabilidade de desenvolver diabete tipo 2 depende da predisposición xenética, pero o resto é igual, canto máis exceso de peso teña, maior será o risco. "
A diabetes tipo 2 desenvólvese lentamente e pódese controlar con detección puntual. "Hai incluso unha estatística de que nos EUA as persoas con diabetes tipo 2 viven 5-7 anos máis que as que non teñen esta enfermidade, porque coidan mellor a súa saúde", engade Yuri Filippov. Hai moitos fármacos que reducen a glicosa no sangue e actúan de diferentes xeitos. Algúns medicamentos aumentan a sensibilidade dos tecidos á insulina, outros aumentan a súa síntese no páncreas, outros aumentan a excreción de glicosa nos ouriños ou contrarrestan o glucagón, unha hormona que aumenta a glicosa no sangue ao liberar as reservas internas do corpo.
Pero o xeito máis eficaz de tratar a diabetes tipo 2 é perder peso. Para aqueles que non están dispostos a renunciar a comer excesivamente, creáronse análogos de poucas calorías de substancias nocivas "Hoxe, hai moitos substitutos de azucre e graxa", di o químico da industria alimentaria Sergei Belkov. - Tales patacas fritas son sinxelas de fabricar: fibra dietética e amidón non nutritivo modificado como base, para o sabor - un substituto para graxa, glutamato e sabor. Isto non é cuestión de cinco minutos, pero en poucos días podes desenvolver unha boa receita. Non obstante, os consumidores teñen medo á química, especialmente a comida, e non compran estes produtos. "
No tratamento da diabetes tipo 1, todo depende da ciencia e o prognóstico é bastante optimista. Moi probablemente, en 2020-2030 teremos un páncreas artificial - unha bomba de insulina que pode tomar decisións de forma independente sobre a taxa e cantidade de hormona. Despois chega a quenda de órganos cultivados artificialmente. En paralelo, desenvolveranse fármacos que impidan que o sistema inmune poida atacar o páncreas e a terapia celular e xénica cobrarán forza. Probablemente, todas estas tecnoloxías terán que aplicarse para o tratamento da diabetes tipo 2, porque é moito máis doado inventar o páncreas artificial para a humanidade que deixar de comer hamburguesas. Con todo, durante a evolución do Homo sapiens, gañaron unha vantaxe os que pensaron ben, máis que os que comeron pouco.
Boris, Moroz e Elena Khromova Cirurxía sen costuras en odontoloxía en pacientes con diabetes mellitus / Boris Moroz e Elena Khromova. - M.: LAP Lambert Academic Publishing, 2012 .-- 140 páx.
Akhmanov, Diabetes de Mikhail. Últimas noticias / Mikhail Akhmanov. - M .: Krylov, 2007 .-- 700 páx.
Diabetes Kasatkina en nenos e adolescentes. Moscova, 1996.

Déixeme presentarme. Chámome Elena. Levo máis de 10 anos traballando como endocrinólogo. Creo que actualmente son un profesional no meu campo e quero axudar a todos os visitantes do sitio a resolver tarefas complexas e non así. Recóllense e procesan coidadosamente todos os materiais do sitio para transmitir o máximo posible toda a información necesaria. Antes de aplicar o descrito no sitio web, é sempre necesaria unha consulta obrigatoria con especialistas.