Diabetes mellitus
Formación adicional:
- 2014 - Cursos de formación continuada "Terapia" na base da Universidade Médica Estatal de Kuban.
- 2014 - Cursos de formación continuada "Nefroloxía" a tempo completo baseados no GBOUVPO "Stavropol State Medical University".
Os síntomas da diabetes mellitus son un conxunto de manifestacións clínicas específicas para unha determinada enfermidade, o que indica a médicos e pacientes o inicio ou progresión do proceso patolóxico.
A diabetes mellitus é recoñecida como unha das enfermidades máis estendidas no mundo; hoxe afecta a 347 millóns de persoas no mundo. Segundo as estatísticas, en só dúas décadas, o número de casos aumentou en máis de 10 veces. Cerca do 90% destas persoas teñen diabetes tipo 2.
Se se detecta patoloxía nas etapas iniciais, pódese evitar un número enorme de complicacións graves. É por iso que é tan importante saber o que é indicativo da aparición da enfermidade, e como é necesario que unha persoa sexa examinada para que poida controlar esta patoloxía endocrinolóxica grave.
As manifestacións de diabetes non dependen do seu tipo. O corpo humano é capaz de entender cando un nivel de enerxía suficiente deixa de proceder da glicosa necesaria neste caso, aos resultados dunha violación do seu metabolismo, e permanece en exceso no torrente sanguíneo, causando un tremendo dano irreversible para os sistemas e órganos. Os procesos metabólicos perturbados no corpo son provistos por unha falta de insulina, que é a responsable do proceso do metabolismo da glicosa. Pero as características da patoxénese da diabetes mellitus do primeiro e segundo tipo teñen diferenzas significativas, polo tanto, é preciso coñecer exactamente os síntomas de cada un deles.
Principais síntomas
A falta de insulina no sangue ou unha diminución da sensibilidade das células dependentes da insulina á acción da insulina no corpo leva a unha alta concentración de glicosa no sangue. Ademais deste síntoma, que se considera o principal na diabetes, hai outros signos que se detectan durante a observación médica do paciente. Se existe a menor sospeita da presenza desta enfermidade, debes buscar axuda médica, xa que hai que tratar unha enfermidade detectada precozmente, e no mundo moderno incluso os nenos en idade escolar comezan a padecer diabetes.
Primeiras manifestacións
Os médicos nomean varios síntomas específicos como as primeiras manifestacións da diabetes. En diabete, os pacientes sempre experimentan poliuria: micción rápida e profusa debido á alta glicemia e glicosa nas ouriños. A glucosuria é a razón que impide a absorción de fluído polas estruturas renales. A poliuria sempre vai acompañada de sede, na que unha persoa é capaz de consumir ata 10 litros de líquido ao día.
A pesar de consumir tanto líquido, sempre hai sensación de boca seca. Coa aparición da diabetes mellitus do segundo tipo, xunto coa sede, tamén aparece unha sensación de fame constante. Isto débese a que a insulina producida polo páncreas circula en gran cantidade polo sangue e, se non se usa para o propósito previsto, envía sinais ao cerebro sobre a sensación de fame.
A glicemia alta causa danos graves ao corpo. O dano ás fibras nerviosas leva á polineuropatía diabética. O primeiro signo de tal complicación é a adormecemento dos dedos dos pés e das mans e a aparición de dor severa nas extremidades.Se comeza a actuar sobre o nivel de glicosa no sangue en tempo e forma, o desenvolvemento deste proceso pode deterse e a síndrome da dor se non se detén en absoluto, non será tan pronunciada. Non obstante, se perde o comezo da progresión da patoloxía, pode esperar consecuencias moi graves - dor severa, perturbación da inervación, úlceras tróficas e outras cousas.
Con dano á alta glicemia dos vasos dos ollos, desenvólvese unha angiopatía diabética. Clínicamente, ao comezo da enfermidade, esta maniféstase por unha sensación de néboa cunha alta concentración de glicosa no sangue, logo unha diminución da agudeza visual e incluso unha cegueira completa en ausencia de terapia. A aparición dalgúns dos síntomas anteriores, e especialmente o seu complexo, debería facer que o paciente poida ser examinado con urxencia por deficiencia de insulina.
Manifestacións externas
Entre os signos externos, tamén hai os que indican a aparición de resistencia á insulina e glicemia alta. Por exemplo, unha forte aparición de pel seca, picazón e pelado pode ser un síntoma. É especialmente importante prestar atención a tales manifestacións da pel no contexto da sede concomitante. Ademais, con diabetes, a coceira ocorre a miúdo nas membranas mucosas dos órganos xenitais, debido ao efecto irritante da glicosa na orina. Non se observan descargas, o que é un distintivo da diabetes.
Ademais, o sinal sobre o inicio da diabetes tipo 1 é unha forte perda de peso. Neste caso, é necesario realizar unha observación pola presenza dalgúns outros síntomas da patoloxía, para non sacar conclusións precipitadas. A obesidade e o exceso de peso non son un síntoma da diabetes tipo 2, senón que poden provocala. En calquera caso, se o peso dunha persoa está cambiando rapidamente en calquera dirección sen ningún motivo aparente, debes prestarlle atención e someterse a un exame médico.
Primeiro tipo
A diabetes tipo 1 é moi rápida no seu desenvolvemento. Ten as súas propias manifestacións específicas, ás que se debe prestar atención.
O paciente ten antecedentes de aumento do apetito, pero ao mesmo tempo só perde peso, está esgotado, sofre somnolencia. As ganas frecuentes do váter non permiten durmir tranquilamente pola noite, obrigándolle a levantarse varias veces. A cantidade de urina aumenta significativamente, do mesmo xeito que a sensación de sede.
Tales síntomas non poden pasar desapercibidos, porque se produce de forma moi brusca e súbita. Vai acompañado de náuseas, vómitos e irritabilidade grave. É especialmente importante prestar atención ás ganas constantes de usar o váter durante a noite nos nenos, se isto non se observou antes.
O principal problema da diabetes mellitus tipo 1 é o feito de que o nivel de glicosa no sangue pode aumentar de forma crítica e diminuír drasticamente. Ambas as condicións son perigosas para a saúde e teñen as súas propias características e manifestacións, que deben ser controladas con coidado.
Segundo tipo
O máis común é a diabetes tipo 2. As súas manifestacións son moi diversas, aparecen gradualmente, polo que é difícil de comprendelas e recoñecelas inmediatamente. Os síntomas leves normalmente non levan a que unha persoa, habéndoo descuberto en si mesmo, comece de inmediato a alarma.
O segundo tipo de diabetes caracterízase pola aparición de boca seca, sede, micción excesiva, perda de peso, fatiga, debilidade e somnolencia. Unha característica deste tipo de enfermidades nos primeiros estadios é a presenza de formigueo nos dedos e adormecemento das extremidades, manifestacións hipertónicas, a aparición de procesos infecciosos no sistema urinario. Do mesmo xeito, co primeiro tipo de diabetes, o paciente pode ser perturbado por náuseas e vómitos, sequedad e picor da pel, infeccións da pel.
É importante lembrar que o desenvolvemento gradual dos síntomas leva ao propio desenvolvemento da enfermidade. A diabetes nas etapas tardías está chea de aparición de coma hiperosmolar, acidosis láctica, cetoacidosis, hipoglucemia, que cobran forza nun par de horas e incluso poden levar á morte do paciente. Tamén, como consecuencia da diabetes avanzada, os pacientes adoitan ter graves problemas de visión, o que posteriormente leva a cegueira completa, insuficiencia renal ou cardíaca e patoloxías do sistema vascular e nervioso.
Durante o embarazo
A diabetes gestacional raramente se manifesta por algúns signos externos específicos. Na maioría das veces, a súa presenza é revelada durante os exames de rutina, que son realizados regularmente por mulleres embarazadas. Os principais indicadores son datos de probas de sangue e urina.
En presenza de signos externos dun tipo de enfermidade xestacional, todos eles son moi similares aos síntomas da diabetes dos dous primeiros tipos - náuseas, vómitos, debilidade, sede, infeccións no sistema xenitourinario non son signos individuais de toxicosis e outras patoloxías, pero indican a aparición no segundo e no terceiro trimestre do embarazo. diabetes gestacional.
A forma gestacional da patoloxía non representa unha ameaza directa para a vida da nai ou do neno, pero pode afectar o curso xeral do embarazo, o benestar tanto da nai expectante como do feto. Os altos niveis de glicosa no sangue levan ao nacemento dun bebé cun peso elevado (máis de 4 quilogramos), que no futuro será requisito previo para a súa obesidade ou a incidencia de diabetes a calquera idade. Tamén pode manifestarse lixeiramente o atraso de desenvolvemento do neno, hipoglucemia, ictericia nas primeiras etapas da vida do recentemente nado.
Pé diabético
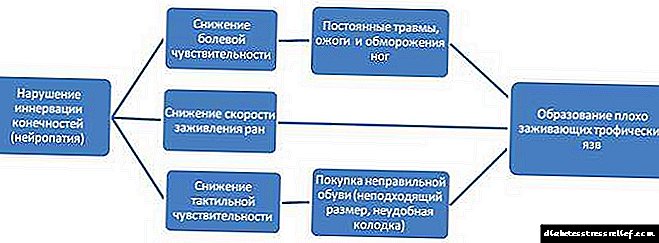
En medicina, un pé diabético enténdese como un cambio anatómico e funcional complexo nos tecidos das extremidades inferiores distais en pacientes con diabetes. Esta é a complicación máis formidable da patoloxía que se está a considerar, o que adoita levar á gangrena, amputación das extremidades e discapacidade.
Se ten unha historia de diabetes mellitus, ten que supervisar a saúde dos seus pés con moito coidado. Hai tres formas principais dun pé diabético: neuropática (danos primarios nos nervios), isquémica (danos primarios nos vasos e deterioración do fluxo sanguíneo), mixta.
Entre as queixas de pacientes precedentes ao pé diabético, os expertos identifican sentimentos desagradables, queimadura e costura nas pernas, boquecas, sensación de descarga de corrente. Se estes problemas desaparecen ao camiñar, isto indica o inicio do desenvolvemento da forma neuropática do pé diabético. Tamén é importante prestar atención se desaparece periodicamente a sensibilidade dos pés. Se as sensacións dolorosas xorden directamente ao camiñar ou pola noite (só podes calmar colgando as extremidades do bordo da cama), isto significa o comezo do desenvolvemento dunha forma isquémica dun pé diabético chamado "pé isquémico".
Entre os signos que indican o inicio do desenvolvemento do pé diabético, os expertos destacan o branqueamento da pel nas pernas ou a aparición de manchas de idade, pelado e sequedad da pel nesta zona, a aparición de vesículas de diferentes tamaños na pel cun líquido claro, a miúdo cornos, fisuras entre os dedos, deformación da uña. placas nas pernas, engrosamento da queratinización da pel dos pés, fracturas espontáneas de pequenos ósos nas pernas. Se unha persoa advirte polo menos algúns destes signos, deberá buscar axuda médica con urxencia.
Signos de retinopatía
A oftalmoloxía diabética maniféstase por un cambio nos vasos sanguíneos na retina, dando lugar a unha violación da microcirculación nela. Tal violación leva á aparición de retinopatía diabética.Tal complicación desenvólvese gradualmente e incluso nas etapas posteriores pode ser case invisible para os humanos.
Os principais signos de retinopatía diabética son:
- a aparición de "moscas" ante os ollos,
- visión borrosa
- diminución da agudeza visual nas etapas posteriores,
- hemorragias vítreas e retina.
Neste caso, a oftalmoloxía diabética pode manifestarse en dúas formas principais: non proliferativa (de fondo) ou a retinopatía proliferativa da retina. A retinopatía de fondo, a patoloxía está relacionada, en primeiro lugar, coa propia retina. Con violacións nos vasos capilares da retina prodúcense hemorraxias, edema da retina, deposición de produtos metabólicos. A retinopatía de fondo é común en pacientes maiores con diabetes. Provoca unha diminución gradual da agudeza visual.
Con base no contexto, a retinopatía proliferativa desenvólvese se a deficiencia de osíxeno da retina segue crecendo. Neste caso, xorde unha formación patolóxica de novos vasos sanguíneos, que xorden desde a retina ata o corpo vítreo. Este proceso leva a hemorragias no corpo vítreo e un forte aumento da progresión dunha caída da visión en humanos e unha cegueira irreversible. Na adolescencia, unha transición de complicacións dunha forma a outra pode producirse nun par de meses, seguida de desprendemento de retina e unha completa falta de visión.
Signos de encefalopatía
A encefalopatía diabética prodúcese como complicación da diabetes, debido a un dano dexenerativo difuso no cerebro. A prevalencia da encefalopatía depende directamente do tipo de diabetes, e os seus síntomas dependen da duración da enfermidade e da súa gravidade. Refírese a complicacións tardías e aparece 10-15 anos despois do inicio da diabetes.
A súa causa inmediata son os trastornos metabólicos típicos da diabetes, que danan os tecidos cerebrais e os vasos sanguíneos. Os procesos anteriores provocan unha deterioración da actividade cerebral, unha diminución das funcións cognitivas. O desenvolvemento da encefalopatía é moi lento, o que leva á dificultade de identificar os seus síntomas nos primeiros estadios.
Os principais síntomas da encefalopatía diabética son:
- dores de cabeza e mareos,
- inestabilidade emocional, alta fatiga, trastornos do sono e outros trastornos neurasténicos,
- a inestabilidade do camiño dunha persoa,
- bifurcación de obxectos ao miralos, visión borrosa, parpadeo de "moscas" ante os ollos,
- trastornos mentais e depresivos,
- conciencia confusa
- deterioración da actividade mental, memoria, capacidade de concentración,
- ictus, ataques isquémicos transitorios, outras patoloxías de circulación cerebral,
- a aparición de convulsións.
Nas fases iniciais, practicamente non hai complicacións da clínica e co desenvolvemento da encefalopatía, os síntomas comezan a manifestarse con máis claridade. Os síntomas son idénticos nos dous tipos de diabetes.
A aterosclerose, hipertensión e obesidade son compañeiros comúns de diabetes. Debido á obliteración vascular en caso de aterosclerose, aumenta o risco de golpes isquémicos e ataques cardíacos. En caso de deterioración da microcirculación nos vasos renales, prodúcese unha insuficiencia renal irreversible, o que finalmente conduce a un cese completo da función renal. Isto á súa vez leva á necesidade dunha terapia de reposición por insuficiencia renal por diálise permanente.
Coma diabético
O coma diabético significa un grave trastorno metabólico no corpo dun paciente que padece diabete. Unha coma pode producirse tanto cun forte aumento como cunha forte diminución do nivel de azucre no sangue dunha persoa. Esta condición require atención médica urxente, xa que na súa ausencia son posibles complicacións e incluso a morte.
A coma desenvólvese por etapas, pero si rapidamente. O primeiro signo de caer en coma pode ser un estado de desmaio, un rápido aumento do azucre no sangue, náuseas e vómitos, somnolencia, dor no abdome durante un día ou máis antes dun coma directo. Outro síntoma dun coma diabético pode ser un forte cheiro a acetona da boca do paciente. Tamén poden ocorrer convulsións, sede e sensibilidade.
Cun coma hipoglucémico, a concentración de azucre no sangue diminúe drasticamente. O indicador pode alcanzar o nivel de 2,5 mmol por litro e inferior. Entre os síntomas obvios de tal coma están a ansiedade causal, o medo do paciente, unha sensación de debilidade, calambres, unha caída da presión arterial e perda de consciencia. Os probadores de coma hipoglucémico poden ser:
- malestar xeral
- falta de apetito
- diarrea ou estreñimiento,
- mareos, dores de cabeza, taquicardia.
A falta de asistencia nesta condición pode levar consecuencias extremadamente graves. Dado que o coma hipoglucémico se desenvolve rapidamente, a asistencia prestada debería ser rápida.
As persoas comúns poden diagnosticar un coma diabético por unha forte diminución da presión arterial no paciente, debilitando a frecuencia cardíaca, suavidade dos globos oculares. Só un médico cualificado pode levar a vida a unha persoa neste estado, polo tanto debería seguirse unha chamada de ambulancia canto antes.
Signos de laboratorio
Coñece de forma fiable o diagnóstico do paciente só é posible despois de todas as probas de laboratorio necesarias. Todas as probas de laboratorio para a diabetes teñen como obxectivo determinar os indicadores de glicosa no sangue.
É posible detectar accidentalmente azucre no sangue durante os exames masivos dunha persoa antes da hospitalización ou cunha determinación de emerxencia doutros indicadores.
O máis común é unha proba de azucre no sangue en xaxún. Antes de rendirte, non podes comer nada durante 8-12 horas. Ademais, non se pode beber alcol e unha hora antes da doazón de sangue non se pode fumar. Neste caso, un nivel de ata 5,5 mmol por litro considerarase un indicador normal. Se o indicador resulta igual a 7 mmol por litro, o paciente será enviado para un exame adicional. Para tal efecto realízase a proba de tolerancia á glicosa. Para iso, o paciente doa sangue cun estómago baleiro, despois bebe un vaso de auga con azucre (75 gramos para un adulto por 200 mililitros de auga) e, despois de 2 horas despois, fai un exame de sangue.
Se o corpo está nun estado normal, a primeira análise amosará o resultado ata 5,5 mmol por litro, e o segundo - ata 7,8 mmol por litro. Se os indicadores están comprendidos entre 5,5 e 6,7 e 7,8-1,1 mmol por litro, respectivamente, isto indicaralle aos médicos o desenvolvemento de prediabetes no paciente. Os indicadores superiores a estes números indican diabetes.
Tamén é costume realizar investigacións sobre hemoglobina glicada, o que demostra o valor medio da glicosa no sangue humano nos últimos 3 meses de vida. A norma está por baixo do 5,7%. Se o valor está dentro do 5,7-6,4%, entón isto suxire que existe o risco de desenvolver diabetes tipo 2. Neste caso, debes discutir co teu médico medidas para reducir este risco. Se o nivel de hemoglobina glicada é superior ao 6,5%, é probable que haxa un diagnóstico de diabetes, pero require confirmación. O nivel recomendado de hemoglobina glicada en persoas con diabetes é inferior ao 7%, se este nivel é maior, debes discutir a situación co teu médico. Débese ter en conta que o nivel de hemoglobina glicada superior ao 7% pode ser valorado polo médico como óptimo.
Síntomas nun neno
A diabetes pode manifestarse a calquera idade, incluída a primeira infancia. Incluso se atopa diabetes recentemente nado. Este é un caso raro da natureza conxénita da enfermidade. Na maioría das veces, a manifestación nos nenos cae entre os 6-12 anos.Os procesos metabólicos en nenos durante este período son moito máis rápidos e o estado do sistema nervioso non formado pode afectar o nivel de glicosa no sangue. Canto máis novo sexa o bebé, máis difícil é a diabetes.
Entre os principais síntomas aos que os pais deben prestar atención para non perder o desenvolvemento da diabetes, os médicos distinguen entre os nenos:
- sede e boca seca
- náuseas con vómitos
- micción frecuente con ouriños pegajosos,
- perda de peso e apetito elevado ao mesmo tempo,
- agudeza visual
- fatiga, debilidade e irritabilidade.
Se un neno ten polo menos un dos síntomas anteriores, esta é unha ocasión para consultar a un médico. Se se detectan varios síntomas ao mesmo tempo, contactar cun médico debería ser inmediato.
Tamén entre os síntomas nos nenos poden aparecer signos típicos e atípicos de diabetes. Os médicos atribúen poliuria a síntomas típicos, que os pais dos bebés confunden a miúdo con incontinencia urinaria relacionada coa idade, polidipsia, polifagia, sequedad e picazón da pel, coceira xenital despois da micción, azucre no sangue máis de 5,5 mmol por litro durante as probas de sangue. O diagnóstico oportuno en caso de sospeita axudará a identificar a enfermidade nun momento inicial e iniciar a terapia necesaria, que non permitirá que se desenvolvan complicacións.
Definición de diabetes na casa
O curso da diabetes pode ser completamente asintomático. Podes identificalo de xeito aleatorio ao visitar un optometrista ou calquera outro médico. Non obstante, hai moitos signos polos que se pode adiviñar a presenza da patoloxía de forma independente. Ao mesmo tempo, na casa, incluso pode determinar con precisión o tipo de enfermidade.
Cun corpo sa, despois dunha comida, o azucre no sangue aumenta. 2-3 horas despois disto, este indicador debería volver ás súas beiras orixinais. Se isto non sucede, entón unha persoa ten unha serie de síntomas que non se poden esquecer. Isto xa foi considerado boca seca, sede, micción moi frecuente e profusa, aumento do apetito, apatía, calambres e nebulosa de conciencia. Pouco a pouco, unha persoa comeza a notar a pel seca, que antes non se manifestaba.
Tamén na casa pode sospeitar do inicio da diabetes debido a diversas sensacións estrañas que unha persoa non observara anteriormente. No segundo tipo de diabetes, esta é unha cicatrización deficiente de feridas e arañazos, o desenvolvemento da obesidade. Co primeiro tipo de patoloxía, unha persoa, pola contra, pode perder peso de xeito dramático, aínda que o apetito é bastante alto. Tamén, con todo tipo de enfermidade, picores da pel, aumento do crecemento facial do cabelo, xanthoma (pequenos crecementos amarelos na pel), pérdida de cabelo nas extremidades e outros.
A identificación oportuna dos signos de diabetes debería ser o motivo para ir ao médico.
Só se inicia o tratamento da diabetes nas primeiras etapas, pode esperar no futuro unha compensación da enfermidade e unha calidade de vida normal.
Información sanitaria máis recente e relevante na nosa canle Telegram. Subscríbete: https://t.me/foodandhealthru
Especialidade: terapeuta, nefrólogo.
Duración total do servizo: 18 anos.
Lugar de traballo: Novorossiysk, centro médico "Nefros".
Educación: 1994-2000 Academia de Estado de Stavropol.
Formación adicional:
- 2014 - Cursos de formación continuada "Terapia" na base da Universidade Médica Estatal de Kuban.
- 2014 - Cursos de formación continuada "Nefroloxía" a tempo completo baseados no GBOUVPO "Stavropol State Medical University".
Información xeral
Entre os trastornos metabólicos, a diabetes sitúase en segundo lugar despois da obesidade. Ao redor do 10% da poboación no mundo sofre diabetes, sen embargo, se temos en conta as formas latentes da enfermidade, esta cifra pode ser 3-4 veces maior.A diabetes mellitus desenvólvese debido á deficiencia crónica de insulina e vai acompañada de trastornos do metabolismo de carbohidratos, proteínas e graxas. A produción de insulina ocorre no páncreas por células ß dos illotes de Langerhans.
Participando no metabolismo dos carbohidratos, a insulina aumenta a captación de glicosa nas células, promove a síntese e acumulación de glicóxeno no fígado e inhibe a descomposición de compostos de carbohidratos. No proceso de metabolismo das proteínas, a insulina mellora a síntese de ácidos nucleicos, proteínas e inhibe a súa ruptura. O efecto da insulina no metabolismo das graxas é aumentar o fluxo de glicosa ás células graxas, os procesos de enerxía nas células, a síntese de ácidos graxos e retardar a descomposición de graxas. Coa participación da insulina, mellórase o proceso de entrada da célula de sodio. Os trastornos dos procesos metabólicos controlados pola insulina poden desenvolverse con síntese insuficiente (diabetes mellitus tipo I) ou con inmunidade tisular á insulina (diabetes mellitus tipo II).

Razóns e mecanismo de desenvolvemento
A diabetes tipo I é máis frecuentemente detectada en pacientes novos menores de 30 anos. A violación da síntese de insulina desenvólvese como resultado de danos no páncreas de natureza autoinmune e a destrución de células ß produtoras de insulina. Na maioría dos pacientes, a diabetes desenvólvese despois dunha infección viral (orellas, rubéola, hepatite viral) ou efectos tóxicos (nitrosaminas, pesticidas, drogas, etc.), a resposta inmune á que causa a morte das células do páncreas. A diabetes mellitus desenvólvese se están afectadas máis do 80% das células produtoras de insulina. Ao ser unha enfermidade autoinmune, a diabetes mellitus tipo I adoita combinarse con outros procesos de orixe autoinmune: tirotoxicosis, bocio tóxico difuso, etc.
Na diabetes mellitus tipo II, a resistencia á insulina dos tecidos desenvólvese, é dicir, a súa insensibilidade á insulina. Neste caso, o contido de insulina no sangue pode ser normal ou elevado, con todo, as células son inmunes a ela. A maioría (85%) pacientes teñen diabetes mellitus tipo II. Se o paciente é obeso, a susceptibilidade ao tecido á insulina está bloqueada polo tecido adiposo. A diabetes mellitus tipo II é máis susceptible a pacientes anciáns que teñen unha diminución da tolerancia á glicosa coa idade.
A aparición de diabetes mellitus tipo II pode estar acompañada da influencia dos seguintes factores:
- xenética - o risco de desenvolver a enfermidade é do 3-9% se familiares ou pais están enfermos de diabetes,
- obesidade - con exceso de tecido adiposo (especialmente o tipo de obesidade abdominal), hai unha diminución notable da sensibilidade do tecido á insulina, contribuíndo ao desenvolvemento de diabetes mellitus,
- trastornos alimentarios - a nutrición predominantemente en carbohidratos con falta de fibra aumenta o risco de diabete,
- enfermidades cardiovasculares - aterosclerose, hipertensión arterial, enfermidades coronarias, reducindo a resistencia á insulina tisular,
- estrés crónico - baixo estrés no corpo, aumenta o número de catecolaminas (norepinefrina, adrenalina), glucocorticoides que contribúen ao desenvolvemento da diabetes,
- efectos diabetogénicos de certas drogas - hormonas sintéticas glucocorticoides, diuréticos, algúns medicamentos antihipertensivos, citostáticos, etc.
- insuficiencia crónica cortical suprarenal.
En caso de insuficiencia ou resistencia á insulina, a inxestión de glicosa nas células diminúe e o seu contido no sangue. O corpo activa formas alternativas de procesamento e asimilación da glicosa, o que leva á acumulación nos tecidos de glicosaminoglicanos, sorbitol, hemoglobina glicada.A acumulación de sorbitol leva ao desenvolvemento de cataratas, microangiopatías (disfuncións dos capilares e arteriolas), neuropatía (disfuncións do sistema nervioso), glicosaminoglicanos causan danos nas articulacións. Para obter a enerxía que falta no corpo, comezan os procesos de descomposición de proteínas, provocando debilidade muscular e dexeneración dos músculos esqueléticos e cardíacos. A peroxidación de graxas actívase, a acumulación de produtos metabólicos tóxicos (corpos de cetonas).
A hiperglucemia no sangue con diabetes provoca un aumento da micción para eliminar o exceso de azucre do corpo. Xunto coa glicosa, pérdese unha cantidade importante de líquido a través dos riles, dando lugar a deshidratación (deshidratación). Xunto coa perda de glicosa, as reservas de enerxía do corpo diminúen, polo que os pacientes con diabetes mellitus experimentan perda de peso. Os niveis elevados de azucre, a deshidratación e a acumulación de corpos cetónicos debido á rotura das células de graxa provocan un estado perigoso de cetoacidosis diabética. Co paso do tempo, debido aos niveis altos de azucre, prodúcense danos nos nervios, pequenos vasos sanguíneos dos riles, ollos, corazón e cerebro.
Clasificación
Xunto con outras enfermidades, a endocrinoloxía distingue a diabetes mellitus sintomática (secundaria) e verdadeira.
A diabetes mellitus sintomática está asociada a enfermidades das glándulas endócrinas: páncreas, tiroide, glándula suprarenal, glándula pituitaria e é unha das manifestacións da patoloxía primaria.
A verdadeira diabetes pode ser de dous tipos:
- insulina de tipo I dependente (ISDI tipo I), se a súa propia insulina non se produce no corpo ou se produce en cantidades insuficientes,
- tipo II non dependente da insulina (NIDDM tipo II), se se nota a insensibilidade dos tecidos á insulina coa súa abundancia e exceso no sangue.
Hai tres graos de diabetes mellitus: leve (I), moderado (II) e grave (III) e tres estados de compensación por trastornos do metabolismo dos carbohidratos: compensados, subcompensados e descompensados.
A diabetes tipo I está a desenvolverse rapidamente, a diabetes tipo II, ao contrario gradualmente. Moitas veces hai un curso latente, asintomático da diabetes mellitus, e a súa detección ocorre por azar ao examinar o fondo ou a determinación de laboratorio de azucre no sangue e na orina. Clínicamente, a diabetes mellitus tipo I e tipo II maniféstanse de forma diferente, pero os síntomas son comúns a eles:
- sede e boca seca, acompañadas de polidipsia (aumento da inxestión de líquidos) ata 8-10 litros diarios,
- poliuria (micción excesiva e frecuente),
- polifagia (aumento do apetito),
- pel seca e membranas mucosas, acompañadas de picazón (incluído o perineo), infeccións pustulares da pel,
- alteración do sono, debilidade, diminución do rendemento,
- calambres nos músculos do becerro
- discapacidade visual.
As manifestacións da diabetes tipo I caracterízanse por ter severa, micción frecuente, náuseas, debilidade, vómitos, fatiga, fame constante, perda de peso (con alimentación normal ou aumentada) e irritabilidade. Un signo de diabetes nos nenos é a aparición de acostamento, especialmente se o neno non orinou previamente na cama. A diabetes mellitus tipo I, a miúdo, adoitan desenvolverse condicións de hiperglucemia (cun nivel de azucre no sangue altamente crítico) e hipoglucemias (baixo nivel de azucre críticamente), precisando medidas de emerxencia.
Na diabetes mellitus tipo II predominan a coceira, a sede, a deficiencia visual, a somnolencia e a fatiga, as infeccións da pel, a curación lenta de feridas, a parestesia e o entumecemento das pernas. Os pacientes con diabetes tipo II adoitan ser obesos.
O curso da diabetes adoita ir acompañado de perda de cabelo nas extremidades inferiores e aumento do crecemento na cara, aparición de xantomas (pequenos crecementos amarelos no corpo), balanopostitis no home e vulvovaginitis nas mulleres. A medida que a diabetes avanza, a interrupción de todo tipo de metabolismo leva a unha diminución da inmunidade e resistencia ás infeccións. Un curso prolongado de diabete provoca danos no sistema esquelético, manifestado pola osteoporose (rarefacción do tecido óseo). Dor na parte inferior das costas, ósos, articulacións, luxación e subluxación das vértebras e articulacións, fracturas e deformación dos ósos conducindo a discapacidade.
Complicacións
O curso da diabetes pódese complicar co desenvolvemento de trastornos múltiples dos órganos:
- angiopatía diabética: aumento da permeabilidade vascular, fraxilidade, trombose, aterosclerose, o que conduce ao desenvolvemento de enfermidades coronarias, claudicación intermitente, encefalopatía diabética,
- polineuropatía diabética - danos nos nervios periféricos no 75% dos pacientes, como resultado da que se produce unha violación da sensibilidade, inchazo e frialdade dos extremos, sensación de queimadura e "rastrexo" de ganso. A neuropatía diabética desenvólvese anos despois da aparición da diabetes mellitus, é máis común co tipo non dependente da insulina,
- retinopatía diabética: destrución da retina, arterias, veas e capilares do ollo, diminución da visión, chea de desprendemento de retina e cegueira completa. A diabetes tipo I, maniféstase entre 10-15 anos, no tipo II - anteriormente, detéctase no 80-95% dos pacientes,
- nefropatía diabética - dano aos vasos renales con insuficiencia renal e desenvolvemento de insuficiencia renal. Nótase no 40-45% dos pacientes con diabetes despois de 15-20 anos desde o inicio da enfermidade,
- pé diabético: alteración da circulación sanguínea das extremidades inferiores, dor nos músculos do becerro, úlceras tróficas, destrución de ósos e articulacións dos pés.
As condicións críticas e agudas en diabetes mellitus son o coma diabético (hiperglicémico) e hipoglucémico.
O estado hiperglucémico e o coma desenvólvense como consecuencia dun forte aumento significativo dos niveis de glicosa no sangue. Os prexudicadores da hiperglucemia aumentan o malestar xeral, a debilidade, a dor de cabeza, a depresión e a perda de apetito. Despois hai dores abdominais, respiración ruidosa de Kussmaul, vómitos con cheiro a acetona da boca, apatía progresiva e somnolencia e diminución da presión arterial. Esta condición é causada por cetoacidosis (a acumulación de corpos cetónicos) no sangue e pode levar á perda de coñecemento - coma coma diabético e morte do paciente.
A condición crítica oposta no diabete mellitus: o coma hipoglucémico desenvólvese cunha forte caída nos niveis de glicosa no sangue, máis a miúdo en relación cunha sobredose de insulina. O aumento da hipoglucemia é repentino, rápido. Hai unha forte sensación de fame, debilidade, tremor nas extremidades, pouca respiración, hipertensión, a pel do paciente está fría, mollada e, ás veces, se producen convulsións.
A prevención de complicacións da diabetes é posible cun tratamento continuo e un control minucioso dos niveis de glicosa no sangue.
Diagnósticos
A presenza de diabetes mellitus evidénciase con glicosa capilar do xaxún superior a 6,5 mmol / L. Normalmente, a glicosa no ouriño está ausente, porque é retida no corpo polo filtro renal. Cun aumento dos niveis de glicosa no sangue de máis de 8,8-9,9 mmol / L (160-180 mg%), a barreira renal falla e pasa a glicosa nos ouriños. A presenza de azucre na orina está determinada por tiras especiais de proba. A glicosa mínima en sangue na que se comeza a detectar a ouriña chámase "limiar renal".
O exame de diabetes sospeitoso inclúe a determinación do nivel de:
- glicosa xexurada en sangue capilar (do dedo),
- corpos de glicosa e cetonas na urina: a súa presenza indica diabetes mellitus,
- hemoglobina glicada - aumentou significativamente na diabetes mellitus,
- O péptido C e a insulina no sangue - coa diabetes mellitus tipo I, ambos os indicadores son significativamente reducidos, con diabetes tipo II - practicamente sen cambios,
- realización dunha proba de esforzo (proba de tolerancia á glicosa): determinación da glicosa en xexún e 1 e 2 horas despois da inxestión de 75 g de azucre disolto en 1,5 cuncas de auga fervida. Para as mostras considérase un resultado negativo (que non confirma a diabetes mellitus): nun estómago baleiro 6,6 mmol / l na primeira medida e> 11,1 mmol / l 2 horas despois da carga de glicosa.
Para diagnosticar as complicacións da diabetes mellitus, realízanse exames adicionais: ecografía de riles, reovasografía das extremidades inferiores, reenoencefalografía e EEG cerebral.
A implementación das recomendacións dun diabetólogo, o auto-seguimento e o tratamento da diabetes realízanse de por vida e poden retardar significativamente ou evitar variantes complicadas do curso da enfermidade. O tratamento de calquera forma de diabetes está dirixido a baixar os niveis de glicosa no sangue, normalizar todo tipo de metabolismo e evitar complicacións.
A base para o tratamento de todas as formas de diabetes é a terapia dietética, tendo en conta o xénero, a idade, o peso corporal, a actividade física do paciente. Estase formando aos principios de cálculo da inxestión calórica, tendo en conta o contido en hidratos de carbono, graxas, proteínas, vitaminas e oligoelementos. No caso de diabetes mellitus dependente da insulina, recoméndase o consumo de hidratos de carbono ás mesmas horas para facilitar o control e a corrección da glicosa por insulina. Con diabetes tipo I, a inxestión de alimentos graxos que contribúen á cetoacidosis é limitada. Con diabetes mellitus non dependente da insulina, quedan excluídos todo tipo de azucres e redúcese o contido calórico total dos alimentos.
A comida debe ser fraccionada (polo menos 4-5 veces ao día), cunha distribución uniforme de hidratos de carbono, contribuíndo a un nivel estable de glicosa e mantendo o metabolismo básico. Recoméndanse produtos diabéticos especiais a base de edulcorantes (aspartamo, sacarina, xilitol, sorbitol, frutosa, etc.). A corrección dos trastornos diabéticos úsase só unha dieta no grao leve da enfermidade.
A elección do tratamento con drogas para a diabetes está determinada polo tipo de enfermidade. Os pacientes con diabetes mellitus tipo I están indicados para a terapia con insulina, para a dieta de tipo II e axentes hipoglicémicos (a insulina prescríbese da ineficacia de tomar a forma de comprimido, o desenvolvemento de cetoazidosis e estado precomático, tuberculose, pielonefrite crónica, insuficiencia hepática e renal).
A introdución da insulina realízase baixo o control sistemático do nivel de glicosa no sangue e na orina. O mecanismo e a duración da insulina son de tres tipos principais: de acción prolongada (prolongada), intermedia e curta. A insulina de acción longa é administrada 1 vez ao día, independentemente da inxesta de alimentos. Máis frecuentemente, prescríbense inxeccións prolongadas de insulina xunto con fármacos de acción intermedia e de curto prazo, o que permite obter unha compensación pola diabetes.
O uso de insulina é unha sobredose perigosa, provocando unha forte diminución do azucre, o desenvolvemento de hipoglucemia e coma. A selección de medicamentos e a dose de insulina realízase tendo en conta os cambios na actividade física do paciente durante o día, a estabilidade do nivel de azucre no sangue, a inxestión calórica, a fragmentación de alimentos, a tolerancia á insulina, etc. Coa insulinoterapia, o desenvolvemento local (dor, enrojecimiento, hinchazón no lugar da inxección) é posible. e reaccións alérxicas xerais (ata anafilaxis). Ademais, a terapia con insulina pode ser complicada por lipodistrofia - "mergullo" no tecido adiposo no lugar de inxección de insulina.
Os comprimidos para a redución de azucre prescríbense para a diabetes mellitus non dependente da insulina ademais da dieta.Os seguintes grupos de medicamentos para reducir o azucre distínguense polo mecanismo de baixar o azucre no sangue:
- Os preparados de sulfonilurea (glicidona, glibenclamida, clorpropamida, carbutamida) - estimulan a produción de insulina polas células β do páncreas e promoven a penetración de glicosa nos tecidos. A dosificación deste grupo de fármacos é mellor seleccionada para un nivel de glicosa non superior a 8 mmol / L. Con sobredose, é posible o desenvolvemento de hipoglucemia e coma.
- biguanidas (metformina, buformina, etc.) - reducen a absorción de glicosa no intestino e contribúen á saturación dos tecidos periféricos. Os Biguanidas poden aumentar o nivel de ácido úrico no sangue e provocar o desenvolvemento dunha enfermidade grave: acidosis láctica en pacientes maiores de 60 anos, así como en persoas que padecen insuficiencia hepática e renal, infeccións crónicas. Os biguanidas son máis comunmente prescritos para a diabetes mellitus non dependente da insulina en pacientes novos obesos.
- As meglitinidas (nateglinida, repaglinida) - provocan unha diminución dos niveis de azucre, estimulando o páncreas a secrear insulina. O efecto destes fármacos depende do azucre no sangue e non causa hipoglucemia.
- inhibidores da alfa glicosidasa (miglitol, acarbose) - ralentizan o aumento do azucre no sangue, bloqueando as enzimas implicadas na absorción de almidón. Efectos secundarios - flatulencias e diarrea.
- tiazolidinediones: reduce a cantidade de azucre liberado do fígado, aumenta a susceptibilidade das células de graxa á insulina. Contraindicado na insuficiencia cardíaca.
Na diabetes mellitus, é importante ensinar ao paciente e aos seus familiares as habilidades para controlar o benestar e o estado do paciente, medidas de primeiros auxilios para o desenvolvemento de estados precomáticos e coma. O efecto terapéutico beneficioso na diabetes ten unha redución do exceso de peso e unha actividade física moderada individual. Debido aos esforzos musculares, prodúcese un aumento da oxidación da glicosa e unha diminución do seu contido no sangue. Non obstante, o exercicio non se pode iniciar a un nivel de glicosa> 15 mmol / L, primeiro debes esperar a que descende baixo a influencia das drogas. Con diabetes, a actividade física debe distribuirse uniformemente entre todos os grupos musculares.
Previsión e prevención
Os pacientes con diabetes mellitus diagnosticados están rexistrados co endocrinólogo. Ao organizar o estilo de vida adecuado, a nutrición, o tratamento, o paciente pode sentirse satisfactorio durante moitos anos. Complica o prognóstico da diabetes e reduce a esperanza de vida de pacientes con complicacións agudas e en desenvolvemento crónico.
A prevención da diabetes tipo I reduce o aumento da resistencia do corpo ante infeccións e elimina os efectos tóxicos de diversos axentes no páncreas. Entre as medidas preventivas da diabetes tipo II inclúese a prevención do desenvolvemento da obesidade, a corrección nutricional, especialmente en persoas con antecedentes hereditarios. A prevención da descompensación e o complicado curso da diabetes mellitus consiste no seu correcto tratamento sistemático.
Que é a diabetes?
A diabetes mellitus é unha violación do metabolismo dos hidratos de carbono e da auga no corpo. A consecuencia disto é unha violación das funcións do páncreas. É o páncreas o que produce a hormona chamada insulina. A insulina participa no procesamento do azucre. E sen ela, o corpo non pode levar a cabo a conversión de azucre en glicosa. Como resultado, o azucre acumúlase no sangue e é excretado en gran cantidade do corpo a través da orina.
En paralelo, o intercambio de auga é perturbado. Os tecidos non poden manter auga por si mesmos e, como resultado, moita auga inferior é excretada polos riles.
Se unha persoa ten un nivel de azucre no sangue (glicosa) superior ao normal, este é o principal síntoma da enfermidade: a diabetes. No corpo humano, as células pancreáticas (células beta) son as responsables da produción de insulina.Á súa vez, a insulina é unha hormona encargada de asegurarse de que a glicosa sexa subministrada ás células na cantidade adecuada. Que pasa no corpo coa diabetes? O corpo produce cantidades insuficientes de insulina, mentres que o azucre no sangue e a glicosa son elevados, pero as células comezan a padecer unha falta de glicosa.
Esta enfermidade metabólica pode ser hereditaria ou adquirida. As lesións pobres e outras da pel desenvólvense por deficiencia de insulina, os dentes sofren, aterosclerose, angina pectora, desenvólvese hipertensión, os riles, o sistema nervioso sofren, a visión deteriora.
Etioloxía e patoxénese

A base patoxenética da diabetes mellitus depende do tipo de enfermidade. Existen dúas das súas variedades, fundamentalmente diferentes entre si. Aínda que os endocrinólogos modernos chaman a separación da diabetes moi condicionada, pero aínda así o tipo de enfermidade é importante para determinar a táctica terapéutica. Por iso, é aconsellable estarmos en cada un deles por separado.
En xeral, a diabetes mellitus refírese a aquelas enfermidades na esencia das que existe unha violación dos procesos metabólicos. Ao mesmo tempo, o metabolismo dos carbohidratos sofre máis, o que se manifesta cun aumento persistente e constante da glicosa no sangue. Este indicador chámase hiperglicemia. A base máis básica do problema é a distorsión da interacción da insulina cos tecidos. Esta hormona é a única no corpo que contribúe a unha caída do contido de glicosa, ao conducila a todas as células, como principal sustrato enerxético para apoiar os procesos de vida. Se se produce un mal funcionamento no sistema de interacción da insulina cos tecidos, a glicosa non se pode incluír no metabolismo normal, o que contribúe á súa acumulación constante no sangue. Estas relacións causais chámanse diabetes.
É importante comprender que non toda hiperglucemia é verdadeira diabetes, senón só a que é causada por unha violación principal da acción da insulina.
Por que hai dous tipos de enfermidades?
Esta necesidade é obrigatoria, xa que determina completamente o tratamento do paciente, que nas fases iniciais da enfermidade é radicalmente diferente. Canto máis longo e máis duro é o curso da diabetes mellitus, máis é a súa división en tipos. De feito, en tales casos, o tratamento coincide practicamente con calquera forma e orixe da enfermidade.
Diabetes tipo 1
Este tipo tamén se denomina diabetes dependente da insulina. Na maioría das veces, este tipo de diabetes afecta a mozos menores de 40 anos, delgados. A enfermidade é bastante grave, necesítase insulina para o tratamento. Motivo: O corpo produce anticorpos que destruen as células pancreáticas que producen insulina.
É case imposible recuperarse completamente da diabetes tipo 1, aínda que hai casos de restauración das funcións do páncreas, pero isto só é posible baixo condicións especiais e alimentación crúa natural. Para manter o corpo, é necesario inxectar insulina no corpo cunha xeringa. Dado que a insulina é destruída no tracto gastrointestinal, non é posible tomar insulina en forma de comprimidos. A insulina adminístrase xunto cunha comida. É moi importante seguir unha dieta estrita, quedan excluídos da dieta carbohidratos completamente dixeribles (azucre, doces, zumes de froitas, limonadas que conteñen azucre).
Diabetes tipo 2
Este tipo de diabetes non é dependente da insulina. A maioría das veces, a diabetes tipo 2 afecta aos anciáns, despois dos 40 anos, obesos. Motivo: perda de sensibilidade celular á insulina debido a un exceso de nutrientes neles. O uso de insulina para o tratamento non é necesario para todos os pacientes. Só un especialista cualificado pode prescribir tratamento e doses.
Para comezar, estes pacientes reciben unha dieta.É moi importante seguir plenamente as recomendacións do médico. Recoméndase reducir o peso lentamente (2-3 kg ao mes), para conseguir un peso normal, que debe manterse durante toda a vida. Nos casos en que a dieta non é suficiente, utilízanse comprimidos para reducir o azucre e só nun caso moi extremo prescríbase insulina.
Signos e síntomas da diabetes

Os signos clínicos da enfermidade na maioría dos casos caracterízanse por un curso gradual. Raramente, a diabetes maniféstase de forma fulminante cun aumento do índice glicémico (contido de glicosa) a números críticos co desenvolvemento de varias coma diabéticas.
Co inicio da enfermidade en pacientes aparece:
Boca seca permanente
Un sentimento de sede coa incapacidade de satisfacela. Os enfermos beben ata varios litros de líquido diario,
Aumento da produción de orina: un aumento significativo da orina porcionada e total excretada ao día,
Diminución ou aumento acentuado do peso e da graxa corporal,
Aumento da tendencia aos procesos pustulares na pel e nos tecidos brandos,
Debilidade muscular e sudoración excesiva,
Cicatrización incorrecta de calquera ferida
Normalmente, estas queixas son a primeira chamada da enfermidade. O seu aspecto debería ser un motivo indispensable para un exame sanguíneo inmediato da glicemia (contido de glicosa).
A medida que a enfermidade avanza, poden aparecer síntomas de complicacións da diabetes que afectan a case todos os órganos. En casos críticos, pódense producir condicións de risco para a vida coa conciencia deteriorada, embriaguez grave e falla de órganos múltiples.
As principais manifestacións da diabetes complicada inclúen:
Dolores de cabeza e anormalidades neurolóxicas,
Dor cardíaca, fígado agrandado, se non se nota antes da diabetes,
Dor e entumecimiento das extremidades inferiores coa función de camiñar prexudicada,
Diminución da sensibilidade na pel, especialmente os pés,
A aparición de feridas que non curan por moito tempo,
O cheiro a acetona do paciente,
A aparición de signos característicos de diabetes ou o desenvolvemento das súas complicacións é un sinal de alarma que indica a progresión da enfermidade ou a corrección médica insuficiente.
Causas da diabetes

As causas máis significativas da diabetes son como:
Herdanza. Necesitamos outros factores que afecten o desenvolvemento da diabetes mellitus.
Obesidade Combate activamente o sobrepeso.
Unha serie de enfermidades que contribúen á derrota de células beta responsables da produción de insulina. Tales enfermidades inclúen enfermidades pancreáticas - pancreatite, cancro de páncreas, enfermidades doutras glándulas endócrinas.
Infeccións virais (rubéola, varicela, hepatite epidémica e outras enfermidades, isto inclúe a gripe). Estas infeccións son o punto de partida para o desenvolvemento da diabetes. Especialmente para persoas que están en risco.
Estrés nervioso. As persoas en risco deben evitar o estrés nervioso e emocional.
Idade. Coa idade, por cada dez anos, o risco de desenvolver diabete duplica.
A lista non inclúe aquelas enfermidades nas que a diabetes mellitus ou a hiperglucemia son de natureza secundaria, sendo só o seu síntoma. Ademais, tal hiperglicemia non pode ser considerada verdadeira diabetes ata que non aparezan manifestacións clínicas ou complicacións diabéticas desenvolvidas. As enfermidades que causan hiperglucemia (aumento do azucre) inclúen tumores e hiperfunción suprarrenal, pancreatite crónica e un aumento do nivel de hormonas contra-hormonais.
Azucre no sangue na diabetes
O primeiro e máis informativo método de diagnóstico primario da diabetes e a súa dinámica avaliación durante o tratamento é o estudo dos niveis de glicosa (azucre) no sangue.Este é un indicador claro a partir do cal deberían basarse todas as medidas posteriores de diagnóstico e tratamento.
Os expertos revisaron varias veces os números glicémicos normais e patolóxicos. Pero hoxe establécense os seus valores claros, que arroxan verdadeiramente o estado do metabolismo dos carbohidratos no corpo. Deberían ser guiados non só por endocrinólogos, senón tamén por outros especialistas e os propios pacientes, especialmente diabéticos cunha longa historia da enfermidade.
Metabolismo dos carbohidratos
Indicador de glucosa
Azucre no sangue
2 horas despois dunha carga de hidratos de carbono
2 horas despois dunha carga de hidratos de carbono
Como se pode ver na táboa, a confirmación diagnóstica da diabetes é extremadamente sinxela e pódese levar a cabo nas paredes de calquera ambulatorio ou incluso na casa ante a presenza dun glucómetro electrónico persoal (un dispositivo para determinar o nivel de glicosa no sangue). Do mesmo xeito, desenvolvéronse criterios para avaliar a suficiencia da terapia con diabetes mellitus por un ou outro método. O principal é o mesmo nivel de azucre (glicemia).
Segundo os estándares internacionais, un bo indicador do tratamento da diabetes é un nivel de glicosa no sangue por baixo dos 7,0 mmol / L. Por desgraza, na práctica isto non sempre é factible, a pesar do esforzo real e do forte desexo de médicos e pacientes.
Graos de diabetes
Un apartado moi importante na clasificación da diabetes mellitus é a súa separación por grao de gravidade. A base desta distinción é o nivel de glicemia. Outro elemento coa correcta formulación do diagnóstico da diabetes é unha indicación do proceso de compensación. Este indicador baséase na presenza de complicacións.
Pero por sinxeleza de comprender o que lle pasa a un paciente con diabetes mellitus, mirando as entradas da documentación médica, pode combinar a gravidade coa etapa do proceso nunha sección. Despois de todo, é natural que canto maior sexa o nivel de azucre no sangue, máis difícil será o curso da diabetes e maior sexa o número de complicacións formidables.
Diabetes mellitus 1 grao
Caracteriza o curso máis favorable da enfermidade á que debe tratarse calquera tratamento. A tal grao do proceso, compénsase totalmente, o nivel de glicosa non supera os 6-7 mmol / l, non hai glucosuria (excreción de glicosa nos ouriños) e a hemoglobina glicosilada e a proteinuria non superan o rango normal.
Non hai signos de complicacións diabéticas no cadro clínico: angiopatía, retinopatía, polineuropatía, nefropatía, cardiomiopatía. Ao mesmo tempo, é posible obter tales resultados coa axuda da terapia dietética e tomar medicamentos.
Diabetes mellitus 2 graos
Esta fase do proceso indica unha compensación parcial. Hai signos de complicacións diabéticas e lesións de órganos típicos diana: ollos, riles, corazón, vasos sanguíneos, nervios, extremidades inferiores.
O nivel de glicosa aumenta lixeiramente e ascende a 7-10 mmol / L. A glucosuria non está determinada. Os valores de hemoglobina glicosilada están dentro de límites normais ou aumentan lixeiramente. Non existen disfuncións graves de órganos.
Diabetes mellitus 3 graos
Un curso similar do proceso indica a súa progresión constante e a imposibilidade do control de drogas. Ao mesmo tempo, o nivel de glicosa varía entre 13-14 mmol / l, glucosuria persistente (excreción de glicosa nos ouriños), proteína elevada (a presenza de proteína na urina) e hai manifestacións claras e despregadas do dano do órgano diana na diabetes mellitus.
A agudeza visual diminúe progresivamente, a hipertensión arterial grave continúa (aumento da presión sanguínea), a sensibilidade diminúe coa aparición de dor severa e adormecemento das extremidades inferiores. O nivel de hemoglobina glicosilada mantense nun nivel elevado.
Diabetes mellitus 4 graos
Este grao caracteriza a descompensación absoluta do proceso e o desenvolvemento de complicacións graves. Ao mesmo tempo, o nivel de glicemia aumenta ata números críticos (15-25 ou máis mmol / l), é difícil de corrixir por calquera medio.
Proteinuria progresiva con perda de proteína. É característico o desenvolvemento de insuficiencia renal, úlceras diabéticas e gangrena das extremidades. Outro dos criterios para a diabetes de 4º grao é a tendencia a desenvolver coma diabéticos frecuentes: hiperglicémica, hiperosmolar, cetoacidótica.
Método principal de tratamento

Para desfacerse da diabetes mellitus tipo 2, ten que seguir estas recomendacións:
Continúa nunha dieta baixa en carbohidratos.
Negarse a tomar pastillas nocivas para a diabetes.
Comece a tomar un medicamento barato e inofensivo para o tratamento da diabetes a base de metformina.
Comeza a facer deportes, aumenta a túa actividade física.
Ás veces pode ser necesaria a inulina en pequenas doses para normalizar os niveis de azucre no sangue.
Estas sinxelas recomendacións axudarán a controlar o azucre no sangue e deixar de tomar medicamentos que causan múltiples complicacións. Debe comer ben, non de cando en vez, senón todos os días. A transición a un estilo de vida saudable é unha condición indispensable para desfacerse da diabetes. Aínda non se inventou un xeito máis fiable e sinxelo de tratar a diabetes.
Medicamentos para a diabetes

Con diabetes tipo 2, úsanse medicamentos para reducir o azucre:
Fármacos para estimular o páncreas, o que fai que produza máis insulina. Trátase de derivados de sulfonilurea (Gliclazida, Glicidón, Glipizida), así como de meglitinidas (Repaglitinido, Nateglitinida).
Fármacos que aumentan a sensibilidade das células á insulina. Estes son os Biguanidas (Siofor, Glucofage, Metformin). Os biguanidas non están prescritos a persoas que padecen patoloxías do corazón e dos riles con insuficiencia grave do funcionamento destes órganos. Tamén os medicamentos que aumentan a sensibilidade das células á insulina son a pioglitazona e a avandia. Estes medicamentos pertencen ao grupo de tiazolidinediones.
Fármacos con actividade de incretina: inhibidores de DPP-4 (Vildagliptin e Sitagliptin) e agonistas do receptor HGP-1 (Liraglutid e Exenatide).
Fármacos que evitan que a glicosa sexa absorbida no sistema dixestivo. Trátase dun medicamento chamado Acarbose do grupo de inhibidores da alfa-glucosidasa.
6 ideas erróneas comúns sobre a diabetes

Hai crenzas comúns sobre a diabetes que deben ser expulsadas.
A diabetes desenvólvese nas persoas que comen moitos doces. Esta afirmación non é completamente certa. De feito, comer doces pode causar aumento de peso, o que é un factor de risco para o desenvolvemento da diabetes tipo 2. Non obstante, unha persoa debe ter unha predisposición á diabetes. É dicir, son necesarios dous puntos clave: o exceso de peso e a herdanza.
Ao comezo do desenvolvemento da diabetes, segue a producirse insulina, pero os depósitos de graxa non permiten que sexa absorbida normalmente polas células do corpo. Se se observa esta situación durante moitos anos, entón o páncreas perderá a súa capacidade para producir suficiente insulina.
O uso de doces non afecta o desenvolvemento de diabetes tipo 1. Neste caso, as células do páncreas morren simplemente por ataques de anticorpos. Ademais, o seu corpo prodúceos. Este proceso chámase reacción autoinmune. Ata a data, a ciencia non atopou as razóns deste proceso patolóxico. Sábese que a diabetes tipo 1 raramente é herdada, en arredor do 3-7% dos casos.
Cando eu teña diabete, entendereino de inmediato. Podes descubrir que unha persoa desenvolve inmediatamente diabetes mellitus, se só ten unha enfermidade de tipo 1. Esta patoloxía caracterízase por un rápido aumento dos síntomas, que son simplemente imposibles de notar.
Ademais, a diabetes tipo 2 desenvólvese durante moito tempo e adoita ser completamente asintomática. Este é o principal perigo da enfermidade. A xente aprende diso xa no estadio das complicacións, cando os riles, o corazón e as células nerviosas resultaron feridas.
Mentres o tratamento prescrito a tempo podería frear a progresión da enfermidade.
A diabetes tipo 1 desenvólvese sempre nos nenos e a diabetes tipo 2 nos adultos. Independentemente do tipo de diabetes, pode desenvolverse a calquera idade. Aínda que con máis frecuencia nenos e adolescentes padecen diabetes tipo 1. Non obstante, este non é motivo para crer que a enfermidade non pode comezar a unha idade maior.
A principal razón que leva ao desenvolvemento da diabetes tipo 2 é a obesidade, pero pode desenvolverse a calquera idade. Nos últimos anos, a cuestión da obesidade infantil no mundo é bastante aguda.
Non obstante, a diabetes tipo 2 é a máis frecuentemente diagnosticada en persoas maiores de 45 anos. Aínda que os practicantes comezan a soar a alarma, o que indica que a enfermidade se volveu significativamente máis nova.
Con diabetes, non podes comer doces, debes comer alimentos especiais para diabéticos. Por suposto, terá que cambiar o seu menú, pero non debe abandonar completamente os alimentos convencionais. Os alimentos diabéticos poden substituír os doces e sobremesas favoritos, pero comelos cómpre lembrar que son unha fonte de graxa. Polo tanto, mantense o risco de gañar exceso de peso. Ademais, os produtos para diabéticos son moi caros. Polo tanto, a solución máis sinxela é cambiar a unha dieta sa. O menú debe enriquecer con proteínas, froitas, hidratos de carbono complexos, vitaminas e verduras.
Estudos recentes demostran que un enfoque integrado para o tratamento da diabetes permite avances significativos. Polo tanto, non só necesita tomar medicamentos, senón levar tamén un estilo de vida saudable, así como comer ben. A insulina só se inxecta en casos extremos, causa dependencia.
Se unha persoa con diabetes tipo 1 se nega a renunciar ás inxeccións de insulina, isto levará á súa morte. Se o paciente sofre diabetes tipo 2, na fase inicial da enfermidade, o páncreas aínda producirá insulina. Polo tanto, os pacientes son prescritos medicamentos en forma de comprimidos, así como inxeccións de drogas que queiman azucre. Isto permitirá que a insulina se absorba mellor.
A medida que a enfermidade progresa, cada vez se produce menos insulina. Como resultado, chegará un momento no que deixar as súas inxeccións simplemente non terá éxito.
Moitas persoas están desconfiadas das inxeccións de insulina e estes medos non sempre se xustifican. Debe entenderse que cando os comprimidos non son capaces de producir o efecto desexado, aumenta o risco de desenvolver complicacións da enfermidade. Neste caso, as inxeccións de insulina son unha medida obrigatoria.
É importante controlar o nivel de presión arterial e colesterol, así como tomar drogas para normalizar estes indicadores.
A insulina conduce á obesidade. Moitas veces pode observar unha situación cando unha persoa que está en terapia con insulina comeza a gañar peso. Cando o nivel de azucre no sangue é alto, o peso comeza a diminuír, porque coa orina se excreta o exceso de glicosa, o que significa exceso de calorías. Cando o paciente comeza a recibir insulina, estas calorías con ouriños deixan de excretarse. Se non se produce un cambio no estilo de vida e na dieta, só é lóxico que o peso comece a crecer. Non obstante, isto non se debe á insulina.
Incontinencia con glicosa
As primeiras descricións desta condición patolóxica destacaron principalmente os seus síntomas máis rechamantes: a perda de fluído (poliuria) e a sede incontenible (polidipsia).O termo "diabetes" (lat. Diabetes mellitus) foi usado por primeira vez polo médico grego Demetrios de Apamania (século II a.C.), provén doutros gregos. διαβαίνω, que significa "pasar".
Tal era naquel momento a idea da diabetes - unha condición na que unha persoa perde continuamente o líquido e volve a repoñelo, "como un sifón", que se refire a un dos principais síntomas da diabetes: a poliuria (exceso de urina). Naqueles días, a diabetes era considerada unha condición patolóxica na que o corpo perde a capacidade de reter fluído.
Incontinencia de glicosa editar |
Por que xorde a diabetes e que é?
A diabetes mellitus é un trastorno metabólico que se produce debido á formación insuficiente da insulina propia do paciente (enfermidade tipo 1) ou debido a unha violación dos efectos desta insulina sobre o tecido (tipo 2). A insulina prodúcese no páncreas e, polo tanto, os pacientes con diabetes mellitus son frecuentemente entre os que teñen diversos trastornos no funcionamento deste corpo.
Os pacientes con diabetes tipo 1 chámanse "dependentes da insulina": precisan inxeccións regulares de insulina e moitas veces a enfermidade é conxénita. Normalmente, unha enfermidade tipo 1 maniféstase xa na infancia ou na adolescencia, e este tipo de enfermidades prodúcense nun 10-15% dos casos.
A diabetes tipo 2 desenvólvese gradualmente e considérase "diabetes de idade avanzada". Este tipo case nunca se atopa en nenos e adoita ser característico de persoas maiores de 40 anos que teñen sobrepeso. Este tipo de diabetes ocorre no 80-90% dos casos, e herdase en case o 90-95% dos casos.
Causas
A diabetes é un dos trastornos endocrinos máis comúns cun aumento constante da prevalencia (especialmente nos países desenvolvidos). Este é o resultado dun estilo de vida moderno e un aumento do número de factores etiolóxicos externos, entre os que destaca a obesidade.
As principais causas da diabetes inclúen:
- O exceso de apetito que leva á obesidade é un dos principais factores no desenvolvemento da diabetes tipo 2. Se entre as persoas con peso corporal normal a incidencia da diabetes é do 7,8%, entón cun exceso de peso corporal nun 20%, a frecuencia da diabetes é do 25% e cun exceso de peso corporal un 50%, a frecuencia é do 60%.
- As enfermidades autoinmunes (un ataque do sistema inmune do corpo aos propios tecidos do corpo): a glomerulonefrite, a tiroidite autoinmune, a hepatite, o lupus, etc. tamén poden ser complicadas pola diabetes.
- Factor hereditario. Por regra xeral, a diabetes é varias veces máis común en familiares de pacientes con diabetes. Se os dous pais están enfermos de diabetes, o risco de desenvolver diabete para os seus fillos ao longo da súa vida é do 100%, se un dos pais está enfermo - 50%, no caso de diabete nun irmán ou irmá - 25%.
- Infeccións virais que destruen células pancreáticas que producen insulina. Entre as infeccións virais que poden causar o desenvolvemento da diabetes atópanse: a rubéola, as orellas (orellas), a varicela, a hepatite viral, etc.
Unha persoa con predisposición hereditaria á diabetes pode non converterse en diabético ao longo da súa vida se se controla e leva un estilo de vida saudable: nutrición adecuada, actividade física, supervisión médica, etc. Normalmente, a diabetes tipo 1 ocorre en nenos e adolescentes.
Como resultado das investigacións, os médicos chegaron á conclusión de que as causas da herdanza da diabetes mellitus nun 5% dependen da nai, un 10% do pai, e se ambos pais teñen diabetes, a probabilidade de transmitir unha predisposición á diabetes aumenta ata case o 70%. .
Signos de diabetes en mulleres e homes
Hai unha serie de signos de diabetes característicos tanto para as enfermidades de tipo 1 como de tipo 2. Estes inclúen:
- Sensación de sede inquebrantable e urinación rápida, que provocan deshidratación,
- Un dos signos é a boca seca,
- Fatiga,
- Bosteiro, somnolencia,
- Debilidade
- As feridas e cortes curan moi lentamente,
- Náuseas, posiblemente vómitos,
- Respiración frecuente (posiblemente con cheiro a acetona)
- Palpitacións cardíacas
- Prurito xenital e coceira da pel,
- Perda de peso
- Aumento da micción
- Discapacidade visual.
Se tes os síntomas anteriores de diabetes, debes medir o azucre no sangue.
Severidade
Un apartado moi importante na clasificación da diabetes mellitus é a súa separación por grao de gravidade.
- Caracteriza o curso máis favorable da enfermidade á que debe tratarse calquera tratamento. A tal grao do proceso, compénsase totalmente, o nivel de glicosa non supera os 6-7 mmol / l, non hai glucosuria (excreción de glicosa nos ouriños) e a hemoglobina glicosilada e a proteinuria non superan o rango normal.
- Esta fase do proceso indica unha compensación parcial. Hai signos de complicacións diabéticas e lesións de órganos típicos diana: ollos, riles, corazón, vasos sanguíneos, nervios, extremidades inferiores. O nivel de glicosa aumenta lixeiramente e ascende a 7-10 mmol / L.
- Un curso similar do proceso indica a súa progresión constante e a imposibilidade do control de drogas. Ao mesmo tempo, o nivel de glicosa varía entre 13-14 mmol / l, glucosuria persistente (excreción de glicosa nos ouriños), proteína elevada (a presenza de proteína na urina) e hai manifestacións claras e despregadas do dano do órgano diana na diabetes mellitus. A agudeza visual diminúe progresivamente, a hipertensión arterial grave continúa, a sensibilidade diminúe coa aparición de dor severa e adormecemento das extremidades inferiores.
- Este grao caracteriza a descompensación absoluta do proceso e o desenvolvemento de complicacións graves. Ao mesmo tempo, o nivel de glicemia aumenta ata números críticos (15-25 ou máis mmol / l), é difícil de corrixir por calquera medio. É característico o desenvolvemento de insuficiencia renal, úlceras diabéticas e gangrena das extremidades. Outro criterio para a diabetes de grao 4 é a tendencia a desenvolver comidas diabéticas frecuentes.
Tamén se distinguen tres estados de compensación por trastornos do metabolismo dos carbohidratos: compensados, subcompensados e descompensados.

As consecuencias e as complicacións da diabetes
As complicacións agudas son condicións que se desenvolven dentro de días ou incluso horas en presenza de diabetes mellitus.
- A cetoacidosis diabética é unha enfermidade grave que se desenvolve debido á acumulación no sangue de produtos do metabolismo de graxas intermedias (corpos cetonas).
- Hipoglucemia: unha diminución da glicosa no sangue por baixo do valor normal (normalmente por baixo de 3,3 mmol / L), prodúcese debido a unha sobredose de medicamentos que baixan o azucre, enfermidades concomitantes, actividade física inusual ou nutrición insuficiente e a inxestión de alcohol forte.
- Coma hiperosmolar. Ocorre principalmente en pacientes anciáns con diabetes tipo 2 con ou sen antecedentes e sempre está asociado a deshidratación grave.
- A coma láctacida en pacientes con diabetes mellitus é causada pola acumulación de ácido láctico no sangue e ocorre máis a miúdo en pacientes de máis de 50 anos de idade no fondo de insuficiencia cardiovascular, hepática e renal, diminución do subministro de osíxeno aos tecidos e, como resultado, acumulación de ácido láctico nos tecidos.
As consecuencias tardías son un grupo de complicacións, cuxo desenvolvemento leva meses e na maioría dos casos anos do curso da enfermidade.
- Retinopatía diabética - dano á retina en forma de microaneurismos, hemorragias puntuadas e manchadas, exsudos sólidos, edema, a formación de novos vasos. Remata con hemorragias no fondo, pode levar ao desprendemento de retina.
- A micro e macroangiopatía diabética é unha violación da permeabilidade vascular, un aumento da súa fraxilidade, unha tendencia á trombose e o desenvolvemento da aterosclerose (ocorre precozmente, principalmente afectan pequenos vasos).
- Polineuropatía diabética - a maioría das veces en forma de neuropatía periférica bilateral do tipo de luvas e medias, a partir das partes inferiores das extremidades.
- Nefropatía diabética - danos nos riles, primeiro en forma de microalbuminuria (excreción da proteína da albúmina nos ouriños), despois proteinuria. Leva ao desenvolvemento de insuficiencia renal crónica.
- Artropatía diabética: dor nas articulacións, "aplastamiento", mobilidade limitada, diminución da cantidade de fluído sinovial e aumento da viscosidade.
- A oftalmopatía diabética, ademais da retinopatía, inclúe o desenvolvemento precoz de cataratas (anubamento da lente).
- Encefalopatía diabética: cambios na psique e estado de ánimo, labilidade emocional ou depresión.
- Pé diabético: dano aos pés dun paciente con diabetes mellitus en forma de procesos purulento-necróticos, úlceras e lesións osteoarticulares que se producen nun contexto de cambios nos nervios periféricos, vasos sanguíneos, pel e tecidos brandos, ósos e articulacións. É a principal causa de amputacións en pacientes con diabetes mellitus.
Ademais, a diabetes ten un maior risco de desenvolver trastornos mentais - depresión, trastornos de ansiedade e trastornos alimentarios.
Como tratar a diabetes
 Na actualidade, o tratamento da diabetes na maioría dos casos é sintomático e está dirixido a eliminar os síntomas existentes sen eliminar a causa da enfermidade, xa que aínda non se desenvolveu un tratamento eficaz para a diabetes.
Na actualidade, o tratamento da diabetes na maioría dos casos é sintomático e está dirixido a eliminar os síntomas existentes sen eliminar a causa da enfermidade, xa que aínda non se desenvolveu un tratamento eficaz para a diabetes.
As principais tarefas dun médico no tratamento da diabetes son:
- Compensación polo metabolismo dos carbohidratos.
- Prevención e tratamento de complicacións.
- Normalización do peso corporal.
- Adestramento do paciente.
Dependendo do tipo de diabetes mellitus, os pacientes teñen receita de insulina ou administración oral de medicamentos que teñen un efecto de redución de azucre. Os pacientes deben seguir unha dieta, cuxa composición cualitativa e cuantitativa tamén depende do tipo de diabetes.
- Con diabetes mellitus tipo 2, recóllense unha dieta e medicamentos que baixan o nivel de glicosa no sangue: glibenclamida, glurenorme, glicacida, glibutido, metformina. Son tomados por vía oral despois da selección individual dun medicamento específico e a súa dosificación por un médico.
- Con diabetes tipo 1, prescríbese insulina e unha dieta. A dose e tipo de insulina (de corta, media ou longa acción) selecciónase individualmente nun hospital, baixo o control do azucre no sangue e da orina.
A diabetes mellitus debe ser tratada sen falla, se non, está chea de consecuencias moi graves, que se indicaron anteriormente. Canto antes se diagnostique a diabetes, máis probable é que se poidan evitar completamente as consecuencias negativas e vivir unha vida normal e satisfactoria.
A dieta para a diabetes é unha parte necesaria do tratamento, así como o uso de medicamentos para a redución de azucre ou insulina. Sen dieta, non é posible compensar o metabolismo dos carbohidratos. Cómpre destacar que nalgúns casos con diabetes tipo 2, só as dietas son suficientes para compensar o metabolismo dos carbohidratos, especialmente nas primeiras etapas da enfermidade. Con diabetes tipo 1, a dieta é vital para o paciente, unha violación da dieta pode levar a coma hipo- ou hiperglicémico e, nalgúns casos, á morte do paciente.
O obxectivo da terapia dietética para a diabetes é asegurar unha actividade física uniforme e adecuada da inxestión de hidratos de carbono no corpo do paciente.A dieta debe estar equilibrada en proteínas, graxas e calorías. Os carbohidratos facilmente digeribles deben excluírse completamente da dieta, coa excepción dos casos de hipoglucemia. Con diabetes tipo 2, moitas veces é necesario corrixir o peso corporal.
O concepto principal na terapia dietética da diabetes é unha unidade de pan. Unha unidade de pan é unha medida condicional igual a 10-12 g de hidratos de carbono ou 20-25 g de pan. Hai táboas que indican o número de unidades de pan en varios alimentos. Durante o día, o número de pan consumido polo paciente debe manterse constante, en media consúmense 12-25 unidades de pan ao día, dependendo do peso corporal e da actividade física. Para unha comida non se recomenda consumir máis de 7 unidades de pan, é recomendable organizar unha comida para que o número de unidades de pan en distintas comidas sexa aproximadamente o mesmo. Tamén hai que sinalar que o consumo de alcol pode levar a unha hipoglucemia distante, incluída a coma hipoglucémica.
Unha condición importante para o éxito da terapia dietética é manter un diario nutricional para o paciente, engádese todo o alimento comido durante o día e calcúlase o número de unidades de pan consumidas en cada comida e en xeral ao día. Manter un diario alimentario permite, na maioría dos casos, identificar a causa de episodios de hipoxecemia e hiperglucemia, axuda a educar o paciente, axuda ao médico a escoller a dose adecuada de medicamentos para reducir o azucre ou insulina.
Autocontrol
A autocontrol da glicemia é unha das principais medidas que poden conseguir unha compensación eficaz a longo prazo do metabolismo dos carbohidratos. Debido a que é imposible a nivel tecnolóxico actual simular completamente a actividade secretora do páncreas, durante o día prodúcense flutuacións nos niveis de glicosa no sangue. Isto está influído por moitos factores, entre os que destacan o estrés físico e emocional, o nivel de hidratos de carbono consumidos, as enfermidades e as condicións concomitantes.
Dado que é imposible manter o paciente nun hospital todo o tempo, o control do estado e o axuste insignificante das doses de insulina de acción curta atribúeselle ao paciente. O autocontrol da glicemia pode levarse a cabo de dúas formas. O primeiro é aproximado coa axuda de tiras de proba, que determinan o nivel de glicosa na urina mediante unha reacción cualitativa, en presenza de glicosa na orina, a orina debe comprobarse o contido de acetona. Acetonuria: indicación de hospitalización nun hospital e evidencia de cetoacidosis. Este método de avaliación da glicemia é bastante aproximado e non permite controlar completamente o estado do metabolismo dos carbohidratos.
Un método máis moderno e adecuado para avaliar a condición é o uso de glucómetros. Un glucómetro é un dispositivo para medir o nivel de glicosa nos líquidos orgánicos (sangue, líquido cefalorraquídeo, etc.). Existen varias técnicas de medición. Recentemente, os medidores de glucosa no sangue portátiles para as medicións na casa xeneralizáronse. Basta colocar unha gota de sangue nunha placa indicadora desechable conectada ao aparato biosensor da glicosa oxidasa e, ao cabo duns segundos, coñécese o nivel de glicosa no sangue (glicemia).
Cómpre salientar que as lecturas de dous glucómetros de diferentes empresas poden diferir e o nivel de glicemia mostrado polo glucómetro normalmente é 1-2 unidades superior ao actual. Por iso, é recomendable comparar as lecturas do contador cos datos obtidos durante o exame na clínica ou hospital.
Insuloterapia
O tratamento con insulina está dirixido á máxima compensación posible do metabolismo dos carbohidratos, á prevención da hipoxiglicemia e, así, á prevención de complicacións da diabetes.O tratamento coa insulina é vital para as persoas con diabetes tipo 1 e pódese usar nalgunhas situacións para persoas con diabetes tipo 2.
Indicacións para o nomeamento de insulinoterapia:
- Diabetes tipo 1
- Cetoacidosis, coma hiperosmolar diabético, coma hiperlactáctico.
- Embarazo e parto con diabetes.
- Descompensación significativa da diabetes tipo 2.
- A falta de efecto do tratamento con outros métodos de diabetes tipo 2.
- Pérdida de peso importante na diabetes.
- Nefropatía diabética.
Na actualidade, hai un gran número de preparados de insulina que difiren na duración da acción (ultrahort, curto, medio, prolongado), en termos de purificación (monópica, monocomponente), especificidade da especie (humana, carne de porco, bovina, enxeñada xenéticamente, etc.)
A falta de obesidade e forte estrés emocional, a insulina prescríbese nunha dose de 0,5-1 unidade por 1 quilo de peso corporal ao día. A introdución da insulina está deseñada para imitar a secreción fisiolóxica en relación con isto, propóñense os seguintes requisitos:
- A dose de insulina debe ser suficiente para a utilización de glicosa que entra no corpo.
- A insulina inxectada debe imitar a secreción basal do páncreas.
- A insulina inxectada debe imitar os picos posprandiais da secreción de insulina.
Neste sentido, existe a chamada terapia con insulina intensificada. A dose diaria de insulina divídese entre insulinas de acción longa e curta. As insulinas estendidas adoitan administrarse pola mañá e pola noite e imitan a secreción basal do páncreas. Administróronse insulinas de acción curta despois de cada comida que conteña hidratos de carbono, a dose pode variar dependendo das unidades de pan comidas nunha determinada comida.
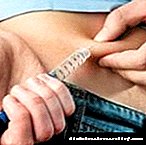
A insulina adminístrase de forma subcutánea utilizando unha xeringa de insulina, unha xeringa ou unha bomba de medición especial. Na actualidade, en Rusia, o método máis común de administración da insulina mediante plumas de xiringa. Isto débese a unha maior comodidade, menos pronunciado malestar e facilidade de administración en comparación coas xeringas convencionais de insulina. A pluma de xiringa permítelle introducir de xeito rápido e case indolor a dose necesaria de insulina.
Medicamentos para reducir o azucre
Os comprimidos para a redución de azucre prescríbense para a diabetes mellitus non dependente da insulina ademais da dieta. Os seguintes grupos de medicamentos para reducir o azucre distínguense polo mecanismo de baixar o azucre no sangue:
- Os Biguanidas (metformina, buformina, etc.) - reducen a absorción de glicosa no intestino e contribúen á saturación de tecidos periféricos. Os Biguanidas poden aumentar o nivel de ácido úrico no sangue e provocar o desenvolvemento dunha enfermidade grave: acidosis láctica en pacientes maiores de 60 anos, así como en persoas que padecen insuficiencia hepática e renal, infeccións crónicas. Os biguanidas son máis comunmente prescritos para a diabetes mellitus non dependente da insulina en pacientes novos obesos.
- Os preparados de sulfonilurea (glicidona, glibenclamida, clorpropamida, carbamida) - estimulan a produción de insulina polas células β pancreáticas e promoven a penetración de glicosa nos tecidos. A dosificación deste grupo de fármacos é mellor seleccionada para un nivel de glicosa non superior a 8 mmol / L. Con sobredose, é posible o desenvolvemento de hipoglucemia e coma.
- Inhibidores da alfa-glucosidasa (miglitol, acarbosa) - retardan o aumento do azucre no sangue, bloqueando as enzimas implicadas na absorción de amidón. Efectos secundarios - flatulencias e diarrea.
- Os meglitínidos (nateglinida, repaglinida) - provocan unha diminución dos niveis de azucre, estimulando o páncreas a secrear insulina. O efecto destes fármacos depende do azucre no sangue e non causa hipoglucemia.
- Thiazolidinediones: reduce a cantidade de azucre liberado do fígado, aumenta a sensibilidade das células de graxa á insulina.Contraindicado na insuficiencia cardíaca.
Ademais, o efecto terapéutico beneficioso da diabetes ten unha diminución do exceso de peso e actividade física moderada individual. Debido aos esforzos musculares, prodúcese un aumento da oxidación da glicosa e unha diminución do seu contido no sangue.
Na actualidade, o pronóstico para todo tipo de diabetes é condicionalmente favorable, manténdose un tratamento e unha adhesión adecuados á dieta, a incapacidade. A progresión das complicacións diminúe significativamente ou detense completamente. Non obstante, débese notar que na maioría dos casos, como resultado do tratamento, a causa da enfermidade non se elimina e a terapia só é sintomática.
Propagación da enfermidade
Hai unha opinión de que a diabetes é unha enfermidade exclusivamente moderna, o flaxelo da nosa civilización e a conta dun alto nivel de vida, o que leva a unha dispoñibilidade xeneralizada de alimentos ricos en hidratos de carbono. Non obstante, non é así, xa que o que é a diabetes, era ben coñecido no mundo antigo, na Grecia antiga e Roma. O termo "diabetes" é de orixe grega. Traducido do grego, significa "pasar por". Esta interpretación reflicte os principais signos de diabetes: sede irreprimible e micción profusa. Polo tanto, parecía que todo o fluído que consume unha persoa atravesa o seu corpo.
Os médicos antigos puideron determinar que tipo de diabetes tiña o paciente e o primeiro tipo de enfermidade considerábase incurable e levaba a unha morte precoz, e o segundo tratábase con dieta e exercicio. Non obstante, a relación da diabetes nos humanos co páncreas e a hormona insulina estableceuse só no século XX. Entón conseguiu obter insulina do páncreas do gando. Estes descubrimentos levaron a un uso xeneralizado de insulina na diabetes.
A diabetes mellitus é hoxe unha das enfermidades máis comúns. En todo o mundo, hai aproximadamente 250 millóns de pacientes diabéticos (principalmente do segundo tipo), e o número dos que o están a medrar está en constante crecemento. Isto fai que a diabetes non só sexa un problema médico, senón tamén un problema social. En Rusia, a enfermidade obsérvase nun 6% da poboación e nalgúns países rexístrase en cada décima persoa. Aínda que os médicos cren que estes números poden subestimarse significativamente. De feito, nos que están enfermos do segundo tipo de enfermidade, os signos da patoloxía están moi débilmente expresados nas primeiras etapas. O número total de pacientes con diabetes, tendo en conta este factor, estímase en 400 millóns. Na maioría das veces, a diabetes é diagnosticada en adultos, pero aproximadamente o 0,2% dos nenos tamén padecen a enfermidade. As previsións sobre a propagación da diabetes no futuro son decepcionantes: espérase que no 2030 o número de pacientes se duplique.
Hai diferenzas raciais na incidencia de diabetes tipo 2. A diabetes mellitus é moito máis probable que afecte a representantes das razas Mongoloid e Negroid que os caucásicos.
A prevalencia de enfermidades no metabolismo dos carbohidratos no mundo
| A porcentaxe de pacientes da poboación global | importe total, millóns | |
| Tolerancia alterada á glicosa | 7,5 | 308 |
| Diabetes mellitus | 6 | 246 |
A enfermidade pertence á categoría de endocrina. E isto significa que a diabetes mellitus está baseada na patoxénese de trastornos asociados ao funcionamento das glándulas endocrinas. No caso da diabetes, estamos falando dun debilitamento dos efectos sobre o corpo humano dunha substancia especial - a insulina. Na diabetes mellitus, os tecidos senten a súa falta, xa sexa absoluta ou relativa.
Función insulina
Así, o inicio da diabetes está intimamente relacionado coa insulina. Pero non todos saben que tipo de sustancia é, de onde procede e que funcións realiza. A insulina é unha proteína especial. A súa síntese realízase nunha glándula especial de secreción interna situada baixo o estómago humano - o páncreas.En rigor, non todo o tecido pancreático está implicado na produción de insulina, senón só unha parte dela. As células da glándula que producen insulina denomínanse células beta e están situadas en illotes especiais de Langerhans situados entre os tecidos da glándula. A propia palabra "insulina" provén da palabra insula, que en latín significa "illote".
As funcións da insulina están estreitamente relacionadas co metabolismo de substancias tan importantes como os carbohidratos. Unha persoa pode obter hidratos de carbono só con alimentos. Dado que os carbohidratos son unha fonte de enerxía, moitos procesos fisiolóxicos ocorridos nas células son imposibles sen hidratos de carbono. Certo, non todos os carbohidratos son absorbidos polo corpo. De feito, a glicosa é o principal carbohidrato no corpo. Sen glicosa, as células do corpo non poderán obter a cantidade de enerxía necesaria. A insulina non participa só na captación de glicosa. En particular, a súa función é sintetizar ácidos graxos.
A glicosa pertence á categoría de hidratos de carbono simples. Tamén pertence a esta categoría a frutosa (azucre da froita), que se atopa en gran cantidade en froitos e froitas. No corpo, a fructosa metabolízase no fígado á glicosa. Ademais, azucres simples (disacáridos) son a sacarosa, que forma parte de produtos como o azucre regular, e a lactosa, que forma parte dos produtos lácteos. Este tipo de hidratos de carbono tamén se descompoñen en glicosa. Este proceso prodúcese nos intestinos.
Ademais, hai unha serie de polisacáridos (hidratos de carbono) cunha longa cadea molecular. Algúns deles, como o almidón, son mal absorbidos polo corpo, mentres que outros hidratos de carbono, como a pectina, a hemicelulosa e a celulosa, non se descompoñen en absoluto nos intestinos. Non obstante, estes carbohidratos xogan un papel importante nos procesos dixestivos, promovendo a correcta absorción doutros carbohidratos e mantendo o nivel necesario de microflora intestinal.
A pesar de que a glicosa é a principal fonte de enerxía para as células, a maioría dos tecidos non son capaces de obtela directamente. Para este propósito, as células necesitan insulina. Os órganos que non poden existir sen insulina dependen da insulina. Só poucos tecidos son capaces de recibir glicosa sen insulina (inclúen, por exemplo, células do cerebro). Estes tecidos chámanse independentes de insulina. Para algúns órganos, a glicosa é a única fonte de enerxía (por exemplo, para o mesmo cerebro).
Cales son as consecuencias da situación cando, por algún motivo, as células carecen de insulina? Esta situación maniféstase baixo dúas consecuencias negativas principais. En primeiro lugar, as células non poderán recibir glicosa e experimentarán a fame. Polo tanto, moitos órganos e tecidos non poderán funcionar correctamente. Por outra banda, a glicosa non utilizada acumularase no corpo, principalmente no sangue. Esta condición chámase hiperglicemia. Certo, o exceso de glicosa adoita almacenarse no fígado como glicóxeno (de onde pode, se é necesario, volver ao sangue), pero tamén se necesita insulina para o proceso de converter a glicosa en glicóxeno.
Os niveis normais de glicosa no sangue oscilan entre 3,3 e 5,5 mmol / L. A determinación deste valor realízase durante a toma de sangue en xaxún, xa que comer sempre provoca un aumento do nivel de azucre durante un curto espazo de tempo. O exceso de azucre acumúlase no sangue, o que leva a graves cambios nas súas propiedades, a deposición de azucre nas paredes dos vasos sanguíneos. Isto leva ao desenvolvemento de diversas patoloxías do sistema circulatorio e, en definitiva, a disfuncións de moitos sistemas corporais. Este proceso, a acumulación de exceso de glicosa no sangue, chámase diabetes mellitus.
Causas da diabetes e as súas variedades
O mecanismo da patoxénese da enfermidade redúcese a dous tipos principais.No primeiro caso, o exceso de glicosa produce unha diminución da produción de insulina pancreática. Este fenómeno pode aparecer debido a diversos procesos patolóxicos, por exemplo, debido á inflamación do páncreas - pancreatite.
Outro tipo de diabetes obsérvase se a produción de insulina non se reduce, pero está dentro de límites normais (ou incluso lixeiramente por encima). O mecanismo patolóxico para o desenvolvemento da diabetes neste caso é diferente: a perda de sensibilidade do tecido á insulina.
O primeiro tipo de diabetes chámase - diabetes do primeiro tipo, e o segundo tipo de enfermidade - diabetes do segundo tipo. Ás veces a diabetes tipo 1 tamén se denomina insulina-dependente, e a diabetes tipo 2 chámase non dependente da insulina.
Hai tamén outros tipos de diabetes: diabetes gestacional, MODY, diabetes autoinmune latente e algúns outros. Non obstante, son moito menos comúns que os dous tipos principais.
Ademais, a diabetes insipidus debe considerarse separadamente da diabetes. Este é o nome do tipo de enfermidade na que se aumenta a micción (poliuria), pero non está causada por hiperglicemia, senón por outro tipo de causas, como enfermidades dos riles ou a glándula pituitaria.
A pesar de que a diabetes mellitus ten características que as unen, os síntomas e o tratamento da diabetes das dúas variedades principais son xeralmente moi diferentes.
Dous tipos de diabetes - características distintivas
| Signo | diabetes tipo 1 | diabetes tipo 2 |
| Idade dos pacientes | normalmente menos de 30 anos | normalmente maiores de 40 anos |
| Xénero de pacientes | Principalmente homes | Principalmente mulleres |
| A aparición da diabetes | Picante | gradual |
| Sensibilidade ao tecido á insulina | Normal | Reducido |
| Secreción de insulina | na fase inicial - reducida, con diabetes grave - non | na fase inicial - aumentada ou normal, con diabetes grave - reducida |
| Tratamento con insulina contra a diabetes | é necesario | na fase inicial non se require, en casos graves - necesario |
| Peso corporal do paciente | na fase inicial - normal, despois reducida | normalmente elevado |
Diabetes mellitus insulina dependentes
Esta diabetes ocorre en cada décimo paciente do número total de pacientes con esta enfermidade. Non obstante, dos dous tipos de diabetes considérase que a diabetes tipo 1 é a máis grave e moitas veces pode levar complicacións para a vida.
O primeiro tipo de diabetes, por regra xeral, é unha patoloxía adquirida. É causada por un mal funcionamento do páncreas. O mal funcionamento da glándula vén seguido dunha diminución da cantidade de insulina producida, o que leva á diabetes. Por que o ferro deixa de funcionar? Este fenómeno pode aparecer por un gran número de razóns, pero a maioría das veces ocorre por inflamación da glándula. Na maioría das veces, pode ser causada por infeccións víricas sistémicas agudas e procesos autoinmunes posteriores, cando o sistema inmune comeza a atacar as células do páncreas. Ademais, o primeiro tipo de diabetes ocorre a miúdo como consecuencia do cancro. Un factor grave favorable ao desenvolvemento da enfermidade é a predisposición hereditaria. Ademais, outras circunstancias xogan un papel na aparición da primeira forma de diabetes:
- as tensións ás que foi sometida unha persoa
- hipoxia das células pancreáticas,
- dieta inadecuada (rica en graxas e baixa en proteínas).
Na maioría das veces, o desenvolvemento dunha insulinodependente prodúcese a unha idade nova (ata 30 anos). Non obstante, aínda as persoas maiores non están a salvo desta enfermidade.
Como se manifesta a diabetes tipo 1?
A enfermidade caracterízase por unha fase inicial aguda, polo que normalmente non son difíciles de notar os primeiros signos de diabetes.Os principais síntomas da diabetes son a sede grave, o consumo de grandes cantidades de auga. Así, o volume de urina excretada (poliuria) tamén aumenta. A orina do paciente normalmente ten un sabor doce, que se explica por un aumento do contido de glicosa nel. Este síntoma é un aumento da concentración de glicosa na orina, chamada glucosuria. O desenvolvemento da glucosuria obsérvase cando a concentración de azucre no sangue supera os 10 mmol / L. Neste caso, os filtros dos riles comezan a afrontar a eliminación de glicosa e comeza a fluír nos ouriños. Non obstante, con algunhas patoloxías renales, o azucre na orina adoita observarse a niveis normais de azucre no sangue, polo que este parámetro - un aumento da glicosa nos ouriños, non é un signo determinante da diabetes mellitus.
Tamén a diabetes mellitus maniféstase por un aumento patolóxico do apetito (polifia). Este fenómeno explícase simplemente, porque debido a que a glicosa non entra nas células, o corpo experimenta unha falta constante de enerxía e os tecidos mortos de fame sinalan isto ao cerebro. Non obstante, co uso constante de alimento, o paciente non gaña peso, senón que o perde. Outros signos da enfermidade son fatiga e debilidade severa, coceira na pel, dores de cabeza persistentes, aumento da presión arterial e deficiencia visual. Cando se analiza a orina, detéctase acetona nela, o que é consecuencia do uso de almacéns de graxa por parte das células. Non obstante, a acetona adoita excretarse xunto coa urina en moitas outras enfermidades, como a inflamación. Especialmente a miúdo, a acetona na orina aparece nos nenos. Polo tanto, non se debe considerar esta circunstancia como un signo definitivo da diabetes.
As flutuacións no nivel de glicosa no sangue adoitan levar aos seus valores anormalmente altos ou baixos, e como resultado - a coma hipoglucemicos ou hiperglicémicos. Estas condicións adoitan acabar coa morte do paciente.
O síndrome común de diabetes é o síndrome de Raynaud, incluído:
- esclerodermia
- aterosclerose
- periartrite
- tromboangiite obliterans,
- arrefriamento e entumecemento das extremidades,
- dor nas mans.
A primeira forma de diabetes non só é incurable, senón tamén unha enfermidade potencialmente mortal. Se o paciente non recibe tratamento, a súa diabetes dependente da insulina converterase en complicacións como cetoacidosis ou coma diabético, que inevitablemente resultan na morte. Dependendo da concentración de azucre no sangue, a etapa da diabetes considerarase leve, severa ou moderada.
Etapas da diabetes mellitus dependente da insulina
| Fases da diabetes | Valores da concentración de glicosa no sangue do paciente, mmol / l | valores do nivel de glucosuria, g / l |
| Fácil | 14 | >40 |
A educación do paciente como parte da terapia
Un elemento importante do tratamento da diabetes é a educación dos pacientes. O paciente debe saber o que necesita facer se aparece un estado de hipoglucemia ou hiperglucemia, como facer un seguimento continuo do nivel de glicosa no sangue, como cambiar a dieta. Información similar debería estar dispoñible para os familiares do paciente.
A diabetes é unha enfermidade metabólica. Polo tanto, unha dieta que se basea no principio de limitar a cantidade de hidratos de carbono nos alimentos é un método vital de tratamento. Sen dieta, o paciente corre o risco de morrer como consecuencia do desenvolvemento de condicións de hiperglucemia grave.
A dieta para unha enfermidade con diabetes mellitus insulinodependente debe basearse na estricta observancia das normas de hidratos de carbono que entran no corpo do paciente. Para a conveniencia de calcular hidratos de carbono, introduciuse na práctica da diabetes terapia unha unidade especial de medida, a unidade de pan (XE). Un XE contén 10 g de hidratos de carbono simples, ou 20 g de pan. A cantidade de XE consumida ao día é seleccionada polo médico de xeito individual, tendo en conta a actividade física, o peso do paciente e a gravidade da enfermidade.En caso de diabetes mellitus dependente da insulina, está prohibido o consumo de alcol.
Diabetes mellorais non dependentes da insulina
Este tipo de diabetes é o máis común. Segundo as estatísticas, atópase en aproximadamente o 85% dos diabéticos. A diabetes tipo 2 raramente ocorre nunha idade nova. É máis característico dos adultos de idade media e dos anciáns.
A enfermidade do tipo 2 non é causada pola falta de produción de insulina, senón por unha violación da interacción entre a insulina e os tecidos. As células deixan de absorber insulina e a glicosa comeza a acumularse no sangue. Non se aclararon completamente as causas deste fenómeno, pero, segundo os científicos cren, un papel importante na patoxénese da diabetes xoga:
- un cambio na taxa de absorción de glicosa no intestino,
- aceleración do proceso de destrución da insulina,
- diminución do número de receptores de insulina nas células.
En particular, nalgunhas patoloxías, as células inmunes do corpo poden percibir os receptores de insulina como antíxenos e destruílos.
A principal circunstancia que afecta a probabilidade de desenvolver diabete é a obesidade. Así o demostran as estatísticas, xa que o 80% dos pacientes con diabetes non dependente da insulina teñen sobrepeso.
Entre os factores que contribúen ao desenvolvemento da enfermidade, tamén se poden distinguir:
- estilo de vida sedentario
- fumar
- alcoholismo
- hipertensión
- falta de actividade física,
- dieta incorrecta
- estrés
- tomando certos medicamentos, como os glucocorticosteroides.
A predisposición xenética e a herdanza tamén teñen un papel importante. Se polo menos un dos pais está enfermo de diabete non dependente da insulina, a probabilidade de que un neno na idade adulta teña esta enfermidade é do 80%.
Existe unha idea errónea de que a diabetes pode levar a un consumo excesivo de doces, incluso unha vez. De feito, non é así, unha persoa sa pode comer bastante doces á vez e isto non afectará á súa saúde. Outra cousa é que o consumo constante de doces adoita levar á obesidade, pero o exceso de peso xa pode provocar procesos que levan a diabetes.
Signos de diabetes
A diabetes mellitus non dependente da insulina desenvólvese lentamente ao longo de moitos anos. Polo tanto, os pacientes a miúdo non prestan atención aos primeiros signos de diabetes, atribuíndoos a cambios relacionados coa idade, exceso de traballo. Nas primeiras etapas, os síntomas da diabetes adoitan estar completamente ausentes. Así, os primeiros signos de diabetes só aparecen cun grave aumento da glicosa.
Hai un conxunto de síntomas propios da diabetes non dependente da insulina. O paciente comeza a preocuparse pola sede intensa, a micción frecuente, o insomnio durante a noite, a fatiga, a debilidade e a somnolencia durante o día.
Ademais, os primeiros signos de diabetes inclúen os seguintes:
- cicatrización lenta das feridas
- discapacidade visual
- mareos episódicos ou persistentes,
- entumecimiento ou hormigueo das extremidades,
- dermatite.
Por outra banda, fenómenos similares adoitan desenvolverse con outras patoloxías, polo tanto, o diagnóstico e a determinación do tipo de diabetes debería ser realizada polo médico, e non polo propio paciente.
Se non se tratan, comezan formas graves de complicacións: neuropatía, nefropatía, retinopatía, angiopatía.
Os síntomas ocultos dos cambios no metabolismo dos carbohidratos son unha desaceleración na síntese de proteínas e ácidos graxos. Coa progresión da enfermidade, os signos da patoloxía desenvólvense e fanse máis notables. En última instancia, un aumento do nivel de glicosa no sangue comeza a afectar o funcionamento do páncreas, os procesos de síntese de insulina son perturbados. A cetoacidosis desenvólvese e aumenta a perda de auga e electrólitos na urina.
Derivados de sulfonilureas
Outra clase común de fármacos son as drogas relacionadas químicamente con derivados da sulfanilurea (tolbutamida, glibenclamida, glimepirida). Úsanse para a diabetes moderada, cando a metformina non axuda ao paciente ou é imposible o seu uso por algún motivo. O principio de acción dos derivados da sulfanilurea baséase na estimulación das células do páncreas, debido ás cales comezan a producir máis insulina. Os mecanismos secundarios están asociados á supresión dos procesos de síntese de glucagón e á liberación de glicosa do fígado. A desvantaxe destes fondos é a alta probabilidade de hipoglucemia cunha dosificación incorrecta.
A dieta é un dos elementos máis importantes no tratamento da diabetes non dependente da insulina en calquera fase da enfermidade. O principio principal da dieta é reducir a cantidade de hidratos de carbono consumidos. Primeiro de todo, isto aplícase ao azucre refinado, que o corpo é máis fácil de dixerir. Recoméndase aumentar o uso de fibra indixestable, xa que impide a absorción de hidratos de carbono simples, estabiliza os procesos dixestivos, mellora a composición da microflora intestinal.
No tratamento da diabetes non dependente da insulina, o alcol debe deixarse. Isto é debido ao feito de que o alcol altera os procesos naturais do metabolismo, incluídos os procesos de produción de insulina e a absorción de glicosa por tecidos.
Diabetes xestacional
A diabetes embarazada (xestacional) é unha enfermidade que só se produce en mulleres no proceso de sufrir o feto. O curso e os síntomas da diabetes gestacional son similares á diabetes mellitus non dependente da insulina. Esta enfermidade ocorre nun 2-5% das mulleres embarazadas. Un prognóstico típico da patoloxía é a súa desaparición espontánea despois do final do embarazo. Non obstante, isto non sempre sucede. Tamén se comprobou que a diabetes gestacional aumenta o risco de diabetes non dependente da insulina en mulleres. Ademais, a diabetes gestacional pode afectar negativamente o curso do embarazo, causar diversas anormalidades no desenvolvemento do feto e levar a un aumento da masa do bebé recentemente nado. A diabetes gestacional debe distinguirse da diabetes mellitus ordinaria das primeiras e segundas variantes que apareceron antes do embarazo.
Variedades SD MODY
Ten características próximas á diabetes dependente da insulina, pero tamén ten algunhas características da diabetes non dependente da insulina. Trátase dunha patoloxía autoinmune acompañada dunha diminución da produción de insulina. Crese que entre todos os pacientes con diabetes, preto do 5% ten este tipo de enfermidade. A patoloxía maniféstase a miúdo desde a adolescencia. En comparación coa diabetes típica dependente da insulina, coa variante MODY da diabetes, a necesidade de insulina do paciente non é tan elevada.
A diabetes mellitus é unha patoloxía que adoita desenvolverse gradualmente. Hai tres etapas da diabetes. O principal parámetro debido ao cal se poden distinguir estas etapas é a concentración de glicosa no plasma sanguíneo.
Fases da diabetes e da glicosa
| Fases da diabetes | azucre xexún dun dedo, mmol / l |
| Norma | 3,5-5,5 |
| Prediabetes (tolerancia á glucosa deteriorada) | 5,5-6,5 |
| Fácil | 6,5-8 |
| Media | 8-12 |
| Pesado | >12 |
Outro criterio de clasificación é a resistencia do corpo á patoloxía. Dado este parámetro, pódense distinguir as etapas compensadas, subcompensadas e descompensadas. Unha característica do estadio descompensado é a presenza de acetona na urina e altos niveis de glicosa no sangue, que responden mal á terapia farmacológica.
Prediabetes
Unha condición similar, a miúdo chamada tolerancia á glucosa prexudicada, caracterízase por concentracións de glucosa no sangue. Non é aínda unha patoloxía totalmente desenvolvida ou unha das súas etapas, pero pode levar ao diabete co paso do tempo.É dicir, un prognóstico normal do desenvolvemento de prediabetes é unha diabetes completa.
Prognóstico de diabetes
O prognóstico depende en boa medida do estadio da patoloxía e da forma da diabetes. O pronóstico tamén ten en conta a patoloxía concomitante da diabetes. Os métodos modernos de terapia poden normalizar completamente o nivel de azucre no sangue ou, se isto non é posible, maximizar a vida do paciente. Outro factor que afecta ao prognóstico é a presenza de certas complicacións.
Cetoacidosis
A cetoacidosis é unha complicación na que se acumulan no metabolismo produtos de metabolismo de graxas - corpos cetonas. A cetoacidosis ocorre máis frecuentemente nun diabético con patoloxías concomitantes, lesións, desnutrición. A cetoacidosis supón unha violación de moitas funcións vitais do corpo e é unha indicación para a hospitalización.
Hipoglicemia
A hipoglicemia é unha complicación na que se contén unha cantidade anormalmente baixa de glicosa no sangue. Dado que a glicosa é a fonte de enerxía máis importante para as células, esta condición ameaza a cesación do funcionamento de moitos órganos, e especialmente do cerebro. Normalmente, o umbral por baixo do que se fixa a hipoglucemia é de 3,3 mmol / L.
As crises hipoglucémicas adoitan acompañar casos de diabetes mellitus dependente da insulina. Pódense desencadear por drogas que diminúen o estrés, o alcol ou o azucre. O principal método de loita contra a hipoglucemia é a inxestión rápida de produtos que conteñen azucre (azucre, mel). Se o paciente perdeu a consciencia, é necesario introducirlle vitamina B1 de forma subcutánea e, por vía intravenosa, unha solución de glicosa ao 40%. Ou os preparativos do glucagón adminístranse intramuscularmente.
Coma hiperosmolar
Esta condición ocorre máis frecuentemente con persoas maiores que sofren diabetes mellitus non dependente da insulina e está asociada a unha deshidratación grave. A coma normalmente vai precedida de poliuria prolongada. A afección aparece máis a miúdo nas persoas maiores debido a que coa idade a sed pérdese a sede e a paciente non compensa a perda de líquido debido a beber. O coma hiperosmolar é unha indicación vital para o tratamento nun hospital.
Retinopatías
As retinopatías son as complicacións máis comúns da diabetes. A causa da patoloxía é un deterioro do subministro de sangue á retina. Este proceso adoita afectar a outras áreas do ollo. A miúdo observouse o desenvolvemento de cataratas. En pacientes con diabetes, cada ano a enfermidade aumenta a probabilidade de retinopatía nun 8%. Despois de 20 anos de enfermidade, case todos os diabéticos padecen unha síndrome similar. O perigo de retinopatía é o desenvolvemento de cegueira, posible hemorragia ocular e desprendemento de retina.
Polineuropatía
A polineuropatía adoita provocar unha perda de sensibilidade na pel (dor e temperatura), especialmente nas extremidades. Á súa vez, isto conduce á formación de úlceras curativas difíciles. Os síntomas da polineuropatía son adormecemento das extremidades ou unha sensación de ardor nas mesmas. Estes fenómenos adoitan amplificarse durante a noite.
Prevención
Un estilo de vida irracional, unha dieta inadecuada e unha actividade física insuficiente normalmente levan á diabetes. Por iso, as persoas na idade avanzada, especialmente aquelas que poidan sospeitar dunha tendencia hereditaria á diabetes, deberían controlar constantemente o seu estilo de vida e saúde, facer probas regularmente e visitar un terapeuta.