Insulina no sangue inmunorrea: norma de análise
O estudo da insulina inmunoreactiva permite comprender a calidade da produción de insulina endocrina naqueles pacientes que non reciben preparados de insulina e non o fixeran antes, porque os anticorpos comezarán a producirse á substancia exóxena no corpo do paciente, o que pode distorsionar o verdadeiro resultado da proba.
O contido de IRI en sangue humano en xaxún considerarase normal se é de 6 a 24 mIU / L (este indicador variará segundo o sistema de proba usado). A relación de insulina con azucre nun nivel inferior a 40 mg / dl (a insulina mídese en mkED / ml e o azucre en mg / dl) inferior a 0,25. A un nivel de glicosa inferior a 2,22 mmol / L, inferior a 4,5 (a insulina exprésase en mIU / L, azucre en mol / L).
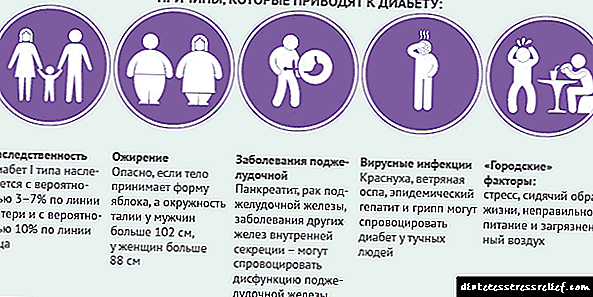
A determinación da hormona é necesaria para a correcta formulación de diabetes mellitus en aqueles pacientes para os que as indicacións da proba de tolerancia á glicosa están de fronteira. Con diabetes mellitus do primeiro tipo, reducirase a insulina e co segundo tipo estará nun nivel normal ou aumentará. Notarase un alto nivel de insulina inmunoreactiva con tales enfermidades:
- acromegalia
- O síndrome de Itsenko-Cushing,
- insulinoma.
Norma e exceso
 Notarase un dobre exceso da norma por diversos graos de obesidade. Se a relación de insulina con azucre no sangue é inferior a 0,25, haberá un requisito previo para sospeitar de insulinoma.
Notarase un dobre exceso da norma por diversos graos de obesidade. Se a relación de insulina con azucre no sangue é inferior a 0,25, haberá un requisito previo para sospeitar de insulinoma.
Establecer o nivel de insulina circulante é un indicador importante para estudar a fisiopatoloxía do metabolismo de graxas e carbohidratos. Desde o punto de vista do transcurso da enfermidade, os niveis de insulina poden desempeñar un papel fundamental no diagnóstico da hipoglucemia. Isto é especialmente importante se a hipoglucemia se produce durante o embarazo.
O contido de insulina detectado é máis estable no plasma de sangue humano que no seu soro. Isto pódese explicar mediante o uso de anticoagulantes. É por esta razón que a determinación da insulina inmunoreactiva de primeira forma é máis preferible para facer o diagnóstico correcto. Este procedemento pódese combinar cunha proba de tolerancia á glicosa.
Tempo despois do exercicio
Na diabetes tipo 1, a resposta ao consumo de glicosa será cero, e nos diabéticos tipo 2 que sofren varios graos de obesidade, a resposta será máis lenta. O nivel de insulina no corpo despois de 2 horas pode elevarse ao máximo dos valores posibles e non chegar á normalidade durante moito tempo.
Aqueles pacientes que reciban insulina mostrarán unha resposta reducida.
Despois da administración intravenosa de azucre, a liberación total da hormona será lixeiramente menor que como consecuencia da administración oral. Os illotes de Langerhans no páncreas fanse menos susceptibles ao azucre ao longo da idade do paciente, pero o nivel de produción máxima de hormonas segue sendo o mesmo.
A cantidade de cetonas no sangue e na orina
Os corpos cetónicos son producidos polo fígado como resultado da lipólise e debido aos aminoácidos cetogénicos. Con deficiencia de insulina completa, hai:
- activación pronunciada da lipólise,
- oxidación de ácidos graxos
- a aparición dun gran volume de acetil-CoA (tal exceso úsase na produción de corpos cetonas).
Debido a un exceso de corpos cetónicos, prodúcense cetonemia e cetonuria.
Nunha persoa sa, o número de corpos cetonas estará comprendido entre 0,3 e 1,7 mmol / l (segundo o método para determinar esta sustancia).
A causa máis común do desenvolvemento de cetoacidosis é unha pronunciada descompensación da diabetes mellitus insulinodependente, así como a diabetes prolongada non insulinodependente, sempre que se esgoten as células beta pancreáticas e se produza unha deficiencia completa de insulina.
A ketonemia extremadamente alta cun índice de 100 a 170 mmol / L e unha reacción drasticamente positiva de orina a acetona indicará que se está a desenvolver coma diabético hiperketonémico.
Proba de insulina
 Despois do xaxún, será necesario introducir insulina na cantidade de 0,1 PECES / kg do peso corporal do paciente. Se se proporciona unha sensibilidade excesiva, a dose redúcese a 0,03-0,05 U / kg.
Despois do xaxún, será necesario introducir insulina na cantidade de 0,1 PECES / kg do peso corporal do paciente. Se se proporciona unha sensibilidade excesiva, a dose redúcese a 0,03-0,05 U / kg.
A mostraxe de sangue venoso da vena ulnar realízase nun estómago baleiro ao mesmo tempo - 120 minutos. Ademais, primeiro debes preparar o sistema para a introdución máis rápida da glicosa no sangue.
A niveis normais, a glicosa comezará a alcanzar tan pronto como entre 15 e 20 minutos, ata chegar ao 50-60 por cento do nivel inicial. Despois de 90-120 minutos, o azucre no sangue volverá ao seu valor orixinal. Unha caída menos característica será un signo de diminución da sensibilidade á hormona. Unha diminución máis rápida será un síntoma de hipersensibilidade.
Base de coñecementos: insulina
Mked / ml (microunit por mililitro).
Que biomaterial se pode usar para a investigación?
Como prepararse para o estudo?
- Non coma durante 12 horas antes da análise.
- Exclúe completamente o uso de medicamentos o día anterior á doazón de sangue (segundo acordou o médico).
- Non fume durante 3 horas antes do estudo.
Visión xeral do estudo
A insulina sintetízase nas células beta do páncreas endocrino. A súa concentración no sangue depende directamente da concentración de glicosa: despois de comer, unha gran cantidade de glicosa entra no sangue, en resposta a isto, o páncreas segrega insulina, o que desencadea o movemento da glicosa do sangue cara ás células dos tecidos e órganos. A insulina tamén regula os procesos bioquímicos no fígado: se hai moita glicosa, o fígado comeza a almacenala en forma de glicóxeno (polímero de glicosa) ou a usala para a síntese de ácidos graxos. Cando a síntese de insulina é prexudicada e prodúcese menos do necesario, a glicosa non pode entrar nas células do corpo e se produce unha hipoglucemia. As células comezan a carecer do sustrato principal que precisan para a produción de enerxía: a glicosa. Se esta condición é crónica, o metabolismo está prexudicado e as patoloxías dos riles, os sistemas cardiovasculares e nerviosos comezan a desenvolverse, a visión sofre. Unha enfermidade na que falta produción de insulina chámase diabetes mellitus. É de varios tipos. En particular, o primeiro tipo desenvólvese cando o páncreas non produce suficiente insulina; o segundo tipo está asociado a unha perda de sensibilidade das células aos efectos da insulina sobre elas. O segundo tipo é o máis común. Para o tratamento da diabetes nas etapas iniciais, normalmente usan unha dieta especial e drogas que tanto aumentan a produción de insulina polo páncreas, ou estimulan as células do corpo a consumir glicosa aumentando a súa sensibilidade a esta hormona. Se o páncreas deixa de producir insulina por completo, é necesaria a súa administración con inxeccións. A concentración aumentada de insulina no sangue chámase hiperinsulinemia. Ao mesmo tempo, o contido de glicosa no sangue diminúe drasticamente, o que pode levar a un coma hipoglucémico e incluso a morte, xa que o traballo do cerebro depende directamente da concentración de glicosa. Por iso, é moi importante controlar o nivel de azucre durante a administración parenteral de preparados de insulina e outros medicamentos empregados para tratar a diabetes. Un aumento do nivel de insulina no sangue tamén é causado por un tumor que o segrega en grandes cantidades: o insulinoma. Con ela, a concentración de insulina no sangue pode aumentar decenas de veces en pouco tempo. Enfermidades asociadas ao desenvolvemento da diabetes mellitus: síndrome metabólica, patoloxía da glándula suprarrenal e glándula pituitaria, síndrome do ovario poliquístico.
Para que serve o estudo?
- Para o diagnóstico da insulina (tumores do páncreas) e para coñecer as causas da hipoglucemia aguda ou crónica (xunto cun test de glicosa e o péptido C).
- Supervisar a insulina endóxena sintetizada por células beta.
- Detectar resistencia á insulina.
- Para saber cando os pacientes con diabetes tipo 2 deben comezar a tomar insulina ou medicamentos hipoglucémicos.
Cando está previsto o estudo?
- Cunha baixa glicosa en sangue e / ou con síntomas de hipoglucemia: sudoración, palpitaciones, fame regular, conciencia borrosa, visión borrosa, mareos, debilidade, ataques cardíacos.
- Se é necesario, descubra se o insulinoma se eliminou con éxito e tamén a tempo para diagnosticar posibles recaídas.
- Ao controlar os resultados do transplante de células de illote (determinando a capacidade dos transplantes para producir insulina).
Que significan os resultados?
Valores de referencia: 2,6 - 24,9 μU / ml.
Causas dos niveis elevados de insulina:
- acromegalia
- O síndrome de Itsenko-Cushing,
- intolerancia á fructosa ou á glicosa-galactosa,
- insulinoma
- obesidade
- resistencia á insulina, como na pancreatite crónica (incluída a fibrose quística) e no cancro de páncreas.
Que pode influír no resultado?
O uso de drogas como corticosteroides, levodopa, anticonceptivos orais, contribúe a un aumento da concentración de glicosa.
- Na actualidade, a insulina obtida como resultado da síntese bioquímica úsase como inxección, o que a fai máis semellante en estrutura e propiedades á insulina endóxena (producida no corpo).
- Os anticorpos contra a insulina poden afectar aos resultados do estudo, polo que se están presentes no sangue, recoméndase empregar métodos alternativos para determinar a concentración de insulina (análise do péptido C).
- Péptido C sérico
- Péptido C na orina diaria
- Proba de tolerancia á glucosa
- Glicosa plasmática
- Glicosa urinaria
- Fructosamina
Quen prescribe o estudo?
Endocrinólogo, terapeuta, gastroenterólogo.
Insulina (inmunoreactiva, IRI)
Insulina (insulina inmunoreactiva, IRI) - a principal hormona do páncreas, que aumenta a permeabilidade das membranas celulares para a glicosa, como resultado da que a glicosa pasa do sangue ás células.
O páncreas é unha glándula de secreción mixta. O papel do órgano intrasecretorio é desempeñado polos illotes de Langerhans, que representan menos de 0,01 parte da masa do páncreas. Nos illotes de Langerhans segregan dous tipos de células incretorias (células α e β), que producen diversas hormonas: a primeira - o factor hiperglicémico, ou a hormona glucagona, a segunda - insulina. Insulina obtivo o seu nome da palabra "insula" (illa). Esta é a única hormona que provoca unha diminución da glicosa no sangue (e, por certo, a primeira proteína, cuxa estrutura foi descifrada).
O peso molecular desta proteína, composto por dúas cadeas polipéptidas, é 5700D. A insulina está formada a partir dunha proteína - a precursora da preinsulina, que, baixo a acción de encimas proteolíticas, descomponse na glándula e en parte noutros tecidos, por exemplo, tecido graxo, a través de compostos intermedios convértese en produtos finais - insulina e péptido C. A insulina polimerízase facilmente con cinc, o que conduce á formación de insulina de cinc (cun peso molecular de ata 48000 D). Concéntrase en micro burbullas. A continuación, os microbulos (gránulos) son enviados ao longo dos tubos á superficie da célula, o seu contido é secretado no plasma.
Acción insulina por célula maniféstase principalmente na súa interacción con proteínas receptores fixadas na superficie externa da membrana plasmática. O complexo receptor-insulina resultante interactúa con outros compoñentes da membrana, como resultado da cal a macrostrutura das proteínas da membrana cambia e aumenta a permeabilidade das membranas. Este complexo forma insulina cunha proteína portadora, facilitando así a transferencia de glicosa ás células.
A formación de diabetes mellitus está asociada a un cambio no nivel de secreción e actividade funcional da insulina, cuxos síntomas coñecíanse hai máis de 2500 anos (a palabra "diabetes" introduciuse na era antiga).
Indicacións para o nomeamento dunha análise de insulina
- Determinación do tipo de diabetes.
- Diagnóstico diferencial de hipoglucemia (diagnóstico de insulinoma, sospeita de hipoglucemia artificial).
Preparación para o estudo. A mostraxe de sangue realízase pola mañá estrictamente cun estómago baleiro.
Material para a investigación. Soro de sangue.
Método de definición: electrochemiluminescent automático (analizador Eleksys-2010, fabricante: F. Hoffman-La Roche Ltd, Suíza).
Unidades: μU / ml.
Valores de referencia (norma de insulina). 2-25 μU / ml.
Que é un test de insulina?
Unha proba de insulina pódese facer de dúas formas:
- O primeiro método para pasar este tipo de análise chámase fame. Está no feito de que a inxestión de material se realiza sobre un estómago baleiro. Ao realizar a análise deste xeito, despois da última comida, deberían pasar 8 horas. Neste sentido, a entrega da análise está prevista para as horas da mañá.
- A segunda forma de determinar a predisposición dunha persoa á diabetes é mediante o uso de glicosa. O paciente bebe unha certa cantidade del, espera dúas horas e logo fai sangue.
Hai outra opción para facer un exame de sangue para a insulina. Consiste en combinar dous métodos.
Esta opción é a máis precisa. Primeiro, unha persoa fai un exame de sangue para a insulina no estómago baleiro, despois consume glicosa, despois de que espera un par de horas e doa de novo sangue.
Este método permítelle ver a imaxe do que está a suceder no corpo de xeito máis holístico. Non obstante, para un exame preventivo, é suficiente doar sangue só pola mañá, cun estómago baleiro.
A insulina chámase normalmente unha sustancia de natureza proteica, que é producida por células especiais do páncreas. A produción desta sustancia depende do nivel de glicosa no sangue. A principal aplicación clínica da análise para esta hormona é a identificación e seguimento posterior da eficacia da terapia con diabetes.
Que é un test de insulina? Unha proba simple para a insulina, grazas á cal pode recoñecer a enfermidade en forma de diabetes nun primeiro momento e, se é necesario, someterse a un curso correctivo de tratamento da enfermidade.
A proteína de insulina é unha substancia bastante importante, que asegura o transporte de todos os compoñentes de nutrientes ás células dos órganos humanos e soporta o compoñente de carbohidratos desexado. É importante recordar que despois de tomar alimentos azucrados, a concentración de insulina no sangue diminúe.
O nivel de glicosa no sistema hematopoietico afecta á produción de insulina no sangue, e o cadro clínico sobre a análise da insulina mostra e monitoriza aínda máis a eficacia no tratamento terapéutico do trastorno diabético.
A enfermidade descrita é unha enfermidade grave na que a glicosa na cantidade correcta non entra no tecido, o que causa un trastorno sistémico de todo o organismo. A este respecto, un exame de sangue para a insulina revela non só o propio trastorno diabético, senón tamén os seus tipos, así como posibles complicacións asociadas a esta enfermidade.
Causas de baixa e alta insulina en machos e mulleres
Non obstante, un lixeiro exceso da norma na determinación da insulina en mulleres e homes pode indicar a posibilidade de que se produzan enfermidades posteriores - un trastorno diabético do segundo tipo de atrofia muscular, a presenza de exceso de peso corporal e factores parasitos da alteración da función hepática.
Unha diminución da concentración de insulina no sangue pode ser causada pola actividade física constante e un trastorno diabético tipo 1.
- Sensación de sede
- Sensación de cansazo excesivo e debilidade,
- Urinación prexudicada
- Sensación desagradable de picazón.
- Glutonía
- Palillo da pel,
- Tremendo as mans e outras partes do corpo,
- Frecuencia cardíaca aumentada,
- Condicións de desmaio
- Transpiración excesiva.
A taxa de insulina no sangue do macho e da femia
Cal é a norma de insulina masculina e feminina? A taxa de insulina en mulleres e homes non ten diferenzas significativas. Pode fluctuar só por certas razóns.
A norma de insulina nunha persoa sa varía de 3,0 a 25,0 mcED / ml, a pesar de que a preparación para aprobar a análise adecuada realízase de acordo con todas as regras. Isto significa que o nivel de insulina no sangue cun verdadeiro rendemento pódese determinar só pasando unha análise nun estómago baleiro.
Isto débese a que o alimento provoca certa activación para producir a hormona descrita.
- Nos adolescentes no momento da puberdade, os datos poden variar segundo a calidade da nutrición,
- En mulleres en idade nova, a cualificación dixital pode diferir da norma cando se usa calquera medio de orixe hormonal e dependendo do número de carbohidratos consumidos,
- Nas futuras nais, o nivel de insulina no sangue é sempre superior ao normal, debido á cantidade de enerxía que gastan.
Os niveis normais de insulina no sangue de mulleres e homes son aproximadamente os mesmos. En determinadas situacións, son posibles lixeiras diferenzas. Nas mulleres, é a puberdade (puberdade) e embarazo.
A norma de insulina nunha muller depende da idade. Co paso do tempo, os indicadores aumentan notablemente.
Nos homes, a taxa de insulina tamén depende da idade. As persoas maiores necesitan enerxía extra. Así, despois de 60 anos, o volume de insulina producido aumenta.
Que signos indican que é necesario pasar unha análise? Que debo buscar?
Normalmente, prescríbese un test de insulina para confirmar ou refutar un diagnóstico de diabetes. Ademais, o motivo da entrega é a presenza ou sospeita de enfermidades endocrinas. Aqueles que controlan a saúde deben prestar atención aos seguintes síntomas que aparecen no corpo humano:
- Cambio de peso, tanto cara arriba como cara abaixo. Este é especialmente un sinal alarmante se non se produciron cambios na nutrición e na mobilidade no estilo de vida dunha persoa. É dicir, se unha persoa se move e come co mesmo ritmo que día tras día e o seu peso corporal cambia, isto significa que se produciu algún tipo de mal funcionamento no corpo. Para identificalo é necesario realizar unha enquisa.
- A debilidade, a perda de capacidade de traballo tamén son signos de interrupción de calquera proceso. Para identificar as causas desta situación, deberá poñerse en contacto cunha institución médica para realizar os exames e probas necesarias, incluída a insulina.
- Outro signo dunha violación da produción da hormona anterior é a longa curación de feridas. Por exemplo, cortes ou abrasións tardan moito en sangrar e sangrar. Este síntoma tamén indica un cambio na composición do sangue humano.
Síntomas de alta insulina
Incluso un lixeiro aumento dos niveis de insulina afecta ao benestar. Aparecen irritabilidade, letarxia e fatiga. Gradualmente vólvense crónicas. A concentración de atención e memoria empeoran drasticamente e diminúe a potencia. O corpo diminúe a absorción de graxas. Unha persoa está gañando exceso de peso. Co paso do tempo, a obesidade desenvólvese.
A insulina tamén ten un efecto vasoconstritor. Isto leva a un aumento da presión arterial, unha circulación sanguínea deteriorada, o desenvolvemento de insuficiencia renal. O paciente sofre problemas de insomnio e fala, dores de cabeza graves e discapacidade visual.
Un forte aumento da insulina no sangue provoca transpiración activa, un pulso frecuente, taquicardia e un forte tremor no corpo.
Outro signo de aumento da insulina é a hipersecreción das glándulas sebáceas. A súa presenza está indicada pola aparición de picazón na pel, acne, caspa e seborrea. Localízase un exceso de graxa na área das raíces do pelo e da cara.
Un aumento dos niveis hormonais vén acompañado dunha sede difícil de saciar, con frecuentes ganas de ouriñar. Se o contido de insulina segue aumentando, obsérvase a curación prolongada de feridas, contusións e arañazos. Incluso danos menores nos tecidos levan inflamación e supuración.
Diagnóstico e norma segundo a idade
O diagnóstico da insulina normalmente prescríbelle o médico, pero é posible comprobar o nivel de insulina no sangue, así como o nivel de glicosa, sen indicios, para a prevención. Por regra xeral, as flutuacións no nivel desta hormona son notables e sensibles. Unha persoa nota varios síntomas desagradables e signos de mal funcionamento dos órganos internos.
- A norma da hormona no sangue de mulleres e nenos é de 3 a 20-25 μU / ml.
- En homes, ata 25 mcU / ml.
- Durante o embarazo, os tecidos e as células do corpo necesitan máis enerxía, entra máis glicosa no corpo, o que significa que o nivel de insulina aumenta. A norma en mulleres embarazadas considérase un nivel de insulina de 6-27 mkU / ml.
- Na xente maior, este indicador tamén adoita aumentar. Considérase unha patoloxía un indicador por baixo de 3 e superior a 35 μU / ml.
O nivel da hormona fluctúa no sangue ao longo do día, e tamén ten grandes valores de referencia en diabéticos, xa que o nivel da hormona depende do estadio da enfermidade, o tratamento, o tipo de diabetes.
Por regra xeral, para a diabetes faise un exame de sangue para o azucre, a determinación da insulina no sangue é necesaria para casos máis graves de diabetes con complicacións e varios trastornos hormonais.
Para determinar os niveis de insulina úsanse dous tipos de estudos. No primeiro caso, a mostraxe de sangue realízase pola mañá cun estómago baleiro - polo menos 8 horas despois da última comida. Quizais isto só estea en condicións de laboratorio.
No segundo caso, úsase un test de tolerancia á glicosa. O paciente recibe unha bebida de solución de glicosa nun estómago baleiro. Despois de 2 horas, faise un exame de sangue. Os datos obtidos determinan o nivel de insulina. Para que os resultados sexan o máis precisos posible, necesítase unha dieta de tres días na véspera do estudo.
Ademais, a glicosa no sangue pódese determinar na casa. Para iso, precisa dun dispositivo especial - un glucómetro. Todas as medidas realízanse cun estómago baleiro.
Antes de usar o dispositivo, necesitas lavar e quentar ben as mans para mellorar a circulación sanguínea. Unha punción no dedo debe facerse desde o lado e non no centro.
Isto axudará a reducir a dor. A primeira pinga de sangue limpase cun algodón.
A segunda aplícase directamente á tira de proba.
Como se dá a análise?
Nunha persoa completamente sa, un exame de sangue para a insulina mostra de 3 a 20 microUs por mililitro. Nos nenos pequenos, esta cantidade non cambia. Cando a puberdade remata, as células perciben menos o corpo (fanse resistentes á insulina). As análises de insulina no sangue mostran as súas flutuacións durante o día e dependendo da comida.
Calquera alimento en carbohidratos aumenta drasticamente o nivel de tal hormona. Os resultados dunha proba de sangue para o cambio de insulina con alteración da tolerancia á glicosa, resistencia á insulina e outros procesos patolóxicos.
Ás veces o nivel desta hormona pode ser moi alto. Isto ocorre cando:
- tumores no páncreas,
- diabete
- outras patoloxías pancreáticas.
Moitos pacientes non saben que se trata de análises de sangue para a insulina e de todos os xeitos teñen medo a facelo. Isto é completamente en balde: decodificar un exame de sangue para a insulina axuda a detectar moitas enfermidades perigosas, o que significa que pode dicir ao médico como tratar a enfermidade.
Sabendo o que mostra a análise para a insulina, podes dicir ao paciente cando debe tomala. Aquí están algúns casos que din ao paciente que se están producindo cambios no seu páncreas e que é necesario comprobar o contido desta sustancia.
- Aumento do peso corporal. Neste caso, a susceptibilidade dos tecidos diminúe gradualmente.
- Herdanza adversa. Isto significa que se hai unha persoa con diabetes na familia, é necesario doar sangue para determinar a hormona nela.
- Fumar.
- O uso de bebidas alcohólicas.
- Nutrición deficiente con predominio de alimentos en carbohidratos na dieta.
- Enfermidade cardiovascular crónica.
Asegúrese de consultar a un médico para realizar un estudo clínico, como comprobar a cantidade de insulina no sangue para máis tratamentos, se:
- sen razón aparente, o peso corporal cambia drasticamente,
- a sede apareceu sen aumentar a actividade física,
- apareceu a boca seca
- con signos de aumento da debilidade xeral,
- se hai sequedad e picazón da pel,
- se pequenos cortes e feridas curan demasiado amodo.
Moitos están interesados en como se dan as probas de insulina. Cómpre sinalar que o sangue é tomado para a súa análise só a partir dunha vea. Ponse nun tubo de plástico e logo no xeo. Non máis tarde dos 15 minutos, pódese centrifugar. O laboratorio funciona con mostras conxeladas de material biolóxico.
O sangue recóllese en dúas porcións. Un deles sitúase nun tubo de ensaio baleiro, e o segundo nun recipiente cheo de fluoruro de sodio ou oxalato de potasio. Isto é necesario para determinar o nivel de glicosa.

Despois de tomar o sangue, o punto de perforación da vea debe ser esmagado cunha bola de la de algodón. Isto faise para que non se forme un hematoma. Se apareceu, entón as compresas quentantes axudan.
Tras a análise, o paciente pode tomar a medicina habitual e comer a comida habitual.
Moitos non saben facer probas de insulina. Algúns vulneran as condicións para prepararse para o estudo. Mentres tanto, a precisión da análise e o tratamento prescrito dependen de como doar sangue para a insulina. Así, para facer a análise con precisión, é necesaria esa preparación.
- Durante doce (!) Horas antes de tomar o material que necesitas para morrer de fame.
- Antes da análise, glucocorticosteroides, ACTH non se debe tomar. Se non é posible cancelar estes medicamentos, debes informar ao teu médico.
- Á muller está prohibido tomar anticonceptivos orais.
- Antes de tomar sangue, tes que deitarse media hora. Isto mellora a precisión dos resultados.
A insulina é unha das proteínas presentes no corpo humano que é responsable do metabolismo e dos procesos dixestivos. A insulina é producida polo páncreas e, ao realizar esta análise, pode determinar non só o contido desta proteína no sangue, senón tamén avaliar a actividade da propia glándula. Outro nome da proba é a análise da resistencia á insulina.
Durante o procedemento, o paciente toma sangue venoso, do que se separa posteriormente o plasma e determínase a concentración de insulina no laboratorio. Isto faise ligando as moléculas de insulina plasmática a anticorpos que están manchados cun determinado enzima e, polo tanto, son rastreables.
Como resultado de que tales anticorpos comezan a unirse á proteína, comeza a cambiar a densidade óptica da solución na que se colocou o plasma e canto máis anticorpos entran en contacto coa insulina, maior será a densidade.
É imposible medir o nivel de insulina no sangue na casa: isto require un equipamento especial de diagnóstico e só un especialista cualificado pode descifrar os resultados.
A taxa de produción de insulina nunha persoa media sa, dependendo de moitos factores, pode variar no rango de 3-20 mU / ml. Se os resultados da análise amosan un valor inferior, faise un diagnóstico de diabetes mellitus.
Os indicadores por encima deste límite indican neoplasias (benignas ou malignas) no páncreas e a persoa terá que someterse a un exame adicional cun oncólogo. Noutro artigo, falamos máis sobre o aumento da insulina.
Aínda non existen probas domiciliarias para a insulina, o único xeito de comprobar a hormona é doar sangue para a súa análise.
Para a investigación utilízase o plasma ou o soro do paciente. Recóllese nun tubo estéril, que logo é transferido a un laboratorio inmunolóxico.
A concentración da hormona é determinada polo inmunoensayo da enzima. A súa esencia é a unión da insulina no plasma do paciente con anticorpos específicos marcados coa encima.
Cantas máis moléculas de insulina se unan aos anticorpos, máis a densidade óptica da solución cambiará despois de engadir o reactivo. Así, calcúlase a concentración da hormona.
Na véspera do estudo, debes absterse de alimentos abundantes, consumo excesivo de hidratos de carbono (doces, froitas, magdalenas), alcol. Unha hora antes de tomar o material, non se pode fumar, facer exercicio, beber bebidas doces. O sangue é tomado para a súa análise pola mañá, cun estómago baleiro - deberían transcorrer polo menos 8 horas desde o momento da última comida. A fiabilidade do resultado pode verse afectada por:
- medicamentos (hipoglucémicos, antibióticos),
- saturación de lípidos plasmáticos (como consecuencia da sobrecarga de alimentos na véspera ou o día do estudo),
- tratamento a longo prazo con insulina: para a introdución de hormona artificial, os pacientes desenvolven anticorpos que interfiren na análise normal.
É necesario informar ao seu médico asistente sobre a toma de certos medicamentos de xeito continuado, para que indique esta información no formulario de remisión para a súa análise. Neste caso, a interpretación do resultado será a máis fiable.
Non fai falta moita preparación para a análise. Basta ir para a cama pola noite e pola mañá, espertar, non comer nin beber nada. Para que os resultados sexan máis precisos, terás que absterse de alimentos fritos e graxos ao día. Se a análise ten que facerse noutro momento, durante oito horas pódese beber só auga en pequenas cantidades para facer unha análise sobre o estómago baleiro.
Non se recomenda que se tome sangue despois do exercicio e da intoxicación. Tamén pospoñer o procedemento despois de todo este tipo de diagnósticos:
- fluorografía
- Ecografía
- radiografía
- fisioterapia
- exame rectal.
Nun corpo saudable, prodúcese unha norma de insulina de 3 a 20 micras Edml. A inxestión de carbohidratos aumenta a taxa de hormona.
Polo tanto, non podes comer antes da análise. Os pacientes que reciben inxeccións con insulina non poden obter o resultado obxectivo final, xa que os resultados do exame mostrarán as cifras da cantidade total de hormona: natural e inxectable.
Se a dose de insulina no corpo está subestimada, diagnostico diabete. Se a hormona é maior, é un signo de posibles neoplasias no páncreas.
Os illotes de Langerhans aumentan, as súas células fanse máis grandes e producen máis hormona. .
A insulina é producida polo páncreas e ten un carácter proteico. A cantidade depende da cantidade de glicosa que hai no sangue dunha persoa. O nivel de insulina indica a predisposición do corpo á diabetes. A identificación das desviacións da norma suxire que se deben adoptar medidas adecuadas para manter o corpo en bo estado.
Agora xa sabes o que é un exame de insulina, como facelo. Agora falemos de como prepararnos adecuadamente. Isto é necesario para que o resultado sexa fiable.
- Antes de dar sangue a un estómago baleiro, debe observarse a abstinencia dos alimentos durante oito horas. Neste momento, non podes comer e beber bebidas. Só se pode consumir auga limpa.
- Non se pode facer unha análise se o paciente pasa algún curso de tratamento, é dicir, toma medicamentos. O feito é que poden afectar aos resultados. O sangue para a insulina debe ser doado ben antes do curso do tratamento, ou polo menos sete días despois da súa conclusión. Ademais, o paciente ten que notificarlle ao médico que está sometido a un tratamento, ou sobre cando deixou de tomar fondos. No caso de que o curso da terapia sexa longo e a análise da insulina é un compoñente importante do proceso de tratamento, é necesario coordinar co médico a posibilidade de interromper a inxestión de medicamentos para poder realizar a mostraxe de sangue.
- 24 horas antes do estudo, debes seguir unha dieta determinada, é dicir, negarse a comer alimentos graxos e beber alcohol. Ademais, non necesita exercitar actividade física.
- No caso de que, ademais da doazón de sangue, o paciente prescríbelle este tipo de exames como o ultrasonido ou a radiografía, entón debes pasar o material para o exame e logo ir a outro tipo de procedementos.
Como se mencionou anteriormente, os niveis de insulina no sangue humano poden variar dependendo do consumo de alimentos. Polo tanto, para obter precisión no estómago baleiro, faise unha proba de insulina.
A norma da presenza desta sustancia no sangue humano é de 1,9-23 μm / ml. Isto é para un adulto. A norma nos nenos é de dous a vinte micrones / ml. Para as mulleres embarazadas, hai indicadores. Para eles, a norma oscila entre os seis e os 27 μm / ml.
Existen dúas técnicas de análise:
- A proba de fame. Usando esta técnica, un paciente é probado nun estómago baleiro.
Consellos! A partir do último momento, deberían pasar polo menos 8 horas antes da análise da inxestión de alimentos. Polo tanto, esta análise prescríbese para a mañá.
- Proba de tolerancia á glucosa. A un suxeito preliminar dáselle 75 ml de glicosa para beber, despois do cal dúas horas despois será preciso tomar mostras de sangue.
Para que o resultado do estudo sexa máis preciso, nalgúns casos é recomendable combinar ambas as probas. Neste caso, o paciente debe enviar o material para a súa análise dúas veces:
- pola mañá cun estómago baleiro
- despois do primeiro exame, ao paciente dáselle unha bebida con solución de glicosa e unha nova mostraxe de sangue realízase despois do tempo prescrito.
Realizar unha proba combinada permite obter unha imaxe detallada e facer un diagnóstico con máis precisión. Non obstante, para un estudo preventivo, normalmente, basta con realizar só unha proba "con fame".
Como prepararse para o estudo?
Para que o resultado da proba sexa correcto, é importante prepararse adecuadamente para a recollida de mostras de sangue.
A preparación competente é a seguinte:
- doar sangue estrictamente cun estómago baleiro, non podes comer nin beber nada, excepto auga pura 8 horas antes de botar o material,
- a análise debe facerse antes do comezo do curso do tratamento ou polo menos unha semana despois da súa finalización
Consellos! Se é imposible interromper o curso do tratamento, entón debes discutir este problema co teu médico, xa que moitas drogas poden afectar o resultado.
- un día antes do procedemento nomeado, debes limitar o uso de alimentos graxos, excluír o alcol, o esforzo físico grave,
- se se prescribe un exame completo, entón recoméndase doar sangue antes de facer unha ecografía, radiografía, etc.
- Aumento ou diminución do peso corporal, mantendo o nivel diario de consumo e actividade física,
- Sentirme canso e débil
- Cura lenta cunha posible violación da integridade da pel,
- A proba "cun estómago baleiro". O uso deste método significa pasar a proba cun estómago baleiro,
- Proba a "tolerancia" do corpo á glicosa. O paciente que se está a examinar debe beber con antelación 0,5 cuncas de glicosa e doar sangue despois dun par de horas.
Este último tipo de diagnóstico axuda a aclarar como unha persoa metaboliza a glicosa. É máis recomendable realizar estas probas para identificar xuntos a enfermidade para obter mellores e mellores resultados.
- Como funciona e funciona o páncreas,
- E o nivel de glicosa no sangue dunha persoa.
A insulina no sangue dunha persoa sa debe ser de ata 6 mmol / L. Pero se comprobas a análise e o seu indicador estará comprendido entre os 6 e os 11 mmol / l, isto significará que a tolerancia á glicosa é reducida, é dicir, que non se procesa completamente coa insulina. Con tales análises, se non se toman medidas a tempo, hai todas as razóns para o rápido desenvolvemento da diabetes.
Se a concentración de glicosa é superior a 11 mmol en probas repetidas, di que é unha enfermidade diabética.
Para que o rendemento da proba sexa correcto, é preciso, por todas as regras, preparar a proba para a insulina no sangue.
- O sangue debe ser doado a un estómago baleiro e non pode comer nin beber nada antes de facer a proba, sen contar a auga 6-7 horas antes da entrega do compoñente necesario
- As análises deben tomarse antes de que comece o curso do tratamento ou despois da súa conclusión despois de 10 días,
- É importante limitar o consumo de alimentos graxos á cita dos procedementos necesarios e excluír o consumo de alcol, así como o esforzo físico grave,
- Se se realiza un exame, primeiro debes facer as investigacións necesarias, como unha ecografía, unha radiografía e só despois realizar un exame de insulina no sangue.
Para que o exame de sangue resulte correcto, sen distorsións, ten que seguir as instrucións sobre como pasar adecuadamente a insulina:
- Debe facer probas de insulina a estómago baleiro, cedo pola mañá.
- O día antes de tomar insulina, queda excluída calquera actividade física.
- 12 horas antes de tomar sangue para a investigación, non debes comer alimentos cun alto contido en azucre, carbohidratos - siga unha dieta. 8 horas antes do procedemento non coma, té en absoluto. A auga mineral sen azucrar está permitida antes do procedemento.
- Durante 2 días, como ir para doar sangue, debes adherirte a unha dieta magra (excluír os alimentos graxos).
- Na véspera da proba, absterse de bebidas alcohólicas.
- O resto de 2-3 horas antes do procedemento non fume.
- Os resultados do estudo son case independentes dos cambios hormonais sexuais, polo que as nenas poden ser probadas de sangue, incluso durante a menstruación.
Para comprobar a cantidade de produción e a función do páncreas, realízase unha mostraxe de sangue venosa sobre o estómago baleiro. Uns días antes desta análise, recoméndase excluír o uso de medicamentos que aumenten o azucre no sangue (glucocorticosteroides, anticonceptivos, bloqueadores de cardio-beta).
Pódense obter datos máis precisos sobre a utilización normal da glicosa e do estado das células das glándulas superando con carga unha proba de insulina. O sangue tómase dúas veces, e a primeira vez que o nivel da hormona insulina no sangue é determinado nun estómago baleiro. A continuación, dúas horas despois de tomar a solución doce (proba de glicosa).
Para diagnosticar a diabetes e outra enfermidade causada por un fallo hormonal, é necesario considerar a cantidade de insulina no fondo doutras probas (especialmente a glicosa). Algún descifrado:
- A diabetes tipo 1 determina un baixo contido de azucre en insulina (incluso despois dunha carga de proba).
- A diabetes tipo 2 diagnostícase cando a insulina ten un alto contido de azucre no sangue. (ou grao inicial de obesidade).
- Tumor de páncreas: insulina alta, baixo nivel de azucre (case 2 veces inferior do normal).
- O nivel de produción do páncreas depende directamente da actividade da glándula tiroide e mostrará desviacións.
O índice de resistencia á insulina mostra como son sensibles as células á hormona, despois da estimulación ou a súa introdución por medios artificiais. O ideal sería que, despois dun xarope doce, a súa concentración debería diminuír despois da absorción de glicosa.
O segundo método, a análise de carga de glicosa, implica unha preparación similar ao método anterior. Durante o estudo, o paciente necesita beber 75 ml de solución de glicosa. 50 ml está indicado para nenos pequenos. Despois agardan 2 horas. A mostraxe de sangue para a súa análise realízase despois da liberación de insulina.
A proba de insulina sanguínea máis precisa é unha dobre, consistente nunha proba de sangue realizada nun estómago baleiro e despois dunha carga alimentaria.
Ao medir os niveis de insulina, é importante manter a calma. O resultado da análise é capaz de distorsionar a actividade física e o exceso de tensión psicoemocional.
A información máis precisa pódese obter se realiza unha dobre análise sobre o nivel de insulina no sangue. A primeira proba faise pola mañá cun estómago baleiro. A continuación, o procedemento repítese, pero despois de 2 horas despois de consumir unha solución de glicosa. O método de investigación combinada proporcionará unha imaxe completa do funcionamento do páncreas.
Indicacións para o estudo
A determinación da concentración de insulina é unha proba informativa para o diagnóstico dun tumor que sintetiza esta hormona (insulinomas). Nestes casos, a análise do contido en insulina realízase xunto coa medición da glicosa, normalmente a súa relación non supera os 30. Superar este indicador indica unha concentración elevada inadecuada da hormona, a súa produción adicional por parte das células tumorais.
Os principais síntomas e causas da acidosis láctica na diabetes
A acidosis láctica é unha das raras complicacións da diabetes, que pode ocorrer cun exceso de ácido láctico no corpo. A condición é moi perigosa e en rápido desenvolvemento. A asistencia médica non entregada a tempo leva á coma e á morte por acidosis láctica. Para proporcionar asistencia puntual cunha condición como a acidosis láctica na diabetes, é preciso coñecer os síntomas.
Síntomas da acidosis láctica
Esta complicación desenvólvese nunhas poucas horas. Os principais síntomas son:
- caída da presión arterial
- debilidade
- insuficiencia cardiovascular
- síntomas de hiperventilación pulmonar,
- pesadez nas extremidades
- náuseas e vómitos
- alteración do ritmo cardíaco,
- respiración rápida
- choque
- dor no abdome e detrás do esternón.
Estes síntomas son similares a un aumento significativo do azucre no sangue. A condición de cetoacidosis tamén se atopa baixo tales síntomas.
A principal diferenza entre eles é a presenza de dor nos músculos, como despois do adestramento físico. Con cetoacidosis, non hai dor.
Se un paciente con diabetes quéixase de dor muscular, paga a pena medir o nivel de azucre no sangue e observar o estado da persoa. Unha forte deterioración do benestar, a presenza destes síntomas indica acidosis láctica. Debe chamar a unha ambulancia. É imposible prestarche os primeiros auxilios.
Causas da lactacidemia
A acidosis láctica pode desenvolverse mentres toma algúns medicamentos para reducir o azucre. A composición de tales drogas adoita incluír a sustancia biguanida. Este ingrediente impide que o fígado destrúa o exceso de lactato. Con un exceso de lactato no corpo humano, é posible o desenvolvemento dun coma de leite.
A acumulación de ácido láctico nos tecidos do corpo prodúcese debido á inanición de osíxeno dos tecidos, o que, á súa vez, leva a unha diminución do nivel de pH no sangue.
As enfermidades que se caracterizan por hipoxia poden provocar lactacidemia. Trátase de enfermidades do sistema cardiovascular. Xunto coa diabetes, aumenta o risco de acidosis láctica.
Unha das razóns para o desenvolvemento do coma do leite pode ser un fracaso metabólico. O coma lactácido practicamente non se produce en nenos con diabetes.
Métodos de tratamento
O tratamento da acidosis láctica en diabetes mellitus realízase en coidados intensivos e inclúe tales medidas:
- bicarbonato sódico intravenoso
- a introdución de azul de metileno para aliviar o coma,
- o uso da droga trisamina - elimina a hiperlactatacidemia,
- hemodiálise cunha diminución do pH no sangue Prevención da acidose láctica
A principal medida para a prevención da acidose láctica é un tratamento adecuado e coidadoso para a diabetes. Os puntos principais son as viaxes oportunas ao médico, substituíndo as drogas por outras máis eficaces. A medición regular dos niveis de azucre no sangue son os principais puntos. As medidas preventivas xerais para a diabetes axudarán a manter a súa saúde.
A dieta debe ser rica en verduras, produtos en ácido láctico, froitas con baixo contido en azucre. Non recomendado para o uso:
- cereais
- Produtos de panadaría
- froitas doces.
Excluír o azucre, o azucre, a morcilla e os zumes de froitas. En pequenas cantidades se permiten os zumes acabados de exprimir. Un lugar importante é o horario das comidas. Debe estar claro á mesma hora todos os días, como a inxección de insulina.
- Os comprimidos deben tomarse á mesma hora todos os días. Queda prohibida a autosustitución ou retirada de drogas. Tales cambios só poden facelo un médico.
- Puntear a insulina en diferentes lugares para que a inxección no mesmo lugar non se repita a miúdo. Observe a limpeza da zona onde se administra o medicamento.
Instrucións especiais
- Leva con vostede unha tarxeta de diabetes.
- Intente non enfermar con enfermidades virais. As complicacións poden levar a coma.
- Teña sempre un doce ou uns cubos de azucre en caso de hipoglucemia.
- Visita o seu médico regularmente e faga as probas necesarias.
- Preste atención aos síntomas alarmantes e canto antes busque axuda médica.
Seguindo estas regras, pode vivir unha vida normal e plena durante moitos anos.
O máis importante sobre a insulina e os seus tipos
A insulina é un medicamento único que facilita a vida a moitos dos diabéticos, por exemplo, cun pé diabético. Non obstante, este compoñente non é só unha preparación médica, senón tamén unha hormona que se produce coa axuda do páncreas. Cales son os tipos de insulina e cal é a diferenza entre eles?
Para o tratamento de articulacións, os nosos lectores usaron con éxito DiabeNot. Vendo a popularidade deste produto, decidimos ofrecelo á súa atención.
Categorías de insulina
A clasificación, relevante para a sustancia, é bastante sinxela. Entre si, divídense en fármacos segundo a velocidade de inicio da súa exposición e a duración do efecto, así como pola orixe. Ademais, nalgúns casos, prescríbese insulina en comprimidos, que tamén deben tomarse con diabetes para aforrar a gangrena. A acción da insulina neste caso é inalterada.
O compoñente clásico preséntase en cinco variedades:
- exposición rápida (sinxela), que tamén se coñece como insulina ultrahort,
- insulina de acción curta
- a duración media da exposición, que axuda cando se inchan as pernas,
- insulina de exposición prolongada ou prolongada,
- combinado (ou pre-mesturado).
Así, o mecanismo de acción da insulina pode ser moi diferente segundo a duración e o tipo de sustancia. Cal deles será mellor e máis útil para un diabético que debe determinarse xunto cun especialista, é el quen sabe todos os matices, en particular, sobre o adormecemento. Depende das características do curso da enfermidade, a súa gravidade e tamén poden producirse efectos secundarios provocados por varios factores. A continuación, falaremos de cada tipo de compoñentes por separado.
Sobre ultrashort
A insulina por ultrasonido, nalgúns casos tamén é un tipo de enxeñería, comeza a exercer o seu efecto inmediatamente despois da administración ao corpo humano, o que é necesario para a encefalopatía. Non obstante, chega ao seu cumio, a maioría das veces, despois dunha hora e media, e actúa en total de tres a catro horas.
Tal insulina ultrahort administrase exclusivamente antes ou despois de comer, xa sexa almorzo, xantar ou cea.Os tipos de substancias presentadas inclúen medicamentos como Insulin Apidra, Novo-Rapid, Insulin Humalog - todos eles modificados xeneticamente. Sen dúbida, estes nomes son coñecidos por todos os diabéticos. Os efectos secundarios de tomalos comezan a aparecer de inmediato ou non se producen en absoluto. Así, cal deles será mellor que se decida só individualmente. A acción da insulina depende directamente da admisibilidade do seu uso e do seu uso a longo prazo.
Sobre curto
A insulina curta comeza a afectar despois de non menos de 20 e non máis de 30 minutos.
O máximo efecto posible realízase entre dúas e tres horas despois da administración do medicamento, e a duración total da exposición é de cinco a seis horas.
A insulina de acción curta debe administrarse antes das comidas, soportará o máis correctamente unha pausa entre a inxección e a inxestión de alimentos de 10 a 15 minutos. No proceso de recepción de tales compoñentes, é conveniente realizar un "lanche". O tempo óptimo para iso é de dúas ou tres horas despois da inxección. É necesario que a hora da comida coincida co pico esperado de exposición ao produto. As insulinas curtas, modificadas xeneticamente e alteradas, cuxos efectos secundarios son insignificantes para un uso prolongado, son:
- "Insulan Actrapid",
- "Humulin Regular" e moitos outros.
Cal deles terá un mellor efecto sobre o corpo na diabetes tamén se determina individualmente, como é a acción da insulina.
A media de duración
A categoría de substancias de media duración da exposición inclúe aquelas insulinas que se caracterizan polo seu propio tempo de exposición de 12 a 16 horas.
Tales medicamentos non precisarán máis de dúas ou tres inxeccións nun día. Na maioría das veces realízanse cun intervalo de 8 a 12 horas, porque comezan a axudar despois de dúas ou incluso tres horas. Este efecto da insulina explícase por un efecto máis masivo sobre o corpo. Tamén non só é un tipo de enxeñería, senón tamén un deseñado xeneticamente.
A exposición máxima posible comeza a aparecer ao cabo de seis ou oito horas. Estes compoñentes inclúen Protafan, Insulan Humulin NPH, Humodar br e moitos outros. Cal deles será mellor que o decida un especialista, segundo a historia clínica. Os efectos secundarios son extremadamente raros despois dun uso prolongado.
Sobre división alternativa
Cómpre destacar que tal compoñente tamén se caracteriza por unha división alternativa. Tal clasificación realízase por orixe e pode ser de tipo xenético ou de enxeñaría.
Tamén entre eles está a hormona da exposición prolongada.
O primeiro deles é unha sustancia coñecida como gando vacún, que se obtén do páncreas do gando vacún. É moi diferente dun compoñente de orixe humana, a miúdo ocorren reaccións alérxicas. Estes medicamentos inclúen: "GPC Insulrap", "Ultralent". Tamén está dispoñible como insulina en comprimidos.
A continuación, é necesario anotar o compoñente de porco, que pode ser unha acción prolongada. Distínguese da insulina humana por só un grupo de aminoácidos, que tamén poden provocar reaccións alérxicas.
Outro análogo da sustancia humana é a xenética e a enxeñaría. Estes compoñentes son extraídos de varias formas:
- na primeira realización, sintetízase un compoñente de orixe humana usando Escherichia coli,
- no segundo - extráese da carne de porco substituíndo aminoácidos. Cal mellor se determina despois de varias sesións de admisión.
A substancia que se asemella a un ser humano debe atribuirse os seguintes nomes: "Actrapid", "Novorapid", "Lantus" e moitos outros.
O último grupo inclúe os últimos análogos do compoñente humano e derivados xeneticamente, así como a insulina de enxeñería. Os expertos considérano os máis adecuados para a diabetes, porque os efectos secundarios, así como as reaccións alérxicas, son minimizados. Isto conséguese debido á falta de proteínas. Tal clasificación permite comprender mellor que tipo de sustancia será máis eficaz para un diabético.
Sobre o antagonista
Como vostede sabe, reduce a relación de glicosa no sangue e unha substancia como o glucagono aumenta. De aí se debe que o glucagón debe ser recoñecido como un antagonista da hormona insulina.
Así, tamén inclúen a hormona adrenalina e outras catecolaminas, cortisol e corticasteroides, somatotrapina, hormonas sexuais, hormonas tizroedny (tiroxina, triiodotiraranina).
Cada antagonista similar do compoñente da insulina aumenta a relación de glicosa no sangue, é dicir, actúa oposto á insulina. Poden ser máis que unha exposición prolongada, ademais, desenvólvense análogos anti-hormonais de tal sustancia, por exemplo, sinamlbúmina. Cómpre sinalar que o mecanismo do seu efecto foi estudado moito menos a fondo.
Esta insulina inmunoreactiva, que é un dos medios máis novos para a diabetes, tamén entra nesta categoría.
Así, hai moitas variedades do compoñente na actualidade. Algúns deles duran moito, e outros non. A admisibilidade do seu uso debe determinarse exclusivamente coa axuda dun especialista individualmente.