Substituíntes á insulina: análogos para humanos no tratamento da diabetes
Os análogos da insulina son unha estrutura química modificada dunha molécula de insulina, interactúan cos receptores de insulina, pero a duración da súa acción é diferente da hormona natural.
Preparados por ultrasóns - insulina lispro ("Pouco"), insulina aspart (NovoRanid) insulina glulisina ("Apidra"). Na súa acción, teñen a seguinte vantaxe: o inicio rápido da acción permite administrar insulina inmediatamente antes das comidas. A inxección pódese facer despois das comidas, escollendo unha dose dependendo da cantidade de alimento. A duración da acción da insulina ultrahort corresponde aproximadamente ao momento no que o nivel de azucre no sangue aumenta despois de comer, polo que pode evitar o lanche entre as comidas.
Insulina Lyspro ("Humalog") é estruturalmente diferente da molécula de insulina natural. Na insulina natural humana, a prolina de aminoácidos está situada na 28ª posición da cadea B, e a lisina na 29ª posición. Na estrutura do análogo da insulina lispro, estes aminoácidos están "reordenados", é dicir. na 28ª posición, a lisina localízase, na 29ª posición - prolina. De aí vén o nome do analóxico - insulina lispro. A "reordenación" da molécula de insulina provocou un cambio nas súas propiedades biolóxicas, coa súa administración subcutánea, acúrtase o inicio da acción en comparación coa insulina natural de acción curta. O efecto hipoglucémico da insulina lispro comeza 15 minutos despois da administración, a súa duración é menor que a da insulina de acción curta.
Poucos anos despois do inicio do uso da insulina lispro, elaborouse un novo análogo orixinal da insulina. Na 28ª posición da cadea insulina B, a prolina do aminoácido substitúese por un aminoácido aspartico cargado negativamente, que serviu de base para o seu nome - insulina aspart ("PovoRapid"). A presenza dun aminoácido aspartico cargado negativamente impide a formación de hexámeros estables e favorece a rápida absorción de moléculas de insulina do sitio de inxección en forma de monómeros.
Glulisina insulina ("Apidra") caracterízase por que na 3ª e 29ª posición da cadea B se reordenan os aminoácidos.
Tres preparados de insulina de acción ultra-curta: Novorapid, Humalog e Apidra permiten traer unha compensación e o estado do metabolismo dos carbohidratos en pacientes con diabetes mellitus aos característicos dunha persoa sa, reducindo significativamente a hiperglucemia postprandial. É necesario introducir medicamentos antes de cada comida.
Drogas de longa duración. Insulina detemir (Levemir) é un análogo soluble de insulina de acción media cun pH neutro. Detemir é un derivado acetilado da insulina humana e ten un efecto biolóxico estendido. O mecanismo da acción prolongada da insulina detemir está asegurado pola formación de complexos de hexámeros de insulina con albúmina.
Insulina glargina ("Lantus") é un análogo soluble da insulina de acción longa humana, é un análogo biosintético da insulina cunha duración máis longa que a Riisulin NPH. A estrutura da molécula de insulina glargina difire da insulina humana porque, na posición A21, a glicina é substituída por asparagina e dous residuos de arginina adicional localízanse no extremo NH2 da cadea B. Estes cambios na estrutura da molécula de insulina mudan o punto isoeléctrico a un valor de pH máis ácido - de 5,4 (insulina humana natural) a 6,7, polo que a insulina glargina é menos soluble a un valor neutro de pi I e absorbe máis lentamente, o que significa que actúa.
Drogas súper de longa acción. Refírese a eles Insulina degludec ("Treciba® Penfill®") é unha nova insulina de acción ultra-longa. Despois da administración subcutánea, o degludec forma un depósito de multihexáberes solubles, que se absorben gradualmente no torrente sanguíneo, proporcionando un efecto uniforme e estable de redución de azucre que dura máis de 42 horas.
Preparativos de análogos de insulina de acción combinada (bifásicos) caracterizado polo feito de que o efecto hipoglucémico comeza 30 minutos despois da administración subcutánea, alcanza un máximo despois de 2-8 horas e dura ata 18-20 horas. combinan insulina aspartato e insulina aspartato, proteína prolongada (protofan). Representante - insulina aspart bifásica (NovoMix 30 "),
Preparación bifásica insulina degludec e insulina aspart ("Rysodeg® Penfill®") en 100 pezas contén un 70% de insulina ultra-longa degludec e un 30% de insulina soluble de acción rápida. Moitos pacientes que usan insulina basal están obrigados a tomar inxeccións adicionais durante as comidas. Dado que o medicamento consta de dous tipos de insulina, de acción rápida e longa, permite aos pacientes controlar o azucre durante as comidas e evitar ataques de hipoglucemia.
Os modernos dispositivos para a administración de insulina (plumas de xiringa, inxectores sen agulla, distribuidores de insulina que se poden levar) facilitan moito a administración de insulina.
Federación Mundial de Diabetes (IDF) apelou a empresas farmacéuticas líderes - fabricantes de asociacións e federacións nacionais de insulina e diabete cunha recomendación para cambiar ao uso dunha única forma de preparados de insulina cunha concentración de 100 UI / ml nos próximos anos. Esta iniciativa está apoiada pola OMS.
Os efectos secundarios do consumo de insulina inclúen reaccións alérxicas no lugar da inxección de insulina (prescríbense antihistamínicos). Posible lipodistrofia no lugar da inxección. Hai un desenvolvemento de resistencia á insulina secundaria como resultado da formación de anticorpos contra ela, antagonismo hormonal (exceso de produción de glucagón, STH, hormonas tiroideas, etc.), perda de sensibilidade do receptor á hormona e outras razóns pouco claras. A maioría das veces isto ocorre cando se usa insulina de orixe animal, polo que en tal situación é recomendable cambiar á insulina humana. Un aumento da dose de insulina só é posible mediante acordo co endocrinólogo.
A hipoglicemia pode producirse como consecuencia dunha sobredose de insulina. É detida con urxencia por azucre ou caramelos. Se a hipoglucemia non se detivo a tempo, prodúcese coma hipoglicémico. Síntomas de coma hipoglucémico: suor fría, tremor das extremidades, debilidade, fame, amplas pupilas. As convulsións desenvólvense, a conciencia pérdese. Neste caso, é necesario administrar por vía intravenosa durante 2-3 minutos 20-50 ml dunha solución de glicosa ao 40% ou intramuscularmente 1 mg de glucagón, posiblemente 0,5 ml dunha solución de adrenalina do 0,1%. Despois de recuperar a conciencia, débese tomar por vía oral unha solución de glicosa. De non facelo pode provocar a morte.
Unha deficiencia de hormona pode levar a un coma diabético.
Características de acción
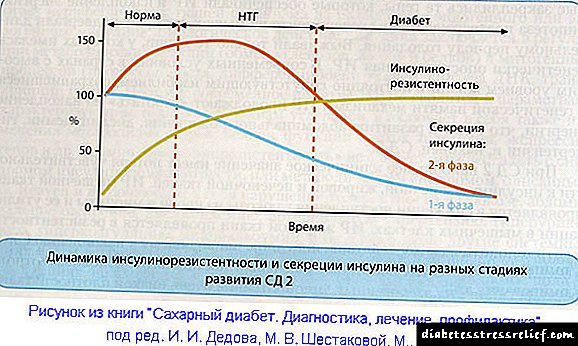
Os análogos de insulina de acción ultra curta comezan a ser absorbidos no sangue aos 10-20 minutos desde o momento da administración. A acción máxima ten lugar 1 hora despois da administración e non dura máis de 3 horas. A duración total da acción oscila entre as 3 e as 5 horas.
Aínda que os análogos de insulina de acción ultravioleta e insulinas de acción curta no réxime de bolo basal realizan a mesma función de insulina "alimentaria", as súas características farmacodinámicas difiren significativamente. Estas diferenzas foron demostradas claramente polos resultados dun estudo clínico comparativo do análogo de insulina de acción ultra-curta NovoRapid® e un dos preparativos de insulina de acción curta.
Verificouse que:
- os niveis máximos de NovoRapid® son aproximadamente dúas veces superiores aos da insulina de acción curta,
- os picos de acción de NovoRapid® ocorren no minuto 52 da administración, mentres que os picos de acción de insulina de acción curta só se alcanzan no minuto 109,
- a taxa de absorción de NovoRapid® é menos dependente da localización do lugar de inxección,
- a aparición do pico e duración de acción do medicamento NovoRapid® non depende da súa dose,
- a curta duración da acción de NovoRapid® reduce o 72% do risco de hipoglucemia nocturna severa en comparación coa insulina de acción curta.
Tales características farmacodinámicas da absorción e acción dos análogos de insulina de acción ultrahorta dan as máximas posibilidades para sincronizar a acción da insulina coa absorción e utilización da glicosa despois de comer.
Na Figura 3 pódese ver que o perfil de acción da insulina ultrahort está moi preto do perfil de secreción de insulina nunha persoa sa.
Recomendacións para o uso de análogos de insulina de acción curta. A rápida absorción do fármaco permite administrar estes medicamentos inmediatamente antes, durante ou despois dunha comida.
A curta duración de análogos de insulina de acción curta non inclúe lanches. Isto é conveniente para adolescentes que queiran cambiar o seu estilo de vida e a dieta gratuíta. Nos nenos pequenos cun apetito imprevisible, unha gran vantaxe é a posibilidade de introducir un análogo de insulina de acción ultra-curta dentro de 1 5 minutos despois de comer:
- Isto axuda a axustar a dose de insulina á cantidade real de carbohidratos comidos polo neno.
- Isto é necesario se o neno come lentamente e consome alimentos que conteñan hidratos de carbono cun índice glicémico baixo, dos cales a glicosa se absorbe lentamente para evitar unha diminución pronunciada da glicosa durante a primeira hora despois de comer.
- Isto é importante se o neno come alimentos que, ademais de hidratos de carbono, contén unha cantidade importante de proteínas e graxas, para evitar un aumento do azucre no sangue tres horas despois da comida.
Que diferenzas hai entre as drogas?
 Un dos principais criterios á hora de escoller análogos de insulina humana é un factor como a velocidade do seu efecto no corpo. Por exemplo, hai aqueles que actúan moi rápido e hai que facer unha inxección trinta ou corenta minutos antes de comer. Pero hai quen, pola contra, ten un efecto moi duradeiro, este período pode chegar ás doce horas. Neste último caso, este modo de acción pode provocar o desenvolvemento de hipoglucemia na diabetes mellitus.
Un dos principais criterios á hora de escoller análogos de insulina humana é un factor como a velocidade do seu efecto no corpo. Por exemplo, hai aqueles que actúan moi rápido e hai que facer unha inxección trinta ou corenta minutos antes de comer. Pero hai quen, pola contra, ten un efecto moi duradeiro, este período pode chegar ás doce horas. Neste último caso, este modo de acción pode provocar o desenvolvemento de hipoglucemia na diabetes mellitus.
Case todos os análogos modernos de insulina actúan rapidamente. A máis popular é a insulina nativa, actúa no cuarto ou quinto minuto despois da inxección.
En xeral, cómpre destacar as seguintes vantaxes dos análogos modernos:
- Solucións neutras.
- O fármaco obtense mediante o uso de tecnoloxía moderna de ADN recombinante.
- O moderno análogo da insulina ten novas propiedades farmacolóxicas.
Grazas a todas as propiedades anteriores, conseguiuse un equilibrio perfecto entre o risco de desenvolver picos bruscos nos niveis de azucre e a obtención de indicadores glicémicos obxectivo.
Dos coñecidos fármacos modernos pódense identificar:
- Un análogo da insulina ultrahort, que son Apidra, Humalog, Novorapid.
- Prolongado - Levemir, Lantus.
Se un paciente ten consecuencias negativas despois das inxeccións, o médico suxire substituír a insulina.
Pero só hai que facelo baixo a estreita supervisión dun especialista e controlar constantemente o benestar do paciente durante o proceso de substitución.
Características do Humalog (lispro e mix 25)
 Esta é unha das insulinas máis populares - análogos da hormona humana. A súa peculiaridade reside en que é rapidamente absorbida no torrente sanguíneo dunha persoa.
Esta é unha das insulinas máis populares - análogos da hormona humana. A súa peculiaridade reside en que é rapidamente absorbida no torrente sanguíneo dunha persoa.
É importante notar tamén que se o inxecta con certa regularidade e na mesma dose, logo 4 horas despois da inxección, a concentración da hormona volverá ao seu nivel orixinal. En comparación coa insulina humana común, este período é moito máis curto xa que este último dura unhas seis horas.
Outra das características deste substituto da insulina humana é que é o máis previsible posible, polo que o período de adaptación pasa sen complicacións e con bastante facilidade. A duración do medicamento non depende da dose. Pola contra, aínda que aumente a dose deste medicamento, o período da súa acción seguirá sendo o mesmo. E isto, á súa vez, garante que o paciente non teña glicemia atrasada.
Todas as características anteriores fan que sexa o máis similar posible á insulina humana común.
En canto a Humalog mix 25, cabe destacar que esta é unha mestura de compoñentes como:
- A masa protaminada da hormona lispro (75%).
- Insulina Humalog (25%).
Grazas ao primeiro compoñente, este medicamento ten o período de exposición máis óptimo ao corpo. De todos os análogos de insulina existentes da hormona humana, dá a maior oportunidade de repetir a produción basal da propia hormona.
A hormona combinada adoita prescribirse ás persoas que padecen o segundo tipo de enfermidade. Esta lista inclúe aqueles pacientes que teñen idade ou padecen trastornos da memoria.
Isto débese a que esta hormona pode administrarse inmediatamente antes dunha comida ou inmediatamente despois.
Que escoller - Apidra, Levemir ou Lantus?
 Se falamos da primeira hormona, entón nas súas propiedades fisiolóxicas é moi similar ao Humalog descrito anteriormente. Pero no que respecta á actividade mitogénica e metabólica, é completamente idéntico á insulina humana. Polo tanto, pódese usar por un período indefinido de tempo. É importante ter en conta que comeza a actuar inmediatamente despois da inxección.
Se falamos da primeira hormona, entón nas súas propiedades fisiolóxicas é moi similar ao Humalog descrito anteriormente. Pero no que respecta á actividade mitogénica e metabólica, é completamente idéntico á insulina humana. Polo tanto, pódese usar por un período indefinido de tempo. É importante ter en conta que comeza a actuar inmediatamente despois da inxección.
Como no caso de Humalog, este análogo da insulina humana é escollido a miúdo por persoas de idade avanzada. Despois de todo, pódese tomar inmediatamente antes ou despois dunha comida.
En canto a Levemir, ten unha duración media. Debe usarse dúas veces ao día, e despois será posible manter o control glicémico basal correcto durante todo o día.
Pero Lantus, pola contra, actúa moi rápido. Ademais, disólvese mellor nun ambiente lixeiramente ácido, disólvese nun ambiente neutro moito peor. En xeral, a súa circulación dura unhas vintecatro horas. Polo tanto, o paciente ten a oportunidade de facer inxeccións só unha vez ao día. É importante notar que se pode picar en calquera parte do corpo: estómago, brazo ou perna. O período medio de acción da hormona é de vintecatro horas, e o máximo de vinte e nove.
Lantus ten estas vantaxes:
- Todos os tecidos periféricos do corpo que dependen da insulina comezan a consumir azucre moito mellor.
- Reduce ben a glicosa no sangue.
- Retarda o proceso de división de graxas, proteínas, polo que se reduce o risco de aumentar o nivel de acetona no sangue e na urina.
- Aumenta o metabolismo de todo o tecido muscular do corpo.
Todos os estudos confirman que o uso regular do último substituto da insulina humana fai posible imitar completamente a produción natural desta hormona no corpo.
Como facer a elección correcta?
 Cando xurdiu a pregunta sobre o que pode substituír a insulina no corpo, o primeiro que hai que facer é realizar un exame completo do paciente e identificar todas as características do curso da diabetes mellitus nun determinado paciente. Está estrictamente prohibido cambiar o substituto anteriormente prescrito ou cambiar ás inxeccións despois de tomar as pílulas por conta propia, sen visitar un médico.
Cando xurdiu a pregunta sobre o que pode substituír a insulina no corpo, o primeiro que hai que facer é realizar un exame completo do paciente e identificar todas as características do curso da diabetes mellitus nun determinado paciente. Está estrictamente prohibido cambiar o substituto anteriormente prescrito ou cambiar ás inxeccións despois de tomar as pílulas por conta propia, sen visitar un médico.
Só despois dun exame minucioso, o médico pode dar o seu consentimento para cambiar o medicamento ou prescribilo por primeira vez.
Non esquezas que no proceso de uso dunha ferramenta específica é necesario realizar un exame adicional do paciente de xeito regular. Isto debe facerse para determinar se se producen cambios bruscos no peso corporal do paciente durante a inxección, se se desenvolven outras enfermidades concomitantes e se existe un risco de hipoglucemia. Para rastrexar todo isto, o propio paciente debe visitar regularmente ao seu endocrinólogo local e aclarar o estado da súa saúde.
Pero ademais de todas as recomendacións anteriores, aínda debes seguir a dieta adecuada. E tamén levar un estilo de vida saudable. As camiñadas regulares ao aire fresco normalizarán o estado, así como mellorarán a produción da hormona insulina polo propio corpo do paciente.
Recentemente, hai moitos consellos para escoller a dieta adecuada e unha dieta especial que axuden a restaurar o páncreas e a mellorar a produción da citada hormona. Pero, por suposto, antes de emprender este tipo de recomendacións, debes consultar ao teu médico. O vídeo neste artigo fala das propiedades da insulina.
Recomendacións para o uso de análogos de insulina de acción longa
En conexión co efecto dependente da dose, as inxeccións do medicamento Levemir® fanse 1 ou 2 veces ao día.
A capacidade de administrar o fármaco dúas veces en nenos e adolescentes é máis preferible: en nenos pequenos - debido á gran tendencia á hipoglucemia ao longo do día, así como a unha baixa necesidade de insulina e en nenos maiores - debido ás diferentes necesidades de insulina durante o día e a noite. horas Segundo a literatura estranxeira, o 70% dos nenos e adolescentes que reciben Levemir® están por unha dobre administración do medicamento.
Para un control óptimo dos niveis de glicosa no sangue, coa dobre administración de Levemir®, segundo as recomendacións do médico asistente, nenos e adolescentes poden administrar unha dose nocturna de insulina ben durante a cea, ou antes de durmir, ou 12 horas despois da dose da mañá. Neste caso, é desexable que a dose matinal do análogo basal sexa administrada simultaneamente coa dose matinal de insulina bolo.
Lantus® adminístrase unha vez ao día, á mesma hora, á noite, antes de durmir.
Se cunha soa inxección de fármaco no neno durante a noite, se detectan niveis baixos de azucre no sangue e unha redución da dose leva a un aumento do azucre no sangue pola mañá, pode tentar transferir a inxección de insulina a horas da noite máis cedo ou pola mañá.
Ao cambiar a terapia con análogos de insulina de acción longa nun único réxime, hai que ter coidado e nos primeiros días administrar o medicamento nunha dose reducida nun 10%, debido ao alto risco de hipoglucemia durante todo o día.
A distribución inicial da dose diaria de análogos de insulina de acción longa cando se administra dúas veces é aproximadamente igual: 50% pola mañá e 50% pola noite. No futuro, a necesidade diúrna e nocturna de insulina titúlase polo nivel de glicemia nas horas correspondentes.
Unha característica de análogos de insulina de acción longa, en contraste coas insulinas de acción prolongada, é a ausencia de picos de concentración pronunciados, o que reduce o risco de hipoglucemia. Os fármacos teñen unha boa actividade ao longo de toda a súa duración de acción, o que proporciona un efecto estable de redución de azucre.
En conclusión, cómpre salientar que a pesar de que os análogos da insulina teñen varias vantaxes sobre as insulinas humanas, un simple cambio de drogas nun neno con diabetes non compensado sen un control estricto do azucre no sangue e comprender os motivos da ineficacia da insulina anterior non dará a mellora esperada. É posible obter unha compensación satisfactoria da diabetes mellitus tanto en preparados de insulina tradicionais como analóxicos. A terapia con insulina exitosa baséase nun autocontrol constante e significativo da enfermidade e no control médico do autocontrol.
Instrucións para o uso do medicamento Siofor e os seus efectos secundarios
Para o tratamento de articulacións, os nosos lectores usaron con éxito DiabeNot. Vendo a popularidade deste produto, decidimos ofrecelo á súa atención.
O medicamento antidiabético Siofor nas instrucións de uso proporciona instrucións detalladas para o seu uso. Este é un dos medicamentos máis eficaces non só para o tratamento da diabetes tipo 2, senón tamén para a prevención desta enfermidade grave. Nos pacientes que o toman, a conta de sangue mellora, diminúe o risco de desenvolver patoloxías cardiovasculares e diminúe o peso corporal.

Acción de drogas
Siofor é un medicamento de alta calidade contra a diabetes coa substancia activa metformina. Dispoñible en forma de comprimido con dosificación: Siofor 500 mg, 850 e 1000 mg.
Usar esta ferramenta permítelle baixar os niveis de azucre no sangue e non só inmediatamente despois de comer. O indicador xeral tamén está a diminuír. Isto conséguese debido ao efecto da metformina no páncreas. Inhibe a produción excesiva de insulina, o que evita a hipoglucemia. Grazas a tomar Siofor da diabetes, os pacientes son capaces de evitar a hiperinsulinemia, unha condición patolóxica na que existe un aumento do nivel de insulina no sangue. Na diabetes, leva a un aumento do peso corporal e ao desenvolvemento de enfermidades cardiovasculares.

- O uso de Siofor a partir da diabetes pode aumentar a capacidade das células musculares para absorber a glicosa do sangue e aumentar a súa percepción de insulina.
- Baixo a influencia de drogas deste grupo no tracto gastrointestinal, a taxa de absorción de hidratos de carbono que entran no corpo cos alimentos diminúe, a oxidación de ácidos graxos libres acelérase, a descomposición da glicosa actívase, a fame suprímese, o que leva a perda de peso.
Os diabéticos que toman o medicamento e seguen estrictamente unha dieta especial ás veces experimentan perda de peso. Non obstante, este non é un indicador de que Siofor sexa un medio para a perda de peso. Moitos pacientes toman o medicamento e os seus análogos durante moito tempo, pero en poucos casos obsérvase unha perda de peso importante.
A instrución oficial non di nada que o medicamento promova a perda de peso. Usar un medicamento tan grave para a auto-medicación non paga a pena. Antes de tomalo, debes consultar a un especialista e descubrir se pode usarse para a perda de peso. Quizais o médico, facendo referencia á experiencia do uso do medicamento e aos resultados das probas do paciente, recomendará tomar a dosificación mínima de Siofor 500. Non obstante, hai que lembrar que perder peso sen facer ningún esforzo non funcionará.

Despois de tomar Siofor, as revisións dos pacientes e as observacións dos expertos mostraron: pode perder peso. Pero só se segue unha dieta baixa en calorías e reduce a cantidade de hidratos de carbono facilmente digeribles.
Aplicación e dosificación
As instrucións oficiais dan instrucións claras sobre como tomar Siofor e os seus análogos. O uso de doses de 500, 1000 e Siofor 850 está indicado só para pacientes adultos con diabetes tipo 2, que son obesos e con ineficacia da terapia previamente prescrita.
Recentemente, os expertos comezaron cada vez máis a prescribir unha dosificación de 500 mg ou Siofor 850 para o tratamento de prediabetes. Esta é unha condición caracterizada por unha diminución da cantidade de insulina producida polo páncreas. As persoas con este diagnóstico teñen risco de desenvolver diabete. Simultaneamente co medicamento, o paciente prescríbelle un cumprimento rigoroso da dieta.
 Ademais, o medicamento forma parte da terapia prescrita para o ovario poliquístico en mulleres. Isto débese a que os pacientes con esta patoloxía adoitan padecer desequilibrio en carbohidratos.
Ademais, o medicamento forma parte da terapia prescrita para o ovario poliquístico en mulleres. Isto débese a que os pacientes con esta patoloxía adoitan padecer desequilibrio en carbohidratos.
Non obstante, os efectos secundarios dos Siofor 500, 850 ou 1000 mg obrigan aos especialistas a achegarse á súa cita con extrema precaución.
En diabete, o medicamento pode prescribirse só en tres dosificaciones: 500, 850 e Siofor 1000. Que tipo de dose para tomar nun caso determinado só o determina o médico atendendo, en función do seu estado xeral. Na maioría das veces, a medicación comeza coa dose máis baixa - 500 mg. Se o paciente ten un estado prediabético, entón non se supera esta dose. Ademais, Siofor 500 prescríbese a pacientes que necesitan reducir o peso corporal.
Se o paciente non ten efectos secundarios 7 días despois de comezar o fármaco, a dosificación increméntase e prescríbese Siofor 850. Os comprimidos tómanse só baixo a supervisión dun médico e se non hai desviacións, entón cada 7 días a dose aumenta 500 mg de metformina ata a máis eficaz. valores.
 Aumentar a dosificación do medicamento pode levar a efectos adversos. Neste caso, requírese reducir a dose á indicación anterior. Cando o estado do paciente volve á normalidade, debería tentar de novo aumentar a dose ata o máis efectivo.
Aumentar a dosificación do medicamento pode levar a efectos adversos. Neste caso, requírese reducir a dose á indicación anterior. Cando o estado do paciente volve á normalidade, debería tentar de novo aumentar a dose ata o máis efectivo.
- O comprimido debe tomarse enteiro, non mastigar e lavar con moita auga.
- É mellor tomalos inmediatamente despois de comer ou directamente durante a comida.
- Se se prescribe Siofor 500, tómase unha vez e mellor pola noite para reducir o risco de efectos secundarios.
- Se se prescribe Siofor 1000 mg, entón a tableta debe dividirse en dúas doses.
A dose máxima que pode prescribir un médico é Siofor 1000 mg. Para unha terapia eficaz e perda de peso, é suficiente tomar o paciente dúas veces ao día. Durante o tratamento, recoméndase ao paciente facer unha análise de sangue xeral e bioquímica para analizar o traballo dos riles e do fígado.
Contraindicacións e efectos secundarios
 Moitas persoas deciden usar Siofor e os seus análogos para perder peso. Nin sequera están detidos polo feito de que despois de tomar Siofor, os efectos secundarios son bastante posibles. Antes de comezar o tratamento, debes ler atentamente as instrucións e falar co teu médico.
Moitas persoas deciden usar Siofor e os seus análogos para perder peso. Nin sequera están detidos polo feito de que despois de tomar Siofor, os efectos secundarios son bastante posibles. Antes de comezar o tratamento, debes ler atentamente as instrucións e falar co teu médico.
Unha persoa que tome esta droga ou os seus análogos debería abandonar completamente o uso de bebidas alcohólicas. Siofor e alcol son incompatibles. A súa combinación pode levar consecuencias moi graves - destrución irreversible do fígado.
Ao tomar Siofor, as contraindicacións que provoca refírense a aquelas persoas que sofren deshidratación, ten unha alteración da función hepática e renal e problemas co sistema cardiovascular. Debe deixar de tomar o medicamento durante enfermidades infecciosas, a temperatura corporal elevada, antes da cirurxía ou despois dunha lesión. Debería ser abandonada pola muller durante o embarazo e a lactación. Ademais, o medicamento está contraindicado na diabetes tipo 1.
O medicamento non está prescrito para nenos. As persoas maiores de 60 anos son limitadas na súa inxestión. Non o use para aqueles que se dediquen a un traballo físico pesado ou estean implicados activamente en deportes. Se non se cumpre esta condición, aumenta o risco de desenvolver efectos secundarios pronunciados.

Ao tomar Siofor e os seus análogos cunha dosificación da sustancia activa 500 mg, 850 e Siofor 1000, non se recomenda realizar un traballo que requira unha maior atención e conducir un coche. Se non, aumenta o risco de desenvolver hipoglucemia.
O feito de que os efectos secundarios da toma deste medicamento ocorren con máis frecuencia que cando se usan outros fármacos para a diabetes é evidenciado por numerosas revisións de pacientes e observacións de especialistas. As manifestacións negativas ocorren ao tomar Siofor 850 e incluso cando se usa unha dose mínima de 500 mg. Un paciente pode queixarse de náuseas e dor abdominal, diarrea, vómitos ou flatulencias. Ademais, o medicamento pode provocar anemia e reaccións alérxicas.
O uso prolongado da droga pode provocar acidosis láctica. Este é o efecto secundario máis perigoso que causa dor nos músculos e no abdome. O paciente está somnolento, sofre falta de respiración, a temperatura corporal e a presión arterial caen, o ritmo cardíaco diminúe. Cando aparecen estes síntomas, o paciente necesita atención médica urxente.
Insulina bifásica
Insulin aspart é unha insulina de acción ultra-curta que se obtén mediante métodos de biotecnoloxía e enxeñería xenética. É producido por tipos xeneticamente modificados de levadura Saccharomyces cerevisiae, que se cultivan para estes fins na industria farmacéutica. O medicamento reduce eficazmente o azucre no sangue en pacientes con diabetes tipo 1, mentres que non causa reaccións alérxicas e non inhibe o sistema inmunitario.
Principio de funcionamento
Este medicamento únese aos receptores de insulina do tecido adiposo e das fibras musculares. O nivel de glicosa no sangue redúcese debido a que os tecidos poden absorber a glicosa dun xeito máis eficiente, ademais entra mellor nas células, mentres que a taxa de formación no fígado diminúe. O proceso de división de graxas no corpo intensifícase e acelera a síntese de estruturas proteicas.
A acción do fármaco comeza despois de 10-20 minutos, e a súa concentración máxima no sangue nótase despois de 1-3 horas (isto é 2 veces máis rápido en comparación coa hormona humana habitual). Tal insulina monocomponente véndese baixo o nome comercial NovoRapid (ademais diso existe tamén insulina aspart bifásica, que difire na súa composición).
Vantaxes e desvantaxes
A insulina aspart (bifásica e monofásica) é lixeiramente diferente da insulina humana común. En certa posición, o aminoácido prolino é substituído por ácido aspartico (tamén coñecido como aspartato). Isto só mellora as propiedades da hormona e non afecta de ningún xeito a súa boa tolerancia, actividade e baixa alerxenicidade. Grazas a esta modificación, este medicamento comeza a actuar moito máis rápido que os seus análogos.
Entre as desvantaxes do medicamento con este tipo de insulina é posible notar, aínda que raramente se produza, pero aínda posibles efectos secundarios.
Poden manifestarse baixo a forma de:
- hinchazón e dor no lugar da inxección,
- lipodistrofia,
- erupción cutánea
- pel seca,
- unha reacción alérxica.
Características da insulina moderna
 Existen algunhas limitacións no uso da insulina humana, por exemplo, o inicio lento da exposición (un diabético debe dar unha inxección 30-40 minutos antes de comer) e un tempo de traballo demasiado longo (ata 12 horas), o que pode converterse nun requisito previo para unha hipoglicemia atrasada.
Existen algunhas limitacións no uso da insulina humana, por exemplo, o inicio lento da exposición (un diabético debe dar unha inxección 30-40 minutos antes de comer) e un tempo de traballo demasiado longo (ata 12 horas), o que pode converterse nun requisito previo para unha hipoglicemia atrasada.
A finais do século pasado xurdiu a necesidade de desenvolver análogos de insulina carentes desas carencias. As insulinas de acción curta comezaron a producirse coa menor vida media posible.
Isto achegounos ás propiedades da insulina nativa, que pode inactivarse despois de 4-5 minutos despois de entrar no torrente sanguíneo.
As variantes de insulina sen pico poden ser absorbidas uniformemente e sen problemas pola graxa subcutánea e non provocan hipoglucemia nocturna.
Nos últimos anos houbo un avance significativo na farmacoloxía, porque nótase:
- a transición de solucións ácidas a neutras,
- obter insulina humana usando tecnoloxía ADN recombinante,
- a creación de substitutos de insulina de alta calidade con novas propiedades farmacolóxicas.
Os análogos da insulina cambian a duración da acción da hormona humana para proporcionar un enfoque fisiolóxico individual á terapia e máxima comodidade para o diabético.
Os fármacos permiten lograr un equilibrio óptimo entre os riscos de caída de azucre no sangue e a consecución da glicemia obxectivo.
Os análogos modernos da insulina segundo o momento da súa acción divídense normalmente en:
- ultrahort (Humalog, Apidra, Novorapid Penfill),
- prolongado (Lantus, Levemir Penfill).
Ademais, hai medicamentos substitutivos combinados, que son unha mestura de ultrashort e hormona prolongada nun certo índice: Penfill, Humalog mix 25.
Humalog (lispro)
Na estrutura desta insulina cambiouse a posición da prolina e da lisina. A diferenza entre o fármaco e a insulina humana soluble está na feble espontaneidade das asociacións intermoleculares. Ante isto, o lispro pódese absorber máis rapidamente no torrente sanguíneo dun diabético.
Se inxecta drogas na mesma dosificación e ao mesmo tempo, Humalog dará o pico 2 veces máis rápido. Esta hormona elimínase moito máis rápido e despois de 4 horas a súa concentración chega ao seu nivel orixinal. A concentración de insulina humana simple manterase dentro de 6 horas.
 Comparando Lyspro con simple insulina de acción curta, podemos dicir que o primeiro pode suprimir moito máis a produción de glicosa polo fígado.
Comparando Lyspro con simple insulina de acción curta, podemos dicir que o primeiro pode suprimir moito máis a produción de glicosa polo fígado.
Hai outra vantaxe do medicamento Humalog: é máis previsible e pode facilitar o período de axuste da dosificación á carga nutricional. Caracterízase pola ausencia de cambios na duración da exposición por un aumento do volume de sustancia de entrada.
Usando simple insulina humana, a duración do seu traballo pode variar segundo a dose. A partir desta data xorde a duración media de 6 a 12 horas.
Cun aumento da dosificación de insulina Humalog, a duración do seu traballo permanece case ao mesmo nivel e será de 5 horas.
Segue que cun aumento da dose de lispro, o risco de hipoglicemia retardada non aumenta.
Aspart (Novorapid Penfill)
Este análogo de insulina pode imitar case perfectamente unha resposta adecuada de insulina á inxesta de alimentos. A súa curta duración provoca un efecto relativamente débil entre as comidas, o que fai posible obter o control máis completo sobre o azucre no sangue.
Se comparamos o resultado do tratamento con análogos de insulina coa insulina humana de acción curta ordinaria, notarase un aumento significativo da calidade do control dos niveis de azucre postprandial.
O tratamento combinado con Detemir e Aspart dá a oportunidade:
- case o 100% normalizan o perfil diario da hormona insulina,
- para mellorar cualitativamente o nivel de hemoglobina glicosilada,
- reducir significativamente a probabilidade de desenvolver condicións hipoglucémicas,
- reducir a amplitude e concentración máxima do azucre no sangue dun diabético.
Cabe destacar que durante a terapia con análogos de insulina basal-bolo, o aumento medio do peso corporal foi significativamente menor que durante todo o período de observación dinámica.
Glulisina (Apidra)
O analóxico de insulina humana Apidra é un medicamento de exposición ultra-curta. Segundo as súas características farmacocinéticas, farmacodinámicas e biodisponibilidade, a glulisina equivale a Humalog. Na súa actividade mitogénica e metabólica, a hormona non é diferente da simple insulina humana. Grazas a isto, é posible usalo durante moito tempo, e é absolutamente seguro.
Por regra xeral, Apidra debe usarse en combinación con:
- insulina humana a longo prazo
- análogo de insulina basal.
 Ademais, o medicamento caracterízase por un comezo máis rápido do traballo e a súa duración máis curta que a hormona humana normal. Permite aos pacientes con diabetes amosar unha maior flexibilidade no seu uso con alimentos que a hormona humana. A insulina comeza o seu efecto inmediatamente despois da administración, e o nivel de azucre no sangue cae 10-20 minutos despois de que se inxectase Apidra subcutaneamente.
Ademais, o medicamento caracterízase por un comezo máis rápido do traballo e a súa duración máis curta que a hormona humana normal. Permite aos pacientes con diabetes amosar unha maior flexibilidade no seu uso con alimentos que a hormona humana. A insulina comeza o seu efecto inmediatamente despois da administración, e o nivel de azucre no sangue cae 10-20 minutos despois de que se inxectase Apidra subcutaneamente.
Para evitar a hipoglucemia en pacientes anciáns, os médicos recomendan a introdución do medicamento inmediatamente despois de comer ou ao mesmo tempo. O reducido termo da hormona axuda a evitar o chamado efecto "superposición", o que fai posible a prevención da hipoglucemia.
A glulisina pode ser eficaz para os que teñen exceso de peso, porque o seu uso non causa máis aumento de peso. O fármaco caracterízase polo inicio rápido da concentración máxima en comparación con outros tipos de hormonas regulares e lispro.
Apidra é ideal para diversos graos de sobrepeso debido á súa alta flexibilidade. Na obesidade tipo visceral, a taxa de absorción do medicamento pode variar, dificultando o control glicémico prandial.
Detemir (Levemir Penfill)
Levemir Penfill é un análogo da insulina humana. Ten un tempo medio de funcionamento e non ten picos. Isto axuda a asegurar o control glicémico basal durante o día, pero suxeito a un dobre uso.
Cando se administra de forma subcutánea, Detemir forma substancias que se unen á albumina sérica no fluído intersticial. Xa despois da transferencia pola parede capilar, a insulina reúne á albúmina no torrente sanguíneo.
Na preparación, só a fracción libre é bioloxicamente activa. Polo tanto, a unión á albumina e a súa lenta decadencia proporciona un rendemento longo e sen picos.
A insulina Levemir Penfill actúa sobre o paciente con diabetes e reabastece a súa completa necesidade de insulina basal. Non proporciona axitación antes da administración subcutánea.
Glargin (Lantus)
O substituto da insulina á glargina é moi rápido. Esta droga pode ser ben e completamente soluble nun ambiente lixeiramente ácido e nun medio neutro (na graxa subcutánea) é pouco soluble.
 Inmediatamente despois da administración subcutánea, Glargin entra nunha reacción de neutralización coa formación de microprecipitación, que é necesaria para a maior liberación dos hexámeros farmacéuticos e a súa división en monómeros e dimers de hormonas da insulina.
Inmediatamente despois da administración subcutánea, Glargin entra nunha reacción de neutralización coa formación de microprecipitación, que é necesaria para a maior liberación dos hexámeros farmacéuticos e a súa división en monómeros e dimers de hormonas da insulina.
Debido ao fluído suave e gradual de Lantus ao torrente sanguíneo dun paciente con diabetes, a súa circulación na canle prodúcese dentro das 24 horas. Isto fai posible inxectar análogos de insulina só unha vez ao día.
Cando se engade unha pequena cantidade de cinc, a insulina Lantus cristaliza na capa subcutánea de fibra, que ademais alonga o seu tempo de absorción. Todas estas calidades deste medicamento garanten o seu perfil suave e completamente sen pico.
Glargin comeza a funcionar aos 60 minutos da inxección subcutánea. A súa concentración estable no plasma sanguíneo do paciente pódese observar despois de 2-4 horas desde o momento en que se administrou a primeira dose.
Independentemente do tempo de inxección exacto deste medicamento ultra rápido (mañá ou noite) e o lugar de inxección inmediata (estómago, brazo, perna), a duración da exposición ao corpo será:
- media - 24 horas
- máximo - 29 horas.
A substitución da insulina Glargin pode corresponder plenamente á hormona fisiolóxica pola súa alta eficiencia, porque o medicamento:
- estimula cualitativamente o consumo de azucre por tecidos periféricos dependentes da insulina (especialmente a graxa e o músculo),
- inhibe a gluconeoxénese (reduce a glicosa no sangue).
Ademais, o fármaco suprime significativamente o proceso de división do tecido adiposo (lipólise), descomposición de proteínas (proteólise), ao tempo que aumenta a produción de tecido muscular.
Estudos médicos sobre a farmacocinética de Glargin demostraron que a distribución sen pico deste medicamento fai posible que case o 100% imite a produción basal da insulina hormonal endóxena nun prazo de 24 horas. Ao mesmo tempo, redúcese significativamente a probabilidade de desenvolver condicións hipoglucémicas e saltos intensos nos niveis de azucre no sangue.
Humalog mix 25
Esta droga é unha mestura que consta de:
- Solución protexida do 75% da hormona lispro,
- 25% de insulina Humalog.
Este e outros análogos de insulina tamén se combinan segundo o seu mecanismo de liberación. Ofrécese unha excelente duración do medicamento debido ao efecto da suspensión protaminada da hormona lispro, o que permite repetir a produción basal da hormona.
 O 25% restante de insulina lispro é un compoñente cun período de exposición ultra-curto, que ten un efecto positivo na glicemia despois de comer.
O 25% restante de insulina lispro é un compoñente cun período de exposición ultra-curto, que ten un efecto positivo na glicemia despois de comer.
É de resaltar que o Humalog na composición da mestura afecta o corpo moito máis rápido en comparación coa hormona curta. Proporciona o máximo control da glicemia postpradial e polo tanto o seu perfil é máis fisiolóxico cando se compara coa insulina de acción curta.
As insulinas combinadas son especialmente recomendadas para persoas con diabetes tipo 2. Este grupo inclúe pacientes anciáns que, por regra xeral, padecen problemas de memoria. É por iso que a introdución da hormona antes das comidas ou inmediatamente despois contribúe a mellorar significativamente a calidade de vida de tales pacientes.
Os estudos sobre o estado de saúde dos diabéticos na franxa de entre 60 e 80 anos usando o medicamento Humalog mix 25 demostraron que conseguiron unha excelente compensación polo metabolismo dos carbohidratos. No modo de administrar a hormona antes e despois das comidas, os médicos conseguiron obter un lixeiro aumento de peso e unha cantidade extremadamente baixa de hipoglucemia.
Cal é mellor insulina?
Se comparamos a farmacocinética dos fármacos que se están a considerar, entón o seu nomeamento polo médico asistente está bastante xustificado no caso de diabetes mellitus, tanto do primeiro coma do segundo tipo. Unha diferenza significativa entre estas insulinas é a ausencia dun aumento do peso corporal durante o tratamento e unha diminución do número de cambios nocturnos na concentración de glicosa no sangue.
Ademais, é importante ter en conta a necesidade de ter unha única inxección durante o día, que é moito máis conveniente para os pacientes. Especialmente alta é a eficacia do análogo de insulina Glargin humana en combinación con metformina para pacientes con diabetes tipo 2. Os estudos demostraron unha diminución significativa dos picos nocturnos na concentración de azucre. Isto axuda a normalizar de forma fiable a glicemia diaria.
A combinación de Lantus con medicamentos orais para reducir o azucre no sangue foi estudada en pacientes que non poden compensar a diabetes.
Precisan asignar a Glargin o máis axiña posible. Este medicamento pode ser recomendado para o tratamento cun médico endocrinólogo e médico en xeral.
A terapia intensiva con Lantus permite mellorar significativamente o control glicémico en todos os grupos de pacientes con diabetes mellitus.