Dor de pancreatite
Expertos médicos revisan todo o contido de iLive para garantir a maior precisión e coherencia posibles cos feitos.
Temos regras estritas para escoller fontes de información e só nos referimos a sitios respectables, institutos académicos de investigación e, se é posible, investigación médica contrastada. Teña en conta que os números entre parénteses (, etc.) son enlaces interactivos a tales estudos.
Se pensas que algún dos nosos materiais é incorrecto, desactualizado ou doutro xeito, seleccionalo e prema Ctrl + Enter.
A pancreatite é unha enfermidade moi común na actualidade. Segundo as estatísticas dos últimos cinco anos, cada 4ª muller e cada oitavo home do mundo sofren de pancreatite! Feitos deprimentes. Así, a pancreatite é unha inflamación do páncreas, cuxa principal tarefa é a produción de insulina e enzimas necesarias para a correcta e sistemática repartición de alimentos.
Calquera dor no peritoneo ou rexión ilíaca, acompañada da incapacidade de camiñar recto, sentarse normalmente, así como perda de apetito, feces soltas ou oleosas, boca seca con sede e vómitos, perda de peso súbita e estreñimiento prolongado, debería certamente avisalo, xa que as enfermidades descritas anteriormente. pode ser signos de pancreatite progresiva.
, , , , , , , , ,
Causas da dor de pancreatite
As causas da dor con pancreatite son variadas: desde a desnutrición sistematicamente (intempestiva, cunha gran parte de fritos, picantes e graxos), rematando con patoloxías da vesícula biliar e duodeno, lesións, feridas e consecuencias das operacións na cavidade abdominal, tomando algúns medicamentos (furosemida, estróxenos, uso frecuente de antibióticos), tumores da cavidade abdominal, trastornos metabólicos, diabetes mellitus tipo 1 e tipo 2, cambios hormonais e unha predisposición hereditaria á enfermidade. En case a metade dos casos, non é posible establecer a verdadeira causa da enfermidade. As enfermidades do páncreas afectan máis ás mulleres que aos homes.
, , , , , ,
Localización da dor na pancreatite
Que dores coa pancreatite normalmente molestan aos pacientes? Non hai unha resposta específica a esta pregunta, xa que a dor na inflamación do páncreas pode ser diferente: costura, corte, dores, con localización nun punto específico (por exemplo, baixo a costela dereita), ou por toda a cavidade abdominal, e ás veces incluso dando na ingle ou as túas costas.
O tipo de dor depende de que parte do páncreas estea inflamada: cabeza, corpo ou cola. Se a cabeza do páncreas está inflamada, doe no lado dereito directamente baixo a costela, se o corpo da glándula, a dor é palpable no chamado "baixo a culler", se a cola está doendo todo o lado esquerdo do peritoneo, pero a dor máis viva nótase baixo a costela esquerda.
A localización da dor na pancreatite é moi borrosa, a miúdo os pacientes non poden determinar exactamente onde doe, din que "todo doe", neste caso fálase dunha inflamación completa do páncreas: tanto o corpo como a cabeza e a cola. Neste caso, a dor pódese dar ao cóccix, costas (como se rodeasen ao paciente), pernas, ilíacas e áreas inguinais. Moitas veces, as mulleres quéixanse de dor estraña no perineo, que literalmente doe camiñar.
Tamén é frecuente a dor nas costas con pancreatite, xa que un páncreas enfermo irradia a todos os órganos do peritoneo. É por iso que a parte traseira parece doer. Polo mesmo principio, a parte traseira doe coa inflamación dos riles.
A dor de cabeza con pancreatite é un fenómeno común que se produce no fondo da debilidade xeral e o esgotamento do corpo.Ao mesmo tempo, a inflamación do páncreas, por regra xeral, non vai acompañada dun aumento da temperatura corporal, pero case sempre se manifesta en forma dalgunha ictericia da cara e da pel. É de notar que con frecuencia (especialmente se a enfermidade xa está en fase crónica) non hai dor aguda con pancreatite e a enfermidade continúa de forma latente (non hai dor aguda nin ataque de pancreatite).
Con tal pancreatite, chamada "pedra" (debido á formación de pedra na estrutura do páncreas), a cabeza da glándula se inflama extremadamente, o nivel de amilase no sangue e na urina aumenta. Neste caso, no fondo da insuficiencia aguda do páncreas, os pacientes quéixanse de diarrea a longo prazo e inchazo constante. Este tipo de pancreatite é perigoso porque ademais dos síntomas anteriores, que a miúdo son imposibles de determinar sen intervención médica (por exemplo, niveis de amilasa no sangue e na orina, niveis de azucre no sangue), un ambiente favorable para o desenvolvemento da diabetes mellitus tanto no 1º como no 2. tipo (diabetes mellitus latente, non dependente da insulina).
Como recoñecer a pancreatite aguda?
A pancreatite aguda, coñecida popularmente como "un ataque do páncreas", é unha enfermidade bastante perigosa e unha das enfermidades máis comúns dos órganos peritoneais. Con esta pancreatite, o páncreas comeza a "digerir", e se non intervides a tempo e proporcionas ao paciente a medicación adecuada e non prescribes a dieta adecuada cun baixo contido en azucre, edema, inflamación da fibra ao redor da glándula ata que se produza a necrosis deste órgano vital.
Así, a pancreatite aguda pode ser recoñecida pola presenza das seguintes queixas:
- Dor aguda no abdome superior (baixo a costela dereita).
- Zócalo, dor aguda, aliviada sentada ou deitada, dobrando os xeonllos baixo un mesmo.
- Náuseas
- Vómitos (con impurezas biliares).
- Aversión a todos os alimentos, incluído e auga potable simple.
- A sensación de plenitude dos intestinos, inchazo.
- Pálida pel mollada cunha tonalidade terrosa ou amarelada.
- Unha perceptible (o propio paciente sente) unha diminución da presión arterial e un aumento da frecuencia cardíaca.
Diagnóstico da dor con pancreatite
O diagnóstico na pancreatite aguda require as seguintes probas e manipulacións:
- Examen de sangue xeral.
- Bioquímica do sangue (fai posible rastrexar o nivel de amilasa no sangue e na urina).
- Radiografía da cavidade abdominal.
- Ecografía do abdome.
- A fibrogastroduodenoscopia ("sonda" na xente común) - axuda a establecer a presenza de úlceras e neoplasias e tamén fai posible tomar zume gástrico para a súa análise.
- Laparoscopia
- Tomografía computarizada (se se sospeita oncoloxía).
,
Xestión da dor por pancreatite
As dores na pancreatite aguda son bastante pronunciadas e son as persoas que fan que a persoa dalgún xeito reaccione con elas. O tratamento está estrictamente baixo a supervisión dun médico. Se na forma crónica de pancreatite o paciente xa sabe como tratar a enfermidade ou como aliviar a dor (a xulgar por ataques anteriores), entón en caso de ataque de pancreatite aguda (especialmente primaria), debes chamar de inmediato a unha ambulancia. Cómpre salientar que a eterna pregunta "como aliviar a dor con pancreatite?", Hai unha resposta sinxela - frío. O frío arrefria a dor, aliviada. A dor de tellas na pancreatite adoita causar pánico e distrae a atención, pero se por algunha razón a visita dun médico non é posible, hai que facelo:
- Limite a inxestión de alimentos (ata a fame) durante 18-24 horas durante o período de exacerbación (de beber - só auga mineral alcalina ou té débil sen azucre).
- Aplique frío (pode usar unha almofada con xeo) na zona da dor (desde o hipocondrio dereito ata o ombligo). En ningún caso quente o peritoneo. Isto pode levar a edema e sepsis, que a miúdo require unha intervención cirúrxica inmediata.
- No período de exacerbación e un par de días despois do ataque, recoméndase un contagotas cunha solución de glicosa ou rheosorbylact (200-400 ml).
- Despois da inanición inicial, o paciente definitivamente quererá comer, xa que o páncreas inflamado, por falta de alimentos para a dixestión, comeza a dixerir. Neste caso, podes comezar a comer un pouco. Atención! O azucre debe limitarse a rexistrar doses baixas, porque o consumo de azucre agora pode volver a provocar un ataque. Pero o corpo aínda necesita glicosa, polo que se non se producían contagotas con glicosa, o té negro débil pódese edulcar lixeiramente.
- Exclúe toda fariña, frita, graxa - i.e. Todo o que o páncreas xa enfermo terá que gastar moita enerxía, que non se atopa nun corpo debilitado. Podes comer un ovo fervido, un anaco de pan de onte (ou secado nunha torradora), un par de pratos de galletas ou un secador. Tamén se mostra bastante unha decocción de mazás secas, zume de pasas ao vapor ou té de cadeiras de rosa (é mellor tomar caderas frescas de rosa e vaporas nun termos que tomar té de bolsas). As decoccións anteriores contén vitamina C e glicosa (frutosa), que serán inofensivas, pero moi necesarias para o corpo.
- Despois de 3-4 días, despois da dieta, o estado xeral do paciente debe estabilizarse. Non obstante, debes seguir a unha dieta cun baixo contido en azucre puro, beber en exceso e evitar alimentos indixestos. Durante ou despois de cada comida, recoméndase tomar unha preparación enzimática (Mezim 10000, Pancreatinum 8000, Festal, Festal Forte) 1-2 comprimidos dependendo da dosificación (é importante que a dosificación diaria do encima non exceda de 25.000).
- Asegúrese de consultar a un gastroenterólogo para someterse a un exame gastroenterolóxico completo coa posterior identificación das causas da pancreatite aguda. Non inicies a enfermidade aínda que te sentes mellor, porque os problemas do páncreas poden ser o primeiro paso para o desenvolvemento da diabetes.
A dor na pancreatite crónica é menos pronunciada que na aguda. Os pacientes de gastroenterólogos caracterizan dolores como opacas, ondulantes (agarrar), intensificándose despois de comer. Pode dar varios puntos do peritoneo, pero a miúdo “doe” baixo a costela esquerda. A dor na pancreatite crónica non é un problema primario, pero xa un problema secundario, xa que xorden ante o fondo da enfermidade do cálculo biliar, enfermidades do intestino e duodeno, hepatite B e C, orellas (orellas), danos no intestino con helmintos e tamén ante un fondo de uso prolongado e constante. alcohol (máis de 50 gramos de alcol forte e máis de 80 viños secos ao día). Un efecto negativo sobre o páncreas tamén é exercido polo uso constante de auga carbonatada e bebidas efervescentes, provocando unha inflamación constante do páncreas, complicada por inchazo constante e gradualmente por cirrosis do tecido da glándula. Na forma crónica de pancreatite, a dor non sempre aparece, pero só cando se producen defectos na dieta. É por iso que, se tes pancreatite crónica, debes seguir a dieta adecuada. Nomeadamente:
- Consumo moderado de alimentos cun alto contido en azucre "complexo": chocolate, bolos e doces, produtos de fariña.
- Bebidas carbonatadas e zumes concentrados, bebidas efervescentes refrixeradas.
- Alimentos fritos, graxos e picantes.
- Non abuses dos condimentos.
O anterior non significa que se limite aos alimentos, só non abusas e alimentas excesivamente. Non se debe negar a si mesmo carne, peixe ou cogomelos, porque as proteínas son moi necesarias para o organismo, só seguindo unha dieta, é mellor facer o cocido ou usar tales produtos fervidos. É importante saber que as sopas ricas en caldo graxo están estrictamente contraindicadas.É mellor cociñar sopas nun caldo de verduras natural, entón serán dixeridas facilmente e traerán beneficios.
Prevención da dor por pancreatite
A prevención de pancreatite tanto aguda como crónica é bastante sinxela e non remata só cunha alimentación adecuada. É necesario observar o réxime do día, non comer pola noite (xa que pola noite o páncreas entra en cámara lenta ou o chamado "modo de durmir", como todo o corpo. Ao comer comida pola noite "despertámolo" e obrigámolo a traballar. Non empregamos a miúdo comida rápida). comida e alcol, así como moitos alimentos graxos e fritos. É mellor comer carne fervida e cocida e minimizar o consumo de fariña. Non coma moitos doces (en tortas e chocolate, por regra xeral, engade azucre sinxelo, difícil de descompoñer por encimas pancreáticas) Se ETE, que a comida está chegando - mellor tomar a preparación de encima non debe implicar en refrixerantes e zumes con colorantes Coidar do seu páncreas e permanecer saudable ..!
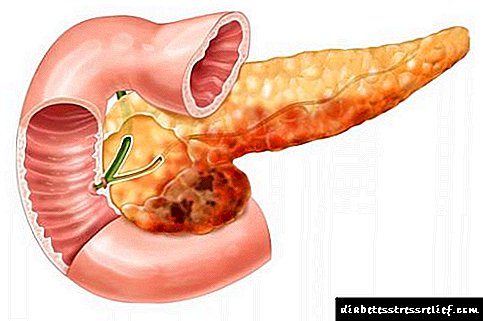
Páncreas: estrutura e funcións principais

A dor no páncreas trae un gran tormento
O páncreas é un órgano do sistema dixestivo situado detrás do estómago na parte traseira do abdome. Caracterízase por unha forma peculiar, ten cabeza, corpo e cola. A lonxitude do páncreas é de 16-22 cm e pesa uns 80g.
O páncreas ten unha estrutura alveolar-tubular. Divídese en lóbulos de cor rosa grisáceo, cada un dos cales está composto por tecido glandular e ten o seu propio sistema de conductos excretores. Estes pequenos condutos excretores están conectados a outros máis grandes, que á súa vez se combinan nun conduto excretor común. O conduto excretor común percorre toda a lonxitude do órgano e ábrese no duodeno.
Os lóbulos da glándula están formados a partir de células que producen zume pancreático, rico en encimas dixestivas. A partir de lóbulos, o segredo pasa polo conducto común ao longo de toda a glándula ata o duodeno. Entre os lóbulos da glándula hai grupos de células glandulares, os chamados illotes de Langerhans. Estes cúmulos de células non teñen conductos excretores, pero producen insulina e glucagón directamente no sangue. O páncreas é unha glándula de secreción mixta, é dicir, realiza efectos tanto endócrinos como exocrinos:
- A función exocrina é participar na dixestión. A glándula produce zume pancreático e a través dos condutos retírao ao duodeno. Diariamente prodúcense uns 500-700 ml de zume, que contén os encimas necesarios para dixerir alimentos - amilase, que axuda a converter o almidón en azucre, tripsina e quimotripsina - encimas responsables da descomposición de proteínas, lipase, responsable da descomposición de graxa, etc. así, o zume do páncreas é un zume dixestivo importante necesario para a dixestión dos compoñentes orgánicos dos alimentos.
- A función endocrina da glándula é a secreción de glucagon e insulina hormonas implicadas na regulación do metabolismo dos carbohidratos.
O páncreas está en estreita relación con outros órganos do tracto dixestivo. Calquera proceso patolóxico que o afecte afecta negativamente á dixestión. Sen as enzimas producidas por el, a descomposición normal dos alimentos é imposible e sen as hormonas glucagón e insulina, a regulación dos procesos metabólicos no organismo é imposible.
Como se produce a dor con pancreatite?
Que dores coa pancreatite aparece e onde fai dano coa pancreatite? A aparición de dor débese a varias razóns.
A dor na pancreatite crónica, así como na aguda, ocorre principalmente debido a unha obstrución do conduto deteriorada para transportar a secreción da glándula.Ademais, a causa da dor pode ser unha violación da microcirculación nos tecidos do órgano, a aparición de focos de supuración e a aparición de patoloxías dexenerativas.
No caso de enfermidade de forma aguda, predominan os cambios patolóxicos asociados á formación de supuración nos tecidos do órgano.
Nesta situación, prodúcese todo o espectro de síntomas característicos do proceso de supuración:
- hai a aparición de inchazo nos tecidos do corpo,
- hai unha violación do funcionamento do corpo,
- prodúcese un cambio de cor.
A acumulación de fluído no tecido da glándula en caso de inchazo leva a unha maior compresión do tecido, ademais, un aumento do tamaño da glándula afecta aos intestinos, espreméndoa. Presionar os intestinos leva a unha forte dor.
Cada enfermidade ten características individuais, polo tanto, co desenvolvemento da patoloxía, a localización da dor na pancreatite será lixeiramente diferente en cada caso.
Na maioría das veces obsérvase molestia e dor aguda no abdome.
Se as enzimas producidas polo tecido glandular non atopan unha saída, penetran nos límites do órgano e isto intensifica o síntoma da dor.
A pancreatite crónica caracterízase pola presenza dun síntoma de dor de intensidade relativamente baixa, e a dor mesma é aburrida e dolorosa, pode ser correa e semellar a sensación de ataques de angina, que poden enganar ao paciente.
Na maioría das veces, as dores de cinta no abdome e nas costas con pancreatite desenvólvense se a enfermidade se fai crónica.
As causas da dor poden ser un gran número de razóns, entre as que se poden distinguir as seguintes:
- Calquera enfermidade do tracto dixestivo pode provocar a aparición de pancreatite.
- Obter trauma no peritoneo.
- Fallos no fondo hormonal do corpo.
- A derrota do corpo polos vermes.
- Consumo excesivo de bebidas alcohólicas.
- Recepción pouco razoable durante o tratamento de drogas, por exemplo. Antibióticos.
- Comida lixo.
- Predisposición hereditaria.
Segundo as estatísticas médicas, non é posible establecer a causa exacta da pancreatite no 30% de todos os casos identificados.
Localización da dor e da súa natureza
 Un síntoma de dor no abdome é o signo máis característico da pancreatite. A localización e o carácter poden variar dependendo de que parte da glándula é susceptible ao proceso inflamatorio.
Un síntoma de dor no abdome é o signo máis característico da pancreatite. A localización e o carácter poden variar dependendo de que parte da glándula é susceptible ao proceso inflamatorio.
O páncreas divídese en cabeza, corpo e cola. Se o proceso inflamatorio afecta a cabeza, entón o do lado dereito do hipocondrio doe. A localización do proceso patolóxico no corpo do órgano leva molestias no estómago e a inflamación da cola da glándula maniféstase por sensacións desagradables no lado esquerdo.
Con inflamación de todo o órgano, toda a parte abdominal do corpo comeza a doer. O síntoma de dor esténdese ás costas, moi a miúdo pode producirse irradiación de dor na perna, nas mulleres a dor pode irradiarse ata a zona da ingle.
Dependendo de que área do corpo se difunda o síntoma, así como a que área do órgano está afectada polo proceso inflamatorio, o tipo de dor pode ser diferente:
- mudo
- dolor
- corte
- afiado
- pode producirse unha sensación de queimadura
- propagación da dor nunha área específica ou por toda a cavidade abdominal.
O desenvolvemento dun síntoma de dor pode acompañar un aumento da temperatura corporal e a aparición de feces soltas.
O motivo principal para a aparición de dor é a obstrución dos condutos, a formación dun tumor e cicatrices que interfiren co fluxo de secreción. A acumulación de zume de páncreas leva a un aumento da presión e interrupción do subministro de sangue ás células do tecido pancreático. O proceso inflamatorio leva a danos ás membranas dos nervios.
Cunha exacerbación da forma crónica da enfermidade nunha persoa, aparece unha dor agotadora, que se pode localizar na rexión lumbar. Nalgúns casos as sensacións de dor fanse insoportables, xa que as dores que xorden na glándula van acompañadas de sensacións de extracción desagradables que se derivan da presión sobre os intestinos.
A posición da glándula é tal que cando se engrandece, fai presión sobre diferentes partes do duodeno e fígado.
A consecuencia de aplicar presión sobre o fígado é o desenvolvemento dun paciente de complicacións no traballo do órgano e que se manifesta en forma de desenvolvemento de colecistite, perturba a saída de bile da vesícula biliar.
A forza da dor na pancreatite aguda pode ser tal que unha persoa desenvolva un forte choque nos seus antecedentes.
A duración dun ataque de dor pode ser diferente e os ataques en si poden producirse durante a noite.
Para reducir a manifestación de síntomas desagradables durante a súa aparición, o paciente debe estar sentado coa posición inclinada cara adiante.
Esta posición permítelle aliviar a tensión na rexión abdominal, o que tamén mellora o estado do paciente.
Métodos de exame e prevención de enfermidades pancreáticas
A prevención de exacerbacións na pancreatite é bastante sinxela. Así como a prevención da enfermidade en si.
Para evitar o desenvolvemento de inflamacións do páncreas, non só se debe seguir cunha dieta sa, senón tamén observar o réxime diario. Non se recomenda tomar comida pola noite, isto débese a que durante este período do día o corpo entra nun modo de funcionamento lento.
Non debes comer comida rápida, tamén debes reducir o consumo de alcohol, alimentos graxos e fritos. É desexable usar carne fervida e cocida para asar. Ademais, requírese limitar o consumo de produtos de fariña e doces.
Antes de participar nunha festa, é necesario facilitar o traballo do corpo para tomar preparacións enzimáticas que conteñan amilase, un dos principais encimas producidos polo páncreas.
Para buscar axuda e identificar a presenza dunha enfermidade no corpo, debes saber cales son os primeiros signos da enfermidade.
Estes sinais son os seguintes:
- dor aguda ou dores no abdome,
- dor de cintas na rexión lumbar,
- a aparición de sensación de náuseas e vómitos
- a aparición de aversión a calquera alimento,
- inchazo
- decoloración da pel,
- baixar a presión arterial
- aumento da frecuencia cardíaca.
Se hai sospeita de pancreatite ou cando aparecen os primeiros signos da enfermidade, debería realizarse un exame completo para establecer un diagnóstico preciso.
Durante o diagnóstico úsanse os seguintes métodos de exame:
- Realización dunha proba de sangue de laboratorio.
- Exame de sangue bioquímico. Esta análise revela o nivel de amilase no sangue.
- Radiografía da cavidade abdominal.
- Fibrogastroduodenoscopia. Usar esta técnica permítelle establecer a presenza de úlceras e neoplasias. Ademais, o método permite obter o zume gástrico do paciente para a súa análise.
- Laparoscopia O método permítelle tomar material de biopsia se é necesario. Unha biopsia permite detectar a presenza de células cancerosas ante a sospeita de cancro.
- Tomografía computarizada: realizada en caso de tumor pancreático.
Un dos métodos máis comúns para detectar a patoloxía é a ecografía.
Se é necesario, o médico tamén pode prescribir outro tipo de diagnóstico.
Aliviar a dor na casa
 Se o paciente ten un síntoma de dor ardente que se pode dar á columna vertebral, precisa parar o síntoma desagradable e anestesiar a zona da enfermidade do paciente. Para este propósito, podes usar frío na casa. Aplícase unha botella de auga quente con auga xeada ou xeo durante 15-20 minutos, despois da que se elimina un tempo e despois repítese a sesión. Unha compresa fría provoca unha diminución do grao de manifestación da dor e alivia a afección dunha persoa que padece pancreatite.
Se o paciente ten un síntoma de dor ardente que se pode dar á columna vertebral, precisa parar o síntoma desagradable e anestesiar a zona da enfermidade do paciente. Para este propósito, podes usar frío na casa. Aplícase unha botella de auga quente con auga xeada ou xeo durante 15-20 minutos, despois da que se elimina un tempo e despois repítese a sesión. Unha compresa fría provoca unha diminución do grao de manifestación da dor e alivia a afección dunha persoa que padece pancreatite.
Ás primeiras manifestacións dun síntoma de dor, debería chamarse un médico. Antes de que chegue o médico, co fin de reducir a dor, ademais do frío, pode darlle ao paciente unha tableta Non-shpa e beber auga mineral sen gas nun pequeno volume cada 30 minutos.
Non se recomenda usar analxésicos antes de que o médico chegue, xa que o seu uso pode complicar o diagnóstico da enfermidade. A comida debe descartarse por completo. Despois de prestar primeiros auxilios ao paciente, é transportado ao hospital para o exame e o tratamento adicional.
Pode eliminar a dor con analxésicos despois do exame. Para este propósito, pode usar drogas como Baralgin, Citramon ou Paracetamol.
O réxime hospitalario para o tratamento da pancreatite implica o uso adicional de varios grupos de varios fármacos que bloquean a produción de enzimas pancreáticas, melloran a dixestión e reducen a acidez do termo alimentario ao transportalo do estómago aos intestinos.
Eliminación de síntomas de dor nun hospital
 Tras o exame e o establecemento dun diagnóstico preciso, trátase a enfermidade. Os métodos empregados neste caso dependen do grao de desenvolvemento da enfermidade. O médico que asiste fai unha elección dos métodos de tratamento tendo en conta os datos obtidos durante o exame e as características individuais do corpo do paciente.
Tras o exame e o establecemento dun diagnóstico preciso, trátase a enfermidade. Os métodos empregados neste caso dependen do grao de desenvolvemento da enfermidade. O médico que asiste fai unha elección dos métodos de tratamento tendo en conta os datos obtidos durante o exame e as características individuais do corpo do paciente.
O alivio da dor nun centro hospitalario pódese realizar mediante analxésicos non esteroides.
Os medicamentos máis eficaces son:
Paracetamol recoméndase tomar nunha dosificación mínima e, en caso de fallo, pode aumentar.
Se o efecto analxésico do Paracetamol non é suficiente, entón utilízase Ibuprofeno e Diclofenac para aliviar a dor.
No futuro, o tratamento complexo implica o uso de drogas pertencentes a varios grupos diferentes de medicamentos.
Estes grupos son:
- Bloqueadores dos receptores de histamina H2
- Preparativos que conteñen enzimas dixestivas.
- Medicamentos que conteñen a hormona somatostatina ou compostos sintéticos con ela.
- Antiemetica
- Medicamentos que axudan a reducir a carga no páncreas.
Como medicamentos que conteñen enzimas pancreáticas, inclúense, por exemplo, Pancreatinum e Panzinorm. Esta droga non só reduce a carga na glándula, senón que axuda a cambiar o grao de acidez do termo de alimentos durante o seu transporte desde a cavidade do estómago ata a cavidade do duodeno.
Os fármacos antieméticos reducen a sensación de náuseas e suprimen o desexo de vómitos, o que fai que o enfermo se sinta mellor.
Nalgúns casos, pode ser necesario o uso de bloqueadores de receptores de histamina H2. Tales fármacos poden reducir a actividade das enzimas contidas no páncreas, inhibir a síntese de ácido clorhídrico na cavidade do estómago. A droga máis popular deste grupo é Famotidina.
O uso de drogas con somatostatina pode reducir a dor na pancreatite. Un medicamento popular neste grupo é Octreotide. O uso deste tipo de medicamentos pode conseguir un efecto positivo duradeiro.
A información sobre os síntomas característicos da pancreatite inclúese no vídeo neste artigo.
Como se producen os síntomas da dor coa pancreatite
A dor aguda ou opaca do páncreas é un signo característico do desenvolvemento da pancreatite que se produce nun contexto das seguintes razóns:
- colecistite que se desenvolve na cavidade da vesícula biliar,
- úlcera péptica do estómago ou duodeno
- abuso de produtos alcohólicos, especialmente nos homes.
O mecanismo para o desenvolvemento da dor nas lesións pancreáticas pancreáticas é a progresión dos seguintes trastornos patolóxicos na cavidade deste órgano que se producen baixo a influencia patóxena do desenvolvemento da inflamación:
- o desenvolvemento da isquemia da glándula, caracterizada como un proceso perturbado de microcirculación nas estruturas dos tecidos,
- trastornos obstructivos na cavidade dos conductos pancreáticos,
- o desenvolvemento de cambios distróficos baixo a influencia do proceso inflamatorio.
O desenvolvemento dun trastorno na glándula depende da natureza da enfermidade. No curso da pancreatite aguda, os cambios na cavidade da glándula afectada, que teñen un carácter inflamatorio, desenvólvense intensamente, o que contribúe á manifestación de todos os síntomas clásicos correspondentes a estes procesos, expresados como:
- a formación da dor
- a aparición de hinchazón,
- funcionalidade deteriorada
- a formación de vermelhidão.

A formación de edema causada por unha excesiva acumulación de fluído contribúe ao desenvolvemento de efectos negativos adicionais en forma de compresión das estruturas dos tecidos da glándula. O desenvolvemento de alteracións distróficas e trastornos de natureza necrótica pódese manifestar tanto como focos individuais de lesións pancreáticas como como progresión da forma total de necrose pancreática. O desenvolvemento de tales patoloxías na cavidade da glándula leva a unha violación da integridade dos lóbulos do parénquima.
Isto contribúe á retirada de compoñentes enzimáticos do páncreas máis aló dos senos anatómicos do conduto pancreático, polo que a manifestación da dor con pancreatite faise aínda máis intensa, tendo un carácter en forma de cuña, baixo a influencia do cal pode producirse un deterioro patolóxico da funcionalidade do ril, do fígado e doutros órganos e tecidos parenquimáticos, así como o choque da dor.
O desenvolvemento de trastornos inflamatorios na glándula durante a forma crónica de danos na glándula parénquima vén acompañado de manifestacións dolorosas menos intensas. Despois de que a glándula comece a inflamarse, actívanse os procesos de substitución das estruturas dos tecidos glandulares por tecidos conectivos e o desenvolvemento de procesos isquémicos. Nalgunhas zonas do corpo comezan a formarse cistos e sitios de calcificación. O resultado destes trastornos é a compresión das zonas viables da glándula, así como unha violación da saída de enzimas pancreáticas e un aumento da intensidade das sensacións dolorosas.
Unha forma prolongada dunha variedade crónica de enfermidade pancreática caracterízase polo desenvolvemento de alodnia, é dicir, a aparición dunha síndrome de dor cando está exposta a irritantes leves.
Durante o período de crianza dun neno nas mulleres, pode producirse danos no páncreas no fondo da colelitiasis, inxestión incorrecta de complexos vitamínicos e aumento do colesterol no sangue. A probabilidade de desenvolver esta patoloxía aumenta co comezo de cada trimestre de embarazo, polo que nas últimas etapas, en máis do 50% dos casos, as futuras nais detectan esta enfermidade.
Os signos sintomáticos deste tipo de pancreatitis son similares aos signos de toxicosis e só despois da primeira aparición de dores ou formigueo, que poden dar por todas partes do corpo: nas costas á esquerda, na ingle, na perna esquerda, no brazo esquerdo, os médicos prescriben ao paciente procedementos diagnósticos adicionais.
Caracterización e localización da dor
Se o lado esquerdo do páncreas comeza a doer, entón todo o mundo debe saber que hai que facer e onde ir para obter axuda adecuada. A aparición de dor aguda ou aguda na zona epigástrica é un motivo urxente para unha visita urxente a un gastroenterólogo, un diagnóstico completo e o nomeamento dun tratamento adecuado.
A natureza da manifestación e a área de localización de sensacións dolorosas durante o desenvolvemento de lesións pancreáticas do páncreas son indicadores individuais que tamén dependen da forma da enfermidade.
A natureza da dor na pancreatite aguda
Coa progresión da enfermidade pancreática aguda, a dor ocorre no páncreas despois de comer, especialmente se este alimento é demasiado graxo, picante ou salado. A progresión adicional dos procesos patolóxicos na cavidade do órgano afectado contribúe a un aumento da intensidade da dor.
Se ocorre dor, o paciente comeza a apresurarse en busca desa posición do corpo, o que podería facilitar a saúde en xeral. Pero, sen posturas, nin a posición do embrión nin o lado, nada suaviza a natureza da dor. A dor localizada no abdome superior, na maioría dos casos, pode ser a zona do hipocondrio esquerdo ou dereito. Nalgúns casos, a dor no desenvolvemento da pancreatite aguda pode ter un carácter de manifestación similar ás manifestacións clínicas da angina pectora.
Exprésanse por unha sensación de queimadura no espazo retrosternal cun retorno á zona da parte traseira, do brazo e da parte inferior da articulación da mandíbula do lado esquerdo.
A natureza da dor na pancreatite crónica
A forma crónica de enfermidade pancreática en adultos caracterízase pola manifestación de vagos síntomas dolorosos, que poden ter diferente localización e intensidade de manifestación. Pode simplemente formiguear, esmagar, tirar e manifestarse en forma de ataques agudos en diferentes horas do día, tanto de día como de noite. Pode que haxa dor:
- no lado esquerdo cun regreso á rexión lumbar do lado esquerdo,
- na área do hipocondrio á dereita ou á esquerda, con carácter de cinza,
- no esterno inferior,
- na parte traseira
- no abdome superior ou medio.

É importante notar tamén que cunha enfermidade crónica, os síntomas dolorosos teñen unha natureza de calambres con intensidade variada.
Non esquezas que a aparición de dor no curso crónico da pancreatite depende directamente da dieta e do uso de alimentos prohibidos que teñan un efecto irritante nas superficies mucosas do tracto gastrointestinal, despois de 30-40 minutos.
O páncreas doe despois de comer, é dicir, ao comer alimentos cunha alta porcentaxe de graxa, especias ou sal, así como beber bebidas alcohólicas ou carbonatadas, así como alimentos en conserva ou afumados.
Pode ser extremadamente raro enfermar cun estómago baleiro. Despois de mellorar o benestar global, ao cabo dun tempo pode producirse unha forte dor no hipocondrio con maior intensidade.
Algúns pacientes pregúntanse: "Por que a dor súbita na pancreatite tamén pode desaparecer de súpeto?"
Naqueles casos en que as sensacións dolorosas con alta intensidade paran de forma brusca a súa manifestación e a condición do paciente normalízase rapidamente, isto pode servir de motivo non para alegría, senón para procedementos diagnósticos adicionais. Isto xustifícase polo feito de que con esta natureza da expresión da dor, os danos necróticos ao páncreas poden progresar.
Diagnóstico da dor
Se ocorren cólicas ou dores agudas e presionantes no epigastrio do paciente, prescríbense os seguintes procedementos diagnósticos:
- análises de sangue para un estudo clínico, no que se detecta un nivel elevado de ESR e outros signos que indican o desenvolvemento do proceso inflamatorio,
- análises de sangue para un estudo bioquímico, que determina a concentración de enzimas pancreáticas, como trypsina, amilase, etc.
- probas de orina e feces
- Ecografía do abdome
- Radiografía do peritoneo,
- O paso da esofagogastroduodenoscopia,
- O paso da colangiopancreatografía retrógrada endoscópica,
- Resonancia magnética ou TC.

Tamén se realiza un diagnóstico de palpación da cavidade abdominal, durante o cal o paciente observa esas áreas, cando se preme, faise doloroso.
Puntos e áreas de palpación
O páncreas é un órgano bastante grande, composto por tres departamentos:
- cabeza de gancho
- corpo prismático
- cola lixeiramente dobrada.
Con danos no páncreas a este órgano, como xa se dixo, primeiro o páncreas doe no lado esquerdo e despois diso comezan a aparecer outros signos clínicos de patoloxía, en forma de náuseas, vómitos, febre, cefalea, trastornos de feces, diminución e perda de apetito, estreñimiento ou diarrea. A miúdo o paciente comeza a ir ao baño no serán. O cólico intestinal desenvólvese no fondo de procesos de dixestión perturbados na aparición da eclosión. A miúdo poden aparecer dores no baixo do abdome.
Os puntos e as zonas de palpación do órgano afectado axudan a determinar a natureza e variedade do proceso patolóxico. Para iso, proba os seguintes puntos:
- Puntos de Desjardins, situados xusto arriba e á dereita da fosa umbilical de 3 cm.
- Puntos Mayo-Robson situados no cuadrante esquerdo da cavidade abdominal. A aparición de dor neste momento significa danos na cola da glándula e o desenvolvemento dunha forma crónica ou aguda de patoloxía pancreática.
- O punto da goteira, situado no lado esquerdo do abdome fronte ao punto de Desjardins.
- Puntos de Kacha situados na zona do extremo do músculo recto no abdome.
- O punto Male-Guy, que está situado no hipocondrio, á esquerda do músculo do recto abdominis.
Pero, para un diagnóstico preciso, téñense en conta os resultados de todos os procedementos de diagnóstico realizados.
Como aliviar a dor na casa
Co desenvolvemento dunha forma aguda destrutiva de patoloxía pancreática, os síntomas dolorosos repentinamente desaparecidos poden converterse nun distintivo de consecuencias negativas. A clínica dun abdome agudo só pode ser avaliada por un especialista nun perfil cirúrxico na súa forma natural. Isto significa que ao tomar medicamentos con efecto analxésico, prodúcese unha escordadura da gravidade dos síntomas da dor contra os que é bastante difícil facer un diagnóstico correcto. Entón, que hai que facer ou tomar cando se fan dores laterais ou no hipocondrio? E canto tempo pode durar un ataque pancreático?
Con un ataque de enfermidade pancreática aguda na casa ou no traballo, pode desfacerse da dor realizando os seguintes pasos:
- Proporciona unha paz completa ao paciente, excluíndo a comisión de movementos bruscos.
- Localiza o frío, onde a dor é máis pronunciada, en forma de almofada de calefacción ou unha botella de plástico con xeo.
- Para excluír o consumo de todos os produtos alimentarios durante un breve tempo, polo menos ata que chegue a ambulancia, só se permiten bebidas alcalinas fraccionadas de 1/3 cunca despois de 40-45 minutos.
Se dentro dunha hora despois de tomar analxésicos, en forma de comprimidos, a dor non diminúe, entón tes que facer unha inxección cunha solución de No-shpa ou Papaverina.

Non se recomenda tomar medicamentos fortes con efecto analxésico, é posible tomar só medicamentos para a dor non estupefacientes antes da chegada do equipo médico.
Analgésicos
Para aliviar a dor pancreática, recoméndase empregar as seguintes preparacións dun espectro de acción analxésico:
- comprimidos de paracetamol
- Preparación de ibuprofeno
- diclofenac.
A dosificación é seleccionada tendo en conta as características individuais do corpo do paciente.É necesario comezar o tratamento cun nivel mínimo de medicación, cun aumento gradual da dose.
En casos extremos, con dor severa e extrema insuficiencia do efecto terapéutico dos medicamentos anteriores, pódese empregar a potenciación dos efectos dos AINE con tranquilizantes e antipsicóticos.
A forma crónica de pancreatite debe ser tratada con terapia complexa, que inclúe as seguintes variedades de grupos farmacéuticos.
O encima pancreatina, que axuda a apoiar e mellorar os procesos do tracto dixestivo, así como a reducir a carga funcional na glándula parénquima afectada, o que axuda a eliminar ataques de dor ou a reducir a súa intensidade de manifestación.
Somatostatina hormonal
Esta sustancia ten a propiedade única de reducir a sensibilidade dunha persoa aos signos sintomáticos dolorosos. Ten un efecto potente con alta duración.
É de destacar que a lista de contraindicacións e efectos secundarios para este compoñente é bastante ampla. Polo tanto, o seu propósito realízase individualmente, tendo en conta todas as características do corpo de cada paciente.
Tamén se desenvolve un xenérico desta hormona co mesmo efecto, denominado Octreotide.
Bloqueadores dos receptores de histamina H2
Tamén pode reducir o nivel de carga funcional na glándula cun inhibidor da bomba de protóns ou co uso de bloqueadores de receptores de histamina H2, o máis popular dos cales é a Famotidina cunha mínima lista de reaccións adversas e capacidade de mellora da calidade do sangue. Esta droga minimiza a función secretora do páncreas, o que fai posible restaurala ao máximo.
Alivio da dor nun hospital
A hospitalización de pacientes nun hospital, nun hospital, realízase en casos graves cun ataque pancreático agudo ou unha exacerbación forte da patoloxía crónica. Para eliminar a síndrome da dor, pódense usar fármacos con espectro de estupefacientes, os máis efectivos son:

Ademais, estes fármacos pódense combinar con antipsicóticos, tranquilizantes e antidepresivos que aumentan os efectos farmacolóxicos.
Despois de que toda a dor pasado, o paciente ten asignado unha dieta especial coa táboa nº 5.
Prevención e consecuencias
A prevención da patoloxía pancreática consiste en observar os seguintes aspectos:
- exclusión completa dos produtos que conteñen alcol e tabaco da vida do paciente,
- acceso oportuno a un médico cando aparezan os primeiros síntomas desagradables na zona epigástrica,
- organización dunha dieta adecuada e equilibrada,
- mantendo un estilo de vida saudable
- dar paseos nocturnos antes de durmir
- a exclusión de lanches nocturnos,
- A eliminación de gretas de fame e exceso de fame
- tratamento oportuno de todos os trastornos patolóxicos no tracto gastrointestinal.
Con todos os aspectos e recomendacións anteriores do médico, cada paciente poderá sentirse cheo de forza, saúde e vivir moitos anos máis felices.
Que dores son
A intensidade e natureza da dor na pancreatite depende do estadio da enfermidade, hora do día, plenitude do estómago.
Entón, as dores dores continuas perseguen unha persoa ao comezo dunha exacerbación. Por regra xeral, aparecen despois de comer, sen embargo, ás veces pode observar a aparición de espasmos pola noite.
Se o desenvolvemento da pancreatite coincidiu cunha exacerbación da úlcera péptica do duodeno, a natureza da dor cambia - vólvese cortar, arder, localizarse na zona do órgano enfermo e aparecer pola mañá. Esta patoloxía tamén se caracteriza pola aparición das chamadas dores de fame.
Ás veces, describindo unha condición a un médico, o paciente está perdido na determinación da localización de espasmos. Isto débese a que na pancreatite aguda o cadro clínico é moi borroso: a dor de cinta non só se pode sentir no abdome, senón tamén na parte inferior das costas. Moitas veces incluso os brazos e as pernas doen, aínda que é moi difícil para unha persoa afastada da medicina imaxinar como están conectadas as extremidades co páncreas. Só o médico pode descubrir a causa destas estrañas sensacións.
Onde están
Os espasmos máis graves con pancreatite ocorren na cavidade abdominal. Aquí é onde se atopa o páncreas inflamado. A dor esténdese por todo o abdome superior. A eles únenselles dor no estómago e no abdome inferior, moi a miúdo acoitelados no lado dereito. Estas desagradables sensacións acompañan o estadio inicial da pancreatite exacerbada.
Os alimentos mal dixeridos acumulados no intestino delgado irritan a mucosa intestinal e provocan o desenvolvemento do proceso inflamatorio. Hai unha forte disbacteriose, como resultado, unha persoa perde de súpeto peso. Os procesos que se producen no intestino causan moitas sensacións incómodas, entre as que predomina a dor.
Unha exacerbación da pancreatite pode provocar a aparición de edema do páncreas e dos seus condutos, como resultado da que se produce unha infracción de tecidos adxacentes ao órgano enfermo. Segundo as terminacións nerviosas que rodean o páncreas, o síndrome da dor esténdese a outras partes do corpo, especialmente a miúdo dando as costas e o perineo.
Anus
Cunha exacerbación da pancreatite, todo o proceso dixestivo é perturbado. Debido a un procesamento defectuoso dos alimentos, a inflamación ocorre nos intestinos inferiores e aparecen signos de diarrea ou estreñimiento. Hai dor - tanto no proceso de movemento intestinal coma despois, localizándose no ano. As sensacións son tan dolorosas que unha persoa involuntariamente comeza a frear o desexo de defecar, empeorando só a situación.
Hipocondrio
Dependendo de que parte do páncreas cobre o proceso inflamatorio, a dor pódese localizar á dereita ou á esquerda e, nalgúns casos, pódese dar ao peito.
Cando todo o páncreas está afectado, a dor capta toda a rexión epigástrica: un triángulo, cuxos vértices están situados no peito e ambos os hipocondrios. Sensacións similares obsérvanse cun ataque cardíaco, con todo, un médico experimentado pode determinar facilmente por palpación que este síndrome está asociado ao páncreas.
Se a dor só se sente á dereita, isto significa que a inflamación afectou a cabeza do páncreas e, se á esquerda, a cola.
Extremidades
As deficiencias no tracto gastrointestinal afectan o estado xeral da saúde humana. Con pancreatite, hai unha escaseza aguda de oligoelementos necesarios e vitaminas, o calcio e outros minerais importantes son lavados do corpo, o que resulta en artrite e artrose. Polo tanto, non se sorprenda se as articulacións do xeonllo ou do cóbado doen con pancreatite: este é o resultado da lenta destrución do tecido óseo.
A disfunción pancreática provoca unha intoxicación xeral do corpo. Os cambios patolóxicos que afectan os sistemas circulatorio e nervioso xorden debido a procesos putrefactivos que se producen no intestino e unha falta constante de nutrientes. É por esta razón que a gran maioría dos pacientes con pancreatite quéixanse de cambios bruscos na presión arterial e de xaquecas graves, cuxos ataques ás veces duran de dous a tres días.
Canto dura o ataque
A duración dos ataques de pancreatite, a súa intensidade e localización pode variar dependendo do grave que estea afectado o páncreas e cal das súas partes estea inflamada.A aparición de síntomas primarios prodúcese normalmente ao final dunha comida ou inmediatamente despois. Tal dor continúa case continuamente. O desenvolvemento de síntomas secundarios comeza 2 horas despois do momento en que comezou a exacerbación.
O primeiro signo da pancreatite aguda é a dor, normalmente localizada baixo a culler e o hipocondrio. Se a lesión afecta a toda a glándula, a dor convértese no cinto. Neste caso, a temperatura sube, obsérvase a taquicardia, diminúe a presión arterial. Quizais a aparición de falta de respiración e a desaparición de saliva, así como a secreción de sudor espeso e pegajoso. A pel facial pálase, adquire unha tonalidade gris e terriblemente. As características faciais están claramente afiadas. En formas especialmente graves da enfermidade, o paciente non aparece ruborizado aínda que despois do cesamento do ataque, prodúcese cianose.
Ademais destes signos, hai outros polos que un médico experimentado determinará inmediatamente a inflamación do páncreas:
- O abdome está inchado - isto débese á relaxación do tecido muscular da cavidade abdominal,
- Con presión lixeira no abdome, a tensión muscular non se produce ou é moi débil,
- Hai paresis dos intestinos e do estómago - os músculos responsables das súas contraccións non funcionan.

Nas primeiras etapas da pancreatite, o paciente pode experimentar fenómenos como cambios frecuentes no estreñimiento e diarrea. Na maioría das veces, tales cambios no estado do intestino prodúcense despois de beber alimentos alcohólicos, azedo, salados ou indixestos.
A natureza da dor na pancreatite
A pancreatite aguda caracterízase pola aparición de dor logo da exposición a un factor provocador do páncreas: comida picante, bebida ou droga. Ao principio, leves aumentan rapidamente as dores. O alivio non supón un cambio de postura ou un intento de levantarse e camiñar pola sala. Nin do lado, nin da posición fetal, nin na posición de medio sentado, inclinado cara atrás na almofada, faise máis doado. Se unha persoa tenta mentir sobre as súas costas, a dor converterase en completamente insoportable. A única posición na que o síndrome da dor é lixeiramente reducido está sentado, con inclinación cara adiante.
Por regra xeral, durante un ataque de pancreatite, os pacientes quéixanse de dor abdominal, máis precisamente, a súa parte superior, que corresponde á rexión epigástrica. As sensacións desagradables poden desprazarse cara ao hipocondrio esquerdo ou dereito. En poucas ocasións, pode producirse unha dor aguda detrás do esternón cun desprazamento esquerdo, cubrindo o brazo esquerdo, costas ou mandíbula inferior e, ás veces, todos ao mesmo tempo. Para distinguilo dun ataque de angina pectorais, requirirase a intuición e o coñecemento dun médico experimentado.
Na pancreatite crónica, a natureza da dor cambia. Vólvense periódicas, cólicas, de diversa intensidade, pero normalmente moi fortes, ás veces tanto que levan a trastornos mentais.
Un signo especialmente perigoso é a repentina desaparición da dor, especialmente se antes era extremadamente intensa. Isto suxire que a necrose do tecido pancreático xa comezou e o paciente necesita urxentemente unha intervención cirúrxica.
Primeiros auxilios
O primeiro ataque de pancreatite pode superar unha persoa de xeito inesperado cando está na casa, nunha festa ou no lugar de traballo. É moi importante que o propio paciente e a xente que o rodea non ceden ao pánico e fagan todo para aliviar o seu estado.
- Chame inmediatamente a unha ambulancia.
- Durante o ataque, o paciente necesita descanso completo, tanto físico como emocional. O mellor é levalo a unha habitación illada máis preto do baño e do aseo, restrinxindo o acceso a todos, agás o médico.
- As dores serán moito máis débiles na posición sentada, inclinándose cara adiante.
- A respiración superficial, en alternancia con períodos de atraso, axuda a aliviar a dor.
- O paciente non debe abandonar a persuasión de comer ou beber algo (un anaco de arenque en vinagre, un vaso de vodka, etc.), isto só empeorará o seu estado.
- Se o paciente está enfermo, pode tentar inducir o vómito polo poder da imaxinación: presentar unha gran tixola de grosor borsch de graxa ou un anaco descordado con crema de manteiga. Se isto non é suficiente, pode premer os dedos na raíz da lingua, e o alivio virá inmediatamente.
- Mesmo se a dor é moi grave, debes absterse de tomar analxésicos: a maioría deles só pode empeorar o estado do paciente e interferir no diagnóstico correcto.
- A inxección de papaverina, drotaverina ou non-shp axudará a aliviar un forte espasmo. De tomar comprimidos durante un ataque, o vómito só pode intensificarse.
- Nunca debes usar unha bolsa ou unha almofada de calefacción con xeo no estómago! O impacto do frío provocará un aumento do vasospasmo e un empeoramento da condición dos tecidos do órgano enfermo.
- Débese dar ao paciente moita auga sen gas, a temperatura ambiente, - un cuarto de cunca cada 30-45 minutos.
Como aliviar a dor rapidamente
Eliminar rapidamente a dor na pancreatite aguda usando:
- Novocaína,
- Ketanova
- Omnopona,
- Tramadola
- Fentanyl.
Ademais dos medicamentos para a dor, prescríbense antidepresivos, antipsicóticos e tranquilizantes para aliviar o estado emocional do paciente. A introdución de analxésicos combínase co uso de antibióticos, antiespasmódicos e outras drogas. Usadas de forma ampla, estas medidas axudan a aliviar o paciente da dor bastante rápido e alivian as condicións xerais.
O síndrome da dor derivado dunha exacerbación da pancreatite crónica pódese eliminar cos seguintes fármacos:
- Baralgin,
- Diclofenac,
- Ibuprofeno
- Metamizol
- Paracetamol.
Tamén se usan nos casos en que é necesario eliminar a dor durante a pancreatite crónica. A dosificación de cada fármaco é determinada polo médico, centrándose na idade do paciente e información sobre as enfermidades asociadas á inflamación do páncreas.
A dor farase moito máis débil e pronto desaparecerá completamente se o paciente segue unha dieta.
- O mellor remedio para a dor derivada dunha exacerbación é o xaxún. O paciente ten que absterse de comer durante tres días, consumindo só té débil e arrefriado cunha culler de mel e auga mineral sen gas. No cuarto día, podes comer un pouco - gachas de líquido, sopa de puré, leite desnatado.
- Está estrictamente prohibido usar varias tinturas para o alcol. Non só alivian a condición do paciente, senón que, pola contra, poden agravala debido ao efecto irritante do alcol no páncreas inflamado.
- O ioga e a medicina alternativa poden ser útiles, non obstante, deben usarse só logo de consulta co seu médico.
Dieta de pancreatite
Despois de que o paciente abandone o xaxún de tres días, debe seguir unha dieta estrita que exclúa completamente os alimentos fritos, graxos e picantes, unha gran cantidade de sal e especias.
- Cereais líquidos e semi-líquidos elaborados con auga ou leite sen graxa,
- Caldo de polo débil (para facelo máis apetecible, podes poñer un raio de eneldo cinco minutos antes do final da cocción)
- Pratos de carne de aves fervidas,
- Carne de souffle, albóndegas, chuletas de vapor,
- Peixe fervido
- Pratos de carne e peixe cocidos ao forno (sen codia crocante),
- Purés vexetais,
- Froitas doces asadas e purificadas
Recoméndase ao paciente que cumpra os principios da nutrición fraccionada: tomar comida en pequenas porcións varias veces ao día (4-6 máis un lanche antes de durmir).
O tratamento con pancreatite debe realizarse só baixo a supervisión dun médico: a inxestión incontrolada de medicamentos e medicamentos populares pode levar a unha deterioración da súa saúde.
Queridos lectores, a túa opinión é moi importante para nós, polo tanto, estaremos encantados de recordar como aliviar a dor da pancreatite nos comentarios, tamén será útil para outros usuarios do sitio.
"Levo vinte anos convivindo con pancreatite. Pero unha vez que, como rapaza de quince anos, despois de escoitar as sombrías predicións do médico sobre a inminente diabetes e a morte duns cinco anos despois, perdeu o corazón. Aínda que, quizais, non foi en balde que me intimidou así: tomei pastillas estrictamente previstas, sentei unha dieta estrita durante dous anos - só cereais líquidos en auga, sopas purificadas e - nas grandes vacacións - as cortadas de vapor. Perdeu dúas veces (desde a infancia era unha muller gorda). Tomou baralgin, drotaverina, bebeu moita auga mineral sen gas. Entón, por suposto, comezou a comer todo, pero aínda non tira graxa e frita. Un par de veces co paso dos anos apoderouse do páncreas, pero non chegou á hospitalización. Aínda non hai diabetes. "
"Se tes pancreatite, o principal non estar nervioso. Paga a pena preocuparse: é iso, agarde o ataque. O exceso de traballo tamén é prexudicial. Notei: permaneceré no traballo máis do normal; é mellor tomar inmediatamente unha nospochka ou unha pancreatina, se non, terás que sentarte nunha auga mineral durante tres días e tomar medicamentos graves durante un mes "
Pankreatite aguda
A base da pancreatite aguda é o proceso de auto-dixestión do propio tecido da glándula. Normalmente, as enzimas secretadas pola glándula están inactivas. Para activar as encimas inactivas, é necesaria unha cantidade suficiente de bile, que está presente no lumen do duodeno. Na pancreatite aguda por varias razóns, a activación precoz de enzimas prodúcese na propia glándula e non no intestino, o que leva a danos nos seus tecidos.
Procesos patolóxicos como un aumento da produción de zume de páncreas, unha violación da súa saída, un cambio na súa composición química provocaron pancreatite. Na maioría das veces, o desenvolvemento desta enfermidade é facilitado polo abuso de bebidas que conteñen alcohol, o abuso de alimentos graxos e fritos, lesións traumáticas do páncreas, enfermidades dos órganos dixestivos (fígado, tracto biliar, duodeno) e enfermidades do sistema vascular.
Independentemente do factor provocador, o desenvolvemento da pancreatite aguda prodúcese do mesmo xeito. Baixo a influencia agresiva das enzimas, o edema fórmase nos tecidos das glándulas. Se a enfermidade foi diagnosticada en tempo e se comezou a ter a terapia adecuada, o edema desaparece sen complicacións. Formas máis graves de patoloxía conducen á progresión do edema, á compresión dos vasos que alimentan a glándula e á formación de focos de necrose. Os focos de necrose poden ser pequenos ou totais, cando todo ou case todo o páncreas está necrótico. Un ataque de pancreatite aguda adoita desenvolverse de súpeto despois de comer ou beber alcol. Os seus principais síntomas inclúen:
- Dores graves na cintura no abdome superior. Os primeiros 1-3 días de dor son fortes, despois dos cales diminúen e fanse doridos
- Náuseas, vómitos
- Febre. Con pancreatite complicada, acompañada de supuración, a temperatura corporal pode subir ata os 38-39 ºC.
- Hinchazón, sensación de plenitude, feces soltas
- Disminución da presión arterial, palpitacións, mareos
Non é fácil diagnosticar a pancreatite aguda, especialmente nun momento inicial. É necesario un diagnóstico diferencial, que inclúe sangue, orina, ecografía abdominal, gastroscopia, radiografía abdominal.
Pankreatite crónica

O páncreas doe só en caso de mal funcionamento
A pancreatite crónica é unha inflamación crónica do páncreas. Pode ser primario, secundario e concomitante, desenvolvéndose no contexto doutras enfermidades do tracto gastrointestinal.A pancreatite aguda non tratada (nun 50-70% dos casos) pode pasar a unha forma crónica, cando os sitios de necrose se converten gradualmente en tecido cicatricial, substituíndo tecidos sans, pero a miúdo a pancreatite crónica desenvólvese gradualmente no fondo da colecistite crónica, colelitiasis, baixo a influencia de agudas e alimentos graxos, alcoholismo crónico, trastornos do sistema inmunitario, etc.
A medida que a enfermidade avanza, prodúcese un atraso na liberación de enzimas pancreáticas, deformación grave dos condutos, calcificación nos tecidos da glándula e acumulación de zume pancreático. Isto leva inevitablemente a deteriorar a función pancreática. Como resultado, a dixestión é interrompida, os mecanismos de produción e entrada de insulina no sangue son interrumpidos. Hai risco de desenvolver diabete.
A pancreatite crónica maniféstase por dores na rexión epigástrica, irradiando cara á esquerda, menos frecuentemente cara ao hipocondrio dereito, á rexión lumbar. A dor é dolorosa, dores, agravándose varias horas despois de comer e pola noite. A dor é de natureza constante, adoita darse baixo o omoplato esquerdo, na clavícula esquerda. A dor pode ser preocupante durante varias semanas e incluso meses, calmándose e agravándose por períodos. No período de exacerbacións da dor, faise o carácter da dor en forma aguda de pancreatite. Se converten no cinto, acompañados de vómitos, balonamentos.
O apetito por pancreatite crónica, por regra xeral, non sofre nin diminúe lixeiramente, pero por temor a provocar un novo ataque de dor, moitos pacientes néganse a comer. Polo tanto, moi a miúdo con esta enfermidade hai unha forte perda de peso.
A violación da función exocrina das glándulas leva a trastornos dixestivos, que se manifesta por estreñimiento, balonamento. Todo isto obsérvase no inicio da enfermidade, a medida que a pancreatite progresa, as feces fanse máis fluídas, aumenta a formación de gas e prodúcese cólicas intestinais.
Se non se trata, a pancreatite crónica pode ser complicada polo desenvolvemento de diabetes mellitus, ictericia, etc.
Cancro de páncreas
O cancro de páncreas é un neoplasia maligno que se desenvolve a partir das células do propio parénquima das glándulas. Esta é unha patoloxía bastante rara, que adoitan padecer os homes. Na maioría dos casos, o cancro é diagnosticado nas últimas etapas, polo que o prognóstico da enfermidade é extremadamente desfavorable.
As causas do desenvolvemento da enfermidade non se comprenden completamente, pero está demostrado que o seu desenvolvemento é provocado por:
- enfermidades (diabetes, quistes, pancreatite crónica)
- tabaquismo e abuso de alcol
- factores nutricionais (exceso de alimentos graxos e picantes na dieta)
O cadro clínico do cancro de páncreas depende da forma da patoloxía e da súa localización. Un síntoma característico é a dor que se produce como resultado do crecemento do tumor, a súa xerminación no tecido circundante e a compresión das terminacións nerviosas. A dor pode ser diferente: a dor pode ser pulsadora, opaca ou afiada, cortante, paroxística. Para os pacientes con diagnóstico de cancro avanzado de cancro, unha característica de "gancho" é característica: a dor aguda fai que o paciente se deita, dobrado, presionando unha almofada no seu estómago.
Debido ao crecente tumor, o conducto biliar común, o conducto páncreas, o lumen duodenal e a vena esplénica bloqueáronse. Isto leva a unha evacuación intempestiva e inferior da bile, un aumento da presión no conduto e o desenvolvemento de ictericia de natureza mecánica. A pel toma un ton verdoso, pelado, coceira. O traballo do corazón, do fígado, dos riles está perturbado, o sistema nervioso sofre, o estado do paciente empeora.
En relación coa intoxicación progresiva do corpo, aparecen síntomas como debilidade, letarxia, apatía e febre.Debido á dixestión e á absorción, así como á diminución do apetito, hai unha forte perda de peso.
É moi difícil diagnosticar o cancro de páncreas nas primeiras etapas, a pesar da dispoñibilidade de métodos de diagnóstico non invasivos. O tratamento na maioría dos casos realízase mediante un método operativo. Un requisito previo para a operación é a ausencia de metástases.
Tratamento de enfermidades pancreáticas

Os ataques de pancreatite deben ser tratados en modo estacionario
O tratamento da pancreatite aguda realízase estrictamente no departamento de cirurxía, os pacientes cunha forma grave da enfermidade e con complicacións colócanse na unidade de coidados intensivos. O tratamento realízase tanto por métodos conservadores coma cirúrxicos. Na pancreatite crónica, a decisión sobre a hospitalización depende da gravidade dos síntomas. O obxectivo principal da terapia é aliviar a dor, restaurar a función das glándulas e evitar o desenvolvemento de complicacións.
Para eliminar a dor, úsanse medicamentos para a dor non estupefacientes e non estupefacientes. A dose do fármaco administrado é seleccionada polo médico que asista dependendo do estado do paciente. Para o mesmo propósito, é recomendable o uso de encimas pancreáticas cun contido suficiente en lipase (Creon, Panzinorm) co uso simultáneo de inhibidores da bomba de protóns (Omeprazol, Pantoprazol). Isto permítelle protexer as enzimas da destrución baixo a influencia do zume gástrico e proporcionar descanso fisiolóxico do páncreas.
Na pancreatite aguda, así como cunha exacerbación da forma crónica de patoloxía, úsase terapia antimicrobiana. Normalmente úsanse antibióticos de amplo espectro (Ampicilina, Kefzol, Klaforan, etc.).
A fisioterapia é moi utilizada. Ten un efecto analxésico e antiinflamatorio. Por regra xeral, prescríbese durante o período de regresión da exacerbación. Na maioría das veces prescríbese electroforese dunha solución de novocaína, correntes diadinámicas, zumes modulados sinusoidais. A dieta especial destaca un papel importante no tratamento das enfermidades do páncreas. Sen nutrición médica, é case imposible curar a un paciente.
O principio principal da terapia dietética neste caso é o uso de alimentos que aforran o tracto dixestivo. Os primeiros 2-3 días ao paciente ten fame, só se permite beber, mentres que o volume diario de líquido é de polo menos 1,5 litros. Recoméndase beber auga mineral alcalina non carbonatada, caldos de rosa silvestre, té débil. En canto a condición do paciente comeza a mellorar, el é transferido primeiro a unha cantidade limitada e logo a unha boa alimentación. Debe comer en racións pequenas polo menos 5-6 veces ao día.
Recoméndase excluír alimentos da dieta que aumenten a carga no páncreas. Trátase de pan fresco, bollos, filloas fritas, pizza, carnes graxas, comidas, embutidos, carnes afumadas, caldos graxos e sopas, manteiga, margarina, té forte, café, bebidas carbonatadas. O alcol debe eliminarse completamente e fumar debe limitarse. A falta do efecto do tratamento conservador, realízase unha corrección cirúrxica da enfermidade. Os métodos de tratamento cirúrxico tamén se usan no desenvolvemento de complicacións, por exemplo, se a peritonite desenvolveu necrose pancreática (necrose do tecido da glándula), etc.
Neste caso realízase lavado abdominal (lavado peritoneal), eliminación do tecido da glándula destruída, eliminación da vesícula biliar, etc. A cirurxía do páncreas considérase moi difícil e, por desgraza, vai acompañada dunha elevada mortalidade. Por regra xeral, nin un só médico pode predicir con precisión o resultado dunha operación, polo tanto a intervención cirúrxica recorre a só como último recurso. Despois da recuperación, o paciente está baixo a supervisión dun médico.Varias veces ao ano, debe someterse a un exame médico, a cantidade de investigación necesaria é determinada polo médico, segundo a gravidade da enfermidade.
Despois dunha enfermidade, aconséllase que os pacientes se conformen co réxime de traballo e descanso, para absterse de beber alcol e fumar. Con remisión persistente, indícase o tratamento de spa.
O páncreas, por que non funciona mal, dirá material temático de vídeo:
As deficiencias no funcionamento do páncreas causan moitas molestias a unha persoa e interfiren na vida normal. A pancreatite é diagnosticada de forma aguda ou crónica. A dor con pancreatite pode alcanzar unha alta intensidade, van acompañadas de perda de apetito, perda de peso, incapacidade de sentarse normalmente, camiñar. É importante saber diagnosticar a pancreatite e poder facer fronte á dor na casa e nun hospital.
O mecanismo da dor na pancreatite
Os procesos inflamatorios e dexenerativos que se producen no páncreas denomínanse pancreatite. Os seguintes procesos que se producen no páncreas afectan o mecanismo de aparición de dor:
- Bloqueo (obstrución) do sistema ductal da glándula debido ao estancamento do zume pancreático e da bilis nos condutos. O estancamento prodúcese como resultado dun forte espasmo dos conductos da glándula, cambios de consistencia (maior viscosidade por abuso de alcol, envelenamento do corpo) do zume do páncreas ou debido á aparición de tumores, pedras, traballo do conduto (parásitos (vermes) nos condutos.
- Violación da microcirculación de tecidos. Cando se produce pancreatite, hai unha diminución do fluxo sanguíneo na glándula, cuxas células están mal fornecidas de sangue.
- Cambios distróficos no páncreas. Os tecidos son corroídos por encimas pancreáticas, que se acumulan en cantidades maiores do necesario.
- Procesos inflamatorios nos que se produce o inchazo dos tecidos e o estroma (estruturas) de apoio da glándula. Como resultado, prodúcese un aumento e inchazo do páncreas.
Factores provocadores
Os especialistas identifican moitas razóns para o inicio e progresión da pancreatite. Segundo as estatísticas, nun 30% dos pacientes non se pode determinar a causa da orixe da inflamación do páncreas. A pancreatite pode ser causada por:
- O consumo de alcol en doses excesivas. O alcol é unha das principais causas de pancreatite, xa que o consumo regular de bebidas de ferro deixa de funcionar normalmente, o que é extremadamente negativo para a saúde de todo o organismo.
- Erros na nutrición. Alimentos graxos, fritos e picantes, unha alimentación sistemática leva á produción excesiva de zume gástrico e danos á glándula.
- Anomalías no traballo da vesícula biliar (enfermidade da pedra biliar). O páncreas e a vesícula biliar teñen un conducto excretor común no duodeno. Se o conduto está bloqueado por pedras, prodúcese un estancamento da secreción dixestiva, o que provoca inflamacións ou destrución da glándula.
- Situacións estresantes, tensión nerviosa.
- Lesións, operacións abdominais, lesións do abdome, cavidade abdominal, nas que se pode danar a glándula pancreática.
- Diabetes mellitus.
- Trastornos hormonais.
- Infeccións (gripe, orellas, catarros, hepatite viral).
- Neoplasias no peritoneo.
- Predisposición hereditaria.
- Hipertensión arterial.
- Enfermidades inflamatorias do tracto gastrointestinal e duodeno. A gastrite, a duodenite, as úlceras poden afectar negativamente á liberación de zume intestinal.
- Os efectos negativos dos dispositivos médicos. Moitos medicamentos teñen antibióticos, hormonas e antiinflamatorios non esteroides que teñen un efecto negativo no páncreas e poden causar inflamacións.

A natureza e a localización da dor na pancreatite
As sensacións de dor na pancreatite son diferentes, teñen repetibilidade diaria e dependen da localización anatómica do foco - a área da lesión do páncreas (cabeza, corpo, cola), tipo de proceso inflamatorio. A natureza da dor con pancreatite é diferente:
Na pancreatite crónica, non hai unha localización clara da dor, pode ser de diversa intensidade, ocorrer periodicamente (tipo de calambres). A intensificación da dor prodúcese pola noite. Na inflamación crónica da glándula, a dor localízase en:
- abdome superior e medio,
- a rexión lumbar, en forma de cinto completo ou parcial - no lado esquerdo,
- zona traseira
- parte inferior do peito (zona da costela inferior).
Na pancreatite aguda, os pacientes senten unha dor intolerable, aguda, compresiva, aguda e de cinza, que se localiza en:
- abdome esquerdo
- cara atrás
- hipocondrio esquerdo,
- cavidade abdominal.
Como aliviar a dor na pancreatite aguda
A inflamación aguda do páncreas ocorre de súpeto, moitas veces o paciente ten que prestar primeiros auxilios no traballo ou na casa. A terapia desta forma de pancreatite realízase exclusivamente nun hospital baixo a supervisión dun médico. En caso de dor aguda, é necesario chamar a unha ambulancia e realizar as seguintes accións:
- Proporciona paz ao paciente, tanto físico (os movementos bruscos causan dor) como emocional.
- Elimina ou despregue a roupa que interfire coa respiración normal ou constrúe o estómago.
- Para reducir a dor, é necesario asentar o enfermo inclinando o corpo cara adiante ou recomendar situarse en posición de embrión.
- O paciente necesita beber cada cuarto de hora unha cuarta cunca de auga fervida ou auga mineral sen gas.
- O frío alivia a dor. Durante 10-15 minutos, podes poñer no teu estómago (na área da localización da dor) un quentador de xeo, bolsas xeadas con xel ou unha botella de auga xeada.
- Dálle ao paciente que tome un antiespasmódico - No-shpa, Papaverine ou Drotaverin, se é posible, inxección intramuscular cun destes medicamentos.
Só os médicos poden determinar o tipo de inflamación. Para non agravar a situación incluso antes da chegada dos médicos, nun ataque agudo, o enfermo está prohibido:
- Respire profundamente: intensifican a dor.
- Coma comida.
- Toma analxésicos (Spazmalgon, Analgin, Baralgin): atenuan a dor e poden evitar que os especialistas diagnostiquen correctamente a enfermidade.
- Tome preparados enzimáticos (Mezim, Creon, Festal), que poden empeorar a condición do paciente.
- Cando se vomita, non use solucións nin drogas para limpar o estómago.
- Quentar a rexión abdominal - isto pode levar a hinchazón e sepsis.
Tratamento hospitalario
Tras a hospitalización, para determinar os síntomas da pancreatite, ao paciente prescríbelle un diagnóstico, que inclúe:
- análise de sangue xeral
- Radiografía e ecografía do peritoneo,
- proba de sangue bioquímica,
- fibrogastroduodenoscopia (sondeo),
- laparoscopia
- tomografía computada.
Para aliviar a dor, os médicos poden prescribir analxésicos estupefacientes e, en casos graves, o esquema de anestesia complétase co nomeamento de antipsicóticos, antiespasmódicos, antibióticos, tranquilizantes e antidepresivos. Os analxésicos máis comúns:
A terapia para a pancreatite aguda está seleccionada individualmente para cada paciente. Ademais de tomar medicamentos, o paciente debe seguir unha dieta estrita. Os primeiros días despois do hospital, os médicos prescriben:
- Descanso na cama. Saír da cama e moverse debe ser gradual, logo do permiso do médico.
- Fame: a súa duración é determinada por un especialista, despois do final da dieta, expándese gradualmente.

Terapia para a dor na pancreatite crónica
O tratamento da inflamación crónica está dirixido a desintoxicar o corpo, eliminar a dor, aliviar o proceso inflamatorio e normalizar a dixestión.Despois dun exame completo do peritoneo e en presenza de resultados da proba, un gastroenterólogo para cada paciente desenvolve individualmente un réxime de tratamento que inclúe o uso de medicamentos, preparados antienzimáticos, vitaminas e dieta. Dos medicamentos, os médicos prescriben:
- Inhibidores de secreción de páncreas: úsanse para a inhibición temporal (parada) da glándula. Entre as drogas deste grupo inclúense Gordoks, Kontrikal, Kontriven, Aprokal. Estes medicamentos:
- ralentiza o funcionamento da protease dos elementos celulares e do plasma sanguíneo,
- previr a necrose pancreática,
- reduce o sistema quinina-kallikreinovoy (KKS).
- A droga hormonal Somatostatina ou os seus análogos (Octreotide) - usada para reducir a dor na pancreatite crónica, suprime a secreción de serotonina na glándula.
- Os medicamentos encimáticos (Panzinorm, Mezim, Festal, Pancurmen, Creon, Encistal Pancreatin) - teñen os seguintes efectos sobre o estado de saúde do paciente:
- facilitar o proceso de procesamento de alimentos,
- reduce a intensidade da dor
- normalizar o traballo e reducir a carga no páncreas,
- contribuír á correcta absorción de substancias orgánicas.
- Os bloqueadores dos receptores de histamina H2 (Famotidina, Nizatidina, Cimetidina) - están deseñados para inhibir a secreción na glándula pancreática inhibindo a produción de ácido clorhídrico nos intestinos.
- Bloqueantes (inhibidores) da bomba de protóns - Ezokar, Omeoprazol, Rabeprazol. O principal obxectivo destes fármacos é asegurar a inhibición da liberación de ácido clorhídrico bloqueando a bomba de protóns nas células parietales.
- Medicamentos diuréticos - Diakarb, Triampur, Furosemida.
- Os antihistamínicos (Pipolfen, Suprastin, Peritol, Diphenhydramine) - prescríbense para reducir o inchazo do tecido da glándula.
- Os antiácidos (Fosfalugel, Palmagel, Maalox, Altacid) - están deseñados para neutralizar o ácido clorhídrico, que é secretado polo estómago.
- Os antiespasmódicos (Drotaverin, Papaverine, Eufillin, No-shpa, Riabal, Spazmolin) - prescritos para o alivio da dor.
- Medicamentos antibacterianos (Amoxilav, Azitromicina, Abactal, Sumamed) - usados para eliminar a microflora bacteriana, que pode causar infección. Os antibióticos destruen por completo toda a microflora no intestino, polo que se usan en combinación con probióticos (Linex).
- Colinolíticos: clorozina, metacina, platifilina, antópito. Os medicamentos deste grupo normalizan a función dixestiva.
- Medicamentos antisecretores - Omeprazol, Lansoprazol, Omez. Os medicamentos reducen significativamente a dor, inhiben a secreción de ácido clorhídrico e reducen os procesos inflamatorios.

Como e onde doe a pancreatite crónica?
Con inflamación crónica do órgano, pode producirse dor nas costas, xa que o páncreas irradia toda a cavidade abdominal.
Se se observa inflamación na cabeza do órgano, entón doe no hipocondrio dereito. Os síntomas desagradables poden ocorrer baixo o hipocondrio dereito, na ingle, nas costas ou en todo o peritoneo. A súa localización non sempre se nota nun momento. Por si mesmos, os signos de inflamación son dores, cortes ou costuras. Todo depende do que estea inflamado no páncreas. Ás veces unha persoa non é capaz de transferir estes signos de pancreatite crónica.
Cun corpo inflamado do páncreas, a dor aparece baixo o foso do estómago. Con inflamación da cola do órgano, prodúcense síntomas desagradables no peritoneo e no hipocondrio esquerdo.
Na maioría das veces, a localización dos síntomas da pancreatite é tan incomprensible que é difícil para unha persoa determinar onde doe exactamente.
Característica da dor
A natureza e a localización da dor na pancreatite pode considerarse individual, pero, por outra banda, dependen do curso do proceso inflamatorio. Na pancreatite aguda, a dor ocorre inmediatamente despois de comer un alimento irritante.Coa progresión de trastornos patolóxicos, a dor con pancreatite aumenta gradualmente.
 O paciente precipítase en buscas sen éxito dunha pose facilitadora. Non obstante, na maioría dos casos, nin a pose do "embrión" (patas elevadas ao estómago), nin a posición lateral, nin a posición de medio sentado non dan un alivio esperado. En posición supina, obsérvanse síntomas de dor máis pronunciados.
O paciente precipítase en buscas sen éxito dunha pose facilitadora. Non obstante, na maioría dos casos, nin a pose do "embrión" (patas elevadas ao estómago), nin a posición lateral, nin a posición de medio sentado non dan un alivio esperado. En posición supina, obsérvanse síntomas de dor máis pronunciados.
Moitas veces, a dor con pancreatite localízase no abdome superior. Esta é normalmente a parte epigástrica, pero ás veces a dor pode desprazarse cara ao hipocondrio esquerdo ou dereito. Ocasionalmente, a dor na pancreatite aguda aseméllase á dor característica da angina pectorais.
Maniféstanse por cocción, queimando síntomas desagradables no esterno, estendéndose ao lado esquerdo da parte traseira, á esquerda da mandíbula inferior ou ao brazo. A pancreatite crónica maniféstase no feito de que a dor non ten unha localización clara. Poden ser diferentes de intensidade:
- Na rexión lumbar en forma de cinto completo ou medio cinto esquerdo.
- Na zona traseira sen estenderse por zonas próximas.
- Na zona da parte inferior do esterno (na rexión das costelas inferiores).
- No abdome medio ou superior.
A maioría dos pacientes con pancreatite crónica observan a frecuencia da dor que se produce, noutras palabras, dun tipo de calambres. Con pancreatite, a dor pode ser de diversa intensidade. Pero a maioría das veces é tan elevado que incluso poden producirse trastornos mentais.
Preste atención! A dor na pancreatite crónica está directamente relacionada co uso de alimentos graxos, picantes ou fritos e alcol. Os primeiros signos de dor obsérvanse media hora despois de comer.
A dor ao úlcera, é dicir, a dor no estómago baleiro é moi rara. Ás veces, despois de períodos de mellora, ocorren intervalos de dor aumentado.
Se a dor desapareceu, isto non sempre é motivo de alegría. Isto é especialmente certo en situacións nas que a dor era moi grave. A súa súbita desaparición indica que a necrose se desenvolve na maioría dos tecidos.
Alivio da dor hospitalaria
En caso de pancreatite grave, o paciente debe ser hospitalizado de urxencia nun hospital. Para aliviar a dor no hospital, pódense usar analxésicos estupefacientes. Cales son máis comúns para a pancreatite aguda? Máis frecuentemente usado:
En situacións especialmente agravadas, os analxésicos estupefacientes combínanse con tranquilizantes, antidepresivos e antipsicóticos. Estas drogas aumentan a acción do outro.