Parto e embarazo con diabetes mellitus tipo I e II
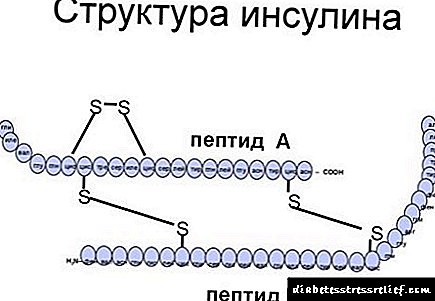
A diabetes durante o embarazo pode desenvolverse se a insulina (unha hormona do páncreas) se produce en cantidades insuficientes.
Ao mesmo tempo, o corpo da muller necesita traballar dous para proporcionar insulina tanto a ela coma ao neno. Se a función do páncreas é insuficiente, entón o nivel de azucre no sangue non está regulado e pode elevarse por encima do normal. Neste caso, falan de diabetes mellitus xestacional de mulleres embarazadas.
Se os médicos poden facer un diagnóstico a tempo, o aumento do azucre non terá efectos negativos no feto e no corpo da propia muller. Por iso, ante a primeira sospeita do desenvolvemento dunha enfermidade de calquera tipo, é necesario seguir estrictamente todas as recomendacións do médico. Por regra xeral, despois do nacemento dun neno, esa diabetes desaparece. Aínda que ao mesmo tempo, a metade das nais expectantes arriscan a padecer este problema nos embarazos posteriores.
Diabetes embarazadas: Datas sen cambios
Diabetes gestacional e embarazo, este problema pode comezar nun período de 16 a 20 semanas. Isto non pode suceder antes, porque a placenta aínda non está totalmente formada. Na segunda metade do embarazo, a placenta comeza a producir lactóxeno e estriol.
O obxectivo principal destas hormonas é contribuír ao bo desenvolvemento do feto, que non afectará o parto, pero tamén teñen un efecto antiinsulina. No mesmo período aumenta o nivel de hormonas que contribúen ao desenvolvemento da diabetes tipo 2 (cortisol, estróxenos, proxesterona) no corpo feminino.
 Todo isto agrávase no feito de que as mulleres embarazadas a miúdo non se volven tan activas como antes, móvense menos, comezan a abusar de alimentos con alto contido calórico, o seu peso aumenta rapidamente, o que interferirá algo cos hándodos normais.
Todo isto agrávase no feito de que as mulleres embarazadas a miúdo non se volven tan activas como antes, móvense menos, comezan a abusar de alimentos con alto contido calórico, o seu peso aumenta rapidamente, o que interferirá algo cos hándodos normais.
Todos estes factores provocan un aumento da resistencia á insulina. É dicir, a insulina deixa de exercer a súa influencia, o nivel de glicosa no sangue está mal controlado. En persoas saudables, este momento adverso compensa con reservas adecuadas de insulina propia. Pero, por desgraza, non todas as mulleres conseguen deter a progresión da enfermidade.
Os seguintes sinais de advertencia indican diabetes tipo 2 en mulleres embarazadas:
- - aumento do desexo de ouriñar e aumento da urina diaria,
- - sensación constante de sede
- - perda de peso por perda de apetito,
- - aumento da fatiga.
Normalmente, estes síntomas non se dan a debida atención e esta condición explícase polo propio embarazo. Polo tanto, os médicos, por regra xeral, non son conscientes dos cambios iniciados. Pero é importante recordar que o alto contido en azucre está cheo de graves consecuencias, incluíndo:
- - desenvolvemento da xestose (aumenta a presión sanguínea, aparece inchazo, a proteína atópase na urina),
- - polihidramnios,
- - trastornos nos vasos (retinopatía, nefropatía, neuropatía),
- - violación da circulación sanguínea na cadea nai - placenta - feto, que resulta en insuficiencia fetoplacental e - hipoxia fetal,
- - morte fetal no útero,
- - exacerbación de infeccións do tracto xenital.
Cal é o perigo da diabetes tipo 1 e tipo 2 para o feto?
A diabetes mellitus e o embarazo son perigosos porque coa enfermidade aumenta a probabilidade de malformacións fetales. Isto é consecuencia do feito de que o neno come glicosa da nai, pero non recibe suficiente insulina e o seu páncreas aínda non está desenvolvido.
Un estado constante de hiperglicemia leva a unha falta de enerxía, como resultado, os órganos e sistemas do bebé non nacido desenvolven incorrectamente. No segundo trimestre, o feto comeza a desenvolver o seu propio páncreas, que ten que usar a glicosa non só no corpo do neno, senón tamén para normalizar o nivel de azucre na futura nai.
Como resultado disto, a insulina prodúcese en cantidades moi grandes, o que leva á hiperinsulinemia. Este proceso pode causar hipoglucemia no recentemente nado (porque o páncreas da nai está acostumado a funcionar durante dous anos), insuficiencia respiratoria e asfixia. Os azucres altos e baixos son perigosos para o feto.
As repeticións frecuentes de hipoglucemia poden perturbar o desenvolvemento neuropsiquiátrico do neno. Se non se compensa a diabetes tipo 1 en mulleres embarazadas no segundo trimestre, isto pode provocar o esgotamento das células do feto, hipoinsulinemia e, como resultado, inhibirase o crecemento intrauterino do bebé.
Se hai demasiada glicosa no corpo do neno, entón converterase gradualmente en graxa. Tales nenos poden chegar a pesar 5-6 kg e, ao moverse pola canle de nacemento, o seu húmero pode ser danado, así como outras lesións. Ao mesmo tempo, a pesar do gran peso e altura, os médicos estiman que estes nenos son inmaturos segundo algúns indicadores.
Detección de diabetes gestacional en mulleres embarazadas
As mulleres embarazadas teñen unha tendencia a aumentar o azucre no sangue despois de comer. Isto débese á absorción acelerada de hidratos de carbono e a prolongación da absorción de alimentos. A base destes procesos é unha diminución da actividade do sistema dixestivo.
Na primeira visita á clínica prenatal, o médico determina se a muller embarazada está en risco de desenvolver diabete xestacional. Cada muller con factores de risco está probada para a tolerancia á glicosa. Se o resultado é negativo, a xestión do embarazo realízase como de costume, e o paciente debería someterse a unha segunda proba ás 24-28 semanas.
 Un resultado positivo obriga ao médico a liderar unha muller embarazada, dada a patoloxía en forma de diabetes mellitus de calquera tipo. Se non se identificaron factores de risco na primeira visita, entón hai que programar unha proba de detección de tolerancia á glicosa durante as semanas 24 ao 28. Este estudo leva moita información, aínda que moi sinxela. A noite anterior, unha muller pode comer alimentos cun contido en carbohidratos de 30-50 g. A proba realízase pola mañá, cando o tempo do xexún nocturno chega ás 8 - 14 horas.
Un resultado positivo obriga ao médico a liderar unha muller embarazada, dada a patoloxía en forma de diabetes mellitus de calquera tipo. Se non se identificaron factores de risco na primeira visita, entón hai que programar unha proba de detección de tolerancia á glicosa durante as semanas 24 ao 28. Este estudo leva moita información, aínda que moi sinxela. A noite anterior, unha muller pode comer alimentos cun contido en carbohidratos de 30-50 g. A proba realízase pola mañá, cando o tempo do xexún nocturno chega ás 8 - 14 horas.
Durante este período, só beber auga. Pola mañá, tomar un estómago baleiro, tomar sangue venoso para a súa análise e determinar inmediatamente o nivel de azucre. Se o resultado é característico dun diagnóstico de diabetes gestacional, a proba detense. Se a glicemia é normal ou prexudicada no estómago baleiro, a muller dáselle unha bebida que conteña cinco gramos de glicosa e 250 ml de auga durante cinco minutos. A inxestión de líquidos é o comezo das probas. Despois de 2 horas, tómase de novo unha proba de sangue venosa, durante este período o nivel de glicosa non debería ser superior a 7,8 mmol / litro.
Se unha mostraxe de sangue determina glicemia maior de 11,1 mmol / litro en vasos capilares (do dedo) ou en sangue venoso durante todo o día, esta é a base para o diagnóstico da diabetes gestacional e non precisa confirmación adicional. O mesmo pódese dicir para a glicemia en xaxún de máis de 7 mmol / litro en sangue venoso e máis de 6 mmol / litro en sangue obtida dun dedo.
Medidas de tratamento para a diabetes embarazada
Moitas veces conséguese unha compensación pola diabetes gestacional seguindo unha dieta. Pero ao mesmo tempo, o valor enerxético dos produtos non se pode reducir drasticamente. Comera correctamente a miúdo e en pequenas porcións, de cinco a seis veces ao día, facendo lanches entre o almorzo, o xantar e a cea.
 A dieta non debe conter carbohidratos facilmente digeribles (doces, pastelería), porque conducen a un forte aumento do azucre no sangue. Tamén é necesario reducir o consumo de alimentos graxos (manteiga, nata, carnes graxas), porque coa falta de insulina, as graxas convértense en corpos de cetonas, o que orixina a intoxicación do corpo. Asegúrese de incluír na dieta froitas frescas (excepto bananas, uvas e melóns), herbas e verduras.
A dieta non debe conter carbohidratos facilmente digeribles (doces, pastelería), porque conducen a un forte aumento do azucre no sangue. Tamén é necesario reducir o consumo de alimentos graxos (manteiga, nata, carnes graxas), porque coa falta de insulina, as graxas convértense en corpos de cetonas, o que orixina a intoxicación do corpo. Asegúrese de incluír na dieta froitas frescas (excepto bananas, uvas e melóns), herbas e verduras.
Está moi ben se unha muller ten un glucómetro na casa e pode medir ela mesma o nivel de glicosa. Neste caso, a dose de insulina pódese axustar de xeito independente dependendo da concentración de azucre durante un período de tempo determinado. Se, seguindo unha dieta, non se produce unha diminución do azucre no sangue, os médicos prescriben terapia con insulina.
Non se usan pílulas para reducir o azucre nestes casos, xa que teñen un efecto negativo sobre o feto. Para elixir a dose adecuada de insulina, unha muller debe ser hospitalizada no departamento de endocrinoloxía. E todo isto pódese evitar se se toman medidas oportunas para previr a diabetes.
O parto en diabetes tipo 1
Se unha muller está diagnosticada de diabetes gestacional, entón o parto natural non será superior a 38 semanas. O principal é controlar constantemente o estado da muller embarazada.
O neno neste caso tolera tamén o parto fisiolóxico. Se durante o embarazo unha muller foi tratada con insulina, o endocrinólogo despois do parto decidirá se continúa usando estes medicamentos ou non. O control da glicemia debe continuar no período posparto.
Unha cesárea, que substitúe ao parto, realízase só se hai indicios obstétricos, como a hipoxia e o atraso grave do crecemento fetal, así como o gran tamaño do bebé, a estreita pelve da nai ou calquera complicación.
O bebé naceu
O máis marabilloso que unha nai pode facer polo seu bebé unha vez que pasou o nacemento é amamantalo. O leite materno contén todos os nutrientes necesarios que axudan ao neno a crecer e desenvolverse, formando a súa inmunidade. A nai tamén pode usar a lactación materna para unha comunicación adicional co bebé. Por iso, ten que tentar manter a lactación e alimentar ao bebé con leite materno o maior tempo posible.
Un endocrinólogo debe recomendar unha dosificación de insulina, así como unha dieta para o período de lactación. Na práctica, observouse que a lactación materna pode levar a unha forte caída dos niveis de azucre (hipoglucemia). Para evitar que isto suceda, antes de alimentarse, a mamá debería beber un vaso de leite.
Se unha muller tiña diabetes gestacional, non máis tarde de 6 semanas despois do parto, é necesario facer unha análise e determinar o nivel de glicosa no sangue no estómago baleiro, así como facer unha proba de tolerancia á glicosa (resistencia). Isto permítelle avaliar o curso do metabolismo dos carbohidratos e, se é necesario, modificar a dieta.
Dado que existe o risco de seguir desenvolvendo a diabetes tipo 2, hai que examinar unha muller despois do parto durante varios anos. Unha vez en 2 a 3 anos necesitas realizar unha proba de tolerancia e facer unha análise do azucre en xaxún. Se se detecta unha violación de tolerancia, o exame debe facerse anualmente. O próximo embarazo pode planificarse en aproximadamente un ano e medio e asegúrese de prepararse con coidado para a concepción.
Accións anticipadas á diabetes embarazada
 É necesario abandonar o uso de azucre refinado, excluír os alimentos salgados e graxos. Asegúrese de incluír a fibra en forma de farelo, microcelulosa, pectina no menú. Debe moverse moito, todos os días polo menos 2 horas para camiñar ao fresco. Se alguén de parentes próximos ten diabete ou se a muller ten preto de 40 anos, dúas veces ao ano necesitas medir a glicosa 2 horas despois de comer.
É necesario abandonar o uso de azucre refinado, excluír os alimentos salgados e graxos. Asegúrese de incluír a fibra en forma de farelo, microcelulosa, pectina no menú. Debe moverse moito, todos os días polo menos 2 horas para camiñar ao fresco. Se alguén de parentes próximos ten diabete ou se a muller ten preto de 40 anos, dúas veces ao ano necesitas medir a glicosa 2 horas despois de comer.
A norma de azucre no sangue nas mulleres embarazadas tomadas do dedo (capilar) é de 4 a 5,2 mmol / litro no estómago baleiro e non superior a 6,7 mmol / litro dúas horas despois da comida.
Factores de risco de embarazo para a diabetes:
- - unha muller embarazada de máis de 40 anos,
- - os parentes próximos teñen diabetes. Se un dos pais sofre a enfermidade, o risco duplícase, se os dous están enfermos - tres veces,
- - unha muller pertence a unha raza non branca,
- - IMC (índice de masa corporal) antes do embarazo por encima dos 25 anos
- - o peso corporal aumenta nun contexto de sobrepeso,
- - fumar
- - o peso dun neno anteriormente superior a 4,5 kg;
- - embarazos previos remataron por morte fetal por motivos descoñecidos.
Dieta para diabetes tipo 2
Como os primeiros pratos, as sopas de verduras, lácteos e peixes son adecuadas. A sopa de repolo e o borsch só se poden consumir vexetarianos ou nun caldo débil.
Segundos platos: polo, peixe con baixo contido de graxa, cordeiro e carne con pouca graxa. Os vexetais son axeitados para calquera e en calquera cantidade.
Asegúrese de usar produtos lácteos fermentados (kefir, crema agria, iogur, queixo cottage).
Como aperitivo, pode empregar peixe fervido ou xelado, xamón baixo en graxa, pasta caseira sen adición de aceite, queixo azul ou queixo de Adyghe.
Das bebidas, pode tomar té con leite, auga mineral, infusión de rosehip.
O pan debe ser diabético de fariña grosa de centeo. As froitas e as bagas e a marmelada en sacarina son adecuadas para os doces.