A diabetes tipo 2 e cal é a súa característica
Diabetes mellitus tipo 2 (outro nome é diabetes non dependente da insulina) ou diabetes II, É unha enfermidade metabólica caracterizada por hiperglicemia crónica, que se desenvolve como resultado da secreción de insulina deteriorada ou anormalidades na interacción da insulina coas células do tecido. Noutras palabras, a peculiaridade da diabetes mellitus tipo 2 é a absorción normal de azucre do intestino no caso de que se viola a transición do azucre do sangue a outras células do corpo.
Na maioría das veces, a diabetes tipo 2 desenvólvese despois dos 40 anos en persoas obesas e supón preto do 90% dos casos de todo tipo de diabetes. Avanza lentamente, en poucos casos vai acompañado de cetoacidosis: unha violación do metabolismo dos carbohidratos causada pola deficiencia de insulina e que se manifesta baixo a forma dun alto contido en glucosa e cetonas.
Causas da diabetes non dependente da insulina
DM II é unha enfermidade hereditaria. O número predominante de persoas con este tipo de enfermidades ten sobrepeso. Polo tanto, a obesidade é un factor de risco importante para o desenvolvemento de diabetes tipo 2.
 Outros factores de risco inclúen:
Outros factores de risco inclúen:
- Etnia (por exemplo, a enfermidade é máis común entre afroamericanos),
- Estilo de vida sedentario
- Dieta inadecuada, rica en hidratos de carbono refinados e baixa en fibra e en fibras grosas,
- A presenza de hipertensión arterial, i.e. alta presión
- A presenza de enfermidades cardiovasculares.
Ademais, pertencen ao grupo de risco as mulleres con ovario poliquístico e as que deron a luz a un neno que pesaba máis de 4 quilogramos.
Síntomas da diabetes tipo 2
Para a diabetes II, son característicos os seguintes procesos internos:
- Glicosa demasiado alta no sangue, o que leva ao desenvolvemento de diurese osmótica, i.e. perda excesiva polos riles de auga e sales. Isto provoca deshidratación (deshidratación) e o desenvolvemento dunha deficiencia de catións de potasio, sodio, magnesio, calcio e anións de cloro, bicarbonato e fosfato.
- Capacidade reducida dos tecidos para capturar e procesar (utilizar) glicosa.
- Aumento da mobilización doutras fontes de enerxía alternativas (aminoácidos, ácidos graxos libres, etc.).
O nivel de glicosa está determinado por unha proba de sangue bioquímica, máis detalles aquí.
No exterior, estes procesos patolóxicos maniféstanse baixo os seguintes síntomas:
- Membranas secas, con intensa sede, incluso con bebidas pesadas,
- Debilidade xeral e muscular e aumento da fatiga,
- Arritmias cardiacas frecuentes,
- Poliuria: micción frecuente e profusa,
- Twitching muscular
- Coceira na pel
- Cura curada de feridas,
- Desviacións do peso corporal normal: obesidade / perda de peso,
- Enfermidades infecciosas frecuentes
- Discapacidade visual, etc.
Diagnóstico de diabetes non dependente da insulina
O problema de facer un diagnóstico sobre a base destes síntomas é que no caso da diabetes tipo II, os síntomas enumerados están expresados en distintos graos, aparecen de forma irregular e desigual e ás veces desaparecen completamente. É por iso que a análise de sangue de laboratorio, que detecta os niveis de azucre no sangue, medida en milimoles por litro (mmol / l), ten especial importancia no diagnóstico da diabetes tipo II. O sangue capilar tómase nun estómago baleiro para a súa análise e, a continuación, dúas horas despois da comida.
Nunha persoa sa, o nivel normal de azucre é igual a un volume de 3,5-5 mmol / L. 2 horas despois da comida, o nivel normal de azucre ascende ata 7-7,8 mmol / L.
Se estas cifras, respectivamente, superan os 6,1 mmol / l e máis de 11,1 mmol / l, xa podemos falar do diagnóstico da diabetes mellitus tipo 2. A confirmación disto tamén pode ser o contido de azucre na orina.
Diabetes tipo 2
O segundo tipo considérase unha forma máis leve de diabetes que o 1º tipo: os seus síntomas son menos pronunciados e dan ao paciente menos molestias e sufrimentos. Pero ignorar incluso síntomas implícitos, esperando que a enfermidade "se vaia por si mesma", é extremadamente imprudente e simplemente inaceptable. Por desgraza, a medicina aínda non pode curar a diabetes mellitus II, pero a diabetes pódese controlar vivindo con ela toda a vida.
A clave para unha vida plena en diabetes é o control minucioso dos niveis de azucre no sangue. Non obstante, é imposible tomar probas de laboratorio varias veces ao día. Os glucómetros portátiles, por exemplo, OneTouch Select, sairán ao rescate. É compacto, é fácil levar contigo e comprobar o seu nivel de glicosa cando sexa necesario. Facilita a verificación da interface en ruso, marca antes e despois das comidas. O dispositivo é moi sinxelo de usar, pero difire na precisión da medida. Usando un glucómetro portátil, pode manter a enfermidade baixo control.
O réxime de tratamento da diabetes non insulina depende do estadio de desenvolvemento da enfermidade. Así, na fase I, ao paciente móstrase unha dieta, redución do estrés, actividade física moderada (camiñar ao aire libre, andar en bicicleta, nadar), xa que incluso unha leve perda de peso nesta fase pode normalizar o metabolismo dos carbohidratos no corpo e a síntese de glicosa en o fígado.
O cumprimento dunha dieta para a diabetes II implica:
- nutrición equilibrada fraccionada (5-6 comidas ao día), segundo o horario e en pequenas porcións,
- restrición ao uso de hidratos de carbono, proteínas e graxas saturadas sinxelas e facilmente digeribles, así como sal e alcohol,
- aumento da dieta rica en fibra de alimentos, vitaminas e outros oligoelementos necesarios para o organismo (incluída a inxestión de multivitaminas para comprimidos),
- en caso de exceso de peso, unha dieta baixa en calor (ata 1800 kcal por día).
O único medicamento usado xa na primeira etapa da enfermidade é a metformina. Nas fases II e III, a dieta e a actividade física combínanse con tomar medicamentos que non conteñan insulina. Entre os medicamentos empregados no tratamento da diabetes non dependente da insulina distínguense os seguintes grupos:
- Os preparados de sulfonilurea (CM) de segunda xeración (clorpropamida, tolbutamida, glimepirida, glibenclamida, etc.) estimulan a secreción de insulina no páncreas e reducen a resistencia dos tecidos periféricos (fígado, tecido muscular, tecido adiposo) á hormona.
- Preparativos do grupo biguanida: hoxe só é metformina. Reduce a síntese de glicosa no fígado e a súa absorción no intestino, aumenta a absorción de azucre por parte das células e aumenta a sensibilidade dos tecidos aos efectos da insulina. Principalmente, o metfomin prescríbese a pacientes diabéticos obesos que teñen varios tipos de dificultades para perder peso.
- Os derivados da tiazolidinona (rosiglitazona, troglitazona) aumentan a actividade dos receptores de insulina e reducen así os niveis de glicosa, normalizando o perfil lipídico.
- Os inhibidores da alfa-glucosidasa (miglitol, acarbose) perturban a absorción de carbohidratos no tracto dixestivo, reducindo así a hiperglicemia e a necesidade de insulina que se produce despois de comer.
- Os inhibidores da dipeptidil peptidiasis 4 (vildagliptin, sitagliptin) aumentan a sensibilidade á glicosa nas células β pancreáticas, mellorando así a secreción de insulina dependente da glicosa.
- As incretinas (péptido-1 como glucagón ou GLP-1) conducen a un aumento da secreción de insulina dependente da glicosa, mellora da función das células β e supresión do aumento da secreción de glucagón.
O tratamento con drogas comeza coa monoterapia (tomar 1 fármaco) e logo combínase, é dicir, incluíndo a administración simultánea de 2 ou máis fármacos que reducen o azucre.
En caso de complicacións, o tratamento combinado complétase con tratamento con insulina. A súa introdución é unha especie de alternativa ao traballo do páncreas, que normalmente debería determinar o nivel de azucre contido no sangue e segregar a cantidade adecuada de insulina.
A insulina é inxectada no corpo como unha inxección de forma subcutánea, xa que a inxestión de insulina por vía oral (a través da boca) levará á destrución da droga polo zume gástrico.
É máis difícil compensar esa capacidade do páncreas como a liberación oportuna de insulina, é dicir. no momento adecuado. Por iso, é extremadamente importante que a paciente poida combinar, coordinar comidas e inxeccións de xeito que o nivel de azucre se manteña normalmente, evitando a hiperglicemia, é dicir. azucre no sangue elevado e hipoglucemia: o seu baixo contido.
Complicacións da diabetes non dependente da insulina
A diabetes mellitus non compensada que pasa desapercibida polo paciente pode afectar gradualmente negativamente ao seu estado de saúde e, finalmente, levar a complicacións graves - as chamadas "complicacións tardiais da diabetes" que se desenvolven varios anos despois. Un paciente con este tipo de diabete aumenta significativamente o risco de ataque cardíaco e accidente vascular cerebral, a circulación sanguínea e o metabolismo da graxa son alteradas, obsérvase hipertensión, pérdese a sensibilidade nas extremidades inferiores, os órganos da visión e os riles son afectados, etc.
Distínguense as seguintes complicacións da diabetes mellitus tipo 2:
- Microangiopatía diabética - danos nas paredes dos pequenos vasos sanguíneos: permeabilidade deteriorada, maior fraxilidade, tendencia a formar coágulos sanguíneos e desenvolvemento de aterosclerose vascular.
- Macroangiopatía diabética - danos nas paredes dos grandes vasos sanguíneos.
- Polineuropatía diabética - trastornos do sistema nervioso asociados á micropatía: polineurite do nervio periférico, paresis, parálise, etc.
- A artropatía diabética é unha "crise" nas articulacións, dor nelas, limitación da mobilidade, diminución do volume de líquido sinovial, aumentar a súa viscosidade.
- A oftalmopatía diabética é un desenvolvemento temperán da catarata, é dicir. enturbiamento da lente.
- A retinopatía diabética é unha lesión non inflamatoria da retina do ollo, etc.
- Nefropatía diabética - dano renal, manifestado en presenza de células de sangue e proteínas na urina, en casos graves - acompañado de glomerulosclerose e insuficiencia renal.
- Encefalopatía diabética: cambios na psique e no estado emocional do paciente, labilidade emocional (mobilidade), depresión, síntomas de intoxicación do sistema nervioso central.
O tratamento das complicacións da diabetes realízase baixo a supervisión dun endocrinólogo e dun médico da especialidade correspondente (oftalmólogo, neuropatólogo, cardiólogo, etc.).
Non esquezamos que hoxe a diabetes ocupa o terceiro lugar entre as enfermidades: as principais causas de morte (despois das enfermidades cardiovasculares e oncolóxicas). Por iso, para calquera síntoma de diabetes, descoidar a saúde de alguén, esperar que a enfermidade "desapareza por conta propia" ou tratar de facer fronte aos síntomas da enfermidade mediante "métodos da avoa" é un erro inaceptable e imperdonable.
Clasificación
En 1999, a Organización Mundial da Saúde caracterizou a diabetes tipo 2 como unha enfermidade metabólica que se produce como consecuencia da deterioración da secreción de insulina ou da diminución da sensibilidade tisular á insulina (resistencia á insulina).
En 2009, o profesor estadounidense R. De Fronzo, propuxo por primeira vez un modelo que incluía o xa "octeto ameazante" de enlaces patóxenos clave que conducen á hiperglicemia. Fíxose evidente que ademais da resistencia á insulina das células do fígado, dos tecidos diana e da disfunción das células β, un papel importante na patoxénese da diabetes tipo 2 xogan as violacións do efecto incretina, a sobreproducción de glucágono por células a pancreáticas, a activación da lipolise por adipocitos, o aumento da reabsorción renal da glicosa, así como a disfunción. transmisión de neurotransmisores a nivel do sistema nervioso central. Este esquema, que demostrou por primeira vez a heteroxeneidade do desenvolvemento da enfermidade, ata hai pouco, reflectía de xeito máis claro as opinións modernas sobre a fisiopatoloxía da diabetes tipo 2. Non obstante, en 2016, un equipo de científicos, dirixido por Stanley S. Schwartz, propuxo dalgún xeito un modelo "revolucionario", complementado por tres vínculos máis no desenvolvemento da hiperglicemia: inflamación sistémica, cambios patolóxicos na microflora intestinal e produción de amilina prexudicada. Así, ata a data, xa se coñecen 11 mecanismos interconectados que provocan a progresión da diabetes.
Edición de clasificación |Cal é a diferenza entre a diabetes tipo 2 e a tipo 1
Se a patoloxía do primeiro tipo, que ocorre principalmente en nenos e adolescentes, prodúcese bruscamente e inesperadamente, entón o segundo tipo de disfunción do páncreas madura gradualmente.
A diabetes tipo 1 está asociada a unha predisposición xenética, a segunda, máis cun modo de vida.
O primeiro é necesariamente dependente da insulina, xa que a hormona non se produce de forma independente, a segunda, por regra xeral, non o é, aínda que pode ser necesaria insulina no estadio moi extremo.
Segundo a investigación da OMS, no mundo (principalmente nos países desenvolvidos), entre un 5 e un 7 por cento da poboación sofre diabetes. É máis, entre os xubilados maiores de 65 anos, os diabéticos xa teñen un 20%. O segundo tipo diagnostícase con moita máis frecuencia que outros (80% dos casos). En termos de mortalidade, a "praga do século XX" ocupa o terceiro lugar tras a oncoloxía insidiosa e as patoloxías cardiovasculares. As previsións da OMS tamén son decepcionantes: a pesar do desenvolvemento da medicina, o número de pacientes cunha "doce enfermidade" progresa. Por un lado, isto débese ao envellecemento xeral da poboación mundial e, por outro, ao "rexuvenecemento" masivo da enfermidade debido a hábitos alimentarios e de comportamento inadecuados: a hipodinamia.
Ademais, dado que nos propuxemos disipar a maioría dos mitos sobre a diabetes, convén mencionar unha característica das farmacéuticas modernas, xa que o foco non está no tratamento, senón na mitigación dos síntomas de calquera enfermidade grave. A maioría das drogas vendidas na rede de farmacias populares, e isto é máis do 85% non se pode chamar medicamento. Só alivian os síntomas. O mesmo ocorre cos medicamentos contra a diabetes. Un diabético vese obrigado a beber polo menos dous fármacos para normalizar a presión arterial, pero por que o precisaría, porque a presión arterial alta ou baixa só é un síntoma dunha enfermidade ou un síntoma que indica o desenvolvemento dunha complicación post-diabética. Por que "curalo" mentres a raíz principal do mal continúa progresando?
Resulta rendible para os farmacéuticos vender medicamentos. Entre outras cousas, teñen unha serie de efectos secundarios que debilitan aínda máis o corpo. Entón brindan demanda, porque adquiren clientes habituais que se ven obrigados a sentarse nas tabletas de por vida.
Para os diabéticos "de recente mestura", é importante aprender a controlar adecuadamente que, cando e canto comer, así como diversificar a vida cotiá coa actividade física. Non debería dirixirse inmediatamente á farmacia e mercar todos os medicamentos que o médico lle prescribiu, porque algúns deles non só son innecesarios, senón tamén nocivos. Normalizar o azucre no sangue pode e debe ser unha dieta baixa en carbohidratos en combinación coa actividade física. Outra cousa é se a diabetes está en fase avanzada. Neste caso, non só a enfermidade en si, senón tamén as súas complicacións, que son a causa do aumento da mortalidade entre a poboación mundial, están á orde do día.
Ninguén buscou realmente unha cura eficaz para a diabetes. É simplemente pouco rendible. Se o cura agora, os farmacéuticos perderán a maior parte dos seus ingresos. A enfermidade doce é unha enfermidade dourada que gaña moitos cartos.
É bastante difícil entender de forma independente que o corpo está afiando gradualmente esta enfermidade. Normalmente detéctase durante algún tipo de estudo de terceiros, cando se detecta un exceso de glicosa no plasma sanguíneo (hiperglicemia) nun estómago baleiro - este é o principal signo de diabetes. Moitas veces isto non é clínicamente aparente. Por suposto, outros síntomas tamén son inherentes á "doenza doce", cuxa presenza adoita prescribirse para outras enfermidades. Debido a isto, é difícil diagnosticar. Moitos viven con el desde hai anos e descoñecen isto. É posible que unha persoa non teña coñecemento dunha enfermidade endócrina e comece a facer a alarma só cando "comeza" perigosas complicacións da diabetes (pé diabético, discapacidade visual, etc.). Polo tanto, o diagnóstico faise con máis frecuencia despois de probas de sangue de laboratorio para o azucre.
É especialmente recomendable controlar a situación en presenza de factores relacionados.
- Consumo excesivo de doces e outros carbohidratos.
- Estilo de vida: sedentario, inactivo.
- Ter sobrepeso ou obesidade.
- Hipertensión e enfermidades cardiovasculares.
- Se a familia xa ten diabéticos.
- Maiores de 50 anos.
Co desenvolvemento da diabetes, unha análise realizada sobre o estómago baleiro mostra de dúas a tres veces o exceso de glicosa no corpo.
Debe saber que a norma de azucre no sangue está comprendida entre os 3,5 mmol / L e os 6,1 mmol / L.
Todo o anterior considérase hiperglucemia: leve (ata 8,2 mmol / L), moderada (ata 11,0 mmol / L), grave (por encima dos 11,1 mmol / L). Despois de comer, o indicador non debe ser superior a 8,0 mmol / L, e antes de durmir é permitido: de 6,2 mmol / L a 7,5 mmol / L.
¿Pódese curar a diabetes?
Despois de recibir un diagnóstico decepcionante, unha persoa debe facer tal pregunta. Por desgraza, é imposible recuperarse completamente, pero é posible aliviar o destino de un e estender os anos de existencia activa o máximo posible.
Aínda que a diabetes mellitus tipo 2 non é tratable, a esencia da súa paralización redúcese ata a redución máxima do azucre no sangue aos valores que se achegan á normalidade, tamén se denomina compensación. Seguindo estrictamente as recomendacións do endocrinólogo, o paciente pode mellorar significativamente o seu estado e o seu benestar.
Pero para iso necesitas traballar en ti mesmo. En primeiro lugar, controlar constantemente o azucre no sangue (probas no laboratorio, glucómetros) e, en segundo lugar, cambiar o modo de vida, mellorando a súa calidade.
- Rexeitamento de malos hábitos: comer excesivamente, fumar, alcol.
- Dieta terapéutica
- Nutrición fraccionaria en pequenas porcións - 6 veces ao día.
- Paseos regulares ao aire fresco e actividade física moderada (exercicio, natación, bicicleta).
- Manter o peso óptimo, dada a constitución, sexo e idade.
- Manter a presión arterial non superior a 130 a 80.
- Herbas medicinais
- A inxestión moderada de certos medicamentos (se é necesario, insulina).
Cantos viven con diabetes tipo 2
Todo depende da puntualidade do diagnóstico e da capacidade de reaxuste dunha nova forma. En xeral, non morren pola enfermidade en si, senón por complicacións. As estatísticas implacables afirman que as posibilidades de chegar a unha idade moi avanzada en diabéticos tipo 2 son 1,6 veces menores que en compañeiros absolutamente sans. Non obstante, o feito de que durante o último medio século a súa mortalidade diminuíse varias veces é alentador.
A esperanza de vida das persoas con diabetes depende de si mesmas. A experiencia mundial de tratamento demostra que nun terzo dos pacientes que seguen a dieta e o réxime de tratamento do día, a afección está completamente estabilizada sen o uso de medicamentos. E non sucumbir ás emocións negativas. Segundo o endocrinólogo, o pánico é o inimigo dun diabético. Unha situación estresante pode provocar un rápido deterioro das condicións xerais e o desenvolvemento de complicacións graves.
As complicacións son só o que é perigoso o segundo tipo de diabetes. Por exemplo, calcúlase que o 75% das mortes nesta enfermidade están asociadas a patoloxías cardiovasculares. Nos vasos sanguíneos, debido ao exceso de azucre, faise viscoso e espeso, como resultado do cal o corazón traballa con moita tensión. Que outras "sorpresas" se poden esperar?
- Con diabetes complicado por hipertensión, o risco de golpes e ataques cardíacos duplícase.
- A nefropatía é unha lesión diabética dos riles que xa non fan fronte ás funcións de limpeza do corpo.
- Como resultado do azucre non procesado, un trastorno metabólico nas células desenvólvese gradualmente no fígado: a hepatose graxa, que finalmente se converte en hepatite e remata coa cirrosis.
- Atrofia dos músculos das extremidades, perda de sensación, entumecimiento, calambres (especialmente patas).
- Gangrena diabética con pés feridos ou infeccións fúngicas.
- A retinopatía diabética é un dano na retina que pode levar á cegueira completa.
Discapacidade con diabetes tipo 2
O desenvolvemento de complicacións graves cunha "doce enfermidade" máis tarde ou máis cedo leva á discapacidade. Segundo as estatísticas, tal perspectiva espera que aproximadamente a metade de todos padecen unha enfermidade. Cómpre sinalar que as persoas que comen correctamente e seguen escrupulosamente as recomendacións do médico poden evitar o estado de discapacidade.
A discapacidade do grupo leve (terceiro) prescríbese para o curso moderado da enfermidade, cando os trastornos funcionais dos sistemas vitais do corpo se manifestan pouco, pero afectan xa ao rendemento global. Tales persoas están contraindicadas en condicións laborais prexudiciais, condicións climáticas duras, viaxes de negocios e quendas de noite, estrés físico e mental, así como horas laborais irregulares.
1 e 2 grupos
O segundo e primeiro (non funcionan) grupos están asignados a pacientes necesitados de coidados constantes, con restricións ao movemento e coidado de si mesmo, que son causadas por patoloxías internas de severidade moderada e grave (formas graves de insuficiencia cardíaca ou renal, trastornos nerviosos con trastorno mental, pé diabético, gangrena, grave visión borrosa ou cegueira).
Produtos e conceptos básicos de nutrición diabética
 Na diabetes, a nutrición adecuada xoga un papel moi importante. Na selección da dieta, é preferible un enfoque individual, tendo en conta moitos compoñentes, pero hai recomendacións xerais. O alimento debe ser un 25% de proteína e as graxas e carbohidratos non deben superar o 20% e o 55%, respectivamente. Neste caso, deberían preferencia as proteínas de orixe vexetal, os ácidos graxos poliinsaturados e os chamados "hidratos de carbono longos" - cun índice glicémico baixo.
Na diabetes, a nutrición adecuada xoga un papel moi importante. Na selección da dieta, é preferible un enfoque individual, tendo en conta moitos compoñentes, pero hai recomendacións xerais. O alimento debe ser un 25% de proteína e as graxas e carbohidratos non deben superar o 20% e o 55%, respectivamente. Neste caso, deberían preferencia as proteínas de orixe vexetal, os ácidos graxos poliinsaturados e os chamados "hidratos de carbono longos" - cun índice glicémico baixo.
- Limitar o máximo posible e é mellor excluír os chamados produtos prohibidos: todo tipo de doces e repostería (doces, bolos, bolos, marmeladas e mel, zumes guisados, néctar e auga espumante doce), produtos de fariña branca premium, magdalenas, así como patacas, remolacha azucre, sêmola, arroz pulido, pasta.
- Para minimizar o consumo de ácidos graxos saturados, que se atopan principalmente en carne e graxa (carne de porco, pato, cordeiro, todo tipo de carnes afumadas) e produtos lácteos (crema de leite, crema, xeado, queixos, manteiga).
- Intente evitar froitas ricas en fructosa: plátanos, uvas, amorodos, de froitos secos - datas, pasas, figos.
- En caso de trastornos metabólicos, o corpo require a reposición de substancias útiles: vitaminas (C, D, A, E, grupo B), oligoelementos (magnesio, cromo, zinc, manganeso, potasio e outros), aminoácidos, coenzima Q10, etc.
O xaxún e a diabetes
Ata hai pouco, os nutricionistas crían que a fame e o azucre no sangue son conceptos incompatibles. Pero agora comprobouse que unha forte restricción na nutrición é útil non só para perder peso, senón que pode limpar o tracto dixestivo, o fígado e reiniciar as perturbacións metabólicas no corpo. Isto axuda a mellorar o páncreas, a aumentar a produción de insulina e unha mellor absorción de azucres. Tales recomendacións son especialmente relevantes para patoloxías diabéticas de segundo tipo nos estadios iniciais. Hai exemplos de recuperación completa a través do xaxún terapéutico baixo a supervisión dos médicos. Neste caso, deberase prestar atención á purificación adicional (rego dos intestinos, enemas), así como á preparación e saída adecuadas do corpo desta condición.
 Non obstante, non podes morrer de fame! Todo o período de xaxún é necesario baixo a atenta atención dun médico que vixiará todos os procesos e axudará a adaptarse ás condicións de fame "extremas".
Non obstante, non podes morrer de fame! Todo o período de xaxún é necesario baixo a atenta atención dun médico que vixiará todos os procesos e axudará a adaptarse ás condicións de fame "extremas".
Se os trastornos endocrinos levaron a unha perda de peso indesexable, en ningún caso deberías renunciar á túa dieta e dieta. Neste caso, só precisa aumentar o contido calórico do alimento. Ademais, pode comezar a realizar exercicios de forza sinxelos no ximnasio. Falamos un pouco máis sobre a actividade física na diabetes nun artigo que fala sobre o índice glicémico e os conceptos básicos da dieta diabética.
Se atopas un erro, seleccione un anaco de texto e prema Ctrl + Enter.
Información xeral
A palabra "diabetes" tradúcese do idioma grego como "esgotarse, filtrarse", de feito, o nome da enfermidade significa "saída de azucre", "perda de azucre", que define un síntoma clave: aumento da excreción de glicosa na urina. A diabetes mellitus tipo 2, ou a diabetes mellitus non dependente da insulina, desenvólvese no fondo do aumento da resistencia dos tecidos á acción da insulina e dunha posterior diminución das funcións das células dos illotes de Langerhans. A diferenza da diabetes tipo 1, na que a deficiencia de insulina é primaria, na enfermidade tipo 2, a deficiencia hormonal é o resultado dunha resistencia prolongada á insulina. Os datos epidemiolóxicos son moi heteroxéneos, dependendo das características étnicas, das condicións socioeconómicas de vida. En Rusia, a prevalencia estimada é do 7%, o que supón o 85-90% de todas as formas de diabetes. A incidencia é alta entre as persoas maiores de 40-45 anos.
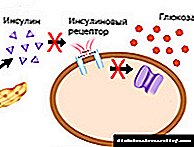
Causas da diabetes tipo 2
O desenvolvemento da enfermidade é provocado por unha combinación dunha predisposición hereditaria e factores que afectan o corpo ao longo da vida. Á idade adulta, os efectos exóxenos adversos reducen a sensibilidade das células do corpo á insulina, como consecuencia das cales deixan de recibir unha cantidade suficiente de glicosa. As causas da diabetes tipo II poden ser:
- Obesidade O tecido adiposo reduce a capacidade das células de usar insulina. O exceso de peso é un factor clave de risco para o desenvolvemento da enfermidade, a obesidade determínase no 80-90% dos pacientes.
- Hipodinamia. A deficiencia de actividade motora afecta negativamente ao traballo da maioría dos órganos e axuda a retardar os procesos metabólicos nas células. Un estilo de vida hipodinámico vai acompañado dun baixo consumo de glicosa polos músculos e a súa acumulación no sangue.
- Nutrición inadecuada. A principal causa da obesidade en persoas con diabetes é o exceso de consumo - exceso de calorías. Outro factor negativo é o uso dunha gran cantidade de azucre refinado, que entra rapidamente no torrente sanguíneo, provocando "saltos" na secreción de insulina.
- Enfermidades endocrinas. A manifestación da diabetes pode ser desencadeada por patoloxías endocrinas. Hai casos de incidencia contra pancreatite, tumores de páncreas, insuficiencia hipofisaria, hipo- ou hiperfunción da glándula tiroides ou glándulas suprarrenais.
- Enfermidades infecciosas. En persoas con carga hereditaria, a manifestación principal da diabetes rexístrase como complicación dunha enfermidade viral. Os máis perigosos son a gripe, o herpes e a hepatite.
No corazón da diabetes tipo 2 hai unha violación do metabolismo dos hidratos de carbono debido á maior resistencia das células á insulina (resistencia á insulina). A capacidade dos tecidos para tomar e utilizar glicosa é reducida, o estado de hiperglicemia, un aumento do nivel de azucre no plasma, está a desenvolverse, actívanse métodos alternativos de xerar enerxía a partir de ácidos graxos libres e aminoácidos. Para compensar a hiperglicemia, o corpo elimina intensamente o exceso de glicosa polos riles. A súa cantidade na orina aumenta, desenvólvese glucosuria. Unha elevada concentración de azucre en fluídos biolóxicos provoca un aumento da presión osmótica, o que provoca poliuria - unha micción frecuente abundante con perda de fluído e sales, provocando deshidratación e desequilibrio de electrólitos en auga. A maioría dos síntomas da diabetes explícanse por estes mecanismos: sede extrema, pel seca, debilidade, arritmias.
A hiperglucemia altera os procesos de metabolismo de péptidos e lípidos. Os residuos de azucre están unidos ás moléculas de proteínas e graxas, perturbando as súas funcións, prodúcese a hiperproducción de glucágono no páncreas, a ruptura de graxas como fonte de enerxía está activada, a reabsorción de glicosa polos riles aumenta, o transmisor está prexudicado no sistema nervioso e os tecidos intestinais se inflaman. Así, os mecanismos patóxenos da diabetes provocan patoloxías vasculares (angiopatía), o sistema nervioso (neuropatía), o sistema dixestivo e as glándulas de secreción endocrina. Un mecanismo patoxenético posterior é a deficiencia de insulina. Fórmase gradualmente ao longo de varios anos debido ao esgotamento e á morte programada natural das células β. Co tempo, a deficiencia moderada de insulina substitúese por pronunciada. A dependencia secundaria da insulina desenvólvese, os pacientes reciben terapia de insulina.
Síntomas da diabetes tipo 2
A enfermidade desenvólvese lentamente, na fase inicial apenas se notan as manifestacións, isto complica enormemente o diagnóstico. O primeiro síntoma é un aumento da sede. Os pacientes senten a boca seca, beben ata 3-5 litros por día. Por conseguinte, aumenta a cantidade de ouriños e as ganas de baleirar a vexiga. Os nenos poden desenvolver enuresis, especialmente pola noite. Debido a unha micción frecuente e un alto contido en azucre na orina excretada, a pel da rexión inguinal está irritada, prodúcese picor, aparece vermelhidão. Gradualmente, a coceira cobre o abdome, axilas, dobras dos cóbados e xeonllos. A inxestión insuficiente de glicosa nos tecidos contribúe a un aumento do apetito, os pacientes pasan fame só 1-2 horas despois de comer. A pesar do aumento da inxestión calórica, o peso segue igual ou diminúe, xa que a glicosa non se absorbe, senón que se perde coa orina excretada.
Os síntomas adicionais son fatiga, sensación constante de cansazo, somnolencia durante o día e debilidade. A pel faise seca, adelgazante, propensa a erupcións cutáneas e infeccións fúngicas. As contusións aparecen facilmente no corpo. As feridas e as abrasións curan por moito tempo, adoitan infectarse. En nenas e mulleres, a candidiasis xenital desenvolve, en nenos e homes, infeccións do tracto urinario. A maioría dos pacientes presentan sensación de formigueo nos dedos, adormecemento dos pés. Despois de comer, pode ter sensación de náuseas e incluso vómitos. A presión arterial é elevada, os dores de cabeza e os mareos non son raros.
Tratamento da diabetes tipo 2
Na endocrinoloxía práctica é común un enfoque sistemático da terapia. Nas primeiras etapas da enfermidade, o foco principal é cambiar o estilo de vida dos pacientes e consultas onde o especialista fala sobre métodos de control de diabetes e azucre. Con hiperglicemia persistente, resólvese a cuestión do uso da corrección de drogas. A gama completa de medidas terapéuticas inclúe:
- Dieta. O principio básico da nutrición é reducir a cantidade de alimentos ricos en graxas e carbohidratos. Particularmente "perigosos" son os produtos azucreiros refinados: repostería, doces, chocolate, doces carbonatados doces.A dieta dos pacientes consiste en verduras, produtos lácteos, carne, ovos, unha cantidade moderada de cereais. É necesaria unha dieta fraccionada, pequenas cantidades de porcións, rexeitamento de alcol e especias.
- Actividade física regular. A pacientes sen complicacións diabéticas graves móstranse actividades deportivas que potencian os procesos de oxidación (exercicio aeróbico). A súa frecuencia, duración e intensidade determínanse individualmente. A maioría dos pacientes están autorizados a camiñar, nadar e camiñar. O tempo medio para unha lección é de 30-60 minutos, a frecuencia é de 3-6 veces por semana.
- Fisioterapia. Medicamentos usados de varios grupos. O uso de biguanidas e tiazolidinediones, medicamentos que reducen a resistencia á insulina das células, a absorción de glicosa no tracto dixestivo e a súa produción no fígado, está moi estendido. Coa súa eficacia insuficiente, prescríbense medicamentos que potencian a actividade da insulina: inhibidores do DPP-4, sulfonilureas, meglitinidas.
Previsión e prevención
O diagnóstico oportuno e unha actitude responsable dos pacientes ante o tratamento da diabetes poden conseguir un estado de compensación sostible, no que a normoglicemia persiste durante moito tempo, e a calidade de vida dos pacientes segue sendo alta. Para a prevención da enfermidade é necesario adherirse a unha dieta equilibrada cun alto contido en fibra, restrición de alimentos graxos e doces, un réxime fraccionado de comidas. É importante evitar a inactividade física, proporcionarlle ao corpo actividade física en forma de camiñar todos os días, facer deporte 2-3 veces por semana. É necesario un control regular da glicosa para persoas en risco (sobrepeso, idade madura e vellez, casos de diabetes entre os familiares).
Estará interesado en ler isto:
Como manter a saúde: o consello do xenial médico Nikolai Amosov
A diabetes nos homes e o que debes saber sobre iso
Alcohol e refrescos para diabete
Mellores froitas para a diabetes para manter o azucre no sangue
Os incribles beneficios para a saúde do té rooibos
INCREMENTO CATASTROFICO DE PORCIÓNS
Consumo de azucre e a Organización Mundial da Saúde
Etioloxía da ocorrencia
 Como vostede sabe, hai dous tipos de diabetes - T1DM e T2DM, que son máis comúns na práctica médica. Hai variedades específicas de patoloxía, pero diagnostícanse en humanos con moita menos frecuencia.
Como vostede sabe, hai dous tipos de diabetes - T1DM e T2DM, que son máis comúns na práctica médica. Hai variedades específicas de patoloxía, pero diagnostícanse en humanos con moita menos frecuencia.
Se o primeiro tipo de enfermidade tende a progresar rapidamente, entón o segundo tipo desenvólvese gradualmente nunha persoa, como resultado do cal unha persoa non nota transformacións negativas no seu corpo durante un longo período de tempo.
A partir desta información é necesario concluír que, despois de 40 anos, é preciso un control minucioso da concentración de glicosa no corpo para poder recoñecer o segundo tipo de enfermidade nun estadio inicial do desenvolvemento.
Polo momento, descoñécense as causas exactas que levan ao desenvolvemento dunha enfermidade crónica. Non obstante, destacan factores que poden acompañar o inicio da patoloxía:
- Predisposición xenética á enfermidade. A probabilidade de transmisión da patoloxía "por herdanza" oscila entre o 10% (se un pai está enfermo) ata o 50% (se a diabetes está na anamnesis de ambos pais).
- Exceso de peso. Se o paciente ten exceso de tecido adiposo, entón no fondo desta condición, ten unha diminución na sensibilidade dos tecidos brandos á insulina, o que á súa vez contribúe ao desenvolvemento da enfermidade.
- Nutrición inadecuada. A absorción significativa de hidratos de carbono aumenta o risco de desenvolver patoloxía.
- Estrés e tensión nerviosa.
- Algúns medicamentos, debido aos seus efectos tóxicos, poden levar a fallos patolóxicos no corpo, o que aumenta o risco de desenvolver unha enfermidade con azucre.
Os factores que poden levar a unha enfermidade crónica inclúen un estilo de vida sedentario. Este feito leva non só o exceso de peso, senón que tamén afecta negativamente a concentración de glicosa no corpo.
Os representantes do sexo xusto, en quen se detectou o ovario poliquístico, corren risco. E tamén aquelas mulleres que deron a luz a un neno que pesaba máis de 4 quilogramos.
Diabetes tipo 2: síntomas e etapas
 O segundo tipo de diabetes caracterízase por unha alta concentración de glicosa no corpo, o que á súa vez provoca a aparición de diurese osmótica. Noutras palabras, elimínanse unha gran cantidade de líquidos e sales do corpo a través dos riles.
O segundo tipo de diabetes caracterízase por unha alta concentración de glicosa no corpo, o que á súa vez provoca a aparición de diurese osmótica. Noutras palabras, elimínanse unha gran cantidade de líquidos e sales do corpo a través dos riles.
Como resultado, o corpo humano perde rapidamente a humidade, obsérvase a deshidratación do corpo, unha deficiencia de substancias minerais nela é revelada: isto é potasio, sodio, magnesio, ferro, fosfato. No contexto deste proceso patolóxico, os tecidos perden parte da súa funcionalidade e non poden procesar completamente azucre.
A T2DM desenvólvese lentamente. Na esmagadora maioría dos casos, hai un curso latente de patoloxía, que se revela por casualidade cando se visita a un oftalmólogo ou se somete a un exame preventivo nunha institución médica.
O cadro clínico da enfermidade é o seguinte:
- Aumento de inxestión de líquidos cando ten sedento constantemente (unha persoa pode beber ata 10 litros por día).
- Boca seca.
- Urinación abundante ata 20 veces ao día.
- Aumento do apetito e pel seca.
- Enfermidades infecciosas frecuentes.
- Trastorno do sono, reducida capacidade de traballo.
- Fatiga crónica.
- Discapacidade visual.
 En mulleres despois de 40 anos, a enfermidade é frecuentemente detectada por un dermatólogo ou xinecólogo, xa que a patoloxía vai acompañada de picazón da pel e outros problemas da pel, así como de picazón na vaxina.
En mulleres despois de 40 anos, a enfermidade é frecuentemente detectada por un dermatólogo ou xinecólogo, xa que a patoloxía vai acompañada de picazón da pel e outros problemas da pel, así como de picazón na vaxina.
Como se mencionou anteriormente, a diabetes mellitus tipo 2 desenvólvese lentamente, e a maioría das veces entre a súa aparición e a súa detección hai un período de tempo de 2 anos. Neste sentido, cando se diagnostica, os pacientes xa teñen complicacións.
Dependendo do proceso de formación, o segundo tipo de enfermidade pódese dividir en determinadas etapas:
- Condición prediabética. Non se observan signos de deterioración do paciente, as probas de laboratorio están dentro de límites normais.
- A forma latente de patoloxía. Non existen síntomas graves, é posible que as probas de laboratorio non poidan revelar anormalidades. Non obstante, os cambios no corpo son detectados mediante probas que determinan a tolerancia á glicosa.
- Unha forma evidente da enfermidade. Neste caso, o cadro clínico caracterízase por moitos síntomas. E a diabetes tipo 2 pódese detectar mediante probas de laboratorio.
Ademais das etapas, na práctica médica, o tipo 2 da enfermidade divídese en certos graos, que determinan o nivel de gravidade da condición dunha persoa. Só hai tres deles. É leve, moderada e grave.
Con un grao leve, a concentración de azucre no corpo do paciente non é superior a 10 unidades; en orina non se observa. O paciente non se queixa dunha mala saúde, non hai desviacións pronunciadas no corpo.
Cun grao medio, o azucre no corpo supera o indicador de 10 unidades, mentres que as probas mostran a súa presenza na orina. O paciente quéixase de constante apatía e debilidade, frecuentes viaxes ao inodoro, boca seca. Así como unha tendencia a lesións de pel purulenta.
En casos graves, hai unha transformación negativa de todos os procesos metabólicos no corpo humano. O azucre no corpo e na orina vai reducido, os síntomas maniféstanse, hai signos de complicacións de carácter vascular e neurolóxico.
A probabilidade de desenvolver coma diabético aumenta varias veces.
Medidas de diagnóstico
 A maioría da xente busca axuda médica non cos signos e síntomas da diabetes, senón coas súas consecuencias negativas. Xa que a patoloxía non pode indicar a súa aparición durante un longo período de tempo.
A maioría da xente busca axuda médica non cos signos e síntomas da diabetes, senón coas súas consecuencias negativas. Xa que a patoloxía non pode indicar a súa aparición durante un longo período de tempo.
Se se sospeita un segundo tipo de diabetes, o médico prescribe medidas diagnósticas que axudan a confirmar ou refutar a enfermidade, determinar a súa etapa e gravidade.
O problema de detectar a patoloxía é que non se caracteriza por síntomas graves. Ao mesmo tempo, os signos da enfermidade poden ocorrer de xeito totalmente irregular. É por iso que os estudos de laboratorio teñen unha grande importancia para determinar a diabetes.
Para identificar a patoloxía, o médico prescribe os seguintes estudos:
- Toma de sangue no dedo (proba de azucre). Esta análise permite identificar a concentración de glicosa no corpo do paciente nun estómago baleiro. A norma é un indicador de ata 5,5 unidades. Se hai unha violación da tolerancia, pode aumentar ou diminuír lixeiramente. Se os resultados son máis de 6,1 unidades, prescríbese un estudo de tolerancia á glicosa.
- Estudo de tolerancia á glucosa. Esta proba é necesaria para descubrir o grao de trastorno do metabolismo dos carbohidratos no corpo do paciente. A cantidade de hormona e azucre determínase nun estómago baleiro, así como despois de consumir glicosa, que previamente se disolve en líquido (75 glicosa seca por 250 ml de líquido).
- Análise da hemoglobina glicada. A través deste estudo, pode establecer o grao de enfermidade. As altas taxas indican que o paciente ten falta de ferro ou diabetes tipo 2. Se o indicador supera o 7%, diagnostícase diabetes.
É obrigatorio pasar unha proba de orina para a presenza de corpos cetonas e glicosa nel. Unha persoa sa non debe ter azucre na orina.
As medidas diagnósticas adicionais inclúen o exame da pel e as extremidades inferiores do paciente, unha visita a un oftalmólogo, un ECG.
Complicacións da enfermidade
 A diabetes mellitus tipo 2 non representa unha ameaza directa para a vida do paciente, en contraste coas posibles complicacións diagnosticadas en pacientes no 98% dos casos de todos os cadros clínicos.
A diabetes mellitus tipo 2 non representa unha ameaza directa para a vida do paciente, en contraste coas posibles complicacións diagnosticadas en pacientes no 98% dos casos de todos os cadros clínicos.
A evolución lentamente da enfermidade, afecta gradualmente negativamente á funcionalidade de todos os órganos e sistemas internos do corpo, o que á súa vez leva a producir graves complicacións co paso do tempo.
En pacientes que sofren o segundo tipo de diabetes, a probabilidade de patoloxías do sistema cardiovascular aumenta varias veces. Neste caso, detéctase unha violación da circulación completa do sangue no corpo, a hipertensión maniféstase, as extremidades inferiores perden a sensibilidade.
No segundo tipo de diabetes, poden producirse as seguintes complicacións negativas:
- Microangiopatía diabética, debido á que se ven afectadas as paredes vasculares dos pequenos vasos sanguíneos. A macroanopatía leva a danos aos grandes vasos sanguíneos.
- A polineuropatía é unha violación da funcionalidade do sistema nervioso central.
- Artropatía, que leva a dor nas articulacións. Co paso do tempo, hai violacións do sistema músculo-esquelético.
- Disturbios visuais: desenvólvense cataratas, glaucoma.
- Insuficiencia renal.
- Cambios na psique, labilidade de carácter emocional.
Se se atopan complicacións, recoméndase a terapia farmacéutica inmediata, prescrita por un endocrinólogo e un médico da especialización necesaria (oftalmólogo, cardiólogo e outros).
Prevención da diabetes
Os médicos poden predecir o desenvolvemento da enfermidade moito antes de que se produza. Debido ao "período de aviso", aparece un certo marxe de tempo para levar a cabo medidas preventivas primarias.
Se a patoloxía do segundo tipo xa está diagnosticada, pódense esperar complicacións da enfermidade dentro de 10 anos ou un pouco máis tarde. Neste sentido, recoméndase a prevención secundaria.
A partir de numerosos estudos dedicados a medidas preventivas, tomáronse algunhas conclusións:
- Se vostede leva un estilo de vida activo, fai deportes e móvese moito, entón estas medidas poden atrasar o desenvolvemento da enfermidade.
- Se combina unha actividade física óptima en diabetes e unha alimentación adecuada, pode atrasar non só a aparición de patoloxía, senón tamén as súas complicacións.
- Para reducir a probabilidade de complicacións, é necesario controlar constantemente a concentración de glicosa no corpo, así como a presión arterial.
Cómpre lembrar que polo momento, a "doce enfermidade" ocupa o terceiro lugar entre as causas da morte. Por iso, para calquera signo da enfermidade, recoméndase non facelos caso, agardando que a situación se normalice por si soa.
Ademais, non é preciso tratar de facer fronte ao problema vostede mesmo, empregando os "métodos da avoa" ou medicina alternativa, xa que un erro imperdonable pode custarlle a vida. O vídeo neste artigo aborda o tema da vida con diabetes tipo 2.