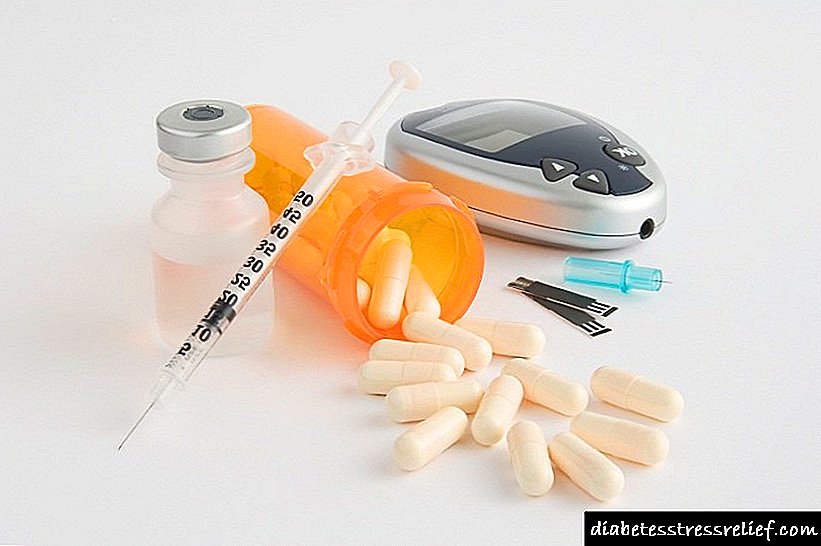
Cálculo da dose de insulina para a diabetes

Ofrecémosche ler o artigo sobre o tema: "como calcular a dosificación de insulina" con comentarios de profesionais. Se desexa facer unha pregunta ou escribir comentarios, pode facelo facilmente a continuación, despois do artigo. O noso endoprinólogo especialista responderá definitivamente.
Como calcular correctamente a dose de insulina para un paciente con diabetes (algoritmo)
A insulinoterapia é actualmente o único xeito de prolongar a vida das persoas con diabetes tipo 1 e diabetes grave de tipo 2. O cálculo correcto da dose requirida de insulina permítelle imitar ao máximo a produción natural desta hormona en persoas sanas.
| Vídeo (fai clic para reproducir). |
O algoritmo de selección de dosificación depende do tipo de fármaco empregado, do réxime escollido de insulina terapéutica, da nutrición e das características fisiolóxicas do paciente con diabetes mellitus. Para poder calcular a dose inicial, axuste a cantidade do medicamento dependendo dos carbohidratos da comida, elimine a hiperglicemia episódica para todos os pacientes con diabetes. En definitiva, este coñecemento axudará a evitar múltiples complicacións e a dar décadas dunha vida sa.
| Vídeo (fai clic para reproducir). |
A gran maioría da insulina no mundo prodúcese en plantas farmacéuticas mediante tecnoloxías de enxeñaría xenética. En comparación cos preparados obsoletos de orixe animal, os produtos modernos caracterízanse por unha alta purificación, un mínimo de efectos secundarios e un efecto estable e ben previsible. Agora, para o tratamento da diabetes, úsanse 2 tipos de hormonas: análogos humanos e insulina.
A molécula de insulina humana repite completamente a molécula da hormona producida no corpo. Trátase de produtos de acción curta; a súa duración non excede de 6 horas. As insulinas NPH de media duración tamén pertencen a este grupo. Teñen unha duración de acción máis longa, unhas 12 horas, debido á adición de proteína proteína á droga.
A estrutura da insulina é diferente da insulina humana. Debido ás características da molécula, estes fármacos poden compensar con maior eficacia a diabetes. Estes inclúen medios de acción de ultrashort, comezando a reducir o azucre 10 minutos despois da inxección, acción longa e ultra-longa, traballando desde o día ata 42 horas.
Cálculo da cantidade requirida de insulina de acción longa
Normalmente, o páncreas segrega insulina todo o día, aproximadamente 1 unidade por hora. Trátase da chamada insulina basal. Coa súa axuda, o azucre no sangue mantense durante a noite e cun estómago baleiro. Para imitar a produción de fondo de insulina utilízase unha hormona de acción media e longa.
Para os pacientes con diabetes tipo 1, esta insulina non é suficiente, precisan inxeccións de drogas de acción rápida polo menos tres veces ao día, antes das comidas. Pero coa enfermidade de tipo 2, normalmente son suficientes unha ou dúas inxeccións de insulina longa, xa que ademais unha certa cantidade de hormona é secretada polo páncreas.
O cálculo da dose de insulina de acción longa realízase en primeiro lugar, xa que sen asegurar totalmente as necesidades básicas do corpo, é imposible elixir a dosificación adecuada dunha preparación curta e despois dunha comida produciranse saltos periódicos de azucre.
O algoritmo para calcular a dose de insulina ao día:
- Determinamos o peso do paciente.
- Multiplicamos o peso por un factor de 0,3 a 0,5 para a diabetes tipo 2, se o páncreas aínda é capaz de segregar insulina.
- Empregamos un coeficiente de 0,5 para a diabetes mellitus tipo 1 ao inicio da enfermidade, e de 0,7 - despois de 10-15 anos desde o inicio da enfermidade.
- Tomamos o 30% da dose recibida (normalmente ata 14 unidades) e distribuímola en 2 inxeccións: mañá e noite.
- Comprobamos a dosificación durante 3 días: no primeiro saltamos o almorzo, no segundo xantar, no terceiro - cea. Durante os períodos de fame, o nivel de glicosa debe manterse preto do normal.
- Se usamos NPH-insulina, comprobamos a glicemia antes da cea: neste momento, o azucre pode reducirse debido ao inicio do efecto máximo do medicamento.
- A partir dos datos obtidos, axustamos o cálculo da dose inicial: reducimos ou aumentamos en 2 unidades, ata que a glicemia se normalice.
A dosificación correcta da hormona avalíase cos seguintes criterios:
- non se necesitan máis de 2 inxeccións para soportar a glicemia normal en xaxún por día
- non hai hipoglucemia nocturna (a medición realízase pola noite ás 3 horas),
- antes de comer, o nivel de glicosa está preto do obxectivo,
- a dose de insulina longa non supera a metade da cantidade total do fármaco, normalmente do 30%.
Para calcular insulina curta utilízase un concepto especial: unha unidade de pan. É igual a 12 gramos de hidratos de carbono. Un XE é aproximadamente unha porción de pan, metade un moño, media porción de pasta. Para saber cantas unidades de pan hai no prato, pode usar as escalas e táboas especiais para diabéticos, que indican a cantidade de XE en 100 g de diferentes produtos.
Co tempo, os pacientes con diabetes deixan de necesitar un pesado constante de alimentos e aprenden a determinar o contido de hidratos de carbono que hai nel. Por regra xeral, esta cantidade aproximada é suficiente para calcular a dose de insulina e lograr a normoglicemia.
Algoritmo de cálculo de dosificación de insulina curta:
- Aprazamos unha porción de alimento, pesámola, determinamos a cantidade de XE nel.
- Calculamos a dose necesaria de insulina: multiplicamos XE pola cantidade media de insulina producida nunha persoa sa nun momento dado do día (ver táboa inferior).
- Presentamos a droga. Acción curta - media hora antes das comidas, ultrashort - pouco antes ou inmediatamente despois da comida.
- Despois de 2 horas medimos a glicosa no sangue, neste momento debería normalizarse.
- Se é necesario, axuste a dose: para reducir o azucre en 2 mmol / l, necesítase unha unidade adicional de insulina.
Os métodos modernos poden obter excelentes resultados no tratamento da diabetes tipo 1 e tipo 2. Coa axuda de medicamentos seleccionados correctamente, pode mellorar significativamente a calidade de vida do paciente, retardar ou incluso evitar o desenvolvemento de complicacións graves.
Un dos puntos principais da terapia é o cálculo correcto da dose de insulina en pacientes con diabetes mellitus (DM). Na nosa revisión e unha sinxela instrución en vídeo, descubriremos como se dosifica este medicamento por inxección e como se usa correctamente.
Cando a vida depende dunha inxección
Na diabetes mellitus, ademais da dieta e a toma de axentes hipoglicémicos por vía oral, é moi común un método de tratamento como a insulina.
Consiste na administración subcutánea regular de insulina no corpo do paciente e está indicado para:
- Diabetes tipo 1
- complicacións agudas da diabetes - cetoacidosis, coma (hiperosmolar, diabética, hiperlactemia),
- embarazo e parto en pacientes con azucre ou diabetes gestacional mal tratable,
- descompensación importante ou falta de efecto do tratamento estándar da diabetes tipo 2,
- o desenvolvemento da nefropatía diabética.
Un réxime de insulina terapéutica está seleccionado para cada paciente individualmente.
Neste caso, o médico ten en conta:
- flutuacións no nivel de azucre no sangue do paciente,
- natureza da nutrición
- hora da comida
- nivel de actividade física
- a presenza de enfermidades concomitantes.
No tratamento da diabetes, non só son importantes as drogas, senón tamén unha dieta
A terapia tradicional con insulina implica a introdución dun tempo fixo e unha dose de inxección. Adóitanse facer dúas inxeccións (hormona curta e prolongada) 2 r / día.
A pesar de que este esquema é sinxelo e comprensible para o paciente, ten moitas desvantaxes. En primeiro lugar, esta é a falta de adaptación flexible da dose da hormona á glicemia actual.
De feito, o diabético faise refén dunha dieta estricta e dun programa de inxección. Calquera desviación do estilo de vida habitual pode provocar un forte salto na glicosa e un deterioro do benestar.
Control inadecuado do azucre co método tradicional de administración de fármacos
Ata o momento, os endocrinólogos abandonaron practicamente este réxime de tratamento.
Prescríbese só nos casos en que é imposible administrar insulina de acordo coa súa secreción fisiolóxica:
- en pacientes anciáns cunha baixa esperanza de vida,
- en pacientes con trastorno mental concomitante,
- en individuos que non poden controlar a glicemia de forma independente,
- en diabéticos que necesitan atención externa (se é imposible proporcionala de alta calidade).
Lembre os principios básicos da fisioloxía: o páncreas sa produce unha insulina todo o tempo. Algunha delas proporciona a chamada concentración basal da hormona no sangue, mentres que a outra está almacenada na pancreatite.
Unha persoa necesitaráa durante a comida: desde o momento en que comeza a comida e durante 4-5 horas despois dela, a insulina é liberada de forma brusca, irregularmente liberada ao sangue para absorber rapidamente os nutrientes e previr a glicemia.
A secreción hormonal é normal
Un réxime de bolo basal significa que as inxeccións de insulina crean unha imitación da secreción fisiolóxica da hormona. A súa concentración basal mantense debido á administración de 1-2 veces dun medicamento de longa acción. E un aumento do pico no nivel da hormona no sangue é creado por "trucos" de insulina curta antes das comidas.
Importante! Durante a selección de doses eficaces de insulina, cómpre controlar constantemente o azucre. É importante para o paciente aprender a calcular a dosificación de medicamentos para adaptalos á concentración actual de glicosa.
Xa descubrimos que a insulina basal é necesaria para manter a glicemia normal en xaxún. Se hai necesidade de insulinoterapia, as inxeccións prescríbense para pacientes con diabetes tipo 1 e diabetes tipo 2. Os medicamentos máis populares de hoxe en día son Levemir, Lantus, Protafan, Tujeo, Tresiba.
Importante! A eficacia de todo o tratamento depende de como se faga correctamente o cálculo da dose de insulina estendida.
Existen varias fórmulas para a selección da acción prognosticada pola insulina (IPD). É máis conveniente empregar o método do coeficiente.
Segundo el, o volume diario de insulina inxectada (SSDS) debería ser (UNIDADES / kg):
- 0,4-0,5 - coa primeira diabetes detectada,
- 0,6 - para pacientes con diabetes (identificados hai un ano ou máis) en compensación satisfactoria,
- 0,7: con compensación inestable de diabetes,
- 0,8: con descompensación da enfermidade
- 0,9 - para pacientes con cetoacidosis,
- 1.0 - para pacientes durante a puberdade ou o embarazo tardío.
Destes, menos do 50% (e normalmente do 30-40%) é unha forma prolongada do medicamento, dividida en 2 inxeccións. Pero estes son só valores medios. Durante a selección da dosificación adecuada, o paciente debe determinar constantemente o nivel de azucre e introducilo nunha táboa especial.
Mesa de autocontrol para pacientes con diabetes:
Na columna de Notas debería indicar:
- características nutricionais (que alimentos, canto se come, etc.),
- nivel de actividade física
- tomar medicamentos
- inxeccións de insulina (nome do medicamento, dose),
- situacións inusuales, tensións,
- alcol, café, etc.
- cambios meteorolóxicos
- benestar
Normalmente, a dose diaria de IPD divídese en dúas inxeccións: mañá e noite. Normalmente non é posible seleccionar de inmediato a cantidade necesaria de hormona necesaria polo paciente á hora de durmir. Isto pode levar a episodios de hipoxecemia e hiperglucemia á mañá seguinte.
Para evitalo, os médicos recomendan que o paciente cene cedo (5 horas antes de durmir). Analiza tamén os niveis de azucre a última hora da tarde e á primeira hora da mañá. Como son?
Glucómetro: un dispositivo sinxelo para autocontrol
Para calcular a dose inicial de insulina prolongada, debes saber cantos mmol / l de 1 unidade de medicamento reduce o azucre no sangue. Este parámetro chámase Coeficiente de Sensibilidade á Insulina (CFI). Calcúlase coa fórmula:
CFI (para ins. Prolongado) = 63 kg / peso diabético, kg × 4,4 mmol / l
Isto é interesante. Canto maior sexa o peso corporal dunha persoa, máis débil será o efecto da insulina sobre el.
Para calcular a dose inicial óptima do medicamento que inxectará durante a noite, use a seguinte ecuación:
SD (pola noite) = Diferencia mínima entre o nivel de azucre antes de durmir e pola mañá (nos últimos 3-5 días) / CFI (para ins. Prolongado)
Redondea o valor resultante ata as 0,5 unidades máis próximas e use. Non obstante, non esquezas que co paso do tempo, se a glicemia pola mañá cun estómago baleiro é superior ou inferior ao habitual, a dose do medicamento pode e debe axustarse.
Preste atención! Con algunhas excepcións (embarazo, puberdade, infección aguda), os endocrinólogos non recomendan usar unha dose nocturna do medicamento por encima de 8 unidades. Se se necesita máis hormona por cálculos, algo está mal na nutrición.
Pero a maioría das preguntas dos pacientes están relacionadas con como calcular correctamente a dose de insulina de acción curta (ICD). A introdución de ICD realízase nunha dosificación calculada sobre a base das unidades de pan (XE).
As insulinas curtas adminístranse a pacientes con complicacións agudas de diabetes - cetoacidosis e coma
Os medicamentos de elección son Rinsulina, Humulina, Actrapid, Biogulina. A insulina humana soluble practicamente non se usa na actualidade: foi substituída por outros análogos sintéticos de igual calidade (lea máis aquí).
Para referencia. Unha unidade de pan é un indicador condicional que se usa para aproximar o contido de carbohidratos dun determinado produto. 1 XE é igual a 20 g de pan e, en consecuencia, 10 g de hidratos de carbono.
É importante para os pacientes con diabetes limitar o consumo de hidratos de carbono.
Unha alta concentración de glicosa no sangue afecta negativamente a todos os sistemas do corpo. É característico da diabetes tipo 1-2. O azucre sobe debido á insuficiente produción da hormona polo páncreas ou a súa mala absorción. Se a diabetes non se compensa, entón unha persoa afrontará consecuencias graves (coma hiperglucémico, morte). A base da terapia é a introdución de insulina artificial de curta e longa exposición. As inxeccións son necesarias principalmente para persoas con enfermidade de tipo 1 (dependentes da insulina) e graves de segundo tipo (non dependentes da insulina). Informe ao seu médico como calcular a dose de insulina despois de recibir os resultados do exame.
Sen estudar algoritmos de cálculo especiais, pode poñer en perigo seleccionar a cantidade de insulina por inxección, xa que se pode esperar unha dose fatal para unha persoa. Unha dosificación de hormona incorrectamente calculada diminuirá a glicosa en sangue que o paciente pode perder a consciencia e caer en coma hipoglucémico. Para evitar as consecuencias, recoméndase ao paciente mercar un glucómetro para o seguimento continuo dos niveis de azucre.
Calcula correctamente a cantidade de hormona debida aos seguintes consellos:
- Compre escalas especiais para medir porcións. Deben capturar a masa ata fraccións dun gramo.
- Grava a cantidade de proteínas, graxas, carbohidratos consumidos e intenta tomalos na mesma cantidade todos os días.
- Realiza unha serie semanal de probas usando un glucómetro. En total, cómpre realizar 10-15 medicións un día antes e despois das comidas. Os resultados permitiranche calcular con máis detalle a dosificación e asegurarse de que a exactitude do esquema de inxección seleccionado.
Seleccione a cantidade de insulina na diabetes dependendo do coeficiente de carbohidratos. É unha combinación de dous matices importantes:
- Canto custa unha unidade de insulina cubrir carbohidratos consumidos,
- Cal é o grao de redución de azucre despois da inxección de 1 unidade de insulina.
É habitual calcular experimentalmente os criterios de voz. Isto débese ás características individuais do corpo. O experimento realízase por fases:
- tomar insulina preferentemente media hora antes das comidas,
- antes de comer, mide a concentración de glicosa,
- despois da inxección e ao final da comida, tome medidas cada hora,
- centrándose nos resultados, engade ou reduce a dose por 1-2 unidades para a compensación completa,
- o cálculo correcto da dose de insulina estabilizará o nivel de azucre. A dosificación seleccionada é preferiblemente rexistrada e utilizada nun curso adicional de terapia con insulina.
As doses altas de insulina úsanse para a diabetes mellitus tipo 1, así como despois do estrés ou o trauma. Para as persoas co segundo tipo da enfermidade, a insulina non sempre se prescribe e cancelase cando se obtén unha compensación, e o tratamento continúa só coa axuda de comprimidos.
A dosificación calcúlase, independentemente do tipo de diabetes, en función destes factores:
- A duración do curso da enfermidade. Se o paciente sofre diabetes durante moitos anos, só unha gran dose reduce o azucre.
- Desenvolvemento de insuficiencia renal ou hepática. A presenza de problemas cos órganos internos require un axuste da dose de insulina cara á baixa.
- Exceso de peso. O cálculo comeza multiplicando o número de unidades do medicamento por peso corporal, polo que os pacientes que padecen obesidade necesitarán máis medicamentos que as persoas delgadas.
- O uso de fármacos de terceiros ou antipiréticos. Os medicamentos poden mellorar o consumo de insulina ou retardala, polo que unha combinación de medicamentos e insulinoterapia requirirá a consulta dun endocrinólogo.
É mellor para un especialista seleccionar fórmulas e dosificación. Avaliará o coeficiente de carbohidratos do paciente e, segundo a súa idade, peso, así como a presenza doutras enfermidades e a toma de medicamentos, elaborará un réxime de tratamento.
A dosificación de insulina en cada caso é diferente. Está influenciado por varios factores durante o día, polo que o contador sempre debe estar a man para medir os niveis de azucre e facer unha inxección. Para calcular a cantidade necesaria de hormona non é preciso coñecer a masa molar da proteína insulina, senón multiplicala polo peso do paciente (U * kg).
Segundo as estatísticas, 1 unidade é o límite máximo para 1 kg de peso corporal. Superar o limiar non mellora a compensación, senón que aumenta as posibilidades de desenvolver complicacións asociadas ao desenvolvemento da hipoglucemia (diminución do azucre). Podes entender como escoller a dose de insulina mirando os indicadores aproximados:
- despois da detección de diabetes, a dosificación básica non supera as 0,5 unidades,
- tras un ano de tratamento exitoso, a dose déixase en 0,6 unidades,
- se o curso da diabetes é grave, a cantidade de insulina ascende a 0,7 pezas,
- a falta de compensación, establécese unha dose de 0,8 pezas,
- tras identificar complicacións, o médico aumenta a dosificación a 0,9 unidades,
- se unha moza embarazada sofre o primeiro tipo de diabetes, a dose aumenta ata 1 UI (principalmente despois de 6 meses de embarazo).
Os indicadores poden variar dependendo do curso da enfermidade e de factores secundarios que afecten ao paciente. O seguinte algoritmo diralle como calcular correctamente a dosificación de insulina escollendo por si mesmo o número de unidades da lista anterior:
- Por 1 vez, non se permiten máis de 40 unidades e o límite diario varía de 70 a 80 unidades.
- A cantidade de multiplicar o número de unidades seleccionado depende do peso do paciente. Por exemplo, unha persoa que pesa 85 kg e está a compensar con éxito a diabetes (0,6 U) durante un ano non debe inxectar máis de 51 U ao día (85 * 0,6 = 51).
- A insulina de acción longa é administrada dúas veces ao día, polo tanto, o resultado final divídese en 2 (51/2 = 25,5). Pola mañá, a inxección debería conter dúas veces máis unidades (34) que á noite (17).
- A insulina curta debe usarse antes das comidas. Supón a metade da dosificación máxima permitida (25,5). Distribúese 3 veces (40% almorzo, 30% xantar e 30% cea).
Se a glicosa xa aumenta antes da introdución da hormona de acción curta, o cálculo cambia lixeiramente:
A cantidade de hidratos de carbono consumidos móstrase en unidades de pan (25 g de pan ou 12 g de azucre por 1 XE). Dependendo do indicador do pan, seleccionase a cantidade de insulina de acción curta. O cálculo é o seguinte:
- pola mañá, 1 XE cubre 2 pezas de hormona,
- á hora de xantar, 1 XE cubre 1,5 pezas de hormona,
- á noite, a relación de insulina e unidades de pan é igual.
Dosificar e administrar insulina é un coñecemento importante para calquera diabético. Dependendo do tipo de enfermidade, son posibles pequenos cambios nos cálculos:
- Na diabetes tipo 1, o páncreas deixa de producir insulina completamente. O paciente ten que inxectar inxeccións da hormona de acción curta e prolongada. Para isto, tómase a cantidade total de unidades admisibles de insulina ao día e divídese en 2. O tipo prolongado de hormona inxectase 2 veces ao día, e o curto, polo menos, 3 veces antes das comidas.
- Na diabetes mellitus tipo 2, a insulina terapéutica é necesaria no caso dun curso grave da enfermidade ou se falla o tratamento con drogas. Para o tratamento, úsase insulina de longa duración 2 veces ao día. A dosificación de diabetes tipo 2 normalmente non supera as 12 unidades á vez. A hormona de acción curta utilízase co esgotamento completo do páncreas.
Despois de realizar todos os cálculos, é preciso descubrir que técnica de administración de insulina existe:
- lavarse ben as mans
- desinfectar o corcho da botella,
- sacar aire na xeringa é equivalente á cantidade de insulina inxectada,
- colocar a botella sobre unha superficie plana e introducir a agulla polo corcho,
- deixe o aire fóra da xeringa, xire a botella de cabeza e tome medicamentos,
- na xeringa debe ser 2-3 unidades máis que a cantidade requirida de insulina,
- Saque a xeringa e extraia o aire que quede, mentres axusta a dosificación
- desinfectar o lugar de inxección,
- inxectar o medicamento por vía subcutánea. Se a dosificación é grande, entón intramuscularmente.
- sanear de novo a xeringa e o lugar de inxección.
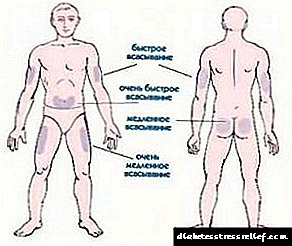
O alcohol úsase como antiséptico. Limpar todo cun anaco de algodón ou un cotonete. Para unha mellor resorción, é recomendable unha inxección no estómago. Periódicamente, o sitio de inxección pódese cambiar no ombreiro e na coxa.
En media, 1 unidade de insulina reduce a concentración de glicosa en 2 mmol / L. O valor verifícase experimentalmente. Nalgúns pacientes, o azucre diminúe 1 vez por 2 unidades e logo por 3-4, polo que se recomenda que controles constantemente o nivel de glicemia e informes ao teu médico sobre todos os cambios.
O uso de insulina de longa acción fai que o páncreas pareza funcionar. A introdución prodúcese media hora antes da primeira e última comida. A hormona de acción corta e ultrahort úsase antes das comidas. O número de unidades neste caso varía de 14 a 28. Varios factores (idade, outras enfermidades e medicamentos, peso, nivel de azucre) afectan a dosificación.
Nun corpo humano sa, o metabolismo prodúcese regularmente. A hormona insulina, que se produce a partir de alimentos consumidos nos alimentos, tamén participa neste procedemento. Dependendo das necesidades do corpo para a hormona, este proceso regúlase automaticamente.
Se hai enfermidade, o cálculo da dose de insulina realízase para a introdución de inxeccións, que teñen como obxectivo manter a saúde do corpo.
A execución das accións calculadas é realizada polo médico asistente con especial atención, xa que unha dose excesivamente grande de inxección artificial pode causar danos irreparables ao corpo humano.
En primeiro lugar, a resposta á pregunta - como calcular a dose de insulina, vén acompañada da compra dun glucómetro, xa que este dispositivo permite facer medicións regulares da presenza de azucre no sangue.
Tamén se recomenda gardar un diario e facer notas regulares da seguinte natureza:
- O nivel de glicosa no sangue no estómago baleiro pola mañá,
- Os mesmos indicadores antes e despois de comer comida,
- É necesario anotar en gramos a cantidade de graxas e carbohidratos consumidos nos alimentos,
- Variedades de actividade física durante todo o día.
A insulina calcúlase por unidade do seu peso. Polo tanto, en presenza desta enfermidade, estes indicadores deben ser controlados regularmente. Ademais, ten en conta tamén a duración do curso da enfermidade, é dicir, a súa experiencia en anos.
O cálculo da dose e administración de insulina prevén a estricta adhesión a todas as regras do procedemento. Para iso, tome 1 unidade por unidade de cálculo da dose da hormona. por quilogramo de peso corporal Con enfermidade como a diabetes tipo 1, permítese unha dose de inxección non superior a 1 unidade.
Ademais, hai que ter en conta diferentes tipos da enfermidade: descompensación, cetoacitosis e presta especial atención ás mulleres embarazadas diabéticas.
É importante. Nas fases iniciais da enfermidade, só está permitido o 50% da norma de inxección de insulina.
Despois dun ano do curso da enfermidade, a dose aumenta gradualmente ata 0,6 unidades. Os saltos inesperados do nivel de glicosa no paciente tamén poden afectar significativamente. Neste caso, o médico pode prescribir un aumento da dose de inxección a 0,7 unidades.
Por regra xeral, para diabéticos con outro tipo de enfermidade, a dose máxima de hormona é diferente:
- Cando se usa descompensación non máis de 0,8 unidades.,
- Cando a cetoacitosis está permitida non máis que 0,7 unidades.,
- Para mulleres embarazadas, a dose máxima de 1 unidade.
Para a introdución inicial dunha inxección de insulina, é extremadamente importante ter un glucómetro na casa Este dispositivo permitirá aclarar a necesidade exacta do número de inxeccións de insulina, tendo en conta todas as características do corpo. Isto é debido ao feito. que o médico non sempre é capaz de recoñecer con precisión a cantidade de insulina necesaria para o corpo humano.
Unha reacción estable das células do corpo humano á insulina sintetizada artificialmente só se produce co seu uso prolongado. Para iso, é recomendable unirse ao réxime de inxección recomendado, a saber:
- Tiro de mañá xaxún antes do almorzo
- A introdución dunha dose de insulina sintética á noite inmediatamente antes da cea.
Xunto a isto, os médicos adoitan usar un método diferente para administrar insulina artificial mediante un uso ultra-curto ou intenso. Nestes casos, a dose do medicamento sintético non debe superar as 28 unidades. ao día. A dose mínima do medicamento con este método de uso é de 14 unidades. Que tipo de dose ao día use para vostede, o médico que o atenderá.
Para facer máis cálculos a dose de insulina máis común, úsanse as abreviaturas seguintes na medicina:
- Insulina de acción longa (IPD),
- A dose total de inxección de insulina, calculada o día da solicitude (SDDS),
- Inxección de insulina de acción curta (ICD),
- A enfermidade é a diabetes mellitus tipo 1 (CD-1),
- Diabetes mellitus tipo 2 (CD-2),
- Peso corporal ideal (M),
- Peso corporal ideal (W).
Cun peso humano de 80 quilogramos e unha taxa de inxección de insulina de 0,6 U, lévanse a cabo as seguintes accións:
Multiplica 0,6 por 80 e obtén unha taxa diaria de 48 unidades.
Para a etapa inicial da diabetes tipo 1, úsanse as seguintes accións: 48 multiplícase nun 50 por cento da norma, é dicir en 0,5 unidades. e recibe unha tarifa diaria de 24 unidades. inxección de insulina.
En base a isto, podemos extraer a seguinte conclusión:
- Cun SDDS de 48 U, a dose diaria de inxección é de 16 U,
- Antes do almorzo, 10 unidades adminístranse cun estómago baleiro,
- Antes da cea, inxectase a dose restante en 6 unidades,
- O IPD é administrado de xeito regular mañá e noite,
- O CI supón dividir a taxa diaria de inxección sintética entre todas as comidas.
Así, podemos extraer unha pequena conclusión de que todos poden calcular a dose de insulina por si mesmos, sen embargo, antes de usar a inxección, recoméndase someterse a un exame completo e consultar co seu médico.
Neste caso, X corresponde á cantidade de enerxía necesaria para unha persoa, polo que o rendemento dos órganos internos se mantén dentro do rango normal.
Neste caso, para a comparación e posterior vinculación a XE, consideramos métodos individuais de crecemento de unión a este valor, así como a norma de consumo de calorías permitido:
- En presenza de intensidade moderada da actividade física no corpo, permítense 32 quilocalorías por quilo de peso,
- Se ten unha carga física media, permítese 40 kcal por quilo de peso,
- A actividade física pesada implica un consumo de ata 48 kcal por quilo de peso corporal.
Para ter un crecemento do paciente de 167 centímetros, use o seguinte valor de 167-100 = 67. Este valor equivale aproximadamente a un peso corporal de 60 quilogramos e o nivel de actividade física aplícase como moderado, co cal o valor calórico diario é de 32 kcal / kg. Neste caso, o contido calórico da dieta diaria debería ser de 60x32 = 1900 kcal.
Isto debe incluír os seguintes compoñentes:
- Non máis dun 55% de carbohidratos,
- Ata un 30% de graxa
- Proteínas non máis dun 15%.
É importante neste caso, 1 XE equivale a 12 gramos de carbohidratos. Así, obtemos información de que o uso de 261_12 = 21 XE está dispoñible para o paciente
A inxestión diaria de carbohidratos distribúese segundo o seguinte principio:
- O almorzo non supera o 25%,
- O xantar prevé o consumo do 40% de hidratos de carbono a partir do importe diario,
- Para un lanche pola tarde consúmase un 10% de carbohidratos,
- Para a cea consómese ata un 25% da inxestión diaria de hidratos de carbono.
En base a isto, pódese sacar unha pequena conclusión de que un paciente con diabetes pode consumirse para almorzar de 4 a 5 XE, para xantar de 6 a 7 XE, para un lanche de tarde de 1 a 2 XE, e para cear tamén de 4 a 5 XE. 5 XE.
É de destacar que coa forma de intensificación da introdución de insulina sintética non é necesaria a estricta adhesión á dieta anterior.
Para os pacientes con diabetes mellitus, é extremadamente importante comezar a tratar unha enfermidade tan perigosa en tempo e forma, se non a vida dunha persoa que descoida a súa saúde non será longa.
Se experimenta os primeiros síntomas de malestar, visite o seu médico de inmediato, é posible que xa teña que atopar un tratamento con inxeccións de insulina.
Akhmanov, M. Diabetes na vellez / M. Akhmanov. - M .: Vector, 2012 .-- 220 páx.
Milku Stefan Terapia de enfermidades endocrinas. Tomo 2, Meridians - M., 2015 .-- 752 p.
Endocrinoloxía, E-noto - M., 2013 .-- 640 p.

Déixeme presentarme. Chámome Elena. Levo máis de 10 anos traballando como endocrinólogo. Creo que actualmente son un profesional no meu campo e quero axudar a todos os visitantes do sitio a resolver tarefas complexas e non así. Recóllense e procesan coidadosamente todos os materiais do sitio para transmitir o máximo posible toda a información necesaria. Antes de aplicar o descrito no sitio web, é sempre necesaria unha consulta obrigatoria con especialistas.
Termos obrigatorios
As seguintes descricións fornecen termos que deben ser comprendidos.
Bases: insulina de acción prolongada que axuda a suavizar o azucre en xaxún. Non se usa para reducir as altas concentracións de azucre e a absorción de alimentos.
Bolus é unha insulina de acción rápida, que se divide en corta e ultrahorta, usada pouco antes das comidas. Axuda á asimilación do que se come e controla o nivel de azucre despois dunha comida. Indicado para equilibrar rapidamente a glicemia.
Un bolo de comida é unha dose de acción rápida necesaria para a asimilación do que se come, pero no caso de azucre elevado que xurdiu antes de comer, non axuda. Un bolo de corrección é unha dose de acción rápida que reduce a cantidade de azucre a un nivel normal.
Antes das comidas, use unha dose de insulina de acción rápida que conteña os dous bolos descritos anteriormente. Cando o nivel de azucre medido é normal antes das comidas, non se precisa azucre correctivo. Se de súpeto se produce unha hiperglicemia, inxectase ademais un bolo de corrección, é dicir, sen esperar a que se come.
O método de tratamento base-bolo inclúe inxeccións de insulina prolongada antes de durmir e pola mañá, así como insulina de acción rápida, que se inxecta antes de cada comida. Esta técnica non é sinxela, pero o seu uso axudará a manter de xeito fiable os saltos glicémicos e as posibles complicacións non se desenvolverán tan axiña.
Con esta insulinoterapia, son necesarias 5 ou incluso 6 inxeccións ao día. Todos os que sofren unha forma diabética grave de enfermidade tipo 1 teñen necesidade dela. Pero se o paciente ten unha enfermidade de tipo 2 ou unha forma leve de tipo 1, pode resultar que non se poden facer inxeccións tan a miúdo.
A terapia de insulina tradicional (combinada) consiste no feito de que a inxección inxectada pode conter insulina de duración diferente.
Para comezar, calcúlase a dose media diaria de insulina. Despois distribúese de xeito que se usa 2/3 antes do almorzo, e 1/3 antes da cea. A dose media diaria debería consistir nun 30-40% de insulinas de acción curta e o resto debería prolongarse.
Os beneficios inclúen:
- sinxela introdución
- falta de longos cálculos e explicacións para pacientes e persoal,
- A glicemia é controlada só 2-3 veces por semana.
As desvantaxes inclúen:
- a dose seleccionada require un control estrito da dieta,
- é necesario unirse á rutina diaria (sono, descanso e actividade física),
- comer 5-6 veces ao día á mesma hora,
- a cantidade de azucre non se pode manter a nivel natural.
Tipos de insulina por tempo de acción
A gran maioría da insulina no mundo prodúcese en plantas farmacéuticas mediante tecnoloxías de enxeñaría xenética. En comparación cos preparados obsoletos de orixe animal, os produtos modernos caracterízanse por unha alta purificación, un mínimo de efectos secundarios e un efecto estable e ben previsible. Agora, para o tratamento da diabetes, úsanse 2 tipos de hormonas: análogos humanos e insulina.
A molécula de insulina humana repite completamente a molécula da hormona producida no corpo. Trátase de produtos de acción curta; a súa duración non excede de 6 horas. As insulinas NPH de media duración tamén pertencen a este grupo. Teñen unha duración de acción máis longa, unhas 12 horas, debido á adición de proteína proteína á droga.

A estrutura da insulina é diferente da insulina humana. Debido ás características da molécula, estes fármacos poden compensar con maior eficacia a diabetes. Estes inclúen medios de acción de ultrashort, comezando a reducir o azucre 10 minutos despois da inxección, acción longa e ultra-longa, traballando desde o día ata 42 horas.
| Tipo de insulina | Tempo de traballo | Medicamentos | Cita |
| Ultra curto | O inicio da acción é despois de 5-15 minutos, o efecto máximo é despois de 1,5 horas. | Humalog, Apidra, NovoRapid Flexpen, NovoRapid Penfill. | Aplique antes das comidas. Poden normalizar rapidamente a glicosa no sangue. O cálculo da dosificación depende da cantidade de hidratos de carbono subministrados co alimento. Tamén se usa para corrixir rapidamente a hiperglicemia. |
| Curto | Comeza en media hora, o pico cae sobre 3 horas despois da inxección. | Actrapid NM, Humulin Regular, Insuman Rápido. | |
| Acción media | Funciona 12-16 horas, pico - 8 horas despois da inxección. | Humulina NPH, Protafan, Biosulina N, Gensulina N, Insran NPH. | Úsase para normalizar o azucre en xaxún. Debido á duración da acción, pódense inxectar 1-2 veces ao día. A dose é seleccionada polo médico segundo o peso do paciente, a duración da diabetes e o nivel de produción de hormonas no corpo. |
| De longa duración | A duración é de 24 horas, non hai pico. | Levemir Penfill, Levemir FlexPen, Lantus. | |
| Super longo | Duración do traballo - 42 horas. | Penfill de Treciba | Só para diabetes tipo 2. A mellor elección para pacientes que non son capaces de facer unha inxección por conta propia. |
Necesidade de insulina curta
Para determinar a necesidade de insulina antes das comidas, recoméndase medir o seu nivel de azucre durante sete días. Os diabéticos severos tipo 1 necesitarán inxectar insulina prolongada durante a noite e cedo pola mañá e bolos antes de comer.
O azucre debe medirse antes e despois das comidas, despois de 2-3 horas. Se a glicemia dura todo o día normal e medra despois da cea, necesitas insulina curta antes do último.Pero todo individualmente e o problema pode estar no almorzo.
Por suposto, todas as recomendacións só se dan para o caso cando o paciente segue unha dieta baixa en carbohidratos. Nesta situación, os diabéticos con enfermidade tipo 2 non sempre necesitan un disparo de insulina curta, pódense substituír por un comprimido para baixar o azucre.
A acción da insulina pola mañá é máis débil debido ao efecto especial do corpo humano. Polo tanto, o máis probable é que pola mañá necesitarás insulina rápida. O mesmo fenómeno dita a necesidade de reducir a metade da cantidade de hidratos de carbono no almorzo en relación coa cea e o xantar.
Ningún médico dirá inmediatamente canta insulina necesitará o paciente antes de comer. Polo tanto, todo se determina de forma independente e aproximada. Primeiro redúcense as doses e logo, se é necesario, aumentan gradualmente.
A cantidade necesaria de insulina rápida depende da dieta. Débese pesar todos os alimentos consumidos en cada comida e logo comer. Unha escala de cociña é útil para iso.
Entón, recordando que antes de comer insulina, que consta de dúas partes, inxectase, todo iso tense en conta na adaptación da dose. Cunha dieta equilibrada só se teñen en conta os hidratos de carbono. Cunha dieta baixa en carbohidratos, suxírense contas de carbohidratos e proteínas.
Accións a realizar para calcular a dose:
- O libro de referencia fai o cálculo da dose inicial de insulina.
- Faise unha inxección e despois dos 20-45 minutos mídese o nivel de azucre. Despois diso, podes comer.
- Detéctase o tempo despois das comidas e cada hora controlase o azucre cun glucómetro ata a seguinte comida.
- A niveis baixos de azucre úsanse pastillas de glicosa.
- Posteriormente, a dose de insulina redúcese ou aumenta, dependendo do azucre que fose nas últimas medicións. Os cambios deben ser feitos en pequenas cantidades e asegúrese de controlar o nivel de azucre.
- Ata ese momento, ata que os niveis de azucre estean normal, é necesario facer como nos parágrafos 2-5. Cada próxima vez, a dose especificada debería picarse segundo as lecturas previamente tomadas, e non a inicial. Pouco a pouco, pode chegar á cantidade máis adecuada de insulina rápida.
¿Canto tempo debe pasar antes do momento en que será posible comer se se dispón dun tiro de insulina curta? É moi sinxelo determinar. Debe introducir a hormona 45 minutos antes da comida e comezar a medir o azucre despois de 25 minutos.
Tales accións repítense cada 5 minutos ata comer. Se nunha das medidas o glucómetro demostra que o azucre baixou 0,3 mmol / l, xa é necesario comezar a comer para evitar a hipoglucemia.
A selección realízase ata que o valor da dose cambie por 1/2. Hai que ter en conta que tal experimento só se pode realizar a un nivel de azucre que exceda a marca de 7,6 mmol / L. Se non, o azucre volve á normalidade.
As doses básicas de insulina deben manter o azucre constante. Noutras palabras, se eliminas todas as comidas e inxeccións de ambos tipos de bolos, o azucre só debería ser normal na insulina base.
A selección da dose básica é a seguinte:
- Un día non almorzan, pero só se mide azucre ata a cea. Isto faise cada hora.
- O segundo día debe almorzar e despois de 3 horas comezan a medición horaria de azucre ata a cea. O xantar pasa por alto.
- O terceiro día pasan o almorzo e o xantar, como é habitual, pero sen cear. As medicións de azucre deberán ter unha duración igual que nos primeiros parágrafos, ademais da hora nocturna.
Se aumenta o nivel de azucre medido, aumenta a insulina básica. No caso dunha diminución significativa do azucre, a dose redúcese. Podes usar cálculos Forschim para coñecer o valor exacto.
Para calcular insulina curta utilízase un concepto especial: unha unidade de pan. É igual a 12 gramos de hidratos de carbono. Un XE é aproximadamente unha porción de pan, metade un moño, media porción de pasta. Para saber cantas unidades de pan hai no prato, pode usar as escalas e táboas especiais para diabéticos, que indican a cantidade de XE en 100 g de diferentes produtos.
Co tempo, os pacientes con diabetes deixan de necesitar un pesado constante de alimentos e aprenden a determinar o contido de hidratos de carbono que hai nel. Por regra xeral, esta cantidade aproximada é suficiente para calcular a dose de insulina e lograr a normoglicemia.
Algoritmo de cálculo de dosificación de insulina curta:
- Aprazamos unha porción de alimento, pesámola, determinamos a cantidade de XE nel.
- Calculamos a dose necesaria de insulina: multiplicamos XE pola cantidade media de insulina producida nunha persoa sa nun momento dado do día (ver táboa inferior).
- Presentamos a droga. Acción curta - media hora antes das comidas, ultrashort - pouco antes ou inmediatamente despois da comida.
- Despois de 2 horas medimos a glicosa no sangue, neste momento debería normalizarse.
- Se é necesario, axuste a dose: para reducir o azucre en 2 mmol / l, necesítase unha unidade adicional de insulina.
| Comer | Unidades de insulina XE |
| Almorzo | 1,5-2,5 |
| Xantar | 1-1,2 |
| Cea | 1,1-1,3 |
Réximes de insulinoterapia
Existen dous modos de insulinoterapia: tradicional e intensiva. O primeiro implica doses constantes de insulina, calculadas polo médico. O segundo inclúe 1-2 inxeccións dunha cantidade pre-seleccionada dunha hormona longa e varias - unha curta, que se calcula cada vez antes dunha comida.
Modo tradicional
A dose diaria calculada de hormona divídese en 2 partes: mañá (2/3 do total) e tarde (1/3). A insulina curta é do 30-40%. Podes usar mesturas preparadas nas que se relaciona a insulina curta e basal como 30:70.
As vantaxes do réxime tradicional son a falta de necesidade de usar algoritmos diarios de cálculo de dose, medidas raras de glicosa, cada 1-2 días. Pódese usar para pacientes que non poden ou non desexan controlar o seu azucre constantemente.
para conseguir unha glicemia normal, ten que axustar a dieta á cantidade de insulina inxectada. Como resultado, os pacientes teñen unha dieta estrita, cada desviación da cal pode producir un coma hipoglucémico ou hiperglicémico.
Modo intensivo
A insulina terapia intensiva é universalmente recoñecida como o réxime de insulina máis progresivo. Tamén se denomina bolo basal, xa que pode simular tanto a secreción hormonal constante, basal, hormonal e insulina de bolo, liberada como resposta a un aumento da glicosa no sangue.
A indubidable vantaxe deste réxime é a falta dunha dieta. Se un paciente con diabetes dominou os principios do cálculo correcto da dosificación e a corrección da glicemia, pode comer coma calquera persoa sa.
| Inxeccións necesarias | Tipo de hormona | ||||||||||||||||||||||||
| curto | longo | ||||||||||||||||||||||||
| Antes do almorzo | |||||||||||||||||||||||||
| Antes de ir para a cama | |||||||||||||||||||||||||
| Tipo de droga | Nomes comerciais | Inicio do efecto | Pico tempo | Duración da acción |
| Preparación por ultrasóns | Humalog, Apidra | 5-10 minutos | 60-90 minutos | Ata 5 horas |
| Fondos "curtos" | Rosinsulina R, Humulina Regular, Gensulina R | 15-30 minutos | 90-150 minutos | Ata 6 horas |
| Medicamentos | Rinsulina N, Biosulina N, Protafan NM | 90-120 minutos | Despois de 7-9 horas | Ata 15-16 horas |
| Drogas prolongadas | Lantus, Levemir | 90-120 minutos | Debilmente expresado | 1-1,5 días |
- Alta velocidade (exposición ultra-curta),
- Exposición curta ao corpo,
- A duración media da exposición ao corpo,
- Exposición prolongada,
- Combinado (pre-mesturado).
Por suposto, o médico asistente é o responsable de determinar o tipo de insulina que é necesaria para vostede. Non obstante, cómpre saber como difiren. En principio, todo está claro polos nomes: a diferenza é canto tempo comeza a funcionar e canto tempo funciona. Para obter unha resposta á pregunta de que a insulina é mellor, a táboa axudaralle.
Cálculo da dosificación hormonal para adultos e nenos
O corpo do neno require moita máis insulina que un adulto. Isto débese a un crecemento e desenvolvemento intensivos.
Nos primeiros anos despois do diagnóstico da enfermidade, unha media de 0,5-0 por quilogramo do peso corporal dun neno.
6 unidades Despois de 5 anos, a dosificación xeralmente aumenta a 1 U / kg.
E este non é o límite: na adolescencia, o corpo pode requirir ata 1,5-2 unidades / kg.
Posteriormente, o valor redúcese a 1 unidade. Non obstante, cunha descompensación prolongada da diabetes, a necesidade de administración de insulina aumenta ata 3 UI / kg.
O valor redúcese gradualmente, chegando ao orixinal.
A selección da insulina é un procedemento puramente individual. O número de unidades recomendadas en 24 horas está influenciado por varios indicadores. Estes inclúen patoloxías concomitantes, o grupo de idade do paciente, a "experiencia" da enfermidade e outros matices.
Establécese que, no caso xeral, a necesidade dun día para pacientes con diabetes non supera a unidade da hormona por quilo do seu peso corporal. Se se supera este limiar, aumenta a probabilidade de desenvolver complicacións.
A dosificación do medicamento calcúlase do seguinte xeito: é necesario multiplicar a dose diaria do medicamento polo peso do paciente. A partir deste cálculo queda claro que a introdución da hormona baséase no peso corporal do paciente. O primeiro indicador establécese sempre segundo o grupo de idade do paciente, a gravidade da enfermidade e a súa "experiencia".
A dose diaria de insulina sintética pode variar:
- Na fase inicial da enfermidade, non máis de 0,5 unidades / kg.
- Se a diabetes dentro dun ano é ben tratable, recoméndase 0,6 unidades / kg.
- En forma grave da enfermidade, inestabilidade da glicosa no sangue - 0,7 Pezas / kg.
- A forma descompensada de diabetes é de 0,8 U / kg.
- Se se observan complicacións - 0,9 Pezas / kg.
- Durante o embarazo, en particular, no terceiro trimestre - 1 unidade / kg.
Despois de que se recibiu información de dosificación por día, faise un cálculo. Para un procedemento, o paciente pode ingresar non máis de 40 unidades da hormona e durante o día a dose varía de 70 a 80 unidades.
Moitos pacientes aínda non entenden como calcular a dose, pero isto é importante. Por exemplo, un paciente ten un peso corporal de 90 quilogramos e a súa dose por día é de 0,6 U / kg. Para calcular, necesitas 90 * 0,6 = 54 unidades. Esta é a dosificación total por día.
Se se recomenda unha exposición a longo prazo ao paciente, entón o resultado debe dividirse en dous (54: 2 = 27). A dosificación debe distribuírse entre a administración da mañá e a noite, nunha proporción de dous a un. No noso caso, trátase de 36 e 18 unidades.
Na "curta" hormona permanecen 27 unidades (das 54 diarias). Debe dividirse en tres inxeccións consecutivas antes das comidas, segundo cantidade de carbohidratos planea consumir. Ou divídelo por "porcións": 40% pola mañá e 30% para xantar e noite.
Nos nenos, a necesidade do corpo de insulina é moito maior cando se compara cos adultos. Características dunha dosificación para nenos:
- Por regra xeral, se acaba de producirse un diagnóstico, prescríbese unha media de 0,5 por quilogramo de peso.
- Cinco anos despois, a dosificación aumenta a unha unidade.
- Na adolescencia prodúcese un aumento de novo ata 1,5 ou incluso 2 unidades.
- Entón a necesidade do corpo diminúe e unha unidade é suficiente.
Terapia con insulina embarazada
A introdución da hormona durante o período de xestación é un requisito previo para o tratamento da xestación e calquera outra forma de diabetes. A insulina considérase segura para a nai e o bebé, é capaz de evitar o desenvolvemento de complicacións durante o embarazo e o parto.
Deberían conseguirse as seguintes cifras glicémicas nunha muller:
- antes do almorzo: non superior a 5,7 mmol / l,
- despois de comer: non superior a 7,3 mmol / l.
A medición diaria do azucre no sangue permite confirmar ou refutar a eficacia do tratamento. Despois de calcular a dose diaria do medicamento, 2/3 adminístrase antes do almorzo, o resto antes da comida da noite.
Como determinar o número de unidades de pan
O principal "marcador" da dieta de pacientes con diabetes son os carbohidratos. Para determinar o seu contido nun determinado produto, úsase a unidade de pan XE, que actúa como unha unidade de cálculo convencional.
Crese que contén 12 g de hidratos de carbono puros e que é capaz de aumentar o azucre no sangue en 1,7-2,7 mmol / L. Para determinar cantos carbohidratos hai no produto acabado, cómpre dividir a cantidade de hidratos de carbono indicados no envase do produto por 12.
Por exemplo, o envase de fábrica con pan indica que 100 g de produto conteñen 90 g de hidratos de carbono, dividindo este número por 12 resulta que 100 g de pan conteñen 7,5 XE.
GN - a carga glicémica é un indicador que reflicte a calidade e cantidade de hidratos de carbono nos alimentos. Para calculalo, cómpre coñecer o índice glicémico - GI por cento.
Este indicador reflicte a velocidade coa que se produce a absorción de carbohidratos no corpo. Permite determinar como aumentará o nivel de azucre no sangue despois da dixestión dun produto en comparación co estándar.
Por exemplo, un IG de 80 significa que despois de que o paciente come 50 g dun determinado produto, o nivel de azucre no sangue será o 80% do valor que se observa no sangue despois de consumir 50 g de glicosa pura.
Uso dunha hormona para tratar trastornos nerviosos
Todas as accións no tratamento da diabetes teñen un obxectivo: isto é a estabilización da glicosa no corpo do paciente. A norma chámase concentración, que non é inferior a 3,5 unidades, pero non supera o límite superior de 6 unidades.

Hai moitas razóns que levan a un mal funcionamento do páncreas. Na gran maioría dos casos, este proceso vén acompañado dunha diminución da síntese da hormona insulina, á súa vez, isto leva a unha violación dos procesos metabólicos e dixestivos.
O corpo xa non pode recibir enerxía do alimento consumido, acumula moita glicosa, que non é absorbida polas células, senón que simplemente permanece no sangue dunha persoa. Cando se observa este fenómeno, o páncreas recibe un sinal de que se debe producir insulina.
Pero, dado que a súa funcionalidade está deteriorada, o órgano interno xa non pode funcionar no modo anterior e completo, a produción da hormona é lenta, mentres que se produce en pequenas cantidades. A condición dunha persoa empeora e co paso do tempo, o contido da súa propia insulina achégase a cero.
Neste caso, a corrección da nutrición e unha dieta estrita non serán suficientes, necesitarás a introdución de hormona sintética. Na práctica médica moderna distínguense dous tipos de patoloxía:
- O primeiro tipo de diabetes (chámase insulina dependente), cando a introdución da hormona é vital.
- O segundo tipo de diabetes (non dependente da insulina). Con este tipo de enfermidades, a miúdo, unha nutrición adecuada é suficiente e prodúcese a súa propia insulina. Non obstante, en caso de emerxencia, pode ser necesaria a administración de hormonas para evitar a hipoglucemia.
Coa enfermidade de tipo 1, a produción dunha hormona no corpo humano está absolutamente bloqueada, como resultado do cal o traballo de todos os órganos e sistemas internos está perturbado. Para corrixir a situación, só axudará a subministración de células cun análogo da hormona.
escola de diabetes sanofi ... "alt =" Diaclase: escola de diabetes sanofi ... "> O tratamento neste caso é de por vida. Un paciente con diabetes debe inxectarse todos os días. As peculiaridades da administración de insulina son que debe administrarse en tempo e forma para excluír unha condición crítica, e se se produce coma, entón debes saber que é a atención de emerxencia con coma diabético. É a insulina terapia para a diabetes mellitus que permite controlar o nivel de glicosa no sangue, manter a funcionalidade do páncreas no nivel requirido, evitando o mal funcionamento doutros órganos internos. O número de unidades de insulina "curta" depende do tempo do día e do contido de carbohidratos na inxesta de alimentos. Todos os hidratos de carbono mídense en "unidades de pan" - 1 XE equivale a 10 gramos de glicosa. Segundo as táboas de contido de XE nos produtos, a dose de insulina curta calcúlase segundo a regra - para 1 XE é necesario 1 UNIDADE do medicamento. A comida sen carbohidratos (proteínas, graxas) practicamente non leva a un aumento dos niveis hormonais. A cantidade de insulina "curta" está determinada con máis precisión polo azucre no sangue e os carbohidratos do alimento comido - cada unidade da hormona reduce a glicosa en 2,0 mmol / l, o alimento de carbohidratos - aumenta en 2,2. Introdúcese unha unidade adicional por cada 0,28 mmol / L superior a 8,25. É bo para o inestable curso de diabetes, a incapacidade de facer moitas inxeccións. Na relación de 30 e 70 utilízanse mesturas preparadas de insulina "curta" e diaria. Pros: control glicémico tres veces por semana, fácil de administrar e administrar (anciáns, nenos, pacientes non disciplinados). Contras: unha dieta fraccionada ríxida para evitar a hipoglucemia (forte caída do azucre no sangue). A dose media diaria, calculada segundo o peso corporal e a experiencia de diabetes (da táboa), distribúese en dous e un terzo no tempo, os medicamentos "curtos" son de 30-40, accións a longo prazo - 60-70%. Por exemplo: un paciente ten 86 kg, unha experiencia diabética de máis de 10 anos recibirá un total de 77 UI por día (0,9 UI / kg / día * 86 kg). Destes, 30% ou 23 UI de insulina curta (16 UI na primeira metade do día e 7 na segunda), e 54 UI - diariamente en dúas inxeccións pola mañá e pola noite. Pros: dieta non ríxida, alto nivel de control da diabetes e calidade de vida. Contras: control glicémico obrigatorio antes e despois das comidas, ademais da medición pola noite - 7 veces ao día, paciente moi motivado e adestrado. A dose media diaria calcúlase segundo o peso e a lonxitude da diabetes (segundo a táboa), a insulina diaria será do 40-50%, 2/3 administráronse pola mañá, 1/3 pola noite. Os curtos introdúcense tres veces na cantidade de XE en comida ou simplifícanse; na proporción do 40% antes do almorzo, o 30% antes da cea e o xantar. Por exemplo: un paciente ten 86 kg, leva enfermo máis de 10 anos e recibirá 77 unidades (0,9 unidades / kg / día * 86 kg). Destes, o 40% ou 31 UI de insulina curta son administrados por XE (son posibles variacións de dose) ou por un esquema simplificado: 13 UI antes do almorzo e 9 UI antes da cea e o xantar e 46 UI diarias - en dúas inxeccións pola mañá e pola noite. A insulina hormonal pancreática prescríbese nos seguintes casos:Cantas unidades hai que poñer antes dunha comida?
O obxectivo da insulinoterapia é recrear o máis posible o proceso de síntese fisiolóxica da insulina nunha persoa enferma. Para iso úsanse todo tipo de preparacións hormonais.
As posibles complicacións e reaccións adversas poden ser o dolor e o inchazo no lugar da inxección, a aparición de irritación.En diabéticos experimentados, pódese observar lipodistrofia nalgúns lugares da parede abdominal anterior, coxas, nádegas.
O uso incorrecto da fórmula para o cálculo, a introdución dunha gran dose de hormona provoca un ataque de hipoglucemia (o azucre no sangue cae bruscamente, o que incluso pode levar a coma). Os primeiros sinais:
- suor
- fame patolóxica,
- tremendo os labios das extremidades
- aumento da frecuencia cardíaca.
Na diabetes mellitus, ademais da dieta e a toma de axentes hipoglicémicos por vía oral, é moi común un método de tratamento como a insulina.
Consiste na administración subcutánea regular de insulina no corpo do paciente e está indicado para:
- Diabetes tipo 1
- complicacións agudas da diabetes - cetoacidosis, coma (hiperosmolar, diabética, hiperlactemia),
- embarazo e parto en pacientes con azucre ou diabetes gestacional mal tratable,
- descompensación importante ou falta de efecto do tratamento estándar da diabetes tipo 2,
- o desenvolvemento da nefropatía diabética.
 Inxección subcutánea
Inxección subcutáneaUn réxime de insulina terapéutica está seleccionado para cada paciente individualmente.
Neste caso, o médico ten en conta:
- flutuacións no nivel de azucre no sangue do paciente,
- natureza da nutrición
- hora da comida
- nivel de actividade física
- a presenza de enfermidades concomitantes.
 No tratamento da diabetes, non só son importantes as drogas, senón tamén unha dieta
No tratamento da diabetes, non só son importantes as drogas, senón tamén unha dietaPatrón tradicional
A terapia tradicional con insulina implica a introdución dun tempo fixo e unha dose de inxección. Adóitanse facer dúas inxeccións (hormona curta e prolongada) 2 r / día.
A pesar de que este esquema é sinxelo e comprensible para o paciente, ten moitas desvantaxes. En primeiro lugar, esta é a falta de adaptación flexible da dose da hormona á glicemia actual.
Nunha persoa sa, a insulina prodúcese non só no momento no que os hidratos de carbono entran no corpo, senón tamén ao longo do día. Isto é necesario saber para excluír picos bruscos do azucre no sangue, o que ten consecuencias negativas para os vasos sanguíneos.
A terapia con insulina base-bolus, tamén chamada "terapia por inxección múltiple", só suxire un método para tomar insulina, no que a insulina se administra tanto a corta / ultra-curta como a longa.
A insulina de acción longa é administrada todos os días á mesma hora, xa que ten unha duración de 24 horas, a dose de insulina é sempre a mesma, calcúlase ben polo médico asistente ou ben despois das observacións medindo o azucre no sangue cada 1,5-2. horas durante 3-7 días.
Realízanse os seguintes cálculos:
- Calcúlase a cantidade de insulina hormonal necesaria para o corpo (indicador de peso corporal x na táboa)
- A cantidade de insulina de acción curta consumida resta do valor obtido.
O valor obtido é o resultado desexado, a continuación, o número de unidades de insulina de acción longa que precisa.
A insulina de acción curta é administrada 30 minutos antes da comida, recortada durante 15 minutos. Unha variante da súa administración despois dos alimentos é posible, pero neste caso é posible un salto indesexable no nivel de azucre no corpo.
Ademais da terapia con insulina base-bolo, hai unha terapia tradicional. Nun diabético tradicional, raramente mide o nivel de azucre no corpo e inxecta insulina aproximadamente ao mesmo tempo unha dose fixa, coas desviacións máis pequenas da norma establecida.
O sistema base-bolo implica a medición do azucre antes de cada comida e, segundo os indicadores de azucre no sangue, calcúlase a dose necesaria de insulina. A terapia de bolo base ten os seus propios e pros.
Por exemplo, a necesidade de adherirse a unha dieta moi estrita e a rutina diaria desaparece, pero agora, ao perder lixeiramente a vixilancia e non ter inxectada insulina a tempo, arrisca a permitir un salto nos niveis de azucre, que afecta negativamente aos vasos do corpo humano.
Cando se detecta diabetes e indicacións para o nomeamento de inxeccións de insulina, o endocrinólogo debe escoller a taxa hormonal óptima para un día.Hai que ter en conta moitos factores: nivel de azucre, grao de compensación da diabetes, flutuacións nos valores de glicosa, idade do paciente.
Un dos problemas da insulinoterapia é o baixo nivel de responsabilidade do paciente. Puntos importantes: comprender o risco de complicacións en caso de violación das normas, disposición a seguir as recomendacións, a observar a dieta.
Non todos os pacientes consideran necesario medir repetidamente o nivel de azucre, especialmente cando usan un glucómetro tradicional (con picadura de dedos). Un dispositivo moderno (unha versión minimamente invasiva do dispositivo) é máis caro, pero o uso das últimas novidades permite esquecer os callos, a dor e o risco de infección.
Moitos modelos de glucómetros sanguíneos mínimamente invasivos teñen un ordenador incorporado e unha pantalla na que se amosan os indicadores. Hai unha advertencia: cómpre aprender a manexar dispositivos modernos que moitos pacientes anciáns non poden permitirse.
Moitas veces, os pacientes non queren recibir coñecemento para un control máis eficaz do grao de compensación da diabetes, esperan "ao azar", cambien toda a responsabilidade ao médico.
Por que necesitamos inxeccións?
Hoxe utilízanse porcos altamente purificados e insulinas xeneticamente deseñadas, idénticas ás humanas, os mellores (análogos completos). As drogas varían en duración da acción: curto e ultrahort, longo e ultra-longo, e hai mesturas preparadas para a comodidade dos pacientes. O esquema e a dosificación deste último é máis fácil de escoller.
Dose de insulina basal:
- 30-50% da dose diaria total
- administrado 1 ou 2 veces ao día, segundo o perfil da acción insulina ao mesmo tempo,
- A avaliación da dose calcúlase alcanzando o nivel de glicosa en sangue xaxún e antes das comidas principais
- unha vez cada 1-2 semanas é recomendable medir a glicosa ás 2-4 horas para excluír a hipoglucemia,
- A adecuación da dose é valorada alcanzando o nivel de glicosa no xexún obxectivo (para unha dose de insulina administrada antes de durmir) e antes das comidas principais (para unha dose de insulina administrada antes do almorzo),
- con actividade física prolongada, pode ser necesaria unha redución da dose.
Insulina de longa acción: independentemente do momento da administración, a corrección realízase segundo o nivel medio de glucosa en xaxún dos 3 días anteriores. A corrección realízase polo menos 1 vez por semana:
- se houbese hipoglucemia, a dose redúcese en 2 unidades,
- se a glicosa media en xaxún está dentro do rango de destino, non se precisa un aumento da dose,
- se a glicosa media en xaxún é superior ao obxectivo, é necesario aumentar a dose en 2 unidades. Por exemplo, xungue valores de glicosa no sangue de 8,4 e 7,2 mmol / L. O obxectivo do tratamento é a glicosa 4,0 - 6,9 mmol / L. O valor medio de 7,2 mmol / l é superior ao obxectivo, polo tanto, é necesario aumentar a dose en 2 unidades.
NPH-insulina: o algoritmo de valoración da insulina basal é o mesmo:
- o algoritmo de valoración da dose administrada á hora de durmir é semellante ao algoritmo de valoración de insulinas de longa acción,
- o algoritmo de valoración da dose administrada antes do almorzo é semellante ao algoritmo de valoración de insulinas de acción longa, sen embargo, realízase segundo a glicosa media no sangue antes da cea.
A dose de insulina prandial é polo menos o 50% da dose diaria total e adminístrase antes de cada comida que conteña hidratos de carbono.
A dose depende de:
- a cantidade de carbohidratos (XE) que planea comer,
- actividade física planificada despois da administración de insulina (pode ser necesaria redución da dose),
- A avaliación da dose calcúlase alcanzando o nivel de glicosa no sangue dúas horas despois de comer,
- necesidade individual de insulina a 1 XE (pola mañá a 1 XE normalmente require máis insulina que día e noite). O cálculo dos requirimentos individuais de insulina por 1 XE realízase segundo a regra 500: 500 / dose diaria total = 1 unidade de insulina prandial é necesaria para a absorción de X g de hidratos de carbono.
Exemplo: dose diaria total = 60 unidades. 500/60 = 1 Unidade de insulina prandial é necesaria para a absorción de 8,33 g de hidratos de carbono, o que significa que para a absorción de 1 XE (12 g), 1,5 unidade de insulina prandial é necesaria.Se o contido en hidratos de carbono nos alimentos é de 24 g (2 XE), deberá introducir 3 unidades de insulina prandial.
Hai tempo, as escolas de diabetes recomendaron o uso dun esquema común de corrección de azucre para todos, pero creo que a miña experiencia, este esquema non sempre funcionou e non para todos. Ademais, coa diabetes, a sensibilidade á insulina en cada persoa cambia.
Nos últimos talleres da escola de diabete, http: // moidiabet / blog / shkola-diabeta-uglublennii-kurs, aprendín sobre métodos modernos para a corrección da glicemia, que se usa na terapia con insulina de bomba, pero tamén se pode usar no cálculo das doses de insulina nas plumas de xiringa.
Este método non ten un nome oficial, polo que decidín chamalo dia-aritmético e realmente quero compartir información con outros. De seguido quero facer unha reserva: CALCULACIÓN DOS DOS DE INSULINA EN NENOS DEBE CONSENTIR CO DOCTOR TRATANTE.
En nenos menores de 6 anos úsanse outras fórmulas. SER COIDADOS.
Cada diabético tipo 1 debe poder calcular a súa propia dose individual de insulina necesaria para baixar o azucre no sangue. A corrección do azucre no sangue faise con maior frecuencia antes da seguinte comida. A insulina que facemos para os alimentos chámase prandial ou bolo.
1. GLICEMIA ACTUAL (AH): azucre no sangue no momento.
2. GLICEMÍA TARXET (CH): o nivel de azucre no sangue que debe buscar calquera paciente. O CG debe ser recomendado por un médico, tendo en conta a diabetes, a idade, as enfermidades concomitantes, etc. Por exemplo, a nenos e diabéticos cunha curta duración da enfermidade recoméndanse 6-6 CG debido á súa tendencia á hipoglucemia, que é máis perigoso que o azucre elevado.
3. O FACTOR DA SENSIBILIDADE PARA A INSULINA (PSI) - mostra a cantidade de mmol / l que reduce o azucre no sangue.
ULTRA SHORT (análogos de insulina humana) HUMALOG, NOVORAPID, APIDRA100: LED = X mmol / L
Illas de acción corta - ACTRAPID NM, HUMULINA R, RAPID INSUMANO83: LED = X mmol / l
100 e 83 son constantes derivadas de fabricantes de insulina baseadas en moitos anos de investigación. SDI - a dose diaria total de toda a insulina - e bolo (para comida) e basal.
Obviamente, coa terapia con insulina flexible, o SDI raramente permanece constante. Polo tanto, para cálculos toma a media aritmética da SDI durante uns 3-7 días.
Por exemplo, unha persoa produce 10 8 6 unidades por día. insulina curta e 30 unidades.
estendido. Entón, a súa dose diaria de insulina (SDI) é de 24 30 = 54 unidades.
Pero, varias veces a dose curta foi maior ou menor e 48-56 unidades foron liberadas. ao día.
Por iso, ten sentido calcular a media aritmética SDI durante 3-7 días.
4. COEFICIENTE DE CARBOHIDRADO (CC): mostra cantas unidades de insulina prandial son necesarias para absorber 12 g de carbohidratos (1 XE). Déixeme recordarlle que chamamos insulina curta ou ultrahort. En diferentes países durante 1 XE toman onde 12,5 g de hidratos de carbono, onde 15 g, onde 10 g. Guíame polos valores recomendados na miña escola de diabetes - 1 XE = 12 g de carbohidratos.
A SÚA ATENCIÓN, comezamos a selección de coeficientes de hidratos de carbono sempre que as doses de insulina basal sexan correctas e a insulina basal non leve a fortes fluctuaciones na glicemia Fóra do alimento.
A DOSA DO INSULINO BASAL SE SELECCIONA NA BASE DE PROBAS BASAIS Lea máis nos artigos
para pacientes con xeringas
http://moidiabet.ru/blog/pravila-podbora-bazalnogo-fonovogo-insulina
e para pomponos http://moidiabet.ru/blog/podbor-bazalnoi-skorosti-na-pompe
COMO CALCULAR O SEU COEFICIENTE DE CARBOHIDRATO
12: (500: SDI) = O TEU CÓDIGO DE ORIENTACIÓN.
1. Os produtores de insulina deduciron a "regra 500", segundo a cal, se dividimos o número 500 pola SDI - a dose diaria de insulina (prandial basal por día), obteremos o NÚMERO de CARBOHIDRADOS, que pode absorber 1 unidade de insulina prandial.
É IMPORTANTE entender que na regra 500 temos en conta toda a insulina diaria, pero como resultado obtemos a necesidade de 1 XE de insulina prandial. "500" é unha constante derivada de anos de investigación.
(500: SDI) = número de gramos de carbohidratos para os que se precisa unha unidade. insulina
12: (500: SDI) = o Reino Unido estimado.
EXEMPLO: unha persoa fai 30 unidades de insulina curta e 20 basais por día, o que significa SDI = 50, calculamos Reino Unido = 12: (500: 50) = 12:10 = 1,2 unidades por 1 XE
Reino Unido = 12: (500: 25) = 0,6 unidades por 1 XE
IMPORTANTE Se a dose diaria de insulina non é constante, modifica debido á insulina en bolus, é necesario tomar a SDI media aritmética durante varios días para calcular o CC.

Para almorzo, 2,5 - 3 unidades. insulina a 1XE
Para xantar 2 - 1,5 unidades. o 1XE
Para cear, 1,5 - 1 unidades. o 1XE
Con base no seu Reino Unido, calculado coa fórmula e tendo en conta a necesidade de insulina durante o día, pode escoller o seu indicador empíricamente con máis precisión. Para iso, é necesario controlar o azucre no sangue antes de comer e 2 horas despois de comer.
O SC inicial antes das comidas non debería ser superior a 6,5 mmol / L. Dúas horas despois de comer, o SC debe aumentar 2 mmol, pero non exceder o 7,8 permitido e antes da próxima comida preto do orixinal.
Flutuacións admisibles - 0,5 - 1 mmol. Se SC antes da seguinte comida é ABAIXAR o orixinal, ou houbo hipoglucemia, entón a DOSA de insulina era GRAN, é dicir. O código penal tomouse máis alto do necesario e hai que reducilo.
Se o SC antes da seguinte comida é superior ao orixinal, entón a insulina non foi suficiente, neste caso aumentamos o CC.
IMPORTANTE O cambio das doses de insulina curta realízase sobre a base de 3 días de control. Se o problema (hipoglucemia ou azucre elevado) repítese 3 días no mesmo lugar, axusta a dose. Non tomamos decisións sobre un incremento episódico do azucre no sangue.
SK antes de xantar e cear 4.5-6.5, o que significa que a dose de insulina para o almorzo e o xantar é escollida correctamente
A SC antes do xantar é MÁIS QUE antes do almorzo - aumenta a dose de insulina curta no almorzo
A SC antes de cear é MÁIS QUE antes do xantar - aumente a dose de insulina curta para o xantar
SK antes de durmir (5 horas despois da cea) MAIOR QUE antes da cea - aumenta a dose de insulina curta para a cea.
SC antes do xantar ABAIXO que antes do almorzo - reduce a dose de insulina curta para o almorzo
SC antes de cear ABAIXO antes de xantar - reduce a dose de insulina curta para o xantar
SC antes de durmir (5 horas despois da cea) ABAIXO que antes da cea - reduce a dose de insulina curta para a cea.
O azucre no sangue do xaxún depende da dose nocturna de insulina basal.
A SC aumenta antes do almorzo - observamos o azucre pola noite 1,00,3,00,6,00, se imos hype - reducimos a dose nocturna de insulina estendida, se é alta - aumentamos a dose nocturna de insulina estendida. En lantus: axusta a dose total.
Se o azucre no sangue se enmarca no marco anterior, pode simplemente dividir a dose de insulina curta polo número de XE comido e obter o Reino Unido durante un momento determinado do día. Por exemplo, fixeron 10 unidades. 5 XE, SK antes das comidas era 6,2, á seguinte comida pasou a ser 6,5, o que significa que había suficiente insulina e 2 unidades foron para 1 XE. insulina Neste caso, o Reino Unido será igual a 2 (10 unidades: 5 XE)
5. Nº PLANIFICADO DE XE. Para calcular con precisión a cantidade de XE, é necesario pesar os produtos nun balance electrónico, use a táboa XE ou calcular XE a partir do contido de carbohidratos en 100 g do produto. Os diabéticos experimentados poden permitirse estimar a XE a simple vista, e nun café, por exemplo, é imposible pesar produtos. Polo tanto, as calculacións son inevitables, pero cómpre intentar minimizalas.
a) TÁBOA. Se tes un produto que está na táboa XE, simplemente dividir o peso da porción deste produto polo peso deste produto = 1 XE, o que se indica na táboa. Neste caso, o PESO da PORTIÓN divídese polo PESO do produto que contén 1 XE.
Por exemplo: pesou unha mazá sen goma 150g, na táboa unha mazá ten un peso neto de 120g = 1XE, o que significa que simplemente dividimos 150 por 120, 150: 120 = 1,25 XE está contida na SÚA mazá. Pan negro pesado (só non Borodinsky e non fragante) 50g, táboa 1 XE = 25 g de pan pardo, logo na súa peza 50: 25 = 2 XE pesou zanahorias raladas 250 g, 180 g de cenorias = 1XE, logo na súa porción 250: 180 = 1,4 XE.
Non descoidas pequenas porcións que non conteñan 1 XE, moi a miúdo ao engadir estas racións obtén 1,5 ou máis XE, que hai que ter en conta á hora de calcular a dose de insulina. Conta sempre estes XE-shki, aumentan o azucre no sangue.
b) EN COMPOSICIÓN.Agora sobre produtos que non están na táboa XE ou que están na táboa, pero a súa composición difire segundo o fabricante.
Neste caso, cómpre mirar a cantidade de CARBOHIDRATOS por cada 100 g de produto, calcular cantos carbohidratos hai na porción e dividila por 12. Neste caso, COMPARTE O NÚMERO DE CARBOHIDRATOS EN PORTIÓN por 12.
Por exemplo, tome o noso cracker favorito. Supoña que o cracker de 100 g contén hidratos de carbono de 60 g.
Pesas 20 g. Sabemos que 1 XE son 12 g de carbohidratos. Consideramos (60: 100) * 20: 12 (xa que 1 XE contén 12 g de carbohidratos), resultou que 20 g deste cracker conteñen 1 XE.
Por exemplo, a cuajada Activia, 100 g contén 15 g de hidratos de carbono, o peso da cuajada é 125 g, en 1 XE aínda hai 12 g de hidratos de carbono. Consideramos (15: 100) * 125: 12 = 1.
6 XE. Neste caso, NON redondes XE.
ten que calcular toda a XE xuntos, e só entón calcular a dose de insulina curta para unha cantidade dada de XE. Aquí neste exemplo, se engades os mesmos 250 g de zanahorias raladas, entón xunto coa queira obterás 3 XE.
Moitos diabéticos roldan XE, isto está mal. Agora, se redondearamos 1,6 XE de cenorias a 2 XE e 1,4 XE a zanahorias a 1,5 XE, obteríamos 3,5 XE, inxectaría unha dose de insulina nesta cantidade de hidratos de carbono e obteríamos hipoglucemia 2 horas despois de comer .
NON confundir as opcións de cálculo. conta na TÁBOA - DIVIDE PESO a PESO; calcula en COMPOSICIÓN - DIVIDE OS CARBOHIDRATOS na parte 12.
Para determinar rapidamente cantos gramos dun produto conterá unha unidade de pan, necesitas 1200 divididos pola cantidade de hidratos de carbono en 100 g deste produto. Por exemplo, 100 g de chips Goute conteñen 64 g de carbohidratos. 1200: 64 = 19 g en 1 XE.
A base fisiolóxica para o uso de insulina na diabetes
Ao calcular unha dosificación única e diaria, escollendo o medicamento óptimo, debes saber que a produción de insulina está suxeita a ritmos diarios, depende da inxestión de alimentos. A secreción basal e de bolo varía segundo varios factores: a fame, a cirurxía e outras razóns que afectan á produción de hormonas.
O endocrinólogo debería explicar ao paciente todos os matices asociados á inxestión do regulador en forma de inxeccións e a produción de hormona na diabetes tipo 2.
- bolo. Por cada 10 g de hidratos de carbono recibidos con comida, necesitas unha ou dúas unidades. O indicador é importante para aclarar a cantidade de hormona de acción curta (a norma media de cada comida é de 1 a 8 unidades). A cifra total (24 unidades ou máis) é importante para calcular a taxa diaria de fármacos antidiabéticos de acción longa. No contexto dunha pequena cantidade de alimentos, sobrecarga física e emocional, inanición, lesións, no período postoperatorio, o indicador diminúe 2 veces,
- basal. Este tipo de secreción de insulina é importante para manter unha concentración estable de glicosa, o curso óptimo dos procesos metabólicos.