Dieta para diabetes e pancreatite

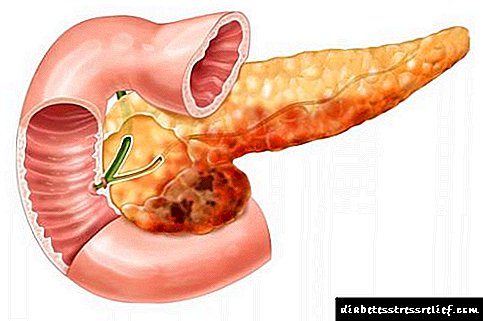
A pancreatite é unha enfermidade inflamatoria do páncreas. É aguda e crónica. A pancreatite aguda é unha emerxencia, na maioría dos casos requirindo tratamento cirúrxico. A inflamación crónica pode ocorrer de diferentes xeitos, dependendo do período da enfermidade.
Os diabéticos deben sabelo! O azucre é normal para todos, basta tomar dúas cápsulas todos os días antes das comidas ... Máis detalles >>
Hai que observar unha dieta especialmente estrita durante as exacerbacións. En combinación coa diabetes, a pancreatite crea unha enorme carga no páncreas e a dieta é un dos principais métodos para normalizar a condición e manter unha boa saúde.
O propósito da nutrición clínica
A diabetes mellitus e a pancreatite son enfermidades que non se poden tratar sen dieta. Non hai terapia farmacéutica (inxeccións, pílulas) traerá un resultado duradeiro se unha persoa non axusta a súa dieta. Combinar unha dieta con pancreatite e diabetes é bastante doado, porque a base da nutrición terapéutica son aqueles produtos que se digeren facilmente e teñen un baixo índice glicémico.
O índice glicémico chámase normalmente un indicador que amosa canto pronto o uso dun produto nos alimentos provocará un aumento do azucre no sangue. Con estas enfermidades, os cambios bruscos no nivel de glicosa no torrente sanguíneo son extremadamente indesexables, porque obrigan ao páncreas a producir máis insulina e traballar para o desgaste.
Polo tanto, os pacientes non deben comer pratos salados, picantes e azedo, así como produtos con especias aromáticas. Esta comida, por suposto, ten un sabor moi agradable, pero provoca unha secreción excesiva de zume gástrico e estimula o apetito. Como resultado, un diabético pode comer moito máis comida do que precisa, o que aumenta o risco de problemas de páncreas e obesidade.
A redución de azucres e graxas nos alimentos é beneficiosa ata para persoas con diabetes que non padecen pancreatite. O predominio de verduras e cereais no menú normaliza a actividade do intestino, reduce o azucre no sangue e mellora o estado dos vasos sanguíneos, o corazón e o sistema nervioso. Un páncreas esgotado debido á diabetes con pancreatite necesita un período máis longo para a súa recuperación, polo que unha persoa debe seguir unha dieta estrita para sentirse ben.
Dieta de agravamento
Na pancreatite aguda o primeiro día, o paciente non debe comer nada. Durante este período, el só pode regar sen gas. A duración do xaxún é determinada polo médico no hospital onde está o paciente, ás veces pódese prolongar ata 3 días.
Despois de que a exacerbación desapareza, ao paciente prescríbelle unha dieta afortalada, cuxo propósito é restaurar o páncreas e normalizar a condición xeral. A coherencia dos alimentos debe ser mucosa e triturada, triturada ata un estado hinchante. As graxas e hidratos de carbono durante este período minimízanse, e as proteínas deben estar presentes na dieta en cantidades suficientes. O contido calórico diario tamén é limitado, que se calcula en función do peso corporal, idade e enfermidade particular do paciente. Este valor é individual para cada paciente, pero en todo caso, non debe ser inferior a 1700 kcal diarios.
Os principios de nutrición que un paciente debe observar no período agudo de pancreatite:
- inanición grave no período recomendado polo médico,
- rexeitar a comida molesta, doce e picante no proceso de ocorrer síntomas desagradables,
- comendo pequenas comidas
- o predominio dos alimentos proteicos na dieta.
Tal dieta pode durar dunha semana a un mes e medio, dependendo da taxa de mellora da condición dunha persoa e da gravidade da pancreatite aguda. A mesma nutrición prescríbese ao paciente e cunha agravación da forma crónica da enfermidade. A diferenza da pancreatite aguda, neste caso, o paciente pode ser atendido na casa. Pero isto só é posible despois de pasar todos os exames de laboratorio requiridos, pasar un diagnóstico detallado e consultar un médico.
Nutrición durante a remisión
Durante o período de alivio (remisión) da pancreatite, a nutrición do paciente non é moi diferente da dieta habitual dun diabético. A base do menú debe ser vexetais e cereais saudables, carnes magras e peixes. O tratamento térmico dos produtos faise mellor ao vapor ou cociñando. Ademais, pódense cocer legumes e carne, pero isto debe facerse sen a adición de graxas e aceites.
Moitas veces, non se recomenda usar pratos vexetais e de carne cocidos para pacientes con pancreatite. Tamén están prohibidos procesos como o frito, o frito e a grella. As sopas están mellor preparadas en caldo de verduras, pero con remisión prolongada, tamén podes usar caldo de carne (despois de cambios repetidos de auga).
Ao cociñar o primeiro e segundo prato, é indesexable usar cebola e allo. Irrita a membrana mucosa do sistema dixestivo e afecta negativamente ao páncreas inflamado.
Dos produtos cárnicos, o mellor é usar polpa (filete). Antes de cociñar, é necesario eliminar a pel da carne, eliminar todos os ósos dela e limpala de películas graxas. Para preparar comidas para un paciente con pancreatite contra a diabetes, é mellor elixir un pavo, polo e coello. Durante un período de remisión prolongada, podes introducir carne na dieta, pero é mellor rexeitar completamente a carne de porco e o pato. Dos peixes, pescada, pollo, bacallau e robaliza son moi adecuados para tales pacientes. Pódese ferver ou cocer ao vapor con verduras. Estes pacientes non poden cociñar sopas no caldo de peixe, xa que poden provocar o deterioro do páncreas.
As bebidas de froitas e os zumes non diluídos non deben beber a unha persoa enferma, xa que conteñen demasiados ácidos da froita. É mellor comer froitas ao forno (mazás, plátanos), aínda que ás veces, sempre que te sintas ben, podes permitirte unha pequena cantidade de froitas primas. Ao escollelos, cómpre prestar atención para que non teñan un sabor agridoce. De froitas, o mellor é que os pacientes comen mazás, ameixas, plátanos e albaricoques. Pero incluso a pel comestible de tales froitas debe ser eliminada.
O pan, en principio, non é recomendable para diabéticos, polo que, se é posible, debe evitarse. Con pancreatite, só se permiten galletas feitas con pan de trigo, pero o índice glicémico deste produto é relativamente alto, polo que é mellor non comelos.
Que hai que excluír?
Para a diabetes e a pancreatite, cómpre excluír da dieta tales alimentos e pratos:
- caldos ricos e graxos de carne, sopas,
- chocolate, doces,
- cocción e galletas,
- salsas azedo picantes,
- produtos lácteos graxos,
- salchichas e salchichas,
- carnes afumadas
- bebidas carbonatadas, café, kvass,
- alcol
- cogomelos
- tomates, rábano, espinacas, sorrel,
- cítricos e todas as froitas con sabor azedo.
Con pancreatite, non se pode comer ningunha conservación, beber té forte e comer pan de centeo. Estes produtos aumentan a acidez do sistema dixestivo e poden provocar un ataque da enfermidade. De calquera forma, os cogomelos están baixo a prohibición. A pesar do seu baixo índice glicémico e alto valor nutricional, non se deben comer diabéticos que se desenvolveron ou tiveron previamente antecedentes de pancreatite.
Para pacientes con pancreatite e diabetes, é mellor rexeitar a repolo branco en calquera forma.
Provoca inchazo e aumenta a secreción de zume gástrico, o que activa as encimas pancreáticas. Isto pode provocar unha violación da súa actividade funcional e un aumento das exacerbacións. Este produto pódese substituír por brócoli e coliflor. Conten moito máis vitaminas, minerais e outras substancias beneficiosas e, ao mesmo tempo, tales vexetais non causan problemas dixestivos.
Consellos xerais sobre nutrición
Escolla unha dieta co seu médico. Dado que tales pacientes padecen dúas enfermidades, deberían coordinar mellor a súa nutrición cun endocrinólogo e un gastroenterólogo. Calquera novo produto debe introducirse na dieta gradualmente, despois do que é importante controlar a reacción do corpo. Para iso, pode manter un diario de alimentos que axudará a sistematizar todos os datos e salvar ao paciente de problemas futuros debido a calquera tipo particular de alimento.
Para mellorar a dixestión e normalizar o benestar, é recomendable que os diabéticos con pancreatite recorden estas regras:
- comer 5-6 veces ao día,
- aumentar a cantidade de proteínas na dieta, o 60% das cales deberían ser proteínas de orixe animal,
- limitar os hidratos e graxas (é mellor dar preferencia aos aceites vexetais que a manteiga e outras graxas de orixe animal),
- comer comida quente (non fría nin quente),
- en períodos de deterioro do benestar, use só pratos de consistencia mucosa e de puré,
- Non coma alimentos nocivos e prohibidos, mesmo en pequenas cantidades.
A pancreatite crónica, como a diabetes, son enfermidades que requiren unha revisión do modo de vida habitual e a corrección nutricional. Seguir unha dieta só temporalmente non traerá beneficios ao longo prazo para o paciente, polo que cómpre navegar porque sempre é necesario comer comida sa e saudable. Un momento de alegría de doces ou comida rápida non pode substituír o benestar e a saúde. Ademais, amosando unha imaxinación culinaria, incluso con produtos sinxelos podes cociñar pratos realmente deliciosos.
O mecanismo de desenvolvemento de pancreatite e diabetes
Como xa observamos, o páncreas é o responsable de dúas funcións principais no corpo.
| Función | Descrición da acción |
| Exocrina | A produción de zume pancreático xunto con encimas dixestivas. |
| Endocrina | A produción da hormona insulina, que é a responsable de suprimir o exceso de niveis de azucre no plasma. |
O proceso inflamatorio resultante no páncreas afecta negativamente á produción de zume pancreático e da hormona insulina. Unha deficiencia de hormona leva a que a glicosa que entra no corpo perde a capacidade de entrar nun estado alterado (glicóxeno) e de depositarse no tecido celular do fígado, así como nos tecidos adiposos e musculares.
Un exceso de azucre leva á destrución relativa das células pancreáticas produtoras de insulina. Resulta que coa produción suficiente de hormona, simplemente non é capaz de desempeñar plenamente as súas funcións. Esta condición caracterízase por relativa deficiencia de insulina e comporta pancreatite, diabetes tipo II.
Se o proceso inflamatorio agrava significativamente o traballo das células do páncreas e conduce á súa destrución, entón isto ameaza o desenvolvemento da diabetes tipo I (deficiencia absoluta de insulina).
É importante. A pesar de que a pancreatite e a diabetes están relacionadas, non sempre se observa o desenvolvemento de pancreatite na diabetes e viceversa. Unha nutrición adecuada eliminará a probabilidade de desenvolver diversas complicacións da diabetes. Nalgúns casos, a nutrición é o principal tratamento para a enfermidade.
Características do desenvolvemento, curso e causas da diabetes pancreatogénica
Xa se mencionou anteriormente que o motivo principal para o desenvolvemento da pancreatite é a forma incorrecta de comer. De feito, no momento actual, as persoas non están afeitas a alimentos naturais, pasan a alimentos de conveniencia, a comida dos supermercados e, aínda peor, a comida rápida.
En lugar de comer tres veces ao día, unha persoa está sentada nunha mesa só a última hora da tarde e enche o estómago ata o vertedoiro. Durante o día, só son posible lanches nos comedores.
Pero a cea non debe conter moita calor, e especialmente produtos graxos ou afumados. Ademais, as persoas que están afeitas a comer alimentos fritos, fumados e salgados diariamente son candidatos prioritarios para o desenvolvemento da pancreatite.
As persoas que consumen moito alcol, alimentos picantes, bebidas carbonatadas tamén están en risco de pancreatite. Despois do nacemento, o páncreas tamén se carga en nais novas, polo que é especialmente importante coidarche nos primeiros meses despois do nacemento do bebé.
O funcionamento normal do páncreas non ten lugar se o paciente está diagnosticado con diabetes mellitus e pancreatite crónica. A mala terapia e o descoido das recomendacións para unha alimentación adecuada contribúen á destrución das células β da glándula. Por desgraza, é imposible evitar o proceso de morte celular.
O mecanismo de transición da pancreatite á diabetes
Xa observamos que o período de desenvolvemento da diabetes no contexto da pancreatite crónica existente leva un longo período de tempo. A enfermidade chamouse diabetes mellit pancreatogénico, o seu tratamento depende directamente dunha nutrición adecuada en combinación con insulinoterapia e o uso de medicamentos que conteñan enzimas dixestivas.
O desenvolvemento da diabetes pancreatogénica continúa en varias etapas.
Tratamento conservador
A pancreatite e a diabetes suxiren medicación. En caso de unha insuficiente función enzimática do páncreas, é necesaria a terapia de reposición. O médico selecciona individualmente doses de preparados enzimáticos que descompoñen proteínas, graxas e normalizan o metabolismo dos carbohidratos.
Os diabéticos con dependencia de insulina reciben inxeccións de insulina. Para pacientes con diabetes tipo 2 non se fan inxeccións. Os pacientes reciben medicamentos que reducen o azucre no sangue.
Unha dieta con cambios destrutivos na estrutura do páncreas agudo é parte integrante de todo o tratamento da enfermidade nun adulto e nun neno.
O tratamento da pancreatite e a diabetes está dirixido a suprimir a función destrutiva no páncreas. A metodoloxía da terapia é determinada polo endocrinólogo segundo a historia do paciente, a gravidade dos procesos patolóxicos e a tolerancia individual do corpo.
Características da nutrición na diabetes pancreatogénica
A combinación de enfermidades como a pancreatite e a diabetes fai que unha persoa siga unha dieta especial durante case o resto da súa vida.
Tales alimentos deberían excluírse da dieta:
- salsas picantes e especias
- doces diversos
- pastelería e pan branco,
- alimentos graxos e fritos,
- maionesa
- carnes fumadas e embutidos.
 A terapia dietética para diabete con pancreatite prohibe o uso de alimentos que conteñan gran cantidade de azucre e carbohidratos.
A terapia dietética para diabete con pancreatite prohibe o uso de alimentos que conteñan gran cantidade de azucre e carbohidratos.En presenza dun diagnóstico de diabetes tipo II, é necesario contar constantemente os hidratos de carbono consumidos e eliminar completamente o azucre.
A nutrición diaria de pacientes con diabetes e inflamación do páncreas debe estar composta polos seguintes produtos:
- unha pequena cantidade de froita fresca
- non máis de 300 gramos de verduras,
- non máis de 200 gramos de alimentos ricos en proteínas,
- ata 60 gramos de graxa.
Consello. A cociña faise preferentemente nunha caldeira dobre ou no forno. A comida diaria debe ser de 4 ou 5 veces ao día, xa que cando o alimento entra no estómago, comeza a producirse zume de páncreas. Avaliar o corpo a este réxime permitiralle resolver a liberación oportuna de zume na cantidade necesaria.
Terapia conservadora
O tratamento de pacientes con pancreatite e diabetes é bastante complicado. Primeiro de todo, todos os esforzos están dirixidos a restaurar o metabolismo dos carbohidratos no corpo e a función enzimática do páncreas.
Basicamente, o médico prescribe medicamentos hormonais, estatinas (medicamentos que baixan o colesterol) e enzimas (fármacos que normalizan o metabolismo dos carbohidratos).A droga máis común que descompón graxas, proteínas e carbohidratos é a pancreatina, e é especialmente necesaria para a diabetes tipo 2, xa que o tratamento deste tipo de diabetes está asociado principalmente a unha nutrición e restauración adecuadas dos procesos metabólicos.
 A pancreatina mellora a función enzimática do páncreas.
A pancreatina mellora a función enzimática do páncreas.
É importante. A terapia farmacológica con pancreatite en combinación coa diabetes realízase en varias etapas. A duración do tratamento pode demorarse por un longo período. Todos os medicamentos deben tomarse só segundo o indicado por un médico. A auto-medicación leva consecuencias irreversibles.
A diabetes mellitus sempre require unha terapia de reposición, diminúe ata normalizar os niveis de glicosa no sangue e reabastecer o déficit de insulina. En función do estadio da enfermidade, o paciente prescríbelle inxeccións de insulina ou toma de comprimidos.
Non obstante, en moitos aspectos, a saúde do paciente depende dunha dieta adecuada. E, por suposto, non te esquezas de tomar pancreatina por diabetes mellitus, o que facilitará a dixestión e o proceso dos alimentos recibidos no estómago.
O uso da dieta de 5p para a pancreatite
A pancreatite é unha enfermidade pancreática de longa duración e complexa con múltiples factores. Un deles: unha forte violación das normas de consumo de alimentos graxos, alimentación excesiva, adicción ao alcol. O cumprimento das regras nutricionais especiais para a pancreatite é a metade do éxito do tratamento.
A dieta de pancreatite está deseñada para substituír e complementar o menú por aquelas substancias que están mal procesadas por falta de encimas pancreáticas.

Algúns pacientes pensan que a nutrición clínica para a pancreatite non é diferente da dieta 5a e seguen seguindo as súas recomendacións. Isto é comprensible porque a maioría das persoas foron tratadas inicialmente durante moito tempo por colecistite, colelitiasis ou hepatite. Coñecen ben a táboa nº 5a e 5, que establece os estándares nutricionais necesarios para estas enfermidades.
Pero ao detectar pancreatite, terá que modificar a dieta 5a. Os cambios producidos no dano do páncreas requiren corrección de contido de proteínas, graxas e carbohidratos.
A dieta para pacientes con pancreatite chámase "5p". Aumentou o contido de proteínas a 150 g (no nº 5 100-120 g), reduciu a cantidade de graxa (no número 5 mínimo 70 g) e carbohidratos (no nº 5 mínimo 300 g).
As regras xerais son cociñar e limitar as opcións de comida.
Requisitos dietéticos esenciais
As normas de dieta propostas nº 5p non exclúen o uso de enfermidades concomitantes do sistema dixestivo. Son importantes para maximizar a carga de traballo do páncreas.
- Cociñar só fervido, cocido, cocido ou ao vapor. Está completamente prohibido o xeito de fritir.
- Observe o aforro do órgano danado picando todos os pratos para a etapa máis aguda da enfermidade.
- É necesario un réxime de temperatura moderado (sen variacións intensas de frío a calor).
- É necesario alimentar ao paciente con pequenas cantidades de alimentos, pero despois de cada 3-4 horas.
- Evite unha soa comida abundante, consumindo incluso pratos dietéticos.
- Mantén un valor calórico diario de polo menos 3000 kcal.
Táboas dietéticas recomendadas segundo Povzner teñen en conta as opcións para os períodos de exacerbación e máis alá, cando a dor desapareceu, pero é moi importante manter e continuar a alimentación adecuada con pancreatite.
Opción de dieta 5p para a exacerbación da pancreatite
As manifestacións clínicas de pancreatite aguda e crónica en fase aguda (dores afiadas, vómitos, náuseas, diarrea) non permiten que o paciente come da forma habitual. O réxime de tratamento require fame completa de dous a catro días. Tampouco podes beber, nos primeiros días o líquido se administra por vía intravenosa.
Despois de deixar de vomitar, dor, prescríbese a versión inicial da dieta 5p. O seu obxectivo é reducir a formación de ácido no zume gástrico e permitir ao páncreas concentrar todas as súas forzas no proceso de loita pola supervivencia.
A dieta permite un período de uso non superior a dúas semanas, porque a composición non é equilibrada (as proteínas redúcense a 60 g, graxas a 50 g, hidratos de carbono a 200-280 g, cun contido calórico total de 1800 kcal). Por suposto, recoméndase descanso na cama e falta de actividade física.
Receitas de comida
Bo efecto no proceso de dixestión do guiso vexetal, se cociña segundo unha receita especial. É necesario tomar cinco grandes tubérculos de patacas, cortados nun cubo medio. Despois diso, trátase unha cenoria e cebola picada. Para saborear, é posible engadir unha pequena cantidade de tomates, cabazas.
Todas as verduras póñense nunha tixola profunda, vertidas cun vaso de auga, salgadas lixeiramente e cocidas a lume lento. Antes de servir, o prato acabado está decorado con verdes.
É importante para un paciente con pancreatite saber cociñar peixes para un diabético e cales son as variedades. Podes cociñar peixe cocido, o peixe é adecuado para isto: pikeperch, lucha, pollock, pescada.
O peixe pódese cociñar enteiro ou cortalo en porcións. O peixe colócase en follas de papel de aluminio, espolvoreado con cebola picada, cenoria ralada, engade unha gran cantidade de zume de limón, sal.
Tardan 30 minutos en cociñar o prato a unha temperatura do forno de 200 graos.
Unha boa alternativa á comida lixo é o pudim de cenoria, debes preparar este tipo de produtos:
- 1 zanahoria
- 5 g de manteiga
- 500 ml de leite
- 1 clara de ovo
- 2 culleres de té de sêmola.
Engade media cucharadita de azucre, un pouco de crema azedo sen graxa e unha cucharadita de galletas de trigo.
As zanahorias son lavadas, peladas, cortadas en franxas e despois cociñadas no leite ata que estean completamente cociñadas (a lume lento). Cando as cenorias estean suaves, pican cun batidora, engadimos azucre, a metade da manteiga, a sêmola.
Despois diso, bate o batido cun chisco, vértelo con coidado na mestura de cenoria. Se o desexa, pódese engadir unha pequena cantidade de mazás, queixo cottage ou bagas. A manteiga restante é engrasada cun prato de cocción, salpicada con pan. O puré é vertido no molde, alisa a superficie, engrasa con crema azedo por riba. O pudding prepárase no forno ata que estea dourado.
Cómpre sinalar que as zanahorias fervidas teñen unha elevada GI.
Considere varios tipos de receitas coas que podes cociñar as necesidades básicas. Unha dieta popular de pancreatite é a sopa de puré de polo.
Para preparar tal sopa, debes realizar os seguintes pasos:
- Primeiro cómpre tomar carne de polo, cortalo en anacos pequenos e ferver. Cando a carne estea lista, debe ser arrefriada e separada do óso. Despois disto, a carne resultante é pasada por un picador de carne cunha pequena malla.
- Cando o puré de carne estea listo, procedemos á preparación do caldo de verduras. Para iso, toma patacas, cenorias, perejil, repolo e deixe ferver durante 30 minutos. As verduras pre deben ser picadas, pero en anacos grandes. Despois de preparar o caldo, debe filtrarse a través de queixo.
- Necesitamos un caldo no que engadir puré de carne. Despois, a peza resultante ponse ao lume e ponse a ebulición. Despois de que a sopa se arrefriara, xa se pode consumir. Pero para diversificalo aínda máis, pode engadir unha mestura de leite de ovo. Para preparalo, cómpre mesturar as xemas co leite e poñer ao lume. Cando a mestura se espese, engádese ao puré de sopa e serve sobre a mesa.
Tal sopa é útil e nutritiva para pacientes con pancreatite. Pódese facer máis rápido unha receita máis sinxela:
- Para iso, necesitas ferver a cenoria e o arroz.
- Frear as cenorias cun ralador fino e o arroz a través dunha peneira.
- A masa resultante engádese ao caldo vexetal e fálase durante 5 minutos.
Despois disto, a sopa está lista para comer, pero para engadir sabor, podes engadir 5 gramos de manteiga.
Os alimentos permitidos nunha dieta puntual e despois da pancreatite aguda pódense combinar entre si. É útil preparar a partir deles os pratos principais e adicionais, sobremesas e entrar na dieta semanal durante o período de remisión.
Chuletas de carne ao vapor
As cortadas de vapor pódense preparar en varios pasos:
- Pase medio quilo de carne con pouca graxa por unha picadora ou batidora de carne, engade a cebola picada e o pemento.
- Eliminar a carne picada. Se é necesario, trituralo de novo. Engadir un pouco de sal, mesturar, formar pan e retirar durante media hora ao frío.
- Poña as albóndigas resultantes nunha caldeira dobre, deixe ferver durante media hora.
Souffle de carne fervida
- Ferva cen gramos de filete. Pasar por unha moedor ou licuadora de carne.
- Engade a xema de polo, a proteína batida e o sal á carne picada, mestura.
- Poña a masa nun molde, cociña media hora para unha parella.
- Derretir unha cucharadita de manteiga, engadir media cullerada de fariña de trigo, deixar ferver uns minutos, arrefriar. Servir e tomar un prato con salsa.
Cazola de pataca rechea de carne fervida
- Ferva medio quilo de patacas peladas. Trituralo.
- Saltar medio quilogramo de carne sen graxa cunha cebola pequena a través dunha picadora de carne, engadir o ovo de polo á carne picada.
- Pon unha capa de centimetro de puré de patacas en forma engrasada. Traslada a carne picada por riba, cóbrela co resto do puré e engrasa a parte superior con aceite.
- Ás durante media hora.
Previsión e asesoramento xeral
Os estudos clínicos demostraron que, para obter unha remisión persistente en pancreatite crónica e diabetes, os pacientes necesitan, antes de nada, comer ben. Tamén é importante beber bastante auga. Contribúe a unha mellor dixestión dos alimentos, normaliza o equilibrio auga-sal e axuda a eliminar os produtos de descomposición do corpo.

Unha dieta equilibrada e terapia de substitución melloran a calidade de vida dos pacientes. O médico lle dirá que alimentos están permitidos para a pancreatite e a diabetes, selecciona unha dieta e prescribirá un tratamento. Estas medidas no 80% dos casos conducen a unha remisión prolongada.
Nutrición básica para pancreatite e trastornos dixestivos
As regras nutricionais básicas para a pancreatite son equilibrar o valor nutricional dos alimentos consumidos. É necesario aumentar a cantidade de proteínas, reducir a inxestión de hidratos de carbono sinxelos e optimizar o número de produtos vexetais e animais.
Os alimentos ricos en proteínas teñen un efecto beneficioso sobre as enfermidades do páncreas. As proteínas atópanse nos alimentos: carne, peixe, soia, clara de ovo e noces.
Independentemente da historia da diabetes, unha comida fraccionada é importante. O modo implica 6 comidas ao día en racións que non pesan máis de 300 g.
Para o tratamento de procesos inflamatorios agudizados e crónicos do páncreas, elaborouse unha táboa de dieta especial nº 5p. Para a diabetes úsase a táboa número 9.
Para os pacientes con pancreatite, é importante non provocar unha forte secreción de zume gástrico, como sucede cunha úlcera do estómago. Un maior contido en ácido clorhídrico causa produción de gastrina. A hormona estimula a secreción do páncreas, as súas enzimas dixestivas e a insulina. Da dieta requírese excluír alimentos picantes e ácidos, pratos que sufriron frituras e fumar. Está prohibido beber alcohol.
A dieta para as úlceras, así como para a pancreatite, implica cociñar pratos para unha parella ou ferver, moer e servir morna. Os efectos mecánicos e os cambios de temperatura afectan negativamente a mucosa gástrica, causan inflamacións e a produción de encimas pancreáticas.
Produtos que pode e non pode facer con pancreatite e diabetes

Comer con pancreatite sempre é necesario de forma cálida, xa que os pratos demasiado quentes e fríos deben descartarse. O menú está sempre dominado por alimentos ricos en proteínas e carbohidratos e graxas reducíronse ao mínimo. Está prohibido usar aqueles alimentos que conteñan demasiado ácido.
O páncreas e o tracto dixestivo pódense protexer o máximo posible dos danos químicos e mecánicos debido á cocción ao vapor no forno. Tamén é útil para ferver alimentos e moer antes do uso.
Os médicos insisten en que debes abandonar os produtos, que conteñen moita fibra grosa. A inxestión media de calorías diaria debería estar dentro de 2.000 calorías. Ademais, beben polo menos 1,5 litros de auga pura, hai que confiar nunha bebida cálida e mineralizada.
A composición química do menú do día é a seguinte:
Hai dúas opcións para a táboa dietética nº 5. Se a un diabético se lle diagnostica unha forma aguda da enfermidade, asignaráselle unha táboa de 5 a, cunha forma crónica, móstrase a táboa 5b.
A dieta nº 5a prevé o uso de non máis que 1700 calorías diarias. Todos os pratos son servidos ao paciente de forma coidadosamente limpada. Exclúe completamente os produtos que promovan a función secretora do páncreas. Ademais da composición química básica, hai restricións estritas ao sal de mesa - un máximo de 10 g por día.
Comer debe ser fraccionada, polo menos 6 veces ao día, asegúrese de soportar un determinado período de tempo. A duración deste réxime nutricional prescríbese a un diabético segundo a gravidade da pancreatite, pero en media é polo menos de 7 días.
A táboa 5b regula 2700 calorías ao día, ea composición química dos pratos é a seguinte:
- graxas (máximo 70 g),
- hidratos de carbono (ata 350 g),
- proteína (non superior a 140 g).
A diferenza desta táboa é que se exclúen decoccións e caldos de carne, isto é necesario para reducir a produción de secreción polo páncreas. A comida tamén se serve de xeito rallado.
Para desfacerse de golpes de dor e síntomas desagradables de pancreatite, necesitas controlar a túa dieta. Se non se adheri a unha dieta especial, entón os signos da enfermidade non deixarán a unha persoa en paz.
Polo tanto, o primeiro que se require do paciente é unha alimentación ou dieta adecuada. Para comezar, considere que alimentos deben incluír na dieta dunha persoa que está enferma con outro tipo de enfermidade.
Pola túa información! Para reducir a carga no páncreas e acelerar a dixestión dos alimentos, recoméndase moer as verduras e preparar ensaladas ou puré de sopas.
Polo tanto, na dieta hai que incluír os seguintes produtos:
- patacas
- cabaza
- calabacín
- espinacas
- cenorias
- chícharos verdes
- pementa doce.
Mesmo deben cociñarse tomates e repolo, que tamén se poden engadir a sopas ou ensaladas, pero co paso do tempo. A dieta debe estar composta por cabaza enriquecida con iodo.
E o iodo, á súa vez, axuda a restaurar o tecido pancreático danado, ademais de normalizar o seu funcionamento. Polo tanto, a remolacha pódese comer a diario e o mellor de todo antes da comida principal.
Ademais de que hai produtos coñecidos que poden consumirse con pancreatite, debes poder diversificar a túa dieta semanal. Para iso, consideraremos unha dieta aproximada para a pancreatite durante unha semana.
O médico que asiste prescribe a nutrición dietética na pancreatite aguda do páncreas non antes de tres a catro días despois do período de xaxún.
Na maioría das veces, a táboa número 5 elíxese como dieta terapéutica, axeitada para pacientes de case todas as idades. O seu menú axuda a restaurar as reservas de enerxía do corpo, a compensar a deficiencia de vitaminas e minerais, así como a reducir a carga do órgano edematoso.
A dieta 5 actualmente pode estar en dúas versións:
- Caldos fortes de carne e peixe,
- Repolo, albor, allo e cebola,
- Todos os doces están estrictamente prohibidos,
- Leguminosas
- Graxa de margarina e carne de porco
- Bebidas carbonatadas, té forte e café,
- Sal.
O ideal sería que os pacientes con diabetes e pancreatite deben seguir constantemente a unha dieta con alimentos fervidos ou ao vapor. Este procesamento de alimentos é suave para os órganos do tracto gastrointestinal.
A día de hoxe, non existe un réxime de tratamento estándar, pero todos os expertos coinciden nunha cousa: é urxente combinar a dieta con pílulas para o tratamento exitoso desta enfermidade.
Na pancreatite aguda o primeiro día, o paciente non debe comer nada. Durante este período, el só pode regar sen gas. A duración do xaxún é determinada polo médico no hospital onde está o paciente, ás veces pódese prolongar ata 3 días.
É imposible tratar a pancreatite aguda na casa, esta é unha condición moi perigosa que, coa atención médica intempestiva, pode causar a morte. Ademais da abstinencia dos alimentos, nun hospital unha persoa recibe medicación e, se é necesario, é sometida a un tratamento cirúrxico.
Despois de que a exacerbación desapareza, ao paciente prescríbelle unha dieta afortalada, cuxo propósito é restaurar o páncreas e normalizar a condición xeral. A coherencia dos alimentos debe ser mucosa e triturada, triturada ata un estado hinchante.
As graxas e hidratos de carbono durante este período minimízanse, e as proteínas deben estar presentes na dieta en cantidades suficientes. O contido calórico diario tamén é limitado, que se calcula en función do peso corporal, idade e enfermidade particular do paciente.
Este valor é individual para cada paciente, pero en todo caso, non debe ser inferior a 1700 kcal diarios.
Os principios de nutrición que un paciente debe observar no período agudo de pancreatite:
- inanición grave no período recomendado polo médico,
- rexeitar a comida molesta, doce e picante no proceso de ocorrer síntomas desagradables,
- comendo pequenas comidas
- o predominio dos alimentos proteicos na dieta.
Tal dieta pode durar dunha semana a un mes e medio, dependendo da taxa de mellora da condición dunha persoa e da gravidade da pancreatite aguda. A mesma nutrición prescríbese ao paciente e cunha agravación da forma crónica da enfermidade.
A diferenza da pancreatite aguda, neste caso, o paciente pode ser atendido na casa. Pero isto só é posible despois de pasar todos os exames de laboratorio requiridos, pasar un diagnóstico detallado e consultar un médico.
Moitas veces, para excluír a patoloxía aguda, é necesaria unha consulta adicional do cirurxián, que pode determinar claramente que tipo de pancreatite desenvolveu o paciente
Durante o período de alivio (remisión) da pancreatite, a nutrición do paciente non é moi diferente da dieta habitual dun diabético. A base do menú debe ser vexetais e cereais saudables, carnes magras e peixes. O tratamento térmico dos produtos faise mellor ao vapor ou cociñando. Ademais, pódense cocer legumes e carne, pero isto debe facerse sen a adición de graxas e aceites.
Moitas veces, non se recomenda usar pratos vexetais e de carne cocidos para pacientes con pancreatite. Tamén están prohibidos procesos como o frito, o frito e a grella. As sopas están mellor preparadas en caldo de verduras, pero con remisión prolongada, tamén podes usar caldo de carne (despois de cambios repetidos de auga).
Ao cociñar o primeiro e segundo prato, é indesexable usar cebola e allo. Irrita a membrana mucosa do sistema dixestivo e afecta negativamente ao páncreas inflamado.
Dos produtos cárnicos, o mellor é usar polpa (filete). Antes de cociñar, é necesario eliminar a pel da carne, eliminar todos os ósos dela e limpala de películas graxas.
Para preparar comidas para un paciente con pancreatite contra a diabetes, é mellor elixir un pavo, polo e coello. Durante un período de remisión prolongada, podes introducir carne na dieta, pero é mellor rexeitar completamente a carne de porco e o pato.
Dos peixes, pescada, pollo, bacallau e robaliza son moi adecuados para tales pacientes. Pódese ferver ou cocer ao vapor con verduras.
Estes pacientes non poden cociñar sopas no caldo de peixe, xa que poden provocar o deterioro do páncreas.
De bebidas, o mellor é consumir marmelada e froitas non concentradas sen engadir azucre.
As bebidas de froitas e os zumes non diluídos non deben beber a unha persoa enferma, xa que conteñen demasiados ácidos da froita. É mellor comer froitas ao forno (mazás, plátanos), aínda que ás veces, sempre que te sintas ben, podes permitirte unha pequena cantidade de froitas primas.
Ao escollelos, cómpre prestar atención para que non teñan un sabor agridoce. De froitas, o mellor é que os pacientes comen mazás, ameixas, plátanos e albaricoques.
Pero incluso a pel comestible de tales froitas debe ser eliminada.
O pan, en principio, non é recomendable para diabéticos, polo que, se é posible, debe evitarse. Con pancreatite, só se permiten galletas feitas con pan de trigo, pero o índice glicémico deste produto é relativamente alto, polo que é mellor non comelos.
No século XXI, con présa de facer moito, a xente esquece a saúde. Bocados en marcha, comida de mala calidade, uso de alimentos nocivos para o organismo, estrés, malos hábitos: esta non é unha lista exhaustiva, que está entre os factores que afectan o tracto gastrointestinal en particular e a condición xeral no seu conxunto.
Isto débese a unha percepción superficial do estado de saúde. A xente xustifica a súa propia desatención pola falta de tempo libre. A escusa non sempre é xusta.
Unha consecuencia dos factores anteriores no tracto gastrointestinal é a exacerbación simultánea de gastrite e pancreatite. Normalizar o proceso de dixestión axudará só a unha dieta correctamente deseñada e seleccionada para un caso particular con pancreatite e gastrite.
Consellos xerais sobre nutrición da pancreatite e gastrite
Os consellos sobre as enfermidades son similares. Ao considerar a ubicación anatómica dos órganos internos, advírtese que o páncreas está situado sobre o estómago. O mal funcionamento do páncreas causa inflamación do estómago, o equilibrio de álcali e ácidos perturba - o resultado é un deterioro do páncreas.
Con este ciclo de procesos do sistema dixestivo, esbozamos as principais recomendacións para a exacerbación da gastrite e pancreatite:
- É necesario moer coidadosamente os alimentos durante a cocción, cando se consome - mastigar ben.

- As preferencias de cociña danse aos pratos ao vapor, cocidos, cocidos ou guisados. Os afeccionados aos pratos con codia dourada deben esquecer a súa propia debilidade para estes alimentos, empregar folla para asar.
- Debe comer a miúdo, comer en pequenas porcións da palma da man.
- Os alimentos consumidos son quentes.
- É mellor abandonar o hábito de beber alimentos con líquido, é mellor beber unha hora despois da comida principal.
- Será necesario desenvolver unha determinada dieta e adherirse estrictamente a ela, sen dar alivio.
- Antes de ir para a cama, non debes comer, é mellor organizar a última comida un par de horas antes do descanso.
Hoxe en día é moito máis fácil levar un estilo de vida saudable, comer ben, os electrodomésticos de cociña saen ao rescate: unha licuadora e unha dobre caldeira, o único é o desexo de comer ben.