Métodos para o diagnóstico da pancreatite

A terapia de pancreatite implica o nomeamento de determinados grupos de medicamentos e alimentos de dieta. As fases iniciais do tratamento da variante aguda de pancreatite realízanse nun centro hospitalario, a terminación da terapia pódese levar a cabo na casa.
Causas da pancreatite
Na actualidade, descríbense máis de 100 das causas máis probables de inflamación do tecido pancreático. Estes inclúen:
- outras enfermidades do tracto dixestivo (duodenite, hepatite, gastrite),
- erros na dieta, en particular o uso dunha cantidade importante de alimentos ou unha cantidade excesiva de graxas, picantes, fritas, así como a elección de pratos pouco comúns (por exemplo, nunha viaxe turística - preferencia polos pratos da cociña nacional),
- paixón polas bebidas alcohólicas e o uso dunha variedade de líquidos que conteñan alcol sen valor alimentario (colonia, alcol técnico),
- uso prolongado de medicamentos que afectan negativamente o estado do tecido pancreático.
Na maioría dos casos, o impulso para o desenvolvemento de manifestacións clínicas da enfermidade dá o efecto de varios factores provocadores. A influencia dun só factor prexudicial pode ser insuficiente para o desenvolvemento da enfermidade ou provocar só un cambio moderado nos datos de laboratorio.
A forma crónica da enfermidade desenvólvese normalmente debido a un tratamento insuficiente da variante aguda ou como resultado dunha exposición constante ou frecuente ao mesmo efecto provocador (por exemplo, con outras enfermidades do canal dixestivo - fígado, estómago, intestinos). 
O número de pacientes con enfermidades pancreáticas cada ano só aumenta. Isto aplícase tanto ás variantes agudas como crónicas da enfermidade. O aumento da morbilidade é causado, por un lado, por unha variedade cada vez maior de produtos alimentarios e, por outro, por unha diminución da súa calidade e menos atención de moitas persoas ao seu estado de saúde.
Os cambios inflamatorios no tecido pancreático atópanse igualmente en mulleres e homes. Estes procesos obsérvanse en adultos varias veces máis veces que nos nenos. O desenvolvemento da pancreatite nun neno (especialmente en idade preescolar e primaria) é unha condición rara.
O cadro clínico da variante aguda da enfermidade
Os síntomas da inflamación do páncreas caracterízanse por un rápido desenvolvemento e unha intensidade significativa. Son causados por unha violación da estrutura anatómica do órgano (edema e destrución da estrutura celular), así como por unha violación das súas habilidades funcionais (síntese de hormonas e encimas dixestivas). Para a forma aguda, os síntomas son característicos:
- dor de intensidade variable, pero na maioría dos pacientes varía de moi grave a case insoportable,
- A dor está concentrada no abdome superior, estendéndose a miúdo pola parte superior da rexión lumbar, o esternón (aseméllase a dor na angina pectora), o omoplato esquerdo e o membro superior,
- a dor con pancreatite ten tendencia a aumentar, normalmente pulsando ou estourando, non para cos analxésicos habituais e non cambia a súa intensidade cun cambio na posición corporal,
- a ausencia de apetito (ata a aversión aos alimentos), dolorosa náuseas prolongadas incluso na mera mención de alimentos, episodios repetidos de vómitos de alimentos non digeridos, comidos recentemente,
- a maioría ten síntomas de indixestión máis pronunciados: diarrea profusa sen impurezas de sangue e moco, feces feces con impurezas de inclusións graxas,
- a condición xeral do paciente cambia: a temperatura adoita elevarse a un número elevado, cálido e debilidade.
A variante crónica de pancreatite por signos clínicos é en moitos aspectos similar á aguda. Non obstante, a gravidade dos síntomas individuais é moito menor. Nunha variante crónica de inflamación do páncreas, unha persoa quéixase de:
- un cambio no apetito (deterioración, aversión a certos pratos),
- ataques periódicos de náuseas e vómitos repetidos de alimentos mal dixeridos,
- dor no abdome, pero xa dor, e non estourido, no abdome superior (raramente se observa irradiación de dor nas costas e no brazo esquerdo),
- feces líquidas, provocadas por unha violación dos procesos dixestivos e non pola adición dun axente microbiano.
Se se producen os primeiros signos de pancreatite (aguda e crónica), é importante consultar canto antes un médico. Que facer ante tal situación, que tipo de exame é necesario e con que medicamentos é recomendable ser tratado - o médico decida. Só un especialista pode recoñecer as complicacións a tempo e prescribir os medicamentos necesarios para eliminalas. As complicacións do proceso inflamatorio do tecido pancreático son difíciles, poden levar á necrose completa do órgano (necrose pancreática total), polo que a auto-medicación desta enfermidade é extremadamente perigosa.
Que probas prescriben para a pancreatite?
Se se sospeita que o páncreas está inflamado, é necesaria a confirmación do diagnóstico mediante estudos de laboratorio e instrumentais. Os máis prescritos son:
- Examen xeral do sangue periférico (contaxe de leucocitos e cambio da fórmula de leucocitos ao aumento da esquerda),
- probas de orina para determinar a alfa-amilase (no estado normal, esta enzima está ausente),
- coprograma (no caso da pancreatite, detéctase un número suficientemente grande de inclusións de graxa non digeridas),
- estudo do nivel de enzimas pancreáticas (lipase, tripsina, amilase) - a actividade destas encimas aumenta significativamente coa pancreatite,
- A ecografía da cavidade abdominal (ponse de manifesto un aumento do tamaño do órgano, contornos borrosos e difusos, un aumento da ecogenicidade da cavidade abdominal; na variante aguda da pancreatite, na forma crónica da enfermidade, aparecen signos de substitución do tecido glandular polo tecido conectivo),
- A radiografía de contraste xeral dos órganos situados dentro da cavidade abdominal é moi informativa na pancreatite crónica, xa que se revelan certos cambios característicos (calcificación do duodeno, deteriora a motilidade do canal dixestivo).
Como resultado da información completa recibida (exame clínico e os resultados de diagnósticos de laboratorio e instrumentais), o médico realiza unha conclusión sobre a gravidade da enfermidade nun determinado paciente, sobre a forma de inflamación e dá recomendacións sobre como tratar o paciente, que pode comer e outras cuestións de atención médica.
Dieta para inflamacións do páncreas
Nesta situación, a dieta é especialmente importante, xa que é imposible eliminar a inflamación do órgano danado sen corrixir a dieta. O primeiro día da forma aguda de pancreatite, o paciente debe abandonar completamente calquera alimento e aplicar frío no estómago. Cando o estado do paciente mellora, permítese unha nutrición fraccionada da dieta coa súa expansión gradual. A táboa de menú número 5 permítelle ao enfermo os seguintes produtos: 
- pan de trigo, pero o chamado "onte", lixeiramente secado,
- cantidade moderada de galletas e galletas,
- varias sopas de verduras e cereais,
- pratos de carne e peixe só de compoñentes dietéticos (coello, pavo, polo), cocidos ao vapor, moídos ou cocidos ao forno,
- todos os produtos lácteos, pero con moderación e baixo contido en graxa,
- calquera pratos de cereais (cazola, cereais tradicionais, soufflé),
- ovos e pastas en pouca medida,
- bagas e froitas só están moi maduras e necesariamente doces,
- de bebidas permitidas té débil e non demasiado doce, compota, decoccións a base de plantas,
- A auga mineral é máis adecuada para o seu uso como parte dun tratamento de spa para a pancreatite crónica.
É necesario que o paciente come de forma fraccionada, é dicir, en pequenas porcións 5-7 veces ao día, todos os pratos deben estar a temperatura ambiente.
Fisioterapia
Hai medicamentos que deben usarse para bloquear un proceso inflamatorio agudo e necesítanse outros completamente diferentes para restaurar a funcionalidade dunha glándula danada. A maioría das veces prescríbense medicamentos dos seguintes grupos farmacolóxicos:
- analxésicos de series non estupefacientes (Diclofenac, Ibuprofeno) e estupefacientes (Promedol, Ketanov),
- bloqueadores da chamada bomba de protóns (Rabeprazol, Pantoprazol, Lansoprazol) para reducir a secreción de zumes dixestivos,
- Bloqueantes dos receptores de histamina H2 (Ranitidina, Famotidine) co mesmo propósito,
- inhibidores da fusión proteolítica do tecido pancreático (Gordoks, Kontrikal),
- terapia de infusión a granel con solucións coloides e salinas,
- con mellora, enzimas similares ás sintetizadas no páncreas.
O proceso inflamatorio do páncreas é unha enfermidade suficiente, pero bastante manexable, se se dispón de asistencia médica cualificada en tempo e forma.
Métodos para o diagnóstico da pancreatite
A pancreatite é unha inflamación do páncreas. Os síntomas desta enfermidade poden ser dor no abdome, debilidade xeral do corpo, cambios na temperatura corporal e presión arterial, sensación de boca seca, frecuentes ataques de náuseas e vómitos.
Non obstante, estes síntomas tamén poden indicar o desenvolvemento doutras enfermidades que non están relacionadas co páncreas.
Como diagnosticar a pancreatite e é posible facelo sen facer un exame instrumental? Se se sospeita pancreatite, é necesario un exame minucioso para facer o diagnóstico correcto e pasar as probas necesarias (diagnóstico de laboratorio). E antes diso, os seguintes síntomas poden indicar problemas co páncreas:
- a aparición de manchas azuis preto do ombligo ou na parede abdominal,
- dor durante a palpación ou golpes na localización do páncreas,
- aparición regular de dor despois de beber alcol, alimentos fritos ou graxos,
- con pancreatite, o paciente non sente pulsación de aórtica no estómago,
- ao presionar profundamente na parede abdominal, o paciente sente dor severa e forte.
Se hai tales síntomas, o médico prescribirá unha proba de sangue bioquímica para un diagnóstico preciso despois do exame inicial do paciente. Este é o método máis sinxelo pero informativo. Segundo os seus resultados, determínase o tipo de enfermidade. Como base son os seguintes indicadores: un aumento ou diminución de certos encimas pancreáticos, unha diminución dos niveis de proteínas no sangue, unha diminución dos niveis de insulina, etc.
Unha cantidade completa de sangue polo número de leucocitos demostrará inmediatamente se existe un proceso inflamatorio no corpo. As probas de sangue electrolíticas e acuosas axudarán a diagnosticar a pancreatite, xa que un mal funcionamento do páncreas leva consigo cambios na cantidade de fluído no sangue, así como unha diminución da concentración de minerais necesaria para o funcionamento completo do sistema cardiovascular.
A análise xeral de orina para pancreatite mostra desviacións significativas dos valores normais.
Métodos instrumentais para o diagnóstico da pancreatite
Un compoñente importante do diagnóstico de enfermidades do páncreas son os métodos instrumentais de investigación, durante os que se poden ver os efectos da pancreatite na glándula e outros órganos. O método máis famoso é o diagnóstico por ultrasóns. Este é o xeito máis eficaz de ver todo o que ocorre co páncreas, para determinar se houbo cambios nos tecidos do órgano, se hai inflamacións, abscesos purulentos, cal é a condición dos conductos biliares. Antes de realizar unha ecografía, o paciente debe adherirse a unha dieta durante 3 días. Pasarán polo menos 12 horas antes do procedemento e da última comida.
A segunda forma de examinar o páncreas é mediante radiografías. Con ela, pode determinar con precisión o estado da glándula, ver se hai pedras nos conductos biliares, bucles intestinais engrandecidos, estado do bazo, riles, etc. Este método de investigación permite identificar problemas coa glándula cando os métodos de ultrasóns son impotentes (por exemplo, con flatulencias fortes).
Un xeito moi informativo pero caro é a tomografía. Coa súa axuda, o médico determina o tamaño do páncreas, determina se hai sitios de tecidos mortos, inflamación. O cancro de páncreas nos primeiros estadios diagnostícase con máis precisión mediante tomografía. O método permite determinar a natureza do tumor e a localización exacta.
En casos graves, a laparoscopia pode usarse para o diagnóstico. Este procedemento permite ver en realidade a glándula e os cambios que se produciron con ela, así como descubrir a causa, determinan o estadio da enfermidade.
Se é necesario, a laparoscopia tamén se pode usar como método de intervención cirúrxica.
Outro método para diagnosticar enfermidades pancreáticas é a endoscopia. Este procedemento consiste na introdución dun endoscopio a través do esófago, no que está instalada a cámara. Despois da introdución dun axente de contraste especial, un especialista pode ver as vías da vesícula biliar, conductos pancreáticos. Ao realizar este estudo, se é necesario, o paciente pode someterse a unha mini-cirurxía endoscópica. Durante a endoscopia, é posible extraer mostras de tecido para diversos tipos de estudos, extraer cálculos biliares, establecer stents nos conductos biliares, eliminar pólipos e cortar con hemorraxia interna.
Dificultades para diagnosticar a pancreatite
Dado que os principais e máis comúns síntomas da pancreatite son a dor abdominal, as náuseas, os vómitos e as feces molestas, hai que ter en conta o feito de que outras enfermidades dixestivas presentan síntomas similares. Os gastroenterólogos que diagnostican inflamacións pancreáticas ao establecer pancreatite en adultos e nenos, certamente deben excluír outras enfermidades posibles.
Unha úlcera perforada ten síntomas moi similares á inflamación do páncreas. Estas enfermidades caracterízanse por dor severa, que pode provocar choques de dor, diminución da frecuencia cardíaca e tensión nas paredes da cavidade abdominal. A diferenza é que cunha úlcera perforada, o vómito ocorre bastante raramente, e con pancreatite é constante. O segundo punto que distingue unha enfermidade doutra é que un paciente con úlcera perforada pode atopar unha posición cómoda na que case non vai sentir dor e, con pancreatite, a síndrome da dor non se vai e non se debilita en ningunha posición do corpo.
A pancreatite ten síntomas similares coa colecistite. A miúdo, a colecistite é consecuencia da inflamación do páncreas. A dor con colecistite localízase no lado dereito e dáselle ao ombreiro dereito para confirmar o diagnóstico, é suficiente unha ecografía, sobre a que o proceso inflamatorio será claramente visible.
Os síntomas que acompañan a pancreatite inclúen flatulencia, estreñimiento, dor aguda nos intestinos. A obstrución aguda do intestino ten os mesmos síntomas. Para excluír esta enfermidade, o paciente ten que facer unha proba de sangue.Se o nivel de cloruros e diástases no sangue aumenta, o paciente ten pancreatite. No caso de que o nivel de cloruros sexa baixo, podemos falar de obstrución intestinal.
Como reducir o risco de pancreatite
Dada a complexidade dunha enfermidade como a pancreatite, o seu diagnóstico e tratamento pode custarlle a unha persoa moito tempo e esforzo. Por iso, é moi importante non descoidar a prevención. Para iso, é necesario tratar as enfermidades dos órganos internos en tempo e forma, supervisar a dieta, non abusar de bebidas alcohólicas e comida lixo, tentar comer máis verduras e froitas, excluír produtos de repostería cun alto contido de graxa e bebidas carbonatadas azucaradas. Estas medidas sinxelas axudarán a manter unha glándula sa.
Ensaios de pancreatite: conduta e resultados


Un dos procedementos que ningún tratamento pode prescindir é o diagnóstico. O paciente debe someterse e pasar todas as probas para confirmar ou refutar o diagnóstico que se lle fixo. Os médicos tamén poden equivocarse, especialmente se a enfermidade presenta síntomas non específicos. Falar sobre pancreatite en zheleza.com.
Que é esta enfermidade? Este é un proceso inflamatorio que está localizado no páncreas.
A dor e os trastornos dixestivos obsérvanse tanto coa pancreatite como con moitas outras enfermidades.
É por iso que se recomenda que primeiro diagnostique e identifique a enfermidade, para que, sen dúbida, trate, en lugar de facer os seus propios diagnósticos e presumiblemente tratar a enfermidade identificada.
A pancreatite non ten síntomas que o apuntarían específicamente. É por iso que os médicos realizan primeiro medidas de diagnóstico, que deberían confirmar ou refutar o suposto diagnóstico.
A principal causa de pancreatite en case o 100% dos casos é o abuso de alcol ou a enfermidade da vesícula biliar (enfermidade de cálculos biliares). As causas menos comúns desta enfermidade son:
- Úlcera péptica.
- Desestabilización hormonal.
- Lesións e infeccións no tracto dixestivo.
- Fallo nos procesos metabólicos.
Distínguense dúas formas de pancreatite. Na forma aguda, que ocorre a miúdo, as enzimas dixestivas da glándula non entran no duodeno, senón que dixeren a propia glándula. Na pancreatite crónica, o tecido normal da glándula é substituído por cicatricial, o que leva a unha violación das súas funcións e actividades. Esta forma da enfermidade pode ser fatal.
Se unha persoa ten pancreatite, entón presenta os seguintes síntomas:
- Debilidade xeral.
- Vómitos
- Diarrea.
- Dor en todo o abdome.
- Perda de conciencia.
Se non se trata a pancreatite, non se desenvolven outras enfermidades menos perigosas:
- Hemorraxia interna
- Diabetes mellitus.
- Colecistite.
- Peritonite (unha enfermidade mortal).
Se hai signos de pancreatite, o xeo debe aplicarse no lugar da dor e un médico debe ser chamado. Para facer un diagnóstico preciso, prescribirá medidas de diagnóstico.
O médico non pode tratar ao paciente cegamente, aínda que todos os sinais indican unha enfermidade específica. Moitas enfermidades semellan entre si nos seus síntomas.
Para non equivocarse na corrección dos métodos de tratamento, o médico realiza estudos que confirmen ou refutan a pancreatite:
- Coprograma: análise de feces.
- Examen de sangue xeral.
- Determinación da actividade de transaminase e nivel de bilirrubina.
- Determinación do colesterol.
- Detección de niveis de glicosa no sangue.
- O estudo do derrame - fluído do tracto gastrointestinal durante a laparoscopia.
- Determinación da proteína e fracción totais.
- Detección de antíxeno pancreático na pancreatite aguda.
- Exame de contidos duodenais.
- Análise de orina, sangue e saliva.
- Identificación da actividade encimática (trypsina, lipase).
Un gastroenterólogo ou terapeuta é un dos médicos que debería ser consultado por sospeita de pancreatite. Asegúrese de facelo cos seguintes síntomas:
- As dores que xorden no hipocondrio esquerdo ou na rexión epigástrica de carácter periódico, especialmente despois de comer alimentos graxos ou fritos, que se reducen durante o xaxún ou en posición sentada.
- Vómitos e náuseas.
- Aumento da formación de gas.
- Salivación abundante.
- Perda de peso.
- Eructos comidos por comida ou aire.
- Pérdida persistente do apetito.
- Debilidade.
- Diarrea Ao mesmo tempo, as feces teñen un forte cheiro, palla ou amarelo claro, están cubertas cunha película graxa, son lavadas mal das paredes do vaso de vaso sanitario e teñen partículas de comida non digerida.
- Fatiga
Estes signos indican un deterioro no páncreas, o que leva a unha mala absorción de graxas, proteínas e carbohidratos, vitaminas e minerais. A súa vez crea problemas de saúde: o ton diminúe, a fatiga aparece, o pelo cae, as uñas rompen, a pel queda seca.
Reconto completo de sangue
Un estudo é un conteo completo de sangue. Adoita ser o primeiro en responder a procesos inflamatorios no corpo. Se unha persoa ten pancreatite, as probas de sangue mostrarán o seguinte:
- Hemoglobina reducida e glóbulos vermellos debido á perda de sangue.
- Aumento do número de glóbulos brancos.
- O aumento da ESR está por riba da norma, que é de 2-15 mm / h.
- Coagulación do sangue por perturbacións do equilibrio auga-electrólito.
Se determina o estado xeral de saúde, realízase unha proba de sangue bioquímica. Con pancreatite, tamén cambia a súa imaxe:
- Un aumento da amilase, que axuda a absorber os carbohidratos. Normalmente, trátase de 10-100 unidades. l Durante as primeiras 12 horas, alcanza o seu cumio e logo volve á normalidade aos 7 días.
- Aumento dos niveis de insulina debido á secreción insuficiente de insulina.
- Aumento dos niveis de lipase, que está implicado na descomposición de graxas. Normalmente, son 190 unidades. ml Nas primeiras oito horas sube a 200 veces e logo regresa gradualmente ás 2 semanas.
- Un aumento da cantidade de bilirrubina debido a un aumento do páncreas e ao bloquear a saída da bilis.
- Diminución do nivel de proteínas.
- Aumento da transimanasa.
Análise fecal
Outro método de diagnóstico significativo é a análise de feces. Se o páncreas non funciona correctamente, entón notarán partículas de alimentos non digeridas, así como graxa nas feces. Os principais indicadores de pancreatite segundo as feces:
- Comida non dixerida en feces.
- Cor de feces claras, que indica o peche do tracto biliar.
- Graxa nas feces.
Outras probas de diagnóstico
Que outras probas están a facer os médicos para detectar a pancreatite? Outras medidas de diagnóstico son:
- A análise da orina, que axuda a detectar altos niveis de tripsina (este método é eficaz ao 50% porque pode indicar enfermidades renales), así como diástases (a orina escurece).
- Diagnóstico de sangue a nivel de tripsina. Redúcese na pancreatite.
- Unha análise da saliva, que pode detectar un nivel reducido de amilase, o que indica enfermidade pancreática.
- Laparotomía endoscópica: estudo dunha zona enferma.
- Ecografía para identificar áreas ampliadas do páncreas.
- Fibrogastroscopia: exame da glándula.
- Proba de Lasus para detectar a absorción de aminoácidos.
A pesar de que as probas son as mesmas, os indicadores son lixeiramente diferentes nas formas agudas e crónicas de pancreatite. A forma crónica da enfermidade pode levar á morte ou á aparición de complicacións, o que dá previsións deficientes. Se polo menos aparecen signos da enfermidade, consulte un médico.
A pancreatite en si é unha enfermidade fatal e pode levar a complicacións mortais. Para curalo correctamente, debes coñecer a imaxe do seu curso. Isto axuda a varias análises, que indican claramente o desenvolvemento da enfermidade, que nos seus síntomas é semellante a outras enfermidades gastrointestinais.
Exame do páncreas: análises e métodos


Hai quince anos, a posición de liderado entre todas as patoloxías cirúrxicas agudas da cavidade abdominal estaba ocupada pola apendicite e a colecistite. Hoxe chega primeiro a pancreatite aguda, polo que o seu diagnóstico é tan importante.
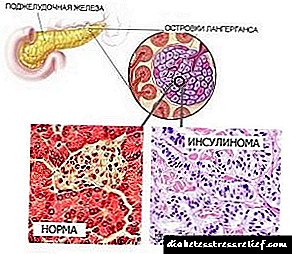
O páncreas produce o zume pancreático necesario para o proceso dixestivo, sintetiza as hormonas insulina e glucagón, que son as responsables da concentración de glicosa no sangue. Polo tanto, calquera mal funcionamento no traballo deste corpo pode levar a graves consecuencias e afectar o traballo de todos os órganos do corpo humano.
Co fin de identificar e, posteriormente, tratar de forma competente patoloxías como:
- pancreatite
- pedras nos condutos
- quistes
- necrose
- tumores malignos
así como enfermidades do duodeno, intestinos, fígado e estómago que aparecen neste contexto, o páncreas debe ser examinado con coidado e oportuno.
A medicina moderna para estes propósitos ten un gran arsenal de varias técnicas, úsanse diagnósticos e análises, cada un deles ten as súas propias características e atopa aplicación en certas patoloxías.
Diagnóstico e esquema
Para realizar un exame do páncreas, o paciente debe consultar a un terapeuta e, posteriormente, dirixirao a un endocrinólogo ou gastroenterólogo. O médico, en función das queixas do paciente, así como dos resultados do exame e palpación da glándula, fígado e estómago, prescribirá os procedementos diagnósticos necesarios.
Normalmente, na pancreatite aguda e outras enfermidades da glándula, úsanse os seguintes métodos e probas de diagnóstico de laboratorio:
- Un exame bioquímico de sangue - permite determinar o contido de amilase pancreática.
- Probas fecais para a esterrea (cantidade maior de graxas neutras) e presenza de fragmentos de alimentos non dixeridos.
- A análise bioquímica da urina - fai posible determinar o nivel de diástase.
- Exame por ultrasonido: usado para determinar o tamaño e a forma do páncreas e a detección de tumores e quistes.
- O exame de raios X, TC e RMN da glándula, estómago, fígado e duodeno - determinan a presenza de signos indirectos de enfermidades de órganos.
- Biopsia
- Probas e análises de diagnóstico.
Probas de diagnóstico
A radiografía e a ecografía do páncreas úsanse a miúdo en combinación con probas, coas que podes examinar e avaliar a función exocrina do órgano. Tamén con fins diagnósticos, pódense empregar de xeito independente. As probas divídense condicionalmente nos seguintes grupos:
- Ensaios que requiren unha sonda intestinal.
- Probas non invasivas (sen probas).
A vantaxe do segundo grupo é unha maior comodidade para o paciente, un custo asequible e sen risco para o paciente cando os usa. Pero estas probas e análises teñen menos, teñen unha sensibilidade e especificidade insuficientes.
A proba baséase na determinación da diminución da secreción de enzimas pancreáticas e é eficaz só cunha diminución significativa na formación de enzimas.
Non todos os pacientes con enfermidade do páncreas, do estómago, do intestino ou do fígado non deben someterse a exames sen probas nin probas. A elección do método está seleccionada para cada paciente individualmente.
De todas as probas de diagnóstico, utilízanse as seguintes:
- ácido clorhídrico
- elastase
- pancreosimina-secretina,
- Proba de Lund
Proba de pancreosimina-secretina
Moitos médicos consideran que o uso desta proba é un estándar de ouro na identificación de patoloxías da función excretora do páncreas. A súa aplicación implica a introdución dunha sonda de dobre lumen ao paciente.
O procedemento realízase nun estómago baleiro baixo o control da fluoroscopia e con aspiración constante. O número necesario de veces recolle secuencialmente mostras do contido do estómago e dos intestinos, despois de facer unha inxección de pancreosimina e secretina.
Os ensaios obtidos examínanse medindo a concentración de bicarbonatos, a actividade e a taxa de secreción de tripsina.
Os seguintes síntomas indican a presenza de pancreatite:
- redución significativa da secreción,
- niveis aumentados de enzimas
- diminución da concentración de bicarbonatos.
Estes indicadores poden estar tanto na pancreatite crónica coma nas enfermidades malignas na área da cabeza do páncreas.
Pódense obter falsos resultados positivos se se diagnostica pancreatite biliar, así como en diabetes mellitus, hepatite e cirrosis.
Se se cumpriron todas as condicións técnicas durante a proba, a precisión diagnóstica deste método é moi alta. A súa desvantaxe é só o inconveniente do sonido duodenal para o paciente, o custo bastante elevado dos reactivos e a complexidade da técnica de laboratorio.
Proba de ácido clorhídrico
Na utilización desta proba, úsase unha solución de ácido clorhídrico nunha concentración do 0,5% como estimulante da secreción pacreática, que se introduce a través da sonda intraduodenalmente, coa adición de xirasol ou aceite de oliva.
O método de recollida da secreción pancreática e a súa análise corresponde á realizada coa administración intravenosa de estimulantes.
Esta técnica é moi sinxela de implementar e é asequible, pero ten unha menor precisión dos datos obtidos que coa proba anterior. A este respecto, é mellor comezar o exame cunha proba de pancreosimina-secretina, xa que é inaceptable realizar dous estudos ao mesmo tempo.
Proba de Lund
Esta proba foi descrita por Lund en 1962. Cando se leva a cabo, o contido do intestino delgado recóllese mediante intubación despois de tomar unha certa cantidade de alimento normal.
A técnica está orientada a avaliar a función excretora do páncreas. Pola mañá, adminístrase ao paciente unha sonda de contraste de raios X feita de polivinilo cunha carga de mercurio ou aceiro fixada no seu extremo.
Despois diso, o paciente ten unha mestura alimentaria estándar coa adición de leite en po con dextrosa e aceite vexetal. Despois, recóllese un aspirador duodenal durante dúas horas, distribuíndo as análises en recipientes con xeo.
Tal exame do páncreas permítelle determinar o nivel de amilase, que normalmente é elevado con pancreatite. As vantaxes desta técnica inclúen facilidade de implementación, accesibilidade, falta de inxección intravenosa.
Entre as carencias pódese distinguir un certo erro de resultados asociado á adición de bile e zume gástrico. Nalgunhas enfermidades hepáticas, así como en pacientes con diabetes mellitus ou gastrostomía, pódense obter resultados falsos positivos.
Proba de elástase
A diferenza doutros métodos non invasivos, esta proba fai posible a detección dunha debilidade pancreática endocrina con pancreatite nunha fase inicial. Se se detecta deficiencia de enzima nas análises, entón isto indica un proceso inflamatorio crónico na glándula.
As indicacións para tal exame son diagnósticos para a pancreatite aguda ou crónica e a eficacia do tratamento prescrito. A técnica consiste en determinar a elastase nas feces do paciente e realízase para pancreatite crónica, diabetes mellitus, algunhas patoloxías do fígado e as enfermidades do cálculo biliar, a dirección é os síntomas da pancreatite crónica.
O páncreas é un dos órganos máis importantes do corpo humano, polo que cómpre supervisalo con coidado e constantemente. Para calquera enfermidade é necesario iniciar inmediatamente un tratamento competente, que só se pode prescribir cun exame completo e un bo diagnóstico.
Métodos de exame pancreático de pancreatite, onde e como examinar?
Para detectar a pancreatite e prescribir a terapia adecuada, utilízanse na práctica médica varios métodos para examinar o páncreas. Cada unha delas ten as súas propias características, e para varios tipos de enfermidades é recomendable empregar certos tipos de exame. Nalgúns casos, pode que non precise un, senón dous ou máis métodos.
Con inflamación da glándula, o paciente ten unha diminución significativa da secreción, ademais, en presenza dunha concentración reducida de bicarbonatos e unha maior concentración de enzimas.
Se se detecta alcalinidade bicarbonada como resultado da proba, o paciente debe examinarse nun dispensario de oncoloxía, xa que estes indicadores aparecen tanto cun tumor de cabeza como con formas graves de inflamación crónica.
A deficiencia de enzima identificada é unha evidencia da inflamación crónica do páncreas.
Non obstante, un método de exame sinxelo e asequible, a precisión dos datos obtidos como resultado da mesma é algo menor que durante a proba anterior. Dado que é inaceptable realizar dúas probas ao mesmo tempo, é mellor comezar por pancreosimina-secritina, xa que na maioría dos casos a necesidade aínda así xurdirá, e isto supón unha carga adicional para o paciente.
Plan de Exame de Páncreas
As probas de pancreatite pódense dividir en 2 categorías principais: diagnósticos e análises de laboratorio e estudos instrumentais.
Antes do nomeamento dos exames necesarios, o médico examina coidadosamente o paciente na recepción, avalía o estado das mucosas e da pel e tamén rastrexa a dor pola palpación do hipocondrio esquerdo do abdome. A continuación, asignanse todos os exames necesarios.
Plan de proba de pancreatite:
- análise de sangue xeral
- determinación de encimas pancreáticas como alfa amilase, lipase, tripsina. O seu número dirá en que fase está a enfermidade,
- a proba de estimulación indirecta da función excretora baséase na utilización de 300 mililitros de alimentos líquidos e o control posterior dos efectos das enzimas,
- proba directa directa cando se realiza a intubación do duodeno,
- análise de feces para a presenza de lípidos,
- A proba de función endocrina baséase na inxestión de glicosa.
Plan de exame instrumental:
Ademais, ademais das probas obrigatorias, cómpre acudir a consultas con especialistas estreitos - un cirurxián e un endocrinólogo.
Gosh - 27 de novembro de 2015, 22:47
Cribado de pancreatite crónica


Un exame para a pancreatite crónica revela a miúdo balonaduras e dor no abdome superior, a miúdo en combinación con signos de desnutrición e, ás veces, ictericia.
A calcificación do páncreas, a diabetes e a steatorrea (a tríade clásica para a pancreatite crónica) ocorren en menos do 25% dos casos, aínda que en dous terzos dos pacientes cunha primeira manifestación da enfermidade, a tolerancia á glicosa xa está deteriorada. Os sinais de radiografía de petrificación pancreática son un signo patognomónico de pancreatite que ocorre nun 30-50% dos pacientes.
A dor nótase nun 75% dos pacientes. Nun principio, a dor caracterízase por ataques repetidos, sen embargo, tende a ser constante con períodos de remisión variados na súa duración. Ás veces, despois de moito tempo, a dor "arde".
A importancia das probas de laboratorio para a pancreatite crónica é limitada.
A concentración de enzimas pancreáticas (amilase, lipase) pode aumentar con exacerbacións, pero non son un bo xeito de determinar a enfermidade crónica, a función pancreática ou a reserva pancreática e tampouco se relacionan con síntomas de inflamación crónica.
Os estudos funcionais son difíciles de realizar e raramente se usan para diagnosticar esta enfermidade.
Non obstante, un estudo dos resultados da secreción pancreática estimulada en termos do contido do duodeno (amilase, lipase, trypsina, quimotripsina e bicarbonatos), orina (estudo NBT-PABA e proba de pancreolauryl) ou o soro (P-isoamilase e trypsina) proporciona unha valoración fiable da reserva funcional e pode axudar a desenvolver tácticas de tratamento. A determinación das enzimas hepáticas séricas e o número de glóbulos brancos pode proporcionar información sobre as complicacións da pancreatite.
Métodos instrumentais de exame de pancreatite crónica
Nas radiografías da enquisa, detéctanse petrificados de páncreas en menos do 50% dos pacientes, polo que un exame de raios X non é específico para o diagnóstico de pancreatite.
O ultrasonido axuda a establecer información importante sobre o tamaño e a consistencia da glándula, caracteriza o estado do tracto biliar e identifica complicacións.
Un especialista cualificado no campo da ecografía pode diagnosticar inflamacións crónicas do páncreas cunha sensibilidade que chega ao 70%.
A sensibilidade da TC no diagnóstico de pancreatite achégase ao 90% e a súa especificidade próxima ao 100%.
Polo tanto, este método de investigación debe usarse en todos os pacientes para diagnosticar con precisión a enfermidade, identificar complicacións e lesións dispoñibles para a corrección cirúrxica. Na maioría dos casos, a TC pode ser o único método de diagnóstico necesario.
O ERCP permite obter información importante sobre a anatomía dos condutos.
Debido ao pequeno pero bastante constante número de complicacións graves de ERCP, o seu uso debería limitarse a pacientes que precisen determinar as características anatómicas dos condutos cando é imposible obter esta información por outros métodos, así como a pacientes con sospeita de bloqueo da ampula ou conductos con pedras, que poden ser tratados por ERCP.
A imaxe por resonancia magnética (RM) e a RM-colangiopancreaticografía están a desenvolver métodos de diagnóstico rápidamente e pronto poden substituír a TC e o ERCP de diagnóstico. Esta tecnoloxía permítelle examinar os tecidos brandos e aclarar a anatomía dos condutos. A ecografía endoscópica tamén se está facendo máis accesible, o que tamén é importante no exame de pancreatite crónica.
Pancreatite: diagnóstico e tratamento


Non é fácil diagnosticar a pancreatite crónica, especialmente nas primeiras etapas. Neste, as probas de laboratorio e os métodos instrumentais de investigación axudan a un gastroenterólogo no diagnóstico da pancreatite.
- Análise clínica xeral de sangue: realizada para detectar signos de inflamación (aumento do número de glóbulos brancos, aumento da ESR, etc.).
- Exame de sangue bioquímico: a detección dun aumento do nivel de enzimas amilase, lipase, tripsina confirmará a presenza da enfermidade (máis frecuentemente, con pancreatite aguda). Unha proba de azucre no sangue pode mostrar un aumento da glicosa.
- Análise urinaria: a detección de amilase na urina tamén indica pancreatite (principalmente na pancreatite aguda).
- A ecografía dos órganos abdominais revela cambios no páncreas e outros órganos (por exemplo, vesícula biliar).
- A gastroscopia (endoscopia) é necesaria para avaliar a implicación do estómago e do duodeno no proceso inflamatorio.
- Radiografía dos órganos abdominais. Unha radiografía panorámica do páncreas revela a miúdo a calcificación do páncreas e as pedras intraductas.
- Colangiopancreatografía retrógrada endoscópica (ERCP). Colecistocolangiografía.
- Tomografía computarizada
- Coprograma (análise fecal).
- Probas funcionais (proba de secretina-colecistoquinina, proba de Lund, proba de PABK, etc.)
Tratamento de pancreatite
Tratamento agudas e exacerbacións de crónicaspancreatite a maioría das veces realizada nun hospital cirúrxico.
Ao mesmo tempo, é importante unha dieta con fame. Analgésicos estupefacientes prescritos (para o alivio da dor), contagotas con solucións salinas, plasma ou albúmina, inhibidores da enzima proteolítica (fármacos que bloquean a actividade dos encimas) e outros fármacos.
Se isto non axuda, así como co desenvolvemento de complicacións (por exemplo, a peritonite desenvolveuse), os médicos recorren a métodos cirúrxicos de tratamento.
- Lavado abdominal (lavado peritoneal). Para realizar lavado, instalan tubos ocos (drenaxes) na cavidade abdominal, a través dos que flúe o fluído que se acumula na cavidade abdominal.
- A eliminación do tecido pancreático danado (necroectomía) é unha operación difícil tanto para o cirurxián como para o paciente, polo que moi raramente se realiza.
- Ás veces, os síntomas da pancreatite aguda diminúen, a vesícula biliar elimínase a colecistectomía.
Como tratar pancreatite crónica :
- é necesaria unha dieta estrita para a pancreatite (negación de alimentos graxos e picantes, exclusión de alcol),
- tomando analxésicos,
- terapia de substitución de enzimas (por exemplo, creón, mezim, etc.),
- vitaminas
- tratamento da diabetes e outros trastornos endocrinos,
- tratamento oportuno da enfermidade do cálculo biliar.
En poucas ocasións, a falta do efecto do tratamento conservador, pódese prescribir a cirurxía para pancreatite (por exemplo, pancreatectomía distal, cirurxía de Whipple, pancreatosejunostomia lateral) ou tratamento endoscópico (drenaxe de pseudocistas, etc.).
Análise da pancreatite: cales deben ser, as normas para mulleres e homes


A pancreatite na maioría dos casos é recoñecida pola dor de cólicas no hipocondrio. Pódense producir sensacións espasmódicas debido ao uso de pratos con sabor extremo: picante, doce, aceitoso - en grandes cantidades.
Despois de algún tempo, o retroceso nas costas ou o peito pode ir, aparece dor despois de comer. Neste caso, é necesario tomar medidas inmediatamente, non se lles aconsella deitarse durante un ataque.
Os signos de pancreatite son similares aos signos de intoxicación ou envelenamento, inclúen:
- debilidade xeral
- fatiga,
- perda de peso inesperada
- fallos do sistema dixestivo e outros.
Por iso, o diagnóstico da enfermidade é difícil. É por esta razón que paga a pena consultar os médicos e determinar a pancreatite mediante análise ou para refutar a presenza da enfermidade.
O diagnóstico da enfermidade require coidado e precaución e, por suposto, cómpre saber exactamente que probas poden determinar a pancreatite, entre as que se inclúen:
- análise de sangue xeral
- proba bioquímica de sangue,
- análise fecal
- análise de orina
- análise de saliva.
Podes ver que as probas de pancreatite e colecistite son similares, pero os indicadores que determinan o diagnóstico son diferentes. Para non confundirte, debes estudar detidamente a lista de exames necesarios.
Indicadores e valores dunha proba de sangue para pancreatite
Unha proba de sangue xeral (estándar) permite detectar inflamacións na glándula. Non obstante, é imposible sacar conclusións sobre o diagnóstico só polos resultados desta análise.
Se o paciente ten realmente pancreatite, os indicadores serán os seguintes:
- glóbulos brancos - a un ritmo de 4 * 10 * 9 - 9 * 10 * 9 / l, as probas de sospeita de pancreatite amosarán resultados dez veces superiores,
- ESR - a velocidade de 2-15 mm / h aumentará significativamente a taxa de sedimentación de eritrocitos.
- antíxeno: as probas de pancreatite aguda amosarán a presenza de antíxenos pancreáticos e as probas de pancreatite crónica non a detectarán,
- hemoglobina - o seu nivel no sangue será bastante baixo,
- hematocrito - pola contra, este indicador será bastante alto.
Pode notar que os indicadores poden cambiar cara arriba e cara abaixo, polo que necesitas saber exactamente todas as regras.
Valores para as mulleres
As taxas normais femininas difiren:
- eritrocitos - 3,9 * 1012 a 4,7 * 1012 células / l,
- hemoglobina - de 120 a 140 g / l,
- ESR - de 0 a 20 mm / h,
- glóbulos brancos - similares aos indicadores masculinos,
- hematocrito - de 0,36 - 0,43 l / l.
Para un diagnóstico máis preciso, este tipo de análises pódense prescribir varias veces.
Exame de sangue bioquímico para pancreatite
A análise bioquímica da pancreatite permítelle recoñecer plenamente toda a situación despregada do estado do corpo. Que datos deberían prestar atención inmediatamente e que cambios indican unha enfermidade, o médico poderá dicir con certeza. Pero algúns momentos todos poden comprobarse. Entre eles:
- glicosa - superior ao normal por falta de produción de insulina,
- colesterol - reducido en comparación coa norma,
- alfa 2-globulina - por baixo do normal,
- amilase (responsable da disolución de hidratos de carbono) - dez veces a norma,
- tripsina, elastase (descomposición de péptidos en proteínas) - aumentado,
- lipasa (rotura de graxa) - por encima do normal,
- bilirrubina - aumenta o rendemento se a glándula interfire no tracto biliar debido ao inchazo
- transaminase - nalgúns casos pode ser elevada,
- proteína total: obsérvase unha diminución deste indicador.
Un aumento da amilase é un dos signos máis rechamantes da pancreatite crónica e aguda.
A bioquímica debe facerse o primeiro día despois de que un paciente con pancreatite fose ingresado no hospital cun ataque agudo. Para evitar ataques e complicacións posteriores, a dinámica da amilase examínase durante a hospitalización.
A pancreatite pode ser con boas probas? Esta pregunta deberá facelo ao médico e, se é necesario, pasala de novo.
Probas adicionais para pancreatite e colecistite
páncreas Na maioría dos casos, isto significa unha violación noutros órganos.
Ademais do anterior, ¿hai outras probas para a pancreatite pancreática que realmente axuden no diagnóstico?
O segundo é bastante raro, debido ao prezo bastante elevado. No caso de tal enfermidade, non é un estándar, senón que é necesaria unha análise especial para a presenza de tripsinóxeno na orina. Esta versión inactiva de tripsina indica claramente a inflamación no corpo.
Ao comprobar as feces nun laboratorio, miran principalmente estes indicadores:
- a presenza de graxa nas masas - a superficie das feces, brillante debido a un exceso de graxa,
- a súa sombra: feces de gris pálido descolorido indican problemas co tracto biliar,
- a presenza de alimentos non divididos é un claro indicador de problemas co sistema dixestivo.
Ao analizar a saliva, miran a cantidade de amilase: unha diminución da cantidade de enzima indica unha enfermidade do páncreas.
Así, pode facer probas pola pancreatite por conta propia, pero é mellor deixar a oportunidade de facer un diagnóstico final aos médicos. Un médico con coñecementos suficientes en medicina non só pode diagnosticar con máis precisión a enfermidade, senón que tamén pode prescribir un réxime de tratamento individual adecuado para cada caso específico: a súa gravidade, características, etc.
A complexidade da enfermidade reside en que despois dun tratamento será practicamente imposible volver a unha vida anterior. A nutrición, medicamentos, tratamentos e exames médicos periódicos farán parte integrante da vida do paciente. A desobediencia en nutrición pode levar a novos ataques ou, aínda peor, a complicacións.
Ademais, tomando probas de pancreatite, a xente pensa cales deben ser os indicadores ideais. Non hai unha resposta definitiva: variará segundo a idade, a historia e outros indicadores do paciente.
Probas para a pancreatite: sangue, orina, indicadores, que tomar


As probas de pancreatite son un paso importante na avaliación da función pancreática.
Para que o médico poida prescribir o tratamento correctamente e avaliar o grao de dano no órgano, hai que pasar varias probas obrigatorias. A tarefa principal é identificar a concentración de hormonas secretadas no sangue e a orina (insulina que afecta ao metabolismo dos carbohidratos) e as enzimas implicadas no procesamento de alimentos e a descomposición de proteínas e graxas. Entón, que probas se fan con pancreatite:
Ademais destes exames, poden ser necesarios outros, como a ecografía pancreática ou a resonancia magnética.
Diagnóstico de pancreatite
A pancreatite é insidiosa porque hai moito tempo que non se fai sentir. Aparecen fatiga, letargo, debilidade, aumento da fatiga, quero durmir constantemente. Reduce o peso, perturba o sistema dixestivo: os primeiros signos de patoloxía do páncreas.
Non obstante, durante unha vida tumultuosa (traballo, transporte, vida nunha gran cidade), unha persoa non atribúe importancia aos síntomas e escríbea todo á fatiga para traballar na vida cotiá. Despois dalgún tempo, prodúcese un ataque, que vai acompañado de dor moi grave, náuseas e vómitos.
Despois de deter o ataque, examínase o paciente e diagnostícase pancreatite.
A partir deste momento, unha persoa terá que seguir unha dieta afastada e tomar constantemente medicamentos, a desviación dunha nutrición adecuada pode provocar un novo ataque e complicacións perigosas.
Exames de sangue
Exame de sangue clínico para pancreatite, indicadores que deberían ser normais:
- en homes 3,9 × 10 * 12 a 5,5 × 10 * 12 celas / l,
- en mulleres, 3,9 × 10 * 12 a 4,7 × 10 * 12 celas / litro.
- indicador masculino: 135-160 g / l,
- indicador feminino: 120-140 g / l.
- homes - ata 15 mm / h,
- mulleres - ata 20 mm / h.
- indicador masculino: 0,44-0,48 l / l,
- indicador feminino: 0,36-0,43 l / l.
Os glóbulos brancos en ambos os sexos 4-9 × 10 * 9 / L.
Unha proba de sangue xeral proporciona información sobre os procesos inflamatorios que se producen no corpo. Con inflamación do páncreas, prodúcense os seguintes cambios nos resultados do estudo:
- A ESR aumenta
- o número de glóbulos brancos aumenta significativamente
- contido de hemoglobina
- Reconto de glóbulos vermellos
- aumenta o hematocrito.
Con un tratamento oportuno e rápido, os indicadores cambiados volven á normalidade nun curto período de tempo. Na enfermidade crónica, hai unha diminución da ESR e do número de leucocitos no sangue por falta de nutrientes debido á función da glándula reducida.
Sangue para bioquímica
Unha proba de sangue bioquímica para pancreatite amosará información suficiente para facer un diagnóstico. Con patoloxía, os seguintes indicadores cambian:
- Aumenta a amilase (unha encima do páncreas que é a responsable do procesamento do almidón).
- Aumentan outros encimas: lipase, fosfolipase, tripsina, elastase.
- Os niveis de glicosa no sangue aumentan debido á diminución da produción de insulina.
- A glándula hipertrófica pode espremer os condutos biliares próximos. A saída de bilis é perturbada, como resultado, aumenta a bilirrubina no sangue.
- Con frecuencia reduciuse os niveis de calcio. Isto indica a gravidade da enfermidade.
- A proteína total baixa.
Os niveis elevados de amilase son o primeiro signo dunha enfermidade en forma aguda ou crónica. O primeiro día realízanse probas para pancreatite crónica, así como aguda.
A continuación, o médico controla a dinámica da enfermidade segundo os resultados das probas (con pancreatite, as probas de sangue pódense examinar varias veces para obter datos fiables) e o benestar do paciente.
Lembre que o sangue debe levarse no estómago baleiro.
Orina, feces e outras probas
A análise de orina para pancreatite non se realiza en todos os casos polo seu elevado custo. A información sobre a presenza da enfermidade non se proporciona por unha análise xeral de orina, senón por unha especial, que mostra un maior contido de diástase.
A diástase é producida polo páncreas e é responsable da descomposición de hidratos de carbono complexos. Normalmente, o indicador non debe superar as 64 unidades, pero en pacientes o contido deste encima pode superarse a 16.000 unidades. No curso crónico da enfermidade, a diástase pode diminuír.
Un contido enzimático reducido indica unha falta de glándula.
A análise da pancreatite mostra información confiable só se se realiza correctamente, a saber: a ouriña recóllese pola mañá e é inmediatamente entregada ao laboratorio.
Outros indicadores das probas de orina:
- cor: cunha enfermidade, a ouriña é máis escura do habitual,
- cunha forma grave da enfermidade na orina pode atopar proteínas, sangue, cilindros (isto indica unha insuficiencia renal concomitante),
- a presenza de corpos cetonas (normalmente están ausentes).
Unha análise das feces na pancreatite dá unha valoración do estado funcional do órgano. Con función glandular reducida, diminúe a secreción de encimas responsables da descomposición de graxas. Os seguintes feitos poden indicar unha función deteriorada:
- a presenza de graxa nas feces,
- a presenza de partículas de alimentos non procesadas,
- As feces poden ser lixeiras se a glándula hipertrófica presiona os conductos biliares.
Os cambios de feces poden notarse sen investigar: brilla debido á presenza de graxas non procesadas, non se lava fóra do váter, ten un olor repulsivo debido á descomposición de partículas de alimentos non digeridas.
Un estudo similar perdeu recentemente o seu contido de información e raramente se usa. No seu lugar, tómase unha sonda para examinar o zume de páncreas usando unha sonda.
Que probas de pancreatite necesitas para superar Ligazón á publicación principal