Pancreatite crónica: tratamentos e dieta
 A pancreatite é un grupo de enfermidades inflamatorias do páncreas nas que as enzimas dixestivas secretadas polo páncreas non son liberadas no duodeno, senón que se activan prematuramente, o que desencadea o proceso de auto-dixestión dos tecidos deste órgano.
A pancreatite é un grupo de enfermidades inflamatorias do páncreas nas que as enzimas dixestivas secretadas polo páncreas non son liberadas no duodeno, senón que se activan prematuramente, o que desencadea o proceso de auto-dixestión dos tecidos deste órgano.
A inflamación do páncreas pode desenvolverse como consecuencia da intoxicación por alcohol, enfermidades do cálculo biliar, enfermidades inflamatorias do duodeno, tomando certos medicamentos, lesións e trastornos metabólicos hereditarios.
Tipos e clasificación
Hai varios tipos de enfermidades. Entón, a pancreatite aguda é unha inflamación aguda do páncreas e a súa necrose, que produce atrofia, calcificación e fibrosis do órgano. Unha das formas da pancreatite aguda é a pancreatite reactiva: un ataque da enfermidade que xurdiu no fondo dunha exacerbación de enfermidades do estómago, do fígado, do duodeno ou da vesícula biliar. Tamén a pancreatite destrutiva, na que un exceso de enzimas leva á inflamación aguda do páncreas e á pancreatite alcohólica derivada do abuso de alcol.
Se a inflamación do páncreas desenvólvese gradualmente, con períodos alternos de exacerbación e remisión, entón falan de pancreatite crónica. Á súa vez, a pancreatite crónica tamén se divide en varias variedades. En particular, a pancreatite biliar normalmente está asociada a enfermidade de cálculos biliares, a pancreatite colecástica está asociada a inflamación crónica da vesícula biliar, e enténdese por pancreatite parenquimática un proceso inflamatorio crónico en desenvolvemento lento que conduce á atrofia pancreática e unha violación das súas funcións básicas.
Síntomas e signos
Os síntomas da pancreatite en adultos e nenos varían segundo a forma da enfermidade. Así, no curso crónico dos pacientes, preocupa as dores do lato e do esternón, que se intensifican durante os períodos de exacerbación, especialmente unha hora despois de comer e desaparecen na remisión. A forma crónica tamén se caracteriza por feces soltas, flatulencias, inchazo, lingua seca e perda de peso xeral.
Nun proceso inflamatorio agudo, os signos de pancreatite serán os seguintes: dor severa aguda no hipocondrio esquerdo ou dereito, que ás veces cobre a zona debaixo da cintura, pode dar de volta e esternón, náuseas, vómitos, saloucos, boca seca. A falta de tratamento oportuno, a temperatura corporal do paciente aumenta, a presión sanguínea descende bruscamente e aparece falta de respiración, a pel primeiro pálida e logo adquire unha tonalidade gris. Un ataque de pancreatite aguda require atención médica urxente.
Como curar a pancreatite? Na forma aguda da enfermidade, os analxésicos son prescritos para analxésicos, contagotas para a administración intravenosa de solucións coloides ou salinas, medicamentos especiais que bloquean a actividade das enzimas, así como algúns outros medicamentos. Ás veces, a cirurxía pode ser necesaria.
O tratamento da pancreatite crónica implica unha dieta estrita, a inxestión de vitaminas e analxésicos, a terapia de substitución con encimas. Ao mesmo tempo, dependen das indicacións, trátase da enfermidade do cálculo biliar, a diabetes mellitus e outras enfermidades que poden levar a unha exacerbación repetida da enfermidade.
Tratamento da pancreatite con remedios populares
Se a pancreatite aguda debe chamar de inmediato a unha ambulancia, entón a pancreatite crónica na etapa aguda pode ser, xunto con tomar medicamentos prescritos polo seu médico, tratada coa axuda de numerosos remedios populares. Nomearemos o máis popular deles.
Dogrose por pancreatite
As decoccións e infusións de raíces e cadeiras de rosa teñen un efecto antiinflamatorio, calmante e antiespasmódico no páncreas e axudan a frear rapidamente un ataque de pancreatite.
Para preparar o caldo, tome 50 g de raíces de plantas peladas, encheas con 250 ml de auga, deixe ferver e cociña durante 20 minutos. Beba o caldo rematado 3 veces ao día, facendo 2-3 grolos cada vez.
Unha infusión de cadeiras de rosa tamén ten un bo efecto: verter un puñado de bagas nun termo e botar 1 litro de auga fervendo, despois deixar que estea elaborado durante 1 hora e tomar 0,5 cuncas antes das comidas.
Para preparar unha decocción das follas dun bigote dourado, tomar 2 follas dunha planta de 10-15 cm de longo, moer e verter 700 ml de auga fervendo, despois ferver 15 minutos. Retire o caldo preparado do lume, envólvao ben a tixola cunha toalla e déixaa cocer durante 10-12 horas. Tome o caldo 3-4 veces ao día 40 minutos antes das comidas, 50-70 ml á vez.
Zume de pataca para pancreatite
Se tes un agravamento da pancreatite crónica, o zume de pataca recén espremido axudará a desfacerse máis rápido dos síntomas da inflamación. Tal bebida recoméndase consumir dúas veces ao día durante 1, -1,5 horas antes das comidas, 100-200 ml por inxestión.
Falando de como tratar a pancreatite, debes recordar sobre un remedio tan coñecido como o própole. Para fins medicinais, o própole debe ser tomado na súa forma natural. Entre as comidas, mastique longos e coidadosamente mastigados anacos de própole que pesan 3 g e traga ao final.
Xenxibre para pancreatite
O xenxibre é rico en moitas substancias útiles que contribúen a mellorar o funcionamento do páncreas e á eliminación rápida da súa inflamación. Para facer unha bebida de xenxibre, necesitarás unha raíz de xenxibre rallado (un anaco pequeno do tamaño dunha nogueira) ou 0,5 cucharadita de raíz de terra seca. Despeje o xenxibre con 200 ml de auga fervendo, déixeo cocer durante 10-15 minutos, engade mel e limón ao gusto. Beba quente.
Non obstante, teña en conta que esta ferramenta non é axeitada para todos, polo tanto, nos primeiros signos de deterioro, debería abandonarse inmediatamente.
Herbas con pancreatite
O tratamento da pancreatite na casa pódese levar a cabo coa axuda de preparacións a base de plantas. Aquí tes un: 30 g de raíz valeriana, a mesma cantidade de follas de menta e 20 g de cortiza de arándano e a cor de espino son elaboradas cun vaso de auga fervendo, insistiu durante 1 hora e tomou 1/3 / 4 vasos pola mañá antes do almorzo e á noite. antes de ir para a cama
Tamén podes preparar unha decocción antiinflamatoria de 20 g de casca de espincho, a mesma cantidade de raíz de dente de león e 15 g de follas de tres follas do reloxo, cabalos de genciana amarela, herba de celandina e follas de menta. Este remedio debe tomarse 1 / 2-3 / 4 30 minutos antes das comidas 3 veces ao día.
Pancreatite no embarazo
A pancreatite aguda no embarazo é rara, pero nunha gran cantidade de casos leva a mortalidade materna e perinatal, polo que é necesaria a hospitalización urxente nos primeiros signos de inicio dun ataque.
As mulleres embarazadas con pancreatite crónica desde as primeiras semanas do embarazo deberían ser observadas por un médico xeral e obstetricano-xinecólogo, de xeito que cando aparezan os primeiros síntomas dunha exacerbación da enfermidade, o tratamento adecuado debe iniciarse inmediatamente.
Pankreatite en nenos
Os trastornos graves da alimentación, as anormalidades do desenvolvemento dos órganos do tracto gastrointestinal, así como o trauma do abdome levan ao desenvolvemento da enfermidade na infancia. Na maioría das veces, a pancreatite reactiva ocorre en nenos, na que a inflamación do páncreas ocorre en forma de reacción a procesos inflamatorios no corpo. Os nenos con pancreatite aguda están sometidos a hospitalización obrigatoria.
Nutrición para a pancreatite
O menú para a pancreatite debe consistir só en pratos preparados por ebulición, cocido ou ao vapor (cereais, sopas, guisados de verduras e puré de patacas, empanadas de vapor de pouca graxa). Quedan excluídas da dieta graxas animais, verduras e froitas crúas, leite cru, queixo de graxa, noces, cogomelos, legumes, caldos, adobos, carnes afumadas e conservas. Calquera alcohol está estrictamente prohibido.
En conclusión, lembramos que todos os medicamentos ou medicamentos que tome para tratar a pancreatite deben ser acordados co seu médico. A pancreatite é unha enfermidade grave que pode levar a complicacións como peritonite, absceso pancreático, sepsis, hemorraxias internas, polo que a auto-medicación neste caso é inapropiada.
Pancreatite
 A pancreatite é unha enfermidade que se caracteriza pola inflamación do páncreas.
A pancreatite é unha enfermidade que se caracteriza pola inflamación do páncreas.
Normalmente, o páncreas desempeña dúas funcións importantes. En primeiro lugar, o páncreas produce enzimas que, ao entrar no intestino delgado, actívanse e están implicadas na dixestión de proteínas, graxas e carbohidratos. En segundo lugar, este corpo produce a hormona insulina, que regula o nivel de glicosa no sangue. Se, por varias razóns, as enzimas pancreáticas comezan a activarse incluso no interior do órgano, a propia glándula é dixerida e desenvólvese un proceso inflamatorio.
Existen dúas formas de pancreatite: pancreatite aguda e crónica.
Pankreatite aguda
A maioría das veces se atopa en mulleres obesas de 30 a 60 anos. O inicio da enfermidade caracterízase por dor aguda na cintura no abdome superior, a maioría das veces despois de beber alcol ou alimentos graxos. A dor pode ser leve, tolerable ou moi grave con radiación á escápula ou esterno. A dor pode ser tan intensa que nalgúns casos o paciente pode producir choque ou colapso. Obsérvanse náuseas, vómitos e feces. Debido ao fluxo de bile obstruído, a pel e a esclerótica teñen unha cor amarelenta. A cianose da pel do abdome e da parede abdominal anterior ás veces é posible. Obsérvanse síntomas de embriaguez, a lingua na pancreatite aguda está seca e recuberta de placa.
Ao comezo da enfermidade, obsérvase inchazo, mentres que a parede abdominal segue sendo suave. Co desenvolvemento e progresión da pancreatite aguda, obsérvase a tensión muscular e os síntomas de irritación peritoneal.
A pancreatite aguda pode acabar en recuperación ou ir a unha forma crónica. Casos especialmente graves de pancreatite aguda poden ser mortais.
Pankreatite crónica
Existen varias formas da enfermidade: pancreatite recorrente, pancreatite latente, pseudo-humorista e esclerosante.
Dor en pancreatite crónica de diversa intensidade, paroxística ou persistente. A principal localización da dor está na parte superior da parede abdominal con radiación cara ás costas, peito (lado esquerdo), abdome inferior. Os alimentos pesados graxos, a inxestión de alcohol, o estrés e outros factores poden provocar a aparición da dor. O desenvolvemento da pancreatite crónica caracterízase por náuseas, perda de apetito, inchazo, feces alteradas e ás veces vómitos. Posible ictericia por deterioración do fluxo da bilis.
A pancreatite crónica caracterízase por períodos de remisión e exacerbación. Co transcurso da enfermidade, os períodos de exacerbación son máis frecuentes, é posible o desenvolvemento de trastornos intestinais, alteracións na dixestión normal e perda de peso. Quizais o desenvolvemento da diabetes. A miúdo dá complicacións, incluíndo hemorraxias de estómago, cancro, quistes e abscesos, danos no fígado, diabetes mellitus, enterocolite.
Síntomas de pancreatite aguda
O páncreas non é un órgano moi grande, sen embargo, cumpre as funcións máis importantes no corpo humano, a máis importante é a secreción de encimas alimentarias para a dixestión normal e a produción de insulina, cuxa deficiencia leva a unha enfermidade tan grave como a diabetes. Que pasa coa inflamación das glándulas? No período de pancreatite aguda, os síntomas desenvólvense como ocorre cunha intoxicación grave.
As enzimas producidas polo páncreas consérvanse nel ou os seus condutos e comezan a destruír a propia glándula e entrar no torrente sanguíneo provoca síntomas de intoxicación xeral:
- Dor. Este é o síntoma máis pronunciado, a dor con pancreatite adoita ser moi intensa, constante, a natureza da dor é descrita polos pacientes como cortante e aburrido. En caso de prestación intempestiva de asistencia médica e alivio da dor, un paciente pode sufrir golpes de dor. Dor localizada baixo a culler, hipocondrio, xa sexa á dereita ou á esquerda, dependendo da situación da lesión da glándula, no caso de que todo o órgano se inflama, a dor é o cinto.
- Alta temperatura, baixa ou viceversa alta presión. Co rápido desenvolvemento do proceso inflamatorio, o benestar do paciente empeora rapidamente, a temperatura pode subir a un número elevado, así como reducir ou aumentar a presión arterial.
- Complexión. Con pancreatite, as características faciais do paciente agudízanse, ao principio a pel faise pálida, gradualmente a tez adquire unha tonalidade grisácea.
- Hipo, náuseas. A pancreatite tamén ten síntomas como boca seca, salouco, erupción e náuseas.
- Vómitos Os ataques de vómitos con bilis non provocan alivio para o paciente. Por iso, ao comezo do período agudo, non se fala de ningunha inxesta de alimentos, a fame no caso da pancreatite aguda é a principal condición para ter éxito con máis tratamentos.
- Diarrea ou estreñimiento. A cadeira con pancreatitis aguda é a miúdo espumosa, frecuente con olor fetal, con partículas de comida non digerida. O vómito tamén se pode comer polo alimento (cando vomita con contido gástrico ao comezo dun ataque), aparece entón bile de 12 úlceras duodenais. Non obstante, hai estrepitoso, estreñimiento, balonamento, endurecemento dos músculos abdominais, o que pode ser o primeiro sinal do inicio dun ataque agudo de pancreatite.
- Falta de respiración. A dispnea tamén é causada pola perda de electrólitos durante os vómitos. O paciente está perturbado pola falta de respiración constante, suor pegajoso, aparece un profuso revestimento amarelo na lingua.
- Floración. O estómago e os intestinos non se contraen durante un ataque, polo tanto, despois do exame, o médico determina unha forte inchazón, a palpación non determina a tensión dos músculos abdominais.
- Cianose da pel. Ao redor do ombligo ou na parte inferior das costas, poden aparecer manchas cianóticas, dándolle á pel unha tonalidade de mármore, na zona da ingle a cor da pel pode adquirir un ton azul-verde. Isto débese a que o sangue da glándula inflamada pode penetrar baixo a pel do abdome.
- A amarela da esclerótica, a pel. Coa forma esclerosante de pancreatite, pode producirse ictericia obstructiva, que aparece como resultado de espremer parte do conducto biliar común cun tecido da glándula densificada.
- Con tales síntomas de pancreatite nunha persoa, a condición empeora cada minuto, non podes dubidar nestes casos e debes chamar a unha ambulancia canto antes.
Síntomas de pancreatite crónica
A pancreatite crónica pode ser asintomática durante algún tempo ou enmascarar como outras enfermidades dos órganos abdominais. Neste caso, só un médico pode facer un diagnóstico preciso.
Os principais síntomas da pancreatite crónica clásica son os seguintes:
1. Dor abdominal. Sen unha localización clara, irradiando cara atrás, pode ser cintura:
- con bloqueo parcial ou completo do lumen do conduto: ocorre despois de comer, paroxística, detense con pancreatina ou medicamentos antisecretores,
- a consecuencia da inflamación: non depende da inxesta de alimentos, a irradiación do epigastrio á parte traseira ocorre despois de tomar analxésicos,
- debido a unha deficiencia de enzimas pancreáticas - as dores que irrompen principalmente na natureza están asociadas ao aumento da formación de gas.
2. Sinais de fracaso exocrino (exocrino). Desenvólvese como consecuencia de trastornos dixestivos e absorción de substancias necesarias do intestino. Caracterízase por:
- trastornos nas feces (ata 6 veces ao día),
- fecais, feces graxas (steatorrea),
- náuseas, vómitos
- perda de peso
- inchazo, flatulencia,
- estreméndose no estómago, eructando,
- síntomas de deficiencia de varios minerais e vitaminas.
3. Síndrome de intoxicación. Neste caso, aparece:
- debilidade xeral
- diminución do apetito
- taquicardia
- aumento de temperatura
- baixar a presión arterial
4. Hipertensión biliar. As principais características do síndrome:
- ictericia obstructiva
- na ecografía: aumento da cabeza do páncreas, compresión do conduto biliar común.
5. Trastornos endocrinos. Atopáronse en 1/3 de pacientes:
- cetoacidosis
- diabetes mellitus
- tendencia á hipoglucemia.
En pancreatite crónica, pode aparecer o síntoma de Tuzhilin: a aparición de manchas vermellas brillantes no abdome, nas costas, no peito, que son aneurismas e non desaparecen coa presión.
Que facer cun ataque de pancreatite?
- Está prohibido tomar comida. E absterse de comer debe estar durante 3 días. Isto é necesario para deter a produción de encimas que potencian a resposta inflamatoria e a dor. Pode beber auga sen gas e aditivos.
- O frío aplícase na rexión epigástrica - isto permite reducir a intensidade da dor, eliminar lixeiramente o inchazo e a inflamación. É mellor se se usa unha botella de auga quente chea de auga fría no canto de xeo.
- O paciente debe estar na cama e en repouso completo. Isto reducirá o fluxo sanguíneo cara ao órgano enfermo, e así reducirá a inflamación.
- Os medicamentos autorizados son Drotaverin, Spazmalgon, No-shpa e Maxigan. Pódense beber antes de que chegue a ambulancia. Mentres tanto, é necesario chamar aos médicos aínda que o paciente non está seguro de que teña un ataque de pancreatite aguda. Despois de todo, esta patoloxía é perigosa porque pode diminuír un tempo e, a continuación, reaparece rapidamente.
Especialmente a miúdo, prodúcese unha rápida recaída con necrose de órganos. Por iso, é tan importante para os familiares que o paciente (aínda a pesar das súas protestas) se somete a un exame completo.
As tres palabras principais no tratamento dun paciente con pancreatite aguda son Paz, frío e fame. Son as regras dos primeiros auxilios para un ataque.
A recepción de calquera encima dixestiva só pode fortalecer o proceso patolóxico. Os bloqueadores de bombas de protóns, en particular, Rabeprazol e Omeprazol, poden aliviar a afección.
Se se sabe que o paciente estivo exposto a polo menos un dos factores que provocaron inflamación (inxestión de alcol, alimentación excesiva, trauma, etc.) antes de producirse un ataque, entón deberá chamar sen demora unha ambulancia.
As consecuencias
O primeiro que un paciente experimenta unha forma aguda de pancreatite é a dor grave, que é insoportable de soportar. Neste momento, o seguinte ocorre na glándula.
- Os tecidos do páncreas e os órganos veciños están descompostos e desintegrados.
- Todos os órganos e sistemas en contacto con encimas están danados.
- As encimas, que se atopan nun estado de actividade e non poden pasar ao intestino, absorben (dixeren) calquera tecido que atopen.
- A continuación, as enzimas "agresivas" se dispersan polo fluxo sanguíneo por todo o corpo, levando consigo células pancreáticas danadas.
- O proceso inflamatorio nesta situación é capaz de comezar en calquera momento e en calquera órgano, incluso no cerebro.
- Pode producirse un fallo múltiple de órganos no que as toxinas invaden todo o corpo, estendéndose polo torrente sanguíneo.
En tal situación clínica, a vida do paciente está en risco se non se toman as medidas necesarias de inmediato.
- Pode producirse sepsis.
- Hai sangrado nos órganos.
- A peritonite fórmase.
- O paciente pode estar en estado de shock.
- O resultado letal é probable.
Pero considerarase un erro absoluto que a forma crónica non sexa perigosa. En primeiro lugar, unha enfermidade crónica en si mesma pode ser unha forma aguda complicada se non segues as recomendacións ou recibes un tratamento suficiente. En segundo lugar, nas crónicas hai factores que irritan e danan o corpo constantemente nel. Ferro, aínda que máis lento, pero aínda destruído. Isto provoca ataques repetidos, incluídos os agudos. En terceiro lugar, o proceso crónico de inflamación no páncreas é un fondo favorable para a diabetes e oncoloxía, sepsis e obstrución intestinal, insuficiencia renal, problemas no fígado, formacións purulentas, trombose de bazo e necrose pancreática.
Diagnósticos
Non é difícil diagnosticar esta enfermidade por regra xeral, xa que os seus síntomas son case sempre pronunciados. Non obstante, o médico debe determinar a forma da enfermidade para prescribir un tratamento adecuado. Para iso, é recomendable realizar laparoscopia - un método que permite examinar a cavidade abdominal dende dentro cunha ferramenta especial.
Se se sospeita pancreatite aguda, realízanse algunhas probas de laboratorio. Esta é unha proba de sangue xeral, análise de orina, estudos bioquímicos. Realízanse probas similares para sospeita de pancreatite crónica. Non obstante, é importante realizar estudos bioquímicos durante unha exacerbación da enfermidade. Tamén se está a realizar un estudo especial sobre as feces.
Tratamento da pancreatite aguda
Na pancreatite aguda, o tratamento só é posible nun hospital, baixo a supervisión de especialistas cualificados, esta é considerada unha condición moi perigosa. Se se sospeita pancreatite aguda, debería chamarse con urxencia unha ambulancia e ser hospitalizada con urxencia.
Ás veces, a prestación intempestiva de asistencia médica pode custar a vida a unha persoa. O primeiro auxilio que se pode dar a unha persoa con ataque de pancreatite, cuxos síntomas son obvios, é aplicar frío ao estómago, tomar un antiespasmódico - Na-shpa, Papaverin, así como rexeitar comer calquera comida e descansar na cama antes da chegada da ambulancia.
As principais 3 baleas nas que se basea o tratamento da pancreatite aguda: HUNGER, FRIE E RESTO
Asistencia de emerxencia proporcionada pola Ambulancia:
- veas de perforación, contagotas con solución salina
- antiemetico - metoclopramida (cerucal) 10 mg
- medicamentos para a dor - ketorolac
- antisecretora - octreotide (sandostatina) 250 mg ou quamatel (omeprazol) 40 mg
Nun hospital, normalmente levan a cabo:
- No hospital, administración intravenosa de cloruro sódico (solución salina), reopoliglukin + kontrikal
- Usan drogas diuréticas, evitan o edema do páncreas e tamén axudan a eliminar enzimas do sangue e toxinas do corpo. A partir de diuréticos, tanto Furosemida (Lasix) durante a terapia por infusión (nunha banda elástica despois dun contagotas) como Diacarb en comprimidos baixo o pretexto de preparados de potasio.
- 80 mg de omeprazol ao día, hai formas de administración intravenosa durante un contagotas - Kvamatel.
- Antiespasmódicos: clorhidrato de drotaverina, sen spa
- Con vómitos persistentes, metoclopramida intramuscular
- Para a dor - analxésicos
- En pancreatite grave ou purulenta - antibióticos (cefalosporinas de 3-4 xeracións ou fluoroquinolonas).
- No período agudo indícanse inhibidores de encimas (contracal e gordox).
- A terapia con vitaminas tamén está incluída no mantemento integral dun corpo debilitado, especialmente se indican vitaminas C e do grupo B.
- Durante 4-5 días, ao paciente prescríbelle fame e beber auga morna sen gas. En pancreatite grave, cando morre de fame durante varias semanas, indícase unha nutrición parenteral (as hidratacións proteicas e as emulsións de graxa adminístranse por vía intravenosa se o colesterol é normal no sangue).
- Só despois deste tempo, o paciente está permitido comer, nun primeiro momento pode beber só iogur, engadindo gradualmente queixo cottage ao menú, e despois de 3-4 días, gradualmente o paciente pode tomar comida nunha dieta especial 5P.
O tratamento cirúrxico está indicado para sospeita de pancreatite destrutiva e por signos de inflamación peritoneal, así como para a ineficacia da terapia conservadora.
Neste caso, a laparoscopia está indicada para sospeita de líquido abdominal ou signos de peritonite. Tamén se realiza para o diagnóstico diferencial de pancreatite aguda con outras enfermidades.
A Laparatomía (amplo acceso cirúrxico cun corte do esternón á ingle) realízase con intervencións cirúrxicas previamente realizadas no abdome, hernias ventrais, circulación sanguínea inestable (choque).
Tratamento da exacerbación da pancreatite
Con agravamento da pancreatite, os pacientes necesitan hospitalización con seguimento diario de parámetros sanguíneos, equilibrio hídrico, conteo de glóbulos brancos, niveis enzimáticos séricos, equilibrio ácido-base durante a primeira semana.
A supresión da secreción pancreática é unha medida importante no tratamento da exacerbación da pancreatite. Para este propósito, aplícanse os seguintes métodos:
- frío na rexión epigástrica,
- nos primeiros 1-3 días de exacerbación da pancreatite, recoméndase fame, tomando solucións alcalinas cada 2 horas (por exemplo, augas minerais alcalinas),
- o uso de anticolinérxicos M periféricos (gastrocepina)
- o nomeamento dun análogo da somatostatina - sandostatina para reducir a secreción pancreática, eliminar a dor abdominal, reducir a necesidade de analxésicos. A sandostatina prescríbese a unha dose de 100 mg por vía subcutánea 1-3 veces ao día (ata un máximo de 600 mcg / día) durante un período de varios días a varias semanas,
- diminución da acidez dos contidos gástricos para asegurar un descanso funcional do páncreas. Para este propósito, úsanse antiácidos, bloqueadores dos receptores de histamina H2 (cimetidina) e bloqueadores de bombas de protóns das células do forro (omeprazol).
- inhibición da función pancreática: dalargina 1 ml intramuscularmente 2 veces ao día durante 22-24 días, parece prometedor usar peritol (4 mg 3 veces ao día dentro durante 8-10 días)
- Os inhibidores da enzima úsanse despois de determinar a tolerancia individual do medicamento aos pacientes. Utilízanse os seguintes fármacos: trasilol, kontrikal, gordoks. Son administrados por vía intravenosa simultaneamente nunha disolución de glicosa ao 5% ou goteo nunha solución isotónica de cloruro sódico. As reaccións alérxicas á administración destes fármacos obsérvanse cunha frecuencia do 10-12%,
- terapia antimicrobiana. Utilízase para a exacerbación da pancreatite, con febre, intoxicación e para a prevención de complicacións. Normalmente, úsanse antibióticos de amplo espectro: penicilinas ou cefalosporinas (ampicilina, oxacilina, ampiox, kefzol, claforan e outros) durante 5-7 días en doses diarias normais.
A insuficiencia pancreática maniféstase por unha síndrome de absorción intestinal deteriorada. Segundo conceptos modernos, esta síndrome non se manifesta en pancreatite crónica ata que a secreción de enzimas diminúe ata o 10% do seu potencial inicial. O tratamento da insuficiencia pancreática redúcese ao nomeamento dunha dieta e terapia de substitución de encimas. Neste caso, a dose da preparación enzimática é seleccionada individualmente para cada paciente.
O principal criterio para a eficacia do tratamento é a dinámica da cantidade de graxa nas feces e do peso corporal do paciente. Normalmente, o tratamento comeza con 3 comprimidos antes, despois e durante as comidas principais. En formas graves, a cantidade de fármaco pode chegar a 20 ou máis comprimidos ao día. Os preparados enzimáticos para a pancreatite crónica prescríbense durante moito tempo, a miúdo de por vida. É posible conseguir unha redución da súa dose seguindo unha dieta estrita con graxa e proteína limitadas. Non obstante, coa expansión da dieta, a dose de preparados enzimáticos debería aumentar.
A fisioterapia ten un efecto analxésico e un certo efecto antiinflamatorio. Por regra xeral, a fisioterapia úsase na fase calmante da exacerbación. Máis empregado:
- electroforese de solución de 5-10% de novocaína ou dalargina
- correntes diadinámicas
- correntes moduladas sinusoidal
Na fase de remisión, a balneoterapia é moi utilizada en forma de dióxido de carbono-sulfuro de hidróxeno, dióxido de carbono, radón, dióxido de carbono, baños de "perlas" ou sulfuro. Son tomados a unha temperatura de 36-37 ° C, a duración é de 10-15 minutos, o curso do tratamento é de 8-10 procedementos.
O tratamento sanitario-resort realízase en fase de compensación sen exacerbación nas estancias de Essentuki, Truskavets, Zheleznovodsk, así como nos sanatorios da República de Bielorrusia (Naroch, Rechitsa).
Tratamento da pancreatite crónica
A pancreatite crónica pode ter síntomas brillantes ou leves. Na maioría das veces, durante unha exacerbación da pancreatite crónica, o paciente móstrase hospitalizado e terapia, similar ao proceso agudo.
O paciente debe seguir unha dieta ao longo da súa vida e tomar medicamentos do grupo de antiespasmódicos e medicamentos que normalizan a función secretora do órgano. É especialmente útil someterse a tratamento de sanatorio dúas veces ao ano nas institucións apropiadas do territorio Stavropol (Kislovodsk, Zheleznovodsk, Pyatigorsk), onde son tratadas con augas minerais naturais.
Os principios básicos da terapia:
1) Dieta - este é o principio de tratamento máis difícil de cumprir, porque coa pancreatite deben excluírse todos os produtos que a moita xente - fritos, pratos picantes, cogomelos, doces, chocolate, churrasco, comida rápida. Todos os produtos, incluídas algunhas froitas e verduras, deben consumirse só en forma cocida, fervida ou picada. A comida debe ser frecuente e fraccionada, noutras palabras, cómpre comer cada tres horas, mentres que é indesexable mesturar diferentes tipos de proteínas, carbohidratos e graxas nun só paso.
2) Opcións de manexo da dor con pancreatite crónica.
Cunha dieta, a dor comeza a molestar ao paciente con moita menos frecuencia, pero coa máis leve violación do réxime ou ao tomar un produto prohibido, son necesarios analxésicos.
- Con dor intensa, o médico pode prescribir antiespasmódicos - Drotaverin, No-Shpa, que alivian a inflamación no corpo e reducen así a dor.
- Tamén no noso tempo, o médico pode prescribir Mebeverin (Sparex, Duspatalina), que é un antiespasmódico de acción miotrópica e elimina cólicas en todo o tracto gastrointestinal.
- Pódese usar un curso curto terapia antisecretoria ("Diacarb" ou "Omeprazole" 1 comprimido / 3 días, en presenza de hinchazón - "Asparkam").
- Tamén usan Octreotide, un medicamento que suprime a produción de hormonas, xa que a dor xorde pola estimulación da glándula coas súas propias hormonas. Tal fármaco prescríbese só para tratamento hospitalario.
Enzimas pancreáticas que corrixen as disfuncións das glándulas
Cun curso prolongado de pancreatite crónica, as células normais do órgano son substituídas por tecido conectivo. Así, a funcionalidade do órgano está prexudicada, pódense desenvolver diabete e trastornos dixestivos. Para reducir a dor e dar repouso ao páncreas, deben tomarse enzimas pancreáticas:
- "Festal": tome 3 veces ao día coas comidas, na maioría dos casos, combínase co uso de bloqueadores de histamina, que reducen a acidez do estómago ("Cimetidina", "Famotidina").
- A pancreatina (Enzistal, Gastenorm, Biozim, Mezim, Mikrazim, Pangrol, Panzinorm, Penzital, Creon, Hermitage) son enzimas pancreáticas, que se debe tomar, como "Festal", mentres que o mellor é tomar a droga con auga mineral alcalina. Contribúen a un mellor desglose de proteínas, carbohidratos e graxas.
- Tamén é necesario aclarar a actividade dos encimas. Para a terapia de substitución, son necesarias 10.000 unidades de lipase (3 comprimidos Mezima ao día). Cómpre salientar que o "Mezim" orixinal ten un cheiro desagradable, polo que, na súa ausencia, pódese argumentar que se trata dun falso (tiza esmagada).
En presenza de pancreatite crónica, os síntomas poden producirse durante moito tempo e os niveis de insulina diminúen en consecuencia, o que finalmente pode levar ao desenvolvemento de diabetes mellitus. No caso do diagnóstico desta patoloxía, o paciente debe poñerse en contacto co endocrinólogo para desenvolver un réxime de tratamento e coordinación da dieta.
Como se manifesta a pancreatite?
Os síntomas xerais que se desenvolven coa pancreatite crónica, que requiren tratamento e dieta inmediata, maniféstanse do seguinte xeito:
- hai sensación de náuseas
- vómitos é posible
- perda de apetito
- frecuente aparición
- sensación de dor no estómago.
Non obstante, a dor pode estar ausente e manifestarse só en caso de alimentación excesiva, cando comezan espasmos da vesícula biliar e inchazo do páncreas. Nalgúns casos, non hai dor e apetito excesivo, ten fame constantemente, mentres non aparece a sensación de plenitude.
Os síntomas dependen do tipo de enfermidade que se produce:
- curso latente (o paciente non sente cambios durante un longo período de tempo),
- pancreatite con dor (a dor constátase no abdome; ás veces hai problemas de dor insoportable),
- pancreatite recurrente crónica (a dor só se produce durante os ataques, sen molestar ao paciente noutros momentos),
- pancreatite pseudotumor (ocorre bastante raramente, caracterízase por un excesivo crecemento de tecido fibroso, debido ao cal o tamaño do páncreas aumenta significativamente).
Que medidas de tratamento se empregan para combater a patoloxía?
Para determinar o tratamento e dieta máis adecuados para a pancreatite crónica, un especialista necesita avaliar a gravedad do estado do paciente.
Se os síntomas só comezaron a aparecer sen complicacións, o especialista prescribirá terapia, que consistirá no uso de medicamentos e unha táboa dietética.
No período de agravamento da pancreatite, así como coa mala saúde e o estado grave do paciente, a hospitalización e o tratamento inmediatos realízanse estrictamente baixo supervisión médica. A asistencia inicial estará dirixida a frear a síndrome da dor. Se a enfermidade progresa rápidamente ou é demasiado descoidada, realízase unha cirurxía durante a cal as partes mortas da glándula son eliminadas.
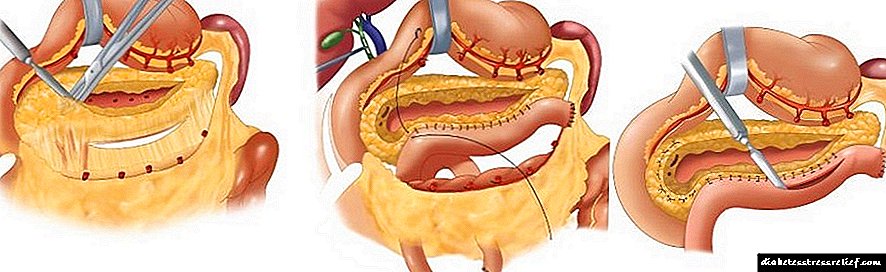 Resección planar local da cabeza do páncreas
Resección planar local da cabeza do páncreas
Medicamentos para o tratamento da pancreatite
A dieta adecuada e o tratamento farmacológico da pancreatite crónica axudarán a aliviar o malestar no estómago. Primeiro de todo, prescríbense antiespasmódicos que eliminarán a dor e os cólicos. Os máis comúns son papaverina, non-shpa e baralgin. Tamén se usan medicamentos que regulan o páncreas, por exemplo, Almagel ou Phosphalugel.
Se é necesario, prescríbense encimas que promovan unha mellor absorción dos alimentos, entre os que se inclúen a pancreatina, o creón e outros. Os medicamentos tómanse con ou despois das comidas, lavanse cunha cantidade suficiente de auga (preferiblemente mineral alcalino).
A medicación dura 1,5-2 meses, dependendo da gravidade da enfermidade. Só o médico asistente pode determinar a dosificación ou cancelar o medicamento. Para obter un bo resultado despois do tratamento da pancreatite crónica, debes seguir todas as recomendacións dun especialista na casa e asegurarse de adherirse á dieta prescrita.
Dieta de pancreatite
Se a exacerbación da pancreatite crónica é o suficientemente grave e vén acompañada de dor severa, vómitos persistentes, cambios significativos nas probas de laboratorio, entón os pacientes necesitan fame. Permite proporcionar ao órgano inflamado a máxima paz e minimizar a produción de enzimas agresivas pola glándula que destrúe o órgano. A súa duración depende do caso clínico específico, pero a maioría das veces vai de 1 a 3 días. Ás veces na fase "con fame" permítese beber un caldo de rosehip, augas minerais alcalinas e té débil.
A continuación, prescríbese unha dieta especial en baixo contido de calor (ata 2200 kcal) cunha cota proteica normal. Está deseñado para maximizar o aforro do páncreas e outros órganos dixestivos. As características desta dieta son:
- fragmentación da inxestión de alimentos (ata 6 veces),
- moer ou limpar os produtos empregados,
- restrición de sal
- os pratos serven exclusivamente nunha forma cálida,
- a exclusión de todos os produtos cun alto contido en extractivos ou aceites esenciais (peixe, caldos de carne, cacao, café, etc.), bagas frescas, verduras, herbas, froitas, froitas, zumes azedo, bebidas carbonatadas, adobos,
- prohibición de alimentos graxos (cordeiro, carne de porco, nata, lardo, etc.) e alcohol,
- uso xeneralizado de sopas de cereais mucosas, sopas de puré de verduras con carne fervida, souffle, tortillas proteínas, boliñas de peixe e carne, chuletas de vapor, albóndegas, mazás cocidas, purés de verduras, xeladas, mousses, pan branco seco, queixo de pouca graxa, xelea.
Baixo a condición de mellora clínica e de laboratorio, a nutrición amplíase, aumentando o seu contido calórico e a cantidade de proteínas necesarias para unha rápida recuperación. Aínda que o conxunto de produtos aceptables é moi similar á dieta xa mencionada, a lista de pratos do menú vai en aumento (a cocción está permitida). Se a pancreatite vai acompañada do desenvolvemento de diabetes, entón engádese goteiro branco, patacas, mel, doces e pastelería á lista de alimentos prohibidos.
Que se pode e non se pode comer con pancreatite
A táboa seguinte recolle os alimentos non desexados e recomendados para a pancreatite.
Produtos que se deben consumir en pancreatite crónica:
|
Como xa se mencionou anteriormente, durante unha exacerbación, prescríbese unha dieta de fame durante 1-2 días cunha inxestión constante de auga mineral (cada 2 horas). Despois hai unha incorporación gradual de produtos como o puré vexetal ou o puré.
Menú de mostra
Na inflamación crónica do páncreas, a capacidade de dixerir e absorber graxas redúcese principalmente, que se manifesta por dor abdominal e feces soltas. Neste sentido, o principio principal na preparación do menú é o baixo contido de graxa na dieta diaria non máis de 50 gramos de graxa ao día.
Ofrecémosche unha variante dun menú de mostra para o día cun contido de 50 gramos de graxa:
Almorzo:
- Tortilla de vapor a partir dun ovo con espinaca (proteína),
- 1 tostada de pan integral con manteiga (menos de 1 cucharadita),
- ½ cunca de fariña de avea
- ½ cunca de arándanos
- Compota de té, café ou froitos secos.
Bocado:
- Cóctel de froitas: 1 cunca de leite de soia ou améndoa batida con 1 cunca de iogur baixo en graxa e 1 plátano.
Xantar:
- Sándwich de Turquía e queixo: 2 franxas de pan integral, 80 gramos de pavo ou peito de polo (proteína),
- 1 prato de queixo baixo contido de graxa
- Franxas fervidas de cenorias ou remolacha,
- ½ cunca de zume de mazá (non azedo).
Bocado:
- 1 cunca de queixo cottage sen graxa (proteína),
- 1-2 mazás cocidas,
Cea:
- 100 gramos de peixe baixo contido en graxa (proteína),
- 100-150 gramos de arroz cocido,
- 1-2 zanahorias fervidas,
- Bollo de gran
- 1 cucharadita de manteiga
- Compota de té ou fruta seca.
Bocado:
- 3 pan (avena de trigo),
- ½ cunca de arándanos (ou outras froitas recomendadas)
- 1 cunca de leite cun 1% de graxa (proteína).
Intente engadir proteínas a cada comida e merenda (broche, peixe, clara de ovo, produtos lácteos con pouca graxa, soia, etc.). Se unha dieta non é suficiente para eliminar os síntomas, debes tomar medicamentos que substitúen aos encimas pancreáticos (Mezim, Creon, Panreatin, etc.) antes de comer.
Os principios xerais da nutrición para a pancreatite crónica foron dados máis arriba que son adecuados para a maioría das persoas que padecen esta enfermidade. Non obstante, cómpre salientar que cada organismo é individual, sexo, idade, raza, xenética, estrés, enfermidades concomitantes, etc., polo tanto, a preparación do menú é especialmente individual. Primeiro de todo, debes escoitar ao teu corpo para poder escoller por ti unha dieta que o teu corpo percibe mellor. Todo precisa un enfoque razoable e un termo medio.
Asegúrese de consultar ao seu médico.
¿Podo comer verduras frescas por pancreatite?
Non se recomenda o uso de verduras frescas para pancreatite, xa que estes produtos contribúen ao fortalecemento dos procesos de fermentación nos intestinos, o que pode provocar unha serie de síntomas desagradables e incluso provocar complicacións graves.
Na pancreatite crónica, hai unha grave violación da función do páncreas cun cambio na cantidade e composición do zume dixestivo producido por este. Como resultado, o proceso de dixestión dunha serie de nutrientes é perturbado. Isto provoca cambios na condición xeral do paciente (debido á malabsorción de nutrientes, pode producirse un esgotamento xeral) e un cambio no equilibrio interno do intestino. Debido a un cambio no ambiente interno do intestino, perturba a actividade vital da súa microflora normal (microorganismos que viven no lumen do intestino, que contribúen á dixestión normal), o que provoca procesos de fermentación.
As verduras frescas, a pesar dos seus innegables beneficios para persoas saudables e un alto contido en vitaminas na pancreatite crónica, poden provocar un aumento dos procesos de fermentación. Neste caso, a inflamación desenvólvese, aparece malestar, aparece diarrea ou, en casos máis raros, estreñimiento. Ademais, as verduras frescas teñen un forte efecto estimulante sobre o tecido pancreático, aumentando así a cantidade de zume dixestivo producido. A pesar de que a primeira vista este efecto pode parecer favorable, de feito non o é. O certo é que, no contexto da estrutura pancreática alterada, tamén se violan as súas capacidades de reserva, é dicir, a estimulación excesiva non leva a mellorar o funcionamento da glándula, senón a empeorar ou agravar a enfermidade. Polo tanto, a exclusión de verduras frescas e os seus zumes é extremadamente importante para a pancreatite.
Cómpre destacar que na pancreatite aguda, así como na exacerbación da pancreatite crónica, recoméndase evitar non só vexetais e froitas frescas, senón xeralmente calquera nutrición enteral (alimento que entra no tracto gastrointestinal pola boca e o estómago).
Remedios populares
- Própole. As pezas pequenas son mesturadas con coidado entre as comidas, o método é un exemplo principal de homeopatía moderna eficaz e elimina ataques de dor, normalizando a dixestión.
- Cinza de montaña. Un excelente axente colerético, que se usa tanto no tratamento como na prevención da pancreatite. As froitas de fila pódense consumir frescas ou secas para uso futuro.
- Durante 10 días necesitas tomar 1 cucharadita de aceite de rosehip. Descansa dous meses e toma o curso de novo. Recomendado para patoloxía crónica.
- Bigote dourado Trituran 1 folla grande (lonxitude 25 cm) ou dúas follas pequenas e enchemos con 700 ml de auga. Ferver a lume medio durante 15-20 minutos, despois infundilo durante varias horas nun lugar sólido (pode deixalo durante a noite). Debe usar a infusión nunha forma cálida de 25 ml (antes das comidas).
- Zume de pataca e cenoria. Saltar 2 patacas e 1 cenoria a través dun exprimidor. Use 2 veces ao día 30 minutos antes das comidas, o curso do tratamento para adultos é de 7 días, o método axuda a normalizar a dixestión, eliminar os síntomas da dor.
- As herbas pancreáticas úsanse en coleccións e unha delas debe consistir en herba de millo, flores de caléndula e camomila. Todos os compoñentes son tomados unha culler de sopa e cocidos nunha culler con auga fervendo. Despois de media hora, pode beber a primeira porción (100 ml), e 40 minutos despois, comer. É necesario beber o medicamento polo menos 4 veces ao día, exclusivamente antes das comidas.
- Para unha receita para a pancreatite, precisa flores inmortelle, ameixa, herba de San Xoán, verter 200 ml de auga fervendo por todas partes, insistir 30 minutos, beber ata tres veces ao día antes das comidas.
- En lugar do té común, use té con menta e mel. A menta ten un efecto colerético e promove a liberación de encimas do páncreas.
- Despeje un vaso de avea cun litro de auga, insiste durante 12 horas. Traia o caldo a ferver e ferva baixo a tapa durante media hora. Envolver o recipiente con caldo, insistir 12 horas, despois coar e engadir auga a un volume dun litro. Os adultos toman unha decocción tres veces ao día, 100-150 ml media hora antes da comida. O curso do tratamento é dun mes.
- Rosehip. No curso crónico de pancreatite, a dogrose pódese beber continuamente - ata 400 ml por día. As bagas de rosehip verten con auga quente (o número de bagas é igual á cantidade de líquido). En infusión de termos déixase un par de horas, despois das cales pode consumirse a bebida.
Prevención
A prevención da pancreatite é o mellor xeito de evitar graves problemas de saúde:
- O exceso de alimentación está prohibido. Para non sobrecargar o teu corpo con exceso de comida, só escoitalo con comida.
- O café é unha bebida non amada dun órgano problemático. É mellor rexeitalo ou beber máis que unha cunca ao día. Unha persoa se prexudica especialmente cando toma unha copa cun estómago baleiro. O verdadeiro golpe para a glándula é o café instantáneo.
- A un órgano enfermo non lle gustan os alimentos que conteñan fibra grosa, polo que é mellor para asar ou guisar vexetais. É importante rexeitar non só os alimentos graxos e fritos, senón tamén limitar o máximo posible a inxestión de alimentos enlatados, salgados e afumados. Os cítricos tamén están suxeitos a restricións. É útil beber auga mineral, inclúe produtos do mar e produtos lácteos cunha pequena porcentaxe de graxa no menú.
- Actividade física excesiva, como: ocupacións no ximnasio, correr e saltar, visitar un baño, saunas, todo isto pode levar a unha agravación da enfermidade. A mellor opción para a actividade física é realizar exercicios terapéuticos e de respiración e facer cursos de masaxe.
- O rexeitamento de malos hábitos (alcohol e tabaquismo) permitirá reducir a carga do corpo, o que conseguirá unha remisión estable.
- Tratamento puntual da patoloxía da vesícula biliar e do tracto biliar. Cando xa se formaron pedras na burbulla, necesitan ser eliminadas o antes posible.
- Debe comer ben, as racións non deben ser grandes, pero é mellor facer achegamentos á mesa con máis frecuencia. Non debes usar moitos alimentos á vez - o principio de nutrición fraccionada facilita moito o traballo do corpo. Debe evitarse a mestura de hidratos de carbono e proteínas: esta é a combinación máis difícil para a glándula. Os días de xaxún beneficiarán ao corpo. Comida sinxela útil, requeixo e cereal.

Nunca se sobro, e sobre o abuso de alcol, non se pode falar. É só que o envelenamento foi moitas veces na miña vida, a primeira vez que recordo na infancia, tiña 6-7 anos. E logo houbo intoxicacións na idade adulta.Entón quero dicirlle a todos: non hai moito tempo aprendín que se había intoxicación alimentaria, é necesario realizar un curso de tratamento para restaurar a microflora do sistema dixestivo. E agora estou cun "Ramo" completo de enfermidades int. órganos ... vou ao médico! Toda saúde e longa vida!
Que alimentos se poden usar para a pancreatite en fase de remisión persistente
Despois de que dentro dos seis meses non houbo ataques agudos e os indicadores de actividade do proceso volveron á normalidade, segundo a investigación, a dieta pode ser sen aforro mecánico, coa adición de verduras e froitas frescas. Calquera novo produto introdúcese con precaución. Comida fraccionada, cinco comidas ao día. A comida é quente sen irritar. Esta dieta debe observarse constantemente. Inclúe:
- Todas as verduras fervidas, unha ensalada de zanahorias recentemente raladas, chícharos fervidos ou feixóns espárragos mozos, podes engadir tomates aos primeiros pratos. Berenjenas e repolo fresco con coidado.
- Trigo mouro, avea, trigo e arroz.
- Mazás frescas, plátanos, albaricoques e ameixas sen pel, uvas. Bayas en compotas, marmelada e marmelada.
- Produtos lácteos a diario, crema azedo ou sen graxa, manteiga de ata 5 g por día.
- Aceite vexetal en comidas listas de ata 20 g.
Mantéñense todas as outras recomendacións para a dieta.
Exemplo dun menú para pancreatite crónica e receitas
En pancreatite crónica en remisión, pode adherirse a tal dieta:
Almorzo: gachas de cabaza con arroz e albaricoques secos, achicoria.
Xantar: pan branco seco con queixo de Adyghe, té.
Xantar: sopa con albóndegas de peixe e gachas de trigo mouro con cenoria cocida e coliflor.
Bocado: queixo cottage con pasas, compota de froitos secos.
Cea: compota de tenreira de peito de polo con patacas fervidas e herbas, compota.
Antes de ir para a cama: galletas de biscoito e kefir.
Porridge de cabaza con arroz e albaricoques secos.
- 400 g de cabaza.
- 30 g de albaricoques secos.
- 2 culleres de sopa de arroz.
- Engade os albaricoques secos con auga fervendo durante 15 minutos.
- Cortar a cabaza en anacos pequenos e poñer a lume lento, se é necesario, botar un pouco de auga no fondo da tixola. Cociñar por 15 minutos.
- Engade arroz e albaricoques secos á cabaza e cociña por 15 minutos máis.
Carne de vacún de peito de polo.
- 300 g filete de polo.
- Unha cenoria.
- Unha cebola.
- 100 ml de leite.
- 50 ml de auga.
- 1 cda aceite de xirasol.
- 5 g de fariña
- Sal ao gusto.
- Filetes de polo de palla. Poña o polo nunha tixola con aceite vexetal e cociña ata que o líquido se evapore.
- Picar ben as cebolas e as cenorias, engadir ao polo, engadir auga. Cocer baixo a tapa ata que estea cocido.
- Mestura o leite con sal e fariña, bote nunha tixola e cociña durante 7 minutos máis.
Alimentos prohibidos para pancreatite aguda e crónica
Está prohibido para a pancreatite en ningún momento incluír no menú produtos que estimulen ou irriten o páncreas, de difícil dixestión:
- Bebidas alcohólicas de calquera forza e composición.
- Alimentos graxos e graxas animais, queixos graxos, crema de leite ou nata.
- Sopas ricas de carne ou peixe, comidas de carne.
- Sorbete, chocolate e pastelería, muffin, leite condensado.
- Bebidas: café, té forte, kvass, calquera doce carbonatado.
- Legumes - fabas, chícharos, lentellas, garavanzos.
- Cogumelos, rabanetes, nabos, espinacas, sorrel, cebola e allo, con precaución perejil e eneldo.
- Inverna mazás agridas, arándanos, limóns, cereixas, todos os zumes agridos e envasados.
- Porridge de cebada de millo ou perla.
- Alimentos en conserva, salgados, enlatados ou afumados.
- Salchichas, salchichas, embutidos.
- Calquera produto que conteña colorantes, estabilizantes e aromatizantes.
- Maionesa, calquera salsa con especias, vinagre, mostaza, raíz de pimiento ou pementa.
A medicina tradicional gañou experiencia no uso de plantas medicinais e produtos apícolas para o tratamento da pancreatite. Todos estes fondos úsanse só despois de eliminar o proceso inflamatorio agudo para restaurar a dixestión normal. A pancreatite crónica en adultos pode ser tratada:
- Decoccións de herbas - sementes de caléndula, camomila, inmortela e eneldo. Para preparar o caldo, necesitas tomar partes iguais das plantas, moer e mesturar. Despeje unha culler de sopa desta mestura con auga fervendo. Prepare un baño de auga e coloque un recipiente de herbas nel. Cociñar por 15 minutos. Wing out. Tome calor en 50 ml. Despois de tomalo, podes comer en 30 minutos.
- Zume de pataca. Só se usa un zume recentemente preparado nunha cuarta cunca media hora antes das comidas.
- Pergo. Para determinar a tolerancia individual, comece con varios gránulos. Entón pode aumentar ata unha culler de té. Tome pola mañá cun estómago baleiro. O curso do tratamento é de dúas semanas.
Como evitar a pancreatite pódese atopar no seguinte vídeo.
A pancreatite é un termo médico para a inflamación do páncreas, un proceso que pode ocorrer en forma aguda ou crónica. Na pancreatite aguda, pódese restablecer a función pancreática normal, e na pancreatite crónica, os períodos agudos alternan coa remisión, pero co paso do tempo obsérvase unha diminución constante da función pancreática. Consideremos con máis detalle as características desta enfermidade, o seu diagnóstico e tratamento.
A frecuencia da pancreatite crónica entre enfermidades do tracto dixestivo é do 5,1 ao 9%. Nos últimos 30 anos no mundo comezou a padecer dúas veces máis pancreatite crónica. A primeira etapa da enfermidade ten unha duración de ata 10 anos, caracterizada por alternar períodos de exacerbación e remisión. O paciente preocúpase principalmente pola dor. Na segunda etapa, hai trastornos do intestino motor, perda de peso. As dores fanse menos perceptibles. Pódense producir complicacións da pancreatite crónica en calquera momento. Moitas veces, a pancreatite vai acompañada da liberación de encimas dixestivas no torrente sanguíneo, o que causa unha intoxicación grave.
A pancreatite crónica é en realidade un conxunto de enfermidades. Existen varias versións da clasificación da pancreatite crónica.
- Tóxico metabólico. Desenvólvese baixo a influencia de drogas e / ou alcol.
- Idiopática. Xorde sen requisitos previos visibles.
- Hereditaria. O resultado dun defecto xenético.
- Autoinmune. Ocorre como resultado dun ataque do propio sistema inmune do corpo no páncreas.
- Recorrente. Ten longos períodos de remisión, alternando con exacerbacións.
- Obstructiva. Ocorre como resultado do bloqueo ou compresión dos conductos do páncreas.
- Primaria. Desenvólvese sen unha enfermidade anterior.
- Secundaria. Desenvólvese como complicación doutra enfermidade.
- Primaria: etioloxía non especificada, alcohólica, medicinal, por desnutrición ou metabolismo.
- Postraumático: por lesión pancreática contundente ou aberta, despois da cirurxía.
- Secundaria: causadas por outras enfermidades.
Clasificación segundo o sistema internacional M-ANNHEIM (2007):
- Por orixe (factor de risco) (de tipo A a M).
- Segundo o estadio clínico.
- Segundo a gravidade da enfermidade (existe un sistema de clasificación).
Con pancreatite, os pacientes quéixanse de dor abdominal aguda, máis a miúdo - na súa parte esquerda, dando ás costas. Exponse a intoxicación, que se manifesta en forma de náuseas, vómitos, debilidade xeral, febre, febre, diminución do apetito. A cadeira é húmida, aceitosa, contén partículas de comida non digeridas. Neste caso, certos tipos de pancreatite poden ser case asintomáticos para o paciente, pero aínda están presentes trastornos dixestivos, que se poden expresar en severidade no estómago inferior ou unha pequena adormecemento nesta área despois de comer ou alcohol.
As principais causas da inflamación do páncreas están asociadas a un estilo de vida e herdanza pouco saudables. Poden ser:
- desnutrición
- abuso de alcol
- inflamación duodenal,
- enfermidades do tecido conxuntivo
- efectos secundarios da toma de medicamentos,
- feridas
- trastornos metabólicos hereditarios.
A mortalidade despois do diagnóstico inicial de pancreatite crónica é de ata o 20% durante os primeiros 10 anos. Despois de 20 anos, máis do 50% dos pacientes morren. As causas da morte son complicacións asociadas a exacerbacións da pancreatite, trastornos dixestivos concomitantes e infeccións. O risco de cancro de páncreas na pancreatite crónica aumenta 5 veces.
Pódense empregar arredor de 90 métodos de investigación diferentes para diagnosticar a pancreatite crónica. Por desgraza, a maioría deles non revelan os primeiros estadios desta enfermidade. Un gran número de erros diagnósticos están asociados á natureza multisintomática e de fase das manifestacións clínicas da pancreatite crónica, ao insuficiente equipamento técnico das institucións médicas e á falta de algoritmos de diagnóstico claros.
O diagnóstico pódese realizar despois dun exame completo, que inclúe:
- Análise clínica xeral para detectar signos de inflamación polo número de leucocitos, aumento da ESR e outros indicadores.
- Exame de sangue bioquímico para determinar o nivel de enzimas pancreáticas.
- Análise de orina para determinar se contén amilase.
- Análise fecal para fibra non digerida.
- Ecografía da cavidade abdominal para detectar cambios no páncreas e outros órganos do tracto dixestivo.
- Gastroscopia
- Radiografía dos órganos abdominais.
- Colangiopancreatografía retrógrada endoscópica (ERCP).
- Probas funcionais tras a carga de glicosa ou fármaco.
Do mesmo xeito que os diagnósticos, as tácticas de tratamento desta enfermidade requiren un enfoque integrado e están dirixidas a normalizar e restaurar as funcións do páncreas.
A pancreatite crónica require dieta, terapia médica e, nalgúns casos, intervención cirúrxica. Dado que a pancreatite crónica pode ter diferentes causas e variar no grao de embriaguez, só pode haber unha resposta á pregunta de como tratar un ataque de pancreatite: debes chamar inmediatamente a unha ambulancia e enviar ao paciente a un hospital para un exame cualificado. E os próximos tres días, fame, descanso completo en posición horizontal, aire limpo e frío (antes da chegada do equipo de médicos, debes achegar unha almofada de calefacción con xeo á zona do estómago e ventilar a habitación).
Tomar medicamentos contra a pancreatite crónica ten como obxectivo eliminar varios problemas:
- Tratamento da dor. Unha exacerbación pronunciada da pancreatite crónica, por regra xeral, vén acompañada dunha dor severa, cuxo alivio é realizado por drogas como No-shpa, Novocain, Papaverina, Platifillina, Atropina, ¿ás veces? Promedol. Pero en ningún caso debes usar aspirina, Nise e outros AINE. Non só irritan a mucosa, senón que tamén diminúen o sangue, contribuíndo a unha posible hemorraxia.
- Supresión de páncreas. Utilízanse un inhibidor da bomba de protóns, omeprazol e medicamentos como o contracal.
- Terapia de reposición para descargar o páncreas en forma de lipase, amilase, protease, é dicir, pancreatina, que se vende baixo os nomes comerciais Festal, Mezim, Creon, Panzinorm, Digestal, etc.
- Terapia antibiótica para evitar o desenvolvemento de infeccións no páncreas. Os antibióticos lixeiros como Ampicilina son prescritos.
- En caso de violación do equilibrio auga-electrólito, prescríbese a terapia de substitución en forma de solucións salinas e fisiolóxicas.
Os tratamentos cirúrxicos para a pancreatite crónica son directos e indirectos. Os métodos indirectos inclúen a cirurxía no tracto biliar, o tracto gastrointestinal e a neurotomía. Directo? drenaxe de quistes, eliminación de pedras, resección de glándulas.
O tratamento cirúrxico da pancreatite crónica indícase nos seguintes casos:
- complicada forma da enfermidade, acompañada de ictericia obstructiva,
- dores agudas que non desaparecen cun tratamento conservador prolongado,
- a aparición dun quiste.
Os pacientes con pancreatite crónica durante a remisión móstranse unha dieta con restrición de graxas e alto contido en proteínas. Débense excluír os alimentos picantes e a fibra grosa, o café, o cacao, as grolas e as bebidas azedo As augas minerais móstranse: Slavyanovskaya, Smirnovskaya, Essentuki nº 4. Fraccións dietéticas, 5-6, ás veces 8 veces ao día. Durante a exacerbación, o xaxún prescríbese durante 2-4 días.
O tratamento da pancreatite crónica nun hospital e de forma ambulatoria non dará un efecto duradeiro sen máis prevención. O alcol ten un efecto prexudicial para o páncreas, polo tanto, con fins preventivos, debe quedar completamente excluído. É importante tratar as enfermidades do tracto biliar, do estómago e do duodeno en tempo e forma, necesítase unha alimentación adecuada sen graxas animais grosas e especias quentes. Estas medidas permitirán que a pancreatite crónica prolonga o período de remisión.
Tratamento eficaz da pancreatite nunha gran clínica de Moscova
Onde tratar a pancreatite? Por suposto, nunha clínica que está equipada con todos os equipos de diagnóstico necesarios e que conta cun persoal de médicos de diagnóstico experimentados. Canto máis pronto se detecte a pancreatite crónica, pode iniciarse un tratamento máis rápido sen agardar complicacións e ataques agudos que precisen colocarse nun hospital. Na rede de clínicas privadas "ABC-medicine" están esperando unha moderna base de diagnóstico e médicos cualificados. Leva 20 anos tratando con éxito a nenos e adultos, creouse un ambiente agradable, os prezos medios do mercado a nivel de servizo de clase empresarial. O centro insignia de diagnóstico clínico "medicina ABC" está convenientemente situado no centro de Moscova
Clínicas "medicina ABC":
- Clínica en Chistye Prudy - Licenza LO-77-01-012180 do 21 de abril de 2016, expedida polo Departamento de Saúde de Moscova.
- Clínica en Baumanskaya - licenza LO-77-01-013027 do 1 de setembro de 2016 foi emitida polo Departamento de Sanidade de Moscú.
- Clínica na "Rúa de 1905" - licenza LO-77-01-013523 con data do 23 de novembro de 2016 expedida polo Departamento de Saúde da cidade de Moscova.
- Clínica en Kolomenskaya - licenza LO-77-01-012454 do 8 de xuño de 2016 expedida polo departamento de saúde de Moscú.
- Policlinica sobre "Running" - licenza LO-77-01-013720 do 28 de decembro de 2016 emitida polo Departamento de Saúde da cidade de Moscova.
- Clínica en Balashikha - licenza LO-50-01-007895 do 28 de xullo de 2016 emitida polo Ministerio de Sanidade da rexión de Moscova.
- Clínicas en Kommunarka e Romashkovo - licenza LO-50-01-009187 con data do 14 de novembro de 2017 foi emitida polo Ministerio de Saúde da Rexión de Moscova.
- Clínica no "Parque da Cultura" - Licenza LO-77-01-014762 con data do 30 de agosto de 2017 foi emitida polo Departamento de Sanidade de Moscú.
A pancreatite crónica é unha enfermidade do tracto gastrointestinal, cuxo tratamento intempestivo pode levar a complicacións graves ata o cancro de páncreas.
A tomografía computarizada pode fornecer unha imaxe clara do estado dos órganos, incluído o páncreas.
Os programas médicos especiais aforrarán significativamente nun exame completo do páncreas.
O diagnóstico e tratamento da pancreatite é un proceso responsable que só pode confiar en profesionais. Débese preferencia ás clínicas modernas con bo equipo e médicos cualificados.
Aleksandrovsky, Y. A. Diabetes mellitus. Experimentos e hipóteses. Capítulos seleccionados / Ya.A. Alexandrovsky. - M.: SIP RIA, 2005 .-- 220 páx.
Watkins, Peter J. Diabetes mellitus / Watkins, Peter J. .. - M.: Beanom. Laboratorio de Coñecemento, 2006. - 758 c.
Anastasia Osokina und Olga Barbarash. Síndrome coronaria aguda e diabetes tipo 2, LAP Lambert Academic Publishing - M., 2011. - 116 p.- Nikberg, I.I., Diabetes mellitus / I.I. Nickberg.- M .: Zdorov'ya, 2015. - 208 c.

Déixeme presentarme. Chámome Elena. Levo máis de 10 anos traballando como endocrinólogo. Creo que actualmente son un profesional no meu campo e quero axudar a todos os visitantes do sitio a resolver tarefas complexas e non así. Recóllense e procesan coidadosamente todos os materiais do sitio para transmitir o máximo posible toda a información necesaria. Antes de aplicar o descrito no sitio web, é sempre necesaria unha consulta obrigatoria con especialistas.
Como debo comer con esta patoloxía?
No período posterior á exacerbación da pancreatite crónica, o paciente prescríbelle a dieta nº 5 en combinación co tratamento.
A nutrición dietética axudará a normalizar o funcionamento do órgano afectado; este alimento está a escatimar para o corpo.
 Se é necesario, prescríbense encimas que promovan unha mellor absorción dos alimentos.
Se é necesario, prescríbense encimas que promovan unha mellor absorción dos alimentos.
Importante! A nutrición implica o uso dunha cantidade maior de proteínas, ao mesmo tempo que reduce os carbohidratos e graxas.
As vitaminas tamén deben estar presentes na dieta diaria, os pratos cociñan exclusivamente ao vapor ou ao forno.
Consellos! Non coma comida fría e demasiado quente, as racións deben ser pequenas.
Que produtos compoñen o menú?
Para aliviar os síntomas e tratar a exacerbación da pancreatite crónica, prescríbese unha dieta usando estes produtos:
- pan de trigo de onte,
- Galletas Maria
- cereais líquidos fervidos - sêmola, trigo mouro, arroz, avea
- cazolas de queixo cottage,
- Queixo cottage baixo en graxa, kefir (engádese crema agria á comida acabada),
- Queixos duros sen graxa.
Recoméndase pratos nutritivos, pero lixeiros e de aves, como polo, coello, pavo, carne de vacún, seleccionanse partes sen graxa. O principal é que a carne estea picada.
Recoméndase diariamente para o seu uso sopas de vexetais con patacas, cabaza, cenoria e calabacín finas. En tales sopas, engádese sêmola, trigo mouro, arroz, fariña de avea, ás veces permítese vermicelli.
A dieta inclúe vexetais cocidos ou fervidos: cenoria, patacas, cabaza, remolacha, coliflor.
As variedades non ácidas están permitidas a partir de froitas (pódense cocer, cocer, xelea cocida e bebidas de froitas a base de froitas e froitas, frescas ou secas). Varias salsas de froita e froita semisweet (a fariña non está demasiado cocida nunha tixola).
 Recoméndase sopas de vexetais con patacas finas ralladas, cabaza, cenoria.
Recoméndase sopas de vexetais con patacas finas ralladas, cabaza, cenoria.
A dieta inclúe o uso de peixe cocido ou cocido baixo en graxa, cocido ao vapor en forma esmagada, pode ser en pequenos anacos. As tortillas de proteína están permitidas (non máis de 2 ao día).
O aceite vexetal úsase só en alimentos cocidos, non superior a 15 ml, e non máis de 30 g.
Detén os produtos para a pancreatite crónica
- pastelería fresca
- sopas de caldos de carne e cogomelos, borsch,
- carne e peixe de graxas graxas,
- varios produtos semi-acabados
- queixo gordo, crema agria e nata,
- ovos fritos e duros, legumes,
- cebada, millo e cebada, millo.
Atención! Non se pode comer allo, rábano, albor, cebola e cogomelos.
Debe esquecer varios doces (chocolate, marmelada, doces, bolos). Tamén están prohibidos os plátanos, os figos e as uvas.
As especias, as salsas tamén están excluídas completamente da dieta, permítese sal en pequena cantidade.
 Excluímos da dieta os allos, os rábanos, a sorrela, as cebolas e os cogomelos
Excluímos da dieta os allos, os rábanos, a sorrela, as cebolas e os cogomelos
Debe abandonar completamente té forte e café, auga espumante doce. Para unha persoa que padece pancreatite crónica, é necesario seguir unha dieta para evitar a exacerbación da enfermidade.
As principais causas da pancreatite
O traballo do páncreas dun adulto está influído por moitos factores: dieta, malos hábitos, saúde xeral, estilo de vida. Para que BZHU chegue con alimentos para ser completamente asimilado no tracto dixestivo, hai que presentar e producir certas encimas: pancreatina, lipase e tripsina. Se, por algún motivo, o páncreas está roto, non pode producir os encimas necesarios para a dixestión, o proceso dixestivo diminúe, o zume do páncreas acumúlase no corpo, dando lugar a un proceso inflamatorio da glándula.
Normalmente, a inflamación aguda do páncreas nos adultos é causada por:
- intoxicación por alimentos ou alcol,
- alimentación excesiva
- comer pratos demasiado graxos ou moi picantes,
- lesións da parede abdominal anterior e contusión de órganos internos.
Por regra xeral, a pancreatite raramente procede como unha enfermidade independente, moitas veces outros órganos do tracto dixestivo participan no proceso patolóxico: o estómago, o duodeno, a vesícula e o intestino delgado. O diagnóstico correcto faise difícil polo feito de que o páncreas está situado no fondo da cavidade abdominal, o seu tamaño é pequeno e, coa inflamación do órgano, aparecen síntomas que se asemellan a outros procesos patolóxicos.
Hai unha serie de factores predispoñentes que poden levar ao desenvolvemento de pancreatite aguda:
- enfermidades do tracto biliar e vesícula biliar - é unha das causas máis comúns. Cando se acumulan pedras na glándula, bloqueo dos conductos biliares, o páncreas reacciona cunha reacción química patolóxica. Acumula substancias que estimulan a acción das enzimas producidas contra os seus propios tecidos. Como resultado disto, o tecido pancreático vólvese edematoso, prodúcese a destrución dos vasos sanguíneos, aparecen hemorraxias e desenvólvese un proceso inflamatorio agudo.
- Enfermidades do duodeno e estómago - se o esfínter de Oddi é inferior, o contido do intestino pódese botar aos condutos do páncreas, provocando inflamacións. A maioría das veces isto ocorre nun contexto de enfermidades como gastrite, úlcera péptica e úlcera duodenal.
- Intoxicación e envelenamento do corpo: a pancreatite en adultos adoita desenvolverse nun contexto de envelenamento con alcol, alimentos de mala calidade, drogas e produtos químicos. Ademais, as verduras e froitas non estacionais recheas con pesticidas e aditivos químicos poden contribuír a un mal funcionamento do páncreas e a súa inflamación.
- Hipertensión arterial, diabetes mellitus, embarazo - no caso de que se produza un trastorno circulatorio na cavidade abdominal e no corpo no seu conxunto, aumenta o risco de desenvolver enfermidades pancreáticas, porque no fondo dun subministro sanguíneo insuficiente para o órgano, a súa nutrición perturba, a isquemia desenvólvese, o que orixina a produción de enzimas e hormonas, o que leva a ao proceso inflamatorio.
- Alimentación constante: con excesiva inxestión de alimentos no corpo, o metabolismo da graxa é perturbado debido á sobrecarga constante do páncreas. Con alimentación regular, aumenta o risco de enfermidades pancreáticas e a súa inflamación.
- Tomar certos medicamentos: un consumo longo e incontrolado de tales drogas como tetraciclina, sulfonamidas, glucocorticosteroides, medicamentos que conteñen estróxenos leva a un mal funcionamento da glándula e aumenta o risco de desenvolver enfermidades e proceso inflamatorio no páncreas.
- Lesión: golpes na parede abdominal anterior, lesións, operacións realizadas no duodeno 12 poden causar inflamación do páncreas en adultos.
Síntomas de pancreatite en adultos
A inflamación aguda do páncreas vai acompañada de síntomas similares aos signos de envelenamento, o paciente ten:
- dores graves no abdome (zona epigástrica e ombligo) de carácter de cintura con irradiación na parte inferior das costas, riles, debido á spillabilidade da síndrome dolorosa, o paciente non pode entender inmediatamente o que lle molesta exactamente,
- temperatura elevada e saltos na presión arterial - canto máis pronunciado é o proceso inflamatorio da glándula, peor será o estado do paciente. Posibles febre ata 39 graos, calafríos, febre grave, presión arterial aumentada ou reducida drasticamente,
- náuseas e vómitos indomables: despois de que o contido do estómago estalen ao exterior, o paciente non sente alivio, as náuseas continúan atormentándoo e un ataque de vómitos recorre,
- eclosión, azia,
- diarrea: as feces en fase aguda de pancreatite con carácter escuma, cun alto contido en graxa, as partículas de alimentos ofensivas, verdes e non digeridas son claramente visibles no taburete,
- palidez da pel, sombra terrosa, aparición de halitosis, falta de respiración,
- inchazo.
Importante! Na pancreatite aguda, o estado do paciente progresa rápidamente e empeora, o que pode levar á transición da enfermidade a unha forma crónica ou causar necrose pancreática (necrose pancreática). Para evitar o desenvolvemento de complicacións nos primeiros signos da enfermidade, debes buscar inmediatamente axuda médica.
O páncreas ten cabeza, corpo e cola. Dependendo de que parte do órgano está localizado o proceso inflamatorio, os síntomas diferirán lixeiramente:
- con inflamación da cabeza da glándula, o paciente experimenta dor no hipocondrio dereito,
- con inflamación do corpo de ferro - na rexión epigástrica,
- con inflamación da cola - no hipocondrio esquerdo.
Se todas as glándulas se inflaman, o paciente está preocupado pola dor aguda do herpes zoster con radiación ás omoplatos, columna vertebral e riles.
Tratamento da pancreatite en adultos
O principio principal do tratamento da pancreatite aguda en adultos é a fame. Con unha exacerbación da enfermidade durante 1-2 días, calquera alimento está completamente excluído. Só beba auga limpa e quieta. Mesmo se os ataques e vómitos do paciente continúan, a diarrea continúa, para evitar a deshidratación do corpo, realízase unha terapia de rehidratación intravenosa: unha infusión de solucións salinas e glicosa con vitaminas.
Aplícase unha vexiga de xeo no epigastrio do paciente, o que pode reducir a intensidade da dor, aliviar o inchazo da glándula e, probablemente, eliminar a inflamación. O paciente debe observar descanso na cama asegurando un descanso completo.
Importante! Se esta afección xurdiu por primeira vez, entón non se recomenda tomar medicamentos para a dor nin antiespasmódicos antes de que chegue a ambulancia, xa que isto pode complicar o diagnóstico. Ademais, dor abdominal, náuseas e vómitos poden sinalar condicións agudas na cirurxía que requiren unha intervención cirúrxica inmediata para salvar a vida do paciente.
Despois de que o proceso inflamatorio agudo desapareza, móstrase ao paciente unha dieta estricta e un tratamento con drogas - enzimas, antiespasmódicos, probióticos.
A dieta é unha exclusión completa da dieta:
- alimentos fritos, picantes, especias, vinagre, carnes afumadas,
- cogomelos
- carne de porco, cordeiro, carne
- graxa
- manteiga
- pasta (só se admiten vermicelli),
- alcol
- café
- chocolate, cacao,
- pastelería, bolos, doces,
- pan branco fresco.
A base da dieta son os pratos de cereais e vexetais, cocidos, cocidos por ebulición e cocido cunha adición mínima de aceite.
Durante as comidas, o paciente debe tomar preparados enzimáticos que faciliten o páncreas e contribúan a unha mellor dixestión:
Dado que a pancreatite aguda está acompañada de diarrea, os probióticos son prescritos para restaurar a microflora intestinal ao paciente durante o período de recuperación:
- Linex
- Biogaya
- Lactofiltrum,
- Formas de vacún e outras.