Pílulas para reducir o azucre no sangue: tipos e eficacia na diabetes
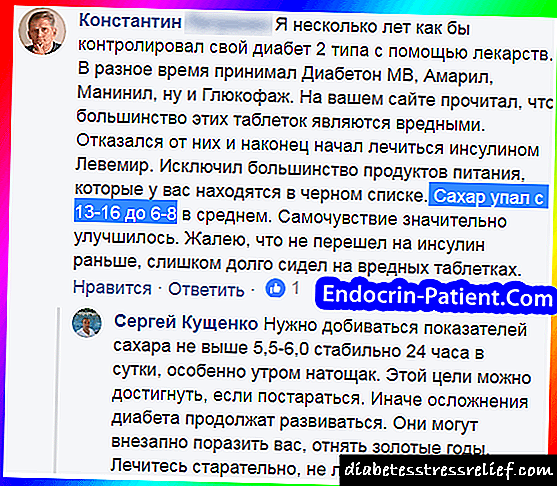
Moitas drogas populares para deteriorar o metabolismo da glicosa son prexudiciais. A súa recepción debería ser abandonada, substituíndoos por un esquema paso a paso para o tratamento da diabetes tipo 2. Aprende a reducir o azucre no sangue e mantelo estable. O sitio endocrin-patient.com ensina como controlar o metabolismo alterado dos carbohidratos sen necesidade de tomar pastillas nocivas e caras, así como sen xaxún e inxeccións de grandes doses de insulina. A continuación atoparás unha lista de medicamentos cuxa eficacia no tratamento da diabetes é controvertida. 
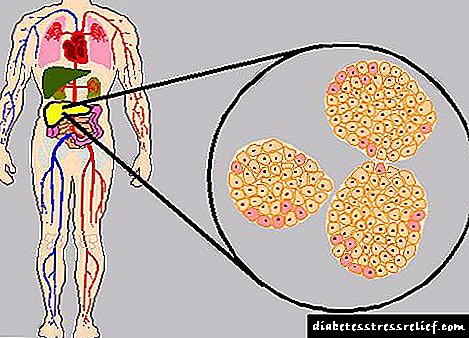
Información sobre os tratamentos que usa o Dr. Bernstein aquí. Leva máis de 70 anos padecendo diabetes grave de tipo 1. Conseguiu vivir ata 83 anos, evitando graves complicacións, mantendo unha mente sólida e unha boa forma física. Entre os seus pacientes, a maioría son persoas con diabetes tipo 2, porque a enfermidade é 9-10 veces máis común que os ataques autoinmunes ao páncreas. No tratamento da diabetes tipo 2, o doutor Bernstein tamén encheu a man nos 30 anos de práctica.

As drogas enumeradas a continuación fan que o páncreas produza máis insulina. O doutor Bernstein insiste en que son prexudiciais, e debe deterse a súa recepción. Ten pílulas eficaces e seguras á súa disposición para manter o seu azucre normalmente normal.
Drogas nocivas: todo o que se inclúe no grupo das sulfonilureas, así como os glinidas (meglitinidas). Estas son as ferramentas populares Diabeton MV, Amaril, Maninil, Glidiab, Glyurenorm, NovoNorm e os seus análogos.
Por que son prexudiciais as drogas que provocan que o páncreas produza máis insulina?
- Non tratan a diabetes tipo 2, senón que aumentan os trastornos metabólicos que a basean. En pacientes con sangue, os niveis de insulina son máis altos do normal, pero as células perderon sensibilidade a ela. É necesario restaurar esta sensibilidade e non aumentar a carga no páncreas.
- Os niveis elevados de insulina no sangue bloquean a descomposición do tecido adiposo, imposibilitando a perda de peso. Tamén provoca vasospasmo e conserva o exceso de líquido no corpo. Isto estimula o edema, o desenvolvemento de hipertensión e insuficiencia cardíaca, aumenta o risco de ataque cardíaco e vertedura.
- A inxestión de drogas nocivas supón unha carga excesiva na produción de insulina no organismo. Como resultado, o páncreas se esgota, co paso do tempo, a enfermidade tórnase diabetes grave de tipo 1, na que os comprimidos xa non axudan.
- Estas drogas poden baixar excesivamente o azucre no sangue, provocando síntomas, incluso perda de coñecemento e morte. Esta complicación aguda chámase hipoglucemia. Cun tratamento alternativo, pode manter o azucre normal sen o risco de hipoglucemia.
Os medicamentos Diabeton MV, Amaryl, Maninil, Glidiab, Glurenorm, NovoNorm e os seus análogos contribúen a que a enfermidade se converta en diabetes tipo 1 grave.
Os pacientes comezan a perder peso inexplicablemente. As tabletas xeralmente deixan de axudar, o azucre no sangue chega a 13-15 mmol / l ou superior. Nesta fase, é urxente comezar a inxectar insulina, se non, o paciente caerá en coma e morrerá. Normalmente, ata que se esgota o páncreas completamente, pasan 4-8 anos. Non obstante, as persoas delgadas que foron diagnosticadas erroneamente con diabetes tipo 2, toman medicamentos nocivos á tumba moito máis rápido - en 1-2 anos.

A elevada insulina no sangue destrúe o sistema cardiovascular. Polo tanto, a maioría dos pacientes con diabetes tipo 2 non sobreviven ata que desenvolven diabetes tipo 1. Máis a miúdo morren dun ataque cardíaco ou un ictus antes de que o seu páncreas quede inservible.Os pacientes que teñen a sorte de nacer cun corazón resistente viven máis tempo pero sofren complicacións na vista, nas pernas e nos riles. Se esta opción non che convén, lea como reducir o azucre no sangue, siga as recomendacións do doutor Bernstein e rexeite tomar medicamentos nocivos.
| Drogas | Analóxicos | Substancia activa |
|---|---|---|
| Maninil | Glimidstad | Glibenclamida |
| Glidiab |
| Gliclazida en comprimidos convencionais |
| Diabeton MV |
| Tabletas de liberación prolongada de Glyclazide |
| Amaril |
| Glimepirida |
| Glurenorm | - | Glicidona |
| Movoglechen | Retard de Glibénez | Glipizida |
| NovoNorm | Diaglinida | Repaglinida |
| Starlix | - | Nateglinida |
Podes atopar moitas críticas positivas de diabéticos sobre os medicamentos enumerados anteriormente. De feito, estas drogas baixan rapidamente e fortemente o azucre no sangue. Nun principio, os indicadores do glucómetro deleitan aos pacientes, pero isto conséguese a costa de empeorar o prognóstico a longo prazo. Despois duns anos, tomar drogas nocivas desactivará inevitablemente as células beta pancreáticas. A enfermidade converterase en diabete grave se non se produce un ataque cardíaco fatal ou un ictus anterior.
Vexa un vídeo sobre como un paciente diabético tipo 2 cambiou o seu estilo de vida e recuperouse sen pastillas e insulina.
O vídeo non di que o seu heroe pasou a unha dieta baixa en carbohidratos. Pero estea seguro de que o fixo. Porque non hai outro xeito.
As pílulas da diabetes nocivas baixan o azucre, pero aumentan a mortalidade nos pacientes. Moitos médicos saben disto, pero seguen prescribindo Diabeton MV, Amaril, Maninil, Glidiab, Glyurenorm, NovoNorm e os seus análogos. En 2010 resumíronse os resultados dun importante estudo ACCORD. Probou tres enfoques diferentes para o tratamento da diabetes tipo 2. En pacientes que tomaron derivados da sulfonilurea, a mortalidade foi moito maior que noutros grupos. Despois dalgún tempo, as habituais tabletas de Diabeton foron retiradas do mercado, deixando só Diabeton MV, que non destrue o páncreas tan rápido, pero segue a ser prexudicial.
Que medicamentos contra a diabetes tipo 2 non son prexudiciais?
A medicina máis eficaz, inofensiva e incluso beneficiosa, chámase metformina. Reduce o azucre, axuda a perder peso, mellora os resultados das probas de sangue para o colesterol. Esta droga prolonga a vida de diabéticos e, probablemente, incluso de persoas saudables. En particular, a famosa doutora Elena Malysheva fixo popular a metformina como cura para a vellez.




Glucófago e Glucófago Long, así como Siofor, son comprimidos populares cuxo ingrediente activo é a metformina. Algunhas destas drogas deberían formar parte do seu plan de control da diabetes tipo 2. Non obstante, a metformina tamén se vende como un medicamento combinado con derivados nocivos da sulfonilurea. Non se deben tomar para evitar os problemas enumerados anteriormente.
| Nomes comerciais | Substancia activa |
|---|---|
| Glibenclamida + metformina |
| Glimecombia | Gliclazida + Metformina |
| Amaril M | Glimepirido + metformina |

Os fabricantes de medicamentos nocivos para a diabetes tipo 2 están tratando de convencer a médicos e pacientes de que non hai alternativa a estas pílulas. Como, se o paciente non quere comezar a inxectar insulina, non ten outro tratamento. Isto non é certo. Unha dieta baixa en carbohidratos reduce o azucre no sangue e elimina en gran parte os trastornos metabólicos típicos para pacientes con diabetes e sobrepeso.
Lea o artigo "Dieta para a diabetes tipo 2" con máis detalle. Coa axuda dun glucómetro preciso, pode asegurarse rapidamente de que os métodos de tratamento descritos neste sitio funcionen ben. O azucre descende despois de só 2-3 días, a saúde tamén mellora.

Tipos de diabetes
A terapia para a diabetes depende da causa e do tipo de enfermidade. Hai catro das súas variedades.
- Diabetes tipo 1. A causa da enfermidade é a perda de células beta pancreáticas que producen insulina, o resultado dunha reacción autoinmune. Este tipo de enfermidade só se pode tratar con preparados de insulina.
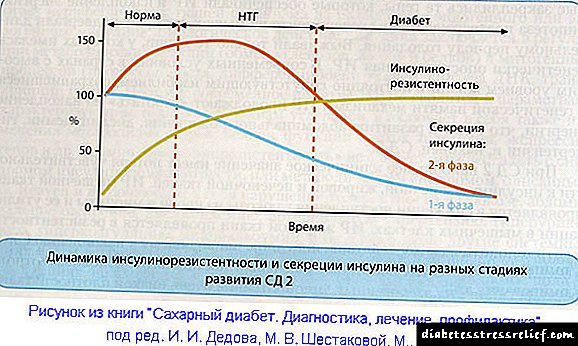
- Diabetes tipo 2. O núcleo desta enfermidade é a insensibilidade das células do corpo á insulina. Ao comezo da enfermidade, prodúcese unha cantidade maior de insulina, como resultado do cal o paciente non detecta un aumento da glicosa no sangue. A medida que a enfermidade progresa, a secreción de insulina polo páncreas vólvese insuficiente, o que conduce a hiperglicemia e progresión da enfermidade. No tratamento deste tipo de diabetes utilízanse tabletas para reducir o azucre. Ademais, o papel dun estilo de vida saudable en tales pacientes é fundamental, e a terapia farmacéutica baseada no uso de comprimidos considérase só secundaria.
- Diabetes secundarias Pode asociarse a varias enfermidades, variacións xenéticas, danos no páncreas por alcohol ou drogas. Nestes casos, o tratamento complícase cun aumento da produción de glucagón (esta hormona aumenta o nivel de glicosa no sangue). Dado que a esencia desta enfermidade é a secreción insuficiente de insulina, o tratamento implica a administración de insulina por inxección.
- Diabetes embarazada. Se non, diabetes gestacional. Neste caso, prescríbese unha dieta estricta e unha actividade física. E a falta de efecto - inxeccións de insulina, xa que os comprimidos afectan negativamente ao feto.
Medicamentos populares e eficaces para reducir o azucre no sangue na diabetes: unha revisión, instrucións de uso
A diabetes converteuse nun problema moi común. Ao final, desorganizar o funcionamento normal do páncreas é incriblemente sinxelo. Isto pode suceder debido ao grave estrés experimentado, a desnutrición, a falta de hábito para beber auga e un estilo de vida insalubre en xeral. As persoas con sobrepeso tamén están en risco. Por regra xeral, ante un mal funcionamento do páncreas, tamén se perturba a síntese da hormona insulina, necesaria para o metabolismo dos carbohidratos. Máis do oitenta por cento das persoas cun aumento persistente da glicosa no sangue sofren diabetes tipo 2. Tales pacientes, por regra xeral, non precisan inxeccións constantes de insulina, xa que neste caso, a glicemia pode controlarse coa axuda de medicamentos con formas de liberación máis convenientes. Hai moitas pílulas que proporcionan unha redución eficaz do azucre no sangue. Estes métodos tamén se aplican ao tratamento conservador da diabetes. No mercado farmacéutico úsanse máis de corenta fórmulas químicas diversas para a fabricación de produtos de calidade. Hoxe consideraremos unha lista específica de medicamentos para reducir o azucre no sangue. Non obstante, só o médico asistente pode prescribir o medicamento máis adecuado. Non fagas isto mesmo.
| Vídeo (fai clic para reproducir). |
Visión xeral das drogas
As pílulas para reducir o azucre no sangue, utilizadas para corrixir trastornos metabólicos na diabetes mellitus tipo 2, divídense en varios grupos. A súa clasificación baséase nunha fórmula ou mecanismo de acción químico. Para eliminar a hiperglicemia, úsanse os seguintes medicamentos.
- Derivados de sulfonilureas. Medicamentos que estimulan a produción da súa propia hormona insulina por células pancreáticas. Estes inclúen Glibenclamida e Gliclazida. As vantaxes destes medicamentos son un prezo accesible, unha boa tolerabilidade. Os fármacos a base de sulfanlurea reducen eficazmente o azucre no sangue, reducen a concentración de hemoglobina glicada nun 2%.
- Biguanidas. Trátase de medicamentos que melloran a función da insulina e promoven unha mellor transferencia de glicosa ás células do corpo. Ademais, evitan a liberación de azucre no tecido hepático. Teñen un efecto clínico pronunciado, con todo, as contraindicacións para o seu uso son patoloxías dos riles e do corazón debido ao risco de cetoacidosis. Este grupo inclúe Metformina, Glucófago.
- Inhibidores da alfa glicosidasa. Exemplos de tales drogas son Acarbose e Miglitol. Estes fármacos poden inhibir a función dos encimas responsables da descomposición de amidón no tracto gastrointestinal, reducindo así a concentración de azucre no sangue. Durante o seu uso, o nivel de hemoglobina glicada diminúe un 0,5-1%. Ás veces, provocan reaccións adversas como inchazo e diarrea.
- Líidos e meglitínidos. Medicamentos que potencian a secreción de insulina por células pancreáticas. A súa eficacia depende do azucre no sangue: canto maior sexa a concentración de glicosa, mellor funciona a droga. Debido a isto, a hipoglucemia non ocorre durante o tratamento. Este grupo de medicamentos inclúe Novonorm e Starlix.
- Inhibidores da dipeptidil peptidasa. Estes medicamentos aumentan a secreción de insulina e inhiben a secreción de glucagón. Pódense usar tanto de forma independente como en combinación con outros axentes, como Metformin. Case ningún efecto secundario, non contribúe ao aumento de peso. Un exemplo deste grupo de fondos é Januvia.
- Fondos combinados. Están prescritos polo fracaso da monoterapia. Por exemplo, unha tableta Glycovansa combina Metformin e unha preparación de sulfonilurea, Gliburide.

Derivados de sulfonilureas
Na práctica dos endocrinólogos úsanse máis frecuentemente derivados de sulfanilurea. Estas drogas usáronse desde hai máis de 50 anos, son altamente eficaces debido ao efecto directo sobre a función pancreática e teñen un mínimo de efectos secundarios.
A súa acción baséase na estimulación da función das células beta pancreáticas, como resultado da que se aumenta a produción de insulina e aumenta a sensibilidade do receptor a ela. Utilízanse glibenclamida, Gliclazida, Maninil e Amaryl.
"Diabeton" é un medicamento moderno deste grupo, que é altamente eficaz, protexendo ademais os vasos sanguíneos dos efectos negativos da hiperglicemia. O réxime de dosificación e a dose necesaria son seleccionados individualmente polo médico asistente, segundo o nivel inicial de azucre no sangue e as patoloxías relacionadas.
Durante o tratamento, é necesario facer regularmente probas, determinar o nivel de glicosa e hemoglobina glicada. Isto faise para controlar o tratamento e, se é necesario, corrixilo. As vantaxes dos derivados da sulfonilurea son:
- efecto hipoglucémico pronunciado,
- estimulación dun pico temperán na produción de insulina,
- dispoñibilidade na rede de farmacia,
- baixo custo
- modo de recepción conveniente.
Ademais dos profesionais, estes fondos emiten importantes desvantaxes.
- Aumento da fame, aumento de peso. Isto obsérvase no contexto do uso de fármacos de segunda xeración, ocorre debido á estimulación do pico tardío da secreción de insulina ao tomar tales fármacos.
- Incapacidade de uso nalgúns casos. Por exemplo, durante o embarazo, mentres se amamanta, con patoloxías da glándula tiroide, riles e fígado.
- Risco elevado de hipoglucemia. Especialmente cunha sobredose ou saltar comidas. Para corrixir o estado hipoglucémico, úsanse medicamentos para aumentar o azucre no sangue: glicosa comprimida, solucións intravenosas de glicosa e dextrosa, glucagón.
- Efectos secundarios. As náuseas, a diarrea son posibles.
"Metformina" ("Siofor", "Glucofage") - comprimidos prescritos en combinación con derivados de sulfanilurea ou como alternativa a eles.Inhiben o proceso de formación de glicóxeno no fígado, aumentan a sensibilidade dos receptores periféricos á insulina e tamén frean a absorción de hidratos de carbono sinxelos no intestino.
As vantaxes da ferramenta son:
- diminución acusada do azucre elevado,
- redución da graxa subcutánea
- risco mínimo de hipoglucemia,
- normalización do metabolismo lipídico.
As desvantaxes de Metformin inclúen o feito de que durante o tratamento hai unha pouca posibilidade de desenvolver acidosis láctica. As manifestacións iniciais desta grave enfermidade inclúen náuseas, vómitos, diarrea, diminución da temperatura corporal, dor muscular. Se aparecen tales síntomas, debes deixar de tomar o medicamento, consulte cun médico.
A droga pertence ao grupo dos transportadores de sodio-glicosa do segundo tipo. Reduce a concentración de azucre no sangue reducindo a súa absorción do tracto gastrointestinal, aumentando a excreción na urina. Os medicamentos son ben tolerados polos pacientes, ocasionalmente cando se toma, rexístrase baixo azucre no sangue e mareos, que se eliminan mediante un axuste de dosificación. Pero "Forksig" non se pode usar cunha maior sensibilidade individual para os compoñentes principais ou auxiliares da droga.


Remedio de herbas
As herbas medicinais, os medicamentos homeopáticos e os suplementos dietéticos úsanse a miúdo na diabetes para baixar o azucre no sangue. Ademais, pódense beber decoccións preparadas de plantas para normalizar o metabolismo en prediabetes, pero é necesario en combinación cunha dieta baixa en carbohidratos e unha actividade física moderada. As vantaxes das preparacións de herbas inclúen unha boa tolerancia, accesibilidade.
A diabetes considérase eficaz para a diabetes:
- cortiza e follas de morera branca,
- caldo de avea, xelea,
- canela
- bagas e arándanos,
- follas de dente de león
- cinza de montaña
- dogrose.
A pesar da seguridade e a ausencia de efectos secundarios, os fármacos a base de plantas non son capaces de reducir significativamente a concentración de glicosa no sangue con diabetes, polo que usalos vostede en vez dos comprimidos recomendados polo seu médico non é seguro. E antes de usar plantas para corrixir os niveis de glicosa, é preciso consultar un endocrinólogo.
O uso da droga Diabeton
O medicamento Diabeton en comprimidos convencionais e de liberación modificada (MV) está prescrito para pacientes con diabetes tipo 2, nos que a dieta e o exercicio non controlan suficientemente a enfermidade. A sustancia activa do fármaco é a gliclazida. Pertence ao grupo das sulfonilureas. A gliclazida estimula as células beta pancreáticas para producir e secretar máis insulina no sangue, unha hormona que reduce o azucre.
Recoméndase antes de nada prescribir a pacientes con diabetes tipo 2 non diabéticos, senón a medicina metformina - preparados Siofor, Glyukofazh ou Gliformin. A dosificación de metformina aumenta gradualmente de 500-850 a 2000-3000 mg diarios. E só se este remedio reduce o azucre insuficientemente, engádense derivados de sulfonilurea.
A gliclazida en comprimidos de liberación prolongada actúa de xeito uniforme durante 24 horas. Ata a data, os estándares de tratamento da diabetes recomendan que os médicos prescriban Diabeton MV aos seus pacientes con diabetes tipo 2, en vez das sulfonilureas da xeración anterior. Vexa, por exemplo, o artigo "Resultados do estudo DYNASTY (" Diabeton MV: un programa observacional entre pacientes con diabetes mellitus tipo 2 en condicións de práctica rutinaria ")" na revista "Problemas de endocrinoloxía" nº 5/2012, autores M. V. Shestakova, O K. Vikulova e outros.
O diabete MV reduce significativamente o azucre no sangue. Os pacientes quere que o tomen unha vez ao día. Actúa máis seguro que os medicamentos máis antigos - derivados da sulfonilurea, pero ten un efecto nocivo, polo que é mellor que os diabéticos non o tomen.Lea a continuación cal é o dano de Diabeton, que cobre todas as súas vantaxes. O sitio web Diabet-Med.Com promove tratamentos eficaces para a diabetes tipo 2 sen pastillas nocivas.
- Tratamento da diabetes tipo 2: unha técnica paso a paso - sen inanición, drogas nocivas e inxeccións de insulina
- Tabletas Siofor e Glucofage - metformina
- Como aprender a gozar de educación física
Vantaxes e desvantaxes
O tratamento da diabetes tipo 2 coa axuda da droga Diabeton MV dá bos resultados a curto prazo:
- os pacientes reduciron significativamente o azucre no sangue,
- o risco de hipoglucemia non é superior ao 7%, moi inferior ao doutros derivados da sulfonilurea,
- é conveniente tomar o medicamento unha vez ao día, polo que os pacientes non dan tratamento,
- mentres toma gliclazida en comprimidos de liberación prolongada, o peso corporal do paciente aumenta lixeiramente.
Diabeton MB converteuse nun popular medicamento diabético tipo 2 porque ten vantaxes para os médicos e é conveniente para os pacientes. Moitas veces é máis doado para os endocrinólogos prescribir pílulas que motivar aos diabéticos a seguir unha dieta e exercicio. A droga baixa rapidamente o azucre e é ben tolerada. Non máis do 1% dos pacientes se queixan de efectos secundarios e o resto está satisfeito.
As desvantaxes do fármaco Diabeton MV:
- Acelera a morte de células beta pancreáticas, debido a que a enfermidade se converte en diabetes grave de tipo 1. Isto normalmente ocorre entre 2 e 8 anos.
- En persoas esveltas e delgadas, a diabetes grave dependente da insulina causa especialmente rapidamente - non máis tarde dos 2-3 anos.
- Non elimina a causa da diabetes tipo 2 - unha diminución da sensibilidade das células á insulina. Este trastorno metabólico chámase resistencia á insulina. Tomar Diabeton pode fortalecelo.
- Baixa o azucre no sangue, pero non reduce a mortalidade. Isto foi confirmado polos resultados dun gran estudo internacional realizado por ADVANCE.
- Este medicamento pode causar hipoglucemia. Certo, a súa probabilidade é menor que se se toman outros derivados da sulfonilurea. Non obstante, a diabetes tipo 2 pódese controlar facilmente sen ningún risco de hipoglucemia.
Os profesionais desde os anos 70 saben que os derivados da sulfonilurea provocan a transición da diabetes tipo 2 a unha diabetes grave tipo dependente da insulina. Non obstante, estes medicamentos seguen sendo prescritos. O motivo é que quitan a carga aos médicos. Se non houbese pastillas para reducir o azucre, os médicos terían que anotar unha dieta, exercicio e réxime de insulina para cada diabético. Este é un traballo duro e sen agradecemento. Os pacientes compórtanse como un heroe de Pushkin: "non é difícil enganarme, estou contento de enganarme". Eles están dispostos a tomar medicamentos, pero non lles gusta seguir unha dieta, facer exercicios e máis aínda inxectar insulina.
O efecto destrutivo de Diabeton sobre as células beta pancreáticas practicamente non afecta aos endocrinólogos e aos seus pacientes. Non hai publicacións nas revistas médicas sobre este problema. A razón é que a maioría dos pacientes con diabetes tipo 2 non teñen tempo para sobrevivir antes de desenvolver diabete dependente da insulina. O seu sistema cardiovascular é un enlace máis débil que o páncreas. Polo tanto, morren dun ataque cardíaco ou un ictus. O tratamento da diabetes tipo 2 baseado nunha dieta baixa en carbohidratos normaliza ao mesmo tempo o azucre, a presión sanguínea, os resultados das probas de sangue do colesterol e outros factores de risco cardiovascular.
Resultados do ensaio clínico
O principal estudo clínico do medicamento Diabeton MV foi o estudo ADVANCE: Acción na diabetes e na enfermidade VAscular -
preterax e Diamicron MR Avaliación Controlada. Lanzouse no 2001 e os resultados publicáronse no 2007-2008. Diamicron MR: baixo este nome, o gliciclido en comprimidos con liberación modificada véndese en países de fala inglesa. Isto é o mesmo que a droga Diabeton MV.O Preterax é un medicamento combinado para a hipertensión, cuxos ingredientes activos son indapamida e perindopril. Nos países de fala rusa véndese co nome Noliprel. O estudo participou a 11.140 pacientes con diabetes tipo 2 e hipertensión. Foron vixiados por médicos en 215 centros médicos de 20 países.

O diabete MV reduce o azucre no sangue, pero non reduce a mortalidade en pacientes con diabetes tipo 2.
Segundo os resultados do estudo, resultou que as pastillas de presión en pacientes con diabetes tipo 2 reducen a frecuencia de complicacións cardiovasculares nun 14%, os problemas nos riles - nun 21%, a mortalidade - nun 14%. Ao mesmo tempo, Diabeton MV reduce o azucre no sangue, reduce a frecuencia de nefropatía diabética nun 21%, pero non afecta a mortalidade. Fonte en lingua rusa: o artigo "Tratamento guiado a pacientes con diabetes mellitus tipo 2: os resultados do estudo ADVANCE" na revista System Hypertension No. 3/2008, autor Yu. Karpov. Fonte orixinal - “O grupo colaborativo ADVANCE. Control intensivo da glicosa e resultados vasculares en pacientes con diabetes tipo 2 en The New England Journal of Medicine, 2008, nº 358, 2560-2572.
Os pacientes con diabetes tipo 2 reciben pílulas para a redución de azucre e inxeccións de insulina se a dieta e o exercicio non dan bos resultados. De feito, os pacientes simplemente non queren seguir unha dieta e exercicio con poucas calorías. Prefiren tomar medicina. Oficialmente crese que non existen outros tratamentos eficaces, excepto medicamentos e inxeccións de grandes doses de insulina. Por iso, os médicos seguen a usar pastillas para reducir o azucre que non diminúen a mortalidade. En Diabet-Med.Com podes descubrir o fácil que é controlar a diabetes tipo 2 sen unha dieta "con fame" e inxeccións de insulina. Non é necesario tomar medicamentos nocivos, porque os tratamentos alternativos axudan ben.
- Tratamento da hipertensión en pacientes con diabetes tipo 1 e tipo 2
- Tabletas a presión Noliprel - Perindopril + Indapamida
Tabletas de liberación modificadas
Diabeton MV: comprimidos de liberación modificada. A sustancia activa - gliclazida - libérase deles gradualmente, e non de inmediato. Debido a isto, mantense unha concentración uniforme de gliclazida no sangue durante 24 horas. Tome este medicamento unha vez ao día. Por regra xeral, prescríbese pola mañá. O Diabeton común (sen CF) é un medicamento máis antigo. A súa tableta disólvese completamente no tracto gastrointestinal despois de 2-3 horas. Todo o gliclazido que contén entra inmediatamente no torrente sanguíneo. O diabete MV reduce o azucre suavemente e as tabletas convencionais bruscamente e o seu efecto termina rapidamente.
As tabletas modernas de liberación teñen vantaxes significativas con respecto aos medicamentos máis antigos. O principal é que son máis seguros. Diabeton MV provoca hipoglucemia (reducido azucre) varias veces menos que o derivado regular de Diabeton e outros sulfonilureos. Segundo os estudos, o risco de hipoglucemia non é superior ao 7% e normalmente desaparece sen síntomas. No contexto de tomar unha nova xeración de medicamentos, raramente ocorre unha hipoglucemia grave con conciencia prexudicada. Este medicamento está ben tolerado. Os efectos secundarios obsérvanse en non máis dun 1% dos pacientes.
| Tabletas de liberación modificadas | Comprimidos de acción rápida | |
|---|---|---|
| Cantas veces ao día tomar | Unha vez ao día | 1-2 veces ao día |
| Hipoglicemia Frecuencia | Relativamente baixo | Alta |
| Esgotamento de células beta pancreáticas | Lento | Rápido |
| Aumento de peso do paciente | Insignificante | Alta |
Nos artigos de revistas médicas observan que a molécula de Diabeton MV é un antioxidante debido á súa estrutura única. Pero isto non ten valor práctico, non afecta a eficacia do tratamento da diabetes. Sábese que o Diabeton MV reduce a formación de coágulos no sangue. Isto pode reducir o risco de infarto. Pero en ningún lugar se demostrou que a droga realmente teña tal efecto. Os anteriores son os inconvenientes dun medicamento para a diabetes, derivados da sulfonilurea. En Diabeton MV, estas deficiencias son menos pronunciadas que en medicamentos máis antigos. Ten un efecto máis suave sobre as células beta do páncreas. A insulina contra a diabetes tipo 1 non se desenvolve tan rápido.
Como tomar este medicamento
Diabeton MV tómase unha vez ao día, normalmente co almorzo. Pódese dividir un comprimido de 60 mg en dúas partes para obter unha dose de 30 mg. Non obstante, non se pode masticar nin triturar. Tome o medicamento con auga. O sitio web Diabet-Med.Com promove tratamentos eficaces para a diabetes tipo 2. Permiten abandonar o Diabeton para non estar exposto aos seus efectos nocivos. Non obstante, se tomas pastillas, faino todos os días sen lagoas. Se non, o azucre subirá demasiado alto.
Xunto con tomar diabetes, a tolerancia ao alcol pode empeorar. Os posibles síntomas son dor de cabeza, falta de respiración, palpitacións, dor abdominal, náuseas e vómitos.
Os derivados de sulfonilureas, incluído Diabeton MV, non son os fármacos de primeira elección para a diabetes tipo 2. Oficialmente, recoméndase que os pacientes sexan prescritos en primeiro lugar de comprimidos de metformina (Siofor, Glucofage). Gradualmente, a súa dose aumenta ata un máximo de 2000-3000 mg por día. E só se isto non é suficiente, engade máis Diabeton MV. Os médicos que prescriben diabete en vez de metformina fan mal. Os dous fármacos pódense combinar e isto dá bos resultados. Mellor aínda, cambie a un programa de tratamento da diabetes tipo 2 ao rexeitar pílulas nocivas.
Os derivados das sulfonilureas fan que a pel sexa máis sensible á radiación ultravioleta. Aumento do risco de queimaduras solares. Recoméndase usar protector solar, e é mellor non tomar o sol. Considere o risco de hipoglucemia que pode causar o diabete. Durante a condución ou realización de labores perigosas, probe o seu azucre cun glucómetro cada 30-60 minutos.
Quen non lle convén
O diabete MB non se debe tomar en absoluto a ninguén, porque os métodos alternativos de tratar a diabetes tipo 2 axudan ben e non causan efectos secundarios. As seguintes son as contraindicacións oficiais. Descubra tamén que categorías de pacientes deben receitarse este medicamento con precaución.
Durante o embarazo e a lactación, a pílula de redución de azucre está contraindicada. O Diabeton MV non está prescrito para nenos e adolescentes, porque non se estableceu a súa eficacia e seguridade para esta categoría de pacientes. Non tome este medicamento se anteriormente foi alérxico ou a outros derivados da sulfonilurea. Este medicamento non debe ser tomado por pacientes con diabetes tipo 1, e se ten un curso inestable de diabetes tipo 2, frecuentes episodios de hipoglucemia.
Non se poden tomar derivados de sulfonilurea en persoas con enfermidades graves do fígado e dos riles. Se ten nefropatía diabética, fale co seu médico. O máis probable é que aconsellará substituír as pílulas con inxeccións de insulina. Para persoas maiores, Diabeton MV é oficialmente adecuado se o fígado e os riles funcionan ben. Non oficialmente, estimula a transición da diabetes tipo 2 á diabetes grave de tipo 1 dependente da insulina. Por iso, os diabéticos que queren vivir moito tempo sen complicacións é mellor que non o tomen.
En que situacións prescríbese con precaución o Diabeton MV:
- hipotiroidismo - unha función debilitada da glándula tiroide e a falta de hormonas no sangue,
- deficiencia de hormonas producidas polas glándulas suprarrenais e as glándulas hipofisarias,
- nutrición irregular
- alcoholismo
Análogos do diabete
O medicamento orixinal Diabeton MV é producido pola compañía farmacéutica Laboratory Servier (Francia). Dende outubro de 2005 deixou de subministrar a Rusia a medicina da xeración anterior - Diabeton comprimidos de 80 mg de acción rápida. Agora podes mercar só as tabletas de versión modificada orixinal de Diabeton MV. Esta forma de dosificación ten vantaxes significativas e o fabricante decidiu concentrarse nela. Non obstante, aínda se vende gliclazida en tabletas de liberación rápida. Estes son análogos de Diabeton, producidos por outros fabricantes.
| Nome da droga | Empresa fabricante | País |
|---|---|---|
| Glidiab MV | Akrikhin | Rusia |
| Diabetalong | OJSC síntese | Rusia |
| Gliclazide MV | Ozono LLC | Rusia |
| Diabefarm MV | Produción de farmacéuticos | Rusia |
| Nome da droga | Empresa fabricante | País |
|---|---|---|
| Glidiab | Akrikhin | Rusia |
| Glyclazide-AKOS | OJSC síntese | Rusia |
| Diabinax | A vida de Shreya | India |
| Diabefarm | Produción de farmacéuticos | Rusia |
Os preparativos cuxo ingrediente activo é a gliclazida en comprimidos de liberación rápida agora están obsoletos. É recomendable usar Diabeton MV ou os seus análogos. Aínda mellor é un tratamento para a diabetes tipo 2 baseado nunha dieta baixa en carbohidratos. Será capaz de manter estable o azucre no sangue e non necesitará tomar drogas nocivas.
Diabeton ou Maninil - que é mellor
A fonte desta sección foi o artigo "Riscos de mortalidade xeral e cardiovascular, así como infarto de miocardio e accidente cerebrovascular agudo en pacientes con diabetes mellitus tipo 2 dependendo do tipo de terapia hipoglicémica iniciada" na revista "Diabetes" nº 4/2009. Autores - I.V. Misnikova, A.V. Dreval, Yu.A. Kovaleva.
Diferentes métodos para tratar a diabetes tipo 2 teñen diferentes efectos no risco de ataque cardíaco, vertedura e mortalidade global en pacientes. Os autores do artigo analizaron a información contida no rexistro de diabetes mellitus da rexión de Moscova, que forma parte do rexistro estatal de diabetes mellitus da Federación Rusa. No 2004 examinaron os datos das persoas diagnosticadas de diabetes tipo 2. Comparaban o efecto das sulfonilureas e da metformina se se trataron durante 5 anos.
Descubriuse que as drogas (derivados da sulfonilurea) son máis prexudiciais que útiles. Como actuaron en comparación coa metformina:
- duplicouse o risco de mortalidade xeral e cardiovascular,
- risco de ataque cardíaco - aumentado en 4,6 veces,
- o risco de infarto aumentouse tres veces.
Ao mesmo tempo, a glibenclamida (Maninil) era aínda máis nociva que a gliclazida (Diabeton). Certo, o artigo non indicaba que formas de Manilil e Diabeton se empregaron: comprimidos de liberación sostida ou outros convencionais. Sería interesante comparar os datos con pacientes con diabetes tipo 2 que recibiron inmediatamente tratamento con insulina en vez de pílulas. Non obstante, isto non se fixo porque estes pacientes non foron suficientes. A gran maioría dos pacientes negáronse categoricamente a inxectar insulina, polo que recibiron pastillas.
Preguntas e respostas frecuentes
O diabete controlou ben a diabetes tipo 2 durante 6 anos e agora deixou de axudar. Aumentou a súa dose a 120 mg por día, pero o azucre no sangue segue sendo alto, 10-12 mmol / l. Por que o medicamento perdeu a súa eficacia? Como ser tratado agora?
A diabetona é un derivado da sulfonilurea. Estas pastillas reducen o azucre no sangue, pero tamén teñen un efecto nocivo. Eles destruen gradualmente as células beta pancreáticas. Despois de 2-9 anos de levalos nun paciente, o corpo comeza a carecer de insulina realmente. O medicamento perdeu a súa eficacia porque as súas células beta "quemáronse". Isto podería haber sucedido antes. Como ser tratado agora? Non se precisa inxectar insulina e non hai opcións. Porque ten diabete tipo 2 convertido en diabete grave. Cancelar Diabeton, cambiar a unha dieta baixa en carbohidratos e inxectar máis insulina para manter o azucre normal.
Unha persoa maior leva 8 anos padecendo diabetes tipo 2. Azucre no sangue 15-17 mmol / l, complicacións desenvolvidas. Tomou manín, agora trasladado a Diabeton - sen ningún concepto. Debo comezar a tomar amaryl?
A mesma situación que o autor da pregunta anterior. Debido a moitos anos de tratamento inadecuado, a diabetes tipo 2 converteuse en diabetes grave. Ningunha pílula dará ningún resultado. Siga un programa de diabetes tipo 1, comeza a inxectar insulina.Na práctica, normalmente é imposible establecer o tratamento adecuado para diabéticos maiores. Se o paciente mostra esquecemento e obstinación - deixe todo como está e agarde con tranquilidade.
Para a diabetes tipo 2, o médico me prescribiu 850 mg por día Siofor. Despois de 1,5 meses, trasladouse a Diabeton, porque o azucre non caeu en absoluto. Pero a nova droga tamén é de pouco uso. ¿Paga a pena ir a Glibomet?
Se o Diabeton non baixa o azucre, entón o Glybomet non servirá para nada. Queres baixar azucre - comeza a inxectar insulina. Para unha situación de diabetes avanzada, aínda non se inventou outro remedio eficaz. Primeiro de todo, cambie a unha dieta baixa en carbohidratos e deixe de tomar medicamentos nocivos. Non obstante, se xa ten unha longa historia de diabetes tipo 2 e se tratou de forma incorrecta nos últimos anos, tamén precisa inxectar insulina. Porque o páncreas está esgotado e non pode afrontar sen apoio. Unha dieta baixa en carbohidratos reducirá o seu azucre, pero non é normal. Para que non se desenvolvan complicacións, o azucre non debe ser superior a 5,5-6,0 mmol / l 1-2 horas despois da comida e pola mañá cun estómago baleiro. Inxectar suavemente un pouco insulina para lograr este obxectivo. Glibomet é un medicamento combinado. Inclúe glibenclamida, que ten o mesmo efecto nocivo que o Diabeton. Non use este medicamento. Podes tomar metformina "pura" - Siofor ou Glyukofazh. Pero ningunha pílula pode substituír as inxeccións de insulina.
É posible con diabetes tipo 2 tomar Diabeton e reduxina á perda de peso ao mesmo tempo?
De como interactúan o diabete e a reduxina entre si, sen datos. Non obstante, o Diabeton estimula a produción de insulina polo páncreas. A insulina, á súa vez, converte a glicosa en graxa e inhibe a descomposición do tecido adiposo. Canto máis insulina no sangue, máis difícil é perder peso. Así, o diabete e a reduxina teñen o efecto contrario. A reduxina provoca efectos secundarios importantes e a dependencia desenvólvese rapidamente. Lea o artigo "Como perder peso coa diabetes tipo 2". Deixar de tomar Diabeton e reduxina. Cambia a unha dieta baixa en carbohidratos. Normaliza o azucre, a presión sanguínea, o colesterol no sangue e os quilos adicionais tamén desaparecen.
Levo xa 2 anos con Diabeton MV, o azucre xaxún conserva uns 5,5-6,0 mmol / l. Non obstante, recentemente comezou unha sensación de queimadura nos pés e a visión está a caer. Por que se desenvolven complicacións na diabetes a pesar de que o azucre é normal?
O médico prescribiu a Diabeton un alto contido de azucre, así como unha dieta baixa en calorías e non doce. Pero non dixo canto limitar a inxestión de calorías. Se coma 2.000 calorías ao día, é normal? Ou precisa aínda menos?
Unha dieta con fame axuda teóricamente a controlar o azucre no sangue, pero na práctica, non. Porque todos os pacientes rompen con ela. Non hai necesidade de vivir constantemente con fame. Coñece e segue un programa de tratamento da diabetes tipo 2. Cambia a unha dieta baixa en carbohidratos: é saborosa, saborosa e reduce o azucre ben. Deixar de tomar pastillas nocivas. Se é necesario, inxecte un pouco máis de insulina. Se a súa diabetes non está funcionando, pode manter o azucre normal sen inxectar insulina.
Tomo Diabeton e Metformin para compensar o meu T2DM. O azucre no sangue contén 8-11 mmol / L. O endocrinólogo di que este é un bo resultado e os meus problemas de saúde están relacionados coa idade. Pero sinto que se están a desenvolver complicacións da diabetes. Que tratamento máis eficaz pode aconsellar?
Azucre normal no sangue - como en persoas saudables, non superior a 5,5 mmol / l despois de 1 e 2 horas despois de comer. A calquera taxa máis alta, as complicacións da diabetes desenvolven. Para baixar o nivel de azucre e mantelo normalmente normal, estuda e segue un programa de tratamento da diabetes tipo 2. Na ligazón dáse unha ligazón á resposta á pregunta anterior.
O médico prescribiu tomar Diabeton MV pola noite, de xeito que había azucre normal pola mañá cun estómago baleiro.Pero as instrucións din que hai que tomar estas pastillas para o almorzo. En quen debo confiar: instrucións ou opinión dun médico?
Paciente con diabetes tipo 2 con 9 anos de experiencia, 73 anos de idade. O azucre sobe a 15-17 mmol / l, e a manina non o baixa. Comezou a perder peso drasticamente. Debo cambiar a Diabeton?
Se a manina non baixa o azucre, non terá sentido Diabeton. Empecei a perder peso de xeito dramático, o que significa que non hai pastillas. Asegúrese de inxectar insulina. O funcionamento da diabetes tipo 2 converteuse en diabete grave de tipo 1, polo que cómpre estudar e implementar un programa de tratamento para a diabetes tipo 1. Se non é posible establecer inxeccións de insulina para un diabético ancián, deixe todo como está e agarde con tranquilidade. O paciente vivirá máis tempo se cancela todas as pílulas de diabetes.
Comentarios dos pacientes
Cando a xente comeza a tomar Diabeton, o azucre no sangue cae rapidamente. Os pacientes nótano nas súas críticas. Os comprimidos con liberación raramente causan hipoglucemia e normalmente son ben tolerados. Non hai unha única revisión sobre o medicamento Diabeton MV no que un diabético se queixa de hipoglucemia. Os efectos secundarios asociados ao esgotamento do páncreas non se desenvolven inmediatamente, senón despois dos 2-8 anos. Polo tanto, os pacientes que comezaron a tomar o medicamento recentemente non os mencionan.
Oleg Chernyavsky
Dende hai 4 anos estou tomando o comprimido Diabeton MV 1/2 pola mañá durante o almorzo. Grazas a isto, o azucre é case normal - de 5,6 a 6,5 mmol / L. Anteriormente, alcanzaba os 10 mmol / l, ata que comezou a tratarse con esta droga. Intento limitar os doces e comer con moderación, como aconsellou o doutor, pero ás veces rompo.
As complicacións da diabetes desenvólvense cando o azucre se mantén elevado durante varias horas despois de cada comida. Non obstante, os niveis de glicosa no plasma de xexún poden permanecer normais. Controlar o azucre en xaxún e non medilo 1-2 horas despois da comida é autoengano. Pagará por iso coa aparición precoz de complicacións crónicas. Teña en conta que os estándares oficiais de azucre no sangue para os diabéticos están superados. En persoas saudables, o azucre despois de comer non supera os 5,5 mmol / L. Tamén cómpre buscar eses indicadores e non escoitar contos de fadas de que o azucre despois de comer 8-11 mmol / l é excelente. Conseguir un bo control da diabetes pódese cambiar a unha dieta baixa en carbohidratos e outras actividades descritas no sitio web Diabet-Med.Com.
Svetlana Voitenko
Un endocrinólogo prescribiume para Diabeton, pero estas pílulas só empeoraron. Levo 2 anos levándoo, durante este tempo me convertín nunha muller de idade. Perdín 21 kg. A visión cae, a pel envellece ante os ollos, apareceron problemas coas pernas. O azucre ten medo incluso para medir cun glucómetro. Temo que a diabetes tipo 2 converteuse en grave tipo 1.
En pacientes obesos con diabetes tipo 2, os derivados da sulfonilurea esgotan o páncreas, normalmente despois dos 5-8 anos. Por desgraza, as persoas esveltas e delgadas fan isto moito máis rápido. Estuda o artigo sobre a diabetes LADA e realiza as probas que figuran nel. Aínda que se hai unha perda de peso inexplicable, entón sen análise todo está claro ... Estuda o programa de tratamento da diabetes tipo 1 e siga as recomendacións. Cancelar inmediatamente o diabete. As inxeccións de insulina son necesarias, non podes prescindir delas.
Andrey Yushin
Recentemente, o médico asistente engadiu 1/2 comprimido de metformina, que xa tomara antes. A nova droga provocou un efecto secundario atípico: problemas dixestivos. Despois de comer, sinto pesadez no estómago, inchazo, ás veces azia. Certo, o apetito caeu. Ás veces non tes fame de todo, porque o estómago xa está cheo.
Os síntomas descritos non son efectos secundarios da droga, senón unha complicación da diabetes chamada gastroparesis, parálise gástrica parcial. Ocorre debido á deterioración da condución de nervios que entran no sistema nervioso autónomo e controlan a dixestión.Esta é unha das manifestacións da neuropatía diabética. Hai que adoptar medidas especiais contra esta complicación. Lea o artigo "Gastroparesis diabética" con máis detalle. É reversible: pode desfacerse completamente del. Pero o tratamento ten moitos problemas. Unha dieta baixa en carbohidratos, exercicios e inxeccións de insulina axudarán a normalizar o azucre só despois de que o estómago funcione. O diabete debe ser cancelado, como todos os outros diabéticos, porque é un medicamento prexudicial.
Despois de ler o artigo, aprendiches todo o que necesitas sobre o medicamento Diabeton MV. Estas pílulas baixan rapidamente e fortemente o azucre no sangue. Agora xa sabes como o fan. Descríbese en detalle anteriormente como o Diabeton MV difiere dos derivados de sulfonilurea da xeración anterior. Ten vantaxes, pero as desvantaxes aínda as superan. É recomendable cambiar a un programa de tratamento da diabetes tipo 2 ao negarse a tomar pastillas nocivas. Proba unha dieta baixa en carbohidratos e despois de 2-3 días verás que pode manter facilmente o azucre normal. Non é necesario tomar derivados de sulfonilurea e padecer os seus efectos secundarios.
Fármacos para reducir o azucre no sangue: clasificación
O grupo de drogas considerado caracterízase por unha variedade sen precedentes. É por iso que, para a comodidade da orientación, identificáronse determinados subgrupos de drogas, cada un dos cales ten un mecanismo de acción especial.
- Secretagogos. Os preparativos para baixar o azucre no sangue, que pertencen a este grupo, axudan activamente a liberar insulina das células do páncreas.
- Sensibilizadores. Estes axentes axudan a aumentar a sensibilidade dos tecidos periféricos especiais aos efectos da hormona insulina.
- Inhibidores da alfa glicosidasa. Estes medicamentos interfiren coa absorción activa de insulina nunha sección específica do tracto gastrointestinal.
- Novas drogas para baixar o azucre no sangue ten un efecto sobre o tecido adiposo no corpo humano e tamén mellora eficazmente a formación de insulina endóxena.
Secretagogos
Fármacos coñecidos deste grupo de medicamentos. Son medicamentos que baixan rapidamente o azucre no sangue.
Hai dous grupos destes axentes: derivados da sulfonilurea e glilidas de metilo. Diferéncianse no mecanismo de acción.
Na primeira subcategoría pertencen os seguintes medicamentos: "Himeperid", "Glycvidon" e tamén "Glibenclamida". As críticas comentan que todas estas drogas son igualmente eficaces para reducir o azucre no sangue. Activan a liberación de insulina no torrente sanguíneo, o que, á súa vez, contribúe a unha redución significativa da glicemia. As súas diferenzas consisten só na cantidade de sustancia incluída nunha dose de traballo. A desvantaxe deste grupo: estas drogas esgotan o páncreas e ao cabo dun tempo vólvense case ineficaces. É por iso que a medicina tradicional intenta usalas cada vez menos.
Na segunda subcategoría refírense os seguintes medicamentos:
- "Nateglinida". Activa a liberación de insulina (a súa primeira fase).
- "Repaglinida." Semellante á droga anterior. A diferenza está só na dosificación recomendada (neste caso, a dose diaria é de dez a catorce miligramos).
Todas estas drogas para reducir o azucre no sangue deben tomarse antes das comidas.
Sensibilizadores
Estas substancias medicinais divídense en dous subgrupos: biguanidas e tiazolidonas.
O representante máis popular da primeira categoría é Metformin, un medicamento para reducir o azucre no sangue, do que máis adiante se tratará con máis detalle neste artigo. Tanto especialistas como pacientes o agradecen moito. Este medicamento é fiable, seguro, ben tolerado.
Os medicamentos da segunda categoría inclúen Rosiglitazon e Pioglitazon. Estes medicamentos véndense en forma de comprimido.O principal inconveniente destes fármacos é o increíble risco de desenvolver cancro (en particular, tumores malignos da vexiga) se a duración do uso supera os doce meses.
Inhibidores da Alpha Glucosidasa
Os fondos incluídos neste grupo son sempre prescritos exclusivamente como parte da terapia complexa. Un dos representantes máis populares é "Akarobaza". Este medicamento inhibe a absorción de hidratos de carbono no tracto gastrointestinal. Un efecto secundario desagradable é a flatulencia. Tome unha tableta tres veces ao día antes das comidas.
Novas drogas para baixar o azucre no sangue
Os medicamentos dispoñibles na actualidade non atenden plenamente ás necesidades dos pacientes, polo que a investigación está constantemente realizada e están a crearse medicamentos innovadores.
Liraglutida demostra excelentes resultados, que ten un maior efecto sobre o tecido adiposo e que de ningún xeito esgota o páncreas. O medicamento véndese en forma de xeringa (co mesmo principio que a insulina clásica). O medicamento debe administrarse subcutaneamente.
"Januvia": instrucións de uso
O prezo do medicamento está completamente xustificado pola súa calidade. Os compradores din que a droga en cuestión é incriblemente eficaz como complemento a medidas preventivas como unha dieta especializada e certos exercicios físicos, mostrados a pacientes con diabetes tipo 2, como medidas para mellorar o control glicémico.
Ademais, os expertos recomendan tomar este medicamento en combinación con tiazolidinione ou metformina. Este método de tratamento debe aplicarse só se o complexo de monoterapia, dieta e deportes non axuda a manter o nivel de glicosa no sangue a un nivel adecuado.
Os médicos asistentes recomendan encarecidamente que os pacientes lean atentamente o que din as instrucións de uso sobre a preparación de Januvia antes de comezar o tratamento. O prezo medio dun medicamento é de dous mil douscentos oitenta rublos. O custo depende a miúdo directamente de que rede de farmacias decida empregar.
"Baeta": instrucións de uso
O prezo da droga vai dende catro e medio ata oito mil rublos.
O medicamento en cuestión está prescrito para pacientes que padecen diabetes tipo 2. A droga é efectiva tanto como principal compoñente da monoterapia como parte da terapia combinada. Úsase xunto cunha dieta especial e exercicios físicos seleccionados correctamente.
Como usar a droga? Debe administrarse subcutaneamente no abdome, antebrazo ou coxa. A dose de traballo é de cinco microgramos. Debe administrarse dúas veces ao día, polo menos, unha hora antes da comida. Dentro dun mes, recoméndase duplicar a dose.
É importante que o paciente estudie toda a información dispoñible sobre a preparación de Bayeta antes de comezar a terapia: instrucións de uso, prezo do medicamento, substitutos e contraindicacións. Isto axudará a evitar os efectos desagradables da terapia.

A preparación "Galvus" chama as instrucións para usar un axente hipoglucémico eficaz. Úsase activamente na diabetes mellitus do segundo tipo.
Recoméndase que o medicamento se use en combinación coa dieta prescrita e exercicios físicos especiais, ou en combinación con medicamentos como Metformin, se a primeira opción de tratamento fíxose insuficiente.
Existen certas contraindicacións para o uso do medicamento en cuestión. Entre eles: idade infantil (ata dezaoito anos), intolerancia á galactosa (en particular, intolerancia herdada), hipersensibilidade individual a un dos compoñentes do fármaco, falta de lactasa, así como malabsorción á glicosa-galactosa, deteriorado da función hepática normal.
Como debo tomar o medicamento? O medicamento tómase por vía oral, independentemente da comida. Se o paciente toma insulina e metformina, o medicamento prescríbese a unha dose de cen microgramos ao día.Non obstante, a dosificación exacta debe ser determinada só polo médico asistente, que ten información suficiente sobre o estado de saúde do paciente e é capaz de avaliar adecuadamente todos os datos dispoñibles sobre o medicamento Galvus (instrucións de uso, uso particular, etc.).
O principal ingrediente activo do medicamento é o clorhidrato de metamorfina. Considérase un poderoso medicamento para reducir a glicosa pertencente á clase de biguanidas. Os especialistas chaman a Siofor o medicamento máis seguro deste grupo de medicamentos, o que é apropiado para usar non só para o tratamento, senón tamén para a prevención. O medicamento pode ser tanto o principal compoñente da monoterapia como parte da terapia complexa, que inclúe outras substancias que reducen a glicosa.

Canto rápido reduce Siofor no azucre no sangue? Todo depende da precisión do paciente coas recomendacións dun especialista. Antes de comezar a terapia, é necesario examinar coidadosamente o funcionamento dos riles e do sistema excretor no seu conxunto. Estes estudos deben realizarse cada seis meses durante o tratamento e durante outro ano despois da súa realización. Non pode tomar iodo simultaneamente cun medicamento que reduce a glicosa. Así como beber o medicamento dous días antes do exame de raios X e durante varias horas despois. Ao comezo do tratamento, débese absterse de actividades que requiran unha boa reacción e concentración.
Está prohibido beber alcol durante a terapia.
O principal ingrediente activo da medicación en cuestión é o clorhidrato de metformina. A "Metformina" prescríbese para diabete de segundo grao a aqueles pacientes que non padecen cetoacidosis (en particular, afecta ás persoas propensas á obesidade) e a falta do efecto da terapia dietética. Ás veces úsase xunto coa insulina (eficaz para a obesidade grave).
Hai algunhas contraindicacións para o uso do medicamento en cuestión. Entre eles: alteración da función renal, deshidratación, cetoacidosis diabética, coma, febre, precoma diabético, alcoholismo, enfermidades infecciosas, hipoxia, cirurxía, feridas graves, intoxicación por alcohol, función hepática deteriorada, lactación materna, infarto de miocardio, estudos de radiografías, o período de xestación, un estudo de radioisótopo, acidosis láctica, unha dieta baixa en calorías, intolerancia individual aos compoñentes da droga.
O control da glicemia debe realizarse só baixo a supervisión constante dun especialista competente e coa axuda de medicamentos de calidade. Por iso, é importante prestar a debida atención á selección dun medicamento adecuado. Un estudo minucioso da información anterior axudaralle neste asunto tan difícil. Examine coidadosamente todas as características do medicamento seleccionado antes de comezar o tratamento.
Elixe só produtos de calidade para ti e para os teus seres queridos. Estar saudable!
Fármacos para reducir o azucre no sangue na diabetes tipo 2
A farmacoloxía moderna ofrece unha selección bastante ampla de varios medicamentos que axudan a aliviar e mellorar o estado xeral do paciente. O tratamento debe basearse nun enfoque individual, tendo en conta a gravidade da enfermidade e o grupo de idade.
A diabetes mellitus tipo 2 é unha enfermidade endocrina na que as células do corpo rexeitan a insulina producida polo páncreas.
Como resultado deste proceso, as células perden a sensibilidade á hormona e a glicosa non pode penetrar nos tecidos, acumulándose no corpo. Á súa vez, hai un aumento dos niveis de insulina, xa que o páncreas comeza a producir unha cantidade desta hormona nun volume aumentado.
Durante o desenvolvemento da enfermidade, prodúcese unha violación de todos os procesos metabólicos no corpo, moitos órganos e sistemas internos sofren.
O tratamento moderno e complexo da patoloxía baséase nos seguintes principios:
- Cumprimento da dieta. A selección correcta de menús e alimentos empregados non só axudará a reducir os niveis de glicosa, senón que tamén axudará a normalizar o peso. Como vostede sabe, unha das razóns para o desenvolvemento da diabetes tipo 2 é a obesidade.
- A terapia física tamén ten un efecto positivo na normalización do azucre no sangue. Ás veces é suficiente para levar un estilo de vida activo, dar paseos diarios ao aire fresco coa nutrición adecuada, para que o paciente se sinta moito mellor.
- Fisioterapia. Os medicamentos prescritos polo seu médico axudarán a que o azucre volva á normalidade.
A día de hoxe, o tratamento da diabetes mellitus tipo 2 é o uso dun dos seguintes grupos de dispositivos médicos:
- Drogas que son derivados da sulfonilurea. O efecto farmacolóxico é estimular a secreción de insulina endóxena. A principal vantaxe deste grupo de medicamentos é a fácil tolerancia do fármaco pola maioría dos pacientes.
- Produtos médicos do grupo biguanide. O seu efecto está dirixido a reducir a necesidade de secreción de insulina.
- Os medicamentos derivados do tiazolidinol axudan a baixar o azucre no sangue e teñen un efecto beneficioso na normalización do perfil lipídico.
- Incretinas.
Se os medicamentos anteriores que diminúen o azucre no sangue non producen un efecto positivo, pódese usar insulinoterapia.
A base de todos os fármacos do grupo biguanuro é unha sustancia tan activa como a metformina. A diabetes mellitus tipo 2 móstrase a miúdo xunto coa resistencia á insulina, a incapacidade das células de percibir normalmente a hormona producida polo páncreas.
Os principais efectos farmacolóxicos dos fármacos do grupo biguanida son:
- reduce o azucre no sangueꓼ
- regulación da produción de insulina polo páncreas, o que reduce a súa cantidade excesiva no corpo
- non contribúe ao desenvolvemento da hipoglucemia.
Ademais, as drogas xunto cunha terapia dietética adecuada poden normalizar o peso e facer fronte á obesidade, o que é especialmente importante para os pacientes con este diagnóstico.
A metformina úsase no tratamento da diabetes mellitus a falta de insulina. Retarda a absorción de glicosa no intestino delgado e neutraliza a súa produción polas células do fígado.
O número de doses do medicamento depende da súa dosificación. Ata a data, tales comprimidos están dispoñibles con 400, 500, 850 ou 100 mg do ingrediente activo nunha pílula.
Que drogas deste grupo están dispoñibles no mercado? En primeiro lugar, estes medicamentos inclúen os seguintes axentes orais:
A composición destes fármacos ten a principal substancia activa: a metformina, que se pode presentar en diferentes dosificaciones e, en consecuencia, ten un efecto diferente.
Tales medicamentos dispensanse nas farmacias da cidade só con receita médica.
As principais contraindicacións e o efecto negativo dos axentes - biguanidas
O uso de fármacos do grupo biguanida debe ocorrer baixo unha estreita supervisión do médico asistente, xa que teñen un gran número de contraindicacións e poden provocar o desenvolvemento de varios efectos secundarios.
Entre as manifestacións negativas de distintos sistemas e órganos inclúense as seguintes:
- problemas gastrointestinais: diarrea, inchazo ou dor abdominal
- náuseas e vómitosꓼ
- o desenvolvemento da acidosis láctica,
- anemia megaloblástica,
- o desenvolvemento de reaccións alérxicas que se manifestan sobre un ou varios dos compoñentes que compoñen o fármaco,
- acidosis láctica
Está estrictamente prohibido tomar medicamentos deste grupo xunto con bebidas alcohólicas mesmo en cantidades mínimas.
Ademais, as contraindicacións para tomar tales medicamentos inclúen:
- problemas co funcionamento normal dos riles e fígado,
- cetoacidosis
- bronquite
- varias enfermidades do sistema cardiovascular, insuficiencia cardíaca,
- procesos patolóxicos ocorridos nos pulmóns, aparición de dificultades coa respiración,
- manifestación de enfermidades infecciosas,
- cirurxía recente e feridas,
Débese prestar especial atención ao tomar intolerancia ou hipersensibilidade a un ou varios compoñentes da droga.
Curso terapéutico dos medicamentos baseados na sulfonilurea
Para normalizar o azucre no sangue na diabetes tipo 2, pódense usar fármacos con sulfonilurea. O seu efecto no corpo do paciente é a manifestación dos seguintes efectos:
- prodúcese un aumento da produción de hormonas, xa que as células beta pancreáticas están activadas клеток
- axuda a mellorar a calidade da insulina que toman as células do corpoꓼ
- son pastillas para baixar o azucre no sangue.
Este grupo de fármacos pode incluír un dos compoñentes activos: glibenclamida (fármacos de primeira xeración) ou glimepirida (fármacos de segunda xeración).
Os primeiros comprimidos baseados en sulfonilurea permitiron baixar ben o azucre no sangue, pero para conseguir este efecto, foi necesaria unha dose significativa do medicamento.
Hoxe en día, a diabetes tipo 2 usa dispositivos médicos máis modernos que requiren unha dose menor para ter un efecto positivo. Así, pódense evitar efectos secundarios sobre o corpo do paciente.
Que axentes de redución de azucre hai neste grupo? O mercado farmacolóxico ofrece os seguintes medicamentos baseados en sulfonilurea:
Todos eles son análogos e poden diferir pola cantidade de sustancia activa na súa composición, a empresa de fabricación e a política de prezos. A selección dun medicamento específico realízase exclusivamente o médico asistente. Ademais, a pesar da semellanza das drogas, a substitución do medicamento tamén debería realizarse tras o permiso do médico.
O efecto da exposición a sulfonilurea dura, como regra, ata doce horas. É por iso que, a maioría das veces, a droga prescríbese dúas veces ao día - pola mañá e pola noite. Se hai unha diminución máis lenta do azucre no sangue, nalgúns casos utilízase unha inxestión de tres veces do medicamento con doses máis baixas.
O uso de drogas deste grupo é posible nos seguintes casos - en presenza de obesidade, se a nutrición dietética non contribúe á normalización da glicosa no sangue, para pacientes que foron diagnosticados hai menos de quince anos.
Cales son as contraindicacións para tomar fármacos con sulfonilurea?
A pesar do efecto efectivo das drogas deste grupo, a súa sobredosis crónica pode levar á manifestación de varios efectos secundarios e efectos negativos sobre o corpo, que poden manifestarse nos seguintes:
- Pode causar que a glicosa no sangue sexa demasiado baixa. É por iso que está estrictamente prohibido usar o medicamento en doses superiores ás recomendacións do médico que asiste.
- Contribúe a un aumento do apetito, que pode manifestarse negativamente como un aumento do peso do paciente. Neste caso, é importante seguir rigorosamente o menú da dieta e non comer en exceso.
- A manifestación de efectos secundarios pode incrementarse como consecuencia da co-administración de fármacos con bebidas alcohólicas, medicamentos antimicrobianos ou en presenza de esforzos físicos significativos.
- Poden desenvolverse enfermidades de ril e fígado.
- A aparición de reaccións alérxicas a un ou varios compoñentes de fármacos deste grupo. Por regra xeral, prodúcense en forma de picazón da pel, unha erupción por todo o corpo ou hinchazón dos tecidos.
- Pode aparecer problemas dixestivos, náuseas, diarrea ou estreñimiento.
Ademais, hai varias prohibicións cando o consumo de drogas é inaceptable:
- se ten problemas coa función normal do ril ou do fígadoꓼ
- se hai un esgotamento do corpo, que vai acompañado dunha forte perda de pesoꓼ
- sobre o desenvolvemento de enfermidades infecciosas ou outras patoloxías coa pelꓼ
- se existe unha intolerancia individual á principal substancia activa.
Ademais, está prohibido usar drogas durante o embarazo e durante a lactación.
Fármacos con incretina
A terapia farmacéutica pódese levar a cabo tomando drogas do grupo incretina. Cómpre sinalar que as incretinas son hormonas que se producen no tracto gastrointestinal despois da inxestión de alimentos. A súa función principal é un efecto estimulante sobre a secreción de insulina. Neste caso, as incretinas comezan a funcionar só en presenza dun aumento do nivel de glicosa no sangue, coa normalización deste indicador, o proceso de estimulación da produción de hormonas detense. Grazas a esta característica, o uso de incretinas non leva á hipoglucemia.
Ademais, tales medicamentos bloquean a absorción de hidratos de carbono nos intestinos e, polo tanto, reducen o nivel de glicosa no sangue.
O principal compoñente activo do medicamento é a sustancia Sitagliptin. A día de hoxe, os medicamentos que só teñen Sitagliptin na súa composición non están dispoñibles. Ao mesmo tempo, hai un gran número de medicamentos combinados, cuxos principais compoñentes activos son sitagliptina e metformina. As tabletas máis populares deste grupo son:
Os medicamentos combinados úsanse a miúdo en caso de terapia ineficaz cun único remedio.
O nomeamento de tales medicamentos debe ser manexado polo médico que teña en conta, tendo en conta a imaxe clínica xeral do paciente. Non se usan medicamentos para o tratamento da diabetes mellitus tipo 1, nenos ou pacientes anciáns. Ademais, debes considerar con atención o nomeamento de fondos para persoas que teñen enfermidades dos riles ou órganos do sistema cardiovascular.
O médico debe ter información completa sobre o estilo de vida do paciente, as enfermidades concomitantes e os medicamentos tomados. Só neste caso, será posible escoller o tratamento máis correcto e eficaz, para mellorar o estado xeral.
A información sobre medicamentos para o azucre inclúese no vídeo neste artigo.
Unha revisión das pílulas para reducir o azucre no sangue na diabetes tipo 2
As tabletas para reducir o azucre no sangue na diabetes tipo 2 teñen efectos diferentes sobre o corpo. Algúns deles provocan que o páncreas secreta insulina, o segundo aumenta a sensibilidade á insulina e o terceiro diminúe a absorción de carbohidratos no intestino. Os pacientes con diabetes poden escoller medicamentos que reducen o azucre no sangue en diabetes do segundo tipo por recomendación dun endocrinólogo. El recomendará medicamentos máis axeitados que se adapten ás características individuais do corpo e funcionen de forma eficaz. A elección dun medicamento require un enfoque competente e depende da recomendación dun especialista que teña en conta as especificidades do medicamento prescrito e a condición do paciente. As pílulas comezan a tomarse cando a dieta, os exercicios ximnasia e un estilo de vida adecuado non axudan a baixar os niveis de azucre no sangue na diabetes tipo 2. Ao tomar pastillas para reducir o azucre, debes controlar a glicosa para evitar o desenvolvemento da glicemia.
O seu médico pode suxerir biguanuros, sulfonilureas e incretinomiméticos dispoñibles en forma de comprimido e poden reducir a glicosa no sangue.
Os biguanidas están representados por un derivado da dimetilbiguanida - metformina. Axuda a reducir a resistencia á insulina en persoas con diabetes tipo 2. Un aumento da sensibilidade á insulina por parte do medicamento non conduce a un aumento da súa produción polo páncreas.
Esta sustancia activa contén comprimidos co nome comercial:
Unha vez no corpo, a sustancia activa mellora o transporte de glicosa a través da membrana celular cara ao endotelio, músculo liso vascular e músculo cardíaco. En pacientes tratados con esta sustancia activa, a perda de peso prodúcese debido a unha diminución dos lípidos séricos. As drogas con esta sustancia activa prescríbense de xeito limitado, porque teñen un efecto secundario pronunciado no corpo e poden causar dispepsia gástrica.
Se a diarrea non se produce dentro dunha semana, a dose mínima inicial diaria de metformina aumenta tres veces. A dose diaria máxima de sustancia activa é de 3000 mg. Tome pílulas que reducen o azucre, xunto coa comida, bebendo moita auga. As doses verifícanse co seu médico.
A diarrea non é o único efecto secundario da metformina. Despois de tomalo en altas doses, algúns pacientes teñen un sabor metálico na boca. O apetito pode diminuír significativamente e ás veces hai unha sensación de malestar no abdome xunto co desenvolvemento de aversión ao alimento. A aparición de acidosis no lactato é outro efecto secundario da sustancia activa. Reducir a dose, tomar ácido fólico e vitaminas B axudará a minimizar a manifestación de efectos non desexados.
A metformina manifesta as súas calidades positivas en combinación con sulfonilurea ou insulina. En combinación con estas substancias, mellora o metabolismo dos carbohidratos e isto axuda a previr complicacións da diabetes tipo 2.
A sulfonilurea refírese a unha sustancia farmacéutica que reduce o azucre que se produce a partir da sulfamida. Úsase para a diabetes tipo 2. As tabletas de sulfonilurea estimulan as illas pancreáticas, que son responsables da produción de insulina.
Os medicamentos que reducen o azucre pola produción de insulina inhiben a actividade do encima que descompón a insulina e debilita a súa conexión coas proteínas. Reducen a unión da insulina aos anticorpos e melloran a utilización da glicosa nos tecidos musculares e no fígado. Despois de tomar a droga, mellora a sensibilidade dos receptores musculares e do tecido adiposo á insulina. Os medicamentos que conteñen esta sustancia activa en gran cantidade presentan varios fabricantes. Pode ser:
- Antibet
- Amaril
- Betanase
- Gilemal
- Glibenclamida Teva,
- Tolinase
- Euglucon,
- Diabeton MV,
- Diabreside
- Glibénez
- Minidab
- Movoglek.
O endocrinólogo recomenda os medicamentos que conteñen sulfonilurea nos seguintes casos:
- ten peso corporal normal ou aumentado,
- non se pode reducir o azucre no sangue durante a dieta,
- A diabetes tipo 2 diagnostícase durante non máis de 15 anos.
Os preparativos con sulfonilurea poden contribuír ao desenvolvemento dun estado hipoglucémico debido a unha sobredose crónica do medicamento. O uso prolongado da sustancia activa pode provocar unha violación da composición do sangue, a aparición de zumbido e dor de cabeza. Durante o tratamento, pode aparecer unha erupción no corpo, hepatite colestática e danos nos riles. Non se prescribe un medicamento con sulfonilurea:
- nais embarazadas e lactantes
- en enfermidades agudas de fígado e ril,
- durante un período de rápida perda de peso,
- con infeccións agudas e lesións da pel,
- intolerancia á sulfonilurea.
A diabetes tipo 2 pódese tratar con incretinas. As chamadas hormonas do tracto gastrointestinal, que son producidas por un corpo saudable en resposta á inxestión de alimentos. Necesítanse para estimular a secreción de insulina.
As incretinas comezan a funcionar só cando o nivel de azucre no sangue supera os 5-5,5 mmol / l, se o azucre no sangue normalízase, as incretinas deixan de estimular a produción de insulina. Esta característica da acción das incretinas detén o desenvolvemento de síntomas de hipoglucemia.
O corpo produce 2 hormonas incretinas. Chámanse polipéptido insulinotrópico dependente da glicosa, ou HIP, e péptido-1 como glucagón, ou GLP-1. Este último ten moito máis efectos que a GUI. E isto débese a que afecta a diversos órganos e tecidos debido a que os receptores que o producen están situados en distintas partes do corpo humano. Os receptores que producen HIP sitúanse na superficie das células beta pancreáticas.
Os incretinomiméticos axudan a manter os niveis de azucre no sangue normal ao diminuír o apetito porque o GLP-1 afecta ao hipotálamo. Esta propiedade axuda a controlar o aumento de peso.
O GLP-1 promove o crecemento e a rexeneración das células do páncreas e a súa preservación da destrución. Isto evita o esgotamento completo do páncreas.
As substancias naturais que conteñen hormonas non poden ser usadas polos fabricantes, porque as hormonas son destruídas rapidamente no corpo. O GLP-1 destrúese en 2 minutos e a GUI en 6 minutos e, durante este tempo, conseguen activar só a síntese de insulina.
A compañía farmacéutica Merck & Co., Inc. con sede en Estados Unidos, produciu o ingrediente activo sintético Sitagliptin, un inhibidor selectivo da encima dipeptidil peptidase 4. Inhibe selectivamente a actividade das encimas degradantes da incretina e aumenta a concentración destas hormonas no intestino, permitíndolles traballar durante un período de tempo máis longo.
Nos comprimidos, esta sustancia non está dispoñible na súa forma pura, pero hai formas de dosificación combinadas que conteñen metformina e sitagliptina na súa composición. Estes inclúen:
- Avandamet,
- Amaril M,
- Bagomet,
- Galvus Met,
- Glimecomb,
- Glicformina
- Metglib
- Metformin Richter,
- Yanumet.
As pílulas emitidas por compañías farmacéuticas estranxeiras son moi caras. Os análogos domésticos son varias veces máis baratos e poden ser utilizados por pacientes con diabetes tipo 2.
En primeiro lugar, o médico prescribe biguanidas ou sulfonilureas, escollendo un dos medicamentos.
Despois de reducir a súa eficacia, o efecto das substancias activas é reforzado engadindo un segundo fármaco do mesmo ou outro grupo veciño. Pode haber unha parella:
- biguanuros e sulfonilureas,
- dúas sulfonilureas,
- sulfonilureas e incretinomiméticas.
Isto axuda a algúns pacientes cun segundo tipo de diabetes a manter o azucre no sangue durante un tempo mentres toman pílulas para baixalo. Cando o corpo deixa de responder ás pastillas, pasan a inxeccións.
Os bloqueantes de carbohidratos Glucobai, Acarbose, Lipobay e Polyphepan teñen un efecto despreciable, pero todos teñen efectos secundarios desagradables. Os azucres non digeridos provocan un aumento da formación de gas, o que leva a inchazo e rumor no intestino. Estas propiedades non permiten que o médico recomenda aos seus pacientes como preparados graves para baixar o azucre no sangue.
Libro de cociña dietética, Editorial Universal Scientific UNIZDAT - M., 2015. - 366 c.
Cousin, M.I. Pancreatite crónica / M.I. Kuzin, M.V. Danilov, D.F. Blagovidov. - M .: Medicina, 2016 .-- 368 páx.
Diabetes tipo 2. Da teoría á práctica. - M.: Axencia de Novidades Médicas, 2016. - 576 c.

Déixeme presentarme. Chámome Elena. Levo máis de 10 anos traballando como endocrinólogo.Creo que actualmente son un profesional no meu campo e quero axudar a todos os visitantes do sitio a resolver tarefas complexas e non así. Recóllense e procesan coidadosamente todos os materiais do sitio para transmitir o máximo posible toda a información necesaria. Antes de aplicar o descrito no sitio web, é sempre necesaria unha consulta obrigatoria con especialistas.
Características do curso da diabetes tipo 2 na terceira idade
O curso de diabetes mellitus tipo 2 en persoas de idade avanzada é diferente do que en pacientes novos. A enfermidade ten as seguintes características:
- ocorre sen signos externos característicos da diabetes mellitus: non hai síntomas de micción frecuente, sede e boca seca,
- hai síntomas xerais e non específicos da enfermidade - deficiencia de memoria, debilidade xeral,
- Os cambios estruturais nas paredes dos vasos sanguíneos detéctanse xa no momento do diagnóstico,
- un mal funcionamento patolóxico de varios sistemas de órganos,
- en moitos pacientes anciáns, a análise de laboratorio non amosa glicosa en sangue en xaxún elevada.
A eficacia do tratamento das persoas maiores depende de moitos factores:
- estado xeral do paciente
- a presenza ou ausencia de patoloxías cardiovasculares profundas,
- comprensión dos pacientes e capacidade para realizar as actividades diarias necesarias: controlar azucre no sangue, tomar pastillas, facer dieta,
- o perigo de hipoglucemia: unha forte diminución do azucre no sangue por baixo do rango normal,
- o grao de deterioro cognitivo no paciente - perda de memoria, preservación da razón, sobriedade da mente.
A soidade, a baixa pensión, o esquecemento, as dificultades para aprender as medidas necesarias para a diabetes no autocontrol da enfermidade xeran certas dificultades no tratamento de pacientes anciáns.
Medicamentos contra a diabetes tipo 2 para baixar o azucre
As drogas que baixan o azucre divídense en varios grupos segundo o mecanismo de acción. A lista de clases de medicamentos para a diabetes é a seguinte:
- biguanidas (metformina),
- preparados de sulfonilurea
- glinidas (meglitinidas),
- tiazolidinediones (glitazonas),
- inhibidores da α-glucosidasa,
- agonistas do receptor péptido tipo glucagón -1 (aGPP-1),
- inhibidores do dipeptidil peptidase-4 (IDPP-4, gliptinas),
- inhibidores do cotransportador de glicosa de sodio tipo 2 (INGLT-2, gliflosinas),
- insulinas.
Para os comprimidos para o tratamento da diabetes en anciáns de tipo 2, aplícanse requisitos especiais:
- Debe minimizarse o risco de hipoglucemia - unha caída repentina aguda de azucre por baixo do normal
- falta de toxicidade para o fígado, os riles, o corazón,
- a droga non debe interactuar con outras drogas,
- tomar pastillas debe ser conveniente.
Para o tratamento da diabetes tipo 2 en pacientes anciáns, os fármacos máis seguros son os inhibidores da dipeptidil peptidase-4. Co seu uso, minimízase o risco de hipoglucemia.
A metformina prescríbese a persoas de moza idade e idade, se o paciente non ten contraindicacións para o seu ingreso.
Con precaución, os pacientes en idade deben tomar preparados de sulfonilurea, xa que o risco de hipoglucemia aumenta co envellecemento. Despois de 61 anos, non se recomenda tomar gibenclamida: comprimidos pertencentes a este grupo de fármacos.
Dáse precaución aos inhibidores do transportador de glicosa de sodio tipo 2. Non se deben usar con diuréticos.
As Thiazolidinediones como remedio para a diabetes na terceira idade non están prescritas.
Os Biguanidas para o tratamento da diabetes utilizáronse desde hai máis de 50 anos. Os principais representantes deste grupo de fármacos son a metformina e a fenformina. Non obstante, a fenformina cancelouse debido a un maior risco de formación de acidosis láctica ao tomala.A acidosis láctica (coma do leite) é unha complicación perigosa asociada a unha violación do equilibrio ácido-base do corpo cara a un aumento da acidez. A acidosis láctica causada pola metformina é extremadamente rara. Por iso, desde 2005, segundo as recomendacións das asociacións internacionais de diabetes, a metformina é un fármaco de primeira liña para o tratamento da diabetes tipo 2.
Os preparados orixinais de metformina son medicamentos baixo os nomes comerciais Siofor (Berlin-Chemie AG, Alemaña), Glucófago (Nycomed, Austria). As pílulas teñen moitos medicamentos xenéricos.
A metformina é unha pílula eficaz que reduce o azucre no sangue, normalmente prescrita en moitos países. O medicamento úsase para tratar a diabetes mellitus tipo 2 durante moito tempo, polo que se comprende ben o mecanismo da súa acción antihiperglicémica. Establece que a droga causa:
- diminución da absorción de carbohidratos intestinais,
- aumento da conversión de glicosa en lactato no tracto gastrointestinal,
- aumento da unión da insulina aos receptores,
- aumento do transporte de glicosa a través da membrana nos músculos,
- diminución do azucre no sangue, triglicéridos e lipoproteínas de baixa densidade,
- aumento dos niveis de lipoproteínas de alta densidade.
A metformina supera a resistencia, a insensibilidade (resistencia) dos tecidos periféricos á insulina, especialmente o músculo e o fígado. Como resultado do consumo da droga:
- A produción de glicosa é inhibida polo fígado,
- A sensibilidade á insulina e a captación de glicosa muscular aumentan
- os ácidos graxos son oxidados
Unha diminución da resistencia á insulina periférica baixo a influencia da metformina leva a unha mellora do procesamento de glicosa no fígado, músculos e tecido adiposo. Debido a isto, a hiperglucemia non se desenvolve, o que é perigoso para o desenvolvemento de complicacións da enfermidade.
Entre os efectos secundarios da metformina están a diarrea e outros trastornos do estómago: un sabor metálico na boca, náuseas, anorexia, que ao comezo da terapia obsérvanse en case o 20% dos pacientes, pero pasan aos poucos días. Estes trastornos están asociados a unha desaceleración na absorción de glicosa no intestino delgado por metformina. Ao acumularse no tracto dixestivo, os hidratos de carbono provocan fermentación e flatulencias. A adaptación gradual do paciente á metformina está asegurada mediante o nomeamento de doses mínimas do medicamento (500 mg), primeiro antes de durmir e logo xuntos ou despois das comidas, cun vaso de auga. A metformina aumenta o contido de lactato no tecido do intestino delgado e case duplica a súa concentración no sangue, o que aumenta o risco de acidosis láctica.
Os estudos demostraron que para o tratamento da diabetes, a metformina é un fármaco eficaz que reduce o azucre no sangue cun menor risco de desenvolver hipoglucemia en comparación coa sulfonilurea e a insulina. Siofor é un medicamento eficaz que reduce a produción de glicosa polo fígado, o que significa que afecta ao principal mecanismo para aumentar os niveis de glicosa en sangue.
Agora a metformina é o principal medicamento para o tratamento da diabetes tipo 2. Non se pode chamar a última medicina, unha ferramenta de última xeración, pero o interese polo medicamento non se reduce. Moita investigación faise coa medicina. A droga é única, xa que se revelan novas posibilidades do seu uso.
Establece que ademais da antihiperglicémica, a metformina ten outros efectos. O medicamento afecta aos principais mecanismos da progresión da aterosclerose:
- mellora as funcións do endotelio: unha capa de células que forman a superficie interna dos vasos sanguíneos e linfáticos, cavidades cardíacas,
- cura a inflamación crónica,
- reduce a gravidade do estrés oxidativo: o proceso de dano celular debido á oxidación,
- afecta favorablemente ao metabolismo da graxa e ao proceso de disolución de coágulos no sangue.
A metformina non é só un tratamento eficaz para a diabetes tipo 2, senón tamén un medicamento que ten un efecto profiláctico contra as enfermidades cardíacas. A droga é capaz de inhibir o crecemento das células tumorales, así como retardar o proceso de envellecemento. Non obstante, son necesarios máis estudos para confirmar estes efectos.
Inhibidores do dipeptidil peptidase-4 (gliptinas) - novos fármacos para a diabetes
Os inhibidores do dipeptidil peptidase-4 son novos fármacos que reducen o azucre no sangue. Os fármacos desenvolvéronse tendo en conta o coñecemento da fisioloxía das incretinas, hormonas que se producen despois dunha comida e que estimulan a secreción de insulina, que apareceu no século XXI. Segundo o mecanismo de acción deste grupo de drogas cando se toman:
- estimulación dependente da glicosa da secreción de insulina,
- supresión dependente da glicosa da secreción de glucagón - hormona pancreática,
- diminución da produción de glicosa polo fígado.
Unha das principais vantaxes dunha nova clase de comprimidos que baixan o azucre é a falta de risco de hipoglucemia. Na vellez, as condicións hipoglucémicas poden provocar o desenvolvemento de crise hipertensiva, espasmos dos vasos coronarios co desenvolvemento de infarto agudo de miocardio, perda repentina de visión.
Pódense asignar gliptinas:
- para o tratamento de pacientes con diabetes recentemente diagnosticados,
- con mala tolerancia ou contraindicacións para o nomeamento de biguanidas,
- en combinación con outras pastillas para reducir o azucre no sangue.
Os medicamentos teñen poucos efectos secundarios, non provocan un aumento do peso corporal, lento baleiro gástrico. A recepción de glicinas non vai acompañada do desenvolvemento de edema. Estes medicamentos contra a diabetes tipo 2 pódense tomar en todas as fases da enfermidade renal crónica. A metformina, agonistas dos receptores péptidos do glucagón e inhibidores da α-glucosidasa causan trastornos gastrointestinais, mentres que as glicinas son ben toleradas polos pacientes.
Pero o novo tratamento da diabetes ten un defecto grave. A droga é cara.
Con precaución, prescríbense medicamentos contra a diabetes pertencentes ao grupo "inhibidores da dipeptidil peptidase-4":
- en insuficiencia hepática grave (excepto a saxagliptin, linagliptin),
- con insuficiencia cardíaca.
As tabletas para a diabetes tipo 2 da clase de gliptinas están contraindicadas na cetoacidosis, unha complicación da diabetes que se produce en falta de insulina durante o embarazo e a lactación.
Na práctica clínica, empregáronse inhibidores da dipeptidil peptidase-4 desde 2005. A lista de medicamentos pertencentes ao grupo IDPP-4 rexistrado en Rusia preséntase na táboa 1.
Táboa 1
| Nome xenérico internacional de medicamentos | Nome comercial da droga | Formulario de lanzamento | Prezo dos medicamentos |
| sitagliptin | Xanuvia | Comprimidos de 100 mg, 28 pezas | 1565 esfregue. |
| vildagliptin | Galvus | Tabletas de 50 mg, 28 pezas | 85,50 dólares |
| saxagliptin | Onglisa | Tabletas de 5 mg, 30 pezas | 1877 esfregar. |
| linagliptin | Trazenta | Tabletas de 5 mg, 30 pezas | Fregar 1732. |
| alogliptina | Vipidia | Comprimidos de 25 mg, 28 pezas | 1238 RUB |
Entre si, as gliptinas difiren na duración da acción, a interacción con outros fármacos, a posibilidade de usar en certas categorías de pacientes. En termos de baixar os niveis de azucre no sangue, seguridade e tolerancia, estas pílulas de diabetes tipo 2 son idénticas.
Estes medicamentos contra a diabetes son prescritos en combinación con metformina. Vildagliptin e sitagliptin poden prescribirse con preparados de insulina, o que abre novas posibilidades para a terapia combinada en pacientes con longo curso da enfermidade.
Os inhibidores do dipeptidil peptidase-4 desde o momento da súa aparición lograron ocupar un forte lugar entre os fármacos para o tratamento da diabetes tipo 2. Un baixo risco de hipoglucemia, ningún efecto sobre o peso corporal e ningún efecto secundario do tracto gastrointestinal distingue esta clase de medicamentos doutros fármacos para o tratamento da diabetes tipo 2.
Preparados con sulfonilurea
Segundo o mecanismo de acción, os preparados de sulfonilurea pertencen a axentes que activan a secreción de insulina (secretagogos). Ao longo dos anos, as drogas desta clase foron as principais entre todas as pílulas que baixan o azucre no sangue. As pílulas estimulan a produción de insulina no sangue e son un xeito eficaz de controlar os niveis de glicosa no sangue.
Pero o uso de preparados de sulfonilurea está asociado a un aumento moderado do peso corporal e ao risco de hipoglucemia, e a eles se lles desenvolve rapidamente a inmunidade do corpo. Polo tanto, este grupo de drogas está tendencioso cara a unha droga alternativa que reduce o azucre no sangue. Pero se hai contraindicacións para o uso de metformina, as sulfonilureas prescríbense como comprimidos principais.
En pacientes anciáns, debido ao aumento do risco de hipoglucemia, recoméndase que os preparativos con sulfonilurea se inicien a doses á metade que a unha idade máis nova, e que a dose debe aumentarse lentamente.
A lista de medicamentos pertencentes a este grupo é longa. Os medicamentos divídense en dúas xeracións. Os representantes máis típicos dos derivados da sulfonilurea de segunda xeración son glimepirida, glibenkamida, glicacida, glipizida, glicidona. Os medicamentos de primeira xeración non se usan na práctica clínica.
A lista de fármacos do grupo sulfonilurea preséntase na táboa 2.
Táboa 2
| Nome non propietario internacional | Nomes comerciais rexistrados en Rusia (doses fabricadas, mg) | Dose diaria (mg) | Multiplicidade de recepción | Duración da acción (horas) |
| glibenclamida micronizada | Maninilo 1,75 (1,75), Maninilo 3.5 (3.5), Glimidstad (3,5), Glibenclamida (1,75, 3,5) | 1,75 – 14 | Tome 1 - 2 veces ao día | 16 – 24 |
| glibenclamida non micronizada | Maninil 5 (5), Glibenclamida (5), Comprimidos de glibenclamida 0,005 g (5) | 2,5 – 20 | Tome 1 - 2 veces ao día | 16 – 24 |
| gliclazida | Glidiab (80), Glyclazide-Akos (80), Diabefarm (80), Diáutica (80), Diabinax (20, 40, 80) | 80 – 320 | Tome 1 - 2 veces ao día | 16 – 24 |
| gliclazida de liberación modificada | Diabeton MV (30, 60), Glidiab MV (30), Diabefarm MV (30), Gliklada (30, 60, 90), Diabetalong (30, 60), Gliclazide MV (30, 60), Glyclazide MV Pharmstandard (30, 60), Canon Glyclazide (30, 60) | 30 – 120 | Tome unha vez ao día | 24 |
| glimepirida | Amaryl (1, 2, 3, 4), Glemaz (2, 4), Glumedex (2), Meglimide (1, 2, 3, 4, 6), Glimepirida (1, 2, 3, 4, 6), Glimepiride-Teva (1, 2, 3, 4), Diamerid (1,2, 3, 4), Glemauno (1, 2, 3, 4), Canon Glimepiride (1, 2, 3, 4), Glime (1, 3, 4) | 1 – 6 | Tome unha vez ao día | 24 |
| glicidona | Glurenorm (30) | 30 – 180 | Tome 1-3 veces ao día | 8 – 12 |
| glipizida | Movoglechen (5) | 5 – 20 | Tome 1 - 2 veces ao día | 16 – 24 |
| glipizida de liberación controlada | Retard Glibénez (5, 10) | 5 – 20 | Tome unha vez ao día | 24 |
Pode haber certas dificultades, cales son as pastillas para un determinado paciente, que medicamentos da lista son máis eficaces. Entre si, as tabletas difiren:
- actividade de redución de glicosa en sangue,
- duración da acción
- réxime de dosificación
- seguridade.
Realizáronse moitos estudos nos que tamén se probaron a seguridade dos medicamentos eficaces para a diabetes da clase de sulfonilurea. Non obstante, a glibenclamida só foi identificada pola Organización Mundial da Saúde e o Ministerio de Saúde de Rusia como o mellor medicamento recomendado para o uso de diabete de todos os representantes desta clase de medicamentos.
Glibenclamida é unha pílula eficaz para a diabetes que salvou a vida dun gran número de pacientes en todo o mundo. O medicamento ten un mecanismo único de acción e é tamén o único medicamento sulfonilurea, cuxa seguridade foi probada cando se usa en mulleres embarazadas. A eficacia e a seguridade da glibenclamida para o tratamento da diabetes tipo 2 verificáronse por estudos a longo prazo de alta evidencia. Notase un efecto adicional do fármaco na redución de complicacións microvasculares co seu uso a longo prazo. O tratamento con só unha glibenclamida durante moitas décadas considerouse prioritario, ás veces o único tratamento eficaz.
Hai máis de 10 anos creouse unha forma micronizada de glibenclamida, que ten a mellor biodisponibilidade, case ao cento por cento, cuxo efecto comeza moito máis rápido.
Non se recomenda ás persoas maiores que prescriban sulfonilureas de longa acción para o risco de hipoglucemia. En cambio, é mellor tomar gliclazida, glicidona.
Glínidos (meglitínidos)
Os clínicos estimulan a secreción pancreática de insulina. Na práctica clínica, esta clase de comprimidos para a diabetes tipo 2 úsase con menos frecuencia: son menos eficaces que os fármacos sulfonilurea, pero son máis caros. A maioría dos glinidas prescríbense cando o azucre no sangue sube despois de comer (glicemia posprandial). Os medicamentos estimulan principalmente a fase inicial da secreción de insulina. Despois de tomar os comprimidos, absorberanse rapidamente, alcanzando a concentración de plasma máis alta dentro dunha hora.
Na táboa 3 móstranse as características do medicamento, unha lista das vantaxes e desvantaxes do uso de drogas de clase arxila.
Táboa 3
| Diminución da hemoglobina glicada durante a monoterapia | Os beneficios | Desvantaxes | Indicacións | Contraindicacións |
| 0,5 – 1,5 % | Control da hiperglicemia postprandial, inicio rápido da acción pode usarse en individuos con dieta irregular | risco de hipoglucemia, aumento de peso non hai información sobre eficacia e seguridade a longo prazo, tomar múltiple de comidas alto prezo | diabetes mellitus tipo 2: monoterapia en combinación con preparados de metformina | Diabetes tipo 1 coma e condicións precompatosas de varias orixes, embarazo e lactación insuficiencia renal (excepto repaglinida), hipersensibilidade a calquera compoñente da droga |
Inhibidores da gluc-glucosidasa: novos fármacos
O mecanismo de acción dos fármacos da clase de inhibidores da α-glucosidasa baséase nunha desaceleración na liberación de glicosa de hidratos de carbono complexos. Isto reduce a hiperglicemia despois de comer. Ao regular a absorción de glicosa do intestino, os inhibidores da alfa-glucosidasa reducen as súas flutuacións diarias no plasma sanguíneo.
Os medicamentos deste grupo non estimulan a secreción de insulina, polo tanto non levan á hiperinsulinemia e non provocan hipoglucemia. Retardar a absorción de glicosa no sangue baixo a influencia de fármacos da clase inhibidores da α-glucosidasa facilita o funcionamento do páncreas e protexeo do esgotamento excesivo.
Os inhibidores da clase α-glucosidasa inclúen acarbose, miglitol e voglibose. Unha nova droga deste grupo é a voglibose. Segundo os ensaios clínicos, a voglibose é especialmente eficaz no tratamento de pacientes con diabetes tipo 2 cunha glicosa en xaxún moderadamente elevada (7,7 mmol / L) e glicemia postprandial alta (máis de 11,1 mmol / L). A vantaxe do fármaco é que non hai reaccións hipoglucémicas, o que é especialmente importante nos pacientes anciáns.
En Rusia, só se rexistra acarbosa a partir de drogas desta clase. O nome comercial do produto con esta sustancia activa é Glucobay. As tabletas están dispoñibles nunha dose de 50 e 100 mg, deben tomarse tres veces ao día.
Os efectos secundarios máis comúns ao tomar inhibidores da α-glucosidasa son o inchazo, a flatulencia e a diarrea, cuxa gravidade depende da dose de medicamentos e da cantidade de hidratos de carbono. Estes efectos non se poden chamar perigosos, pero son un motivo común para a retirada de drogas desta clase. Os efectos secundarios desenvólvense debido á gran cantidade de hidratos de carbono fermentados no intestino groso. A gravidade dos efectos non desexables pódese reducir ao comezar o tratamento con pequenas doses e aumentar a dose gradualmente.
A principal contraindicación para o uso de fármacos da clase inhibidores da α-glucosidasa é unha enfermidade do tracto gastrointestinal.
Agonistas dos receptores péptidos como glucagón –1: medicamentos para a diabetes tipo 2 de última xeración
Os agonistas do receptor péptido-1 como glúgono (AHs) (GLP-1) son os últimos fármacos para o tratamento da diabetes.
O principal efecto do uso de drogas desta clase é a estimulación da secreción de insulina por células beta do páncreas. Os medicamentos retardan a velocidade de baleirado do estómago. Isto reduce as flutuacións da glicemia postprandial. Drogas desta clase aumentan a sensación de plenitude e reducen a inxestión de alimentos, reducen o risco de desenvolver enfermidades cardiovasculares.
A lista de fármacos da clase agonista do receptor péptido-1 como glucagón móstrase na táboa 4.
Táboa 4
| Nome non propietario internacional E | Nomes comerciais rexistrados en Rusia (doses fabricadas, mg) | Dose diaria (mg) | Multiplicidade de recepción | Duración da acción (horas) |
| exenátido | Bayeta (5, 10 mcg), para inxección sc | 10 - 20 mcg | Unha inxección adminístrase 2 veces ao día | 12 |
| exenátido de longa acción | Baeta Long (2.0) para inxección SC | – | Unha inxección adminístrase unha vez á semana | 168 |
| liraglutido | Victoza (0,6, 1,2, 1,8), para inxección sc | 0,6 – 1,8 | Unha inxección adminístrase 1 vez ao día | 24 |
| lixisenatida | Lycumum (10, 20 mcg), para inxección sc | 10 - 20 mcg | Unha inxección adminístrase 1 vez ao día | 24 |
| dulaglutida | Trulicidade (0,75, 1,5) por inxección sc | – | Unha inxección adminístrase unha vez á semana | 168 |
Os AR GPP-1 listados teñen un efecto farmacolóxico diferente. Algúns son medicamentos clásicos: controlan o nivel de glicosa despois das comidas, mentres que outros - fármacos non pandiais - reducen o azucre no sangue.
Os AR ARPP-1 (exenatida e lixisenatida) de acción curta inhiben a secreción de glucagón e reducen a motilidade e o baleiro gástricos. Isto conduce a unha desaceleración na absorción de glicosa no intestino delgado e indirectamente reduce moderadamente a secreción postinspectiva de insulina.
Os AR non ARPP-1 de acción longa afectan o páncreas, activando a secreción de insulina e inhibindo a produción de glucagón. Isto contribúe a unha moderada diminución da glicemia postprandial e unha diminución significativa da glicosa en xaxún ao suprimir a secreción de glucagón e reducir o apetito.
Os AR non ARPP-1 inclúen exenatida de liberación lenta, liraglutida, albiglutida e semaglutida. Varios mecanismos de acción retrasan a absorción de substancias do tecido subcutáneo. Como resultado, aumenta a duración de acción dos fármacos.
Na táboa 5 figuran as vantaxes e os inconvenientes dos medicamentos GLP-1 de clase A.
Táboa 5
| Diminución da hemoglobina glicada durante a monoterapia | Os beneficios | Desvantaxes | Notas |
| 0,8 – 1,8 % | baixo risco de hipoglucemia, perda de peso baixar a presión arterial redución da mortalidade cardiovascular total e das persoas con enfermidades cardiovasculares confirmadas, Efecto protector potencial sobre células β | molestias gastrointestinais, formación de anticorpos (ao tomar exenatido), risco potencial de pancreatite (non confirmado) forma de inxección de administración alto prezo | Contraindicado en insuficiencia renal e hepática grave, cetoacidosis, embarazo e lactación. |
Esta nova clase de fármacos está sendo prescrita para o tratamento da diabetes tipo 2 como terapia complementaria para metformina, sulfonilureas ou unha combinación destes para mellorar o control glicémico.
A aceptación dos fármacos GLP-1 de clase A non está acompañada de hipoglucemia, pero o 30% - 45% dos pacientes presentan efectos secundarios leves do tracto gastrointestinal - trastornos en forma de náuseas, vómitos ou diarrea, que diminúen co paso do tempo.
Inhibidores cotransportadores de glicosa tipo 2 (glifozinas): os últimos medicamentos contra a diabetes tipo 2
Os inhibidores do cotransportador de sodio tipo 2 (INGLT-2) son os últimos comprimidos que baixan o azucre no sangue.Como medio de última xeración, INGLT-2 actúa sobre un principio completamente diferente do que calquera outro medicamento contra a diabetes tipo 2. O mecanismo de acción de fármacos desta clase redúcese a inhibición da absorción inversa de glicosa nos riles. Isto elimina a glicosa do corpo na orina. O resultado é unha longa diminución da glicosa no sangue dependente da dose á vez que aumenta a secreción de insulina e diminúe a resistencia á insulina.
A lista de medicamentos de clase glifozina rexistrados en Rusia e os seus nomes comerciais é a seguinte:
- dapagliflozin (Forsig),
- empagliflozin (xardíns),
- canagliflozin (Invocana).
Os comprimidos da clase glifosina estimulan a excreción de exceso de azucre na orina. A partir disto, os pacientes perden peso. Nos estudos, os pacientes que tomaban dapagliflozina en combinación con metformina durante 24 semanas perderon máis peso corporal que os que toman metformina só. O peso corporal diminuíu non só debido á auga, senón tamén á graxa. Non obstante, o novo medicamento para a diabetes non pode servir como pílula dietética. A diminución do peso corporal diminúe a medida que o nivel de azucre no sangue alcanza valores próximos ao normal.
Os medicamentos da clase glifosina son prescritos en calquera fase da enfermidade en combinación con calquera outro tipo de tratamento. Son seguros e eficaces.
Non obstante, os pacientes que toman dapagliflozina teñen o risco de desenvolver infeccións xenitais, especialmente infeccións fúngicas. Ademais, os medicamentos desta clase aumentan o nivel de lipoproteínas de baixa densidade, o que é importante considerar, xa que os pacientes con diabetes teñen un maior risco de enfermidades cardiovasculares.
Os posibles riscos ao tomar comprimidos de clase son inhibidores do cotransportador de glicosa de sodio tipo 2:
- hipoglucemia,
- alteración da función renal,
- efecto diurético
- diminución do volume de sangue circulante,
- baixar a presión arterial
- violación do metabolismo mineral.
Os medicamentos prescríbense con precaución na vellez, con infeccións crónicas do tracto xenitourinario, mentres se toman diuréticos.
Os fármacos da clase glifosina teñen un importante inconveniente. Son caros.
Thiazolidinediones (glitazonas) - novos fármacos para a diabetes tipo 2
As Thiazolidinediones son un grupo fundamentalmente novo de drogas. En 1996 foron aprobados para a súa utilización como medicamentos para o tratamento da diabetes tipo 2. O seu mecanismo de acción é un aumento da sensibilidade á insulina, é dicir, a resistencia á insulina, un dos compoñentes clave da causa da diabetes.
Eliminando a reducida sensibilidade das células á insulina, os comprimidos potencian o efecto fisiolóxico da súa propia insulina endóxena e ao mesmo tempo reducen a súa concentración no sangue. Ademais, as glitazonas teñen a capacidade de manter a actividade funcional do páncreas, é dicir, a capacidade de previr a diabetes tipo 2, o que os pon un paso superior a outros comprimidos para tratar a diabetes.
En Rusia rexistráronse dúas drogas do grupo considerado: rosiglitazona e pioglitazona. Os pacientes toman rosiglitazona en todo o mundo durante moitos anos. Máis frecuentemente está prescrito para a diabetes en Rusia. Informouse previamente da inseguridade cardiovascular de Rosiglitazona: aumento do risco de infarto de miocardio e mortalidade cardiovascular. Non obstante, a droga foi rehabilitada despois.
Os estudos demostraron que se a rosiglitazona é tratada cun só fármaco durante moito tempo, a necesidade de engadir o seguinte medicamento non xorde tan rápido como o fai cando se trata con outros medicamentos estudados con glicurida ou metformina.
A terapia con glitazona ten varias vantaxes. Pero os médicos non teñen présa para introducir drogas desta clase nunha práctica xeneralizada.Divídense as opinións da comunidade médica sobre a eficacia e seguridade do uso de tiazolidinato. O punto máis controvertido é a falta de datos sobre a seguridade do uso a longo prazo destes medicamentos.
Cabe destacar numerosos datos sobre os efectos secundarios no tratamento de glitazonas:
- aumento de peso (aproximadamente 3 - 6 kg),
- retención de líquidos co desenvolvemento da síndrome edematosa e insuficiencia cardíaca,
- diminución da densidade mineral ósea.
Estudos adicionais requiren datos de que o uso de tiazolidinediones está asociado a un maior risco de desenvolver neoplasias malignas, en particular tumores de colon, como confirmaron estudos experimentais. A rosiglitazona atopouse nun maior risco.
Antes de prescribir medicamentos da clase tiazolidinedione, é importante avaliar o perigo potencial de desenvolver insuficiencia cardíaca. Os principais factores de risco para o seu desenvolvemento son:
- insuficiencia cardíaca
- infarto de miocardio ou enfermidade coronaria,
- hipertensión arterial
- hipertrofia ventricular esquerda,
- lesións clínicamente significativas das válvulas cardíacas,
- maiores de 70 anos
- a duración da diabetes é superior a 10 anos,
- inchazo ou tratamento con diuréticos bucles,
- o desenvolvemento de edema ou aumento de peso durante o tratamento con glitazonas,
- insulinoterapia
- a presenza de insuficiencia renal crónica (creatinina superior a 200 μmol / l).
Para estudar mecanismos máis precisos e posibles áreas de aplicación de fármacos deste grupo, foron moitos os estudos clínicos e seguen realizándose.
Pero ata o momento, os últimos medicamentos para a diabetes tipo 2 da clase de tiazolidiniones non están prescritos como fármacos principais para o tratamento dos pacientes. É necesario realizar ensaios clínicos adicionais para verificar a seguridade para un uso prolongado.
Insuloterapia de idade avanzada
Cun curso progresivo de diabetes, é posible prescribir insulina ao paciente. A insulina non se pode tomar por vía oral en forma de comprimidos, porque o zume gástrico percibirao do mesmo xeito que a comida e descomponse máis rápido do que fai efecto. Para obter unha dose de insulina, precisa obter unha inxección. O réxime de tratamento dos preparados de insulina na vellez non difire das receitas para pacientes novos.
As insulinas divídense en fármacos de acción curta e longa. A duración da acción da insulina en diferentes persoas é individual. Polo tanto, a selección dun réxime de insulinoterapia realízase baixo a supervisión dos médicos. No hospital, o nivel de glicemia é controlado, a dose de insulina é seleccionada de acordo cos procesos metabólicos no corpo, dieta, actividade física.
Dado que o paciente administra insulina por si só, a terapia con insulina en pacientes anciáns só é posible se se manteñen as funcións cognitivas do paciente ancián, a súa percepción do mundo é adecuada, despois de aprender as regras básicas da insulinoterapia e autocontrol da glicemia.
A lista de preparados de insulina rexistrados en Rusia preséntase na táboa 6.
Táboa 6
| Tipo de insulina | Nome non propietario internacional | Nomes comerciais rexistrados en Rusia |
| Acción de ultrasóns (análogos da insulina humana) | Insulina Lyspro | Humalogo |
| Insulina aspart | NovoRapid | |
| Glulisina insulina | Apidra | |
| Acción curta | Insulina humana xeneticamente deseñada | Actrapid NM, Humulin Regular, Insuman Rapid GT, Biosulina R, Insuran R, Gensulina R, Rinsulina R, Rosinsulina R, Humodar R 100 Ríos, Vozulim-R, Monoinsulina CR |
| Duración media | Enxeñaría xenética humana Isophane insulina | Protafan HM, Humulin NPH, Insuman Bazal GT, Biosulina N, Insran NPH, Gensulina N, Rinsulina NPH, Rosinsulina S, Humodar B 100 Ríos, Vozulim-N, Protamina-insulina de emerxencia |
| De longa duración (análogos da insulina humana) | Insulina glargina | Lantus, Tujeo |
| Insulina detemir | Levemire | |
| Acción superlonga (análogos da insulina humana) | Insulina degludec | Tresiba |
| Mesturas listas de insulina de acción curta e NPH-insulina | Enxeñaría xenética bifásica de insulina | Humulin M3, Insuman Comb 25 GT, Biosulin 30/70, Gensulin M30, Rosinsulin M mix 30/70, Humodar K25 100 Ríos, Vozulim-30/70 |
| Mesturas listas de análogos de insulina de acción ultracurta e análogos de insulina de protamina de acción curta | Bipásico de insulina Lyspro | Humalog Mix 25, Humalog Mix 50 |
| Insulina aspart bifásica | NovoMix 30 | |
| Combinacións listas de análogos de insulina de acción ultracurta e análogos de insulina de acción ultra-curta | 70/30 insulina degludec + insulina aspart | Ryzodeg |
Que drogas para a diabetes son mellores: vellas ou novas
Os expertos internacionais sobre o uso racional de drogas non recomendan precipitarse coa inclusión de medicamentos fundamentalmente novos nas listas para o tratamento. A excepción son aqueles casos en que un novo medicamento "revolucionou" o tratamento dunha enfermidade. A seguridade completa dun medicamento determínase só 10 anos despois do seu uso xeneralizado na práctica médica real.
A Organización Mundial da Saúde só recoñece que os mellores comprimidos para diabetes tipo 2 son metformina e glibenclamida. Porque son eles os que teñen a mellor evidencia de que as pílulas son eficaces e seguras. Os medicamentos nomeados están mellor correlacionados en termos de "eficacia - seguridade - custo do tratamento".
As principais conclusións e as ideas máis completas sobre as posibilidades de controlar o curso da diabetes mellitus tipo 2 obtivéronse co uso de comprimidos de metformina e glibenclamida. Un estudo a gran escala, que durou 5 anos, evaluando a eficacia e seguridade da metformina, glibenclamida e rosiglitazona no tratamento de pacientes con diabetes tipo 2, demostrou tamén convincentemente que os medicamentos "vellos" son máis eficaces. Son mellores en seguridade en comparación coa "nova" rosiglitazona.
De especial importancia á elección do tipo de medicamento para a diabetes 2 é a importancia de lograr un bo control glicémico como o xeito máis probado de previr e retardar a progresión de complicacións micro e macrovasculares.
Non obstante, o argumento máis importante é salientado: para as drogas antigas para a diabetes, as reaccións adversas son ben comprendidas e case todas as esperadas e previsibles. Os posibles efectos tóxicos das "novas" pílulas poden ser imprevistos e repentinos. Por iso, son moi importantes os programas de investigación e vixilancia a longo prazo, especialmente para as drogas con moitos órganos obxectivo potenciais.
Por exemplo, a rosiglitazona, representante do grupo de tiazolidinediones, que tiña moitos obxectivos potenciais de exposición, estivo en uso práctico durante aproximadamente 8 anos, cando por primeira vez no marco de estudos clínicos a longo prazo, se revelou un novo efecto secundario: a osteoporose. Posteriormente, comprobouse que este efecto, característico da pioglitazona, adoita desenvolverse en mulleres, está asociado a un aumento da frecuencia das fracturas. Estudos posteriores demostraron un maior risco de infarto de miocardio durante o tratamento con rosiglitazona e un risco de desenvolver cancro de vexiga con pioglitazona.
Algúns efectos secundarios das drogas para a diabetes poden ser especialmente "destrutivos" nos pacientes máis típicos con esta enfermidade. Incluso consecuencias como a hipoglucemia, aumento de peso, sen esquecer a ameaza de desenvolver edema, osteoporose, insuficiencia cardíaca crónica, son moi desfavorables para pacientes con diabetes tipo 2, extremadamente propensos a patoloxía concomitante.
Entendendo estes argumentos, é mellor comezar o tratamento cos medicamentos máis estudados. Non só teñen un bo perfil de seguridade, senón tamén a maior eficacia hipoglucemica. As drogas "novas" non tiveron tempo para demostrar a súa seguridade cun uso prolongado. Ademais, non mostraron un mellor efecto hipoglucémico en comparación cos tradicionais "vellos". Estas conclusións están feitas despois de numerosos estudos.
Que droga preferir? Cal é a mellor cura para a diabetes tipo 2. A Asociación Europea para o Estudo da Diabetes recomenda escoller un medicamento que teña a base de probas (investigación) suficiente que confirme os beneficios e a seguridade de calquera clase de medicamentos para o tratamento da diabetes.
A última xeración de medicamentos parece ser a máis eficaz. Pero a perspectiva do seu uso determinarase só despois da confirmación por unha práctica ampla e longa. En Europa e Estados Unidos, a gran maioría dos pacientes seguen a ser tratados con medicamentos "vellos" probados e ben estudados.
O medio máis eficaz na fase inicial de tratamento da diabetes mellitus tipo 2 segue sendo a metformina, tendo en conta todos os seus efectos positivos, e os derivados de sulfonilureas - unha clase prioritaria de fármacos para a diabetes para un tratamento máis intensivo e a transición á terapia combinada.
Os "antigos" clásicos, medicamentos tradicionais - metformina e derivados das sulfonilureas seguen sendo o estándar internacional no tratamento da diabetes tipo 2. O motivo da elección do seu favor foron os seguintes argumentos:
- seguridade do tratamento dos pacientes
- obter mellores resultados a longo prazo,
- impacto na calidade e esperanza de vida,
- viabilidade económica.
E estes medicamentos serán esenciais no tratamento da diabetes ata que se dispoña de información adicional sobre novos fármacos, ata que grandes estudos demostren a súa maior eficacia en comparación cos medicamentos tradicionais.
Os resultados de ensaios clínicos a longo prazo e a ampla experiencia adquirida na práctica rutineira son os argumentos máis fiables e máis xustificados para escoller a terapia farmacéutica para o tratamento da diabetes mellitus.