Varices e diabetes: síntomas e tratamento
O movemento do sangue polas venas das pernas prodúcese contra a gravidade - de abaixo cara arriba. É necesario un gran poder para que o sangue supere a gravidade. A diferenza das arterias, as venas non poden contraerse por si só, empuxando o sangue na dirección correcta. O sistema circulatorio está deseñado para que o sangue das venas safenas (superficiais) a través das válvulas das veas de conexión entre as veas profundas. Pero as venas profundas non poden elevar o sangue ao corazón. Para este proceso, as venas requiren forza muscular, comprimilas e desprazar sangue ata o corazón. Con baixa actividade muscular nas venas profundas, o sangue se estanca. O fluxo sanguíneo perturba. A vea sabenosa incha, torce, formando nodos varicosos. Os principais factores no desenvolvemento de varices son os músculos moi flácidos ou moi axustados.
As mulleres son máis susceptibles a esta enfermidade que os homes. Unha pequena masa de músculos provoca deformación das veas.
Con diabetes, as pernas poden incharse. Hai sensacións dolorosas nos becerros. Hai unha sensación de pesadez nas extremidades inferiores, incluso os cólicos ocorren pola noite, especialmente durante o sono. As veas rebordan, fórmanse redes nas pernas. Moitos cren que o tratamento das varices é eficaz só co uso de varios medicamentos caros.
Hai complicacións con varices, cando o diagnóstico principal é a diabetes. Por exemplo, as veas afectadas poden causar infeccións e poden aparecer nódulos nas venas.
A forma insidiosa de diabetes é a diabetes non dependente da insulina ou a diabetes tipo 2, cando se desenvolve unha patoloxía cun trastorno metabólico. O nivel de glicosa no sangue aumenta, a interacción das células dos tecidos coa insulina é perturbada. A diabetes tipo 2 é unha enfermidade moi complexa e as varices como enfermidade concomitante levan aínda máis complicacións. Pero as varices na diabetes non só precisan terapia farmacéutica. O tratamento debe ser completo. Hai un conxunto de exercicios de ioga. Se o realizas, as varices deixarán de ser un problema insolvable.
Medidas preventivas
Despois de diagnosticar varices claramente, non é necesario dirixirse a un flebólogo. Basta contactar cun adestrador de ioga.
A diabetes provoca varices, pero este diagnóstico non é unha consecuencia clara da diabetes. Polo tanto, as medidas preventivas axudarán a evitar complicacións.
Os músculos débiles contraen con dificultade mentres experimentan tensión. Os exercicios de forza para mulleres con músculos débiles representan a tortura. Os propietarios de músculos débiles son bastante flexibles, pero físicamente non son resistentes en canto a cargas. Para tales mulleres, o exercicio de equilibrios e posturas de ioga será máis eficaz. A tarefa principal do ioga con varices é facer que os músculos funcionen, empuxar o sangue fóra das venas, fomentar a súa circulación. A continuación detallaremos as características dos exercicios desta categoría do sexo máis xusto.
Os propietarios de músculos duros normalmente non son flexibles, pero son físicamente fortes. Nos exercicios de ioga para eles, a énfase está en estirar os músculos. Tanto a extensión como a contracción dos músculos son os compoñentes da actividade muscular dos humanos. Algúns exercicios de ioga causan constricción vascular, mentres que outros - o seu estiramento.

Hai un conxunto de exercicios que axudarán na prevención de varices e na fase inicial da enfermidade - coa aparición de asteriscos vasculares menores. Nas fases profundas da enfermidade, só se precisará un traballo individual cun formador de ioga competente (terapeuta de ioga).
Exercicios de ioga para músculos débiles
O conxunto de exercicios das asanas está centrado en poses de pé e poses de equilibrio. Tadasana, ou a pose da montaña, son asanas nunha posición de pé, a partir da cal comeza o complexo de exercicios. Neste exercicio, é importante non levantar a cabeza. Hai que asegurarse de que os pés non se desvían en diferentes direccións. Ao estirar a columna vertebral, asegúrese de que non haxa deflexión na parte inferior das costas. Vrikshasana, ou a pose dunha árbore, é a continuación da asana anterior. É importante observar as seguintes regras:
- os pés non só están de pé no chan; son un tipo de "enraizada",
- o ritmo de respiración debe ser tranquilo.
É importante evitar asanas con fixación prolongada da postura cando hai varices nas pernas. Con hipertensión e lesións nas pernas, esta asana non se realiza.
Utthita Triconasana require un coñecemento profundo da técnica. Antes de continuar con esta asana, hai que dominar a técnica de Tadasan.
Neste exercicio, non inclinas os xeonllos nin xire o corpo cara ao chan. Asan está contraindicado para persoas con baixa presión arterial e lesións no pescozo.
Exercicios de ioga para músculos ríxidos
Este complexo ten un efecto beneficioso sobre a tensión muscular, que é necesaria para a formación de elasticidade dos músculos duros.
Considere o exercicio Virasana (pose dun heroe) + Supta Virasana (pose dun heroe acostado). Siga a técnica de execución dada:
- Sentámonos, axeonllados, para que toquen a pelve. Neste caso, os pés están amoreados cos tacóns cara arriba. Permanecemos un tempo nesta posición. Respire suavemente.
- Voltamos á implantación de Supta Virasana: desviamos cara atrás, apoiando as palmas no chan. A túa tarefa é deitarse nas costas o máximo posible.
- Manteña esta posición durante 2-3 minutos.
Considere o exercicio de Urdhva Prasarita Padasana (extensión da perna). A técnica consta dos seguintes pasos:
- Deitarse nas costas. As pernas deben ser levantadas observando un ángulo recto.
- Tire os calcetíns cara a ti. Bloquee a pose durante 2-3 segundos. A continuación, retire as medias ao mesmo tempo. Repita varias veces.
- Agarra os pés tiralos cara a ti durante 30-60 segundos.
O seguinte exercicio chámase Pashchimottanasana (inclinándose nas pernas mentres está sentado). A técnica é a seguinte:
- Sente nas nádegas, endereita as pernas. Os calcetíns están dirixidos a si mesmos.
- Agarre os xeonllos coas mans. Teña coidado de non dobrar as costas.
- Axudarte coas mans, estira gradualmente as costas.
- Relaxa as costas, baixándoa máis abaixo ata as pernas. Realiza o exercicio durante 30-60 segundos.
- Toma a súa parte inferior das costas, levanta a cabeza. Dobre no peito e cara atrás, devolvendo as costas a unha vértebra en posición vertical detrás das vértebras.
Hai contraindicacións para persoas con artrite, radiculite e con desprazamento dos discos vertebrais. Os pacientes embarazados e asmáticos tamén están contraindicados na realización de asanas.
O ioga é un método eficaz para aumentar o ton muscular das pernas. Pero paga a pena prestar atención a que o ioga só desempeña a función de previr as varices ou contribúe a retardar o proceso de progresión da enfermidade. Pero o ioga non é o principal tratamento para as varices. En casos de formas avanzadas da enfermidade, consulte a un adestrador de ioga. Lembre que incluso o mellor método ten as súas contraindicacións e require unha atención minuciosa na aplicación.
Sobre vasos para a diabetes
Se un paciente con diabetes ten sospeitas sobre o desenvolvemento de procesos patolóxicos nas pernas, deberá contactar de inmediato cun endocrinólogo que o dirixirá a máis exames.
Se por algún motivo non hai xeito de facer unha cita cun endocrinólogo e a maior parte da comunicación é cun médico en xeral, pídelle que lle envíe un exame non só a un neurólogo, senón tamén a un cirurxián vascular. As situacións son bastante comúns cando se considera un problema só dun lado. O 80% das amputacións de diabetes podería ter sido evitado se un cirurxián vascular se unise á discusión da terapia necesaria para o paciente a tempo.
Lembre que a síndrome do pé diabético é un cambio no sistema nervioso da cama vascular AND / OR. Pódense producir complicacións no contexto de complicacións como neuropatía, micro e macroangiopatías, osteoartropatías.
As varices varían en tres etapas: compensación, subcompensación e descompensación.
Na primeira etapa, as varices son case invisibles. Hai unha leve fatiga. Pode haber "estrelas" vasculares significativas. Pero, en xeral, non hai síntomas vivos.
Durante a segunda etapa - subcompensación - hai manifestacións clínicas. Estes son síntomas vivos: fatiga nas pernas, calambres, inchazo e moito máis. As veas poden ampliarse notablemente ou aparecer nódulos azulados. As manifestacións son especialmente notables tras unha sentada prolongada ou camiñar cos tacóns.
A etapa de descompensación está asociada á aparición de complicacións como a tromboflebite (inflamación da parede das veas coa formación dun trombo), úlceras tróficas (prolongadas, difíciles de curar feridas) e hemorraxias. Aumento do risco de migración de coágulos de sangue desde as extremidades inferiores á arteria pulmonar.
Cirurxía
Con varices, úlceras tróficas e tromboflebite, pódese prescribir flebectomía. Axuda a normalizar o fluxo sanguíneo nas venas profundas. Hai varias contraindicacións: varices en fase tardía, enfermidades coronarias, enfermidades infecciosas graves, a segunda metade do embarazo. Normalmente a operación non se fai na vellez.
A flebectomía pódese realizar de diferentes formas: clásica, láser, ablación de radiofrecuencia, esclerobliteración. O significado de todas as manipulacións é o mesmo: a eliminación ou destrución física dunha parte do tecido. Parte da vea é eliminada ou pegada ás paredes, seguida de resorción.
Tratamento de drogas
En base ao uso de medicamentos que aumentan o ton das veas, fortalecen as paredes, alivian o inchazo e melloran as propiedades reolóxicas do sangue (por exemplo, a viscosidade e a fluidez).
Un elemento importante en medidas complexas, se non se usa intervención cirúrxica, é o uso de compresión elástica. Para iso, recóllense os mallos médicos (non os confundas cos preventivos). O paciente leva este tipo de roupa de compresión constantemente para deter a progresión da enfermidade e evitar complicacións.
Lembre que a elección da terapia é a área do médico. Non experimente nin faga a súa propia profilaxe ata que se aclare a afección. A auto-medicación con diluíntes do sangue pode provocar sangrado. Nunca te prescribas a ti mesmo!
Ao tratar as varices con diabetes mellitus, hai que ter en conta as taxas de compensación actuais e o desenvolvemento de complicacións.
Os pacientes poden confundir algunhas das manifestacións iniciais das varices con polineuropatía. Se tes sospeitas ou ten síntomas vivos de varices, consulte inmediatamente a un médico! Se un endocrinólogo nomea un neurólogo, solicite unha derivación para un exame adicional a un cirurxián vascular.
O efecto da diabetes nas varices e o curso da enfermidade
A diabetes varicosa pode afectar o sistema venoso do tracto gastrointestinal, os xenitais, pero as extremidades inferiores adoitan padecer. Cada cuarto paciente sofre esta enfermidade, unha maior porcentaxe deles son mulleres.
A diabetes mellitus é unha enfermidade crónica asociada ao sistema endócrino, unha escaseza de insulina natural (producida polo páncreas), cuxo traballo é "utilizar" a glicosa do sangue, e as células e as membranas internas dos vasos a padecen. Coa duración desta condición, prodúcense procesos irreversibles que incluso poden levar á amputación das extremidades.
Con diabetes, esta enfermidade desenvólvese por varias razóns:
- sobrepesoque padecen preto do 80% dos diabéticos tipo 2,
- perturbación da circulación do sangue (macro ou microangiopatía diabética),
- hiperglicemia cambia o fluxo sanguíneo, aumenta a viscosidade plasmática, aumenta a cantidade de fibróxeno (a proteína que forma a fibrina - a base dun coágulo de sangue),
- un dos principais factores no desenvolvemento de varices - rixidez muscular ou letarxiaen que se perturba a circulación sanguínea, as propias veas non se contraen, polo que os cambios no tecido muscular conducen á deformación das veas.
As varices ocorren debido ao estiramento da parede venosa. A maioría das veces (con diabetes) vense superficialmente afectadas, pero hai casos en que se ven afectadas as veas situadas preto do esqueleto (profundo).

A diabetes mellitus é unha das principais causas de varices, mentres que varios factores afectan o inicio e o curso da enfermidade. Estes inclúen os seguintes:
- predisposición conxénita
- embarazo e menopausa,
- abuso de alcol, fumar,
- cargas pesadas, excesiva carga nas pernas,
- aumento da coagulación sanguínea (conxénita ou adquirida),
- dieta deficiente, falta de vitaminas dos grupos P, C e E,
- zapatos de tacón alto, se se usa todo o tempo,
- enfermidades dos riles, sistema cardiovascular,
- perda de sangue profusa.
Tratamento de varices
O tratamento das varices na diabetes debe comezar polo diagnóstico e a consulta de médicos, flebólogo e endocrinólogo. É o flebólogo quen determina o estadio e a intensidade do desenvolvemento da enfermidade, prescribe medicamentos e o endocrinólogo confirma a cita, porque con diabetes mellitus non se pode usar a lista de medicamentos. Tamén se debe ter en conta que o tratamento debe ser comprensivo.
Para o tratamento de varices con diabetes, aplique:
- Pomadas terapéuticas. A maioría das veces, os médicos prescriben os seguintes fármacos: Troxevasina (alivia o proceso inflamatorio, aumenta a elasticidade das veas, alivia o inchazo), Detralex (restrinxe as veas, axuda a aumentar a saída de linfa, copa a conxestión), Rutina (unha vitamina ou outro bioflavonoide que forma parte da P fortalece as paredes venosas alivia a inflamación, o inchazo, os calambres, impide a formación de úlceras), etc.
- Tomar comprimidos: Venarus, Anavelon, Aescusan, Venoruton 300, etc. Estas drogas potencian o efecto das pomadas terapéuticas.
- É necesario levar roupa interior médica especial con regularidade e calcetíns para diabéticos. A compresión suave constante imita o bo funcionamento dos músculos do becerro, mellora o estado xeral das venas e impide o maior desenvolvemento de varices. As mallas médicas poden eliminar case completamente o estancamento do paciente.
- Tratamento cirúrxico - O xeito máis radical de combater as varices. Inclúe diferentes tipos de flebectomías: ablación por láser ou radiofrecuencia, esclerobliteración, etc. Así como venoextracción, na que se elimina completamente a zona afectada da vea.
Complicacións
Os problemas de veas nas pernas prodúcense nun 35% dos diabéticos. A probabilidade de desenvolver a enfermidade depende da idade e sexo do paciente, as persoas maiores e as mulleres corren un maior risco. Este é un problema que deberían resolver os profesionais, a medicina tradicional neste caso é ineficaz, incluso pode levar consecuencias graves.
As complicacións máis comúns das varices son as seguintes:
- insuficiencia venosa crónica,
- dermatite varicosa,
- flebite e tromboflebite,
- trombose
- O tromboembolismo da arteria pulmonar, a embolia pulmonar é unha causa común de morte prematura e súbita dun paciente,
- cambios patolóxicos nas veas, hemorraxias,
- linfedema ou linfostasis, levan a unha deformación severa das pernas, un aumento de case dúas veces a súa masa.
O seguinte vídeo familiarizarache coas terribles consecuencias que poden producirse a falta de tratamento adecuado para as varices complicadas pola diabetes:
Prevención de varices para pacientes con diabetes mellitus
Se tes os primeiros signos de varices, é moi importante evitar o desenvolvemento da enfermidade.Todo o mundo pode afrontar facilmente esta tarefa, cumprindo unhas normas sinxelas de prevención:
- proporcionar unha saída de sangue das extremidades, mentres durmir, colocar as pernas xusto por encima do corpo,
- usa regularmente calcetíns elásticos que apoiarán as veas e os músculos,
- con traballo sedentario: fai quecemento (unha vez por hora), masea as pernas e co traballo en pé - relaxa,
- móvese activamente, non permaneza nunha posición durante moito tempo,
- non use roupa interior axustada,
- en posición sentada, non poñas un pé sobre o outro, non os cruces,
- excluír o alcol da dieta, comer máis alimentos que conteñan fibra,
- facer exercicio dúas veces ao día. O exercicio máis eficaz para as varices: mentres está deitado, levanta as pernas e mantéñaas nesa posición. Os exercicios de fortalecemento muscular tamén son de axuda.
A varicosis na diabetes mellitus non é un fenómeno raro, pero tampouco é unha sentenza. Os métodos modernos de tratamento poden desfacerse completamente deste problema e unha simple prevención evitará o desenvolvemento da enfermidade. Pero non sexas expulsivo das varices, porque a enfermidade é grave, que ameaza con complicacións moi graves, ata a perda de extremidades e incluso a morte.
Tratamento do pé para a diabetes: que fármacos usar?

O tratamento dos pés para a diabetes é un problema importante tanto para pacientes con diabetes como para médicos. ¿Hai enfoques uniformes para o tratamento da síndrome do pé diabético? En caso afirmativo, como navegar entre a variedade de medicamentos proposta?
Como e por que se produce a dor nas pernas nunha lesión diabética?
A enfermidade do pé diabético ocorre no 70 por cento dos casos da enfermidade detectada, mentres que cun mal control dos niveis de azucre esta porcentaxe é moito maior. Entón, por que ocorre a dor nas pernas na diabetes e que síntomas deberías prestar moita atención para sospeitar do desenvolvemento dun pé diabético?
A patoxénese do desenvolvemento da dor nas pernas en diabetes de calquera tipo está asociada á angiopatía, neuropatía que inevitablemente ocorre.
Debido ao desenvolvemento de dislipidemia, un maior risco de aterosclerose e activación da peroxidación, a perturbación circulatoria (isquemia) ocorre non só en vasos grandes e pequenos vasos, que se manifesta por macro- e microangiopatía, respectivamente.
É característica a derrota dos vasos máis pequenos, o vasa nervorum, que están implicados na nutrición dos troncos nerviosos, o que aumenta aínda máis a manifestación de dor. Estes feitos permítennos explicar como me doeron as patas coa diabetes.
A dor nas pernas na diabetes non se debe só a desenvolver complicacións anxiopáticas e neuropáticas.
A activación de microorganismos residentes contribúe especialmente á formación da relación viciosa de "pernas e diabetes".
As pernas en diabetes mellitus son particularmente susceptibles a complicacións infecciosas, polo que moitas veces se desenvolven complicacións bacterianas das pernas na diabetes tipo 2, cuxo tratamento require o uso de antibióticos.
As pernas feridas na diabetes, independentemente da actividade física. Absceso de dor, de natureza pulsatoria, especialmente as pernas feridas na zona dos pés (dedos dos pés).
A dor pode estenderse ao becerro, ás nádegas. Tomar analxésicos do grupo AINE inicialmente trae alivio, pero logo son ineficaces.
Se os pés están moi dolores de diabete, debes buscar inmediatamente axuda.
Síntomas das enfermidades das pernas nunha lesión diabética
A lista e enfermidades que se deben atribuír ás manifestacións da enfermidade nas pernas na diabetes mellitus pode verse na seguinte lista.
- Varias formas de neuropatía.
- Síndrome de edema (na zona dos nocellos, pés, dedos dos pés).
- Artropatía diabética.
- Trastornos tróficos (úlceras).
- Síndrome de lesión do pé diabético (SDS) - dano do pé na diabetes tipo 2, o tratamento require un enfoque cirúrxico.
Se as pernas doen con diabetes, é necesario avaliar a natureza da dor, o momento da súa aparición. Inspeccione a pel - moi a miúdo os dedos do dedo, a estrutura das uñas cambia, tamén ás veces se ennegrecen.
É importante avaliar a peludeza da pel das pernas. Coa neuropatía, a cantidade de cabelo diminúe, axiña se fan incolora.
O zumbido nas pernas é o primeiro que afecta ás pernas con diabetes tipo 2, o tratamento desta situación non permitirá que se desenvolva o SDS.
—NOTA - Importante! Se o dedo do pé se volveu negro, non debes pospoñer a visita ao médico que asiste - SDS como forma de dano ao pé na diabetes tipo 2, o tratamento é necesario en tempo e forma.
Inflor, hinchazón pode ocorrer nas pernas con diabetes. Isto provoca formigueo nas pernas. O pé está afectado primeiro, a miúdo doe.
Pode haber "callos", a calosidade nos lugares de maior carga (especialmente característica da neuropatía isquémica).
A sensibilidade diminúe, ao mesmo tempo, as pernas doen moito (a sensibilidade á dor consérvase). A temperatura dos pés pode aumentarse ou diminuír.
O abano de estudos necesarios para detectar a enfermidade do pé en diabetes mellitus:
- Avaliación clínica xeral de sangue branco e vermello, ouriños.
- Estudo bioquímico do soro sanguíneo.
- Perfil glicémico, contido de hemoglobina glicosilada (para que se verifique a diabetes mellitus).
- Radiografía dos pés.
- Parar ultrasóns.
- É máis probable que a exploración dúplex por ultrasonido dos vasos extremos revele patoloxía do pé na diabetes tipo 2, o tratamento comezará puntualmente.
Enfoques de tratamento
Como tratar as patas contra a diabetes e cal é a visión actual sobre o tratamento para a diabetes tipo 2?
A prioridade tanto no tratamento como na prevención da enfermidade do pé na diabetes tipo 2, o tratamento da artropatía, é controlar o azucre no sangue. Utilízanse diversos fármacos que reducen o azucre.
No tratamento de pernas para a diabetes tipo 2 úsanse activamente bigunaides, sulfonilureas, tiazolidinedinonas, inhibidores do cotransportador de glicosa-sodio e outros.
A elección de medicamentos que tratar os síntomas da diabetes mellitus prodúcese individualmente, tendo en conta a tolerancia do paciente con certos medicamentos. Dano neuropático do pé na diabetes tipo 2: o tratamento con medicamentos orais é eficaz.
O tratamento do pé para a diabetes tipo 2 pode incluír terapia insulinaria. Isto é especialmente certo nos casos de refractariedade á administración oral de fármacos que diminúen o azucre, o desenvolvemento de estados precompáticos, o coma. O cálculo da dose de insulina depende do peso corporal do paciente. Ao mesmo tempo, o tratamento do pé para a diabetes tipo 2 ten en conta a "experiencia" da enfermidade.
Pero que facer cando as pernas teñen dor na diabetes? O primeiro que hai que facer é visitar ao médico asistente - terapeuta ou endocrinólogo. Dirixirá para a súa consulta ao especialista necesario, previamente realizando estudos de laboratorio e instrumentais. Descubrirán a patoloxía do pé na diabetes tipo 2: o médico prescribirá tratamento.
A lista de medicamentos para o tratamento patoxenético, incluído o tratamento de patas contra a diabetes, inclúe preparacións vasculares. Estes inclúen Actovegin e Sulodexide (Wessel Duet f).
Estas drogas reducen os coágulos de sangue, fortalecen os vasos das pernas en diabetes mellitus, teñen unha actividade desagregante e antihipóxica.
Numerosos estudos demostraron a súa eficacia na enfermidade aterosclerótica do pé (con diabetes).
Actovegin está dispoñible en ampolas de 2000 mg e en forma de comprimido (nun comprimido 200 mg do axente activo). É preferible a terapia de paso: unha transición gradual da administración intravenosa de actovegin á administración oral.
A droga adminístrase por vía intravenosa unha vez ao día durante dúas semanas e logo durante seis semanas está bebida nunha dose diaria de 1200 mg (é dicir, 3 comprimidos deben tomarse 2 veces ao día con moita auga despois das comidas).
O sulodóxido úsase para o dano do pé na diabetes tipo 2, tratamento segundo o mesmo esquema, substituíndo gradualmente o uso parenteral pola administración oral dun comprimido.
Na diabetes mellitus tipo 2, o tratamento de calquera forma de neuropatía inclúe tomar preparados de ácido tiótico - neuro lipona, tioctacida, tiogamma e os seus análogos. O medicamento tamén está dispoñible en forma de solución intravenosa e en comprimidos. Dose - 600 mg. O tratamento realízase en dúas etapas:
- A tioctacida é administrada por vía intravenosa durante dez días unha vez.
- Cincuenta días, a droga tómase por vía oral, unha vez ao día. Se as pernas diabéticas mellorarán moito, a duración do uso aumenta.
O uso de AINE axudará a aliviar a síndrome da dor na neuropatía diabética, do mesmo xeito que ocorre con outras formas de neuropatía (evite o uso frecuente debido a unha alta nefrotoxicidade). Os baños distractores adoitan axudar.
O efecto fisioterapéutico é moi utilizado. Con diabetes tipo 2, o tratamento é complexo. Debe incluír métodos psicoterapéuticos, masaxe.
Especialmente dano no pé na diabetes tipo 2: o tratamento está dirixido a regresar os síntomas, restablecer as funcións perdidas.
Varicosis na diabetes: características

O movemento do sangue polas venas das pernas prodúcese contra a gravidade - de abaixo cara arriba. É necesario un gran poder para que o sangue supere a gravidade. A diferenza das arterias, as venas non poden contraerse por si só, empuxando o sangue na dirección correcta.
O sistema circulatorio está deseñado para que o sangue das venas safenas (superficiais) a través das válvulas das veas de conexión entre as veas profundas. Pero as venas profundas non poden elevar o sangue ao corazón.
Para este proceso, as venas requiren forza muscular, comprimilas e desprazar sangue ata o corazón. Con baixa actividade muscular nas venas profundas, o sangue se estanca. O fluxo sanguíneo perturba. A vea sabenosa incha, torce, formando nodos varicosos.
As varices desenvolven. Os principais factores no desenvolvemento de varices son os músculos moi flácidos ou moi axustados.
As mulleres son máis susceptibles a esta enfermidade que os homes. Unha pequena masa de músculos provoca deformación das veas.
Con diabetes, as pernas poden incharse. Hai sensacións dolorosas nos becerros. Hai unha sensación de pesadez nas extremidades inferiores, incluso os cólicos ocorren pola noite, especialmente durante o sono. As veas rebordan, fórmanse redes nas pernas. Moitos cren que o tratamento das varices é eficaz só co uso de varios medicamentos caros.
Hai complicacións con varices, cando o diagnóstico principal é a diabetes. Por exemplo, as veas afectadas poden causar infeccións e poden aparecer nódulos nas venas.
A forma insidiosa de diabetes é a diabetes non dependente da insulina ou a diabetes tipo 2, cando se desenvolve unha patoloxía cun trastorno metabólico. O nivel de glicosa no sangue aumenta, a interacción das células dos tecidos coa insulina é perturbada.
A diabetes tipo 2 é unha enfermidade moi complexa e as varices como enfermidade concomitante levan aínda máis complicacións. Pero as varices na diabetes non só precisan terapia farmacéutica. O tratamento debe ser completo. Hai un conxunto de exercicios de ioga.
Se o realizas, as varices deixarán de ser un problema insolvable.
Diabetes e tromboflebite
A diabetes mellitus é unha enfermidade do sistema endócrino de natureza crónica, manifestada por un alto contido en glicosa no sangue por unha violación da súa utilización por falta de insulina (unha hormona producida polo páncreas).
O azucre no sangue elevado leva a funcións prexudicadas de case todos os órganos. Ten un maior efecto sobre as células con captación de glicosa non dependente da insulina. Trátase de células do revestimento interno dos vasos sanguíneos e das células do sangue.
Esta condición provoca rapidamente a aparición de complicacións irreversibles.
Factores para o desenvolvemento de danos venosos en diabéticos
A tromboflebite é un proceso inflamatorio nas paredes das veas, acompañado da formación de coágulos de sangue nestes lugares. Para o desenvolvemento da enfermidade é necesaria unha combinación de tres factores:
- Violación da integridade da parede vascular. Os cambios ou lesións inflamatorias dificultan a superficie interior do buque. Nestes lugares as células sanguíneas establécense facilmente, formando un coágulo de sangue.
- Aumento da viscosidade no sangue. Un sangue máis viscoso forma coágulos de sangue máis rápido que o sangue "líquido". A viscosidade do sangue pode aumentar debido a moitos factores: desde trastornos de beber ata enfermidades endocrinas.
- Retardar o fluxo sanguíneo. O fluxo de sangue diminúe nos sitios de estreitamento ou vasodilatación (por exemplo, nodos varicosos).
Todos estes factores están claramente representados na diabetes. Os requisitos previos para o desenvolvemento da tromboflebite son a tendencia dos diabéticos ás varices. Ao redor do 80% dos pacientes con diabetes tipo 2 son obesos, cun risco tres veces maior de desenvolver varices.
O proceso diabético ten un enorme efecto sobre os vasos sanguíneos do corpo e sobre o sangue que circula. Hai un concepto distinto deste fenómeno: micro- e macroangiopatía diabética.
Este é o proceso de dano a vasos de diferentes diámetros (desde moi pequenos, como vasos da retina, ata grandes, como troncos vasculares de patas ou mans).
As paredes dos vasos vólvense fráxiles, facilmente danadas, frecuentes hemorraxias e hemorraxias, aumenta a probabilidade de coágulos sanguíneos, as placas de colesterol deposítanse facilmente. Normalmente, a angiopatía diabética debuta con pequenos vasos (arterias e veas do fondo, dedos do pé).
Un aumento da glicosa ten un efecto negativo sobre o fluxo sanguíneo. Debido á hiperglicemia, as propiedades da membrana eritrocitaria cambian: a súa deformabilidade diminúe e aumenta a tendencia a unirse.
Ademais, a viscosidade do propio plasma sanguíneo aumenta e, como resultado, aumenta a concentración de fibrinóxeno (a proteína responsable da formación da base do trombo - fibrina). Todo isto leva a engrosar o sangue, retardando a súa corrente e á formación de masas trombóticas.
Os glóbulos vermellos dos pacientes con diabetes teñen un alto grao de cohesión coa superficie interna dos vasos, aumentando o risco de coágulos sanguíneos e placas ateroscleróticas.
Durante a diabetes, perturba o equilibrio entre a formación de coágulos de sangue e a súa reabsorción. A excesiva inhibición da fibrinólise aumenta o risco de fallas do sistema de coagulación e trombose. Tamén a diabetes caracterízase por unha aceleración da adhesión plaquetaria entre si.
Ademais dos danos na cama vascular, a diabetes afecta aos troncos e terminacións nerviosas. A polineuropatía diabética é unha afección consistente nunha diminución da dor e da sensibilidade á temperatura. A sensibilidade diminúe nos brazos e nas pernas (síntoma de "medias" e "luvas").
Nas mans e nos pés hai unha sensación de ardor, quedan entumecidas e formigueo, especialmente esta sensación molesta pola noite. Dado que o limiar de sensibilidade está subestimado significativamente, os pacientes poden resultar feridos sen darse conta de eles mesmos.
A violación da inervación nerviosa dos pés e, en casos graves das pernas, leva a mal funcionamentos na nutrición dos tecidos e dos vasos sanguíneos. Por mor disto, complicacións dolorosas para o paciente desenvólvense como un pé diabético e úlceras tróficas.
As fisuras e a dermatite crónica provocan a propagación do proceso inflamatorio nos tecidos subxacentes, vasos.
As úlceras tróficas con tromboflebite das pernas con diabetes mellitus son moito máis difíciles. A infección e a diabetes crean un ciclo vicioso.A infección empeora os procesos metabólicos no corpo e debido á diabetes, a rexeneración e a restauración dos tecidos retardan.
Hai o risco dunha rápida propagación do proceso infeccioso e empeoramento da diabetes. Con ulceraciones tróficas complicadas por curso purulento, tanto a insulina endóxena como a exóxena son destruídas por encimas.
A deficiencia de insulina aumenta gradualmente, o que leva a unha descompensación da diabetes.
Síntomas de lesión
As manifestacións clínicas do proceso de tromboflebite na diabetes mellitus son similares ao curso clásico da enfermidade:
- Síndrome da dor Dor sobre a zona do vaso afectado, nos músculos da perna. Sensación de plenitude nas pernas e malestar pronunciado.
- A pel por encima do lugar de oclusión é vermella, dolorosa ao ser tocada.
- A vea afectada faise sentir en forma de torniquete axustado.
- Edema grave do membro afectado.
- Os movementos das extremidades son difíciles.
- Os cólicos, adormecemento da extremidade son posibles.
- Se o paciente tiña nodos varicosos, entón volven densos e dolorosos, aumentan de tamaño.
- A atrofia da pel e dos tecidos subxacentes está a desenvolverse rapidamente. Aparecen manchas escuras na pel por encima da vea tromboflebética.
- As úlceras tróficas aparecen rapidamente. Son de natureza persistente, recorrentes. É difícil de tratar.
- Exprésanse síntomas de intoxicación xeral.
- Flutuacións bruscas nos niveis de glicosa, síntomas de hiperglucemia ou, especialmente con úlceras tróficas purulentas.
Unha característica distintiva da tromboflebite en diabéticos é unha longa ulceración trófica non curativa. Se as úlceras foron inicialmente asépticas, entón asociase a infección e o desenvolvemento dun proceso purulento-inflamatorio. Moitas veces leva a extensas lesións da pel, tecidos brandos ata o óso. Tales condicións poden producir amputación da extremidade.
Os coágulos de sangue que se forman durante a diabetes pódense ligar ben sobre unha gran lonxitude do vaso venoso, ou ben cun extremo caudal flotante libre (flotante). Isto hai que recordalo no diagnóstico de tromboflebite. Flotar coágulos de sangue pode causar unha complicación formidable: embolia pulmonar. Moitas veces, este tromboembolismo é fatal.
O diagnóstico da tromboflebite das veas na diabetes mellitus consiste en identificalo, determinar a localización das masas trombóticas, a súa lonxitude. Tamén é imprescindible determinar a presenza dunha cola móbil. Isto é importante para determinar as tácticas de tratamento do paciente: conservadoras ou cirúrxicas.
Tratamento da patoloxía da tromboflebite en diabéticos
O tratamento da tromboflebite das extremidades con diabetes debe ser completo. En primeiro lugar, ten que cambiar o seu estilo de vida, a nutrición. A segunda, pero non menos importante condición do tratamento, é conseguir unha compensación polo proceso diabético.
É importante asegurar un nivel estable de glicosa no sangue a través da dieta, dos preparados de insulina ou da actividade física e substitutiva da insulina. É obrigatoria a coidado dos pés, deberase ter coidado para evitar lesións. Os baños quentes de pés e as cremas que suavizan a pel teñen un efecto beneficioso.
O cumprimento destas recomendacións axudará a frear a angiopatía e a neuropatía diabéticas.
A terapia farmacéutica durante o período de remisión da tromboflebite e con fins profilácticos consiste na cita de medicamentos que melloran o fluxo sanguíneo nos capilares, anxioprotectores, neuroprotectores e medicamentos que melloran os procesos metabólicos. Uso obrigatorio de roupa interior de compresión ou vendas elásticas das extremidades.
Cunha exacerbación do proceso, utilízanse os medios de terapia estándar para a tromboflebite:
- preparados de fortalecemento da parede vascular
- axentes antiagregantes e anticoagulantes,
- correctores circulatorios,
- trombolíticos
- antiinflamatorios non esteroides,
- antibacteriano.
A terapia local presta especial atención na tromboflebite en diabéticos. Ungüentos, xeles e cremas úsanse para disolver masas trombóticas, aliviar a inflamación, anestesiar. Os axentes reparadores son importantes, que axudan a superar os procesos ulcerativos tróficos.
Un efecto beneficioso significativo é exercido polo tratamento fisioterapéutico. Mellora os procesos tróficos e metabólicos nos tecidos, diminúe o sangue e mellora a microcirculación.
A terapia farmacológica para tromboflebite en diabéticos debe prescribirse tendo en conta outras posibles complicacións: oftalmopatía diabética, nefropatía diabética. Así, por exemplo, o nomeamento de medicamentos vasodilatadores sen a supervisión dun oftalmólogo pode levar a hemorragias masivas na retina e no corpo vítrico do ollo.
Moitas veces tes que recorrer a métodos cirúrxicos de tratamento. A falta do efecto da terapia farmacéutica, con alto risco de embolia pulmonar e úlceras tróficas non curativas, úsanse varias técnicas cirúrxicas:
- resección de trombo,
- tronco venoso intermitente,
- a creación de shunts e anastomoses,
- instalación de filtros en grandes troncos venosos,
- necrectomía e cirurxía plástica de úlceras tróficas.
Como afecta a diabetes as varices: síntomas e tratamento
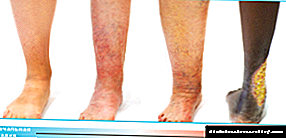
A diabetes mellitus contribúe significativamente á aparición de cambios negativos no estado das arterias e das veas. As varices son unha das complicacións máis comúns da diabetes. Por que xorde esta enfermidade, como evitalo e cal é o tratamento para as varices, se o paciente tamén é diabético, entendémonos.
Dilatación das veas por diabetes
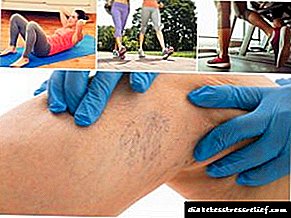
Moitas veces, as varices e a diabetes tipo 2 desenvólvense en paralelo, porque a diabetes ten un efecto negativo no funcionamento do corazón e dos vasos sanguíneos.
Unha das súas complicacións é a enfermidade varicosa, que se desenvolve principalmente nas extremidades inferiores, pero pode afectar o tracto gastrointestinal e os xenitais.
Esta é unha enfermidade grave que pode causar non só un defecto estético estético, senón tamén graves complicacións, discapacidade e morte.
Razóns e tipos
As mulleres con diabetes enfrontan varices moito máis frecuentemente que os homes.
As causas das varices, que non só poden provocar a aparición e desenvolvemento da patoloxía, senón que tamén agravan o curso da diabetes mellitus:
- ton muscular demasiado débil ou moi forte das extremidades inferiores, trauma,
- factor hereditario, sobrepeso, obesidade,
- patoloxía dos riles, corazón, vasos sanguíneos,
- interrupcións hormonais (puberdade, embarazo, medicamentos, menopausa),
- levar regularmente roupas demasiado estreitas, roupa interior sintética, zapatos de tacón alto,
- abuso de alcol e tabaco
- medicamentos que aumentan a coagulación do sangue,
- deshidratación, estreñimiento crónico,
- excesivo esforzo físico nas extremidades inferiores,
- perda de sangue grave, alta coagulación do sangue por natureza,
- procedementos térmicos, calor,
- dieta desequilibrada, falta de fibra, deficiencia de vitaminas E, C, R.
Tipos de varices na diabetes baseados na localización da patoloxía:
- Superficial. Afecta as veas que están preto da pel.
- Profundo Afecta ás veas que están situadas preto do esqueleto.
Curso e etapas
O mecanismo de desenvolvemento de varices en diabetes mellitus:
O débil das válvulas venosas leva ao estancamento do sangue nas extremidades inferiores.
- perda ou redución de elasticidade da canle venosa interna,
- acumulación de sangue nas pernas,
- debilitamento da válvula venosa,
- violación do fluxo de sangue,
- estirando as paredes das veas,
- debilitamento dos músculos venosos.
As varices na diabetes teñen 3 etapas:
- Compensación. Aparecen pequenos defectos cosméticos e pequenas manifestacións, que a miúdo non se lles dá importancia e atribúense á fatiga.
- Subcompensación. Caracterízase por síntomas específicos que causan graves molestias e molestias.
- Descompensación. Ademais do cadro clínico pronunciado, maniféstase por complicacións graves que causan danos graves á saúde e contribúen ao desenvolvemento de moitas enfermidades concomitantes, poden causar discapacidade e morte.
Como se manifesta?
A sintomatoloxía de varices en pacientes con diabetes mellitus non difire das persoas que non padecen esta enfermidade.
Os síntomas dependen da gravidade e do grao de desenvolvemento da enfermidade, manifestándose con diferente frecuencia e intensidade. Na páxina recóllense os principais síntomas das varices:
| Varices | Manifestacións |
| 1, 2 etapas | Fatiga, debilidade, malestar nas pernas |
| Inflor das pernas, máis pronunciado pola noite | |
| Rede venosa na lesión, manifestada principalmente nos cadros e as pernas | |
| As reaccións convulsivas ocorren con maior frecuencia durante a noite nos músculos do becerro | |
| Pesadez, fatiga, sensación de plenitude, dor nas pernas | |
| 3, 4 etapas | Hinchazón severo das pernas, independentemente da hora do día |
| A deformación, a ampliación, o bulto de veas é visible a simple vista, especialmente na zona dos pés e das pernas | |
| A aparición de veas de araña nas extremidades inferiores | |
| Secura e escurecemento da pel, aparición de manchas de idade | |
| Dolores de rachadura, queima, picazón ou palpitantes nas pernas de diferentes intensidades, agravadas durante o esforzo físico, incluso menores |
A diabetes mellitus pode provocar varias complicacións de varices, como:
A diabetes pódese complicar co tromboembolismo.
- hemorragia subcutánea,
- anexo á infección
- formación de nós
- hemorraxia
- insuficiencia venosa grave
- úlceras tróficas non curativas,
- tromboflebite
- inflamación das paredes das veas,
- necrose dos tecidos
- tromboembolismo,
- cese completo do abastecemento de sangue nos pés,
- diversas dermatites, eczema,
- desenlace fatal.
Métodos de diagnóstico de venas dilatadas na diabetes
Na diabetes mellitus, é importante prestar atención á aparición de novos síntomas, para non perder a aparición e desenvolvemento de complicacións concomitantes. Con diagnóstico oportuno de varices e cumprimento de medidas preventivas, as varices son completamente tratables e non causan molestias. Para facer un diagnóstico, debes contactar cun dos especialistas pouco especializados:
Para confirmar o diagnóstico, o médico realiza os seguintes estudos:
- antecedentes médicos
- inspección visual
- exame físico
- flebografía
- ensaios de laboratorio de sangue e orina (xerais, bioquímicos),
- diagnóstico por ultrasóns.
Tratamento de patoloxía
Os buques enfermos poden ser tratados con diferentes drogas.
As varices na diabetes mellitus precisan terapia complexa.
Se é necesario, é necesario realizar un tratamento con drogas contra a diabetes mellitus, seguir unha dieta específica, participar en exercicios terapéuticos. A diferenza da enfermidade subxacente, as varices pódense eliminar completamente.
Para iso, úsanse varios métodos, a elección dos cales depende da gravidade da enfermidade, como:
- medicamentos
- métodos cirúrxicos
- opcións alternativas.
Terapia clásica
Os medicamentos máis populares son a aplicación local, que están dispoñibles en forma de pomadas, xeles, cremas. Para aumentar a súa eficacia, úsanse medicamentos orais en forma de comprimidos e tinturas, así como roupa interior especial de compresión. Na maioría das veces, os médicos prescriben tales medios:
Formas radicais
Pode eliminar o problema coa coagulación por láser.
En casos especialmente graves, para eliminar as varices, os médicos recorren a métodos cirúrxicos de tratamento, que inclúen:
- flebectomía
- ablación por radiofrecuencia
- eliminación rápida
- coagulación láser
- venoextracción
- escleroobliteración.
Recomendacións preventivas
As persoas que teñen diabetes teñen un maior risco de varices. Para evitar o desenvolvemento desta enfermidade, así como para evitar o seu agravamento cando aparezan os primeiros signos de patoloxía, deben empregarse métodos profilácticos. Debe usar roupa interior especial para manter as veas, non usar tacóns altos, roupa axustada e roupa interior sintética.
Débese prestar especial atención á nutrición, comer suficientes vitaminas e minerais, fibras e outros oligoelementos.
É importante facer ximnasia especial, facer ioga, non permanecer nunha soa pose, quentarse periodicamente, camiñar máis, desistir de malos hábitos.
Durante o sono, necesitas colocar as pernas nun pequeno outeiro e, traballando na mesa, non debes poñer un pé sobre o outro. Isto axudará a mellorar o fluxo sanguíneo intravenoso, evitará o desenvolvemento ou o agravamento da expansión venosa das venas.
Varices: como tratar a diabetes
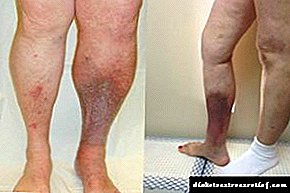
Varices, unha das enfermidades que é moi común nestes días. Non pasa e diabéticos.
Son afectadas principalmente as varices nas extremidades inferiores, o cal é especialmente perigoso para a diabetes mellitus. As pernas son un dos "obxectivos" principais que ataques de diabetes tipo 2.
É importante diagnosticar as varices a tempo e realizar o tratamento necesario. Para minimizar os posibles problemas derivados das varices manifestadas, é necesario tomar medidas preventivas, que se falarán neste artigo un pouco máis tarde.
Segundo as estatísticas, preto de 30 millóns de persoas sofren varices nas extremidades inferiores na Federación Rusa. Basicamente, esta enfermidade afecta ás mulleres. Por desgraza, as varices nas extremidades inferiores son "cada vez máis novas". Os estadios ou signos iniciais desta enfermidade obsérvanse en aproximadamente o 10% dos pacientes con idades comprendidas entre os 10-12 anos.
Varices na diabetes
Con diabete, os vasos e as arterias son dos primeiros en sufrir, se non segues o réxime de compensación do azucre, é moi sinxelo ignorar ou perder o desenvolvemento da enfermidade, incluso na fase inicial.
Varices pódese atribuír á categoría de complicacións da diabetes mellitus, incluída a que pode levar a problemas moi graves se non o tratas a tempo e toma medidas preventivas no futuro.
Despois de ter descuberto os primeiros signos de varices, non se recomenda auto-medicar. É necesario contactar cun endocrinólogo e un flebólogo - un cirurxián vascular. Despois do diagnóstico e análise, prescríbese o tipo de tratamento máis adecuado para o paciente.
Funcionalidade das veas: como "funcionan" no noso corpo?
As nosas venas realizan unha tarefa importante: o sangue que atravesa das extremidades e diversos órganos do noso corpo volve ao corazón.
A capa interna das venas é un túnel liso polo que circula o sangue. A probabilidade de coágulos de sangue depende do suave que sexa.
Na capa media atópanse os músculos encargados de cambiar o diámetro das venas durante o intenso esforzo. Se facemos algún traballo ou exercicio, dándolle unha carga nas extremidades inferiores, os músculos das veas funcionan máis rápido, facendo que se contraian máis a miúdo. Neste caso, a circulación sanguínea aumenta.
En repouso, os músculos das veas están nun estado relaxado, como resultado do que se enche de sangue e se expanden.
A mecánica das varices
Varices aparece cunha perda de elasticidade da canle interna e un debilitamento dos músculos venosos. O sangue está estancado nelas e as veas están nunha posición estirada durante moito tempo. Hai unha violación da saída de sangue.
Os síntomas das varices na diabetes son comúns para aqueles que non teñen esta enfermidade. Hai pesadez nas pernas, especialmente pola mañá ou pola tarde. Nas extremidades inferiores pódese ver inchazo, aparece a malla dos vasos. Nalgúns casos, cando a enfermidade avanza, aparece dor nas becerras e cambras nocturnas, notan as venas saíntes.
Para establecer con precisión o estadio de desenvolvemento das varices, o cirurxián vascular realiza un exame visual, prescríbese un exame por ultrasonido (ecografía), a flebografía prescríbese.
Con diabetes varices pode converterse nunha fonte de infeccións. Neste caso, o tratamento, dado o feito de que coa diabetes, a inmunidade redúcese e hai períodos de glicemia aumentados, pode levar moito tempo, esforzo e cartos.
Se non consulta a un médico a tempo, o avance da enfermidade é posible. As veas engrosanse, sinuosas, aparecen nódulos sobre eles, os chamados varixes.
Como tratar as varices na diabetes?
Na práctica médica moderna, hai varias formas tratamento das varices.
Tratamentos cirúrxicos para varices:
1. Venoextracción. Cando se realiza, elimínase completamente a sección afectada da vea.
2. Flebectomía. Tamén implica un método cirúrxico para eliminar as áreas afectadas das veas.
1. Terapia de esclerosia.
2. Coagulación láser de veas.
3. Ablación de radiofrecuencia.
Medidas preventivas para as varices
Se esta enfermidade se produce, é necesario prestar bastante atención á prevención para evitar o desenvolvemento de varices. As recomendacións son bastante sinxelas e calquera pode seguilas.
1. Durante o sono, asegúrese de que as pernas estean lixeiramente por encima do torso. Así, producirase un fluxo de sangue das extremidades. É necesario mercar e usar elásticos de xeonllos para manter as veas.
3. Se tes un traballo sedentario, fai polo menos unha vez por hora un pouco de quecemento, auto-masaxe das extremidades. Se ten que estar nun sitio por un longo tempo, intente relaxar os músculos das pernas.
4. Intente moverse máis a miúdo, para non estancarte nun só lugar, nunha soa posición. Evite roupa que se adapte ao teu corpo arredor das caderas e as nádegas. 6. Se é posible, recoméndase realizar un exercicio moi sinxelo: alza as pernas estando en posición deitada ou de descanso. Así, provocará a saída de sangue desde as extremidades, mellorará a circulación. ? Non cruce as pernas, a postura cando a perna da outra perna ou as pernas cruzadas baixo a mesa contribúe á deterioración do fluxo sanguíneo intravenoso.
8. Reduce ou elimine o alcol da túa dieta.