INSULIN GLULISIN - instrucións, prezo, revisións e análogos da droga
A insulina da glulina é un análogo da insulina humana recombinante. A glulisina da insulina é igual á forza da insulina humana común. Coa administración subcutánea de insulina, a glulisina comeza a actuar máis rápido e ten unha duración de acción menor que a insulina humana soluble. Na insulina glulisina, o aminoácido asparagina da insulina humana na posición B3 substitúese pola lisina, e o aminoácido lisina na posición B29 é substituído polo ácido glutámico, o que contribúe a unha absorción máis rápida do medicamento. A glulisina da insulina, como a insulina e outros análogos da insulina, regula o metabolismo da glicosa, que é a súa acción máis importante. A insulina glulisina reduce o nivel de glicosa no plasma sanguíneo estimulando a súa absorción por tecidos periféricos, especialmente o músculo esquelético e o tecido adiposo, ademais de inhibir a súa formación no fígado. A glulisina da insulina aumenta a síntese de proteínas e inhibe a lipólise do adipocito, a proteólise. Nos estudos que se realizaron sobre voluntarios saudables e pacientes con diabetes mellitus, demostrouse que a insulina glulisina, cando se administra de forma subcutánea, comeza a actuar máis rápido e tamén ten unha duración de acción menor que a insulina humana soluble. Coa administración subcutánea, o efecto hipoglucémico da insulina glulisina comeza en 10 a 20 minutos. Os efectos hipoglicémicos da insulina glulisina e da insulina humana soluble cando se administran por vía intravenosa son iguais en forza. Unha unidade de insulina da glulisina ten a mesma actividade hipoglicémica que unha unidade de insulina humana soluble.
Nun estudo en primeira fase en pacientes con diabetes mellitus tipo 1, comparáronse os perfís hipoglucémicos de insulina glulisina e insulina humana soluble, que se administraron de forma subcutánea a unha dose de 0,15 U / kg en diferentes momentos respecto a unha comida estándar de quince minutos. Demostrouse que a insulina glulisina, que se administrou dous minutos antes da comida, proporcionou o mesmo control glicémico despois dunha comida que a insulina humana soluble, que se administrou media hora antes da comida. A insulina glulisina, que se administrou dous minutos antes da comida, proporcionou un mellor control glicémico despois dunha comida que a insulina humana soluble, tamén se administrou dous minutos antes da comida. A insulina glulisina, que se administrou 15 minutos despois do inicio da comida, deu o mesmo control glicémico despois da comida que a insulina humana soluble, que se administrou dous minutos antes da comida.
Nos estudos da primeira fase, que foron realizados con insulina glulisina, insulina humana soluble e insulina lispro nun grupo de pacientes obesos, demostrouse que en pacientes deste grupo, a insulina glulisina conserva as súas características de acción rápida.
Neste estudo, o tempo para alcanzar o 20% da superficie total baixo a curva farmacocinética de concentración-tempo foi de 114 minutos para a insulina glulisina, de 150 minutos para a insulina humana soluble, de 121 minutos para a insulina lispro, e a zona baixo a curva farmacocinética de concentración-tempo foi o tempo (dentro das dúas primeiras horas). ), que reflicte a actividade hipoglicémica precoz, foi de 427 mg / kg para a insulina glulisina, 197 mg / kg para a insulina humana soluble, 354 mg / kg para a insulina lispro.
Nun ensayo clínico en fase 3 de 26 semanas, que comparou insulina glulisina e insulina lispro administradas de forma subcutánea de 0 a 15 minutos antes das comidas, pacientes con diabetes tipo 1 que usan insulina glargina, insulina glulisina e insulina lispro como insulina basal Foi comparable en termos de control glicémico, determinado polo cambio no nivel de hemoglobina glicosilada no momento do punto final do estudo en comparación co resultado. Houbo valores comparables dos niveis de glicosa sérica, que foron determinados por autocontrol. Cando se usa insulina glulisina, a diferenza da insulinoterapia con lyspro, non foi necesario un aumento da dose de insulina basal.
Un ensaio clínico da terceira fase, que durou 12 semanas en pacientes con diabetes mellitus tipo 1 que recibiron insulina glargina como tratamento basal, revelou que a eficacia da insulina glulisina inmediatamente despois dunha comida era comparable á da insulina glulisina para 0-15 minutos antes de comer ou cando use insulina humana soluble 30 a 45 minutos antes de comer.
Na poboación de pacientes que realizaron o protocolo de estudo, no grupo de pacientes que recibiron insulina glulisina antes das comidas, observouse unha diminución significativamente maior da hemoglobina glicosilada en comparación co grupo de pacientes que recibiron insulina humana soluble.
Para comparar a insulina glulisina (administrada entre 0 e 15 minutos antes das comidas) e a insulina humana, soltouse un ensaio clínico de fase III de 26 semanas, seguido dun estudo de seguridade de 26 semanas. (cando se administra entre 30 e 45 minutos antes das comidas), que foron administrados de forma subcutánea en pacientes con diabetes mellitus tipo 2 e un índice de masa corporal media de 34,55 kg / m2, ademais de usar insulina-isófano como terapia basal. A insulina glulisina foi comparable á insulina humana soluble con respecto aos cambios nas concentracións de hemoglobina glicosilada despois de 6 meses de terapia en comparación co valor inicial (0,46% para a insulina glulisina e 0,30% para a insulina humana soluble) e despois de 1 ano de terapia cando se compara co valor inicial (0,23% para a insulina glulisina e 0,13% para a insulina humana soluble). Neste estudo, moitos pacientes (79%) mesturaron a súa insulina de acción curta coa insulina insulina inmediatamente antes da administración. 58 pacientes no momento da selección para o estudo usaron medicamentos hipoglicémicos orais e recibiron instrucións para continuar a súa administración nunha dose sen cambios.
Durante a administración continua subcutánea de insulina mediante un dispositivo bomba en 59 pacientes con diabetes mellitus tipo 1 que recibiron insulina glulisina ou insulina aspart, observouse unha baixa incidencia de oclusión de catéter nos dous grupos de tratamento (0,08 oclusións por mes cando se usa insulina glulisina e 0, 15 oclusións ao mes cando se usa insulin aspart) e unha baixa frecuencia de reaccións no lugar da inxección (10,3% cando se usa insulina glulisina e 13,3% cando se usa insulin aspart).
En nenos e adolescentes con diabetes mellitus tipo 1, que recibiron terapia base dúas veces ao día pola mañá e á noite insulina isofan ou unha vez ao día pola noite insulina glargina, ao tempo que compara a seguridade e eficacia da insulina glulisina e insulina lispro coa subcutánea. 15 minutos antes das comidas, comprobouse que o control glicémico, a incidencia de hipoglucemia, que requiriu a intervención de terceiros, a incidencia de episodios hipoglucemios graves eran comparables en ambos os grupos terapia Ao mesmo tempo, despois de 26 semanas de terapia, os pacientes que usaron insulina glulisina para lograr un control glicémico comparable ao control glicémico da insulina lispro requiriron un aumento significativamente menor das doses diarias de insulina para a terapia basal, a insulina de acción rápida e a dose total de insulina.
Nos ensaios clínicos controlados en pacientes adultos, non se amosaron diferenzas na eficacia e na seguridade da insulina glulisina na análise de subgrupos que se distinguían por xénero e raza.
A área da curva farmacocinética da concentración-tempo da insulina glulisina en voluntarios sans e pacientes con diabetes mellitus tipo 1 e 2 indica que a absorción de insulina glulisina en comparación coa insulina humana soluble foi aproximadamente dúas veces máis rápida e a concentración plasmática máxima alcanzada foi de aproximadamente dúas. veces superior. Nun estudo realizado en pacientes con diabetes mellitus tipo 1, despois da inxección subcutánea de insulina glulisina a unha dose de 0,15 U / kg, a concentración plasmática máxima do medicamento foi alcanzada despois de 55 minutos e oscilou entre 70,7 e 93, mcED / ml en comparación co máximo. concentración plasmática de insulina humana soluble, alcanzada aos 82 minutos e comprendida entre 44,7 e 47,3 mkU / ml. O tempo medio de residencia da insulina glulisina na circulación sistémica é de 98 minutos, o que é máis curto cando se compara co mesmo indicador de insulina humana soluble de 161 minutos. Nun estudo realizado en pacientes con diabetes mellitus tipo 2 con administración subcutánea de insulina glulisina a unha dose de 0,2 U / kg, a concentración máxima oscilou entre 78 e 104 mcU / ml. Coa administración subcutánea de insulina glulisina na rexión da parede abdominal anterior, o ombreiro (na rexión do músculo deltoide) e a coxa, a absorción do medicamento foi máis rápida cando se introduciu na rexión da parede abdominal anterior en comparación coa administración do medicamento na coxa. A taxa de absorción do ombreiro (rexión do músculo deltoide) foi intermedia. A biodisponibilidade absoluta de insulina glulisina cando se administrou de forma subcutánea tiña unha baixa variabilidade en diferentes pacientes e ascendeu a aproximadamente o 70% (68% da coxa, 71% do músculo deltoide, 73% da parede abdominal anterior). A excreción e distribución da insulina glulisina e da insulina humana soluble durante a administración intravenosa son similares, con semividas que son de 13 e 17 minutos respectivamente e con volumes de distribución que son de 13 e 21 litros, respectivamente. Con administración subcutánea de insulina, a glulisina é excretada máis rápido que a insulina humana soluble. A vida media aparente da insulina glulisina con administración subcutánea é de 42 minutos, a vida media aparente da insulina humana soluble con administración subcutánea é de 86 minutos. A vida media aparente oscilou entre 37 e 75 minutos nunha análise transversal dos estudos de insulina glulisina en persoas saudables e en pacientes con diabetes mellitus tipo 1 e tipo 2.
Nun estudo clínico realizado en individuos sen diabetes cunha ampla gama de funcións renales (a liberación de creatinina superior a 80 ml / min, 30 a 50 ml / min, menos de 30 ml / min), preservouse xeralmente o inicio do efecto da insulina glulisina. Pero cunha violación do estado funcional dos riles, pódese reducir a necesidade de insulina. En pacientes con alteración da función hepática non se estudaron os parámetros farmacocinéticos da insulina glulisina. Só hai datos moi limitados sobre os parámetros farmacocinéticos da insulina glulisina en pacientes anciáns con diabetes mellitus. Estudáronse as propiedades farmacodinámicas e farmacocinéticas da insulina glulisina en nenos (de 7 a 11 anos) e adolescentes (de 12 a 16 anos) con diabetes mellitus tipo 1. Nos dous grupos de idade, a insulina glulisina absorbe rapidamente co tempo para alcanzar a concentración máxima e o seu valor similar aos dos adultos (pacientes con diabetes tipo 1 e voluntarios sans). Como nos pacientes adultos, cando o medicamento se administra inmediatamente antes da proba con alimentos, a insulina glulisina proporciona un mellor control da glicosa no sangue despois da comida que a insulina humana soluble. O aumento da glicosa sérica despois de comer (a zona baixo a curva farmacocinética é a concentración de glicosa no sangue durante as seis primeiras horas) foi de 641 mg / (h • dl) para a insulina glulisina e 801 mg / (h • dl) para a insulina humana soluble.
Diabetes mellitus, que require o uso de insulina en adultos e nenos maiores de seis anos.
Dose e administración de insulina glulisina e dose
A insulina en glulina adminístrase subcutaneamente. O réxime de dosificación da insulina glulisina establécese individualmente. A insulina en glulisina debe administrarse 0-15 minutos antes das comidas ou pouco despois das comidas. A insulina glulisina debe usarse en esquemas de tratamento que inclúen insulina de acción media, ou insulina de acción longa, ou un análogo de insulina de acción longa. A insulina glulisina tamén se pode usar en combinación con medicamentos hipoglucémicos orais.
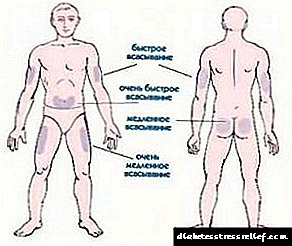
A insulina glulisina adminístrase como inxección subcutánea ou como infusión subcutánea continua de insulina mediante un dispositivo de bombeo adecuado para administrar insulina. As inxeccións subcutáneas de insulina glulisina deben realizarse na rexión da parede abdominal anterior, da coxa e do ombreiro e a insulina glulisina debe administrarse por infusión continua subcutánea á rexión da parede abdominal anterior. Os sitios de inxección e os sitios de infusión continuos subcutáneos deberían alternar nas áreas anteriores con cada nova administración de insulina glulisina. O sitio de administración, a actividade física e outras condicións poden afectar á taxa de absorción e ao inicio e duración da insulina glulisina. A administración subcutánea de insulina glulisina na rexión da parede abdominal anterior, en comparación coa administración do medicamento a outras partes do corpo (coxa, ombreiro), proporciona unha absorción lixeiramente máis rápida do medicamento. Débense tomar precaucións para evitar a entrada da insulina glulisina directamente nos vasos sanguíneos. Despois da administración de insulina, glulisina, non podes masaxear a área de administración do medicamento. Os pacientes deben ensinar a técnica correcta para a inxección de insulina en glulisina.
A insulina glulisina pódese mesturar coa insulina isófana humana, nese caso débese introducir a insulina glulisina na xeringa. A administración subcutánea debe facerse inmediatamente despois da mestura dos medicamentos. As insulinas mixtas (insulina glulisina e insulina isófano) non poden administrarse por vía intravenosa.
A insulina glulisina tamén pode administrarse mediante un dispositivo de bombeo para a administración continua subcutánea de insulina. Ao mesmo tempo, o conxunto de infusión e o depósito usado con insulina glulisina deben ser substituídos polo menos cada dous días de acordo coas regras de asepsia e antisépticos. Cando se usa insulina glulisina cun dispositivo de bombeo para a administración continua subcutánea de insulina, a insulina glulisina non pode mesturarse con outras insulinas ou disolventes. Os pacientes que reciben insulina glulisina por administración subcutánea continua deberían ter sistemas alternativos para a administración da insulina e deberían estar adestrados para administrar insulina por inxección subcutánea se a bomba da bomba usada se rompe.Ao usar insulina glulisina con dispositivos de bomba para a administración continua subcutánea de insulina, un mal funcionamento do conxunto de infusión, un mal funcionamento do dispositivo bomba e erros no seu manexo poden levar rapidamente ao desenvolvemento de hiperglicemia, cetose e cetoacidosis diabética. Co desenvolvemento de hiperglicemia, cetose ou cetoacidosis diabética, é necesaria a rápida identificación e eliminación das causas do seu desenvolvemento.
Antes de administrar glulisina nunha solución de insulina, é necesario comprobar a transparencia, a cor, a presenza de partículas estranxeiras e a consistencia. A solución de insulina en glulisina debe ser incolora, transparente, libre de partículas visibles e ter unha consistencia similar á auga. Non pode usar a droga se a solución de insulina da glulisina está turbia, ten cor ou partículas estranxeiras.
Debido á curta duración da acción da insulina glulisina en pacientes con diabetes mellitus, para manter un control glicémico adecuado, tamén é necesario administrar insulina de duración media ou infundir insulina cunha bomba de insulina.
Calquera cambio no tratamento coa insulina debe facerse con precaución e só baixo a supervisión dun médico. Cambio na concentración de insulina, tipo de insulina (insulina-isofano, insulina humana soluble, análogos de insulina), fabricante de insulina, especies de insulina (insulina humana, insulina animal), método de produción de insulina (insulina animal, insulina obtida por ácido desoxirribonucleico recombinante ) pode requirir un cambio na dose de insulina. Tamén pode ser necesario cambiar as doses de medicamentos hipoglicémicos orais compartidos.
Durante enfermidades intercurrentes, como consecuencia dunha sobrecarga emocional ou do estrés, a necesidade de insulina pode cambiar.
O uso de doses inadecuadas de insulina ou a interrupción da terapia, especialmente en pacientes con diabetes tipo 1, pode levar ao desenvolvemento de hiperglicemia e cetoacidosis diabética, que posiblemente poñan a vida.
A hipoglicemia é o efecto indesexable máis común da terapia con insulina. O tempo en que se desenvolve a hipoglucemia depende da taxa de inicio do efecto da insulina aplicada e, polo tanto, cambia cando se cambia o réxime de tratamento. A hipoglicemia pode desenvolverse con doses demasiado altas de insulina que superan a necesidade desta. Os signos de hipoglucemia adoitan aparecer de súpeto. Pero normalmente os trastornos neuropsiquiátricos por neuroglicopenia (fatiga inusual, sensación de cansazo, debilidade inusual, somnolencia, diminución da capacidade de concentración, disturbios visuais, dor de cabeza, confusión, perda de consciencia, síndrome convulsiva, coma, náuseas) están precedidos de síntomas de activación do sistema simpatoadrenal en resposta á hipoglucemia (contrarregulación adrenérxica): irritabilidade, fame, excitación nerviosa, ansiedade, tremor, suor fría, palidez da pel, ahikardiya expresa batear cardíaco. E canto máis rápido se desenvolve a hipoglucemia e canto máis pesada é, máis pronunciados son os síntomas da activación do sistema simpatoadrenal en resposta á hipoglucemia. Os episodios de hipoglucemia grave, especialmente recorrentes, poden provocar danos no sistema nervioso. A hipoglucemia grave e prolongada pode ameazar a vida dos pacientes, xa que co crecemento da hipoglucemia, un resultado fatal é posible. As condicións que poden facer que os precursores da hipoglucemia sexan menos pronunciados ou que cambien inclúen mellora significativa do control glicémico, intensificación da terapia con insulina, desenvolvemento gradual da hipoglucemia, presenza de neuropatía do sistema nervioso autónomo, paciente ancián, a existencia continuada de diabetes mellitus e o uso de certas drogas. Tales situacións poden levar a unha hipoglucemia grave (posiblemente con perda de coñecemento) antes de que o paciente se dea conta de que está a desenvolver unha hipoglucemia.
Pode ser necesaria a corrección das doses de insulina se os pacientes cambian o seu horario habitual de alimentación ou aumentan a actividade física. O exercicio que se realiza inmediatamente despois de comer pode aumentar o risco de hipoglucemia.
En comparación coa insulina humana soluble despois da administración de análogos de insulina de acción rápida (incluída a insulina glulisina), a hipoglucemia pode desenvolverse antes.
As reaccións hiperglicémicas ou hipoglucémicas non compensadas poden levar á perda de consciencia, coma ou morte.
As reaccións de hipersensibilidade sistémica á insulina glulisina poden ir acompañadas de erupcións cutáneas, picazón, tensión no peito, asfixia, diminución da presión arterial, aumento da frecuencia cardíaca e sudoración profusa. Os casos graves de alerxias xeneralizadas, incluídas as reaccións anafilácticas, poden ameazar a vida do paciente.
Cando se usa insulina glulisina, poden producirse reaccións de hipersensibilidade local (incluída a hiperemia no lugar da inxección, hinchazón no lugar da inxección, picazón no lugar da inxección). Normalmente, estas reaccións desaparecen despois duns días ou semanas de usar insulina glulisina. Nalgúns casos, estas reaccións poden non estar asociadas ao uso de insulina glulisina, pero pode ser causada por irritación na pel, que pode ser causada por un tratamento antiséptico antes da inxección ou unha administración subcutánea inadecuada de insulina glulisina (en violación da técnica adecuada para a inxección subcutánea).
Como ocorre con calquera outra insulina, cando se usa insulina glulisina, a lipodistrofia pode desenvolverse no lugar da inxección, o que pode retardar a absorción de insulina glulisina. A introdución do medicamento no mesmo lugar pode contribuír ao desenvolvemento de lipodistrofia, polo tanto, unha violación da alternancia de lugares de administración de insulina glulisina pode contribuír ao desenvolvemento de lipodistrofia. A alternancia constante dos sitios de inxección de insulina glulisina dentro dunha das áreas de inxección (ombreiro, coxa, superficie anterior da parede abdominal) pode axudar a reducir e evitar o desenvolvemento de lipodistrofia.
Por erro, reportouse a administración accidental doutras insulinas, en particular insulinas de longa duración, en vez de insulina glulisina.
A necesidade de insulina glulisina, como en todas as outras insulinas, pode diminuír a medida que avanza o deterioro funcional dos riles. En pacientes con alteración da función hepática, a necesidade de insulina glulisina diminúe debido a unha desaceleración do metabolismo da insulina glulisina e unha diminución da capacidade de gluconeoxénese no fígado. A deterioración da función renal en pacientes anciáns pode levar a unha diminución na necesidade de insulina glulisina. Os pacientes maiores poden ter dificultades para recoñecer os signos e síntomas do desenvolvemento de hipoglucemia. A insulina glulisina pódese usar en nenos maiores de 6 anos. A información clínica sobre o uso de insulina glulisina en nenos menores de 6 anos é limitada. As propiedades farmacodinámicas e farmacocinéticas da insulina glulisina estudáronse en nenos maiores de 6 anos con diabetes mellitus tipo 1. En nenos maiores de 6 anos, a insulina glulisina foi absorbida rapidamente e a súa taxa de absorción non difería da dos adultos (voluntarios sans e pacientes con diabetes mellitus tipo 1). Como nos adultos, en nenos maiores de 6 anos coa administración de insulina glulisina inmediatamente antes da proba cunha comida, o medicamento proporciona un mellor control da glicosa no sangue despois da comida que a insulina humana soluble.
A capacidade de concentración e a velocidade das reaccións psicomotrices en pacientes con diabetes mellitus poden verse afectadas debido a hipoglucemia, hiperglicemia, trastornos visuais, o que pode ser un risco en situacións nas que estas habilidades son importantes (por exemplo, cando se realizan actividades potencialmente perigosas, conducir vehículos mecanismos). Durante o uso de insulina glulisina, os pacientes deben ser avisados para que teñan precaución e eviten o desenvolvemento de hipoglucemia cando realicen actividades potencialmente perigosas que requiran unha maior concentración de atención e velocidade das reaccións psicomotrices (incluíndo vehículos de condución, mecanismos). Isto é especialmente importante en pacientes con capacidade ausente ou reducida de recoñecer síntomas que indican o desenvolvemento de hipoglucemia ou con frecuentes episodios de hipoglucemia. En tales pacientes, é necesario decidir individualmente sobre a posibilidade de realizar actividades potencialmente perigosas que requiran unha maior concentración de atención e velocidade das reaccións psicomotrices (incluíndo vehículos de condución, mecanismos).
Embarazo e lactación
Non hai ensaios clínicos controlados sobre o uso de insulina glulisina en mulleres durante o embarazo. Unha cantidade limitada de datos obtidos sobre o uso de insulina glulisina en mulleres durante o embarazo (informáronse menos de 300 resultados do embarazo) non indica un efecto adverso da droga sobre o desenvolvemento intrauterino do feto, embarazo, recentemente nado. Os estudos reprodutivos en animais non demostraron diferenzas entre a insulina glulisina e a insulina humana con respecto ao desenvolvemento embrionario, desenvolvemento fetal, embarazo, parto e desenvolvemento postnatal. O uso de insulina glulisina en mulleres durante o embarazo debe realizarse con precaución. É necesario un coidadoso control dos niveis de glicosa sérica e manter o control glicémico. As mulleres que tiveron diabetes antes do embarazo ou desenvolveron diabetes gestacional deben manter o control glicémico durante todo o seu embarazo. No primeiro trimestre do embarazo, a necesidade de insulina pode diminuír, no segundo e terceiro trimestre, a necesidade de insulina normalmente pode aumentar. A necesidade de insulina inmediatamente despois do nacemento xeralmente diminúe rapidamente. Non se sabe se a insulina glulisina se excreta no leite materno. Nas mulleres, durante a lactación, pode ser necesario axustar o réxime de dosificación de insulina e / ou dieta.
Efectos secundarios da insulina glulisina
Sistema nervioso, psique e órganos sensoriais: irritabilidade, axitación nerviosa, ansiedade, tremor, fatiga inusual, sensación de cansazo, debilidade inusual, somnolencia, diminución da capacidade de concentración, dor de cabeza, confusión, perda de consciencia, danos no sistema nervioso, síndrome convulsivo, trastornos visuais.
Sistema cardiovascular: taquicardia, palpitacións graves, tensión no peito, diminución da presión arterial, aumento da frecuencia cardíaca.
Sistema dixestivo: náuseas
Sistema respiratorio: asfixia.
Metabolismo: hipoglucemia (irritabilidade, fame, excitación nerviosa, ansiedade, tremor, suor fría, palidez da pel, taquicardia, palpitaciones, fatiga inusual, sensación de cansazo, debilidade inusual, somnolencia, diminución da capacidade de concentración, trastornos visuais, dor de cabeza, confusión a conciencia, a perda de consciencia, a síndrome convulsiva, náuseas, danos no sistema nervioso, coma, é posible a morte).
O sistema inmunitario: reaccións locais de hipersensibilidade (incluída a hiperemia no lugar da inxección, hinchazón no lugar da inxección, picazón no lugar da inxección), reaccións sistémicas de hipersensibilidade (incluíndo erupcións cutáneas, picazón, tensión no peito, asfixia, diminución da presión sanguínea, aumento do ritmo cardíaco, aumento da sudoración, alerxias xeneralizadas, reaccións anafilácticas).
Pel e tecido subcutáneo: lipodistrofia, suor fría, palidez da pel, erupcións cutáneas, picazón, hiperemia, hinchazón no lugar da inxección.
Outros: fame, administración accidental doutros medicamentos contra a insulina.
A interacción da insulina glulisina con outras substancias
Non se realizaron estudos sobre as interaccións farmacocinéticas da insulina glulisina con outros fármacos. Con base no coñecemento empírico dispoñible sobre calquera outro medicamento similar, é pouco probable o desenvolvemento de interaccións farmacocinéticas clínicamente significativas de insulina glulisina con outros fármacos.
Algúns medicamentos poden afectar o metabolismo da glicosa, o que pode precisar un axuste da dose de insulina glulisina e especialmente un control minucioso do tratamento. Os medicamentos que poden aumentar o efecto hipoglucémico da insulina glulisina e aumentar a predisposición á hipoglucemia inclúen inhibidores da enzima convertedora de angiotensina, axentes hipoglucemicos orais, fibratos, disopiramida, fluoxetina, pentoxifilina, inhibidores da monoamina oxidasa, drogas da sulfonamidobenamicina insulina glulisina. Os medicamentos que poden reducir o efecto hipoglucémico da insulina glulisina inclúen danazol, diazoxido, diuréticos, glucocorticosteroides, glucagón, derivados de fenotiazina, isoniazido, somatropina, simpatomiméticos (por exemplo, epinefrina (adrenalina), terbutalina, salbutamole). anticonceptivos hormonais), hormonas tiroideas, inhibidores da protease, antipsicóticos atípicos (por exemplo, clozapina, olanzapina), pode ser necesario cambiar as doses de insulina glulisina. Os beta-bloqueantes, as sales de litio, a clonidina, o etanol poden mellorar ou debilitar o efecto hipoglucémico da insulina glulisina, pode ser necesario cambiar a dose de insulina glulisina. A pentamidina cando se usa xunto coa insulina glulisina pode causar hipoglucemia con outra hiperglicemia, pode ser necesario cambiar as doses de insulina glulisina. Baixo a influencia de fármacos con actividade simpatolítica, como a clonidina, beta-bloqueantes, reserpina, guanetidina, os síntomas de activación adrenérxica reflexa en resposta á hipoglucemia poden estar ausentes, ademais de ser menos pronunciados.
Debido á falta de estudos de compatibilidade, a insulina glulisina non debe mesturarse con outros medicamentos, ademais da insulina-isófano humano. Cando a insulina se administra con glulisina usando un dispositivo de bomba de infusión, o medicamento non debe mesturarse con disolventes ou outros medicamentos (incluídos os preparados de insulina).
Sobredose
Non hai datos específicos sobre sobredose de insulina por glulisina.Con un exceso da dose de insulina glulisina en relación coa necesidade desta, que é determinada polos custos enerxéticos do corpo e a inxesta de alimentos, pode desenvolverse unha hipoglucemia (que se manifesta polos seguintes síntomas: irritabilidade, fame, excitación nerviosa, ansiedade, tremor, suor fría, pel pálida, taquicardia latidos cardíacos graves, fatiga inusual, sensación de cansazo, debilidade inusual, somnolencia, diminución da capacidade de concentración, disturbios visuais, dor de cabeza, s utan, inconsciencia, convulsións, náuseas, danos ao sistema nervioso, coma, morte) é posible.
A hipoglucemia leve pode deterse tomando glicosa ou alimentos que conteñan azucre. Por iso, recoméndase que os pacientes con diabetes leven sempre doces, galletas, cubos de azucre ou zume de froitas doces. A hipoglicemia grave con coma, convulsións e trastornos neurolóxicos pódese deter coa administración intravenosa dunha disolución concentrada (20%) de glicosa (dextrosa) ou por administración subcutánea ou intramuscular de 0,5-1 mg de glucagón por parte dun profesional médico. Despois de recuperar a conciencia, aconséllase que o paciente dea carbohidratos cara ao interior para evitar o re-desenvolvemento da hipoglucemia, o que é posible despois dunha aparente mellora clínica. Para establecer a causa da hipoglucemia grave e evitar o desenvolvemento doutros episodios similares, o paciente debe ser observado nun hospital.
Efecto terapéutico
A insulina da glulina é un análogo (recombinante) da insulina humana. O poder da súa acción é igual á insulina humana común. A glulisina comeza máis rápido, pero ten unha duración inferior á insulina humana soluble.
A insulina glulisina inxectada baixo a pel actúa despois de 10-20 minutos.
O método de administración da insulina glulisina é a inxección subcutánea ou a infusión continua na graxa subcutánea do abdome a través do sistema de bomba. A insulina adminístrase brevemente (0-15 minutos) antes, ou inmediatamente despois dunha comida.
Diabetes mellitus que precisan tratamento con insulina.
Forma de solicitude
A insulina en glulisina debe administrarse en breve (0-15 minutos) antes ou despois dunha comida.
Esta insulina úsase en réximes de tratamento que inclúen insulina de acción media ou longa, incluído un análogo da insulina basal. A insulina glulisina tamén se usa en combinación con axentes hipoglucémicos en forma de comprimidos.
A sustancia é administrada por inxección subcutánea ou infusión continua no abdome (dentro da graxa subcutánea) mediante un sistema de bomba.
As inxeccións subcutáneas realízanse no abdome, a coxa ou o ombreiro, pódese realizar infusión continua exclusivamente no abdome.
Efecto secundario
Reaccións locais de hipersensibilidade (vermelhidão, inchazo ou picazón no lugar da inxección). Tales reaccións adoitan ser transitorias e desaparecen co tratamento continuado. Ás veces hai fenómenos de lipodistrofia (en violación da alternancia de sitios de inxección dentro da mesma zona).
Reaccións alérxicas (urticaria, falta de respiración, broncoespasmo, picazón, dermatite alérxica), incluídos casos graves de manifestacións alérxicas xeneralizadas (incluída anafiláctica), que poden poñer en risco a vida.
Instrucións especiais
Cando se combinan con axentes hipoglucémicos orais, os inhibidores da ACE, disopiramida, fluoxetina, fibratos, inhibidores de MAO, pentoxifilina, salicilatos, antimicrobianos de propoxifeno e sulfanilamida, a insulina glulisina pode aumentar o efecto hipoglucemico e aumentar o risco.
Cando se combinan con GCS, diazoxido, danazol, diuréticos, somatropina, isoniazidos, derivados da fenotiazina, simpatomiméticos (por exemplo, epinefrina, terbutalina, salbutamol), hormonas tiroideas, estróxenos e proxestinas (por exemplo, anticonceptivos orais e inhibidores), Os medicamentos (por exemplo, olanzapina e clozapina) a insulina glulisina pode reducir o efecto hipoglucémico.
Os beta-bloqueantes, a clonidina, así como as sales de litio e o etanol poden potenciar ou debilitar a acción da insulina. A pentamidina provoca hipoglucemia e posterior hiperglicemia.
O uso de medicamentos simpatolíticos (beta-bloqueantes, clonidina e guanetidina, así como reserpina) enmascaran os síntomas da activación do reflexo adrenérxico.
Ao transferir un paciente a outro tipo de insulina ou insulina dun novo fabricante, é necesario realizar unha supervisión médica estrita, xa que pode ser necesaria a corrección da terapia. As doses inadecuadas de insulina ou a interrupción do tratamento levan ao desenvolvemento de hiperglicemia, así como de cetoacidosis diabética, condicións que poden ser mortais.
O tempo de desenvolvemento potencial da hipoglucemia pode depender da taxa de inicio da acción da insulina usada e pode cambiar, cun cambio no réxime de tratamento. Entre as condicións que alteran ou fan menos pronunciadas os precursores da próxima hipoglucemia inclúen: a duración da diabetes mellitus, a intensificación da terapia con insulina, a neuropatía diabética, o uso de certos medicamentos (por exemplo, beta-bloqueantes) ou o traslado dun paciente da insulina animal á humana.
A corrección das doses de insulina é necesaria ao cambiar o réxime das comidas ou cambiar a actividade física. O exercicio inmediato despois de comer é un risco potencial de hipoglucemia. Coa introdución de análogos de acción rápida da insulina humana, a hipoglucemia pode desenvolverse máis rápido que coa utilización de insulina humana soluble.
As reaccións hipoglicémicas ou hiperglicémicas non compensadas poden causar perda de consciencia, coma e incluso a morte.
O uso de insulina glulisina en mulleres embarazadas debe ocorrer baixo un control constante dos niveis de azucre no sangue.
A glulisina insulina non penetra no leite materno, polo que pode usarse para a lactación.
Durante a lactación, é posible que unha muller axuste a dose administrada por insulina.
Tamén se pode requirir un axuste de dose de insulina para as enfermidades concomitantes, así como unha sobrecarga emocional.
Almacene a glulisina de insulina nun lugar escuro a temperaturas de ata 8 ºC sen conxelar. Duración de validez ata 2 anos.
DROGA RECOMENDADA
 |
| Frecuencia de ocorrencia | Máis que | Menos de |
| Extremadamente raro | — | 1/10000 |
| Raro | 1/10000 | 1/1000 |
| Infrecuentes | 1/1000 | 1/100 |
| Frecuente | 1/100 | 1/10 |
| Extremadamente frecuente | 1/10 | — |
Trastornos do metabolismo e da pel
Moi a miúdo desenvólvese unha hipoglucemia. Os síntomas desta condición ocorren con maior frecuencia. As seguintes manifestacións pertencen a síntomas neuropsiquiátricos:
- Fatiga, sentirse canso, debilidade.
- Disminución da capacidade de enfoque.
- Perturbacións visuais.
- Somnolencia.
- Cefalea, náuseas.
- Confusión de conciencia ou a súa perda completa.
- Síndrome convulsivo.
Pero a maioría das veces, os signos neuropsiquiátricos están precedidos de signos de contraregulación adrenérxica (resposta á hipoglucemia do sistema simpatoadrenal):
- Excitación nerviosa, irritabilidade.
- Tremor, ansiedade.
- Sensación de fame.
- Palillo da pel.
- Taquicardia.
- Suor fría.
Importante! Os ataques severos repetidos de hipoglucemia poden provocar danos no sistema nervioso. Os episodios de hipoglucemia grave e prolongada representan unha grave ameaza para a vida do paciente, xa que incluso é posible un desenlace fatal cun estado crecente.
Nos sitios de inxección do medicamento a miúdo atópanse manifestacións locais de hipersensibilidade:
Basicamente, estas reaccións son transitorias e moitas veces desaparecen con outra terapia.
Tal reacción do tecido subcutáneo, como a lipodistrofia, é moi rara, pero pode aparecer debido a unha violación do cambio no lugar de inxección (non pode ingresar insulina na mesma zona).
Trastornos xerais
As manifestacións sistémicas de hipersensibilidade son raras, pero se aparecen, entón os seguintes síntomas:
- urticaria
- asfixia
- estanque no peito
- coceira
- dermatite alérxica.
Os casos especiais de alerxias xeneralizadas (isto inclúe manifestacións anafilácticas) representan unha ameaza para a vida do paciente.
Embarazo
Non se dispón de información relativa ao uso de insulina-glulisina por mulleres embarazadas. Os experimentos reprodutivos en animais non mostraron diferenzas entre a insulina soluble humana e a insulina-glulisina en relación ao embarazo, o desenvolvemento fetal do feto, o parto e o desenvolvemento postparto.

Non obstante, as mulleres embarazadas deberían prescribir o medicamento con moito coidado. Durante o período de tratamento, debe controlarse regularmente o control do azucre no sangue.
Os pacientes que tiveron diabetes antes do embarazo ou que desenvolveron diabetes gestacional en mulleres embarazadas necesitan manter o control glicémico durante todo o período.
No primeiro trimestre do embarazo, a necesidade de insulina do paciente pode diminuír. Pero, por regra xeral, nos trimestres posteriores, aumenta.
Despois do parto, a necesidade de insulina diminúe de novo. As mulleres que planean un embarazo deberán informar ao seu proveedor sanitario.
Aínda non se sabe se a insulina-glulisina é capaz de pasar ao leite materno. As mulleres durante a lactación poden ter que axustar a dosificación do medicamento e da dieta.

 A unidade da preparación de Apidra ten a mesma actividade hipoglicémica que a unidade de insulina soluble humana. En estudos clínicos en pacientes con diabetes tipo 1, avaliáronse os efectos hipoglucémicos da insulina soluble humana e de Apidra.
A unidade da preparación de Apidra ten a mesma actividade hipoglicémica que a unidade de insulina soluble humana. En estudos clínicos en pacientes con diabetes tipo 1, avaliáronse os efectos hipoglucémicos da insulina soluble humana e de Apidra. Os pacientes mostraron valores de glucosa comparables, autocontrolados, comparables no torrente sanguíneo. A diferenza entre insulina-glulisina e preparación insulina-lispro foi que cando se administrou a primeira, non había necesidade de aumentar a dose de insulina básica.
Os pacientes mostraron valores de glucosa comparables, autocontrolados, comparables no torrente sanguíneo. A diferenza entre insulina-glulisina e preparación insulina-lispro foi que cando se administrou a primeira, non había necesidade de aumentar a dose de insulina básica. A maioría dos pacientes que participan neste estudo, inmediatamente antes da inxección, mesturaron insulina-isófano con insulina de acción curta. No momento da aleatorización, o 58% dos pacientes usaban fármacos hipoglucémicos e indicaron instrucións para continuar tomándolos na mesma dosificación.
A maioría dos pacientes que participan neste estudo, inmediatamente antes da inxección, mesturaron insulina-isófano con insulina de acción curta. No momento da aleatorización, o 58% dos pacientes usaban fármacos hipoglucémicos e indicaron instrucións para continuar tomándolos na mesma dosificación. Os lugares de infusión e inxección con cada nova inxección de insulina deberán alternar. Ao inicio da acción, a súa duración e taxa de adsorción, actividade física e área de administración poden influír. A administración subcutánea ao abdome proporciona unha adsorción máis rápida que as inxeccións a outras partes do corpo.
Os lugares de infusión e inxección con cada nova inxección de insulina deberán alternar. Ao inicio da acción, a súa duración e taxa de adsorción, actividade física e área de administración poden influír. A administración subcutánea ao abdome proporciona unha adsorción máis rápida que as inxeccións a outras partes do corpo.