Que complicacións pode causar a diabetes?
Como xa se repetiu anteriormente, a diabetes é especialmente perigosa para as súas complicacións. Se o nivel de azucre no sangue dun paciente con diabetes está constantemente elevado, co tempo, danos en órganos como os ollos, riles e pernas. Os pequenos vasos sofren nos ollos e nos riles.
As paredes de pequenos vasos, en contacto constante co sangue que flúe nos vasos, son moi sensibles aos niveis elevados de azucre. Baixo a súa influencia, ocorren gradualmente cambios irreversibles na parede vascular, como consecuencia da que o subministro de sangue se deteriora, o que significa a nutrición de todo o órgano. Isto, á súa vez, leva á perturbación do seu traballo.
Retinopatía diabética
A ollos, contra o fondo de azucre no sangue elevado constantemente, a retina sofre. A retina, por así dicir, reúne o globo ocular por dentro (ver Fig. 20). A base da retina é o plexo de pequenos vasos, tamén ten terminacións nerviosas que proporcionan a función da visión. Unha complicación da diabetes debido aos cambios nos vasos da retina chámase retinopatía diabética (a palabra provén do nome latino para a retina - retinao que significa "Rede").

Figura 20. Retinopatía diabética
Tamén se debe explicar o significado do termo frecuente. Esta é a parte do forro interno do ollo que é visible durante un exame especial realizado por un oculista. a retina. Entón, a causa da retinopatía diabética é a descompensación prolongada da diabetes. Os vasos da retina en retinopatía diabética vólvense máis quebrados, permeables e perden elasticidade, o que leva a cambios en todo o tecido da retina, en particular, ás hemorraxias.
A retinopatía diabética desenvólvese gradualmente, e incluso as súas etapas expresadas poden ser imperceptibles para o paciente. É dicir, se o paciente non se queixa da diminución da visión, isto non significa que non teña retinopatía! Cando a visión se deteriora tanto que o paciente comeza a notala, normalmente indica etapas extensivas de retinopatía, que son case imposibles de tratar de forma eficaz.
A presenza e a gravidade desta complicación da diabetes só pode ser determinada por un oftalmólogo (oftalmólogo) ao examinar o fondo cun alumno dilatado. Para dilatar a pupila, instálanse pingas especiais nos ollos, logo da que a visión queda temporalmente borrosa. Este procedemento é necesario, xa que ás veces con retinopatía diabética os principais cambios sitúanse na periferia da retina, mentres que na zona central, que é visible sen a expansión da pupila, aínda non están dispoñibles. Un oculista realiza un exame do fondo usando un dispositivo especial.
Moitas veces, os lentes son seleccionados na visita ao optometrista. Debo dicir que é imposible mellorar a visión afectada pola retinopatía con lentes. Non se asocia a retinopatía os mesmos cambios que se poden corrixir seleccionando lentes. Son o resultado de miopía ou visión indebida e ás veces causan ansiedade razoablemente forte do paciente, xa que as atribúe ás complicacións da diabetes.
Un paciente diabético debe mostrarse ao optometrista polo menos unha vez ao ano.
Na diabetes tipo 2, é especialmente importante realizar un exame inmediatamente despois do diagnóstico. O certo é que con este tipo de diabetes case nunca se pode establecer a hora exacta do inicio da enfermidade, e o paciente pode ter azucre no sangue durante moito tempo sen sequera saber del. O dano da retina pode desenvolverse xa durante este período latente.
En presenza de retinopatía, a frecuencia dos exames debería aumentar, xa que nalgún momento pode ser necesario o tratamento. O exame inmediato debe realizarse cunha brusca deterioración da visión.
Métodos para a prevención e tratamento da retinopatía diabética
Non debes confiar en métodos non tratados de tratamento - periodicamente hai unha publicidade dalgunhas plantas "máxicas", etc. Os chamados anxioprotectores (trental, doxium, etc.) tamén resultaron ineficaces no tratamento e prevención de danos nos ollos diabéticos.
Un método fiable para tratar a retinopatía diabética, recoñecido e usado con éxito en todo o mundo, é a fotocoagulación por láser da retina. A coagulación láser realizada puntualmente e correctamente permite aforrar a visión incluso nas etapas tardías da retinopatía diabética nun 60% dos pacientes de 10-12 anos. Non obstante, o tratamento nas primeiras etapas da retinopatía é o máis eficaz.
Os pacientes a miúdo non teñen a idea correcta sobre fotocagulación por láser. Ás veces este método é percibido como unha operación cirúrxica complexa nos ollos, a partir da cal algún "coñecido familiar" empeorouse. A información procedente de fontes pouco fiables pode asustar ao paciente e el rexeita un método fiable e eficaz a favor doutro remedio "milagroso".
A fotocoagulación por láser é un procedemento ambulatorio que se realiza nunha ou varias sesións e é totalmente seguro. O seu significado é usar un raio láser na retina alterada, o que axuda a previr unha maior progresión do proceso.
Debe entenderse que este tipo de tratamento detén a deterioración da visión, pero, coa súa redución significativa, non se regresa á boa visión. O prerrequisito para un efecto positivo estable da fotocoagulación por láser é unha boa compensación da diabetes, na súa ausencia continuará a progresión da retinopatía.
A retinopatía grave (chamada proliferativa) ameaza ao paciente coa perda da visión. Nestes casos, é necesario un seguimento constante por parte dun oftalmólogo e, ás veces, son posibles métodos cirúrxicos de tratamento. Para evitar situacións agudas (hemorragia masiva, desprendemento de retina), que poden levar consecuencias irreparables, nesta fase cómpre evitar o esforzo físico pesado. Están contraindicados o levantamento de pesas, a forte tensión, que pode producirse con estreñimiento ou tose persistente.
Na diabetes mellitus, xunto cos danos na retina, a miúdo hai nebulosidade da lente, que se chama catarata. Esta enfermidade tamén é común entre persoas sen diabetes, especialmente en grupos de idade máis vella. Se a nube da lente é moi pronunciada, a penetración dos raios de luz á retina é difícil e a visión é significativamente prexudicada, ata a súa perda completa. O tratamento da catarata está ben establecido; o método radical é a cirurxía para eliminar unha lente anubrada. A visión despois de tal operación está restaurada, aínda que require corrección coa axuda de lentes ou substituíndo a lente remota por unha artificial.
É importante para un paciente con diabetes saber que calquera operación, incluída a eliminación da lente, procede con seguridade só cunha boa compensación pola diabetes. Esta enfermidade tamén a propón os oftalmólogos.
Nefropatía diabética
No contexto dunha prolongada descompensación da diabetes nos riles, sofren pequenos vasos, que son a parte principal do glomérulo renal (o tecido renal está composto por moitos glomérulos). Os vasos do glomérulo renal proporcionan a función dos riles, que desempeñan o papel dun filtro no corpo humano. As substancias innecesarias no ril son excretadas na urina, filtrándoas do sangue, retrasanse as necesarias, dirixíndoas de volta ao sangue.
Cando os vasos dos glomérulos renales cambian debido a niveis elevados de azucre no sangue, o funcionamento normal do filtro renal está prexudicado. A continuación, a proteína, que é a sustancia necesaria e normalmente non entra na urina, comeza a penetrar alí (ver Fig. 21).
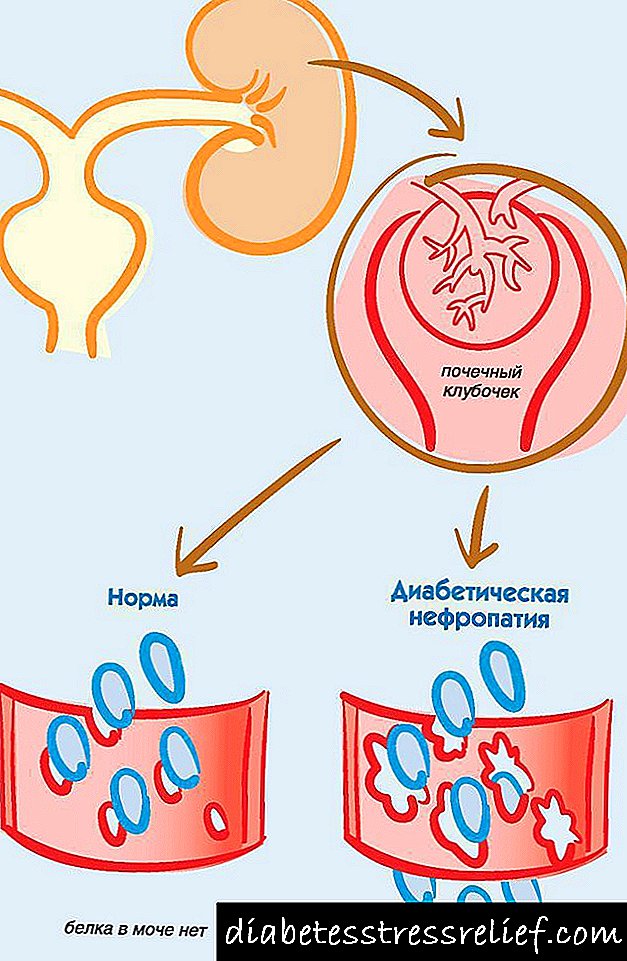
Figura 21. Nefropatía diabética
A complicación da diabetes nos riles é a nefropatía diabética, ao principio non podes sentila. Polo tanto, cada paciente con diabetes polo menos 1 vez ao ano debe pasar un exame de orina para determinar a proteína que hai nela. Esta pode ser unha proba regular de chamada de orina, que se fai en calquera clínica. Non obstante, pódese detectar nefropatía diabética en etapas anteriores, o que é moi importante para as medidas terapéuticas e preventivas. Esta é unha análise urinaria para microalbuminuria (é dicir, micro-cantidades de proteína albúmina).
Outra manifestación de nefropatía diabética pode ser un aumento de presión arterial (BP), é dicir hipertensión arterial. Debe ser consciente de que un aumento da presión arterial está lonxe de ser sempre consecuencia do dano renal, pero en si mesmo causa danos graves nos riles.
A presión arterial elevada, independentemente da causa, debe reducirse. Na actualidade considéranse o máximo permitido: 140 mm Hg. Art. para o indicador superior (presión arterial sistólica) e 85 mm RT. Art. para o inferior (diastólico). Se polo menos un destes dous indicadores está por riba dos límites especificados, o tratamento é necesario.
Hai moitos medicamentos para o tratamento da hipertensión e cada paciente pode escoller unha terapia eficaz. É importante que o propio paciente comprenda que é necesario tomar estas drogas constantemente, é dicir. Non só á altura, senón tamén á diminución da presión arterial ata a normalidade para que non aumente!
O autocontrol da presión arterial na casa tamén é moi útil, en particular para avaliar a eficacia dos fármacos empregados, polo que é recomendable que todos os pacientes con hipertensión arterial teñan un aparello para medir a presión arterial na casa e poidan utilizalo.
Se a nefropatía diabética chega ás fases expresadas, o médico pode recomendar unha dieta especial con restrición de proteínas (principalmente para produtos animais - carne, peixe, ovos, queixo, requeixo, etc.).
Enfermidades das pernas con diabetes
Entre as complicacións da diabetes, o dano do pé ocupa un lugar especial. En primeiro lugar, a diferenza de ollos e riles, non pequenos, pero grandes vasos (arterias) sofren nas pernas e, ademais, é característico o dano nervioso (neuropatía diabética). Se a principal causa do desenvolvemento da neuropatía diabética é unha descompensación prolongada da diabetes, o dano ás arterias é unha manifestación de aterosclerose e adoita asociarse a un aumento dun indicador como o colesterol (así como un cambio nalgúns outros indicadores menos determinados do metabolismo da graxa) no sangue. Non obstante, o aumento do azucre no sangue agrava a gravidade do proceso aterosclerótico.
As manifestacións de neuropatía diabética son varios tipos de dor nas pernas, sensación de queimadura, "rastrexo de arrastre", formigueo, entumecimiento. Estes síntomas poden ser moi dolorosos, pero o outro perigo é case invisible para o paciente.
A neuropatía caracterízase por unha diminución na sensibilidade das pernas: a capacidade de percibir os efectos de alta e baixa temperatura, dor (por exemplo, unha inxección cun obxecto punzante), vibracións, etc. Isto supón un gran perigo, porque aumenta o risco e fai invisibles pequenas lesións, por exemplo, se obxectos estranxeiros entran nos zapatos, usan zapatos escollidos incorrectamente e traten as uñas ou os cornos.
Unha diminución da sensibilidade, combinada cunha diabetes xeneralizada e un exceso de deformación dos pés leva a unha distribución incorrecta da presión ao camiñar. Isto leva a un trauma aos tecidos do pé ata a formación de úlceras en lugares con maior estrés. Os sitios de trauma poden inflamarse, desenvólvese unha infección. O proceso inflamatorio en condicións de sensibilidade reducida procede sen dor, o que pode levar a subestimación do perigo para os pacientes. A auto-cura non se produce se a compensación por diabetes non resulta satisfactoria e, en casos graves e avanzados, o proceso pode progresar, dando lugar ao desenvolvemento de inflamacións purulentas - flema.
No peor dos casos e a falta de tratamento, pode producirse necrose tisular - gangrena. O predominio de danos nas arterias leva a unha violación do subministro de sangue ás pernas. Isto é máis común en pacientes maiores. Un signo de tal lesión en etapas graves é dor nas pernas ao camiñar. Aparecen nas pernas incluso despois dun pequeno paseo e o paciente debe parar e esperar a que pase a dor antes de continuar.
Este cadro chámase "claudicación intermitente". Tamén pode prexudicar a frialdade dos pés. En casos avanzados, desenvólvese unha necrose dos tecidos da punta dos dedos ou da rexión calcaneal. Predispón ao desenvolvemento de complicacións desta natureza, ademais de colesterol elevado, presión arterial alta e tabaquismo. A aterosclerose tamén pode afectar as arterias do corazón e do cerebro.
Quizais sexa unha combinación de trastornos vasculares con neuropatía. Nestes casos, a probabilidade de desenvolver gangrena, o que significa amputación da extremidade, é especialmente alta.
Lesión no pé
Dado que as pernas con diabetes teñen un risco tan elevado, cada paciente debe estar familiarizado coas medidas preventivas para as complicacións descritas anteriormente. A súa eficacia é bastante alta, realmente poden reducir o risco de lesións nas pernas na diabetes. As medidas preventivas pódense representar baixo a forma de "prohibir" e "permitir" regras, que a continuación indicamos. Pero antes diso, paga a pena listar de novo as medidas preventivas de carácter xeral.
Primeiro de todo, esta é unha boa compensación pola diabetes mellitus, non se pode substituír por ningún outro propósito preventivo e terapéutico, incluídos os medicamentos. Ademais, é necesario deixar de fumar, loitar activamente contra o exceso de peso, controlar o nivel de presión arterial e colesterol no sangue, moverse máis.
É recomendable someterse a un exame médico das pernas polo menos unha vez ao ano (coa determinación da sensibilidade e a pulsación nas arterias dos pés). Isto faise mellor nun gabinete especializado "Pie diabético", no noso país cada vez hai máis oficinas nos últimos anos.
Normas para o coidado dos pés. Que non se pode facer coa diabetes!
1. En primeiro lugar, non debes usar obxectos afiados ao coidar os pés: tesoiras, coitelos de maíz, láminas de afeitar. O uso de tales elementos é unha das causas máis comúns de lesións, especialmente en condicións de sensibilidade reducida e mala visión! Deberías ser conscientes de que se cortas as esquinas da uña, especialmente profundas, isto pode levar á formación do chamado prego incrustado - causas da dor, inflamación e tratamento prolongado, ata a cirurxía. O ingreso da uña contribúe ao desgaste de narices estreitos.
2. Se os pés están conxelados, non podes quentalos con pastillas de calefacción (incluídas as eléctricas), baterías de calefacción a vapor, quentadores eléctricos. A sensibilidade á temperatura do paciente é moitas veces reducida, polo que a reacción protectora se debilita e pode obter unha queimadura facilmente.
3. Pola mesma razón, non deben tomarse baños de pés quentes. A temperatura da auga non debe ser superior a 40 ° C (é mellor medila cun termómetro de auga, como para os baños). Ademais, os baños de pés non deben ser longos: seca a pel e faino máis vulnerable.
4. Non se recomenda camiñar descalzo, xa que existe un alto risco de lesións coa penetración simultánea da infección na zona de danos. Na praia e ao nadar, debes usar zapatillas de baño. Tamén debes protexer os pés contra queimaduras solares.
5.É necesario abandonar os zapatos incómodos (estreitos, esfregar, esmagar) e non usar zapatos de tacón alto. O talón alto contribúe a trastornos circulatorios no pé e á formación de zonas de presión aumentada na súa superficie plantar. É preciso ter precaución con respecto aos zapatos novos: usala por primeira vez non máis dunha hora, e en ningún caso empregar ningún método de desgaste, como poñer un dedo húmido. Os zapatos que se abren crean un risco adicional de lesión e, polo tanto, non protexen os dedos dos pés e o talón.
6. Se tes cornos nas pernas, non debes intentar desfacerse deles con líquidos de millo, pomadas ou xeso, xa que todos conteñen substancias que corroen a pel. Por regra xeral, fórmanse os callos como resultado de levar zapatos mal seleccionados que presionan no pé en certos lugares.
7. Preste atención aos calcetíns da goma. Se son demasiado axustados e deixan impresións na pel das pernas inferiores, isto dificulta a circulación.
Normas para o coidado dos pés. Entón, ten que coidar das pernas coa diabetes!
1. Trata as uñas cun arquivo. Isto permitirá non só evitar un trauma, senón tamén formar un bordo regular e horizontal da uña, deixando os seus cantos intactos.
2. O medio máis adecuado para eliminar os callos e as áreas de queratinización excesiva (engrosamento e sequedad) da pel é a pómez. É mellor mercar unha pomba especial para coidar o pé nunha farmacia. Debe usalo mentres se lava os pés e non intente poñer todas as áreas problemáticas nunha orde completa. Só tes que facelo con máis frecuencia!
3. Despois do lavado, os pés deben secalos, mollando suavemente a pel, especialmente nos espazos interdigitais. A alta humidade nestas zonas contribúe ao desenvolvemento de erupcións e fungos do cueiro. Pola mesma razón, empregando unha crema hidratante para os pés (é necesario para case todos para que a pel non estea moi seca), non aplicala na pel entre os dedos.
4. Se os pés están conxelados, cálelos con medias cálidas do tamaño adecuado e sen bandas elásticas axustadas. Hai que asegurarse de que as medias dos zapatos non se perdan.
5. É necesario facer unha regra para comprobar a superficie interior do zapato antes de colocala: se algún obxecto estranxeiro caeu dentro, se a envoltura está envolta ou se aparecen cravos afiados. Lembramos unha vez máis que isto é necesario debido a que se pode reducir a sensibilidade dos pés, cousa que o propio paciente non sospeita.
6. Todos os días un paciente diabético debe examinar coidadosamente os pés, especialmente a superficie plantar. As persoas maiores e os pacientes con sobrepeso poden experimentar dificultades considerables. É posible que se lles aconselle usar un espello montado no chan durante a inspección. A inspección diaria permítelle detectar oportunamente feridas, fisuras, abrasións.
Mesmo hai que mostrarlle ao médico feridas leves nos pés, non obstante, o paciente debe ser capaz de prestar os primeiros auxilios por conta propia.
Primeiros auxilios para lesións no pé
Se durante o exame dos pés se atopa unha ferida, unha abrasión ou un crack, é necesario aclaralo cunha solución desinfectante. Podes usar unha solución ao 1% de dióxina, 0,01% de solución de miramistina ou 0,02% de furatsilina. A ferida lavada debe ser cuberta cun aderezo estéril ou parche bactericida. Non se pode usar unha axuda de banda común.
Non podes usar solucións alcohólicas (solución alcohólica de iodo, verde brillante - "verde"), así como unha solución concentrada e escura de permanganato de potasio ("permanganato de potasio"). Poden provocar unha queimadura. Tamén é indesexable usar apósitos de aceite, que crean un ambiente para o desenvolvemento da infección e dificultan a saída de secrecións da ferida.
Se aparecen signos de inflamación (vermelhidão, hinchazón, descarga purulenta) na zona do dano, é necesaria atención médica inmediata. Pode ser necesario un tratamento cirúrxico da ferida, a cita de antibióticos. En tal situación, é importante proporcionar a tranquilidade ao pé. O médico pode prescribir descanso na cama, se é necesario, use muletas para evitar o estrés na perna.
Nun gabinete de medicamentos dun paciente con diabetes sempre debe haber fondos que poidan ser necesarios para tratar unha ferida accidental, atrito, etc. Entre eles hai toallitas estériles, xeso adhesivo bactericida, solucións desinfectantes enumeradas anteriormente. Todos estes fondos tamén deben levarse contigo nas viaxes.
Diabetes e enfermidades cardiovasculares
As estatísticas mostran que a diabetes adoita estar acompañada de enfermidades do sistema cardiovascular, como a aterosclerose, enfermidade coronaria (CHD)hipertensión, etc. Isto é especialmente certo para a diabetes tipo 2, combinada co sobrepeso.
O risco de desenvolvemento precoz de enfermidades coronarias na diabetes é moi alto: é de dúas a tres veces máis que entre a poboación en xeral. Por desgraza, as mulleres, que normalmente son máis que os homes, son resistentes ao desenvolvemento de enfermidades coronarias; en presenza de diabetes perden esa "protección". As formas máis comúns de enfermidades coronarias son a angina pectora e o infarto de miocardio. A base do DIH é a lesión aterosclerótica dos vasos cardíacos, un importante factor formativo da cal é unha violación do metabolismo de graxas (lípidos): dislipidemia. A manifestación máis famosa e accesible é un aumento do colesterol no sangue; os triglicéridos e as fraccións de colesterol son menos coñecidos, pero tamén importantes.
Outras manifestacións de aterosclerose - danos nos vasos do cerebro, o que orixina memoria, actividade mental, así como a violación do subministro de sangue ás pernas mencionadas anteriormente.
Hipertensión arterial (presión arterial alta) - tamén compañeiro habitual de diabetes. É contra o fondo de aumento da presión que non se reduce que poida producirse unha complicación tan formidable como o ictus: unha violación aguda da circulación cerebral, que moitas veces é fatal ou leva á parálise. A hipertensión arterial ten un mal efecto sobre o estado dos vasos dos riles e o fondo, e xa sabemos o importante que é protexelos con todas as nosas forzas.
Prevención e tratamento de enfermidades cardiovasculares
A hipertensión arterial e a dislipidemia están suxeitas a control e tratamento obrigatorio. Cada paciente diabético debe comprobar o metabolismo dos lípidos e a presión arterial polo menos unha vez ao ano.
Tal frecuencia de control só é suficiente nos niveis normais destes indicadores, é dicir. se:
- O nivel de colesterol total é inferior a 5,2 mmol / l (e segundo os últimos datos por baixo de 4,8 mmol / l!),
- O nivel de presión arterial superior (sistólica) está por baixo dos 140 mm Hg. Art.
- O nivel de presión arterial (diastólica) inferior a 85 mm Hg. Art.
Se os niveis destes parámetros superan a norma, requírese un control máis frecuente e, por suposto, tratamento. Por regra xeral, prescríbense medicamentos para tratar tanto a hipertensión como a dislipidemia. Non obstante, a dieta tamén é unha poderosa ferramenta para influír nestes trastornos. Pódese usar como único método de tratamento se as desviacións da norma non son moi pronunciadas e é un fondo indispensable para o uso de medicamentos.
É importante recordar unha vez máis que a perda de peso ten un efecto positivo pronunciado na presión arterial e nos niveis de colesterol. Se non pode facer fronte á presión arterial sen o uso de drogas e o médico prescribe medicación, non teña medo. Hai moitos fármacos modernos para o tratamento da hipertensión, teñen efectos adversos mínimos e, por regra xeral, pódense tomar durante moito tempo (durante anos).
Cada paciente sempre pode escoller un tratamento eficaz, é dicir, para conseguir a normalización da presión arterial. Pode levar algún tempo o proceso de selección individual dun medicamento ou, que se emprende con frecuencia e razoabilidade, unha combinación de varios fármacos. Este proceso require necesariamente un control: medición repetida da presión arterial tanto polo médico como polo paciente (autocontrol no fogar), ás veces algunhas probas de laboratorio, electrocardiograma (ECG) etc.
No tratamento da hipertensión, é importante a participación e comprensión do paciente. Ás veces os pacientes cometen un gran erro ao interromper a medicación cando a presión volveu á normalidade, crendo que o "curso do tratamento" rematou, ou están tomando medicamentos de forma esporádica se se senten mal.
Por certo, a idea de que coa presión arterial alta debe necesariamente ferir a cabeza, ou outra cousa debería molestar ao paciente. As observacións clínicas mostran que a maioría dos pacientes non experimentan molestias coa presión arterial alta. É dicir, o corpo tamén se pode acostumar a el, así como ao azucre elevado no sangue, e hai unha sensación enganosa de benestar.
Debe entenderse que tomar medicamentos para o tratamento da hipertensión é necesario constantemente, é dicir. Non só á altura, senón tamén á baixada da presión arterial normal para que non suba!
Dado que a autocontrol da presión arterial na casa é moi útil, é aconsellable para todos os pacientes con hipertensión ter un aparato para medir a presión arterial na casa e poder utilizalo.
É posible previr complicacións.
Evítanse complicacións da diabetes. Neses casos en que o paciente xa ten manifestacións de certas complicacións, pode deixar a súa progresión. Para iso é necesario, en primeiro lugar, un control regular do seu estado por parte do paciente.
Repetimos unha vez máis os indicadores que, ademais do azucre no sangue ou a orina e o peso corporal, deben controlarse regularmente, así como cales son os especialistas que deben visitar:
1. Hemoglobina glicada (HbA1c).
2. Nivel de colesterol no sangue (tamén son desexables outros indicadores do metabolismo dos lípidos).
3. Presión arterial.
4. Proteína na orina (microalbuminuria).
5. Exame ocular.
6. Exame médico das pernas.
A maioría dos indicadores deben controlarse polo menos unha vez ao ano (hemoglobina glicada, se é posible, unha vez cada 4-6 meses). Se se atopan problemas, é necesario un control máis frecuente, así como un tratamento prescrito por un médico e realizado coa participación activa do paciente.
I.I. Dedov, E.V. Surkova, A.Yu. Maiores
Por que se desenvolven complicacións?
De todas as patoloxías que presentan complicacións, a enfermidade do azucre é a máis perigosa. As súas consecuencias, como a enfermidade en si, adoitan desenvolverse sen a manifestación de síntomas graves, o que complica o diagnóstico precoz e a iniciación dun tratamento oportuno. Mentres tanto, o tempo perdido e a violación do paciente ás recomendacións do médico son os principais factores polos que, segundo as estatísticas, a diabetes ocupa o terceiro lugar no número de mortes.
Todos os problemas son resultado de niveis inestables de azucre no sangue. O aumento do contido en glicosa contribúe a un cambio nas propiedades do sangue, perturba as funcións do cerebro, o sistema cardiovascular e afecta aos riles e células nerviosas.

A concentración de glicosa pode controlarse con éxito con medicamentos para reducir o azucre, inxeccións de insulina, dieta e cambios no estilo de vida. No caso dun tratamento oportuno, é posible reducir a probabilidade de desenvolver consecuencias e aumentar as posibilidades de que un diabético teña unha longa vida.
Pero sucede que os pacientes cometen erros no proceso de tratamento ou ignoran as receitas do médico, violan a dieta, saltan as inxeccións de insulina ou cambian arbitrariamente a dosificación. Estes motivos son o principal impulso para a aparición de patoloxías concomitantes.
As complicacións agudas da diabetes xorden como consecuencia dun cambio significativo na composición e propiedades do sangue, e o rápido crecemento ou diminución da glicosa no plasma. Esta condición patolóxica desenvólvese en cuestión de días e incluso horas e supón unha grave ameaza para a vida do paciente, polo que require asistencia médica de urxencia.
Cetoacidosis e coma cetoacidótica
A causa da cetoacidosis pode ser:
- saltarse inxeccións de insulina ou cambios de dose,
- violación da dieta
- embarazo
- enfermidades inflamatorias ou infecciosas.
 Este tipo de complicacións xorde como consecuencia de perturbacións metabólicas, cando a descomposición das células graxas leva á formación de corpos cetonas no sangue, o que, combinado cun aumento do nivel de glicosa, leva á intoxicación do corpo e ao desenvolvemento dun coma cetoaciódico. A cetoacidosis é a consecuencia máis común da diabetes tipo 1.
Este tipo de complicacións xorde como consecuencia de perturbacións metabólicas, cando a descomposición das células graxas leva á formación de corpos cetonas no sangue, o que, combinado cun aumento do nivel de glicosa, leva á intoxicación do corpo e ao desenvolvemento dun coma cetoaciódico. A cetoacidosis é a consecuencia máis común da diabetes tipo 1.
Na fase inicial da cetoacidosis, obsérvanse os seguintes síntomas:
- aumentan os niveis de glicosa en orina e sangue
- aumento da sede e da urinación,
- cheira acetona da boca,
- aumento do apetito e aparecen signos de deshidratación.
No futuro, os síntomas veranse reforzados:
- dificultade para falar,
- o ton da pel e dos músculos diminúe
- cae a presión e o paciente perde a conciencia.
A asistencia ao paciente debe comezar a prestarse cando aparezan os primeiros signos de cetoacidosis, no futuro a afección require tratamento na unidade de coidados intensivos.
Coma hiperosmolar
Un coma hiperosmolar desenvólvese en poucas semanas e caracterízase por deshidratación, deficiencia de insulina e, en consecuencia, altos niveis de glicosa. Unha característica distintiva da condición patolóxica é o aumento do sodio na composición do sangue.
Pódense observar as seguintes manifestacións:
- trastorno dixestivo
- ataques de vómitos
- aumento da sede e micción frecuente,
- perda de peso
- a aparición de ataques convulsivos e alucinacións,
- dificultade para falar e desmaio.
A atención médica nesta condición baséase na eliminación da deshidratación, a restauración da glicosa aceptable e a estabilización metabólica.

Acidosis láctica
Outra complicación que require unha reanimación urxente é a acidosis láctica. A patoloxía ocorre a miúdo en pacientes anciáns con diabetes tipo 1 e tipo 2.
A causa da acidosis láctica é unha violación do subministro de sangue aos tecidos, como resultado do que o abastecemento de osíxeno ás células é difícil e o ácido láctico acumúlase no plasma. As enfermidades concomitantes do corazón e dos vasos sanguíneos, a insuficiencia hepática e renal poden provocar tales trastornos.
Para a patoloxía, tales signos son característicos:
- dor muscular
- vómitos e debilidade crecente,
- unha forte diminución da presión,
- dificultade para ouriñar
- o ritmo cardíaco cambia,
- perda de coñecemento.
Un coma na acidosis láctica prodúcese ás poucas horas e a falta de asistencia médica oportuna pode producir a morte do paciente por parada cardíaca.
Hipoglicemia
Debido á inanición prolongada, exceso de traballo físico ou exceso de dose de insulina, os niveis de azucre no sangue baixan drasticamente e aparecen signos de hipoglucemia. A patoloxía pode compensarse nos primeiros estadios comendo unha froita doce ou bebendo zume. A falta das medidas necesarias, os síntomas seguen crecendo e aparece un coma hipoglucémico. Neste caso, xa son necesarias medidas de reanimación nun hospital.
Podes determinar a diminución da glicosa polos seguintes síntomas:
- mellora da suor
 ,
, - a aparición de sensación de debilidade, agresión, irritabilidade,
- palpitacións e calafríos,
- a función visual empeora,
- obsérvanse un branqueamento da pel e a migraña,
- as mans e os pés están máis fríos, obsérvase o seu tremor,
- perda de coñecemento.
O coma hipoglucémico provoca a fame de osíxeno das células do cerebro e cun tratamento retrasado prodúcese o seu edema e morte.
Crónica
No contexto dun curso prolongado de enfermidade do azucre, prodúcense complicacións tardías.Un nivel de azucre constantemente elevado leva a danos no sistema nervioso e urinario, provoca deficiencias visuais e danos na pel. Posibles consecuencias que requiran atención cirúrxica.
Retinopatía
A retinopatía é unha causa común de discapacidade e perda de visión en pacientes con diabetes. Como consecuencia da influencia de altos niveis de azucre, os estreitos vasos proporcionan nutrición retiniana.
Debido á inanición de osíxeno, os aneurismas fórmanse nos capilares dos ollos, e as células de graxa e sales de calcio acumúlanse na retina, o que leva a cicatrizarse e endurecer.
 No proceso de desenvolver complicacións, a visión do paciente deteriora, a visión lateral é prexudicada, as manchas escuras aparecen ante os ollos.
No proceso de desenvolver complicacións, a visión do paciente deteriora, a visión lateral é prexudicada, as manchas escuras aparecen ante os ollos.
No futuro, pode producirse rotura de aneurisma e hemorragia vítrea. En casos graves, a retina exfolia e o paciente queda completamente cego.
O diagnóstico de retinopatía nos primeiros estadios pode evitar o desprendemento de retina mediante fotocoagulación por láser ou, se é necesario, eliminar o corpo vítrico danado.
Na imaxe móstranse aneurismas dos capilares do ollo con retinopatía.
Neuropatía
Aínda non se coñecen exactamente as causas exactas da neuropatía. Alguén cre que as células nerviosas morren por falta de nutrición, e alguén está seguro de que ten que culpa o edema das terminacións nerviosas. En calquera caso, o dano nas terminacións nerviosas provoca azucre no sangue.
Tal patoloxía ten as súas propias variedades:
- Sensorial - caracterizado por unha diminución da sensibilidade do membro ata a súa perda completa. O paciente ten sensación de dor, incluso con graves danos na pel das pernas.
- Gastrointestinal - As funcións do esófago, intestinos e estómago son perturbadas. Dificultade para tragar, dixerir alimentos e un acto de defecación.
- A pel - con esta forma, a pel seca debido a danos nas glándulas sudoríparas.
- Cardiovascular - O principal síntoma é a taquicardia, que aparece en repouso.
- Urogenital - leva a alterar a función da vexiga e a disfunción eréctil nos homes.

Síndrome do pé diabético
Outra complicación que pode requirir cirurxía é a síndrome do pé diabético. A patoloxía vai acompañada de perda de sensibilidade polas extremidades debido ao dano ás células nerviosas, así como danos no tecido óseo e nas articulacións.
Hai dúas formas da enfermidade:
- Isquémico - caracterizado por lesións vasculares ateroscleróticas, como resultado da cal se altera a nutrición do membro. A circulación sanguínea no pé empeora, faise máis fría e cianótica. É posible unha curación deficiente das úlceras dolorosas.
- Neuropática - con esta forma danan os nervios responsables da sensibilidade das extremidades. En primeiro lugar prodúcese engrosamento da sola e deformación do pé. A perna incha, aparecen úlceras nela, pero non hai dor.
No futuro, o pé comeza a podrirse ou a secar e a complicación adoita acabar coa amputación da extremidade (ver foto).

Dependendo do tipo de diabetes
A probabilidade destas ou outras complicacións depende do tipo de diabetes.
Así, as consecuencias máis comúns para un longo curso de diabetes tipo 2 son patoloxías como:
- nefropatía
- gangrena
- pé diabético
- retinopatía.
Estas son as chamadas consecuencias específicas de diabete non dependente da insulina. O desenvolvemento de enfermidades cardíacas e vasculares para este tipo de enfermidades é menos característico.
Con diabetes tipo 1, pola contra, o sistema cardiovascular (angina pectorais, arritmia, ataque cardíaco, insuficiencia cardíaca) é máis frecuentemente afectado.
Ademais, o desenvolvemento de tales consecuencias é posible:
- nefropatía
- Úlceras dermis
- enfermidade periodontal e estomatite,
- catarata
- trastornos do sistema nervioso central.
As complicacións agudas desenvólvense con calquera tipo de diabetes con case o mesmo grao de probabilidade. A única excepción é o coma cetoacidótico. A cetoacidosis raramente se diagnostica en diabéticos de tipo 2 e é máis característica dun tipo de diabetes dependente da insulina.
Cales son as complicacións da diabetes nos nenos? Trátase, en primeiro lugar, de coma hiperglucémica, cetoacidótica e hipoglucémica. As consecuencias desta condición patolóxica son tan perigosas para os nenos como para adultos e poden provocar danos no sistema cardiovascular, cerebro e causar a morte. Por iso, é tan importante notar os primeiros síntomas a tempo e tomar as medidas correctoras adecuadas.
Os seguintes signos deben alertar:
- estreitar ou dilatar as pupilas,
- aumento da humidade ou sequedade da pel,
- aumento da sede, apetito,
- debilidade e apatía crecentes,
- alento de acetona
- cambios na respiración e frecuencia cardíaca,
- confusión e perda de orientación.
As posibilidades dun prognóstico favorable dependen da rapidez que se lle prestará asistencia cualificada ao neno.
Con un curso prolongado da enfermidade, as complicacións tardías non están excluídas:
- insuficiencia renal que causa insuficiencia renal (nefropatía),
- inestabilidade mental, agresión, irritabilidade, bágoas (encefalopatía),
- aparición de dor e adormecemento nas pernas, úlceras na pel das extremidades causadas por danos no sistema nervioso (neuropatía),
- diminución da visión, estrabismo, danos na retina (oftalmopatía),
- enfermidades articulares (artropatía).
Vídeo do famoso pediatra Komarovsky sobre a diabetes nos nenos:
Prevención de impactos
As complicacións da diabetes adoitan levar a discapacidade, danos nos órganos vitais e morte, polo que é importante evitar o seu desenvolvemento, observando medidas preventivas:
- Supervisa o azucre no sangue regularmente. Os cambios nos indicadores requiren unha compensación urxente.
- Siga o calendario de inxeccións de insulina ou medicamentos para a redución de azucre.
- Non auto-medicar e observar a dosificación recomendada polo seu médico.
- Examine regularmente para buscar corpos cetonas no sangue e proteínas na urina.
- Visita un oftalmólogo cada 6 meses. Isto axudará a tempo a detectar danos na retina.
- Rexeitar o vicio de alcol e nicotina. Os cigarros e licores aumentan a glicosa, restrinxen os vasos sanguíneos e danan a función cardíaca.
- Siga unha dieta. Exclúe o uso de alimentos cun nivel glicémico elevado e dea preferencia a verduras, produtos lácteos con pouca graxa, carne magra e peixe.
- Coma polo menos 5 veces ao día, evitando longos descansos entre as comidas. Isto manterá unha concentración aceptable de azucre no sangue, evitando a hipoglucemia.
- Supervise a presión arterial e o teu propio benestar. Nos primeiros síntomas alarmantes, non deixe en busca de axuda médica.
- Evite o exceso de traballo físico, pero tampouco leva un estilo de vida pasivo. As cargas deben ser razoables e adecuadas en idade e saúde.
- Beba todos os días 6-8 vasos de auga para manter o equilibrio hídrico e mellorar o metabolismo.
- Elixe zapatos cómodos, observa unha boa hixiene do pé. Para coidar a pel dos pés, emprega cremas hidratantes e suavizantes.
- Evite danos na pel das pernas, tratar oportunamente infeccións por fungos.
A diabetes mellitus é unha enfermidade que cambia o estilo de vida. Dado o perigo e a insidiosidade da patoloxía, paga a pena adoptar un enfoque máis responsable na implementación de todas as recomendacións médicas, porque o desenvolvemento de complicacións é máis fácil de previr que de tratar.
Complicacións agudas da diabetes
 A acidosis láctica ocorre como complicación da diabetes en pacientes con enfermidades concomitantes do fígado, riles e corazón. Afecta principalmente ás persoas despois de 50 anos. Os síntomas aumentan moi rapidamente. Caen presións, dores musculares e dor detrás do esternón e diminúe a cantidade de ouriños. Aparecen náuseas, vómitos e dor abdominal. O paciente perde a consciencia. Pode ser parada cardíaca ou respiración. Neste caso, só poden axudar as inxeccións de insulina e a hospitalización inmediata.
A acidosis láctica ocorre como complicación da diabetes en pacientes con enfermidades concomitantes do fígado, riles e corazón. Afecta principalmente ás persoas despois de 50 anos. Os síntomas aumentan moi rapidamente. Caen presións, dores musculares e dor detrás do esternón e diminúe a cantidade de ouriños. Aparecen náuseas, vómitos e dor abdominal. O paciente perde a consciencia. Pode ser parada cardíaca ou respiración. Neste caso, só poden axudar as inxeccións de insulina e a hospitalización inmediata.
As complicacións agudas da diabetes tipo 2 inclúen:
- Cetoacidosis.
- Hipoglicemia.
- Hiperglicemia.
- Acidosis láctica
A cetoacidosis ocorre debido a trastornos da dieta ou unha selección inadecuada de tratamento, despois de lesións, operacións. As cetonas, os productos de descomposición das graxas, comezan a acumularse no sangue. Teñen un efecto nocivo sobre o sistema nervioso, a conciencia está deteriorada e o paciente cae en coma. Neste caso, é característico un cheiro doce da boca do paciente.
A hipoglicemia (baixa glicosa) ocorre se se supera a dose do medicamento para reducir o azucre, os carbohidratos insuficientes proceden dos alimentos, con gran esforzo físico, estrés grave e inxestión de alcol.
Ao principio, unha persoa perde a orientación no espazo, inhibe. Entón xúntase un calafrío, unha suor fría. Isto substitúese por unha forte agitación motor e nerviosa e o paciente cae en coma.
Nos primeiros signos de inicio da hipoglucemia, o paciente ten que proporcionarlle líquido doce, mel e caramelos. Facerá calquera alimento que conteña hidratos de carbono.
A hiperglicemia está asociada a un aumento do azucre no sangue. Isto pode suceder se hai unha violación da dieta, saltarse o fármaco, febre con enfermidades inflamatorias, falta de actividade física habitual, alteración da función renal.
Manifestado por inadecuación, confusión, hai un cheiro a acetona da boca. Nestes casos, o paciente necesita dar a cantidade de auga posible antes de que chegue o médico.
Prevención de complicacións diabéticas
O factor máis importante para previr as complicacións da diabetes é manter o nivel de azucre obxectivo (individual). Supervise a hemoglobina glicada unha vez cada tres meses. Este indicador reflicte o valor medio da glicosa no sangue durante 3 meses.
É necesario someterse a exames preventivos por parte dun oftalmólogo unha vez ao ano.
A análise diaria de orina para complexos de proteínas e riles debe tomarse cada seis meses.
Para evitar o desenvolvemento de trastornos vasculares, é necesario un curso de preparados de ácido alfa-lipoico, antioxidantes e anticoagulantes nun hospital de día ou hospital.
Para excluír a patoloxía da tiroide, é necesaria a consulta cun endocrinólogo e un estudo do nivel de hormonas tiroideas. Na diabetes mellitus do primeiro tipo, a tiroidite autoinmune desenvólvese a miúdo e, na diabetes non dependente da insulina, adoita detectarse hipotiroidismo. A diminución da función tiroide pode desencadear ataques de hipoglucemia.
O vídeo neste artigo continúa o tema das complicacións da diabetes.

 ,
,