Fenómeno da madrugada en diabéticos
OS NOSOS LECTORES RECOMENDANOS!
Para o tratamento de articulacións, os nosos lectores usaron con éxito DiabeNot. Vendo a popularidade deste produto, decidimos ofrecelo á súa atención.
A diabetes mellitus é unha condición patolóxica do páncreas asociada ao metabolismo dos carbohidratos. Hai dúas formas da enfermidade: un tipo de patoloxía dependente e independente da insulina. A súa diferenza baséase no mecanismo do desenvolvemento da enfermidade e no seu curso.
Características da diabetes non dependente da insulina
Na maioría dos casos, a predisposición hereditaria e os cambios relacionados coa idade xogan o papel principal no desenvolvemento da enfermidade entre todos os factores etiolóxicos. A diabetes tipo 2 caracterízase por que o páncreas produce unha cantidade suficiente de hormona, pero as células e tecidos do corpo teñen unha sensibilidade reducida á súa acción. A maior parte falando, "non o ven", como resultado de que a glicosa do sangue non se pode entregar para consumir a cantidade de enerxía necesaria. Desenvólvese hiperglucemia.
Indicadores de glucosa en diferentes períodos
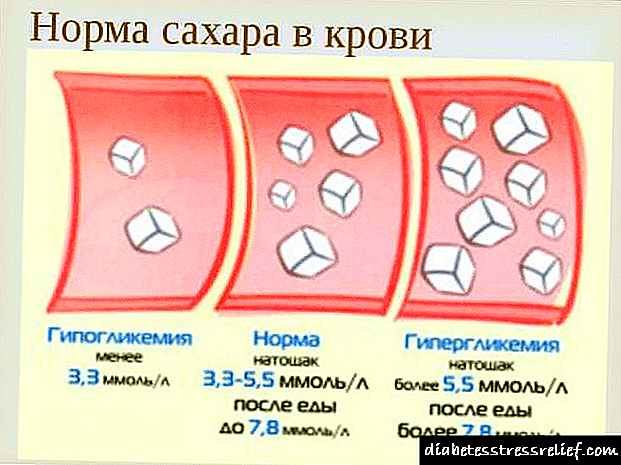
O sangue capilar ten un nivel de azucre inferior ao sangue venoso. A diferenza pode chegar ao 10-12%. Na mañá antes de que o alimento entre no corpo, os resultados da toma de dedo diabete tipo 2 do dedo deben ser os mesmos que nunha persoa sa (en diante, todos os niveis de glicosa indícanse en mmol / l):
Os indicadores de sangue feminino non son diferentes aos dos homes. Isto non se pode dicir do corpo dos nenos. Os recentemente nados e bebés teñen niveis de azucre máis baixos:
A análise do sangue capilar dos nenos do período preescolar primario indícase no intervalo de 3,3 a 5.
Sangue venoso
A mostraxe de material dunha vea require condicións de laboratorio. Para asegurarse de que a verificación dos parámetros do sangue capilar pode facerse na casa mediante un glucómetro. Os resultados da cantidade de glicosa son coñecidos un día despois de tomar o material.
Os adultos e nenos, a partir do período de idade escolar, poden recibir unha resposta cun indicador de 6 mmol / l, e esta será considerada a norma.
Indicadores noutros momentos
Non se esperan picos significativos nos niveis de azucre na diabetes tipo 2 a menos que se desenvolvan complicacións da enfermidade. É posible un pequeno crecemento, que ten certos límites admisibles necesarios para manter o nivel de glicosa (en mmol / l):
- pola mañá, antes de que a comida entre no corpo - ata 6-6.1,
- despois dunha hora despois de comer, ata 8,8-8,9,
- ao cabo dunhas horas: ata 6.5-6.7,
- antes do descanso nocturno - ata 6,7,
- pola noite - ata as 5,
- na análise da ouriña - ausente ou ata o 0,5%.
Azucre despois de comer con diabetes tipo 2
Cando entra nunha boca unha comida con certa cantidade de carbohidratos, as enzimas dunha persoa sa, que forman parte da saliva, comezan o proceso de dividir en monosacáridos. A glicosa recibida é absorbida na mucosa e entra no sangue. Isto é un sinal para o páncreas de que é necesaria unha porción de insulina. Xa foi preparado e sintetizado con antelación para bloquear o forte aumento do azucre.
A insulina reduce a glicosa, mentres que o páncreas segue a "traballar" para afrontar novos saltos. A secreción de hormona adicional chámase "segunda fase da resposta á insulina". Precísase xa na fase de dixestión. Parte do azucre convértese en glicóxeno e diríxese ao depósito do fígado e parte ao músculo e ao tecido adiposo.
O corpo dun paciente con diabetes mellite reacciona de forma diferente. O proceso de absorción de carbohidratos e un aumento do azucre no sangue prodúcese segundo o mesmo esquema, pero o páncreas non ten reservas hormonais listas debido ao esgotamento das células, polo que a cantidade que se libera nesta fase é insignificante.
Se a segunda fase do proceso aínda non se afectou, os niveis hormonais necesarios nivelaranse ao longo de varias horas, pero todo o tempo o nivel de azucre permanece elevado. Ademais, a insulina debe enviar azucre ás células e tecidos, pero debido á súa maior resistencia a ela, as portas "celulares" están pechadas. Tamén contribúe á hiperglicemia prolongada. Tal condición leva ao desenvolvemento de procesos irreversibles por parte do corazón e dos vasos sanguíneos, riles, sistema nervioso e analizador visual.
Azucre de mañá
A diabetes tipo 2 ten unha característica denominada Síndrome de Morning Dawn. Este fenómeno vai acompañado dun forte cambio na cantidade de glicosa no sangue pola mañá despois de espertar. A afección pódese observar non só en pacientes con diabetes, senón tamén en persoas completamente saudables.
As flutuacións do azucre normalmente ocorren entre as 4 e as 8 horas. Unha persoa sa non nota cambios no seu estado, pero o paciente sente molestias. Non hai razóns para un cambio de indicadores: tomáronse as drogas necesarias a tempo, non houbo ataques de redución de azucre no pasado próximo. Teña en conta que hai un forte salto.
O mecanismo do desenvolvemento do fenómeno
Pola noite durante o sono, o sistema hepático e o sistema muscular reciben o sinal de que o nivel de glucagón no corpo é alto e unha persoa necesita aumentar as tendas de azucre porque non se subministran alimentos. Aparece un exceso de glicosa debido á deficiencia hormonal do péptido-1, insulina e amilina (como unha encima que ralentiza a inxestión de glicosa despois do comer no tracto gastrointestinal no sangue).
A hiperglucemia de mañá tamén pode desenvolverse no fondo da acción activa do cortisol e da hormona do crecemento. É pola mañá cando se produce a súa máxima secreción. Un corpo saudable responde producindo unha cantidade adicional de hormonas que controlan os niveis de glicosa. Pero o paciente non é capaz de facelo.
Como detectar un fenómeno
A mellor opción sería tomar un medidor de glicosa no sangue durante a noite. Os expertos aconsellan comezar as medicións despois de 2 horas e realizalas a intervalos de ata 7-00 horas. A continuación, compáranse os indicadores das primeiras e últimas medicións. Co seu aumento e unha diferenza significativa, podemos supor que se detecta o fenómeno da madrugada.
Corrección da hiperglicemia matinal
Hai unha serie de recomendacións, para cumprir as que mellorará o rendemento da mañá:
- Comece a usar medicamentos para reducir o azucre e se o xa prescrito é ineficaz, revise o tratamento ou engade un novo. Atopáronse bos resultados en pacientes con diabetes tipo 2 que tomaban Metformin, Januvia, Onglizu, Victoza.
- Se é necesario, use insulinoterapia, que pertencen ao grupo de acción longa.
- Adelgazar Isto mellorará a sensibilidade das células do corpo á insulina.
- Tome un pequeno lanche antes de durmir. Isto reducirá o tempo que precisa o fígado para producir glicosa.
- Aumenta a actividade motora. O modo de movemento aumenta a susceptibilidade dos tecidos a sustancias hormonais activas.
Modo de medición
Todo paciente que saiba cal é un nivel alto de glicosa no sangue debe ter un diario de auto-monitoreo, onde se consignan os resultados da determinación de indicadores na casa coa axuda dun glucómetro. A diabetes non dependente da insulina require a medición do nivel de azucre coa seguinte frecuencia:
- todos os días en estado de compensación,
- se a insulina é necesaria, entón antes de cada administración do medicamento,
- tomar medicamentos para reducir o azucre require varias medicións: antes e despois de inxerir alimentos,
- cada vez que unha persoa sente fame, pero recibe comida suficiente,
- de noite
- despois do esforzo físico.
Retención de indicadores dentro de límites aceptables
Un paciente con diabetes tipo 2 debe comer a miúdo, evitando longos descansos entre as comidas. Un requisito previo é a negativa a usar unha gran cantidade de especias, comida rápida, produtos fritos e afumados.
O réxime de actividade física debería alternar cun bo descanso. Sempre debe ter un lanche lixeiro para satisfacer a súa fame interior. Non poña límite á cantidade de líquido consumido, pero ao mesmo tempo monitor a afección dos riles.
Rexeitar os efectos do estrés. Visita o seu médico cada seis meses para controlar a enfermidade en dinámica. O especialista debe estar familiarizado cos indicadores de autocontrol, rexistrados nun diario persoal.
A enfermidade do tipo 2 debe controlarse constantemente no seu curso, porque está chea de complicacións importantes. Seguindo o consello dos médicos axudará a previr o desenvolvemento de tales patoloxías e a manter os niveis de azucre dentro de límites aceptables.
Por iso, o nivel de azucre pola mañá cun estómago baleiro é maior que despois dunha comida
As variacións na concentración de glicosa no sangue durante o día son un grave problema para os diabéticos. Para evitar consecuencias desagradables, debes entender por que aumenta o azucre no sangue. Podes entender como se comporta o corpo pola noite despois de realizar varias medidas de control durante a noite e durante todo o día.
Diagnosticar un problema
Para determinar as causas dos cambios de azucre no horario nocturno e matinal, deberían tomarse medicións durante a noite cada 3 horas. Algúns recomendan tomar medicións máis a miúdo - isto permitiralle descubrir o momento exacto para aumentar e reducir a concentración de glicosa.
Se non hai desexo de espertar cada hora pola noite, entón podes medir os indicadores ás 3, 6 e 8 da mañá. Dependendo dos valores obtidos, podemos falar do diagnóstico proposto.
Os saltos poden ser causados por tales razóns:
- a introdución dunha dose baixa de insulina pola noite: ás 3 e 6 horas aumentará significativamente o azucre,
- Síndrome de Somogy ou hiperglicemia posthypoglycemic: o azucre cae 3 noites e aumenta as 6 da mañá,
- fenómeno de madrugada: pola noite os indicadores son normais e pola mañá antes de espertar aumentaron.
O azucre sobe pola noite tamén ao consumir un gran número de hidratos de carbono pola noite. Pola noite comezan a descompoñerse e aumentan os niveis de glicosa. Un aumento dos indicadores prodúcese cando un diabético come un pouco durante o día e come pola noite. A carga máxima cae só nas horas da noite.
Os diabéticos deben ser conscientes de que co fenómeno da madrugada e a síndrome de Somoji, xorde unha situación cando pola mañá no estómago baleiro o nivel de azucre no sangue é máis alto que despois dunha comida. Polo tanto, debes medir os indicadores de azucre durante a noite para coñecer a causa desta afección.
Ademais destes motivos, a ausencia da cea pode levar ao desenvolvemento da hiperglicemia pola mañá. Se non se inxeriron hidratos de carbono, pode comezar a hipoglucemia. En resposta, o fígado eliminará o glicóxeno acumulado nel. A súa cantidade excesiva provocará hiperglicemia.
Causas da hipoglucemia durante a noite
Moitos pregúntanse por que baixa a glicosa pola noite. Ao final, neste momento non hai carga. A hipoglicemia pode desenvolverse debido a hidratos de carbono insuficientes durante a cea. Ademais, os valores máis baixos durante a noite conducen a:
- administración de insulina demasiado tarde (máis tarde de 23 horas),
- baixo contido de azucre nas horas da noite,
- falta de hidratos de carbono para a cea.
Deberías ser consciente disto para evitar un ataque de hipoglucemia durante a noite. Non se recomenda que os pacientes dependentes da insulina vaian á cama cun estómago baleiro.
Hiperglicemia ricochetes
O aumento dos niveis de glicosa nocturna pode deberse ao chamado síndrome de Somoji. Isto ocorre cando o paciente ten unha concentración de azucre sérico excesivamente baixa. En resposta a isto, o corpo comeza a liberar glicóxeno do fígado e o diabético desenvolve hiperglicemia.
Por regra xeral, o azucre diminúe a media noite - as medicións ás 3 horas demostrarán que o diabete comezou a hipoglucemia. Á mañá subirán os indicadores. Os saltos nocturnos son provocados polo feito de que o corpo reacciona á hipoglucemia coma se estivese baixo estrés grave. O resultado é a liberación de hormonas contra-hormonais: aumento dos niveis de cortisol, adrenalina, norepinefrina, glucagón, somatropina. É dicir, son o detonante da eliminación do glicóxeno do fígado.
A síndrome de Somoji desenvólvese cunha sobredose de insulina. Un diabético introduce unha cantidade excesiva de hormona no corpo e a hipoglucemia comeza como resposta á súa administración. Para normalizar a afección, o fígado libera glicóxeno. Pero o corpo non pode afrontalo, polo que se produce hiperglucemia.
Resulta un círculo vicioso: ao ver un alto azucre, un diabético aumenta a dose de insulina. A súa introdución provoca hipoglucemia e o desenvolvemento de hiperglicemia de rebote. Pode normalizar a condición se baixa gradualmente a dose de insulina administrada. Pero isto debe facerse baixo a supervisión dun endocrinólogo.
A cantidade de hormona administrada redúcese en 10, un máximo de 20%. Pero esperar un efecto instantáneo non paga a pena. Ao mesmo tempo, a dieta axústase, engádese actividade física. Só cun enfoque integrado pódese eliminar do fenómeno Somoji.
Síndrome da madrugada
A maioría dos diabéticos están familiarizados coa afección cando, con glicosa normal durante a noite, a hiperglicemia se desenvolve pola mañá sen motivo aparente. Esta condición preocupa especialmente aos adolescentes, porque teñen os saltos máis evidentes.
Esta non é unha enfermidade: todas as persoas nas primeiras horas hai un aumento da concentración de glicosa. Pero normalmente só os diabéticos o saben.
Con diabetes compensado, o azucre é normal pola noite e non hai flutuacións especiais pola noite. Pero no período que vai dende as catro da mañá hai un aumento na cantidade de glicosa. Isto débese a que pola noite, o corpo produce hormona do crecemento - inhibe a actividade da insulina. Ademais, o glicóxeno comeza a liberarse do fígado para espertar o corpo. Isto en combinación leva a un aumento da concentración de glicosa.
Se os indicadores son demasiado altos pola mañá, debes consultar cun endocrinólogo. Pode ser necesario reducir a cantidade de hidratos de carbono para a cea ou administrar unha dose extra de insulina ao redor das 4 horas. Esta inxección engádese aos adolescentes; ao final, a cantidade de hormona do crecemento pasa de escala, polo que o crecemento da glicosa é máis acusado.
Outras causas de problemas
Os diabéticos dependentes da insulina deberían comprobar rutinariamente o seu nivel de azucre varias veces ao día. Na diabetes compensada, os saltos non superan os 5,5 mmol / l durante todo o día. Se a estabilización non funciona, pola noite ou pola mañá o azucre aumentará significativamente.
Tamén se indica a situación cando o azucre despois de comer é inferior ao do estómago baleiro. Pode diminuír se a gastroparesis diabética progresa. Esta enfermidade caracterízase por trastornos do estómago, a súa parálise parcial.
Os pacientes dependentes da insulina deben administrar insulina antes de cada comida. Se comezaron a gastroparesis no fondo dunha diabetes sen compensación e danos no nervio vago, entón o proceso normal de dixestión é perturbado. Os alimentos non pasan directamente aos intestinos despois da dixestión: pode permanecer no estómago durante varias horas.
Isto leva á hipoglucemia despois de comer e á hiperglicemia no momento en que a comida pasa do estómago aos intestinos. A gastroparesis pode levar a unha condición crítica. Se o azucre caeu por baixo de 3,2, entón pode producirse coma hipoglucémico.
O nivel normal despois de comer considéranse indicadores nun nivel de ata 7,8 en ausencia de enfermidade e ata 11,1 mmol / l en diabetes.Os valores inferiores a 5,5 para diabéticos considéranse baixos, e estes indicadores indican hipoglucemia. Esta condición require o mesmo control minucioso que a hiperglicemia.
Tácticas de acción
Despois de comprobar que o azucre sobe pola noite, debes consultar cun endocrinólogo. Se se identifican problemas inusuales, consulte co médico canto antes. Isto debe facerse se as concentracións de glicosa son:
OS NOSOS LECTORES RECOMENDANOS!
Para o tratamento de articulacións, os nosos lectores usaron con éxito DiabeNot. Vendo a popularidade deste produto, decidimos ofrecelo á súa atención.
- baixada despois de comer
- elevado sobre o estómago baleiro
- promovido pola noite
- baixada pola noite
- sobe nas malas horas
- alto pola mañá despois de espertar.
Todo isto require axuste da condición. A patoloxía pode ser detectada se toma sangue regularmente para a súa análise. As tácticas de tratamento determínanse despois dun diagnóstico preciso. Nalgúns casos, a terapia farmacéutica é necesaria.
Na síndrome da madrugada, pode ser necesaria unha revisión da dieta e un cambio na cea. Se o azucre matinal non se corrixe deste xeito, necesítase insulina adicional nas horas novas.
Por regra xeral, o aumento nocturno da glicosa é causado polo cálculo incorrecto da dose de insulina, que debe ingresarse pola noite. Ademais, pódese producir un salto ao comer cantidades excesivas de hidratos de carbono. Se este é o problema, pode corrixir a situación.
As cousas son máis complicadas cando o fenómeno Somoji leva a pasos. Esta patoloxía é difícil de diagnosticar e é aínda máis difícil de desfacerse. O paciente debe supervisar as lecturas nocturnas de azucre: para un diagnóstico preciso, é mellor comprobar varias noites. O tratamento consiste en cambiar a dieta, a actividade física e reducir a cantidade de insulina administrada. En canto a afección se normalice, a hiperglucemia nocturna desaparecerá.
Sexo con diabetes
Ás veces nas oficinas dos endocrinólogos faise outra pregunta: "O sexo non está contraindicado na diabetes?" A resposta é, por suposto, non! Debe prestar atención inmediatamente que cunha "doce enfermidade" non é preciso limitarse nunha vida sexual normal e intentar amalarse a maior frecuencia posible.
- Diabetes e sexo: que esperar?
- Os beneficios do sexo con diabetes
- Cal é o perigo do sexo con diabetes?
- Como previr o desenvolvemento de hipoglucemia despois do sexo?
Non obstante, en pacientes con hiperglucemia persistente, isto non sempre funciona tan ben. A enfermidade faise sentir. A miúdo os pacientes experimentan serias dificultades nas relacións íntimas. A tarefa dos médicos é normalizar toda a vida sexual dos diabéticos.
Diabetes e sexo: que esperar?
Unha cantidade constante de azucre no sangue provoca moitas complicacións de todos os órganos e sistemas. Tampouco defendeu a esfera sexual. Dado que os pacientes desenvolven angiopatía e neuropatía, isto afecta directamente á calidade de vida íntima.

O sexo con diabetes pode deixar de traer sentimentos agradables ou incluso facer imposible debido aos seguintes factores:
- O dano ás fibras nerviosas polas moléculas de glicosa debilita a sensibilidade e a inervación do pene. Como resultado, ao principio o home perde o control sobre un proceso importante, e logo non pode acabalo.
- A patoloxía dos pequenos vasos leva á imposibilidade dun abastecemento de sangue adecuado á "dignidade masculina". A impotencia fórmase.
- Nas mulleres, debido á acidosis que se forma na vaxina, obsérvase a sequedad e unha diminución da liberación de lubricante natural. As relacións sexuais causan ás mulleres máis molestias ou incluso dor que pracer.
- A destrución de pequenas terminacións nerviosas reduce o desexo sexual, desenvólvese a frigidez.
- A adición de enfermidades femininas (cistite, candidiasis, herpes, clamidia) segue sendo unha frecuencia frecuente. Xorden debido ao estado de inmunodeficiencia funcional do corpo.
- O factor psicolóxico. A dúbida sobre as dúas metades reduce a frecuencia das relacións sexuais. Comprobouse que os diabéticos que viven no matrimonio fan o amor por preto dun 43% menos que as parellas habituais.
Todos estes aspectos fan que o sexo coa diabetes sexa un problema, pero non debería ser así.
Os beneficios do sexo con diabetes
As relacións sexuais regulares poden traer moitos beneficios para unha persoa que padece unha enfermidade doce. Polo tanto, os pacientes con diabetes necesitan unha vida sexual plena.

Estes inclúen:
- Mellorar a microcirculación nos órganos pélvicos. A hiperglucemia activa a aterosclerose, dando lugar a diminución dos vasos pequenos e a circulación do sangue diminúe. O encantador tonifica todos os músculos do corpo e acelera o sangue estancado, mellorando as reaccións metabólicas nos órganos xenitais de ambos socios.
- O sexo con diabetes tipo 2 ou tipo 1 é un gran exercicio. A maior parte do estrés desta enfermidade úsase como terapia. O obxectivo principal é aumentar a sensibilidade dos tecidos periféricos á insulina e forzar a absorción de glicosa en exceso. Entón, por que non combinar beneficio e pracer?
- Efecto hipoglucémico pronunciado. Durante unha relación íntima, quéimase unha gran cantidade de calorías e azucre endóxeno.
Todo isto indica a importancia das relacións sexuais regulares en pacientes cunha "doce enfermidade". Por suposto, tratar a diabetes con sexo en forma de monoterapia non dará o resultado desexado, pero aumentará significativamente a eficacia da maioría dos medicamentos.
Cal é o perigo do sexo con diabetes?
Non obstante, hai momentos que poden agravar o curso da enfermidade subxacente.
As reaccións negativas máis comúns seguen sendo:
- Hipoglicemia despois do coito. Hai publicacións que mencionan a síndrome de morte súbita en pacientes con hiperglucemia ou o desenvolvemento de coma grave. Unha vez que se consumen grandes reservas de enerxía, o organismo non pode compensar a súa perda e é "cargado" nun estado terminal.
- Malestar Debido ao aumento de secos ou trastornos de sensibilidade, o sexo deixa de ser agradable para as parellas. Intentan evitar a intimidade.
A tarefa dos médicos é explicar correctamente aos seus pacientes como se deben comportar para previr tales situacións. A terapia farmacéutica adecuadamente seleccionada case sempre pode normalizar a circulación sanguínea nos órganos xenitais. O demais depende do desexo dos propios pacientes.
Como previr o desenvolvemento de hipoglucemia despois do sexo?
É moi importante avisar ao teu compañeiro sobre a presenza de niveis altos de azucre. Ás veces incluso pode salvar a vida dunha persoa cunha forte caída de glicosa. A capacidade de reaccionar correctamente nunha situación crítica evitará consecuencias negativas.

Para que isto non suceda, é recomendable que siga o seguinte algoritmo de accións sinxelo:
- Mide a súa glicemia xusto antes do sexo.
- Coma 2-3 doces ou un par de pezas de chocolate como preludio.
- Despois de facer o amor, comprobe de novo o azucre no sangue.
- Se hai necesidade - realice unha corrección de cambios.
Dado que o corpo está acostumado a durmir pola noite en vez de comer, a actividade física adicional leva a unha diminución significativa da glicosa.
A diabetes non é unha sentenza. Debe sacar o máximo da vida e non limitarse por violacións no metabolismo dos carbohidratos. Coa droga adecuada, facer o amor debería ser unha parte orgánica da vida cotiá.
Caracterización do síndrome
O fenómeno da madrugada é un aumento gradual da concentración de glicosa no sangue dunha persoa nas primeiras horas da mañá. A condición pode durar varias horas, durante as cales o nivel de azucre alcanza o seu máximo, e comeza a diminuír de forma independente ata un nivel normal. Cun lixeiro aumento do azucre no sangue, a patoloxía é case asintomática. E cun curso prolongado do fenómeno patolóxico, o azucre no sangue normalízase despois de comer.
A aparición dun fenómeno como o síndrome da madrugada non depende da dosificación de insulina tomada pola noite e do momento da súa acción.
En nenos e adolescentes con diabetes tipo 1, a síndrome da madrugada está asociada a miúdo cunha activación periódica da hormona do crecemento, a hormona do crecemento. En tal grupo de pacientes, o aumento da glicosa no sangue pola mañá é inconsistente na onda na natureza e co tempo a patoloxía deixa de aparecer.
Non todos os pacientes con diabetes tipo 2 presentan a síndrome da madrugada. Non obstante, aqueles pacientes nos que está presente a patoloxía poden observar este perigoso fenómeno case a diario.
Cal é a luz da mañá para a diabetes
A síndrome está enfocada a cada segundo diabético de tipo 1 e tipo 2, que leva máis dun ano enfermo. Os adolescentes diabéticos experimentan en moitos casos o efecto da madrugada. Os nenos coa axuda dos pais necesitan aprender a medir os niveis de azucre no amencer para descubrir os motivos do aumento da glicosa.

Para saber a presenza ou ausencia dun síndrome, precisa:
- medir o azucre pola noite (desde 0,00 horas cada hora),
- continúa seguindo os indicadores de 3 a 6-7 horas,
- a falta de aumento da glicosa pola mañá - non hai síndrome,
- un aumento gradual dos indicadores indica este fenómeno.
As manifestacións do efecto de aumentar o azucre non dependen da cantidade de insulina recibida polo corpo á hora de durmir. As medidas de control adicionais complican o sono durante a noite e a mañá de adolescentes e adultos.
A síndrome vai acompañada de síntomas:
- náuseas e mordazos
- perda de forza
- perda de habilidades de orientación,
- sede constante
- problemas de visión, moscas parpadeantes.

O síntoma da madrugada é perigoso para un diabético? As flutuacións dos indicadores de glicosa desde a hiperglucemia ou a hipoglucemia poden dar un impulso ás rápidas complicacións da diabetes:
- rotura das paredes dos vasos sanguíneos
- violacións no funcionamento dos órganos excretores,
- cetoacidosis (alto contido en acetona),
- desenvolvemento da catarata
- destrución das terminacións periféricas nerviosas.
O principal problema é a recurrencia diaria de síntomas que complican a calidade de vida do paciente.
Causas de aparición
O fenómeno é a liberación dun gran número de glucocorticoides pola mañá, pouco antes do espertar. Este proceso estimula o fígado a producir activamente glicosa, que nunha cantidade aumentada entra gradualmente no torrente sanguíneo. Nun paciente con diabetes, esta glicosa non se compensa coa insulina, dando lugar a hiperglucemia.
Tales factores negativos tamén poden provocar a aparición dun fenómeno nun diabético:
- Cena tardía e abondosa
- Fracaso na dieta
- Dose insuficiente de insulina administrada ao paciente durante a noite,
- Forte traballo físico ou psicolóxico, que pode ser único e permanente.
Síntomas
O principal síntoma do fenómeno da madrugada é un aumento significativo do nivel de azucre no sangue do paciente no período de aproximadamente 4-6 da mañá. Nalgúns casos, os niveis altos de glicosa poden producirse ata as nove da mañá. Non obstante, o aumento do azucre co efecto da madrugada prodúcese sen problemas. Os cambios bruscos nos indicadores adoitan indicar unha dieta inadecuada, así como unha dose sobreestimada de insulina tomada.
Tamén hai signos de síndrome da madrugada na diabetes:
- Amordazadas
- Sinto náuseas
- Sentirme canso e débil despois dun sono,
- A aparición periódica de desorientación,
- Frecuente sede intensa e sensación de boca seca
- A aparición de brillantes ollos nos ollos,
- Diminución da calidade da visión.
 Sentir canso despois do sono é un dos síntomas da madrugada.
Sentir canso despois do sono é un dos síntomas da madrugada.A miúdo, o paciente pode experimentar moitas ganas de baño e dor muscular.
O que é perigoso
A pesar de que o fenómeno, na maioría dos casos, se desvanece por si só, a síndrome da madrugada é un grave perigo para un paciente con diabetes. As fortes e frecuentes gotas de azucre no sangue levan a un desenvolvemento acelerado de varias complicacións da diabetes. Na maioría das veces, tales condicións en diabéticos contribúen ao desenvolvemento de tales patoloxías concomitantes:
- Nefropatía,
- Catarata diabética
- Polineuropatía.
Ademais, o fenómeno da madrugada pode estar acompañado de hiperglucemia grave, que só se pode eliminar introducindo inxeccións adicionais de insulina. Se ignora o aumento frecuente e forte dos niveis de glicosa, o desenvolvemento de tales condicións é posible:
- Danos nas terminacións nerviosas,
- Mantéñase nun estado de excitación nerviosa extrema ou depresión,
- Secura excesiva da pel, debido á que aparecen fisuras e feridas no corpo. Calquera dano neste caso non cura moito tempo,
- O desenvolvemento de infeccións infecciosas e fúngicas da pel e dos órganos xenitais,
- Trastornos sistemáticos no tracto gastrointestinal, acompañados de diarrea ou estreñimiento,
- Ruído e pesadez ao respirar,
- A aparición dun cheiro pronunciado a acetona da boca e do corpo,
- Aumento da suor,
- A aparición de dores nocturnas no abdomen,
- Debilidade muscular
- Fame severa
- A aparición de hinchazón, a maioría das veces nas áreas das pernas,
- Adormecimiento das extremidades
- Hipertensión
- Taquicardia.
 O síndrome da madrugada pode causar estrés e depresión
O síndrome da madrugada pode causar estrés e depresiónA falta dun tratamento oportuno e adecuado, as manifestacións do fenómeno matinal poden levar á perda de conciencia e coma hiperglucémico. Neste caso, a pel do paciente tórnase vermella, o corpo se incha e aparece un revestimento marrón na lingua. Tales condicións requiren atención médica de emerxencia.
A terapia do fenómeno madrugador implica eliminar os síntomas da patoloxía cos principais métodos para tratar a diabetes. Non obstante, para previr a hiperglucemia, débese cambiar o réxime e a dosificación de medicamentos esenciais.
O tratamento da patoloxía, así como a prevención consiste no uso de medicamentos que conteñen insulina e baixan o azucre no sangue. Ademais, dependendo do nivel de glicosa e do tempo de aparición do fenómeno, pódense empregar medicamentos a curto, medio ou longo prazo. Pero paga a pena entender que aínda non é posible desfacerse completamente do fenómeno da madrugada.
Durante a terapia, hai que ter en conta que non todos os fármacos, ao axustar o horario para a súa inxestión, poden facer fronte ao fenómeno patolóxico da madrugada. Así as substancias medicinais Levemir e Lantus non proporcionan unha diminución do nivel de glicosa no sangue do paciente, xa que a súa acción está dirixida só a manter o nivel de insulina existente no corpo.
Prevención
A prevención da síndrome da madrugada depende da natureza do curso da diabetes, así como dos principios do seu tratamento:
- Para pacientes dependentes da insulina, cuxo tratamento realízase co uso de fármacos de insulina humana de duración media da exposición, Protafan e Humulin NPH, basta con inxectarse antes de durmir 1-2 horas despois, aproximadamente a media noite.
- A introdución dunha preparación de insulina de acción curta 1-2 horas antes da hora prevista do fenómeno da madrugada. Non obstante, para empregar este método de prevención é necesario tomar medicións dos niveis de azucre no sangue cada hora con antelación durante 2-3 noites consecutivas. Tamén é importante saber cantas unidades de media o nivel de glicosa está por encima do normal. Isto é necesario para identificar períodos de tempo individuais para a aparición da síndrome e calcular a dose exacta do medicamento.
- O uso dunha bomba de insulina Omnipod. É un pequeno dispositivo equipado con sensores e tubos.A bomba ten un mecanismo de control electrónico remoto. Establece a dosificación do medicamento, que debe introducirse no corpo do paciente. O dispositivo toma automaticamente medidas de azucre no sangue e fai a inxección da droga nun momento predeterminado. A bomba configúrase unha vez. A bomba é o método máis conveniente para o tratamento e prevención de azucre elevado en sangue en diabético. Non obstante, esta ferramenta ten un prezo elevado.
 Na prevención da síndrome da madrugada, os pacientes que non dependen da insulina poden inxectar Protafan á hora de durmir.
Na prevención da síndrome da madrugada, os pacientes que non dependen da insulina poden inxectar Protafan á hora de durmir.A dosificación dos medicamentos usados debe variar dependendo do método de prevención escollido, así como dos indicadores individuais do azucre no sangue do paciente. É por iso que os métodos de prevención do fenómeno da madrugada, como as drogas, para a diabetes deben ser seleccionados exclusivamente por un médico.
Simptomatoloxía
A manifestación dos seguintes síntomas é característica do fenómeno da madrugada na diabetes:
- rotura, debilidade,
- náuseas
- fatiga constante
- desorientación no espazo,
- boca seca, sede,
- problemas de visión, chispas nos ollos,
- irritabilidade sen motivo particular
- agresividade súbita
- cambios de humor.
Na maioría das veces, o síndrome vai acompañado de dores de cabeza da mañá. Para obter unha confianza final na presenza do fenómeno, cómpre medir o nivel de glicosa. Recoméndase ao paciente que se levante ás 2 horas para comezar a determinar os valores. Despois miden as 3 noites e así cada hora seguida, sen esquecer anotar os valores.
Ás veces se recomenda aos endocrinólogos que midan de 23 a 7 horas. Se se detecta un aumento do nivel ata as 5 da mañá, incluso un leve, diagnostícase a síndrome.

Empregando unha bomba de insulina
A bomba é un dispositivo electrónico moderno. Trátase dun dispositivo portátil cunha dosificación individual de insulina para a súa administración ao paciente. A bomba controla automaticamente o nivel de glicosa e inxecta insulina ao longo do tempo. Configura o dispositivo unha vez.
Exteriormente aseméllase a un xogador ou xogador. Consta dun corpo principal cunha pantalla electrónica, botóns para o control, un compartimento con cartuchos de insulina. Despois de instalar a bomba, elimínase a agulla, só queda un catéter baixo a pel do diabético.
Para o paciente, se alivia o problema do control constante dos niveis de azucre, non se pode pensar en inxeccións independentes. O inconveniente do dispositivo é o seu elevado custo.
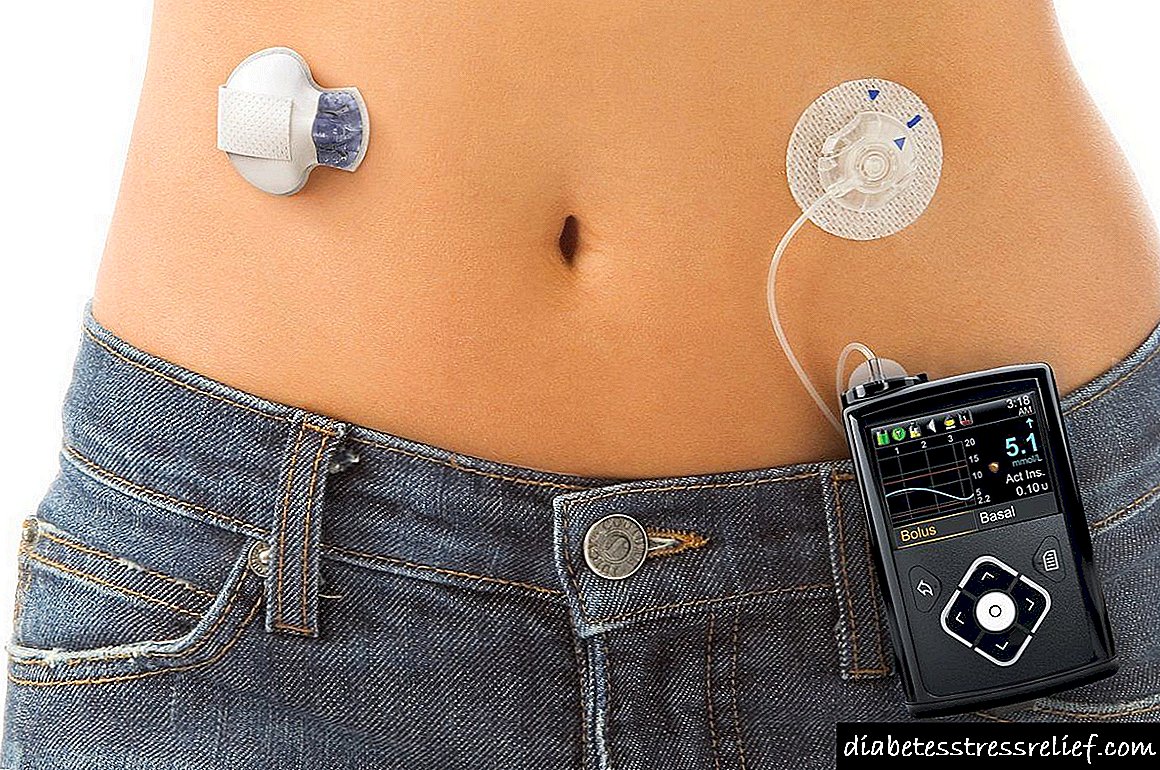
O principio da bomba de insulina
A subministración de insulina realízase continuamente, as 24 horas. O dispositivo non se esquece e non perde o tempo de inxección. O medicamento adminístrase a intervalos regulares. No traballo utilízase insulina de acción rápida, a alimentación vai en poucos minutos, en mini-doses. Este logro intelixente permite un cambio na dose de insulina entregada nun día.
Coa síndrome da madrugada debido ao aumento do azucre no amencer, aumenta a dose do medicamento administrado.
Para mellorar a calidade de vida e aliviar a síndrome, deben seguirse todas as receitas. Evitar complicacións é real. Controlar os cambios no azucre durante o día, seguir unha dieta pola tarde, eliminar o estrés - pode facilitar o desenvolvemento da enfermidade.

A diabetes sempre leva a complicacións mortais. O exceso de azucre no sangue é extremadamente perigoso.
Aronova S.M. deu explicacións sobre o tratamento da diabetes. Ler completo