Cambios na cavidade oral con diabetes
A dependencia directa da gravidade dos cambios inflamatorios da mucosa oral do curso da diabetes mellitus, a duración do seu desenvolvemento e a idade do paciente é característica. Os pacientes con diabetes presentan hiposalivación e boca seca, que é un dos primeiros e principais síntomas da diabetes. A pel seca e as membranas mucosas están causadas pola deshidratación das células debido á aumento da osmolaridade do plasma sanguíneo. Os procesos atróficos desenvólvense nas glándulas mucosas e salivais no fondo de microangiopatías e o predominio do efecto catabólico no corpo (a insulina é unha hormona anabólica). Debido a cambios atróficos nas glándulas salivares - hiposalivación. A pseudoparotite na diabetes ocorre no 81% dos casos, mentres que hai un aumento das glándulas salivares submandibulares e parótidas. A mucosa oral é hiperemica, brillante, adelgazada. A lingua, por regra xeral, está cuberta cun revestimento branco, rugoso, coma se fose rachado, con focos de desquamación en forma de mapa xeográfico, ás veces con manchas de hiperqueratose, aínda que ás veces hai vermello atrófico, "vernizado". A mucosa delgada e a neuropatía diabética van acompañadas de dor: glialxia, parestesia, aumento da sensibilidade do pescozo dos dentes (exposición do pescozo dos dentes contra o fondo de atrofia da mucosa). A hiposalivación en combinación cunha diminución da produción de proteínas salivas - factores de defensa inmune non específica e inferioridade das mucosas levan a varias complicacións infecciosas. A multiplicación excesiva de microflora contribúe á presenza de azucres na saliva. En condicións de fame enerxética, o traballo dos fagocitos, así como de todas as outras células inmunes e non inmunes, é difícil. Polo tanto, os procesos inflamatorios infecciosos na cavidade oral desenvólvense facilmente: a xingivite catarral e a estomatite na diabetes mellitus ocorren nun 40,7% dos casos. Manifestacións de xingivite - hiperemia, edema, hinchazón parecido a bulb das papilas xingivales, hai unha tendencia á necrose da marxe xingival. Os pacientes con diabetes caracterízanse polo desenvolvemento de periodontite crónica xeneralizada, con gran mobilidade dental. Isto débese a unha violación da formación de mucopolisacáridos - un compoñente importante do tecido óseo e dos dentes e proteínas do aparello ligamento do periodoncio. Os problemas de osteosíntese tamén son causados pola deficiencia enerxética de osteoblastos. No ortopantomograma, determínase un tipo de destrución mixta do tecido óseo cun predominio do tipo de destrución vertical sobre as bolsas óseas horizontais, tipo cráter e en forma de funil. Ao examinar os dentes, pódese observar un aumento da abrasión dos dentes, frecuentes violacións da estrutura do tecido dente: hipoplasia, os pacientes quéixanse de aumento da sensibilidade ao alimento frío e a comida quente, engádense sangrías, depósitos de tártaro e mal alento. O olor da boca débese á actividade da microflora na cavidade oral e á acumulación de corpos cetonas (ácido beta-hidroxibutírico, ácido acetoacético, acetona, o cheiro a acetona) no corpo de pacientes con diabetes mellitus.
As úlceras por presión das próteses son posibles. As membranas mucosas atróficas son facilmente feridas, mal rexeneradas. As lesións fúnxicas da mucosa non son raras: candidiasis pseudomembranosa aguda, candidiasis atrófica aguda e crónica, glosite candidal, caracterizada por hiperemia conxestiva, densa florecemento branco grisáceo na superficie da lingua, atrofia das papilas filiformes. Cheilitis angúngica (convulsión micótica), expresada polo adelgazamento da fronte vermella dos beizos e unha intensa hiperemia da zona de Klein, nas esquinas da boca infiltranse gretas non curativas. En pacientes que padecen unha diabetes descompensada, é posible o desenvolvemento de úlceras decubitais da membrana mucosa. Rodeada por unha úlcera, a membrana mucosa é inalterada, na zona do fondo da úlcera hai infiltración, a curación é lenta e longa.
Data de engadido: 25/06 2015, Vistas: 1991, infracción de dereitos de autor? ,
A túa opinión é importante para nós. Foi útil o material publicado? Si | Non
Enfermidades orais na diabetes
Moitas veces, as manifestacións de diabetes na cavidade oral convértense nos primeiros signos desta enfermidade grave. Polo tanto, as persoas con tendencia a aumentar o azucre no sangue deben ter coidado con calquera cambio na condición dos dentes e as encías.
O autodiagnóstico regular axudará a detectar a diabetes nun momento inicial e iniciar o tratamento en tempo e forma, impedindo o desenvolvemento de complicacións máis graves, como danos nos sistemas cardiovasculares e nerviosos, órganos da visión e extremidades inferiores.
O dano na cavidade oral na diabetes prodúcese como consecuencia de graves violacións no corpo. Así, coa diabetes, a absorción de minerais beneficiosos deteriora e a subministración de sangue ás enxivas diminúe, o que impide que a cantidade necesaria de calcio chegue aos dentes e fai que o esmalte dos dentes sexa máis fino e máis fráxil.
Ademais, coa diabetes, o nivel de azucre aumenta non só no sangue, senón tamén na saliva, o que contribúe á propagación de bacterias patóxenas e provoca graves procesos inflamatorios na cavidade oral. Unha diminución significativa da cantidade de saliva só aumenta o seu impacto negativo.
Con diabetes, poden desenvolverse as seguintes enfermidades da cavidade oral:
- Periodontite
- estomatite
- carie
- infeccións fúngicas
- planus líquido.
Periodontite
 A periodontite ocorre como resultado do crecemento do tártaro nos dentes, o que causa unha grave inflamación das enxivas e leva á destrución ósea. As principais causas da periodontite na diabetes mellitus son os trastornos circulatorios no tecido das encías e as deficiencias nutricionais. Ademais, o desenvolvemento desta enfermidade pode verse afectado pola mala hixiene bucal.
A periodontite ocorre como resultado do crecemento do tártaro nos dentes, o que causa unha grave inflamación das enxivas e leva á destrución ósea. As principais causas da periodontite na diabetes mellitus son os trastornos circulatorios no tecido das encías e as deficiencias nutricionais. Ademais, o desenvolvemento desta enfermidade pode verse afectado pola mala hixiene bucal.
O feito é que o tártaro está formado por restos de alimentos e produtos de refugallo bacterianos. Con un cepillado raro ou insuficiente, o tártaro endurece e aumenta o tamaño, tendo un efecto negativo sobre a encía. Como resultado, os tecidos brandos se inflaman, se inflaman e comezan a sangrar.
Co tempo, a enfermidade das enxivas intensifícase e pasa a un curso purulento, que provoca a destrución ósea. Como resultado diso, as enxivas descenden gradualmente, expoñendo primeiro o pescozo e logo as raíces dos dentes. Isto leva a que os dentes comezan a soltarse e incluso poden caer do burato do dente.
- Enrojecemento e hinchazón das enxivas,
- Aumento das encías sangrantes,
- Fortalecendo a sensibilidade dos dentes ao calor, ao frío e ao azedo,
- Respiración fallida
- De mal gusto na boca
- Descarga purulenta das enxivas,
- Cambio de gusto
- Os dentes parecen moito máis longos que antes. Nas etapas posteriores, as súas raíces fanse visibles,
- Aparecen grandes espazos entre os dentes.
Especialmente a miúdo, os pacientes experimentan periodontite cunha mala compensación da diabetes. Para evitar o desenvolvemento desta enfermidade, é importante vixiar sempre o nivel de glicosa e tratar de mantela a niveis próximos ao normal. Nos primeiros síntomas da periodontite, debes consultar inmediatamente a un dentista.
 A estomatite é unha enfermidade inflamatoria da cavidade oral que pode afectar as encías, a lingua, no interior das meixelas, beizos e paladar. Con estomatite nun paciente con diabetes, vesículas, llagas ou fórmase por erosión nas mucosas da boca. A medida que a enfermidade avanza, unha persoa pode padecer graves dores que lle impidan comer, beber, falar e incluso durmir.
A estomatite é unha enfermidade inflamatoria da cavidade oral que pode afectar as encías, a lingua, no interior das meixelas, beizos e paladar. Con estomatite nun paciente con diabetes, vesículas, llagas ou fórmase por erosión nas mucosas da boca. A medida que a enfermidade avanza, unha persoa pode padecer graves dores que lle impidan comer, beber, falar e incluso durmir.
A aparición de estomatite en pacientes con diabetes débese a unha diminución da inmunidade local, como resultado do que incluso un pequeno dano á mucosa oral pode levar á formación de úlceras ou erosión. A estomatite na diabetes adoita ser infecciosa e pode ser causada por virus, bacterias patóxenas ou fungos.
A estomatite en diabéticos tamén pode producirse como resultado de lesións. Por exemplo, un paciente pode morder accidentalmente a lingua ou rabuñar a goma cunha cortiza seca de pan. En persoas saudables, tales feridas curan moi rápido, pero en diabéticos adoitan inflamarse e aumentar de tamaño, capturando o tecido máis próximo.
Por regra xeral, a estomatite, mesmo sen tratamento especial, desaparece ao cabo de 14 días. Pero a recuperación pódese acelerar significativamente descubrindo a causa da aparición da úlcera na cavidade oral e eliminándoa. Por exemplo, se a estomatite se formou por danos nos tecidos brandos da boca cun bordo afiado do dente ou un recheo instalado sen éxito, entón para a recuperación é preciso visitar un dentista e eliminar o defecto.
Ademais, durante a estomatite, o paciente debe absterse de comer alimentos demasiado picantes, quentes, picantes e salados, así como galletas e outros alimentos que poidan danar a membrana mucosa da boca.
Ademais, está prohibido comer cítricos, froitas azedo e bagas.
 Como se indicou anteriormente, nas persoas con diabetes, a saliva contén unha gran cantidade de azucre, o que afecta negativamente á saúde dental. O alto contido en glicosa crea condicións favorables para a reprodución das bacterias, que provocan danos no esmalte dental.
Como se indicou anteriormente, nas persoas con diabetes, a saliva contén unha gran cantidade de azucre, o que afecta negativamente á saúde dental. O alto contido en glicosa crea condicións favorables para a reprodución das bacterias, que provocan danos no esmalte dental.
Diversas bacterias aliméntanse de azucre, incluída a que se disolve na saliva. Ao mesmo tempo, as bacterias segregan produtos metabólicos, que conteñen unha gran cantidade de ácidos - butíricos, lácticos e fórmicos. Estes ácidos danan o esmalte dos dentes, o que o fai poroso e leva á formación de cavidades.
No futuro, os danos do esmalte pasan a outros tecidos do dente, o que finalmente conduce á súa destrución completa. A carie sen cura pode causar complicacións graves, a máis común das cales é a pulpite e a periodontite.
Estas enfermidades van acompañadas de graves inflamacións e dor aguda e son tratadas só por intervención cirúrxica e, ás veces, por extracción de dentes.
 A candidiasis ou tordo é unha enfermidade oral causada pola levadura Candida Albicans. A maioría das veces, a candidiasis oral afecta aos bebés e só raramente se diagnostica en adultos.
A candidiasis ou tordo é unha enfermidade oral causada pola levadura Candida Albicans. A maioría das veces, a candidiasis oral afecta aos bebés e só raramente se diagnostica en adultos.
Pero os cambios na cavidade oral que se producen en todos os pacientes con diabetes fan que sexan extremadamente susceptibles a esta enfermidade. Unha extensa difusión da candidiasis entre os diabéticos é inmediatamente influenciada por varios factores - isto é un debilitamento da inmunidade, un aumento da concentración de glicosa na saliva, unha diminución da cantidade de saliva e unha boca seca constante na diabetes.
A candidiasis da boca caracterízase pola aparición na membrana mucosa das meixelas, lingua e beizos dos grans brancos, que posteriormente medran activamente e se funden nun único revestimento branco leitoso. Ao mesmo tempo, os tecidos da boca póñense vermellos e se inflaman, o que causa dor severa.
En casos graves, os fungos tamén poden afectar ao padal, as enxivas e as amígdalas, o que pode dificultar a fala, comer, beber líquidos e incluso tragar saliva. Moitas veces a infección pode ir máis lonxe e afectar os tecidos da larinxe, causando dor severa e sensación dun termo na garganta.
Ao comezo da enfermidade, elimínase facilmente un revestimento branquecino e baixo ela ábrese unha membrana mucosa avermellada cuberta de numerosas úlceras. Fórmanse baixo a influencia de encimas que segregan a levadura - patóxenos. Así, destrúen as células da cavidade oral e penetran máis profundamente nos tecidos brandos.
Con candidiasis, o paciente pode aumentar notablemente a temperatura corporal e hai signos de embriaguez. Esta é unha manifestación da actividade vital dos fungos que envenenan o corpo humano coas súas toxinas.
A candidias é tratada por un dentista. Non obstante, se unha infección por fungos afecta non só a cavidade oral, senón tamén a gorxa, entón o paciente deberá buscar a axuda dun médico de enfermidades infecciosas.
 A cavidade oral para a diabetes require coidados especiais, xa que incluso pequenas feridas, restos de alimentos e tártaro poden levar ao desenvolvemento de enfermidades graves. Isto é importante lembrar para calquera persoa con diabetes, xa que con alto nivel de azucre, incluso unha pequena inflamación da membrana mucosa curará co paso do tempo.
A cavidade oral para a diabetes require coidados especiais, xa que incluso pequenas feridas, restos de alimentos e tártaro poden levar ao desenvolvemento de enfermidades graves. Isto é importante lembrar para calquera persoa con diabetes, xa que con alto nivel de azucre, incluso unha pequena inflamación da membrana mucosa curará co paso do tempo.
Calquera manifestación na cavidade oral desta enfermidade grave debe ser un sinal para o paciente sobre unha visita non programada ao dentista. Só a identificación puntual de complicacións da diabetes e o seu correcto tratamento evitarán consecuencias graves.
Tamén é moi importante que os diabéticos controlen estrictamente o nivel de glicosa no sangue, xa que se producen fortes subidas do azucre que poden provocar o desenvolvemento de moitas complicacións da diabetes, incluíndo enfermidades da cavidade oral.
Que problemas de dentes poden ocorrer nun experto en diabéticos dirá ao experto no vídeo neste artigo.
Cambios na cavidade oral con diabetes
A diabetes é unha enfermidade que se caracteriza por un aumento crónico do azucre no sangue debido á deterioración da secreción de insulina ou ao desenvolvemento da resistencia á insulina. A diabetes mellitus pode afectar seriamente a saúde do paciente, provocando o desenvolvemento de todo un complexo de enfermidades concomitantes.
Un nivel especialmente elevado de azucre no sangue afecta á condición da cavidade oral, causando diversas enfermidades dos dentes, as encías e a membrana mucosa. Se non prestas atención a este problema en tempo e forma, pode provocar danos graves na cavidade oral e incluso perda de dentes.
Por este motivo, os diabéticos deben observar estrictamente a hixiene bucal, visitar regularmente a un dentista e facer un seguimento sempre do azucre no sangue. Ademais, os pacientes con diabetes necesitan saber que enfermidades da cavidade oral poden atoparse para recoñecer a enfermidade a tempo e comezar o seu tratamento.
Diabetes e saúde bucodental

As persoas con diabete mal controlado teñen un maior risco de padecer problemas dentais e enfermidades das encías que as persoas sen diabetes. Isto é debido a que teñen unha resistencia reducida á infección.
Se tes diabete, debes prestar especial atención á hixiene bucodental e coidados de coidados dentais, así como controlar a glicosa. Consulte o seu dentista regularmente sobre como manter os dentes e as encías saudables.
A diabetes é unha enfermidade común entre a humanidade. Os primeiros signos e síntomas da diabetes poden ocorrer na cavidade oral, polo que preste especial atención aos cambios na cavidade oral, isto tamén pode contribuír ao diagnóstico precoz e ao tratamento da diabetes.
As enfermidades orais máis comúns que afectan ás persoas con diabetes son: • periodontite (enfermidade das encías) • estomatite • carie • infeccións fúngicas • líquido plan (enfermidade inflamatoria, autoinmune) • trastornos do sabor
• sequedad, ardor na boca (saliva baixa).
Diabetes e Periodontite

A periodontite (enfermidade das encías) é causada por unha infección que destrúe o óso que o rodea e apoia os dentes. Este óso soporta os dentes na mandíbula e permítelle mastigar comodamente. As bacterias e os restos de alimentos provocados pola placa, a principal causa da enfermidade das encías.
Se a placa permanece nos dentes e nas encías, endurece, formando depósitos duros nos dentes ou tártaro. O tártaro e a placa irritan as enxivas ao redor dos dentes de xeito que se volven vermellas, inchadas e sangrantes. A medida que a inflamación das encías progresa, os ósos vanse danando. Os dentes están soltos e poden caer por conta propia ou poden ser necesarios.
A enfermidade das encías é máis común e grave en persoas con diabetes mal controlada. Isto é debido a que tenden a ter unha menor resistencia ás infeccións e unha mala curación.
É importante coidar a súa saúde oral e controlar a glicosa para evitar enfermidades das encías. Esta é unha rúa de dobre sentido. O tratamento das enfermidades das encías axuda a mellorar o control da glicosa en persoas con diabetes, así como en pacientes con bo control da glicosa, as enfermidades orais poden tratarse moi ben.
O texto do traballo científico sobre o tema "Cambios na pel e na mucosa oral na diabetes mellitus e a súa prevención"
A.F. VERBOVOY, MD, profesor, L.A. SHARONOVA, doutora, S.A. BURAKSHAEV, doutorado, E.V. KOTELNIKOVA, doutora. Universidade Médica Estatal de Samara do Ministerio de Saúde de Rusia
CAMBIOS Á PELA E A MUSCULA
EN DIABETES DE AZUCRE E A SÚA PREVENCIÓN
O artigo describe as enfermidades máis frecuentes da pel e mucosa oral en pacientes con diabetes mellitus: mecanismos de aparición destes, métodos de prevención.
Palabras clave: diabetes mellitus, dermatosis, patoloxía da mucosa oral e carie, prevención.
A.F. VEREBOVOY, MD, Prof., L.A. SHARONOVA, doutora en Medicina, S.A. BURAKSHAEV, doutor en medicina, E.V. KOTELNIKOVA, doutora en Medicina
Universidade Médica Estatal de Samara do Ministerio de Saúde de Rusia
CAMBIOS DE PIEL E MUCOSA ORAL EN DIABETES MELLITUS E A SÚA PREVENCIÓN
No artigo descríbense as enfermidades máis frecuentes da pel e unha mucosa dunha cavidade oral en pacientes con diabetes mellitus: mecanismos da súa aparición, métodos de profilaxe.
Palabras clave: diabetes mellitus, dermatite, enfermidade da mucosa oral e carie, prevención.
Expertos da Federación Mundial de Diabetes (IDF) prevén que o número de pacientes con diabetes aumentará 1,5 veces e chegará a 552 millóns de persoas para o 2030, e que a proporción da poboación con síndrome metabólica aumentará ata os 800 millóns de persoas. A partir deste grupo, o número de pacientes con diabetes reabastece un 15% anual. É importante destacar que para un paciente cun diagnóstico establecido desta enfermidade, hai un paciente cunha enfermidade non diagnosticada. Máis a miúdo esta patoloxía non se diagnostica en tempo e forma en homes que en mulleres 2, 3.
Ao examinar a un paciente, calquera médico, incluído un terapeuta e un endocrinólogo, atopa queixas e cambios patolóxicos por parte da pel e da mucosa oral. Estes cambios na diabetes mellitus prodúcense na maioría dos pacientes e adoitan ser un dos primeiros síntomas desta enfermidade. Son difíciles de tratar as manifestacións que se poden prolongar, recorrent na natureza e no fondo da diabetes mellitus non compensada.
Dado o ritmo de propagación da diabetes, un gran número de trastornos non diagnosticados do metabolismo dos carbohidratos, cambios na pel e mucosa oral, que son facilmente accesibles para o exame, poden axudar a facer un diagnóstico puntual nun paciente.
A pel humana é un órgano multifuncional e máis complexo na natureza. Non funciona por si só, pero está intimamente conectado con todos os órganos e sistemas internos. A pel é o órgano máis accesible para a investigación. É a condición e aparencia da pel que adoitan converterse nun indicador de certos trastornos que se desenvolven no corpo, o que pode aclarar o diagnóstico en moitas enfermidades internas, incluída a diabetes.
A pel humana consta de tres capas: a epiderme, a propia pel ou a derme e a graxa subcutánea ou a hipoderme.
A pel ten unha serie de funcións: protectora, termoregulante, receptor, excretor, succión, respiratoria, baixo a influencia da radiación ultravioleta, nela fórmase vitamina D3.
Coa idade, os procesos de rexeneración epidérmica na pel diminúen, aumenta a susceptibilidade á acción de factores nocivos (en particular os raios UV), diminúe a secreción de suor e diminúe o traballo das glándulas sebáceas. A función protectora sofre, aumenta a perda de vitamina D. A pel perde a hidrofilia, deshidrata, os vasos da pel esclerosizan - todo isto leva á súa atrofia paulatina, á perda de elasticidade, á aparición de dobrar e engurrar o relevo epidermico.
A patoxénese das lesións na pel na diabetes é complexa. Baséase nunha violación do metabolismo dos carbohidratos, con todo, outros factores teñen un papel significativo. A hiperglucemia leva á deshidratación extra e intracelular, unha violación da estabilidade das membranas celulares e, como consecuencia, ao metabolismo enerxético das células da pel, das sebáceas e das glándulas sudoríparas. Estes cambios provocan unha violación da recuperación normal da epiderme e a formación dunha película de graxa protectora. Visualmente, isto maniféstase por seca, diminución da elasticidade da pel e turgor, aparición de peladura e hiperqueratose en áreas de fricción ou presión.
A presenza de hiperinsulinemia e resistencia á insulina en pacientes leva á unión excesiva da insulina aos receptores de queratocitos e fibroblastos do factor de crecemento tipo insulina e, como resultado, á hiperplasia epidérmica (hiperqueratose). Os mecanismos autoinmunes xogan un papel máis significativo en pacientes con diabetes mellitus tipo 1, mentres que as unidades estruturais da pel están danadas polos complexos inmunes.
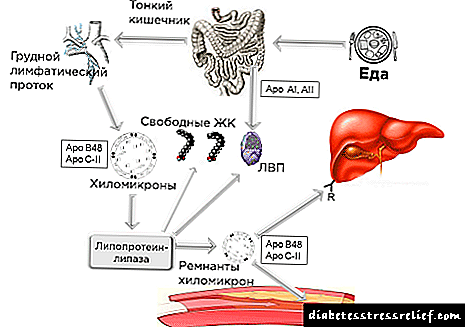
En diabete non controlado, a incapacidade de metabolizar e liberar chilomicronos ricos en triglicéridos e lipoproteínas de moi baixa densidade
Isto pode levar a un aumento significativo do nivel de triglicéridos plasmáticos e a súa acumulación na pel. O metabolismo dos lípidos deteriorado contribúe ao desenvolvemento e progresión da arterosclerose en todos os pacientes con diabetes mellitus.
Dada a taxa de propagación da diabetes, un gran número de trastornos non diagnosticados do metabolismo dos carbohidratos, cambios na pel, mucosa oral, que son facilmente accesibles para o exame, poden axudar a facer un diagnóstico a tempo.
Ademais de razóns metabólicas, na formación de trastornos da pel e os seus apéndices, un papel fundamental xoga a violación do seu trofismo debido á presenza de angio e polineuropatía nun paciente con diabetes mellitus. O aumento do azucre no sangue durante moito tempo pode provocar danos na circulación sanguínea tanto nas grandes arterias como nos pequenos vasos (capilares) que axudan a entregar nutrientes ás células da pel, proporcionando trofismo. En combinación coa aterosclerose de grandes vasos, estes trastornos microvasculares contribúen á formación de úlceras diabéticas. A maioría dos pacientes con diabetes mellitus non compensados a longo prazo teñen unha perda de sensibilidade nas pernas á dor, temperatura e efectos táctiles, unha violación da función excretora da pel, que depende da inervación. Isto leva á formación de hiperqueratose, violación da pel trófica, trauma na pel das extremidades inferiores, moitas veces invisibles para o propio paciente.
Hai unha opinión de que a base do esgotamento da pel por vasos sanguíneos e estruturas nerviosas é a formación excesiva de radicais libres, o principal dos cales é o superóxido. Trastorna a actividade das mitocondrias, proporcionando necesidades de enerxía e leva á morte celular. Neste caso, o encima superóxido dismutase desempeña un papel protector; é unha "trampa" para o superóxido. Non obstante, na diabetes mellitus, a formación de superóxido dismutase é máis reducida, e esta é unha das causas do dano na pel.
A angio e a neuropatía aumentan o risco de danar a pel de pacientes con diabetes, mentres que os procesos de curación están afectados. Estes cambios, xunto coa hiperglicemia crónica, contribúen ao apego dun compoñente infeccioso: unha infección bacteriana e fúngica.
Na actualidade descríbense decenas de tipos de dermatoses que preceden a diabetes ou se desenvolven no fondo da enfermidade. Hai varias clasificacións de lesións na pel en diabetes mellitus (DM). Baséanse nas características clínicas e algúns aspectos da patoxénese dos cambios na pel. Estas clasificacións practicamente non son diferentes e só se complementan. Así, segundo a clasificación
Khlebnikova A.N., Marycheva N.V. (2011), a patoloxía da pel condicionalmente na diabetes mellitus divídese en cinco grupos principais:
1) dermatosis asociadas á diabetes,
2) a patoloxía da pel asociada á diabetes e á resistencia á insulina,
3) a patoloxía da pel asociada á angiopatía,
4) erupcións idiopáticas,
5) infeccións bacterianas e fúngicas.
Na clasificación descrita por Andrea A. KaLus, Andy J. Chien, John E. OLerud (2012), distínguense os seguintes grupos de lesións cutáneas asociadas á diabetes:
1) manifestacións cutáneas de diabetes mellitus asociadas a trastornos metabólicos, vasculares, neurolóxicos ou inmunes (esclerredema diabético, cheuropatía diabética (restrición da mobilidade articular) e síndrome semellante a esclerodermia (parenioplástico), acantose negra, xantomas eruptivos, infeccións da pel (bacterianas, fungos) ),
2) enfermidades asociadas á diabetes mellitus cunha patoxénese pouco clara (necrobiose lipoide, granuloma anular, vexiga diabética, dermopatía diabética).
Os máis vulnerables á infección son os pés. Debido á deterioración da condución nerviosa (neuropatía diabética) na diabetes, a sensibilidade á dor das extremidades inferiores redúcese e as perturbacións no fluxo sanguíneo capilar (microangiopatía) reducen drasticamente a taxa de rexeneración da pel. Debido á neuro- e á angiopatía, as estruturas musculoesqueléticas do pé tamén comezan a sufrir: ao camiñar, unha persoa pon o pé de forma desigual e a carga principal cae sobre calquera parte do pé, feríndoa - aparecen hiperqueratoses (cornos, cornos) e rachaduras. posteriores e úlceras. Así, incluso as feridas leves, que permanecen descoñecidas durante moito tempo, poden levar ao desenvolvemento de complicacións graves de diabetes mellitus, unha síndrome do pé diabético, a principal causa da amputación dos extremos inferiores na diabetes mellitus.
A hiperglucemia leva a deshidratación extra e intracelular, estabilidade deteriorada das membranas celulares e, como resultado, metabolismo enerxético das células da pel, sebáceas e glándulas sudoríparas.
Para previr microcracks e outras lesións na pel, un paciente que padece diabete necesita realizar diariamente sinxelos procedementos de coidado dos pés. Para diabéticos, as salas de "pé diabético" funcionan nas clínicas. Elaboráronse normas especiais para o coidado do pé.
Hoxe, os pacientes con diabetes poden atopar nas farmacias todo o que precisan para coidados especiais da pel. Unha selección suficiente de produtos eficaces e accesibles axudará a coidar a pel coidadosamente
A diabetes é un bo hábito, mellora a calidade de vida dos pacientes e evita o desenvolvemento dunha serie de complicacións graves. A liña máis ampla de coidados especializados na pel para a diabetes é o desenvolvemento ruso - unha serie de cremas DiaDerm.
En diabete non controlado, a incapacidade de metabolizar e liberar cromomicronos de moi baixa densidade e lipoproteínas saturadas con triglicéridos pode levar a un aumento significativo nos triglicéridos plasmáticos e a súa acumulación na pel.
Segundo a eficacia do uso de cosméticos da serie DiaDerm, realizada no Departamento de Dermatoveneroloxía e Micoloxía Clínica cun curso de diagnóstico de laboratorio e micoloxía de laboratorio RMAPO (Moscova), en pacientes con diabetes hai un pronunciado efecto hidratante e rexenerador, que se manifesta clínicamente como unha mellora significativa do estado da pel en de tales pacientes, así como o efecto preventivo de protexer a pel dos pés dos pacientes contra unha infección micótica en Diaderm Protective Cream. Os resultados de estudos obxectivos indican unha tendencia á normalización dos parámetros funcionais da pel (humidade, graxa, pH, fotometría óptica con láser) cando se usan cremas Diaderm Protective e Diaderm Softening.
No estudo, o po de talco de DiaDerm tamén se demostrou ser moi eficaz para tratar a erupción do cueiro en grandes pliegues da pel en pacientes con diabetes mellitus. Esta crema ten un pronunciado efecto de secado, actividade antiinflamatoria e antiséptica. Todos os pacientes observaron facilidade de uso e unha agradable textura de po de talco. Segundo as estimacións subxectivas dos pacientes, un efecto de secado notable do uso do medicamento nótase despois de 1-2 veces de uso. As sensacións desagradables de picazón, dor e aumento da sensibilidade detivéronse 2-3 días despois do inicio do uso.
Así, o uso regular de cremas da serie DiaDerm é unha medida importante para previr lesións micóticas e ulcerativas das extremidades inferiores en pacientes con diabetes mellitus, e o talco de crema DiaDerm pode ser recomendado para o tratamento da sudoración excesiva, erupción do cueiro e prevención de infeccións micóticas e bacterianas en grandes pliegues da pel. .
Na serie tamén hai: crema de pé Diaderm Intensiva 10% de urea para eliminar coutos e cornos secos, crema corporal de Diaderm para rexenerar para acelerar a cicatrización de microdamaje na pel (sitios de inxección de insulina, mostraxe de pel capilar para a súa análise), crema para as mans e uñas Diaderm para coidar a pel moi seca.
As cremas de Diaultraderm desenvolvéronse especialmente para pacientes con diabetes mellitus. Unha proba positiva foi dada polo probado no Departamento de Endocrinoloxía e Diabetoloxía da Universidade Federal de Medicina da Universidade de Medicina Estatal de Rusia para as cremas de Diaultraderm AKVA cun alto contido en superóxido dismutase e Diaultraderm Prata. Demostrouse que o uso diario da crema Aqua Diaultraderm axuda a rehidratar a pel, a manter a súa elasticidade e reduce o risco de rachaduras. Con uso prolongado, obsérvase unha diminución da intensidade da formación de hiperqueratose. A maioría dos pacientes deron comentarios positivos sobre o uso de crema Diaultraderm Aqua, observando a súa boa absorción e a velocidade de conseguir un efecto positivo visible.
Silver Diametraderm Cream, que contén, ademais de urea e compoñentes hidratantes tradicionais, nitrato de prata (un antiséptico non citotóxico con ampla actividade bactericida e funxicida), foi probado en pacientes con fisuras e microcracks da pel, principalmente nas áreas calcaneas. No contexto do uso desta crema, notouse a curación rápida das fisuras da pel, alivio da inflamación local a falta de reaccións negativas visibles á crema probada. A diferenza do uso de antibióticos e antisépticos locais, os preparativos en prata poden usarse durante moito tempo sen o risco de que se formen cepas resistentes aos antibióticos de microorganismos.
Hai unha opinión de que a base do esgotamento da pel por vasos sanguíneos e estruturas nerviosas é a formación excesiva de radicais libres, o principal dos cales é o superóxido
Coa diabetes, prodúcense cambios na membrana mucosa da boca. A capa epitelial está adelgazándose, o tamaño dos elementos celulares redúcese, as fibras elásticas engrosanse, os feitos de coláxeno son liberados. Con esta enfermidade, a salivación distórbase (a súa calidade e cantidade redúcense), o que favorece o desenvolvemento da patoloxía da mucosa oral e a carie, obrigando a tales pacientes a consultar con máis frecuencia un dentista. Segundo a literatura, a saúde dental en pacientes con diabetes deteriora:
■ Hai unha dentición acelerada de dentes permanentes nos nenos, acompañada de xingivite.
■ Hai cambios estruturais nas glándulas salivares, salivación deteriorada e cambios bioquímicos na composición da saliva, o que á súa vez provoca xerostomia (boca seca) e o desenvolvemento de outras complicacións: carie múltiple, candidiasis, halitosis.
■ A maior susceptibilidade á carie, maior probabilidade de perda de dentes, todo isto está asociado a un alto nivel de hemoglobina glicada.
■ Ante os antecedentes da inmunosupresión sistémica, desenvólvense enfermidades crónicas da mucosa oral (planus líquido, estomatite recitada de aftas, estomatite bacteriana, viral e fúngica recorrente), infeccións oportunistas, múltiples abscesos durante a periodontite, halitosis, o período de reparación durante a cirurxía prolonga e empeora. enxerto de implantes.
■ Os trastornos neurolóxicos maniféstanse na cavidade oral en forma de estomatatalgia (os principais síntomas están ardendo na boca e na lingua) e unha perversión do gusto, a existencia prolongada de estalagia conduce a unha violación da hixiene bucal, e unha perversión do gusto conduce a hiperfagia e obesidade, incapacidade de seguir unha dieta, os pacientes con diabetes deterioran o control glicémico.
■ Os cambios na microflora da cavidade oral caracterízanse por que a flora periodontopatogénica aumenta a resistencia á insulina dos tecidos e contribúe a un deterioro do control metabólico da diabetes e unha elevada concentración de glicosa no fluído gingival, deterioración da adhesión de neutrófilos, quimiotaxis e fagocitose, característica da diabetes, contribúe á reprodución e persistencia da microflora.
Nas directrices prácticas internacionais e domésticas para o manexo da diabetes, prestase pouca atención á relación de diabetes e patoloxía oral, aínda que os pacientes, recibidos os coñecementos necesarios, puidesen observar con maior eficacia a hixiene bucal, notar os primeiros signos de cambios patolóxicos, solicitar regularmente a odontoloxía profesional. coidados, que preservarían a saúde dental e mellorarían o control glicémico. As enfermidades periodontais inflamatorias que se producen no fondo da patoloxía somática teñen un longo curso crónico, a miúdo resistente ao tratamento e, a pesar da mellora dos métodos de diagnóstico, un amplo arsenal de métodos de tratamento conservador e cirúrxico e unha maior atención á prevención, seguen sendo un problema significativo na odontoloxía moderna.
Por regra xeral, despois de 55 anos, un número importante de pacientes con diabetes xa non teñen os seus propios dentes. Despois da extracción dos dentes, o proceso de curación de feridas é moito máis difícil e longo. Para excluír o desenvolvemento de complicacións na cavidade oral, é necesario compensar a diabetes mellitus, así como motivar a pacientes con diabetes a observar estrictamente unha serie de requisitos de hixiene.
Un bo efecto é demostrado polo uso integrado de produtos de coidados orais especializados para a diabetes DiaDent. Os ensaios clínicos baseados no MMU SP # 7 da cidade de Samara de dentífricos e enxágüos terapéuticos e profilácticos da serie DiaDent en pacientes con diabetes mellitus demostraron que teñen un efecto de limpeza, eliminan efectivamente a placa e teñen un efecto antiinflamatorio, manifestado na redución de índices periodontales. Comprobouse que con uso prolongado en pacientes con azucre
A pasta de dentes regular DiaDent tiña unha capacidade de limpeza máis pronunciada e a pasta de dentes e aclarado de DiaDent Active exercían un efecto hemostático e antiinflamatorio máis pronunciado. Non se detectaron reaccións alérxicas ou efectos irritantes locais dos dentífricos e dos enxágülicos estudados na mucosa oral en pacientes con diabetes mellitus.
Nas directrices prácticas internacionais e domésticas para o manexo de pacientes con diabetes, prestase pouca atención á relación de diabetes e patoloxía oral, aínda que os pacientes, recibidos os coñecementos necesarios, puidesen observar con maior eficacia a hixiene oral.
Na base do Centro de Odontoloxía Preventiva coa participación do Departamento de Odontoloxía Preventiva da Universidade Médica do Estado. Académico I.P. Pavlova, en San Petersburgo, nun estudo clínico de laboratorio demostrou que o bálsamo oral de DiaDent é un axente terapéutico e profiláctico para mellorar a hixiene oral diaria, que se expresa na redución da boca seca e na prevención do desenvolvemento de enfermidades infecciosas, incluída candidiasis. É unha ferramenta altamente eficaz non só para pacientes con diabetes, senón tamén para persoas que padecen xerostomia e unha manifestación concomitante de halitosis.
Así, o control da diabetes, o cumprimento de normas hixiénicas sinxelas, os exames preventivos por parte de dentistas e periodontistas, a atención coidada na elección de produtos de coidados orais axudan a evitar a aparición de enfermidades bucais perigosas causadas pola principal enfermidade - a diabetes e tamén axudan a mellorar a calidade das compensacións. a propia diabetes.
1. Resultados da implantación do subprograma "Diabetes mellitus" do programa federal federal "Prevención e control de enfermidades socialmente significativas 2007-2012". Ed. I.I. Dedova, M.V. Shestakova. Diabetes mellitus. Edición especial, 2013: 2-46.
2. O avó II, Shestakova MV, Galstyan GR. A prevalencia de diabetes tipo 2 na poboación adulta de Rusia (estudo da nación). Diabetes Mellitus, 2016, 2 (19): 104-112.
3. Dedov II, Shestakova M, Benedetti MM, Simon D, Pakhomov I, Galstyan G. .. Prevalencia da diabetes mellitus tipo 2 (T2DM) na poboación rusa adulta (estudo NATION), Investigación sobre a diabetes e práctica clínica, 2016.
4. Khlebnikova A.N., Marycheva N.V. Características da terapia externa da patoloxía da pel en pacientes con diabetes mellitus. Dermatoloxía clínica e venereoloxía, 2011, 6: 52-58.
5. Calus Andrea A., Chin Andy J., Olerud John E. Diabetes mellitus e outras enfermidades endocrinas. Ed. A.A. Kubanova, O.L. Ivanova, A.A. Kubanova, A.N. Lviv A dermatoloxía de Fitzpatrick na práctica clínica: en 3 vols. M .: Binom, 2012: 1594-1604.
6. Naumova V.N., Maslak E.E. Diabetes mellitus e saúde dental: problemas de diagnóstico e tratamento de pacientes en clínicas dentais. Medicina práctica, 2013, 4 (72): 10-14.
Diabetes e estomatite
A estomatite, un termo xeral para a inflamación e a dor na cavidade oral, pode perturbar algunhas actividades humanas: comer, falar e durmir. A estomatite pode ocorrer en calquera parte da cavidade oral, incluído o interior das meixelas, as encías, a lingua, os beizos e o padal.
A estomatite é unha úlcera amarela pálida cun anel exterior vermello ou un grupo de tales úlceras na cavidade oral, normalmente no interior dos beizos ou as meixelas e na lingua.
Ninguén sabe o que causa exactamente as úlceras, pero moitas condicións contribúen ao seu desenvolvemento, por exemplo, algúns medicamentos, trauma na cavidade oral, mala alimentación, estrés, bacterias ou virus, falta de sono, perda de peso súbita e algúns alimentos como as patacas. , cítricos, café, chocolate, queixo e noces.
A estomatite tamén pode estar asociada a unha diminución temporal do sistema inmune debido ao resfriado común ou á gripe, cambios hormonais ou baixos niveis de vitamina B12 ou ácido fólico. Incluso unha picadura ocasional no interior da meixela ou un corte cun alimento afiado pode causar úlceras. A estomatite pode ser o resultado dunha predisposición xenética e considérase unha enfermidade autoinmune.
As feridas na boca, por regra xeral, non duran máis de dúas semanas, mesmo sen tratamento. Se se pode identificar a causa, o médico é capaz de tratala. Se non se pode identificar a causa, entón o tratamento é aliviar os síntomas.
O tratamento da estomatite na casa, as seguintes estratexias poden axudar a aliviar a dor e a inflamación das úlceras orais:
• Evite as bebidas e alimentos quentes, así como os salados, picantes e cítricos. • Use analxésicos como o tenlenol.
• Enxágüe a boca con auga fría ou chupa xeo se tes sensación de queimadura na boca.
Diabetes e carie
Cando os niveis de glicosa no sangue non se controlan adecuadamente, os pacientes con diabetes poden ter máis glicosa na súa saliva e na boca seca. Estas condicións permiten que a placa medre nos dentes, o que leva á caries e caries.
A placa pódese eliminar con limpeza completa dos dentes e das encías dúas veces ao día cun cepillo de dentes e pasta de dentes con flúor. Use limpadores interdentais ou hilo diario para limpar os restos de alimentos entre os dentes. Un bo coidado dental prevén a caries dental e as enfermidades das encías.
Diabetes e infeccións fúngicas da cavidade oral
A candidiasis oral (tordo) é unha infección por fungos. Esta enfermidade é causada polo crecemento excesivamente rápido da levadura de Candida Albicans. Algunhas condicións provocadas pola diabetes, como a glicosa alta na saliva, a mala resistencia á infección e a boca seca (saliva baixa) poden contribuír á candidiasis da cavidade oral (tordo).
A candidiasis da cavidade oral provoca manchas brancas ou vermellas na pel da boca, o que pode provocar molestias e úlceras. Unha boa hixiene bucal e un bo control da diabetes (glicosa en sangue) son fundamentais para o éxito do tratamento da candidiasis oral. O seu dentista pode curar esta enfermidade prescribindo medicamentos antifúngicos.
Coidados dentais e encías
Se tes diabetes para evitar problemas cos dentes e as encías, debes:
• Siga as pautas dietéticas e de medicación do seu médico para manter os niveis de glicosa no sangue o máis normal posible. • Cepille ben os dentes e as encías dúas veces ao día con pasta de dentes que conteña flúor. • Use todos os días limpas dentais ou limpas interdentais para limpar entre dentes. • Visita regularmente ao seu dentista para obter consellos sobre a atención adecuada no fogar, a detección precoz e o tratamento de enfermidades orais para manter os dentes e as encías sans. • Evite a boca seca: beba moita auga e mastique goma de mascar sen azucre para estimular a produción de saliva.
Diabetes: unha manifestación na cavidade oral
No corazón da diabetes está unha violación do metabolismo dos hidratos de carbono no corpo. Posteriormente, co curso da enfermidade, únense trastornos metabólicos de proteínas e graxas. Característicamente, os síntomas da enfermidade na cavidade oral considéranse os primeiros precursores da enfermidade.
Xerostomia. A sensación de sequedad na cavidade oral preocupa aos pacientes desde o inicio da diabetes. Moitas veces os pacientes quéixanse de sede. Cun exame obxectivo da cavidade oral, a membrana mucosa pode estar seca ou lixeiramente humedecida, brillante, pode haber hiperemia leve. O seco progresivo da mucosa oral na diabetes considérase o resultado da deshidratación. Aínda que, se unha persoa ten xerostomia, isto non significa que teña diabete, porque a sequedad na cavidade oral tamén pode estar coa enfermidade de Mikulich, a síndrome de Sjögren, as patoloxías do sistema nervioso e moitas outras enfermidades.
Glossite e estomatite catarral. A inflamación de toda a membrana mucosa da boca ou dalgunhas das súas partes na diabetes pode producirse como resultado da infección, a súa bastante vulnerabilidade leve, xa que as calidades da barreira da mucosa en si son violadas e pode producirse a disbacteriose. No mecanismo desta patoloxía, é moi importante reducir a cantidade de saliva - despois de todo, non hai humidade. Queixas dos pacientes con máis frecuencia sobre a dor ao comer comida, especialmente dura e quente. Ao exame, a membrana mucosa está seca, inflamada, pode haber erosión e hemorraxia.
Parestesia da mucosa. Tamén un signo precoz da diabetes, xunto coa xerostomia. Clínicamente, a parestesia non difire da parestesia noutras enfermidades - o sistema nervioso, o estómago. A sensación de ardor da membrana mucosa é frecuentemente combinada co picor da pel noutras partes do corpo - por exemplo, os xenitais. As disfuncións do sistema nervioso inclúen neuralxia e neurite, que adoitan atoparse en diabetes mellitus. Na maioría dos casos, os pacientes notan unha diminución do sabor salgado, doce e raramente azedo. Pero ao comezo do tratamento, estes cambios funcionais desaparecen.
En casos máis graves, as úlceras tróficas poden formarse na mucosa oral, que se caracterizan por un longo percorrido e unha curación lenta.
É dicir, todos os cambios anteriores poden ocorrer coa diabetes, pero ao mesmo tempo pode ser un síntoma doutras enfermidades, polo que o diagnóstico diferencial da diabetes é moi importante. O tratamento idealmente debería ir unido - un endocrinólogo e un dentista. O tratamento local dos cambios na boca, sen o tratamento da propia diabetes, non traerá resultados. Con graves danos na cavidade oral, prescríbese un tratamento sintomático - se se observa candidiasis oral, prescríbense medicamentos antifúngicos - nisteatina, levorina, etc., inxestión de vitaminas.
Lingua en diabete: unha foto das úlceras bucais
Na diabetes mellitus, debido á alta cantidade de azucre no sangue, os pacientes teñen constantemente sede e boca seca. Isto leva ao desenvolvemento de procesos inflamatorios na membrana mucosa, danos no epitelio e aparición dunha úlcera na lingua ou na superficie interna das meixelas.
Unha complicación común en diabéticos é a tordo e o liqueo. A dor na boca dificulta durmir e comer, cepillarse os dentes tamén trae molestias. Dado que a inmunidade é reducida na diabetes mellitus, tales enfermidades caracterízanse por un curso grave e recaídas frecuentes.
As manifestacións de lesións da cavidade oral avanzan con diabetes descompensado, polo tanto, para o seu tratamento, cómpre baixar o azucre no sangue e lograr o seu rendemento estable. Os dentistas só ofrecen un tratamento sintomático.
Candiasis oral en diabetes
Normalmente nos humanos, pódense atopar pequenas cantidades de fungos semellantes a levadura do xénero Candida nas mucosas. Non causan síntomas de enfermidade no estado normal do sistema inmune. A prevalencia de candidiasis en pacientes con diabetes alcanza o 75%.
Isto débese a que cando os mecanismos de defensa locais e xerais son debilitados, os fungos cambian as súas propiedades, adquirindo a capacidade de crecer rapidamente e lesionar o epitelio mucoso. Unha cantidade maior de azucre no sangue crea unhas boas condicións para que se reproduzan.
O segundo factor que contribúe á candidiasis na diabetes é a salivación reducida e a xerostomia (boca seca), como manifestación da deshidratación xeral en diabéticos. Normalmente, a saliva elimina facilmente os microbios da mucosa e impide que se unan a ela.
As manifestacións da candidias agrávanse se se engaden á diabetes os seguintes factores:
- A vellez.
- Dentaduras extraíbles ou bordos afiados do dente (para carie).
- Tratamento antibiótico.
- Fumar.
- O uso de medicamentos hormonais, incluídos anticonceptivos.
A enfermidade tamén se produce nos nenos dos primeiros anos de vida, os seus síntomas agrávanse en pacientes debilitados, con diabetes mellitus grave. Unir candidiasis serve como marcador da diminución da inmunidade.
A membrana mucosa da cavidade oral tórnase edematosa, vermella e deposítanse na superficie do padal, as meixelas e os beizos aparecen en forma de revestimento de cuajas brancas, ao eliminar a superficie ferida, erosionada e sangrante. Os pacientes están preocupados pola queimadura e a dor na cavidade oral, dificultades para comer.
A lingua en diabetes e candidomicosis aguda tórrese de cor vermella escura, dobrada, con papilas lisas.Ao mesmo tempo, os pacientes quéixanse de dor e trauma cando comen nas superficies laterais dos dentes: A lingua doe e non entra na boca, cando coma, mordo a lingua.
Unha picadura da lingua nun soño pode levar á formación dunha úlcera péptica. A cavidade oral con esta patoloxía é sensible ás bebidas frías ou demasiado quentes, calquera alimento áspero. Ao mesmo tempo, os nenos néganse a comer, perden o apetito, fanse malhumorados e letárgicos.
Se o proceso se fai crónico, entón fórmanse placas grises densas e llagas na lingua e na membrana mucosa das meixelas, rodeadas dun borde vermello. Non se elimina a placa durante o rascado. Ao mesmo tempo, a lingua pode doer, facerse áspera, os pacientes están preocupados pola seca grave da boca.
A estomatite dentaria desenvólvese con presión prolongada e irritación das mucosas. Nestes casos, aparece unha mancha vermella claramente definida cun lixeiro revestimento branco e erosión nas esquinas da boca na mucosa gingival. A lingua con diabetes na foto é vermella, con papilas lisas, edematos.
O dano fúngico á mucosa oral combínase coa inflamación do bordo vermello dos beizos, a aparición de convulsións e os xenitais e a pel tamén adoitan estar infectados. Quizais o desenvolvemento de candidiasis sistémica con propagación aos órganos dixestivos, sistema respiratorio.
En caso de infección candidal diabética, recoméndase axustar o nivel de azucre no sangue, xa que outras medidas para hiperglucemia serán ineficaces. Máis frecuentemente, o tratamento realízase con medicamentos locais: Nystatin, Miconazole, Levorin, cuxos comprimidos deben ser resoltos. Pódese mitigar o sabor desagradable fregándoos con extracto de stevia.
Tamén se usan para o tratamento (polo menos 10 días):
- Pomadas antifúngicas en forma de solicitude.
- Lubricación cunha solución de Lugol, bórax en glicerina.
- Enxágüe cunha solución débil de permanganato de potasio cunha dilución de 1: 5000.
- Tratamento con 0,05% de clorhexidina ou unha solución hexoral (Givalex).
- Bioparox aerosol.
- Aplicacións dunha suspensión de amfotericina ou solución ao 1% de clotrimazol.
Con candidiasis crónica, que recorre repetidamente, así como con danos combinados na pel, as uñas, os xenitais, realízase terapia sistémica.
Pódese prescribir Fluconazol, Itraconazol ou Nizoral (ketoconazol).
Remedios populares para o tratamento do tordo da cavidade oral
Indique o seu azucre ou selecciona un xénero para recomendacións Buscando Non atopado Mostrar o buscar Non atopado Mostrar o buscador Non atopado.
Para a prevención e o tratamento de casos leves de candidiasis, pode empregarse a medicina tradicional. Tamén se poden recomendar para a terapia de rehabilitación despois dun curso de medicamentos antifúngicos.
Este tratamento realízase en cursos de dez días, pódense repetir dúas veces ao mes, tomando unha pausa de 5 días. Os aceites esenciais e os fitoncidas das plantas teñen un efecto antifúngico. As preparacións a base de plantas alivian a dor e a inflamación, aumentan as propiedades protectoras das mucosas da cavidade oral.
Ademais, decoccións e infusións de herbas, así como zumes de plantas e extractos de aceite contribúen á epitelización de defectos erosivos e ulcerativos. Con candidomicosis, recoméndase:
- Espremer zume de cebola, Ajenjo ou allo 2-3 veces ao día
- Enxágüe con infusión de flores de calendula cada 3-4 horas.
- Manteña o zume de arándanos ou viburno na boca.
- Enxágüe o zume de cenoria 4 veces ao día.
- Cinco veces ao día, enxágüe a boca cunha decocción de herba de San Xoán.
Tamén pode aplicar un cotonete sobre a lesión empapada en zume de aloe, aceite de espinheiro ou cadeiras de rosa. Para o aclarado use unha decocción de romero ou cortiza de carballo. As raíces de perejil e sementes de eneldo úsanse como infusións para uso interno.
Ao tratar o tordo, necesitas abandonar completamente produtos que conteñan levadura, calquera repostería (incluso con edulcorantes), froitas doces, licores e bebidas carbonatadas con azucre, calquera salsa comprada, especias, café forte e té.
Recoméndase unha dieta rica en verduras e herbas frescas, aceite vexetal e produtos lácteos.
Tamén é útil beber zumes e bebidas de froitas sen azucre de arándanos, arándanos e lingonberries.
Planus líquido oral en pacientes con diabetes
Na maioría das veces, a enfermidade ocorre en mulleres de 30 a 50 anos e afecta ás encías, beizos, parte traseira da mucosa da meixela, padal duro e lingua. Este líquen non é contaxioso e está asociado a unha violación individual da inmunidade celular.
A combinación de diabetes, hipertensión arterial e líquido planus chámase síndrome de Grinshpan. Pode ocorrer cunha lesión da mucosa por unha dentadura ou un bordo afiado do dente, un recheo inadecuado.
Ao usar diferentes metais para próteses, provoca a aparición dunha corrente galvánica e cambia a composición da saliva. Isto provoca danos nas mucosas. Describíronse casos de líquen planus en contacto con desenvolvedores de películas e preparacións de ouro e tetraciclina.
Existen varias formas do curso da enfermidade:
- Típico: pequenos nódulos brancos, cando se fusionan forman un patrón de encaixe.
- Exudativo-hiperemico - no fondo da membrana mucosa vermella e edematosa, son visibles as pápulas grises.
- Hiperkeratótico: placas grises grosas que se elevan sobre a superficie dunha mucosa seca e rugosa.
- Erosivo-ulcerativo: unha variedade de defectos ulcerativos e de erosión sangrante están cubertos de placa fibrinosa. Con esta forma, os pacientes quéixanse de que de súpeto se enfermaron na boca e que había unha forte sensación de queimadura.
- A forma taurina vai acompañada de ampollas densas con contido sanguento. Abren en dous días e deixan atrás a erosión.
Realízase un exame histolóxico para facer un diagnóstico.
As formas asintomáticas e as únicas pápulas non necesitan un tratamento específico e desaparecen cando se compensa a diabetes. As formas erosivas e ulcerativas son tratadas con analxésicos locais. Para acelerar a curación, a vitamina E úsase en forma de solución de aceite e metiluracil.
En formas graves, as hormonas corticosteroides prescríbense localmente en combinación con medicamentos antifúngicos para previr a candidiasis. Con inmunidade reducida, úsase Interferon ou Mielópide.
Se se detecta unha tendencia a reaccións alérxicas, úsanse antihistamínicos (Erius, Claritina).
Prevención da diabetes dental
Para evitar danos na cavidade bucal, é necesario un saneamento regular e a eliminación de factores traumáticos: a carie, os bordos afiados do dente, os recheos recargados, a pulpite é necesaria. Deben substituírse as próteses seleccionadas incorrectamente.
Os pacientes con diabete deben deixar de fumar e comer alimentos picantes e quentes, así como non tomar bebidas alcohólicas, doces e produtos de fariña, adherirse a unha dieta afortunada. É importante o coidado adecuado dos dentes e dentaduras.
Recoméndase aclarar a boca despois de cada comida. Para iso, non se poden usar elixires que conteñan alcol, que aumentan a sequedad das mucosas. Pode elaborar flores de camomila ou caléndula, salvia. O aceite de espinheiro ou a solución de aceite de clorofilipto úsase para tratar as áreas de vermelhidão.
Tamén se demostra que a fisioterapia en forma de electroforese ou fonoforese reduce a sequidade das mucosas. En presenza de trastornos nerviosos, prescríbense tranquilizantes, sedantes a base de plantas baseados en valeriana, peonia e nai. O vídeo deste artigo dirá o que os síntomas relacionados co idioma poden dicir.
Indique o seu azucre ou selecciona un xénero para recomendacións Buscando Non atopado Mostrar o buscar Non atopado Mostrar o buscador Non atopado.
Enfermidade oral na diabetes
A diabetes mellitus é unha enfermidade complexa. Na fase inicial da súa formación, podes coñecer os síntomas que afectan a cavidade oral. A boca seca, queima, entumecemento pode observarse. Estes factores debilitan o corpo ante outras enfermidades.

A diabetes interfire coa asimilación de calidade de nutrientes, perturba o subministro de sangue ás enxivas. Por este motivo, non se dispón de suficiente calcio aos dentes e o esmalte dental faise delgado e quebradizo. O aumento do nivel de azucre na saliva é beneficioso para a formación e reprodución de bacterias patóxenas, causando o desenvolvemento de enfermidades graves da cavidade oral.
A manifestación de diabetes na cavidade oral caracterízase por dor severa, inflamación das enxivas. Un tratamento eficaz é a cirurxía, a eliminación dun dente afectado. Por iso, é importante buscar axuda médica a tempo e regular o estado do azucre no sangue.
Simptomatoloxía
Na fase inicial dunha enfermidade oral, é importante buscar axuda médica.

Os signos de periodontite son:
- vermelhidão e hinchazón das enxivas,
- hemorraxia
- moi sensible ao frío, quente, azedo,
- mal cheiro
- mal sabor (o sabor do sangue, que é similar ao sabor do metal)
- descarga purulenta das enxivas,
- cambios de gusto,
- exposición de raíces
- a formación de espazo entre os dentes.
A enfermidade complícase cun proceso de diabetes descontrolado.
Terapia de Periodontite
O tratamento con periodontite inclúe unha limpeza profesional de dentes de pedras e depósitos, o uso dun antiséptico.
Nos casos graves da enfermidade úsanse métodos cirúrxicos. Nestes casos, é posible eliminar parcialmente as enxivas, despois do cal os petos periodontais son lavados.
A estomatite é un proceso inflamatorio na boca que se produce nos beizos, meixelas, lingua, no interior das meixelas, enxivas. Na diabetes mellitus, vesículas, feridas e erosión forman na cavidade oral. O paciente pode sentir dor que lle impide comer, beber e ás veces causa molestias durante o sono. A formación de estomatite é afectada por medicamentos, estrés, mala alimentación, falta de sono e perda de peso súbita.

A diabetes reduce as funcións protectoras do sistema inmune, dando como resultado estomatite. Ás veces é de natureza infecciosa, provocada por virus, bacterias patóxenas, fungos.
A base para o desenvolvemento da enfermidade son as lesións que se derivan, por exemplo, de arañazos nunha cortiza seca de pan, e tamén o paciente podería morder a punta da lingua.
A complexidade da enfermidade da cavidade oral é que coa diabetes, a estomatite non cura ben.
Cando a estomatite é útil:
- excluír o consumo de bebidas quentes, salgadas e picantes, ácidas,
- usa analxésicos
- aclarado con auga fría, pode chupar un anaco de xeo para aliviar a sensación de queima.
É importante seguir as recomendacións do médico para mellorar a curación de feridas na cavidade oral.
A duración do curso da enfermidade sen tratamento é de 2 semanas. Coa terapia antibiótica podes desfacerte da enfermidade en pouco tempo. Pode lavar con tintura de casca de carballo, calendula, camomila, solución furatsilina.
Se a estomatite non se trata, entón a enfermidade de cando en vez en condicións favorables manifestarase.
Ademais, o desenvolvemento da patoloxía afecta á aparición doutras enfermidades (reumatismo, enfermidades cardíacas).
A manifestación de diabetes ten un efecto negativo na condición dos dentes na cavidade oral. A saliva contén unha gran cantidade de azucre, que ten un efecto destrutivo nos dentes. Este azucre esmagado é unha condición para o desenvolvemento de bacterias que actúan sobre o esmalte dental.

As bacterias aliméntanse de azucre e deixan os residuos en forma de ácido fórmico butírico, láctico. O ácido provoca a formación de carie. Con terapia retardada, todo o dente destrúese. Tamén pode ocorrer pulpite, periodontite.
A aparición da enfermidade está afectada pola presenza de azucre na saliva, a inmunidade debilitada e a boca seca. A fonte da candidiasis é a bacteria do lévedo. En diabete, un revestimento branco leitoso cobre os beizos, a lingua e as meixelas. Primeiro, pequenas manchas cobre a cavidade oral, despois medran de tamaño. Cando a condición está en funcionamento, a placa cobre as encías, o ceo, as amígdalas, mentres que as zonas afectadas simplemente se funden entre si.

Pódese eliminar facilmente un revestimento semellante á película. Baixo dela hai a pel avermellada, feridas que se facilmente ferir e sangrar.
Por este motivo, é difícil para o paciente falar, beber, comer comida e tragar. A membrana mucosa da boca inflamada e vermella. O paciente experimenta unha sensación de queimadura, picazón, perda de gusto.
A candidiasis caracterízase por un aumento da temperatura, aparecen síntomas de intoxicación do corpo.
Aparecen fisuras nas esquinas ao redor da boca, cubertas cun revestimento branco, escamas.
A terapia contra a candidiasis é prescrita polo dentista, de forma severa, é necesaria a consulta cun especialista en enfermidades infecciosas. Convén recordar que o proceso de tratamento continúa lentamente coa diabetes, pero se o paciente ten hábito de fumar, isto complica a recuperación.

Recoméndase ao paciente antibacterianos (comprimidos, cápsulas), antimicrobianos, medicamentos antiparasitarios, medicamentos para fortalecer o sistema inmunitario. Recoméndase usar pomadas, enxágüas (Fukortsina, Iodinol) para aliviar os síntomas, pódense facer compresas empapando o tecido cunha solución. É útil para disolver os lombos con acción antibacteriana. Recoméndase empregar tratamentos complexos.
Adormecemento da lingua
Adormecemento da lingua na diabetes é un problema común. A patoloxía afecta á parte superior, superior e inferior do órgano, ás veces engádense sensacións desagradables no beizo superior. A diminución da salivación causa inchazo e rugosidade da lingua.

O proceso de adormecemento, ademais de fallos no sistema endócrino, está influído por moitos factores:
- embarazo
- enfermidades cardiovasculares.
Un estado de adormecemento pode adquirir unha forma severa na que a sensibilidade dun órgano se perde parcial ou completamente.
Prevención e recomendacións
É importante comprobar sistematicamente e estabilizar o azucre no sangue. Un factor importante é a adhesión a unha dieta de azucre. É útil comer moita verdura e froitas frescas.
Recoméndase visitar o dentista para un exame profesional dúas veces ao ano. Cepillar os dentes ben 2 veces ao día, escollendo a pasta de dentes adecuada. Recoméndase usar fío dental para limpar a fenda entre os dentes dos restos de alimentos. O cepillo de dentes debe seleccionarse correctamente para non ferir as enxivas.

É importante evitar malos hábitos (fumar, alcohol), beber bastante auga. Tamén debes prestar atención á calidade da auga, é útil beber auga limpa. Para iso, pode instalar plantas de tratamento en billas, usar diferentes filtros e moito máis. Use chicle sen azucre para estimular a produción de saliva.
É útil para aclarar a boca despois de cada comida. Podes usar unha decocción de herbas (camomila, calendula, salvia). Se un paciente con diabetes ten próteses dentarias, debe lavarse ben con axentes antifúngicos.
É importante vixiar a limpeza da cavidade oral, xa que pode producirse inflamación menor. Subir regularmente inspección e tratamento oportuno.
Diabetes dentais: enfermidades específicas, coidados e prevención
A diabetes mellitus, como enfermidade sistémica, afecta a todo o corpo e ao seu metabolismo. O seu cadro clínico está cheo de síntomas e síndromes. A cavidade oral non é unha excepción: o campo de traballo do dentista. Non é raro que un dentista sexa o primeiro en diagnosticar a diabetes nun paciente polas súas manifestacións na boca.Os dentes de diabetes tipo 2 poden decaer e caer antes de detectar unha enfermidade.
A cavidade oral en diabetes mellitus de calquera tipo ten un aspecto especial e específico debido ás enfermidades e síntomas característicos que acompañan esta patoloxía. Estes inclúen: enfermidade periodontal, convulsión nas esquinas da boca, inflamación da membrana mucosa da boca e lingua, xerostomia, hiposalivación e varios cambios nos dentes.
Enfermidade e periodontite periodontal
Trátase de dúas enfermidades similares nas que a enfermidade periodontal cambia patoloxicamente (todos os tecidos arredor do dente que a suxeitan no burato). Na literatura moderna, a miúdo úsase o termo periodontite. A frecuencia de periodontite agresiva en pacientes con diabetes é do 50 ao 90%.
A periodontite comeza coa enfermidade das encías. Primeiros síntomas: sensación de inchazo das enxivas, aumento da súa sensibilidade á temperatura. Máis tarde, sangrar as encías, depósitos dentais.
Con diabetes, as enxivas adquiren unha cor vermella escura, mentres que hai signos de cianose. As papilas entre os dentes hincharon e sangran ata a menor irritación. A gingiva exfolia, formando petos periodontais. Comezan a festexarse e logo fórmanse abscesos.
Os dentes vólvense móbiles. Cunha forma agresiva da enfermidade, os dentes móvense e rotan arredor do seu eixe. Isto leva a un agravamento da situación na cavidade oral. En diabete, é característico que os dentes caian.
Estomatite e glosite
Debido a unha diminución local da inmunidade, as úlceras a miúdo aparecen na superficie interna das meixelas, beizos, padal, enxivas. Isto é estomatite. Outro trazo característico da diabetes é o cambio na linguaxe. A glitisite é unha inflamación da lingua. En pacientes con diabetes, a lingua é rugosa, con lesións en forma de mapa xeográfico (lingua xeográfica). Moitas veces a lingua está cuberta cun revestimento branquecino.
Hai tamén unha lingua "vernizada". Esta superficie da lingua é o resultado de atrofia dun tipo de papilas da lingua e hipertrofia doutro tipo.
Xerostomia e hiposalivación
En latín, xerostomia significa "boca seca". Na diabetes tipo 1 e tipo 2, unha das primeiras manifestacións clínicas é a sede e a boca seca. A hiposalivación, ou unha diminución da cantidade de saliva secretada, está asociada a danos nas glándulas salivares. Aumentan de tamaño, comezan a doer. Esta condición incluso se denomina "pseudo-parotite".
Cambios de dentes
Incluso nos dentes duros e mineralizados prodúcese. Os cambios metabólicos debidos á diabetes tipo 1 e 2 afectan non só a cavidade oral, senón tamén os dentes.
O corpo ten factores protectores contra a carie: a composición química do esmalte, a súa impermeabilidade, a saliva, os microorganismos beneficiosos que viven na boca.
Cun cambio na calidade do fluído oral na diabetes, o risco de carie aumenta. A glicosa aparece na saliva, que é un alimento para as bacterias cariogénicas. Os microorganismos multiplícanse, cambian o pH da saliva, o que leva á destrución do esmalte - un despois do outro, os factores anticarióxenos protectores están en angustia. En primeiro lugar, aparece unha mancha branca mate no dente, cuxo resultado é unha cavidade no dente de cor escura. Estes esmalte e dentina son destruídos.
A progresión prolongada da carie e a periodontite remata co tratamento ortopédico.
Con diabetes, ao paciente tamén se lle poden ofrecer implantes dentais. A diabetes non é unha contraindicación para esta intervención.
As persoas con diabetes teñen máis probabilidades que outras de padecer hipoplasia dos dentes, letarxia e aumento da abrasión.
- A hipoplasia dos dentes é unha anormalidade da microestrutura do dente. Esta patoloxía ten moitas formas, algunhas das cales son semellantes á aparición de carie.
- A inhibición da dentición ocorre a miúdo en nenos con diabetes tipo 1. Un curso de terapia adecuada axudará aquí.
- A aumento da abrasión indica a falta de desenvolvemento do tecido dente. Esta condición vai acompañada da fraxilidade dos dentes, o que conduce rapidamente á súa abrasión. Pola mesma razón na diabetes - o pescozo do dente faise hipersensible.
Coidados orais
Un mantemento adecuado axuda a evitar a maioría dos problemas anteriormente presentados.

- Preste atención e tempo á hixiene. Os dentes da diabetes deben ser cepillados tres veces ao día despois das comidas.
- Use produtos de hixiene adicionais: hilo dental, enxágüe e chicle. Aclarar a boca é un procedemento moi importante para a diabetes.
- Se tes próteses dentarias, coidade con coidado. Necesitan ser lavados e cepillados.
Prevención de enfermidades
A medicina moderna prefire previr enfermidades, en lugar de tratalas. Non todos os cirurxiáns realizarán a extracción de dentes por diabete, porque estes pacientes teñen un alto risco de complicacións, incluído o coma hipoglucémico.
- É necesario controlar constantemente o azucre no sangue, así como seguir a dieta e a insulina.
- Con diabetes, non se debe aprazar o tratamento dental. A carie e a periodontite progresan rapidamente con esta enfermidade.
- Substitúa o azucre ao cociñar con edulcorantes artificiais, como o aspartame. Isto non só axudará a controlar o azucre no sangue, senón que tamén reducirá o risco de caries.
- Non salte os exames preventivos no dentista. Debe visitar un médico polo menos 2 veces ao ano.
- Proporcionar unha actividade física adecuada. Aumenta a inmunidade global do corpo, o que significa que prevén enfermidades.
Só un coidado de alta calidade e un tratamento oportuno axudarán a manter os dentes ata unha idade moi avanzada.
Cambios nos órganos e tecidos da cavidade oral na diabetes.
Cambios nos órganos e tecidos da cavidade oral na diabetes. - sección Educación, nefroloxía semestral, endocrinoloxía, hematoloxía D.I. Trukhan, I.A. Viktorova Pacientes con diabetes mellitus Caracterizados por unha dependencia directa da gravidade Inflamación.
En pacientes con diabetes mellitus, é característica unha dependencia directa da gravidade dos cambios inflamatorios na mucosa oral sobre a duración da enfermidade, a presenza de complicacións e a idade do paciente. Un dos primeiros síntomas da enfermidade é a boca seca e a hiposalivación.
Os órganos e tecidos da cavidade oral en pacientes con diabetes mellitus están baixo unha carga constante de hidratos de carbono, debido ao aumento da glicosa no fluído oral.
A mucosa oral é hiperemica, brillante, adelgazada. A lingua adoita estar cuberta cun revestimento branco, áspero, con desquamación focal, ás veces con áreas de hiperqueratose. Hipertrofia de cogomelos e atrofia das papilas filiformes da lingua, pode ser observada a coloración vermello-violeta ("lingua de remolacha").
A xantomatosis da mucosa oral é posible: varias erupcións coceirais de cor amarela laranxa que van desde unha punta de pin ata unha guisante, situada subepitelialmente e saíndo por encima da superficie, cunha consistencia densa e elástica.
As manifestacións da disqueratose maniféstanse en forma de leucoplakia: nun principio a escordadura e a aparición cerosa da membrana mucosa, logo aparecen placas, progresando rapidamente coa formación de crecementos verrugosos, fisuras e úlceras.
A estomatite catarral e a glosite ocorren a miúdo como consecuencia dunha leve vulnerabilidade e infección secundaria da membrana mucosa.
Entre os signos característicos da gingivite na diabetes inclúen hiperemia, edema, balonamento como papilas xingivales como bulbo, obsérvase unha tendencia á necrose gingival. Nun estudo realizado no Departamento de Odontoloxía Terapéutica da Academia Médica Estatal de Omsk, observamos que en pacientes con diabetes tipo I, o valor do índice de PMA depende da idade dos pacientes, da duración da enfermidade e da presenza de microangiopatía diabética.
Para a diabetes mellitus, é característico o desenvolvemento de periodontite crónica xeneralizada, con gran mobilidade dental e supuración dos petos periodontais.
Con compensación insuficiente para a diabetes, adóitanse observar lesións fúngicas da mucosa oral: candidiasis pseudomembranosa aguda, candidiasis atrófica aguda e crónica, glosite candidal. A cheilitis fúngica angular (convulsión micótica) caracterízase por adelgazar o bordo vermello dos beizos e unha intensa hiperemia da zona de Klein, infiltradas e fisuras de longa cura nas esquinas da boca.
Detéctanse cambios atróficos nas glándulas salivares. No 43,3% dos pacientes examinados con diabetes tipo I, detectamos anticorpos do antíxeno tisular das glándulas salivares parótidas.
Con diabetes, a miúdo obsérvase glosalxia, parestesia e aumento da sensibilidade dos dentes no pescozo. A mononeuropatía do nervio trigeminal (par V) e o nervio facial (par VII) son unha manifestación da polineuropatía diabética.
A información sobre a caries dental é bastante contraditoria. Ao estudar a composición e as propiedades do fluído oral, observamos que na cavidade oral o equilibrio dos procesos de eliminación e remineralización está perturbado. O proceso de desmineralización prevalece como consecuencia dunha diminución da taxa de salivación e do pH do fluído oral, un aumento da cantidade de sedimento e da súa utilización e desmineralización da actividade e dun aumento da concentración de glicosa. Os cambios na composición e as propiedades do fluído oral en pacientes con diabetes mellitus tipo I están asociados de forma fiable ás características clínicas do curso da enfermidade. Así, a terapia adecuada para a diabetes debe considerarse como factor protector no desenvolvemento do proceso carioso.