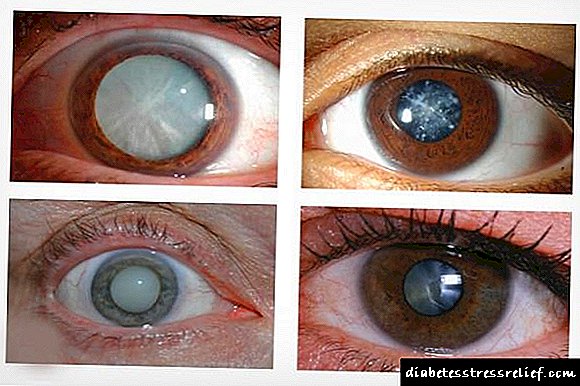
Polineuropatía: que é esta enfermidade e como tratala?
A polineuropatía diabética desenvólvese no contexto da diabetes mellitus prolongada, na que os vasos e as fibras nerviosas son destruídas. Isto ralentiza a transmisión de impulsos nerviosos, que perturba o sistema nervioso periférico.

A diabetes mellitus, que dura máis de 15 anos, provoca a destrución de moitos órganos internos e leva a unha deficiencia de osíxeno no sistema nervioso periférico. O 50% dos diabéticos diagnostícase a polineuropatía diabética.
A enfermidade afecta igualmente a pacientes con tipo 1 e tipo 2. O dano ao tecido nervioso pode causar complicacións graves, que inclúen deformación do pé e morte.
Etioloxía e causas da enfermidade
A diabetes mellitus é un trastorno endocrino, acompañado dunha maior concentración de azucre no torrente sanguíneo. 150 millóns de persoas no mundo teñen diabetes. Se o paciente controlará a concentración de glicosa, non permitindo subir por encima do valor de 8 mmol / l, entón o risco de desenvolver polineuropatía (neuropatía) será mínimo.

Para entender o que é a polineuropatía diabética (DPN), cómpre entender que un aumento do azucre no sangue leva á destrución das paredes vasculares. Por iso, os tecidos nerviosos non obteñen a cantidade requirida de osíxeno, o subministro de sangue e o metabolismo son perturbados. A isquemia desenvólvese gradualmente, a transmisión de impulsos está bloqueada.
O sistema nervioso periférico divídese en autónomos e somáticos. A tarefa somática é controlar o funcionamento do corpo. O sistema autonómico regula as funcións dos órganos internos. A neuropatía diabética perturba os dous sistemas. A patoloxía (código ICD 10: G63.2) refírese a unha das condicións máis perigosas.
Preste atención! A enfermidade pode ocorrer despois de varios anos desde o momento do diagnóstico da diabetes.
A causa dominante da polineuropatía diabética das extremidades inferiores é unha concentración aumentada de azucre e unha falta prolongada de insulina. O deterioro do metabolismo a nivel celular ten un efecto prexudicial para as rexións do nervio periférico.
Outros factores que afectan ao desenvolvemento da patoloxía son:
- trastornos endocrinos,
- enfermidades renales, hepáticas,
- ataques infecciosos
- baixa o estado inmune,
- condicións depresivas
- abuso de alcol
- intoxicación química,
- neoplasias tumorales.
A enfermidade ocorre cando o azucre no sangue aumenta o máximo posible. A diabetes mellitus provoca interrupcións nos procesos metabólicos, o que é o causante de perturbacións na parte periférica do sistema nervioso. O cerebro comeza a carecer de osíxeno, cuxa deficiencia leva a un mal aporte de sangue e danos no tecido nervioso. Hai fortes ataques dolorosos, os pacientes notan debilidade muscular, adormecemento das extremidades.
Simptomatoloxía
A neuropatía na diabetes maniféstase en varias etapas: subclínica e clínica. Na primeira fase, a persoa séntese completamente sa, non hai queixas. Pero un neurólogo revela un deterioro no limiar da temperatura e da sensibilidade á dor, unha diminución da reacción de Aquiles.
Na fase clínica, os síntomas do trastorno maniféstanse claramente. O funcionamento de moitos nervios está perturbado. O paciente perde sensibilidade. A formación de inclusións ulcerativas nas extremidades inferiores.
Inicialmente, a polineuropatía diabética exprésase en adormecemento, dor e "golpes de oca" nas extremidades. A síndrome dolorosa faise sentir en repouso. Máis tarde, as sensacións incómodas comezan a molestar durante situacións estresantes e pola noite aumenta a sensación de queimadura nos pés. Unha persoa está atormentada polo insomnio, a ansiedade. Redúcese o limiar da dor e a susceptibilidade á temperatura.
Outros signos inclúen debilidade muscular e do dedo do pé. As extremidades adquiren un ton vermello, aparecen manchas escuras. Hai unha deformación das placas das uñas: as uñas están engrosadas ou engrosadas significativamente. A forma do pé cambia: aumenta na dirección transversal, fórmanse pés planos, a articulación do nocello está deformada.
A medida que a enfermidade progresa, algunhas partes do pé quedan mortas, o que conduce á gangrena.
Inicialmente, os músculos longos que van aos pés e mans están afectados. Os pés son fatales en primeiro lugar. Debido a danos nas finais nerviosas grosas, a pel faise hipersensible. A alodnia está diagnosticada: unha condición na que o paciente sente dor aguda por tacto.
Os dedos perden a susceptibilidade. Despois de danos nos pequenos tecidos nerviosos, a sensibilidade á temperatura desaparece, arde, aparece formigueo. Hai hinchazón dos pés, a pel sobre a que se seca e se pelan. Formaron activamente cornos, rachaduras, úlceras.
Que é a polineuropatía e que síntomas o acompañan
Do idioma grego tradúcese o nome desta enfermidade como "unha enfermidade de moitos nervios", e isto transmite con precisión a súa esencia. Con polineuropatía, case todos os pequenos nervios periféricos están afectados. As causas da enfermidade son diferentes, pero os síntomas da polineuropatía son sempre moi similares, independentemente do que causou a enfermidade:
- debilidade muscular das extremidades superiores e inferiores (normalmente o paciente quéixase de debilidade dos pés e das mans, despois esténdese a toda a extremidade),
- diminución da sensibilidade (ata a súa completa desaparición), así como a ausencia de reflexos,
- a aparición de dor grave inexplicable,
- sensacións estrañas nas extremidades - pelas de galiña, queima,
- inchazo das pernas e dos brazos,
- tremores nos dedos, ás veces torcidos musculares involuntarios,
- sudoración, que é independente da temperatura e do esforzo físico,
- insuficiencia respiratoria, falta de respiración, palpitacións,
- mareos, dificultade de equilibrio, deterioración da coordinación (especialmente cos ollos pechados),
- curación lenta das feridas.
A gravidade destes síntomas pode ser forte e débil. Ás veces unha enfermidade desenvólvese durante moito tempo, ao longo de varios anos, pero pode ocorrer de súpeto, literalmente en cuestión de semanas.
Nota
A polineuropatía está diagnosticada en aproximadamente o 2,5% das persoas, entre as persoas maiores este indicador é maior - aproximadamente o 8%.
Causas da enfermidade
Os seguintes poden levar a neuropatía:
- diabetes mellitus . Unha das causas máis comúns da polineuropatía. A diabetes altera o funcionamento dos vasos que alimentan os nervios e provoca alteracións metabólicas na funda de mielina das fibras nerviosas. Isto leva á súa derrota. Na diabetes mellitus, as extremidades inferiores adoitan padecer polineuropatía,
- deficiencia crítica de vitaminas B . Estas vitaminas son vitais para o funcionamento do sistema nervioso e a súa deficiencia a longo prazo adoita levar á polineuropatía,
- exposición a toxinas . Estes inclúen tanto substancias velenosas químicas (incluído o alcol) e intoxicación en enfermidades infecciosas, en particular con difteria, VIH e herpes. Cando o envelenamento con substancias como o monóxido de carbono, o arsénico, a polineuropatía pode manifestarse moi rápido, nuns días, e con infeccións e alcoholismo, a enfermidade progresa lentamente,
- feridas . O dano ás fibras nerviosas durante lesións ou operacións tamén pode causar polineuropatía. As lesións tamén deben incluír a compresión dos nervios, característica de enfermidades da columna vertebral como a osteocondrose e a hernia de discos,
- Síndrome de Guillain-Barré - unha enfermidade autoinmune, que adoita desenvolverse despois de enfermidades infecciosas,
- factor hereditario . Sábese que algúns trastornos metabólicos que levan á polineuropatía poden transmitirse xenéticamente.
Ás veces, a polineuropatía afecta a mulleres aparentemente saudables durante o embarazo . Pode ocorrer en calquera momento. Crese que a causa da polineuropatía nas mulleres embarazadas é unha deficiencia de vitaminas B, toxicosis e unha resposta inadecuada do sistema inmune ao feto.
Tipos de polineuropatía
A medicina distingue varias formas de polineuropatía:
- sensorial . Maniféstase principalmente con trastornos de sensibilidade nas extremidades afectadas - entumecimiento, formigueo ou pelas de ganso, sensación de queimadura,
- motor . Maniféstase por debilidade muscular, ata a completa incapacidade de mover unha man ou un pé. Isto leva rapidamente a atrofia muscular,
- sensorimotor na que se combinan os síntomas da polineuropatía sensorial e motora. Na maioría dos casos, obsérvase este formulario,
- vexetativo . A diferenza das tres primeiras formas, con polineuropatía autonómica, os síntomas do dano do sistema nervioso autonómico veñen a ser destacados: sudoración, palidez da pel, mareos, trastornos dixestivos e estreñimiento, taquicardia, falta de respiración,
- mixto en que se observan todos os síntomas anteriores.
As consecuencias da patoloxía
A polineuropatía é moi perigosa. Esta enfermidade non desaparece por si soa e se lle permite desenvolverse, as consecuencias serán moi graves. A debilidade muscular conduce rápidamente a unha diminución do ton muscular e atrofia muscular. Esta, á súa vez, está chea de aparición de úlceras. Ás veces, o resultado da polineuropatía é a parálise completa das extremidades ou dos órganos respiratorios, e isto é mortal.
Ademais, a polineuropatía progresiva dálle moitas molestias a unha persoa, cambiando completamente o seu modo de vida habitual. As persoas perden a capacidade de camiñar e coidar de si mesmas; a impotencia leva á ansiedade e á depresión.
Diagnóstico da polineuropatía
Pode ser difícil, xa que os síntomas da enfermidade corresponden a moitas enfermidades diferentes. É imposible facer un diagnóstico só en función das queixas dos pacientes: isto require unha serie de estudos instrumentais e de laboratorio.
O diagnóstico comeza cunha consulta cun neurólogo: o médico examinará as extremidades afectadas e comprobará os reflexos. Se se sospeita de polineuropatía, debe facerse unha proba xeral de sangue, debería facerse a electroneuromiografía - un estudo que demostra como o sinal pasa polos nervios, ás veces é necesaria unha biopsia nerviosa. Quizais haxa necesidade de consulta co endocrinólogo.
Tratamento e medicamentos terapéuticos para a polineuropatía
Un paciente diagnosticado de polineuropatía debería prepararse para un tratamento integral bastante longo. Non se limita a combater os síntomas. Coa polineuropatía, a propia fibra nerviosa é destruída e leva tempo para restaurala.
Calquera tratamento comeza coa exposición ao factor que causou a enfermidade, é dicir, co tratamento da enfermidade subxacente, ou polo menos coa estabilización. Por exemplo, coa polineuropatía provocada pola diabetes, os esforzos están dirixidos a baixar o nivel de glicosa, cunha variedade infecciosa - para loitar contra a infección e, se a raíz do problema é unha deficiencia de vitaminas B, é preciso encher. A polineuropatía, a causa das cales foron anormalidades no sistema endócrino, indícase a hormona terapia.
A terapia con vitaminas úsase moi amplamente no tratamento da polineuropatía. Un bo resultado é dado por medicamentos que melloran a microcirculación e, polo tanto, a nutrición das fibras nerviosas. No tratamento tamén se usan técnicas fisioterapéuticas, en particular electroforese. Se a polineuropatía está acompañada de dor severa, prescríbese a oral e tópicamente a medicación para a dor.
¿É posible previr o desenvolvemento da polineuropatía? É imposible asegurarse completamente, pero as precaucións básicas axudarán a minimizar o risco. En particular, pode traballar con substancias tóxicas só coa protección adecuada; calquera medicamento debe tomarse só segundo o indicado por un médico e baixo o seu control, e non se debe deixar que as enfermidades infecciosas derivasen. Unha dieta equilibrada rica en vitaminas, actividade física, rexeitamento de alcol - estas medidas sinxelas tamén poden reducir significativamente o risco de desenvolver polineuropatía.
Rehabilitación
Aínda que o tratamento tivo éxito e as fibras nerviosas recuperáronse, é moi cedo para relaxarse. Despois dun curso de terapia de rehabilitación é necesario. Coa polineuropatía, os músculos son seriamente afectados: a falta de movemento leva ao seu debilitamento. Para restaurar a mobilidade, leva moito traballo e o esforzo de varios especialistas.
Durante a rehabilitación despois da polineuropatía, indícase masaxe terapéutica. Mellora a circulación sanguínea, restaura a elasticidade muscular e mellora os procesos metabólicos nos tecidos.
Varios métodos fisioterapéuticos dan un bo efecto. Tamén melloran a microcirculación, alivian a dor e restablecen as células musculares.
En caso de lesións graves, cando a restauración completa da capacidade de traballo do membro é imposible, axudarán clases cun terapeuta ocupacional. A ergoterapia é un tratamento por acción. O especialista axuda ao paciente a adaptarse a un novo estado, a desenvolver un novo algoritmo de movementos para realizar actividades cotiás.
O esquema de medidas de rehabilitación desenvólvese individualmente para cada paciente. Tamén pode incluír vitaminoterapia, traballo cun psicólogo, terapia dietética e outros métodos.
O tratamento da polineuropatía debería iniciarse inmediatamente, cando aparecen os primeiros síntomas alarmantes. Sen terapia, o risco de parálise, alteracións no funcionamento do corazón e do sistema respiratorio é moi elevado. O tratamento oportuno axuda a minimizar o risco de complicacións e a manter a eficiencia. O curso da terapia de rehabilitación non é menos importante: consolidará o efecto do tratamento.
Por que se desenvolve a polineuropatía diabética?
Coa diabetes, aumentan os niveis de glicosa no sangue. O exceso de glicosa nas células nerviosas descomponse para formar produtos tóxicos. Estes produtos danan tanto as propias células nerviosas como as membranas protectoras dos nervios.
Ademais, coa diabetes, tamén se danan os microvesseles que nutren os nervios, o que leva á fame de osíxeno e á morte de sitios nerviosos.
O risco de desenvolver polineuropatía diabética está en todos os pacientes con diabetes. Aumenta coa duración da enfermidade en pacientes con saltos descontrolados nos niveis de glicosa no sangue, así como nos que teñen este nivel constantemente alto.
Polineuropatía distal diabética
A forma máis común de polineuropatía diabética é a forma distal ou sensorial. Con ela, as seccións terminais dos nervios vense afectadas, provocando perturbacións motoras e sensoriais.
Síntomas da polineuropatía distal diabética das extremidades inferiores:
- Queimaduras nas pernas, agravándose durante a noite, en contacto coa roupa, poden ser insoportables, esgotadoras e diminuír ao camiñar.
- Tingling, frialdad, adormecemento.
- Diminución de todo tipo de sensibilidade: temperatura, dor, táctil, vibración.
- A pel seca, a pelada, os cornos.
- Aumento da sudoración, inchazo dos pés.
- Cólicos nos músculos do becerro.
- Debilidade muscular, marcha inestable.
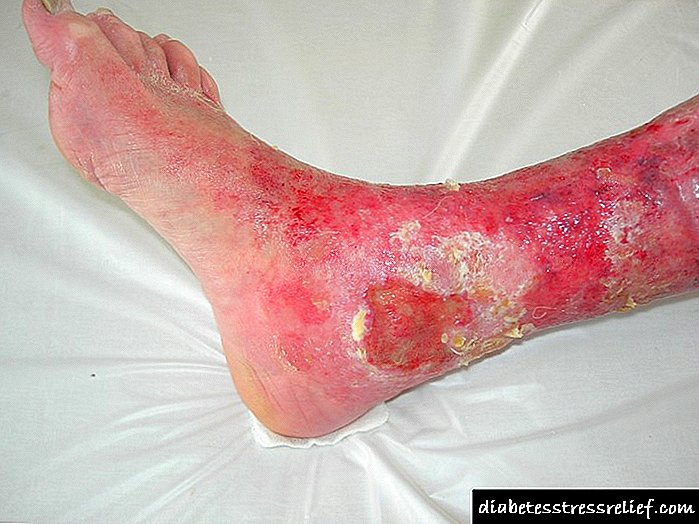
- En casos graves - a aparición de defectos ulcerativos nos pés.
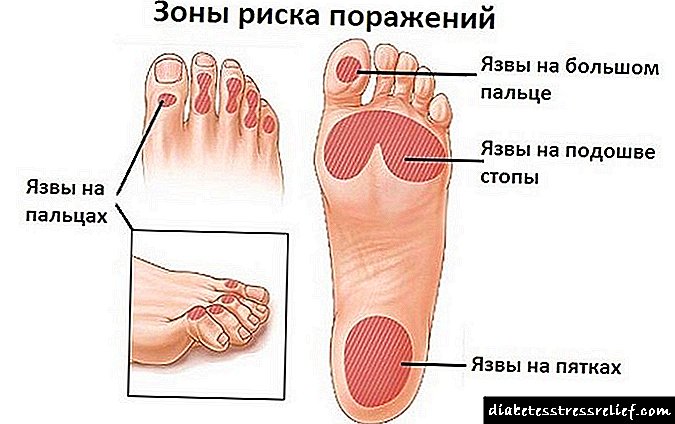
O signo máis desfavorable é a desaparición da dor nas pernas por si soa sen tratamento e normalización dos niveis de glicosa no sangue. Isto indica un dano irreversible para os nervios e a probable aparición inminente de úlceras tróficas.
Tratamento: principios, drogas, métodos populares
O tratamento da polineuropatía diabética, como todas as outras complicacións da diabetes, comeza coa normalización dos niveis de glicosa no sangue. Debe alcanzarse un nivel obxectivo de hemoglobina glicada, que reflicta a compensación da diabetes. Non debe superar o 7%. Se é necesario, axústanse as doses de medicamentos para a redución de azucre ou a insulina.
É imprescindible baixar o colesterol e os triglicéridos á normalidade. Isto mellorará o estado dos vasos sanguíneos e enriquecerá os nervios con osíxeno.
No tratamento da polineuropatía directamente diabética úsanse varios grupos de drogas:
- Para reducir a dor, son prescritos anticonvulsivos e antidepresivos. Bloquean a condución dun impulso da dor, reducen a liberación de substancias que estimulan a dor e teñen un efecto calmante. Máis comunmente usados son a gabapentina, a lamotrigina, a duloxetina.
Os opioides (Tramadol) tamén se poden usar para tratar a dor grave. Os medicamentos convencionais para a dor, como Analgin ou Nimesulide, son ineficaces.
 Vitaminas B mellorar o estado dos nervios, contribuír á restauración das súas membranas protectoras, reducir a dor. A droga máis famosa deste grupo é Milgamma, que inclúe un complexo de vitaminas B1, B6 e B12.
Vitaminas B mellorar o estado dos nervios, contribuír á restauración das súas membranas protectoras, reducir a dor. A droga máis famosa deste grupo é Milgamma, que inclúe un complexo de vitaminas B1, B6 e B12.- Antioxidantes protexer as células nerviosas dos danos producidos por produtos tóxicos. O maior efecto sobre o tecido nervioso ten o ácido α-lipoico, ou tioáctico, coñecido como tioctácido e tiogamma. Ademais do principal efecto antioxidante, estes fármacos poden reducir os niveis de glicosa no sangue, polo que co inicio do tratamento pode ser necesaria unha redución da dose de antidiabéticos.
- Preparados vasculares (Actovegin) úsanse no tratamento da polineuropatía diabética, aínda que o seu efecto non foi probado de forma fiable.
O tratamento da polineuropatía diabética debe ser comprensivo, empregando varios grupos de drogas, e a longo prazo, cursos de 2-3 meses.
O uso de remedios populares tampouco ten ningunha base de probas. Pode haber un aumento na cantidade de alimentos que conteñen vitaminas B (pan integral, fígado, carne, peixe, cereais) na dieta, pero tal dieta por si só non curará a polineuropatía diabética.
Clasificación
En base a que a enfermidade afecta ao sistema nervioso, que ten dous sistemas, os médicos determinaron que unha clasificación da enfermidade debería distribuír a polineuropatía en somática e autónoma.
Os médicos tamén resaltaron a sistematización de formas de patoloxía para localizar a lesión. Na clasificación preséntanse tres tipos, que indican un lugar danado no sistema nervioso:
- sensorial: a sensibilidade aos estímulos externos empeora,
- motor - caracterizado por trastornos do movemento,
- Forma sensorimotora - combínanse manifestacións de ambos os dous tipos.
Pola intensidade da enfermidade, os médicos distinguen tales formas: agudas, crónicas, indoloras e amotróficas.
Prevención
Se unha persoa xa foi diagnosticada con diabetes, entón tes que ter o maior coidado posible e evitar complicacións. Entre as medidas preventivas contra a polineuropatía inclúense unha dieta equilibrada, un modo de vida activo, a eliminación dos hábitos negativos e o paciente necesita vixiar o peso corporal e supervisar os niveis de glicosa no sangue.
Causas e factores de risco
A causa inmediata da polineuropatía diabética é o aumento persistente do azucre no sangue que se produce na diabetes mellitus debido á diminución da produción de insulina. Ao mesmo tempo, o mecanismo de dano ás fibras nerviosas nesta condición é multifactorial e está causado por varios procesos patolóxicos. Varios factores xogan o papel protagonista.
- Trastornos metabólicos no tecido nervioso. A deficiencia de insulina leva a que a glicosa do sangue non penetre nas células, o que se manifesta por hiperglicemia. Ao mesmo tempo, este carbohidrato é a principal e case a única fonte de enerxía para o tecido nervioso. A falta de enerxía leva á dexeneración da fibra e ao desenvolvemento da polineuropatía diabética.
- Trastornos metabólicos xerais. Debido á falta de glicosa nos tecidos, inclúense vías metabólicas de desviación para compensar o déficit enerxético. Isto leva á formación de corpos cetonas (un produto de descomposición de graxas) e outras substancias tóxicas que poden danar o tecido nervioso.
- Trastornos isquémicos. Na diabetes mellitus, é característico o desenvolvemento de angiopatías (lesións vasculares) asociadas a procesos patolóxicos na parede vascular. Isto reduce a subministración de sangue a tecidos e órganos, especialmente a nivel microcirculatorio. A circulación sanguínea inadecuada agrava os fenómenos de deficiencia de enerxía nas fibras nerviosas e acelera a súa dexeneración.
A probabilidade de desenvolver polineuropatía diabética é maior en pacientes con diabetes mellitus, a miúdo violando a dieta e tomando drogas hipoglucémicas. Nalgúns casos, os trastornos dos nervios periféricos poden ser o primeiro signo dunha produción insuficiente de insulina, pero a miúdo a neuropatía ocorre moitos anos despois do desenvolvemento da diabetes. Os cambios patolóxicos no sistema nervioso son irreversibles.
Formas da enfermidade
A polineuropatía diabética caracterízase por unha variedade de formas clínicas, dependendo de que nervios do grupo son afectados en maior medida. Hai unha certa discusión sobre a clasificación na comunidade científica.
Co desenvolvemento do dano nervioso, os cambios patolóxicos adoitan ser irreversibles, polo que é importante evitar a progresión da afección.
Segundo algúns investigadores, a verdadeira polineuropatía diabética debe considerarse só unha das formas de dano ao sistema nervioso na diabetes mellitus: a neuropatía sensorimotora simétrica distal. Desde este punto de vista, a afección ten as seguintes variantes do curso clínico:
- violación da sensibilidade ás vibracións e reflexos do tendón individual (por exemplo, Aquiles). Esta é unha forma leve, ao longo dos anos foi avanzando sen progresos notables,
- danos nos nervios individuais, adquirindo un carácter agudo ou subagudo. A maioría das veces afecta os troncos nerviosos das extremidades (nervios ulnarios, femorais, medianos) e da cabeza (faciais, trigeminais, oculomotoras),
- inflamación e dexeneración dos nervios das extremidades inferiores, afectando a inervación autonómica. Caracterízase por dor importante e adoita ser complicada por úlceras tróficas dos pés e das pernas, gangrena.
Outro punto de vista é que todo tipo de danos nos nervios periféricos na diabetes mellitus denomínanse polineuropatía diabética. Neste caso distínguense nela a neuropatía sensorimotor simétrica e a neuropatía autónoma. Este último inclúe formas cardiovasculares pupilares, gastrointestinais, transpiración, dependendo do sistema ou órgano máis afectado pola patoloxía. Por separado distínguese caquexia neuropática diabética: síndrome grave que inclúe neuropatía sensorimotora e autónoma en combinación cunha diminución significativa do peso corporal.
Fases da enfermidade
Actualmente non hai criterios claramente definidos para as etapas clínicas da polineuropatía diabética. Non obstante, a patoloxía ten un pronunciado carácter progresivo, a taxa de aumento dos síntomas depende do grao de hiperglicemia, do tipo de neuropatía, do estilo de vida do paciente. En termos xerais, o curso da enfermidade pódese dividir en etapas:
- Manifestacións neuroxénicas inespecíficas. Estes inclúen discapacidade sensorial, sensación de "pelas de galiña" na pel, nalgúns casos - dor no tronco dos nervios e na zona da súa inervación. Esta condición pode persistir moitos anos e non entrar en formas máis graves.
- Discapacidade motora. Xorden cando as fibras motoras están implicadas no proceso patolóxico, incluído o sistema nervioso autónomo. A aparición de músculos pode producirse pareses e extremadamente raramente calambres. Cando os nervios do sistema nervioso autónomo están afectados, prodúcense trastornos no aloxamento, reflexos pupilares, sudoración e o traballo dos sistemas cardiovasculares e dixestivos.
- Trastornos tróficos. As consecuencias máis graves da polineuropatía diabética desenvólvense como resultado da combinación da patoloxía de inervación autónoma e trastornos microcirculatorios. Poden ser tanto locais (úlceras tróficas, gangrena dos pés) como de natureza xeral (cachexia neuropática).
Outro resultado común da polineuropatía diabética é a derrota dos 3º e 4º pares de nervios craniais responsables do movemento dos globos oculares. Isto vén acompañado dunha deterioración significativa da visión debido a unha violación dos procesos de aloxamento, a converxencia, os reflexos pupilares, o desenvolvemento de anisocoria e o estrabismo. Na maioría das veces, este cadro desenvólvese en pacientes con diabetes de máis de 50 anos, que xa sufriron outras manifestacións de neuropatía.
Síntomas da polineuropatía diabética
A polineuropatía diabética caracterízase por unha variedade significativa de manifestacións, o cadro clínico depende da forma da patoloxía, do grao da súa progresión e do tipo de fibras nerviosas (motoras, sensoriais, autonómicas) que se viron máis afectadas. Na maioría das veces aparecen os trastornos de sensibilidade (principalmente a temperatura e as vibracións). Máis tarde, os trastornos motores (debilidade muscular das extremidades, paresis) poden unirse a eles. Se se afectaron os nervios do globo ocular, anisocoria e estrabismo.
A enfermidade é de natureza crónica, as súas manifestacións aumentan lentamente ao longo de moitos anos, a taxa de desenvolvemento depende da adecuación do tratamento da diabetes e do mantemento dos niveis normais de azucre no sangue.
A polineuropatía diabética está case sempre acompañada de trastornos circulatorios vexetativos, principalmente nas extremidades inferiores. Inicialmente, a temperatura da pel dos pés e das pernas baixas diminúe, son posibles violacións da pel - peladura, queratinización. As lesións e as lesións das pernas cicatrizan longas e duras. A medida que a patoloxía avanza, prodúcese dor severa nas pernas (tanto en repouso como durante o exercicio), as úlceras tróficas fórmanse. Co tempo, a miúdo desenvólvese necrose de seccións individuais dos pés, que logo se converten en gangrena.
Posibles complicacións e consecuencias
A progresión da polineuropatía diabética pode causar paresis e debilidade muscular, o que limita a mobilidade. O dano aos nervios craniais leva a parálise facial e trastornos visuais. Os trastornos circulatorios que acompañan a polineuropatía das extremidades adoitan ser complicados por úlceras tróficas e gangrena, o que é unha indicación para a amputación das pernas.
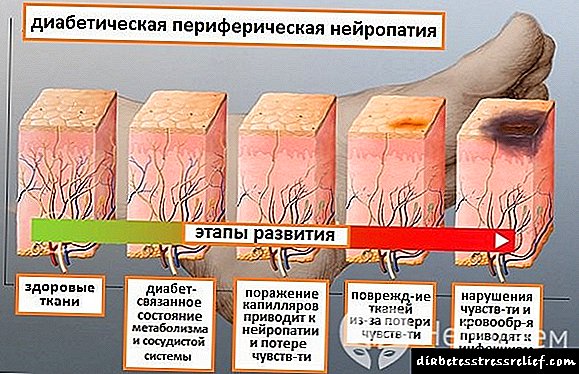
A probabilidade de desenvolver polineuropatía diabética é maior en pacientes con diabetes mellitus, a miúdo violando a dieta e tomando drogas hipoglucémicas.
A complicación máis grave da polineuropatía diabética é a cachéxia neuropática, acompañada de perda de peso, trastornos sensorimotor e numerosas patoloxías de órganos internos.
O pronóstico é condicionalmente desfavorable, xa que os trastornos desenvolvidos son irreversibles. Non obstante, a detección oportuna da patoloxía en combinación coa terapia seleccionada correcta pode retardar significativamente a súa progresión.
Polineuropatía diabética segundo ICD-10
Neste caso, hai varios subgrupos desta patoloxía que teñen un código propio:
- G61. Se a patoloxía se desenvolve no fondo dos procesos inflamatorios que se producen no corpo humano.
- G62. Refírese a outras variedades de polineuropatía. Este grupo inclúe varias seccións á vez.
- G63 Este é outro gran subgrupo. Xusto nela podes atopar a subsección necesaria. Neste caso, o código ICD-10 para a polineuropatía diabética será o G63.2.
Así, esta patoloxía entra nunha categoría máis ampla de clasificación internacional. Tamén paga a pena entender con máis detalle a propia enfermidade.
Distal
Neste caso, estamos a falar do proceso de morte das fibras nerviosas no corpo humano. Isto significa que despois dun tempo do desenvolvemento da enfermidade, o paciente comeza a perder completamente a sensibilidade táctil, que se localiza con máis frecuencia nas extremidades inferiores (ou máis ben nos pés).
Se un diabético ten este tipo de patoloxía, neste caso queixarase dunha dor dolorosa, que ás veces se fai tan forte que é simplemente imposible adormecer ou facer cousas habituais. Moitos comezan a ter moi malos ombros.
Se a polineuropatía diabética distal progresa, isto levará a unha atrofia muscular completa e os ósos están deformados. Os pés planos desenvolverán. Isto pode incluso levar á necesidade de amputación do pé.
Periférico
Se estamos a falar deste tipo de patoloxía, neste caso hai problemas moi graves da función sensorimotora das extremidades inferiores. Nalgunhas situacións, aparecen nas mans sensacións desagradables en diabéticos.
Por regra xeral, a variedade periférica desta patoloxía desenvólvese a miúdo no contexto de que os médicos deciden usar fármacos antivirais fortes. Son coñecidos por ter unha enorme cantidade de efectos secundarios. Polo tanto, cando aparezan tales síntomas, é necesario abandonar inmediatamente o curso do tratamento usando un medicamento potente, escoller un curso diferente de terapia.
Dismetabólico
Este tipo de patoloxía caracterízase por enfermidades adicionais que aparecen xunto coa diabetes. Os pacientes comezan a queixarse de problemas co estómago, os intestinos, os riles e o fígado. Tamén se ven afectados moitos plexos nerviosos, que están situados nas extremidades superiores e inferiores. As neuronas ciáticas ou femorais están danadas. Neste caso, unha persoa ten dor severa na zona afectada, pode aparecer úlceras tróficas.
No contexto desta forma de patoloxía, é moi difícil para unha persoa moverse. Desaparece o tendón, así como o xeonllo. Os médicos frecuentemente atopan situacións en que os pacientes sofren danos nos nervios ulnar, ocular ou trigeminal.
Non obstante, vale a pena notar que esta forma da enfermidade tamén pode ocorrer sen dor.
Razóns para o desenvolvemento da patoloxía
Se falamos dos principais signos que afectan a aparición de polineuropatía diabética das extremidades inferiores, entón, por suposto, estamos a falar sobre todo de azucre no sangue e situacións demasiado altas en que unha persoa presenta unha longa deficiencia de insulina.
Ademais, esta patoloxía pode formarse fronte aos antecedentes de:
- Trastornos endocrinos.
- Enfermidades graves nos riles e no fígado.
- Depresión
- Debilitado da inmunidade.
- Infeccións diversas.
- Problemas de alcol.
- Intoxicación.
Ademais, unha persoa pode desenvolver esta patoloxía se padece aterosclerose, nefropatía, retinopatía, hipertensión arterial, deficiencia de vitaminas e obesidade. Non o mellor efecto é fumar. Tamén paga a pena ter coidado coas persoas maiores, xa que neste caso as posibilidades de desenvolver patoloxía son moito maiores.
Tratamento de drogas
Para restaurar rapidamente o funcionamento das fibras nerviosas e axudar a restaurar a súa condución, os médicos adoitan prescribir fondos en forma de complexos vitamínicos. Por regra xeral, o grupo B. refírese a eles. Ademais, un especialista pode prescribir ácido alfa-lipoico.
É de notar que co tratamento patoxenético non se debería esperar un resultado rápido. O curso do tratamento adoita ser bastante longo polo que tes que ter paciencia.
Non obstante, ás veces os pacientes son atormentados por dores tan graves que non poden durmir e dedicarse a actividades familiares. Moitos comezan a desenvolver maior ansiedade e depresión. Para salvar o paciente de sensacións desagradables, o médico pode prescribir antidepresivos, medicamentos anticonvulsivos, así como analxésicos.
Moitos deciden comezar a tomar Ibuprofeno por conta propia. Non obstante, hai que ter en conta que pode usar este medicamento antiinflamatorio non esteroide só en cursos moi curtos. Se non, existe o risco de danar a mucosa gástrica.
Tratamentos adicionais
O médico tamén pode recomendar facer un curso de exercicios de fisioterapia, masaxe ou fisioterapia. Tales eventos axudan a desfacerse da síndrome da dor. A nutrición dos tecidos nerviosos mellora. Grazas a isto, pódese evitar a atrofia.
Pódese realizar masaxe, tanto estándar como acupuntura. Escolle a segunda opción, é preciso poñerse en contacto cun especialista. Non practique acupuntura na casa.

A dieta dá un resultado positivo. Na dieta do paciente debe ser o máximo de comida posible, rica en oligoelementos e vitaminas útiles. Os expertos recomendan comer lentellas, noces, sementes, feixóns, tomates, perexil, chícharos, salvado, marisco.

 Vitaminas B mellorar o estado dos nervios, contribuír á restauración das súas membranas protectoras, reducir a dor. A droga máis famosa deste grupo é Milgamma, que inclúe un complexo de vitaminas B1, B6 e B12.
Vitaminas B mellorar o estado dos nervios, contribuír á restauración das súas membranas protectoras, reducir a dor. A droga máis famosa deste grupo é Milgamma, que inclúe un complexo de vitaminas B1, B6 e B12.